– это хроническое заболевание, при котором в стенке бронха развивается аллергическое воспаление. Это воспаление чаще возникает в результате действия аллергенов, других веществ.
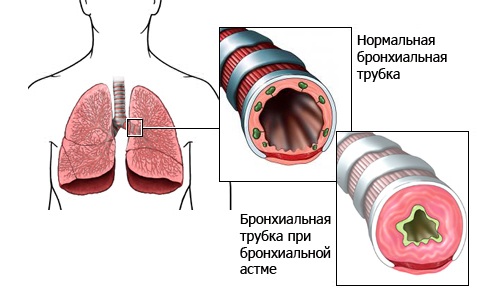
Именно воспаление приводит к симптомам болезни – затрудненному дыханию или даже удушью, кашлю, появлению хрипов в груди, что является следствием сужения дыхательных путей из-за развития спазма мышц бронхов (бронхоспазм), отека их слизистой оболочки и появления густой, вязкой слизи в их просвете. Все это – следствие воспалительного процесса.
Приступ астмы характеризуется коротким вдохом и удлиненным выдохом. Воздух с трудом проходит при вдохе в бронхи и с трудом выходит, создавая характерное шумное, «свистящее» дыхание, нередко слышимое на расстоянии. Дыхание учащается, одышка усиливается при нагрузке или при разговоре.
Приступы бронхиальной астмы возникают как днем, так и в течение ночи. Тяжелые затяжные приступы могут перейти в астматическое состояние – один из наиболее грозных вариантов течения болезни.
Когда симптомы бронхиальной астмы отсутствуют – этот период расценивается как ремиссия. Не выздоровление от астмы, а именно ремиссия (от латинского слова remissio – уменьшение, ослабление).
Мы уже говорили, что астма – хроническое заболевание и если приступов нет даже в течение нескольких месяцев или лет, можно говорить о длительной ремиссии, а не о полном выздоровлении ребенка. Он может прекрасно себя чувствовать, вести практически нормальный образ жизни, но склонность бронхов к бронхоспазму у подавляющего большинства пациентов остается практически на всю жизнь. Как только мы с вами об этом забываем, так эта коварная болезнь норовит вернуться.
Нужно еще помнить о том, что ремиссия может быть клиническая, то есть наступившая после успешного курса лечения или благоприятного изменения образа жизни, и фармакологическая – на фоне приема лекарственных препаратов. Конечно, клиническая ремиссия лучше, чем фармакологическая.
Но запомните! Если без лечения приступы (пусть по вашему мнению и нетяжелые) повторяются вновь и вновь или острых приступ удушья нет, а малыш кашляет по ночам, врач при осмотре выслушивает у него хрипы, исследование функции дыхания подтверждает, что бронхи сужены – может развиться хроническое аллергическое воспаление слизистой бронхов.
Именно аллергическое, а не инфекционное, которое требует лечения антибиотиками. Хроническое аллергическое воспаление слизистой оболочки при бронхиальной астме приводит к необратимым изменениям в стенке бронхов, а необратимые изменения, как вы понимаете, лечить поздно!
Риск заболеть астмой существенно выше, если родственники (не только родители) страдали или страдают бронхиальной астмой. И не только астмой.
Такие заболевания как нейродермит, крапивница, сезонное воспаление слизистой носа и глаз, пищевая или лекарственная аллергия имеют прямое отношение к риску возникновения бронхиальной астмы.
К счастью, астма не относится к тем заболеваниям, которые обязательно проявятся в следующем поколении. Это объясняется тем, что наследуется не сама астма, а особенность иммунной системы. Иммунная система существует для защиты организма от воздействия чуждых для каждого конкретного человека веществ.
У больных астмой эта защитная система необоснованно бурно реагирует на контакт с веществами (аллергенами), которые у здоровых людей такой реакции не вызывают.
Наиболее распространенные аллергены — домашняя пыль, особенно клещи домашней пыли, аллергены животных, пыльца растений, плесневые и дрожжевые грибы, пищевые аллергены.
Приступ астмы может развиться при контакте с аэрозолями, красками, парфюмерией и другими резкими запахами. Физическая нагрузка, респираторные инфекции, холод, высокая влажность, колебания атмосферного давления, гроза часто влияют на самочувствие больных астмой. Эмоциональный стресс, нервные перегрузки, смех, плач, страх могут быть причиной приступа астмы.
Уточнить, какие аллергены вызывают появление аллергических реакций, возможно с помощьюаллергообследования, которое включает в себя осмотр, подробный сбор аллергологического анамнеза больного и всей семьи, постановку кожных тестов, лабораторную диагностику.
Наиболее часто применяют скарификационные и уколочные тесты (прик-тесты). Они достаточно специфичны и высоко чувствительны.
Ставятся кожные тесты только в период клинической ремиссии бронхиальной астмы и после санации очагов хронической инфекции. Не проводят кожные тесты в период обострения бронхиальной астмы, атопического дерматита и аллергического ринита, а также при лечении гормональными и антигистаминными препаратами, поскольку они искажают (снижают) кожную чувствительность.
Противопоказаниями для аллергологического обследования с помощью кожного тестирования являются также острые интеркурентные инфекционные заболевания, острые психические расстройства. В случаях тяжелого течения бронхиальной астмы, постоянного рецидивирования, при необходимости выявления причинно-значимых аллергенов для проведения соответствующих элиминационных мероприятий, показано применение современных лабораторных методов диагностики для определения специфических IgE и IgG антител в крови.
Следует иметь в виду, что даже при положительных иммунологических тестах у больных бронхиальной астмой необходимо их сопоставление с данными анамнеза и результатами других методов диагностики, т.к. они могут отражать состояние латентной сенсибилизации, быть результатом перекрестной чувствительности, либо низкого качества аллергенов.
Одним из необходимых условий успешного лечения бронхиальной астмы является объективная оценка сужения бронхов. Оценку функции легких (функцию внешнего дыхания), в особенности обратимость ее нарушений после приема бронхорасширяющего препарата, проводят с помощью компьютерной пневмотахографии в кабинете аллерголога – иммунолога.
Лечение бронхиальной астмы в первую очередь заключается в борьбе с аллергическим воспалением.
В подавляющем большинстве случаев недостаточно просто расширять бронхи – через некоторое время дыхательные пути снова сузятся. Поэтому основой лечения являются мероприятия и лекарства, направленные на подавление аллергического воспаления в стенке бронхов.
Начинать лечение бронхиальной астмы нужно всегда с мероприятий по устранению контакта с известными и подозреваемыми аллергенами. Соблюдение противоаллергического режима является одной из важнейших мер на пути преодоления болезни. Однако не всегда аллерген нам известен и, кроме того, через некоторое время простое удаление аллергена уже не приводит к исчезновению симптомов. Поэтому почти всегда больной, страдающий бронхиальной астмой, должен принимать профилактические, или базисные, противоастматические препараты.
У больных со среднетяжелой и тяжелой бронхиальной астмой врачи добиваются ремиссии с помощью терапии и для того, чтобы больной мог вести нормальный образ жизни, такой же, как все сверстники, необходим длительный прием различных препаратов, которые рекомендует опытный аллерголог – иммунолог.
Самым эффективными противовоспалительными лекарствами являются гормоны. При бронхиальной астме важны гормоны, которые вырабатываются надпочечниками, на медицинском языке – глюкокортикостероиды. Эти вещества, помимо всего прочего, регулируют состояние бронхов. Много лет назад эти гормоны были выделены из крови, а затем созданы их синтетические аналоги. Гормоны в таблетках давно используются при астме. В настоящее время существуют гормоны для вдыхания в бронхи – дозированные аэрозоли и пудры для ингаляций, а также суспензия для ингаляции с помощью небулайзера. Попадая непосредственно в орган, который болеет (то есть в бронхи), эти гормоны не оказывают действия на весь организм и поэтому могут применяться длительно в качестве базисной терапии.
До сих пор в представлении большинства людей гормоны – это зло. Причем больной, как правило, не делает разницы между таблетками и ингаляторами. Лечение при бронхиальной астме должно быть строго индивидуализировано с учетом варианта течения, фазы болезни, наличия осложнений, сопутствующих заболеваний, переносимости больным лекарственных средств и наиболее рационального их применения в течение суток. Такое лечение может назначить только опытный аллерголог-иммунолог.
источник
Дыхательная система человека устроена подобно дереву: воздух проходит из трахеи бронхи, сначала в крупные, а затем во все более мелкие (мелкие бронхи называются бронхиолами) и потом уже попадают в альвеолы, откуда кислород уже и всасывается в кровь.
Бронхиальная астма — это заболевание, в основе которого лежит повышенная чувствительность бронхов к различным раздражителям (в частности, аллергенам). В ответ на действие этих раздражителей развивается сужение (обструкция) бронхов. Этот процесс обусловлен несколькими причинами: повышением тонуса бронхов, избыточного отделяемого в просвет бронхов и их воспаления. При астме приступы чаще всего возникают эпизодически, например после контакта с раздражителем. При тяжелой астме обструкция бронхов часто сохраняется и между приступами.
Одно из наиболее опасных осложнений бронхиальной астмы — астматический статус — угрожающий жизни приступ, не поддающийся обычному лечению. Такие пациенты нуждаются в немедленной госпитализации в отделение реанимации.
Бронхиальная астма — очень распространенное заболевание, ею страдает примерно 5% населения. Среди детей распространенность астмы еще выше, во многих случаях у детей она проходит. Бронхиальная астма у взрослых — это хроническое заболевание, требующее постоянного лечения под руководством специалиста.
Большую роль в возникновении астмы играет наследственность: если один из родителей страдает астмой, то вероятность того, что она возникнет у ребенка составляет почти 50%, а если оба — 65%.
У многих больных бронхиальной астмой вырабатываются антитела к одному или нескольким аллергенам. Эта форма получила название аллергической бронхиальной астмы. Она нередко сочетается с кожными болезнями (нейродермитом) и аллергическим ринитом (насморком). Аллергическую бронхиальную астму называют еще экзогенной, в противоположность эндогенной бронхиальной астме, в развитии которой не играют роль ни предрасположенность к аллергии, ни аллергены из окружающей среды.
Аллергическая бронхиальная астма обычно развивается в детском и молодом возрасте. К самым частым аллергенам относятся пыльца, плесневые грибы, тараканы, домашняя пыль и эпидермис (внешний слой кожи) животных, особенно кошек.
Пищевые аллергены бывают причиной астмы гораздо реже, чем воздушные, но некоторые продукты и пищевые добавки могут провоцировать тяжелые приступы. Нередко у больных бронхиальной астмой обнаруживают рефлюкс-эзофагит (заброс кислого содержимого желудочка обратно в пищевод), и его лечение может уменьшить тяжесть бронхиальной астмы.
При бронхиальной астме повышена чувствительность дыхательных путей к целому ряду раздражителей, в том числе к холодному воздуху, парфюмерии, дыму. Приступ удушья могут спровоцировать тяжелая физическая нагрузка и учащенное, избыточное дыхание (вызванное смехом или плачем).
Лекарственные средства служат причиной примерно 10% приступов бронхиальной астмы. Самый частый вид лекарственной астмы — аспириновая астма. Непереносимость аспирина и других нестероидных противовоспалительных средств обычно развивается в 20—30 лет.
Приступ бронхиальной астмы могут спровоцировать бета-адреноблокаторы (пропранолол, метопролол, тимолол), в том числе те, которые входят в состав глазных капель.
Основные жалобы — одышка (ощущение удушья, нехватки воздуха), кашель, свистящее дыхание.
Одышку периодически то нарастает, то уменьшается. Нередко она усиливается ночью, и может выясниться, что появилась она после острого респираторного заболевания (простуды) или вдыхания какого-либо раздражающего вещества. Хотя при обструкции бронхов сопротивление воздушному потоку усиливается на выдохе, больные обычно жалуются на затруднение вдоха (что вызвано усталостью дыхательных мышц).
Кашель иногда бывает единственной жалобой, тогда подтвердить диагноз помогает исчезновение или ослабление его после назначения бронходилататоров (средств, расширяющих бронхи). Появление кашля с мокротой во время приступа предвещает его окончание. Приступ астмы обычно развивается в течение 10—30 минут после контакта с аллергеном или раздражающим веществом.
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
источник
Давайте считать, что это особенность вашего ребенка, которая заключается в необычно сильной реакции бронхов на очень многие раздражители. Эта реакция проявляется в сужении бронхов и возникновении кашля, чувстве нехватки воздуха и затруднении дыхания. Но такая особенность вовсе не безобидна.
Бронхиальная астма – это хроническое заболевание, при котором в стенке бронха развивается аллергическое воспаление. Это воспаление чаще возникает в результате действия аллергенов, других веществ. Именно воспаление приводит к симптомам болезни – затрудненному дыханию или даже удушью, кашлю, появлению хрипов в груди, что является следствием сужения дыхательных путей из-за развития спазма мышц бронхов (бронхоспазм), отека их слизистой оболочки и появления густой, вязкой слизи в их просвете. Все это – следствие воспалительного процесса.
Приступ астмы характеризуется коротким вдохом и удлиненным выдохом. Воздух с трудом проходит при вдохе в бронхи и с трудом выходит, создавая характерное шумное, «свистящее» дыхание, нередко слышимое на расстоянии. Дыхание учащается, одышка усиливается при нагрузке или при разговоре. Ребенок ограничивает свои движения, сидит, плечи подняты, в дыхании участвуют мышцы шеи, грудной клетки и живота. Один маленький пациент сравнил собственные ощущения при приступе астмы с «дыханием через перекрученную соломинку». Приступы бронхиальной астмы возникают как днем, так и в течение ночи.
Тяжелые затяжные приступы могут перейти в астматическое состояние – один из наиболее грозных вариантов течения болезни. Когда симптомы бронхиальной астмы отсутствуют – этот период расценивается как ремиссия. Не выздоровление от астмы, а именно ремиссия (от латинского слова remissio – уменьшение, ослабление).
Мы уже говорили, что астма – хроническое заболевание и если приступов нет даже в течение нескольких месяцев или лет, можно говорить о длительной ремиссии, а не о полном выздоровлении ребенка. Он может прекрасно себя чувствовать, вести практически нормальный образ жизни, но склонность бронхов к бронхоспазму у подавляющего большинства пациентов остается практически на всю жизнь. Как только мы с вами об этом забываем, так эта коварная болезнь норовит вернуться. Нужно еще помнить о том, что ремиссия может быть клиническая, то есть наступившая после успешного курса лечения или благоприятного изменения образа жизни ребенка, и фармакологическая – на фоне приема лекарственных препаратов. Конечно, клиническая ремиссия лучше, чем фармакологическая. Ни один здравомыслящий человек не будет утверждать, что прием лекарств абсолютно безвреден для растущего организма ребенка.
Но запомните! Если без лечения приступы (пусть по вашему мнению и нетяжелые) повторяются вновь и вновь или острых приступ удушья нет, а малыш кашляет по ночам, врач при осмотре выслушивает у него хрипы, исследование функции дыхания подтверждает, что бронхи сужены – может развиться хроническое аллергическое воспаление слизистой бронхов. Именно аллергическое, а не инфекционное, которое требует лечения антибиотиками. Хроническое аллергическое воспаление слизистой оболочки при бронхиальной астме приводит к необратимым изменениям в стенке бронхов, а необратимые изменения, как вы понимаете, лечить поздно!
Риск заболеть астмой существенно выше у детей, родственники которых (не только родители) страдали или страдают бронхиальной астмой. И не только астмой. Такие заболевания как нейродермит, крапивница, сезонное воспаление слизистой носа и глаз, пищевая или лекарственная аллергия имеют прямое отношение к риску возникновения бронхиальной астмы у вашего малыша. К счастью, астма не относится к тем заболеваниям, которые обязательно проявятся в следующем поколении. Это объясняется тем, что наследуется не сама астма, а особенность иммунной системы. Иммунная система существует для защиты организма от воздействия чуждых для каждого конкретного человека веществ. У детей с астмой эта защитная система необоснованно бурно реагирует на контакт с веществами (аллергенами), которые у здоровых людей такой реакции не вызывают. Наиболее распространенные аллергены — домашняя пыль, особенно клещи домашней пыли, аллергены животных, пыльца растений, плесневые и дрожжевые грибы, пищевые аллергены. Приступ астмы может развиться при контакте с аэрозолями, красками, парфюмерией и другими резкими запахами. Физическая нагрузка, респираторные инфекции, холод, высокая влажность, колебания атмосферного давления, гроза часто влияют на самочувствие детей, больных астмой. Эмоциональный стресс, нервные перегрузки, смех, плач, страх могут быть причиной приступа астмы.
К сожалению, диагностика астмы в раннем возрасте задача не простая. Ведь эпизоды бронхиальной обструкции (затрудненного дыхания, кашля, свистящих хрипов) встречаются у детей и при других заболеваниях, например, ОРВИ. Кажется, малыш просто простудился, но вдруг появляются свистящие хрипы. Это, так называемый обструктивный синдром. Он довольно часто сопровождает респираторные инфекции у маленьких детей и астмой не является. Но все же при повторении более трех эпизодов обструкции во время ОРВИ, следует проконсультироваться у аллерголога – иммунолога.
Уточнить какие аллергены вызывают появление аллергических реакций возможно с помощью аллергообследования, которое включает в себя осмотр ребенка, подробный сбор аллергологического анамнеза ребенка и всей семьи, постановку кожных тестов, лабораторную диагностику. Наиболее часто применяют скарификационные и уколочные тесты (прик-тесты). Они достаточно специфичны и высоко чувствительны. Ставятся кожные тесты только в период клинической ремиссии бронхиальной астмы и после санации очагов хронической инфекции. Не проводят кожные тесты в период обострения бронхиальной астмы, атопического дерматита и аллергического ринита, а также при лечении гормональными и антигистаминными препаратами, поскольку они искажают (снижают) кожную чувствительность. Противопоказаниями для аллергологического обследования с помощью кожного тестирования являются также острые интеркурентные инфекционные заболевания, острые психические расстройства. В случаях тяжелого течения бронхиальной астмы, постоянного рецидивирования, при необходимости выявления причинно-значимых аллергенов для проведения соответствующих элиминационных мероприятий, показано применение современных лабораторных методов диагностики для определения специфических IgE и IgG антител в крови. Следует иметь в виду, что даже при положительных иммунологических тестах у детей с бронхиальной астмой необходимо их сопоставление с данными анамнеза и результатами других методов диагностики, т.к. они могут отражать состояние латентной сенсибилизации, быть результатом перекрестной чувствительности, либо низкого качества аллергенов.
Одним из необходимых условий успешного лечения бронхиальной астмы является объективная оценка сужения бронхов. Оценку функции легких (функцию внешнего дыхания), в особенности обратимость ее нарушений после приема бронхорасширяющего препарата, проводят детям с 5-летнего возраста с помощью компьютерной пневмотахографии в кабинете аллерголога – иммунолога.
Лечение бронхиальной астмы в первую очередь заключается в борьбе с аллергическим воспалением. В подавляющем большинстве случаев недостаточно просто расширять бронхи – через некоторое время дыхательные пути снова сузятся. Поэтому основой лечения являются мероприятия и лекарства, направленные на подавление аллергического воспаления в стенке бронхов. Начинать лечение бронхиальной астмы нужно всегда с мероприятий по устранению контакта с известными и подозреваемыми аллергенами. Соблюдение противоаллергического режима является одной из важнейших мер на пути преодоления болезни. Однако не всегда аллерген нам известен и, кроме того, через некоторое время простое удаление аллергена уже не приводит к исчезновению симптомов. Поэтому почти всегда больной, страдающий бронхиальной астмой, должен принимать профилактические, или базисные, противоастматические препараты.
У больных со среднетяжелой и тяжелой бронхиальной астмой врачи добиваются ремиссии с помощью терапии и для того, чтобы больной мог вести нормальный образ жизни, такой же, как все сверстники, необходим длительный прием различных препаратов, которые рекомендует опытный аллерголог – иммунолог. Самым эффективными противовоспалительными лекарствами являются гормоны. При бронхиальной астме важны гормоны, которые вырабатываются надпочечниками, на медицинском языке – глюкокортикостероиды. Эти вещества, помимо всего прочего, регулируют состояние бронхов. Много лет назад эти гормоны были выделены из крови, а затем созданы их синтетические аналоги. Гормоны в таблетках давно используются при астме. В настоящее время существуют гормоны для вдыхания в бронхи – дозированные аэрозоли и пудры для ингаляций, а также суспензия для ингаляции с помощью небулайзера. Попадая непосредственно в орган, который болеет (то есть в бронхи), эти гормоны не оказывают действия на весь организм и поэтому могут применяться длительно в качестве базисной терапии. До сих пор в представлении большинства людей гормоны – это зло. Причем больной, как правило, не делает разницы между таблетками и ингаляторами. Лечение при бронхиальной астме должно быть строго индивидуализировано с учетом варианта течения, фазы болезни, наличия осложнений, сопутствующих заболеваний, переносимости больным лекарственных средств и наиболее рационального их применения в течение суток. Такое лечение может назначить только опытный аллерголог-иммунолог.
источник
Бронх. астма принадлежит к числу наиболее распростр. аллергических заболеваний. Заболеваемость детей выше, чем у взрослых.
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, характеризующееся повторными эпизодами обратимой бронхиальной обструкции, вызванной хроническим аллергическим воспалением и гиперреактивностью бронхов. Бронхиальная астма проявляется приступообразным кашлем, затруднениями дыхания или приступами удушья. Патогенез бронхиальной астмы сложен и многообразен, причем представления о природе заболевания значительно изменились в последнее время. По современным представлениям в основе бронхиальной астмы лежат хроническое аллергическое воспаление и гиперреактивность бронхов. Поэтому независимо от степени тяжести и даже в период стойкой ремиссии, когда нет никаких признаков заболевания, бронхиальная астма является хроническим воспалительным заболеванием дыхательных путей. Основные клетки, которые вызывают это специфическое воспаление путем выделения специальных веществ — эозинофилы.
Б результате воспалительного процесса развиваются 4 механизма бронхиальной обструкции (закупорки бронхов):
• острый бронхоспазм (сужение бронхов),
• образование вязкой слизистой мокроты,
• склеротическая (рубцовая) перестройка бронхиального дерева.
Обструкция бронхов при астме в основном обратима, то есть под действием лечения нормальная проходимость бронхов восстанавливается. Однако длительное течение неконтролируемой астмы ведет к грубым морфофункциональным изменениям, характеризующимся нарушением кровоснабжения, склерозу стенки бронхов и формированию необратимой обструкции бронхов. Поэтому очень важно рано выявить астму и правильно ее лечить.
Классификация по этиологическому фактору:
•атопическая (экзогенная, аллергическая, иммунологическая)
• неатопическая (эндогенная, неиммунологическая).
Атопия (аллергия) — это генетически обусловленное состояние, при котором в организме в ответ на воздействие аллергенов вырабатывается избыточное количество специфических веществ (прежде всего — иммуноглобулин IgE). Это важнейший предрасполагающий фактор развития бронхиальной астмы. У детей этот механизм развития болезни является основным. Атопия может наследоваться более чем в 30% случаев.
При неатопическом варианте основным механизмом является гиперреактивность бронхов, определяемая как повышенная чувствительность дыхательных путей (повышенная готовность бронхов к сужению) к стимулам, безразличным для здоровых лиц. При этой форме болезни пусковыми агентами могут выступать респираторные инфекции, холод, резкие запахи, эндокринные и нервно-психические расстройства, профессиональные факторы и аэрополлютанты неаллергенной природы.
Факторы риска развития бронхиальной астмы:
1. Внутренние факторы — генетическая предрасположенность, атопия, гиперреактивность.
2. Внешние факторы (способствующие развитию заболевания у предрасположенных к этому людей):
• аллергены (бытовые (домашняя и библиотечная пыль), пыльцевые (пыльца деревьев, трав, др растений), эпидермальные (шерсть и перхоть животных), пищевые, лекарственные). Самым активным аллергеном домашней пыли являются аллергены микроскопических дерматофагоидных клещей.
• Курение (пассивное и активное)
Факторы, провоцирующие обострения бронхиальной астмы (триггеры):
• Домашние и внешние аллергены, • Поллютанты, • Респираторные инфекции, • Физическая нагрузка и гипервентиляция, • Изменение погодных условий, холод, • Двуокись серы, • Пища, пищевые добавки, лекарства, • Эмоциональные перегрузки, • Курение (активное и пассивное), • Домашние аэрозоли, запахи краски и др.
Установление причинной связи аллергена с появлением приступа имеет большое диагностическое значение в плане лечения и предупреждения дальнейшего контакта с ним больного. Наиболее значимыми для развития астмы являются ингаляционные аллергены.
Основные симптомы:• кашель, • свистящее дыхание (свистящие хрипы на выдохе, слышные на расстоянии), • стеснение в груди и одышка,
Наиболее типичный симптом бронхиальной астмы — приступ удушья, который возникает при воздействии на организм пускового фактора (триггера). У многих больных развитию приступа предшествуют продромальные явления — зуд в носу, чиханье, сукой приступообразный кашель, чувство «першения в горле» и др. Обычно приступ астмы начинается ночью или ранним утром, больной просыпается от чувства тяжести в груди и нехватки воздуха, на расстоянии слышатся свистящие хрипы. Во время приступа больной принимает вынужденное сидячее положение с наклоном вперед, опирается локтями на колени, при этом плечи немного подняты и сдвинуты вперед, голова втянута в плечи, грудная клетка как бы застывает в состоянии вдоха. Больной бледен, кожные покровы с синюшным оттенком, покрыты потом.
Затруднен преимущественно выдох. Вдох короткий, за которым наступает продолжительный, очень тяжелый выдох. В дыхании участвуют также мышцы верхнего плечевого пояса. При аускультации в легких на фоне ослабленного везикулярного или жесткого дыхания прослушивается большое количество сухих свистящих хрипов. В момент приступа удушья мокрота отсутствует и только после его купирования начинает отходить в небольшом количестве в виде «слепков бронхов» вязкой консистенции.
Если приступ длительно не купируется — развивается астматический статус, который характеризуется стойкой и длительной бронхиальной обструкцией, нарушением дренажной функции бронхов и нарастанием дыхательной недостаточности.
По степени тяжести различают бронхиальную астму легкого, сред нетяжелого и тяжелого течения. Тяжесть заболевания определяется врачом на основании частоты, тяжести и продолжительности симптомов заболевания, а также состояние больного в периоды ремиссии, исследования функции внешнего дыхания, лабораторных данных.
При легкой степени тяжести течение заболевания обычно характеризуется отсутствием классических развернутых приступов удушья, симптомы отмечаются менее 1-2 раз в неделю и кратковременны.
Астма тяжелого течения характеризуется частыми обострениями заболевания, представляющими опасность для жизни пациента. Осложнения: асфиксия, острая сердечная недостаточность и др.
Диагностика: в мокроте наблюдаются большое количество эозинофиловт кристаллы Шарко— Лейдена (продукты распада эозинофилов), спирали Куршмана (слепки из бронхов). В периферической крови также увеличивается количество эозинофилов (до 7—15%). При биохимическом исследовании крви — повышенный уровень IgE. Для выявления причинных аллергенов в межприступный период проводят кожные аллергические пробы. Обязательно регулярное исследования функции внешнего дыхания для определения степени бронхиальной обструкции.
Астму еще не научились полностью вылечивать, но ее можно и нужно контролировать. При правильном постоянном лечении астма не ограничивает физическую активность и не приводит к снижению качества жизни. Больной астмой не должен считать, что его удел — инвалидность, среди больных астмой есть известные политики и певцы (Николай Гуляев), артисты балета и чемпионы Олимпийских Игр.
В качестве наиболее доступного и удобного в амбулаторной практике метода мониторирования астмы используется определение пиковой скорости выдоха с помощью пикфлоуметра и ведение специального дневника с записью показателей. Ежедневная пикфлоуметрия позволяет судить об амплитуде суточных колебаний пиковой скорости выдоха как критерия достаточности проводимой терапии, а также может свидетельствовать о наступлении обострения заболевания. Ухудшение показателей при пикфлоуметрии отмечается раньше, чем больной сам почувствует появление первых клинических признаков ухудшения состояния и развития обострения, что дает ему возможность своевременно принять необходимые меры или обратится к врачу.
Лечение: самое главное в лечении больного выявить значимые аллергены и устранить контакт с ними. Если это невозможно, нужно сделать все для того, чтобы уменьшить экспозицию данных агентов. Особую значимость имеют сенсибилизация аллергенами бытового окружения пациента, что заставляет применять мероприятия, направленные на снижение их концентрации в жилище пациента. Наличие профессиональной астмы побуждает рассматривать вопрос о смене рабочего места пациента. Важнейшими аспектами санитарно-гигиенических мероприятий является соблюдение гипоаллергенной диеты, поддержание чистоты воздуха в жилище пациента, отказ от курения.
Лучший способ введения лекарств при астме — ингаляционный. Поэтому основные против о астматические препараты выпускаются в виде дозированных аэрозолей (карманные ингаляторы). Все препараты делятся в основном на 2 вида:
— для длительного (базисного) противовоспалительного лечения;
— для быстрого расширения бронхов и снятия приступа удушья (бронходилататоры). Базисную терапию больной, как правило, должен получать ежедневно для эффективного воздействия на хроническое воспаление бронхов, а бронходилататоры ситуационно, при развитии приступа. В зависимости от тяжести течения астмы врач назначает негормональные противовоспалительные средства или глюкокортикостероиды (гормональные).
При необходимости может быть назначена специфическая гипиосенсибилизация (постепенное привыкание к аллергену). В некоторых случаях хороший эффект дает спелеолечение (соляные пещеры).
Образовательная программа предусматривает обучение больного навыкам самопомощи при развитии приступа, дает необходимые знания о природе заболевания, методах профилактики обострений и способах уменьшения побочных эффектов проводимого лечения. Важное значение придается преодолению чувства неуверенности в себе, снятия тревожности. Показано санаторно-курортное лечение: курорты Крыма, Кисловодск.
Прогноз. При атопической форме прогноз более хороший, когда удается выявить специфический аллерген и более не контактировать с ним.
Профилактика. К профилактике бронхиальной астмы относится борьба с загрязнением окружающей среды, контроль за качеством пищи, обеспечение необходимых условий работы на химических предприятиях. Большое значение имеет пропаганда грудного вскармливания, профилактика аллергических заболеваний, активное физическое воспитание. Профилактика бронхиальной астмы включает также своевременную санацию очагов инфекции, предупреждение острых респираторных заболеваний.
Профилактика обострений бронхиальной астмы включает в себя устранение причинных факторов, гипоаллергенная диета, следование рекомендуемым схемам медикаментозной терапии, динамическое наблюдение за пациентом, устранении избыточной влажности и плесени в жилых помещениях, мероприятия по удалению клещей, регулярные проветривания и влажные уборки помещений. При аллергии на домашнюю пыль следует использовать только гипоаллергенные постельные принадлежности (синтепон или ватные), лучше отказаться от ковров, не убранных за стекло книг и других предметов, на которых скапливается пыль. Больным с пыльцевой аллергией следует ограничить пребывание на свежем воздухе во время цветения растений, вызывающих аллергию.
источник
Аллергическая бронхиальная астма протекает с обструкцией просвета бронхов.
Проявляется приступами кашля и удушья. Обструкция бронхов при этом обратима либо сама по себе, либо под воздействием лечения.
Выделяют следующие виды заболевания:
- преимущественно аллергическая или экзогенная астма – приступы удушья развиваются после попадания в дыхательные пути аллергена,
- неаллергическая или эндогенная – приступы развиваются без воздействия аллергена, но под воздействием инфекции, холодного воздуха, физической или психической нагрузки.
- смешанная.
Основными факторами, приводящими к развитию заболевания, считаются:
- наследственная предрасположенность,
- длительное воздействие пыли (биологической и минеральной), испарений, вредных газов (к примеру, на производстве с профессиональной вредностью),
- негативные изменения экологии (выхлопные газы, дым, смог),
- нерациональное питание (злоупотребление животной, жирной, рафинированной, белковой пищей),
- средства бытовой химии (например, чистящие средства в аэрозолях, средства для мытья полов).
Пусковым механизмом приступа могут служить:
- различные аллергены в воздухе,
- нестероидные противовоспалительные средства,
- холодный воздух,
- резкий запах, дым,
- физическая нагрузка,
- стресс.
В течении аллергической бронхиальной астмы выделяют:
- интермиттирующую астму,
- легкую персистирующую,
- персистирующую средней степени тяжести,
- тяжелую персистирующую астму.
В течении бронхиальной астмы наиболее грозным осложнением является астматический статус. Это резкое сужение просвета бронхов, проявляющееся очень тяжелым приступом удушья, резистентным к аэрозольным бронхорасширяющим лекарственным препаратам.
Симптомами заболевания являются приступы:
- чувство заложенности в грудной клетке
- сухого кашля
- одышки
- свистящих хрипов
Приступ удушья при аллергической бронхиальной астме возникает чаще всего в ночные или ранние утренние часы. Неожиданно появляется мучительный сухой кашель. К нему быстро присоединяется одышка, при которой тяжелее всего сделать выдох. Человек дышит шумно, со свистом. Несмотря на максимум прилагаемых усилий число дыхательных движений уменьшается вдвое и менее. Грудная клетка раздута, как бочка. При этом, чтоб облегчить дыхание, человек сидит или стоит, опершись на руки. Продолжаться такой приступ может от нескольких до 30 минут. А у больных «со стажем» и того дольше, затягиваясь до суток и становясь все более тяжелыми. Заканчивается приступ отхождением с кашлем тягучей мокроты в небольшом количестве. Во время обострения также может появится цианоз кожных покровов, тахикардия, сонливость, затруднение речи.
Диагностика заключается в исследовании функции внешнего дыхания – спирометрия, пикфлуометрия.
Медикаментозная терапия состоит в применении:
- кромогликат натрия,
- глюкокортикостероидные препараты,
- антагонисты лейкотриеновых рецепторов,
- моноклональные антитела.
2. симптоматической терапии:
- бета2-адреномиметики,
- ксантины,
- отхаркивающие препараты,
- антибиотики,
- антигистаминные.
Также применяются немедикаментозные методы лечения:
- дыхательная гимнастика,
- спелеолечение,
- массаж грудной клетки,
- плаванье,
- иглорефлексотерапия,
- санаторно-курортное лечение.
Профилактика заключается в предотвращении контакта с аллергенами.
Перед использованием информации, предоставляемой сайтом medportal.org, пожалуйста, ознакомьтесь с условиями пользовательского соглашения.
Сайт medportal.org предоставляет услуги на условиях, описанных в настоящем документе. Начиная пользоваться веб-сайтом Вы подтверждаете, что ознакомились с условиями настоящего Пользовательского соглашения до начала пользования сайтом, и принимаете все условия данного Соглашения в полном объеме. Пожалуйста, не пользуйтесь веб-сайтом, если Вы не согласны с данными условиями.
Описание услуги
Вся информация, размещённая на сайте, носит справочный характер, информация взята из открытых источников является справочной и не является рекламой. Сайт medportal.org предоставляет услуги, позволяющие Пользователю производить поиск лекарственных средств в данных, полученных от аптек в рамках соглашения между аптеками и сайтом medportal.org. Для удобства пользования сайтом данные по лекарственным средствам, БАД систематизируются и приводятся к единому написанию.
Сайт medportal.org предоставляет услуги, позволяющие Пользователю производить поиск клиник и другой информации медицинского характера.
Ограничение ответственности
Размещенная в результатах поиска информация не является публичной офертой. Администрация сайта medportal.org не гарантирует точность, полноту и (или) актуальность отображаемых данных. Администрация сайта medportal.org не несет ответственности за вред или ущерб, который Вы могли понести от доступа или невозможности доступа к сайту или от использования или невозможности использования данного сайта.
Принимая условия настоящего соглашения, Вы полностью понимаете и соглашаетесь с тем, что:
Информация на сайте носит справочный характер.
Администрация сайта medportal.org не гарантирует отсутствия ошибок и расхождений относительно заявленного на сайте и фактического наличия товара и цен на товар в аптеке.
Пользователь обязуется уточнить интересующую его информацию телефонным звонком в аптеку или использовать предоставленную информацию по своему усмотрению.
Администрация сайта medportal.org не гарантирует отсутствия ошибок и расхождений относительно графика работы клиник, их контактных данных – номеров телефонов и адресов.
Ни Администрация сайта medportal.org, ни какая-либо другая сторона, вовлеченная в процесс предоставления информации, не несет ответственности за вред или ущерб, который Вы могли понести от того, что полностью положились на информацию, изложенную на этом веб-сайте.
Администрация сайта medportal.org предпринимает и обязуется предпринимать в дальнейшем все усилия для минимизации расхождений и ошибок в предоставленной информации.
Администрация сайта medportal.org не гарантирует отсутствия технических сбоев, в том числе в отношении работы программного обеспечения. Администрация сайта medportal.org обязуется в максимально короткие сроки предпринять все усилия для устранения каких-либо сбоев и ошибок в случае их возникновения.
Пользователь предупрежден о том, что Администрация сайта medportal.org не несет ответственности за посещение и использование им внешних ресурсов, ссылки на которые могут содержаться на сайте, не предоставляет одобрения их содержимого и не несет ответственности за их доступность.
Администрация сайта medportal.org оставляет за собой право приостановить действие сайта, частично или полностью изменить его содержание, внести изменения в Пользовательское соглашение. Подобные изменения осуществляются только на усмотрение Администрации без предварительного уведомления Пользователя.
Вы подтверждаете, что ознакомились с условиями настоящего Пользовательского соглашения , и принимаете все условия данного Соглашения в полном объеме.
Рекламная информация, на размещение которой на сайте имеется соответствующее соглашение с рекламодателем, имеет пометку «на правах рекламы».
источник
В медицинской науке термин «атопия» появился в середине прошлого века в связи с очередным этапом развития генетики и ее изучения на молекулярном уровне. Изучая гены как элемент наследственной информации, ученые выяснили, что по наследству передаются некоторые заболевания или предрасположенность к ним.
К таковым относится способность организма синтезировать иммуноглобулин Е при воздействии определенных аллергенов внешней среды. Иммуноглобулин Е является аллергическим антителом, который вызывает атопические заболевания. Патогенез кроется в нарушении ответной реакции иммунной системы на определенный аллерген. Вместо того чтобы бороться с воздействием аллергена, иммунная система человека с наследственной способностью к вырабатыванию антител начинает негативно воздействовать на сам организм.
Аллергическая, или атопическая астма – результат такой аутоиммунной реакции, заложенной в генотипе заболевшего человека. Кроме атопической бронхиальной астмы описанная наследственная аутоиммунная патология вызывает аллергический дерматит и ринит – так называемую атопическую триаду.
Аллергическая, или атопическая астма – результат такой аутоиммунной реакции, заложенной в генотипе заболевшего человека. Кроме атопической бронхиальной астмы описанная наследственная аутоиммунная патология вызывает аллергический дерматит и ринит – так называемую атопическую триаду.
Аллергическая бронхиальная астма может проявляться еще в самом раннем возрасте – у детей 2-3-х лет. Коварство проявления атопической астмы у детей заключается в идентичности симптоматики с клинической картиной обструктивного бронхита. В связи с этим родителям часто болеющих детей необходимо знать механизм возникновения и симптомы заболевания, иметь представление о том, как проходит течение в зависимости от стадии развития. Это поможет вовремя обратиться к врачу – пульмонологу или аллергологу-иммунологу. Особенно внимательно следует следить за здоровьем ребенка, если у кого-то из родителей была диагностирована эта патология.
Чаще всего передача наследственности идет по материнской линии, а заболевание в 70% случаев проявляется в первые 20 лет жизни человека с наследственной патологией при взаимодействии с аллергеном. Если кто-либо из членов семьи страдает атопическими заболеваниями, есть смысл посетить аллерголога, чтобы провести диагностику и профилактическое лечение.
Отделения иммунологии и аллергологии сети клиник НИАРМЕДИК имеют положительный опыт диагностики и лечения патологии, которое опасно серьезными осложнениями:
- астматический статус – особенно тяжелый приступ с 17-процентной летальностью;
- гипоксемия – недостаток кислорода в крови;
- гиперкапния – избыток углекислоты в крови;
- гиповолемия – снижение количества циркулирующей крови;
- артериальная гипотония;
- декомпенсированная форма респираторного ацидоза;
- асфиксия;
- аритмия;
- сердечная недостаточность;
- остановка кровообращения;
- эмфизема;
- пневмоторакс;
- кома.
Квалификация наших специалистов и оснащение сети самым современным оборудованием позволяет предотвратить эти осложнения и добиться стойкого лечебного эффекта при своевременном обращении за медицинской помощью.
Высокоточное выявление антигенов, вызывающих аллергические реакции, позволяют назначить эффективное лечение, включающее применение медикаментозных препаратов, физиотерапию, гигиенические мероприятия.
Аллерголог-иммунолог (взрослый), Аллерголог-иммунолог (детский), Педиатр, Диспансеризация
Приём по адресу: 
Аллерголог-иммунолог (взрослый), Аллерголог-иммунолог (детский)
Приём по адресу: 
Аллерголог-иммунолог (взрослый), Аллерголог-иммунолог (детский), Педиатр, Диспансеризация
Приём по адресу: 
Приём по адресу: 
Аллерголог-иммунолог (взрослый), Аллерголог-иммунолог (детский)
Приём по адресу: 
Аллерголог-иммунолог (взрослый), Аллерголог-иммунолог (детский), Терапевт, Терапевт (ПНД)
Приём по адресу: 
Аллерголог-иммунолог (взрослый), Аллерголог-иммунолог (детский), Маммолог, Онколог
Приём по адресу: 
Аллерголог-иммунолог (взрослый), Терапевт
Приём по адресу: 
Приём по адресу: 
При попадании в организм определенного аллергена начинается усиленная выработка иммуноглобулина Е, что приводит к повышению синтеза гистамина – медиатора аллергических реакций анафилактического (немедленного) типа, ускоряющего развитие аутоиммунного процесса.
Иммунная система, действующая в этой ситуации уже против организма, вызывает сокращение мышц, расположенных вокруг дыхательных путей, преграждая доступ аллергену. Возникает бронхообструктивный синдром со спазмом гладкой мускулатуры, воспалением слизистой бронхов и появлением обильной вязкой слизи. Секрет преграждает поступление воздуха в дыхательный тракт и временно ухудшает вентиляцию легких.
В основе атопической бронхиальной астмы лежит наследственность, но запустить механизм могут различные аллергены, которые принято делить на следующие группы:
- бытовые – аутоиммунный процесс запускают антигены домашней пыли;
- грибковые –антигенами являются споры грибов Candida, Aspergillus, Hormodendrum, Cladosporium, Alternaria, Penicilinum;
- нутритивные – белковые продукты питания (яйца, молоко, орехи), шоколад, красные ягоды и фрукты, цитрусовые, лекарственные препараты;
- пыльцевые – пыльца различных цветов, трав и деревьев;
- эпидермальные – антигенами выступают шерсть и чешуйки кожи животных, в том числе – домашних питомцев;
- комбинированные.
Первые симптомы атопической патологии в раннем возрасте могут проявляться в виде сенной лихорадки с ринитом и конъюнктивитом, кожным диатезом. Поллиноз в 2-3 года является предастмой, а типичные симптомы клинической картины появляются годам к 4-5-ти.
Основной симптом, по которому можно заподозрить атопический характер бронхиальной астмы, – внезапный, быстро развивающийся приступ удушья спастического (спазматического) типа. Обструктивное удушье может развиваться на фоне нормального самочувствия и на фоне поллинозной симптоматики – чихание, заложенность носа и выделения из него, жжение в горле, приступообразный сухой кашель.
Но симптоматика может значительно разниться в зависимости от вида аллергена, который вызвал аутоиммунную реакцию.
Для бытовой формы атопической бронхиальной астмы характерна симптоматика, схожая с инфекционным заболеванием – мокрый кашель, повышенная температура, общая интоксикация. На начальном этапе развития можно заметить исчезновение симптомов при выходе из помещения на свежий воздух и обострение заболевания с началом отопительного сезона.
При грибковой и пыльцевой форме наблюдаются сезонные обострения. Приступу пыльцевой атопической астмы предшествует развитие симптоматики аллергического ринита и конъюнктивит.
Нутритивные антигены могут не вызывать приступ удушья, в таких случаях болезнь проявляется под видом бронхита, риносинусопатии, крапивницы, дерматита. Типичной симптоматике может предшествовать предастматическое состояние: приступ удушья развивается на фоне заложенности носа, сухого кашля, чувства стесненности в груди, отека слизистой.
При пыльцевой форме, приступ может вызвать не только пыльца растений, но и употребление в пищу орехов, злаков, семечек, ягод и фруктов, пыльца которых является для больного антигеном.
Эпидермальная форма часто наблюдается у людей, связанных с уходом за животными или работе с ними профессионально.
Мы разработали для Вас специальные годовые программы наблюдения за здоровьем.
Услуги каждого пакета ориентированы на поддержание здоровья и профилактику болезней.
Годовые медицинские программы для детей
Детские годовые программы НИАРМЕДИК созданы для того, чтобы помочь родителям вырастить здорового ребенка! Программы разработаны для детей разного возраста и гарантируют качественную медицинскую помощь без очереди.
Годовые медицинские программы для взрослых
Взрослые годовые программы «С заботой о себе» разработаны для тех, кто ответственно подходит к своему здоровью. Программы включают: консультации терапевта, а также самых востребованных врачей-специалистов.
Программа ведения беременности
Сеть клиник НИАРМЕДИК предлагает будущей маме программу ведения беременности «Жду тебя, малыш!». Программа разработана с учетом передовых международных стандартов здравоохранения.
Для четырех степеней атопической бронхиальной астмы характерна разная степень тяжести протекания:
- Интермиттирующее (прерывающееся) легкое протекание, при котором ночные приступы отсутствуют или бывают не чаще 2-х раз в месяц, повторяемость днем – реже одного раза в неделю;
- Персистирующая легкая степень: течение характеризуется возрастанием количества дневных приступов от нескольких в неделю до ежесуточных, ночных – до еженедельных;
- Средняя степень тяжести: нарастание количества дневных приступов до ежедневных, ночные приступы повторяются чаще одного раза в течение недели;
- Тяжелая степень с постоянной симптоматикой и ежедневными многократными обострениями.
При 3-й степени развития болезнь оказывает серьезное негативное воздействие на жизнедеятельность, нарушает сон, наносит ощутимый вред здоровью, мешает трудовой деятельности.
Четвертая степень заболевания представляет серьезную опасность для жизни и здоровья больного.
На первой консультации у врача аллерголога-иммунолога и/или пульмонолога в любой из клиник НИРМЕДИК первоначальный диагноз будет поставлен на основе физикального осмотра и сбора анамнеза в беседе с пациентом.
Оценив общие состояние, сезонность приступов и их характер, врач назначит консультацию смежных специалистов и порекомендует проведение аппаратного и лабораторного обследования. Аппаратное обследование проводится для дифференциации астмы от других заболеваний (обструктивного бронхита, эмфиземы легких и др.) и может включать ультразвуковое исследование, компьютерную томографию, рентген, бронхоскопию.
Лабораторные исследования включают следующие мероприятия:
- диагностические аллергопробы – скарификационные кожные и/или провокационные ингаляционные (под контролем медиков);
- общий клинический и иммунологический анализ крови;
- анализ мокроты;
- бактериологический анализ промывных вод бронхов;
- бронхоальвеолярный лаваж.
Лечение назначается в зависимости от выявленного аллергена. При возможности рекомендуются меры для устранения или снижения интенсивности воздействия. Строгая диетотерапия при нутритивной форме атопической бронхиальной астмы, постоянная влажная уборка, удаление ковров, пуховых постельных принадлежностей – при бытовой, смена места работы или отказ от домашних питомцев – при эпидермальной, борьба с плесенью – при грибковой разновидности патологии.
На третьей и четвертой стадиях болезни не обойтись без медикаментозной терапии. Специалисты сети клиник НИАРМЕДИК используют самые современные методики, разрабатывая индивидуальный план лечения для каждого пациента в точном соответствии с действующими клиническими протоколами. В терапии атопической бронхиальной астмы применяются эффективные десенсибилизирующие и противовоспалительные препараты, бронхолитики короткого действия или пролонгированные бронходилататоры в зависимости от тяжести протекания болезни.
Своевременное обращение в клинику сети НИАРМЕДИК по месту жительства обеспечит точную диагностику и адекватное этиопатогенетическое лечение с благоприятным прогнозом. Записывайтесь на консультацию через сайт или звоните по многоканальному телефону.
источник
В патогенезе данной формы ключевую роль играет IgЕ- опосредованный тип аллергической реакции с участием внешних аллергенов.
В ее патогенезе не доминирует аллергическая сенсибилизация к внешним аллергенам. Причинами болезни могут служить острые или рецидивирующие респираторные инфекции, эндокринные и нервно-психические расстройства, нарушение метаболизма арахидоновой кислоты и другие факторы.
Выделяют так же смешанную и неуточненную астму.
Указанная классификация бронхиальной астмы в клинической практике представляется упрощенной. С целью индивидуального подхода к лечению больного и профилактике болезни дополнительно уточняется клинико-патогенетический вариант бронхиальной астмы с учетом распространенной в отечественных клиниках классификации Г.Б.Федосеева (1982).
1. Атопический – с указанием аллергенов, к которым имеется сенсибилизация.
Инфекционно-зависимый – с указанием характера инфекционной зависимости (инфекционная аллергия, формирование измененной реактивности бронхов).
Дисгормональный – с указанием характера дисгормональных изменений.
Первично измененная реактивность бронхов, которая формируется без участия иммунных реакций (“аспириновая астма”, “астма физического усилия”).
8. Холинергический (ваготонический).
Атопический вариант соответствует аллергической форме бронхиальной астмы по МКБ – 10, остальные – эндогенной. Возможно сочетание нескольких клинико-патогенетических вариантов болезни у одного больного, что имеет значение для определения адекватной патогенетической терапии.
Экспертами ВОЗ были разработаны объективные критерии тяжести астмы по выраженности клинических признаков и степени бронхиальной обструкции (по объему форсированного выдоха за первую секунду (ОФВ1) или пиковой скорости выдоха (ПСВ), определяемым при помощи спирографии или пикфлоуметрии), а также по объему медикаментозной терапии, необходимой для поддержания в межприступном периоде относительно стабильного течения астмы (контролируемая астма).
Тяжесть состояния пациента перед началом лечения должна быть классифицирована по одной из четырех ступеней развития астмы. Различают интермиттирующую и персистирующую бронхиальную астму – легкую, средней тяжести и тяжелую. На выделении ступеней тяжести болезни основан современный “ступенчатый” подход к лечению больных.
Ступень 1:интермиттирующая бронхиальная астма
Симптомы (приступы удушья) реже 1 раза в неделю
Ночные симптомы не чаще 2 раз в месяц
ОФВ1или ПСВ> 80% от должных значений
Вариабельность показателей ПСВ или ОФВ180% от должных значений
Вариабельность показателей ПСВ или ОФВ1= 20-30%
Ступень 3: персистирующая бронхиальная астма средней тяжести
Ежедневные симптомы (приступы удушья)
Обострения влияют на физическую активность и сон
Ночные симптомы чаще 1 раза в неделю
Ежедневный прием ингаляционных β2— агонистов короткого действия
ОФВ1или ПСВ от 60 до 80% от должных значений
Вариабельность показателей ПСВ или ОФВ1> 30%
Cтупень 4: тяжелая персистирующая астма
Ежедневные симптомы (приступы удушья)
Ограничение физической активности
Кроме формы и степени тяжести бронхиальной астмы выделяют фазу болезни (обострение, стойкой ремиссии, нестойкой ремиссии).
Пример формулировки диагноза:
Клиника бронхиальной астмы
Классическим проявлением болезни является приступ экспираторного удушья, который провоцируется контактом с внешним аллергеном, обострением бронхолегочной инфекции, физической нагрузкой и другими факторами. В начальной стадии болезни эквивалентом приступа удушья может быть приступообразный непродуктивный кашель или короткий эпизод затрудненного свистящего дыхания (дыхательный дискомфорт).
В развитии приступа удушья различают 3 периода.
1.Период предвестников проявляется першением в горле, заложенностью носа, чиханием, зудом глаз и кожи, отеком Квинке. Характерно появление приступообразного надсадного кашля, который сопровождается чувством заложенности в груди и нарастающей экспираторной одышкой. Мокрота не отходит.
2.В периоде разгара приступабольной ощущает чувство нехватки воздуха и затрудненного дыхания. Вдох короткий, выдох резко затруднен, сопровождается сухими свистящими хрипами, слышными на расстоянии (дистанционными). Из-за нехватки воздуха больной не может произносить длинные фразы. Лицо выражает страдание и испуг.
Кожные покровы бледные, нарастает серый цианоз. Положение больного вынужденное с фиксацией плечевого пояса – сидит или стоит, опираясь руками на колени или край кровати, что позволяет подключить к дыханию вспомогательную дыхательную мускулатуру. Грудная клетка вздута, ее движения при дыхании резко ограничены. Надключичные ямки выбухают. Число дыхательных движений 20 – 24 в минуту. При перкуссии над легкими определяется коробочный звук из-за значительного увеличения воздушности легких. При аускультации выслушивается ослабленное дыхание с удлиненным выдохом. Над всей поверхностью легких выслушиваются сухие свистящие хрипы, более интенсивные во время выдоха. Тоны сердца приглушены, тахикардия до 100 –120 в минуту, акцент IIтона над легочной артерией, повышение АД. На фоне приема симпатомиметиков или эуфиллина возможна экстрасистолия.
3. Под действием лекарственных препаратов или, реже, спонтанно начинается период обратного развития приступа– появляется кашель с отхождением тягучей, “стекловидной” мокроты, иногда в виде слепков бронхов. Уменьшается одышка, дыхание становится свободным. Продолжительность приступа удушья варьирует от нескольких десятков минут до нескольких часов и даже суток.
Время возникновения, частота и выраженность приступов удушья, а также клинические признаки в межприступном периоде зависят от клинико-патогенетического варианта астмы, степени тяжести, фазы болезни, наличия осложнений и сопутствующих заболеваний.
Интермиттирующая астма характеризуется редкими, случайными респираторными симптомами с сопутствующим им снижением ПСВ (при нормальных значениях ПСВ между эпизодами ухудшения состояния). Пациенты являются, как правило, атопиками, у которых симптомы болезни появляются только при контакте с аллергенами.
Персистирующая астма характеризуется периодическими, различной степени тяжести периодами обострения (неконтролируемая астма) и ремиссии (контролируемая).
На долю легкой формы бронхиальной астмы приходится около 60% всех случаев болезни, среднетяжелой и тяжелой – по 20%.
Различные клинико-патогенетические варианты астмы имеют свои характерные особенности.
Атопическая астма. Характерно выявление специфических аллергенов окружающей среды, сенсибилизация к которым приводит к клиническим проявлениям астмы. Наиболее часто такими аллергенами являются: пыльца растений, шерсть животных, домашняя пыль, продукты бытовой химии и парфюмерии, промышленные выбросы. Атопическая форма астмы, вызванная пыльцой растений, например, амброзии, отличается сезонностью обострений, связанной с наибольшей концентрацией аллергена в воздухе.
Характерно сочетание атопической астмы с поллинозами (аллергическим ринитом, конъюнктивитом, крапивницей и др.). В лечении данной группы больных большое значение придается элиминации аллергенов и проведению аллергенспецифической иммунотерапии.
Инфекционно-зависимая астма развивается на фоне острых или хронических инфекционных заболеваний дыхательных путей (пневмонии, бронхиты). Играют роль сенсибилизация организма к бактериям и вирусам, а также прямое повреждающее действие инфекционных агентов, в частности респираторно-синцитиального (РС) вируса, на β2— рецепторный аппарат бронхов с формированием гиперреактивности бронхов. Установлена длительная персистенция РС вирусов в дыхательных путях, что поддерживает аллергическое воспаление.
У большинства больных инфекционно-зависимая форма астмы развивается на фоне хронического обструктивного бронхита, отличаясь частыми обострениями, тяжестью течения, рефрактерностью к бронхолитической терапии, зависимостью от гормональной терапии, быстрым развитием легочных и внелегочных осложнений – эмфиземы легких, хронического легочного сердца и др. В финале эта форма астмы приобретает признаки ХОБЛ.
Аспириновая астма.Причиной ее развития является нарушение метаболизма арахидоновой кислоты в организме на фоне применения НПВС, в том числе ацетилсалициловой кислоты, являющихся ингибиторами циклооксигеназы. При приеме НПВС в чистом виде или в составе комбинированных препаратов (цитрамон, пенталгин, седалгин, теофедрин и др.), арахидоновая кислота расщепляется по липооксигеназному пути преимущественно на лейкотриены, обладающие выраженными бронхоконстрикторными свойствами. Нередко больные с данной формой астмы реагируют удушьем на желтый пищевой краситель тартразин и пищевые консерванты, содержащие салицилаты.
Аспириновая астма часто дебютирует с аллергического ринита, который переходит в полипозную риносинусопатию. В дальнейшем присоединяются приступы удушья. У многих больных респираторные симптомы сочетаются с желудочно-кишечной диспепсией, что составляет “аспириновую триаду”. Аспириновая форма астмы часто присоединяется к атопической или инфекционно-зависимой астме и характеризуется тяжелым течением.
Осложнения бронхиальной астмы. Различаютлегочные осложнения– астматический статус, прогрессирующая дыхательная недостаточность, эмфизема легких, спонтанный пневмоторакс, пневмония ивнелегочные– острое и хроническое легочное сердце, аритмии сердца и инфаркт миокарда в результате передозировки симпатомиметиков, асистолия на высоте астматического статуса.
Эмфизема легких, легочная гипертензия и хроническое легочное сердце развиваются обычно у больных бронхиальной астмой с сопутствующим хроническим обструктивным бронхитом.
Наиболее частым и грозным осложнением является астматический статус, под которым понимают необычный по тяжести и продолжительности астматический приступ, резистентный к обычной бронхолитической терапии и угрожающий жизни больного. Наиболее часто провоцируют развитие астматического статуса следующие факторы:
— передозировка ингаляционных β2– адреномиметиков;
— бесконтрольный прием кортикостероидных препаратов, необоснованная отмена длительно проводимой гормональной терапии;
— обострение хронической или присоединение острой инфекции дыхательных путей;
— прием НПВС, злоупотребление алкоголем, снотворными и седативными
— массивное воздействие специфических антигенов, к которым сенсибилизрованы дыхательные пути больного бронхиальной астмой;
— неудачно начатая специфическая гипосенсибилизирующая терапия.
Астматический статус имеет следующие признаки, отличающие его от тяжелого приступа удушья:
— выраженная, остро прогрессирующая дыхательная недостаточность, обусловленная нарушением дренажной функции бронхов и бронхиальной обструкцией;
— резистентность к симпатомиметикам и другим бронхолитикам;
— развитие гиперкапнии и гипоксии тканей, гипоксемической комы;
— развитие острого легочного сердца.
Различают анафилактическуюиметаболическуюформы астматического статуса. Анафилактическая форма развивается мгновенно, как анафилактический шок, в момент контакта с аллергеном в результате гиперергической реакции немедленного типа. Наиболее часто анафилактическую форму статуса провоцирует прием лекарственных препаратов (антибиотиков, сульфаниламидов, белковых препаратов, ферментов, НПВС). В результате мгновенного генерализованного бронхоспазма развивается тотальная бронхиальная обструкция, завершающаяся асфиксией.
Значительно чаще встречается метаболическая форма астматического статуса. Она развивается постепенно в течение нескольких часов или дней в результате блокады β2— рецепторов бронхов промежуточными продуктами метаболизма лекарственных и эндогенных симпатомиметиков и катехоламинов. Развивается выраженная бронхиальная обструкция, обусловленная отеком бронхиальной стенки, бронхоспазмом, обтурацией бронхов слизистыми пробками, нарушением бронхиального дренажа.
При метаболической форме астматического статуса выделяют три стадии:
1 стадия (относительной компенсации, резистентности к симпатомиметикам) характеризуется развитием длительно не купирующегося приступа удушья. Больные возбуждены, испытывают чувство страха в связи с отсутствием эффекта от проводимой терапии. Наблюдается экспираторная одышка, нарастающий диффузный цианоз и потливость, непродуктивный кашель. Перкуторно над легкими определяется коробочный звук, аускультативно – сухие свистящие хрипы. Слышны дистанционные сухие хрипы. Частота дыхания – 22 –28 в 1 минуту. Тахикардия в пределах 100 –110 ударов в 1 минуту. Развиваются гипервентиляция, умеренная гипоксемия и гипокапния, ОФВ1снижается до 30% от должной величины.
источник