Клиника бронхиальной астмы в фазе обострения (приступный период) имеет свои особенности, зависящие от патогенетических механизмов и возраста ребенка. Приступ протекает в виде повторных пароксизмов затрудненного дыхания. У детей раннего возраста чаще имеются «предвестники» приступа. За несколько дней или часов изменяется поведение ребенка, который становится раздражительным, ухудшаются аппетит и сон, появляется слизистое отделяемое из носа, сухой навязчивый кашель. Приступ удушья обычно развивается ночью. Нарушение бронхиальной проходимости определяется спазмом гладкой мускулатуры бронхиол, отеком слизистой оболочки и гиперсекрецией. При выходе из приступа наблюдается кашель с отхождением густой мокроты. В легких на фоне удлиненного выдоха выслушиваются сухие, а часто и влажные хрипы. Длительность послеприступного периода от 2 до 14 сут.
Фаза ремиссии (межприступный период) характеризуется клиническим благополучием. Однако клинико-функциональный контроль наших больных позволил и в этот период выявить нарушения бронхиальной проходимости при среднетяжелом и тяжелом течении болезни. Сохраняются также эозинофилия и повышение IgE в крови.
При тяжелом течении атопической бронхиальной астмы в межприступном периоде отмечаются симптомы общей интоксикации, нарушения бронхиальной проходимости при удовлетворительном самочувствии больного. У этих больных, так же как и у подростков с инфекционно-аллергической бронхиальной астмой, наиболее часто развивается астматическое состояние. Последнее опасно еще и тем, что дети приспосабливаются и не предъявляют жалоб на затрудненное дыхание. В астматическом состоянии у больных определяются нерезко выраженная экспираторная одышка, вздутие грудной клетки, ослабленное дыхание, непостоянные хрипы.
Длительность его от нескольких дней до нескольких месяцев. Опасность заключается в том, что в этот период функциональные сдвиги в организме (гипоксемия, ацидоз, надпочечни- ковая недостаточность и т. д.) создают угрозу развития асфик- сического синдрома, часто угрожающего жизни больного. Среди детей, больных бронхиальной астмой, асфиксический синдром развивается у 6-8 % больных.
У детей, также как и у взрослых, имеются различные клинико-патогенетические варианты течения бронхиальной астмы. По данным детского отделения ВНИИП, помимо клинических особенностей, зависящих от преобладания различных типов аллергических реакций, и паторецепторных механизмов у 20 % детей патогенетические механизмы усложняются нарушениями со стороны: а) центральной нервной системы — органические поражения, предшествующие развитию бронхиальной астмы, психопатические черты личности, определяющиеся конфликтной ситуацией в семье или возникающие на фоне бронхиальной астмы; органические поражения, возникающие в период асфиксического синдрома; б) эндокринной системы — диэнцефальные нарушения, изменения функции яичников у девочек-подростков, недостаточность надпочечников; в) первичная недостаточность системы аденилциклазы — цАМФ. Развитие инфекционного процесса (рецидивирующего или хронического) в респираторном тракте неблагоприятно влияет на течение бронхиальной астмы.
Лечение детей в приступаем периоде симптоматическое. Для лечения больного в астматическом статусе используются те же принципы, что и у взрослых. В послеприступном периоде широко используются интал, задитен, способные блокировать освобождение медиаторов анафилаксии из тучных клеток. Эти препараты особенно эффективны при атопической форме. Специфическая гипосенсибилизация проводится во время стойкой ремиссии. Большое значение в лечении и реабилитации больных имеют местные санатории и курорты. Целесообразно создание специализированных местных санаториев для детей с респираторными аллергозами, где этапное лечение включает продолжение специфической гипосенсибилизации, широко используются климатолечение, рефлексотерапия, лечебная физкультура.
Прогноз бронхиальной астмы в детском возрасте благоприятен при раннем уточнении диагноза и правильном лечении. Заболевание, возникшее в дошкольном возрасте, обычно прекращается в пубертатном периоде. Более тяжело протекает бронхиальная астма, сочетающаяся с упорным аллергодерматозом. Летальные исходы у подростков при тяжелом течении бронхиальной астмы определяются передозировкой препаратов симпа- томиметического действия в домашних условиях, развитием асфиксии на фоне вторичной надпочечниковой недостаточности.
Бронхиальная астма у детей, преимущественно атонического генеза. Среди предрасполагающих факторов подтверждена роль наследственной отягощенности: у кровных родственников детей, больных бронхиальной астмой, аллергические заболевания регистрируются от 60 до 90 % [Ширяева К. Ф. н др., 1981 *]. В ранней сенсибилизации ребенка имеют значение токсикозы беременности, раннее искусственное и смешанное вскармливание, профилактические прививки, особенно вакцинация коклюшной вакциной. При неинфекционной сенсибилизации у детей первыми органами-мишенями являются кожа, пищеварительная и дыхательная системы. После пищевой сенсибилизации присоединяется сенсибилизация различными экзо- аллергенами: эпидермальными, пылевыми, пыльцевыми и т. д. Сенсибилизация к инфекционным и грибковым аллергенам чаще встречается у детей старшего школьного возраста. Первые проявления респираторной аллергии (предастмы) у большинства больных развиваются на 2-3-м году жизни ребенка. Типичные приступы появляются позже, на 3-5-м году жизни. Бесспорно значение инфекционных заболеваний респираторного тракта, предшествующих и провоцирующих развитие бронхиальной астмы.
У большинства детей бронхиальная астма протекает по 1 (анафилактическому) типу аллергических реакций по Gell и Coombs, который определяется генетически детерминированной избыточной продукцией IgE (реагинов). Высказаны предположения, что выраженные и длительные приступы удушья, сопровождающиеся повышением температуры тела, рентгенологически выраженной периваскулярной инфильтрацией, лейкоцитов зом и эозинофилией в периферической крови, характерны для генеза бронхиальной астмы, протекающей с участием III типа аллергических реакций (преципитин-зависимого, связанного с образованием иммунных комплексов).
Лабораторная диагностика включает контроль за содержанием эозинофилов в крови и секрете респираторного тракта, уровнем общего и видоспецифического IgE, IgA, IgG, IgM. Для уточнения спектра сенсибилизации проводятся кожно-аллергн- ческие и провокационные пробы с неинфекционными аллергенами. Обязателен контроль за состоянием функции внешнего дыхания и чувствительности рецепторов бронхиального дерева к медиаторам анафилаксии, так как состояние бронхиальной проходимости — информативный показатель реабилитации ребенка, больного бронхиальной астмой.
Профилактика бронхиальной астмы у детей включает раннее выявление детей с аллергическим диатезом, предупреждение высоких антигенных нагрузок (искусственного вскармливания, профилактических прививок, необоснованной медикаментозной терапии и т.д.) в позднем антенатальном и раннем постнатальном периодах; раннее распознавание и правильное лечение респираторных аллергозов (предастмы).
Актуальность проблемы бронхиальной астмы в педиатрии определяется постоянным ростом ее распространенности (от 0,35 до 3-10%) среди детского населения в различных странах, тяжестью заболевания и возрастающей летальностью.
источник
Психические расстройства при бронхиальной астме наблюдаются часто и выступают в виде реактивных личностных образований в связи с переживанием болезни, неврозоподобных расстройств, обусловленных соматическими факторами, аномального (психопатического) развития личности. Неврозоподобные расстройства при бронхиальной астме проявляются в форме реакций пациента на приступ либо в особенностях субъективного переживания болезни. По своей структуре они близки ситуационным, адекватным реакциям личности на возникшее заболевание. Однако ни в одном случае они не служат основанием для постановки диагноза невроза. Эти реакции усложняют клиническую картину, привнося в нее черты ипохондричности, болезненной тревоги и опасений, вызывая негативистические установки по отношению к лечению и порождая недоверие к врачу.
Такие реакции на болезнь особенно частыми бывают в начальном периоде астмы. Астенодепрессивные расстройства (пониженное настроение с мыслями о безысходности существования, неизлечимости болезни) обнаруживаются у половины всех больных.
Пациенты при этом бывают молчаливыми, задумчивыми, жалуются на однообразные мысли об «утраченном здоровье», неопределенном, безрадостном будущем. Такие мысли особенно беспокоят их перед засыпанием. Больные продолжают выполнять повседневные обязанности, но без прежней активности. У некоторых больных отмечаются ипохондрические проявления, они полагают, что «легкие раздуты», «не дышат», беспокоятся, что на самом деле у них не астма, а рак легких или туберкулез; прислушиваясь к себе, находят все новые, меняющиеся ощущения, преувеличивают тяжесть болезни. При фобической структуре реакции больные испытывают неотвязный страх, тревогу, беспокойство. Такое состояние, как правило, в последующем полностью редуцировалось и сменялось ровным настроением с установкой на выздоровление. В случаях ухудшения оно могло смениться затяжным астенодепрессивным синдромом.
Лица без психопатических черт в преморбиде реже обнаруживают реакции на болезнь, для них более типичен астенодепрессивный вариант переживания болезни в начальном периоде астмы, отличающийся большой яркостью и динамичностью. По мере развития болезни эти явления протекали все более стерто, в виде астенодепрессивных, реже ипохондрических с депрессивной окраской расстройств настроения, иногда с истерическими симптомами.
Психические нарушения при разных степенях тяжести заболевания
При легкой форме астмы неврозоподобные расстройства являются обычно стертыми, выступают, как правило, в виде легкой физической астении.
При астме средней тяжести возникают реактивные состояния с неврозоподобными расстройствами, которые отличаются многообразием и глубиной. На высоте физической астении появляются одышка, гипервентиляция. При легкой нагрузке возникают ощущения слабости, разбитости, недомогания. При прогрессировании болезни возникает смешанное состояние (тревожное ожидание несчастья, беспокойство). Могут появляться циркулярные расстройства настроения, сверхценные ипохондрические опасения, невротическое ожидание повторных приступов.
При тяжелом течении астмы реактивные образования, как правило, являются вторичными, ведущими же оказываются неврозоподобные расстройства с массивными явлениями физической и психической астении, вегетативно-сосудистыми нарушениями. При улучшении соматического состояния вначале исчезают симптомы психической, затем физической астении. При хроническом течении бронхиальной астмы заметно меняется и личностная структура.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Удушье – это крайне мучительное состояние, характеризующееся недостатком воздуха и страхом смерти. В медицине для определения состояния удушья используется термин «асфиксия». Развивается данное состояние при острых стадиях различных заболеваний, как правило, затрагивающих дыхательные пути, сердечную систему, лёгкие.
При легочных заболеваниях асфиксия обусловлена нарушением проникновения кислорода в кровь и обструкцией дыхательных путей.
Астма проявляется резко возникающим ощущением нехватки воздуха. Больной человек начинает задыхаться. Поскольку дыхание – это базовая потребность человека, то при её нарушении организм сигнализирует о смертельной опасности, этим и объясняется чувство страха и боязнь смерти. Что характерно, удушье вне приступов астмы, как правило, не беспокоит больного человека.
Если после физических нагрузок появляется одышка, то это свидетельствует о серьёзной кислородной недостаточности органов кровообращения и дыхания. В зависимости от факторов, которые являются причиной астматического приступа, выделяют сердечную астму, возникающую из-за нарушения кровообращения малого круга; бронхиальную астму, связанную с острыми нарушениями проходимости в бронхах; смешанную астму, развивающуюся из-за патологий бронхиального дерева или из-за болезни миокарда.
- Бронхиальная астма.
- ХОБЛ (хроническая обструктивная болезнь лёгких).
- Пневмоторакс.
- Инфаркт миокарда и его осложнение – перикардит.
- Анафилактический шок.
- Попадание в дыхательные пути инородных тел.
- Опухоли трахеи, гортани, бронхов.
- Дифтерия гортани, зева.
- Отёк гортани.
- Отёк лёгкого.
- Рак лёгкого.
- Пневмония.
- Паническая атака.
- Карциноидный синдром.
- Гипоксия плода, асфиксия у новорождённого ребёнка.
- Травматическая асфиксия.
- Гипервентиляционный синдром.
Бронхиальная астма является хроническим воспалительным заболеванием, которое характеризуется непроходимостью респираторного тракта, гиперактивностью бронхов.
Воспалительная природа данного заболевания, при продолжительном течении, приводит к морфофункциональным нарушениям, которые являются необратимыми. При повышенной возбудимости, дыхательные пути реагируют временной непроходимостью и как следствие этого, затруднением дыхания.
Причиной астмы и удушья, возникающего во время астматических приступов, является аллерген, попавший в организм. Именно в качестве ответного воздействия организма возникает спазм мелких и крупных бронхов, который приводит к удушью. Также бывают астматические приступы и неаллергической природы, но гораздо реже. Причиной приступа и асфиксии в таком случае является эндокринное нарушение или травма головного мозга.
При инфекционно-аллергической астме приступы возникают на фоне протекания дыхательных заболеваний (ангины, пневмонии, фарингита, бронхита). Неинфекционно-аллергическая форма заболевания возникает от других аллергенов: шерсти, пыли, перхоти, пуха, продуктов питания, лекарств, химических средств.
Типичная симптоматика бронхиальной астмы:
- Свистящее тяжёлое дыхание, иногда слышимое на расстоянии.
- Одышка разной выраженности.
- Непродуктивный кашель.
- Приступы удушья в ночное время и ощущение нехватки воздуха.
Лечение астмы осуществляется с учётом трёх главных факторов:
- Купирование приступа и удушья.
- Выявление и лечение причин болезни.
- Устранение воспалительных процессов.
Основные препараты, применяемые в терапии астмы, это ингаляционные глюкокортикостероиды.
Это заболевание является следствием негативного воздействия курения на лёгкие или же последствием работы на тяжёлом производстве (цементном, угольном, целлюлозно-бумажном). Особо вредными и тяжёлыми профессиональными факторами риска, которые провоцируют обструкцию, являются кремниевые и кадмиевые пыли.
Также в возникновении ХОБЛ имеет немаловажное значение уровень питания; социально-экономический уровень, пассивное курение в детстве; недоношенность; генетический фактор.
Патологические нарушения и изменения при обструктивном синдроме:
- Повышенное отделение слизи.
- Нарушение функции мерцательного эпителия, выстилающего дыхательные пути.
- «Легочное» сердце (при заболевании бронхов и лёгких нарушается малый круг кровообращения, что ведёт к увеличению правых сердечных отделов).
- Бронхиальная непроходимость.
- Гипервентиляция лёгких.
- Нарушения легочного газообмена.
- Эмфизема лёгких (при этом заболевании бронхиолы патологично расширяются, что приводит к изменению анатомии грудной клетки и к одышке).
- Легочная гипертензия.
- Деструкция паренхимы.
Симптоматика обструктивного синдрома: усиливающийся кашель, затем появление мокроты (в зависимости от острой или хронической стадии болезни, мокрота отделяется слизистая или гнойная), одышка, удушье (в хронической стадии). Во время обострения все симптомы ухудшаются, одышка усиливается, выделяется больше мокроты.
Методы лечения обструктивного синдрома направлены на:
- Облегчение симптоматики (лечение кашля, купирование одышки).
- Увеличение переносимости физических нагрузок.
- Улучшение качества жизни.
- Уменьшение длительности периода обострения.
Основным методом профилактики является отказ от сигарет.
Пневмотораксом называют состояние, при котором некоторое количество воздуха из-за нарушения герметичности лёгких или из-за повреждений грудной стенки скапливается в плевральной полости. Если воздух вскоре перестаёт попадать в плевральную полость (благодаря закрытию дефекта в грудной стенке или в легочной паренхиме), то такой пневмоторакс называется закрытым. В том случае, когда воздух в плевре беспрепятственно сообщается с воздухом снаружи организма, то это открытый пневмоторакс.
Если при вдохе происходит засасывание воздуха в плевральную полость, то время выдоха он может не выйти из полости, так как произойдёт спадение (закрытие) дефекта. Такой пневмоторакс имеет название вентильного или напряженного.
Из-за разницы внутриплеврального давления с атмосферным происходит сдавление лёгкого и нарушение кровообращения. Это приводит к сильному затруднению дыхания. Пневмоторакс – это очень опасное состояние, без оказания немедленной помощи человек может умереть, причём не только от затруднения дыхания, но и от травматического шока (из-за нарушения целостности грудной клетки, так как обычно это случается при травме или ранении).
Первая врачебная помощь пострадавшему лицу заключается в герметизации грудной стенки, в ингаляционном ведении кислорода, в ведении обезболивающих средств. Если спавшуюся часть лёгкого невозможно восстановить, проводят резекцию повреждённого участка.
Омертвение сердечной мышцы происходит из-за попадания оторвавшегося тромба в коронарные артерии, вследствие чего кровь из этой артерии перестаёт поступать в сердце. Без кислорода, растворённого в крови, данный участок сердца, который должен «обслуживаться» этой артерией, может прожить не более 30 минут. Затем начинается гибель клеток миокарда. Впоследствии на месте омертвения образуются неэластичные рубцы, которые мешают сердцу правильно функционировать, ведь функция этого органа заключается как раз в эластичном растяжении и сжимании, что позволяет «качать» кровь подобно насосу.
Пострадать от инфаркта больше вероятность у тех людей, которые мало двигаются, имеют лишний вес, курят, страдают гипертонией. Немаловажен также и возрастной фактор. Если у человека сердце абсолютно здорово, и при этом у него случился инфаркт миокарда, то, скорее всего, это произошло из-за поражения коронарной артерии.
Предвестником инфаркта могут являться приступы стенокардии, характеризующиеся одышкой и болью в сердце. Иногда инфаркт возникает остро, без продромальной симптоматики.
Осложнением этого тяжелейшего состояния является постинфарктный перикардит. Эта сердечная патология достаточно сложно диагностируется, из-за чего случаются ошибки в постановке вторичного диагноза.
Анафилактическим шоком называют остро возникающее тяжёлое состояние, при котором развивается дыхательная недостаточность и недостаточность кровообращения. Возникает такая реакция из-за попадания в организм аллергена в значительном количестве. Организм в ответ на это специфически реагирует. Анафилактический шок угрожает жизни, так как быстро развивающийся сосудистый коллапс приводит к прекращению кровоснабжения сердца и угнетению других важных функций организма.
Анафилактический шок сопровождается следующей симптоматикой: покраснение кожи, высыпания, отекание мягких тканей, появление бронхоспазма. Также это явление характеризуется удушьем, стеснением за грудиной, невозможностью или затруднением выдоха и вдоха. Если отёк заденет слизистые поверхности гортани и глотки, то дыхание станет не просто затрудненным, а невозможным. Центральная нервная система реагирует на это состояние возбуждением, головокружением, страхом, и угнетением сознания. В конце концов, пострадавший человек впадает в кому и умирает, если ему не была оказана неотложная помощь.
Даже менее тяжёлая аллергическая реакция способна привести к нарушению дыхания и сердечного ритма, к появлению одышки, кашля, сиплости голоса (из-за отекания гортани).
Для купирования анафилактической реакции применяют десенсибилизирующую терапию, противоотёчную, противовоспалительную, гемодинамическую. Первая помощь заключается в ведении гормонов – преднизолона или дексаметазона.
Причиной анафилактического шока могут быть: укусы насекомых, введение инъекционным способом лекарственных средств (антибиотиков и др.), химические вещества, введение препаратов крови, пыльца, пыль, некоторые пищевые продукты.
У людей, склонных к аллергии, это состояние может повторяться. Поэтому следует страховать себя от анафилаксии: предупреждать врачей о лекарственной аллергии; не есть аллергенную пищу; тщательно убирать квартиру от пыли; отправляясь на пикник на свежем воздухе, взять с собой антигистаминные препараты.
Инородные тела, попадающие в гортань, трахею, бронхи – это зачастую детская проблема. Дети возрастом до 5 — 6 лет иногда засовывают в рот мелкие монетки, маленькие игрушки, горошинки. При резком вдохе мелкие предметы попадают в гортань. Резкий вдох может быть инициирован смехом, плачем, испугом.
Также могут поспособствовать попаданию инородных предметов в дыхательные пути те заболевания, которые сопровождаются кашлевыми приступами (коклюш или бронхиальная астма).
Очень часто инородные предметы попадают в дыхательный тракт во время разговора или во время поедания пищи. Они закрывают просвет трахеи, и тем самым перекрывают лёгким доступ воздуха. Если инородный предмет попадает в гортань, у человека возникает рефлекторный кашель. Благодаря кашлю, предмет может выскочить через ротовую полость. Если же просвет гортани или трахеи полностью перекрывается, то наступает состояние удушья, затем – потеря сознания и остановка сердечной деятельности. Без оказания немедленной помощи человек умрёт в течение нескольких минут.
Если закупорились только бронхи, то последствием этого будет тяжёлое воспаление лёгких.
Симптоматика состояния при неполной закупорке дыхательных путей выражается в рефлекторном приступообразном кашле, шумном дыхании, осиплости голоса (если инородный предмет застрял между голосовыми связками), беспокойстве, страхе. Появляются симптомы дыхательной недостаточности: посинение видимых слизистых оболочек и кожи, расширение крыльев носа, втягивание межрёберных промежутков. При полной закупорке человек абсолютно не может вдохнуть, у него пропадает голос, и очень быстро происходит потеря сознания из-за кислородного голодания.
Оказание экстренной помощи при попадании инородных предметов:
- Если потерпевший находится в сознании, надо его попросить встать вертикально и немного наклонить голову и грудь. Необходимо резко, но не слишком сильно ударить его по спине между лопаток. Несколько таких ударов способны вытолкнуть инородный предмет наружу.
- Если первый способ оказался неэффективным, следует подойти сзади к человеку, обхватить его руками на уровне между животом и грудью, и резко сдавить. Под сдавливание попадают нижние рёбра, благодаря чему создаётся мощное обратное движение газа из дыхательного тракта наружу. Нужно помнить, что сразу после выталкивания инородного предмета из гортани, человек рефлекторно и глубоко вдохнёт воздух. Если инородный предмет ещё не покинул ротовую полость, то он может опять попасть в респираторный тракт.
- Если пострадавший человек находится в лежачем положении, то чтобы извлечь инородное тело, его нужно перевернуть на спину и кулаками сильно надавить на верхнюю часть живота.
- Если человек потерял сознание, его нужно уложить животом на своё согнутое колено, и опустить его голову вниз. Удар ладонью по лопаточной области производится не больше 5 раз.
- После того как дыхание восстановилось, человеку всё равно нужна медицинская помощь, потому что методы оказания первой помощи могут привести к повреждению рёбер и внутренних органов.
Эффективность вышеописанных мероприятий зависит от фактора времени и от грамотных действий спасателя.
Симптоматика при возникновении опухоли на голосовых связках: быстрая утомляемость связок при разговоре, охриплость. Диагноз подтверждается на основании данных ларингоскопии и клинической картины.
Если на преддверии гортани начала развиваться раковая опухоль, то это проявляется чувством инородного тела, затруднением глотания, острой стреляющей болью в ухе. Если опухоль изъязвляется, то изо рта ощущается гнилостный запах и в слюне наблюдается сукровица.
Опухоль желудочка гортани протекает почти бессимптомно на ранних стадиях, а потом вызывает охриплость и затруднение дыхания.
Опухоли, возникающие на трахее, характеризуются выделением крови в мокроте при кашле.
Иногда опухоли, разрастаясь, могут блокировать дыхательные пути и тем самым затруднять дыхание и даже вызывать удушье. Чтобы открыть просвет дыхательных путей, нужно выжечь опухоль с помощью лазеротерапии. Правда, это средство не является радикальным, поскольку рано или поздно опухоль опять вырастает.
Лазерную терапию проводят после внутривенного введения препаратов общего наркоза. Пациенту вводят бронхоскоп, направляя его в опухоль. Проходящий через бронхоскоп луч выжигает опухоль. Операция достаточно лёгкая в проведении. После наркоза пациент обычно быстро приходит в сознание. При повторном нарастании опухоль вновь блокирует дыхательные пути, тогда лазерное лечение можно повторить. Иногда лазер комбинируют с лучевой терапией, это позволяет продлить лечебный эффект.
Другое решение данной проблемы заключается в использовании стента – специального механизма, выглядящего как небольшая сетчатая трубка. Стент помогает устранить явления удушья и затруднения дыхания. Он вводится в сложенном виде в организм через бронхоскоп, потом раскрывается, словно зонт. Стент держит стенки дыхательных путей открытыми и позволяет воздуху проникнуть сюда. Этот прибор вводят внутрь под общим наркозом.
Другое название дифтерии – круп. Разновидностей этого заболевания в зависимости от локализации насчитывается немало: дифтерия глаза, носа, зева, гортани и т.д. Развивается как самостоятельное заболевание. Возбудитель болезни – дифтерийные микробы, которые токсически поражают организм, в частности сердечно-сосудистую и нервную системы.
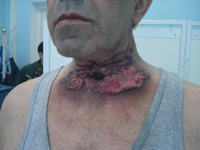
Удушье является симптомом дифтерии зева и гортани.
Характеризуются данные состояния нижеперечисленными признаками:
- Повышением температуры.
- Охриплостью голоса.
- Кашлем грубого, лающего характера.
- Шумным тяжёлым дыханием.
- Участием вспомогательной мускулатуры в акте дыхания и втяжением при дыхании межреберных промежутков.
При сильном удушье вследствие сужения гортани появляются следующие признаки:
- Синюшность носогубного треугольника и ногтей.
- Выраженное беспокойство, переходящее в сонливость.
- Поверхностное частое дыхание.
- Холодный пот на лбу.
- Падение давления.
- Судороги.
При неоказании экстренной помощи возможна смерть от удушья.
Состояние отёка гортани является симптомом некоторых патологических процессов, и не считается самостоятельной болезнью. Отёки могут возникать из-за воспалений или механических травм. К механическим травмам относятся ожог гортани растворами едких щелочей и кислот, и ожог горячей едой (бытовой фактор). Иногда отёки возникают после радио- или рентгенотерапии органов шеи. Если в глотке, окологлоточном пространстве, в нёбных миндалинах, корне языка возникает нагноение, то из-за него также может развиться отёк гортани.
Иногда его появление связано с некоторыми острыми (скарлатина, корь, грипп, тиф) и хроническими (сифилис, туберкулез) инфекционными заболеваниями.
Невоспалительные отёки появляются при заболеваниях почек, сердечной системы, при циррозе печени, общей кахексии, при сдавливании вен и лимфатических шейных сосудов вследствие нарушения кровообращения. Изредка отёки гортани возникают как аллергические проявления на некоторые пищевые продукты (клубника, цитрусовые, креветки и т. д.) или на лекарственные препараты. Такие отёки называются ангионевротическими, и они затрагивают чаще всего не только гортань, но и лицо и шею.
Отёки зачастую возникают в тех участках гортани, которые содержат в подслизистом слое множество рыхлой соединительной ткани (надгортанник, задняя гортанная стенка, язычная поверхность надгортанника, черпало-надгортанные складки). Намного реже отёки возникают в области голосовых складок.
Симптоматика воспалительного отёка: ощущение внутри инородного тела, поперхивание, трудность глотания, ощущение сжимания гортани, нарушение голоса. Впрочем, голос не всегда меняется. Из-за стеноза гортани, по ночам человека может мучить ощущение нехватки воздуха.
Невоспалительный отёк характеризуется неприятными ощущениями при глотании.
Если отёк развивается медленно (это, как правило, невоспалительный отёк), то явления нехватки воздуха и удушья не наблюдается. А в случае острого развития отёчности (воспалительной природы), явление удушья – обязательный симптом.
Это состояние характеризуется обильным патологическим выделением в ткань лёгких жидкой части крови.
Синдром отёка лёгких является жизнеугрожающим. Он встречается при таких заболеваниях и состояниях как: острая недостаточность при инфаркте миокарда, миокардит, аллергия, гипертензия, диффузный пневмосклероз, кардиосклероз, хронический бронхит, поражение нервной системы, интоксикация, утопление.
Также отёк лёгких может возникнуть, как реакция организма на: введение лекарственных препаратов; трансфузию излишне большого объёма жидкости; извлечение асцитической жидкости, извлечение плеврального транссудата. В развитии отёка любой природы имеет большое значение повышение давления в малом круге кровообращения и как следствие этого, повышение проницаемости стенок капилляров. Это создаёт условия для выпота жидкой части крови в альвеолы и интерстициальную легочную ткань. Транссудат, скапливающийся в альвеолах, содержит много белка. Он образует пену, которая снижает площадь дыхательной поверхности лёгких. Из-за этого развивается тяжелейшая дыхательная недостаточность.
Симптоматика развития отёка лёгких может возникнуть у совсем здорового человека, если он подвергся значительной физической нагрузке и вследствие этой нагрузки у него произошёл разрыв сухожильных хорд в митральном клапане, приводящий к острому состоянию митральной недостаточности.
Внешним симптомом отёка лёгких является появление во рту и на губах розовой пены. Правда, иногда возникает путаница, поскольку такой симптом может давать обычный прикус щеки или языка до крови, вследствие чего выделяемая кровь смешивается со слюной и при обследовании ротовой полости видна розовая пена.
Если злокачественные новообразования поражают стенки лёгких или бронхов, быстро растут и обширно метастазируют – значит, данная патология является раком лёгких. Диагностическую картину рака лёгких трудно спутать с картиной другого заболевания. На сегодняшний день это одно из часто встречаемых онкологических заболеваний.
В группу риска входят мужчины старшего возраста. Женщины реже болеют раком лёгких.
Способствует возникновению злокачественной опухоли вдыхание канцерогенов, в частности, табачного дыма, в котором они содержатся. Чем больше человек курит, тем выше вероятность развития опухоли. Наибольшую опасность представляют сигареты без фильтра. Вероятность заболеть раком лёгких выше у тех людей, которые сами не курят, но живут в семье, где хотя бы один из членов семьи курит. Это называется «пассивным курением».
Другие факторы, способствующие возникновению опухоли в лёгких: застарелые бронхит, туберкулёз и пневмония; загрязнённость воздуха; контакт с мышьяком, никелем, кадмием, асбестом, хромом. Опухоли могут затруднять дыхание и вызывать удушье. Для лечения применяют ту же методику, что и при опухоли верхних путей – лазерную терапию.
Если инфекция затронула лёгкие, то в них возникают воспалительные процессы. Воспаление поражает тонкостенные пузырьки – альвеолы, которые необходимы для процесса насыщения крови кислородом. Инфекционным агентом, вызвавшим пневмонию, могут являться грибки, вирусы, бактерии, внутриклеточные паразиты. Каждая форма пневмонии обладает индивидуальными особенностями протекания. Болезнь может развиться и как осложнение после ранее перенесённых заболеваний: гриппа, простуды, бронхита.
Как правило, наиболее часто определяемыми факторами развития пневмонии являются пневмококк и гемофильная палочка, реже – микоплазма, хламидия и легионелла. В современной пульмонологии уже разработаны вакцины против гемофильной палочки и пневмококка, которые в качестве профилактического средства могут предотвратить развитие болезни, или же, если она уже развилась, то облегчить её симптомы.
У здорового человека в норме наблюдается некоторое количество бактерий в лёгких. Попадание новых, чужеродных микроорганизмов в лёгкие блокируется действием иммунной системы. А если иммунная система не срабатывает по каким-то причинам, то развивается инфекционное воспаление. Именно поэтому болезнь чаще всего поражает людей со слабым иммунитетом, а также детей и пожилых.
Возбудитель проникает в лёгкие через респираторный тракт. Например, из ротовой полости в лёгкие, во время сна, проникает слизь, в которой содержатся бактерии или вирусы. А некоторых из возможных возбудителей могут постоянно обитать в носоглотке даже у здоровых людей.
Симптоматика заболевания проявляется высокой температурой, кашлем с гнойным отделяемым, одышкой, затруднённостью дыхания, слабостью, сильным ночным потоотделением. При менее выраженных симптомах заболевания, у больного могут наблюдаться: сухой кашель без отделения мокроты, сильная головная боль, вялость.
В зависимости от площади, которая поражёна возбудителем, выделяют:
- Очаговую пневмонию (занимает небольшую часть лёгкого).
- Долевую пневмонию (занимает целую долю лёгкого).
- Сегментарную (занимает один или несколько легочных сегментов).
- Сливную (при которой мелкие очаги воспаления соединяются и образуют более крупные).
- Тотальную (тяжелейший вариант пневмонии, при которой воспалительный очаг занимает всю площадь лёгкого).
Это состояние относится к группе тревожных расстройств. Другие его названия: вегето-сосудистая дистония, нейроциркуляторная дистония. Согласно статистическим данным, примерно 40% всех людей хотя бы один раз в жизни страдали от панической атаки. У женщин они возникают намного чаще, чем у мужчин, потому что причиной, способствующей развитию состояния, является эмоциональное перенапряжение. А, как известно, у женщин эмоциональная система более слабая, чем у мужчин, хотя и благодаря некоторым физиологическим механизмам – более гибкая.
Хроническое перенапряжение нервной системы характерно для тех людей, кто обладает тревожно-мнительным характером. Именно эти люди входят в группу риска. Приступы панических атак возникают из-за конфликта бессознательного и сознательного в человеке. Прорыв бессознательного, как более сильного и древнего психического формирования, возникает тогда, когда тонкий слой сознательного в психике человека ломается под действием внешних психотравмирующих факторов.
Симптомы панической атаки: частое сердцебиение, частый пульс, головокружение, дрожь в конечностях, онемение конечностей (в частности, левой руки), боль в левой части грудины, затруднение дыхания, сильный страх. Панический приступ возникает резко и длится до получаса.
Лечение панических атак в тяжёлых случаях предполагает использование антидепрессантов и транквилизаторов. В менее тяжких случаях лечение проводится с помощью психотерапии.
Карциноидом называют обычно доброкачественную, медленно растущую опухоль. В менее чем 10% карциноидов опухоль является злокачественной. Если опухоль небольшого размера, и не сдавливает близлежащие ткани, то симптоматика практически не проявляется. Карциноиды способны метастазировать. Чаще они встречаются у лиц пожилого возраста, чем у молодых людей. Среди мужчин и женщин частота встречаемости карциноидного синдрома почти одинакова. Карциноидные опухоли могут возникать в самых разных местах.
По их локализации выделяют:
- Верхние опухоли, затрагивающие дыхательные пути, пищеварительный тракт, двенадцатиперстную кишку, желудок, поджелудочную железу.
- Средние опухоли, располагающиеся в тонкой кишке, аппендиксе, слепой кишке, восходящем отделе ободочной кишки.
- Нижние опухоли, возникающие в сигмовидной и прямой кишке, в поперечно-ободочной и в нисходящей ободочной кишке.
Карциноидные симптомы, составляющие целый клинический синдром: возникновение ощущения жара после приёма пищи, падение артериального давления, чихание, удушье, дисфункция кишечной системы.

Термином «перинатальный» обозначают промежуток времени, отсчитываемый с 28-й недели беременности и до 7-го дня после родов.
Гипоксия опасна нехваткой кислорода у плода во время внутриутробного нахождения и во время родовой деятельности. Это состояние обусловлено прекращением или уменьшением доступа в организм кислорода и кумуляцией в крови недоокисленных токсичных продуктов метаболизма. Из-за гипоксии в организме плода нарушаются окислительно-восстановительные реакции.
Гипоксия приводит к раздражению дыхательного центра вследствие накопления углекислоты. Плоду приходится дышать через открытую голосовую щель и все, что находится вокруг него (слизь, околоплодные воды, кровь), аспирируется внутрь.
Причинами такой патологии являются нарушения функции плаценты, экстрагенитальные болезни, заболевания матери, интоксикация, патология пуповины и патология самого плода, внутриутробные инфекции и травмы, генетические отклонения.
Симптоматика гипоксии плода: скачки частоты сердечных сокращений, аритмия, глухие сердечные тоны. На ранних стадиях патологии наблюдается активное шевеление плода, на дальнейших стадиях – урежение и замедление движений.
Удушье плода, а затем – ребёнка, приводит к сильнейшим внутриутробным и родовым патологиям. Для устранения асфиксии применяют гипербарическую оксигенацию и кислородотерапию. Цель обоих методов терапии – насыщение плода кислородом.
Асфиксия у новорождённого (депрессия новорождённых) – это патология, при которой дети рождаются с наличием сердечной деятельности, но с отсутствием дыхания или с непродуктивными дыхательными движениями. Асфиксию грудничка лечат с помощью таких мероприятий как искусственная вентиляция лёгких, коррекция нарушений метаболизма, коррекция энергетического баланса.
Асфиксия травматического характера может возникнуть вследствие длительного и сильного сдавления верхних отделов живота или же грудной клетки.
Вследствие того, что венозный отток от верхней половины тела резко нарушается, происходит повышение давление в венозной сети с образованием мелких множественных кровоизлияний (или петехий) в слизистых оболочках, в коже, во внутренних органах, в головном мозге. Кожа приобретает синюшный оттенок. Эта травма часто сопряжена с ушибами сердца и лёгких, с повреждением печени.
Симптоматика травматической асфиксии: точечные кровоизлияния; одутловатость лица; возбуждение, затем заторможенность; дыхательная недостаточность; нарушение зрения; иногда – потеря ориентации в пространстве, частое и поверхностное дыхание. Без оказания экстренной помощи и быстрого начала эффективной вентиляции лёгких происходит окончательная остановка дыхания. В стационарных условиях помимо вентиляции, пациенту вводят глюкозу и сердечные препараты для поддержания деятельности сердца. Чтобы предупредить явление отёка лёгких и отёка мозга – вводят мочегонное средство – лазикс. В тяжёлых случаях осуществляют экстренную интубацию трахеи.
Это состояние было описано еще в 19-ом веке, на основании наблюдения за солдатами, участвующими в военных действиях. В то время это состояние назвалось «солдатским сердцем».
Суть синдрома гипервентиляции состоит в том, что человек под влиянием стрессовых факторов и тревоги начинает часто и усиленно дышать. Это приводит к отклонению от нормы показателя кислотности крови и изменению концентрации в крови таких минералов как кальций и магний. В свою очередь, эти явления способствуют появлению симптомов головокружения, скованности мышц, судорог, дрожи, кома в горле, першения, затруднённости дыхания, боли в грудной клетке. У впечатлительных и тревожно-мнительных личностей происходит запоминание этих симптомов при стрессе, бессознательное закрепление их в психике, и воспроизведение в следующих стрессовых ситуациях.
источник
Приступ удушья у больного бронхиальной астмой ( БА) нередко возникает в ночное время или рано утром. У некоторых больных перед приступом удушья появляются предвестники- головная боль,вазомоторный ринит,чувство стеснения в груди, зуд и др.Чаще приступу бронхиальной астмы предшествует сухой мучительный кашель.Затем присоединяется затруднение дыхания,выдох производится с затруднением. Постепенно возникает чувство удушья. Дыхание становится хриплым,
шумным. На расстоянии от больного можно слышать хрипы в грудной клетке (дистанционные хрипы). Больной фиксирует верхний плечевой пояс, принимая характерные позы и тем самым облегчая работу дыхательной мускулатуры. Яремная и подключичная ямки западают. Создается впечатление короткой и глубоко посаженной шеи. Частота дыхания может не изменяться, хотя иногда бывает как бради-, так и тахипноэ. Приступ заканчивается возобновлением кашля и отхождением мокроты, сначала вязкой, потом более жидкой. Иногда откашливается мокрота в виде слепка бронха.
При обследовании больного во время приступа можно выявить признаки эмфиземы легких -вздутая грудная клетка, коробочный звук при перкуссии, границы легких опущены, экскурсия легких снижена. При аускультации дыхание ослабленное везикулярное, выявляются сухие свистящие и жужжащие хрипы преимущественно в фазе выдоха. Приступ бронхиальной астмы в ряде случаев трансформируется в астматический статус – как крайнюю степень обострения бронхиальной астмы. Последний выделяют также и как особую (изначально тяжело протекающую ) форму астмы (согласно современной классификации). 2.4. 1. АСТМАТИЧЕСКИЙ СТАТУС Астматический статус характеризуется, с одной стороны, нарастающим по своей интенсивности приступом удушья, а с другой – снижением эффективности бронхорасширяющих средств.
Патогенетические механизмы астматического статуса связывают с функциональной блокадой бета- адренергических рецепторов, синдромом отмены кортикостероидов или воспалительной обструкцией бронхов инфекционного или аллергического генеза (в том числе после приема лекарственных средств), подавлением кашлевого рефлекса (избыточное употребление снотворных и седативных средств, препаратов типа кодеина,морфина). Особенно часто возникновение данного синдрома острой дыхательной недостаточности связывают с безконтрольным избыточным приемом симпатомиметиков, когда возникает обратный эффект – “cимптом рикошета” – обструкция бронхов, возникающая вследствие образования метаболитов катехоламинов, вызывающих перераздражение бетта –рецепторов бронхиальных артерий, что приводит к их парезу и отеку слизистой бронхов, а также появляется бронхоконстрикция; данный феномен называется “ синдромом закрытия легких” или “locked lung syndrome, “ рентгенологически это проявляется “эффектом затемнения легких”.Усугбляет блокаду бетта-2-адренорецепторов дефицит глюкокортикоидов. Указанные патогенетические механизмы свойственны так называемому медленно развивающемуся астматическому статусу ( АС).
Кроме того возможно возникновение немедленно развивающегося АС- анафилактического статуса,вследствие гиперэргической анафилактической реакции с высвобождением медиаторов аллергии и воспаления,что приводит к тотальному бронхоспазму,асфиксии в момент контакта с аллергеном.
Еще один патогенетический вариант АС- анафилактоидный АС-связан с рефлекторным бронхоспазмом в ответ на раздражение рецепторов дыхательных путей механическими,физическими раздражителями (холодный воздух,резкие запахи и т.д.), либо с прямым гистамин освобождающим действием различных раздражителей неиммунной природы, под влиянием чего из тучных клеток и базофилов выделяется гистамин. По быстроте развития этот вариант АС можно считать немедленно развивающимся, но в отличие от анафилактического АС он не связан с иммунологическими механизмами. Клинические симптомы астматического статуса:
1 стадия (стадия относительной компенсации ,сформировавшейся резистентности к симпатомиметикам).
Основные клинические проявления: 1.Частое возникновение в течение дня длительных, не купируемых приступов удушья, в межприступный период дыхание полностью не восстанавливается.2. Приступообразный, мучительный сухой кашель с трудно отделяемой мокротой. 3. Вынужденное положение (ортопноэ), учащенное дыхание (до 40 в мин.) с участием вспомогательной дыхательной мускулатуры.4.На расстоянии слышны дыхательные шумы, сухие свистящие хрипы.5.Выраженный цианоз и бледность кожных покровов и видимых слистых оболочек. 6.При перкуссии легких – коробочный звук (эмфизема легких), аускультативно – мозаичное дыхание: в нижних отделах легких дыхание не выслушивается, в верхних – жесткое с умеренным количеством сухих хрипов.7.Со стороны сердечно сосудистой системы: тахикардия до 120 в минуту, аритмия, боли в области сердца; АД нормальное или повышено, как проявление правожелудочковой недостаточности – набухание шейных вен и увеличение печени.8.Признаки нарушения функции центральной нервной системы – раздражительность, возбуждение, иногда бред, галлюцинации.
Лабораторные данные: 1.ОАК: полицитемия.2.БАК: повышение уровня альфа-2 и гамма-глобулинов, фибрина, серомукоида,сиаловых кислот.3.Изучение газового состава крови :умеренная артериальная гипоксемия (РаО2 – 60-70 мм рт. ст.) и нормокапния (РаО2 – 35-45 мм рт. ст.).
Инструментальные исследования: ЭКГ – признаки перегрузки правого предсердия,правого желудочка,отклонение электрической оси сердца вправо.
II стадия (стадия декомпенсации, “ немого легкого “, прогрессирующие вентиляционные нарушения).
Основные клинические проявления: 1.Крайне тяжелое состояние больного.2.Резко выраженная одышка, дыхание поверхностное, больной судорожно хватает ртом воздух.3.Положение вынужденное, ортопноэ.4.Мелкие вены набухшие.5.Кожные покровы бледно-серые, влажные.6.Периодически отмечается возбуждение, вновь сменяющееся безразличием.7.При аускультации легких – над целым легким или на большом участке обоих легких не прослушиваются дыхательные шумы ( “ немое легкое “, обтурация бронхиол и бронхов ), лишь на небольшом участке может прослушиваться небольшое количество хрипов.8.Сердечно-сосудистая система – пульс частый ( до 140 в мин.), слабого наполнения, аритмии, артериальная гипертензия, тоны сердца глухие, возможен ритм галопа.
Лабораторные данные: 1.ОАК и БАК: данные те же, что и при 1 стадии АС.2.Исследование газового состава крови – выраженная артериальная гипоксемия ( РаО2 – 50-60 мм рт. ст.).3.Исследование кислотно-щелочного равновесия – респираторный ацидоз.
Инструментальные данные: ЭКГ: признаки перегрузки правого предсердия и правого желудочка, диффузное снижение амплитуды зубца Т, различные аритмии.
III cтадия АС ( стадия гипоксической и гиперкапнической комы).
Основные клинические симптомы: 1.Больной без сознания, перед потерей сознания возможны судороги.3.Разлитой диффузный “ красный цианоз “, холодный пот.3.Дыхание поверхностное, редкое, аритмичное ( возможно дыхание Чейна-Стокса).4.При аускультации легких: отсутствие дыхательных шумов или резкое их ослабление.5.Сердечно-сосудистая система: пульс нитевидный, аритмичный, АД резко снижено или не определяется, коллапс, тоны сердца глухие, часто ритм галопа, возможна фибрилляция желудочков.
Лабораторные данные: 1.ОАК и БАК те же. Значительное увеличение гематокрита.2.Тяжелая артериальная гипоксемия ( РаО2 – 40-55 мм рт. ст.) и резко выраженная гиперкапния ( Ра СО2 – 80-90 мм рт. ст.).3.Исследование кислотно-щелочного равновесия – метаболический ацидоз.
В последнее время главными стали две тенденции в кпассификации больных астмой: по этиологическому принципу, с одной стороны, и по степени выраженности и характеру бронхиальной обструкции с другой. Первый подход предусматривает разделение больных на группу с известными экзогенными этиологическими факторами — экзогенная
астма и группу с неясными эндогенными факторами — эндогенная астма. При этом необходимо иметь ввиду, что обнаруженные недавно взаимосвязи между сывороточным иммуноглобулином Е – Ig E и заболеваемостью астмой во всех возрастных группах, в том числе и у пациентов с эндогенной формой заболевания, вполне может означать, что
все формы астмы связаны с воспалительной реакцией слизистой оболочки на антигены окружающей или внутренней среды. Выявление у больных первой группы этиологического внешнего фактора позволяет осуществлять элиминацию его и целенаправленно проводить специфическую иммунотерапию Важно также определить внешний фактор с точки зрения оценки его «индукторной» или «триггерной» роли в патологическом процессе. Как уже отмечалось, экзогенные индукторы вызывают воспаление в дыхательных путях и связанные с ним обструкцию и гиперреактивность бронхов. Триггеры провоцируют обострения астмы и развитие острой бронхоконстрикции, например, приступы удушья. Такая характеристика экзогенных факторов заболевания заставляет обратить особое внимание на противовоспалительную терапию, а не ограничиваться назначением средств, временно устраняющих бронхоспазм и другие механизмы бронхиальной обструкции. Роль эндогенных причин астмы остается недостаточно изученной. Преимущественно этиологический принцип оценки бронхиальной астмы нашел отражение в Международной Классификации Болезней, Х пересмотр- /МКБ — 10/, подготовленной Всемирной Организацией Здравоохранения,Женева, 1992 -/Таблица 1/.
МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ БОЛЕЗНЕЙ
Всемирная организация здравоохранения, Женева, 1992
J 45.0 ПРЕИМУЩЕСТВЕННО АЛЛЕРГИЧЕСКАЯ АСТМА
источник
Это хроническое заболевание, постоянный воспалительный процесс в дыхательных дорогах. Бронхиальная астма, симптомы и лечение которой мы на данный момент рассмотрим, появляется под влиянием внутренних и внешних факторов. Внешние факторы – это аллергены, зараза, метеорологические факторы, физические перегрузки, механические раздражители. Самая популярная форма – аллергия на пыль. К внутренним факторам относятся недостатки эндокринной, иммунной систем, нарушение чувствительности. Как лечить бронхиальную астму, читайте потом в статье.
Инфекционные воспалительные процессы бронхов с нарушением проходимости бронхов и приступами удушья – это разрушения иммунитета легочных тканей, каковые приводят к синдрому астматического стереотипа. При астматических приступах резко ухудшают обмен воздуха в легких спазмы и образующая мокрота.
Отметим основные симптомы бронхиальной астмы:
неконтролируемые приступы удушья, кашля либо одышки;
неудобство в области грудной клетки.
Характерный клинический симптом бронхиальной астмы — устранение проявления заболевания без какого-либо вмешательства либо сразу же по окончании приема бронходилататоров. Повторные обострения, в большинстве случаев, вызываются аллергенами либо холодным и мокрым воздухом, громадными физическими нагрузками, гомерическим хохотом либо плачем, или же какой-либо вирусной заразой. Сезонное обострение признаков астмы кроме этого имеет место при данном заболевании.
Не считая свистящего дыхания, считающимся основным симптомом бронхиальной астмы, выделяют и другие, нетипичные симптомы. Это, к примеру, сухой кашель, не прекращающийся долгое время, который может сказать об обострении болезни. Симптомами астмы также будут быть затрудненное дыхание в утренние часы, неудобство в области грудной клетки и постоянное желание глубоко набраться воздуха.
Нетипичные показатели и симптомы бронхиальной астмы:
Нужно отметить тот факт, что кроме свистящего дыхания, который считается серьёзным симптомом бронхиальной астмы, имеется еще и другие, так именуемые нетипичные симптомы.
Это а также и сухой кашель, продолжающийся продолжительное время, который может сказать об обострении болезни. Симптомами астмы также будут быть затрудненное дыхание в утренние часы, неприятные сжатие в области груди, постоянное желание набраться воздуха. Итак, нетипичные симптомы бронхиальной астмы
неспособность к исполнению физических упражнений;
неспособность к здоровому сну;
Также, направляться учитывать, что симптомы бронхиальной астмы не являются неизменными, они смогут проявляться в различные периоды жизни по различному у каждого больного. К примеру, первое время заболевание проявляется интенсивнее всего ночью. Наряду с этим эти показатели смогут быть спровоцированы самыми разными факторами, это и аллергены, и холодный воздушное пространство, и пыль, и физические нагрузки, а также кое-какие лекарственные препараты.
Синдромы бронхиальной астмы
Основными патогенетическими вариантами бронхиальной астмы являются атопический, инфекционно-зависимый, аутоиммунный, дисгормональный, физического усилия, выраженный адренергический дисбаланс, холинергический, нервно-психический, аспириновый.
Основные синдромы бронхиальной астмы:
локальной и общей иммунной дисфункции.
Как правило отмечается сочетание перечисленных клинических форм и изюминок течениябронхиальной астмы. Выделение ведущих клинических вариантов течения у больного бронхиальной астмы имеет решающее значение в выборе наиболее действенного в этом случае комплекса физических способов лечения.
Многие больные неизменно находятся в постоянном поиске способов лечения бронхиальной астмы. Какими препаратами лечить бронхиальную астму — тревожат их эти вопросы. И порою разные методы терапии не приносят пользу, а лишь вред.
Современное лечение бронхиальной астмы включают в себя долгий контроль над заболеванием и успехи в лечении болезни. Регулярное посещение лечащего доктора, который разработает вам личный замысел лечения астмы, и даст советы, как бороться с приступом. Избегать факторов и веществ, каковые провоцируют приступы астмы. Строго выполнять все советы доктора в приеме лекарственных средств. Дабы оценивать ваше состояние возможно применять пикфлоуметр, это дневник наблюдений за протеканием болезни, и уже самостоятельно справляться с приступами.
Медикаментозное лечение бронхиальной астмы
Для лечения бронхиальной астмы используют два вида препаратов:
Симптоматические средства – это препараты для стремительного облегчения признаков. Эффект таких препаратов начинает функционировать спустя пара мин.. Такие препараты считаются терапией спасения либо экстренней помощью. Любой больной, который болен бронхиальной астмой, должен иметь карманный ингалятор, эти ингаляторы выпускаются двух цветов: светло синий и голубого, и используются для предупреждения приступов удушья, серьёзного течения болезни. Они весьма быстро расслабляют мускулы бронхов, тем самым, увеличивая просвет дыхательных путей, сходу нормализуется, дыхание и бронхи увеличиваются. Таковой тип препаратов именуют бронхолитиками. Доктор, учитывая личные особенности больного, подбирает наиболее подходящий вариант. Не нужно забывать, что в случае если препараты экстренней помощи требуются использовать каждый день, то контроль заболевания отсутствует, и лечение астмы нужно пересмотреть. Препараты экстренней помощи лишь расширяют бронхи, при серьёзной форме приступа, но никак не лечат бронхиальную астму.
Как лечить бронхиальную астму на базе базовой терапии. Это лекарственные средства для ежедневного применения и предотвращение приступов астмы. При ежедневном применении эффект будет ощутим через пара часов либо кроме того недель от начала приема препаратов. Лекарственные средства снижают отечность органов дыхания, уменьшают воспалительный процесс, избавляют от повышенной чувствительности к разным аллергенам, и обстоятельствам, каковые провоцируют приступ. К препаратам относятся кортикостероиды (ингаляционные, таблетированные либо предназначенные для парентерального введения), бронхорасширяющие препараты, антилейкотриеновые препараты долгого действия. При лечении тяжелой астмы используют биологические препараты, крайне редко.
Новые стандарты лечения бронхиальной астмы
В последнее время весьма изменилось лечение бронхиальной астмы. Это связано с тем, что ученые определились с результатами по поводу лечения аллергических воспалений в верхних дыхательных дорогах и гиперактивности бронхов. Учеными создано два больших курса в лечении бронхиальной астмы: первое – это оказание неотложной помощи при приступе удушья, а второе – базовая противовоспалительная терапия. В России, к примеру, работает национальный проект по бронхиальной астме у детей.
направляться подчернуть, что базовая противовоспалительная терапия складывается из ингаляции и кортикостероиды (гормональные препараты) они смогут быть в пилюлях либо ингаляциях. Выбирают по большей части ингаляционные кортикостероиды, каковые владеют рядом преимуществ: самый стремительный эффект, не вызывают побочных эффектов, попадают конкретно в дыхательные пути. К ингаляционным формам лечения бронхиальной астмы относят:
Дает замечательный противовоспалительный эффект ингаляционный препарат Интал, эти все препараты принимают долгими курсами.
Лечащий доктор знает, как лечить бронхиальную астму при обострении болезни и назначает личные препараты. При данном заболевании нужен контакт с доктором, дабы получать данные о новых способах лечения. Самый принципиальный момент в лечении – это ступенчатый подход к лечению, и при нарастании признаков больной переходит на высокую ступень и изменяется курс лечения. При ослаблении признаков в течении 3 месяцев, ступень понижается до полной отмены лекарств. Основная задача лечения бронхиальной астмы добиться долгой ремиссии (отсутствие приступов удушья). При верном подходе к лечению бронхиальной астме, доктора смогут всецело контролировать и предотвращать приступы.
При лечении бронхиальной астмы назначаются теофиллины долгого действия (риск побочных эффектов) и кромоны – это негормональные препараты, в основном находят использование для ингаляций. На практике кромоны не достаточно действенны, и лечение астмы не весьма нравится больным. Пользоваться ингалятором нужно 3-4 раза в сутки, и они имеют неприятный вкус.
Частенько для лечения бронхиальной астмы назначаются антигистаминные препараты и отхаркивающие средства. Антибиотики для лечения астмы не используются кроме того на протяжении тяжелого обострения. В случае если при откашливании выделяется желтоватая мокрота, это кроме этого не есть показанием для назначения антибиотиков.
Цели лечения бронхиальной астмы
Цель лечения бронхиальной астмы — в максимально маленькие сроки (от нескольких суток до 1 нед) купировать обострение заболевания с последующим проведением действенной профилактики обострений, снабжающей высокие показатели качества жизни.
У больных с легким и среднетяжелым течением заболевания целью лечения есть достижение контроля астмы: предельное количество хронических признаков астмы, включая ночные симптомы; минимальная потребность в 2-агонистах, использующихся по требованию; отсутствие ограничения активности, включая физическую нагрузку; обычное (близкое к норме) значение пиковой скорости выдоха (ПСВ), суточные колебания которой должны быть менее 20 %.
У больных с тяжелым течением бронхиальной астмы целью лечения есть достижение наилучших вероятных результатов:
мельчайшее число признаков и ограничение активности;
мельчайшая потребность в 2-агонистах, использующихся по требованию;
наилучшие значения ПСВ; мельчайшие суточные колебания ПСВ;
мельчайшее число побочных эффектов медикаментозной терапии (основная задача — понижение потребности в системных глюкокортикостероидах).
Физические способы лечения нужно назначать лишь в сочетании со средствами базовой терапии с учетом фазы заболевания (обострения, ремиссии) и варианта течения. Они должны быть направлены на уменьшение гипер- и дискринии (муколитические способы лечения бронхиальной астмы), понижение воспаления слизистой оболочке оболочки бронхов (противовоспалительные способы), купирование бронхоспазма (бронхолитические способы), уменьшение острой дыхательной недостаточности и гипоксии (антигипоксические способы) и надпочечниковой недостаточности (гормоностимулирующие способы), стероидной миопатии и слабости дыхательной мускулатуры, гипервентиляционных расстройств (миостимулирующие способы лечения бронхиальной астмы), понижение аллергенной нагрузки и гиперреактивности бронхов (гипосенсибилизирующие и колономодулирующие способы), и купирование эмоциональных триггеров приступов БА (психорелаксирующие и седативные способы), легочно-сер-дечной недостаточности (кардиотонические способы лечения бронхиальной астмы). направляться учитывать, что многие из перечисленных физических способов лечения владеют многофакторным действием на разные патогенетические механизмы БА. Одновременно с этим селективность влияния на патогенетические механизмы в большинстве случаев ассоциируется с большей эффективностью лечебного фактора.
Муколитические способы физиотерапевтического лечение бронхиальной астмы: ингаляционная терапия муколитиков и мукокинетиков, галоаэрозольная терапия, продолжительная аэротерапия, массаж, вакуумный массаж, вибрационный массаж, осцилляторная модуляция дыхания.
Противовоспалительный способ лечения бронхиальной астмы: ингаляции глюкокортикостероидов.
Бронхолитические способы: ингаляционная терапия бронхолитиками (холинолитики), вентиляция с непрерывным положительным давлением.
Антигипоксинеский способ лечения бронхиальной астмы: кислородотерапия (в составе комплексной терапии обострений заболевания).
Гормоностимулирующий способ: низкоинтенсивная ДМВ-терапия (на область надпочечников).
Миостимулирующий способ физиотерапевтического лечения бронхиальной астмы: чрескожная электростимуляция диафрагмы.
Гипосенсибилизирующие способы лечения бронхиальной астмы: аэрозольная галотерапия, биоуправляемая аэроионотерапия, спелеотерапия, колоногидротерапия.
Психорелаксирующие способы: селективная хромотерапия аудиовизуальная релаксация.
Седативные способы лечения бронхиальной астмы: электросонтерапия, гальванизация головного мозга, лекарственный электрофорез седативных препаратов.
Кардиотонический способ: углекислые ванны.
Обзор физических способов лечения бронхиальной астмы
У больных с атопическим вариантом бронхиальной астмы действенны физические способы лечения бронхиальной астмы, каковые разрешают снизить аллергенную нагрузку и уменьшить бронхиальную гиперреактивность (бронхолитические способы лечения бронхиальной атсмы ). Больным с аспириновой стероидозависимой астмой рекомендуется интраназальное введение глюкокортикоидов. При сформировавшейся гормонозависимости и для ее профилактики применяют гормоностимулирующие способы. При доминировании в клинической картине стероидной миопатии и слабости дыхательной мускулатуры продемонстрировано назначение чрескожной электростимуляции диафрагмы.
У больных с симптомами бронхиальной астмы пищевого генеза наровне с лечебным голоданием (разгрузочно-диетическая терапия) с последующим подбором диеты действенны модулирующие способы лечения бронхиальной астмы. С учетом доминирования в генезе обструктивного синдрома экссудативного и отечного компонентов продемонстрировано использование способов физиотерапии, направленных на активацию дренажной функции бронхов с последующим ингаляционным введением кортикостероидов (бронхолитические способы).
При инфекционно-зависимой бронхиальной астмой в сочетании с очаговой заразой особенное значение имеет действие на очаги локализованной инфекции в гайморовых и фронтальных пазухах, на хронический тонзиллит, отит, и санация полости рта. У лиц с нервно-психической формой заболевания направляться включать способы лечения бронхиальной астмы, влияющие на психоэмоциональную сферу.
Использование любых немедикаментозных способов лечения бронхиальной астмы у таких больных может сыграть решающую роль в индукции стойкой ремиссии БА. У больных с гипервентиляционными расстройствами (гипервентиляционный синдром, симптоматическая гипервентиляция, синдром дыхательного дискомфорта), гиперчувствительностью бронхов к психогенному действию (эмоциональные триггеры приступа) и физическому усилию нужно применять, кроме анксиолитиков, психорелаксирующие и седативные способы. У больных с вариантом БА физического усилия, кроме профилактического приема 2-агонистов и гормонов, советуют способы респираторной физиотерапии.
При гипер- и дискринии подход к назначению физических способов лечения бронхиальной астмы должен быть дифференцированным, а при необходимости -комплексным. При отсутствии клинических показателей дискринии (сухая БА) использование физических способов, направленных на активацию дренажной функции бронхов, не нужно а также опасно из-за возможности бронхоспастических реакций.
Способы кардиотонического лечения бронхиальной астмы
Углекислые ванны, как способ кардиотонического лечения бронхиальной астмы. Под влиянием диоксида углерода за счет понижения гиперсимпатикотонических и увеличения парасимпатических влияний на сердце происходит повышение ударного минутного объема сердца, развитие направляться коронарного русла, мобилизация коронарного резерва сердца при понижении потребления им кислорода. Улучшается ауторегуляция коронарного кровотока и значительно уменьшается ишемия миокарда при данном способа лечения бронхиальной астмы. Диоксид углерода углубляет и урежает дыхание, минутный количество дыхания возрастает на 1-1,5 л/мин. Положительное влияние на бронхолегочную систему углекислых ванн связано с перестройкой системной и легочной гемодинамики, влиянием на вегетативную регуляцию тонуса бронхов. Концентрация СО2 в неестественных углекислых ваннах не превышает 1,2-1,4 г/л. В ходе лечения температуру неспешно снижают с 35 до 32 °С. Длительность процедуры от 5-7 мин до 12-15 мин; курс способа лечения бронхиальной астмы 10-15 ванн.
Противопоказания к кардиотоническому лечению бронхиальной астмы:
бронхиальная астма с довольно часто повторяющимися и тяжелыми приступами, и купируемыми приступами средней тяжести, без стойкой стабилизации процесса,
острые гнойные заболевания легких,
тромбоэмболия легочной артерии,
солитарные кисты большой величины,
хронический абсцесс легких.
Способы гипосенсибилизирующего лечения бронхиальной астмы
Биоуправляемая аэроионотерапия, как способ гипосенсибилизирующего лечения бронхиальной астмы. Вдыхание аэроионов ведет к усилению движения ворсинок мерцательного эпителия трахеи и бронхов. Благодаря усиления мукоцилиарно-го клиренса увеличивается выделение слизи и мокроты из дыхательных путей. Попадая в дыхательные пути, они приводят к набуханию клеток мерцательного эпителия бронхиол и увеличивают скорость дренирования мокроты и усиливают тонус парасимпатического отдела вегетативной нервной системы. Для лечебного действия чаще используют отрицательные аэроионы, каковые получают при помощи особых аппаратов. Лечебная поглощенная доза 1012 аэроионов.
Спелеотерапия — лечебное нахождение больных в условиях микроклимата естественных пещер и соляных выработок (соляных копей, шахт и др.). Особенности микроклимата соляных шахт, в частности: высокая аэроионизация, постоянные температура и влажность воздуха — существенно уменьшают воздействие раздражающих факторов, что благоприятно отражается на реактивности бронхов. Малое количество микроорганизмов в воздухе пещер и соляных копей ведет к понижению сенсибилизации организма и уменьшению содержания антител. Возрастает количество макрофагов и Т-лимфоцитов, значительно уменьшается содержание иммуноглобулинов А, С, Е. Аэрозоли солей тормозят размножение микрофлоры дыхательных путей, предотвращая развитие воспалительного процесса. Время действия 7 — 8 ч, каждый день; дабы лечить бронхиальную астму, нужен курс 24 процедуры.
Колоногидротерапия, как способ гипосенсибилизирующего лечения бронхиальной астмы — периодическое орошение стенок толстого кишечника жидкостью. Наровне с лечебным голоданием с последующим подбором диеты у больных с БА пищевого генеза данный способ наиболее действен. Промывная жидкость очищает стены кишечника от клеток отторгшегося эпителия, слизи, шлаков, токсинов, гнилостных аэробных бактерий. Промывание восстанавливает обычное соотношение микроорганизмов кишечной флоры, каковые расщепляют питательные вещества химуса, обусловливают естественный иммунитет, синтезируют витамины группы В. Это ведет к усилению местного кровотока слизистой оболочке оболочки толстой кишки, восстанавливает всасывание минеральных веществ. Опорожнение нижних отделов толстой кишки от экскрементов ослабляет токсическое воздействие их продуктов. В следствии уменьшение количества патогенной микрофлоры ведет к уменьшению всасывания токсинов и аллергенов, что со своей стороны ведет к уменьшению возможности появления приступа бронхиальной астмы, обострения заболевания. Дабы лечить бронхиальную астму, применяют питьевую воду с лекарственными веществами, температура воды 37 °С, давление 12-15 кПа. Воду вводят возрастающими порциями от 0,5 до 1,5 л. Объем вводимой воды 10-15 л. Возможно применять минеральную воду как способ лечения бронхиальной астмы.
Способы противовоспалительного лечения бронхиальной астмы
Ингаляции глюкокортикоидов, как способ противовоспалительного лечение бронхиальной астмы. Попадая в дыхательные пути больного, кортикостероиды уменьшают проницаемость капилляров, снижают активность базофилов и эозинофилов, угнетают пролиферацию фибробластов и синтез коллагена, снижают возможность развития склеротического процесса в стенках бронхов. Ингаляционные кортикостероиды стимулируют синтез адренорецепторов бронхов, уменьшают их гиперреактивность и содействуют восстановлению поврежденного эпителия бронхов. Ингаляционные кортикостероиды оказывают в основном местное противовоспалительное воздействие.
Для ингаляций используют пять основных ингаляционных кортикостероидов: Триамцинолона ацетонид, Флунизолид, Бекламетазона дипропионат, Будесонид, Флютиказона пропионат. Дозы для того чтобы способа лечения бронхиальной астмы при противовоспалительном лечении от 100-200 до 1000-2000 мкг/сут; зависят от тяжести состояния больного. Используются в дозированных аэрозольных и порошковых ингаляторах, время от времени через компрессорный ингалятор.
Для небулизации доступен лишь один ингаляционный глюкокортикостероид — Будесонид (пульмикорт). Ингаляционное использование аэрозолей водорастворимых стероидов (Гидрокортизона, Дексаметазона и Преднизолона) в настоящее время не советуют ввиду малой эффективности и риска системных побочных эффектов. Использование Пульмикорта продемонстрировано в комплексной терапии обострений бронхиальной астмы, нужен (в отдельных случаях в качестве альтернативы системным стероидам) и для долгой терапии больным гормонозависимой БА с целью понижения потребности в системных стероидах. Используют по 1 мг 2 раза в день. Наряду с этим в комплексной терапии обострений бронхиальной астмы вероятно увеличение дневной дозы до 4-6 мг (2 мл препарата разводят в 2 мл изотонического раствора Натрия хлорида), 2 раза в день; дабы лечить бронхиальную астму, нужен курс для того чтобы способа 10-15 процедур.
Наследственность. Как показывают изучения, в семье больного бронхиальной астмой в большинстве случаев кто-либо страдает этим же заболеванием.
Климат. Особенности климата, высота над уровнем моря, почва воздействуют на частоту происхождения бронхиальной астмы. Так, доказано, что низкая облачность, перемещение широких фронтов воздушных масс увеличивают риск заболевания бронхиальной астмой более
Сезон. Кое-какие больные бронхиальной астмой весьма чувствительны к высоким и к перепадам температуры, трансформациям климата, исходя из этого обострения, в большинстве случаев, появляются в зимние и летние сезоны. Сезонность происхождения заболевания у большинства больных возможно связана и с периодом цветения определенных видов растений и деревьев (амброзия, береза, и т. д.) – так просыпаются аллергены.
Провоцирующие факторы бронхиальной астмы
События происхождения этого заболевания следующие:
нередкие инфекционные заболевания дыхательных путей;
ухудшение экологической ситуации (выхлопные газы, дым, повышенная влажность, вредные испарения и др. );
источник