Одним из опасных заболеваний дыхательной системы является бронхиальная астма. Для нее характерны периодические приступы удушья, из-за которых больной вынужден постоянно пользоваться специальными препаратами. Если во время обострения болезни пациент не получит помощь, он может умереть.
В некоторых случаях астматики, описывая свое состояние, указывают не только симптомы БА. Иногда клиническая картина может дополняться нарушениями в работе ЖКТ. Такое явление называется «желудочная астма». Выясним ее основные особенности.
У пищеварительной и дыхательной системы есть анатомическое сходство. Они близко расположены, а их сообщение с внешней средой осуществляется через ротовую полость и глотку. Иннервация бронхов и легких осуществляется тем же нервом, что и пищевода. Поэтому у одного и того же пациента может проявляться и астма, и нарушения в работе желудка, вызванные проблемами с функционированием блуждающего нерва.
Патологии ЖКТ не всегда ведут к развитию БА. Но при повышенной чувствительности дыхательной системы этот риск возрастает. Если у такого пациента развиваются заболевания желудка, то через некоторое время может быть зафиксировано появление симптомов бронхиальной астмы.
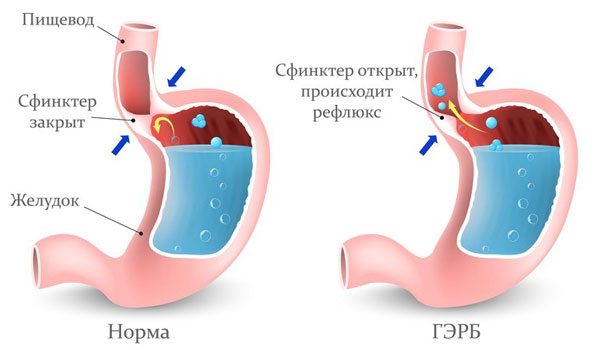
Это патология обычно вызвана гастроэзофагеальной рефлюксной болезнью. Так называют нарушение в работе пищеварительной системы, при котором наблюдается обратный заброс желудочного содержимого в пищевод. Для переваривания пищи желудок выделяет соляную кислоту, которая раздражает слизистую пищевода.
Даже ее небольшое количество может привести к неблагоприятным последствиям. Если под влиянием кислого содержимого слизистая оболочка пищевода повреждается, то говорят о развитии ГЭРБ. При таком диагнозе часто возникают разнообразные дыхательные нарушения, в том числе и приступы удушья.
Механизм развития бронхоспазма, являющегося основной особенностью БА, у больных ГЭРБ обусловлен микроаспирацией соляной кислоты в органы дыхания. Принцип аналогичен тому, что наблюдается при попадании инородных частиц в бронхи (например, во время еды), из-за чего возникает приступ сильного кашля. Поскольку пищевод и трахея располагаются рядом друг с другом, то мелкие частицы кислоты могут попасть в дыхательную систему. Это приводит к затруднениям в процессе дыхания.
Другая причина возникновения бронхоспазма связана с защитным рефлексом. При попадании соляной кислоты в пищевод происходит раздражение его стенок. Сигнал об этом подается в мозг, который стремится отрегулировать деятельность органа и стимулирует сокращение мышц.
Поскольку органы дыхания и пищеварения иннервируются блуждающим нервом, то рефлекторное сокращение мышц может возникнуть не только в пищеводе, но и в бронхах. Это и ведет к приступам кашля и удушья.
Если такие случаи становятся систематическими, то пациенту ставят диагноз «рефлюкс-индуцированная бронхиальная астма».
Попадание соляной кислоты в дыхательную систему может быть вызвано следующими факторами:
- врожденные заболевания ЖКТ;
- нарушения в строении и работе желудочного клапана;
- болезни желудка хронического типа;
- чрезмерные физические нагрузки;
- спазмы диафрагмы;
- употребление пищи, раздражающей слизистую ЖКТ;
- сильные стрессы, ведущие к возникновению панических атак.
Все эти обстоятельства могут спровоцировать обратный заброс содержимого из желудка в пищевод, вызвав симптоматику, которая затронет пищеварительную и дыхательную систему. Это означает, что перечисленные факторы могут стать причиной желудочной астмы.
Очень важно знать, какими клиническими признаками характеризуется это заболевание. Благодаря этому пациент может обратиться к врачу, чтобы тот назначил необходимые диагностические процедуры и правильное лечение.
При диагностике желудочной астмы основная сложность заключается в том, что астматические проявления выражены более ярко. Из-за этого симптомы желудочных патологий часто игнорируют. Это создает проблемы с постановкой правильного диагноза. Поэтому пациенту необходимо внимательно следить за своим самочувствием и рассказывать обо всех неприятных особенностях, даже если они не имеют отношения к приступу астмы.
Симптоматику этого заболевания можно условно разделить на 2 части. Первая включает собственно астматические проявления. К ним относятся:
- затрудненное дыхание;
- бледность кожи;
- синюшный оттенок губ;
- вздутие вен на шее;
- увеличение частоты сердечного ритма;
- приступы кашля (как сухого, так и влажного);
- удушье.
Другая часть патологических проявлений связана с заболеваниями ЖКТ. Это:
- боли в области грудины и эпигастрии;
- усиление слюноотделения во время сна;
- диспепсия, сопровождающаяся кашлем;
- изжога;
- одышка, которая обычно возникает при употреблении раздражающих слизистую продуктов питания;
- отрыжка воздухом, при которой возникает кислый привкус во рту.
У больных с желудочной астмой велика вероятность возникновения ночных приступов, особенно после обильного ужина.
Пациентам с подозрением на БА желательно пройти обследование органов ЖКТ, чтобы выяснить, нет ли проблем в этой области. Но врачи назначают их не всегда. Поэтому если больной заметил, что присущие астме приступы удушья сопровождается такими признаками, как изжога, отрыжка и боль в желудке, он должен сообщить о них специалисту.
Заподозрить данный диагноз врач может, исходя из симптоматики, описанной пациентом. Поэтому больному необходимо как можно точнее охарактеризовать свое состояние. Подтвердить предположения можно после исследования деятельности желудочно-кишечного тракта. Для этого проводят рентгеноскопию пищевода и эзофагогастродуоденоскопию слизистой оболочки желудка.
По обнаруженным особенностям определяют, есть ли нарушения в функционировании ЖКТ. Астму диагностируют при помощи спирометрии. В дополнение к ней назначают аллергические пробы. Также могут потребоваться дополнительные процедуры, которые назначают в индивидуальном порядке.
Лечение астмы такого типа подразумевает применение мер, направленных на борьбу как с астматическими проявлениями, так и с нарушениями в работе ЖКТ.
Базисная терапия БА ориентирована на предупреждение и устранение бронхоспазмов, поскольку именно они представляют наибольшую опасность. Для этого применяются бронхолитические средства в виде ингаляторов. При тяжелой форме заболевания рекомендуются кортикостероидные препараты.
Основная цель лечения астмы — предупреждение дальнейшего ее развития. Это возможно при нейтрализации травмирующего фактора, который провоцирует приступы.
В случае с желудочной астмой таким фактором являются нарушения в работе желудка и кишечника. Поэтому часть мер направлена на нейтрализацию этих нарушений.
Особенности терапии ГЭРБ зависят от ее причин и наиболее выраженных симптомов. Больным рекомендуют прием антисекреторных препаратов, которые снижают интенсивность вредного воздействия соляной кислоты на оболочку пищевода. Устранить неприятные симптомы помогают антацидные средства.
График приема лекарств и их дозировка определяются лечащим врачом исходя из клинической картины и особенностей организма. Самостоятельно увеличивать или уменьшать дозы нельзя, также не следует прекращать прием препаратов или заменять одни средства на другие. Если лекарство не дает ожидаемый результат или вызывает побочные эффекты, рекомендуется обратиться к врачу и попросить о внесении изменений в назначения.
При желудочной астме необходимо очень внимательно относиться к своему питанию. Пациентам рекомендуется отказаться от раздражающей слизистые оболочки еды. Им необходимо уменьшить употребление свежих овощей и фруктов, отказаться от жирного, кислого и копченого. Кондитерскую продукцию, особенно содержащую большое количество консервантов, тоже желательно исключить из рациона.
Под запретом оказываются газированные напитки и алкоголь. Порции должны быть небольшими, чтобы избежать переедания. Последний прием пищи за день должен осуществляться не менее чем за 2 часа до отхода ко сну. Сразу после еды нельзя занимать горизонтальное положение в течение часа, чтобы не препятствовать функционированию перистальтики.
Чтобы облегчить течение заболевания, необходимо соблюдать профилактические меры. Они предполагают уменьшение количества стрессовых ситуаций. В некоторых случаях больным назначают седативные средства. Также пациенту показано выполнение лечебной гимнастики.
Для своевременного внесения корректив в лечение больному следует посещать плановые осмотры у специалиста и проходить обследования. Анализы полагается сдавать раз в полгода. Это позволит врачу оценить состояние пациента и оптимизировать терапию с учетом изменений.
Заболевания желудочно-кишечного тракта способны влиять на функционирование дыхательной системы. При попадании кислого желудочного содержимого в бронхи развиваются бронхоспазмы, которые сопровождаются кашлем и удушьем.
Поэтому одной из причин возникновения бронхиальной астмы могут быть патологии ЖКТ. Больные с такой разновидностью БА должны находиться под наблюдением у врача и выполнять все его рекомендации.
источник
Желудочная астма — это диагноз, который ставят, если симптомы приступа появляются после употребления пищи и не облегчаются противоастматическими препаратами. Врачами давно изучается взаимосвязь между работой желудка и бронхов, взаимное влияние на развития распространенных патологий: кашля, изжоги и бронхоспазма.
Люди с астмой в два раза чаще сталкиваются с хронической формой кислотного рефлюкса. Во время приступа увеличивается давление в грудной и брюшной полости. Натиск на желудок и пищевод усиливается, что провоцирует несостоятельность мышц сфинктеров и усиливает заброс кислоты.
Органы дыхательной системы находятся в грудной полости, а пищеварительной — в брюшной. Их разделяет диафрагма — дыхательная мышца. Стыки двух систем находятся на уровне надгортанника, прикрывающего вход в трахею, и пищеводного отверстия, который находится на уровне диафрагмы и перекрывает обратный заброс кислоты из желудка.
Органы обеих систем иннервируются блуждающим нервом:
- в бронхах под его действием усиливается продукция слизи, сокращаются мышцы, что защищает органы от инородных частиц и раздражителей;
- в желудке происходит выделение соляной кислоты и других ферментов для переваривания.
Сфинктер или мышечное кольцо предотвращает возврат пищи из желудка, и его несостоятельность провоцирует заброс соляной кислоты или непереваренной пищи в пищевод. На деле это выглядит так: человек после плотного обеда испытывает приступ кашля и не понимает, что такое происходит.
Данное состояние способно вызвать приступ астмы по двум причинам:
- Гастроэзофагальный рефлюкс способен поднять кислоту по пищеводу вплоть до трахеи, вызвать ожог ее стенок и воспаление, отделение слизи.
- Общая иннервация пищевода и трахеи при раздражении слизистых приводит к одновременному сокращению мускулатуры и в дыхательной системе, что и вызывает кашель.
Однако не все исследования подтверждают попадание кислоты непосредственно в бронхи.
Кислотный рефлюкс вызывает дискомфорт в груди и кашель, которые можно принять за симптомы астмы. Соответственно у астматиков при появлении ГЭРБ будут наблюдаться обострения.
Если избегать обильных приемов пищи на ночь, газированных напитков, вызывающих вздутие, то можно облегчить симптомы изжоги. Однако некоторые продукты и лекарства нарушают работу пищеводного сфинктера, вызывая его избыточное расслабление. Например, агонисты бета-адренорецепторов (бета-адреномиметики), тот же сальбутамол, провоцирует расслабление нижнего пищеводного сфинктера. Получается, что лечением астмы поддерживается развитие ГЭРБ, усиливается раздражение верхних дыхательных путей во сне. Забросы кислоты из желудка распространены в ночное время, когда человек принимает горизонтальное положение. В фазе глубокого сна, когда вся двигательная мускулатура отключена, мозг не посылает сигнал о том, чтобы откашляться. Потому частички кислоты способны раздражать дыхательные пути.
Бронхиальная астма может быть связана с ГЭРБ, если:
- симптомы начались во взрослом возрасте;
- состояние ухудшается после приема пищи и физических нагрузок;
- алкоголь усиливает признаки;
- ночные приступы преобладают над дневными по частоте;
- лекарства не снимают интенсивность симптомов.
Симптомы кислотного рефлюкса сложно диагностируются у детей. Младенцы до года часто срыгивают без вредных последствий, что связано с планомерным развитием мышц. Но если ребенок становится раздражительным, часто выгибает спину сразу после кормления, отказывается от еды и не набирает вес, стоит заподозрить проблему желудочно-кишечного тракта.
Дети постарше могут жаловаться на тошноту, изжогу, симптомы астмы после еды — кашель, одышку и хрипы.
Считалось, что ингибиторы протонной помпы, такие как эзомепразол и омепразол, снижают симптомы астмы. Но в 2009 году исследование журнала Новой Англии поставило под сомнение данную методику лечения тяжелых приступов астмы: прием препаратов на протяжении восьми месяцев не привел к улучшению самочувствия пациентов по сравнению с плацебо.
Необходимо обязательно консультироваться с врачом перед изменением схемы лечения. Известно, что такие препараты как теофиллин, бета-адренорецепторы и бронходилататоры, могут ухудшить симптомы кислотного рефлюкса. Потому остается контролировать астму с помощью изменения образа жизни:
- потерять лишний вес;
- бросить курить;
- исключить алкоголь, кофеин, шоколад, цитрусовые, жареную и острую пищу, чеснок, лук, помидоры и соусы на их основе;
- дробить приемы пищи;
- кушать за три часа до сна;
- увеличить высоту подушки или изголовья кровати на 20-25 см;
- отказаться от ремней и бюстгальтеров.
Если простые меры не помогают, остается хирургическая коррекция нижнего сфинктера пищевода.
Чтобы облегчить симптомы астмы, можно попробовать капсулы рыбьего жира и экстракта гингко билоба, сушеного плюща и белокопытника. Практики йоги и дыхательные упражнения помогут бороться с изжогой и рефлюксом, и этому есть объяснение.
Во время приступов кашля нарастает давление в грудной полости за счет сокращения дыхательной мышцы — диафрагмы. Это влечет за собой давление на желудок и постоянное «затягивание» пищевода вниз. При плохом контроле заболевания у пациентов наблюдается гастроптоз или опущение желудка. В результате кардиальный отдел органа спазмирует, а связки свода становятся перерастянуты. Укорочение кардио-диафрагмальной связки на фоне кашля вызывает симптомы изжоги, боль в области мечевидного отростка усиливается при сгибании тела. Другой причиной рефлюкса может быть спазм диафрагмы, когда проходящее на уровне пищеводное отверстие становится перерастянутым. Признаком является боль посередине грудины при прощупывании и межреберных промежутков.
Чтобы снять данный спазм, можно посетить висцерального терапевта, остеопата или прикладного кинезиолога. Либо попробовать дыхательное упражнение дома. Взять мягкий мячик диаметром 20 см, подложить его под ребра и лечь на пол. Глубоко вдыхать, стараясь толкнуть упругий мячик ребрами.
Автор публикации: Инна Кайлин
источник
У органов дыхательной системы есть такое заболевание как астма. Ее приступы возникают в случае попадания через трахею в легкие инородного тела или какого-нибудь аллергена, холодного или влажного воздуха, в результате физических нагрузок, вызывая раздражения слизистой оболочки в дыхательных путях с последующей блокировкой и наступлением удушья. Именно это состояние и получило название астма.
Свободное дыхание при этом заболевании – это счастливые минуты для больного. Когда происходит приступ бронхи спазмируются, просвет суживается, препятствуя свободному поступлению воздуха. Сейчас больше половины всех случаев астмы диагностируется у детей младше 10 лет. Чаще всего это заболевание наблюдается у мужчин. Также врачи отмечают наследственную составляющую данного заболевания. Среди курящих людей астма встречается чаще всего.
В большинстве случаев у больных астмой невозможно предсказать продолжительность приступа и тяжесть заболевания. Иногда приступы угрожают жизни и здоровью человека, если вовремя не будет оказана медицинская помощь.
Читайте нашу специальную статью питание для легких и еда для бронхов.
- свистящее дыхание;
- чувство паники;
- трудности с выдохом;
- потливость;
- безболезненное стеснение в груди;
- сухой кашель.
- человеку тяжело заканчивать фразу из-за сильной одышки;
- свистящее дыхание становится почти неслышным, так как совсем немного воздуха проходит по дыхательным путям;
- нехватка кислорода приводит к посинению губ, языка, пальцев рук и ног;
- спутанное сознание и кома.
К современным подходам в лечении астмы врачи относят обязательное обследование на выявление аллергенов, обучение реагированию и самопомощи при приступах астмы, подбор медикаментов. Существуют две основные формы лекарств — быстродействующие снимающие симптомы и контролирующие лекарства.
Врачи рекомендуют астматикам соблюдать жесткую диету. В случае, если аллергенами являются продукты, то их необходимо исключить полностью из питания. Пищу лучше всего готовить на пару, отваривать, запекает или тушить после отваривания. Также рекомендуют для некоторых продуктов проводить предварительную специальную обработку. Например, картофель перед приготовлением вымачивают в течение 12-14 часов, овощи и крупы вымачиваются в течение 1-2 часов, а мясо подвергают двойному вывариванию.
Целью диеты является:
- нормализация иммунитета;
- снижение уровня воспаления;
- стабилизация мембран тучных клеток;
- уменьшение бронхоспазма;
- выведение из рациона продуктов, которые провоцируют приступы;
- восстановление чувствительности слизистой бронхов;
- снижение проницаемости кишечника для пищевых аллергенов.
Врачи рекомендуют употреблять в пищу:
- топленое сливочное масло, льняное, кукурузное, рапсовое, подсолнечное, соевое и оливковое масло как источник жирных кислот омега-3 и омега-9;
- яблоки — доступный источник пектина, которые можно употреблять как сырыми, так и печеными, в яблочном пюре или запеченными с другими продуктами;
- зеленые овощи: капуста, патиссоны, кабачок, зелень петрушки, молодой зеленый горошек, укроп, стручковая фасоль, светлая тыква – являющиеся прекрасным лекарством для расслабления спазмированных гладких мышц бронхов;
- цельные злаки, чечевицу, коричневый рис, семена кунжута, творог, твердые сыры – обеспечивают организм необходимым количеством пищевого кальция, фосфора, магния и способствуют снижению проницаемости слизистой кишечника и нормализации обменных процессов;
- цитрусовые богаты витамином С и помогают в борьбе с свободными радикалами, которые скапливаясь в стенках бронхов приводят к аллергической реакции;
- груши, сливы, светлые сорта черешни, белая и красная смородина, крыжовник – являются биофлавоноидами и нейтрализуют окислительный процесс в организме;
- морковь, сладкий перец, капуста брокколи, помидоры, листовая зелень – богаты бета-каротином и селеном и поддерживают организм, повышая его иммунитет;
- крупы (кроме манной) – источник витамина Е, наполняют организм продуктами окислительной реакции;
- йогурты без фруктовых добавок, неострые сорта сыра – источник кальция и цинка, так необходимых для больных астмой;
- печень – не только прекрасный кровеобразующий продукт, но и великолепный источник меди, важной составляющей нормальной жизнедеятельности всего организма;
- злаки, хлеб пшеничный второго сорта, бобовые, семена тыквы, зерновые хлебцы, простая сушка, кукурузные и рисовые хлопья — способствует восстановлению нормальной иммунной реактивности организма и обогащают его цинком;
- постные сорта мяса говядины, кролика, свинины, конины, индейки богаты фосфором и белковыми животными продуктами, а также содержат необходимые нашему организму пищевые волокна.
Основу диеты при астме составляют:
- вегетарианские супы;
- каши;
- постные борщи, приготовленные на воде;
- отварное или приготовленное на пару мясо;
- кальцинированный творог;
- винегреты;
- овощные и фруктовые салаты;
- пюре;
- запеканки;
- овощные котлеты;
- свежие сырые овощи;
- фрукты;
- отвары из овса и шиповника;
- растительное масло.
При выявлении признаков астмы или повышенной чувствительности к пищевым продуктам следует составлять индивидуальное меню и постепенно расширять его по мере выздоровления.
А вот нетрадиционные методы лечения сулят не только прекращения приступов удушья, но и полное излечение от этого заболевания при длительном применении рецептов:
- для прекращения приступов можно съесть спелый прогретый банан, посыпанный черным молотым перцем;
- помогает настой из сосновых зеленых шишек и сосновой смолы;
- все виды астматических приступов лечит смесь из измельченного корневища куркумы и меда;
- капли перекиси водорода;
- прекрасно помогает при астме настой топинамбура;
- мед – эффективно контролирует приступы астмы;
- согласно бабушкиным рецептам при застарелой астме помогает настой луковой шелухи.
Продукты этой категории – это группа риска для астматиков. Их необходимо либо полностью исключить из рациона, либо употреблять в пищу дозированно.
- рыбу — сельдь, макрель, лосось, сардины и орехи — грецкие, кешью, бразильские, миндаль, которые хоть и богаты жирными кислотами класса омега-3 и омега-9, но могут стать причиной сильных бронхиальных спазмов;
- манная крупа, макаронные изделия;
- цельное молоко и сметана;
- йогурты с фруктовыми добавками;
- ранние овощи – они требуют обязательного предварительного вымачивания, так как могут содержать вредные для организма пестициды;
- куры;
- брусника, клюква, ежевика – богатые раздражающей слизистую кислотой;
- чистое сливочное масло;
- хлеб высших сортов;
- наваристые бульоны, которые содержат соли тяжелых металлов, соединения ртути и мышьяка;
- острые соленья, жареные блюда – оказывающие раздражающее действие на кишечник и слизистую;
- копчености и пряности;
- колбасные и гастрономические изделия – богатые нитритами и пищевыми добавками;
- яйца — наиболее «астмогенный» продукт;
- тугоплавкие жиры и маргарин, содержащие транс-жиры;
- квас, какао, кофе, кисели;
- зефир, шоколад, карамель, жевательная резинка, кексы, пастила, торты, свежая выпечка – из-за большого количества искусственных составляющих;
- поваренная соль – являющаяся источником задержки в организме воды, что для астматиков может быть причиной сильных приступов;
Аллергическую настроенность можно снизить если известны пищевые или ингаляционные аллергены. К таковым можно отнести:
- пыльцу злаковых трав – пищевые злаки;
- пыльцу подсолнечника – подсолнечные семечки;
- пыльцу орешника – орехи;
- дафнию – крабы, раки, креветки;
- пыльцу полыни – пищевая горчица или горчичники.
Также встречаются перекрестные пищевые аллергии:
- морковь – петрушка, сельдерей;
- картофель – томаты, баклажаны, стручковый перец;
- клубника – ежевика, малина, смородина, брусника;
- бобовые – манго, арахис;
- свекла – шпинат.
Такие пищевые перекрестные аллергены важно сразу же выявлять, чтобы избежать приступов. Даже если будут выявлены аллергены только к растительным продуктам, то рацион не должен содержать большого количества животного белка, так как именно чужеродные белки бактериального, бытового или пищевого направления являются главными провокаторами приступов астмы.
источник
Достаточно давно вошедший в обиход термин «астма» (с греч. asthma — удушье) означает приступы удушья (припадки), основной характеристикой которых считается различное по времени нарушение функции дыхания, обычно остро проявляющееся и исчезающее в течение
Достаточно давно вошедший в обиход термин «астма» (с греч. asthma — удушье) означает приступы удушья (припадки), основной характеристикой которых считается различное по времени нарушение функции дыхания, обычно остро проявляющееся и исчезающее в течение нескольких минут или часов, реже дней. Продолжающийся в течение нескольких часов (реже дней) припадок астмы нередко определяется как астматическое состояние (status asthmaticus). Между приступами удушья, сопровождающимися одышкой, состояние части больных может быть относительно удовлетворительным, у других больных более или менее вероятно развитие одышки (особенно после физической нагрузки).
По мнению некоторых исследователей [13], существуют два основных механизма, провоцирующих появление астмы: 1) острое нарушение кровообращения в малом кругу в связи с заболеванием сердца и сосудов; 2) острое нарушение проходимости воздуха в средних и мелких бронхах. Соответственно выделяются сердечная астма, при которой приступы астмы возникают по сердечно-сосудистому механизму, и бронхиальная астма, при которой астма проявляется по бронхиальному механизму.
Собственно термин «бронхиальная астма» обычно используется в качестве обозначения болезни, основным клиническим проявлением которой, наиболее тяжелым для пациентов, является развитие припадков астмы и ассоциируемых с ними вторичных нарушений. Согласно определению экспертов ВОЗ, бронхиальная астма — хроническое заболевание, основой которого является воспалительный процесс в дыхательных путях с участием разнообразных клеточных элементов, включая тучные клетки, эозинофилы и Т-лимфоциты [7]. Известны и другие определения бронхиальной астмы. Согласно одному из них [12], бронхиальная астма — хроническое воспалительное заболевание дыхательных путей, протекающее при участии большого количества клеток, при этом доминирующая роль принадлежит эозинофилам. Наряду с клиническими признаками заболевания, одним из ведущих проявлений бронхиальной астмы является продукция вязкого бронхиального секрета, обусловливающая преходящую обструкцию дыхательных путей, возникающую вследствие спазма гладких мышц бронхов, отека слизистой оболочки дыхательных путей и образования вязкого секрета, способного обтурировать их проходимость; другое немаловажное проявление — повышение концентрации оксида азота в выдыхаемом воздухе, позволяющее проводить дифференциальную диагностику с другими формами легочной патологии, развитие которых сопровождается повышенным содержанием эозинофилов в мокроте и крови.
Бронхиальная астма — это сравнительно распространенное заболевание, чаще всего возникающее в возрасте 20–40 лет, но нередко проявляющееся и значительно раньше. Среди заболеваний органов дыхания, сопровождающихся гиперэозинофилией, бронхиальная астма сегодня сохраняет тенденцию к дальнейшему увеличению частоты распространенности. Об этом свидетельствуют современные эпидемиологические исследования. Увеличивается и число больных бронхиальной астмой, страдающих сопутствующей внелегочной патологией, в том числе лиц с бронхиальной астмой, сочетающейся с гастроэзофагеальной рефлюксной болезнью (ГЭРБ). Сочетание этих заболеваний, по разным источникам [2, 4, 5, 10, 11], наблюдается у 34–89% пациентов, при этом в 24% случаев рефлюкс клинически не проявляется. Установлено [17], что у больных бронхиальной астмой, сочетающейся с ГЭРБ, процент тяжелых астматических приступов, возникающих после приема пищи, значительно выше, чем у пациентов с бронхиальной астмой без ГЭРБ.
В настоящее время ГЭРБ рассматривается [3] в качестве хронического, как правило, постепенно прогрессирующего заболевания, в основе появления которого лежат различные факторы (нарушение двигательной функции пищевода и желудка, продолжительное и периодически возникающее воздействие желудочного и дуоденального содержимого на слизистую оболочку пищевода, нервно-трофические и гуморальные нарушения), приводящие к появлению воспалительно-дегенеративных поражений пищевода. Характерной особенностью этого заболевания является то, что наряду с основными симптомами (изжога, боль за грудиной и/или в эпигастральной области) возможно появление вторичных, ассоциируемых с нарушением моторики верхних отделов желудочно-кишечного тракта, включая пищевод, и/или с повышенной чувствительностью желудка к растяжению (чувство тяжести, переполнения, раздувания и быстрого насыщения в эпигастральной области, возникающие во время или после приема пищи), а также внепищеводных (атипичных) симптомов, отягчающих состояние больных с бронхолегочными поражениями, включая и бронхиальную астму, а также пациентов, страдающих ларингитом, синуситом и другими недугами, ухудшающими качество жизни.
Возможные причины развития приступов бронхиальной астмы и собственно возникновения и прогрессирования самого заболевания: воздействие различных химических веществ (дым различного происхождения, запах стиральных порошков и парфюмерии и т. п., включая и производственные факторы); аллергическая реакция на различные «раздражители», в том числе некоторые препараты (β-адреноблокаторы, ингибиторы АПФ, нестероидные противовоспалительные средства, включая и ацетилсалициловую кислоту) и другие аллергены (перхоть домашних животных, клещи, тараканы); вирусная инфекция, а также рефлюкс желудочного содержимого в пищевод у больных с сопутствующей ГЭРБ, которая может быть в эндоскопически «негативной» стадии, что в популяции отмечается значительно чаще, или в стадии рефлюкс-эзофагита. У части больных возможно обострение заболевания, вплоть до появления приступов удушья, возникающих даже при воздействии физической нагрузки и холодного воздуха.
Основа возникновения бронхиальной астмы — повышенная чувствительность дыхательных путей к различным «раздражителям», под действием которых развиваются и усугубляются отек слизистой оболочки бронхов, скопление слизи в их просвете и бронхоспазм. Предполагается несколько возможных механизмов патогенеза возникновения бронхиальной астмы, сочетающейся с ГЭРБ: 1) возрастание неспецифической бронхиальной реактивности, усиливающей ответную реакцию бронхиального «дерева» на воздействие ночных эпизодов удушья; 2) возникновение бронхоспазма вследствие микроаспирации желудочного содержимого в просвет бронхиального «дерева».
Иногда выделяют два механизма появления бронхообструкции на фоне ГЭРБ: 1) посредством активации желудочным содержимым пищеводно-желудочного рефлюкса, индуцирующего вагальные пути бронхообструкции [16]; 2) путем непосредственной активации содержимого желудка [14,16], приводящей к эксудативному воспалению слизистой оболочки бронхов. Непосредственно бронхиальная астма, как полагают другие исследователи [18, 19], формирует побочный круг, приводя к развитию и поддержанию желудочно-пищеводного рефлюкса из-за возрастания градиента давления между грудной клеткой и брюшной полостью. Прогрессирование бронхиальной астмы обычно приводит к появлению и дальнейшему развитию распространенной обструкции бронхиального «дерева» различной степени выраженности.
Приступы бронхиальной астмы могут возникать в любое время суток, однако чаще они отмечаются ночью, что, по-видимому, связано не только с повышением (преобладанием) тонуса парасимпатического отдела вегетативной нервной системы и ослаблением регулирующего влияния коры головного мозга на подкорковые вегетативные центры, но, очевидно, является также следствием ассоциации приступов бронхиальной астмы с желудочно-пищеводным рефлюксом.
В настоящее время зафиксировано значительное число эпизодов гастроэзофагеального рефлюкса, регистрирующихся днем и ночью (по данным суточной рН-метрии). Замечено, что патологические рефлюксы чаще всего возникают ночью; однако увеличение числа эпизодов гастроэзофагеальных рефлюксов днем, включая появление и патологических рефлюксов ночью, не оказывает существенного влияния на изменение показателей проходимости бронхов. При этом ночью, по данным суточной рН-метрии и на основании клинических данных, выявляется коррелятивная связь между этими показателями. Приступы удушья по ночам при бронхиальной астме, сочетающейся с ГЭРБ, возникают в 40–55% случаев [2]. Эти данные свидетельствуют о наличии определенной связи между появлением симптомов бронхиальной астмы и экспозицией кислого содержимого желудка в полость пищевода.
Патогенез ночных приступов бронхиальной астмы, возникающих на фоне ГЭРБ, как сообщают некоторые исследователи [1], связан с двумя механизмами: 1) развитием бронхоспазма в результате заброса желудочного содержимого в просвет бронхиального «дерева»; 2) индуцированием приступа удушья в результате стимуляции вагусных рецепторов дистальной части пищевода. Эффект бронхоконстрикции более выражен у больных ГЭРБ в стадии рефлюкс-эзофагита, чем у пациентов с ГЭРБ в эндоскопически «негативной» стадии. Установлена связь между степенью выраженности рефлюкс-эзофагита, по эндоскопическим данным, и тяжестью течения бронхиальной астмы у взрослых. Все это обусловливает необходимость нейтрализации и/или ингибирования (торможения) выделения соляной кислоты обкладочными клетками слизистой оболочки желудка (на фоне специфической терапии бронхиальной астмы) с целью улучшения состояния больных.
У больных бронхиальной астмой, умерших на высоте status asthmaticus, обычно на аутопсии выявляют гиперинфляцию, отсутствие коллабирования легочной ткани после вскрытия грудной клетки в связи с сужением преимущественно мелких в диаметре бронхов, обтурированных слизистыми пробками в виде слепков часто воспроизводящих анатомическую структуру бронхов [12]. Основные клетки, входящие в состав детрита слизистой пробки, — эозинофилы, реже встречаются спирали Куршмана и десквамированный эпителий с тельцами Креола. Морфологическим маркером бронхиальной астмы, по материалам гистологических исследований, является утолщение базальной мембраны, обусловленное отложением коллагена IV типа, но не депозитами, состоящими из иммуноглобулинов. Выявляется и гипертрофия гладких мышц бронхов, выраженность которой коррелирует с тяжестью течения бронхиальной астмы. Одна из особенностей бронхиальной астмы — речь идет об аккумуляции эозинофилов в толще стенки бронхов — не сопровождается появлением легочных эозинофильных инфильтратов и развитием мультиорганной патологии.
Известна вариабильность клинических проявлений бронхиальной астмы в зависимости от периода течения заболевания (даже у одних и тех же больных). Приступы бронхиальной астмы могут протекать в выраженных типичных формах, но в некоторых случаях они имеют «стертый», нечеткий характер. Наиболее частое клиническое проявление бронхиальной астмы — собственно приступ бронхиальной астмы, для которого характерно возникновение одышки, свистящих хрипов, сопровождающихся более или менее интенсивным кашлем, чувством нехватки воздуха и/или сдавлением грудной клетки. В начале приступа бронхиальной астмы кашель у больных может отсутствовать, однако позднее он все же возникает. Обычно в начале кашель сухой и мучительный, потом появляется мокрота, которая отходит с большим трудом. Позднее мокрота разжижается, после чего самочувствие больного несколько улучшается. (У некоторых больных бронхиальной астмой возможно развитие припадков и при отсутствии мокроты.)
У многих больных в период приступа бронхиальной астмы отмечается сочетание нескольких симптомов. Степень тяжести приступов бронхиальной астмы может быть различной — от незначительных до достаточно выраженных, угрожающих жизни больных. Частота появления, продолжительность и выраженность приступов бронхиальной астмы в значительной степени зависят от длительности повышения чувствительности дыхательных путей к воздействию тех или иных «раздражителей». В период отсутствия приступов бронхиальной астмы многие больные чувствуют себя вполне удовлетворительно.
Под обострением течения бронхиальной астмы обычно понимают такое состояние, при котором увеличиваются частота и/или тяжесть появления одышки, чувство нехватки воздуха и сдавления грудной клетки, кашля, при котором больной принимает вынужденное положение. У части пациентов, том числе при нетипичных приступах бронхиальной астмы, возможны разнообразные другие клинические проявления, связанные с сопутствующими заболеваниями.
У больных бронхиальной астмой, сочетающейся с ГЭРБ, чаще всего выявляются следующие симптомы [2]: изжога (90%), отрыжка воздухом (75%), боль за грудиной (20%), тяжесть в эпигастральной области (65%), избыточная саливация во время сна (70%), кашель на фоне диспепсии (80%), одышка вследствие употребления продуктов, прием которых «стимулирует» появление (усиление) симптомов ГЭРБ (45%). Кроме того, у больных бронхиальной астмой в 85% случаев регистрируются и ночные симптомы ГЭРБ, а рефлюкс-ассоциированные симптомы бронхиальной астмы отмечаются в 55% случаев.
Ухудшение состояния у больных с бронхиальной астмой в 71,1% случаев совпадает с возникновением патологических поражений органов желудочно-кишечного тракта, в частности в сочетании с рефлюкс-эзофагитом (91,1%) и эрозивно-язвенными поражениями желудка и двенадцатиперстной кишки (37,8%), которые отмечаются у больных со средней тяжестью течения бронхиальной астмы в 59% случаев, а с тяжелой — в 70% случаев. Возможна так называемая «антибронхиальная» терапия, проводимая больным, страдающим бронхиальной астмой, — один из факторов, под воздействием которых формируется агрессивное воздействие содержимого желудка на желудочно-кишечный тракт, включая пищевод. Приступы бронхиальной астмы разной степени тяжести часто отмечаются даже у одних и тех же больных, что зависит не только от возраста, окружающей обстановки и климатических условий, но и от целого ряда других причин.
Нередко преобладание клинических симптомов, характерных для бронхиальной астмы (возникновение приступов удушья, сопровождающихся вынужденным положением больного, затруднением выдоха, появлением бледности лица с синюшным оттенком, вздутием шейных вен и грудной клетки, ограничением дыхательных экскурсий, напряжением мышц шеи и мышц брюшного пресса, появлением и усилением кашля с отхождением мокроты или без нее, учащение пульса и т. д.), «затушевывает» клиническую симптоматику сопутствующих поражений желудочно-кишечного тракта, в частности клиническую картину рефлюкс-эзофагита, язвенной болезни желудка и двенадцатиперстной кишки. Поэтому необходимо уделять достаточное внимание тщательному обследованию больных, страдающих бронхиальной астмой.
Наряду с выяснением жалоб, клинических симптомов и анамнеза заболевания, анализом результатов физикального обследования, а также традиционным клинико-лабораторным обследованием больных, в диагностике бронхиальной астмы используются и другие методы, включая исследование функции внешнего дыхания (спирометрия — General Electric, Micro Medical, MIR, Schiller, «Нео», «Спиромед»), пневмотахометрия («Диамант», «Этон-01»), провокационные пробы с метахолином или гистамином, исследования крови (выявление эозинофилии), оценку аллергологического статуса, рентгенографию грудной клетки; в диагностике ГЭРБ чаще всего применяются терапевтический тест с одним из ингибиторов протонного насоса в течение 7–14 дней, суточная рН-метрия и эзофагогастродуоденоскопия.
Статус больного (данные наружного осмотра, включая результаты перкуссии, аускультации, измерения артериального давления и состояния пульса, электрокардиографии; исследование анализов крови, включая выяснение наличия эозинофилии (возможно до 10% и более), особенно во время приступа бронхиальной астмы, и другие показатели состояния пациентов, в том числе и вне приступов бронхиальной астмы) достаточно широко представлен в доступной медицинский литературе.
Существенное значение при выборе тактики лечения больных бронхиальной астмой, согласно положениям [6], определенным в «Глобальной инициативе по профилактике и лечению бронхиальной астмы» (СВ1А, 1998, 2002), имеет определение тяжести заболевания, в том числе выяснение количества дневных и ночных симптомов в сутки, неделю и месяц, выраженности нарушений физической активности и сна, объема форсированного выдоха за 1 с (ОФВ1) и пиковой скорости выдоха (ПСВ), процентного соотношения с должными величинами и оптимальными значениями для конкретного больного, а также суточных колебаний величин ПСВ и ОВФ1.
Среди основных критериев диагностики бронхиальной астмы следует упомянуть обструкцию, подтверждаемую одним из следующих признаков [4]:
1) увеличение ОВФ1 на 15% после введения спазмолитиков (например, сальбутамола); 2) суточные колебания ПСВ, более или равные в 20% случаев; диагноз «экзогенной» бронхиальной астмы часто выставляется при наличии положительных кожных аллергических проб. Возможно появление следующих симптомов: 1) «легочные» (кашель, диспноэ, хрипы): 2) «пищеводно-желудочные» (изжога, отрыжка, боль за грудиной по ходу пищевода).
Для объективной оценки результатов обследования больных клинические симптомы целесообразно оценивать в баллах по ежедневным записям по шкале оценки симптомов путем их суммирования: 1) тяжесть симптомов от 0 (отсутствие симптомов) до 3 баллов (выраженные симптомы); 2) появление еженедельных так называемых «легочных» и «желудочных» симптомов, а также еженедельных симптомов «ночной» астмы.
Критерии наличия симптомов ГЭРБ у больных бронхиальной астмой — изжога, отрыжка, боли, дисфагия, возникающие чаще 1 раза в неделю. При обследовании таких больных целесообразно использовать суточную рН-метрию (Hanna, Helicon, «Аквилон», «Анион», «Мультитест») при этом введение зонда необходимо проводить под рентгеновским контролем (дистальный конец зонда устанавливается на 5 см выше нижнего пищеводного сфинктера) и оценивать желудочно-пищеводный рефлюкс как патологический в тех случаях, когда общее время с рН ниже 4,0 превышает 4,2% в сутки. Не менее важно осуществлять и спирометрию, а также пиклоуметрию (ОФВ1 и процент от должной; ПСВ в л/мин; ОФВ1 и ПСВ измерять до начала исследования и сразу после периодов лечения).
При проведении дифференциальной диагностики следует помнить, что приступы астмы (удушья) возможны и при других состояниях. В частности, не исключена вероятность возникновения астмы, ассоциированной с обструкцией верхних дыхательных путей, обусловленной другими факторами (опухоль, инородное тело, обструктивное апноэ во время сна, эпиглосит, паралич голосовых связок, трахеомаляция), сердечной недостаточностью, синуситом, герпетическим трахеобронхитом, аллергическим бронхолегочным аспергилезом и реакцией больных на некоторые лекарственные вещества. Не исключается и возможность симуляции различными лицами приступа бронхиальной астмы.
ГЭРБ у больных бронхиальной астмой целесообразно дифференцировать с язвенной болезнью и неязвенной (функциональной) диспепсией, проявляющейся нередко язвенно-подобным вариантом.
Основные цели терапии бронхиальной астмы — предупреждение и устранение приступов этого заболевания, включая клинические симптомы, ассоциируемые с ГЭРБ (при сочетании этих заболеваний), которые возможны у больных и вне приступа удушья, предотвращение ухудшения состояния больных, уменьшение вероятности появления побочных эффектов и осложнений. Увеличение или уменьшение количества препаратов, их дозировки и длительность лечения определяются лечащим врачом в зависимости от состояния пациентов.
При назначении того или иного препарата необходимо учитывать противопоказания к их применению в лечении больных. В частности, достаточно хорошо известно, что при лечении больных бронхиальной астмой кортикостероидами существует риск развития побочных эффектов, в том числе появление эрозивно-язвенных поражений пищевода, желудка и двенадцатиперстной кишки с возникновением кровотечений и перфораций. Этот факт также следует учитывать при решении вопроса о целесообразности использования конкретных препаратов.
Предупреждение приступов бронхиальной астмы — один из важных факторов успешного лечения. Для этого часто используют [8,9] ингаляционные кортикостероиды (беклометазон, триамцинолон, будесонид или флунизолид, в более тяжелых случаях — флутиказон), ингибиторы дегрануляции тучных клеток (кромоглициевая кислота, недокромил, кетотифен или зафирлукаст). Основное действие этих препаратов направлено не на купирование, а именно предупреждение приступов бронхиальной астмы. Схема назначения данных лекарственных средств (в частности, дозировки препаратов, частота их использования и длительность применения) должна подбираться индивидуально, в зависимости от состояния конкретных больных и выбора того или иного лекарственного препарата.
При начинающемся (начавшемся) приступе бронхиальной астмы необходимо срочно установить, на что жалуется пациент, собрать анамнез заболевания; кроме того, следует быстро провести физикальное обследование. В качестве главного медикаментозного средства устранения приступа бронхиальной астмы наиболее целесообразно использовать β2-адреностимуляторы (орципреналин, сальметерол, тербуталин, формотерол, ингаляторы-дозаторы с сальбутамолом, распылитель ингаляционных растворов, парентеральное введение β2-адреностимуляторов).
В принципе при лечении пациентов с бронхиальной астмой в состав базисной терапии этого заболевания обычно включают, кроме ингаляционных средств, кортикостероиды per os, ингибиторы протонного насоса или антагонисты H2-гистаминовых рецепторов (при наличии сопутствующей ГЭРБ), а в случае необходимости и другие препараты. После устранения приступа бронхиальной астмы, если в ходе терапии использовались системные кортикостероиды, целесообразно продолжать лечение этими препаратами еще в течение 1–2 нед, используя несколько большую дозировку кортикостероидов. Ниже приводятся некоторые сведения о медикаментозных препаратах, применяемых у больных с бронхиальной астмой.
Сальбутамол (вентолин, сальгим, саламол) — β-адреномиметик с преимущественным влиянием на β2-адренорецепторы, оказывающий бронхолитическле действие, предупреждающий и купирующий бронхоспазм, снижающий сопротивление в дыхательных путях, увеличивающий жизненную емкость легких. Кроме того, этот препарат предотвращает выделение гастрина, «медленно реагирующей субстанции» из тучных клеток и факторов хемотаксиса нейтрофилов. Одно из показаний к применению этого препарата в лечении больных — предупреждение и купирование бронхоспазма при всех, различных по интенсивности и частоте возникновения, проявлениях бронхиальной астмы. Чаще всего препарат назначают внутрь по 2–4 мг 3–4 раза в сутки (при необходимости доза может быть увеличена до 8 мг 4 раза в сутки); при ингаляционном введении (в виде аэрозоля) дозировка в значительной степени зависит от состояния больных.
При использовании ингаляторов-дозаторов с сальбутамолом (вентолин небулы, саламол легкое дыхание, сальгим раствор для ингаляций) больным предлагают [4] делать подряд 6–12 вдохов каждые 10–20 мин (в период обострения ингаляция проводится каждые 2–4 ч). Ингаляция сальбутамола (2,2 мг/мл) или орципреналина (50 мг/мл) в 0,25–0,5 мл 0,9% NaCl выполняется в течение 5–10 мин. При необходимости ингаляция повторяется каждые 20 мин.
Орципреналин (алупент, астмопент) — андромиметик, стабилизирующий β1— и β2-адренорецепторы, вызывающий выраженный бронхолитический эффект, купирующий и предупреждающий бронхоспазм. Одно из показаний к применению препарата — приступы бронхиальной астмы. Доза препарата для одной ингаляции составляет 750 мг. Эффект наступает через 10–15 мин, достигает максимума через 1–1,5 ч и продолжается 3–6 ч. Частота ингаляций зависит от состояния и возраста больных.
В лечении больных с бронхиальной астмой реже применяется парентеральное введение адреностимуляторов (при невозможности проведения ингаляции). В частности, салметерол (серевент) — селективный β2-адреномиметик продолжительного действия, расслабляющий гладкую мускулатуру бронхов и уменьшающий их реактивность, а также ингибирующий выделение гастрина, лейкотриенов и простагландинов D2 тучными клетками. Одно из показаний к применению этого препарата — приступы бронхиальной астмы. Бронхолитическое действие проявляется уже через 5–10 мин после однократного введения препарата в терапевтической дозировке и сохраняется около 12 ч.
Для устранения приступа бронхиальной астмы в необходимых случаях (под контролем мониторинга ЭКГ) используется и 0,3 мл раствор адреналина (1:1000), который чаще вводят подкожно, в случае необходимости до 3 раз в сутки каждые 20 мин. Увеличение частоты приема больными β2-адреностимуляторов необходимо при росте числа эпизодов одышки в ночное время (один из основных признаков неэффективности проводимой терапии и ухудшения состояния больных).
Беклометазон (беклазон, беклоджет 250, беконазе) — глюкокортикоид, снижающий количество тучных клеток в слизистой оболочке бронхов, уменьшающий отечность эпителия и увеличивающий секрецию слизи бронхиальными железами. Кроме того, этот препарат расслабляет мускулатуру бронхов, уменьшает их гиперреактивность и улучшает показатели внешнего дыхания, оказывая противовоспалительное, противоаллергическое и противоэкссудативное действие. Еще одно достоинство этого средства — восстановление адекватной реакции больных на бронходилататоры, что позволяет уменьшить частоту применения последних. Беклометазон не применяется для купирования острых астматических состояний, противопоказан при тяжелых приступах бронхиальной астмы, устранение которых нередко требует проведения комплексной интенсивной терапии.
Триамцинолон (берликорт, кеналог 40, назакорт) — препарат, оказывающий противовоспалительное, противоаллергическое, иммуносупрессивное и противозудное действие; одно из показаний к его применению — предупреждение приступов бронхиальной астмы. Используемый в виде ингаляций в лечении больных бронхиальной астмой, препарат снижает гиперреактивность бронхов, восстанавливая их реакцию на бронходилататоры из группы β-адреностимуляторов.
Флунизолид (ингакорт, синтарис) — препарат, оказывающий противовоспалительное, противоаллергическое, антиэкссудативное действие, однако не расширяющий бронхи. Одно из показаний к его применению — предупреждение приступов бронхиальной астмы (не используется для купирования приступа).
Флутиказон (кутивейт, фликсоназе) — препарат, оказывающий противовоспалительное, противоаллергическое и противозудное действие при интраназальном, ингаляционном и местном применении. Основное показание к применению флутиказона — базисная противовоспалительная терапия бронхиальной астмы. Препарат не предназначен для купирования приступов бронхиальной астмы.
Кромоглициевая кислота (интал, кромосол, хай-кром) — препарат, использующийся в основном для профилактикиприступов удушья (в том числе аллергической, инфекционно-аллергической и эндогенной природы, а также вызванной напряжением и стрессом). Это противоаллергический препарат, способный блокировать поступление ионов кальция в тучные клетки, предотвращая дегрануляцию клетки и высвобождение медиаторов аллергии и воспаления: гистамина, брадикинина, «медленно реагирующей субстанции» и других биологически активных веществ. Кромоглин более эффективен в лечении больных молодого возраста, страдающих бронхиальной астмой, у которых еще не развились значительные патологические изменения в легких.
Недокромил — препарат, оказывающий противоаллергическое действие, стабилизирующий мембраны тучных клеток, ингибирующий высвобождение гистамина из тучных клеток и β-глюкуронидазы из макрофагов, но не обладающий бронхорасширяющей и антигистаминной активностью. Основное показание к применению — поддерживающая терапия при бронхиальной астме (умеренной тяжести течения). Недокромил не предназначен для купирования спазма бронхов (особенно при астматическом статусе).
Зафирлукаст (аколат) — конкурентный антагонист лейкотриеновых LTС4, LTD4, LTЕ4 рецепторов, являющихся составной частью «медленно реагирующей субстанции». Подавляет сократительную активность гладкой мускулатуры дыхательных путей, предотвращает эффекты, вызываемые лейкотриенами: повышение проницаемости сосудов, которое приводит к отеку дыхательных путей, и проникновение эозинофилов в дыхательные пути. Препарат снижает содержание клеточных и внеклеточных факторов воспалительной реакции в дыхательных путях, индуцированной антителами; снижает степень выраженности ее ранней и поздней фазы и гиперреактивность бронхов при вдыхании аллергенов; уменьшает бронхоспазм, ассоциированный с физической нагрузкой и воздействием холода, а также выраженность симптомов бронхиальной астмы, возникающих днем и ночью. Применение зафирлукаста показано и при недостаточной эффективности ранее проведенной терапии β2-адреномиметиками. Препарат не предназначен для купирования бронхоспазма при острых приступах бронхиальной астмы. Регулярный прием зафирлукаста больными, страдающими бронхиальной астмой, целесообразен как при отсутствии выраженных симптомов, так и при обострении этого заболевания.
При тяжелых обострениях бронхиальной астмы в лечении больных используют кортикостероидные препараты, которые обычно вводятся внутривенно. С этой целью назначаются метилпреднизолон и преднизолон (однократно или в комбинации друг с другом). Сроки внутривенного введения этих препаратов, дозировки и частота введения в значительной степени зависят от состояния больных; при улучшении объективного состояния пациентов рекомендуется постепенное снижение дозировки использующихся в ходе терапии препаратов.
При отсутствии обострения язвенной болезни, выраженных нарушений функции почек, беременности и кормления детей грудью для быстрого облегчения (устранения) болей больным бронхиальной астмой можно назначать нимесулид в лингвальных таблетках, быстро растворяющихся во рту. Это нестероидное противовоспалительное средство — ненаркотический анальгетик, механизм действия которого связан в основном с селективным ингибированием цитооксигеназы II типа и воздействием на ряд других факторов.
В настоящее время такие ингаляционные глюкокортикостероиды, как беклометазона дипропионат, будесонид и флютиказона пропионат, рассматриваются в качестве препаратов базисной терапии бронхиальной астмы, эффективность применения которых в российской популяции еще требует уточнения.
При возможном сочетании бронхиальной астмы с ГЭРБ необходимо корректировать схему лечения больных. Прежде всего таким пациентам необходимо постоянно выполнять рекомендации по предотвращению (уменьшению интенсивности и частоты) поступления желудочного содержимого в пищевод. В частности, не употреблять продукты и напитки, усиливающие газообразование в желудочно-кишечном тракте, принимать пищу последний раз за 2–3 ч до сна, не поднимать тяжелых вещей и т. п. Это позволит уменьшить вероятность появления (усиления) патологических гастроэзофагельных рефлюксов (как и прием прокинетиков перед сном) и развития ночных приступов бронхиальной астмы.
Основная цель антисекреторной терапии ГЭРБ — уменьшение повреждающего действия кислого желудочного содержимого на слизистую оболочку пищевода и предотвращение поступления этого содержимого в просвет бронхиального «дерева». С этой целью в качестве средства неотложной терапии (для быстрого устранения или уменьшения интенсивности изжоги и боли за грудиной и/или в эпигастральной области) чаще всего используются антацидные препараты (алмагель нео, фосфалюгель, гастал, маалокс, гелусил лак, реннии др.); эти препараты нередко применяются и в качестве так называемой терапии по «требованию». Однако их можно с успехом применять и для постоянной терапии ГЭРБ в стадии эндоскопически «негативного» рефлюкс-эзофагита или незначительно выраженного рефлюкс-эзофагита.
Cреди антацидных препаратов целесообразно выделить выпускающиеся в виде суспензии или гелей, которые начинают действовать быстрее (фосфалюгель, маалокс, алмагель нео, гелусил лак, альфогель), нежели таблетированные формы. Нейтрализация антацидными препаратами кислоты, выделенной париетальными клетками слизистой оболочки в просвет желудка, позволяет устранить (уменьшить) изжогу и боли за грудиной и в эпигастральной области. Адсорбирующие свойства невсасывающихся антацидных препаратов дают возможность «захватывать» различные микроорганизмы и вредные для организма человека вещества (бактерии, вирусы, экзогенные и эндогенные токсины, газы, возникающие в результате гниения и патологического брожения) на протяжении всего желудочно-кишечного тракта.
Фосфалюгель — коллоидный фосфат алюминия, оказывающий антацидное, обволакивающее и адсорбирующее действие, увеличивающий рН до 3,5–5 менее чем за 10 мин (достигнутый уровень рН поддерживается за счет буферных свойств фосфалюгеля). Повышение рН под действием этого препарата приводит и к снижению протеолитической активности пепсина без вторичной гиперсекреции соляной кислоты. Гели пептина и агар-агара, входящие в состав фосфалюгеля, участвуют в образовании мукоидного, антипептического защитного слоя в желудочно-кишечном тракте больных и нормализуют пассаж по кишечнику. Этот препарат при ГЭРБ в стадии рефлюкс-эзофагита назначается обычно в виде геля по 1–2 пакетика (в 1 пакетике 16 г) 2–3 раза в день, сразу после приема пищи и на ночь, что позволяет улучшить состояние больных.
Маалокс — препарат, содержащий сбалансированную комбинацию магния гидроокиси и альгельдрата; благодаря такому сочетанию обеспечивается его высокая нейтрализующая способность и цитопротективный эффект. Этот препарат оказывает антацидное, обволакивающее и адсорбирующее действие, снижает (а у части больных и устраняет) изжогу, боли за грудиной и в верхних отделах живота. Препарат назначается больным чаще всего 3–4 раза в день через 1,5 ч после приема пищи; при возникновении изжоги и болей в животе (независимо от приема пищи в качестве терапии по «требованию») — по 15 мл суспензии (1 пакетик).
Алмагель нео — антацидный препарат (в виде суспензии), обладающий высокой кислотонейтрализующей способностью, усиливающий факторы защиты слизистой оболочки желудка, препятствующий развитию и прогрессированию метеоризма и констипации. Алмагель нео назначается 3–4 раза в день в терапевтической дозировке. Одно из существенных достоинств этого препарата — возможность улучшать моторику кишечника, что способствует устранению запоров.
Гелусил лак — антацидный препарат (в виде суспензии), устраняющий (уменьшающий интенсивность) изжоги и боли за грудиной и/или в эпигастральной области благодаря нейтрализации избытка кислоты и защищающий слизистую оболочку от агрессивных факторов. Препарат предназначен для приема внутрь (в 1 пакетике 12 мл суспензии), время наступления ощелачивающего эффекта составляет 7–10 мин, продолжительность действия — до 2–4 ч.
К сожалению, при часто повторяющихся приступах бронхиальной астмы, сочетающейся с ГЭРБ, и длительном ее течении продолжительное назначение антацидных препаратов может привести к побочным эффектам. В подобных случаях, по нашим наблюдениям, в качестве терапии ГЭРБ или язвенной болезни, сочетающихся с бронхиальной астмой, целесообразно использовать антагонисты H2-гистаминовых рецепторов или ингибиторы протонного насоса [3], применять которые, в отличие от антацидных препаратов, необходимо лишь 1–2 раза в сутки.
Антагонисты Н2-рецепторов второго поколения (ранитидин, гистак, зантак, ульран) и антагонисты H2-рецепторов третьего поколения (фамотидин, гастросидин, квамател, ульфамид, фамотел), назначаемые для лечения больных в дозировке 20–40 мг/сут, позволяют в 58–62% случаях уменьшить респираторные проявления после устранения изжоги.
Один из таких эффективных препаратов — фамотидин, являющийся антагонистом Н2-гистаминовых рецепторов, подавляет продукцию соляной кислоты (базальную и стимулированную) и снижает активность пепсина. При лечении больных ГЭРБ в стадии рефлюкс-эзофагита в сочетании с бронхиальной астмой препарат нередко назначается по 20 мг через каждые 6 ч, однако дозировка, в зависимости от состояния больного, может быть изменена (в ряде случаев до 40 мг 2 раза в сутки), а продолжительность лечения определяется общим состоянием пациента. При необходимости в дальнейшем таким больным рекомендуется принимать этот препарат в течение 3 нед по 20 мг/сут, затем постоянно по 10 мг.
Вероятность появления побочных эффектов при использовании антагонистов Н2-рецепторов третьего поколения (фамотидин) ниже, чем при назначении антагонистов H2-гистаминовых рецепторов второго поколения (ранитидин), особенно в тех случаях, когда эти препараты применяются в повышенных дозировках (до 60–80 мг/сут).
Эффективность терапии антагонистами H2-рецепторов в необходимых случаях можно повысить или сочетать назначение этих препаратов с антацидными средствами. Целесообразен раздельный прием этих препаратов — за 1,5–2 ч до или спустя 2–3 ч (в зависимости от выбора антацидного препарата) после приема антагонистов H2-рецепторов в связи с тем, что антацидные невсасывающиеся препараты при комбинированной терапии могут адсорбировать антагонисты H2-рецепторов.
При ГЭРБ в стадии клинически выраженного рефлюкс-эзофагита (с наличием эрозий и/или пептической язвы пищевода), а также при резистентности к антагонистам H2-рецепторов, когда речь идет о лечении больных, страдающих ГЭРБ, сочетающейся с бронхиальной астмой, целесообразно использовать ингибиторы протонного насоса в терапевтических дозировках (омепразол, лансопразол, пантопразол, рабепразол или эзомепразол). Изучение эффективности омепразола в терапии ГЭРБ, сочетающейся с бронхиальной астмой [15], показало, что лечение омепразолом в дозировке лишь 20 мг в день позволяет устранить симптомы бронхиальной астмы, сочетающейся с ГЭРБ, и/или максимальную скорость потока воздуха при выдохе, во время пробуждения, через час после обеда и перед сном на 20% и более, и в 73% случаев улучшить функцию легких через 3 мес лечения. Однако более эффективная доза омепразола при лечении многих больных, у которых наблюдается сочетание вышеуказанных заболеваний, составляет более 20 мг в день.
Вполне оправдано, по нашим наблюдениям [3], в терапии ГЭРБ, сочетающейся с бронхиальной астмой, использование ингибиторов протонного насоса или антагонистов H2-рецепторов в сочетании с прокинетиками (домперидон, цизаприд или метоклопрамид) по 10 мг 3 раза в день за 20–30 мин до приема пищи (а при необходимости — 4-й раз на ночь), если имеются симптомы, чаще всего ассоциируемые с нарушением моторики верхних отделов желудочно-кишечного тракта, включая пищевод, и/или с ферментными препаратами (креон, панзинорм, мезим форте, фестал, пензитал) в терапевтических дозировках при наличии повышенной чувствительности желудка к растяжению, что позволяет улучшить состояние больных.
С целью уменьшения интенсивности кислотообразования в желудке и повышения эффективности лечения больных бронхиальной астмой, сочетающейся с ГЭРБ, назначались ингибиторы протонного насоса утром и антагонисты H2-рецепторов на ночь. Такая комбинация препаратов объясняется тем, что ингибиторы протонного насоса целесообразно принимать за 30–60 мин до приема пищи, т. е. до того момента, когда ингибитор протонного насоса поступит в кишечник и начнет действовать на полную мощность. Во второй половине дня интенсивность кислотообразования в желудке усиливается, что повышает вероятность разрушения оболочки ингибиторов протонного насоса и, соответственно, уменьшает эффективность их действия. Поэтому эти препараты нередко не предотвращают так называемый ночной «прорыв» кислотности, который приводит к возникновению приступов бронхиальной астмы. Преимущество ранитидина и фамотидина при назначении этих препаратов больным на ночь (по сравнению с ингибиторами протонного насоса) заключается в отсутствии необходимости (для полноценного действия этих препаратов) корректировать прием этих средств в зависимости от приема пищи, т. е. эти препараты можно назначать до, во время или после еды. Сочетанное использование ингибиторов протонного насоса (утром) и антагонистов H2-рецепторов (вечероером) позволяет уменьшить и финансовую стоимость лечения больных. Такое сочетание указанных выше препаратов особенно важно при назначении терапии пациентам с гиперсекрецией желудка, нередко вынужденных длительное время проводить лечение ГЭРБ.
Один из показателей успешного лечения больных, страдающих бронхиальной астмой, сочетающейся с ГЭРБ, — исчезновение (уменьшение) изжоги и болей за грудиной на фоне лечения (наиболее важный показатель — исчезновение ночных приступов бронхиальной астмы). Это также свидетельствует и о существовании определенной связи между наличием патологического желудочно-пищеводного рефлюкса и бронхиальной астмы.
Основные критерии эффективности проводимой терапии: уменьшение частоты «легочных» симптомов на 20% по сравнению с исходными и плацебо и увеличение ПСВ и/или ОФВ1 на 20% по сравнению с исходными и плацебо [4]. Продолжительность пребывания больных в стационаре определяется лечащим врачом в зависимости от состояния больных. Необходимы прекращение ночных приступов и по возможности нормализация уровня ПСВ.
После достижения ремиссии бронхиальной астмы и ГЭРБ целесообразно, в зависимости от состояния пациента, проводить постоянную, периодическую или по «требованию» терапию ГЭРБ. При назначении постоянной, длительной терапии в качестве средств, ингибирующих кислотообразование в желудке, в зависимости от состояния больных, целесообразно использовать антагонисты H2-гистаминовых рецепторов (фамотидин, ранитидин) или ингибиторы протонного насоса. Еще при первом обращении к врачу необходимо дать больным рекомендации (а после окончания «активного» лечения еще раз напомнить) по улучшению качества жизни. Следует научить пациентов избегать факторов, провоцирующих ухудшение их состояния, включая и появление приступов бронхиальной астмы и обострения ГЭРБ, а также ознакомить с правилами приема конкретных лекарственных препаратов, рекомендуемых этим больным.
По вопросам литературы обращайтесь в редакцию.
Ю. В. Васильев, доктор медицинских наук, профессор
ЦНИИ гастроэнтерологии, Москва
источник