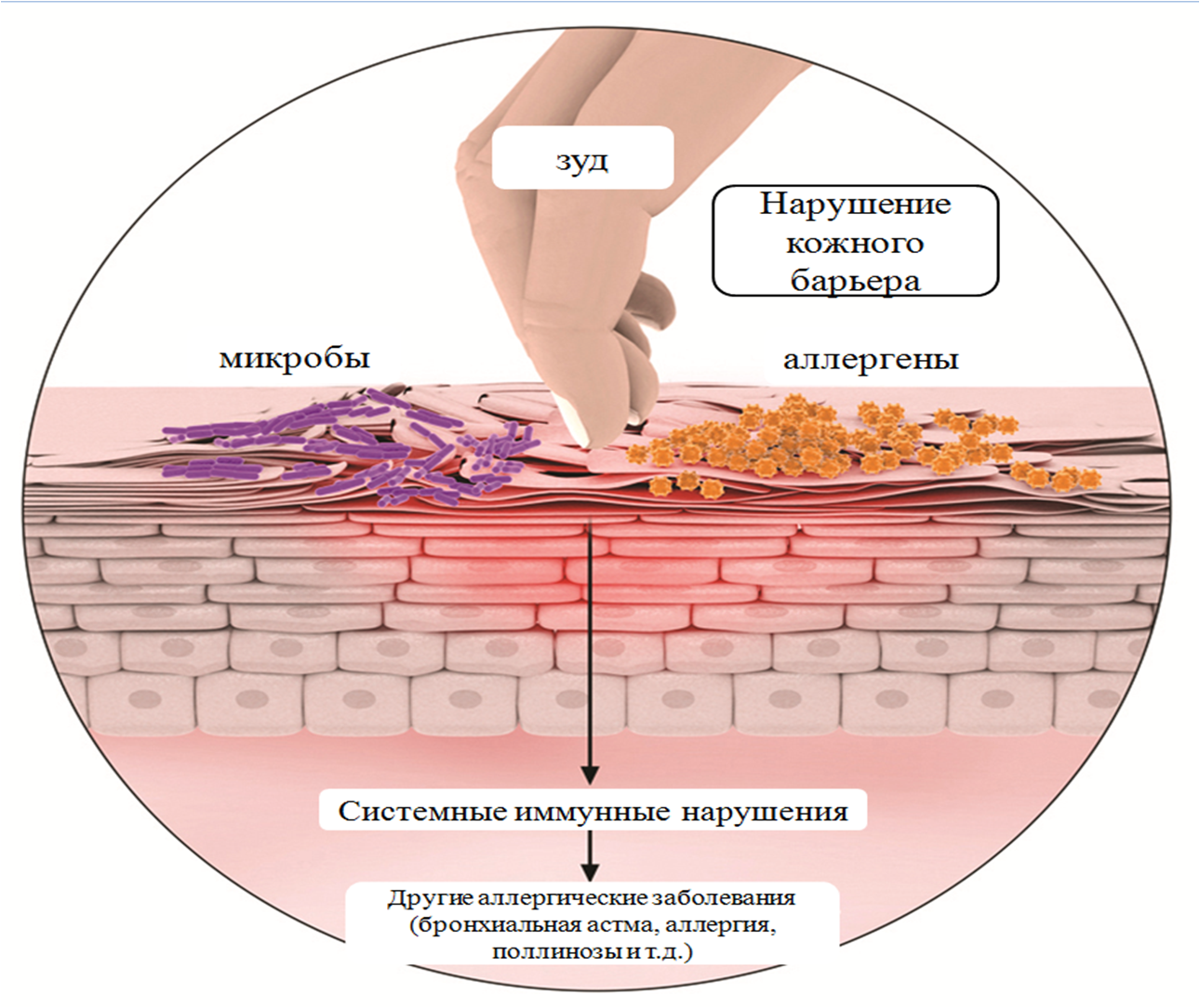
Атопическая форма бронхиальной астмы диагностируется в 5–15% случаев от общего числа пациентов с этим заболеванием. По данным статистики, она регистрируется у 4–8% населения. Патология развивается вследствие воздействия на организм человека аллергенов неинфекционной природы. В последние годы заболеваемость атопической астмой увеличилась, что связывают с ростом аллергизации населения.
Атопическая бронхиальная астма является бронхообструктивным патологическим состоянием с хроническим течением. В роли аллергена может выступать пыльца растений, шерсть животных, корм для рыб, перья птиц, клещи, споры грибов, пыль (бытовая, древесная), а также пищевые аллергены, наиболее выраженный сенсибилизирующий потенциал из которых имеют клубника, цитрусовые, шоколад.
Клинические признаки атопической астмы нередко впервые проявляются у детей до 10 лет. У мальчиков заболевание возникает чаще, чем у девочек.
Среди основных причин возникновения атопической формы болезни выделяют генетическую предрасположенность. Так, по данным статистики, примерно в 40% случаев заболевание выявляется также у одного или обоих родителей и/или других близких родственников пациента. Склонность к астме в 5 раз чаще передается по материнской линии.
Заболевание развивается по причине повышенной чувствительности бронхов к внешним неинфекционным аллергенам, которые попадают в организм человека вместе с вдыхаемым воздухом и/или продуктами питания. Риск развития заболевания повышается при воздействии на организм неблагоприятных факторов внешней среды, продолжительном применении лекарственных средств, частых инфекционных болезнях, сниженном иммунитете.
В первые годы болезни периоды без приступов могут быть продолжительными, но с прогрессированием патологического процесса период ремиссии укорачивается.
Атопическая форма астмы классифицируется в зависимости от типа аллергена. Пылевая (бытовая) астма является наиболее распространенной. Проявляться болезнь может как круглогодично, так и в определенное время года (например, с началом отопительного сезона, с началом цветения определенных растений и т. д.). Сезонность грибковой формы атопической астмы зависит от времени спорообразования грибка, служащего аллергеном. Пыльцевая форма заболевания развивается в периоды года, когда в воздухе увеличивается количество пыльцы растений. Данный вид болезни также может проявляться круглогодично в случае употребления пациентом в пищу некоторых продуктов питания, родственных определенному виду пыльцы. Эпидермальную форму атопической астмы вызывают шерсть и частицы кожи животных. Чаще всего домашними животными, которые распространяют аллергены, являются коты, возможно по той простой причине, что они наиболее популярны в качестве домашних питомцев.
Примерно в половине случаев атопическая астма возникает на фоне респираторных заболеваний. Развитию астмы у детей раннего возраста способствуют наличие у матери токсикоза во время беременности, раннее введение в рацион искусственных смесей.
Обострениям атопической астмы способствуют курение, острые респираторные вирусные инфекции, вдыхание дыма, паров бытовой химии, отходов промышленных предприятий, резкий перепад температур. Провоцировать развитие приступа могут интенсивные физические нагрузки, эмоциональные потрясения.
На начальном этапе заболевания у пациента нередко развивается пищевая сенсибилизация, после этого кожная и дыхательная. У детей первые проявления заболевания (сезонный аллергический риноконъюнктивит) обычно возникают в возрасте 2-3 лет. Типичные для астмы симптомы в большинстве случаев манифестируют в 3-5-летнем возрасте.
Заболевание развивается по причине повышенной чувствительности бронхов к внешним неинфекционным аллергенам, которые попадают в организм человека вместе с вдыхаемым воздухом и/или продуктами питания.
Приступы удушья часто возникают спонтанно на фоне хорошего самочувствия пациента, нередко проявляются в ночное время. Удушье либо проходит самостоятельно, или же купируется при помощи лекарственных средств. Приступ может заканчиваться кашлем, при котором выделяется небольшое количество прозрачной мокроты. Удушью могут предшествовать чихание, заложенность носа, выделения из носовой полости, сухой кашель, дискомфорт в горле, крапивница. У детей может отмечаться свистящее дыхание. Между приступами заболевание обычно протекает малосимптомно. При бытовой форме атопической астмы, которая возникает с началом отопительного сезона, приступы обычно появляются в жилом помещении и прекращаются при выходе из дома. В некоторых случаях реакция возникает через 4–12 часов после контакта с аллергеном. Приступ может длиться до двух дней даже при использовании пациентом бронхолитических лекарственных средств.
В первые годы болезни периоды без приступов могут быть продолжительными, но с прогрессированием патологического процесса, частом контакте с аллергеном и/или в отсутствие правильно подобранного лечения период ремиссии укорачивается, приступы становятся чаще, возрастает риск развития осложнений.
В зависимости от частоты приступов и их интенсивности выделяют 4 стадии (степени тяжести) заболевания:
- Легкая интермиттирующая стадия – приступы развиваются 1 раз в 1-2 недели, ночное удушье – 1-2 раза в месяц.
- Легкая персистирующая стадия – удушье возникает не чаще 1 раза в день, ночные приступы отмечаются чаще 2 раз в месяц.
- Средняя стадия – приступы могут наблюдаться ежедневно, им сопутствуют нарушения сна, снижение физической активности.
- Тяжелая стадия – приступы возникают 3 раза в день и чаще.
Риск развития заболевания повышается при воздействии на организм неблагоприятных факторов внешней среды, продолжительном применении лекарственных средств, частых инфекционных болезнях, сниженном иммунитете.
Атопическая астма у женщин во время беременности может протекать по-разному. У некоторых пациенток состояние усугубляется, у части больных, напротив, улучшается самочувствие, а некоторые женщины не наблюдают никаких изменений в течении болезни. Наибольшую опасность для формирующегося плода представляет развитие гипоксии.
Если больной длительно контактирует с аллергеном, у него может развиться астматический статус, который может продолжаться несколько суток. Он характеризуется тяжелыми приступами удушья, возбужденным состоянием, цианозом кожных покровов. Человек принимает вынужденные позы, одышка усиливается при любых его движениях. При тяжелых приступах существует риск летального исхода.
Хронический воспалительный процесс в стенке бронхов поддерживается даже в период ремиссии. Атопическая форма бронхиальной астмы может осложняться возникновением бактериальных инфекций дыхательных путей, эмфиземы легких, пневмоторакса, легочного сердца, дыхательной и/или сердечной недостаточности.
Для постановки диагноза используются данные, полученные в ходе объективного осмотра, сбора жалоб и анамнеза. Особое внимание акцентируется на наличии в анамнезе дерматитов, пищевой и/или лекарственной аллергии, экземы, экссудативного диатеза. Прибегают к проведению аллергологических проб, иммунологического теста, бронхоальвеолярного лаважа. По результатам последнего у пациентов могут выявляться изменения в клеточном составе мокроты (наличие спиралей Куршмана, кристаллов Шарко – Лейдена, а также эозинофилии). Для определения потенциальных аллергенов проводятся кожные пробы. С целью диагностики пищевой сенсибилизации пациенту рекомендуется ведение пищевого дневника, дифференциально-диагностическое голодание, провокационные тесты с продуктами питания.
Если больной длительно контактирует с аллергеном, у него может развиться астматический статус, который может продолжаться несколько суток.
Дифференциальная диагностика атопической астмы проводится с другими формами заболевания, обструктивным бронхитом.
Главное, что требуется для эффективного лечения атопической бронхиальной астмы, это исключение или сведение к минимуму контактов с аллергеном. При необходимости пациенту рекомендуется смена места работы, устранение из жилого помещения домашних животных, которые могут распространять аллергены, антимикотическая обработка дома, устранение пуховых одеял и перьевых подушек, ежедневная влажная уборка помещений. Показана гипоаллергенная диета.
Лечением атопической формы астмы занимаются пульмонологи, аллергологи, иммунологи. Назначается медикаментозная терапия, которая подбирается в зависимости от стадии заболевания, которая включает противовоспалительные, бронхолитические, десенсибилизирующие лекарственные средства, иммуномодуляторы. Подбор антибиотиков при необходимости их использования осуществляется исключительно под контролем врача, так как данные препараты также могут служить аллергенами. Чтобы улучшить проходимость бронхов, назначаются отхаркивающие препараты.
При легкой форме болезни достаточно симптоматической терапии – применения бронхолитических средств короткого действия перорально или ингаляционно.
При развитии астматического статуса проводят регидратационную терапию, оксигенотерапию, искусственную вентиляцию легких. Могут понадобиться плазмаферез, гемосорбция.
Хороший терапевтический эффект оказывает физиотерапия, санаторно-курортное лечение, лечебная физкультура, посещение соляных шахт.
Прогноз заболевания во многом зависит от своевременности начала терапии, и в целом благоприятный. Хуже поддается лечению атопическая астма, вызванная несколькими аллергенами.
Атопическая форма бронхиальной астмы может осложняться возникновением бактериальных инфекций дыхательных путей, эмфиземы легких, пневмоторакса, легочного сердца, дыхательной и/или сердечной недостаточности.
Для предотвращения возникновения осложнений беременной женщине с данным заболеванием важно выполнять все предписания врача. Пациенткам с атопической формой бронхиальной астмы рекомендуется обратиться к квалифицированному специалисту еще на этапе планирования зачатия, что уменьшит риск развития осложнений во время беременности.
Предлагаем к просмотру видеоролик по теме статьи.
источник
До сих пор нет однозначного мнения о точных причинах возникновения такого серьезного хронического заболевания, как бронхиальная астма. Течение этого недуга сопровождается появлением эпизодов одышки и удушья (астматические приступы). При этом тяжелое течение таких приступов может приводить к возникновению серьезной дыхательной недостаточности и даже – смерти.
Более 10% людей во всем мире болеют бронхиальной астмой, большая часть из которых – дети. Знание факторов, способствующих развитию бронхиальной астмы, может позволить облегчить течение, а некоторых случаях – и предотвратить появление болезни.
Учеными доказано, что на развитие этого недуга влияют две группы факторов:
- Внутренние (обуславливающие предрасположенность конкретного человека к этому заболеванию).
- Внешние – способствуют манифестации заболевания у предрасположенных людей, а также провоцируют возникновение обострений (астматических приступов).
Эти факторы тесно взаимосвязаны между собой. Например, длительное вдыхание вредных профессиональных испарений у человека, предрасположенного к бронхиальной астме, приводит к началу заболевания. И в то же время у людей без такой предрасположенности могут формироваться другие болезни дыхательной системы – бронхиты, бронхиолиты, пневмониты и т. п.
Внутренние факторы риска развития бронхиальной астмы включают в себя:
Разумеется, что наличие одного или нескольких этих факторов не обозначает, что такой человек обязательно заболеет бронхиальной астмой. Но при дополнительном влиянии провоцирующих внешних факторов вероятность заболеть у таких людей существенно повышается.
В результате множества научных исследований был доказан факт наследственной природы бронхиальной астмы. Вероятность появления этой болезни у детей, чьи родители уже страдают бронхиальной астмой, достаточно высока. По статистике, заболевают более четверти всех детей, если бронхиальная астма имеется у одного из родителей (матери или отца). А если болеют оба, то риск заболевания существенно возрастает – более 75%.
Сейчас доказано, что к формированию заболевания предрасполагают дефекты в таких группах генов:
У людей, болеющих бронхиальной астмой, часто прослеживаются дефекты сразу в нескольких генах. Этот факт обуславливает раннюю манифестацию болезни (в детском возрасте) и более тяжелое протекание приступов.
По существующей статистике, в возрасте примерно до десяти лет мальчики подвержены заболеванию бронхиальной астмой намного чаще, чем девочки. Далее, по мере взросления, соотношение заболевших по половому признаку постепенно уравнивается. Научных доказательств, объясняющих это наблюдение, пока еще нет.
Излишек массы тела также является предрасполагающим фактором риска, способствующим заболеванию бронхиальной астмы. При этом установлена четкая и прямая связь со степенью ожирения: чем она больше, тем тяжелее протекает болезнь, и чаще возникают астматические приступы.
Связь ожирения с бронхиальной астмой заключается в расстройстве метаболизма некоторых биологически активных веществ, возникающем при наличии излишка жировой ткани. Эти вещества способствуют возникновению и поддержанию хронического воспалительного процесса в бронхах, что запускает последующий каскад патологических реакций (гиперреактивность бронхиального дерева и атопия).
В конечном итоге у такого человека при наличии провоцирующих причин может появиться бронхиальная астма.
Такие факторы риска бронхиальной астмы иначе еще называют «триггеры» (англ. Trigger – «спусковой крючок»). Влияние триггеров непосредственно запускает патологический процесс, способствуя манифестации заболевания, либо вызывает его обострение.
Наиболее важными причинами являются:
- Различные аллергены (особенно – ингаляционные, то есть непосредственно действующие на дыхательные пути).
- Профессиональные вредные факторы.
- Загрязнение окружающей среды.
- Курение.
Также пусковыми факторами, способствующими обострению астматических приступов, могут выступать:
- Эмоциональное перенапряжение.
- Воздействие холода или перегрев.
- Острые заболевания дыхательных путей (вирусные или бактериальные).
- Физические нагрузки.
- Менструация и беременность.
- Некоторые лекарственные препараты и другие причины.
Ниже будут рассмотрены наиболее распространенные триггеры, избегая воздействия которых можно предупредить развитие приступа заболевания.
В последнее время об аллергии слышал, наверное, практически каждый человек. А большинство – даже сталкивались с ее проявлениями у себя или у окружающих людей.
Аллергией называют острую патологическую реакцию иммунной системы организма на совершенно безобидные для других людей вещества (аллергены). Проявления аллергии бывают разнообразными – от минимальных, даже незаметных для человека, до фатальных (например, анафилактического шока).
При бронхиальной астме аллергены являются пусковым моментом: при попадании их в организм, предрасположенный к развитию заболевания, запускается специфическая иммунная реакция и формируется сенсибилизация (повышенная восприимчивость к данному веществу-аллергену). Далее это приводит к формированию аллергического воспаления бронхов с последующей манифестацией болезни. Также установлена прямая связь между попаданием аллергена и последующим возникновением астматического приступа (обострения заболевания).
Аллергены, которые чаще всего провоцируют развитие этой болезни, можно условно разделить на такие группы:
- Бытовые.
- Эпидермальные.
- Пыльцевые.
- Грибковые.
- Пищевые.
- Лекарственные.
Выраженность аллергической реакции зависит от пути попадания аллергена в организм. Разумеется, при бронхиальной астме ведущую роль занимают так называемые ингаляционные аллергены, которые проникают непосредственно в дыхательные пути с током вдыхаемого воздуха.
У детей первых лет жизни манифестация заболевания чаще связана с реакцией на пищевые или лекарственные аллергены. В дошкольном возрасте на первый план выходит сенсибилизация бытовыми, эпидермальными или пыльцевыми аллергенами. Также большую роль играют экологические факторы: загрязненность воздуха выхлопными газами, выбросы промышленных предприятий и т. д.
Очень часто встречается поливалентная аллергия, при которой в роли аллергенов выступают сразу несколько веществ.
Эти вещества-аллергены окружают абсолютно каждого человека в привычной ему обстановке. Наиболее распространенной из них является домашняя пыль, которая представляет собой огромное количество частичек размерами менее десятой доли миллиметра. Значительный объем домашней пыли представляют отшелушившиеся клетки кожного покрова человека. Помимо этого, в ее состав входят:
- Частицы перхоти.
- Остатки и экскременты насекомых.
- Мелкие волокна хлопка и других материалов.
- Пух.
- Частицы тканей и бумаги.
- Мельчайшие элементы отделочных материалов и т. п.
Но все же эти компоненты редко провоцируют аллергию. Только в XX веке была обнаружена истинная причина сенсибилизации к домашней пыли. Оказалось, что помимо механических частиц, в ней существуют живые существа – клещи.
Эти насекомые имеют микроскопический размер и абсолютно безвредны для человека, так как питаются частичками слущенного поверхностного слоя (эпидермиса) кожи человека. Отсюда и произошло их научное название – Dermatophagoides (лат. «питающиеся кожей»). На данный момент уже известно более сотни видов этих клещей, но установлено, что аллергические реакции обычно провоцируют только два из них – D. pteronyssinus и D. farinae.
Любимыми местами обитания пылевых клещей являются те, где человек оставляет самую большую концентрацию частичек слущенного эпидермиса: кровати, подушки, диваны, стулья и т. д. Также способствуют их интенсивному размножению сырость и помещения с недостаточной вентиляцией.
Аллергенами являются не сами клещи, а продукты их жизнедеятельности (фекалии) и фрагменты мертвых насекомых. Попадая в воздух, эти частички подолгу находятся там во взвешенном состоянии. Далее при дыхании они проникают в бронхиальную систему человека и могут спровоцировать аллергическую реакцию.
К эпидермальным аллергенам относят частички кожи, ее придатков, а также – продукты жизнедеятельности живых существ, окружающих человека (животные, птицы, насекомые). При этом источниками аллергенов служат:
- Шерстяной покров.
- Пух.
- Перья.
- Фекалии.
- Моча.
- Выделения потовых, слюнных и сальных желез и т. п.
Чаще всего выявляется аллергическая реакция на шерсть домашних животных и сухой корм для аквариумных рыбок. Также установлено, что не менее трети больных бронхиальной астмой реагируют на экскременты тараканов, являющихся сильным аллергеном.
Пыльца представляет собой порошкообразное вещество, образующееся у некоторых растений в период их цветения. Выделяют три основных группы пыльцевых растений, которые могут провоцировать развитие бронхиальной астмы:
- Деревья и кустарники (ольха, береза, тополь и т. д.).
- Злаки (например, рожь, тимофеевка, пшеница).
- Сорные травы (амброзия, полынь, лебеда и т. п.).
Для пыльцевой аллергии характерна сезонность, что связано с определенным периодом цветения растения-аллергена.
Часто у таких людей астматические приступы сопровождаются симптомами поллиноза – аллергическим ринитом и конъюнктивитом.
В этом случае причиной развития заболевания является вдыхание микроскопических спор-аллергенов плесневых и дрожжевых грибков, которые в большой концентрации находятся как в домашней пыли, так и в воздухе окружающей среды. Такой тип заболевания характеризуется наиболее тяжелым течением с редкими и короткими светлыми промежутками.
Это наиболее распространенная причина заболевания в детском возрасте. Самая большая концентрация грибковых спор выявляется в воздухе сырых и плохо проветриваемых помещений. Источником спор плесени могут выступать испорченные пищевые продукты, органические отходы, системы кондиционирования воздуха и т. п.
Возникновению бронхиальной астмы также может способствовать не только ингаляционный путь проникновения аллергена, но и алиментарный (пищевой). В таком случае аллергеном служит какой-либо продукт или пищевая добавка.
Самыми распространенными продуктами-аллергенами могут быть: белки коровьего молока, яйца, шоколадные изделия, цитрусовые, арахис и другие. Широко распространенные пищевые добавки (консерванты, ароматизаторы и красители) сами по себе являются достаточно сильными аллергенами.
Иногда причиной возникновения приступа может служить прием некоторых лекарственных препаратов: антибиотиков (особенно – пенициллинов и макролидов), сульфаниламидов, витаминов и других.
В отдельную категорию выделена так называемая аспириновая астма. При этом астматический приступ развивается в ответ на прием аспирина (ацетилсалициловой кислоты) либо других нестероидных противовоспалительных препаратов, к примеру, ибупрофена, индометацина, диклофенака. Также отмечается повышенная чувствительность к природным салицилатам, содержащимся в некоторых овощах, фруктах и ягодах. У таких больных, помимо вышеперечисленного, также выявляется полипозный риносинусит (триада Фернана-Видаля).
Табакокурение относят к основным факторам риска бронхиальной астмы. В табачном дыме содержится более 4 тыс. разнообразных химических веществ, из которых свыше 40 обладают раздражающим и токсическим воздействием на все отделы дыхательной системы. Все это способствует формированию заболевания, а также увеличивает тяжесть и продолжительность астматических приступов.
У курильщиков под воздействием табачного дыма нарушаются защитные системы респираторного тракта. Также возникает избыточное выделение слизи в бронхах и ее застой (вследствие нарушения дренажной функции структур дыхательной системы). Все это создает благоприятную среду для присоединения инфекции с последующим хроническим воспалительным процессом.
Вредные составляющие табачного дыма накапливаются в структурах респираторного тракта, оказывая спазмирующее действие на бронхи. Это способствует прогрессированию бронхообструктивного состояния.
Пассивное курение не менее опасно, чем активное. Люди, находящиеся рядом с курильщиком, поглощают столько же вредных веществ табачного дыма, что и сам курящий. Наиболее пагубно пассивное курение влияет на детей, родители которых курят.
Отмечено, что у пассивных курильщиков астматические приступы возникают чаще, протекают тяжелее и трудно поддаются терапии.
На людей, чья деятельность связана с профессиональными вредностями, могут оказывать влияние более сотни веществ, непосредственно участвующими в генезе бронхиальной астмы. Был даже выделен отдельный термин «профессиональная бронхиальная астма», включающий в себя все случаи заболевания, причиной которого явилось воздействие профессии.
Наиболее подвержены риску заболеть бронхиальной астмой люди таких специальностей:
- Работающие на предприятиях деревообработки (древесная пыль).
- Занятые на производстве пластмассовых и резиновых изделий, полиуретана, пестицидов, дезинфицирующих веществ, дезинсектов и т. п.
- Контактирующие с лакокрасочными и изоляционными материалами, латексом.
- Работники биологических и клинических лабораторий, лечебных учреждений, текстильной и химической промышленности и многие другие.
Разумеется, вероятность развития бронхиальной астмы намного больше у людей, работающих на крупных промышленных предприятиях, которые непосредственно контактируют с заведомо опасными веществами. Но в то же время «безвредные», на первый взгляд, профессии, например, библиотекаря, парикмахера, косметолога, продавца зоомагазина также могут содержать риски возникновения этого серьезного заболевания.
Увеличение в последнее время частоты случаев возникновения бронхиальной астмы врачи связывают с прогрессирующей степенью загрязнения воздуха как внутри, так и вне помещений. Ухудшающаяся экологическая обстановка, влияние ксенобиотиков, увеличение количества выхлопных газов автомобилей и вредных выбросов в атмосферу промышленными предприятиями создают благоприятные условия для прогрессирующего роста заболеваемости (особенно – среди детей).
У населения, живущего в экологически неблагополучных районах (мегаполисы, рядом расположенные автомагистрали, промышленные и химические предприятия), отмечается более ранняя манифестация бронхиальной астмы с тяжелым течением и частыми рецидивами.
К загрязнению воздуха внутри помещений могут приводить:
- Химические вещества, образуемые в процессе отопления помещения и приготовления пищи. К примеру, дым при сжигании дров и/или угля.
- Химические соединения при использовании различных строительных и отделочных материалов (линолеум, мастики, клеи, лаки, краски и т. п.).
- Составляющие табачного дыма.
- Аэрозоли и средства бытовой химии (освежители воздуха, дезодоранты и т. д.).
Помимо этого, длительное воздействие вредных веществ, содержащихся в загрязненном воздухе, оказывает непосредственное влияние на формирование иммунитета, создавая предпосылки для развития различных аллергических и воспалительных заболеваний дыхательной системы. Все это в итоге может привести к возникновению бронхиальной астмы.
В заключение еще раз следует отметить, что для развития такого заболевания, как бронхиальная астма, факторы риска достаточно разнообразны. Ведение здорового образа жизни, отказ от вредных привычек, регулярные гигиенические мероприятия позволят сократить частоту и тяжесть астматических приступов, а в некоторых случаях – и предупредить развитие болезни.
источник
Бронхиальная астма – это болезнь, предрасположение к которой передается по наследству. Возможность же его развития определяют особые факторы, в медицине называющиеся триггерами.
Основываясь на результатах многочисленных исследований, в том числе и генетических, специалисты относят бронхиальную астму к числу мультифакториальных болезней. В 5 и 11 хромосомах были обнаружены гены, предрасполагающие к атопии в той или иной форме. У детей, один или оба родителя которых астматики или аллергики, риск заболеть повышен значительно. Но чтобы бронхиальная астма случилась, нужны определенные факторы риска ее развития, триггеры.
Термин «триггеры» происходит от английского глагола to trigger, который дословно переводится как «запускать», «приводить в ход». Если человек рождается с атопией, склонностью к гиперреактивности бронхов, определенные провоцирующие внутренние состояния организма и внешние условия могут запустить болезнь. Выявление триггеров необходимо, чтобы получить контроль над бронхиальной астмой, сократить частоту приступов, улучшить общее состояние больного.
Все факторы риска развития этого распространенного заболевания делятся на две большие категории:
- Внутренние
К таким относят собственно генетическую предрасположенность к недугу, а также пол и этническую принадлежность.Так, согласно статистическим данным, мужской пол означает увеличение риска развития бронхиальной астмы в детском возрасте. Это объясняется тем, что у мальчиков просвет дыхательных путей более узкий, чем у девочек, а тонус бронхиального дерева более высокий. В период полового созревания ситуация меняется кардинальным образом – риска заболеть астмой становится больше у женщин. - Внешние
Эта группа очень обширная, провоцирующие факторы, относимые к ней, заслуживают более детального ального рассмотрения. Это инфекции, бытовые и внешние аллергены, профессиональные сенсибилизаторы, курение, лекарственные средства, ожирение, прочее.
Также существует другая классификация, по которой факторы риска развития подразделяются на провоцирующие саму болезнь и провоцирующие ее приступы. К первым относятся вирусные респираторные инфекции, длительный контакт с аллергеном, вдыхание табачного дыма, ожирение, прочее. Ко вторым – также респираторные инфекции, изменения температуры воздуха и влажности, физические нагрузки, пищевые аллергены и лекарственные препараты, стрессы, прочее.
Выявить внешние факторы развития болезни довольно просто, достаточно провести кожный тест. Другое дело, что нужно попытаться нейтрализовать их, чтобы бронхиальная астма протекала легче.
- Респираторные инфекции
Если рассматривать классификацию астмы на инфекционный и атопический вид, считается, что второй встречается намного чаще. Но практикующие врачи утверждают, что астма диагностируется у людей часто болеющих ОРВИ и бронхитами или перенесших этот недуг в недавнем прошлом. Частые воспаления слизистой дыхательных путей ослабляют ее защитные возможности и делают уязвимой перед аллергией. Кроме того, если речь идет о бактериальных инфекциях, сами бактерии и продукты их жизнедеятельности уже являются аллергенами. Чтобы инфекции не стали причиной развития бронхиальной астмы, необходимо принимать меры по повышению иммунитета у взрослых и детей, при первых признаках ОРВИ и респираторных болезней обращаться к врачу и предпринимать назначенное им лечение. Нейтрализовать аллергический компонент ОРВИ и бактериальных инфекций можно с помощью антигистаминных препаратов. - Прием лекарственных препаратов
Определенную роль в выработке Е-антител также играет частый, а иногда и бессистемный прием антибиотиков и противовоспалительных средств для лечения инфекционных и воспалительных респираторных заболеваний. В отдельную категорию даже выделена бронхиальная астма в ответ на прием ацетилсалициловой кислоты. Старт болезни также ассоциируют с приемом таких противовоспалительных и обезболивающих средств, как кетопрофен, ибупрофен, напроксен. Потенциальными астматиками являются и больные некоторыми сердечнососудистыми заболеваниями, которые системно принимают бета-блокаторы. Чтобы обезопасить себя и уменьшить риск, следует ни в коем случае не заниматься самолечением, с точностью соблюдать рекомендации относительно дозировки, частоты приема лекарств. - Аллергия
В подавляющем большинстве случаев астма у больных возникала не спонтанно, ей предшествовала атопия в другом виде. Так, ранее у астматиков отмечались аллергический ринит, синусит, кожные аллергические реакции (нейродермит, дерматит), прочее.
В 80 % случаев гиперреактивность бронхов случается при инспираторном попадании аллергена в организм. Приступы удушья провоцируют пыль, пыльца растений, шерсть и перхоть домашних животных, черная плесень, хитин насекомых, пары краски и тому подобное.Причиной развития астмы также может стать пищевой аллерген. Беременной женщине с предрасположенностью к недугу, а впоследствии и самому малышу, следует исключить из рациона или употреблять с осторожностью: курицу и куриные яйца, цельное коровье молоко, рыбу, морепродукты, яркие овощи, экзотические фрукты, сою, орехи, шоколад, прочее. Под запретом любые консерванты, синтетические добавки, красители. Питание должно быть по максимуму натуральным и гипоаллергенным. - Курение
Курение – пагубная привычка, которая наносит значительный ущерб всем системам организма человека, но, в первую очередь, дыхательной. Мало того, что у самого курильщика велик риск развития респираторных заболеваний, в том числе и астмы, курящие во время беременности женщины увеличивают этот риск у своих детей.
- Физическая нагрузка
Этот триггер редко провоцирует саму болезнь, но способен стать причиной ее приступов. Доказано, что у 8 из 10 астматиков при выполнении интенсивных физических упражнений значительно сужаются дыхательные пути, а у 4 из 10 начинаются приступы удушья различной степени выраженности. Это не означает, что астматикам противопоказана любая физическая активность. Им лучше воздержаться от аэробных, силовых упражнений. Существуют специальные гимнастики, техники дыхания, укрепляющие респираторную систему. Например, это восточные Ци Гун, Тай Цзы или йога.
- Эмоциональная перегрузка
Сильные положительные, отрицательные переживания могут стать причиной астматического приступа. Это стресс, плач, истерика, крик, смех, прочее. Астматику необходимо научиться осуществлять контроль над своими эмоциями. - Погода
Изменение погодных условий провоцирует астматические приступы по двум причинам. Во-первых, влажность, температура воздуха непосредственно влияют на органы дыхания, и приступ может случиться при любых их изменениях. Во-вторых, перемены погоды влияют на состояние окружающей среды. Например, сильный порывистый ветер способствует распространению пыльцы растений.
Этот перечень триггеров бронхиальной астмы не является исчерпывающим. Запустить ее могут изжога (рефлюкс), ожирение, бытовые аллергены (бытовая химия), продукты горения древесины и синтетических материалов (например, от костра или при пожаре), парфюмерия, отдушка косметики, химикаты в воздухе (на производстве), другие факторы.
Ожирение – это такая же глобальная проблема развитого человечества, как и бронхиальная астма. Статистика свидетельствует о том, что лишним весом страдают трое из пяти жителей Европы и Америки. Их появлению способствуют гиподинамия, нерациональное и чрезмерное питание, нарушения обмена веществ, другие факторы.
О том, что ожирение и астма – это взаимосвязанные состояния, догадывались уже давно. Отмечается, что у людей с лишними килограммами само заболевание встречается чаще, чаще случаются приступы удушья, при этом протекают в более тяжелой форме. Несмотря на то, что исследования по этому вопросу проводятся не слишком активно, удалось выяснить, что ожирение и астма связаны:
- Активностью генов
Ученые из нью-йоркского Университета Буффало пришли к выводу, что ожирение активизирует 4 гена, которые ассоциируются с астматической предрасположенностью. Соответственно, риск проявления заболевания у людей с лишним весом возрастает. - Изменениями гормонального фона
Обычно, астма и ожирение в ассоциации случаются у женщин старшего возраста. Это связывают с серьезными гормональными изменениями, происходящими в женском организме во время климакса. - Образом жизни
Лишние килограммы и астматическая болезнь имеют общие причины (например, неправильное питание, употребление ГМО и синтетических продуктов, фастфуда, прочего). - Сопутствующими заболеваниями
Ожирение негативно сказывается на состоянии сердечно-сосудистой системы человека, соответственно, он будет вынужден принимать бета-блокаторы, то есть попадут в группу риска развития астматической болезни. Лишний вес также сказывается на силе иммунитета, люди с ожирением чаще болеют ОРВИ, простудами. - Состоянием легких
Данные спирометрии у полных людей отличаются в худшую сторону от данных людей с нормальным весом.Приступы удушья у тучных людей усугубляются и потому, что ожирение ограничивает дыхательные движения грудной клетки.Очевидно, что предрасположенность к астме не означает собственно болезнь. Главным условием ее развития являются все-таки триггеры. Поэтому человеку с предрасположенностью нужно адаптировать свой образ жизни таким образом, чтобы исключить их.
источник
Бронхиальная астма – хроническое заболевание респираторной системы. Этиология недуга включает в себя следующее факторы:
- наследственность;
- экология;
- профессия;
- аллергия;
- питание и избыточный вес.
Атопическая астма вызвана реакцией организма на аллергены, часто носит сезонный характер.
Методы диагностирования и терапии зависит от происхождения болезни. Обычно процесс диагностики включает анализы крови и исследование мокроты. Для лечения выписывают антигистаминные препараты и бронхолитики.
Атопия – это генетическая предрасположенность к аллергическим реакциям. Астма – воспаления дыхательных путей, которое носит хронический характер. Следовательно, атопическая форма астмы – это болезнь дыхательных путей, связанная с хронической или сезонной аллергией.
Симптоматика выражается во внезапной нехватке воздуха. Проявляется приступами, первыми признаками могут стать заложенность носа, ринит, кашель, чихание, зуд кожных покровов.
Для постановки точного диагноза необходимо сдать специальные пробы и анализы.
Развитие атопической астмы связано с иммунными процессами в организме человека. Иммунологическим механизмом атопической бронхиальной астмы является сенсибилизация, то есть развитие повышенной чувствительности к аллергенам.
Человек становится особенно восприимчив к некоторым веществам. При повторном попадании их в организм возникают аллергические реакции, вследствие которых развивается атопическая астма.
Это происходит из-за выброса в организме медиаторов воспаления – гистамина, цитокинов и лейкотриенов. Повышенная чувствительность бронхов к аллергену приводит к обструкции. При этом происходит их сужение, сокращение гладкомышечных волокон и выделение вязкого секрета. В связи с этим уменьшается вентиляция легких из-за ограниченного прохождения воздушного потока.
Таким образом, патогенез атопической бронхиальной астмы обусловлен:
- Проникновением в организм антигена.
- Синтезом иммуноглобулинов E и G4 и их закреплением на наружной поверхности клетки.
- Выделением медиаторов воспаления (цитокинов, лейкотриенов, хемокинов и др.)
- Развитием ранней и поздней астматической реакции.
Для неатопической бронхиальной астмы механизм развития немного другой. Сначала появляются нарушения в работе механизма защиты слизистой органов дыхания. После этого организм подвергается воздействию инфекции. В ответ он выделяет медиаторы воспаления.
Далее активируются ферменты и происходят изменения в работе нервных рецепторов. Заканчивается процесс нарушениями в работе вегетативной нервной системы. Таким образом, болезнь связана с функциональными нарушениями, а не действием аллергенов.
Так, бронхиальная астма имеет различные механизмы развития и патогенез. Но проявляет себя одинаково – приступами удушья.
В зависимости от вида аллергена, атопическую астму делят на несколько типов.
Грибковая – это астма, возбудителями которой являются различные виды грибков. Это могут быть грибы рода Candida, Aspergillums, Hormodendrum, Cladosporium, Alternaria и Penicilinum. В первых двух случаях болезнь обостряется с сентября по март, во вторых трех — с июля по сентябрь, а в последнем — круглогодично.
Количество грибков за счет размножения в дневное время суток увеличивается к вечеру. Именно в это время и ночью наблюдаются обострения. Ослабление болезни возможно в холодный период, но с наступлением тепла резко начинается обострение. Это также связано с увеличением численности колоний микроорганизмов.
Главное место развития грибка в доме – ванная комната. Необходимо обязательно следить за уровнем влажности в ней и сразу бороться с первыми признаками плесени.
Нутритивная астма является реакцией на различные пищевые продукты. Сопровождается обычно крапивницей, отеком слизистых, сухим кашлем, зудом в горле и ушах.
Чаще всего аллергия, приводящая к пищевой астме, возникает на следующие продукты:
Обычно приступ развивается в одно мгновение. Человек ощущает сильное затруднение дыхания. Но бывают ситуации, когда проходит более 4 часов до первых симптомов аллергии. Степень тяжести тоже разнится: от заложенности носа до удушья.
Особое внимание стоит уделить консервированной продукции. Дело в том, что консервы содержат большое количество салицилатов — химических веществ, которые в большом количестве могут вызвать аллергическую реакцию и стать причиной анафилактического шока. Салицилаты содержатся и в лекарствах. Они усугубляют пищевую аллергию, осложняя течение болезни лекарственной аллергией.
Астма пыльцевая – заболевание, вызванное пыльцой растений. Наиболее легкая форма астмы, которая предшествует слезотечение и ринит. Чаще всего бывает сезонной, но возможен и круглогодичный вариант болезни.
Приступы купируются с помощью антигистаминных лекарств быстрее, чем при других типах. Но это не значит, что при лечении болезни нужно ограничиться только этим. Обязательно необходимо посетить врача. Обычно в таких случаях применяются бронхорасширяющие препараты. Они, в свою очередь, действуют на специфические рецепторы дыхательных путей.
Болезнь обостряется с апреля по сентябрь, как раз в период цветения растений. Чувствительность организма повышена к пыльце березы, тополя, ольхи, амброзии и другой растительности. Круглогодично такая реакция может проявляться на орешник или подсолнух. В этом случае не рекомендуется употребление в пищу орехов и растительного масла.
Эпидермальная – астма, обостряющаяся при контакте с животными. В данном случае аллергическая реакция проявляется на их шерсть, частицы эпидермиса и слюну. Приступ начинается с чихания, заложенности носа, кашля и переходит в удушье. Может наблюдаться небольшое повышение температуры тела.
Такой тип болезни встречается реже других, примерно в 5-7 % случаев. Чаще ему подвержены люди, профессия которых связана с животными. Это могут быть животноводы, дрессировщики, работники приютов.
Дома такая аллергия встречается на котов, собак, хомяков, кроликов и попугаев. Примечательно, что птицы занимают второе место в этом списке после кошек. Астмой, спровоцированной птичьим пухом, страдают многие люди.
Главный фактор, способствующий развитию болезни, – наследственность. Если у человека в семье есть люди, страдающие атопической астмой, то, скорее всего, ему передастся аллергия на те же аллергены.
Особенно это касается пыльцевой, то есть сезонной, бронхиальной астмы. Аллергическая реакция на пыльцу, как правило, передается в каждом поколении. Но стоит заметить, что чаще по женской линии. В этом заключается главное отличие от эндогенной, то есть неатопической астмы.
Что касается, внешних причин, то такими могут стать экология, плесневый грибок в квартире, наличие аллергена в пище и в быту, прием лекарств без назначения врача. Приступы удушья могут спровоцировать:
- употребление сладкого, цитрусовых, орехов, молока и других аллергенных продуктов;
- лекарственные препараты;
- шерсть домашних любимцев;
- бытовая пыль;
- сигаретный дым;
- воздух, насыщенный газами промышленных производств;
- перепад температур и высокая влажность.
Поэтому у людей, проживающих в зоне холодного климата с высокой влажностью или в местности, застроенной заводами, риск возникновения атопической формы астмы в два раза выше, чем у других.
Легкое персистирующие течение – степень, при которой заболевание выражено слабо. Применение постоянной терапии не обязательно. Приступы удушья происходят около одного-двух раз в неделю. Они кратковременны, проходят самостоятельно, ухудшают качество жизни и требуют обращения к специалистам.
Средняя тяжесть – характерны ежедневные приступы и нарушение сна. Их необходимо купировать бронхолитиками – бронхорасширяющими препаратами, назначенными врачом.
Тяжелая форма заболевания характеризуется ежедневными приступами по несколько раз за день и ночь. Нормальная активная жизнь при такой форме становится невозможной. Течение болезни в таком случае должно быть под строгим контролем медиков.
Типичной особенностью атопической бронхиальной астмы является астматический статус — состояние, при котором происходит длительное удушье вплоть до потеря сознания. В таком случае при отсутствии быстрой и квалифицированной медицинской помощи возможен летальный исход.
Симптомы атопической бронхиальной астмы следующие:
- свист в груди;
- ощущение хрипов;
- чихание;
- зуд в горле;
- сухой кашель;
- одышка;
- боль и давящее чувство в груди;
- удушье;
- страх, возможна паническая атака.
Болезнь может проявляться в различных сочетаниях перечисленных симптомов.
Атопической астмой могут болеть и дети. Это связано с высокой вероятность передачи болезни от родителей. Часто заболевание у малышей путают с бронхитом.
Но опытные специалисты могут поставить правильный диагноз. Ребенку необходима консультация педиатра и врача-аллерголога. В начале болезни прослеживаются: затрудненное дыхание, кашель, шумы в грудной клетке.
Обычно атопическую бронхиальную астму диагностируют в возрасте 6-10 лет. Но есть случаи, когда заболеванию подвержены совсем маленькие дети. Тогда болезнь проявляется после года жизни. Если диагноз уже поставлен, то под рукой всегда должны быть препараты, купирующие приступы.
Комната ребенка регулярно должна проветриваться, как минимум несколько раз в день. В экстренных ситуациях, когда приступ не проходит с помощью бронхолитиков за 5 минут, обязательно вызывать скорую помощь.
Диагностикой бронхиальной астмы занимается терапевт. При подозрении на атопическую форму болезни следует незамедлительно записаться к аллергологу и пульмонологу. После этого врач, который занимается выявлением болезни, начинает выяснять, какой именно аллерген мог способствовать появлению атопической бронхиальной астмы.
Для этого он вводит инъекцию аллергена и наблюдает за развитием реакций организма, если симптомы астмы возникают, тогда подтверждается диагноз. Также для диагностирования болезни врачи используют такие виды лабораторных исследований:
- ингаляции с выявленными антигенами;
- кожные пробы;
- определение уровня иммуноглобулина.
Терапия при атопической астме зависит от степени ее тяжести. Легкая форма заболевания лечится бронхолитиками короткого действия непосредственно при приступах.
Способ применения может быть пероральным или ингаляционным. В случае тяжелого течения болезни на постоянной основе используются противовоспалительные препараты. Кроме того, проводится гормональное лечение кортикостероидами.
При астматическом статусе назначают оксигенотерапию, в крайних ситуациях применяется искусственная вентиляция легких, сильнодействующие анальгетики и введение в бронхи специального раствора для очистки от слизи.
Чтобы уменьшить в плазме количество иммунных клеток, чувствительных к воспалению, можно применять плазмаферез. Также для понижения уровня антигенов в крови применяют гемосорбцию. При заболевании показаны иммунокоррекция, лечебная физкультура и санитарно-курортное лечение.
Во время приступа экстренная помощь должна быть такой:
- попытаться убрать все возможные источники аллергической реакции;
- вызвать скорую помощь;
- обеспечить больному доступ к свежему воздуху;
- освободить верхнюю часть туловища от сдавливающей одежды;
- воспользоваться бронхорасширяющим препаратом, уточнив дозировку заранее.
Пациенту с таким недугом необходимо поддерживать здоровый образ жизни и заниматься спортом. Это поможет увеличить максимальный объем легких. В доме астматика должна постоянно проводиться влажная уборка, устраняющая бытовую пыль и шерсть животных.
В случае пищевой аллергии необходимо выбрать нужную диету и соблюдать ограничения в питании. Пациенту настоятельно рекомендуется отказаться от курения и выбирать экологически чистые места для жизни.
Четких инструкций по профилактике атопической бронхиальной астмы нет. В случае если болезнь никак не проявлялась, специалисты могут дать такие рекомендации: вести здоровый образ жизни, полностью отказаться от курения, регулярно убираться дома, своевременно лечить простудные заболевания и больше проводить времени на свежем воздухе.
Для больных астмой и для людей, находящихся в группе риска, меры профилактики будут гораздо строже:
- употреблять в пищу только гипоаллергенные продукты;
- отказаться от парфюмерии, освежителей воздуха и косметики;
- убрать все цветущие растения;
- осторожно относиться к резкой перемене климата;
- избегать чрезмерных физических нагрузок[М54] .
Все это поможет избежать атопической астмы.
источник
Бронхиальная астма остается одним из самых тяжелых заболеваний бронхолегочной системы. В Республике Беларусь около 44000 пациентов БА, что составляет 0,4% населения. По данным Европейского общества пульмонологов, распространенность БА в России, как и в большинстве стран Европы, составляет 5–8% среди общей популяции, причем 20% из них страдают тяжелыми формами этого заболевания. В течение последних десятилетий во всем мире сохраняется тенденция к увеличению заболеваемости и смертности от БА. Поскольку наибольшая заболеваемость приходится на лиц трудоспособного возраста и заболевание часто приводит к инвалидизации, проблема БА является не только медицинской, но и социальной.
В 2002 г. Международным соглашением было определено, что БА — это хроническое воспалительное заболевание дыхательных путей, в котором играют роль многие клетки и клеточные элементы. Хроническое воспаление вызывает сопутствующее повышение гиперактивности дыхательных путей, приводящее к повторяющимся эпизодам свистящих хрипов, одышки, ощущения стеснения в груди и кашля, особенно ночью или ранним утром. Эти эпизоды обычно связаны с распространенной, но различной по выраженности бронхиальной обструкцией, которая часто является обратимой либо спонтанно, либо под влиянием лечения.
Структура нового определения БА основана на воспалении как базисной патологии и его связи с нарушением функции внешнего дыхания. Гиперреактивность дыхательных путей и бронхообструкция — два главных проявления вентиляционных нарушений при БА. Важным компонентом БА является повышенный ответ бронхов на экзогенные и эндогенные стимулы.
Существует четыре компонента бронхиальной обструкции, каждый из которых связан с воспалительным процессом в бронхах:
1) острая обструкция — обусловлена спазмом гладких мышц;
2) подострая — отеком слизистой оболочки дыхательных путей;
3) хроническая — обструкцией бронхов, преимущественно их терминальных отделов, вязким секретом;
4) необратимая — склеротическим процессом в стенке бронхов, возникающим на фоне неадекватного лечения.
Острая бронхоконстрикция развивается как результат гиперреактивности бронхов к различным стимулам (следствие воспаления дыхательных путей). Острый бронхоспазм быстро снимается 2-агонистами короткого действия.
Отек бронхиальной стенки также приводит к бронхообструкции и может сочетаться или не сочетаться с бронхоспазмом. Бронхолитики воздействуют на определенные компоненты такой обструкции, но более эффективны в данной ситуации противовоспалительные препараты.
Хроническая обструкция бронхов вязким секретом более тяжело поддается лечению, требуется 1,5–2 месяца лечения базисными противовоспалительными препаратами (чаще кортикостероидами) для получения эффекта.
При склерозировании стенки бронхов бронхообструкция мало поддается лечению противовоспалительными препаратами. В связи с этим актуальным остается своевременное назначение базисной противовоспалительной терапии.
Существуют факторы риска, которые: имеют отношение к развитию БА и вызывают обострение заболевания (триггеры).
Факторы риска, приводящие к развитию бронхиальной астмы:
I. Предрасполагающие факторы:
III. Факторы, способствующие возникновению бронхиальной астмы:
IV. Факторы, обостряющие течение бронхиальной астмы (тригерры):
Физическая нагрузка и гипервентиляция.
Пища, пищевые добавки, лекарства.
Патогенез БА обусловлен как обратимыми, так и необратимыми патофизиологическими механизмами. К обратимым относятся: бронхоспазм, воспаление, отек и инфильтрация слизистой бронхов, обтурация слизью вследствие нарушения откашливания. Наиболее трудно протекает обтурация слизью. При прогрессировании обструкции просвет бронхов уменьшается, а количество накапливающей слизи увеличивается. В основе этого лежит трансформация эпителиальных клеток в слизеобразующие бокаловидные клетки. К необратимым механизмам относят целый ряд патофизиологических изменений, основой которых являются морфологические нарушения: стеноз, деформация и облитерация просвета бронхов, фиброз стенки, экспираторный коллапс мелких бронхов, эмфизема. Перечисленные необратимые изменения приводят, как правило, к частым обострениям, прогрессированию заболевания и инвалидизации больных. В связи с этим важно диагностировать БА на более ранних этапах, на стадии обратимых изменений.
Для постановки диагноза БА необходимо использовать ряд диагностических методов: исследование функции внешнего дыхания, в частности, показателей пиковой скорости выдоха — ПСВ и объема фиксированного выдоха за 1 секунду — ОФВ1. Ценным диагностическим тестом являются проба с бронхолитиком для изучения обратимости бронхиальной обструкции и провокационные пробы для выявления специфической гиперактивности бронхов. Мониторинг функции дыхания с помощью пикфлоуметрии дает представление о суточных (циркадных) ритмах бронхиальной проходимости, что помогает рационально распределять применение лекарств в течении суток. В какой-то мере это исследование определяет и прогноз заболевания: колебание ОФВ1 или ПСВ в течение суток у здоровых не превышает 8,3%, в случаях тяжелой БА достигает 50%, что определяет плохой прогноз заболевания.
При тяжелом персистирующем течении БА необходимо проводить газометрию крови. Бронхиальная обструкция уменьшает оксигенацию, развивается гипоксия и гипоксемия. Компенсация нарушений происходит за счет гипервентиляции, при этом вымывается СО2, развивается респираторный ацидоз.
Степень выраженности перечисленных патогенетических и клинических симптомов определяет тяжесть БА и функциональный класс (ФС) нарушений. Согласно Международному Соглашению по проблемам диагностики и лечения астмы (1992 г.) выделено три степени тяжести заболевания: легкая, средняя и тяжелая. В последние годы выделяют легкую интермиттирующую, легкую персистирующую, среднетяжелую персистирующую и тяжелую персистирующую БА, что предполагает выделение четырех ступеней базисного профилактического лечения. Соответственно этому возможно определение четырех ФК нарушений. Критериями для определения ФК являются ПСВ, ОФВ1, частота приступов удушья, наличие хронических симптомов и ночных приступов удушья, ограничение физической активности, частота приема бронходилататоров. В связи с неоднозначной перспективой МР в разных ФК целесообразно выделение реабилитационных ФК с четкой оценкой возможностей восстановительного лечения.
Медицинская реабилитация (МР) больных БА представляет собой комплекс медикаментозных и немедикаментозных мероприятий, направленных на восстановление здоровья, предотвращение инвалидности, сохранение социального статуса больного. В понятие МР при БА входят медикаментозное лечение, физиотерапия, диета, ЛФК, дыхательная гимнастика, обучение больного.
Цель восстановительного лечения (ВЛ): улучшение качества жизни, сохранение физической активности больного, вентиляционных способностей легких на уровне, наиболее близком к должным величинам. Достижение таких целей возможно при сочетании комплексного ВЛ с обучением больного.
Трактовка хронического воспаления дыхательных путей как типичной характеристики БА подчеркивает важность противовоспалительного лечения, в том числе и на самых ранних стадиях болезни. Противовоспалительные препараты: натрия хромогликат (интал), недокромил натрия (тайлед) и ингаляционные корткостероиды (бедусонид, бекламетазон) — должны приниматься длительно. Существуют и комбинированные формы, содержащие хромолин-натрий и бронхорасширяющие средства (интал-плюс, дитэк). Противовоспалительную терапию следует назначать тогда, когда 2-агонисты, принимаемые эпизодически, перестают адекватно контролировать симптомы БА. В таком подходе — залог успешного лечения и снижения инвалидности и смертности от БА.
После всестороннего обследования больного составляется ИПР с указанием сроков и методов ВЛ, а также методов клинико-лабораторного и функционального контроля за эффективностью проводимых мероприятий. Программа реабилитации на поликлиническом этапе формируется с учетом рекомендаций, полученных на предыдущих этапах лечения (стационар, санаторий, профилакторий), с учетом общего самочувствия больного, сопутствующих заболеваний, особенностей его рабочей и жизненной среды. Рекомендуется направлять пациентов с БА на санаторный этап МР при достижении полной или частичной ремиссии заболевания. Противопоказания к санаторному этапу МР те же, что и для санаторно-курортного лечения.
В настоящее время для базисной терапии широко используются интал, тайлед, альдецин, будесонид. Применение интала показано при БА с I ФК, т.е при легком течении болезни. В более тяжелых случаях БА (при II–III ФК) должны использоваться более эффективные противовоспалительные препараты — недокромил натрия и/или кортикостероидные гормоны. Поскольку пероральный и парентеральный прием кортикостероидов часто осложняется системными побочными реакциями, то применение этих препаратов оправдано лишь в случаях тяжелых обострений. При хроническом течении БА целесообразно использовать ингаляционные кортикостероиды, оказывающие местный эффект (альдецин, будесонид).
Использование противовоспалительных препаратов не дает немедленного бронходилатирующего эффекта, поэтому при наличии приступов удушья необходимо их комбинировать с бронходилататорами. Наиболее эффективны 2-агонисты. Для легких степеней БА (I ФК) показан сальбутамол, а при более тяжелом течении (II–III ФК) целесообразно использовать 2-агонисты длительного действия (формотерол, сальметерол). Применяются комбинированные препараты с двойным эффектом: дитэк показан при БА I ФК, беродуал с усиленным бронхорасширяющим эффектом может использоваться при БА II–III ФК. Метилксантиновая группа бронходилататоров (теофиллины), в том числе с пролонгированным действием, применяется при БА с II–III ФК. Ночная симптоматика купируется, как правило, пролонгированными метилксантинами (теопеком, теотардом), длительность действия которых составляет 12–24 часа.
Холинергический тонус бронхоконстрикции при БА или при сочетании БА с хроническим бронхитом может быть снят применением антихолинэргических бронходилататоров (ипратропиум бромид). Эти препараты действуют через 20 мин и непригодны для немедленного снятия острого приступа удушья, но эффективны при наличии хронической симптоматики, обусловленной низкой обратимостью бронхиальной обструкции. Их применение целесообразно при БА с II–III ФК. При тяжелых формах БА показано также введение небулизированных растворов бронходилатирующих средств.
Антигистаминные препараты (задитен, кларитин) могут применятся на всех стадиях развития БА с целью стабилизации мембран тучных клеток и профилактики обострений. Лечение перечисленными препаратами должно проводится с обязательным контролем ФВД (пикфлоуметрия).
Симптоматическая медикаментозная терапия при тяжелой БА с необратимой обструкцией (II–III ФК) включает использование спазмолитиков, сердечных гликозидов, диуретиков при наличии показаний.
Среди методов немедикаментозного ВЛ наиболее важными является элиминация причинных факторов. Одной из задач является прекращение контакта с аллергеном, специфическая гипосенсибилизация.
В клинической практике хорошо известны ситуации, когда при наличии сопутствующей патологии, плохой переносимости, тахифилаксии, побочных эффектов или иных причин применение медикаментов является ограниченным или желательна их минимизация, что может быть решено путем включения в лечебно-реабилитационную программу средств физиотерапии. Наверное, правильным следует признать подход, основанный не на противопоставлении медикаментозной и немедикаментозной терапии БА, а на их разумном сочетании. Необходимо учитывать свойственное физическим факторам длительное последействие, а также немаловажный психологический аспект, связанный с «разрывом монотонности» хронического лечения и благоприятными ожиданиями больного, его определенным настроем на нетрадиционный для него вид лечения.
В настоящее время не найден ни один способ постоянного адекватного контроля БА, поэтому во всех случаях, кроме периодов устойчивой ремиссии, физические факторы применяют на фоне базисной медикаментозной терапии. Часть разработанных методик носят вспомогательный характер, позволяют решать только частные задачи. Другие оказывают комплексное действие, способны влиять на многие звенья патогенеза БА, на характер течения болезни и могут рассматриваться как модифицирующая стратегическая терапия.
Комплексное действие достигается физическими особенностями фактора, его проникающей способностью, адекватностью физическим процессам в организме и приложением его к регулирующим системам. Для того, чтобы физические факторы заняли достойное место в лечебных и реабилитационных программах при БА, важно аргументировать их назначение с позиции доказательной медицины, определить эффективность самих факторов, роль и место, а также разработать дифференцированные показания к их назначению. Они должны отвечать, по крайней мере, одному из таких критериев, как:
а) сопоставимая с медикаментами клиническая эффективность;
б) возможность снижения медикаментозной нагрузки за счет повышения эффективности лекарств или синергизма действия;
в) возможность использования по специальным показаниям в осложненных случаях, например при сочетании патологий;
г) длительное последействие, приводящее к изменению характера течения БА и снижению влияния факторов, провоцирующих обострение;
д) изменение восприятия хронического лечения, приводящее к повышению комплайенса;
е) обеспечение гипоаллергенной и гипополлютантной среды.
Методы аппаратной физиотерапии применяются у больных БА в период затихающего обострения и в период ремиссии и должны быть направлены на стимуляцию дыхания, коры надпочечников, рассасывание воспалительных и рубцово-склеротических изменений в бронхах. Используются такие методы как аэрозольтерапия, магнитотерапия, индуктотермия. Применение этих методов возможно у больных при всех ФК.
Методы гемофереза (плазмоферез и гемосорбция) используются в среднетяжелых и тяжелых случаях БА (II–III ФК). Важным методом немедикаментозной восстановительной терапии является оксигенотерапия. При тяжелой БА весь комплекс медикаментозной терапии проводится, как правило, на фоне оксигенотерапии.
Спелеотерапия обеспечивает как эффект элиминации, так и бронходилатации, ее применение показано при БА с I–II ФК. Хорошо зарекомендовали себя разгрузочно-диетическая терапия (РДТ), баро-, ИРТ. РДТ проводится в условиях стационара с длительностью сеансов по 10–15 дней (2 курса). Особое внимание уделяется восстановительному периоду, который при БА должен превышать период голодания. РДТ показана больным БА с I–II–III ФК. Баротерапия назначается в условиях гипобарической камеры и может использоваться у больных БА с I–II ФК.
С помощью ИРТ достигается бронхолитический, муколитический и десенсибилизирующий эффекты. Применима у больных при всех ФК, в том числе и при острой БА. Курс лечения ИРТ составляет 10 сеансов, но при этом должны использоваться повторные курсы.
Большое значение при БА имеет восстановление свободного экономического дыхания. Поэтому дыхательная гимнастика является обязательным комплексом немедикаментозного ВЛ у больных БА. Должны использоваться статические и динамические упражнения, из них наиболее важны диафрагмальное дыхание, тренировка дыхания с помощью создания положительного давления на выдохе, упражнения с форсированным удлиненным вдохом и специальные дренажные упражнения. Дыхательная гимнастика должна применятся постоянно на всех этапах МР у больных всех ФК.
Климатотерапия — использование влияния различных метеорологических факторов и особенностей климата данной местности, а также специально дозированных специфических воздействий (климатопроцедур) в реабилитационных целях.
При назначении климатотерапевтических мероприятий достигаются следующие общие эффекты. Во-первых, оптимизация деятельности сердечно-сосудистой и дыхательной систем, в основном за счет компенсации механизмов захвата, транспорта и выделения кислорода. В итоге менее эффективные функциональные системы компенсации (повышение минутного объема за счет увеличения частоты сердечных сокращений и поддержание вентиляции за счет гиперпноэ) сменяются более эффективными. Происходит также улучшение деятельности ЦНС за счет улучшения компенсаторных реакций головного мозга. Под влиянием климатотерапии увеличивается пульсовое кровенаполнение, венозный отток, улучшается биоэлектрическая активность головного мозга. Одновременно повышается неспецифическая резистентность и иммунитет. Важным механизмом повышения общей сопротивляемости является термоадаптация. Основой климатотерапии является аэротерапия.
Аэротерапия может проводиться круглосуточно. При этом она включает длительное пребывание, в том числе сон, на открытых верандах, балконах, в специальных климатопавильонах. Может проводиться также в палатах при открытых дверях, окнах, фрамугах.
Процедуры аэротерапии показаны реконвалестентам после острых заболеваний, в фазе ремиссии хронических заболеваний органов дыхания, кровообращения, нервной системы.
Психотерапия. Должна стать обязательным компонениом ИПР больного БА. Психотерапевтические мероприятия обладают большим саногенным потенциалом. Они способствуют созданию условий для охранительного торможения в коре головного мозга, выработке компенсации и активного уравновешивания процессов высшей нервной деятельности с условиями окружающей среды. Психотерапевтические мероприятия должны быть направлены на коррекцию «внутренней картины болезни», устранение психогенных факторов отягощения течения болезни, выработку адекватного отношения пациента к своему заболеванию, создание установки на проведение МР.
Рекомендуются такие методы ПТ как психотерапевтическое убеждение, функциональная тренировка, внушение в бодрствующем состоянии, гипнотерапия, АТ.
В качестве психотерапевтических мероприятий может рассматриваться обучение больного. Оно проводится лечащим врачом и имеет целью сообщение больному необходимой информации о его заболевании, обучение методам самоконтроля, выработку мотивации на участие в МР, выработку партнерских отношений с медицинским персоналом.
Эффективность медикаментозных и немедикаментозных реабилитационных мероприятий значительно повышается, если оно проводится на фоне обучения больного самоконтролю за своим состоянием (по программе астма-школы). Больной должен владеть методом пикфлуометрии, знать свои нормальные значения ПВС или ОФВ1, уметь правильно пользоваться ингаляторами, доступной информацией о сущности своего заболевания, медикаментах, их побочных влияниях; должен научиться правильному поведению во время приступа, способам его купирования и предупреждения. Эти навыки больные приобретают в астма-школах.
Своевременная и правильная оценка тяжести БА на этапе формирования ИПР позволяет не только выбрать оптимальную тактику медикаментозного и физиотерапевтического лечения, но своевременно и адекватно проводить мероприятия по профессиональной и социальной Р. Безусловно, в каждом конкретном случае будут свои особенности в тактике, методах лечения и оценке клинико-трудового прогноза вследствие различия этиопатогенетических механизмов даже при правильном определении степени тяжести БА.
Наряду с МР необходимо своевременное решение ПР, что позволяет более рационально использовать медицинские методы, определяя адекватные объемы медикаментозной нагрузки. Так, своевременное выявление контакта с вредными и провоцирующими обострение БА факторами позволяет провести мероприятия по профотбору, переобучению и рациональному трудоустройству, что сопровождается, как правило, уменьшением числа обострений, госпитализаций, вызовов «скорой помощи», повышением эффективности Р в целом.
С целью эффективной ПР на первом этапе производится оценка состояния профессионально значимых функций. Для этого используются как традиционные методы функциональной и лабораторной диагностики (при оценке кардио-пульмональной недостаточности и активности процесса), так и различные методы психологического и психофизиологического тестирования. Результаты оценки профессионально значимых функций экстраполируются на условия труда на конкретном рабочем месте или соотносятся с типовыми условиями труда в той или иной профессии, определяющими категории тяжести и напряженности. На основании данного сравнения решается вопрос о возможности труда в нынешней или иной доступной профессии. С учетом проведенного анализа профессионально значимых функций и профпригодности производится профподбор. Трудоустройство осуществляется или в рамках своего предприятия, или через местный центр по трудоустройству, переобучению и профориентации населения. При необходимости переобучения определяется его форма: на рабочем месте, на курсах, в центре профессиональной переподготовки или в учебных заведениях. В случаях реконструкции рабочего места определяется возможность обеспечения дополнительными приспособлениями и специальными техническими средствами, изменения графика и темпа работы, ограничения объема и времени работы и др.
Основными противопоказаниями при БА являются: работа с многими химическими факторами (кислоты, сложные эфиры, аминосоединения, барий и его соединения, искусственные и синтетические волокна, каменноугольные волокна и дегти, кремний органические соединения, углеводороды, пестициды, фенол, хлор и его соединения и др.), токсическими веществами раздражающего и сенсибилизирующего действия, белково-витаминными концентратами, антибиотиками и всеми видами излучения (ионизирующее, электромагнитное и др.). Противопоказан труд в неблагоприятных метеорологических и микроклиматических условиях (повышенные и пониженные температуры, влажность и давление воздуха; запыленность и задымленность и др.). Например, температура воздуха на рабочем месте в помещении должна быть не выше + 25 0 С и не ниже + 16 0 С, при влажности воздуха до 60%, на открытом воздухе — не выше + 28 0 С и не ниже – 10 0 С.
Не менее значимым являются психофизиологические факторы. Противопоказан труд со значительным и постоянно умеренными физическими напряжениями. При выполнении труда II категории тяжести разовый вес поднимаемого груза для мужчин не должен превышать 5 кг и подъем их не более 50 раз за смену; вес переменных и обрабатываемых деталей не более 2 кг, а длительная физическая нагрузка не более 1600 ккал за смену. Ограничения увеличиваются при нарастании ФК нарушений.
Методы социальной реабилитации БА проводятся согласно действующего законодательства в соответствии с показаниями. Возможны меры социально-бытовой и других видов Р: обеспечение бытовыми техническими средствами, предоставление специальных средств передвижения, льготное обеспечение лекарственными средствами и др.
Оценка эффективности ИПР проводится с учетом результатов медицинской, профессиональной и социальной Р, т.е. всех разделов ИПР, а также динамики ограничения жизнедеятельности и социальной недостаточности. При ФК I эффективность ИПР может составлять 25%, при ФК II — 15–20%, при ФК III — 10–15%.
источник