Базисная терапия бронхиальной астмы позволяет подавить воспаление в дыхательных путях, уменьшить одышку, сократить бронхиальную гиперреактивность. Такое лечение носит подавляющий, контролирующий и профилактический характер.
Внимание! Курс разрабатывается лечащим врачом под конкретного пациента. Во внимание принимаются возраст, тяжесть протекания патологии, общее самочувствие, прочие персональные особенности.
Базисная терапия одного из самых распространённых заболеваний — бронхиальной астмы – предусматривает реализацию следующих действий.
- Обучение пациента особенностям мониторинга и оценки тяжести болезни.
- Разработка плана лечения для ситуации, если наступит обострение.
- Обеспечение систематического посещения врача для наблюдения и корректировки разработанного плана, например, при использовании ступенчатой терапии БА.
- Максимальное устранение аллергенов и опасных факторов-провокаторов (например, исключение чрезмерных физических нагрузок, которые могут привести к асфиксии).
Внимание! Четвёртый пункт имеет решающее значение. От него напрямую зависит время лечения и результат. Компетенция доктора здесь не важна, определяющее значение имеет то, насколько верно будет определён аллерген, а также то, насколько точно будет пациент придерживаться рекомендаций по недопущению контакта с таким аллергеном.
В процессе лечения важно придерживаться определённых задач:
- строгий контроль симптомов;
- поддержка на подобающем уровне функций лёгких;
- разработка персонального плана физической нагрузки;
- исключение побочных эффектов от применяемых медикаментов;
- предотвращение обострений;
- исключение прогрессирования необратимой обструкции.
Внимание! Указанные задачи помогают более детально понять особенности лечения БА.
Базисная терапия при аллергической, инфекционной и смешанной бронхиальной астме предполагает назначение базисных медикаментов (чаще принимаются пожизненно) и препаратов, которые облегчают симптоматику и помогают снять приступ (могут применяться ситуационно либо для предотвращения приступа).
Внимание! Нельзя отказываться от базисных медикаментов, даже если состояние облегчилось. Болезнь снова начнёт проявляться. Допускается только контрольная отмена.
Часто назначается физиотерапия при профессиональной, аспириновой и иной бронхиальной астме. Также применяются разные растения (наиболее востребованы чабрец, багульник, анис, подорожник, мать-и-мачеха, иссоп, фиалка, алтей). Фитотерапия рекомендована на первых трёх этапах патологии. Далее смысл в ней исчезает, т. к. растения перестают оказывать даже малейший эффект.
Внимание! Излечить БА полностью невозможно. Главная цель врача заключается в повышении качества жизни больного.
Принципы лечения дневной и ночной бронхиальной астмы таковы.
- Контролируемое течение: отсутствие ночной симптоматики, дневные симптомы возникают два и меньше раз в неделю, уходят обострения, дыхание остаётся в норме.
- Еженедельный анализ заболевания.
- Неконтролируемое течение: раз в 7 дней отмечается 3 и больше признаков.
Тактика последующих действий определяется, исходя из указанных выше принципов. Обязательно учитываются особенности лечения, проводимого в конкретный момент.
Базисное лечение бронхиальной астмы у маленьких пациентов проводится комплексно. Важно достичь устойчивой ремиссии. Большое значение имеет давность появления начальных симптомов, наличие болезней хронического характера, текущее самочувствие.
У детей симптоматика проявляется с заметно неодинаковой интенсивностью. Возникают:
- сложности с дыханием;
- хрипы;
- одышка;
- асфиксия;
- ухудшение самочувствия;
- кашель;
- посинение кожи возле носа.
Маленьким пациентам назначают глюкокортикоиды ингаляционные, препараты с противовоспалительным эффектом, бронходилататоры продолжительного действия.
Базисные препараты для лечения бронхиальной астмы позволяют не допустить ухудшения самочувствие пациента. Назначают:
- глюкокортикостероиды ингаляционные,
- глюкокортикостероиды системные,
- стабилизаторы тучных клеток,
- лейкотриеновые антагонисты.
Глюкокортикостероиды ингаляционные незаменимы для устранения приступов. Они оказывают противовоспалительный эффект, действуют в самые короткие сроки. Такие ингаляции позволяют добиться следующего:
- сократить интенсивность симптомов патологии;
- повысить проходимость в бронхах;
- устранить воспаления;
- минимизировать попадание действующих компонентов препарата в общий кровоток.
Можно принимать небольшие дозы медикамента. Это наиболее актуально для больных, которые имеют хронические болезни.
Благодаря ингаляционным средствам удаётся устранить приступ. Для базисного лечения бронхиальной астмы требуются глюкокортикостероиды таблетированной формы. Их прописывают при тяжёлом состоянии. С их помощью удаётся:
- избавиться от спазмов в бронхах;
- сократить объём выделяемой мокроты;
- устранить воспалительный процесс;
- повысить проходимость путей дыхания.
Глюкокортикостероиды системные рекомендованы при сложных ситуациях. Такие лекарства спасают, когда другие препараты оказываются неэффективными.
Внимание! Нельзя принимать данные лекарства самостоятельно. Обязательно нужно проконсультироваться с лечащим доктором.
Стабилизаторы тучных клеток снимают воспаление. Подходят людям с лёгким и средним течением болезни. Такие медикаменты позволяют эффективно:
- сократить гиперреактивность бронхов;
- ликвидировать и предупредить аллергию;
- не допустить появления спазмов.
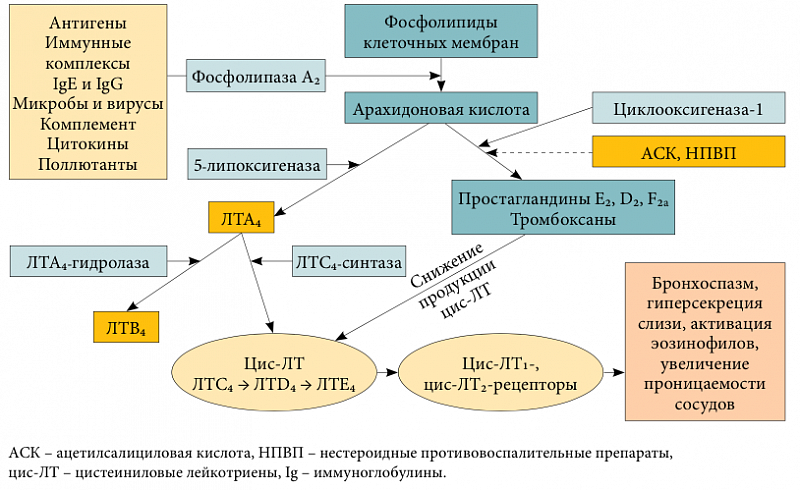
Лейкотриеновые антагонисты блокируют лейкотриеновые рецепторы и угнетают активность ферментов 5-липоксигеназов. Если не принимать такие препараты, то организм будет неизбежно реагировать на аллергены. Они снимают даже сильные воспаления, устраняют спазмы, снижают объём мокроты, расслабляют гладкие мышцы, повышают проницаемость мелких сосудов системы дыхания.
Пожалуйста, поделитесь этим материалом в социальных сетях, чтобы ещё больше людей узнало о методах лечения бронхиальной астмы. Это поможет им контролировать проявления заболевания и вовремя предпринимать необходимые меры в целях блокирования приступа.
источник
Бронхиальная астма – хронический воспалительный процесс, который ограничен областью дыхательного тракта. Имеет волнообразное течение и в большинстве случаев спровоцирован аллергенами. Современная фармакология создала множество лекарственных средств, улучшающих качество жизни индивидов, которым поставлен диагноз бронхиальная астма.
Корректно назначенное медикаментозное лечение позволяет четко контролировать заболевание, предупредить возможные осложнения либо обострения. А также, за короткий промежуток купировать приступы, если таковые имеют место.
Индивидам, которые страдают от бронхиальной астмы со средним и тяжелым течением, любой специалист порекомендует приобрести пикфлоуметр. Этот специальный прибор назначен для самостоятельного измерения дома пиковой скорости выдоха. Процедура измерения должна проводиться дважды в день: утром и перед сном. Полученные результаты показывают больному его реальное состояние, а также помогают самостоятельно скорректировать дозировки препаратов, которые приписал врач.
Медицинская практика показывает, что самостоятельная корректировка дозировки препаратов, отталкиваясь от самочувствия и значений пикфлоуметра, снижает частотность обострений. А также помогает пациенту постепенно снизить дозировки постоянно употребляемых профилактических препаратов.
Краткое содержание статьи
Программа лечения при бронхиальной астме должна состоять из таких мероприятий:
- Обучить больных правильно мониторить и оценивать тяжесть заболевания с помощью объективных характеристик пикфлоуметрии, которые отражают легочную дисфункцию. Это делает пациентов соратниками врачей.
- Максимально устранить аллергены или рисковые факторы-провокаторы. К примеру – физические нагрузки при астме физического усилия. Они способны запустить маятник развития удушливых приступов бронхиальной астмы.
- Разработать 2 плана терапии недуга. Первый план – это лекарственная терапия для постоянного лечения болезни, а второй – на случай ее обострения.
- Обеспечить регулярное посещение врача с целью наблюдения и корректировки назначения лекарственных препаратов.
ВАЖНО! Пациенту необходимо уделить повышенное внимание второму пункту. Ведь именно он в большей степени отвечает за результативность лечения бронхиальной астмы и в тоже время абсолютно не зависит от компетентности врача.
Чтобы лечение при бронхиальной астме было результативным, необходимо придерживаться ряда задач базисной терапии:
- установить контроль над симптоматикой заболевания;
- предотвратить обострения бронхиальной астмы;
- стремиться поддерживать в норме уровень функционирования легких;
- разработать индивидуальную возможную физическую нагрузку;
- избегать пагубных побочных действий от используемых для лечения препаратов;
- предотвращать развитие необратимой обструкции.
Все вышеперечисленные задачи профилактической терапии не только выводят понимание бронхиальной астмы на новый уровень, но и способствуют более глубокому пониманию ее лечения. Если учитывать, что это хроническое заболевание, то более результативным будет лечение с четким контролем над болезнью, которое направленно на подавление самого воспаления. Такая не симптоматическая, а профилактическая, контролирующая и подавляющая терапия носит название базисной.
Медикаменты для лечения бронхиальной астмы подразделяют на 2 значимых группы:
- Препараты, которые облегчают симптоматику заболевания и ликвидируют удушье. Они могут применяться на постоянной основе, чтобы не допустить новый приступ или принимаются пациентом согласно ситуации и состоянию здоровья.
- Базисные препараты, которые, в основном, принимаются астматиками пожизненно и не зависят от периодов «затишья» или обострения.
Медицинская практика показывает, что значение использования базисных препаратов довольно велико. Именно благодаря их длительному или беспрерывному использованию достигаются лучшие результаты лечения заболевания: частота обострений практически нулевая, а период ремиссии можно описать как промежуток с довольно качественной жизнью.
Базисные средства не только не допускают дальнейшее развитие воспаления, но и ведут его вспять, а также оказывают супрессивное и профилактическое воздействие. В настоящее время для контроля течения и терапии заболевания врачи все чаще прибегают к использованию ингаляционных глюкокортикостероидов, которые показывают наибольшую эффективность.
Зачастую пациенты очень заблуждаются относительно того, что можно прекращать прием профилактических средств при улучшении состояния здоровья. Однако врачебная практика говорит об обратном: отмена базисной терапии возвращает заболевание к исходным показателям и симптомам. Также есть ряд случаев, когда отказ от нее приводит к тяжелым приступам.
ВАЖНО! Согласно статистическим данным, каждый четвертый случай с тяжелым удушливым приступом, который получает астматический статус, происходит из-за несогласованным с врачом отказом от базисных препаратов.
При бронхиальной астме основной целью больного должно стать достижение полного контроля над заболеванием. Эта цель может быть легко достигнута с приемом медикаментов, которые ликвидируют воспаление и расширяют бронхи. Такие средства группируются следующим образом:
- Ингаляционные глюкокортикостероиды.
- Глюкокортикостероиды системного назначения.
- Бета2-агонисты для ингаляций.
- Кромоны.
- Модификаторы лейкотриенов.
Препараты базисной терапии должны приниматься на ежедневной основе длительный срок, а то и пожизненно. В силу того, что астма характеризуется постоянным воспалением слизистой тракта дыхательной системы, наибольшую эффективность применения показывают средства, которые снижают воспаление и гиперреактивность бронхов.
Большинство современных фармакологических противоастматических средств имеют противовоспалительное действие (в той или иной степени), но наибольшая эффективность все же наблюдается после длительного использования ингаляционных глюкокортикостероидов. На сегодняшний день именно они считаются базисом врачевания астмы со средним и тяжелым течением.
Ингаляционные глюкокортикостероиды являются более эффективными в силу того, что вводятся в организм по средствам ингаляции, что максимально приводит активное вещество к цели. Именно с помощью ингаляции достигается местный эффект, а также ограничиваются побочные воздействия глюкокортикостероидов системного назначения. При этом доза лекарственного средства прямо пропорционально зависит от тяжести протекания заболевания.
Кроме того, гормональные медикаменты, которые применяются в ингаляционном виде, в редких случаях оказывают системное воздействие, а это значит, что по сравнению с таблетированной или внутривенной версией побочные эффекты у них минимальны или отсутствуют и вовсе.
Глюкокортикостероиды имеют довольно широкий спектр действия и поэтому отнесены к медикаментам превентивной терапии.
Клиническая результативность использования глюкокортикостероидов заключается в:
- улучшении значений пиковой скорости выдоха и спирометрии;
- устранении гиперреактивности бронхов;
- ликвидации обострений.
Ингаляционные глюкокортикостероиды разнятся активностью и фармакокинетическими особенностями. Согласно экспериментальным фармакологическим оценкам, наибольшую активность проявляет «Фликсотид». Следом в рейтинге активности расположились «Пульмикорт», «Бекотид», «Ингакорт» и «Бекломет». «Дликсотид» дополнительно хорош тем, что максимально сродняется с рецепторами.
ВАЖНО! Ингаляционные глюкокортикостероиды имеют ряд ограничений использования. Их не применяют при структурных изменениях легочной ткани, грибковых легочных инфекциях, туберкулезе и иммунодефиците.
Самыми популярными глюкокортикостероидными ингаляционными препаратами являются:
- «Будесонид» (аналоги «Пульмикорт» и «Бенакорт»). Их дозировка – 1-2 вдоха не чаще 2-х раз в 24 часа. При лечении детей используется исключительно мите-форма.
- «Бекотид», «Насобек» и другие препараты беклометазона дипропионата. Суточная дозировка препарата у взрослых обычно колеблется в промежутке 200-100 мкг, а у детей – 50-100 мкг. Используется ингаляция 2-4 раза за 24 часа.
- «Фликсотид». Врачи назначают по 1-2 дозы дважды в сутки. 1 доза равна 50, 100 или 250 мкг действующего вещества. Максимальная детская суточная дозировка – 100 мкг.
- «Ингакорт». Взрослым назначается до 7 раз в сутки. 1 доза – это 250 мкг, это равно 1 вдоху. Максимальная детская суточная дозировка – 500 мкг, т.е. можно применять не чаще 2-х раз в сутки по одному вдоху.
В клинической практике есть случаи, когда врач назначает использование глюкокортикостероидных гормонов в таблетированном виде. Такое решение врача говорит о переходе заболевания в тяжелую форму. Чаще всего назначается «Преднизолон» либо «Метилпреднизолон». Однако назначение таблетированного вида препаратов не отменяет использование ингаляционного. При этом ингаляционный вид назначается в больших дозах. ⇒ читать про бесплатные лекарства астматикам.
Бета2-агонисты в виде ингаляций имеют пролонгированный эффект (более 12 часов) и хороши бронхолиическим результатом. Врачи приписывают их, когда терапия небольшими объемами доз ингаляционных глюкокортикостероидов не привела к нужному контролю над бронхиальной астмой. В целях неповышения дозировки гормонов до максимально возможной, дополнительно приписывают бронхолитики с пролонгированным эффектом. Современная фармакология разработала ряд комбинированных медикаментов, используя которые можно взять недуг под контроль.
Кромоны – это лекарственные средства, которые вызывают цепочку химических реакций. Результат – уменьшение симптоматики болезни и воспаления в целом. Применяются они, в основном, при лечении легкой персистирующей астмы, потому что при более тяжелом течении становятся практически неэффективными.
Модификаторы лейкотриенов – сравнительно неизученная ветка противовоспалительных медикаментов, которых применяются с профилактической целью. Согласно исследованиям они улучшают функционирование легких, снижают симптоматику бронхиальной астмы, а также уменьшают нужду в использовании ингаляционных бета2-адреномиметиков. Исследования в большей степени проводились у пациентов с легким или средним течением недуга, а эффект от применения был умеренным.
ВАЖНО! Модификаторы лейкотриенов в скором времени могут стать отличной заменой низких доз ингаляционных глюкокортикостероидов.
Чтобы успешно контролировать недуг медики уже давно разработали для лечения ступенчатую терапию, отдельная ступень которой подразумевает введение определенной комбинации медикаментов. Если комбинация способствовала контролю над недугом, то делается переход на нижнюю ступень. Если контроль не был достигнут, то переход соответственно будет осуществлен на высшую ступень, что означает более жесткое врачевание.
Первая ступень подразумевает симптоматический подход. Используют краткосрочные ингаляционные бета2-агонисты или кромоны.
Вторая ступень подразумевает совмещение симптоматических веществ и 1 профилактического медикамента на ежедневной основе. Применяют низкий объем ингаляционных глюкокортикостероидов, кромоны либо модификаторы лейкотриенов, а также краткодействующие бета2-агонисты в виде ингаляции (до 4-х раз в сутки).
На третьей ступени используется симптоматические медикаменты вместе с двумя контролирующими средствами. Выбирается один из вариантов:
- высокие дозы ингаляционных глюкокортикостероидов;
- низкая доза ингаляционных глюкокортикостероидов + пролонгированный бета2-агонист в виде ингаляций;
- низкая доза ингаляционных глюкокортикостероидов + модификатор лейкотриенов;
- краткосрочные бета2-агонисты в виде ингаляций, но не более 4-х раз в сутки.
Четвертая ступень подразумевает добавление к выбранным средствам третьей ступени таблетированные гормоны с минимальной дозировкой 1 раз в 2 дня или ежедневно.
Какие бы лекарственные средства не выбрал ваш лечащий врач для профилактических целей, помните, то насколько быстро вы возьмете болезнь под контроль, зависит только от вас. Ведь ни один медикамент не способен следить за вашим самочувствием и максимально устранить аллерген или фактор-провокатор из вашей жизни. Своевременно посещайте лечащего врача, обсуждайте с ним малейшие нюансы самочувствия и будьте здоровы!
источник
Базисное лечение бронхиальной астмы необходимо для подавления воспаления в дыхательных путях, снижения бронхиальной гиперреактивности, уменьшения бронхиальной обструкции.
Терапевтический курс разрабатывается конкретно под каждого больного, с учетом тяжести болезни, возраста и иных индивидуальных особенностей. Больному астмой прописываются лекарства, необходимые для устранения воспалительного процесса, локализованного в дыхательных путях.
Лечение патологии базируется на применении средств, купирующих астматические приступы, а также препаратов базисной терапии. Вторая группа лекарств призвана оказать воздействие на патогенетический механизм болезни.
Бронхиальная астма – хроническая патология, при которой наблюдается развитие воспалительного процесса в дыхательных путях. Астматики сталкиваются с сужением бронхов, вызванным влиянием внешних и внутренних факторов. Патология проявляется в виде:
- одышки;
- головных болей;
- дыхательной недостаточности;
- свистящих хрипов;
- ощущения заложенности в области грудной клетки;
- постоянного кашля.
Всего в мире насчитывается около 230 000 000 астматиков. В развитых странах применяются схожие принципы лечения патологии, позволяющие многим пациентам достичь стадии устойчивой ремиссии при соблюдении всех врачебных рекомендаций.
Астматикам показана базисная терапия, если бронхиальная астма вызывает ухудшение общего состояния больного. Главная цель при лечении заболевания заключается в том, чтобы не допустить перехода патологии в тяжелую форму, когда она выходит из-под контроля, и развиваются осложнения.
Возможные осложнения из-за активного развития болезни: пневмоторакс, эмфизема, беттолепсия, ателектаз.
Болезнь может быть различной степени тяжести – для каждой из них существует своя схема терапии. При лечении бронхиальной астмы врачи должны решить следующие терапевтические задачи:
- оценка состояния больного и воздействие на проявляющиеся симптомы;
- сведение к минимуму количества приступов (вне зависимости от их интенсивности);
- минимизация побочных эффектов от используемых для базисного лечения лекарственных препаратов;
- обучение астматика навыкам самопомощи при развитии приступов;
- контроль реакции организма пациента на использованные препараты, корректировка назначения, если требуется.
Принято выделять 5 основных ступеней развития бронхиальной астмы, в соответствии с которыми разрабатывается схема лечения:
- На начальной стадии развития патологии больному обычно назначаются бета-адреномиметики короткого действия. Это симптоматические препараты. С их помощью расширяются бронхи, благодаря чему снимается приступ.
- На второй ступени, по решению врача, может быть использовано одно или несколько лекарственных средств. Эти лекарства астматик должен принимать систематически, чтобы остановить развитие воспалительного процесса в бронхах. Обычно назначаются глюкокортикостероиды в виде ингаляций и бета-адреномиметики. Лечение начинается с минимальных доз.
- На третьей ступени в дополнение к уже назначенным лекарствам используются бета-адреномиметики продолжительного действия. Эти препараты расширяют бронхи, поэтому больному проще дышать и говорить.
- На четвертой ступени у пациентов заболевание протекает тяжело, поэтому врачи назначают системные гормональные противовоспалительные препараты. Такие лекарства хорошо справляются с астматическими приступами, но их использование приводит к появлению различных побочных эффектов: диабет, нарушения обмена веществ, синдром отмены и т. д.
Для пятой степени характерно крайне тяжелое состояние пациента. Физическая активность больного ограничена, наблюдается сильная дыхательная недостаточность. Лечение практически всегда проводится в стационаре.
Препараты для базисной терапии бронхиальной астмы должны назначаться врачом, запрещено самостоятельно подбирать себе лекарства. Основные принципы лечения бронхиальной астмы: иммунотерапия и фармакотерапия.
Независимо от возраста и тяжести текущего состояния пациента, лечение начинается с приема небольших доз лекарств. Схема лечения обычно корректируется специалистами с учетом следующих факторов:
- наличие хронических патологий легких;
- текущее состояние астматика (на фоне приема препаратов);
- интенсивность приступов удушья ночью;
- наличие характерных астматических проявлений (одышка, хрипы, кашель);
- результаты анализов;
- продолжительность, частота, выраженность дневных приступов.
При персистирующей астме легкой, средней и тяжелой степени проводится базовая и симптоматическая терапия заболевания.
Обязательно используются бета-адреномиметики (их также называют «ингаляционные 2-агонисты») и другие средства, купирующие приступы и снижающие их число.
Базисная терапия при бронхиальной астме предполагает применение ингаляционных глюкокортикостероидов, системных глюкокортикостероидов, стабилизаторов тучных клеток, лейкотриеновых антагонистов.
Эти препараты для лечения бронхиальной астмы необходимы, чтобы контролировать заболевание, не допустить ухудшения состояния больного.
Глюкокортикостероиды крайне важны для купирования приступов. Они обладают противовоспалительным действием. Использование ингаляционных глюкокортикостероидов позволяет снять обструкцию бронхов за короткий промежуток времени.
К основным плюсам таких ингаляций можно отнести:
- устранение воспалительного процесса в бронхах;
- снижение интенсивности симптоматики заболевания;
- возможность приема сравнительно малых доз препарата;
- сведение к минимуму проникновения действующих веществ лекарства в общий кровоток;
- улучшение проходимости в бронхах.
Ингаляционные глюкокортикостероиды позволяют купировать приступы, но для базисной терапии бронхиальной астмы используются системные глюкокортикостероиды в форме таблеток.
Их назначают, если состояние больного оценивается как среднетяжелое и тяжелое. Эти препараты:
- устраняют спазмы в бронхах;
- улучшают проходимость дыхательных путей;
- устраняют воспалительный процесс;
- уменьшают секрецию мокроты.
Системные глюкокортикостероиды могут быть назначены при тяжелых стадиях заболевания, при ухудшении показателей спирометрии, при отсутствии результатов лечения ингаляционными препаратами и дальнейшем развитии проявлений бронхиальной астмы.
Запрещено самостоятельное применение таких лекарственных средств без назначения врача.
Противовоспалительная терапия бронхиальной астмы включает использование стабилизаторов тучных клеток. Эти препараты назначают больным, у которых наблюдается легкая или средняя тяжесть заболевания.
Стабилизаторы тучных клеток помогают:
- предупредить и устранить аллергию;
- предотвратить возникновение спазмов в бронхах;
- уменьшить воспалительный процесс;
- снизить гиперреактивность бронхов.
Базовая терапия бронхиальной астмы практически всегда включает в себя использование лейкотриеновых антагонистов. Их основная задача – блокирование лейкотриеновых рецепторов и угнетение активности фермента 5-липоксигеназы.
Из-за этих органических соединений происходит развитие спазмов в бронхах вследствие аллергии на различные раздражители.
Эти препараты обладает сильным противовоспалительным действием, подавляют клеточные и неклеточные компоненты воспаления в бронхах, которое вызывается воздействием антигенов. Также они оказывают следующее действие:
- устранение спазмов в бронхах;
- уменьшение образования мокроты;
- устранение инфильтрации и процесса воспаления в бронхиальных слизистых оболочках;
- увеличение проницаемости мелких сосудов в органах дыхания;
- расслабления гладких мышц в органах дыхания.
Базисная терапия при бронхиальной астме предполагает использование нескольких видов препаратов. Лечение обязательно комплексное.
Врачи, разрабатывая схему лечения, должны решить, как будут устранены у пациента проявления бронхиальной астмы. Не менее важная задача – достижение стойкой ремиссии.
Выбирая тип базисной терапии бронхиальной астмы у детей, специалисты учитывают множество факторов: возраст ребенка, давность появления первых астматических признаков, наличие иных хронических заболеваний, текущее состояние маленького пациента.
Также принимаются во внимание симптомы астмы. Они могут проявляться с разной интенсивностью. У детей, у которых диагностирована бронхиальная астма, наблюдается следующая симптоматика:
- хрипы во время дыхания;
- синюшный оттенок кожи в области носогубного треугольника (при приступе);
- ухудшение общего состояния;
- астматические приступы (при наличии внешнего раздражителя или в ночное время);
- кашель, одышка, проблемы с дыханием.
Для лечения детей используются:
- длительно действующие бронходилататоры;
- лекарственные средства с противовоспалительным эффектом.
- ингаляционные глюкокортикоиды.
Базисная терапия астмы показана всем пациентам, у которых диагностировано заболевание (за исключением больных с интермиттирующей астмой). Но некоторые больные отказываются от приема противовоспалительных средств и от любого другого традиционного лечения бронхиальной астмы, предпочитая народные средства.
Народная медицина в терапии бронхиальной астмы имеет право на существование, однако астматикам ни в коем случае нельзя отказываться от приема противовоспалительных препаратов.
Отказ от лечения и отсутствие контроля со стороны лечащего врача практически в 100% случаев приводит к ухудшению состояния пациента, усилению астматических приступов, развитию осложнений (проблемы с сердцем, головные боли и т.п.).
Поэтому между лечащим врачом и астматиком с самого начала лечения должен быть налажен прямой контакт. Важно, чтобы пациент располагал всей необходимой информацией о своем заболевании:
- Что может спровоцировать развитие астматического приступа?
- Как его можно быстро купировать?
- Какие препараты и в каких дозировках могут быть использованы?
- В каких случаях необходимо вызывать скорую помощь?
Каждый астматик должен знать ответы на эти вопросы. Если лечащий врач не провел соответствующую беседу, больной должен самостоятельно проконсультироваться со специалистом, задав ему интересующие вопросы.
Наличие прямого контакта между врачом и пациентом очень важно в случаях, когда проводится лечение маленького ребенка от бронхиальной астмы. Дети не могут сами принять решение, поэтому их родители должны располагать всей необходимой информацией о заболевании.
Лекарственные средства для лечения бронхиальной астмы, применяемые при базисной терапии, назначают врачом в зависимости от степени тяжести заболевания, частоты и выраженности симптоматики, текущего состояния больного.
Терапия в каждом случае строго индивидуальна, поэтому самолечение при развитии бронхиальной астмы, вне зависимости от ее ступени, исключено.
источник
Бронхообструкция представляет собой резкий спазм органов дыхательной системы, из-за чего разбивается сильнейшая нехватка воздуха, одышка и кашель. Чтобы избежать или купировать признаки дыхательной недостаточности, используется базисная терапия бронхиальной астмы.
В лечении применяются определённые средства, которые хорошо зарекомендовали себя в отношении данной патологии на протяжении множества клинических испытаний.
Лекарства эти в большинстве своём гормоносодержащие. Поэтому все медикаменты для купирования приступа должны приниматься только с назначения пульмонолога.

Задачи, которые подразумевает базисная терапия при бронхиальной астме:
- Контроль над появляющейся симптоматикой.
- Максимальное предотвращение побочных эффектов от принимаемых средств.
- Снижение случаев приступов, а также летального исхода от них.
- Обучение астматика оказанию самому себе неотложной помощи во время астматических проявлений.
- Диагностика реакции организма на получаемый препарат, а также корректировка дозы по необходимости.
Основной целью медикаментозного лечения, объединяющей все вышеперечисленные этапы, становится предотвращение развития тяжёлой стадии болезни, при которой астма не поддаётся контролю.
Подобрать лекарственные средства исходя из основных задач базисного лечения, может только астматик со стажем, который все свои действия обговаривает с доктором. Самостоятельно диагностировать бронхиальную астму и отличить её от других патологий бронхолёгочной системы практически невозможно, поэтому использовать медикаменты самостоятельно не рекомендуется. Этот необдуманный шаг может впоследствии повлиять на тяжесть течения заболевания и его исход.

- частота, интенсивность и длительность бронхообструкции;
- выраженность ночных удушающих приступов;
- общее состояние пациента;
- наличие сопутствующих признаков (кашля, одышки, хрипов);
- результаты анализов;
- анамнез, отягощённый другими патологиями органов дыхательной системы.
Во всех случаях назначается комплекс лекарственных средств, призванных устранить основные проблемы пациента. Главной целью лечебного процесса является купирование всех признаков бронхиальной астмы и стойкий рецидив.
Базисное лечение бронхиальной астмы подразумевает использование комплекса лекарственных средств, включающего в себя глюкокортикостероиды, а также другие группы медикаментов. Лечение должно устранять одышку, предупреждать удушье, снимать спазм и отёк бронхов, выводить из лёгких мокроту и снижать реакцию организма на аллерген.

Среди дополнительных преимуществ можно выделить:
- Возможность использования минимальных терапевтических доз.
- Снятие воспаления в бронхах.
- Уменьшение выраженности всех клинических проявлений.
- Улучшение бронхиальной проходимости.
- За счёт низкой биодоступности не происходит всасывания большого количества лекарственного средства в кровоток.
Однако такой способ введения глюкокортикостероидов имеет свои побочные эффекты. Наиболее часто наблюдается кандидоз ротоглотки и осиплость голоса, который диагностируется у 25% пациентов и более.
Если подобное произошло, снижается дозировка или аэрозольный препарат сменяется на порошковый ингалятор.
Лекарства из данной группы, которые чаще всего используются:
Такие глюкокортикостероиды используются в разведении с физраствором с помощью карманного или масочного ингалятора.

- Снятие спазма в бронхолёгочной системе.
- Устранение воспаления бронхов.
- Предупреждение гиперсекреции мокроты.
- Улучшение воздушной проходимости в органах дыхания.
Глюкокортикостероиды в таблетках не назначаются каждому пациенту с диагнозом «бронхиальная астма». Для этого нужно несколько весомых причин.
Когда показано применение данной группы лекарств:
- Резкое снижение показателей спирометрии.
- Неэффективность ранее назначенной терапии (ингаляционных средств).
- Тяжёлые стадии БА.
- Нарушение ночного сна из-за дыхательной недостаточности.
- Сохранение признаков астмы на протяжении всего дня.
- Появление бронхообструкции более чем один раз в неделю.
Таблетки принимаются курсом, в независимости от улучшения состояния пациента. В тяжёлых стадиях показано внутривенное введение быстродействующих глюкокортикостероидов.
В данной группе средств наиболее часто применяется такой препарат, как Преднизолон. Дозировка варьируется исходя из степени тяжести астматических проявлений.

Основные действия этой группы лекарств:
- Предупреждение и снятие аллергической реакции.
- Предотвращение развития бронхоспазма.
- Снятие воспаления.
- Уменьшение гиперактивности бронхов.
Иногда стабилизаторы тучных клеток могут вызывать лёгкую слабость, сонливость и сухость во рту. Совсем в редких случаях встречается аллергическая реакция.
Лекарства, которые использует специалист:
- Кетотифен;
- Кромоглициевая кислота;
- Лодоксамид;
- Недокромил натрия;
- Траниласт.
Стабилизаторы мембран тучных клеток способствуют предотвращению возникновения бронхоспазма, но купировать самостоятельно они его не могут. Поэтому подходят для использования в комплексе с другими препаратами.

Основные действия данной группы лекарственных средств:
- Снятие бронхоспазма.
- Повышение проницаемости мелких сосудов в органах дыхательной системы.
- Предотвращение гиперсекреция вырабатываемой слизи.
- Снятие инфильтрации и воспалительного процесса со слизистых тканей бронхов.
- Расслабление гладкой мускулатуры дыхательной системы.
Наиболее часто среди антагонистов лейкотриеновых рецепторов используется препарат Монтелукаст. Реже назначается Зафирлукаст или Зилеутон, причём второй обладает высокой гепатотоксичностью.

Врач оценивает жалобы родителей на проявления симптоматики у крохи, среди которых:
- наличие, интенсивность кашлевого рефлекса;
- количество приступов за месяц, неделю;
- общее самочувствие ребёнка;
- цианоз кожных покровов;
- наличие хрипов в грудной клетке.
Кроме того, врачебные назначения напрямую зависят от степени тяжести БА у малыша, а также количества обращений к пульмонологу за последний год. После проведения тщательной диагностики назначаются средства, формирующие терапию астмы.
Использование лекарственных средств для купирования удушья не является панацеей. Основой базового лечения бронхообструкции является её предупреждение и устранение всех предрасполагающих факторов из жизни пациента.
В противном случае состояние астматика будет усугубляться сразу же по завершении очередного лекарственного комплекса.

- предупреждать вдыхание аллергенов (табачный дым, пыль, пылевые клещи, шерсть, плесень, бытовая химия и прочее);
- вести здоровый образ жизни;
- не принимать лекарственные средства для лечения астмы без предварительной консультации с пульмонологом, самостоятельно не менять дозировку и длительность приёма;
- отказаться от содержания домашних животных;
- сменить сферу деятельности, если она подвергает человека регулярному воздействию триггеров;
- лечить сопутствующие болезни бронхолёгочной системы;
- особую бдительность проявлять в сезон вспышек ОРВИ, гриппа;
- приобрести мойку воздуха или рассмотреть использование других гаджетов для очищения воздушного пространства в помещении, где живёт астматик.
Лекарственные средства призваны контролировать бронхиальную астму и устранять её проявления. Но без осуществления должной профилактики заболевание будет только прогрессировать, а дозировка всё больше увеличиваться. Поэтому пациенту в первую очередь необходимо задуматься именно об удалении всех предполагающих к болезни факторов из собственной жизни.
источник
Бронхиальная астма В.А. Ревякина
НИИ педиатрии Научного центра здоровья детей РАМН
В статье отражены основные положения Национальной программы, касающиеся современных подходов к терапии бронхиальной астмы у детей. Накопленный опыт и прогресс, достигнутый в области изучения бронхиальной астмы, обобщены в данном отечественном документе и направлены на формирование единых позиций по многим вопросам, в том числе по лечению этого заболевания.
Высокая распространенность бронхиальной астмы (БА) у детей, развитие тяжелых и инвалидизирующих ее форм, увеличение числа госпитализаций по поводу этого заболевания во многом определяют жизненный и социальный прогноз больных [1, 2].
За последние два десятилетия принципы терапии бронхиальной астмы претерпели существенные изменения. Новая концепция ее патогенеза, основанная на аллергическом воспалении дыхательных путей и связанной с ним гиперреактивности бронхов, предопределила совершенно иную стратегию в терапии бронхиальной астмы, а именно проведение базисной противовоспалительной терапии. Воспалительная природа заболевания, обусловленная воздействием специфических и неспецифических факторов, проявляется морфологическими и функциональными изменениями во всех структурах стенки бронхов. При этом наблюдаются повреждение и десквамация эпителиальных клеток, дезорганизация и склерозирование субэпителиальной части базальной мембраны, а также гипертрофия гладких мышц, инфильтрация стенки бронха эозинофилами, тучными клетками и Т-лимфоцитами. Длительный воспалительный процесс способен привести к необратимым морфологическим изменениям в виде резкого утолщения базальной мембраны с нарушениями микроциркуляции и развитием склероза стенки бронхов [3, 4]. Наличие характерных воспалительных изменений в бронхах при бронхиальной астме определяет важность применения специальных методов базисной противовоспалительной терапии, что вносит существенный прогресс в терапию бронхиальной астмы.
Современные подходы к лечению и профилактике бронхиальной астмы нашли отражение в Национальной программе «Бронхиальная астма у детей. Стратегия лечения и профилактика» [5]. Программа была подготовлена ведущими отечественными экспертами в области бронхиальной астмы под руководством А.Г.Чучалина, С.Ю. Каганова и Н.А. Геппе, утверждена на Национальном конгрессе по болезням органов дыхания (Москва, 1997) и рекомендована Указанием Минздрава РФ к использованию учреждениями здравоохранения субъектов РФ (N677У от 19.11.1997 г.).
«Основная цель программы — внедрение в практическое здравоохранение научно обоснованных унифицированных подходов к лечению и профилактике бронхиальной астмы у детей. Важными задачами являются стандартизация эпидемиологических исследований, разработка организационных мероприятий по совершенствованию педиатрической помощи больным бронхиальной астмой» (Национальная программа. «Бронхиальная астма у детей. Стратегия лечения и профилактики’).
В соответствии с Национальной программой успех при проведении лечебных мероприятий в должной мере зависит от определения степени тяжести болезни (легкая, средняя и тяжелая), что позволяет решить основные вопросы терапевтической тактики и план ведения больного ребенка. Важным аспектом при этом является оценка степени тяжести как самой болезни, так и обострения заболевания. Тяжесть течения болезни определяется на основе комплекса клинических, функциональных и лабораторных данных, включающих частоту, тяжесть, длительность приступов удушья или их эквивалентов, эффективность лечебных препаратов, а также результатов физикального и инструментального обследования.
При этом легкая бронхиальная астма характеризуется редкими приступами (не реже 1 раза в месяц), быстро исчезающими спонтанно или в результате лечения. В период ремиссии состояние больного стабильное, значения ОФВ1 составляют более 80%.
При среднетяжелой бронхиальной астме приступы удушья возникают 3-4 раза в месяц, протекают с нарушениями дыхания и кровообращения (тахипноэ, тахикардия, приглушение тонов сердца). Показатели ОФВ1 составляют 60-80% от должных величин и восстанавливаются до нормальных значений после ингаляций бронхоспазмолитиков.
Астма тяжелого течения характеризуется частыми (ежедневными или несколько раз в неделю) приступами удушья, возникающими как в дневное, так и в ночное время суток и представляющими опасность для жизни ребенка. В межприступный период наблюдаются сохранение симптомов, снижение физической активности. Значения ОФВ1 менее 60% от должных величин, не восстанавливаются до нормальных после ингаляций броихоспазмолитических препаратов.
Согласно Национальной программе лечение бронхиальной астмы — комплексное, складывающееся из противовоспалительной и симптоматической терапии, а также элиминационных и реабилитационных мероприятий.
Элиминационные режимы или мероприятия по контролю за окружающей средой являются одним из важнейших направлений в терапии бронхиальной астмы. Даже самые простейшие шаги по исключению наиболее распространенных аллергенов из окружающей среды могут улучшить состояние больного ребенка. Отмечено, что эффективность проводимого фармакологического лечения существенно снижается без проведения элиминационных мероприятий.
Поскольку домашняя пыль и клещи домашней пыли у большинства детей являются главными виновниками возникновения бронхиальной астмы, следует уменьшить их воздействие на организм за счет регулярной уборки и чистки ковров, постельных принадлежностей, мягкой мебели и мягких игрушек. Важным моментом является удаление животных (кошек, собак, попугаев, кроликов, морских свинок, хомяков, рыбок) из окружения ребенка в связи с тем, что аллергия к их перхоти, частицам волос и кожи, моче и слюне может развиться в любое время. Следует избегать перьевых и пуховых подушек и одеял, спальных мешков, а также курток при аллергии на перо и пух. Для больных с повышенной чувствительностью к пыльце растений уменьшение контакта с пыльцевыми аллергенами осуществляется путем ограничения прогулок в период цветения, особенно в зеленой зоне города или в сельской местности. Больным с грибковой аллергией следует избегать мест с высокой влажностью и сырых помещений, являющихся благоприятной средой для развития плесени.
Противовоспалительная (базисная) терапия у больных бронхиальной астмой назначается с целью воздействия на аллергический воспалительный процесс в дыхательных путях для достижения стойкой ремиссии заболевания. К средствам базисной терапии относятся мембраностабилизирующие препараты, ингаляционные кортикостероиды и специфическая иммунотерапия. В качестве базисной (противорецидивной) терапии рассматриваются также теофиллины пролонгированного действия и антилейкотриеновые препараты.
Мембраностабилизирующие препараты.
Из этой группы препаратов наиболее широко используемыми фармакологическими средствами являются Интал (кромогликат натрия) и Тайлед (недокромил натрия). Терапевтический эффект Интала связан со способностью предупреждать развитие ранней фазы аллергического ответа посредством блокирования высвобождения медиаторов аллергии из тучных клеток и базофилов. Интал уменьшает проницаемость слизистых оболочек и снижает бронхиальную гиперреактивность. Препарат назначается при легкой, средней и тяжелой формах бронхиальной астмы по 1-2 ингаляции 2-4 раза в сутки в течение не менее 1,5-2 мес. Длительное применение Интала обеспечивает устойчивую ремиссию заболевания.
Интал используется в виде дозированных аэрозолей (разовая доза 1 и 5 мг) или порошка в капсулах (по 20 мг в капсуле) для ингаляций. Детям раннего возраста возможно введение Интала в виде раствора для ингаляций (ампулы по 2 мл) посредством небулайзера. При легких приступах астмы возможно применение комбинированных препаратов, в состав которых помимо Интала входит фенотерол (Дитэк) или сальбутамол (Интал плюс).
Тайлед подавляет как раннюю, так и позднюю фазы аллергического воспаления путем ингибирования высвобождения из воспалительных клеток слизистой оболочки дыхательных путей гистамина, лейкотриена С4, простагландина D, хемотаксических факторов. Этот препарат обладает более выраженной (в 6-8 раз) противовоспалительной активностью, чем Интал. Препарат выпускается в виде дозированного аэрозоля для ингаляции и Тайлед-минт с синхронером (разовая доза 4 мг). Назначается он по 2 ингаляции 2 раза в день, курсовым лечением не менее 2 мес.
Применение Интала и Тайледа способствует урежению приступов астмы и более легкому течению болезни, исчезновению ночных приступов и приступов удушья при физическом напряжении. Среди препаратов, способных подавлять высвобождение медиаторов аллергического воспаления и вызывать блокаду H1-гистаминовых рецепторов, следует отметить Задитен (кетотифен), который применяется в основном у детей раннего возраста. Задитен используется в виде таблеток или сиропа в разовой дозе 0,25 мл (0,05 мг) на 1 кг массы тела 2 раза в сутки, не менее 3 мес.
В качестве средств базисной терапии в настоящее время рассматривается новый класс противоастматических средств — антилейкотриеновые препараты [6], среди которых наибольший интерес представляют селективные антагонисты рецепторов цистеиновых лейкотриенов — Сингуляр (монтелукаст) и Аколат (зафирлукаст). Данные препараты уменьшают аллергическое воспаление, снижают бронхиальную гиперреактивность, тормозят развитие ранней и поздней фазы аллергической реакции. Опубликованы первые успешные результаты при лечении легкой и среднетяжелой форм бронхиальной астмы у детей и взрослых [7-9].
Сингуляр и Аколат — таблетированные препараты. Сингуляр применяется по 5 мг (1 таблетка) 1 раз вечером, Аколат — по 20 мг 2 раза в день, утром и вечером, за 1 ч до еды или через 2 ч после еды.
Глюкокортикостероидные препараты (ГКС), как ингаляционные, так и системные, обладают выраженной противовоспалительной активностью. Они подавляют острое и хроническое воспаление, снижают выживаемость воспалительных клеток в тканях (например, увеличивают апоптоз эозинофилов) и усиливают транскрипцию генов, отвечающих за выработку противовоспалительных белков (липокортина-1, ингибирующего фосфолипазу А2), синтез лейкотриенов, простагландинов, способствуют уменьшению выработки противовоспалительных цитокинов [10].
Современная терапия бронхиальной астмы предусматривает широкое применение ингаляционных ГКС, особенно при тяжелых формах заболевания. Эти препараты обладают выраженным местным противовоспалительным действием и способствуют уменьшению отека слизистой оболочки и гиперреактивности бронхов. Они не оказывают бронхолитического эффекта, однако улучшают показатели функции внешнего дыхания. При назначении адекватных доз ГКС местного действия практически не развиваются системные эффекты. Назначают эти препараты, как правило, после ликвидации симптомов острой дыхательной недостаточности и восстановления бронхиальной проходимости. При тяжелых формах бронхиальной обструкции возможно комбинированное применение ингаляционных и системных ГКС (парентерально или энтерально) вместе с бронхоспазмолитическими препаратами. Из побочных эффектов при их длительном применении описаны случаи орального кандидоза и дисфонии. Курсовое лечение ингаляционными ГКС должно составлять не менее 3-6 мес. При их отмене возможны рецидивы заболевания.
При бронхиальной астме эти препараты используются в виде различных устройств для ингаляций. (См. таблицу.) Средняя суточная доза ингаляционных форм ГКС для беклометазона составляет 400-600 мкг, будесонида — 200-400 мкг, флунизолида — 500-1000 мкг, флютиказона — 200-400 мкг.
Таблица. Ингаляционные глюкокортикостероидные препараты, используемые при бронхиальной астме
| Действующее вещество | Торговое название | Форма выпуска |
| Беклометазон | Альдецин, Бекотид, Бекломет, Беклазон, Бекодиск, Беклокорт | Дозированный аэрозоль с разовыми дозами 50, 100 или 250 мкг активного вещества; в дисках в разовой дозе 50 и 100 мкг |
| Будесонид | Будесонид, Бенакорт, Пульмикорт | Дозированный аэрозоль 50 и 100 мкг в 1 дозе; порошок для ингаляций в турбухалере и циклохалере 200 мкг в 1 дозе |
| Флунизолид | Ингакорт | Дозированный аэрозоль 250 мкг в 1 дозе |
| Флютиказон | Фликсотид | Дозированный аэрозоль 25, 50, 125, 250 мкг в 1 дозе; порошок для ингаляций в ротадисках 50, 100, 250, 500 мкг в 1 дозе |
При тяжелом течении бронхиальной астмы в случаях недостаточной эффективности ингаляционных кортикостероидов назначают кортикостероидные препараты перорально или парентерально. По продолжительности действия кортикостероидные препараты подразделяются на препараты короткого (гидрокортизон, преднизолон, метилпреднизолон), среднего (триамцинолон) и длительного (бетаметазон, дексаметазон) действия. Продолжительность препаратов короткого действия составляет 24-36 ч, среднего — 36-48 ч, длительного — свыше 48 ч. В последние годы созданы кортикостероиды пролонгированного действия (в течение 3-8 недель) — Кеналог 40 (триамцинолон), Флостерон и Дипроспан (бетаметазон). У детей данные препараты должны применяться с большой осторожностью.
Доза и длительность использования системных кортикостероидов определяются индивидуально и зависят от характера течения бронхиальной астмы. При устойчивой ремиссии заболевания их следует отменить или заменить ингаляционными кортикостероидами в адекватной дозе. Длительный прием системных кортикостероидов приводит к возникновению побочных эффектов в виде синдрома Иценко-Кушинга, остеопороза, дисгармоничности физического и полового развития, надпочечниковой недостаточности. Для предупреждения побочных эффектов необходимы использование интермиттирующих схем приема препаратов и применение их ингаляционных форм.
Бронхоспазмолитические препараты.
Из этой группы препаратов наиболее широкое применение получили симпатомиметики, являющиеся мощными бронходилататорами. Наибольшим эффектом среди них обладают избирательно действующие адреностимуляторы (бета2-агонисты), которые по продолжительности действия подразделяются на симпатомиметики короткого и пролонгированного действия.
Бета2-агонисты короткого действия (сальбутамол, тербуталин, фенотерол, кленбутерол) используются ддя оказания экстренной помощи. При их ингаляционном применении бронходилатирующий эффект наступает через 5-10 мин. Назначают их не более 4 раз в день. Сальбутамол (Вентолин, Сальбувент, Саламол) выпускается в виде дозированного аэрозоля для ингаляций с разовой дозой 100 мкг и в виде таблеток по 0,002-0,004 г. Тербугалин (Бриканил) выпускается в таблетках по 0,025 г и дозированном аэрозоле 250 мкг в 1 дозе. Фенотерол (Беротек) выпускается в виде дозированного аэрозоля для ингаляций с разовой дозой 100 и 200 мкг. Кленбутерол выпускается в таблетках по 0,0002 г и в сиропе 1 мкг/1 мл. Пероральные формы бета2-агонистов можно использовать при легких и среднетяжелых приступах удушья.
Среди бета2-агонистов пролонгированного действия выделяют два типа препаратов: 1) 12-часовые формы на основе соли гидроксинафтойной кислоты сальметерола (Сальметер, Серевент); 2) препараты с контролируемым выходом лекарственного вещества на основе сальбутамола сульфата (Сальтос, Сальгим). Высвобождение сальбутамола происходит через 1-3 ч (2,4 мг) и через 8-10 ч (2,4 мг). Это необходимо для поддержания оптимального уровня препарата в течение 8 ч с последующим увеличением его содержания в крови для предупреждения ночных и утренних приступов астмы. Скорость высвобождения сальбутамола не зависит от рН желудочно-кишечного тракта, в связи с чем препарат начинает действовать сразу после попадания в желудок.
Пролонгированные симпатомиметики являются резистентными к действию катехол-о-метилтрансферазы, предотвращают выделение медиаторов аллергии из тучных клеток и базофилов. Они предупреждают и купируют приступы удушья, активируют функцию мерцательного эпителия слизистой оболочки трахеи и бронхов, усиливают мукоцилиарный транспорт.
Теофиллины широко применяются в терапии бронхиальной астмы. Фармакологическое их действие основано на ингибировании фосфодиэстеразы и увеличении содержания циклического аденозинмонофосфата, который обладает способностью уменьшать сократительную активность гладкой мускулатуры бронхов, сосудов мозга, кожи и почек. При приеме внутрь теофиллины хорошо всасываются в желудочно-кишечном тракте с достижением максимальной концентрации через 0,5-2 ч. Период полувыведения колеблется от 3 до 13 ч. Среди них выделяют препараты с коротким и пролонгированным действием.
Теофиллин короткого действия (Эуфиллин) используется в основном для купирования острых приступов бронхоспазма. При легких приступах бронхиальной астмы Эуфиллин применяется перорально, а при тяжелых — парентерально (внутривенно в виде 2,4%-ного раствора) в суточной дозе от 5-10 мг/кг массы тела для детей до 3 лет и от 10-15 мг/кг для детей в возрасте от 3 до 15 лет.
Теофиллины пролонгированного действия позволяют в течение длительного времени поддерживать их терапевтическую концентрацию в крови, что делает их эффективными средствами для предупреждения ночных и утренних приступов удушья. Имеются пролонгированные формы теофиллина с двукратным и однократным режимом дозирования в течение суток. К препаратам с двухразовым применением относятся лекарственные средства, выпускаемые в капсулах (Ретафил, Теодур, Вентакс, Этифиллин), в таблетках, покрытых полимерными массами (Теотард), а также в таблетках с послойным расположением полимерных масс (Тео-пек, Неотеопек, Теодур). К препаратам теофиллина, предназначенным для однократного применения, относится Эуфилонг, выпускаемый в капсулах по 250 и 375 мг.
Теофиллины пролонгированного действия не используются в терапии острых приступов бронхиальной астмы.
Для купирования острых приступов бронхиальной обструкции, особенно при холинэргическом варианте бронхиальной астмы используются антихолинергические препараты (холинолитики). К ним относятся ипратропиум бромид (Атровент) в виде дозированного аэрозоля в разовой дозе 20 мкг, Тровентол — дозированный аэрозоль 20 мкг в 1 дозе, а также комбинированный препарат Беродуал, содержащий ипратропиум бромид (20 мкг) и фенотерол (50 мкг).
Согласно Национальной программе медикаментозное лечение бронхиальной астмы строится с учетом ступенчатого подхода. При легком течении болезни (I ступень) применяются мембрано-стабилизирующие препараты и ингаляционные бета2-агонисты короткого действия для купирования приступов удушья. При среднетяжелом течении бронхиальной астмы (II ступень) рекомендуются мембраностабилизирующие средства в сочетании с ингаляционными или пероральными бета2-агонистами или теофиллинами пролонгированного действия. При тяжелом течении (III ступень) рекомендуются ингаляционные кортикостероиды, пролонгированные бета2-агонисты и теофиллины. Использование ступенчатого подхода в терапии бронхиальной астмы позволяет контролировать течение болезни и проводить профилактику обострений.
Таким образом, современные лечебные программы с ранним назначением базисной фармакотерапии существенно повышают эффективность проводимого лечения и обеспечивают стойкую ремиссию заболевания, положительно влияющую на качество жизни детей, страдающих бронхиальной астмой.
источник