| Услуга | Цена, руб. |
|---|---|
| Лечение бронхиальной астмы лазером | 100 |
| Лечение бронхиальной астмы | 5950 |
| Бронхиальная астма. Стероидорезистентность | 3000 |
Бронхиальная астма — хроническое заболевание, при котором происходит поражение респираторной системы воспалительного характера. Длительно текущее воспаление приводит к повышению чувствительности бронхов на аллергены, вследствие чего после их воздействия развивается немедленная реакция в виде бронхоспазма. В основе развития заболевания лежит гиперфункция бронхиальных желез, из-за чего вырабатывается большое количество вязкого секрета. Он заполняет бронхи, препятствуя их нормальной функции. Обструкция обусловлена отечностью дыхательных путей, постепенным замещением мышечной ткани соединительной, спазмом мускулатуры.
Большинство пациентов знают, какие аллергены провоцируют ухудшение состояния, поэтому стараются их избегать или предупреждают бронхоспазм путем предварительного введения лекарственных средств. Симптоматически астма проявляется приступами удушья, которые делятся на три периода (предвестники, разгар, регресс). Первый период включает частое чиханье, слизистые носовые выделения. Уже на этом этапе рационально принимать определенные медикаменты.
Второй период характеризуется появлением затрудненного дыхания, вдох укорачивается, выдох становится удлиненным, шумным. Пациенту сложнее выдохнуть, отмечается так называемая экспираторная одышка. Дыхание свистящее, беспокоит кашель с вязкой мокротой, которую сложно откашлять. Дыхание становится аритмичным. Облегчение дыхания наблюдается в положении сидя, опершись на руки, по бокам от коленей. Другими словами, необходимо найти место опоры. Лицо «опухает», вены на шее набухают. После приступа отходит мокрота, хрипы практически не слышны, дыхание облегчается.
Диагностикой занимается пульмонолог. Проанализировав клинические симптомы, особенности их развития, врач проводит объективный осмотр, при котором аускультативно выявляет свистящие хрипы. Перкуторно отмечается повышенная воздушность над поверхностью легких.
Далее назначается дополнительное обследование, в которое входит:
- спирометрия, пикфлуометрия;
- бронхоскопия;
- электрокардиография;
- рентгенография.
Лабораторно выявляется повышенный уровень эозинофилов, при микроскопическом анализе мокроты обнаруживаются кристаллы Шарко-Лейдена, также присутствуют спирали Куршмана. В период активного инфекционного воспаления в крови обнаруживается большое количество нейрофилов.
Основные этапы лечения В лечебную тактику входит устранение провоцирующего фактора, предупреждение приступов. С этой целью назначаются бронхолитические средства в виде бета-адреноблокаторов в виде аэрозоля. Они помогают устранить бронхоспазм, улучшить отхождение мокроты. Также применяются м-холинолитики. Дополнительно назначаются ксантиновые производные, гормональные препараты, которые уменьшают выраженность аллергической реакции. Для уменьшения вязкости мокроты, активации ее отхождения используются муколитики.
Учитывая стадию заболевания, тяжесть удушья, частоту приступов, астма осложняется эмфиземой, присоединением кардиальной, респираторной недостаточностью. Неправильное использование лекарственных средств, например, бронхолитиков, гормональных препаратов, приводит к обострению болезни или развитию астматического статуса. Для последнего характерны повторяющиеся друг за другом приступы удушья, которые не удается купировать. В таком случае повышается риск летального исхода.
источник
– это хроническое заболевание, при котором в стенке бронха развивается аллергическое воспаление. Это воспаление чаще возникает в результате действия аллергенов, других веществ.
Именно воспаление приводит к симптомам болезни – затрудненному дыханию или даже удушью, кашлю, появлению хрипов в груди, что является следствием сужения дыхательных путей из-за развития спазма мышц бронхов (бронхоспазм), отека их слизистой оболочки и появления густой, вязкой слизи в их просвете. Все это – следствие воспалительного процесса.
Приступ астмы характеризуется коротким вдохом и удлиненным выдохом. Воздух с трудом проходит при вдохе в бронхи и с трудом выходит, создавая характерное шумное, «свистящее» дыхание, нередко слышимое на расстоянии. Дыхание учащается, одышка усиливается при нагрузке или при разговоре.
Приступы бронхиальной астмы возникают как днем, так и в течение ночи. Тяжелые затяжные приступы могут перейти в астматическое состояние – один из наиболее грозных вариантов течения болезни.
Когда симптомы бронхиальной астмы отсутствуют – этот период расценивается как ремиссия. Не выздоровление от астмы, а именно ремиссия (от латинского слова remissio – уменьшение, ослабление).
Мы уже говорили, что астма – хроническое заболевание и если приступов нет даже в течение нескольких месяцев или лет, можно говорить о длительной ремиссии, а не о полном выздоровлении ребенка. Он может прекрасно себя чувствовать, вести практически нормальный образ жизни, но склонность бронхов к бронхоспазму у подавляющего большинства пациентов остается практически на всю жизнь. Как только мы с вами об этом забываем, так эта коварная болезнь норовит вернуться.
Нужно еще помнить о том, что ремиссия может быть клиническая, то есть наступившая после успешного курса лечения или благоприятного изменения образа жизни, и фармакологическая – на фоне приема лекарственных препаратов. Конечно, клиническая ремиссия лучше, чем фармакологическая.
Но запомните! Если без лечения приступы (пусть по вашему мнению и нетяжелые) повторяются вновь и вновь или острых приступ удушья нет, а малыш кашляет по ночам, врач при осмотре выслушивает у него хрипы, исследование функции дыхания подтверждает, что бронхи сужены – может развиться хроническое аллергическое воспаление слизистой бронхов.
Именно аллергическое, а не инфекционное, которое требует лечения антибиотиками. Хроническое аллергическое воспаление слизистой оболочки при бронхиальной астме приводит к необратимым изменениям в стенке бронхов, а необратимые изменения, как вы понимаете, лечить поздно!
Риск заболеть астмой существенно выше, если родственники (не только родители) страдали или страдают бронхиальной астмой. И не только астмой.
Такие заболевания как нейродермит, крапивница, сезонное воспаление слизистой носа и глаз, пищевая или лекарственная аллергия имеют прямое отношение к риску возникновения бронхиальной астмы.
К счастью, астма не относится к тем заболеваниям, которые обязательно проявятся в следующем поколении. Это объясняется тем, что наследуется не сама астма, а особенность иммунной системы. Иммунная система существует для защиты организма от воздействия чуждых для каждого конкретного человека веществ.
У больных астмой эта защитная система необоснованно бурно реагирует на контакт с веществами (аллергенами), которые у здоровых людей такой реакции не вызывают.
Наиболее распространенные аллергены — домашняя пыль, особенно клещи домашней пыли, аллергены животных, пыльца растений, плесневые и дрожжевые грибы, пищевые аллергены.
Приступ астмы может развиться при контакте с аэрозолями, красками, парфюмерией и другими резкими запахами. Физическая нагрузка, респираторные инфекции, холод, высокая влажность, колебания атмосферного давления, гроза часто влияют на самочувствие больных астмой. Эмоциональный стресс, нервные перегрузки, смех, плач, страх могут быть причиной приступа астмы.
Уточнить, какие аллергены вызывают появление аллергических реакций, возможно с помощьюаллергообследования, которое включает в себя осмотр, подробный сбор аллергологического анамнеза больного и всей семьи, постановку кожных тестов, лабораторную диагностику.
Наиболее часто применяют скарификационные и уколочные тесты (прик-тесты). Они достаточно специфичны и высоко чувствительны.
Ставятся кожные тесты только в период клинической ремиссии бронхиальной астмы и после санации очагов хронической инфекции. Не проводят кожные тесты в период обострения бронхиальной астмы, атопического дерматита и аллергического ринита, а также при лечении гормональными и антигистаминными препаратами, поскольку они искажают (снижают) кожную чувствительность.
Противопоказаниями для аллергологического обследования с помощью кожного тестирования являются также острые интеркурентные инфекционные заболевания, острые психические расстройства. В случаях тяжелого течения бронхиальной астмы, постоянного рецидивирования, при необходимости выявления причинно-значимых аллергенов для проведения соответствующих элиминационных мероприятий, показано применение современных лабораторных методов диагностики для определения специфических IgE и IgG антител в крови.
Следует иметь в виду, что даже при положительных иммунологических тестах у больных бронхиальной астмой необходимо их сопоставление с данными анамнеза и результатами других методов диагностики, т.к. они могут отражать состояние латентной сенсибилизации, быть результатом перекрестной чувствительности, либо низкого качества аллергенов.
Одним из необходимых условий успешного лечения бронхиальной астмы является объективная оценка сужения бронхов. Оценку функции легких (функцию внешнего дыхания), в особенности обратимость ее нарушений после приема бронхорасширяющего препарата, проводят с помощью компьютерной пневмотахографии в кабинете аллерголога – иммунолога.
Лечение бронхиальной астмы в первую очередь заключается в борьбе с аллергическим воспалением.
В подавляющем большинстве случаев недостаточно просто расширять бронхи – через некоторое время дыхательные пути снова сузятся. Поэтому основой лечения являются мероприятия и лекарства, направленные на подавление аллергического воспаления в стенке бронхов.
Начинать лечение бронхиальной астмы нужно всегда с мероприятий по устранению контакта с известными и подозреваемыми аллергенами. Соблюдение противоаллергического режима является одной из важнейших мер на пути преодоления болезни. Однако не всегда аллерген нам известен и, кроме того, через некоторое время простое удаление аллергена уже не приводит к исчезновению симптомов. Поэтому почти всегда больной, страдающий бронхиальной астмой, должен принимать профилактические, или базисные, противоастматические препараты.
У больных со среднетяжелой и тяжелой бронхиальной астмой врачи добиваются ремиссии с помощью терапии и для того, чтобы больной мог вести нормальный образ жизни, такой же, как все сверстники, необходим длительный прием различных препаратов, которые рекомендует опытный аллерголог – иммунолог.
Самым эффективными противовоспалительными лекарствами являются гормоны. При бронхиальной астме важны гормоны, которые вырабатываются надпочечниками, на медицинском языке – глюкокортикостероиды. Эти вещества, помимо всего прочего, регулируют состояние бронхов. Много лет назад эти гормоны были выделены из крови, а затем созданы их синтетические аналоги. Гормоны в таблетках давно используются при астме. В настоящее время существуют гормоны для вдыхания в бронхи – дозированные аэрозоли и пудры для ингаляций, а также суспензия для ингаляции с помощью небулайзера. Попадая непосредственно в орган, который болеет (то есть в бронхи), эти гормоны не оказывают действия на весь организм и поэтому могут применяться длительно в качестве базисной терапии.
До сих пор в представлении большинства людей гормоны – это зло. Причем больной, как правило, не делает разницы между таблетками и ингаляторами. Лечение при бронхиальной астме должно быть строго индивидуализировано с учетом варианта течения, фазы болезни, наличия осложнений, сопутствующих заболеваний, переносимости больным лекарственных средств и наиболее рационального их применения в течение суток. Такое лечение может назначить только опытный аллерголог-иммунолог.
источник
Бронхиальная астма (от греч. Asthma — тяжелое дыхание) — хроническое воспалительное заболевание дыхательных путей, в котором играют роль многие клетки и клеточные элементы.
Хроническое воспаление вызывает сопутствующее повышение гиперреактивности (гипервентиляции) дыхательных путей, приводящее к повторяющимся эпизодам свистящих хрипов, одышки, чувства стеснения в груди и кашля, особенно ночью и в утренние часы. Эти эпизоды обычно связаны с распространенной, но изменяющейся по своей выраженности бронхиальной обструкцией, которая часто является обратимой либо спонтанной, возникшей под влиянием лечения. Иными словами легкие при гипервентиляции становятся более уязвимы для аллергенов и аллергических реакций. Бронхиальная астма представляет собой серьезную проблему для здравоохранения во всех странах мира. Более того, в некоторых странах мира, таких как Великобритания, бронхиальная астма является национальным бедствием.
Несмотря на значительный прогресс в терапии за последнее десятилетие, заболеваемость астмой и аллергическими заболеваниями возросла, в особенности — среди молодого населения. Причины этого явления частично объясняются такими факторами, как загрязнение окружающей среды, увеличение длительности воздействия и спектра аллергенов, а также изменение качества питания, особенно в крупных техногенных мегаполисах.
Выделяются две основные формы бронхиальной астмы:
- Неинфекционно-аллергическая (атопическая)
- Инфекционно-аллергическая
Самой частой причиной атопической бронхиальной астмы у взрослых является аллергия к микроскопическим клещам домашней пыли (Dermatophagoides-farinae и pteronyssinus). Реже встречается астма в виде проявлений поллиноза (аллергии к пыльце растений) ветроопыляемых. В этом случае аллергенами выступают березы, злаковые травы, полынь. Кроме этого, споры грибов плесени (Alternaria и Cladosporium), подобно пыльце, провоцируют астматические приступы в весенне-летний период. Слюна, перхоть и шерсть животных (лошади, кошки, собаки, хомяка, морской свинки и пр.) также относятся к сильным аллергенам — эпидермальным. Учитывая гиперреактивность бронхов при бронхиальной астме, у многих больных приступы возникают на неспецифические раздражители (ирританты): запахи духов, красок, лаков, выхлопных газов и т.п.; вдыхание холодного воздуха; смех, учащенное и глубокое дыхание; физическая нагрузка; эмоциональные факторы и т.д.
Частые респираторные вирусные инфекции (ОРВИ или ОРЗ) также могут вызывать обострение астмы.
- Не используйте перовые подушки и одеяла, волосяные матрацы. Подушки должны быть из синтепона или других синтетических волокон. Стирайте постельное белье, подушки, одеяла и покрывала при температуре не ниже 60°С, при более низкой температуре добавляйте акарицидные средства. Постельное белье следует стирать 1 раз в неделю; противоаллергенные чехлы, подушки, одеяла — раз в 3-6 месяцев
- Не держите в комнате ковры и ковровые покрытия
- Храните рабочие документы и книги в застекленных книжных полках, раз в 6 месяцев очищайте системный блок вашего ПК от пыли
- Не разбрасывайте одежду по комнате. Храните её в закрытом стенном шкафу
- Не держите домашних животных, птиц, аквариумных рыбок
- Не храните вещи под кроватью, постарайтесь не захламлять комнаты
- Используйте жалюзи вместо занавесок. Если используете занавески, стирайте их не реже 1 раза в месяц. Не используйте драпирующие занавеси
- Ежедневно проводите влажную уборку комнаты. При уборке используйте респиратор «лепесток» или современные респираторы c HEPA-фильтром
- Следите за влажностью воздуха в квартире. Оптимальной для здоровья астматиков является влажность в пределах 40-50%
- Тщательную уборку с пылесосом проводите не реже 1 раза в неделю. Не желательно нахождение больного в комнате после уборки в течение 1 часа. Используйте пылесос с нера-фильтром или аквафильтром
- Не курите!
- Используйте противоаллергенные воздухоочистители с фильтром S- или HEPA H12- класса. Не используйте электрические вентиляторы!
При инфекционно-аллергической астме к элиминационным мероприятиям относится своевременное лечение очагов хронической инфекции (ЛОР-органов, хронического бронхита. и других). Показаны вакцинация против гриппа, основных возбудителей респираторных бактериальных инфекций, профилактические курсы иммунокоррегирующей терапии.
Также при бронхиальной астме проводится лекарственная терапия. Препараты, применяемые для купирования приступов бронхоспазма — вентолин (сальбутамол) и беротек (форматерол) — можно применять не более 3-4 раз в сутки. Для профилактики бронхоспазма применяются препараты базисной противовоспалительной терапии, объем которой зависит от тяжести течения бронхиальной астмы и определяется врачом-аллергологом. Данная терапия проводится под контролем исследования функции внешнего дыхания (ФВД) в условиях аллергологического кабинета. К современным препаратам базисной терапии относятся препараты комбинированного действия (серетид, симбикорт и др.).
Изолированная медикаментозная терапия при сохраняющейся экспозиции причинного фактора может быть недостаточно эффективной. Поэтому лечение атопической бронхиальной астмы начинается с элиминации (удаления) аллергенов, контакт с которыми может быть прекращен (например, сухой корм для рыб, эпидермальные аллергены и др.). Прекращение контакта с домашней пылью, пыльцой, к сожалению, возможно только на время (выход из дома, смена климатической зоны и т.д.), однако возможно ограничить контакт с ними.
Для этого в первую очередь необходимо провести кожные пробы с аллергенами — результат оценивается врачом-аллергологом через 15-20 минут или проверить кровь на наличие специфических антител к аллергенам. Рекомендации по созданию гипоаллергенного быта, лечению и профилактике болезни каждому пациенту дает врач.
При астме легкой и средней тяжести, а так же при «аспириновой» форме астмы с успехом применяется препарат антилейкотриеновой терапии — сингуляр.
В специализированных аллергокабинетах при атопической форме бронхиальной астмы проводится аллерген-специфическая иммунотерапия (АСИТ) — метод лечения, который влияет на патогенез развития заболевания. Метод заключается в том, что подкожно и практически безболезненно в область плеча вводится причинный аллерген в микроскопических (почти гомеопатических!) дозах с целью постепенного «привыкания» организма к аллергену.
Лечение проводится именно теми аллергенами, прекратить контакт с которыми полностью невозможно: компонентами домашней пыли, пыльцой растений и др.. После проведения 2-3 курсов АСИТ отмечается длительная ремиссия аллергического заболевания, предупреждается расширение спектра аллергенов и утяжеление заболевания, уменьшается потребность в противоаллергических лекарственных препаратах.
источник
Клиники МЕДСИ оснащены всем необходимым для диагностики, лечения и профилактики эпизодов обострения бронхиальной астмы – тяжелого заболевания, сопровождающегося нарушениями дыхания.
В отделениях аллергологии и пульмонологии можно в кратчайшие сроки пройти полное обследование: лабораторные анализы, функциональные и фармакологические пробы.
На основании результатов исследований квалифицированные врачи составляют индивидуальный план лечения бронхиальной астмы, используя все современные и эффективные методики, в том числе и АСИТ-терапию.
Мы обязательно свяжемся
с вами в ближайшее время
- 10% – скидка на все услуги в наших клиниках
- Возвращаем все неиспользованные средства или переведем их на счет нового договора
- Медицинское обслуживание на год без финансовых забот
- Индивидуальные программы годового прикрепления
- Все стандартные медицинские услуги, которые могут понадобиться Вам в течение года в одной программе за фиксированную стоимость
- 10% – скидка на все услуги в наших клиниках
- Возвращаем все неиспользованные средства или переведем их на счет нового договора
- Медицинское обслуживание на год без финансовых забот
- Индивидуальные программы годового прикрепления
- Все стандартные медицинские услуги, которые могут понадобиться Вам в течение года в одной программе за фиксированную стоимость
Клинико-диагностический центр МЕДСИ на Белорусской
* Цена указана в рублях. Точную стоимость в Клиниках сети МЕДСИ можно узнать по телефону 8 (495) 7-800-500, или в регистратуре.
КДЦ МЕДСИ на Красной Пресне
Прием (консультация) врача-пульмонолога лечебно-диагностический, первичный (будни)
Прием (консультация) врача-пульмонолога лечебно-диагностический, первичный (выходные)
Прием (консультация) врача-пульмонолога лечебно-диагностический, повторный (будни)
Прием (консультация) врача-пульмонолога лечебно-диагностический, повторный (выходные)
Клиника МЕДСИ на Ленинском проспекте
Прием (консультация) врача-пульмонолога лечебно-диагностический, первичный (будни)
Прием (консультация) врача-пульмонолога лечебно-диагностический, первичный (выходные)
Прием (консультация) врача-пульмонолога лечебно-диагностический, повторный (будни)
Прием (консультация) врача-пульмонолога лечебно-диагностический, повторный (выходные)
Мы обязательно свяжемся
с вами в ближайшее время
Мы обязательно свяжемся
с вами в ближайшее время
Бронхиальная астма представляет собой хроническое заболевание дыхательной системы, для которого характерно нарушение дыхания в виде кашля и одышки, вплоть до удушья.
В основе заболевания – повышенная реактивность или чувствительность бронхов, которые реагируют на раздражители спазмом и активной выработкой слизи. Это создает серьезное препятствие для тока воздуха, в результате чего возникает одышка, а в тяжелых случаях и удушье.
Среди причин возникновения бронхиальной астмы в первую очередь следует выделить генетическую предрасположенность, заболевание нередко передается по наследству от родителей к детям.
В зависимости от типа триггеров – пусковых механизмов очередного приступа астмы, выделяют следующие виды заболевания:
- Аллергическая астма – развивается на фоне контакта с аллергенами, например пыльцой растений или шерстью животных
- Неаллергическая астма – возникает в результате воздействия на воспаленные бронхи любого раздражающего фактора: резкого запаха, табачного дыма, холодного воздуха
- Астма физического усилия – причиной нарушения дыхания становятся, как это понятно из названия, физические нагрузки
- Астма смешенного типа – самый распространенный вариант заболевания, при котором наблюдается реакция как на аллергены, так и на другие раздражители
Приступ астмы имеет довольно характерную картину – возникают проблемы с дыханием, преимущественно с выдохом (этот симптом носит название «экспираторная одышка»). Нередко это вызывает панику и даже страх смерти у пациента. Тяжелые приступы могут сопровождаться удушьем вплоть до летального исхода.
Вторым характерным признаком являются свистящие хрипы, их можно услышать даже без фонендоскопа, на расстоянии.
Ну и, наконец, кашель, который преимущественно возникает в ночное время.
Всю терапию заболевания можно разделить на две большие группы – симптоматическую и базовую.
Симптоматические препараты (бронхолитики, бронходилятаторы) необходимы только во время приступов. В их задачу входит снять спазм и вернуть проходимость бронхам, восстановив таким образом нормальное дыхание.
Базовая терапия подавляет патологические процессы в бронхах, уменьшает воспаление, профилактируя тем самым обострения. Основой такого лечения являются ингаляционные гормональные препараты – глюкокортикоиды, которые снижают повышенную реактивность бронхов, то есть их чувствительность к раздражителям. Это помогает не только уменьшить частоту приступов, но и перевести заболевание в более легкую степень в ряде случаев.
Помимо медикаментозной терапии в комплексном лечении астмы применяются иглоукалывание, соляные пещеры, отдых на море, специальные дыхательные практики.
Помимо подбора индивидуальной комбинации симптоматического и базового лечения для каждого пациента, в клиниках МЕДСИ успешно применяется АСИТ (аллергенспецифическая иммунотерапия) – самый эффективный способ терапии атопической и смешанных форм бронхиальной астмы.
источник
Цены: от 24 до 32 000 / усл.
Цены: от 1499 до 15 000 / усл.
Цены: от 300 до 480 000 / усл.
Цены: от 1199 до 2000 / усл.
Кандидат медицинских наук
Образование: аспирантура (2008 г.) и ординатура (2005 г.) на кафедре госпитальной терапии №1, МГМСУ им. А.И. Евдокимова; Кабардино-Балкарский государственный университет, специальность – лечебное дело (2003 г.).
Профессиональная переподготовка: «Хирургия» (2017 г.), «Пульмонология» (2015 г.), «Кардиология» (2013 г.).
Сертификаты: «Кардиология», РУДН (2018 г.); «Терапия», РУДН (2017 г.), МГМСУ им. А.И. Евдокимова (2012 г.).
Повышение квалификации: «Клиническая электрокардиография», «Эхокардиография», МГМСУ им. А.И. Евдокимова (2004 г.); «Инфекционные болезни, актуальные вопросы диагностики, профилактики и лечения вирусных гепатитов», на базе ИКБ №1 г. Москвы (2006 г.).
Тема диссертации: «Особенности состояния сердечно-сосудистой системы, вегетативного и психоэмоционального статуса у больных с синдромом раздраженного кишечника» (2008 г.).
Медицинский опыт – более 15 лет.
Кандидат медицинских наук (2005 г.).
Образование: аспирантура по гигиене, Федеральный научный центр гигиены им. Ф.Ф. Эрисмана (2005 г.); ординатура по педиатрии (2001 г.); Российский государственный медицинский университет, специальность – педиатрия (1999 г.).
Профессиональная переподготовка по аллергологии и иммунологии, ГНЦ Институт иммунологии (2009 г.).
Сертификат: Аллергология и иммунология, ГНЦ Институт иммунологии (2014 г.).
Сертификационные курсы: Педиатрия, РМАПО (2005, 2010 гг.).
Участник научного симпозиума X Съезда педиатров России (2005 г.), II Всемирного конгресса по иммунопатологии и аллергологии (2004 г.), научно-практических и клинических конференций клиники ФНЦГ им. Ф.Ф. Эрисмана.
Член Ассоциации детских аллергологов и иммунологов.
Медицинский опыт – 18 лет.
Специализируется на оказании всесторонней амбулаторной помощи при острых и хронических заболеваниях бронхолёгочной системы, в том числе при атопической бронхиальной астме, затяжном и хроническом бронхите. Проводит дифференциальную диагностику заболеваний, сопровождающихся сухим и влажным кашлем, экспираторной и инспираторной одышкой. В профессиональной компетенции врача находится диагностика и лечение всех типов аллергических реакций и заболеваний, вызванных нарушением иммунного ответа организма.
Специализируется на диагностике и лечении: бронхиальной астмы и других поражений системы органов дыхания аллергического характера, пищевой, медикаментозной, холодовой и инсектной аллергии, поствакцинальных осложнений. Оказывает лечебно-диагностическую помощь при синдроме хронической усталости, хронических вирусных, бактериальных и грибковых инфекциях, возникших вследствие различных иммунодефицитных состояний.
Образование: интернатура, специальность – терапия, (1999 г.); ММА им. И.М. Сеченова (1998 г.).
Курсы повышения квалификации: клиническая иммунология и аллергология (1998-2000 гг.); аллергология и клиническая иммунология, ММА им. И.М. Сеченова (сертификат, 2006 г.); аллергология и иммунология, Первый МГМУ им. И.М. Сеченова (2011 г.).
Стажировка на кафедре клинической аллергологии и иммунологии ФППОВ Первого МГМУ им. И.М. Сеченова (2011 г.).
Медицинский опыт – 19 лет.
Кандидат медицинских наук (2002 г.).
Образование: аспирантура на кафедре факультетской педиатрии; клиническая ординатура по педиатрии; Сибирский государственный медицинский университет.
Профессиональная переподготовка по аллергологии и иммунологии, СибГМУ (2006 г.).
Автор более семидесяти публикаций, четырех учебно-методических пособий.
Имеет патент на изобретение.
Медицинский опыт – 19 лет.
Врач второй квалификационной категории. Кандидат медицинских наук (2017 г.).
Образование: аспирантура (2015 г.) и интернатура (2004 г.) по терапии; Тверской государственный медицинский университет, специальность – лечебное дело (2003 г.).
Профессиональная переподготовка по пульмонологии, ГВКГ им. Н.Н. Бурденко (2005 г.).
Профессиональная переподготовка по специальности «Аллергология-иммунология», Институт повышения квалификации ФМБА России (2005 г.).
Тема диссертации: «Особенности коморбидного течения хронической обструктивной болезни легких и артериальной гипертензии».
14 публикаций в медицинских рецензируемых изданиях.
Медицинский опыт – более 10 лет.
Грамотный терапевт, пульмонолог. С отличием окончила мединститут. Имеет большой опыт лечения пациентов с внебольничными пневмониями. Кандидатскую диссертацию посвятила изучению особенностей течения и поиску эффективных путей лечения данной патологии у лиц старческого возраста.
Образование: аспирантура, специальность – внутренние болезни; ординатура по кардиологии (2014 г.); РНИМУ им. Н.И. Пирогова, специальность – лечебное дело (с отличием 2012 г.).
Сертификаты: терапия (2013 г.); кардиология (2014 г.).
Медицинский опыт – 3 года.
Педиатр и детский аллерголог-иммунолог, владеет всеми современными методиками проведения аллергопроб и методами функциональной диагностики при заболеваниях дыхательных путей. Ведёт приём детей с заболеваниями органов дыхания в том числе и аллергической природы (бронхиальная астма, аллергические риниты и др.). Имеет опыт преподавания в России и за рубежом, проводит онлайн-консультации.
Врач высшей квалификационной категории. Кандидат медицинских наук.
Образование: очная аспирантура (1999 г.); клиническая ординатура (1998 г.); Волгоградская медицинская академия, специальность – педиатрия (1996 г.).
Первичная специализация по аллергологии и иммунологии (2008 г.).
Сертификаты: аллергология и иммунология, ФМБА (2014 г.); педиатрия, ФГБУ МНИИ педиатрии и детской хирургии (2012 г.).
Повышение квалификации: Аллергология и иммунология; Клиническая фармакология и качественная клиническая практика (GCP); Интенсивная терапия в педиатрии; Актуальные вопросы пульмонологии (2001 г.); Клиническая фармакология и фармокотерапия в практике врача-педиатра (2002 г.); Современные методы исследования в педиатрии. Основные заболевания детского возраста (2007 г.); Избранные вопросы педиатрии (2007 г.); Sublingual Immunotherapy: Indication and Patient Management (2012 г.); ЭВН, контроль качества медицинской помощи (2013 г.).
Стажировки: Pediatric Pulmonoloy/Asthma, Австрия (2001 г.); Health-Related Quality of Life Assesment in Asthma and COPD, Швеция (2002 г.); Sublingual immunotherapy/Attended Stallergens Lectures (2013 г.); передовой детский медицинский центр Шнайдер (Израиль, 2016 г.).
Участник мероприятий: конгрессы Европейского респираторного общества (2002-2004 гг.); конгресс «Человек и Лекарство».
Автор более 10 статей в ведущих отечественных медицинских журналах, посвященных проблемам детской аллергологии и бронхиальной астмы.
Член Европейского Респираторного Общества (ERS) и Американской ассоциации педиатров.
Медицинский опыт – 20 лет.
источник
Бронхиальная астма – хроническая воспалительная болезнь бронхов, сопровождающаяся приступами удушья, кашлем, чувством сдавливания груди, образованием скоплений слизи. Астма подразделяется на 4 вида:
- экзогенная (развивается под действием аллергенов);
- атопическая (врожденная предрасположенность к аллергии);
- эндогенная (развивается в результате воздействия инфекции, холода, тяжелого стресса, резкого физического усилия);
- смешанная (много факторов сразу).
Патологический процесс при данном заболевании затрагивает весь организм, проявляясь на уровне клеточных изменений. Вылечить бронхиальную астму нельзя, это пожизненный недуг; больной обучается с помощью правильно назначенного лечения осуществлять контроль за своим состоянием, не допуская развития обострений.
Степень тяжести состояния больного оценивается по степени выраженности следующих факторов:
- число ночных приступов за день, неделю, месяц;
- число дневных приступов за день, неделю;
- значения функции внешнего дыхания (ФВД) за сутки;
- колебания показаний ФВД за сутки;
- оценка физического состояния пациента.
Больному регулярно проводится спирометрия, которая определяет объем форсированного выдоха за 1 с (ОФВ1) и форсированную жизненную емкость легких (ФЖЕЛ). Каждый человек, страдающий данным недугом, обязан иметь дома пикфлоуметр – небольшой аппарат для измерения пиковой скорости выдоха (ПСВ). Существуют оптимальные значения показаний спирометрии и пикфлоуметрии, в сравнении с которыми пациент оценивает свое состояние.
В зависимости от степени тяжести состояния больного выделяют 4 стадии заболевания:
- Интермиттирующая. Она характеризуется: нечасто возникающими приступами, быстро купируемым обострением, нечасто возникающими ночными приступами (меньше 2 приступов в месяц), значения ФВД близки к норме, разница показаний ПСВ невелика.
- Легкая персистирующая. Ее признаки: несколько приступов удушья в неделю, более 2 ночных приступов в месяц, значения ФВД близки к норме, разница показаний ПСВ невелика.
- Персистирующая средней тяжести. Ее признаки: удушье наступает почти ежедневно, ночное удушье случается несколько раз за неделю, значения ФВД снижены и составляют 60-80% от нормы, разница показаний ПСВ выше 30%.
- Тяжелая персистирующая. Ее признаки: удушье наступает каждый день, частые приступы ночью, значения ФВД составляют чуть более половины нормы, разница показаний ПСВ превышает 30 %.
Лицам, страдающим астмой, обязательно нужно иметь дома два вида лекарств: для симптоматического лечения (снятия приступа) и для базисной терапии (осуществление контроля над болезнью). Первая группа лекарств – бронходилататоры (вызывают расширение бронхов): сальбутамол, саламол. Выпускаются в аэрозольной форме; прием осуществляется путем вдыхания 1-2 доз минимум дважды в сутки в период ремиссии и 4-8 раз в сутки при среднетяжелом ее обострении.
Вторая группа лекарств – ингаляционные глюкокортикостероиды (ИГКС): беклазон, пульмикорт. Они прекращают воспаление в бронхах, противодействуют аллергической реакции. Эти препараты являются основным терапевтическим средством и должны применяться ежедневно, минимум дважды в сутки вне обострения астмы (через 30 минут после приема бронходилататора) и по показаниям (по рекомендации врача) во время обострения. ИКГС более безопасны для организма, чем системные гормональные препараты, применяемые при тяжелом обострении бронхиальной астмы. Пациенты, состоящие на учете у врача-пульмонолога, получают средства базисной терапии бесплатно по рецепту врача.
Существуют лекарственные средства комбинированного действия, сочетающие в себе и базисные, и сиптоматические препараты, например, серетид и симбикорт. Конечно, удобнее пользоваться одним аэрозолем вместо двух, тем более что симбикорт можно применять по схеме гибкого дозирования до 8 раз в сутки: при ухудшении самочувствия пациент применяет лекарство чаще, при улучшении – реже. Такая схема позволяет больному успешно контролировать болезнь и минимизирует наступление ухудшения. Но симбикорт стоит дорого и не входит в перечень бесплатно назначаемых лекарств, поэтому, к сожалению, он недоступен большинству пациентов.
В принципе, схема гибкого дозирования подходит и для традиционных противоастматических препаратов. Главное, чтобы астматик чувствовал приближение обострения и сразу же увеличивал частоту ингаляций, при затруднениях консультируясь со специалистом.
Обострение астмы – нарастающее ухудшение состояния больного, характеризующееся комбинацией основных симптомов заболевания: одышки, кашля, затрудненности выдоха с характерным свистом, ощущением сдавленности в груди. В период ухудшения полость бронхов резко сужается, вследствие чего резко снижаются показатели функции внешнего дыхания: объем форсированного выдоха (ОФВ1), форсированная жизненная емкость легких (ФЖЕЛ), пиковая скорость выдоха (ПСВ). Снижение значений на 30-50% указывает на развивающееся обострение астмы.
- ошибка врача в подборе лечения;
- невыполнение пациентом назначений врача;
- воздействие триггера (аллергена, инфекции, резкого физического усилия; метеозависимость, лекарственная аллергия, курение).
Обострение бронхиальной астмы подразделяют на легкое, среднетяжелое и тяжелое. Больному и его близким следует очень внимательно отслеживать изменение состояния; если привычные средства не помогают даже при увеличении дозы и частоты приема, необходимо немедленно вызвать врача. Некорректная оценка степени тяжести ухудшения и промедление с госпитализацией страдающего этим недугом может стоить ему жизни.
Пациент должен быть заранее проинформирован врачом о действиях при потере контроля над болезнью и хранить дома поэтапный план действий в письменном виде.
Ухудшение течения заболевания развивается по двум типам:
- Нарастание обструкции бронхов наступает постепенно, в течение одного или 3-5 дней. Сужение полости бронхов и обильное выделение слизи провоцирует закупорку бронхиальных трубочек слизью и как следствие приступ удушья. Длительную обструкцию вызывает воздействие на организм больного респираторной инфекции либо низкая эффективность назначенной пациенту противовоспалительной терапии. Это самый распространенный тип.
- Вследствие спазма бронхов удушье наступает стремительно. В случае промедления с оказанием помощи или неправильных действий врача и родных может наступить смерть пациента. Этот тип резкого ухудшения встречается единично у больных молодого возраста при шоковом ответе на аллерген или сильный стресс.
Тяжелое обострение астмы, продолжающееся более суток, называется астматическим статусом. Это случай, когда обязательна экстренная госпитализация в отделение интенсивной терапии или реанимации. Астматический статус по характеристикам степени тяжести подразделяется на I, II и III степени. В больничных условиях проводят следующие лечебно-реанимационные действия:
- устранение гипоксии с помощью подачи увлажненного кислорода через маску;
- снятие отека слизистой бронхов с помощью системных глюкокортикоидов (внутривенно) и других лекарств;
- восстановление проходимости бронхов путем бронхоскопии и лаважа легких, разжижение мокроты ингаляционным путем;
- при III степени показана искусственная вентиляция легких.
Пациенты, перенесшие астматический статус, относятся к группе риска летального исхода от астмы. В нее входят:
- получавшие лечение системными глюкокортикоидами не позже 6 месяцев до наступления статуса;
- перенесшие госпитализацию по поводу основного заболевания в текущем году;
- страдающие психическими заболеваниями;
- относящиеся к маргинальному слою общества;
- подростки и пожилые люди;
- халатно относящиеся к лечению;
- принимающие более трех противоастматических лекарств (тяжелое течение);
- принимающие глюкокортикоиды бессистемно;
- страдающие диабетом, эпилепсией;
- бесконтрольно принимающие сальбутамол и подобные препараты (свыше 1 баллончика в месяц);
- лица с моментально развивающимися симптомами удушья (2-й тип).
Оценка степени тяжести обострения астмы по выраженности симптомов приведена в таблице:
Лечение обострения астмы и в больнице, и дома завершается следующими результатами:
- купирование обструкции бронхов;
- восстановление ФВД до нормы;
- вывод из состояния гипоксии;
- подбор эффективной схемы лечения;
- составление и разъяснение больному подробного плана действий при наступлении возможных дальнейших обострений астмы.
Чем раньше будет начато лечение, тем оно эффективнее. Больной должен без паники адекватно оценить свое состояние и воспользоваться рекомендованным алгоритмом действий.
При первых признаках одышки следует до 3-х раз в течение часа принять (вдохнуть) бронходилататор (например, сальбутамол), чтобы купировать приступ удушья. Если в через час его состояние улучшится, свободное дыхание восстановится и ПСВ станет близкой к норме, больше ничего предпринимать не надо.
Важно определить и устранить провоцирующие ухудшение факторы: если оно случилось из-за ОРВИ, нужно начать лечение и позаботиться о поддержании иммунитета; при аллергии на пыль и резкие запахи ежедневно проводить влажную уборку без использования синтетических моющих средств, прекратить пользоваться парфюмерией, лаком для волос.
Бронходилататоры и ингаляционные глюкокортикостероиды (ИКГС) в первые 2-3 суток после обострения необходимо применять чаще, чем обычно (4-8 раз), затем перейти на привычные дозы.
Если же приступ удушья не проходит в течение часа на фоне применения бронходилататора и ИКГС, следует немедленно вызвать скорую помощь и приступить к приему системных кортикостероидов (например, преднизолона, упаковку которого обязательно должен иметь дома больной). Однократно следует принять 4-5 таблеток преднизолона.
Системный кортикостероид влияет на все обменные процессы в организме и оказывает мощное противовоспалительное, противоотечное, и противоаллергическое действие, резко уменьшает секрецию мокроты в бронхах. Улучшение состояния обычно наступает через 4-6 часов после приема преднизолона или подобного препарата. Так как системные кортикостероиды имеют множество побочных эффектов (вызывают язву желудка, остеопороз и другие серьезные заболевания), их назначают короткими курсами по 4-10 дней с обязательным приемом защищающих слизистую ЖКТ препаратов (например, омеза). После купирования обострения кортикостероиды отменяют.
Во время лечения системными препаратами и после него больной продолжает принимать обычную базисную и симптоматическую терапию, если врач не назначил более высоких доз или не перевел пациента на другие препараты.
Практически всегда действие системных кортикостероидов значительно улучшает самочувствие больного в течение суток. Если же положительного ответа на бронходилататоры не наступает в течение часа, а на преднизолон – в течение 2-6 часов прогрессирует ухудшение состояния, то пациент принадлежит к группе риска смертельного исхода и ему требуется немедленная госпитализация.
При поступлении больного врач оценивает степень тяжести состояния, собирает историю болезни (когда и по какой причине началось ухудшение, какие лекарства принимались и с каким эффектом, были ли госпитализации по поводу астмы в текущем году, относится ли пациент к группе риска). При осмотре определяется, нет ли осложнений основного заболевания. Выполняются различные инструментальные и лабораторные исследования.
Лечение начинают до начала обследования. Через маску проводят насыщение легких пациента кислородом. Бронходилататоры вводят через небулайзер, при непроходимости бронхов из-за слизистых пробок – внутривенно или парентерально. При тяжелом обострении добавляют дополнительные бронходилататоры, эуфиллин (особенно эффективен для купирования приступов удушья у ребенка).
Основным терапевтическим средством служат системные кортикостероиды, вводимые в повышенных дозах парентерально, затем перорально. Снижение их дозировки производят постепенно, но не ранее, чем после улучшения показателей ФВД до нормальных значений. Другие виды лечения применяются редко и по конкретным показаниям: например, антибактериальная терапия – только при подтвержденной бактериальной инфекции.
Если предпринятые меры не вызвали адекватного ответа и состояние больного ухудшается, его переводят в отделение интенсивной терапии или в реанимацию.
Пациент готов к выписке, если:
- его физическая активность близка к норме;
- результаты лабораторного и инструментального обследования положительные;
- отсутствуют ночные приступы;
- потребность в сальбутамоле или аналогах не более 4-х раз в сутки;
- после ингаляции бронходилататора ПСВ больше 70%, суточные колебания не более 20%;
- больному подобрана адекватная состоянию базисная терапия, которую он продолжает после выписки принимать дома.
Вот пример составленного врачом плана действий при обострении астмы:
- обострений нет;
- физическое состояние в норме;
- сальбутамол до 4 раз в сутки.
Продолжать лечение по обычной схеме
Посетить врача в назначенное время
- днем и в ночное время затрудненное дыхание и приступообразный кашель;
- сальбутамол от 4 до 8 раз в сутки.
Продолжить лечение по усиленной схеме + удвоить дозу беклазона + принять однократно 4 таблетки пред- низолона (20 мг)
ОБЯЗАТЕЛЬНО ПОСЕТИТЬ ВРАЧА!
- продолжительность приступа более 1 часа;
- сальбутамол не помогает;
- затруднено движение и речь;
- увеличилась в объеме грудная клетка.
Сальбутамол по 2 вдоха через 20 мин трижды + принять 6 табл (30 мг) преднизолона
СРОЧНО ВЫЗВАТЬ СКОРУЮ ПОМОЩЬ!
Бронхиальная астма имеет свойство ухудшаться после каждого эпизода обострения, а также с возрастом пациента. У детей, перенесших заболевание в раннем возрасте, оно отступает к пубертату, но у них все же сохраняются признаки дисфункции легких и гиперчувствительность бронхов к раздражителям (инфекциям, холоду, аллергенам, физической нагрузке). У ребенка, заболевшего в 6-7 лет или в подростковом возрасте, прогноз обычно неблагоприятен. Именно поэтому следует стремиться к постоянному контролю болезни и по возможности не допускать ухудшения состояния здоровья. Этому способствуют:
- точное и неукоснительное соблюдение предписаний врача;
- полный отказ от курения, недопущение пассивного курения;
- создание благоприятной среды обитания (отсутствие в доме ковров, ежедневная влажная уборка, использование очистителей воздуха и пылесосов со специальным фильтром, отказ от использования парфюмерии и синтетических моющих средств);
- исключение очагов инфекций;
- тщательная терапия ОРВИ и любых воспалительных процессов в организме;
- укрепление иммунитета, щадящее закаливание (обливание прохладной водой, хождение босиком в летнее время);
- длительные ежедневные прогулки на свежем воздухе;
- ежедневное выполнение дыхательной гимнастики и ЛФК;
- соблюдение принципов здорового питания и щадящей диеты, во избежание пищевой аллергии;
- применение лекарственных средств с осторожностью и только после согласования с лечащим врачом;
- выбор профессии и рода деятельности, не связанных с профессиональной вредностью, скоплениями пыли, резкими запахами, пребыванием в многолюдных местах;
- отказ от содержания домашних животных и ухода за ними.
Поскольку астма – наследственное заболевание, то по отношению к детям, в семейном анамнезе которых есть случаи заболевания этим недугом, профилактика играет важную роль и применять ее нужно с рождения.
В приоритете будет длительное сохранение грудного вскармливания, поддержание идеальной чистоты и состава воздуха в помещении, где находится ребенок (отсутствие пыли, плесени, повышенной влажности, применение очистителя, недопущение пассивного курения), щадящее закаливание, частые прогулки, диета. В этом случае риск заболевания ребенка тяжелым недугом будет минимальным.
источник
В медицинском центре «СитиКлиник» проводится лечение бронхиальной астмы. Опытные специалисты помогут справиться с серьезным заболеванием, которое приводит к ряду ограничений и не позволяет в полной мере наслаждаться жизнью.
Бронхиальная астма — это серьезное заболевание, препятствующее нормальному дыханию. Воспаление, отек и образование мокроты сужают дыхательные пути, которые ведут к легким. Данное заболевание начинается, как правило, в раннем возрасте. При правильном лечении бронхиальной астмы около 50% детей избавляются от болезни к взрослому возрасту.
Причинами возникновения бронхиальной астмы может стать гиперчувствительность к раздражителям. Также астма может быть связана с наследственной предрасположенностью, факторами окружающей среды. Приступ астмы может быть вызван аллергенами, вирусными и бактериальными инфекциями, раздражителями в окружающей среде, лекарственными препаратами, стрессами, интенсивной физической нагрузкой.
- Преимущественно аллергическая. Такая форма астмы возникает при воздействии аллергена (цитрусов, шоколада, орехов и др.), пыли, пыльцы растений, шерсти животных. Также выделяют атопическую астму. Она возникает еще в раннем детстве и имеет склонность к повышенной чувствительности даже к бытовым факторам (стиральным порошкам, чистящим средствам и др.).
- Неаллергическая. Такая форма астмы возникает под действием факторов неаллергической природы (гормональные изменения и др.).
- Смешанная. Такая форма астмы сочетает признаки двух вышеуказанных форм.
- Интермиттирующего течения легкой степени. Такая астма характеризуется редкими приступами кашля и одышки. В ночное время они не проявляются. При этом функции внешнего дыхания имеют нормальные показатели.
- Постоянная легкой степени. Такая астма характеризуется нечастыми приступами одышки и кашля (несколько раз в неделю). Возможны ухудшения состояния в ночное время. Во время исследования отмечаются небольшие нарушения функции внешнего дыхания.
- Средней тяжести. Такая бронхиальная астма характеризуется достаточно частыми приступами (1 раз в несколько дней). Обострения заболевания нарушают работоспособность. Ночные приступы могут происходить несколько раз в неделю. Во время исследования отмечаются нарушения функции внешнего дыхания.
- Тяжелой степени. При такой форме астмы приступы постоянны. Работоспособность пациента сильно ограничена. Отмечаются существенные нарушения внешнего дыхания.
- Контролируемая. Такая форма астмы характеризуется отсутствуем дневных симптомов (приступов — меньше 2-х в неделю, ночных нет). Ограничения по физической активности отсутствуют. Нет обострений в течение года. Пациент может не пользоваться препаратами-бронхолитиками или применять их менее 2 раз в неделю.
- Частично-контролируемая. Такая форма астмы характеризуется ночной симптоматикой, ограничением активности. Препараты для снятия приступов используются пациентом более 2-х раз в неделю, имеются обострения в течение года.
- Неконтролируемая. Характеризуется наличием 3-х и более признаков частично-контролируемого заболевания.
Симптоматика заболевания у разных людей может быть различной. Как правило, первые симптомы больные испытывают в раннем возрасте до 10 лет. Бронхиальная астма может иметь различную степень тяжести и частоту обострений. Симптомами могут быть затрудненное дыхание, свистящее дыхание, кашель, одышка, стеснения в груди, приступы удушья.
Если во время кашля было отмечено свистящее дыхание или дыхание становится затрудненным, следует незамедлительно обратиться к врачу, который поставит диагноз и назначит эффективное лечение бронхиальной астмы. Если такой диагноз уже поставлен, но необходимость в ингаляторе возросла, следует обратиться к своему лечащему врачу.
Если симптомы нарастают или не проходят в течение 24-48 часов, может потребоваться экстренная помощь либо госпитализация.
Прежде чем начать лечение, врач всегда проводит тщательную диагностику. Она позволяет точно поставить диагноз, учесть состояние пациента, наличие сопутствующих заболеваний и иные важные факторы.
Диагностика в начале лечения – не единственное обследование. Различные анализы пациент должен сдавать и в ходе терапии. Это позволит врачу корректировать программу лечения при бронхиальной астме.
Что входит в первичное обследование?
- Анализ жалоб пациента и анамнеза.
- Общий осмотр. Он позволяет оценить состояние кожных покровов пациента (обнаружить аллергические высыпания), легких (хрипы, жесткое дыхание).
- Проведение аллергических проб.
- Анализ крови на иммуноглобулины.
- Анализ мокроты.
- Рентгенография грудной клетки.
- Пикфлоуметрия. Данная методика оценивает пиковую скорость выдоха.
- Спирометрия. Данный метод позволяет определить объем легких, скорость выдоха.
- Проба с бронходилятатором. Методика применяется для оценки обратимости сужения бронха.
- Провокационный тест. Методика используется для того, чтобы спровоцировать астму. Это позволяет врачу оценить особенности приступа, его тяжесть.
- Бодиплетизмография. Эта методика дает возможности для оценки функции внешнего дыхания.
- Анализ крови на газовый состав.
- Исключение контакта с аллергенами.
- Адекватная физическая нагрузка (плавание, ходьба и др.).
- Дыхательная гимнастика.
Все препараты, применяемые при лечении пациентов с бронхиальной астмой, делятся на 2 группы.
- «Скорая помощь». Данные средства быстро расширяют бронхи. Выпускаются такие препараты в виде ингаляторов.
- Базисные средства. Такие препараты позволяют проводить лечение любой степени бронхиальной астмы. В перечень включены гормональные средства.
Особого внимания заслуживают и дополнительные препараты. Они оказывают общеукрепляющее воздействие, снижают риски обострений. Лечение любой степени бронхиальной астмы с такими средствами является более эффективным.
Несвоевременное обращение к врачу может вызвать такие осложнения, как:
- пневмоторакс,
- острая дыхательная недостаточность,
- эмфизематозные нарушения легких.
Все эти осложнения очень опасны. Они могут привести к смерти пациента с астмой. Именно поэтому все процессы лечения важно доверить опытному профессионалу -только он не допустит обострений.
- Применение современных методик. Для лечения пациентов с астмой наши врачи применяют уникальные средства и назначают инновационные, но уже зарекомендовавшие себя препараты.
- Наличие всего необходимого для диагностики при астме и лечения.
- Оптимальная стоимость. За лечение бронхиальной астмы вы не будете переплачивать.
- Возможности для консультаций со смежными специалистами. Наблюдать вас будет не только врач-аллерголог высшей категории, но и другие профессионалы клиники.
Записаться на прием к специалисту, узнать цены в нашем медицинском центре можно по телефону (495) 420-11-00, а также в режиме он-лайн на нашем сайте. Мы работаем ежедневно с 7.30 до 20.00.
источник
Врач-пульмонолог, сомнолог, кандидат медицинских наук, Главный врач медицинского центра «ИнтеграМедсервис»
Кандидат медицинских наук, врач-пульмонолог высшей категории, врач функциональной диагностики,заведующая отделением пульмонологии ИнтеграМедСервис, экс-сотрудник ФГУ НИИ пульмонологии ФМБА России.
Бронхиальная астма противоречивое, неоднозначное и «капризное» хроническое заболевания легких. Эта болезнь рекордсмен по легендам, заблуждениям, мифам, альтернативным подходам к лечению и шарлатанству. В этой статье постараемся понятно рассказать об этом заболевании.
Бронхиальная астма подробно описана и известна давно. Но, несмотря на это по сей день остается загадочным заболеванием. До конца не ясна природа этой болезни. Термин астма дословно означает удушье. Удушье считалось главным, обязательным признаком болезни. Лабораторным доказательством болезни считалась эозинофилия крови и мокроты и аллергия. Но с развитием молекулярной биологии и генетики стало очевидным, что это не так.
Современное определение бронхиальной астмы — хроническое воспалительное заболевание нижних дыхательных путей, в развитии которого играют роль большое количество клеток и клеточных элементов. Принято считать, что это воспаление приводит к развитию гиперреактивности бронхов, а следствие этой гиперреактивности — удушье, кашель и одышка. Распространенность бронхиальной астмы увеличивается ежегодно.
По информации ВОЗ астмой страдает около 300 млн. человек, затрагивая все возрастные и гендерные группы. За два последних десятилетия в мире произошло двух-кратное увеличение больных бронхиальной астмой. В России с 1998 по 2002 распространенность заболевания увеличилась на 28,2 %. Распространенность болезни в нашей стране составляет 6,9% среди взрослых и 10% среди детей. В РФ бронхиальной астмой болеет 7 миллионов человек.
Заболел бронхиальной астмой- я скоро умру?
Что касается смертности, то бронхиальная астма редко является причиной смерти. В Канаде, Австралия, некоторых Европейских странах отмечен рост смертности от астмы. А в Англии отмечено снижение этого показателя . Бронхиальная астма не прогрессирующая болезнь, в отличие от ХОБЛ. Болезнь ни во что не перерождается.
«О самом главном». Бронхиальная астма: почему она обостряется весной? Послушать выступление Кулешова А.В. на радио Россия.
Бронхиальная астма это мульти-факториальное заболевание. Установлено, что фактором развития болезни является семейный анамнез аллергии (атопии). Наличие аллергии в семье увеличивает в 5 раз риск развития аллергического ринита и бронхиальной астмы! Аллергены домашнего клеща, эпидермиса животных, пыльцы растений, таракана, грибов Alternaria считаются наиболее распространенными факторами риска.
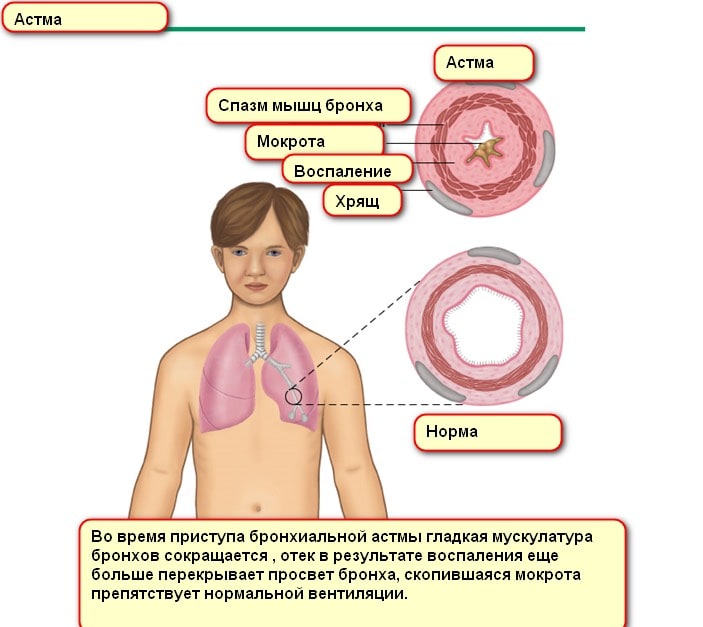
Инфекция так же играет спорную роль в развитии болезни. Описаны случаи, указывающие на прямую связь между рецидивирующей в детстве респираторной инфекцией и снижением риска развития бронхиальной астмы. Но при этом известно, что вирусная инфекция часто провоцирует обострение БА. Вероятно, и те и другие наблюдения верны. Инфекция играет роль пускового агента, проявляется на разных этапах жизни человека и влияет на стадии заболевания.
Ухудшающаяся экологическая обстановка – бронхиальная астма экологозавиимое заболевание. Уровень промышленного загрязнения и распространенность болезни тесно и напрямую взаимосвязаны. К примеру, распространенность БА среди городских жителей (дети, взрослые) в 1,6-1,8 раза выше, чем в сельской местности.
Прочие факторы – это малый или избыточный вес при рождении, курение матери во время беременности, наличие животных в доме, ожирение, избыточное потребление соли.
Симптомы бронхиальной астмы различны и индивидуальны. Нет характерного симптома, который однозначно указывал на то, что человек болеет астмой. Для большинства людней заболевший астмой – задыхающийся человек, постоянно кашляющий и свистящий на все лады. Однако это не обязательно так. На приеме некоторые пациенты жалуются на затрудненный выдох, кто то на сложности с вдохом. Некоторые предъявляют жалобы на кашель ночью, утром, при физической нагрузке,а некоторых удушье не беспокоит.
Такой диапазон степени выраженности жалоб и размытости симптомов, характерен для бронхиальной астмы. Астма в период между обострениями может никак себя не проявлять. В этот «спокойный» промежуток времени пациенты совершают ошибку — прекращают лечение. В результате у пациента случается обострение астмы.
Для бронхиальной астмы не обязательны:
- 1. Общие симптомы в виде слабости, плохого самочувствия. Эти жалобы характерны при затяжном приступе астмы и отсутствии эффекта от ее лечения. Причем степень тяжести заболевания может столь же быстро уменьшиться при правильном назначенном лечении, как и возник приступ.
- 2. Приписываемая бронхиальной астме синюшность рук (акроцианоз) и кожных покровов, губ – возникают при тяжелом, затяжном приступе и не характерны для заболевания. Это больше свидетельствует в пользу неправильной терапии или диагноза.
- 3. Учащенное сердцебиение – частый спутник при обострении астмы. Оно следствие чрезмерного использования при приступе астмы сальбутамола, и учащенного дыхания при приступе. Тахикардия ухудшает самочувствие при приступе,усиливая панику.
- 4. Часто бронхиальной астме приписывают симптомы ХОБЛ — «часовые стекла», «барабанные палочки», проявления эмфиземы. Это связано с неадекватным пониманием некоторыми врачами сути этих заболеваний. От этого и путаница.
- 5. Сердечно сосудистая система от наличия бронхиальной астмы не страдает. Скорее можно говорить о медикаментозном влиянии лекарств на сердечно сосудистую систему.
Я не задыхаюсь, а только кашляю. А доктор говорит, что у меня астма! Разве это возможно?
При кашлевом варианте бронхиальной астмы (а встречается и такой) у пациента нет удушья. Мало того показатели ФВД фиксируют нормальные или слегка сниженные показатели вентиляции. Кашель у пациентов с кашлевым вариантом астмы беспокоит ночью и утром, возникает при быстрой ходьбе или при занятиях спортом. Такой вопрос часто звучит на приеме в клинике. Даже имея специальную подготовку в тонкостях диагностики бронхиальной астмы, врачи сталкиваются с диагностической дилеммой — астма или нет? При тщательном опросе пациента, анализа детства и родственных связей, характере жалоб диагноз астмы становиться вероятным. Но это не вся диагностика астмы!
Главным функциональным тестом для диагностики бронхо — обструктивного синдрома принято считать спирометрию, или функцию внешнего дыхания, или ФВД. Спирометрия показывает, как функционируют легкие, сужены или нет дыхательные пути (бронхиальная обструкция), изменены ли дыхательные объемы. Тест безболезненный и бескровный. Проводиться в 2 этапа. На первом этапе из трех попыток дыхательного маневра (форсированного выдоха), выбирается больший показатель. Затем врач предлагает вдохнуть бронхо — расширяющий препарат (Сальбутамол) и через 15-20 минут, повторяется этап номер один. Продолжительность процедуры 20-25 мину. Полученный результат расшифровывает сам лечащий врач.
Задача теста
1. Выявить обструкцию
2. Выяснить обратимость обструкции.
Иными словами смогли ли бронхи расшириться при действии бронхо — расширяющего препарата. Наличие обратимой обструкции – диагностический критерий астмы.
Несмотря на простоту теста, выполнение дыхательного маневра требует четкости. Как показывает опыт из 10 сделанных ФВД в других поликлиниках и медицинских центрах, только два будут соответствовать критериям качества. Чтобы избежать ошибок при диагностике астмы, в нашей в клинике лечения астмы и аллергии, врачи пульмонологи сами исполняют этот тест. Сложнее становится задача, если спирометрия нормальная, а положительной реакции на препарат нет. В этом случае рекомендуем провести бронхопровакационный тест. Это ФВД наоборот. Это экспертное исследование подтверждает или опровергает диагноз астмы. Бронхопровакационный тест незаменим при диагностике кашлевого варианта бронхиальной астмы и астмы физического усилия.
Мы предлагаем прием врачей, специализирующихся на лечении астмы, экспертного уровня в Москве
Если Вы подозреваете у себя или близких астму, запишитесь на прием:
Тек же у Вас есть возможность обойтись без телефона и записаться онлайн через сайт. Позже, наш диспетчер свяжется с Вами для уточнения деталей приема.
Учитывая вариабельность симптомов, функциональных показателей, разнообразие причин развития бронхиальной астмы для контроля требуется классификация.
Классификация бронхиальная астма ( по рекомендациям GINA 2016) по степени тяжести:
Ступень 1: Интермиттирующая бронхиальная астма
- Проявления заболевания реже 1 раза в неделю – пациент жалобы не предъявляет. Обострения не продолжительные или отсутствуют. Ночью астма или не беспокоит, либо ночные симптомы возникают не более 2 раз в месяц.
- Показатели ОФВ1 или ПСВ ≥ 80% от должного. Пациенты с таким вариантом течения редко посещают пульмонолога. Заболевание не влияет на качество жизни.
Ступень 2: Легкая персистирующая бронхиальная астма
- Пациент ощущает проявления заболевания более 1 раза в неделю, но реже 1 раза в день – в этом случае снижена физическая активность, изредка нарушен сон. Пациент отмечает затрудненное дыхание ночью, чаще двух раз в месяц Пациент обеспокоен появившимися регулярными симптомами.
- ОФВ1 или ПСВ ≥ 80% от должного. Астма мешает полноценно жить.
Ступень 3: Бронхиальная астма средней тяжести, персистирующая. Удушье, кашель беспокоят ежедневно. Нарушен сон, обычная физическая активность дается с трудом.
- Ночь становится трудным временем суток, несколько раз в неделю ночные проявления болезни сильно беспокоят. Потребность в бронхорасширяющих препаратах Сальбутамол, Беродуал ежедневная.
- ОФВ1 или ПСВ 60—80% от должного. Такого пациента «слышно» везде – он хрипит, свисты в грудной клетке. Взгляд обеспокоенный, постоянно не хватает воздуха. Пациенты сильно раздражительны в этом состоянии. Качество жизни их не устраивает.
Ступень 4: Тяжелая персистирующая бронхиальная астма. Тяжелое состояние — дыхательные нарушения и симптомы носят выраженный, ежедневный характер. Обострения сменяют друг друга. Ночные симптомы ежедневные. Значительное снижение физической активности
ОФВ1 или ПСВ ≤ 60% от должного. Это опасное состояние. Требуются действия со стороны медицинского персонала, для купирования симптомов и принятия решения о госпитализации в стационар.
По этой классификации степень тяжести избирается из самого тяжелого проявления симптома или показателя ФВД. Причем достаточно одного симптома или показателя. Но из-за переменчивости проявлений астмы степень тяжести так же становиться величиной непостоянной. Тяжесть БА – не статичная характеристика.
Аллергическая БА: «классика» для нее характерно начало в раннем детстве, как правило, присутствует ряд аллергических сопутствующих заболеваний. Характерен наследственный фактор аллергии. В основе патогенеза лежит эозинофильное воспаление. Ответ на терапию ИГКС хороший.
Неаллергическая БА: аллергия не причина развития этого варианта астмы. Воспаление реализуется за счет смешанного, нейтрофильного, эозинофильного звеньев. Ответ на терапию ИГКС иногда отсутствует либо неполный.
БА с поздним дебютом: такой вариант чаще встречается у женщин, развивается во взрослом состоянии. При этом типе астмы — аллергия так же не характерна. ИГКС применяют в дозах более 1000 мкг .
БА с фиксированной обструкцией дыхательных путей: пациенты, страдающие этим типом астмы, болеют астмой давно. И под воздействием длительного воспаления стенка бронхов видоизменяется на столько, что обструкция становиться постоянной..
БА у больных с ожирением: пациенты с ожирением и БА страдают от выраженных респираторных симптомов, не связанных с эозинофильным воспалением. Определение фенотипов болезни позволяет подойти к лечению персонифицировано и индивидуально.
ГЭРБ индуцированная – гастроэзофагеальный рефлюкс актуальная проблема затяжного кашля у пациентов и ГЭРБ способен спровоцировать развитие бронхиальной астмы. Причиной тому вдыхание аэрозоля кислотного содержимого из пищевода.
Аспирин зависимая астма — причиной воспаления в бронхах в этой ситуации является аспирин или иные НПВС. Обычно аспириновая форма характеризуется т.н. аспириновой триадой – астма, полипы полости носа и реакция на салицилаты. Кашлевой вариант бронхиальной астмы- с введением в диагностику бронхопровакационного теста стало возможным выявить этот тип болезни. Вместо приступов удушья присутствует спастический кашель с акцентом в ночные или утренние часы.
Астма физического усилия – приступы затрудненного дыхания возникают исключительно при физических нагрузках. При ней же отмечается вариабельность показателей вентиляции. Иногда слышны свисты и хрипы.
Профессиональная астма – исключительно факторы производственной среды провоцируют эту форму астмы. Иные факторы, вне рабочего места, недолжны при этой форме быть, причиной заболевания.
Ночная астма – спорный вариант. Но описаны исключительно ночные приступы нехватки воздуха. Очень часто коррелирует с СОАС.
Мульти факториальному заболеванию – многоуровневое лечение! Успешный контроль над бронхиальной астмой возможен в комплексе мероприятий:
- Медикаментозное лечение — правильно назначенная базисная (основная) терапия и терапия обострений
- Профилактика внешних и внутренних факторов обострений — антиаллергический режим, диета, контроль над хроническими заболеваниями
- Реабилитация — Обучение пациентов, специальные тренинги для пациентов
Задачи терапии бронхиальной астмы:
- 1. Обеспечение и сохранение контроля над симптомами бронхиальной астмы, продолжительное время
- 2. Снижение рисков и профилактика будущих обострений заболевания.
Для решения задач применяется ступенчатая терапия.
Главный принцип ступенчатой терапии – это увеличение объема терапии при отсутствии должного контроля над астмой (при ее обострении) и соответственное уменьшение этого объема при достижении стабилизации состояния, стихания симптомов болезни. Ступени содержат информацию о вариантах лечения, отличающихся по своей эффективности. Ступень и объем терапии выбираются лечащим врачом и зависят от степени выраженности симптомов астмы у пациента. Применение ступенчатой терапии позволяет, при ее правильном применении, оценить эффективность выбранной схемы лечения. Например, если не удается стабилизовать обострение астмы, необходимо проверить технику использования ингаляторов. Проверить выполняет ли пациент назначения и рекомендации. Возможно, внимания не было уделено сопутствующим болезням? И оценив эти факторы, принимается решение об изменении объема лечения.
Снижение объема терапии, например кратности или дозировки ингаляторов, так же требует осторожности. Тяжесть заболевания обязательно учитывается при изменении терапии. Пациенты часто ошибаются отменяя прием препаратов на ранних этапах стабилизации астмы.
Лекарства для лечения разделены на две группы:
Симптоматические
1. Скоропомощные, быстродействующие лекарства (Вентолин, Сальбутамол). Беродуал). Эти препараты быстро за 5 — 15 минут облегчают состояние пациента, снимают приступ удушья. Эти лекарства выпускаются в форме карманных ингаляторов или суспензий для ингаляций через небулайзер. Почти у каждого пациента с астматической болезнью в кармане лежит ингалятор, для быстрой помощи при приступе. Большинство пациентов нуждается в этих ингаляторах 1 или 2 раза в неделю — или намного реже. Но когда симптомы бронхиальной астмы носят выраженный и тяжелый характер, потребность применения ингаляторов быстрого действия увеличивается. При этом возможна их передозировка и ухудшение общего самочувствия. Препараты базисной терапии
2. Для базисной терапии астмы используют комбинации противовоспалительных лекарств — ИГКС ( ингаляционные глюкокортикостероиды – Будесонид, Мометазон, Беклазон ) и бронхорасширяющих средств длительного действия (Форадил, Формотерол, Сальметерол). Цель этой группы лекарств — предотвратить обострение симптомов астмы и контроль над заболеванием. Противовоспалительный эффект достигается действием кортикостероидных гормонов на медиаторы воспаления — эозинофилы, цитокины и прочие клетки воспаления.
Карманные дозированные ингаляторы — средства доставки лекарственных средств в бронхи. Они специально разработаны для вдыхания лекарственного препарата в виде аэрозоля или пудры.
Небулайзеры — это ингаляторы, но стационарные — они средство доставки препаратов в виде суспензий или растворов в бронхи. Применяется при обострении бронхиальной астмы, особенно тяжелом течение.
Для успешного лечения важно, принимать все лекарства, которые доктор предписывает. Пациенты должны научиться правильному использованию ингаляторов. Вам, возможно, придется принимать лекарства несколько раз день и при этом отсутствие симптомов не повод самостоятельно вводить коррекции в схему терапии. Наши специалисты уделяют особое внимание правильности использования ингаляторов. Ведь модификаций препаратов для ингаляционной терапии очень много, а мы знаем особенности использования всех препаратов. Пациенту может показаться, что рекомендованный препарат не работает, но это не означает, что он не помогает. При возникновении таких сомнений обратитесь к пульмонологу. Важно знать, что неправильное лечение БА, приводит к изменениям в легких. Некорректный прием лекарств может привести Вас на больничную койку.
(анти-лейкотриеновые средства- Монтелукаст и Зафирлукаст). Эти препараты менее эффективны, чем ИГКС, для контроля астмы. Препарат эффективен при атопической форме бронхиальной астмы, а так же пациентов с аспириновой формой астмы и астмой физического усилия. Эти препараты подавляют сужение бронхов в ответ на ингаляцию лейкотриенов, уменьшают астматическую реакцию на холод и физические усилия.
Кромоны — кромогликат натрия («Интал») и недокромил («Тайлед»). Эффективность и безопасность современных ингаляционных стероидов, производство новых антилейкотриеновых препаратов привели к вытеснению кромогликата и недокромила из арсенала пульмонологов.
Терапия гуманизированными антителами к IgE — Омализумаб. Это моноклональное антитело, которое может связать циркулирующий в крови пациента IgE, оказав выраженное опосредованное влияние на аллергены, снижая воспаление в бронхах. Этот препарат наиболее полезен при тяжелых формах астмы, с эозинофильным воспалением, с неэффективным ответом на терапию ИГКС. Эффективность применения около 30%.
Метотрексат и препараты золота – оказывают кортикостероид щадящий эффект при лечении астмы. Однако применение ограничено побочными реакциями.
Теофиллины – применяются с середины прошлого века для лечения астмы. Их большое преимущество – это их дешевизна. Поэтому препарат охотно применяется в странах с низким экономическим уровнем. Однако у теофиллина выявлены новые свойства, которые изучаются. И мы увидим возрождение этой группы лекарств.
Специфическая иммунотерапия (СИТ или АСИТ). Применяется при доказанной связи между астмой и аллергеном (аллергенами). Одномоментно и опасный способ лечения астмы, но и единственный способ терапии астмы способный дать многолетнюю ремиссию в 70% случаев, при полном трехгодичном цикле лечения. Эффект достигается за счет снижение иммунного ответа на постепенно и периодически повышающиеся дозы вводимого аллергена в организм человека. Получается нечто похожее на прививку от аллергии. У метода много противопоказаний и ограничений.
Реабилитация пациентов с бронхиальной астмой
Складывается из чёткого соблюдения плана медикаментозного лечения пациентом, обучение контролю над своим состоянием, симптомами астмы. В разработанный индивидуальный план вписывается рекомендации по правильному поведению при обострении болезни. Физические упражнения и тренажеры помогаю сохранить дыхательную мускулатуру в тренированном состоянии, обеспечивая толерантность к физическим нагрузкам, улучшают сердечно-легочную функцию. Регулярные занятия физкультурой сократят тяжесть обострений.
Профилактика пациентов с бронхиальной астмой
У пациентов астматиков существует представление о том, что если избегать факторов провоцирующих приступы, то медикаментозное лечение не нужно или хотя бы сократить объем лекарственной поддержки. Доказательств на сей счет недостаточно. Но, тем не менее, можно с уверенностью предложить в качестве профилактических мер следующее:
- не отменять самостоятельно, назначенную терапию
- элиминация факторов риска развития бронхиальной астмы. Это тот случай, когда сказать проще, чем сделать. Например — экологическое состояние окружающей среды не подвластно пациенту. Сожалению иногда факторы вызывающие обострение астмы, встречаются только на работе. Тогда перед пациентом встает сложный вопрос выбора между астмой и зарабатыванием денег.
- очистители воздуха в квартире, правильный антиаллергенный режим в период цветения растений
- исключение курения табака.
- климат в квартире и на работе — наличие и отсутствие в помещения превышающих доз формальдегида, фенолов и т.п.
- санация очагов хронической инфекции у пациента. Например хронические инфекции носа, гортани, глотки или органов ЖКТ.
Соляные пещеры или галотерапия безопасный метод профилактики заболеваний верхних и нижних дыхательных путей и психоэмоциональной разгрузки организма. Рассматривать эту методику как лечение астмы не стоит. При прохождении курортного лечения , соляные пещеры полезны.
Пациент, болеющий астмой должен регулярно кушать! Нет рекомендаций, подтвержденных клиническими исследованиями о необходимости диеты. Международные исследования доказали, что инициировать астму может избыток потребления соли и фактором риска является ожирение. Если употреблять в пищу меньше соли и следить за калориями, проблем не возникнет. Диета при астме применяется при наличии аллергии на продукты питания. Тут рекомендация одна — исключите эти продукты из рациона и аллергической реакции на них не будет. Так же при наличии ГЭРБ и астмы необходимо соблюдать режим питания, прописанный врачом для профилактики ГЭРБ.
Прогноз течения бронхиальной астмы благоприятный. По нашим наблюдениям 70% пациентов» боится «астму, но игнорирует обструктивный бронхит. И это заблуждение т.к. прогноз ХОБЛ трагичней и опасней. Если соблюдать рекомендации врачей астма не будет менять ваш привычный ритм жизни. Бронхиальная астма ожирения, бронхиальная астма с фиксированной нагрузкой, атопическая астма или астма курильщика трудные варианты для лечения. Назначенная терапия не приносит облегчения дыхания и самочувствия. В 10% случаев не обойтись без стационарное лечение , вплоть до отделения реанимации.
В чем отличие отделения пульмонологии «ИтеграМедсервис» от других клиник и отделений в лечении бронхиальной астмы?
Это мульти дисциплинарный подход к проблеме бронхиальной астмы у каждого конкретного пациента. Ведь астма мульти-факториальная болезнь. К болезни нельзя подходить, просто назначив аэрозольный ингалятор. Владеем всеми способами терапии бронхиальной астмы. Астма школа и реабилитация Н.Н Мещеряковой, популярна в Москве. При выборе схемы лечения врачи оценивают возможные нежелательные эффекты применяемых лекарств и честно обговаривают это с пациентами.
Ежегодно обновляем информацию о новых препаратах на конгрессе по проблемам органов дыхания и на Европейском конгрессе по респираторным заболеваниям.
Позвоните нам и запишитесь на прием:
Тек же у Вас есть возможность обойтись без телефона и записаться онлайн через сайт. Позже, наш диспетчер свяжется с Вами для уточнения деталей приема.
Нажимая на кнопку «ЗАПИСАТЬСЯ НА ПРИЕМ», Вы даете свое согласие на обработку ваших персональных данных!
Политика конфиденциальности
источник

