К самым часто встречающимся болезням дыхательной системы человека, относятся хроническая обструктивная болезнь легких и астма. Успешное лечение этих болезней и прогноз зависит от правильной диагностики, используя которую, можно сделать верное медицинское заключение об имеющемся заболевании.
Для распознавания ХОБЛ и бронхиальной астмы врачи прибегают к дифференциальной диагностике. Дифференциальная диагностика — это способ распознания болезней, применяя который, можно исключить похожие заболевания, учитывая их отличительные черты, и поставить единственно верный диагноз.
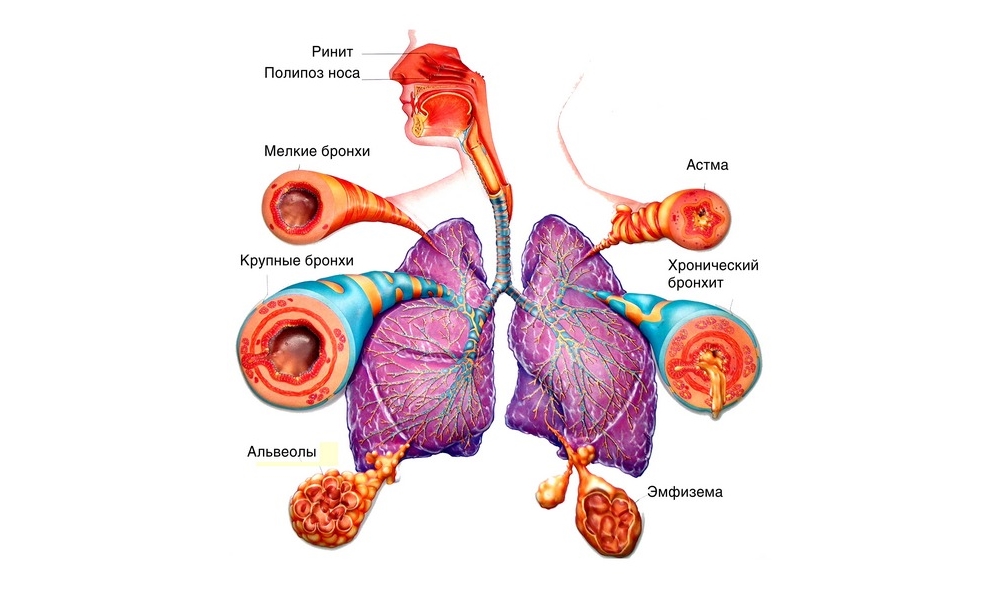
Астма и ХОБЛ обладают некоторыми схожими признаками, но отличительные черты тоже присутствуют. Хроническая обструктивная болезнь легких — это общий термин, который обозначает различные воспалительные процессы, развивающиеся в органах дыхания и возникающие из-за воздействия определенных неблагоприятных факторов. Чаще всего поражаются бронхи, и возникает непроходимость дыхательных путей, от которой невозможно избавиться.
Также для этого заболевания характерно развитие дыхательной недостаточности и ее дальнейшее прогрессирование. Заболевание разделяется на четыре формы по тяжести: легкая, средняя, тяжелая и крайне тяжелая. К возникновению данного заболевания может привести курение, как пассивное, так и активное, на протяжении длительного времени.
Дым, который вдыхается человеком, способствует раздражению легочной ткани, что ведет в дальнейшем к воспалительным процессам в ней и последующему ее разрушению. К развитию ХОБЛ приводит и вдыхание определенных химических соединений, газов, мелких твердых частиц органического или минерального происхождения и так далее. К основным симптомам заболевания относятся:
- кашель на протяжении длинного промежутка времени с выделением слизи и вязкой мокроты;
- диспноэ, которое усиливается после спортивных упражнений и активной деятельности.
С годами заболевание прогрессирует, и симптомы становятся более ярко выраженными. Пациенты, страдающие этим заболеванием, теряют вес, ухудшается их общее состояние.
В некоторых случаях болезнь сопровождается неожиданно возникающими обострениями, которые ведут к ухудшению общего самочувствия. Симптомы ухудшения также могут быть как легкими, так и очень опасными.
При этом, могут привести к летальному исходу, если своевременно не принять необходимые меры!
Под медицинским термином «астма» подразумевается хроническое заболевание, для которого характерны воспалительные процессы в бронхах. Из-за этих воспалительных процессов повышается чувствительность органов дыхания к различным аллергенам, например, пыльце, резким ароматам.
В этом случае мускулатура бронхов отвечает резким судорожным сокращением, слизистая оболочка отекает, и образовывается слизь, из-за которой затрудняется процесс дыхания. У пациента появляется одышка, которая с легкостью может перерасти в удушье.
Заболевание классифицируется по типам в зависимости от причин возникновения. Выделяется аллергическая, неаллергическая и смешанная форма астмы. Зачастую болезнь все-таки имеет аллергическую природу, и приступы возникают, когда организм сталкивается с аллергенами.
Например: шерстью животных, какими-то определенными косметическими средствами и прочим. В таком случае возникает приступ астмы, который сопровождается одышкой, проблемами с дыханием, а перед ним появляется заложенность носа и кожная сыпь.
При неаллергической форме органы дыхания реагируют на любой внешний раздражитель, то есть это может быть даже холодный воздух, чрезмерная спортивная нагрузка, стрессовая ситуация и многое другое. Гораздо реже встречается смешанная форма астмы, точные причины ее возникновения достоверно не известны.
Пациенты, страдающие астмой, жалуются на мучительный кашель, затрудненный процесс дыхания, появляется одышка, свистящее дыхание, которое можно услышать, даже находясь на достаточно большом расстоянии от пациента. При первых признаках начинающего приступа больному необходимо принять вертикальное и дышать исключительно ртом.
Так как эти две болезни очень похожи по симптоматике, то для постановки диагноза необходимо знать отличия между ХОБЛ и бронхиальной астмой.
Известно несколько факторов, с помощью которых можно правильно определить заболевание:
- Чаще всего ХОБЛ неаллергической природы.
- Астма может передаваться по наследству и связана с аллергией. Организм реагирует на определенные аллергены.
- С ХОБЛ чаще всего сталкиваются пожилые люди, а также пациенты, которые на протяжении долгого времени злоупотребляли никотином. Чем дольше курил пациент, тем тяжелее течение заболевания. Часто прогноз лечения этой болезни определяется по особой формуле: количество сигарет, которые пациент выкуривал в течение дня, умножается на длительность курения в годах. И чем больше полученный результат, тем хуже прогноз результатов терапии заболевания.
- Астма часто встречается у маленьких и юных пациентов, а симптоматика хронической обструктивной болезни легких характерна для лиц, достигших 45 лет.
- Важные факторы риска: при бронхиальной астме это наследственная предрасположенность, а в случае с ХОБЛ — табакокурение, неблагоприятная экологческая ситуация и условия труда (например, химическое производство).
- При астме кашель возникает приступами, появляется после контакта с веществами, которые вызывают аллергическую реакцию. При ХОБЛ симптоматика прогрессирует постепенно, с годами.
- Для астмы также характерно и воспаление слизистой оболочки полоса носа, конъюнктивит, синдром атопической экземы, астматический статус, ХОБЛ сопровождается заболеваниями сердечно-сосудистой системы.
- При лечении астмы отлично действуют кортикостероиды, при ХОБЛ эти медикаменты не приносят никакого облегчения.
У некоторых пациентов наблюдается и два заболевания одновременно. Тогда принято в большинстве случаев говорить о бронхиальной астме при ХОБЛ.
Приступы и обострения возникают при совокупности этих болезней гораздо чаще, и специалисту намного тяжелее подобрать подходящее лечение. Цель терапевтических мер заключается в смягчении симптоматики, повышении уровня физической активности и качества жизни пациентов и замедлении развития заболевания.
Часто назначаются ингаляционные глюкокортикостероиды, длительно воздействующие бета2-адреномиметики. При надобности прописываются и антибактериальные препараты. Лечение назначается индивидуально после досконального обследования больного, изучения его анамнеза и особенностей организма.
Для постановки верного диагноза, чтобы отличить ХОБЛ и бронхиальную астму, используется дифференциальная диагностика. Чтобы разобраться, чем же болен пациент — астмой или ХОБЛ — врачи применяют следующие методы:
- сбор семейного анамнеза и анамнеза жизни: врач расспрашивает больного о генетической предрасположенности, трудовой деятельности, вредных привычках;
- получение сведений о заболевании: врач задает вопросы о длительности и интенсивности симптоматики, консистенции слизи;
- общий осмотр: прослушивание легких, сердца, осмотр кожного покрова;
- анализ мокроты, крови;
- проба с сальбутамолом: в этом случае сначала измеряется объем выдыхаемого воздуха без лекарства, и второе измерение проходит через четверть часа после его применения. Если полученный результат улучшается меньше, чем на 15%, то это говорит о ХОБЛ, так как в этом случае стеноз, возникший в бронхах, считается необратимыми, и его невозможно устранить с помощью медикаментозных препаратов.
При лечении ХОБЛ в основном пациенты получают медикаментозные препараты на протяжении длительного времени. Главная цель терапии — купирование процесса воспаления, который ведет к застойным явлениям и приводит к уменьшению просвета бронхов.
Рекомендуется при необходимости сменить место жительства, поменять рабочее место, бросить курить. Назначаются:
- бета-адреноблокаторы, обладающие продолжительным действием. Их прием ведет к рефлекторному расширению просвета бронхов и снятию спазма гладких мышц;
- глюкокортикостероиды;
- муколитики (бронхосекретолитические препараты).
При развитии бактериальной инфекции назначаются антибактериальные средства.
Целью терапии астмы является сведение к минимуму выброса медиаторов воспаления. При внезапно возникших опасных приступах назначаются:
- 2-адреномиметики;
- атропиноподобные медикаменты;
- препараты, способствующие расширению бронхов;
- стабилизаторы мембран тучных клеток;
- глюкокортикостероиды и прочее.
Чтобы избежать возникновения ХОБЛ и бронхиальной астмы, настоятельно рекомендуется:
- исключить вредные факторы на рабочем месте (при необходимости — смена вида деятельности) и поменять место жительства при плохой экологической обстановке;
- вести здоровый образ жизни: избавиться от пагубных привычек, заниматься спортом и т. д.;
- при астме рекомендуется избегать контакта с веществами, которые способствуют появлению аллергической реакции;
- ежедневно делать влажную уборку в помещении, как на работе, так и в доме/квартире;
- рекомендуется постепенно увеличивать физическую нагрузку;
- вовремя лечиться от простудных и инфекционных заболеваний органов дыхательной системы;
- следить за состоянием здоровья: посещать санатории, физиотерапевтические процедуры, проходить профосмотры у врача.
источник
Значение дыхания для человека переоценить невозможно. Мы можем не есть и не спать сутками, некоторое время оставаться без воды, но оставаться без воздуха человек способен лишь несколько минут. Мы дышим, не задумываясь, «как дышится». Между тем, наше дыхание зависит от множества факторов: от состояния окружающей среды, любых неблагоприятных внешних воздействий или каких-либо повреждений.
Дыхание представляет собой непрерывный биологический процесс, в результате которого происходит газообмен между организмом и внешней средой. Клетки организма нуждаются в постоянной энергии, источником которой являются продукты процессов окисления и распада органических соединений. Кислород участвует во всех этих процессах, и клетки организма постоянно нуждаются в его притоке. Из окружающего нас воздуха в организм кислород может проникнуть сквозь кожу, но лишь в небольших количествах, совершенно недостаточных для поддержания жизни. Основное его поступление в организм обеспечивает дыхательная система. С помощью дыхательной системы осуществляется также выведение углекислого газа – продукта дыхания. Транспорт газов и других необходимых организму веществ осуществляется с помощью кровеносной системы. Функция дыхательной системы сводится лишь к тому, чтобы снабжать кровь достаточным количеством кислорода и удалять из нее углекислый газ.
Дыхательная система человека состоит из тканей и органов, обеспечивающих легочную вентиляцию и легочное дыхание. В строении системы можно выделить основные элементы — воздухоносные пути и легкие, и вспомогательные — элементы костно-мышечной системы. К воздухоносным путям относятся: нос, полость носа, носоглотка, гортань, трахея, бронхи и бронхиолы. Легкие состоят из бронхиол и альвеолярных мешочков, а также из артерий, капилляров и вен легочного круга кровообращения. К элементам костно-мышечной системы, связанным с дыханием, относятся ребра, межреберные мышцы, диафрагма и вспомогательные дыхательные мышцы.
Наиболее часто встречаемыми в медицинской практике воспалительными заболеваниями дыхательной системы являются воспаление бронхов — бронхит, бронхиальная астма и воспаление легких — пневмония.
Различают острый и хронический бронхиты. Острый бронхит развивается обычно вместе с другими признаками острого воспаления верхних дыхательных путей, воспаление как бы спускается вниз от верхних дыхательных путей к бронхам. Основной признак острого бронхита — кашель; сначала сухой, затем с небольшим количеством мокроты. Врач во время осмотра определяет рассеянные сухие свистящие хрипы с обеих сторон.
Хронический бронхит — это хроническое воспалительное заболевание бронхов. Оно течет в течение месяцев и лет, периодически, то обостряется, то затихает. В настоящее время несомненным признается значение трех факторов риска хронического бронхита: курение, полютанты (повышенное содержание пыли, газов во вдыхаемом воздухе) и врожденная недостаточность особого белка альфа-1-антитрипсина. Инфекционный фактор — вирусы, бактерии является причиной обострения заболевания. Основные признаки хронического бронхита — кашель, выделение мокроты, частые простудные заболевания.
Обследование больных хроническим бронхитом включает рентгенографию грудной клетки и исследование функции дыхания с помощью современных компьютеризированных приборов. Рентгенологическое исследование необходимо, главным образом, для исключения других заболеваний дыхательной системы — воспаления легких, опухолей. При исследовании функции легких выявляются признаки бронхиальной обструкции, устанавливается степень тяжести этих нарушений.
Хронический бронхит при длительном течении закономерно приводит к развитию серьезных осложнений — эмфиземе легких, дыхательной недостаточности, своеобразному поражению сердца, бронхиальной астме.
Важнейшим условием для успешного лечения больных хроническим бронхитом является отказ от курения. Это сделать никогда не поздно, но лучше раньше, до развития осложнений хронического бронхита. Во время обострения воспалительного процесса в бронхах назначаются антибиотики и другие противомикробные средства. Назначаются также бронхорасширяющие и отхаркивающие препараты. В период затихания процесса особенно эффективно санаторно-курортное лечение, массаж, лечебная физкультура.
Бронхиальная астма — хроническое заболевание, проявляющееся периодически возникающими приступами выраженного затруднения дыхания (удушья). Современная наука рассматривает астму как своеобразный воспалительный процесс, который приводит к возникновению обструкции бронхов — сужению их просвета вследствие ряда механизмов:
- спазма мелких бронхов;
- отека слизистой бронхов;
- повышенного выделения жидкости железами бронхов;
- повышенной вязкости мокроты в бронхах.
Для развития астмы большое значение имеют два фактора:
Оба эти фактора обусловлены наследственными механизмами.
Приступ бронхиальной астмы имеет типичные признаки. Он начинается внезапно или с появления сухого мучительного кашля, иногда ему предшествует ощущение першения в носу, за грудиной. Быстро развивается удушье, больной делает короткий вдох и далее практически без паузы продолжительный выдох (затруднен выдох). Во время выдоха на расстоянии слышны сухие свистящие хрипы (свистящее дыхание). Врач выслушивает такие хрипы при обследовании больного. Приступ заканчивается самостоятельно или, чаще, под влиянием бронхорасширяющих средств. Исчезает удушье, дыхание становится более свободным, начинает отходить мокрота. Уменьшается число сухих хрипов в легких, постепенно они совсем исчезают.
Длительно протекающая и недостаточно леченая астма может давать серьезные осложнения. Их можно разделить на легочные и внелегочные, нередко они комбинируются. К легочным осложнениям относятся хронический бронхит, эмфизема легких, хроническая дыхательная недостаточность. Внелегочные осложнения — поражение сердца, хроническая сердечная недостаточность.
Лечение бронхиальной астмы — трудная задача, она требует активного участия больных, для которых создаются специальные «школы», где под руководством врачей и сестер пациенты обучаются правильному образу жизни, порядку применения медикаментозных средств.
По мере возможности необходимо устранить факторы риска заболевания: аллергенов, вызывающих приступы; отказаться от приема нестероидных противовоспалительных средств (аспирин, препараты для лечения боли, болезней суставов); иногда помогает смена климата, смена места работы.
Пневмония — это воспалительный процесс в легочных альвеолах, примыкающих к ним мельчайших бронхов, микрососудов. Вызывается пневмония чаще всего бактериями — пневмококками, стрептококками, стафилококками. Более редкие возбудители — легионелла, клебсиела, кишечная палочка, микоплазма. Пневмонии могут также вызываться вирусами, но и здесь вторично в воспалении принимают участие бактерии.
Пневмония чаще возникает у людей, перенесших респираторную вирусную инфекцию, курильщиков, злоупотребляющих алкоголем, пожилых и стариков, на фоне хронических заболеваний внутренних органов. Отдельно выделяют пневмонии, возникающие у тяжелых послеоперационных больных в больницах.
По распространенности процесса пневмонии бывает долевыми и сегментарными, когда очаги воспаления большие, и мелкоочаговые с множественными небольшого размера очагами воспаления. Они отличаются по выраженности признаков, тяжести течения, а также от того, какой возбудитель привел к воспалению легких. Точно установить распространенность процесса помогает рентгенологическое исследование легких.
Начало заболевания при крупноочаговой пневмонии острое. Возникает озноб, головные боли, сильная слабость, сухой кашель, боли в грудной клетке при дыхании, одышка. Значительно повышается температура и держится на высоких цифрах, если болезнь не лечить, 7-8 дней. При кашле вначале начинает выделяться мокрота с прожилками крови. Постепенно количество ее увеличивается, она приобретает характер гнойной. Врач при выслушивании легких определяет измененное бронхиальное дыхание. При исследовании крови выявляются увеличение числа лейкоцитов, ускорение СОЭ. Рентгенологически определяется массивное затенение в легких, соответствующее доле или сегменту.
Для очаговой пневмонии характерно более легкое течение. Начало заболевания может быть острым или более медленным, постепенным. Нередко больные указывают, что до появления первых признаков заболевания они перенесли ОРЗ, был кашель, кратковременное повышение температуры. Есть кашель со слизисто-гнойной мокротой, могут быть боли в грудной клетке при дыхании, одышка. При исследовании крови может быть умеренное увеличение числа лейкоцитов, ускорение СОЭ. Рентгенологически определяются большей или меньшей величины очаги затенения, но значительно меньших размеров, чем при крупноочаговой пневмонии.
При тяжёлой форме пневмонии с высокой температурой, сильным кашлем, одышкой, болями в груди необходима госпитализация. Обычно начинают лечение с инъекций пенициллина, а далее в зависимости от эффективности или неэффективности лечения, меняют антибактериальные средства. Водятся также обезболивающие средства, назначается кислород. Больные с более легкими формами воспаления легких могут лечиться дома, антибактериальные средства назначаются внутрь. Помимо антибактериальных средств хороший вспомогательный эффект, особенно на заключительных этапах лечения, оказывает массаж грудной клетки, лечебная физкультура. Лечить больных пневмонией необходимо энергично, добиваясь нормализации картины крови и, самое главное, до исчезновения рентгенологических признаков воспаления.
источник
Осложнения.Они могут возникнуть на любом сроке аденовирусного заболевания и зависят от присоединения бактериальной флоры. Наиболее часто встречаются пневмонии, ангины, реже — гаймориты, фронтиты. Присоединению вторичной бактериальной флоры способствует угнетение иммунной системы.
Летальный исход может быть обусловлен аденовирусной пневмонией или генерализацией инфекции.
Респираторно-синцитиальная инфекция (РС-инфекция) —острое вирусное заболевание, характеризующееся явлениями умеренной интоксикации и поражением преимущественно нижних отделов органов дыхания с частым развитием бронхитов, бронхиолитов, пневмоний.
PC-вирус относится к РНК-содержащим парамиксовирусам, диаметр вириона 90-120 нм. Характерным свойством этого вируса является способность обусловливать образование синцития или псевдогигантских клеток в культуре ткани.
РС — инфекция распространена повсеместно, регистрируется круглый год, наибольший подъем заболеваемости наблюдается зимой и весной. Источником инфекции является больной человек в остром периоде болезни. Передается воздушно-капельным путем. Чаще наблюдается у детей раннего возраста, однако отмечается высокая восприимчивость и взрослых.
Патогенез.РС-инфекции сходен с патогенезом гриппа и парагриппа. Инкубационный период составляет 3-6 дней.
Патологическая анатомия.Воспалительные изменения развиваются в начальном периоде на слизистой оболочке носа и глотки. У взрослых процесс может ограничиться поражением этих отделов. Морфологической особенностью заболевания является пролиферация эпителия трахеи, бронхов, бронхиол, альвеол, приводящая к образованию пластов (симпластов) клеток, которые совместно с комочками слизи приводят к закупорке бронхов (рис.6).
У детей в возрасте до года обычно поражаются бронхиолы и паренхима легких с наличием некроза трахеобронхиального эпителия и некротического обтурационного бронхиолита. Возникающий спазм приводит к образованию ателектазов и эмфиземе, что способствует возникновению вирусно-бактериальных пневмоний. Гуморальный иммунитет после перенесенной болезни сохраняется всю жизнь.
Осложнениямиболезни являются пневмония с присоединением вторичной инфекции и генерализация вирусной инфекции, при которой в органах появляются воспалительные инфильтраты с наличием эпителиальных симпластов. При этом в головном мозге отмечается пролиферация клеток эпендимы. Наиболее тяжелые формы болезни, обусловливающие в 0,5% случаев летальные исходы, свойственны детям до одного года.
Микоплазмы– организмы, занимающие промежуточное положение между вирусами и бактериями, наибольшее значение в патологии имеет микоплазма пневмонии. Инкубационный период – 1-4 недели. Заболевание проявляется ринитом, фарингитом, бронхитом, бронхиолитом, пневмонией, иногда в детском возрасте – ложный круп, часто сочетается с ОРВИ. Микоплазмы проникают в эпителий респираторного тракта, затем в альвеолоциты, вызывая их трасформацию и десквамацию. Клетки крупные, в состоянии гидропической дистрофии, цитоплазма пенистого вида, в ней выявляются пиронинофильные и ШИК-позитивные включения микоплазм. Макро: в трахее и бронхах – слизь, полнокровие; в легких более выражены расстройства кровообращения по сравнению с таковыми при ОРВИ, геморрагии, иногда легочное кровотечение; в межуточной ткани – лимфоплазмоцитарная инфильтрация. Могут возникать тромбы в МЦР. Возможна генерализация микоплазмоза.
Хронические обструктивные заболевания легких (ХОБЛ).
Хронические обструктивные заболевания легких (хронические диффузные заболевания легких) представляют собой сочетание в различных соотношениях таких болезней и патологических процессов как хронический бронхит, бронхоэктазы, эмфизема легких, пневмосклероз, хронический абсцесс, ателектазы легочной ткани, бронхиальную астму, хроническую пневмония и интерстициальные болезни легких. Их этиология, патогенез и морфологии различные, клиническая картина характеризуется хроническим кашлем с выделением мокроты и пароксизмальным или постоянным затруднением дыхания.
У некоторых больных один из этих патологических процессов может преобладать и являться ведущим в клинико-морфологической картине.
В основе патогенеза и морфогенеза ХОБЛ лежат следующие механизмы: бронхитогенный, пневмониогенный, пневмонитогенный.
Основой первого из них является хронический воспалительный процесс бронхиального дерева или же бронхиальная астма, длительное течение которых приводит к развитию хронической диффузной обструктивной эмфиземы и бронхоэктазов.
Пневмониогенный механизм связан с последствиями перенесенных острых пневмоний, которые могут заканчиваться развитием хронического абсцесса легких или хронической пневмонии.
Пневмонитогенный механизм лежит в основе интерстициальных заболеваний легких, при которых патологический процесс развивается в строме межальвеолярных перегородок и представлен фиброзирующим альвеолитом или пневмонитом.
В исходе всех трех механизмов болезни происходит перестройка легочной ткани с развитием вторичной легочной гипертензии, приводящей к гипертрофии правого желудочка сердца и нарастающей легочно-сердечной недостаточности.
В последние годы в литературе и в клинической практике широкое распространение получили термины «обструктивные» и «рестиктивные» заболевания легких». Основанием для выделения этих групп послужили морфофункциональные особенности повреждения воздухопроводящих и респираторных отделов легких.
Обструктивные процессы затрагивают в основном воздухоносные пути, характеризуются увеличением сопротивления для прохождения воздуха в виде частичной или полной обструкции на любом уровне, от трахеи до респираторных бронхиол. В их основе лежит нарушение дренажной функции бронхов, что является основной причиной их обструкции. Функциональные легочные тесты показывают увеличение сопротивления в сосудах малого круга кровообращения и ограничение максимальных объемов выдыхаемого воздуха при форсированном выдохе. Основные обструктивные процессы представлены хроническим бронхитом, бронхоэктазами, бронхиальной астмой.
Для рестриктивных процессов свойственно уменьшение объема легочной паренхимы со снижением их жизненной емкости. Рестриктивные поражения могут быть обусловлены изменениями грудной клетки при нормальных легких (нейромышечные поражения при полиомиелите, выраженном ожирении и кифолосколиозе), эмфиземой легких, а также острыми и хроническими интерстициальные и инфильтративные процессы. Типичным примером острого рестриктивного процесса является респираторный дистресс-синдром у взрослых. Хронические рестриктивные процессы возникают вследствие различных запылений легочной ткани (пневмокониозы), и представлены интерстициальными болезнями легких.
Большинство легочных заболеваний на поздних стадиях развития имеют, как правило, и тот и другой компонент одновременно.
Хронический бронхит– хронически протекающее воспаление стенки бронхов, которое морфологически характеризуется гиперплазией и гипертрофией клеток, продуцирующих слизь в слизистой и подслизистой оболочках бронхов.
Заболевание чаще возникает у курильщиков или же вследствие вдыхания загрязненного воздуха. При этом увеличивается толщина подслизистого слоя бронхов, просветы бронхов заполняются густой вязкой слизью. Такой бронхит называют простым хроническим. Если патологический процесс сопровождается повышенной реактивностью дыхательных путей с развитием бронхоспазмов заболевание носит названиехронического астматического бронхита. В дальнейшем присоединяется воспалительный процесс, который периодически обостряется и приводит к формированию гнойного и обструктивного хронического бронхита.
При хроническом гнойном бронхитепросветы бронхов среднего и мелкого калибра заполнены слизисто-гнойным или гнойным экссудатом. На разрезе легочной ткани при надавливании из просветов бронхов выдавливаются гнойные пробки. Микроскопически выявляется картина гнойного эндо- или панбронхита. Призматический эпителий бронхов местами десквамирован, местами отмечается его пролиферация, местами атрофия. Увеличивается количество бокаловидных клеток. Возможны очаги метаплазии призматического эпителия в многослойный плоский эпителий. Вокруг бронхов наблюдается разрастание грубой волокнистой соединительной ткани. При обострении болезни, в прилежащих к пораженным бронхам альвеолах, появляется серозный или серозно-гнойный экссудат. В рядом лежащих участках могут отмечаться небольшие очаги ателектазов и эмфиземы. В стадии ремиссии гнойный экссудат сменяется на слизистый.
Обструктивные хронические бронхитыделятся на полипозные и деформирующие. При полипозных бронхитах идет разрастание грануляционной ткани из участков бронхов, лишенных эпителиальной выстилки. Такие разрастания частично или полностью могут закрывать просвет бронха и иногда покрываться эпителием. Деформирующие (стенозирующие) хронические бронхиты возникают в случаях разрастания и созревания грануляционной ткани непосредственно в стенках бронха в очагах его деструкции. Возникающий при этом склероз деформирует стенку и изменяет просвет бронха. Обструктивные формы хронического бронхита сопровождаются выраженным диффузным перибронхиальным пневмосклерозом, чаще выявляются очаги плоскоклеточной метаплазии. По ходу бронхов можно обнаружить расширения их просветов (бронхоэктазы).
При хроническом бронхите нарушается дренажная функция бронхов, что приводит к задержке и накоплению слизи, к полной обтурации просвета и развитию в легочной ткани ателектазов, эмфиземы легких, перифокальной бронхопневмонии, перибронхиального пневмосклероза.
Бронхоэктатическая болезнь– заболевание, морфологической основой которого является стойкое расширение просветов бронхов (бронхоэктазы) с нарушением их дренажной функции и накоплением в расширенной части бронхов секрета слизистой оболочки. Если имеет место расширение отдельных бронхов, то говорят о бронхоэктазах, входящих в состав других форм ХОБЛ. Если в клинико-морфологической картине преобладает расширение бронхов — о бронхоэктатической болезни (рис.1).
Бронхоэктазы могут быть врожденными и приобретенными. Врожденные бронхоэктазы являются результатом неправильного формирования бронхиального дерева и бывают I типа (крупный либо средний бронх слепо заканчивается без деления на мелкие бронхи и ацинусы) либо II типа (крупный или средний бронх без деления на мелкие бронхи переходит в бронхиолы и ацинусы).
Приобретенные бронхоэктазы являются следствием хронического бронхита (например, панбронхита при кори), возникают вследствие выпячивания стенки бронха в месте наиболее выраженного воспалительного процесса, чаще при кашлевых толчках.
Морфологически различают следующие виды приобретенных бронхоэктазов: цилиндрические, веретенообразные, мешковидные и гроздевидные. Если происходит расширение просветов бронхиол, говорят о бронхиолоэктазах. В случаях образования множественных бронхиолоэктазов легочная ткань на разрезе приобретает мелкоячеистый вид – “сотовое легкое”.
Бронхоэктазы могут развиваться в отдельных бронхах, в сегменте, доле или носить распространенный характер в обоих легких.
Накапливающаяся в бронхоэктазе слизь нагнаивается. Призматический эпителий десквамируется, местами происходит его метаплазия в многослойный плоский эпителий. Воспалительный процесс распространяется на всю стенку бронха и прилежащую к нему легочную ткань. Эластические и мышечные волокна стенки разрушаются и замещаются соединительной тканью. Возникает хронический воспалительный процесс, приводящий к перестройке сосудистого русла и легочной гипертензии.
Вследствие хронического нагноительного процесса у больных бронхоэктатической болезнью нарушается белковый обмен, нарастает гипоксия и появляются своеобразные изменения ногтевых фаланг кистей и стоп в виде барабанных палочек.
В некоторых случаях стенки бронха в области расширения полностью разрушаются гнойным инфильтратом, и патологический процесс напоминает абсцесс.
Бронхиальная астма – заболевание, в основе которого лежит спазм мелких бронхов и бронхиол, проявляющийся приступами экспираторной одышки.
Причиной такого спазма являются аллергические реакции на экзогенные аллергены: животная и растительная пыль, дым, различные запахи, туманы, повышенная влажность воздуха. В зависимости от особенностей этиопатогенеза различают две формы бронхиальной астмы: атопическая и инфекционно-аллергическая.
Атопическая форма возникает на основе реагиновых реакций, когда аллерген связывается с антителами (реагинами) находящимися на поверхности лабороцитов и базофилов и образует комплекс антиген-антитело. Указанный комплекс приводит к выделению из этих клеток биологически активных веществ (гистамин, серотонин, кинины, анафилаксин и др.), которые вызывают спазм гладкой мускулатуры мелких бронхов, усиление секреции их слизистой оболочки и нарушению проходимости бронхов. Атопическая форма бронхиальной астмы чаще начинается в детском возрасте. У больных, как правило, повышаются уровни сывороточного IgE, отмечается положительная кожная проба с антигеном, вызывающим болезнь.
В основе инфекционно-аллергической формы бронхиальной астмы лежит аналогичный механизм, который развивается на фоне острых или хронических заболеваний дыхательной системы, вызванных инфекционными агентами. Однако при этой форме бронхиальной астмы уровень сывороточного IgEне повышен, а кожные пробы всегда отрицательные.
У 10% больных, страдающих бронхиальной астмой, отмечается повышенная чувствительность к аспирину, приемы которого провоцируют приступы этой болезни.
Следует различать острые морфологические изменения, развивающиеся в течение приступа бронхиальной астмы и хронические изменения, обусловленные частыми приступами и длительным течением болезни.
Морфологические изменение при атопической и инфекционно-аллергической формах болезни, как правило, идентичные.
Во время приступа бронхиальной астмы из-за спазма гладких мышечных волокон стенок бронхов их просветы принимают звездчатый вид (рис.4).
Возникает острый отек слизистого и подслизистого слоев бронхов и их инфильтрация лаброцитами, базофилами, эозинофилами, лимфоидными и плазматическими клетками. Количество эозинофилов в воспалительном инфильтрате колеблется от 5 до 50%. Вследствие гиперсекреции слизи бокаловидными клетками просветы бронхов заполняются густой слизью, принимающей иногда слоистый вид. В слизи могут находиться эозинофилы и десквамированные пласты клеток бронхиального эпителия, которые в цитологических мазках мокроты больных бронхиальной астмой получили название спиралей Куршмана. Кроме эозинофилов в слизи можно обнаружить кристаллы Шарко-Лейдена, которые представляют собой скопления кристаллоидов, образованных мембранным белком погибших эозинофилов. Из-за нарушения проходимости бронхов появляются фокусы эмфиземы легочной ткани или ателектазы.
При тяжелых приступах бронхиальной астмы, переходящих в астматическое состояние (status asthmaticus) может наступить летальный исход, обусловленный острой дыхательной недостаточностью.
При длительном течении болезни с частыми приступами, в стенках бронхов развивается хроническое воспаление, и постепенно формируется хроническая обструктивная эмфизема легких. В воспалительный процесс могут вовлекаться бронхи и перибронхиальные отделы легочной ткани с последующим развитием бронхоэктазов и пневмосклероза.
Эмфизема легких– расширение просветов альвеол легочной ткани с истончением межальвеолярных перегородок и увеличением размеров легких.
Эмфиземы легких, возникающие у детей, приводят к деформации грудной клетки, которая принимает бочкоообразную форму.
Различают следующие виды эмфиземы легких: хроническая диффузная (обструктивная); хроническая очаговая, викарная, первичная панацинарная, старческая, межуточная.
Хроническая диффузная обструктивная эмфиземалегких в клинической практике встречается чаще всего и связана с различными видами хронического бронхита и частыми приступами бронхиальной астмы. В патогенезе этой эмфиземы большое значение имеет экспираторная одышка, при которой в ацинусах накапливается избыточное количество воздуха, который оказывает механическое давление на стенки альвеол, постепенно приводя к повреждению эластического и коллагенового каркаса легочной ткани, к расширению просветов и разрыву межальвеолярных перегородок (рис.5).
Оба легких увеличены в размерах, светло-серого цвета, режутся с трудом. При разрезе легочная ткань хрустит, при надавливании – не расправляется. Из просветов бронхов могут выдавливаться слизисто-гнойные пробки.
Если расширению подвергается бронхиола и проксимальные отделы ацинуса, говорят о центриацинарной, если весь ацинус – панацинарной эмфиземе, если дистальные отделы ацинуса – парасептальной эмфиземе, которая чаще возникает в субплевральных отделах. Если ацинусы расширяются неравномерно, то такую эмфизему называют иррегулярной. В патогенезе центриацинарной и панацинарной эмфизем ведущую роль играет протеазно (эластазы)-антипротеазный (а1- антитрипсин) механизм, который приводит к разрушению стенок альвеол. Источником эластаз являются нейтрофилы и в меньшей степени макрофаги.
У курящих людей эмфизема легких может развиваться рано, еще до 35 лет. Полагают, что курение вызывает нарушение баланса протеазно-антипротеазной системы в легких. У курящих людей имеется повышенное количество эластазы и снижена антиэластазная активность. При достаточно интенсивном и продолжительном курении отмечаются:
Увеличение количества нейтрофилов и макрофагов в альвеолах (именно их протеазе придается ведущее значение в разрушении альвеолярных перегородок).
Освобождение эластазы нейтрофилов.
Возрастание активности эластолитических протеаз в макрофагах, причем активность эластазы макрофагов не подавляется А1-АТ и указанные ферменты путем протеолитического переваривания могут расщепляться.
Подавление продукции А1-АТ оксидантами табачного дыма и свободными радикалами кислорода, выделяемыми нейтрофилами, эти же факторы снижают антиэластазную активность у курящих.
При прогрессировании процесса межальвеолярные перегородки не только истончаются, но и разрываются, что приводит к уменьшению площади газообмена в легких. В результате разрыва межальвеолярных перегородок и слияния альвеол образуются пузырьки и пузыри, видимые невооруженным глазом — буллезная эмфизема. Такие изменения более характерны для иррегулярной эмфиземы. Капилляры межальвеолярных перегородок сдавливаются и запустевают, вследствие чего нарастает гипертензия в малом круге кровообращения и формируется легочное сердце. Буллезная эмфиземачаще появляется в области верхушек легких. Крупные пузыри могут достигать более 1см в диаметре и обычно располагаются субплеврально. Иногда они могут разрываться и вызывать пневмоторакс.
Хроническую очаговую эмфиземуназывают перифокальной или рубцовой. Она обычно развивается вокруг старых воспалительных очагов, например при туберкулезе, либо крупных рубцов в легочной ткани и чаще является иррегулярной. Протекает такая эмфизема, как правило, бессимптомно.
Различают также компенсаторную (викарную), старческую и интерстициальную эмфиземы.
Викарная эмфиземапредставляет собой избыточное раздувание альвеол сохранившейся легочной ткани при утрате значительного объема легочной паренхимы, как это имеет место при односторонней пульмонэктомии или лобэктомии. При этом деструктивные изменения стенок альвеол отсутствуют.
Старческая или сенильная эмфиземаобусловлена возрастными изменениями легочной ткани, без разрушения эластических структур и стенок альвеол.
Интерстициальная или межуточная эмфиземахарактеризуется поступлением воздуха в строму межальвеолярных перегородок при разрывах стенок альвеол, вызванных сильными кашлевыми толчками, или при неправильном проведении ИВЛ. Из прикорневых отделов легких воздух может распространяться на мягкие ткани средостения и шеи.
Абсцесс легкого— очаг гнойного расплавления ткани с образованием гнойной полости различных размеров (рис.6). Абсцесс легочной ткани может быть единичным. У некоторых больных могут формироваться множественные абсцессы легких. У свежих абсцессов сформированной стенки еще нет. В дальнейшем образуется пиогенная мембрана и наружный фиброзный слой. Если болезнь не заканчивается летальным исходом, такой абсцесс принимает хроническое течение. Хронические абсцессы обычно локализуются во II, VI, IX и X сегментах чаще правого легкого, т.е. в тех участках легочной ткани, в которых возникают очаги бронхопневмонии и острые абсцессы. В случаях субплевральной локализации абсцессов возможен переход гнойного воспаления на плевру с ее деструкцией и развитием гнойного плеврита и эмпиемы.
В тех случаях, когда вокруг хронических абсцессов или одного абсцесса появляются признаки воспаления легочной ткани с разрастанием соединительной ткани и участками эмфиземы легкого, говорят о хронической пневмонии. Заболевание протекает с частыми обострениями, которые характеризуются появлением свежих очагов серозно-гнойной пневмонии, морфологическими признаками панбронхита и васкулитами. При затухании воспалительного процесса развивается склероз легочной ткани, стенок кровеносных сосудов, иногда вплоть до облитерации их просветов, нарастает эмфизема, что в конечном этапе приводит к пневмофиброзу.
Хроническая пневмония развивается в пределах сегмента или доли легкого. В ряде случаев процесс может затрагивать целое легкое или оба легких.
Пневмосклероз– разрастание соединительной ткани в легких. Может быть диффузным, когда соединительная ткань разрастается по ходу бронхов, например при хроническом бронхите — перибронхиальный пневмосклероз; или же по ходу кровеносных сосудов – периваскулярный пневмосклероз. Пневмосклероз может быть очаговым: посткарнификационный, вследствие организации фибринозного экссудата при крупозных или очаговых пневмониях; постателектатический – при разрастании соединительной ткани в участках спадения легочной ткани.
Ателектаз легких — спадение легочной ткани, вследствие нарушения проходимости воздуха по бронхам при их обструкции или сдавлении, что может иметь место при обструктивных бронхитах, опухолевом росте, попадании в бронхи инородных тел, при респираторно-синтициальной инфекции, когда просветы бронхов заполняются пролиферирующими клетками в виде клеточных симпластов.
Коллапс легких – сдавление легочной ткани опухолью или жидкостью в плевральных полостях при гидротораксе, гемотораксе, или воздухом при пневмотораксе, вследствие чего сдавленный участок легких лишается воздушности.
Интерстициальные болезни легких (ИБЛ) —группа заболеваний, характеризующаяся первичным воспалительным процессом в интерстиции легких. Синонимы: фиброзирующий альвеолит, пневмонит. При этом развивается диффузный пневмофиброз, панацинарная эмфизема, гипертензия малого круга, легочное сердце и хроническая легочно-сердечная недостаточность.
Причины: бытовая, растительная и промышленная пыль (пневмокониозы); вирусы (вирусы кори; ВИЧ-инфекции, герпесвирусы); некоторые медикаменты, обладающие токсическим пневмотропным действием (противоопухолевые антибиотики, противодиабетические, цитостатические, иммуносупрессивные препараты).
Патогенез: основное значение придается нарушениям иммунологического гомеостаза: развитие заболевания связано с появлением аутоантигенов, антигенов животного и растительного происхождения, вирусов, что вызывает образование иммунных комплексов, которые циркулируя в крови, откладываются в межальвеолярных перегородках, связывают комплемент и вызывают клеточную воспалительную реакцию в интерстиции межальвеолярных перегородок. При этом могут образовываться макрофагальные гранулемы.
В тех случаях, когда этиология заболевания остается неизвестной, говорят об идиопатическом легочном фиброзе. В литературе существует большое количество синонимов этого заболевания, из которых можно выделить три основных варианта: хронический межуточный пневмонит, синдром Хаммена-Рича, диффузный (криптогенный) фиброзирующий альвеолит. Острые формы идиопатического легочного фиброза называют болезнью Хаммена-Рича, которая впервые была описана в 1935 году. В настоящее время большинство исследователей рассматривает болезнь Хаммена-Рича как системный аллергический васкулит с преимущественной локализацией процесса в легком, с продуктивно-фибропластическим характером воспалительных изменений в сосудах МЦР.
Патологическая анатомия.Установлены 3 стадии морфологических изменений при ИБЛ.
Альвеолит– инфильтрация межуточной ткани легких нейтрофилами, лимфоцитами, макрофагами, плазматическими клетками; в просветах альвеол появляется серозный экссудат, нередко – гиалиновые мембраны, гиперплазия пневмоцитов II типа, которые выступают в просветы альвеол (диффузный альвеолит). В отдельных случаях процесс носит не диффузный, а очаговый характер с образованием макрофагальных гранулем (гранулематозный альвеолит). Межальвеолярные перегородки значительно утолщаются, а их капилляры сдавливаются.
Дезорганизация альвеолярных структур– разрушение эндотелиальных и эпителиальных мембран, усиление клеточной инфильтрации в интерстиции с распространением воспаления на стенки сосудов и периваскулярную ткань – развивается диффузный пневмофиброз.
Формирование сотового легкого– возникает капиллярный блок, наряду с пневмофиброзом развивается панацинарная эмфизема, бронхоэктазы (бронхиолоэктазы), на месте измененных альвеол формируются кисты с фиброзными стенками, т.н. сотовое легкое (напоминает пчелиные соты).
В дальнейшем происходит перестройка сосудов, гипертензия малого круга кровообращения, гипертрофия правого сердца и хроническая легочно-сердечная недостаточность.
Диффузный интерстициальный фиброз легких развивается часто при генерализованных формах склеродермии, который часто заканчивается развитием сотового легкого. Ревматоидный артрит в ряде случаев сопровождается появлением ревматоидных узлов в интерстициальной ткани легких с развитием морфологической картины диффузного межуточного склероза и хронического плеврита. При системной красной волчанке в толще межальвеолярных перегородок также могут появляться очаговые круглоклеточные инфильтраты. В отдельных случаях этой болезни развивается морфологическая картина тяжелого волчаночного пневмонита. Интерстициальный фиброз может развиваться в зоне радиоактивного облучения легочной ткани — хронический радиационный пневмонит.
Клинико-морфологически выделяют особые формы пневмонитов.
Десквамативный интерстициальный пневмонит,этиология которого остается неизвестной. Морфологически в просветах альвеол выявляются скопления макрофагов, которые ошибочно принимали за десквамированные клетки альвеолярного эпителия. В цитоплазме макрофагов выявляются липидные и PAS-положительные гранулы, или пластинчатые структуры, которые, возможно, являются частицами сурфактанта. В дальнейшем происходит гиперплазия альвеолоцитов, которые действительно десквамируются в просветы альвеол. Постепенно нарастают признаки интерстициального фиброза. Заболевание поддается лечению стероидными препаратами.
Гиперсенситивный пневмонит– группа иммунологических, преимущественно интерстициальных, заболеваний легких, которые развиваются при длительном, интенсивном контакте с органической пылью, и приводят к развитию клинико-морфологической картины легких фермера, птицевода, сборщика грибов. Известна также утиная болезнь, вследствие контакта с антигенами перьев уток, болезнь кленовой коры у деревообработчиков. Аналогичные изменения легких могут возникать под влиянием увлажнителя воздуха или кондиционера.
Механизм болезни на ранних этапах развития (острая форма) обусловлен иммунокомплексными реакциями III типа, на поздних стадиях – реакциями IV типа с образованием гранулем (хроническая форма).
Острая форма развивается уже через 4-6 часов после аспирации антигенов и проявляется клинически одышкой, кашлем, лихорадкой, лейкоцитозом. В межальвеолярных перегородках появляется инфильтрация лимфоцитами, плазматическими клетками, макрофагами. Если аспирация продолжается длительное время – развивается хроническая форма при которой прогрессируют признаки интерстициального фиброза и облитерирующего бронхиолита. Характерным морфологическим признаком такой формы является наличие, разбросанных по легочной ткани, гранулем, содержащих многоядерные гигантские клетки рассасывания инородных тел. Васкулиты, которые, как правило, возникают при иммунокомплексных заболеваниях, при гиперсенситивных пневмонитах отсутствуют.
Осложнения ХОБЛ и ИБЛ. Хронические обструктивные заболевания и интерстициальные болезни легких дают следующие осложнения: легочно-сердечная недостаточность, легочное кровотечение, вторичный амилоидоз, пневмониогенный сепсис, асфиксию и острую дыхательную недостаточность, бронхопневмонию и воздушную эмболию.
Наиболее частым осложнением этой группы болезней является легочно-сердечная недостаточность, которая морфологически проявляется легочным сердцем (cor pulmonum) – расширение полостей правой половины и гипертрофия стенки правого желудочка (в норме толщина его стенки 0,2-0,3см) и признаками общего венозного полнокровия: акроцианоз, анасарка, гидроторакс, гидроперикард, асцит, мускатная печень, цианотическая индурация почек и селезенки.
Легочное кровотечение возникает при деструктивных формах легочного туберкулеза, раке легкого, реже при силикозе, когда образуются силикотические каверны, при обострении ХОБЛ с деструкцией легочной ткани. Легочное кровотечение может начаться внезапно. В ряде случаев профузному легочному кровотечению предшествует кровохарканье (haemoptoe). Легочное кровотечение в отличие от желудочного характеризуется выделением ярко-красной (алой) крови. Однако в некоторых случаях, если кровотечение у больного начинается ночью во время сна и больной заглатывает выделяющуюся кровь, может отмечаться рвота бурыми массами.
Вторичный амилоидоз возникает при длительно текущих заболеваниях легких, сопровождающихся хроническим гнойным воспалением (хронический гнойный бронхит и бронхоэктатическая болезнь, хронические абсцессы легкого, деструктивные формы легочного туберкулеза, чаще – фиброзно-кавернозный туберкулез). Вторичный амилоидоз опасен не столько отложением амилоидных масс в селезенку, сколько повреждением почек, что в итоге приводит к амилоидно-сморщенной почке и развитию уремии. Однако, выявление на аутопсии саговой или сальной селезенки имеет большое значение, так как заставляет обратить внимание патологоанатома на состояние почек.
Пневмониогенный сепсис может осложнять заболевания легких, сопровождающиеся абсцедированием (крупозные и хронические пневмонии), с деструкцией плевры, гнойными плевритами и эмпиемой плевры. Такой сепсис чаще всего протекает в виде септикопиемии.
Асфиксия, как правило, осложняет течение центральных форм рака и морфологически характеризуется развитием острой эмфиземы и ателектазов легочной ткани. Острая дыхательная недостаточность развивается при тотальной крупозной пневмонии, поражающей оба легких, и морфологически характеризуется острой легочно-сердечной недостаточностью с внезапным появлением признаков общего венозного полнокровия.
Воздушная эмболия является редким осложнением легочных заболеваний и возникает в случаях острой эмфиземы, сопровождающейся разрывом альвеол и нагнетанием воздуха в межуточную ткань легочной паренхимы (межуточная эмфизема), вследствие чего воздух может поступать в кровяное русло.
Массивные, обычно перифокальные, неспецифические бронхопневмонии могут осложнять течение центральных и периферических раков легкого, бронхоэктатическую болезнь, различные формы легочного туберкулеза.
Рак легкогоявляется самой частой опухолью этого органа и занимает 90-95% всех опухолей легких. Реже встречается карциноид (около 5%) и мезенхимальные опухоли (2-5%).
Этиология рака легкого в большинстве случаев связана с курением, профессиональными вредностями (например, воздействие асбестной пыли), радиоактивным излучением. Факультативным предраковым процессом являются различные формы ХНЗЛ, так как хроническое воспаление, сопровождающиеся метаплазией и воспалительными инфильтратами приводит к образованию различных факторов роста и онкобелков (клеточные онкогены myc, ras, bcl, erbB), вызывающих пролиферацию эпителия. В патогенезе рака легкого значительную роль играет повреждение генома эпителиальной клетки, приводящее к хромосомным аберрациями и генным мутациям (например, при мелкоклеточном раке – делеция короткого плеча 3-й хромосомы). При раке легкого описана патология апоптоза в виде его незавершенности, что проявляется отсутствием фагоцитоза апоптозных телец.
Выделены следующие стадии морфогенеза рака легкого:
стадия предопухоли, которая характеризуется гиперпластическими процессами и предопухолевой дисплазией;
стадия неинвазивной опухоли («рак на месте»);
Полокализациивыделяют прикорневой или центральный рак (рис7), периферический и смешанный раки.
Центральный рак возникает в области стволового, долевого, или проксимальной части сегментарного бронха. Периферический рак развивается из мелких бронхов, бронхиол и, вероятно, из альвеол. Смешанный рак затрагивает обе локализации и носит массивный характер.
По характеру ростав стенке бронха выделяют: экзофитный (рост опухоли в просвет бронха), эндофитный (рост в толще стенки бронха) и перибронхиальный (рост вокруг бронха).
Различают следующие макроскопические формырака легкого: бляшковидный, полипозный, узловатый (рис.117), разветвленный, узловато-разветвленный, эндобронхиальный диффузный, полостной и пневмониоподобный.
По микроскопической картине выделяют: 1) плоскоклеточный рак (с ороговением и без ороговения), 2) мелкоклеточный (овсяноклеточный и лимфоцитоподобный), 3) аденокарцинома (ацинарная, папиллярная, львеолярная, солидная с продукцией слизи). 4) крупноклеточный рак, 5) смешанный – железисто-плоскоклеточный.
При ЭМ и иммуногистохимическом исследованиях в мелкоклеточном и крупноклеточном раке выявляются признаки плоскоклеточной, железистой и нейроэндокринной дифференцировки.
Основными методами диагностики рака легкого являются: бронхоскопия с биопсией, цитологическое исследование мокроты, радиологические методы (КТ и МРТ).
Осложнения.Прикорневые раки прорастают в средостение, перикард, пищевод, основные сосудистые стволы и иногда вызывать легочные кровотечения. Их экзофитные и узловатые формы вызывать сдавление трахеи и крупных бронхов и являться причиной асфиксии. Периферические раки прорастают плевру и вызывать серозно-геморрагические или геморрагические плевриты. Распад раковых опухолей может явиться причиной смертельных легочных кровотечений. В отдельных случаях раковые опухоли могут нагнаиваться.
Раки легкого метастазируют лимфогенным путем в регионарные лимфатические узлы. Позже метастазы распространяются на бифуркационные, паратрахеальные, медиастинальные и шейные лимфатические узлы. Для раков легкого характерно и гематогенное метастазирование. Наиболее часто рак легкого метастазирует в головной мозг, кости, печень, надпочечники.
источник
Пневмония прекрасно лечится у большинства пациентов, однако больные с ХОБЛ находятся в группе риска. Если у пациента в анамнезе имеется ХОБЛ, при пневмонии повышается риск осложнений, а также возможно развитие дыхательной недостаточности.
Обструкция легких – это патология в бронхолегочной системе, которая приводит к неправильному прохождению воздуха в дыхательных путях. Как правило, заболевание возникает при воспалительном процессе в тканях органа, как ответ на внешние раздражители.
В большинстве случаев пневмония развивается в результате негативного влияния пневмококков, в некоторых случаях виновниками воспалительного процесса выступают микоплазма и вирусы.
У взрослых факторы риска для развития болезни следующие:
- стрессы;
- плохое питание;
- слабый иммунитет;
- частые респираторные инфекции;
- курение;
- злоупотребление алкогольной продукцией;
- наличие хронических заболеваний – сердечные патологии, пиелонефрит;
- ВИЧ;
- аутоиммунные заболевания.
В детском возрасте провоцирующие факторы следующие:
- хронические инфекции в ЛОР-органах;
- перегрев или охлаждение;
- неправильный режим дня;
- отсутствие физического воспитания;
- нарушение эпидемиологического режима в детских учреждениях.
Патогенез ХОБЛ изучен не до конца, однако, ученые выделяют провоцирующие факторы, которые могут дать толчок для развития патологии:
- курение;
- работа на вредном производстве или проживание в экологически неблагоприятной обстановке;
- холодные и сырые климатические условия;
- инфекционное поражение смешанного генеза;
- длительный бронхит;
- патологии легочной системы;
- наследственная предрасположенность.
Обструктивная пневмония длительное время развивается медленно, часто ей предшествует воспаление в бронхах. Факторы, приводящие к развитию заболевания:
- проникновение в организм патогенной микрофлоры – это самая частая причина;
- вирусное поражение;
- инфекция грибкового характера;
- ослабленная работа иммунной системы, которая спровоцирована стрессами, операциями и так далее;
- паразиты;
- вдыхание пыли или токсических веществ;
- пассивное или активное курение;
- бронхит, бронхиальная астма;
- генетическая предрасположенность.
Одновременное протекание пневмонии вместе с ХОБЛ приводит к замкнутому кругу, то есть одно заболевание влияет на другое, следовательно, клиническая картина патологии становится более тяжелой. Более того, сама по себе ХОБЛ, и сама по себе пневмония часто бывают причинами развития дыхательной недостаточности, и когда они действуют в совокупности, осложнение становится гораздо серьезнее и опаснее.
Диагностика заболеваний основана на различных исследованиях. Первоначально врач собирает анамнез и узнает о наличии вредных привычек. Затем он прослушивает бронхолегочную систему и направляет пациента на рентгенографию для определения поражения ткани легких и деформации органов. Также может быть назначена спирометрия или бодиплетизмография, чтобы оценить объем дыхания, емкость легких и прочие показатели.
Чтобы выяснить характер патологии необходимо исследовать мокроту, кроме того, этот анализ нужен для назначения правильного лечения – препараты подбираются в зависимости от конкретного возбудителя и его резистентности к тому или иному лекарственному средству.
При обструктивном воспалении в крови увеличивается:
- число лейкоцитов;
- повышается вязкость крови;
- увеличиваются показатели гемоглобина.

Одышка сначала появляется при физической нагрузке, но затем может возникать даже при незначительном напряжении.
Запущенные стадии ХОБЛ сложно отличить от пневмонии, поскольку клиническая картина этих заболеваний мало чем отличается:
- кашель с мокротой;
- одышка;
- хрипы;
- проблемы с дыханием;
- пневмония может дополняться:
- высокой температурой;
- ознобом;
- болевыми ощущениями в области грудины при дыхании или кашле.
При обострении недугов наблюдается:
- утрата возможности говорить в связи с нехваткой воздуха;
- ржавый цвет мокроты;
- критические показатели температуры;
- отсутствие положительного эффекта при приеме лекарственных препаратов.
При ХОБЛ пневмония может протекать в двух вариантах:
- Гипостатическая пневмония. Начало заболевания:
- острое;
- температура поднимается резко;
- пульс учащается;
- появляется цианоз;
- наблюдается сильная ночная потливость;
- одышка;
- головная боль;
- болевые ощущения в грудной клетке;
- кашель со слизистой или гнойной мокротой.
- Перифокальная очаговая пневмония. Развития патологии:
- постепенное;
- на начальных этапах температура тела субфебрильная;
- впоследствии наблюдается ее повышение до критических отметок;
- боль в груди с пораженной стороны;
- одышка;
- кашель с гнойной мокротой.
При тяжелом и среднетяжелом течении болезни необходима госпитализация пациента в пульмонологическое или терапевтическое отделение. При неосложненной пневмонии терапия может осуществляться в амбулаторных условиях под контролем врача.
Основой для лечения заболевания является этиотропная терапия, которая направлена на уничтожение возбудителя недуга. Исходя из того, что чаще всего патология имеет бактериальный характер, назначается антибактериальная терапия, но и при вирусном поражении также могут назначаться антибиотики – в качестве предупреждения присоединения бактериальной флоры. Препарат подбирается индивидуально в зависимости от резистентности возбудителя.
Симптоматическое лечение:
- средства для снижения температуры тела;
- отхаркивающие препараты и муколитики;
- антигистаминные препараты (чтобы блокировать гистаминные рецепторы и снять аллергические проявления);
- бронхолитики;
- иммуномодуляторы;
- дезинтоксикационная средства;
- витамины;
- кортикостероиды, купирующие воспаление.
Что касается ХОБЛ, это заболевание лечению не поддается, вся терапия направлена на купирование негативной симптоматики и на улучшение качества жизни. В среднем обострение ХОБЛ отмечается 1-2 раза в год, однако с прогрессированием недуга, обострения могут возникать чаще.
Что такое ХОБЛ и как его вовремя обнаружить:
Хроническая обструктивная болезнь легких приводит к ухудшению функциональности дыхательных путей и органов дыхания. Это увеличивает риск развития пневмонии. Заболевание может иметь затяжное течение, и приводить к ряду осложнений, например, к плевриту, бронхоэктазам, пневмофиброзу, пневмосклерозу и так далее. Без правильного лечения воспаление легких на фоне ХОБЛ будет смертельным.
источник