Тем, кто столкнулся с приступами астмы, полезно знать о GINA. Так кратко называют группу специалистов, которые с 1993 года работают над вопросами диагностики и лечения этого заболевания.
Полное ее название – Global Initiative for Asthma («Глобальная инициатива по бронхиальной астме»).
GINA объясняет, что делать врачу, пациенту и его семье при бронхиальной астме, и уже в новом тысячелетии ввела 11 декабря День борьбы с бронхиальной астмой, который напоминает всему миру об этой проблеме.
Медицинская наука постоянно развивается. Проводятся исследования, которые формируют новый взгляд на причины болезней.
Периодически GINA публикует документ «Глобальная стратегия лечения и профилактики бронхиальной астмы», для него участники группы отбирают актуальные и самые достоверные материалы о том, как диагностируется и лечится бронхиальная астма.
Они стремятся сделать научные достижения доступными для медицинских специалистов и обычных людей всех стран.
По определению GINA, бронхиальная астма – это разнотипное заболевание, при котором в дыхательных путях развивается хроническое воспаление.
Не всегда причиной воспаления становится инфекция. И это как раз тот случай, когда его виновником может стать большой спектр аллергенов и раздражающих факторов.
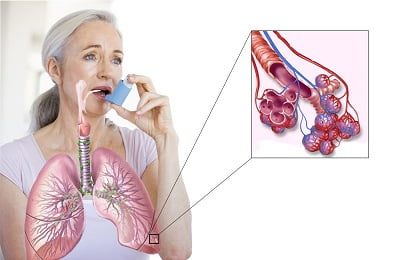
Бронхи при этой болезни становятся чрезмерно чувствительными. В ответ на раздражение они спазмируются, отекают и забиваются слизью. Просвет бронхов становится очень узким, возникают проблемы с дыханием вплоть до удушья, которое грозит смертельным исходом.
У разных людей это заболевание проявляется по-разному. Симптомы зависят от возраста, образа жизни и индивидуальных особенностей организма.
Например, отдельная роль в развитии заболевания отводится аллергии. По какой-то причине система иммунной защиты реагирует на то, что не угрожает организму.
Но аллергический компонент выявляется не у всех больных. У женщин бронхиальная астма протекает не совсем так, как у мужчин.
Многоликость бронхиальной астмы побудила специалистов ДЖИНА классифицировать ее варианты.
Классификация бронхиальной астмы по GINA:
- Аллергическая бронхиальная астма проявляется уже в детстве. Обычно мальчики начинают болеть раньше девочек. Так как аллергия связана с генетическими особенностями, у самого ребенка и его кровных родственников разновидности могут отличаться. Например, атопический дерматит, экзема, аллергический ринит, аллергия на продукты, лекарства.
- При неаллергической бронхиальной астме не выявляется связь с аллергией.
- У женщин зрелого возраста (у мужчин такое бывает реже) возникает бронхиальная астма с поздним началом. При таком варианте аллергия обычно отсутствует.
- После нескольких лет болезни может развиться бронхиальная астма с фиксированным нарушением проходимости бронхов. При длительном воспалении в них развиваются необратимые изменения.
- Бронхиальная астма на фоне ожирения.
В рекомендациях особое внимание уделяется детям. Также отдельно говорится о беременных женщинах, пожилых людях и пациентах, страдающих ожирением, и о тех, кто курит или бросил курить. Особую группу составляют спортсмены и люди, у которых бронхиальная астма связана с профессиональной деятельностью. Начало заболевания во взрослом возрасте может указывать на контакт с вредными веществами на работе. Здесь уже встает серьезный вопрос о смене места работы или профессии.
Механизм развития бронхиальной астмы слишком сложный, чтобы запускаться только одним фактором. И пока у исследователей остается много вопросов.
По концепции GINA, в возникновении бронхиальной астмы основную играют роль генетическая предрасположенность и влияние внешней среды.
Запустить или обострить болезнь могут аллергия, ожирение, беременность и болезни дыхательной системы.
Выявлены факторы, которые провоцируют появление симптомов бронхиальной астмы:
- физические нагрузки;
- аллергены разной природы. Это могут быть пылевые клещи, тараканы, животные, растения, плесневые грибы и т. д.;
- раздражение дыхательных путей табачным дымом, загрязненным или холодным воздухом, резкими запахами, промышленной пылью;
- погодные и климатические факторы;
- острое заболевание органов дыхания (простуда, грипп);
- сильное эмоциональное возбуждение.
При беременности бронхиальная астма тоже протекает по-разному. В одной трети случаев наступает облегчение, в другой трети происходит ухудшение состояния, в остальных случаях не происходит никаких изменений.
Но при любых обстоятельствах лечение необходимо, чтобы снизить риски для здоровья матери и ребенка.
В документе GINA 2018 года говорится о связи астмы с менструальным циклом. Замечено, что у 20% женщин симптомы заболевания усиливаются перед менструацией.
Как правило, это женщины зрелого возраста, у которых есть лишний вес и проблемы с менструальным циклом. У них обострение длится дольше, протекает тяжелее, выше вероятность развития симптомов астмы при приеме аспирина.
При диагностике врач расспрашивает и осматривает больного, а затем назначает обследование.
GINA определила характерные симптомы бронхиальной астмы. Это свисты и хрипы, чувство тяжести в груди, одышка, удушье, кашель.
Как правило, возникает не один, а сразу несколько симптомов (два и более). Они становятся сильнее ночью или сразу после сна, провоцируются вышеперечисленными факторами.
Могут проходить самостоятельно или под действием лекарств, а иногда не появляются неделями. Наличие в анамнезе этих симптомов и данные спирометрии помогают отличить бронхиальную астму от похожих заболеваний.
При бронхиальной астме затрудняется и замедляется выдох. Именно его силу и скорость оценивает спирометрия.
После максимально глубокого вдоха врач просит пациента сделать резкий и сильный выдох, таким образом оценивая форсированную жизненную емкость легких (фЖЕЛ) и объем форсированного выдоха (ОФВ1).
Если болезнь не запущена, бронхи часто то сужаются, то расширяются. На это влияет огромное количество факторов, например, период течения заболевания или время года.
Поэтому показатель ОФВ1 может отличаться при каждом новом обследовании. Удивляться этому не стоит, для астмы это очень типично.
Более того, чтобы оценить изменчивость этого показателя, проводят пробу с бронхолитиком – препаратом, который расширяет бронхи.
Есть еще показатель пиковой скорости выдоха (ПСВ), хотя он менее надежный. Можно сравнивать только результаты исследований, проведенных при помощи одного и того же прибора, так как показания у разных устройств могут сильно отличаться.
Преимущество этого метода в том, что с помощью пикфлоуметра человек может сам оценивать степень сужения своих бронхов.
Поэтому признаками, наиболее характерными для бронхиальной астмы, считаются снижение соотношения ОФВ1/фЖЕЛ (менее 0,75 у взрослых и менее 0,90 у детей) и изменчивость ОФВ1.
При спирометрии могут быть проведены другие тесты: тест с физической нагрузкой и бронхопровокационный тест.
С маленькими детьми ситуация обстоит сложнее. Вирусные инфекции у них тоже становятся причиной свистящих хрипов и кашля.
Если эти симптомы возникают не случайно, а связаны со смехом, плачем или физической активностью, если они также возникают, когда ребенок спит, это наводит на мысль о бронхиальной астме.
Также ребенку сложнее провести спирометрию, поэтому для детей GINA предусматривает проведение дополнительных исследований.
К сожалению, окончательно справиться с этим заболеванием невозможно. Рекомендации GINA по лечению бронхиальной астмы направлены на продление жизни и повышение ее качества.
Для этого пациенту нужно стремиться взять под контроль течение бронхиальной астмы. Врач не просто назначает лекарства, но и помогает скорректировать образ жизни. Он разрабатывает для пациента план действий в разных ситуациях.
В результате успешного лечения человек возвращается к любимой работе или виду спорта, женщины могут родить здорового ребенка. Олимпийские чемпионы, политические лидеры, медийные персоны ведут активную насыщенную жизнь при этом диагнозе.
GINA предлагает для медикаментозного лечения бронхиальной астмы три типа препаратов:
- ингаляционные негормональные средства снимают приступ астмы и предотвращают удушье, вызванное физическими нагрузками или другими причинами. Они быстро расширяют бронхи и позволяют восстановить дыхание;
- ингаляционные глюкокортикостероиды – гормоны, подавляющие воспаление. При таком способе применения они более безопасны и не вызывают серьезных осложнений;
- дополнительные препараты при тяжелом течении заболевания.
Лекарственная терапия состоит из нескольких ступеней. Чем тяжелее протекает болезнь, тем выше ступень, тем большее количество препаратов назначается и тем выше их дозы.
При легком течении лекарства применяются только для устранения приступа удушья, на последующих ступенях к ним присоединяются препараты других групп.
Большинство лекарств выпускается в виде аэрозолей. Врач объясняет и показывает, как правильно пользоваться устройствами для приема лекарств. Бывает, что они дают слабый эффект именно из-за ошибок в применении.
Но одними медикаментами борьба с заболеванием не ограничивается. Человеку необходимо самому организовать свою жизнь так, чтобы уменьшить проявления болезни. Помогут в этом следующие меры:
- отказ от курения, избегание общества курящих людей;
- регулярная физическая активность;
- устранение аллергенов и загрязненного воздуха на работе и дома;
- осторожность при приеме лекарств, которые могут усугубить течение бронхиальной астмы. У некоторых людей может быть непереносимость обезболивающих средств типа аспирина (нестероидных противовоспалительных препаратов, или НПВП). Решение о приеме бета-блокаторов принимает врач с учетом ситуации и индивидуальных особенностей пациента;
- дыхательные упражнения;
- здоровое питание, большое количество овощей и фруктов в рационе;
- коррекция массы тела;
- вакцинация против гриппа в случае тяжелой и среднетяжелой астмы;
- бронхиальная термопластика. При длительном течении заболевания мышцы бронхов гипертрофируются. Бронхиальная термопластика убирает часть мышечного слоя, просвет бронхов увеличивается. Эта процедура позволяет уменьшить частоту приема и дозировку ингаляционных глюкокортикоидов. Она проводится в нескольких странах: США, Германии, Израиле;
- обучение управлению эмоциональным состоянием;
- аллерген-специфическая иммунотерапия. При аллерген-специфической иммунотерапии пациенту вводят микродозы аллергена, увеличивая постепенно дозировку. Такое лечение должно снизить чувствительность к этому аллергену в повседневной жизни. Лечение подходит не всем и должно проводиться с осторожностью.
Важно проводить оценку контроля симптомов. Когда пациент приходит на плановый смотр, врач предлагает ему ответить на вопросы о состоянии здоровья за последние 4 недели:
- Возникали ли днем симптомы бронхиальной астмы чаще двух раз в неделю.
- Беспокоят ли проявления заболевания по ночам.
- Применяются ли лекарства, чтобы снять приступ, чаще двух раз в неделю (сюда не входит прием препаратов неотложной помощи перед физической нагрузкой).
- Ограничивает ли астма обычную активность.
Вопросы могут быть сформулированы немного по-другому, но главное – оценить, как болезнь влияет на повседневную жизнь человека.
Считается, что существует промежуток времени во время беременности женщины и первых месяцев жизни ребенка, когда факторы внешней среды способны запустить механизм развития болезни.
Чтобы снизить риски, GINA предлагает следующие действия по профилактике бронхиальной астмы:
- будущей матери необходимо срочно отказаться от курения во время беременности, а лучше до нее, и воздерживаться от сигарет после родов;
- если это возможно, не прибегать к кесареву сечению;
- предпочтительно кормление младенца материнским молоком;
- не применять в первый год жизни ребенка антибиотики широкого спектра действия без крайней необходимости.
Что касается воздействия аллергенов, то здесь не все однозначно. Аллергены пылевых клещей точно вызывают развитие аллергии. Исследования аллергенов домашних животных дают противоречивые результаты.
В России рекомендуют не заводить домашних питомцев, аквариумных рыбок и птиц, если в семье есть больной аллергией.
Важно поддерживать хорошую психологическую обстановку в семье. Это всегда помогает справляться с любыми болезнями.
Подводя итоги, можно сказать, что профилактика развития и обострения астмы сводится к следующим пунктам:
- как можно быстрее отказаться от курения и не позволять курить окружающим. Табачный дым не только поддерживает хроническое воспаление в дыхательных путях, но, что самое опасное, провоцирует приступы удушья. Он может стать причиной еще одного заболевания — хронической обструктивной болезни легких (ХОБЛ). Сочетание обеих патологий ухудшает состояние, а также усложняет диагностику и подбор лечения;
- исключить контакт с аллергенами настолько, насколько это возможно;
- избегать дыма, выхлопных газов, холодного воздуха, резких запахов;
- сделать прививку против гриппа при отсутствии противопоказаний, стараться не простужаться;
- правильно выбирать лекарства. Прием обезболивающих (НПВП) и бета-блокаторов возможен только по согласованию с врачом
- регулярные занятия разрешенными видами спорта с учетом рекомендаций врача (может понадобиться профилактический прием препаратов для предотвращения приступа удушья);
Бронхиальная астма мешает в полной мере ощущать вкус жизни. Она опасна тем, что полное отсутствие симптомов внезапно сменяется приступом удушья, порой смертельного.
В разных странах она выявляется у 1 – 18% населения, часто начинаясь в детском возрасте.
Специалисты GINA понимают, что их рекомендации в разных странах принимаются с учетом особенностей местного здравоохранения.
В данной статье дается лишь общая информация о взгляде этой международной организации на бронхиальную астму. Правильно распознать и назначить лечение для каждого пациента может только врач.
источник
Опубликовано в журнале:
ПРАКТИКА ПЕДИАТРА, Сентябрь, 2008
Л.Д. Горячкина, Н.И. Ильина, Л.С. Намазова, Л.М. Огородова, И.В. Сидоренко, Г.И. Смирнова, Б.А. Черняк
Распространенность бронхиальной астмы (БА) у детей варьирует в различных странах и популяциях, однако среди хронической патологии органов дыхания она занимает ведущее место.
Бронхиальная астма — это хроническое аллергическое воспалительное заболевание дыхательных путей, в котором принимают участие многие клетки и клеточные элементы. Хроническое воспаление обусловливает развитие бронхиальной гиперреактивности, приводящей к повторным эпизодам свистящих хрипов, одышке, чувству заложенности в груди и кашлю, особенно по ночам или ранним утром. Во время этих эпизодов обычно отмечается диффузная, вариабельная бронхиальная обструкция, обратимая спонтанно или под действием лечения.
ЭПИДЕМИОЛОГИЯ
Результаты крупных эпидемиологических исследований свидетельствуют, что своевременная диагностика БА запаздывает. Так, продолжительность периода между первыми симптомами болезни и установлением диагноза в среднем превышает 4 года. Такая ситуация может быть обусловлена в первую очередь незнанием практическими врачами четких критериев диагностики БА, нежеланием регистрации болезни из-за боязни ухудшить отчетные показатели, негативным отношением родителей ребенка к данному диагнозу и т.д.
Сведения, полученные в рамках эпидемиологического исследования по программе ISAAC (International Study of Asthma and Allergy in Childhood), проведенного в России, демонстрируют, что распространенность симптомов БА сопоставима в разных регионах РФ: данный показатель в детской популяции составляет в Москве 16,9%, в Иркутске — 10,6%, в Новосибирске — 11,1%, в Томске — 11,4%. В отличие от этого частота диагнозов, установленных в учреждениях практического здравоохранения, значительно ниже. Так, симптомы астмы (в среднем по РФ) зарегистрированы у 9,7% опрошенных, а диагноз был установлен лишь у 3,75% детей.
По данным исследователей [Coultas D.B. и Samet J.M., 1993], распространенность астмы варьирует в популяции в зависимости от половозрастных характеристик. Установлено, что в раннем возрасте чаще болеют мальчики, чем девочки (6% по сравнению с 3,7%), однако в пубертатном периоде частота заболеваний становится одинаковой у лиц обоего пола.
Более высокая распространенность БА у детей характерна для экологически неблагополучных промышленных районов городов. У жителей города чаще регистрируют БА, чем у жителей села (7,1 и 5,7% соответственно). В исследованиях, выполненных в разных странах, показана большая распространенность БА в регионах с влажным и теплым климатом и меньшая частота болезни в высокогорных районах, что связано с различным уровнем насыщенности воздуха аэроаллергенами. Несмотря на множество существующих гипотез, ни одна из них не объясняет в полной мере рост БА и аллергических заболеваний во всем мире.
ПРОФИЛАКТИКА
Выделяют первичную, вторичную и третичную профилактику БА.
Первичная профилактика направлена на лиц группы риска и предусматривает предотвращение у них аллергической сенсибилизации (образование IgE-антител). Известно, что сенсибилизация может развиваться уже внутриутробно, во II триместре беременности. Нарушение барьерных функций плаценты ведет к поступлению в амниотическую жидкость аллергенов, даже небольших концентраций которых достаточно для развития у плода реагинового иммунного ответа. Поэтому профилактикой аллергии у плода в этом периоде является предупреждение патологического течения беременности.
Фактически единственным мероприятием, направленным на развитие толерантности в постнатальном периоде, является сохранение естественного вскармливания ребенка до 4-6 месяцев жизни. Следует обратить внимание, что эффект грудного вскармливания носит транзиторный и кратковременный характер. Среди мероприятий первичной профилактики является обоснованным исключение влияния табачного дыма, воздействие которого как в пренатальном, так и в постнатальном периодах способствует развитию заболеваний, сопровождающихся бронхиальной обструкцией.
Мероприятия вторичной профилактики ориентированы на детей, у которых при наличии сенсибилизации симптомы БА отсутствуют. Для этих детей характерны:
— отягощенный семейный анамнез в отношении БА и других аллергических заболеваний;
— наличие у ребенка других аллергических заболеваний (атопический дерматит, аллергический ринит);
— повышение уровня общего IgE в крови в сочетании с выявлением значимых количеств специфических IgE к коровьему молоку, куриному яйцу, аэроаллергенам.
В целях вторичной профилактики БА в этой группе риска предлагается превентивная терапии цетиризином. Так, в исследовании ЕТАС [Early Treatment of the Atopic Child, The UCB Institute of Allergy, 2001] показано, что назначение данного препарата в дозе 0,25 мг/кг в сутки в течение 18 месяцев детям из групп высокого риска с бытовой или пыльцевой сенсибилизацией приводит к снижению частоты бронхо-обструкции с 40 до 20%.
Целью третичной профилактики является улучшение контроля БА и уменьшение потребности в медикаментозной терапии путем устранения факторов риска неблагоприятного течения заболевания.
Требует большой осторожности вакцинация детей с БА, при которой должны учитываться следующие моменты:
— иммунизация проводится детям с БА только в периоде стойкой ремиссии длительностью 7-8 недель при достижении контроля заболевания и всегда на фоне базисной терапии;
— вакцинация исключается в периоде обострения БА, независимо от ее степени тяжести;
— при рецидивировании респираторной патологии верхних и/или нижних дыхательных путей, способствующей неконтролируемому течению БА, индивидуально решается вопрос о вакцинации против пневмококка и гемофильной палочки (Пневмо 23, Хиберикс, Акт-ХИБ) при достижении контроля заболевания;
— дети, получающие СИТ, вакцинируются только через 2-4 недели после введения очередной дозы аллергена.
Большое значение имеет здоровый образ жизни, профилактика респираторных инфекций, санация лор-органов, рациональная организация быта с исключением активного и пассивного табакокурения, контактов с пылью, животными, птицами, устранению плесени, сырости, тараканов в жилом помещении. Необходима известная осторожность в применении лекарственных препаратов, особенно антибиотиков пенициллиновой группы, аспирина, и других НПВС у детей с атопией. Важным разделом третичной профилактики является регулярная базисная противовоспалительная терапия.
Элиминационный режим. Элиминация бытовых, эпидермальных и других причинных аллергенов является необходимым компонентом в достижении контроля БА и уменьшении частоты обострений. Согласно современным представлениям элиминационные мероприятия должны быть индивидуальными для каждого больного и содержать рекомендации по уменьшению воздействия клещей домашней пыли, аллергенов животных, тараканов, грибков и других неспецифических факторов. В ряде исследований показано, что несоблюдение элиминационного режима, даже на фоне адекватной базисной терапии, способствовало усилению симптомов БА и не позволяло достичь полного контроля над заболеванием.
КЛАССИФИКАЦИЯ
Классификация БА по этиологии выделяет аллергическую и неаллергическую форму болезни. У детей в 95% случаев имеет место аллергическая/атопическая БА.
Классификация тяжести БА, представленная в GINA 2006 (Global Initiative for Asthma), прежде всего ориентирована на клинико-функцио-нальные параметры заболевания (следует учитывать количество дневных и ночных симптомов в день/неделю, кратность применения β2-адреномиметиков короткого действия, значения пиковой скорости выдоха (ПСВ) или объема форсированного выдоха за первую секунду (ОФВ1) и суточные колебания ПСВ (вариабельность). Однако стоит отметить, что помимо клинико-функциональных изменений, характерных для данной патологии, при классификации БА учитывается объем текущей терапии, степень контроля заболевания, а также период болезни.
Классификация по периоду болезни предусматривает 2 периода — обострение и ремиссию.
I. Клинико-функциональные критерии диагноза БА. Для каждой степени тяжести заболевания характерны определенные изменения клинико-функциональных параметров. Важным является то, что наличие хотя бы одного признака, соответствующего более высокой степени тяжести (чем остальные признаки) позволяет определить ребенка в данную категорию. Стоит отметить, что использовать критерии, приведенные в таблице 1, для верификации степени тяжести астмы следует лишь в тех случаях, если пациент никогда не получал противовоспалительной терапии или использовал противоастматические препараты более месяца назад. Такой подход к оценке тяжести болезни используется только для решения вопроса о стартовой терапии.
Таблица 1. Классификация БА по степени тяжести [GINA, 2006]
| Характеристики | Степень тяжести | |||
| Интермиттирующая | Персистирующая | |||
| Легкая | Легкая | Средней степени | Тяжелая | |
| Дневные симптомы | 1 раза в неделю, но | Ежедневно | Ежедневно | |
| Ночные симптомы | 2 раз в месяц | > 1 раза в неделю | Частые симптомы | |
| Обострения | Кратковременные | Нарушают активность и сон | Нарушают активность и сон | Частые обострения |
| ОФВ1 или ПСВ (от должного) | ≥ 80% | ≥ 80% | 60-80% | ≤ 60% |
| Вариабельность ПСВ или ОФВ1 | 30% | > 30% | ||
Всем детям старше 5 лет с рецидивирующими свистящими хрипами в качестве скрининга необходимо проводить:
— спирометрию;
— пробы с бронхолитиком;
— пикфлоуметрию с ведением дневника самоконтроля.
II. Определение уровня контроля над БА в зависимости от ответа на терапию. Несмотря на первостепенное значение (для определения степени тяжести БА) клинико-функциональных параметров, а также объема терапии, приведенная классификация заболевания не отражает реакцию организма на проводимое лечение. Так, пациент может обратиться к врачу с симптомами астмы, соответствующими средней степени тяжести, в результате ему будет поставлен диагноз среднетяжелой персистирующей БА. Однако в случае недостаточного объема фармакотерапии в течение некоторого времени клинические проявления заболевания будут соответствовать тяжелой персистирующей БА. С учетом данного положения для принятия решения об изменении объема текущей терапии экспертами GINA предложено выделять не только степень тяжести, но и уровень контроля заболевания (табл. 2).
Таблица 2. Уровни контроля над БА [GINA, 2006]
| Характеристики | Контролируемая БА (все перечисленное) | Частично контролируемая БА (наличие любого проявления в течение недели) | Неконтролируемая БА |
| Дневные симптомы | Нет (≤ 2 эпизодов в неделю) | > 2 раз в неделю | Наличие 3 или более признаков частично контролируемой БА в течение любой недели |
| Ограничение активности | Нет | Есть — любой выраженности | |
| Ночные симптомы/ пробуждения | Нет | Есть — любой выраженности | |
| Потребность в препаратах неотложной помощи | Нет(≤ 2 эпизодов в неделю) | > 2 раз в неделю | |
| Показатели функции легких (ПСВ или ОФВ1) 1 | Норма | 2 | Любая неделя с обострением 3 |
III. Диагноз аллергической и неаллергической БА у детей. Аллергический вариант БА определяется при наличии сенсибилизации к внешнесредовым аллергенам и сопровождается повышенным уровнем сывороточного IgE. При неаллергическом варианте сенсибилизация в ходе обследования не выявляется, имеет место низкий уровень сывороточного IgE. В последнем случае заболевание развивается, как правило, в более позднем возрасте, чем когда имеет место аллергический вариант (неаллергический вариант не характерен для детей).
Предлагается выделять аллергическое IgE-опосредованное и аллергическое не IgE-опосредованное заболевание. У большинства пациентов аллергическая реакция связана с IgE-антитела-ми, то есть у них имеет место IgE-опосредованная аллергия, или атопия. Атопия определяется как способность организма к выработке повышенного количества IgE в ответ на воздействие аллергенов окружающей среды и выявляется по возрастанию уровня общего или специфического IgE в сыворотке, положительным результатам кожного прик-теста со стандартизированными аллергенами. В типичных случаях атопии доза ингаляционного аллергена, необходимая для появления сенсибилизации и симптомов, чрезвычайно мала. У некоторых людей, которые не могут быть охарактеризованы как атопики и не имеют сенсибилизации (в раннем возрасте) на распространенные аллергены, позднее наступает развитие IgE-опосредованной аллергии при экспозиции высоких доз аллергенов, часто в сочетании с адъювантами, такими как табачный дым. В этой связи термин «аллергическая астма» является более широким по сравнению с термином «атопическая астма».
IV. Классификация в зависимости от периода болезни.
Обострение — это эпизоды нарастающей одышки, кашля, свистящих хрипов или заложенности в грудной клетке, или какой-либо комбинации перечисленных симптомов. Стоит отметить, что наличие симптомов у пациентов с астмой, в соответствии с критериями, приведенными в таблицах 1 и 2, является проявлением заболевания, а не обострением. Так, например, если пациент имеет ежедневные дневные симптомы, два ночных симптома в неделю и ОФВ1 = 80%, врач констатирует факт наличия у больного БА средней степени тяжести, поскольку все перечисленное является критериями этой формы заболевания (а не обострения). В том случае, когда у пациента к имеющимся симптомам добавляется дополнительная (сверх имеющейся) потребность в бронхолитиках короткого действия, увеличивается количество дневных и ночных симптомов, появляется выраженная одышка, -констатируется обострение БА, которое также необходимо классифицировать по степени тяжести (см. раздел — «Определение степени тяжести обострений»).
Контроль — это устранение проявлений заболевания на фоне текущей базисной противовоспалительной терапии БА. Полный контроль (контролируемая астма) сегодня определен экспертами GINA как основная цель лечения астмы (табл. 2).
Ремиссия — это полное отсутствие симптомов болезни на фоне отмены базисной противовоспалительной терапии. Так, например, назначение соответствующего степени тяжести астмы фармакотерапевтического режима в течение некоторого времени приводит к уменьшению (а возможно, и к полному отсутствию) клинических проявлений болезни и восстановлению функциональных параметров легких. Такое состояние необходимо воспринимать как контроль над заболеванием. В случае же, если функция легких остается неизмененной, а симптомов БА нет и после отмены терапии, следует констатировать ремиссию. Необходимо отметить, что у детей в пубертатном периоде иногда регистрируется спонтанная ремиссия заболевания. Примеры диагноза:
Бронхиальная астма, аллергическая (атопическая), средней степени, персистирующая, частично контролируемая (J 45.0).
Бронхиальная астма, атопическая, средней степени, персистирующая, обострение средней степени тяжести (J 45.0).
Бронхиальная астма, неаллергическая, тяжелая, персистирующая, контролируемая (J 45.1).
ДИАГНОСТИКА
Анамнез и физикальное обследование
источник
Бронхиальная астма – патология, характеризуемая воспалением в дыхательных путях. Оно затрудняет дыхание, вызывает удушающие приступы и требует эффективного лечения. Клинические рекомендации бронхиальной астмы у детей и взрослых помогает выбрать врач правильную схему лечения. Пациентам, столкнувшимся с диагнозом, полезно узнать, что представляют собой клинические рекомендации Gina.
Gina – группа специалистов, более двадцати лет занимающихся вопросами диагностирования и лечения бронхиальной астмы. Перевод аббревиатуры звучит так: «Глобальная инициатива по бронхиальной астме». Организацией введен всемирный день борьбы с астмой, чтобы обратить внимание общественности на проблему.
Gina определяет бронхиальную астму, как разнотипную патологию, характеризуемую хроническим воспалением дыхательных путей. Воспалительный процесс провоцирует не только инфекция, а длинный перечь раздражающих факторов. Под их воздействием возникает бронхиальный спазм. Бронхи отекают, в них скапливается слизь. Скопление слизи в бронхах сужает просвет, в результате чего, у пациента возникают проблемы с дыханием и приступ удушья, опасный летальным исходом.
Симптоматика заболевания зависит от возрастной категории пациента, наследственности, образа жизни и индивидуальных особенностях организма. Gina разработала собственную классификацию пациентов с астмой:
- Аллергическая форма – проявляется в детском возрасте, мальчики заболевают ей раньше. Аллергическая реакция связана с наследственным фактором;
- Неаллергическая форма не связана с аллергией.
- Астма с поздним началом – возникает чаще у женщин в возрасте, мужчины заболевают реже. Аллергические симптомы отсутствуют;
- Астма с фиксированным нарушением бронхиальной проходимости – возникает через несколько лет после постановки диагноза. Длительное воспаление в бронхах развивает в них необратимые изменения;
- Заболевание, возникающая в результате ожирения.
Программа уделяет внимание детям, беременным женщинам, пожилым людям, пациентам с ожирением, и курильщикам. Отдельная группа больных – пациенты, у которых заболевание связано с профессией. Если человек контактирует с химическими веществами, вызывающими аллергию, рекомендуется сменить работу.
Концепция Gina подразумевает что бронхиальная астма возникает на фоне генетической предрасположенности и влиянии факторов внешней среды. Обострение болезни могут взывать:
Факторы, влияющие на развитие симптомов заболевания:
- Аллергены (пыльца, пыль, шерсть, пух, грибковые споры, и другие)
- Физические перегрузки
- Холодный воздух, сигаретный дым
- Резкие запахи, химические соединения
- Погода, климат
- ОРВИ, простуда
- Эмоциональные стрессы
На течение бронхиальной астмы влияет период беременности. Иногда симптомы отступают, иногда – возникает обострение. Необходимо продолжать лечение, назначенное лечащим врачом, чтобы снизить риск для жизни матери и малыша.
Документ Gina проводит связь между астмой и менструальным циклом. У двадцати процентов женщин перед началом цикла происходит усиление симптомов. Обычно, это женщины, находящиеся в зрелом возрасте, страдающих от лишнего веса и проблем с циклом. У женщин этой категории есть риск развития аспириновой астмы.
Диагностика начинается с беседы врача с пациентом, осмотра и назначения обследования. GINA приводит характерные симптомы при бронхиальной астме:
Симптомы проявляются в комплексе, усиливаются ночью и после пробуждения, провоцируются раздражающими факторами. Симптоматика проходит после приема лекарств, иногда не проявляется в течение нескольких месяцев. Симптомы и показатели спирометрии отличают астму от других патологий. Спирометрия оценивает силу и скорость вдоха.
Пациент делает максимально глубокий вдох и резко выдыхает. Так оценивается фиксированная жизненная емкость легких и показатели объема форсированного выдоха. В не запущенной фазе заболевания бронхи часто сужаются и расширяются. Объем фиксированного выдоха измеряется при каждом обследовании. Изменчивость показателей измеряют при помощи пробы с бронхолитиком – препаратом, расширяющим бронхи. Также оцениваются показатели пиковой скорости выдоха пикфлоуметром – прибором, оценивающим степень сужения бронхов.
Диагностика бронхиальной астмы у детей затруднительна. Хрипы и кашель проявляются на фоне вирусных инфекций. Если симптоматика проявляется во время смеха, плача, сна или игр – это говорит о возникновении бронхиальной астмы.
Бронхиальная астма не вылечивается окончательно. Рекомендации от GINA по лечению патологии продлевают жизнь пациента и повышают ее качество. Лечащий врач назначает медикаменты, разрабатывает стратегию базисной терапии и корректирует образ жизни человека, страдающего астмой, объясняя, как действовать в различных обстоятельствах.
Следование рекомендациям дает возможность родить здоровых детей, возвратится на работу, заниматься профессиональным спортом. Лечение бронхиальной астмы по GINA предполагает использование трех типов препаратов:
- Ингаляционных негормональных средств, снимающих астматический приступ и предотвращающих удушье. Они способствуют быстрому расширению бронхов и восстановлению дыхания
- Глюкокортикостероидов – гормональных препаратов, подавляющих воспаление, безопасны, не провоцируют осложнения
- Дополнительных препаратов, когда заболевание протекает тяжело
Медикаментозное лечение состоит из ступеней. Высота ступени зависит от тяжести болезни, чем она тяжелее, тем больше количество медикаментов и дозировка.
Когда заболевание находится в легкой фазе прием медикаментов нужен для купирования приступа удушья. Большинство медикаментов выпускается в форме аэрозолей. Врач обязан объяснить пациенту как пользоваться ингаляторами и правила дозировки. Если применение лекарства неэффективно, выполняется корректировка базисной терапии.
Лечение астмы предполагает следующие меры, помимо медикаментозной терапии:
источник
GINA – это международная структура, призванная в мировом масштабе решать проблему борьбы с бронхиальной астмой. БА – гетерогенное заболевание с локализацией воспалительного процесса в дыхательных путях, носящее хронический характер. Оно является мировой проблемой – ему подвержены люди всех возрастов и социальных групп. Недуг требует постоянного контроля ввиду его неизлечимости.
В 1993 году была создана оперативная группа по изучению всемирной проблемы развития бронхиальной астмы под началом Всемирной организации здравоохранения и Института сердца, легких и крови США. Деятельность команды привела к появлению доклада о возможностях лечения, а также профилактики бронхиальной астмы.
Как следствие, возникла организация GINA, представляющая собой структуру взаимодействующих врачей, лечебных учреждений и инстанций. Позднее эта структура переросла в Ассамблею, объединившую экспертов данной области со всего мира.
Целью работы объединения стала разработка правил лечения людей, страдающих БА и информирование населения.

К 2012 году появилась информация о том, что бронхиальная астма относится к гетерогенным заболеваниям. Объединение джин вывело точное определение этого недуга: астма носит хронический характер, вызывает воспаление дыхательных путей.
Необходима ранняя диагностика и эффективное лечение недуга, так как он снижает трудоспособность человека, тем самым косвенно влияя на экономику. По описанию GINA 2016 бронхиальная астма определяется по таким признакам, как:
- свистящее дыхание в результате затрудненного прохождения потока воздуха через суженные просветы дыхательных путей;
-
давящее ощущение в грудной клетке;
- экспираторная одышка, сопровождающаяся страхом невозможности выдохнуть воздух;
- персистирующий, сухой, мучительный кашель;
- хроническая дыхательная обструкция;
- ощущение паники;
- потливость.
Эти признаки проявляются в результате реакции дыхательных путей на раздражители. Происходит их сужение и активная выработка большого количества слизи. Эти факторы препятствуют свободному прохождению воздуха в легкие.
Воспаленные бронхи становятся чувствительными к аллергенам. Поэтому болезнь имеет две разновидности: аллергическую, сопровождающуюся насморком и крапивницей, а также неаллергическую форму бронхиальной астмы.
Заболеванию подвергаются люди любого возраста и социального статуса. Наиболее часто она возникает у детей, которые могут в большинстве случаев по мере взросления избавиться от нее. Но численность страдающих от бронхиальной астмы людей неуклонно растет, переходя границу трех сотен миллионов человек.
По созданной GINA 2016 классификации, бронхиальная астма подразделяется на фенотипы. Они различаются в зависимости от клинических проявлений и возраста больного. Выделено пять типов астмы:
- Аллергический фенотип, наиболее распространенный, легко диагностируемый. Довольно успешно излечивается применением кортикостероидных ингаляционных препаратов (ИКС).
-
Неаллергический фенотип не поддается лечению с помощью ИКС.
- БА с запоздалым дебютом. Этот фенотип возникает в зрелом возрасте, преимущественно у женщин.
- Фенотип, отличающийся фиксированной обструкцией нижних дыхательных путей. Начинается из-за часто повторяющегося, долговременного лечения БА.
- У людей с ожирением.
Диагностика астмы на начальном этапе в совокупности с адекватной терапией позволяет уменьшить социально-экономический урон, приносимый заболеванием, а также значительно улучшить жизнь пациентов.
Сначала, согласно рекомендациям gina, необходимо назначить полный объем лечения впервые заболевшим и никогда ранее не проходившим терапию пациентам.
Существует пять ступеней контролируемых признаков и путей уменьшения риска возникновения БА в будущем:
- Первая ступень характеризуется легкой степенью заболевания с проявлением симптомов реже, чем два раза в месяц. Рекомендуются бета-2 антагонисты, имеющие короткое действие. Они помогают купировать признаки астмы, но безопасность такого монолечения пока недостаточно изучена.
-
Вторая ступень терапии рекомендована тем, кто имеет высокий риск обострений. Нужно регулярно принимать сниженные дозы комбинации ИГКС и КДБА, совмещая их при этом с купирующими проявления астмы медикаментами при необходимости.
- Третья ступень имеет рекомендации по приему низких дозировок ИГКС, совмещая их с ДДБА и КДБА. Комбинированная терапия обязательна. Такая методика приема препаратов снижает проявления симптомов, но не помогает при обострениях.
- Четвертая ступень комбинирует средние и высокие дозы ИГКС, ДДБА, КДБА в связи с потребностями.
- Пятая ступень астматической терапии требует добавления анти-IgE-препарата Омализумаб, если эффективность максимальных доз ингаляционной терапии оказывается недостаточной.
Можно сделать вывод – основой терапии бронхиальной астмы становится ИГКС, а также их сочетание с ДДБА. Это способствует снятию воспаления в короткие сроки. Уровень тяжести заболевания измеряется лишь степенью применяемого лечения. Оценка успешности терапии должна проводиться через каждые три или шесть месяцев. Интенсивность лечения уменьшают, если наблюдается положительный результат. При отсутствии эффекта применяют лечение по следующей ступени.
- необходимо обучение больного самопомощи во время активного проявления симптомов бронхиальной астмы;
- обязательно следует проводить лечение от сопутствующих болезней, таких как ожирение и курение;
- нужно уделять внимание немедикаментозному лечению: исключению сенсибилизаторов, уменьшению массы тела, физической нагрузке.
При усилении рисков и симптомов астмы рекомендуется увеличивать объем терапии, для этого следует провести диагностику.
При снижении риска обострений, улучшении состояния в течение трех месяцев и отсутствии респираторных проблем объем терапии можно уменьшить. Количество ИКС рекомендуется уменьшать от двадцати пяти до пятидесяти процентов через каждые три месяца, если это не представляет опасности для больного. Однако полный отказ от ИКС нежелателен, так как влечет за собой возникновение риска обострений.
По рекомендациям программы GINA оценку контроля бронхиальной астмы следует осуществлять через наблюдение за симптомами и факторами риска негативного течения БА. Основным правилом терапии астмы становится ступенчатый подход. Если контроль отсутствует, то объем лечения увеличивают. При отсутствии рисков и стабилизации состояния пациента терапию уменьшают.
Следование данным рекомендациям позволяет достичь лучших результатов лечения, причем этот факт не зависит от вида лечебного учреждения. Стратегия GINA направлена на доступность лечения и реализацию во всех системах здравоохранения.
источник
Бронхиальная астма (БА) это хроническое, гетерогенное, воспалительное заболевание дыхательных путей, в котором играют роль многие клетки и клеточные элементы (в том числе тучные, эозинофилы и Т-лимфоциты).
Хроническое воспаление обусловливает развитие бронхиальной гиперреактивности, приводящей к повторным эпизодам свистящих хрипов, одышки, чувства заложенности в груди и кашля, обычно ночью или ранним утром. Эти эпизоды обычно связаны с генерализованной бронхиальной обструкцией различной выраженности, обратимой спонтанно или под действием лечения.
Наряду с такими заболеваниями, как артериальная гипертония, ишемическая болезнь сердца, сахарный диабет, бронхиальная астма является самым частым заболеванием (данные ВОЗ). В мире астмой болеет около 300 млн человек. Экономический ущерб от болезни выше, чем от ВИЧ и туберкулеза, вместе взятых, социальный ущерб равен ущербу при диабете, циррозе печени и шизофрении. Ежегодно от астмы умирает 250 тыс. человек.
Последние годы стали прорывом в лечении и диагностике данного заболевания. И это произошло из-за появления такого документа, как GINA (Глобальная стратегия лечения и профилактики бронхиальной астмы).
Астма стала одной из первых болезней, по которой был сформирован международный консенсус, суммирующий усилия экспертов из различных стран мира. Первый вариант согласительного документа сформирован в 1993 г. и получил название GINA — Глобальная стратегия лечения и профилактики бронхиальной астмы.
В 1995 г. GINA стала официальным документом ВОЗ, особенностью которого являются динамичность и постоянное обновление в соответствии с последними научными достижениями. В последующие годы GINA много раз переиздавалась, дополняясь новыми методиками в диагностике и лечении БА.
В 2014 г. появляется новая редакция Глобальной стратегии, и это уже не руководство, как было раньше, а справочник для реальной клинической практики, основанный на доказательной медицине. Данный документ адаптирован для стран с разным уровнем развития и обеспечения. Он включает в себя набор клинических инструментов и стандартизированных результатов лечения и профилактики астмы.
В своей статье мы хотим остановиться на изменениях, появившихся в GINA 2014 и их влиянии на работу врача общей практики.
В новом документе появились следующие изменения:
- новое определение астмы, подчеркивающее ее гетерогенную природу;
- важность верификации диагноза для предотвращения как недостаточной, так и чрезмерной диагностики астмы;
- важность оценки текущего контроля и риска возникновения неблагоприятных исходов;
- комплексный подход к лечению астмы, основанный на индивидуальном подходе к пациенту (индивидуальные характеристики, модифицируемые факторы риска, предпочтения пациентов);
- подчеркнута важность приверженности терапии и правильной техники ингаляции: убедиться в этом, прежде чем увеличивать объем терапии;
- показана тактика самостоятельной коррекции терапии в рамках подготовленного ранее письменного плана.
Кроме этого, появились две ранее несуществующие главы:
В новом определении GINA, а оно звучит в следующим образом: «астма — это гетерогенное заболевание, обычно характеризующееся хроническим воспалением дыхательных путей», астма характеризуется повторяющимися респираторными симптомами, такими как свистящие хрипы (визинг), затруднение дыхания, заложенность в груди и кашель, которые изменяются в зависимости от времени и по интенсивности, сочетаясь с вариабельным ограничением экспираторного (выдыхаемого) потока воздуха, сделан акцент на гетерогенность.
Гетерогенность астмы проявляется различными этиологическими фенотипами: бронхиальной астма курильщика, астмой, ассоциированной с ожирением, частыми обострениями, с малообратимой или фиксированной обструкцией бронхов, неэозинофильным биофенотипом астмы и др.
У пациентов с данными фенотипами с большей вероятностью будет снижен ответ на монотерапию ингаляционными кортикостероидами (ИГКС). Для них лучшей стратегией длительной терапии будет назначение комбинированной терапии (ИГКС + длительно действующие (β2 -агонисты (ДДБА) или, в качестве альтернативы, ИГКС + антилейкотриеновые препараты).
Второе, на чем был сделан акцент в новом документе, это более четкая верификации диагноза, что поможет исключить как гипер-, так и гиподиагностику астмы. Практический врач должен выявить вариабельную респираторную симптоматику, которая поможет ему в диагностике. Это свистящие хрипы, экспираторная одышка, ощущение заложенности в груди и непродуктивный кашель.
Присутствие более чем одного из данных симптомов, вариабельность их во времени и интенсивности, ухудшение ночью или при пробуждении, провокация физическими упражнениями, смехом, контактом с аллергеном, холодным воздухом и появление (или усиление) на фоне вирусных инфекций будет свидетельствовать в пользу БА.
Данная симптоматика должна быть подтверждена функциональными тестами. В оценке обратимости бронхиальной обструкции показатели не изменились (прирост ОФВ1 на 12 % при пробе с бронходилататорами и уменьшение на 12 % при провокации), но изменились показатели вариабельности ПСВ (вместо 20 % они стали составлять > 10 %).
В оценке степени тяжести существенных изменений не произошло. Она ретроспективно оценивается через несколько месяцев регулярного лечения, исходя из терапии, потребовавшейся для контроля симптомов и обострений, и может меняться с течением времени.
Легкая степень тяжести: БА контролируется препаратами 1 или 2 шагов терапии (КДБА по потребности + малоинтенсивный контролирующий препарат — низкие дозы ИГКС, АЛТР или кромон).
Среднетяжелая БА контролируется применением шага 3 терапии (низкие дозы ИГКС/ДДБА).
Тяжелая астма — 4 и 5 шаги терапии, включая высокие дозы ИГКС/ДДБА для предупреждения развития неконтролируемой астмы. И если астма не контролируется, несмотря на эту терапию, надо исключить причины, препятствующие достижению контроля (неадекватная терапия, неправильная техника ингаляции, коморбидные состояния).
В связи с этим в GINA 2014 введены понятия истинной рефрактерной астмы и неконтролируемой астмы вследствие продолжающегося воздействия факторов внешней среды, сопутствующих заболеваний, психологических факторов и т.д.
К основным причинам плохого контроля относятся неправильная техника ингаляции (до 80 % пациентов), низкий комплаенс, ошибка в диагнозе, сопутствующие заболевания (риносинусит, ГЭРБ, ожирение, синдром обструктивного апноэ во сне, депрессия/тревожность), продолжающееся воздействие сенсибилизирующих или раздражающих агентов дома или на работе.
Как и в предыдущих изданиях, в новой версии GINA большое внимание уделено контролю над астмой, но несколько изменились подходы к реализации данной задачи. Контроль астмы, по мнению международных экспертов, должен складываться из двух составляющих: контроля симптомов и минимизации будущих рисков.
«Контроль симптомов» — это оценка текущей клинической симптоматики (выраженности дневных и ночных симптомов, потребности в КДБА, ограничение физической активности).
«Минимизация будущих рисков» — оценка потенциального риска обострений, прогрессирующего нарушения легочной функции вплоть до фиксированной легочной обструкции, а также риска побочных эффектов терапии. «Будущий риск» не всегда зависим от текущего контроля симптомов, но плохой контроль симптомов увеличивает риск обострений.
Увеличивают риск: один и более обострения в течение последнего года, плохая приверженность терапии, технические проблемы с использованием ингаляторов, снижение функциональных легочных тестов (ОФВ1), курение, эозинофилия в крови.
Впервые в новой редакции Глобальной стратегии лечения и профилактики бронхиальной астмы раздел лечения астмы учитывает не только эффективность и безопасность препаратов, но и предпочтения пациентов и правильность использования ингаляций.
Эффективность ингаляционной терапии на 10 % определяется самим лекарственным препаратом, а на 90 % — правильной техникой ингаляции. Врач, назначающий лечение, должен объяснить технику ингаляций и проверить правильность её выполнения при последующих визитах.
Долгосрочные цели терапии бронхиальной астмы включают в себя:
- контроль клинических симптомов;
- поддержание нормальной физической активности, включая упражнения;
- поддержание функции внешнего дыхания на уровне, максимально приближенном к нормальному;
- предупреждение обострений;
- предупреждение побочных эффектов от назначения противоастматической терапии;
- предупреждение смертности по причине астмы.
Это препараты для облегчения симптомов («спасатели»), которые используются для устранения бронхоспазма и его профилактики, и препараты для базисной (поддерживающей) терапии, которые дают возможность контролировать заболевание и предупреждать его симптомы. Поддерживающая терапия должна применяться регулярно и длительно для сохранения контроля.
К препаратам для облегчения симптомов относятся
- короткодействующие β2-агонисты (КДБА),
- системные глюкокортикостероиды (СГКС) — внутрь и в/в,
- антихолинергические препараты (М-холинолитики),
- метилксантины короткого действия,
- комбинированные короткодействующие бронходилататоры (β2-агонисты + антихолинергические препараты).
Препараты, контролирующие течение БА, состоят из двух групп:
- базисные средства (ингаляционные глюкокортикостероиды (ИГКС), системные глюкокортикостероиды (СГКС), антагонисты лейкотриенов, кромоны и неодекромилы, антитела к иммуноглобулину Е)
- препараты контроля (длительно действующие β2-агонисты (ДДБА), метилксантины длительного действия, и впервые в новых рекомендациях внесен длительно действующий холинолитик в форме респимат).
В новых документах продолжает оставаться пошаговый подход к терапии бронхиальной астмы. Несколько изменился объем терапии при разных ступенях (шагах) лечения.
Первый шаг: впервые на этом этапе лечения, кроме КДБА, появились низкие дозы ИГКС (у пациентов с факторами риска).
Второй шаг: используются низкие дозы ИГКС, КДБА и, как альтернативная терапия, антагонисты лейкотриеновых рецепторов (АЛТР) и низкие дозы теофиллина.
Третий шаг: низкие дозы ИГКС плюс ДДБА, альтернатива — средние или высокие дозы ИГКС или низкие дозы ИГКС плюс АЛТР (или плюс теофиллин).
Четвертый шаг: средние или высокие дозы ИГКС плюс ДДБА, альтернатива — высокие дозы ИГКС плюс АЛТР (или плюс теофиллин).
Пятый шаг: оптимизация дозы ИГКС плюс ДДБА, aнтиEgE, АЛТР, теофиллин, ДДАХ (тиотропиум в форме респимат, низкие дозы системных ГКС). Впервые в терапии появляются немедикаментозные методы лечения (бронхиальная термопластика, высокогорная терапия).
На всех шагах применяются КДБА по потребности, и впервые на 3, 4 и 5 шагах, как альтернатива КДБА, предложены низкие дозы ИГКС плюс формотерол.
Если астма не контролируется (контроль недостаточен) на фоне текущей терапии, необходимо усилить терапию (Step Up), пока контроль не будет достигнут. Как правило, улучшение наступает в течение месяца. Если астма контролируется частично, также нужно рассмотреть возможности усиления терапии.
Если контроль астмы поддерживается (на фоне усиленной контролирующей терапии) в течение как минимум трех месяцев, то интенсивность терапии нужно постепенно снижать (step down).
Золотым стандартом в лечении БА начиная с 3 шага являются фиксированные комбинации ИГКС + ДДБА. Их использование более эффективно, чем прием каждого препарата из отдельного ингалятора, более удобно для больных, улучшает выполнение пациентами назначений врача (compliance), гарантирует применение не только бронходилататора, но и противовоспалительного препарата — ИГКС.
Существующие на сегодняшний день комбинации:
- флутиказона пропионат + сальметерол (серетид, тевакомб);
- будесонид + формотерол (симбикорт);
- бекламетазон + формотерол (фостер);
- мометазон + формотерол (зинхейл);
- флютиказон фуроат + вилантерол (релвар).
В GINA-2014 несколько изменена тактика при ведении больных с обострением БА Она включает рекомендации для врача:
- β2-агонист короткого действия, 4—10 впрысков через аэрозольный дозированный ингалятор + спейсер, повторять через каждые 20 минут в течение часа;
- преднизолон: у взрослых пациентов 1 мг/кг, максимум 50 мг, у детей 1—2 мг/кг, максимум 40 мг;
- кислород (если доступен): целевое насыщение 93—95 % (у детей: 94—98 %);
и памятку для пациента: быстрое увеличение дозы ингаляционного ГКС максимум до дозы, эквивалентной 2000 мкг беклометазона дипропионата.
Варианты зависят от препарата, обычно используемого для базисной терапии:
- ингаляционный ГКС: увеличить дозу минимум в два раза, возможно увеличение до высокой дозы;
- ингаляционный ГКС/формотерол в качестве поддерживающей терапии: увеличить поддерживающую дозу ингаляционного ГКС/формотерола в четыре раза (до максимальной дозы формотерола 72 мкг в день);
- ингаляционный ГКС/салметерол в качестве поддерживающей терапии: перейти на ступень вверх как минимум до более высокой дозы препарата; возможно добавление отдельного ингалятора с ГКС для достижения высокой дозы ингаляционного ГКС;
- ингаляционный ГКС/формотерол в качестве поддерживающей и симптоматической терапии: продолжить применение поддерживающей дозы препарата; увеличить дозу ингаляционного ГКС/формотерола, используемого по потребности (максимальная доза формотерола составляет 72 мкг в день).
На наш взгляд, данные рекомендации достаточно дискутабельны. Доза формотерола 72 мкг в день, по нашим наблюдениям, приводит к выраженным побочным эффектам (тремор конечностей, сердцебиение, бессонница), а применение сальметерола в период обострения вообще нерационально, так как у препарата нет эффекта короткодействующего β2-агониста.
На период обострения мы предлагаем переводить всех пациентов на небулайзерную терапию комбинированным коротким бронходилататором (беродуал) и ингаляционным КС (будесонид — небулизированный раствор) по необходимости, на короткий курс системной КС-терапии. После стабилизации состояния вновь переходить на комбинированную терапию с учетом приверженности пациента к тем или иным препаратам.
Синдром сочетания астмы и ХОБЛ (ACOS) характеризуется персистирующим ограничением воздушного потока с отдельными проявлениями, обычно связанными как с БА, так и с ХОБЛ.
Распространенность синдрома сочетания БА и ХОБЛ варьирует в зависимости от диагностических критериев. На него приходится 15—20 % пациентов с хроническими заболеваниями дыхательных путей.
Прогноз пациентов с признаками и астмы, и ХОБЛ хуже, чем при наличии только одного диагноза. Для данной группы больных характерны частые обострения, худшее качество жизни, быстрое снижение функции лёгких, высокая летальность, высокие экономические затраты на лечение.
Для постановки данного диагноза используется синдромальный подход (выделяют симптомы, присущие каждому из этих заболеваний).
- Возраст — чаще до 20 лет.
- Характер симптомов: варьируются по минутам, часам или дням; ухудшаются ночью или в ранние утренние часы; появляются во время физической нагрузки, эмоций (включая смех), воздействия пыли или аллергенов.
- Функция легких: вариабельные ограничения воздушного потока (спирометрия или пиковая скорость выдоха), функция лёгких между симптомами — нормальная.
- Анамнез заболевания или семейный анамнез: ранее диагностировалась астма, семейный анамнез астмы или других аллергических заболеваний (ринит, экзема).
- Течение заболевания: симптомы не прогрессируют; сезонная вариабельность или вариабельность год от года; возможно спонтанное улучшение или быстрый ответ на бронходилататоры или через несколько недель — на ингаляционные стероиды.
- Рентгенологическое исследование — норма.
- Возраст — после 40 лет.
- Характер симптомов: персистируют, несмотря на лечение; есть хорошие и плохие дни, но дневные симптомы и одышка при физической нагрузке остаются всегда; хронический кашель и продукция мокроты предшествуют одышке; они обычно не связаны с триггерами.
- Функция легких: персистирующие ограничения воздушного потока (ОФВ1/ФЖЕЛ
источник


 давящее ощущение в грудной клетке;
давящее ощущение в грудной клетке; Неаллергический фенотип не поддается лечению с помощью ИКС.
Неаллергический фенотип не поддается лечению с помощью ИКС. Вторая ступень терапии рекомендована тем, кто имеет высокий риск обострений. Нужно регулярно принимать сниженные дозы комбинации ИГКС и КДБА, совмещая их при этом с купирующими проявления астмы медикаментами при необходимости.
Вторая ступень терапии рекомендована тем, кто имеет высокий риск обострений. Нужно регулярно принимать сниженные дозы комбинации ИГКС и КДБА, совмещая их при этом с купирующими проявления астмы медикаментами при необходимости.