Бронхиальная астма (БА) — одна из самых актуальных медико-социальных проблем, имеющая исключительно важное практическое значение.
По распространенности, тяжести течения, сложности диагностики и терапии, затратам на лечение данная нозология занимает ведущее место среди других хронических неинфекционных заболеваний.
Несмотря на широко проводимую работу по улучшению диагностики и лечения БА, распространенность данного заболевания повсеместно возрастает, варьируя в разных странах от 2 до 25,5 %.
Это подтверждают эпидемиологические исследования, проведенные в 90-е годы прошлого столетия в различных странах, которые демонстрируют широкий диапазон распространенности бронхиальной астмы среди взрослого населения. Так, в Германии, Испании и Франции распространённость БА колебалась от 2,7 до 4 %, в Англии и Австралии — до 12 %. Подобные результаты были получены и при изучении распространенности БА среди детей от 6 до 15 лет, где разброс колебаний был также очень широк (от 6,6 % в Дании, до 34 % — в Новой Зеландии и 42,2 % — в Австрии).
Исследования по программе «ISAAC», проведенные в некоторых регионах России в 1993-1998 годах, показали довольно высокую распространенность бронхиальной астмы среди детей 7-8-летнего возраста (в Москве — 16,9 %, в Иркутске — 10,6 % и в Новосибирске — 11,1 %) и несколько меньшую её распространенность среди детей 13-14 лет (в Москве — 8 и в Иркутске — 12,1 %). Распространенность БА среди взрослого населения России, по данным эпидемиологических исследований, колеблется от 5,6 в Иркутске до 7,3 % в Санкт-Петербурге.
Основываясь на данных ряда авторов, можно считать, что общее число больных БА в России приближается к 7 млн. человек. Безусловно, эти цифры не внушают оптимизма — такой рост заболеваемости бронхиальной астмы нельзя объяснить лишь улучшением качества диагностики и, соответственно, большей выявляемостью больных, страдающих данной патологией. Официальные цифры распространенности БА (по данным обращаемости за 2002 г.) в России составили 0,66 %.
Таким образом, результаты медицинской статистики в нашей стране не отражают истинной распространенности бронхиальной астмы, они оказались заниженными примерно в 10 раз. Это связано с гиподиагностикой БА в связи с тем, что легкие формы заболевания, как правило, не диагностируются. Между тем, по данным так называемого австралийского исследования, они составляют до 80-90 % всех случаев бронхиальной астмы.
По результатам некоторых эпидемиологических исследований, существуют различия в распространенности БА в зависимости от пола. В раннем детском и подростковом возрасте астма наблюдается чаще у мальчиков. Причины этих различий не совсем ясны и недостаточно изучены. Во взрослой популяции соотношение мужчины/женщины, страдающие БА, составляет от 1:1,5 до 1:3. При этом отмечается увеличение числа случаев тяжелой астмы среди женщин, что объясняется, частично, более высокой чувствительностью бронхов у них.
Бронхиальная астма относится к сравнительно редким причинам смертности. В 1920-х годах Арманд Труссо заявил, что «астма не смертельна». Однако в дальнейшем это положение не подтвердилось, а в настоящее время во многих странах Европы, Канаде и Австралии отмечается тенденция к росту смертности от бронхиальной астмы.
Во всем мире ежегодно от БА умирают 180 тысяч человек. Лидируют по показателям смертности Китай и Россия: 36,7 и 28,6 на 100 000 населения соответственно, средний показатель по данным, полученным из 48 стран мира, составил 7,9 на 100 000 населения.
Основной причиной смертности больных БА являются астматический статус (тяжелая острая астма) и развитие легочно-сердечной недостаточности, связанное в основном с ошибками в лечении, а именно с недостаточным применением противовоспалительных препаратов, несоблюдением больными назначений или неадекватной оценкой тяжести болезни врачами. Связь смертности (особенно в молодом возрасте) с применением высоких доз в2-агонистов короткого действия несущественна.
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, в развитии которого играют роль многие клетки и клеточные элементы. Хроническое воспаление вызывает сопутствующее повышение гиперреактивности дыхательных путей, приводящее к повторяющимся эпизодам свистящих хрипов, одышки, чувства стеснения в груди и кашля, особенно ночью или ранним утром. Эти эпизоды обычно связаны с распространенной, но изменяющейся по своей выраженности бронхиальной обструкцией, которая часто является обратимой либо спонтанно, либо под влиянием лечения.
Таким образом, в основу определения бронхиальной астмы положена концепция персистирующего воспаления. Как считает академик А. Г. Чучалин, с представлением о воспалительном генезе любой формы заболевания пришло понятие о нозологической самостоятельности БА. Вначале наличие воспалительного процесса в дыхательных путях обнаружено у лиц, умерших от астматического статуса. В дальнейшем при исследовании бронхиальных биоптатов и бронхоальвеолярной лаважной жидкости показано, что воспаление имеется на всем протяжении болезни, а «тлеющий» воспалительный процесс обнаружен при минимальных проявлениях заболевания и даже в состоянии стойкой ремиссии.
Важно подчеркнуть, что воспаление не связано с бактериальной инфекцией. Поэтому антибиотики для лечения БА как таковой не применяются. Использование некоторых антибиотиков допустимо лишь по строгим показаниям (рентгенологически доказанная пневмония, сепсис, гнойный бронхит, гнойный синусит, бактериальные очаги в других областях). В качестве пускового механизма обострения астмы часто выступает респираторная вирусная инфекция, однако и она не является показанием для назначения антибиотиков.
Воспаление в дыхательных путях носит чаще аллергический (реже токсический, неврогенный, инфекционный) характер, при этом наблюдается инфильтрация в основном тучными клетками, эозинофилами и базофилами, способными, как известно, секретировать медиаторы, приводящие к обструкции бронхов. Наряду с этими клетками, в патогенезе воспалительного процесса в стенке бронхов принимают участие Т-лимфоциты, макрофаги, тромбоциты, нейтрофилы, фибробласты, эпителиальные и эндотелиальные клетки.
Воспалительный процесс приводит к бронхиальной обструкции путем следующих механизмов: острый бронхоспазм, подострый отек слизистой дыхательных путей, скопление вязкого секрета в просвете бронхов и необратимые склеротические изменения в стенке бронхов. Отличительной особенностью бронхиальной астмы (например, от хронической обструктивной болезни легких (ХОБЛ)) является наличие генерализованного и преимущественно обратимого (спонтанно или под влиянием лечебных мер) бронхоспазма.
Только в редких, наиболее тяжелых случаях, бронхиальная обструкция носит трудно обратимый, а иногда и необратимый характер из-за изменения эластических структур бронхиальной стенки, стойкой клеточной инфильтрации, гипертрофии гладкой мускулатуры, отложения интерстициального коллагена.
Хроническое воспаление в дыхательных путях приводит к повышению чувствительности и реактивности бронхов, то есть к повышению бронхоконстрикторного ответа на различные экзогенные и эндогенные стимулы, выполняющие роль триггеров. Таким образом, несмотря на важную роль в патогенезе заболевания повышенной реактивности бронхов, последняя рассматривается как вторичное звено патогенеза, реализующееся при наличии хронического воспаления дыхательных путей.
Поэтому «платой» за несвоевременно взятый под контроль воспалительный процесс является увеличение чувствительности бронхиального дерева к целому ряду стимулов с развитием состояния хронической гиперреактивности бронхов и прогрессированием признаков бронхиальной обструкции.
До изложения вопросов этиологии и патогенеза целесообразно рассмотреть классификацию БА, в частности, назвать основные формы заболевания, поскольку этиология и механизмы развития отдельных форм БА существенно различаются.
Существует общепринятая классификация бронхиальной астмы, представленная в Международной классификации болезней X пересмотра (1992):
• J45.0. Астма
• J45.0. Преимущественно аллергическая астма
• Аллергический бронхит
• Аллергический ринит с астмой
• Атопическая астма
• Экзогенная аллергическая астма
• Сенная лихорадка с астмой
• J45.1. Неаллергическая астма
• Идиосинкразическая астма
• Эндогенная неаллергическая астма
• J45.8. Смешанная астма
• J45.9. Неуточненная астма
• Астматический бронхит
• Поздно возникшая астма
• J46. Астматический статус
• Тяжелая острая астма
В Глобальной стратегии лечения и профилактики бронхиальной астмы (GINA — ДЖИНА, 2002) указанная классификация как таковая не используется. Разбираются в основном две формы БА: экзогенная аллергическая астма, которая не отделяется от атопической, поскольку при обеих формах имеется единый механизм развития, и эндогенная, преимущественно неаллергическая, астма. Первую форму чаще называют экзогенной, вторую — эндогенной астмой.
Мы будем пользоваться понятиями экзогенная и атопическая (согласно отечественной классификации, неинфекционно-аллергическая) астма как синонимами, хотя на самом деле экзогенная астма в редких случаях обусловлена неиммунологическими и, следовательно, неаллергическими механизмами за счет способности некоторых химических веществ вызывать дегрануляцию тучных клеток или активировать систему комплемента неиммунологическим путем. Эндогенной астме в отечественной литературе соответствует инфекционно-зависимая форма БА. К неаллергической, а именно идиосинкразической астме, относится «аспириновая» астма.
Таким образом, можно выделить следующие основные формы заболевания: экзогенная, эндогенная и «аспириновая» астма.
Г. Б. Федосеев, помимо указанных трех форм бронхиальной астмы, выделяет также дисгормональный, нервно-психический, холинергический и аутоиммунный варианты, которые существенно дополняют наши представления о механизмах развития бронхиальной астмы. Кроме того, во многих странах выделяют астму физического усилия (постнагрузочный бронхоспазм). Вместе с тем, необходимо отметить, что механизмы, лежащие в основе развития этих вариантов, как правило, являются вторичными, они присоединяются к экзогенной или эндогенной формам.
При дисгормональном варианте имеется связь развития и обострения БА не только со снижением функции коры надпочечников, но и с дизовариальными нарушениями. О нервно-психическом механизме патогенеза БА говорят в том случае, когда нервно-психические факторы способствуют провокации и фиксации астматических симптомов, включаются в патогенез заболевания. Холинергический вариант связан с повышенной активностью парасимпатического отдела вегетативной нервной системы. При аутоиммунном варианте имеется сенсибилизация к антигенам легочной ткани.
Выделение патогенетических вариантов имеет большое практическое значение. По нашему мнению, в изучении различных патогенетических форм бронхиальной астмы отечественная пульмонология значительно опережает международные разработки.
В ДЖИНе-2002 предложена также классификация бронхиальной астмы по тяжести течения болезни. Консенсус рекомендует оценивать тяжесть состояния на момент данного обострения болезни. Такая оценка тяжести, как мы увидим в дальнейшем, непосредственно определяет выбор тактики лечения.
При определении степени тяжести учитываются:
1) клинические признаки (частота, выраженность и время возникновения затруднений дыхания и приступов удушья);
2) результаты исследования объёма форсированного выдоха за 1-ю секунду (ОФВ1) или пиковой скорости выдоха (ПСВ) и их суточный разброс;
3) характер и объем применяемой терапии, требующейся для снятия обострения и поддержания контроля заболевания.
Выделяют 4 степени тяжести течения заболевания: интермиттирующее, легкое персистирующее, персистирующее средней тяжести и тяжелое персистирующее течение (табл. 1).
Таблица 1. Классификация бронхиальной астмы по степени тяжести 1 на основании клинических симптомов до начала терапии 2
| Ступень 1: Интермиттирующая бронхиальная астма |
| • Перемежающиеся кратковременные симптомы реже 1 раза в неделю. Ночные симптомы не чаще 2 раз в месяц • Нормальные или близкие к нормальным величины ОФВ1 или ПСВ (80 % от должных значений) в период между обострениями. Суточный разброс ПСВ или ОФВ1 1 раза в неделю • Обострения могут приводить к ограничению физической активности и нарушению сна. Ежедневное использование ингаляционных в2-агонистов короткого действия • ОФВ1 или ПСВ 60-80 % от должного. Суточный разброс ПСВ или ОФВ1 > 30% |
| Ступень 4: Тяжелая персистирующая бронхиальная астма |
| • Ежедневные симптомы. Частые ночные симптомы • Частые обострения. Ограничение физической активности • ОФВ1 или ПСВ 60 % от должного. Суточный разброс ПСВ или ОФВ1 > 30 % |
Примечание:
1 При определении степени тяжести достаточно наличия одного из признаков тяжести: больной должен быть отнесен к самой тяжелой степени, при которой встречается какой-либо признак. Отмеченные в данной таблице характеристики являются общими и могут перекрываться, поскольку течение БА крайне вариабельно, более того, со временем степень тяжести у конкретного больного может меняться.
2 Больные с любой степенью тяжести БА могут иметь легкие, среднетяжелые или тяжелые обострения. У ряда больных с интермиттирующей БА наблюдаются тяжелые и угрожающие жизни обострения на фоне длительных бессимптомных периодов с нормальной легочной функцией.
И наконец, классификация предусматривает выделение четырех фаз течения заболевания: фазу обострения, нестабильной ремиссии, ремиссии и стабильной ремиссии. О стабильной ремиссии говорят в тех случаях, когда в течение двух и более лет отсутствуют проявления болезни.
В диагнозе при экзогенной бронхиальной астме необходимо указать внелегочные проявления атопии (аллергический ринит, аллергическая риносинусопатия, аллергический конъюнктивит, атопический дерматит) и «виновный» аллерген (аллергены), а при эндогенной астме — характер воспалительного заболевания, чаще со стороны бронхолегочной системы. При каждой форме при наличии зависимости от приема ГКС вслед за указанием патогенетического варианта пишется «гормонозависимая».
Примеры формулировки диагнозов:
1. Бронхиальная астма, экзогенная форма, персистирующая средней тяжести, фаза обострения. Аллергический ринит. Повышенная чувствительность к аллергенам домашних клещей. Дыхательная недостаточность I степени.
2. Бронхиальная астма, смешанная форма (экзогенная, эндогенная), гормонозависимая, персистирующая тяжелого течения, фаза обострения. Хронический гнойный обструктивный бронхит в фазе обострения. Дыхательная недостаточность II степени.
3. Бронхиальная астма, экзогенная форма, интермиттирующая легкого течения, ремиссия. Аллергический ринит. Сенсибилизация к бытовым и пыльцевым (злаки) аллергенам.
4. Бронхиальная астма, смешанная форма (экзогенная, аспириновая), персистирующая средней тяжести, фаза обострения. Дыхательная недостаточность I степени.
Саперов В.Н., Андреева И.И., Мусалимова Г.Г.
источник
Этиологическая и клиническая характеристика бронхиальной астмы. Помощь при неотложных состояниях бронхиальной астмы. Изучение методов лечения и профилактики. Статистические исследования по распространенности бронхиальной астмы в Белгородской области.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
ОБЛАСТНОЕ образовательное АВТОНОМНОЕ учреждение СРЕДНЕго профессионального образования
«СТАРООСКОЛЬСКИЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ»
специальность СЕСТРИНСКОЕ ДЕЛО
ПЦК документоведения ТЕРАПИИ
Распространенность бронхиальной астмы по Белгородской области
- Список сокращений
- Введение
- Глава I. Теоретические аспекты бронхиальной астмы
- 1.1 Этиология бронхиальной астмы
- 1.2 Классификация бронхиальной астмы
- 1.3 Клиническая картина бронхиальной астмы
- 1.4 Диагностика бронхиальной астмы
- 1.5 Осложнения бронхиальной астмы
- 1.6 Помощь при неотложных состояниях бронхиальной астмы
- 1.7 Лечение бронхиальной астмы
- 1.8 Профилактика,реабилитация, прогноз
- Глава II. Статистические исследования по распространенности бронхиальной астмы в Белгородской области
- 2.1 Актуальность бронхиальной астмы среди различных заболеваний органов дыхания за 2013-2015 годы по Белгородской области на 100 тыс. населения
- 2.2 Число случаев заболеваемости бронхиальной астмы в Белгородской области на 100 тыс. населения
- 2.3 Структура смертности от бронхиальной астмы по Белгородской области (%)
- 2.4 Процентное соотношение заболеваемости бронхиальной астмы различных возрастных группах по Белгородской области на 100 тыс. населения
- Выводы
- Заключение
- Литература
- Приложение 1
- Приложение 2
Таким образом, главным показателем эффективности терапии БА является достижение и поддержание контроля над заболеванием.
Высокая распространенность и социально-экономическое влияние БА на жизнь общества и каждого пациента обуславливают необходимость предупреждения и своевременного выявления факторов риска, адекватность проводимой терапии, профилактики обострений заболевания. И в этом большая роль отводится медицинской сестре. Поэтому изучение распространенности БА является актуальным.
Изучить распространенность бронхиальной астмы и её структуру среди населения Белгородской области.
1. Провести анализ статистических данных по БА среди заболеваний органов дыхания.
2. Изучить число случаев заболеваемости БА.
3. Проанализировать процентное соотношение заболеваемости в различных возрастных группах.
4. Провести анализ смертности от БА.
Объект исследования: Статистические данные сборника «Основные показатели деятельности медицинских организаций и состояния здоровья населения Белгородской области» за 2013-2014 года.
Предмет исследования: Распространенность БА среди населения Белгородской области.
* Научно-теоретический анализ литературы.
Практическое значение курсовой работы:
Подробное раскрытие материала по данной теме позволит повысить качество сестринской помощи: подготовить пациента к различным диагностическим процедурам, обучить технике приема лекарственных средств, оценить эффективность проводимого лечения.
В наше время БА является актуальной медицинской и социально-экономической проблемой. Заболеваемость достаточно велика и не имеет тенденции к существенному снижению. Лечение этого заболевания является нелегкой задачей.
Глава I. Теоретические аспекты бронхиальной астмы
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, в котором принимают участие многие клетки и клеточные элементы. Хроническое воспаление обусловливает развитие бронхиальной гиперреактивности, которая приводит к повторяющимся эпизодам свистящих хрипов, одышки, чувства заложенности в груди и кашля, особенно по ночам или ранним утром. Эти эпизоды обычно связаны с распространенной, но изменяющейся по своей выраженности обструкцией дыхательных путей в легких, которая часто бывает обратимой либо спонтанно, либо под действием лечения.
Бронхиальная астма (БА) — заболевание, характеризующееся хроническим воспалением в воздухоносных путях, приводящим к повышенной гиперреактивности в ответ на различные стимулы и повторяющимися приступами бронхиальной обструкции, которые обратимы спонтанно или под влиянием соответствующего лечения. Это аллергическая болезнь, аллергоз дыхательных путей, клинически проявляющаяся частично или полностью обратимой обструкцией, преимущественно мелких и средних бронхов за счет спазма гладкой мускулатуры бронхов, отека их слизистой и гиперсекреции слизи, в основе которых лежит измененная чувствительность (реактивность) бронхов к различным стимулам. БА проявляется в приступах удушья, в основе которых лежит спазм мускулатуры средних и мелких бронхов или набухлость их слизистой оболочки.
Развивающаяся у больных бронхиальной астмы сенсибилизация организма лежит в основе аллергического повреждения бронхиального дерева. Существенные изменения при бронхиальной астме происходят в вегетативной нервной системе, нарушается соотношение между симпатическим и парасимпатическими отделами в сторону превалирования последнего.
ь Предрасполагающие факторы (генетически обусловленные): атопия и наследственность — определяют склонность организма к болезни.
Клинические проявления атопии: вазомоторный ринит, конъюнктивит, аллергический дерматит.
ь Причинные факторы (индукторы) — сенсибилизируют дыхательные пути и вызывают начало заболевания: пыль, шерсть и перхоть домашних животных, грибковый, тараканий аллерген, пыльца растений, аспирин, химические вещества на рабочем месте (хлорсодержащие, формальдегид, канифоль и др.)
ь Усугубляющие факторы — увеличивают вероятность развития астмы при воздействии индукторов: ОРВИ, курение, загрязнение воздуха, паразитарные инфекции, низкий вес при рождении.
ь Триггерные факторы — провоцируют обострения БА: аллергены (клещ домашней пыли, пыльца растений, перхоть животных, плесень, тараканы), раздражающие вещества (табачный дым, вещества, загрязняющие воздух, резкие запахи, пары, копоть), физические факторы (физическая нагрузка, холодный воздух, гипервентиляция, смех, крик, плач), ОРВИ, эмоциональные перегрузки (стресс), лекарственные препараты (в-блокаторы, НПВП, пищевые добавки — тартразин), изменение погоды, эндокринные факторы (менструальный цикл, беременность, заболевания щитовидной железы), время суток (ночь или раннее утро).
Классификация (Адо, Булатова, Федосеева):
ь биологические дефекты у практически здоровых людей
ь клинически выраженная бронхиальная астма
2. Клинико-патогенетические варианты БА:
ь дисгормональный (гормонозависимый)
ь первично измененная реактивность бронхов и др.
Классификация БА по степени тяжести:
симптомы реже 1 раза в неделю; обострения короткие; ночные симптомы не чаще 2 раз в месяц.
симптомы чаще 1 раза в неделю, но реже 1 раза в день; обострения могут влиять на физическую активность и сон: ночные симптомы чаще 2 раза в месяц.
ь Персистируюшая средней тяжести:
ежедневные симптомы; обострения могут влиять на физическую активность и сон; ночные симптомы чаще 1 раза в неделю; ежедневный прием ингаляционных бета-2-агогнистов короткого действия.
ежедневные симптомы; частые обострения; частые ночные симптомы; ограничение физической активности.
Классификация БА по уровню контроля:
полное отсутствие всех проявлений БА и нормальным уровнем спирометрии
· Частично контролируемая БА:
наличие ограниченного числа симптомов.
обострение БА в течение 1 недели.
Вазомоторные реакции со стороны слизистой носа, чихание, сухость в носовой полости, зуд глаз, приступообразный кашель, затруднение отхождения мокроты, одышка, общее возбуждение, бледность, холодный пот, учащенное мочеиспускание. бронхиальный астма лечение помощь
Удушье экспираторного характера, с чувством сжатия за грудиной. Положение вынужденное, сидя с упором на руки; вдох короткий, выдох медленный, судорожный (в 2-4 раза длиннее вдоха), громкие свистящие хрипы, слышные на расстоянии («дистанционные» хрипы); участие вспомогательной мускулатуры в дыхании, кашель сухой, мокрота не отходит. Лицо бледное, при тяжелом приступе — одутловатое с синюшным оттенком, покрыто холодным потом; страх, беспокойство. Пациент с трудом отвечает на вопросы.
Пульс слабого наполнения, тахикардия. При осложненном течении может переходить в астматический статус.
· Период обратного развития приступа:
Имеет разную продолжительность. Мокрота разжижается, лучше откашливается, уменьшается количество сухих хрипов, появляются влажные. Удушье постепенно проходит.
Течение болезни циклическое: фаза обострения с характерными симптомами и данными лабораторно-инструментальных исследований сменяется фазой ремиссии.
ь Клинический анализ крови: эозинофилия, может быть лейкоцитоз, увеличение СОЭ.
ь Анализ мокроты общий: мокроты стекловидная, при микроскопии — эозинофилы, спирали Куршмана, кристаллы Шарко-Лейдена.
ь Аллергологическое обследование:
— кожные пробы (скарификационные, аппликационные, внутрикожные)
— в некоторых случаях — провокационных тесты (конъюнктивальный, назальный, ингаляционный).
ь Исследования иммуноглобулинов Е и G.
ь Рентгенография органов грудной клетки: при длительном течении усиление легочного рисунка, признаки эмфиземы легких.
источник
Бронхиальная астма – хроническое воспалительное заболевание дыхательных путей, характеризующееся гиперреактивностью бронхов, определяется историей респираторных симптомов, таких как приступы удушья, преимущественно в ночные и утренние часы, с затрудненным выдохом, часто сопровождающиеся дистанционными хрипами (свистящее дыхание), одышкой или кашлем.
Бронхиальная астма известна давно — в Древней Греции более двух тысяч лет назад были описаны признаки этого заболевания. Постоянное изучение «странной» болезни, которая может внезапно проявиться приступами удушья, а потом какое-то время ничем себя не обнаруживать, дало много новых сведений о природе этого заболевания. Врачи научились добиваться более длительных ремиссий.
Бронхиальная астма — это неинфекционное заболевание, им нельзя заразиться. В развитии астмы принимают участие внутренние (преимущественно генетические) и внешние факторы (аллергены, табачный дым, промышленная пыль, атмосферные загрязнения). Среди аллергенов — домашняя пыль, шерсть животных, плесневые грибы, пыльца растений и т.д. Также установлено, что риск возникновения астмы у детей в 2,5 раза выше, если один из родителей страдает патологией, и в 6,6 раза выше, если болеют оба родителя.
Другие провоцирующие факторы включают в себя: холодный воздух, сильное эмоциональное возбуждение, такое как гнев или страх, и физические нагрузки.
Астму могут спровоцировать лекарственные препараты, например, аспирин и другие нестероидные противовоспалительные средства, а также некоторые медикаменты, применяемые для лечения гипертонии, болезней сердца и мигрени.
Астма получила массовое распространение с середины 1980-х годов. Причиной этого стало резкое ухудшение экологической обстановки — загрязнение воздуха продуктами нефтепереработки, некачественное питание, а также прогрессирующий малоподвижный образ жизни.
Широкое распространение табакокурения среди россиян поддерживает показатели заболеваемости астмой на высоком уровне: на 2018 год постоянно курят до 60% мужчин и 16% женщин.
Ранее считалось, что предрасположенность к астме связана только с привычками матери: если та курит, риск развития астмы у ребенка высокий. Но в ходе исследования международной исследовательской группы европейских ученых, результаты которого опубликованы в начале марта 2018 года в авторитетном британском медицинском издании International Journal of Epidemiology, выходящем под эгидой Оксфордского университета в Великобритании, оказалось, что табакозависимость отцов также влияет на здоровье потомков, причем, вне зависимости от того, курили они в период зачатия ребенка или задолго до этого. Даже курение отца в подростковом возрасте является фактором риска развития астмы у их потомства. Более того, привычка курить у мужчин и женщин могут спровоцировать появление астмы у их внуков.
На 2018 год, по статистике ВОЗ, бронхиальная астма — самое распространенное хроническое заболевание среди детей. От астмы страдают около 235 млн человек по всему миру, или от 4 до 10% населения Земли. По другим источникам, которые также ссылаются на оценки ВОЗ, на 2018 год в мире около 300 миллионов человек страдает бронхиальной астмой (от 1 до 18% населения в разных странах). При этом у детей дошкольного возраста заболевание встречается в два раза чаще, чем у взрослых (в половине случаев заболевание развивается в 5 — 10 лет).
По оценкам экспертов, реальное число больных астмой в России сильно превосходит официальные данные, по их расчетам от астмы в нашей стране страдает 5,9 млн человек вместо 1,3 млн, согласно отчетным данным. Астма — инвалидизирующее и опасное заболевание, около 41% пациентов с астмой получают пенсию по инвалидности.
К сожалению, несмотря на все усилия медицины, как отечественной, так и мировой заболеваемость бронхиальной астмой растет с каждым годом и особенно стремительно среди детей.
В основе бронхиальной астмы (БА) любой степени тяжести лежит воспаление. Даже у пациентов с отсутствием каких-либо симптомов БА выявляются признаки субклинического воспаления, что подтверждено недавними исследованиями, сообщили в международной биофармацевтической компании «АстраЗенека» 19 апреля 2019 года.
Распространенность легкой БА по оценке экспертов составляет 50-70% среди всех больных БА. При этом контроль заболевания в этой группе наблюдается менее, чем у половины пациентов. По данным исследования, проведенного в Испании среди пациентов, получающих лечение, согласно Ступени 1 и 2, заболевание контролируется только у 52,4 и 43,4%, соответственно. В известном исследовании REALISE уровень контроля БА также был достаточно низким, а у 25% больных наблюдались тяжелые обострения астмы за предшествующие 12 месяцев.
По данным российского исследования НИКА, уровень контроля у больных легкой БА отмечался только у 39% больных.
Анализ смертей от астмы в Великобритании показал, что 9% больных, умерших от БА, получали лечение БА легкого течения. Таким образом становится очевидным, что пациенты с легкой БА все еще находятся в зоне риска развития тяжелых обострений астмы, и новые подходы к терапии для достижения общего контроля над БА являются обоснованными и необходимыми.
И это согласуется с рекомендациями, прописанными в кратком руководстве GINA 2019 (pocket-guide), доступном на сайте ginasthma.org, согласно которому для лечения БА рекомендовано применение комбинации низких доз ингаляционных глюкокортикостероидов (ИГКС)-формотерол по потребности в качестве предпочтительной терапии для купирования приступов и симптомов у пациентов с любой степенью тяжести БА. Использование монотерапии короткодействующими бета-2 агонистами (КДБА) по потребности более не рекомендуется как предпочтительная симптоматическая терапия, подчеркнули в «АстраЗенека».
Обострения бронхиальной астмы (БА) часто несут угрозу физическому здоровью и создают высокий уровень эмоциональной нагрузки у пациентов. Несмотря на то, что БА является хроническим заболеванием, в основе которого лежит воспаление, пациентам с БА либо недостаточно часто назначают, либо они недостаточно часто применяют противовоспалительную базисную терапию, чрезмерно полагаясь на КДБА, применение которых может «маскировать» ухудшение симптомов заболевания. Монотерапия КДБА во время или после ухудшения симптомов БА не влияет на воспалительные процессы, лежащие в основе патогенеза заболевания. Таким образом сохраняется риск развития обострений БА и необходимость частого назначения пульс-терапии пероральными глюкокортикостероидами.
Астма приносит огромные убытки экономике: по оценкам CDC на 2018 год, страны ежегодно теряют до 1% национального ВВП из-за расходов на лечение больных, пропусков и простоев на работе в связи с больничными.
Прямые затраты российского здравоохранения, связанные с лечением астмы, составляют около 8,5 млрд. рублей, в том числе 66,6%, которые расходуется на стационарное лечение, еще 21,5% выделяются на закупку лекарств, 10,9% покрывают амбулаторно-поликлиническое лечение, 0,9% — вызовы скорой помощи. Но больше всего расходов связано с косвенными затратами, 64% составляют выплаты по листкам нетрудоспособности, 27,3% выплачиваются в качестве пособий по инвалидности.
Астму нельзя излечить, но благодаря современным методам диагностики и лечения болезнь можно контролировать. При правильном лечении большинство астматиков могут достигнуть контроля над астмой, освободиться от её симптомов, значительно реже испытывать приступы или вообще их не иметь, реже нуждаться в специальных препаратах – то есть иметь возможность жить полной жизнью и практически не испытывать симптомов и обострений.
«Лечение бронхиальной астмы — долгое и кропотливое дело. Обычно рекомендуется комплексная терапия, при этом пациент должен исключить из своей повседневной жизни факторы, стимулирующие развитие болезни, такие как курение. Не менее медикаментозной терапии в процессе лечения важны диета и правильное питание, активный образ жизни. Больному выписывается целый комплекс препаратов, который состоит из базисных лекарств, обеспечивающих поддерживающую и противовоспалительную терапию, а также препаратов, купирующих астматические симптомы. Спектр доступных для широкого круга пациентов препаратов против астмы сегодня стал значительно шире, во многом, благодаря появлению на рынке воспроизведенных препаратов. Их используют 64% пациентов, причем 60% из них предпочитают именно отечественные препараты-аналоги», — рассказывал в апреле 2018 года генеральный директор фармацевтической компании «Натива» Александр Малин.
В качестве одной из профилактических мер, направленных на борьбу с астмой, является ежегодный Всемирный астма-день (World Asthma Day).
World Asthma Day был инициирован в 1998 году в рамках Глобальной Инициативы по Бронхиальной Астме (GINA) и с тех пор проходит в первый вторник мая.
источник
Бронхиальная астма является заболеванием дыхательных путей, которое имеет неинфекционный характер. Обструкция бронхов развивается на фоне контакта с аллергенами, что приводит к развитию заболевания.
В России бронхиальная астма, как свидетельствует статистика, диагностирована у 300 миллионов человек.
Заболевание сопровождается затруднением прохождения воздуха в дыхательных путях. В соответствии с данными, которыми располагает официальная статистика о распространенности бронхиальной астмы, патология более часто развивается у представительниц слабого пола. У мужчин астма выявляется в 30% случаев. Причин появления патологии очень много. Она развивается на фоне воздействия разнообразных раздражителей.
В соответствии с данными о заболеваемости бронхиальной астмой, наиболее часто она появляется у пациентов работоспособного возраста при воздействии экзогенных аллергенов. Поражение дыхательных путей развивается при попадании в них пыли и пыльцы различных растений. Заболевание также появляется у людей при аллергической реакции на определенные продукты питания.
При бронхиальной астме у пациентов наблюдается соответствующая симптоматика. Статистика свидетельствует, что патология сопровождается затруднениями дыхания, кашлем, а также ощущением сдавленности в груди. Наблюдаются и другие проявления бронхиальной астмы, которые встречаются у пациентов не так часто: одышка, хрипы на выдохе.
Астма появляется у людей при воздействии разнообразных провоцирующих факторов. Патология у взрослых чаще всего развивается после пневмонии. При этом возникновение бронхиальной астмы у детей предполагает генетическую предрасположенность к заболеванию, гораздо реже встречаются случаи, когда подобных предпосылок нет.
Если у одного из родителей была диагностирована астма, это может стать причиной появления ее и у ребенка. Провоцирующим фактором при этом является аллергия, раздражители могут быть любыми. Бронхиальная астма может сопровождаться аллергическими ринитами, конъюнктивитом.
В соответствии с данными статистики заболеваемости бронхиальной астмой, количество пациентов увеличивается ежедневно. Это объясняется большим количеством выбросов промышленных предприятий, которые негативно воздействуют на организм человека. Распространенность в мире бронхиальной астмы объясняется наследственностью и общей загрязненностью планеты. Заболевание появляется также при некачественном питании.
Статистика бронхиальной астмы по Российской Федерации называет цифру в 900 000 пациентов. Это 6,2 процента от всего населения государства. У детей патология диагностируется в несколько раз чаще, чем у взрослых пациентов.
Точную картину распространенности заболевания установить очень сложно. Это объясняется тем, что при появлении симптоматики болезни пациенты не всегда своевременно обращаются к доктору. Именно поэтому начало патологического процесса не фиксируется.
Своевременно обращаются к врачам только 20% людей, которые наиболее часто имеют ярко выраженные признаки болезни. У таких пациентов лечение проходит успешно. В остальных случаях побороть патологию сложно, что объясняется запущенностью состояния.
О том, кто чаще болеет бронхиальной астмой: мужчины или женщины, задается вопросом много пациентов, у которых выявлена эта болезнь. У представительниц слабого пола патология диагностируется в 68 процентах случаев из всех. В большинстве случаев заболеванием страдают люди работоспособного возраста – более 77 процентов.
Заболеваемость бронхиальной астмой в тяжелой форме объясняется несвоевременным обращением к врачу. Именно поэтому зачастую астма диагностируется уже тогда, когда вылечить её невозможно: тогда появляются симптомы удушья и затруднения дыхания.
Все чаще выявляются такие случаи, когда у пациентов развивается тяжелая форма патологии в связи с тем, что они при появлении первых симптомов болезни пытаются найти решение проблемы в Глобальной сети, но не обращаются к помощи официальной медицины.
Статистика утверждает, что у 2 процентов пациентов патологию диагностируют на фоне профессиональной деятельности. Бронхиальная астма выявляется чаще у тех, кто работает на производственных предприятиях. В группе риска находятся пациенты, которые работают:
- Пекарями. Большинство из них постоянно работают с мукой. Она раздражает слизистые оболочки дыхательных путей, что приводит к патологии;
- Ветеринарами. Их деятельность связана с постоянным контактом с животными. Это может привести к аллергии на шерсть. По этой причине астма может появиться также и у работников зоомагазинов, фермеров, работников зоопарков;
- На промышленных предприятиях с вредными условиями производства. Эти люди контактируют с химическими веществами, это приводит к болезни.
У взрослых людей, которые имеют такую вредную привычку, как курение, болезнь появляется часто. Табачный дым раздражает дыхательные пути, что является провоцирующим фактором астмы. Пассивное курение также позволяет отнести человека к группе риска.
Бронхиальная астма у детей развивается часто, что объясняется недостаточной сформированностью иммунной системы и организма в целом. Статистика говорит, что у детей возрастом до 1 года патологический процесс диагностируется при аллергии на определенные продукты. Если возраст малыша составляет от 1 до 3 лет, болезнь появляется как реакция на бытовые аллергены. В возрасте 3-4 года у деток патология диагностируется при аллергических реакциях на пыльцу растений.
Что касается статистики по распространенности бронхиальной астмы, то среди детей данная болезнь выявляется в 10% от общего числа случаев. При этом у мальчиков астма выявляется в 3 раза чаще, чем у девочек, что прямо противоположно заболеваемости у взрослых. Симптомы болезни чаще появляются в младенчестве и дошкольном возрасте, среди подростков случаи выявления астмы случаются в несколько раз реже.
Дети обычно страдают аллергической формой бронхиальной астмы. У 80% детей это бывает вызвано тем, что их организм специфически реагирует на некоторые вещества-аллергены, т. е. у них обнаруживается атопия. Появлению заболевания способствует в том числе и гиперреактивность бронхов, которая достаточно часто наблюдается в детском возрасте.
В большинстве случаев бронхиальной астмы у малышей болезнь диагностируется при аллергии на бытовую химию. Развитие ребенка предполагает высокую чувствительность к ее ингредиентам, в связи с чем проявляется аллергия. По этой причине патология появляется у детей независимо от их возраста. В раннем возрасте болезнь возникает при аллергии на шоколад, яйца, клубнику, молоко.
Причиной заболевания также может являться домашняя пыль. При несвоевременной влажной уборке в доме наблюдается ее скопление и распространение пылевых клещей. Вредители собираются в мягких игрушках, коврах, трещинах и т. д. У пациентов наблюдается обострение болезни в весеннее и осеннее время.
Что касается вероятности появления астмы, в группе риска находятся следующие дети:
- рожденные недоношенными;
- болеющие вирусными инфекциями 5-6 раз в год;
- растущие в семье курильщиков;
- получающие мало питательных веществ и витаминов;
- живущие в районах с повышенной загрязненностью воздуха;
- те, чья мать во время беременности болела каким-либо заболеванием.
Если родителей беспокоит кашель ребенка, появившаяся отдышка или хрипы, стоит незамедлительно обратиться ко врачу, который сможет осмотреть малыша и поставить правильный диагноз. Важно, чтобы доктор провел дифференциальную диагностику: при неправильно поставленном диагнозе лечение может усугубить болезнь, которая перейдет в тяжелую форму. Не обязательно будет выявлена бронхиальная астма, но такой подход помогает вовремя назначить эффективное лечение при любой патологии.
Болезнь появляется также при воздействии эпидермальных аллергенов – слюны, шерсти и пуха животных. При неустойчивости организма малыша к ним наблюдается развитие патологии. Если при появлении первых симптомов болезни из дома убрать питомца, то моментального эффекта от этого наблюдаться не будет.
Так происходит потому, что аллерген способен сохраняться в течение нескольких лет в доме в виде микроскопических частиц, витающих в воздухе. Поэтому в таком доме рекомендуется провести генеральную уборку, чтобы минимизировать воздействие аллергенов.
Статистика говорит, что заболевание диагностируется примерно у 10 процентов детей. Наиболее часто патологический процесс развивается в дошкольном возрасте. В России страдает заболеванием один миллион детей в возрасте до 4 лет. У мальчиков патологический процесс развивается в три раза чаще, чем у девочек.
При бронхиальной астме высокий уровень смертности детей. В период приступов при нахождении в медицинском учреждении смертность диагностируется у 7 000 детей. Частично это случается из-за недостаточного опыта медиков. Большинству умерших детей диагноз был поставлен неправильно.
О статистике заболеваемости бронхиальной астмой говорят многие российские ученые. Конкретные цифры свидетельствуют, что астму диагностируют в 33 раза чаще, чем рак легких. Болезни сердца возникают в 300 раз чаще, чем бронхиальная астма.
У представительниц слабого пола онкологические заболевания молочной железы и астма встречаются в соотношении 1:3. ВИЧ-инфекцию диагностируют в 4-5 раз реже, чем это заболевание.
Мировая статистика свидетельствует, что бронхиальная астма диагностируется наиболее часто у жителей Китая. В России наблюдается 20 процентов летальных исходов при приступах болезни.
Учитывая вышеописанную статистику, можно сделать вывод, что астма должна диагностироваться своевременно. Если у пациента появляются первые симптомы патологии, то он должен обратиться за помощью к доктору. Только опытный специалист после проведения соответствующих диагностических мероприятий сможет поставить верный диагноз и назначить правильное лечение.
Статистика заболеваемости астмой позволила специалистам сделать выводы об особенностях развития болезни. Показатель заболеваемости бронхиальной астмой напрямую зависит от региона проживания человека. Статистика свидетельствует, что астма фиксируется наиболее часто в тех регионах, где развита промышленность, и, соответственно, количество выбросов вредных веществ в атмосферу увеличено. Это касается химических производств, металлургических и иных предприятий, которые, к сожалению, не соблюдают установленные нормативы, определяющие оптимальное число отходов.
Большее количество людей, проживающих в районах с активным движением транспорта и рядом с промышленными объектами, страдает астмой, что объясняется загрязненностью воздуха. Если человек живет возле автомобильной дороги, то риск развития у него бронхиальной астмы увеличивается. При оценке ситуации в стране в общем статистика показывает следующее: астма появляется при воздействии целого ряда неблагоприятных факторов.
Наиболее подвержены заболеванию бедные категории населения. Это происходит потому, что у них попросту не хватает денежных средств, чтобы пройти полноценное медицинское обследование и получить действенное лечение. Распространение астмы объясняется достаточно высокой стоимостью лекарственных средств, а также их нехваткой, особенно это касается детской заболеваемости.
Во избежание развития болезни пациенту рекомендовано направить все действия на укрепление иммунной системы. При выборе продуктов питания нужно отдавать предпочтение натуральным, с минимальным количеством вредных веществ, таких как красители и ароматизаторы. Отличной профилактической мерой являются регулярные прогулки на свежем воздухе.
После проведенных исследований Всемирной организацией здравоохранения была обнародована статистика бронхиальной астмы. Специалисты организации говорят о том, что это важная проблема здравоохранительных учреждений.
Организация координирует международные действия по устранению патологии в мире. ВОЗ определила факторы влияния на заболеваемость и разработала схему действий по устранению возможности развития патологии.
Положения программы должны реализовывать определенные цели. Для того чтобы картографировать масштабы распространения астмы, рекомендовано ужесточение эпиднадзора.
Также планируется проанализировать факторы, ее вызывающие, промониторить тенденции и обратить внимание на людей, относящихся к бедным и незащищенным слоям населения.
источник
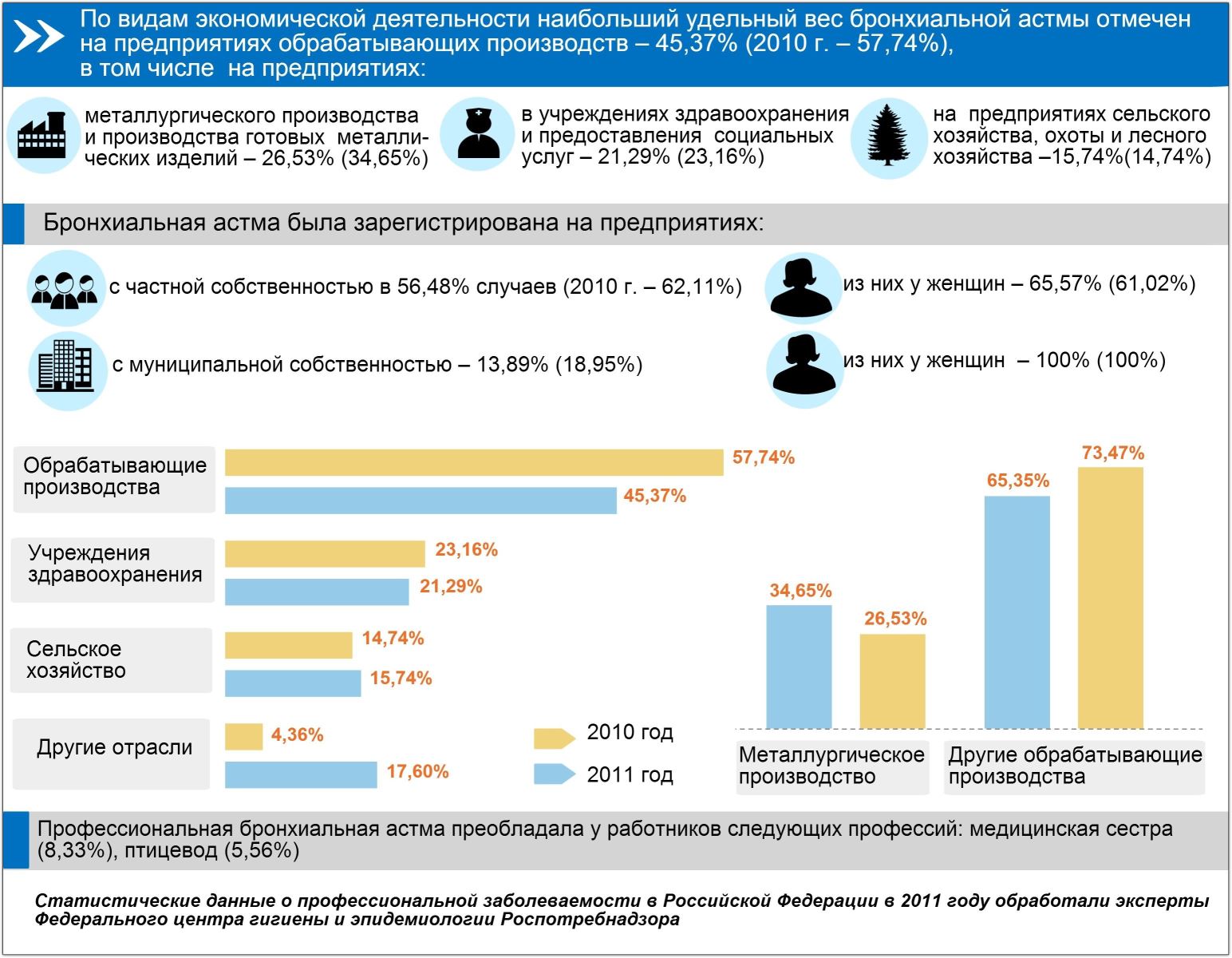
Бронхиальная астма. Заболеваемость, распространенность, патологичекая пораженность
Бронхиальная астма (БА)-это хроническое заболевание, основой которого является воспалительный процесс в дыхательных путях с участием разнообразных клеточных элементов, в особенности тучных клеток и эозинофилов, который у предрасположенных лиц вызывает симптомы бронхиальной обструкции, обычно обратимой спонтанно, либо под воздействием лечения.
Распространенность
Распространенность бронхиальной астмы колеблется в пределах от 3 до 8%. Особенно высокий уровень заболеваемости наблюдается в Новой Зеландии и Австралии. В странах Западной Европы, США и Канаде распространенность бронхиальной астмы представляет 5%. Согласно данным относительно заболеваемости на бронхиальную астму в Украине, абсолютное количество больных всех возрастных групп сложили в 1996 году 204-230 человек, что отвечает 0,4 % население. Это, конечно, не отвечает действительности. Реальная распространенность бронхиальной астмы в Украине, по мнению специалистов, представляет 45%. Если условно разделить Украину на 4 региона — Восток, Юг, Центр, Запад, то наибольшая распространенность больных на БА — на Юге, дальше идут Восток, Центр и Запад.
Заболеваемость бронхиальной астмой
Согласно данным Всемирной организации здравоохранения (ВОЗ) в настоящее время от бронхиальной астмы во всем мире страдает 300 млн. человек.
Заболеваемость бронхиальной астмой в мире составляет от 4 до 10 % населения. Ежегодно
заболевание уносит жизни более 250 тыс. человек во всем мире. При этом число больных с диагнозом «бронхиальная астма» стремительно растет, удваиваясь каждые 15 лет.
В Украине, по разным данным, распространённость среди взрослого населения колеблется от 2,2 до 5—7 %, а в детской популяции этот показатель составляет около 10 %. Заболевание может возникнуть в любом возрасте; примерно у половины больных бронхиальная астма развивается до 10 лет, ещё у трети — до 40 лет. Среди детей, больных бронхиальной астмой, мальчиков в два раза больше, чем девочек. К 30 годам соотношение полов выравнивается.
В исследованиях отмечаются относительно высокие показатели заболеваемости в Новой Зеландии, Великобритании, на Кубе. Это связывают с тем, что над островами повышается концентрация аллергенов как благодаря местной флоре, так и за счёт аллергенов, приносимых океаническими воздушными потоками.
С середины 1980-х годов отмечается рост заболеваемости бронхиальной астмой. Согласно проведённому анализу 34-х исследований заболеваемости в Европе, в Австрии с 1992 по 2002 годы заболеваемость среди детей увеличилась в 4 раза, в Италии с 1974 по 1998 — выросла с 7 до 13 %, во многих странах Европы (Великобритания, Финляндия, Швейцария) — росла до середины 1990-х годов, а в последнее время несколько снизилась. Напротив, в Германии с 1992 по 2001 годы этот показатель остался на уровне 5 %. Рост заболеваемости связывают с загрязнением окружающей среды, малоактивным образом жизни, а снижение её в последние годы объясняют успехами базисной терапии. Так, внедрение профилактического лечения и обучения больных в Ирландии повлекло за собой снижение более чем в 5 раз заболеваемости школьников тяжёлой астмой за период с 1992 по 2002 годы.
Особенно быстрые темпы роста заболеваемости наблюдаются среди детей. По статистике, основанной на обращаемости в лечебно-профилактические учреждения, от бронхиальной астмы в Украине страдает около 3 % населения. Однако, по мнению специалистов, такие данные не отображают реальный уровень заболеваемости и распространенности бронхиальной астмы. Так, Президент Ассоциации аллергологов Украины Борис Михайлович Пухлик обратил внимание на то, что официальная статистика, отображает лишь каждого 20-го больного с аллергическими заболеваниями, в то время как в действительности от астмы в Украине страдает около 3 млн. человек. Также по результатам данных ведущих специалистов в Украине, количество детей, больных астмой, ежегодно увеличивается на 2%. При этом уровень смертности от бронхиальной астмы в нашей стране составляет 0,7 на 100 тыс. населения от 5 до 34 лет. Такой же уровень смертности среди европейских государств зафиксирован лишь в Молдове и Венгрии. Сложившаяся ситуация объясняется отсутствием ранней диагностики заболевания и низким уровнем доступности эффективных препаратов для лечения астмы для большинства пациентов.
Дата добавления: 2015-08-04 ; просмотров: 2375 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Бронхиальная астма — хроническое прогрессирующее воспалительное заболевание дыхательных путей, характеризующееся обратимой бронхиальной обструкцией и гиперреактивностью бронхов.
Воспалительная природа заболевания проявляется в морфологических изменениях стенки бронхов — дисфункции ресничек мерцательного эпителия, деструкции эпителиальных клеток, инфильтрации клеточными элементами, дезорганизации основного вещества, гиперплазии и гипертрофии слизистых и бокаловидных клеток. Длительное течение воспалительного процесса приводит к необратимым морфо функциональным изменениям в виде резкого утолщения базальной мембраны, нарушения микроциркуляции и склероза стенки бронха.
В развитии и поддержании воспалительного процесса принимает участие целый ряд клеточных элементов. В первую очередь это эозинофильные лейкоциты, тучные клетки, макрофаги. Наряду с ними в развитии и поддержании воспаления в бронхиальной стенке имеют значение эпителиальные клетки, фибробласты, эндотелиальные клетки. Все эти клетки в процессе активации выделяют целый ряд биологически активных веществ (лейкотриены, цитокины, хемотаксические факторы, фактор активации тромбоцитов и др.), обладающих провос-палительным действием.
В результате описанных изменений формируется бронхообструктивный синдром, обусловленный отеком слизистой оболочки бронхиального дерева, гиперсекрецией слизи и дискринией, спазмом гладкой мускулатуры бронхов и склеротическими изменениями стенки бронхов.
Установлено, что воспаление — обязательный компонент аллергических поражений легких. Весьма существенно, что хроническое воспаление выявлено в стенке бронхов даже в периоды стойкой ремиссии бронхиальной астмы.
Распространенность бронхиальной астмы, по данным зарубежных эпидемиологических исследований, колеблется от 4 до 8% (10-15% детей и около 5% взрослых). В нашей стране заболеваемость регистрируется на меньшем уровне (1-2%), что не отражает истинной ситуации.
Бронхиальная астма может развиваться в любом возрасте, однако почти у половины больных она начинается в детском возрасте и еще у 30% — в возрасте до 40 лет. Чаще бронхиальной астмой болеют лица женского пола. Последние десятилетия характеризуются прогрессирующим ростом заболеваемости бронхиальной астмой во всем мире. Этому способствуют рост хронических неспецифических заболеваний легких, распространение курения, увеличение сенсибилизации населения в связи с широким распространением химии в быту и на производстве, увеличение потребления лекарств, вакцин, сывороток и возрастание частоты стрессовых ситуаций.
Этиология и патогенез. В развитии бронхиальной астмы имеют значение внутренние факторы и факторы внешней среды.
Природа внутренних факторов до конца не установлена. Известное значение имеют наследственная предрасположенность, чаще всего выражающаяся в генетически детерминированной способности к повышенной выработке иммуноглобулинов Е, распределении антигенов гистосовместимости, обусловливающих изменение биохимизма и иннервации в бронхах.
Факторы внешней среды, имеющие значение в возникновении и обострении бронхиальной астмы, могут быть объединены в 5 групп:
1) неинфекционные аллергены (пылевые, пыльцевые, производственные, лекарственные и др.);
3) механические и химические ирританты (металлическая, древесная, силикатная, хлопковая пыль, дымы, пары кислот, щелочей и др.);
4) физические и метеорологические агенты (изменение температуры и влажности воздуха, колебания барометрического давления, магнитного поля и др.);
5) нервно-психические воздействия.
В основе патогенеза бронхиальной астмы лежит гиперреактивность бронхов, являющаяся прямым следствием воспалительного процесса в бронхиальной стенке. Гиперреактивность бронхов — это свойство дыхательных путей отвечать бронхоспастической реакцией на разнообразные специфические (аллергические) и неспецифические (холодный, влажный воздух, резкие запахи, физическая нагрузка, смех и др.) стимулы, индифферентные для здоровых людей.
Несвоевременно взятый под контроль воспалительный процесс в бронхах способствует увеличению чувствительности бронхиального дерева к разнообразным стимулам с развитием состояния хронической гиперреактивности бронхов и прогрессированием признаков бронхиальной обструкции. Неспецифическая гиперреактивность бронхов является универсальным признаком астмы, чем выше гиперреактивность — тем тяжелее бронхиальная астма.
Бронхоспастический ответ на антигенное воздействие протекает в две фазы: раннюю и позднюю. В основе появления ранней реакции, развивающейся через несколько минут после антигенной стимуляции, лежит бронхоспазм, обусловленный выходом из тучных клеток биологически активных веществ (гистамин, лейкотриены и др.). Поздняя реакция характеризуется повышением неспецифической реактивности бронхов и связана с миграцией в стенку бронхов клеток воспаления (эозинофилы, тромбоциты), выделением ими цитокинов и развитием отека слизистой бронхов.
У значительной части больных бронхиальной астмой изменение реактивности и чувствительности бронхов происходит в результате аллергической реакции в бронхиальном дереве. При бронхиальной астме развиваются в основном аллергические реакции I, III и IV типов (по Cell и Coombs ).
I тип иммунологического реагирования (анафилактический) связан с повышенной выработкой IgE при подавлении супрессорной функции Т-лимфоцитов. Одновременно с этим происходит повышение чувствительности тканей к антителам IgE. Особенно высок уровень IgE при атопической астме. Подавление функции Т-супрессоров происходит под влиянием вирусной инфекции, при действии аллергенов, метеорологических и других факторов.
Аллергические реакции III типа (иммуннокомплексные) формируются циркулирующими антителами IgG , IgA , IgM и антигенами в присутствии комплемента и при избытке антигена. Этот тип иммунного реагирования чаще встречается при пылевой (домашняя пыль) сенсибилизации, а также при инфекционном (бактериальном, грибковом) процессе.
Участие аллергических реакций ГУ типа чаще всего связано с микробной аллергизацией.
Инфекционное воспаление бронхов часто приводит к повреждению тканей бронхов и легких, появлению циркулирующих легочного антигена и иммунных комплексов с легочным антигеном, т. е. может способствовать развитию иммунопатологических изменений. В то же время необходимо отдельно выделить роль инфекции в этиологии и патогенезе бронхиальной астмы. Установлено, что продукты метаболизма бактерий, грибов, субстанции вирусов и бактерий могут вызывать сенсибилизацию инфекционными факторами, хотя до сих пор не получено прямых доказательств возникновения инфекционной аллергии. Инфекционный процесс в бронхах приводит к изменению реактивности бронхов под влиянием протеолитических энзимов, токсических факторов, за счет снижения чувствительности β-адренорецепторов и повышения чувствительности α-адренорецепторов, развития гиперкатехоламинемии при инфекционном процессе.
При бронхиальной астме происходят изменения и местного иммунитета — уменьшение концентрации иммуноглобулина в секрете бронхов.
В патогенезе бронхиальной астмы имеют значение и нарушения эндокринной системы — дисгормональные механизмы. Наиболее изученными гормональными нарушениями, способствующие бронхиальной обструкции, являются глюкокортикоидная недостаточность, ги-перэстрогенемия, гипопрогестеронемия, гипертиреоз.
Глюкокортикоидная недостаточность может быть надпочечнико-вого и вненадпочечникового происхождения. Возникновению надпочечниковой недостаточности способствуют снижение ответа коры надпочечников на повышение концентрации АКТГ, аллергическое повреждение коры,» а также лечение глюкокортикоидными гормонами. Вненадпочечниковая недостаточность глюкокортикоидов возникает в результате повышенной активности транскортина, выработки антител к гормонам, снижения чувствительности клеток к гормонам. Глюкокортикоидная недостаточность способствует повышению уровня гистамина, снижению синтеза катехоламинов, повышению тонуса гладкой мускулатуры бронхов, повышению выработки лейкотриенов, снижению чувствительности β-адренорецепторов к катехоламинам.
Дизовариальные расстройства, в частности гиперэстрогенемия, способствуют повышению активности транскортина, уровня гистамина, снижению активности β-адренорецепторов и повышению активности α-адренорецепторов.
Развитию и прогрессированию бронхиальной астмы способствует повышение активности тиреоидных гормонов.
Практически у всех больных в развитии бронхиальной астмы принимают участие изменения центральной и вегетативной нервной системы. Регуляция тонуса бронхиальной мускулатуры находится под контролем парасимпатической и симпатической нервной системы. Стимуляция парасимпатического отдела вегетативной нервной системы приводит к повышению тонуса бронхиальной мускулатуры, стимулирует секрецию слизистых желез дыхательных путей. Эти реакции опосредуются выделением ацетилхолина в окончаниях постганглионарных нервных волокон. Блуждающие нервы контролируют тонус мускулатуры преимущественно крупных и средних бронхов, действие их снимается атропином. Развитие бронхиальной астмы связывают с формированием патологического рефлекса, реализуемого через блуждающий нерв и проводящего к выраженному и стойкому бронхоспазму.
Повышение тонуса симпатической нервной системы осуществляется через адренорецепторы и суммарно дает бронходилатационный эффект. Однако в бронхах находятся разные виды адренорецепторов α и β . Действие катехоламинов на α-адренорецепторы вызывает сокращение гладкой мускулатуры , а на β2-адренорецепторы — расслабление ее тонуса. Таким образом, тонус бронхиальной мускулатуры, и, следовательно, состояние бронхиальной проходимости зависит от сбалансированности симпатической и парасимпатической иннервации бронхов, а также от соотношения и активности адренорецепторов бронхиального дерева — угнетение β2адренорецепции ведет к преобладанию эффекта стимуляции α-рецепторов и к развитию бронхоспазма. Кроме того, в последние годы появились сведения о существовании неадренергической ингибирующей системы, действующей как антагонист парасимпатической иннервации на протяжении всего бронхиального дерева. Конкретные механизмы действия неадренергической иннервации еще не установлены.
Имеет значение и состояние центральной нервной системы. Во-первых, она контролирует действие вегетативного отдела нервной системы. Во-вторых, воспалительный процесс в бронхиальном дереве может стать источником патологической импульсации, ведущим к формированию очага парабиотического возбуждения в центральной нервной системе, в частности центров вегетативной иннервации, регулирующих тонус мускулатуры и секрецию бронхиальных желез. Кроме того, состояние центральной нервной системы имеет существенное значение в регуляции тонуса бронхиальной мускулатуры, деятельности мукоцилиарного аппарата. Эмоциональные реакции отрицательной направленности, нервное и физическое переутомление, ятрогения, расстройства в сексуальной сфере, особенности личности больного, органические поражения нервной системы могут приводить к развитию приступов удушья.
Реализация измененной реактивности бронхов в ответ на действие внутренних или внешних раздражителей осуществляется местными клеточными и гуморальными реакциями. Центральной клеткой местного реагирования является тучная клетка. Кроме нее в реакции принимают участие базофилы, эозинофилы, нейтрофилы, тромбоциты, альвеолярные макрофаги, лимфоциты, эндотелиальные клетки. Тучные клетки и другие участники реакции обладают большим набором биологически активных веществ, регулирующих функцию эффекторных клеток на раздражение и обеспечивающих в норме адаптацию организма к изменяющимся условиям внешней среды. В условиях патологии эти же вещества приводят к значительным нарушениям.
Биологически активные вещества (БАВ) можно разделить на три группы: 1) заранее синтезированные в клетке — гистамин, эозинофильный и нейтрофильный хемотаксические факторы, протеазы и др.;
2) вторичные или вновь синтезируемые клеткой в процессе осуществления реакции вещества — медленно реагирующая субстанция анафилаксии, простагландины, тромбоксаны; 3) вещества, образующиеся вне тучных клеток, но под влиянием выделенных ими активаторов -брадикинин, фактор Хагемана.
Выделяющиеся и образующиеся биологически активные вещества вызывают отек слизистой оболочки бронхов, утолщение базальной мембраны и появление в просвете бронхов вязкого секрета — т. е. поддерживают воспалительный процесс в бронхиальном дереве. Вместе с тем, взаимодействуя на волокна блуждающего нерва, биологически активные вещества вызывают рефлекторный бронхоспазм.
В стимуляции тучных клеток принимают участие иммунные и неиммунные механизмы.
Иммунный механизм изменения реактивности бронхиального дерева лежит в основе атопической бронхиальной астмы. При этом попадающий в легкие аллерген взаимодействует с антителами IgE , фиксированными на тучных клетках бронхов. В результате этого реагирования (иммунологическая стадия аллергической реакции) происходит изменение проницаемости клеточных мембран (патохимическая стадия), связанное с активацией протеолитических ферментов, изменением метаболизма арахидоновой кислоты, соотношения циклических нуклеотидов в клетке, содержание ионов Са и др. Происходит усиленное образование в тучных клетках БАВ, выброс их во внеклеточное пространство с развитием реакции тканей-мишеней -гладкая мускулатура, слизистые железы и др. (патофизиологическая стадия).
При неиммунных механизмах происходит стимуляция тучных клеток неиммунными факторами, т. е. нет первой стадии иммунной реакции. Остальные механизмы идентичны в обоих случаях.
При инфекционно-зависимой астме в реализацию бронхоспазма включается промежуточное звено — перибронхиальная воспалительная реакция (инфильтрация нейтрофилами, эозинофилами, лимфоцитами). Клетки этого воспалительного инфильтрата реагируют с бактериальными агентами с выделением медиаторов типа лимфокинов, хемотаксических факторов и др. Образовавшиеся медиаторы действуют не на гладкую мускулатуру бронхов, а на тучные клетки и макрофаги, которые выделяют медиаторы второго порядка — гистамин, простагландины, лейкотриены и др., которые и реализуют бронхоспазм, гиперсекрецию, отек, т. е. развитие приступа удушья.
Классификация. Г. Б. Федосеев предложил модификацию классификации бронхиальной астмы А. Д. Адо и П. К. Булатова. Эта классификация выделяет:
I. Этапы развития бронхиальной астмы:
1) Биологические дефекты у практически здоровых людей.
3) Клинически выраженная бронхиальная астма.
II. Формы бронхиальной астмы:
III.. Клинико-патогенетические варианты бронхиальной астмы:
1) Атонический, с указанием аллергена.
2) Инфекционно-зависимый — с указанием инфекционных агентов.
4) Дисгормональный — с указанием эндокринного органа, функция которого изменена, и характера дисгормональных изменений.
6) Адренергический дисбаланс.
7) Первично измененная ,. реактивность бронхов
IV. Тяжесть течения: 1) Легкое течение. 2) Течение средней тяжести. 3) Тяжелое течение.
V. Фазы течения: 1) Обострение. 2) Затухающее обострение. 3) Ремиссия.
1) Легочные: эмфизема легких, легочная недостаточность, ателектаз, пневмоторакс и др.
2) Внелегочные: дистрофия миокарда, легочное сердце, сердечная недостаточность и т.
Следует отметить, что состояние предастмы не нозологическая форма, а признак угрозы возникновения клинически выраженной бронхиальной астмы. При этом нет еще главного проявления астмы -приступа удушья, но имеет место бронхит с явлениями бронхоспазма (обструктивный) в сочетании с вазомоторными расстройствами верхних дыхательных путей и/или проявлениями аллергии (в виде кожных изменений, медикаментозной аллергии, других аллергических заболеваний).
С современных позиций выделение состояний «предастма и клинически очерченная астма» нерационально: любое проявление гиперреактивности бронхов должно квалифицироваться как бронхиальная астма.
Уровень наших знаний и возможности клинического обследования больных во многих случаях не позволяют с достоверностью установить форму бронхиальной астмы (иммунологическая или неиммунологическая). Об иммунологической форме астмы с определенностью можно говорить при установленной и аллергологически подтвержденной атонической бронхиальной астме. В связи с этим указание в клиническом диагнозе формы бронхиальной астмы необязательно.
Как упоминалось раньше, многими авторами оспаривается возможность инфекционной аллергии у больных бронхиальной астмой, поэтому лучше говорить об инфекционно-зависимой (а не инфекционно-аллергической) астме.
Первично измененная реактивность бронхиального дерева может быть врожденной или приобретенной. О приобретенной первично измененной реактивности говорят тогда, когда она формируется без участия измененных реакций иммунной, эндокринной, нервной систем. Она характеризуется приступами удушья при физической нагрузке, воздействии холода.
У больного бронхиальной астмой возможны комбинации различных патогенетических вариантов, но ведущим, как правило, является какой-то один. Ведущими клинико-патогенетическими вариантами являются атопический и инфекционно-зависимый.
Для обострения бронхиальной астмы характерно увеличение частоты дыхательных симптомов, их продолжительности, необходимость более частого применения бронхолитиков короткого действия, ухудшение показателей бронхиальной проходимости.
Оценка тяжести бронхиальной астмы основывается на клинических проявлениях (частота и продолжительность проявлений «дыхательного дискомфорта» и приступов удушья в дневное и ночное время) и определении бронхиальной проходимости (форсированная жизненная емкость легких за 1 сек — ФЖЕЛ’ или объем форсированного ыдоха за 1 сек — ОФВ’, максимальная скорость воздушного потока на выходе по данным пикфлоуметрии — ПФМ). Учитывается вариабельность изменения бронхиальной проходимости в течение суток (утреннее снижение показателей в сравнении с вечерними — в норме +10%).
— отсутствуют клинически выраженные приступы удушья;
— симптомы «дыхательного дискомфорта» возникают эпизодически, носят кратковременный характер, отмечаются 1-2 раза в неделю;
— ночные симптомы не чаще 1-2 раз в месяц;
— межприступный период бессимптомный;
— ПФМ > 80% должного значения;
— вариабельность бронхиальной проходимости
— развернутые приступы удушья > 2 раз в неделю;
— ночные симптомы > 2 раз в месяц;
— обострения могут вызывать нарушения активности, сна;
— необходимость ежедневного приема бронхолитиков короткого действия;
— ПФМ 80-60% от должного, восстанавливается до нормы после ингаляции бронхолитиков;
Появление развернутых приступов удушья свидетельствует как минимум о средней тяжести течения астмы. Тяжелое течение:
— ежедневные приступы удушья;
— частые ночные симптомы (и приступы);
— ограничение физической активности;
— постоянное применение бронхолитических препаратов;
• Клиника. Ночные или утренние хрипы в груди — почти универсальный, а хрипы после физической нагрузки — хороший диагностический признак астмы.
Основным клиническим проявлением бронхиальной астмы является типичный приступ экспираторного удушья, характеризующийся пароксизмально возникающей обратимой обструкцией бронхов. Больные во время приступа занимают характерное положение с наклоном уловища вперед и упором на руки с фиксацией плечевого пояса. Во время приступа отмечается непродуктивный кашель и слышно свистящее дыхание с дистанционными хрипами. Во время приступа отмечаются признаки эмфизематозного вздутия легких, при перкуссии -над легкими коробочный звук, нижние границы легких опущены, подвижность легочного края резко уменьшена, при аускультации на фоне жесткого дыхания выслушиваются сухие свистящие, пищащие (реже жужжащие) хрипы, преимущественно на выдохе, что свидетельствует о поражении мелких бронхов.
Клинико-патогенетические варианты бронхиальной астмы отличаются особенностями проявления приступа удушья и его возникновения. Приступы удушья при атоническом варианте связаны с быстротой и обратимостью В-зависимых Е-глобулиновых аллергических реакций. Для них характерно быстрое развитие экспираторного удушья, возникающего без очевидной причины на фоне хорошего самочувствия. Нередко развернутому приступу удушья предшествуют про-дромальные явления: появление зуда в носу, носоглотке, зуд глаз, чувство заложенное™ в носу или обильное жидкое отделяемое из носа, приступы чихания, может быть кожный зуд. Приступ удушья начинается с сухого непродуктивного кашля, отсутствовавшего до того, а затем быстро развивается экспираторное удушье различной интенсивности. Приступы удушья при атопической астме сравнительно быстро купируются применением симпатомиметиков (чаще внутрь или в ингаляциях) или внутривенным введением эуфиллина. По окончании приступа отделяется небольшое количество светлой, вязкой, слизистой мокроты, и в межприступном периоде больные чувствуют себя практически здоровыми людьми: полностью восстанавливается свободное дыхание, исчезают хрипы. Приступы могут быстро купиро-ваться после прекращения контакта с аллергеном (если возможно его удаление).
Инфекционно-зависимая астма связана с бронхиальной инфекцией (вирусной, бактериальной, грибковой). Этот вариант заболевания развивается чаще в зрелом возрасте, обычно на фоне длительного существовавшей бронхолегочной инфекции (что хорошо устанавливается анамнестически). Заболевание протекает, как правило, тяжелее, чем атопический вариант. Приступы удушья возникают в результате острого или обострения хронического воспалительного заболевания органов дыхания. При этом варианте бронхиальной астмы приступы удушья возникают постепенно, как бы являясь отражением прогрес-сирования обструктивного бронхита, протекают тяжелее, продолжительность их дольше, они хуже купируются симпатомиметиками и эуфиллином. Но даже после прекращения приступа удушья в легких стается жесткое дыхание и сухие хрипы на выдохе, кашель у таких больных постоянный, нередко со слизисто-гнойной мокротой. У больных инфекционно-зависимой астмой нередко имеется патология верхних дыхательных путей — синуиты, гайморит, полипы носа. Следует сказать, что у ряда больных приступы удушья возникают впервые на фоне или вскоре после вирусной инфекции верхних дыхательных путей, в том числе гриппа, и порою заболевание в таких ситуациях приобретает очень тяжелое течение.
Приступы удушья при нервно-психическом варианте бронхиальной астмы возникают в результате отрицательных эмоций, нервно-психического стресса, на фоне истощающей учебной или трудовой нагрузки, расстройств в сексуальной сфере, ятрогении. Определенное значение могут иметь органические поражения центральной нервной системы, травмы и заболевания головного мозга.
Для дисгормонального варианта, связанного с нарушением функции половых гормонов, характерно развитие приступов удушья у женщин в предменструальном периоде и в климактерическом состоянии.
Основным проявлением аспириновой астмы является развитие приступов удушья на прием аспирина или других нестероидных противовоспалительных средств.
Крайним проявлением бронхиальной астмы является астматическое состояние (астматический статус). Причины развития астматического статуса многообразны, но основными из них являются:
— передозировка симпатомиметиков (бесконтрольный их прием более 6 раз в сутки);
— внезапное прекращение приема глюкокортикоидов;
— контакт с аллергеном (особенно с большой его концентрацией);
— обострение воспалительного процесса (особенно бронхолегочного);
— нервно-психическое или физическое перенапряжение;
— климато-погодные факторы (изменение барометрического давления, сырая, влажная и холодная погода, большая концентрация пыли и др.);
— неправильное проведение специфической гипосенсибилизации и др.
Иногда причину развития астматического статуса не удается установить.
А. Г. Чучалин рассматривает астматический статус как «качественно новое состояние, основными патогенетическими механизмами которого являются наряду с выраженным бронхоспазмом, отеком слизистой оболочки бронхов и гиперсекрецией слизи- полная блокада -адренорецепторов бронхиального дерева, выраженные гиперкапния, гипоксия, аноксия тканей, полицитемия и синдром острого легочного сердца».
Основными клиническими критериями астматического состояния являются: возрастающая резистентность к терапии бронхолити-ками симпатомиметического действия, развитие синдромов «рикошета» и «запирания» от их применения, выраженное кардиотоксиче-ское действие симпатомиметиков (сердцебиения, боли в области сердца, аритмия, повышение АД); плохая переносимость ранее хорошо воспринимаемого эуфиллина (диспепсические расстройства, головные боли, боли в области сердца).
Важно отметить, что выраженность приступа удушья, его продолжительность не могут быть признаками, определяющими астматическое состояние, поэтому неправомочно ставить знак равенства между затяжным или тяжелым приступом удушья и астматическим статусом. Прогрессирующая блокада β2-адренорецепторов приводит к нарушению функции мукоцилиарного аппарата с продукцией вязкого стекловидного секрета, закрывающего воздухоносные пути. Одновременно с этим усугубляется отек слизистой оболочки бронхов, усиливается спазм бронхиальной гладкой мускулатуры. Дополнительным фактором нарушения проходимости дыхательных путей является экспираторный коллапс мелких и средних бронхов в результате повышения внутригрудного давления на выдохе.
Выделяют две формы астматического статуса — анафилактическую и метаболическую. При анафилактической форме ведущим механизмом нарастающей бронхиальной обструкции является спазм гладкой мускулатуры, развивающийся очень быстро и быстро приводящий к картине острой дыхательной недостаточности. Метаболическая форма астматического статуса формируется постепенно и характеризуется медленно прогрессирующим нарастанием обструкции, в основе которой чаще лежит отек слизистой оболочки бронхов и дис-криния. Анафилактическая форма статуса чаще развивается в результате аллергической реакции на медикаменты, а метаболическая — при развитии синдрома «рикошета» или «запирания». Синдром «рикошета» возникает при использовании неселективных симпатомиметиков, когда на фоне блокады β2-адренорецепторов преобладает эффект α-адреностимуляции, выражающийся в тотальном спазме гладкой мускулатуры бронхов. Чрезмерное использование селективных адреноми-метиков (стимуляция β2-адренорецепторов) приводит к значительной вазодилатации бронхиальных сосудов, замедлению кровотока, пропотеванию плазмы с развитием отека слизистой оболочки бронхиального дерева и нарушению проходимости бронхов — их «запиранию».
В течение астматического статуса выделяют три стадии.
I стадия — стадия относительной компенсации. Она характеризуется нарастающей бронхиальной обструкцией с повышением вязкости секрета, гиповолемией. В клинической картине обращает внимание усиление кашля с резким уменьшением количества мокроты, нарастание удушья, при котором характерно усиление интенсивности дистанционно определяемых хрипов при уменьшении их количества в легких при аускультации. Положение больных вынужденное — сидя с фиксированным плечевым поясом и включением вспомогательной дыхательной мускулатуры. Отмечается бледный цианоз, выраженная тахикардия, иногда — аритмия, нередко — повышение АД, снижение диуреза.
II стадия — декомпенсации или «немого» легкого, проявляется выраженным несоответствием между шумным, свистящим дыханием и почти полным отсутствием хрипов в легких, резким ослаблением дыхания или отсутствием его в некоторых участках легкого. Кожные покровы у больных бледно-серые, влажные, тахикардия свыше 120 ударов в минуту, аритмия, резкое повышение АД (может быть и значительное снижение АД после повышения его в I стадии). Отмечается возбуждение больного, которое может сменяться апатией.
III стадия — стадия гиперкапнической (гипоксемической) комы. Она характеризуется тяжелой артериальной гипоксемией (РаО2 40 — 55 мм рт. ст.) и резко выраженной гиперкапнией (РаСО2 80-90 мм рт. ст. и выше). В клинике этой стадии превалирует нервно-психическая симптоматика — психоз с дезориентацией во времени и месте, бредовое состояние или глубокая заторможенность и утрата сознания. Нередко отмечается диффузный «красный цианоз», резкая потливость, слюнотечение. Дыхание становится все более поверхностным, урежается, при аускультации резко ослаблено, сухие хрипы не выслушиваются. Нередко наблюдается расстройство сердечного ритма, нарастает артериальная гипотония вплоть до коллапса, могут быть судороги.
При астматическом статусе развивается гиповолемия и экстра-целлюлярная дегидратация, на высоте астматического состояния развивается синдром диссеминированного внутрисосудистого свертывания (ДВС). Факторами риска ДВС-синдрома при бронхиальной астме являются длительность и тяжесть астматического статуса, гормональная зависимость, присоединение инфекции, особенно гнойной.
Диагностика бронхиальной астмы в первую очередь основывается на клинической картине заболевания — выявлении признаков гиперреактивности бронхов, типичного приступа удушья.
Установлению клинико-патогенетического варианта бронхиальной астмы будет способствовать умело собранный анамнез. Так, сведе ния о наследственной отягощенности по астме или другим аллергическим заболеваниям, повышенной чувствительности к экзоаллергенам, наличие внелегочных аллергических заболеваний (аллергический вазомоторный ринит, нейродермит, экзема, крапивница) дают основание предположить атопический вариант бронхиальной астмы.
Тесная связь развития и течения заболевания с острыми вирусными респираторными заболеваниями, наличием обострения очагов хронической инфекции в дыхательных путях позволяет определить инфекционно-зависимый вариант.
Отмечено, что у многих больных в начальной стадии болезни действует какой-то один патогенетический вариант. В дальнейшем присоединяются другие варианты и определение ведущего патогенетического механизма становится очень нелегким. Поэтому очень важно при сборе анамнеза выяснить у больного, как начиналось заболевание, как протекали первые приступы удушья — что им сопутствовало, что предшествовало, как формировался сам приступ, чем купировался, т. е. важна именно ранняя диагностика бронхиальной астмы, так как на этом этапе наиболее эффективна проводимая терапия.
В диагностике атопической астмы (в меньшей мере — инфекционно-зависимой) существенное место занимает специфическая аллергодиагностика. Она включает в себя аллергологический анамнез, кожные аллергические пробы, провокационные аллергические тесты и лабораторные методы.
Правильно собранный аллергологический анамнез позволяет определить всю совокупность бытовых и профессиональных контактов с аллергеном, сезонность заболевания и предположить наиболее вероятные аллергены, вызывающие заболевание.
Кожные аллергические тесты позволяют подтвердить (или отвергнуть) предполагаемые антигены. Следует помнить, что проведение проб требует осторожности и внимательности. Для их постановки существуют противопоказания:
— обострение основного заболевания;
— острые инфекционные заболевания;
— обострение хронических заболеваний, декомпенсированные состояния при заболеваниях сердечно-сосудистой системы, почек, печени, заболевания крови;
— туберкулез (в период обострения), ревматизм и другие заболевания соединительной ткани, опухолевые процессы и психические заболевания.
Не рекомендуется проводить аллергологическое обследование на фоне лечения глюкокортикоидами и антигистаминными средствами.
При недостаточной четкости результатов кожных проб могут п роводиться провокационные пробы — интраназальные, ингаляционные и конъюнктивальные. В то же время постановка их сопряжена с опасностью обострения заболевания (вплоть до развития астматического статуса).
Из методов лабораторной диагностики могут быть использованы реакция лизиса лейкоцитов, реакция микропреципитации по Уанье, реакция дегрануляции базофилов (тест Шелли), показатель повреждения нейтрофилов (по Фрадкину) и другие.
Лечение бронхиальной астмы должно быть длительным и постоянным. Вместе с тем необходима индивидуализация лечения в зависимости от формы болезни, особенностей патогенеза и фазы заболевания.
Задачей лечения бронхиальной астмы является поддержание максимально высокого качества жизни пациентов, длительного сохранения вентиляции легких на необходимом уровне.
Достижение такого состояния возможно только при активном участии больного в лечебном процессе. Поэтому необходима достаточная информированность пациентов о своем заболевании. Больной должен знать о причинах и характере своего заболевания, основных механизмах нарушения бронхиальной проходимости и действии лекарственных препаратов при этом, должен владеть правильной техникой ингаляционной терапии. Очень важно научить больного методам самоконтроля за заболеванием (ведение дневника самонаблюдения, мониторирование бронхиальной проходимости при помощи индивидуального пикфлоуметра). Больной бронхиальной астмой должен осознать, что вылечить болезнь в биологическом смысле невозможно, но можно эффективно контролировать ее.
Так как у большинства больных бронхиальной астмой заболевание связано с экзогенным воздействием на бронхиальное дерево, то в лечебной программе большое значение имеет устранение вредных факторов внешней среды. С этой целью необходимо:
— поддержание чистоты воздуха в жилище;
— борьба с домашней пылью (удаление ковров из спальни, отказ от пуховых и перьевых подушек и матрацев, стирка постельного белья с кипячением и другое);
— отказ от содержания в жилых помещениях домашних животных, птиц, аквариумных рыб;
Кроме того, необходимо устранение или резкое ограничение неспецифических раздражающих факторов — различные аэрозоли, профессиональные воздушные загрязнения, табачный дым. Элементом профилактики обострения астмы является предотвращение респираторных вирусных инфекций.
Основой медикаментозного лечения бронхиальной астмы в соответствии с современным пониманием патофизиологии заболевания является применение препаратов противовоспалительного действия. Эффект действия этих средств проявляется не сразу, но их применение ведет в подавлению воспалительного процесса в бронхах и продолжительному уменьшению симптомов заболевания. Они не купируют приступа удушья, а используются для предупреждения развития бронхоспазма. Поэтому противовоспалительные средства должны применяться при любой форме астмы постоянно, даже при отсутствии клинически очерченных симптомов.
Наряду с противовоспалительным лечением в большинстве случаев имеется необходимость применения лекарственных средств спазмолитического действия (уменьшающих или отменяющих бронхиальную обструкцию). Эти препараты не воздействуют на сущность болезни (воспаление), а только купируют приступ удушья.
При лечение бронхиальной астмы предпочтительнее вводить лекарственные препараты путем ингаляций. Это обеспечивает непосредственное проникновение препарата в место основного процесса, увеличивает эффективность его действия при меньшей дозе лекарства.
К ним относятся кромолин-натрий, недокромил натрия, корти-костероиды.
Кромолин-натрий (хромогликат) — тормозит активацию и дегра-нуляцию тучных клеток, эозинофилов, тормозит рефлекторный брон-хоспазм (неврогенный механизм). Оказывает противовоспалительное действие при длительном применении. Предотвращает появление пос-леаллергенного бронхоспазма и бронхиальную обструкцию после физической нагрузки. Выпускается в виде препаратов:
Интал — капсулы с содержанием порошкообразного вещества по 20 мг, для ингаляций с помощью специального ингалятора — «Спин-халер».
Кромоген — аэрозоль в дозаторе по 5 мг/доза. Используется по 1 дозе 4 раза в день.
В качестве побочных эффектов указанных препаратов можно отметить появление кашля после ингаляции.
Недокромил натрия — новый противовоспалительный препарат, в 4-10 раз превосходящий кромолин-натрий по способности предотвращать бронхоспастическую реакцию. Механизм его действия связан с ингибированием активации и выхода медиаторов из различных клеток воспаления. Оказывает защитное действие в отношении антигенных раздражителей, физических и химических факторов, при нейрогенном воздействии. Препарат рекомендуется для длительного применения, развитие эффекта — постепенное. Не рекомендуется применять беременным и женщинам в период кормления грудью.
Препарат недокромила натрия — тайлед — аэрозоль в дозаторе -4 мг/доза. По 1 дозе 2-4 раза в день. При тяжелом течении заболевания может рекомендоваться временное увеличение дозы в 2 раза в начале лечения (до получения эффекта).
Кортикостероиды (КС) — группа наиболее эффективных противовоспалительных средств. Введение КС перед провокацией аллергеном подавляет поздний бронхоспазм, но не действует на раннюю реакцию.
Длительный пероральный или парентеральный (системный) прием КС в суточной дозе более 10 мг преднизолона чреват развитием побочных эффектов — синдромом Кушинга, стероидный диабет, васкулит, ожирение, язвы желудочно-кишечного тракта и др. Минимум побочных эффектов на системное введение КС отмечается при коротком курсе лечения. Поэтому такая схема введения целесообразна при выраженном обострении астмы. При необходимости длительного перорального приема глюкокортикоидов при бронхиальной астме частоту и выраженность побочных эффектов можно уменьшить при назначении их с интервалом через день. Такая схема основана на том, что антиастматический эффект КС длится 48 часов, а подавление ими гипоталамо-гипофизарно-надпочечниковой системы проходит через 24 часа. Поэтому лечение проводят приемом двойной дозы парепарата 1 раз в два дня.
Местное применение КС — ингаляционные формы — дает значительно меньше побочных эффектов. Вместе с тем ингаляционные глюкокортикоиды не способны купировать приступ удушья.
В лечении бронхиальной астмы следует отдавать предпочтение ингаляционным стероидам, даже если некоторым больным их будет недостаточно. В таких случаях высокие дозы ингаляционных стероидов следует сочетать с низкими дозами пероральных КС. При длительном приеме ингаляционных КС обострение астмы предпочтительнее лечить короткими курсами пероральных (или парентеральных) КС. Схема лечения ингаляционными кортикоидами предусматривает достаточно высокую начальную дозу с последующим ее снижением.
Препараты ингаляционных КС:
Беклометазона дипропионат (бекотид, беклокорт, альдецин, бекломет, беклазон) 50 и 250 мкг/доза.
Будесонид (пульмикорт) 50 — 200 мкт/доза. Применяются 2-4 раза в день, дозы 200 — 1000 мкг/сутки (в тяжелых случаях до 2000 мкг/сутки).
Ингакорт (флунизолид) 0,25 мг/доза. Применяется по 2 дозы 2 раза в день. Побочные явления: кандидоз полости рта, дисфония (охриплость голоса). Опасность развития кандидоза значительно уменьшается при полоскании полости рта сразу после ингаляции.
СРЕДСТВА СПАЗМОЛИТИЧЕСКОГО (БРОНХОЛИТИЧЕСКОГО) ДЕЙСТВИЯ
К ним относятся симпатомиметики, метилксантины, антихоли-нергические препараты.
Симпатомиметики предотвращают развитие немедленной брон-хоконстрикции, но не предупреждают замедленную (позднюю) астматическую реакцию.
Ингаляции симпатомиметиков должны применяться не чаще 3-4 раз в день. Регулярное длительное использование симпатомиметиков может привести к ухудшению течения астмы.
Симпатомиметики по действию на адренорецепторы разделяют на:
1) стимуляторы а- и β1-2-адренорецепторов: адреналин, эфедрин;
2) стимуляторы β1-2-адренорецепторов: изадрин, эуспиран, ново-дрин и др.;
3) селективные β2-адреностимуляторы: алупент, астмопент, беротек.
При избыточном применении неселективных адреностимуляторов может развиться синдром «рикошета» — усиление бронхоспазма в результате накопления продуктов метаболизма адреномиметиков, вызывающих блокаду β2-адренорецепторов. Для лечения бронхиальной астмы более эффективно использование селективных β2-адрености-муляторов, обеспечивающих выраженное бронхолитическое действие при почти полном отсутствии кардиотоксического действия. Однако и их использование в больших количествах приводит к обратному эффекту — усилению обструкции в результате синдрома «запирания» (отек слизистой оболочки бронхов вследствие выраженной вазодилатации). В период обострения бронхиальной астмы усиливается кардиотоксическое действие симпатомиметиков. Следует помнить, что с возрастом (особенно у пожилых и старых больных) чувствительность к β-адреностимуляторам снижается, в то же время усиливается аритмогенное действие адреномиметиков. Механизм бронхолитического действия этих препаратов связан с повышением внутриклеточного содержания цАМФ. Действуют β-адреномиметики преимущественно на рецепторы мелких бронхов. В настоящее, время появились β2-миметики пролонгированного действия (до 12 часов) — сальмотерол, формотерол. Они должны быть наиболее эффективны для предотвращения ночного удушья, однако место их в лечении астмы еще не установлено.
Антихолинергические препараты блокируют мускариновые рецепторы в бронхах, снижают стимуляцию блуждающего нерва, тем самым способствуют бронходилатации.
Среди холинолитиков наиболее распространенным препаратом является атропин и другие алкалоиды этой группы. В обычных дозах эти средства обладают выраженными побочными эффектами -уменьшают секрецию и сгущают бронхиальный секрет, и поэтому самостоятельного значения в лечении бронхиальной астмы не имеют. Считается, что холинолитики действуют преимущественно на крупные бронхи.
В клинической практике используются комбинированные лекарственные средства, содержащие в своем составе алкалоиды группы атропина: солутан, антастман, астматол. Лучшим препартом этой группы является атровент (аэрозоль 20 мкг/доза), который применяется по 2 вдоха через 6-8 часов. Созданы препараты комбинированного действия: сочетание β2 -агониста с антихолинергическим средством:
Беродуал (фенотерол + ипратропиума бромид).
Дитек — аэрозоль, сочетающий бронхолитический и противовоспалительный эффект (фенотерол + динатрия хромогликат).
Ксантиновые (метилксантиновые) препараты — теофиллин, эуфиллин, дипрофиллин — являются ингибиторами фосфодиэстеразы, замедляя дегрануляцию цАМФ, тучных клеток и базофилов, предотвращают спазм бронхиальной мускулатуры. Кроме того, метилксантины блокируют аденозиновые рецепторы, вероятно, ингибируют мобилизацию внутриклеточного Са^, стимулируют выделение катехоламинов надпочечниками, активность цилиарной системы бронхов и тормозят влияние простагландинов на бронхи.
В последние годы появились препараты теофиллина пролонгированного действия (ретафил, теопек, теодур, филаконтин и Др.). С их помощью можно более стабильно поддерживать эффективную концентрацию препарата в крови и снизить их токсический эффект. Пролонгированное действие указанных медикаментов имеет особое значение для профилактики ночных приступов удушья, так как терапевтическая концентрация теофиллина поддерживается в течение 10 — 12 часов. Пролонгированные препараты способны предупредить приступ удушья в ответ на физическую нагрузку.
В отличие от симпатомиметиков метилксантины минимально угнетают раннюю реакцию бронхов на антиген, но вызывают почти полную блокаду поздней астматической реакции.
Эффект ксантинов зависит от концентрации вещества в плазме крови: отчетливая бронходилатация отмечается только при концентрации от 10 мг/л до 20 мг/л. Превышение этой концентрации, особенно выше 35 мг/л, приводит к значительному усилению побочных эффектов. К последним относятся тошнота, рвота, изжога, понос, головная боль, раздражительность, бессонница, лихорадка, гипогликемия, гипотензия, сердечные аритмии, судороги, нарушение мозговых функций и даже смерть. Такие симптомы, как нарушение функций желудочно-кишечного тракта, бессонница и сердечные аритмии, могут возникать и при терапевтических концентрациях препарата в крови. Важно помнить, что нет линейной связи между дозой и сывороточной концентрацией (увеличение дозы на 25% может привести к 50%-ному повышению концентрации в крови).
Доза ксантинов должна быть снижена:
— при правожелудочковой сердечной недостаточности;
У курильщиков доза ксантинов должна быть повышена.
Кроме того, для профилактического лечения бронхиальной астмы могут использоваться препараты из группы протекторов тучных клеток — кетотифен, задитен. Это антигистаминовые средства, они воздействуют на раннюю и позднюю бронхоспастическую реакцию, предотвращают развитие блокады β2-адренорецепторов. Основные побочные эффекты — седативное действие, стимуляция аппетита, увеличение массы тела.
Кетотифен (задитен) — капсулы и таблетки 0,001. Применяются длительно по 1 мг 1-2 раза в день.
Тактика лечения бронхиальной астмы основывается на оценке тяжести течения астмы, показателей бронхиальной проходимости. Так, уменьшение значений пикфлоуметрии ниже 50% от индивидуальной нормы говорит о тяжести обструкции. Значения ПФМ меньше 100 л/мин свидетельствуют о необходимости срочной госпитализации. Колебания ПФМ в течение дня более 20% являются показателем недостаточного контроля заболевания.
Для эффективного лечения бронхиальной астмы необходимо обязательное прекращение курения.
При аллергической астме вне периода обострения (при установленном аллергене) показана специфическая гипосенсибилизация.
Больному с редкими и легкими проявлениями астмы в виде эпизодов дыхательного дискомфорта не чаще 1 раза в неделю не требуется постоянного лечения, достаточно симптоматического приема бронходилататоров короткого действия внутрь или в ингаляциях.
Более частые симптомы и (или) продолжительная обструкция (по данным ПФМ или другим) требуют постоянного лечения. Важные показатели степени тяжести астмы — нарушение сна, ограничение дееспособности (работа, учеба, игры) из-за дыхательных симптомов.
Соответственно тяжести течения Международным соглашением по диагностике и лечению бронхиальной астмы выделяют 4 ступени з лечении заболевания. Стабилизация течения астмы, исчезновение симптомов являются основанием для перевода фармакологического лечения на более низкую ступень. Отсутствие эффекта или ухудшение в течении астмы являются показанием для перехода на более высокую ступень лечения.
Ступень I — легкое течение астмы:
— симпатомиметики короткого действия при необходимости, но не чаще 3-4 раз в неделю;
— спазмолитики (β2-агонисты) или интал перед физической нагрузкой, предстоящим воздействием аллергена, перед выходом на холод (можно использовать комбинированный препарат дитек).
Ступень II- астма средней тяжести:
— обязательное ежедневное применение противовоспалительных препаратов: кромолин-натрий, недокромил натрия или ингаляционных КС по 200 — 500 мкг/сутки;
— при необходимости доза ингаляционных стероидов может быть увеличена до 400 — 750 мкг/сутки;
— ингаляционные β2-агонисты короткого действия, вводимые «по требованию», но не чаще 3-4 раз в день;
— возможно применение пролонгированных бронхолитиков. Ступень III- астма средней тяжести, но с частыми ночными симптомами:
— ингаляционные КС ежедневно 800 — 1000 мкг/сутки (более 1000 мкг — только под наблюдением специалиста);
— пролонгированные теофиллины, пероральные рд-агонисты длительного действия, возможно — ингаляционные холинолитики;
— ингаляционные (β2—агонисты короткого действия «по требованию», не чаще 3-4 раз в день.
— ингаляционные КС 800 — 1000 мкг/сутки и более (до 2000 мкг/ сутки);
— пролонгированные теофиллины и/или (^-адреномиметики;
— ингаляционные β2 -агонисты короткого действия, ингаляционные холинолитики не чаще 3-4 раз в день;
— системные глюкокортикостероиды (внутрь или парентерально).
Для восстановления бронхиальной проходимости назначают также отхаркивающие средства, способствующие уменьшению вязкости мокроты. Наиболее эффективны при астме препараты йода (при условии хорошей переносимости).
При инфекционно-зависимой астме и только при наличии явных признаков активной инфекции могут применяться антибактериальные препараты. Следует отметить, что антибиотики показаны больным бронхиальной астмой значительно реже, чем их назначают.
В комплексной терапии бронхиальной астмы в последние годы с успехом применяются методы экстракорпоральной терапии — плазмаферез, гемосорбция, ксеносорбция. С их помощью можно быстро прекратить очередное обострение болезни, улучшить переносимость лекарственных средств, уменьшить их дозу.
В период стабилизации состояния больного атопической астмой должны проводиться:
— элиминационные мероприятия (устранение аллергена);
— спелеотерапия (лечение в соляных шахтах).
При инфекционно-зависимой астме обязательно санирование очагов хронической инфекции. При аспириновой астме может быть проведена десенсибилизация ацетилсалициловой кислотой.
В период ремиссии бронхиальной астмы широко используются методы немедикаментозного лечения: разгрузочно-диетическая терапия (РДТ), психотерапия, иглорефлексотерапия, ЛФК, физиотерапия, санаторно-курортное лечение, баротерапия и спелеотерапия.
Для лечения астмы физического усилия эффективно применение интала, антагонистов кальция. При этой форме астмы КС неэффективны.
Выявление аутоиммунных нарушений требует назначения имму-номодуляторов. У больных с выраженными нервно-психическими нарушениями применяют различные виды психотерапии, иглорефлек-сотерапию, седативные препараты и антидепрессанты.
Лечение астматического статуса строится на следующих основных принципах:
— минимум лекарственных средств, только жизненно необходимые на данный момент медикаменты;
— полная отмена препаратов симпатомиметического действия (если они использовались в лечении), отказ от их применения как средств для оказания первой помощи;
— обязательное назначение глюкокортикостероидов.
Медикаментозная терапия складывается из следующего:
— коррекция кислотно-щелочного состояния,
Глюкокортикоиды применяются одновременно парентерально (внутривенно) и внутрь. Доза КС для парентерального применения определяется клинической картиной. Однократная начальная доза КС (в пересчете на преднизолон) для внутривенного введения при I стадии астматического статуса — 60 — 90 мг, при II стадии — 90 — 120 мг, при III стадии — 120 — 150 мг.
При отсутствии или недостаточности эффекта (сохранение бронхоспазма) через 0,5 — 1 час преднизолон вводится повторно в вену в той же дозе или в большей. Терапия КС проводится до полного купирования астматического статуса. Так как при парентеральном введении происходит обязательное связывание КС с белками крови, что как минимум наполовину снижает клинический эффект, то необходимо одновременно назначать КС перорально в суточной дозе 40 — 60 мг и более (в зависимости от тяжести течения астмы, предшествующего приема гормонов и др.). Целесообразно при сочетании путей введения использовать разные группы КС.
Выход больного из астматического статуса является показанием для снижения дозы КС. Тактика отмены (снижения) дозы КС такова:
ежедневное в течение 3-5 дней уменьшение дозы внутривенно вводимого гормона наполовину с полной отменой. После этого также в течение 3-5 дней отменяется пероральный прием гормонов. Если уменьшение дозы КС сопровождается появлением признаков заболевания — переходят к подбору поддерживающей дозы препарата для дальнейшего лечения.
Для борьбы с обезвоживанием, с целью усиления бронхиальной экссудации и улучшения тканевого обмена назначается введение достаточного количества жидкости — регидратация тканей. Лучше использовать 5%-ный раствор глюкозы и физиологический раствор. В течение первых суток лечения вводится 3-4 литра жидкости. Для улучшения микроциркуляции и предотвращения развития ДВС-синдрома вводимые растворы гепаринизируют из расчета 5000 ЕД гепарина на 1 литр жидкости. При появлении эффективного кашля (с хорошим отхождением мокроты) и устранении бронхиальной обструкции регидратация прекращается.
Ликвидация бронхиальной обструкции при астматическом статусе достигается применением препаратов метилксантинового ряда -эуфиллина. Начальная доза внутривенно струйно 5-6 мг/кг. После этого проводится внутривенное капельное введение препарата в дозе 0,9 мг/кг/час до улучшения состояния, а затем в той же дозе в течение 6-8 часов. Суточная доза эуфиллина может достигать 2 г (но не более). При сочетании астматического статуса с артериальной гипертезией могут быть рекомендованы ганглиотики (5%-ный раствор пен-тамина по 0,3 — 0,5 мл п/к или в/в).
Появление резко выраженного токсического эффекта при применении эуфиллина (головная боль, тошнота, рвота, боли в области сердца) может быть основанием для назначения глюкозо-новокаино-вой смеси (5%-ный раствор глюкозы 150-200 мл + 0,25%-0,5%-ный раствор новокаина 30-50 мл) для внутривенного применения.
Разжижение мокроты при астматическом статусе лучше всего достигается назначением йодистого калия (3%-ный раствор внутрь или 10%-ный раствор в/в — 5-10 мл). Отхаркивающие средства муколитического действия при астматическом статусе противопоказаны.
Для астматического статуса свойственно развитие дыхательного и метаболического ацидоза. Поэтому необходим контроль за рН крови (должная величина не менее 7,3). Устранение ацидоза достигается назначением щелочных растворов, парентеральное применение которых возможно только под контролем рН, так как алкалоз значительно более губителен для клеток организма, чем ацидоз. При невозможности динамического контроля за рН крови уменьшения ацидоза можно добиться или приемом щелочных растворов внутрь, или введением их в клизме (особенно у больных в бессознательном состоянии).
Оксигенотерапия — важный фактор в лечении астматического статуса, но следует помнить, что эффект ее будет зависеть от состояния бронхиальной проходимости.
Лечение больных с III стадией астматического статуса должно проводиться в условиях реанимационного отделения, так как в этих случаях необходим чаще всего перевод больного на искусственную вентиляцию легких, промывание (лаваж) бронхов с отсасыванием бронхиальной слизи, нередко — длительная перидуральная блокада, фторотановый наркоз.
источник