Реабилитация детей и подростков с бронхиальной астмой в условиях поликлиники. Физический и психологический аспекты реабилитации
1. Закаливающие мероприятия.
Основным методом повышения сопротивляемости ребенка инфекционным агентам и тем самым уменьшения возможности провокации приступов БА служит закаливание. При охлаждении кожи происходит рефлекторное сужение кровеносных сосудов как кожи, так и слизистой оболочки носа, что снижает температуру воздуха в полости носа на 2°C.
При этом нарушаются функции защитных клеток, снижается поступление антител, что повышает риск развития инфекции. Закаливание тренирует реакцию сосудов, у закаленных при охлаждении температура воздуха в полости носа падает всего на 0,3 –0,5 °C.
Закаливание не требует очень низких температур, важна контрастность температуры и систематичность проведения процедур. Хорошо закаливают воздействия на подошвы ног, на кожу шеи, поясницы, однако для получения равномерного эффекта лучше воздействовать на кожу всего тела. Максимальная длительность холодового воздействия на ребенка не должна превышать 10–20 минут, гораздо важнее его повторность и постепенность.
Большим закаливающим эффектом является ежедневное мытье ног прохладной водой. Процедуры начинают с температуры воды 27–28°С, снижая ее каждые 1–2 дня на 2–3°С до конечной температуры 15°С (немного холоднее комнатной). Хорошим закаливающим воздействием обладает контрастный душ: смена теплой воды (до 40°С 30–40 секунд) холодной (14–15°С) – удлиняя ее экспозицию от 15–20 секунд до 30 секунд.
Доводить холодовые воздействия до неприятных (т.е. применять слишком холодную воду или же оставлять ребенка под холодным душем дольше 30–40 секунд) недопустимо – не по причине возможной “простуды”, а из-за опасности вызвать негативное отношение ребенка к закаливанию. Любая закаливающая процедура должна вызывать положительные эмоции, если ребенок “ежится ”, боится, его принуждать не следует.
Для дошкольников нетрудно организовать в домашних условиях контрастные воздушные ванны. Для этого в спальне ребенка перед его пробуждением, открыв фрамугу, понижают температуру до 14–15°С, а затем, разбудив ребенка, проводят с ним игру с перебежками из теплой в холодную комнату.
Посещение бани предоставляет еще больше возможностей для контрастного воздействия, температура в сауне должна быть около 90°С, длительность пребывания постепенно доводят до 10 минут, сидя на 1-й ступеньке. В русской бане используют более низкие температуры (от 60°С с экспозицией 2–3 минуты повышать до 80°С в течение 6–8 минут). За один сеанс дети посещают парную 2–3 раза, в промежутках они принимают душ или воздушные ванны комнатной температуры или плавают (медленно) в бассейне с температурой воды около 25°.
Закаливание после нетяжелой ОРВИ можно возобновить (или начать) через 7–10 дней, при заболевании с длительностью температурной реакции более 4 дней – через 2 недели, а после 10-дневной лихорадки – через 3–4 недели.
2. Респираторная терапия (дыхательная гимнастика) – лечение «дыхания через дыхание».
Дыхательные упражнения с применением различных методик:
2.1 — с произнесением звуков, удлиненных выдохом,
2.2 — диафрагмальным дыханием (гиповентиляционные упражнения),
2.3 — дыхание через сопротивление,
2.4 — медленный удлиненный вдох с пассивным выдохом,
2.6.- методы интервальной гипоксической тренировки.
2.7.- метод волевой ликвидации глубокого дыхания (по Бутейко),
2.8.- парадоксальная дыхательная гимнастика (по Стрельниковой),
2.9 — музыкальная школа по классу духовых инструментов.
3. Массаж грудной клетки (ручной, механический) № 8 –10.
Может быть классическим, точечным, сегментарным. Поглаживающий массаж, вибрационный, с использованием дренажных положений.
4. Лечебное плавание – важный фактор программы реабилитации детей с бронхиальной астмой (при наличии возможностей и по индивидуальным показаниям). Курс лечебного плавания для детей не умеющих плавать может быть представлен в виде двух периодов: подготовительного и основного. Первый период — изучение индивидуальных особенностей ребенка с использованием психологических тестов и данных медицинских обследований, закаливающие процедуры и специальные дыхательные упражнения, а также упражнения «сухого» плавания для овладения плавательной техникой.
Этот период занимает одну-две недели и проводится дома. Основной период проводится в бассейне, где дети обучаются технике плавания в основном способом брасс на груди. Характерно, что данный способ плавания наиболее благоприятствует полному дыханию с четко выраженными фазами: вдох-выдох-пауза.
Кроме того, во время вдоха пловцу приходится преодолевать давление воды на грудную клетку, а при выдохе в воду встречать ее сопротивление. В результате происходит заметная тренировка дыхательной мускулатуры, улучшается функция легких, повышается их емкость, что благоприятно сказывается на укреплении всего легочного аппарата.
5. Этапная аэрозольтерапия при БА не рекомендуется,
т.к. используемые муколитики могут усилить кашель и обструкцию дыхательных путей.
6. Использование преформированных физических факторов.
Аэроионотерапия – лечение ионизированным воздухом с целью уменьшения бронхоспастических явлений. Ионизированные частицы воздуха – аэроионы – вызывают значительную перестройку реактивности организма, действуют гипосенсибилизирующим образом, улучшают самочувствие ребенка, сосудисто-вегетативные показатели, ФВД.
Электросон – метод воздействия импульсным прямоугольным током низкой частоты на головной мозг, что вызывает сон или дремоту, улучшает кровоснабжение и оксигенацию мозга, способствует нормализации соотношения тормозных и возбудительных процессов. Широко применяется при реабилитации больных с БА.
Индуктотермия – лечебный метод воздействия высокочастотным переменным индуцированным магнитным полем, в результате чего в тканях образуется тепло, усиливается крово- и лимфообращение, улучшается жизнедеятельность клеток. Индуктотермия показана при подострых и хронических заболеваниях органов дыхания.
Больным с БА в периоде стихания бронхообструктивных явлений, при нестойкой ремиссии и во внеприступном периоде болезни индуктотермия назначается для активизации глюкокортикоидной функции надпочечников особенно детям с тяжелым течением БА, ранее получавшим терапию ГК. Индуктотермия выполняется на область надпочечников, используется электрод вихревых токов (ЭВТ-1). Курс – 10-15 процедур, продолжительностью 10-12 мин., ежедневно или через день, желательно в первую половину дня (через 1-2 часа после завтрака).
Микроволновая терапия – лечение энергией микроволн дециметрового диапазона (ДМВ-терапия) и сантиметровых волн (СМВ-терапия). При поглощении энергии микроволн повышается температура тканей организма, усиливается кровоток, проницаемость мембран, обмен веществ. Микроволны оказывают противовоспалительное и болеутоляющее действие.
Энергия ДМВ (аппараты «Ромашка», «Ранет», «Волна») проникает на больщую глубину, чем СМВ (аппарат «Луч-2»), что обусловливает их преимущество. Хорошо себя зарекомендовало сочетание микроволновой терапии с лекарственным электрофорезом на грудную клетку. Волны дециметрового диапазона более эффективны при аллергической природе заболеваний и транзиторных иммунодефицитах, заметно ускоряют рассасывание воспалительных элементов
Магнитотерапия – метод, при котором на ткани больного воздействует переменное магнитное поле низкой частоты (ПеМП). Это сравнительно новый метод физиотерапии в педиатрии. Под влиянием магнитного поля в тканях организма происходит усиление физико-химических процессов, проницаемости мембран, возрастает уровень обменных процессов.
Важным эффектом ПеМП является усиление регенераторных процессов в поврежденных тканях. Магнитотерапия слабее действует на органы дыхания в сравнении микроволнами, но в случаях, когда нельзя назначить микроволны, лучше использовать магнитотерапию.
Ультразвуковая терапия – использование в лечебных целях механических упругих колебаний среды с частотой 880-2800 кГц, что выше акустического диапазона (20 кГц). Ультразвук не распространяется в воздухе, поэтому лечебное воздействие им производят через контактную среду – вазелиновое масло или воду.
Особенностью действия ультразвука на ткани являются переменные сжатия и разряжения, приводящие к пульсации внутриклеточных и внеклеточных микропотоков циркуляции, что оказывает своеобразный эффект «микромассажа» тканей. При БА используется методика воздействия на грудную клетку по Шеиной, курсом до 12 процедур, первые 6 процедур ежедневно, затем через день.
Кроме того показан ультразвук на область надпочечников до 8 проц. или на область селезенки до 8-10 проц. (по методике профессора Чиркина). На этапах реабилитации хорошо себя рекомендует чередование сеансов ультразвуковой терапии (1 день) с микроволновой терапией (другой день).
Электролечение – это гальванизация и лекарственный электрофорез. Лекарственный электрофорез традиционно используются на всех этапах реабилитации больных с бронхолегочной патологией. Применяют различное расположение электродов на грудной клетке – поперечное и продольное (на обе половины легких).
При БА используют электрофорез с магнием, папаверином, кальцием на грудную клетку, 8-10 процедур. С целью гипосенсибилизации и снижения патологической возбудимости нервных рецепторов рекомендуется назальный электрофорез 2% р-ра хлорида кальция или 2% р-ра сульфата магния или 0,1% р-ра димедрола (8-10 процедур).
Амплипульстерапия – лечение синусоидальными модулированными токами (СМТ-терапия) (апапараты «Амплипульс»). Эти токи свободно проникают через кожу, не вызывая неприятных ощущений, что является большим преимуществом для детей. Методики назначения: поперечно, на межлопаточную область, на область надпочечников, подлопаточно-подмышечно.
Можно использовать в процедуре воздействия на одно поле, либо на два поля, ежедневно или через день до 8 проц. Сочетанное применение комплекса процедур [микроволны + СМТ + ЛФК + массаж грудной клетки], по мнению специалистов, является мощным реабилитационным комплексом у детей с бронхолегочной патологией, включая БА.
КВЧ-терапия – стала широко применяться при реабилитации детей и подростков с БА. Используется как монотерапия, так и комплексно. Курс — 6 — 12 процедур.
Лазеро- или магнитолазеротерапия – в настоящее время широко используется при реабилитации больных с заболеваниями легких. Эти методы позволяют улучшить микроциркуляцию тканей, уменьшить обструктивный компонент внешнего дыхания, оказывают местную и общую иммуностимуляцию. Методика заключается в воздействии гелий-неонового лазера на рефлексогенные зоны в сочетании с надвенным лазерным или магнитолазерным облучением крови в области кубитальной вены. Эффективным комплексом для диспансерных больных в поликлинике является сочетание: лазер + массаж грудной клетки.
Ультрафиолетовое облучение в эритемных дозах – при БА способствует гипосенсибилизирующему действию благодаря повышению антигистаминных свойств крови (увеличению гистаминопексии). Большей эффективностью обладает методика УФО-воздействия на определенные рефлексогенные зоны: 1 зона – воротниковая область, 2 зона – межлопа-точная область, 3 зона – область поясницы (проекция надпочечников). Зоны облучают поочередно по мере исчезновения эритемы (через 2-3 дня). Курс лечения состоит из 2-3 циклов по 3 процедуры (всего 6-9 облучений).
Наиболее выраженный эффект от ультрафиолетовой эритемотерапии отмечается при БА средней степени тяжести.
Биоптронтерапия – метод лечения с использованием противовоспалительного действия плоскополяризованного света с длиной волны от 400 до 2000 нм. Применение метода улучшает регионарную гемодинамику и лимфоток, усиливает обменные процессы в воспаленных тканях.
Парафиноозокеритолечение – по паравертебральной методике, продолжительность процедуры 15-20 мин, у детей старшего возраста – до 30 мин. Курс – 8-10 процедур, проводятся через день.
Ванны: морские (с морской солью), иодобромные, углекислые, «жемчужные», хвойные.
Души: дождевой, циркулярный, веерный, подводный (душ-массаж). Детям в стадии ремиссии рекомендуется на этапе реабилитации в условиях дневного стационара поликлиники проведение курса подводного душа-массажа на грудную клетку (по методике – снизу вверх), затем УВЧ на грудную клетку, через день, курс – 8-10 процедур. В зимнее время амбулаторно проведение указанного комплекса нежелательно.
В последние годы на этапах реабилитации больных с БА широкое применение нашло использование камер (палат) искусственно созданного микроклимата соляных шахт – галотерапия или естественного микроклимата соляных шахт – спелеотерапия (Республиканская больница спелеолечения, г.Солигорск).
Указанные варианты микроклимата оказывают многофакторное влияние на больных за счет мягкого воздействия на дыхательные пути ионов натрия, калия, хлора. Подобная безаллергенная среда оказывает мощное элиминационное воздействие особенно при аллергической форме астмы.
Применяются методы электро- лазеро- и магнитопунктуры. Иглорефлексотерапия (8-10 процедур) особенно показана при психозависимой форме БА, больным с сопутствующими неврологическими заболеваниями – тиками, энурезом, логоневрозами, СВД). На фоне рефлексотерапии отмечается положительная динамика клинического течения болезни, проявляющаяся уменьшением тяжести и частоты приступов, удлинением периода ремиссии. Рефлекторные воздействия на организм пациента с БА приводят к нормализации его психоэмоционального состояния.
Методы психологической коррекции применяются по необходимости, с учетом имеющихся возможностей (наличие в штате реабилитационной бригады специалиста-психолога). При этом используют индивидуальные подходы к больным, а также групповую психотерапию. Предварительно проводится психологическое тестирование с анализом личностных характеристик пациентов согласно разработанных и утвержденных методик.
Жерносек В.Ф., Василевский И.В., Кожарская Л.Г., Юшко В.Д., Кабанова М.В., Попова О.В., Рубан А.П., Новикова М.Е.
источник
Заболевания органов дыхания. Принципы, цели и содержание реабилитации, ее комплексность, индивидуальность, этапность, непрерывность и преемственность. Амбулаторный, стационарный, санаторный и диспансерный этапы реабилитации больных с бронхиальной астмой.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Толчком для развития реабилитации, как науки послужили войны: Первая Мировая война и Вторая Мировая. В связи с достижениями медицины, санитарии, гигиены значительно снизились заболеваемость и смертность от острых инфекционных заболеваний. В то же время, ускорение научно-технического прогресса, быстрая индустриализация и урбанизация, загрязнения окружающей среды, увеличение стрессовых ситуаций привели к росту тяжелых неинфекционных заболеваний. Растет число пациентов с наследственной и врожденной патологией, с хроническими заболеваниями органов дыхания, пищеварения, мочеполовой системы, аллергическими заболеваниями, с травмами и отравлениями. Но, на ряду с остальными категориями населения, инвалиды должны иметь физические, социальные и экономические возможности, позволяющие им, как минимум, вести полноценную в социально-экономическом и созидательную в умственном плане жизнь.
Значение дыхания для человека переоценить невозможно. Мы можем не есть и не спать сутками, некоторое время оставаться без воды, но оставаться без воздуха человек способен лишь несколько минут. Мы дышим, не задумываясь, «как дышится». Между тем, наше дыхание зависит от множества факторов: от состояния окружающей среды, любых неблагоприятных внешних воздействий или каких-либо повреждений.
Человек начинает дышать сразу после рождения, своим первым вдохом и криком он начинает жизнь, с последним выдохом заканчивает. Между первым и последним вдохом проходит целая жизнь, которая состоит из бесчисленного количества вдохов и выдохов, о которых мы не задумываемся, и без которых она невозможна.
1. ОБЩИЕ ПРИНЦИПЫ РЕАБИЛИТАЦИИ БОЛЬНЫХ
Реабилитация — это направление современной медицины, которая в своих разнообразных методах опирается, прежде всего, на личность пациента, активно пытаясь восстановить нарушенные болезнью функции человека, а также его социальные связи.
Реабилитация — это восстановление здоровья, функционального состояния и трудоспособности, нарушенных болезнями, травмами или физическими, химическими и социальными факторами.
Дыхательная система человека — совокупность органов, обеспечивающих функцию внешнего дыхания человека (газообмен между вдыхаемым атмосферным воздухом и циркулирующей по малому кругу кровообращения кровью). [3, С. 15]
Целями реабилитации при заболеваниях органов дыхания являются раннее начало и непрерывность реабилитации, комплексность и ее индивидуальность. Содержание реабилитации включает в себя функциональное восстановление, приспособление к повседневной жизни и трудотерапию, приобщение к трудовому процессу, диспансерный контроль реабилитируемых.
По мнению ВОЗ, реабилитация является процессом, направленным на всестороннюю помощь больным и инвалидам для достижения ими максимально возможной при данном заболевании физической, психической, профессиональной, социальной и экономической полноценности.
К основным принципам реабилитации относятся:
ѕ раннее начало проведения реабилитационных мероприятий (далее РМ),
ѕ комплексность использования всех доступных и необходимых РМ,
ѕ индивидуализация программы реабилитации,
ѕ непрерывность и преемственность на протяжении всех этапов реабилитации,
ѕ социальная направленность РМ,
ѕ использование методов контроля адекватности нагрузок и эффективности реабилитации.
Раннее начало проведения РМ важно с точки зрения профилактики возможности дегенеративных изменений в тканях (что особенно важно при неврологических заболеваниях). Раннее включение в лечебный процесс РМ, адекватных состоянию больного, во многом обеспечивает более благоприятное течение и исход заболевания, служит одним из моментов профилактики инвалидности (вторичная профилактика).
РМ нельзя применять при очень тяжелом состоянии больного, высокой температуре, сильной интоксикации, выраженной сердечно-сосудистой и легочной недостаточностью больного, резком угнетении адаптационных и компенсаторных механизмов. Однако и это не является абсолютно верным, так как некоторые РМ, например, надувание шариков, назначаются в острый послеоперационный период при достаточно тяжелом состоянии больного, но это служит для профилактики застойной пневмонии. [3, С. 28]
Комплексность применения всех доступных и необходимых РМ. Проблемы медицинской реабилитации весьма сложны и требуют совместной деятельности многих специалистов: терапевтов, хирургов, травматологов, физиотерапевтов, врачей и методистов ЛФК и физической реабилитации, массажистов, психиатров, адекватной физическому и психическому состоянию пациента на отдельных этапах реабилитации. В зависимости от причин, приведших больного к состоянию, требующему применения РМ, состав специалистов и используемых методов и средств будут различны.
Индивидуализация программ реабилитации. В зависимости от причин, требующих применения РМ, а также особенностей состояния больного или инвалида, их функциональных возможностей, двигательного опыта, возраста, пола, состав специалистов и используемых методов и средств будут, то есть реабилитация требует индивидуального подхода к пациентам с учетом их реакции на использование РМ.
Непрерывность и преемственность РМ на протяжении всех этапов реабилитации важна как в пределах одного этапа, так и при переходе от одного к другому. Улучшается функциональное состояние различных систем организма, повышается тренированность, а всякий боле или менее длительный перерыв в использовании РМ может привести к его ухудшению, когда приходиться начинать все сначала.
Чрезвычайно важным принципом реабилитации является преемственность при переходе с этапа на этап, из одного медицинского учреждения в другое. Для этого важно, чтобы на каждом этапе в реабилитационной карте было задокументировано, какие методы и средства лечения и реабилитации применялись, каково было функциональное состояние реабилитируемого. [9, С. 35]
Социальная направленность РМ. Основная цель реабилитации — эффективное и раннее возвращение больных и инвалидов к бытовым и трудовым процессам, в общество и семью, восстановление личностных свойств человека как полноправного члена общества. Оптимальным конечным результатом медицинской реабилитации может быть полное восстановление здоровья и возвращение к привычному профессиональному труду.
Использование методов контроля адекватности нагрузок и эффективности реабилитации. Реабилитационный процесс может быть успешным только в случае учета характера и особенностей восстановления, нарушенных при том или ином заболевании функций. Для назначения адекватного комплексного дифференцированного восстановительного лечения необходима правильная оценка состояния больного по ряду параметров, значимых для эффективности реабилитации. В этих целях применяется специальная диагностика и методы контроля за текущим состоянием больного в процессе реабилитации, которые могут подразделяться на следующие виды:
а) медицинская диагностика,
б) функциональная диагностика,
Таким образом, реабилитацию следует рассматривать как сложную, социально — медицинскую проблему, которую можно подразделить на несколько видов, или аспектов: медицинскую, физическую, психологическую, профессиональную (трудовую) и социально — экономическую.
2. ПОЭТАПНАЯ РЕАБИЛИТАЦИЯ БОЛЬНЫХ С БРОНХИАЛЬНОЙ АСТМОЙ
Бронхиальная астма (БА) — это хроническое воспалительное заболевание дыхательных путей, которое характеризуется обратимой (спонтанной или под воздействием бронходилататоров) обструкцией и феноменом гиперреактивности бронхов. Воспалительный процесс протекает при участии эозинофилов, лимфоцитов, макрофагов, базофилов, тучных клеток, нейтрофилов; он сопровождается дисфункцией реснитчатого эпителия, деструкцией эпителиальных клеток, их десквамацией вплоть до базальной мембраны, дезорганизацией основной) вещества, гиперплазией и гипертрофией слизистых желез и бокаловидных клеток (определение экспертов ВОЗ).
Функциональная, или физическая, реабилитация при заболеваниях органов дыхания направлена на восстановление или улучшение функции внешнего дыхания, сердечно-сосудистой системы и других органов, нарушенных в результате заболевания. Средства: лечебная физическая культура, массаж, физиотерапия, курортные факторы. [1, С. 24]
Этапы реабилитации: амбулаторный, стационарный, санаторный и диспансерный.
I. Амбулаторный этап реабилитации.
Амбулаторный этап реабилитации длится с момента выявления больного и до его госпитализации. Задачами этого этапа реабилитации являются:
ѕ своевременное выявление заболевших и пострадавших;
ѕ уточнение характера заболевания;
ѕ взятие больного на диспансерный учет;
ѕ определение показаний для стационарного или санаторного лечения, выработка предполагаемых сроков и программы реабилитации;
ѕ проведение амбулаторного восстановительного лечения.
В содержание амбулаторного этапа реабилитации чаще всего входят применение медикаментозной и функциональной реабилитации (лекарственные препараты, аэрозоли, ЛФК, массаж, физиопроцедуры), но немаловажное значение н этом этапе имеют и элементы психологической (контакт врача с больным, вера больного в излечение) и профессионально-социальной реабилитации (освобождение от работы по листкам временной нетрудоспособности, сокращение рабочего дня и др.).
II. Стационарный этап реабилитации.
Продолжительность стационарного этапа реабилитации определяется формой и фазой основного заболевания, характером осложнений и сопутствующих болезней, возрастом больного. Не в каждом отдельном случае важен индивидуальный подход. [10, С. 33]
Основные задачи стационарного этапа реабилитации:
ѕ уточнение диагноза (формы, фазы, протяженности процесса, осложнений и сопутствующих заболеваний);
ѕ определение срока, выработка и проведение в жизнь наиболее оптимального варианта лечебно-восстановительных мероприятий;
ѕ в показанных случаях освидетельствование (переосвидетельствование) больного на ВТЭК;
ѕ подготовка организма больного к режиму реабилитационного отделения санатория или амбулаторного этапа реабилитации.
В содержание стационарного (клинического) этапа реабилитации входят:
ѕ применение этиопатогенетических лечебных средств (антимикробные препараты, методы санации воздухопроводящих путей и др.);
ѕ в показанных случаях проведение оперативного лечения;
ѕ раннее назначение физической культуры с постепенным увеличением физической нагрузки, массажа и физиотерапии;
ѕ использование симптоматических лечебных средств; направленных на излечение или уменьшение клинических симптомов сопутствующих заболеваний;
ѕ оценка результатов восстановительного лечения на основании комплексного динамического клинико-рентгенологического и лабораторного обследования;
ѕ выработка примерной схемы реабилитации для санаторного отделения реабилитации.
III. Санаторный этап реабилитации.
Санаторный этап реабилитации наиболее эффективен, если он производится в специализированном санаторном отделении реабилитации. Основной целью реабилитации в специализированном санаторном отделении является закрепление результатов восстановительного лечения, достигнутого на стационарном или амбулаторном этапах реабилитации, восстановление или улучшение функций организма, утраченных или нарушенных в результате заболевания, перенесенной травмы или операции, достижение профессиональной, бытовой и психологической реабилитации. [10, С. 38]
IV. Диспансерный этап реабилитации.
Диспансерный этап реабилитации проводится в поликлинике и заключается в наблюдении за состоянием здоровья больных, их условий труда и быта, соблюдением ими режима работы и отдыха, проведении мероприятий, направленных на профилактику обострений и рецидивов заболевания, лечение сопутствующих болезней, организации регулярных диспансерных осмотров. Для этого лечащий врач поликлиники совместно с заведующим пульмонологическим кабинетом и заместителем главного врача по лечебной работе составляет план диспансерного этапа реабилитации в соответствии с рекомендациями и результатами, полученными из санатория или стационара.
Реабилитация — динамический процесс от момента выявления заболевшего (пострадавшего) до восстановления или улучшения его здоровья в широком медико-социальном смысле этого понятия. Поэтому целесообразно различать и уровень исходов реабилитации, т. е. конечный ее результат.
Для удобства дипансерного наблюдения за лицами, которым применяется восстановительное лечение, можно выделять реабилитируемых (больные, подвергающиеся реабилитации), реабилитантов и анабилитантов (лица, прошедшие курс реабилитации). [11, С. 69]
Таким образом, к реабилитантам относятся те пациенты, у которых в результате реабилитации достигнуто полное восстановление здоровья (в клинико-функциональном, профессионально-социальном и психологическом смысле этого понятия) или улучшение функций организма, позволяющее ему продолжать общественно полезную трудовую деятельность. Анабилитантами считаются те больные, у которых, реабилитационные мероприятия в течение запланированного курса лечения оказались неэффективными.
реабилитация бронхиальный астма диспансерный
Диагноз «астма» или «астматический бронхит» в наше время становится все более распространенным. В России и в других странах мира, географически расположенных выше 58 широты северного полушария, нашей планеты много часто болеющих детей и астматиков. Астма — плод урбанизации и эры антибиотиков.
Нормальным образом сама по себе астма не возникает — этому предшествует период частных респираторных заболеваний, бронзиты, плавно переходящие в астматический бронхит, и только после этого появляется «подтвержденный диагноз». Длительно протекающие заболевания системы дыхания приводящие к бронхиальной астме, вызываются различными факторами. К ним можно отнести генетически обусловленную слабость защитных сил организма, экологическое воздействие, влияние геофизических особенностей данной местности, повреждающее действие космического излучения (особенно со стороны Солнца и Луны, как ближайших соседей нашей планеты).
Система реабилитации дает возможность пройти путь развития заболевания в обратном направлении от состояния с ярлыком «астма» к состоянию с ярлыком «здоровье» последовательно через все промежуточные состояния организма. Используя систему реабилитации, весь этот путь можно пройти за 3 — 4 месяца. Конечно, начав с ярлыка «ОРЗ» (а правильнее — частые простудные заболевания) время реабилитации сокращается до 2-х месяцев.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
1. Булатова П.Е, Федосеев Г.Б. Бронхиальная астма. СПб., 2011. — 129 с.
2. Бутейко К.П. Немедикаментозное лечение больных бронхиальной астмой. М., 2010. — 65 с.
3. Киселенко Т.Е., Назина Ю.В., Могилева И.А. Болезни органов дыхания. Ростов-на-Дону, 2011. — 288 с.
4. Молотков В.Н. Бронхиальная астма. М., 2010. — 224 с.
5. Молоткова В.И., Чернушенко Е.Ф. Бронхиальная астма. Киев, 2010 120 с.
6. Некратевич М.И. Комплексная терапия бронхиальной астмы. М., 2010.
7. Практическая новейшая медицинская энциклопедия: Все лучшие средства и методы академической, традиционной и народной медицины / Пер. с англ. Ю.В. Безкановой. М., 2010. — 606 с.
8. Руина О.В. Медицинская энциклопедия для всей семьи: Все, что нужно знать о болезнях. М., 2013. — 399 с.
9. Чернушенко Е.Ф. Бронхиальная астма. Киев, 2011. — 138 с.
10. Чучалин А.Г. Бронхиальная астма. М., 2010. — 160 с.
Анатомия строения органов дыхания. Классификация и клинические проявления бронхиальной астмы. ЛФК, массаж, физиотерапия при бронхиальной астме на поликлиническом этапе. Оценка эффективности комплексной физической реабилитации больных бронхиальной астмой.
дипломная работа [151,5 K], добавлен 25.05.2012
Этиология и клинические проявления бронхиальной астмы. Клинико-физиологическое обоснование применения лечебной гимнастики и массажа у детей, больных бронхиальной астмой. Физическая реабилитация больных астмой и пневмонией на санаторно-курортном этапе.
реферат [61,7 K], добавлен 11.01.2015
Этиология и патогенез хронического бронхита и бронхиальной астмы, их клиническая картина, отличительные особенности, причины возникновения и развития. Комплексы лечебной физкультуры, применяемые для больных бронхиальной астмой и хроническим бронхитом.
курсовая работа [39,1 K], добавлен 09.04.2010
Описание бронхиальной астмы, факторы её возникновения. Влияние физических упражнений на состояние детей, страдающих бронхиальной астмой. Схема дыхательных и гимнастических упражнений, тренировки в период ремиссии и противопоказания при занятиях.
реферат [31,1 K], добавлен 29.11.2012
Анатомо-физиологические особенности дыхательной системы. Этиология бронхиальной астмы. Общая характеристика средств физической реабилитации при бронхиальной астме. Задачи, средства, формы и методики ЛФК при бронхиальной астме на поликлиническом этапе.
дипломная работа [96,5 K], добавлен 25.05.2012
Этиология и патогенез бронхиальной астмы. Особенности системы внешнего дыхания у лиц с бронхиальной астмой, методы медикаментозной и немедикаментозной коррекции. Методика лечебной гимнастики при бронхиальной астме, ее влияние на состояние здоровья.
курсовая работа [50,5 K], добавлен 10.06.2014
Сбор объективных данных о состоянии больного бронхиальной астмой. Оформление амбулаторной карты: паспортные данные, жалобы. Анамнез: факторы развития заболевания пациента, объективный статус. Осмотр больного, лабораторное обследование, диагноз, терапия.
презентация [276,7 K], добавлен 17.03.2016
Рост заболеваемости бронхиальной астмой у взрослых и у детей раннего возраста в ХХ веке. Причины аллергического воспаления в бронхах: ингаляционные аллергены, инфекционные заболевания органов дыхания. Применение фитотерапии для лечения бронхиальной астмы.
реферат [23,9 K], добавлен 28.12.2012
История исследования заболевания бронхиальной астмой. Этиология бронхиальной астмы и ее аллергическая природа. Патоморфологические изменения у больных. Роль инфекции в патогенезе бронхиальной астмы. Клинические наблюдения психогенной бронхиальной астмы.
реферат [17,8 K], добавлен 15.04.2010
Возникновение бронхиальной астмы у детей. Наследственность в происхождении бронхиальной астмы. Клиническая картина и схемы оценки статуса больного с бронхиальной астмой. Анализ заболеваемости бронхиальной астмой у детей ММУ ГП№ 9 ДПО-3 (участок 23).
реферат [122,9 K], добавлен 15.07.2010
Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
источник
Бронхиальная астма входит в тройку самых распространенных заболеваний дыхательной системы человека. Болезнь отличается острым течением и яркой симптоматикой, способной доставить человеку немало неприятных минут. Даже преодоление кризиса не гарантирует полного восстановления организма ввиду интенсивного негативного воздействия на организм всех ее проявлений.
В результате этого функциональность отдельных органов и систем резко снижается. Поэтому реабилитация при бронхиальной астме является одним из важнейших этапов комплексной терапии, направленных на нейтрализацию любых признаков заболевания и поддержание функциональности организма.
Бронхиальная астма является одной из наиболее опасных болезней дыхательной системы человека, имеющей воспалительный характер и отличающейся хронической природой. Спровоцировать развитие заболевания может множество факторов, среди которых особое место занимают следующие:
- воздействие аллергенов;
- инфекционные провокаторы;
- механические воздействия и химические вещества;
- климатические условия;
- психологические перегрузки.
Эти факторы играют главенствующую роль в списке возможных причин возникновение и дальнейшего развития бронхиальной астмы. Каждый из них способен спровоцировать обострение и привести к стремительному ухудшению самочувствия. Главной особенностью болезни является острота и многообразие симптоматики, которая заключается в следующих проявлениях:
- кашель;
- одышка;
- чувство заложенности в грудной клетке;
- невозможность вдоха полной грудью;
- боль и сдавленность в районе грудной клетки;
- хрипы при вдохе-выдохе.
Все эти признаки носят комплексный характер и развиваются практически мгновенно в виде астматического приступа, имеющего тяжелые последствия вплоть до потери сознания. Кроме того, заболевание провоцирует изменения во многих органах и системах, сказываясь на их функциональности. Поэтому реабилитационные мероприятия при бронхиальной астме играют важную роль и направлены на восстановление полноценной работы организма.
Реабилитация при астме включает в себя коррекцию рациона больного. Употребление определенных продуктов повышает риск развития аллергических реакций, что является одним из факторов возникновения астмы. Кроме того, употребление слишком жирной и высококалорийной пищи приводит к повышению нагрузки на желудочно-кишечный тракт, снижая общую устойчивость организма.
Специальная диета построена на принципах здорового питания с небольшими особенностями, обусловленными специфичностью заболевания. В целом коррекция рациона при астме имеет следующий вид:
- Дробное питание. Принимать пищу необходимо небольшими порциями через каждые 3-4 часа. Подобный шаг дает возможность не перегружать организм, систематически предоставляя ему необходимое количество калорий для полноценной работы.
- Исключение пищи, создающей аллергенную нагрузку на организм. Перечень подобных продуктов достаточно обширен. Однако ограничивать необходимо употребление только тех, которые представляют опасность в конкретном случае. Выявить определенный вид опасных аллергенов можно путем проведения специальных анализов.
- Ограничение употребления вредных продуктов. Консервы, жирные, чрезмерно соленые и жареные блюда, снеки, алкогольные напитки, майонезы и острые соусы — употребление подобной пищи оказывает серьезную нагрузку на организм, поэтому ее необходимо избегать.
- Употреблять меньше продуктов, содержащих простые углеводы (хлеб, выпечка, макароны) и насыщенные жирные кислоты (свинина, сало, сливочное масло). Именно эти вещества перевариваются наиболее тяжело, а их часть откладывается в виде жировых отложений.
- Ежедневно употреблять 1,5-2 литра чистой негазированной воды. Она участвует во всех физиологических процессах организма, обновляя клетки и выводя из них продукты метаболизма.
- Использовать в пищу больше зелени, свежих фруктов и ягод (только тех видов, которые не находятся под запретом). Их употребление дает возможность организму получить необходимые минеральные вещества и витамины, которые отсутствуют в другой пище.
Правильное питание является залогом успешного преодоления кризиса и скорейшего восстановления всех систем, функциональность которых была нарушена в результате астматических атак.
Использование медикаментов является неотъемлемой частью комплексного лечения бронхиальной астмы. Их действие направлено на уменьшение воспалительных изменений в тканях и нейтрализацию спазма, возникающего в бронхах в моменты приступа.
В зависимости от степени тяжести заболевания и основных факторов, способствующих его развитию, проводится подбор составляющих терапии. Медикаментозное воздействие может включать использование следующих препаратов:
- бронхолитики;
- муколитики;
- антибактериальные препараты;
- антигистаминные средства;
- седативные препараты;
- кортикостероиды.
Применение каждого из этих средств направлено на достижение конкретного результата. Бронхолитики применяются для уменьшения спазма и расширения просвета в бронхах. Муколитики способствуют отхождению и выведению мокроты из дыхательных путей. Антибактериальные средства призваны уменьшить воспаление и предотвратить развитие инфекции.
Противоаллергические средства блокируют иммунный ответ организма на аллергены. Седативные препараты используются при коррекции психоэмоционального фона. Кортикостероиды применяются для снятия воспаления, уменьшения отека бронхов.
Важно! Выбор конкретных методик лечения и основных их составляющих является прерогативой лечащего врача. Именно он на основании имеющейся клинической картины и результатов исследований подбирает наиболее безопасную, но в то же время действенную терапию. При этом самолечение и бесконтрольное применение медикаментозных препаратов категорически запрещено.
Лечебная физкультура занимает значимое место в реабилитации при бронхиальной астме, поскольку способствует развитию дыхательных мышц, укреплению ткани легких, выведению секрета из бронхов. Однако далеко не все виды физических упражнений допустимы, поскольку чрезмерные нагрузки способны привести к прямо противоположному результату и спровоцировать приступ.
Поэтому к проведению ЛФК необходимо подходить с умом и не переусердствовать. При правильном проведении всех упражнений лечебная физкультура дает возможность добиться следующих результатов:
- укрепить диафрагму;
- расслабить нервную систему;
- повысить уровень выносливости организма;
- улучшить кровоснабжение тканей и мышц;
- увеличить скорость обменных процессов.
Одной из наиболее действенных методик лечебной физкультуры является дыхательная гимнастика. Использование подобных упражнений позволяет укрепить мышцы грудной клетки (в частности диафрагмы), а также способствует очистке бронхов от скопившейся в них мокроты.
Физиотерапия является одним из способов реабилитации, призванных ускорить восстановление функций дыхательной системы. Дополнительной задачей физиопроцедур является снижение уровня воспалительных процессов, отечности тканей и увеличение скорости отхождения мокроты. Для достижения этих целей используется множество методик, но самым эффективными считаются следующие:
- массаж;
- электрофорез;
- кардиотоническое воздействие;
- климатотерапия;
- волновое влияние.
Все эти методики занимают значимое место в структуре реабилитационных процедур и успешно используются для нейтрализации последствий астмы. Однако наиболее популярным и действенным методом физиотерапевтического воздействия является массаж.
Именно он позволяет существенно сократить время восстановления за счет улучшения циркуляции крови в тканях. Кроме того, простукивания и растирания позволяют увеличить скорость отхождения мокроты, уменьшить негативные последствия заболевания для органов дыхания.
В большинстве случаев развитие астмы является следствием иммунного ответа организма на тот или иной раздражитель. В результате сбоя в работе защитных систем возникает конфликт, который выражается в виде астматических проявлений.
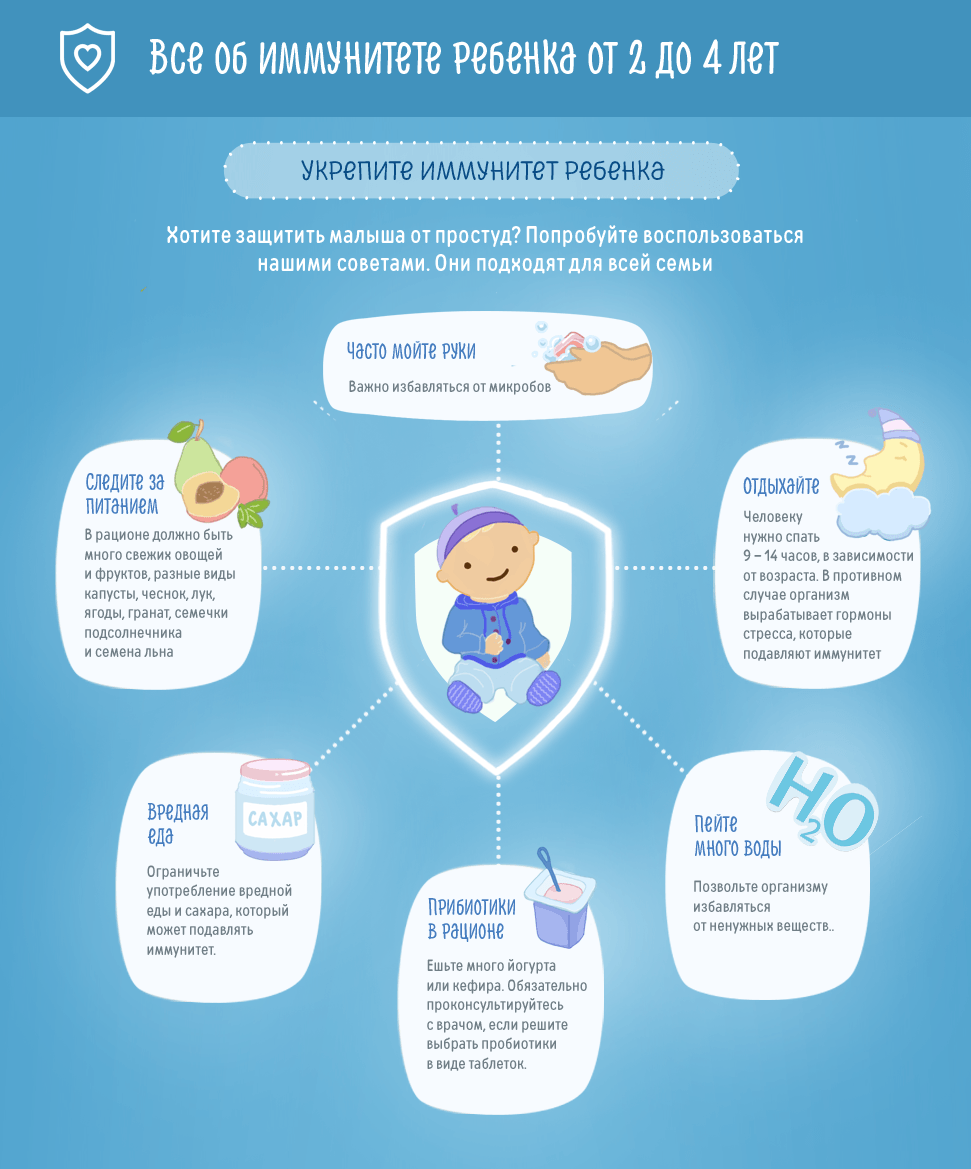
Исходя из этого, укрепление иммунитета является необходимой частью реабилитационных процедур, призванной восстановить баланс в организме. Для улучшения общего физического состояния используются следующие средства:
- прогулки на свежем воздухе;
- умеренное закаливание;
- занятия физкультурой;
- увеличение двигательной активности;
- правильное питание;
- отказ от вредных привычек.
Соблюдение каждого из этих пунктов позволяет не только ускорить реабилитационный период, но и существенно укрепить организм. В результате систематического применения подобных методик на практике повышается выносливость, укрепляются все вид мышц, улучшается функционирование дыхательной системы. Глубина вдоха увеличивается, мышцы диафрагмы становятся крепче, что само по себе приводит к ускоренному отхождению мокроты и снижению риска развития приступа.
Реабилитационные мероприятия являются комплексными и состоят из нескольких равнозначных направлений. При этом их структура и составляющие определяются исключительно лечащим врачом, который сможет скомпоновать их оптимально и без риска для здоровья пациента. Порядок выполнения мероприятий имеет следующий вид:
- В месте постоянного нахождения больного устранить все виды аллергенов.
- Исключить воздействие эмоциональных и психологических раздражителей.
- Постепенно, чтобы не вызвать состояние стресса, перейти на необходимую диету, убрав из рациона запрещенные продукты и сбалансировав его.
- После привыкания к новому рациону в течение 1-2 недель ввести в распорядок дня упражнения ЛФК.
- Спустя 1-2 недели добавить другие методы реабилитации, такие как массаж, климатотерапия или электрофорез.
- Добавить дыхательные упражнения, а также следить за вдохом-выдохом во время занятия любыми видами гимнастики.
Используя подобную структуру занятий, минимизировать последствия астмы для организма не составит большого труда. При введении новых упражнений и методик необходимо делать небольшой перерыв, чтобы дать организму привыкнуть к новым условиям и не спровоцировать развитие обострения.
Реабилитация детей с бронхиальной астмой является важной частью комплексной терапии, поскольку организм ребенка способен перебороть болезнь. Благодаря возрастным особенностям поврежденные структуры быстро регенерируются, что дает возможность говорить о полноценном выздоровлении.
Единственной проблемой в лечении и реабилитации детей является несформированность иммунной системы. Нередко из-за неустойчивости защитных систем возникают рецидивные явления или развиваются новые аллергические реакции. Поэтому большая часть восстановительных процедур требует от родителей малыша полной самоотдачи.
Зарядка, массаж, прием медикаментов или физиопроцедуры должны проводиться под контролем взрослых и с их участием. Постоянное выполнение процедур и моральная поддержка ребенка дают возможность не только победить астму гораздо быстрее, но и полностью восстановить организм.
Проведение реабилитации при бронхиальной астме включает несколько правил, следование которым позволяет нейтрализовать ее негативные последствия быстрее. Выглядят они следующим образом:
- соблюдение постоянной диеты;
- непрерывность лечения, даже в том случае, если симптомы болезни полностью исчезли;
- отказ от вредных привычек, способствующих угнетению защитных сил организма;
- соблюдение сроков и дозировок при приеме медикаментов.
Выполнение этих простых правил позволяет существенно ускорить восстановление и дает возможность практически полностью исключить развитие обострений. Астма является серьезной болезнью, избавиться от которой не так уж и просто, а ее последствия будут напоминать о себе еще достаточно долго. Однако при своевременном лечении и качественной реабилитации победить ее возможно, как и полностью восстановить организм.
источник
Реабилитация необходима после любого заболевания, чтобы восстановить потраченные силы на болезнь.
Бронхиальная астма является тяжелой болезнью с периодами обострений и ремиссией, поэтому в период затишья нужно уделять много времени проведению реабилитационных мер.
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей с участием разнообразных клеточных элементов, прежде всего эозинофилов, тучных клеток и Т-лимфоцитов.
Характерна гиперреактивность бронхов и бронхоспазмы, обструкция дыхательных путей является обратимой, что является отличительной чертой данного заболевания.
Болезнь часто развивается на фоне других аллергических болезней, поэтому бронхиальную астму нередко сопровождают:
- аллергические риниты;
- поллинозы;
- аллергический дерматит;
- крапивница;
- отек Квинке.
Также появление астмы обусловлено генетическим наследованием от родителей. Среди детского населения заболевание встречается чаще, чем среди взрослых.
Способствуют развитию болезни:
- ухудшение экологической обстановки и увеличение в воздухе аллергенов;
- синтез новых веществ, обладающих высокой аллергенностью;
- употребление в пищу консервированных продуктов питания;
- распространение иммунодефицитных состояний среди населения, способствующих долгому сохранению и размножению вирусной инфекции внутри организма человека.
При тяжелом течении и несвоевременной оказании помощи больным возможны летальные исходы из-за закрытия просветов бронхов во время приступов удушья.
Бронхиальная астма, как и другие заболевания, имеет определенные причины и не появляется на пустом месте.
В данном случае играют важную роль в развитии болезни внешние и внутренние факторы, при сочетании которых запускается патологический процесс.
Внутренние факторы:
- генетическая предрасположенность организма к атопическим реакциям, то есть к повышенному выделению антител при воздействии аллергенов. У половины больных астмой выявляются сопутствующие атопические заболевания;
- предрасположенность к гиперреактивности бронхов, проявляющаяся в повышенном спазме гладкомышечных клеток при контакте с аллергенами, имеет связь с выделением антител в организме;
- генетическая предрасположенность к астме, практически у половины больных она определяется;
- у мальчиков астма встречается чаще в детском возрасте из-за узкого просвета дыхательных путей, а во взрослом состоянии чаще страдают женщины;
- нарушение обмена арахидоновой кислоты, обусловленное генетическими изменениями.
Внешние факторы:
- влияние бытовых аллергенов:
- домашняя пыль;
- перхоть и шерсть домашних животных;
- корм для аквариумных рыбок;
- плесневые и дрожжевые грибы;
- клещи.
- влияние внешних факторов, приводящих к поллинозам:
- пыльца деревьев;
- пыльца цветов.
- профессиональные антигены;
- пищевые аллергены:
- цитрусовые;
- шоколад;
- яичный белок;
- орехи, особенно арахис;
- рыба и морепродукты;
- мед;
- горчица;
- коровье молоко и молочные продукты;
- яркие овощи и фрукты.
- атмосферные аллергены:
- пыль;
- смог на улице;
- скопление метаболитов сгорания газа на кухне и распространение по дому.
- вирусная и бактериальная инфекция.
- лекарственные препараты:
- антибиотики;
- аспирин; и препараты НПВП;
- сыворотки;
- вакцины;
- ферментные препараты;
- препараты для проведения диагностических мероприятий.
Развитие болезни может быть обусловлено сочетанным влиянием на организм разных факторов.
Реабилитация – это комплекс мер, направленных на восстановление всех функций больного.
При бронхиальной астме назначаются мероприятия, которые должны уменьшить частоту бронхоспазмов и синтез мокроты, тогда больной будет чувствовать себя хорошо и ощущать себя здоровым человеком.
Реабилитация также включает рациональное трудоустройство.
Реабилитация детей при бронхиальной астме особое внимание уделяет профилактике приступов, чтобы как можно меньше возникали приступы.
Повторяющиеся воспалительные процессы в бронхиальном дереве приведут к необратимым изменениям и развитии более тяжелой болезни.
Для детей проводят такие же мероприятия, как и для взрослых.
Реабилитацию проводят:
- в стационаре при обострении;
- в поликлинике при ремиссии болезни;
- в санаториях и на курортах;
- в домашних условиях.
Для восстановления здоровья усилия должны приложить врачи и сам больной, иначе не будет эффекта от лечения, поэтому большую роль играет то, как больной выполняет указания врача и занимается самостоятельно!
Реабилитация включает:
- физические упражнения;
- массаж;
- дыхательные упражнения;
- укрепление иммунитета;
- медикаментозную терапию;
- климатотерапию.
Физическая реабилитация при бронхиальной астме включает комплекс упражнений, способствующих:
- укреплению мышц грудной клетки;
- нормализации работы нервной системы;
- повышению выносливости организма;
- улучшению психического состояния, за счет улучшения работы головного мозга;
- улучшению кровообращения во всем организме;
- улучшение лимфотока;
- улучшению процессов обмена веществ;
- стимуляции гормонально-гуморального механизма.
Упражнения должны проводиться в период ремиссии, когда нет приступов. Занятия должны проходить под присмотром инструктора.
В начале выполняются легкие упражнения, когда инструктор определяет выносливость больного и его физическую подготовку. Постепенно происходит усложнение занятий, когда присоединяются упражнения с палкой и мячом.
Усиление кровообращения и тока лимфы обеспечивает более быстрое рассасывание скопившегося экссудата в бронхах.
Нормализация работы нервной системы приводит к уменьшению тонуса гладкомышечных клеток в бронхиальном дереве. Нельзя проводить упражнения и задерживать дыхание, чтобы не спровоцировать приступ удушья.
После занятий стоит принять душ, но температура воды не должна сильно отличаться от комнатной температуры. Холодная или горячая вода могут спровоцировать приступ.
Проводят дренажный массаж, способствующий удалению мокроты из бронхов.
Также прикосновение к коже стимулирует работу головного мозга и дыхательного центра, что приводить к рефлекторным кашлевым приступам.
Массаж необходимо сочетать с другими мероприятиями, проводить как закрепляющий этап при реабилитации. Длительность одного сеанса до 15 минут.
Проводится массаж со стороны спины и грудной клетки:
- Движения должны быть от ребер до затылка.
- Необходимо разминать все мышцы спины и плечевого пояса.
- На грудной клетке аккуратно работать с областью сосков и сердцем.
- Необходимо проводить приемы:
- поглаживания;
- разминания;
- вибрации;
- растирание.
- В заключении проводить поглаживание.
- Можно делать похлопывание.
- На область спины и грудной клетки выделять по 5-6 минут.
За счет вибрационных и похлопывающих движений происходит отделение мокроты и слизи из бронхиального дерева. Критерием эффективности массажа является кашель у пациента и лучшее отхаркивание.
Фото: Направление движений при массаже
Влияние массажа на организм:
- улучшение кровообращения;
- улучшение оттока лимфы;
- стимуляция работы нервной системы;
- расслабление организма;
- улучшение обменных процессов;
- укрепление мышечной системы в месте массирования.
Дыхательная гимнастика поможет больному укрепить диафрагму и очистить дыхательные пути от скопившихся вредных веществ.
После курса упражнений укрепляются стенки сосудов, что обеспечит меньшее проникновение через них антигенов и медиаторов воспаления.
- «Пробуждение». Лежа в кровати согните ноги в коленях и притяните к груди, одновременно делая выдох. Выполнять сразу после сна.
- Примните вертикальное положение и, совершая вдох, надувайте живот.
- Дышите, закрывая поочередно правую и левую ноздрю.
- Надувайте воздушные шары.
- Упражнения со звуками, когда на медленном выдохе, вы произносите шипящие или согласные. Упражнение выполняется стоя.
- Выдувайте через трубочку в сосуд с водой, сделав глубокий и медленный вдох.
Как проводят лфк при бронхиальной астме? Детали здесь.
Закаливание организма помогает справиться с любой болезнью.
Только в данном случае нужно помнить, что излишне холодная или горячая температура способны спровоцировать приступ удушья.
Иммуностимулирующие препараты лучше принимать после рекомендации врача, самостоятельно их не нужно принимать.
Лечебная физкультура и массаж также способствуют укреплению иммунитета.
Медикаменты назначаются врачом для уменьшения и предотвращения приступов.
Больные астмой обречены на постоянный прием лекарственных препаратов до момента полного исчезновения приступов и симптомов.
- Противовоспалительная терапия:
- мембраностабилизирующие препараты;
- антилейкотриеновые препараты;
- ингаляционные глюкокортикостероиды, являющиеся базисными препаратами для лечения и профилактики приступов;
- системные глюкокортикостероиды, когда не помогают ингаляционные.
- Бронхолитическая терапия.
- Антибактериальная терапия.
- Антигистаминные препараты.
- Энтеросорбенты.
Лечение подбирается индивидуально, что зависит от особенностей организма и степенью тяжести астмы.
Нахождение на чистом воздухе в санаториях и на курортах благоприятно влияет на состояние дыхательной системы.
Уменьшается влияние аллергенов и выделение антител в организме, следовательно, уменьшается частота приступов.
План реабилитации составляют на основании полученных данных:
- анамнеза больного;
- данных осмотра пациента;
- данных клинических исследований;
- данных об эффективности проводимой ранее терапии.
Определяется степень тяжести больного, после чего врач решает, где и как будет проходить реабилитация:
- тяжелая степень и приступы удушья лечат в стационаре до уменьшения приступов;
- легкая форма и форма средней тяжести – наблюдение состояние здоровья в поликлинике.
Назначение способов реабилитации также зависит от тяжести пациента. Например, физические упражнения будут приостановлены при обострении, а после приступов вновь начнутся с малых нагрузок.
- соблюдайте гипоаллергенную диету, потому что аллергены в продуктах питания обладают сильными аллергическими свойствами, особенное белки;
- не прерывайте назначенную терапию по своему желанию, если симптомы уменьшились или исчезли. Это может быть стадия затишья, всегда консультируйтесь со специалистами;
- не допускайте активного и пассивного курения!
- избавьтесь от всех вредных привычек, потому что силы ему нужны на борьбу с основным заболеванием;
- если у вас в семье болеет ребенок, то постарайтесь вести с ним одинаковый образ жизни и питаться теми же продуктами, чтобы он не чувствовал себя отлично от окружающих;
- не забывайте свои ингаляторы, они могут потребоваться в самый необходимый момент;
- не пропускайте приема лекарственных препаратов.
Детский организм характеризуется большей способностью к восстановлению поврежденных структур, поэтому выздоровление у детей возможно.
Но не стоит забывать о неустойчивости иммунной системы малышей, что может привести к появлению сопутствующих аллергических заболеваний при несоблюдении лечения.
Родители должны в свободное время проводить с детьми зарядку и массаж, так как это намного лучше, чем пить лекарственные препараты.
Только ребенку должны нравиться проводимые мероприятия, поэтому приучите своего малыша к физкультуре.
При постоянном выполнении упражнений победить недуг будет быстрее.
Дети подвержены инфекционным заболеваниям в садике и школе, что может усугубить состояние, поэтому во время болезни оградите ребенка от лишних и провоцирующих контактов.
Какой должна быть диета при бронхиальной астме у взрослых? Читайте далее.
Как оказать неотложную помощь при приступе бронхиальной астмы? Узнать подробнее.
Профилактика – залог здоровья, поэтому нужно следить за собой и своими близкими.
- По возможности избегайте контактов с аллергенами:
- уезжайте во время цветения растений;
- соблюдайте гипоаллергенную диету;
- уйди с работы, если астма развилась из-за нее;
- будьте осторожны с лекарственными препаратами, всегда помните об аллергии.
- Укрепляйте организм, проводя физкультуру.
- Вовремя принимайте препараты.
- Чаще гуляйте на чистом воздухе, возможно лучше переехать в другое место.
- Лечите все заболевания, вызванные вирусами и бактериями, чтобы не было осложнений.
- Соблюдайте температурный режим комнатной температуры и воды при приеме душа.
- Не употребляйте алкогольные напитки.
- Периодически посещайте врача.
Бронхиальная астма поддается лечению, если приложить для этого усилия. Она не является смертельным приговором, поэтому, услышав этот диагноз, не пугайтесь, а настройтесь на выздоровление и следите за собой! Будьте здоровы!
источник