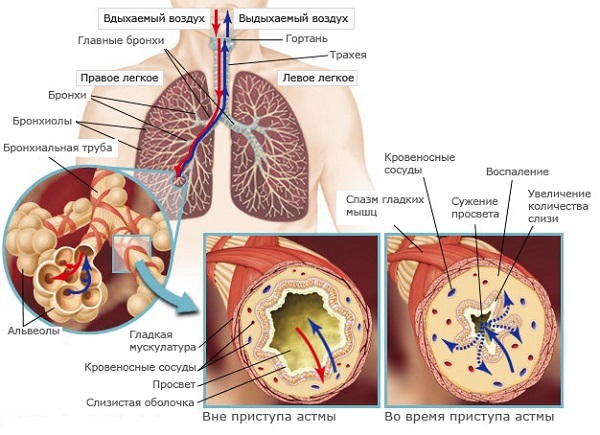
Бронхиальная астма является серьезной патологией дыхательной системы воспалительного характера. При этом недуге наблюдается отек носа и глотки, в просвете бронхов накапливается мокрота, которая мешает нормальному прохождению воздуха. Это приводит к затруднению дыхания и возникновению одышки, усиливающейся при физических нагрузках. Чрезмерное накопление слизи является причиной приступов, во время которых пациент сильно кашляет и чувствует удушье.
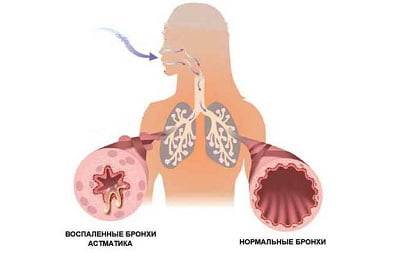
В норме этот секрет незаметно проглатывается человеком, не вызывая дискомфорта. Это происходит изо дня в день в течение всей жизни и считается нормальным явлением. Мокрота при астме представляет опасность для человека, так как при ее накоплении суживается просвет бронхов, и затрудняется прохождение воздуха.
Если своевременно не начать лечение, могут развиться угрожающие жизни осложнения.
Бронхиальная астма характеризуется повышенным образованием слизи. При этом воспаляется бронхиальная выстилка. Развивается астматический бронхит. У пациента появляются жалобы на отхождение мокроты во время кашля и чувство заложенности в груди. Слизь может быть разного цвета, запаха и консистенции.
Выглядят выделения по-разному — это зависит от течения недуга. Зачастую они вязкие. Мокрота при бронхиальной астме может напоминать обычную слизь, содержать гной или кровь. Запах также может быть различным. Особо серьезно нужно отнестись к неприятно пахнущим выделениям. Они могут указывать на наличие других заболеваний дыхательной системы, например опухолей, находящихся в стадии распада. Кроме того, это может быть гнойная мокрота, образовавшаяся в результате присоединения бактериальной инфекции.
Бронхиальная астма характеризуется прогрессирующим течением. По мере развития болезни количество мокроты увеличивается, приводя к закупорке сначала маленьких бронхов – бронхиол, а в дальнейшем и крупных бронхов. Это приводит к затруднению дыхания у пациента. Нередко во время приступа он начинает задыхаться. Такое состояние угрожает жизни и требует немедленного лечения.

Прозрачная мокрота, выделяющаяся в течение длительного времени, также требует определения причины, так как при ее игнорировании могут развиться другие серьезные недуги. Иногда большое количество жидкой слизи и кашель наблюдаются у человека, который курит. В этом случае избавиться от назойливых симптомов практически невозможно, однако зачастую они не нарастают и не осложняются другими заболеваниями.
Чтобы определить характер мокроты, нужно провести специальное исследование. Выделения для анализа следует собирать при приступах кашля, причем лучшим вариантом будет сбор утренней мокроты.
Это связано с особенностями организма. В течение ночи в просвете бронхов накапливается большое количество секрета. Для его сбора в аптеке нужно купить специальный резервуар. Полученные выделения исследуют в лаборатории. Легкость отхождения слизи зависит от его консистенции. Если бронхи заполнены вязкой мокротой, откашливаться она будет трудно. Плохо отходящий секрет необходимо разжижить. Это можно сделать различными способами.
Итак, лечение астмы в первую очередь направлено на разжижение мокроты. Однако перед началом терапии следует провести обследование и определить тип кашля. От этого будет зависеть выбор препаратов. Но есть и общие рекомендации, помогающие облегчить состояние.

- чай с лимоном;
- молоко с маслом и медом;
- морсы.
Теплая жидкость способствует прогреванию бронхов, в результате чего мокрота становится более жидкой и легче отходит. Большое значение имеет микроклимат в помещении, где пациент проводит большую часть времени.
Повышение влажности способствует разжижению бронхиального секрета. Поэтому влажность в помещении должна быть не меньше 60%.
Для увлажнения комнаты можно воспользоваться специальным ультразвуковым прибором. При его отсутствии на помощь придет «дедовский» метод, заключающийся в раскладывании мокрых полотенец в помещении. Также для улучшения отхождения слизи рекомендуется напустить в ванну горячей воды и вдыхать ее пары.
Лечение включает обязательное применение лекарственных средств. Обычно врачи выписывают медикаменты в виде таблеток или сиропов.
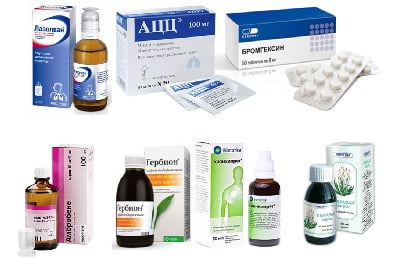
- отхаркивающие средства – стимулируют деятельность гладкой мускулатура стенки бронхов, помогая вывести мокроту;
- муколитики – оказывают разжижающий эффект, изменяя физико-химические свойства бронхиального секрета;
- противоаллергические препараты применяются только в случае, когда причиной астмы является какой-либо аллерген.
Действие таблеток и сиропов заключается в изменении реологических свойств секрета, продуцируемого выстилкой бронхов. Кроме того, под действием лекарств уменьшается выработка слизи. Препараты способствуют снижению ее вязкости, эластичности и адгезии. Прежде, чем принимать одно из лекарственных средств, нужно внимательно прочитать инструкцию по применению.
Также бронхиальная астма лечится с помощью йодида калия и натрия. Их часто выписывают врачи для облегчения выхода мокроты.
Кроме того, они владеют секретолитическим свойством. Однако использовать эти лекарства следует с осторожностью, поскольку возможны аллергические реакции. К муколитическим препаратам, помогающим разжижать мокроту, принадлежат Амбробене, Мукодин, АЦЦ, Амброксол. Они разрывают дисульфидные связи мукополисахаридных соединений, в результате чего уменьшается вязкость мокроты.

Их используют в виде ингаляций. Сухое сырье добавляют в различные настои. Кроме того, с древних времен для облегчения откашливания мокроты применяют смесь горячего молока с минеральной водой. Ее нужно пить небольшими глотками.
Пользу людям с бронхиальной астмой принесет санаторно-курортное лечение, морской воздух способствует улучшению состояния дыхательных путей. При этом активизируются защитные механизмы выстилки носовой полости, глотки, трахеи и бронхов, вследствие чего нормализуется выработка слизи.
Бронхиальная астма представляет собой достаточно тяжелый недуг, главными симптомами которого является кашель, одышка и выделение слизи. Выводить мокроту помогают различные лекарственные препараты, а также средства народной медицины и физиотерапевтические процедуры. Однако прежде чем начинать терапию, нужно обязательно проконсультироваться с врачом.
источник
Одной из причин бронхиальной обструкции является выделение густого секрета. На этапе диагностики очень важно понять причину возникновения болезни, для этого необходимо сделать анализ мокроты.
По результатам анализа можно судить о тяжести хронического воспаления бронхов, а также об эффективности назначенного лечения. При бронхиальной астме на основе исследования секрета можно сделать выводы о прогрессировании болезни и дальнейшем прогнозе.
В норме в просвет дыхательных путей выделяется небольшое количество слизи. Она необходима для смазывания стенок, предохранения их от инфекции и пересыхания.
При воспалении выработка секрета усиливается, он становится более вязким и густым, изменяется цвет. Также изменяется его запах, что зачастую свидетельствует о тяжелой патологии.
Мокрота при бронхиальной астме выделяется с кашлем, может содержать в себе примеси крови или эпителия бронхов. Выведение вязкого секрета наружу довольно затруднительно, поэтому он скапливается в просвете бронхов, нарушая дыхание больного.
Это становится одной из причин приступа удушья.
Для дифференциального диагноза имеет большое значение характеристика отделяемого из респираторного тракта. Для этого необходимо внимательно исследовать материал:
- Прозрачный цвет мокроты с белым оттенком при бронхиальной астме говорит о заболевании дыхательной системы в начальной стадии. Слизь при этом вырабатывается активно из-за воздействия аллергенов, которые таким образом выводятся наружу из дыхательных путей.
- Отделяемое желтого цвета означает, что в дыхательной системе развивается инфекционный воспалительный процесс.
- Зеленоватые выделения появляются при воспалении средней и тяжелой степени.
- Густая коричневая слизь свидетельствует о повреждении сосудов и недавнем кровотечении.
- Розовая пенистая мокрота при астме указывает на наличие кровотечения из-за повреждения стенки сосуда.
О характере мокроты при бронхиальной астме нужно спрашивать пациента в первую очередь, так как это напрямую влияет на лечение заболевания и прогноз. Обязательно на этапе диагностики проводится анализ слизи, выделяемой при кашле.
Целесообразно проведение анализа мокроты при подозрении на бронхиальную астму и любые другие болезни органов дыхания. Обязательно исследуется состав, качественные и количественные характеристики, проводится посев материала для выявления болезнетворных микроорганизмов и на чувствительность к антибактериальным средствам (при необходимости).
При наличии бронхиальной астмы такой анализ является одним из ключевых в диагностике болезни. По его результатам можно предположить причину возникновения астмы и, исходя из этого, выбрать метод лечения.
Перед сдачей мокроты на анализ очень важно подготовиться. Правильно проведенная подготовка влияет на достоверность полученного результата:
- За 8-12 часов до сдачи материала пациент должен употреблять больше жидкости. Это необходимо для улучшения отхождения секрета.
- Биоматериал сдается обычно в утренние часы, перед отхаркиванием нужно почистить зубы для удаления остатков пищи и микроорганизмов.
- За несколько дней до анализа нельзя употреблять алкоголь, исключается курение и тяжелая пища, ограничиваются физические нагрузки.
- Откашливание слизи проводится в чистую посуду, перед этим вся слюна обязательно сплевывается. Рекомендуется перед сбором экссудата прочистить носоглотку.
Для анализа будет достаточно 3-5 мл отделяемого при кашле. Материал необходимо доставить в лабораторию в течение 2-3 часов: это оптимальный срок для получения достоверного результата.
Экссудат сдается в лабораторию, где проводится его детальный анализ: оцениваются физико-химические свойства, исследуется клеточный состав. На основании полученных данных назначается лечение с обязательным учетом вида обнаруженной микрофлоры.
Процесс исследования образца материала при бронхиальной астме обычно длится не менее трех дней от момента сдачи его в лабораторию. Из особенностей оценки материала: огромную роль играет цвет отделяемого и примеси, среди которых можно в тяжелых случаях увидеть фрагменты тканей стенки бронхиального дерева.
В полученном результате лаборант обязательно указывает клеточный состав материала, по которому устанавливается природа и характер заболевания:
- при повышенном содержании эритроцитов можно предположить повреждение сосудов ввиду деструктивного процесса в тканях респираторного тракта;
- большое количество эозинофилов в слизи характерно для бронхиальной астмы, они свидетельствуют о ее аллергической природе;
- кристаллы Шарко-Лейдена указывают на аллергический процесс и его прогрессирование;
- количество мерцательного эпителия увеличивается при бронхиальной обструкции или воспалении бронхов;
- спирали Куршмана в анализе являются патогномоничным признаком астмы, говорят о спазме бронхов и скоплении густого секрета в просвете;
- макрофаги в отделяемой слизи подтверждают диагноз астмы.
Не менее важно соотношение содержания этих клеток. В зависимости от преобладания тех или иных клеточных структур назначается лечение.
Если в материале выявлены болезнетворные микроорганизмы, то необходимо провести бактериологический посев.
Мокроты при астме в бронхах вырабатывается очень много во время приступа. Она становится очень густой, перекрывая просвет. Это влечет за собой следующие последствия:
- закупорка дыхательных путей в результате невозможности выведения слизи и, как следствие, удушье;
- малопродуктивный кашель с мокротой и хрипами, недостаток воздуха;
- непроходимость бронхов, которые деформируются в процессе длительного воспаления, изменение структуры их тканей.
Одной из главных задач при лечении бронхиальной астмы является улучшение отхождения мокроты по бронхиальному дереву. Это можно обеспечить при помощи медикаментозных препаратов.
Также необходимо соблюдение общих рекомендаций.
При бронхиальной астме с мокротой назначают:
- отхаркивающие средства (улучшают отхождение слизи);
- муколитики (способствуют разжижению и ускоренному выведению мокроты);
- антигистаминные препараты (уменьшают отек, в случае аллергии борются с причиной);
- растительные средства в виде отваров для приема внутрь и ингаляций (помогают вывести слизь).
В помещении, где живет человек с бронхиальной астмой, должна поддерживаться повышенная влажность. Для этого можно использовать специальные увлажнители воздуха.
Астматику необходимо пить не менее полутора литров жидкости в сутки, проводить ингаляции паром с добавлением пихтового масла.
Бронхиальная астма — хроническое заболевание, но его можно и нужно держать под контролем. Для этого необходимо вовремя обратиться к врачу, который назначит обследование.
Одним из важнейших при диагностике астмы является исследование мокроты. Оно помогает отличить ее от других заболеваний и назначить правильное лечение.
источник
Мокрота при астме – нормальное явление, которое свидетельствует о нарушении в функционировании слизистой бронхов. Из-за особенностей заболевания пациенту необходимо сдать ряд анализов для определения причины и степени тяжести патологии. Только после этого врач назначает соответствующее лечение.
Анализ мокроты позволяет определить тип возбудителя, что особенно важно для лечения бактериальных патологий дыхательных путей, так как врач должен подобрать действенный антибиотик.
Чтобы анализ мокроты при бронхиальной астме был максимально точным, нужно следовать правилам:
- сдавать слизь рекомендуется утром;
- в день сдачи нужно пить много воды;
- перед процедурой следует прополоскать рот водным раствором соды: это поможет убить бактерии в ротовой полости и снизить шанс ложного диагноза.
При отхаркивании в емкость должна попасть именно мокрота, а не слюна. Обычно пациенты провоцируют кашель, чтобы облегчить ее выведение, при этом достаточно 3–5 мл слизи. Взрослым стоит показать ребенку пример, как нужно правильно сдавать биоматериал на анализ.
Бывает, что пациент не может отхаркнуть слизь, тогда врач предлагает ингаляцию или перкуссионный массаж. Если мокрота не отходит, остается один вариант – применить катетер, который вводится в трахею и выкачивает немного биоматериала. Такой метод не распространен, поскольку провоцирует бронхиальные спазмы, от которых помогают только средства экстренной помощи.
Благодаря анализу мокроты можно выявить количество микроорганизмов, нейтрофилов, клеток эпителия, макрофагов и фибринов. Лаборант делит полученный биоматериал для применения разных методов диагностики: микроскопии и бакпосева. От полученных показателей во многом зависит курс лечения, поэтому к процедуре нужно подойти серьезно.
Состав слизи при астме индивидуален для каждого пациента. Как правило, мокрота стекловидная, она не имеет запаха и цвета, выглядит вязкой и поэтому трудно выводится из бронхов. Однако при запущенной форме астмы в ней можно заметить неспецифические включения: сгустки гноя или крови. Зеленоватый цвет и гнойный запах обычно являются признаками бактериальной инфекции или опухоли.
Нужно отметить, что изменение оттенка мокроты не всегда свидетельствует о жизнедеятельности опасных для здоровья микроорганизмов. Желтый или зеленый цвет может указывать на то, что в бронхах начался распад эозинофилов – подвида лейкоцитов крови.
Красные сгустки в мокроте говорят о травме сосуда слизистой, возникающей из-за напряженного кашля. При этом разрыв стенки капилляра может произойти в любом органе дыхательного пути, поэтому нужно провериться на наличие других заболеваний.
Если мокроты становится все больше, это может означать обострение астмы. Тем не менее для этого заболевания не характерны большие объемы слизи, поэтому при серьезном повышении отделимого нужно провериться на другую патологию, например, на воспаление легких.
На самом деле вязкая слизь вырабатывается в бронхах постоянно. Она является частью очистительной системы дыхательных путей и имеет важное свойство – задерживает частицы пыли и грязи, а затем выходит вместе с инородными веществами, поднимаясь к глотке. Бронхиальный секрет выталкивается благодаря ресничкам на слизистой бронхов. В норме за сутки вырабатывается не более 150 мл мокроты.
Обычно человек либо отхаркивает слизь, либо проглатывает, при этом ее наличие в глотке не вызывает особого дискомфорта. Другое дело – мокрота при астме, которая несет прямую опасность для пациента. Слизистая бронхов производит большое количество секрета, который может закупорить дыхательный просвет. Ситуацию осложняет то, что больной постоянно кашляет из-за бронхиального спазма, который и так приводит к ухудшению прохождения воздуха. При позднем или неправильном лечении последствия могут быть тяжелыми, вплоть до сердечных заболеваний, поэтому при первых признаках патологии необходимо обратиться к врачу.
Важно помнить, что терапия должна быть обговорена со специалистом, поскольку самостоятельное назначение лекарств приводит к ухудшению самочувствия.
Как правило, при астме выбор медикаментов ограничивается следующими группами препаратов:

- Антибиотики: Амоксициллин, Азитромицин, Ципрофлоксацин. После бактериального посева мокроты врач определяет наилучшее антибактериальное средство, к которому у инфекции нет устойчивости. Данные препараты уничтожают не только патогенную микрофлору, но и полезную, поэтому необходимо принимать дополнительные профилактические средства, например, лактобактерии.
- Муколитики: Мукалтин, Амбробене. Эти лекарства нужны для разжижения мокроты и усиления работы ресничек, что улучшает отхождение секрета и не дает ему застаиваться.
- Отхаркивающие средства: Бромгексин, АЦЦ, Термопсол. Препараты стимулируют функционирование гладкой мускулатуры и мерцательного эпителия, за счет чего мокрота легче выводится.
Вместе с аптечными лекарствами используются рецепты народной медицины для избавления от излишнего бронхиального секрета. Помогают следующие «классические» методы:
- мед и алоэ в пропорции 1:5;
- сироп из чеснока и лука;
- редька с медом.
Эффективным средством считается сосновое молоко: берется 3 зеленых шишки, кусочек смолы и ½ л подогретого молока. Ингредиенты смешиваются, настаиваются пару часов, а затем смесь процеживается. Отвар из сосновых почек также помогает вывести мокроту, так как оказывает муколитическое и антисептическое действия.
Мокрота при астме – опасный симптом, который может привести к удушью. Его необходимо правильно лечить, чтобы не нанести вреда организму дополнительной аллергической реакцией или ухудшением состояния из-за побочных эффектов. Если следовать рекомендациям врача, терапия пройдет успешно, и болезнь может перейти в стадию ремиссии.
источник
Мокрота при бронхиальной астме очень опасна, поскольку она сужает просвет в бронхах и затрудняет проход воздуха.
Бронхиальная астма представляет собой серьезное заболевание дыхательных путей, носящее воспалительный характер. При таком заболевании отекает слизистая оболочка носоглотки, накапливающаяся слизь в бронхах перекрывает свободное прохождение воздуха, в результате чего у пациента появляется затрудненное дыхание. Появляется одышка, а выделяющаяся мокрота при бронхиальной астме вызывает приступы кашля и удушья.
В бронхах человека регулярно образовывается слизь, которая защищает их от попадания на них частичек пыли и грязи и препятствует проникновению микроорганизмов.
Внутри поверхность бронхов покрыта маленькими ресничками. Их роль заключается в выталкивании излишков слизи из бронхов в носоглотку. В здоровом состоянии человек незаметно для себя проглатывает эту слизь. Такой процесс в организме происходит регулярно и является абсолютно нормальным.

В зависимости от характера болезни мокрота может иметь разный цвет, запах, консистенцию.
Вид мокроты при астматическом бронхите может быть различным. Но чаще всего мокрота характеризуется вязкой консистенцией, может быть слизистой или с примесями гноя, а также может содержать частички кровяных волокон. Мокрота может иметь неприятный запах, что свидетельствует о появлении или распаде опухолевых образований и серьезных изменениях в дыхательных путях.
Когда болезнь развивается, количество мокроты становится намного больше, что нередко вызывает закупорку дыхательных путей и затруднение дыхания. В результате человек начинает задыхаться и нуждается в срочной медицинской помощи.

Если наблюдается мокрота с кровью, то это может свидетельствовать о разорвавшемся сосудике в легких от напряженного кашля, а может говорить о развитии более серьезного заболевания, например, пневмонии, отека легкого или туберкулеза.
Поэтому при образовании мокроты в бронхах и затруднении дыхания рекомендуется незамедлительно обратиться в лечебное учреждения для получения квалифицированной медицинской помощи.
Бронхиальная астма может быть нескольких видов:
- при атопической бронхиальной астме возбудителем болезни является какой-либо аллерген, т.е. этот вид заболевания носит аллергический характер;
- собственно развитие бронхита, характеризующегося наличием всех сопутствующих симптомов данного заболевания, и образуется трудноотделяемая мокрота.

Для понимания характера мокроты и ее происхождения необходимо сделать специальный анализ. Лучше всего мокроту собирать во время приступа кашля, причем с утра, поскольку в утреннее время в бронхах скапливается наибольшее количество мокроты. Ее следует собрать в специальную емкость и отвезти в лабораторию.
Мокрота в легких может быть вязкой, тогда ее выход будет значительно затруднен. Для облегчения отхождения мокроты необходимо сделать ее более жидкой. Для этого рекомендуется употреблять большое количество теплой жидкости: чаи, морсы, соки, травяные настои.
Кроме того, лучшему отхаркиванию мокроты способствует повышенная влажность в помещении, для чего необходимо использовать увлажнитель воздуха или разложить в комнате мокрые полотенца.
Для избавления от мокроты при отхаркивании можно также использовать лекарственные препараты: таблетки или сиропы. Хороший эффект дает использование ингаляторов с физраствором или минеральным раствором. Попадание в легкие частичек лекарств, пропускаемых через ингалятор, способствует разжижению скопившейся слизи и быстрому ее выведению.

Мокрота отходит легче при использовании правильных лекарств:
- Отхаркивающие препараты — действуют на рефлекторные зоны. Вызывают сокращение мышц легких, тем самым способствуя более лучшему отхождению скопившейся слизи из дыхательных путей.
- Муколитические средства — подавляют образование большого количества слизи, тем самым облегчая состояние больного.
- Антигистаминные препараты — применяют, если приступ бронхиальной астмы вызван воздействием какого-либо аллергена.
- Разнообразные травяные отвары, настои, которые помогают разжижать мокроту и выводить ее из верхних дыхательных путей.
Влажность воздуха в помещении играет очень большую роль для пациентов с бронхиальной астмой, поскольку повышенная влажность обеспечивает более эффективное разжижение мокроты и освобождение дыхательных путей, в результате чего больной начинает чувствовать значительное облегчение. Поэтому врачи часто рекомендуют при проявлении признаков бронхиальной астмы налить в ванную горячую воду и оставить пациента дышать горячими парами.

Кашель с мокротой может сопровождаться повышением температуры, а может протекать и без этого симптома.
Если температура не повышается, но кашель есть, это может свидетельствовать о:
- аллергической реакции организма;
- легкой сердечной недостаточности;
- проникновении в дыхательные пути каких-либо посторонних предметов;
- действии на слизистую оболочку легких негативных факторов внешней среды;
- развитии респираторных заболеваний;
- такой причине кашля, как курение.
Не следует сразу же принимать медицинские препараты. Необходимо сначала обратиться к врачу для установления более точного диагноза.

- сдать общий и биохимический анализ крови;
- сдать анализ мокроты на посев для определения наличия бактерий и микроорганизмов;
- сделать рентген грудной клетки.
Помимо медикаментов хорошим эффектом для отхождения мокроты обладают ингаляции.
Для облегчения отхождения слизи и ее разжижения нужно устраивать домашние ингаляции паром несколько раз в день. Для улучшения отхаркивания мокроты из бронхов можно в воду добавлять анисовое масло. Пихтовое масло способствует уменьшению воспаления.
Старинным проверенным способом облегчения отхождение мокроты является смесь горячего молока с щелочной минеральной водой. Такую смесь необходимо принимать маленькими глоточками.
Также эффективным средством, способствующим освобождению дыхательных путей и облегчению дыхания, является вибрационный массаж грудной клетки.
Для тех, кто страдает хронической бронхиальной астмой, необходимо длительное время побыть на средиземноморском побережье, подышать морским воздухом и погреться на южном солнышке.
источник
Если вы внимательно читали предыдущие главы, касающиеся развития и прогрессирования астмы, то, наверняка, запомнили два момента: 1) течение болезни сопровождается увеличением числа клеток и желез, продуцирующих слизь, проявляясь постепенным увеличением количества откашливаемой из бронхов мокроты; 2) в изменившихся условиях современной жизни практически у всех больных на фоне ежегодных эпидемий респираторных инфекций (или простуд) хронический процесс воспаления в дыхательных путях осложняется присоединением вторичной микробной (иногда в сочетании с вирусной) инфекции. И после первого же недостаточно эффективно пролеченного респираторного заболевания любая чисто аллергическая астма становится смешанной, поскольку ее дальнейшее течение усугубляется простудами и респираторными инфекциями. Именно в этот период болезнь нередко выходит из-под контроля, а слишком «упорные» врачи продолжают назначать только эуфиллин, антиаллергические средства или ингаляционные стероиды, не замечая бессмысленности своих действий. Избыток слизи и ее застой в дыхательных путях служат благоприятной средой для жизнедеятельности различных микробов. И никакие антибиотики, принимаемые внутрь в период обострения болезни, не могут полностью справиться с этой инфекцией, так как она благополучно переживает все антибактериальные «атаки» в просвете бронхиального дерева, «зарывшись» в слой слизи, как в земляном окопе на войне.
Поэтому принципиальной задачей является очищение дыхательных путей от ежедневно скапливающейся там мокроты. С этой целью, как уже понятно, необходимо использовать отхаркивающие препараты (о них мы говорили в III части книги). Однако, несмотря на достаточный ассортимент отхаркивающих средств, довольно часто наблюдаются случаи неэффективности при их применении. Отчего же это зависит? Как выбрать наиболее эффективное отхаркивающее средство и его дозу, продолжительность лечения, а также путь введения — внутрь или в виде ингаляций? Вопрос достаточно сложен: я со своим ассистентом Ириной Викторовной Луничкиной посвятил этой проблеме несколько лет и опубликовал около десятка научных статей. Итоги наших исследований мы подвели в небольшой брошюре (В.Н. Солопов, И.В. Луничкина. Нарушения экспекторации и бронхиальная обструкция. М., 1989) и в зарубежном научном журнале «Respiration» (V.N. Solopov, I.V. Lunichkina. Expectoration Disturbances and Bronchial Obstruction. Respiration, 1991, 58: N 5-6, p. 287–293). Вопрос о роли нарушений слизеобразования при астме, по данным наших исследований, освещен также в моей небольшой книге «Эволюция астмы…», изданной в 1992 г. Тираж брошюры «Нарушения экспекторации…», изданной «подпольно», в обход цензуры и разрешительной системы Главлита бывшего СССР, составил всего 300 экземпляров, а «Эволюция астмы…», как мне теперь кажется, написана достаточно сложным «наукообразным» языком. Поэтому попытаюсь изложить этот вопрос более просто и ясно.
3. 1. Нарушения экспекторации и бронхиальная обструкция у больных астмой
Как уже говорилось, гиперпродукция слизи и ее застой в дыхательных путях не только усугубляют нарушения бронхиальной проходимости, но и существенно снижают эффективность ингаляционной противовоспалительной терапии. В этой связи очищение дыхательных путей от скопившегося секрета является чрезвычайно важной задачей. НО ЭФФЕКТИВНО РЕШИТЬ ЕЕ МОЖНО ТОЛЬКО ПРИ ОДНОМ УСЛОВИИ: ВСЯ ОБРАЗУЮЩАЯСЯ В БРОНХАХ В ТЕЧЕНИЕ СУТОК СЛИЗЬ ДОЛЖНА ЗА ЭТО ВРЕМЯ ЭВАКУИРОВАТЬСЯ. ТОЛЬКО В ЭТОМ СЛУЧАЕ МОЖНО ПОЛНОСТЬЮ ОЧИСТИТЬ ДЫХАТЕЛЬНЫЕ ПУТИ И ВОССТАНОВИТЬ НОРМАЛЬНУЮ БРОНХИАЛЬНУЮ ПРОХОДИМОСТЬ.
Но как оценить полноту очищения бронхиального дерева от скапливающейся в нем мокроты? Для этого нам пришлось разработать специальные методы обследования, которых ранее не существовало. Зарубежные ученые, исследуя эту проблему, пытались оценить скорость выведения из дыхательных путей меченных радиоизотопами частиц. При этом они считали, что скорость движения частиц отражает скорость эвакуации слизи. Можно с этим согласиться, но совершенно ясно, что скорость движения слизи еще не отражает полноты очищения от нее дыхательных путей. Ведь при увеличении ее продукции, даже при максимально возможной скорости выведения (мукоцилиарным эскалатором и с кашлем), весь накапливающийся за сутки секрет может не выводиться из бронхов и постепенно начнет их закупоривать. Как же оценить время полного выведения из бронхиального дерева скопившейся за сутки всей массы слизи?
В этой связи у нас возникла идея окрасить бронхиальную слизь каким-либо индикатором путем его ингаляции в бронхиальное дерево и затем, собирая через равные промежутки времени откашливаемую больным мокроту, оценить время полного выведения, или время экспекторации (Texp), слизи из дыхательных путей астматика. В качестве красителя был выбран собственный гемоглобин (позже — его составная часть — гем), которого в бронхиальной слизи не бывает, за исключением болезней, связанных с легочным кровотечением, например раком легкого или туберкулезом. Методику исследования я описывать не буду — она опубликована в одной из наших научных статей и защищена авторским свидетельством на изобретение (№ 1536313 от 15. 09. 1989 г., авторы В.Н. Солопов, И.В. Луничкина).
Определенным образом она была адаптирована и для обследования здоровых лиц контрольной группы. Результаты обследования здоровых лиц показали, что, действительно, время полного выведения слизи из бронхов (далее будет использоваться термин «время экспекторации») не превысило 24–30 ч. А вот у больных астмой, которым не помогали бронхорасширяющие аэрозоли, в частности беротек, оно превышало это значение, достигая у отдельных субъектов 72 ч и более.
Посмотрите на диаграмму, отражающую результаты обследования больных с астмой (данные более чем десятилетней давности взяты из моей диссертации). Из нее видно, что в группе субъектов с выраженными нарушениями экспекторации (справа) эффективность беротека почти в 3 раза ниже. Эти данные подтверждают существовавшее давно предположение, что неэффективность бронхорасширяющих средств при астме связана с нарушением экспекторации, а не с мифической блокадой или десенситизацией бета-рецепторов (о которой до сих пор твердят некоторые наши ученые).
Рис. Относительная эффективность беротека у больных с минимальными (слева) и выраженными (справа) нарушениями откашливания мокроты:
а — эффективность беротека; б — степень нарушения экспекторации
Следующий этап исследования был посвящен оценке эффективности отхаркивающих препаратов, применяющихся внутрь и в виде ингаляций. Это оказалось довольно несложно: определить время экспекторации исходно, а затем — повторно — на фоне отхаркивающей терапии. В таком случае эффективность лекарственного средства можно оценить по формуле:
| Эффективность экспекторации = | Texp исходное – Texp повторное ——————————————— Texp исходное | x 100% |
При этом выяснилось, что отхаркивающая эффективность ингаляционных средств выше, чем у препаратов в виде таблеток или в капсулах. Выведение слизи из бронхов улучшается ингаляциями на 50–60%, а при приеме отхаркивающих средств внутрь — на 30–40%.
Таблица. Эффективность отхаркивающих средств, принимаемых внутрь и в виде ингаляций
2% р-р натрия бикарбоната
Ингаляции 30 мл/день
Что же вытекает из данных этой таблицы? Во-первых, при одинаковом пути введения отхаркивающие средства, несмотря на различные механизмы действия в организме, по своей эффективности приблизительно одинаковы. Во-вторых, явно более высокая эффективность наблюдается при ингаляционном методе отхаркивающей терапии. И это понятно: прием лекарств внутрь только улучшает реологические свойства мокроты, а ингаляции еще дополнительно стимулируют ее откашливание!
В-третьих, если у больного время экспекторации составляет 48 ч и более, отхаркивающие средства в виде таблеток и микстур не восстановят нормальный бронхиальный дренаж. Это легко подсчитать: в норме время экспекторации не должно превышать 24–30 ч. Предположим, что при обследовании двух больных этот показатель составил 48 и 66 ч. В первом случае назначение, например, лазолвана ускорит выведение слизи на 40% и время экспекторации снизится до 24–30 ч (60% от 48 ч = 28,8 ч ). А во втором — назначение этого же отхаркивающего средства не приведет к нормализации времени экспекторации: этот показатель будет выше 24–30 ч (60% от 66 ч = 39,6 ч). В подобных случаях необходимо назначение отхаркивающих средств 2–3 раза в день в виде ингаляций. И назначение, например, ацетилцистеина нормализует время экспекторации до 30 ч.
Все изложенное можно подытожить следующим образом: полностью очистить дыхательные пути от слизи можно с помощью ингаляций отхаркивающих средств. При этом эффективны ингаляции, проводимые только с помощью ультразвуковых ингаляторов (УЗИ), поскольку они способны распылять достаточно большие объемы лекарственных растворов, генерируя частицы размером 5–10 микрон. Именно такие микрочастицы способны проникнуть в мелкие ветви бронхиального дерева (диаметром менее 1–2 мм), где, собственно, и разыгрывается трагедия под названием «астма». Поэтому каждого больного мы обеспечиваем индивидуальным ультразвуковым ингалятором, и с его помощью наши пациенты чистят дыхательные пути от избытка слизи, микробной инфекции и поврежденных воспалением клеток слизистой бронхов, так же как здоровые люди ежедневно чистят зубы. В этой связи необходимо рассказать об ультразвуковых ингаляторах.
3. 2. Что такое ультразвуковой ингалятор?
В настоящее время медицинской промышленностью выпускается большое количество индивидуальных ультразвуковых ингаляторов. К наиболее популярным и недорогим моделям (к сожалению, с не очень хорошим качеством), выпускающимся уже почти 10 лет, можно отнести ингаляторы «Муссон-1», «Муссон-1М» и другие. Ультразвуковой ингалятор — это прибор, позволяющий распылять лекарственные препараты в виде мелкого аэрозоля, который при вдыхании проникает в самые труднодоступные участки легких. Как я уже говорил, диаметр мелких бронхов, где развивается воспалительный процесс, составляет всего 1–2 мм. Поэтому только очень мелкие частицы лекарственного препарата (размером 5–10 микрон) могут проникнуть в эти отделы дыхательных путей.
К тому же поверхность воспаленной слизистой оболочки воздухопроводящих путей (с учетом бронхиол) составляет не менее 5–10 м2, и для эффективного лечебного воздействия на нее необходим объем лекарственного препарата не менее 15–30 мл. Только ультразвуковой ингалятор за 10–15 мин работы способен развить высокую производительность и ввести в дыхательные пути такой объем лекарственного раствора. И, как должно быть понятно, использование ультразвуковых ингаляторов позволяет значительно повысить эффективность лечения бронхиальной астмы.
В отличие от приема лекарств внутрь, нередко вызывающих аллергические, токсические, метаболические и другие расстройства, лекарственные аэрозоли действуют преимущественно местно, в патологическом очаге, что позволяет сократить количество препарата, повысить его эффективность и уменьшить вероятность осложнений медикаментозной терапии. Ультразвуковые ингаляции оказывают положительное воздействие и на сопутствующие астме заболевания: аллергическую риносинусопатию, хронический ринит, хронический фарингит и ларингит, грибковые поражения верхних дыхательных путей. Продолжительность курсового лечения бронхиальной астмы и схемы ингаляций могут быть различными.
Аэрозольная терапия оказывает очень мощное воздействие на бронхиальное дерево. Поэтому пациентам с тяжелым течением бронхиальной астмы не следует самостоятельно проводить ингаляционное лечение, так как при вдыхании плотного аэрозоля состояние больного может ухудшиться, вплоть до развития приступа удушья. Но это в лучшем случае. В худшем — при наличии очага гнойной инфекции ее можно разнести по всему бронхиальному дереву. ПОЭТОМУ, ЕСЛИ ВЫ ХОТИТЕ ПОЛУЧИТЬ ОТ ИНГАЛЯЦИОННОЙ ТЕРАПИИ НЕ ВРЕД, А ПОЛЬЗУ, ПОМНИТЕ МОЙ СОВЕТ: ОБРАТИТЕСЬ ЗА ПОМОЩЬЮ К СПЕЦИАЛИСТУ! Ну а те, кто хотел бы сам попробовать свои силы в выборе ингалятора и лечении астмы с помощью ингаляций, несмотря на мое предупреждение о вреде самостоятельного лечения, могут использовать приложение, приведенное в конце книги, с различными прописями, в том числе и на основе лекарственных трав. ДЕРЗАЙТЕ! НО ПОТОМ НИКОГО НЕ ОБВИНЯЙТЕ!
Обратиться за помощью к специалисту необходимо и в тех случаях, когда самостоятельное лечение с помощью ингаляций на УЗИ вам не помогает. Возможно, вы неправильно выбрали для себя модель ингалятора или используете заведомо неэффективную схему ингаляций. Ведь, во-первых, для каждой конкретной модели ингалятора требуется своя ингаляционная программа; во-вторых, в тяжелых случаях не каждый ингаляционный прибор обеспечит эффект; и, в-третьих, не все ингаляторы (даже ультразвуковые) можно использовать для лечения астмы.
3. 3. Как же выбрать ультразвуковой ингалятор?
Довольно часто к нам на прием приходят пациенты, которые уже приобрели ультразвуковой ингалятор, «купившись» на рекламу изготовителей этих приборов. И, к большому сожалению, нередко приходится их огорчать, объясняя, почему данный прибор не годится для лечения астмы. Поэтому мне хотелось бы сказать несколько слов о том, на что необходимо обращать внимание при покупке ингаляционного ультразвукового прибора.
Конструктивно все более или менее приемлемые для лечения приборы подразделяются на два типа. К первому типу относятся ингаляторы, в которых заливаемый в аэрозольную камеру раствор лекарства непосредственно контактирует с распыляющим пьезокерамическим элементом. Эти приборы наиболее просты и удобны в эксплуатации. Однако существенным недостатком большинства подобных устройств является ограниченная по времени продолжительность одной ингаляционной процедуры — 10–15 мин, на что, как правило, указывается в руководстве по эксплуатации. Пьезокерамический элемент — «сердце» ультразвукового ингалятора — покрыт специальным защитным слоем, предохраняющим его серебряное покрытие от коррозии лекарственными веществами. Эти приборы требуют очень бережного обращения, так как если защитная пленка будет повреждена (например, в процессе промывания аэрозольной камеры после ингаляции), то через некоторое время ингалятор выйдет из строя. Замена же пьезокерамического элемента — дело довольно сложное и дорогостоящее, и часто после этого прибор работает значительно хуже. Однако все эти недостатки окупаются тем, что приборы такого типа, легкие и компактные, неприхотливые в эксплуатации, можно брать с собой в командировку, отпуск, при поездке на дачу и т. д., то есть, если необходимо, не прерывать назначенный вам курс лечения.
Приборы второго типа — это устройства, в которых между пьезокерамическим элементом и аэрозольной камерой с лекарственным препаратом находится передающая ультразвуковые колебания какая-либо среда (контактная жидкость), например дистиллированная вода. Ингаляторы такого типа довольно громоздкие и предназначены в основном для стационарного использования. Они требуют тщательного ухода за камерой с дистиллированной водой, так как попадание лекарственного вещества в эту камеру может привести к коррозии пьезокерамического элемента. Встречаются модели такого типа, в которых пьезокерамический элемент также защищен специальной пленкой, что повышает его долговечность. Основными недостатками этих приборов являются сложность конструкции, необходимость регулярной замены контактной жидкости и сложность настройки на рабочий режим. Достоинством же этих приборов являются очень высокая производительность (по распыляемому в единицу времени объему лекарственного раствора) и практически не ограниченная продолжительность ингаляционной процедуры.
Поэтому приборы первого типа рекомендуется использовать при нетяжелых случаях астмы, когда для эффективного очищения дыхательных путей от мокроты и элементов воспаления достаточно 5–10-минутной процедуры. Эти ингаляторы можно использовать и для самостоятельного лечения. В случаях же, когда болезнь протекает тяжело и выявляются выраженные нарушения проходимости бронхов, а при этом с большим трудом откашливается очень вязкая мокрота, нередко имеющая желто-зеленый цвет (что свидетельствует об ее длительном застое в дыхательных путях), необходимо использовать ингаляторы второго типа — более мощные и производительные. Однако не следует использовать мощные ингаляторы для самостоятельного лечения: это может закончиться, как я уже говорил, приступом удушья.
Немаловажное значение для пригодности ингалятора имеет его общая компоновка. Если вы решили приобрести ультразвуковой ингалятор, помните: приборы, в которых аэрозольная камера является несъемной (то есть составляет единое целое с корпусом генератора), малопригодны, а иногда и просто опасны для использования. Во-первых, если камера не отсоединяется от корпуса, то ее сложно мыть после ингаляции, поскольку весь ингалятор не поставишь под струю воды, ибо, попав внутрь, она выведет прибор из строя! Ну а если вы забудете при этом вынуть вилку из электросети (что, кстати, бывает довольно часто), вас может ударить электрическим током! Во-вторых, дезинфекция подобного устройства невозможна, ибо интенсивная химическая или термическая обработка опять же приведет к выходу из строя его электронной части. В-третьих, проведение ингаляционных процедур с помощью подобных устройств крайне неудобно: в руке приходится держать не аэрозольную камеру, а весь ингалятор. Можно еще добавить… и в-четвертых, и в-пятых, и в-шестых, но это все равно не избавит потребителей от появления убогих и уродливых конструкций. Как-то на одной из медицинских выставок я увидел подобный малогабаритный ингаляционный прибор. По доброте душевной я пытался в простой и доступной форме изложить свои соображения по этому вопросу представляющему фирму инженеру. Но это оказалось невозможным: выслушав все мои аргументы, он заявил, что их продукция абсолютно герметична, а на риторический вопрос: «Как подводная лодка?» — вообще обиделся и от дальнейшей беседы отказался.
Однако только лишь одной производительностью или общей конструкцией не исчерпываются характеристики, определяющие пригодность ультразвуковых ингаляторов для лечения вообще и астмы в частности. Самая важная характеристика — это дисперсность (размер) частиц распыляемого лекарственного раствора. Как я уже говорил, уровень поражения дыхательных путей, на котором разыгрывается трагедия под названием «астма», включает бронхи самого малого калибра — 1–2 мм и менее. Причем в результате поражения этих бронхиальных ветвей их реальный просвет значительно меньше — десятые доли миллиметра. Поэтому проникнуть туда и оказать лечебное воздействие могут только частицы лекарственного вещества диаметром 5–10 микрон. И если при выборе ультразвукового ингалятора в инструкции к прибору вы обнаружили, что он генерирует частицы более крупного размера, то лучше отказаться от этой покупки. В идеальном случае генерируемый ингалятором аэрозоль должен быть монодисперсным, размер частиц которого не имеет большого разброса и составляет, например, от 5 до 10 микрон. Если дисперсность частиц аэрозоля имеет больший разброс, например от 5 до 30 микрон, то это, как правило, прибор невысокого качества и надежности.
Таким образом, при выборе ультразвукового ингалятора необходимо ориентироваться, по крайней мере, на три момента: 1) конструктивные особенности прибора, 2) его производительность и 3) размер генерируемых частиц аэрозоля. Ну а общим критерием пригодности ультразвукового ингалятора к применению (как и, впрочем, любой медицинской техники) является обязательное наличие сертификата на этот прибор и лицензии на его производство. К сожалению, встречаются случаи, когда фирмы продают или производят медицинскую технику без оформления соответствующих документов, что косвенно свидетельствует о наличии конструктивных дефектов или несоответствии этих приборов установленным стандартам. Но могу вас заверить, что даже при учете всех этих факторов будет чрезвычайно трудно подобрать самостоятельно ингалятор, идеально подходящий для вашего случая, не говоря уже о конкретной лечебной программе. ПОДВОДЯ ИТОГ ВЫШЕСКАЗАННОМУ, Я ДОЛЖЕН ЗАМЕТИТЬ, ЧТО, К СОЖАЛЕНИЮ, В НАСТОЯЩЕЕ ВРЕМЯ В РОССИИ НЕ ВЫПУСКАЕТСЯ НИ ОДНОГО ИНГАЛЯТОРА, СООТВЕТСТВУЮЩЕГО ЗАРУБЕЖНЫМ СТАНДАРТАМ КАЧЕСТВА. И при покупке отечественного ингалятора можно говорить только о максимально выгодном соотношении цена/качество. Но оценить это может только специалист, разбирающийся как в технике, так и в аэрозольной терапии. Поэтому повторяю еще раз: решая эту проблему, во-первых, обратитесь за помощью к компетентному специалисту, а во-вторых, не особенно доверяйте рекламе не всегда добросовестных отечественных производителей. К этому могу добавить, что, начиная лечение больных, мы проводим пробный — «стандартный» — курс аэрозольной терапии, после которого становится окончательно ясно, какой ингалятор необходим пациенту.
3. 4. Комплексная ингаляционная терапия — основа метода д-ра В.Н. Солопова
Нас часто спрашивают, по какому методу мы лечим астму? Чтобы долго не объяснять, мы отвечаем: «По методу д-ра Солопова». На самом деле каких-либо методов лечения астмы не существует, ибо, как известно, лечат не болезнь, а больного. Правильнее было бы сказать о существовании определенных подходов (или основных принципов) к лечению болезни, которые в каждом конкретном случае имеют свои нюансы. Ну а поскольку термин «метод» для многих более прост и понятен, будем использовать его. Еще в 1988 г. на съезде пульмонологов я опубликовал тезисы о предложенном мною методе комплексной ингаляционной терапии, основу которого составляет введение лекарственных аэрозолей в три этапа.
На 1-м этапе для улучшения проходимости дыхательных путей, профилактики бронхоспастических реакций на последующее введение аэрозолей и для более глубокого их проникновения ингалируются бронхорасширяющие препараты или смеси.
На 2-м этапе ингалируются отхаркивающие средства: щелочные смеси, сборы лекарственных трав, минеральная вода, позволяющие очистить дыхательные пути от мокроты.
На 3-м этапе ингалируются противовоспалительные, антиаллергические и антисептические смеси, позволяющие уменьшить воспаление и воздействовать на вторичную инфекцию. Режим проведения ингаляций заключается в последовательном вдыхании 1-го, 2-го и 3-го растворов до введения всего объема или в течение определенного времени. Оптимальный объем каждого раствора составляет 10–20 мл в зависимости от типа ингалятора. Пример составления ингаляционной программы для ультразвукового ингалятора:
| а) БЕРОТЕК — 1 инг. доза за 10–15 мин до ингаляции на УЗИ; б) ОТХАРКИВАЮЩАЯ СМЕСЬ (сбор) — 10–20 мл на ингаляцию; в) БЕКОТИД — 4 инг. дозы после ингаляции на УЗИ. |
Подобная схема ингаляций выглядит довольно просто. Но на самом деле, эта простота кажущаяся, и вы сможете в этом убедиться, когда я буду рассказывать об основных принципах разработки противоастматических технологий. Кроме того, даже в рамках уже отработанной технологии приходится ис-пользовать индивидуально подобранные аэрозоли и прописи лекарственных смесей для ингаляций. В этой связи вы можете задать вопрос: «Какие ингаляции получают ваши пациенты?» Ответ следующий: «Каждый больной получает индивидуально подобранные особым образом лекарственные смеси». Все, что на сегодняшний день я могу опубликовать из пригодных для ингаляций растворов, вы найдете в приложении книги, но не более того. Все остальное, что составляет «изюминку» нашего лечения, к сожалению, напечатать я не могу, поскольку в нашей стране не соблюдаются никакие авторские права, даже при наличии изобретений. Поэтому тот, кто желает лечить астму так же эффективно, как и мы, пусть вначале купит лицензию на право использования наших ноу-хау и изобретений.
К этому могу добавить, что даже продолжительность одного курса лечения выбирается исходя из вполне определенных соображений, также защищенных ноу-хау. Ну а общая длительность лечения на этапе очищения бронхиального дерева составляет 12–18 мес. И регулярно, не реже одного раза в квартал (зимой, весной, летом и осенью), наши пациенты проходят спирометрическое компьютерное обследование с фармакологическими тестами для внесения сезонных корректив в ингаляционную терапию.
В тяжелых случаях заболевания с помощью ультразвукового ингалятора в дыхательные пути вводятся гормональные препараты и противоаллергические средства, что позволяет уменьшить количество принимаемых лекарственных препаратов в виде таблеток и капельниц. Конкретные рецепты тех или иных прописей для ингаляций подбираются индивидуально в зависимости от ситуации в бронхиальном дереве, переносимости лекарственных препаратов и т. д.
Очистить бронхиальное дерево, восстановить проходимость дыхательных путей до нормальных показателей и обеспечить нормальное самочувствие больному астмой с нашей технологией лечения не проблема. Проблемой иногда является другое: не у всех хватает терпения и настойчивости ежедневно от 20 до 40 мин потратить на свое здоровье. Другим на систематическое лечение не хватает средств, ведь современные противоастматические препараты и ингаляционная техника очень дороги. Что же делать — это пока не всем доступно, но это проблемы правительства и его структур. Зато те, у кого достаточно и времени, и средств на систематическое лечение, практически полностью избавляются от симптомов астмы.
Итак, назначая лечение с помощью индивидуальных ультразвуковых ингаляторов, мы добиваемся того, что наш пациент перестает страдать от астмы: кашлять, ощущать затруднения дыхания и забывает о приступах удушья. Что же делать дальше? Затем мы начинаем новый этап лечения, который заключается в том, что ПОСЛЕ ПОЛНОГО ОЧИЩЕНИЯ, ВОССТАНОВЛЕНИЯ ПРОХОДИМОСТИ ДЫХАТЕЛЬНЫХ ПУТЕЙ И ИСЧЕЗНОВЕНИЯ ВСЕХ ПРОЯВЛЕНИЙ АСТМЫ НАЧИНАЕТСЯ РЕШЕНИЕ СПЕЦИФИЧЕСКИХ ДЛЯ ДАННОГО БОЛЬНОГО ПРОБЛЕМ.
3. 5. Какие же проблемы являются для астматика специфическими?
Это, пожалуй, наиболее трудный вопрос как для современной астмологии, так и нередко для нас. Как уже говорилось, существует две основных формы заболевания: экзогенная, причины которой известны, и эндогенная, причины которой до настоящего времени не ясны. Специфическими являются, во-первых, различные причины и триггерные механизмы, запустившие или поддерживающие болезнь, а во-вторых, — индивидуальные особенности каждого конкретного астматика: непереносимость аспирина и других препаратов этого ряда, пищевая непереносимость или аллергия, непереносимость физической нагрузки (так называемый синдром астмы физического усилия) и масса других факторов.
Моей задачей не является описание всех наших приемов решения каждой конкретной проблемы. Они достаточно сложны: здесь, собственно, и требуется настоящая исследовательская работа врача. Например, многие из тех, кто страдает астмой, приходят еще и с заключением «пищевая аллергия». Однако даже если употребление тех или иных продуктов питания вызывает, например, кожный зуд или сыпь — это еще не доказательство аллергии. Если в крови больного мы находим специфические антитела к этому продукту и титр (концентрация) их достаточно высок, тогда можно считать его болезнь, связанной с пищевой аллергией, а форму заболевания — экзогенной. Если же пищевые проблемы существуют, а специфических антител к данному продукту мы не находим, то болезнь пациента относится к эндогенной. А проблемы с пищевой непереносимостью в этом случае связаны с патологией пищеварения, которую нужно вначале выявить и попытаться затем устранить.
Так же сложно решать и другие специфические проблемы. Но если после аллергологического, иммунологического, проб с физической нагрузкой и других исследований все же не удается выявить причину, запустившую или «подпитывающую» астму, то на этом этапе мы проводим специальный курс лечения, позволяющий остановить или, образно говоря, «оборвать» процесс хронического воспаления. И после этого многие из наших пациентов не ощущают симптомов астмы долгие годы. Как мы это делаем — тоже является секретом (ноу-хау). Но, предупреждая возможные упреки в экспериментировании, скажу: «Все, что мы делаем, базируется на основе утвержденной фармакопеи России, наших собственных изобретений и методических разработок, утвержденных Минздравом России». По сути, не выходя из рамок существующей в России фармакопеи, мы разработали принципиально новую «идеологию» лечения этой тяжелой болезни. Наш успех базируется на том, что мы точно знаем и можем с помощью компьютерной техники прогнозировать течение болезни и даже ее исход, выявляя возможные проблемы еще до того, как они приведут к тяжелым для больного последствиям. Это и позволяет нам обогнать быстро прогрессирующую болезнь, что недоступно для других технологий лечения. Немаловажным является индивидуальный подход к пациентам, а также то, что, проведя объективное и педантичное обследование астматика и внимательно его выслушав, мы назначаем не те лекарства, которые он предпочитает сам, а те, которые ему необходимы и обязательно помогут. И мы всегда имеем четкую программу восстановления здоровья каждого конкретного человека и в 95% случаев без особых проблем ее реализуем. Поэтому если вы захотите обратиться в наш «Астма-сервис», то учтите все это. К сожалению, для некоторых людей платные услуги недоступны. Но платная медицина — не наш принцип, а реальность, поскольку мы работаем в жестких коммерческих условиях без поддержки государства.
Бывают ли у нас неудачи? Несомненно. Их составляют как раз те оставшиеся 5% больных. В основном они связаны с недостатком терпения у пациентов, не понимающих, что у каждого астматика болезнь различается и по тяжести состояния, и по скорости прогрессирования, и по индивидуальным особенностям: непереносимости или аллергии к большому числу лекарственных препаратов, характеру вторичной инфекции в дыхательных путях, образу и условиями жизни. Например, длительность лечения курильщиков (даже бывших) в 1,5–2 раза дольше, чем некурящих субъектов. А это немаловажный в экономическом отношении фактор, и нередко у этих пациентов возникают финансовые трудности, связанные с необходимостью систематического лечения дорогостоящими препаратами или невозможностью приобрести для лечения особо мощный ультразвуковой ингалятор.
Другая проблема заключается в том, что мы занимаемся лечением больных в амбулаторных условиях: они продолжают работать, учиться и ведут достаточно активный (по их возможностям) образ жизни. И нередко, перенеся острую респираторную инфекцию и не приняв адекватных мер по ее лечению, они попадают в довольно тяжелое состояние, будучи морально не готовыми начинать лечение сначала. К сожалению, многие из них питают иллюзии, что можно вылечить астму за один-два визита к врачу, не понимая, что устранение нарушений, сформировавшихся в бронхиальном дереве за многие годы болезни, — это тяжелая и трудная задача, требующая совместной работы больного с врачом и огромного терпения. И если у больных хватает упорства сотрудничать с нами, то в конечном итоге даже для оставшихся 5% мы находим нестандартное решение их проблем. Потому что знаем, в каком направлении нужно идти, чтобы добиться здоровья и хорошего самочувствия. Самым же нетерпеливым читателям, продолжающим верить после всего прочитанного в чудо мгновенного исцеления, хочу напомнить пословицу: «Если вместе соберутся даже девять беременных женщин, они все равно не смогут родить ребенка за один месяц!» На все нужно время и терпение.
источник