
Нередки случаи, когда астма приводит к образованию эмфиземы лёгочного сердца и лёгких, появлению астматического статуса. Поэтому крайне важно вовремя выявить астму. Благо, используемые сегодня оборудование и исследовательские методы позволяют сделать это.
Получение максимально полной и достоверной информации о больном — именно с этого начинается диагностика бронхиальной астмы. Врач получает объективные и субъективные данные. Последние удаётся получить путём опроса человека. Исследуется его образ жизни, семейное положение, принимаются во внимание жалобы и самочувствие, включая психологическое. К объективной информации относятся масса и температура тела, рост, состояние зрения и слуха и пр.
Диагностика — ответственный процесс. В ходе её реализации устанавливаются различные показатели состояния пациента. Благодаря диагностическим манипуляциям доктор имеет возможность назначить адекватное лечение и детально проанализировать процесс протекания болезни. Во внимание принимаются все диагностические критерии бронхиальной астмы. Ставится предварительный диагноз.
Чаще всего удаётся определить точный диагноз на начальном этапе. Однако иногда возникают трудности. Здесь важно проследить, как развивается недуг. С этой целью анализируются все факторы нарушения здоровья. Чем труднее протекает недуг, тем больше обследований и медикаментов назначает доктор.
В любом случае, прежде чем диагностировать недуг, врач составляет план обследования.
На первом приёме врач узнает жалобы пациента и проводит опрос. Выясняются следующие моменты.
- Когда случился первый приступ.
- Болел ли человек корью, коклюшем и иными подобными заболеваниями.
- Болели ли астмой родственники.
- Какие раздражители вызывают приступ.
- Долго ли длятся приступы и как они проходят.
- Какие звуки появляются при кашле.
Клинические проявления бронхиальной астмы могут длиться до нескольких дней. Ранние признаки астмы таковы:
- плохое самочувствие в межсезонье;
- периодически возникающая заложенность носовых пазух;
- на коже появляются высыпания;
- губы и веки время от времени распухают;
- после эмоциональных или физических нагрузок возникает слабость.
Основные жалобы пациента при бронхиальной астме:
- давит в груди, возникает тяжесть;
- при кашле слышны хрипы;
- возникает свист при более глубоком вдыхании и выдыхании воздуха;
- нередко становится сложно дышать;
- под утро либо же ночью появляется кашель.
При исследовании детей нередко возникают сложности. Связано это в первую очередь с симптоматикой, поскольку она сильно схожа с проявлениями других детских недугов. О развитии болезни чаще всего свидетельствуют повторяющиеся ночные приступы.
Трудности могут возникнуть и при обследовании людей пожилого возраста. Причина тому кроется в наличии хронических недугов. Они «стирают» клиническую картину астмы. Проводится максимально полное исследование.
После получения информации о здоровье доктор проводит осмотр. Сначала анализируется состояние грудной клетки. Внешне она походит на бочку, что происходит по причине расширения лёгких, а грудь увеличивается.
Через стетоскоп выполняется прослушивание. Когда случается обострение, по всей лёгочной поверхности чётко слышны свист и специфические хрипы. В момент ремиссии подобные изъяны обнаруживаются только при сильном вдохе.
Затем проводится пальпация. На начальных этапах этот метод неэффективен, однако, когда недуг продолжается в течение длительного времени, можно услышать пустоту.
Клиническая картина бронхиальной астмы многообразна. Здесь всё зависит от сложности недуга, периода, активности воспаления. В любом случае выслушиваются лёгкие.
Проводится такое диагностическое обследование, как аускультация. Доктор прослушивает лёгкие человека и, основываясь на выслушанных шумах, устанавливает сложность ситуации. Специалист прибегает к одному из следующих способов:
- прямой — доктор прикладывает тело к уху;
- непрямой — прослушивание производится с помощью стетоскопа.
Последний способ используется наиболее часто. Это связано с тем, что он предоставляет возможность получить наиболее достоверную информацию. Специалисту удаётся проанализировать шумы, возникающие и на выдохе, и на вздохе. Соответствующая информация заносится в амбулаторную карту.
Чтобы получить максимально полные данные, выполняется аускультация в нескольких положениях — присев и стоя. Если человек плохо себя чувствует, то его укладывают на кушетку. Главное, делать вдохи полной грудью.
Выстучать отдельные участки лёгких позволяет такая манипуляция, как перкуссия. Удаётся установить состояние тканей лёгких, их гибкость и жёсткость. Такая процедура выполняется в областях, в которых лёгочная ткань должна плотно прилегать к стенкам лёгкого. В подобных местах звук слышен наиболее ясно.
Методы диагностики бронхиальной астмы направлены и на определение степени серьёзности недуга. Чтобы определить его природу и промониторить лечение, берут такие анализы.
- Кровь. Устанавливается число эозинофилов — показатель аллергии, которая протекает в организме. При обострении СОЭ повышено.
- Мокрота. При приступах выделяются тельца Креола — образования округлого вида, которые содержат эпителиальные клетки.
- Кал. Берут анализ на гельминтов. Когда они размножаются, то приводят к интоксикации организма, и это оказывает непосредственное воздействие на появление приступов.
Диагностика астмы предполагает проведение исследований, которые нацелены на определение функций внешнего дыхания. Они проводятся в обязательном порядке. Определяются обратимость, обструкция, вариабельность.
Ещё инструментальная диагностика нацелена на то, чтобы понять, какой эффект даёт проводимое лечение. Благодаря этому удаётся своевременно назначить другие препараты. В итоге выздоровление наступает быстрее.
Наиболее часто специалисты прибегают к таким способам:
Рассмотрим особенности каждого из них.
Рентген незаменим в ситуациях, когда симптомы заболевания схожи с проявлениями других болезней. На самых ранних стадиях такое исследование не дает полного представления картины. Когда болезнь прогрессирует, начинает развиваться эмфизема, т.е. лёгкие увеличиваются. Эта особенность видна на снимке.
Используются простое устройство и особое вещество, которое способствует расслаблению бронхов и увеличению их просвета. Исследование проводится исключительно под наблюдением специалиста.
Определяются функции внешнего дыхания. Тест демонстрирует жизненную форсированную ёмкость лёгких и количество выхода воздуха за 1 секунду, а также предельную скорость выдоха.
Используется специальная трубочка, на которую нанесена шкала, где указаны красный, жёлтый и зелёный участки. Эти цвета определяют уровень проблемы. Однако эта шкала не унифицирована, и её подбор осуществляется посредством персональных исследований больных, которые проводятся в течение двух недель. Зелёный участок — проблема под контролем, жёлтый — возможно обострение астмы, красный — требуется экстренная помощь.
Производится замер наиболее высокой скорости воздушного потока в момент выдоха. Человек должен приложить максимум усилий. Такой тест могут проходить и взрослые, и дети в возрасте от 4-х лет.
Итог исследование напрямую зависит от физиологических особенностей и возраста человека. При бронхах, которые сужены, выдох происходит с меньшей скоростью. Замеры следует производить два раза в день. Лучше, если это будет раннее утро и поздний вечер. Дуть нужно три раза.
С помощью этого метода удаётся установить объёмность дыхания на пике. Также определяется наиболее высокая объёмная скорость на особых тестовых уровнях.
Когда недуг носит профессиональный характер и к приступу приводит вещество, которое имеется лишь на работе, данное исследование не позволит получить достоверные результаты, а значит, данное вещество изучается иными способами.
Чтобы установить аллергологический статус, берутся особые пробы. Это обычный и при этом информативный метод. С его помощью удаётся обнаружить аллергены, которые выступают провокаторами приступов. Суть данного способа заключается в имитации аллергической реакции на небольшом участке тела. Используется особый аллерген. Удаётся установить, что конкретно вызывает удушье.
Также аллергическую астму устанавливают путём исследования общего и специфического сывороточного IgE. Для этого применяются специальные тесты, а предварительно обязательно отменяются антигистаминные медикаменты. Период отмены определяет специалист, т.к. многое зависит от особенностей препарата. При обострении болезни, разных аллергических состояниях, в случае наличия острой инфекции и во время беременности тесты не проводят.
Теперь Вы знаете, как диагностировать астму. Смело обращайтесь в медицинское учреждение и получайте помощь своевременно. Будьте здоровы! И обязательно делитесь полезной информацией — оставляйте ссылку на статью в социальных сетях.
источник
Бронхиальная астма (БА) – заболевание, в основе которого лежит хроническое воспаление дыхательных путей, сопровождающееся обратимой бронхиальной обструкцией и изменением чувствительности бронхов и проявляющееся приступами удушья или симптомами дыхательного дискомфорта.
БА является серьезной проблемой здравоохранения почти во всех странах мира, что связано с вызываемым ею значительным снижением трудоспособности и существенным влиянием на смертность населения. Распространенность БА значительно возросла за последние 30 лет. В мире насчитывается более 100 млн человек, страдающих этим заболеванием. Среди взрослого населения России, как и в большинстве стран Европы, распространенность БА превышает 5%. Мужчины и женщины болеют одинаково часто. Расовая принадлежность не влияет на заболеваемость.
§ Экзогенная (аллергическая, связанная с установленным внешним аллергеном).
§ Эндогенная (неаллергическая, при которой пусковыми агентами могут выступать респираторные инфекции, нарушение метаболизма арахидоновой кислоты, эндокринные и нервно-психические расстройства, аэрополлютанты неаллергической природы, а также не установленные внутренние факторы).
Многие исследователи склонные выделять как самостоятельные формы «аспириновую» астму и астму физического усилия.
2. По степени тяжести (ставится по клиническим признакам и ФВД):
§ легкое интермиттирующее течение;
§ легкое персистирующее течение;
§ среднетяжелое персистирующее течение;
§ тяжелое персистирующее течение.
БА является мультифакторным заболеванием. Причины БА точно не известны, но выявлен следующий комплекс взаимодействий:
I. Предрасполагающие факторы (генетически обусловленные): атопия, наследственность, гиперреактивность бронхов и биологические дефекты. Они определяют склонность организма к болезни. Под атопией понимается генетически обусловленная гиперпродукция иммуноглобулинов Е (реагинов).
II. Причинные факторы, или «индукторы», которые сенсибилизируют дыхательные пути и вызывают начало заболевания:
− Аллергены: клещи домашней пыли, аллергены животных, аллергены тараканов, дрожжевые и плесневые грибы, пыльцевые аллергены, пищевые и лекарственные средства.
− Эндогенные факторы, не являющиеся аллергенами: нарушение метаболизма арахидоновой кислоты, нервно-психические, дисгормональные факторы и физическое усилие.
III. Усугубляющие (способствующие) факторы, увеличивающие вероятность развития астмы при воздействии индукторов: респираторные вирусные инфекции, активное и пассивное курение, воздушные поллютанты.
Есть еще факторы, способствующие обострению болезни, – «триггеры» (провокаторами). В сенсибилизированном организме роль триггеров могут играть указанные выше индукторы БА, а также респираторные вирусные инфекции, пищевые продукты, физическая нагрузка, холодный воздух, раздражающие газы, резкие запахи, изменения погоды, стрессы, обострения ринита и синусита. Нередко в качестве триггеров выступают лекарственные препараты, особенно β-блокаторы (пропранолол, анаприлин, атенолол и др.), применение которых при астме противопоказано.
Патогенез аллергической бронхиальной астмы
1. Хроническое персистирующее воспаление.
2. Развитие заболевания сопровождается обратимой бронхообструкцией.
3. БА сопровождается развитием гиперчувствительности и гиперреактивности дыхательных путей.
Облигатным признаком БА является неспецифическая гиперреактивность дыхательных путей, т.е. повышенная чувствительность бронхиального дерева к внешним раздражителям, индифферентным для здоровых лиц. Ключевым фактором развития гиперреактивности дыхательных путей является хроническое воспаление в стенке мелких бронхов, обусловленное воздействием специфических и неспецифических агентов.
В обычном понимании «воспаление» чаще ассоциируется с его бактериальной природой, что не соответствует природе воспалительного процесса при БА.
Воспалительный процесс при астме можно условно разделить на:
1. Острое аллергическое воспаление: бронхоконстрикция, отек слизистой, гиперсекреция мокроты. Приводит к сужению просвета дыхательных путей.
2. Хроническое воспаление: привлечение клеток, повреждение эпителия, ранние структурные изменения. Приводит к бронхиальной гиперреактивности.
3. Стадия необратимых морфологических изменений (ремоделирование): клеточная пролиферация, увеличение экстрацеллюлярного матрикса. Приводит к стойкой обструкции дыхательных путей.
Начальные воспалительные изменения в слизистой оболочке дыхательных путей происходят в первые 2-4 ч после ингаляции аллергена (аллергическая реакция немедленного типа). Ранняя аллергическая реакция редко бывает очень тяжелой. Она может быть ингибирована предварительной ингаляцией β2-агонистов.
Аллергическая реакция замедленного типа развивается через 6-12 ч после ингаляции аллергена, к которому человек сенсибилизирован. При этом активируются и вовлекаются в воспалительный процесс тучные клетки, эозинофилы, макрофаги, Т-лимфоциты, нейтрофилы, фактор активации тромбоцитов, цитокины и др. медиаторы воспаления.
Воспалительный процесс в дыхательных путях формирует четыре механизма формирования бронхиальной обструкции:
§ Подострый отек слизистой бронхов.
§ Хроническое формирование слизистых пробок, которые обтурируют периферические бронхи.
§ Необратимая перестройка бронхиальной стенки с развитием склеротических изменений при длительном и тяжелом течении.
В патогенезе бронхиальной астмы принято выделять четыре стадии патологического процесса:
§ иммунологическую, в которой происходит сенсибилизация, выработка антител и встреча антигена с антителом. В иммунологическую стадию сенсибилизация организма может проявляться по немедленному и замедленному типам аллергической реакции. В реакции немедленного типа ведущую роль отводят группе белков – иммуноглобулинов. К ним в первую очередь относят Ig E, которые образуют комплекс с антигеном на поверхности мембран тучных клеток;
§ патохимическую, характеризующуюся выделением из тучных клеток биологически активных веществ – медиаторов аллергического воспаления (гистамина, лейкотриенов, простагландинов и др.), которые приводят к отеку бронхиальной стенки, гиперсекреции, бронхоспазму и воспалению;
§ условно-рефлекторную – клинический приступ удушья.
К методам установления диагноза относятся:
1. Детальный сбор анамнеза.
2. Физикальное обследование.
Необходимо тщательно собрать семейный анамнез. Обращают внимание не только на наличие у родственников БА, но и любых аллергических заболеваний. Экзогенная форма астмы обычно проявляется в детстве или юности, а эндогенная чаще после 30 лет.
Для экзогенной БА характерно наступление ремиссии в первые месяцы или годы при прекращении контакта с аллергеном. Однако со временем эффект элиминации исчезает, что связывают с развитием гиперреактивности на неспецифические раздражители. Характерно сочетание астмы с аллергическим ринитом.
Начало эндогенной формы БА обычно связано с инфекционными заболеваниями дыхательных путей, особенно с вирусными. Последующие обострения обычно также провоцируются ОРВИ или обострениями хронических заболеваний (синусит, бронхит).
Клинически БА проявляется периодически возникающими приступами удушья экспираторного типа.
В развитии приступа удушья при БА условно выделяют три периода (предвестников, разгара, обратного развития).
В период предвестников приступа удушья возможны различные по характеру и интенсивности симптомы: вазомоторные реакции со стороны слизистой оболочки носа, чихание, сухость в носовой полости, приступообразный кашель, общее возбуждение, бледность, холодный пот, учащенное мочеиспускание, зуд верхней части грудной клетки и шеи.
Появление удушья – начало второго периода (разгара). Удушье имеет экспираторный характер, с чувством сжатия за грудиной, нарушающее свободное дыхание. Однако, удушье может возникать и внезапно, без предвестников, нередко среди ночи, достигая большой выраженности.
Во время приступа пациент принимает вынужденное положение. Вдох делается коротким, выдох – медленным, судорожным (в 3-4 раза длиннее вдоха). Выдох сопровождается громкими свистящими хрипами, слышными на расстоянии (дистанционные хрипы). Лицо бледное, при тяжелом приступе одутловатое с синюшным оттенком и покрыто холодным потом, отражает страх и беспокойство. В дыхании принимают участие мышцы плечевого пояса, спины и брюшного пресса. Больной с трудом отвечает на вопросы.
Перкуторно над легкими коробочный звук. Нижние границы легких опущены, подвижность их краев отсутствует. Аускультация выявляет ослабленное везикулярное дыхание, во время выдоха множество сухих свистящих хрипов.
Пульс слабого наполнения, учащен. Тоны сердца учащены, приглушены, акцент II тона на легочной артерии. Границы абсолютной тупости сердца из-за острого вздутия легких не определяются.
Третий период (обратное развитие приступа) может протекать быстро (при легком течении), но может и затягиваться на длительное время. К моменту стихания приступа мокрота разжижается, лучше откашливается, количество высоких сухих хрипов над легкими, определяемых при аускультации, уменьшается; появляются низкие жужжащие и нередко влажные незвучные разнокалиберные хрипы.
Продолжительность приступа удушья – от нескольких минут до нескольких часов и суток. Приступ либо заканчивается, либо переходит в астматический статус.
Пациенты с неосложненной бронхиальной астмой в период между приступами жалоб не предъявляют.
Симптомы дыхательного дискомфорта: повторные эпизоды свистящих хрипов на выдохе, кашля, повторяющееся ощущение заложенности в груди. Учитывают усиление данных симптомов по ночам, приводящее к пробуждению пациента, а также появление и усиление симптомов при физической нагрузке, вирусной инфекции, контакте с аллергеном, вдыхании табачного или другого дыма, запылении воздуха, резком перепаде температуры, сильном выражении эмоций, воздействии аэрозолей, химикатов.
Астма физического усилия характеризуется появлением приступов удушья под влиянием субмаксимальной физической нагрузки, причем, приступы удушья возникают в течение 10 минут после окончания нагрузки. Отмечена более частая связь приступа БА с определенными видами упражнений: бег, игра в футбол, баскетбол, подъем тяжестей. Хорошо переносится плавание. Диагностируется астма физического усилия провокационной пробой с физической нагрузкой.
«Аспириновая» астма характеризуется «аспириновой триадой»: наличие астмы, полипоз носа, непереносимость аспирина. У большинства пациентов первые симптомы заболевания появляются после 30 лет, чаще у женщин. Вначале определяется вазомоторный ринит, затем обнаруживаются полипозные разрастания слизистой носа, а впоследствии присоединяется БА и непереносимость аспирина. У больных отсутствуют атопические заболевания в семье и вторичные атопические проявления. Непереносимость проявляется типичной картиной: в течение часа после приема аспирина развивается приступ астмы, часто сопровождающийся ринореей, конъюнктивитом, покраснением лица и шеи. Течение аспириновой астмы тяжелое, часто инвалидизирующее.
Больные «аспириновой астмой» могут реагировать также на салицилаты, содержащиеся в пищевых продуктах (огурцы, томаты, клубника, малина), ряд витаминов, ß-блокаторы.
При астме, индуцированной аспирином, больной должен избегать контактов с известными триггерами: исключение лекарственных средств, содержащих аспирин и НПВП: цитрамон, аскофен, теофедрин, вольтарен, бруфен и др.; исключение пищевых веществ, содержащих тартразин (пищевая, желтая добавка, обладающая перекрестной аллергией к аспирину): желтые пирожные, конфеты желтого цвета, содовая вода, желтое мороженое и др.; исключение лекарственных веществ, содержащих тартразин – индерал, поливитамины и др.; исключение продуктов, содержащих естественные и добавленные салицилаты. Терапия таких пациентов должна включать лечение обструкции носовых ходов. Из медикаментозных средств эффективна лишь кортикостериодная терапия.
— общий анализ крови (эозинофилы);
— исследование мокроты (в общем анализе обнаруживают кристаллы Шарко-Лейдена и спирали Куршмана);
— рентгенография органов грудной клетки (во время удушья определяется повышенная прозрачность легочных полей и ограничение подвижности диафрагмы);
— ЭКГ (во время приступа БА могут отмечаться симптомы перегрузки правых отделов сердца);
— исследование иммунного статуса, Ig Е;
— в межприступный период определение чувствительности к различным аллергенам (кожные пробы);
— консультации аллерголога, лор-врача, стоматолога, гинеколога, по показаниям – эндокринолога;
— исследование газового состава крови, КЩР;
— бронхоскопия для дифдиагностики, лаважа бронхов;
— исследование ФВД (спирография, пикфлоуметрия и др.).
Главным методом диагностики БА является определение ФВД.
Широкое распространение получила пикфлоуметрия – измерение пиковой скорости выдоха (ПСВ) с помощью портативного прибора – пикфлоуметра. Это удобный и простой в эксплуатации прибор, позволяющий осуществлять мониторинг астмы в стационарах, поликлиниках и домашних условиях. Каждому больному БА показана ежедневная пикфлоуметрия. Измерения проводят не менее 2 раз в день (утром и вечером). Результаты измерений заносятся в специальный график. Чтобы диагностировать у пациента бронхиальную астму, необходимо определить суточный разброс пиковой скорости выдоха по формуле:
ПСВ вечером – ПСВ утром х 100%
1/2 (ПСВ вечером + ПСВ утром)
Суточный разброс показателей ПСВ более чем на 20% является диагностическим признаком БА, а величина отклонения прямо пропорциональна тяжести заболевания.
При спирографии подсчитывается индекс Тиффно:
Объем форсированного выдоха за 1 сек х 100%
В норме ОФВ за 1 сек составляет 80-85% от ЖЕЛ.
Легочные: астматическое состояние, эмфизема легких, пневмосклероз, дыхательная недостаточность, ателектаз, пневмоторакс, бронхоэктазы и др.
Внелегочные: дистрофия миокарда, легочное сердце.
Астматическое состояние при бронхиальной астме
Астматическое состояние (астматический статус) – одно из опасных осложнений бронхиальной астмы. Под астматическим статусом понимают тяжелый затянувшийся приступ удушья, резистентный к проводимой терапии симпатомиметиками, протекающий на фоне непродуктивного и неэффективного кашля и сопровождающийся изменением газового состава крови (нарастание гипоксии, гипоксемии и гиперкапнии).
1. Бактериальная и вирусная инфекция в дыхательных путях.
2. Проводимая в стадию обострения гипосенсибилизация.
3. Избыточный прием седативных и снотворных, снижающих перистальтику бронхов.
5. Прием препаратов, вызывающих аллергические реакции.
6. Избыточная ингаляция симпатомиметиков (адреналин в больших дозах может вызвать парез бронхов).
Выделяют патогенетические формы астматического статуса:
− Медленноразивающуюся с блокадой β-адренорецепторов;
Медленноразвивающаяся форма формируется постепенно, в течение нескольких часов или дней. Выделяют три стадии:
I стадия (относительная компенсация, или стадия резистентности к симпатомиметикам) – в течение дня частые длительные, не до конца купирующиеся приступы удушья, наслаивающиеся друг на друга. Кашель с вязкой трудноотделяемой мокротой. Больному трудно говорить, есть, пить, двигаться. Объективные изменения как при приступе бронхиальной астмы. Тахипноэ. Тахикардия. Гипотония. Умеренная артериальная гипоксемия (60-70 мм рт. ст.), нормокапния. Обычно нет ацидоза.
II стадия (стадия «немого легкого») – вследствие нарастания бронхиальной обструкции появляются участки, в которых бронхи полностью обтурированы. Эти зоны не вентилируются, при аускультации дыхательные шумы в этих участках не выслушиваются, количество дистанционных хрипов уменьшается. Кожа бледно-серая. Тахикардия. Гипотония. Признаки правожелудочковой недостаточности. Гипоксемия менее 50-60 мм рт. ст. Гиперкапния более 50-70 мм рт. ст. Респираторный ацидоз.
III стадия – гипоксическая (гиперкапническая кома). Без сознания. Красный диффузный цианоз. Редкое дыхание. АД не определяется. Гипоксемия менее 40-50 мм рт. ст., гиперкапния 80 и более мм рт. ст. Метаболический ацидоз.
1. Назовите основной клинический симптом бронхиальной астмы.
2. Назовите положение больного при приступе бронхиальной астмы.
3. Назовите частое и грозное осложнение бронхиальной астмы.
4. Перечислите стадии астматического статуса.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студента самое главное не сдать экзамен, а вовремя вспомнить про него. 9698 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник

Обследование, основанное на сборе анамнеза, внешнем осмотре, пальпации, прослушивании и простукивании называется физикальным. Именно с такого метода диагностики начинается определение типа болезни.

- В каком возрасте начались астматические приступы, возможно какие детские болезни привели к астме. Это может быть коклюш, корь и другие, которые могут негативно повлиять на дыхательную систему.
- Были ли среди родственников астматики, это позволяет проследить генетическую связь, возможно кто-то из близких имел сильные аллергии.
- С какими раздражителями связаны приступы. Такие раздражители называются триггерами, и среди них может быть физическая нагрузка, холодный влажный воздух, микроскопические частицы шерсти и кожи собак, кошек, пыльца цветов разных растений, запыленность в помещении пылью определенного типа, продукты питания.
- Нужно узнать, как именно проходят приступы. Ведь при астматическом кашле пациенты принимают положение, при котором вдох менее мучительный, например, опираются руками о стол, расслабляя при этом плечевой пояс.
- Есть ли звуки при кашле, ведь свист при дыхании — это признак астматического сужения бронхов. Чтобы услышать характерные звуки при дыхании и приступах, не нужно прослушивать грудь стетоскопом, их хорошо слышно и на небольшом расстоянии.
- Долго ли длится приступообразный кашель, пропадает ли он после приема бронхолитических лекарств.
- После приступа наблюдается выделения вязкой, но прозрачной, как стекло мокроты, которая освобождает бронхи, таким образом облегчается дыхание, такие особенности также нужно узнавать при опросе.
Внешний осмотр проходит следующим образом:
- Врач смотрит на грудную клетку, которая может иметь вид, похожий на бочку. Такую форму грудная клетка приобретает вследствие развития эмфиземы, расширения легких, и, как результат — увеличение размеров грудной клетки;
-
Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе.
- Постукивание пальцами не может эффективно сообщить информацию на ранних этапах астмы. Но если болезнь длится долго, то пальпацией и постукиванием можно услышать пустоту (звук картонной коробки), которая образовалась из-за эмфиземного расширения легких.
Лабораторные исследования проводятся в следующих направлениях:
- анализ крови направлен на определение количества эозинофилов — этот вид лейкоцитов является показателем аллергических процессов в организме;
-
если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;
- в мокроте под микроскопом можно обнаружить эозинофилы;
- в анализе мокроты присутствуют кристаллические вкрапления — особенные кристаллы Шарко-Лейдена и спиралевидные кристаллы Куршмана;
- мокрота при астме специфическая, отличается от мокроты при бронхите, структура двухслойная, консистенция густая, по густоте вязкая;
- методом проделывания царапин на коже (скарификации) берут пробы на аллергены, по которым уточняют аллергический возбудитель (триггер) бронхоспазма, аллергены вызывают на коже покраснение и зудящие ощущения;
- кал берут для определения гельминтов, которые могут размножиться до инвазивного количества и вызвать аллергическую интоксикацию организма, что также может влиять на возникновение приступов.
С помощью специально разработанных аппаратов проводится инструментальная диагностика. На первом месте в аппаратной диагностики стоит пикфлуометрия. На пикфлоуметре, который являет собой трубочку с нанесенной шкалой, измеряется самая большая скорость потока воздуха при выдохе, сделанном с максимальным усилием (форсированный выдох). Такая пиковая скорость выдоха называется ПСВ. Этот тест доступен детям с четырех лет, также он применяется и для взрослых.
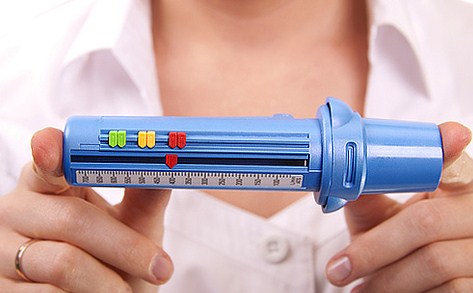
Измерительные процессы проводятся дважды в день, сутра и ближе к вечеру. Делаются три попытки, из которых выбирается та, которая сделана наиболее правильно. На трубку нанесена шкала с зеленой, желтой и красной зоной, которые обозначают степень проблемы. Но эта шкала не унифицирована, она подбираются путем индивидуальных двухнедельных исследований каждого больного. Если показатели в зеленой зоне, значит, что симптомы астмы под контролем, желтая зона — возможно обострение, при красной зоне нужно немедленно спешить человеку на помощь.
Больной должен зафиксировать лучшее значения ПСВ, и при дальнейшем использовании прибора при определении обструктивных изменений надобно соотносить с этим значениям другие показатели шкалы. Нужно правильно делать выдох форсированным способом, результаты записывать в дневник, чтобы с этими результатами ознакомить позже лечащего врача. Возможно, в вашем городе есть школа для больных астмой (где доктора рассказывают, как лечить это заболевание), поинтересуйтесь у доктора.

Спирограмма показывает форсированную жизненную емкость легких, сокращенно ФЖЕЛ, а также объем форсированного выдоха за одну секунду, сокращенно — ОФВ1, и так называемую пиковую скорость выдоха (ПСВ). Высчитывается индекс Тиффно, который составляет ОФВ1 поделить на ФЖЕЛ, у здоровых людей этот показатель выше 0,75.
Если при подозрениях на астму показатели спирографа в пределах нормы, делают медицинскую провокацию — дают больному метхолин или гистамин в виде ингаляций и сравнивают спирограмму с обычной обструкцией и под действием этих лекарств.
Но анализ дыхания может не дать четких результатов в случае, если заболевание являются профессиональным и приступ вызывает вещество, присутствующее только на работе. Чтобы диагностировать профессиональную астму, нужно кроме тестов дыхания изучить анализы и с помощью опроса выявить аллерген на рабочем месте пациента.
Если болезнь уже долго прогрессирует, развивается эмфизема, увеличение в объеме легких, которые на рентгенологической фотографии видимы как более прозрачные.
Томографию также назначают не во всех случаях, а только тогда, когда кашель и удушье не проходят длительное время, не смотря на лечение, и есть подозрения на наличие других болезней.
Диагностика астматических приступов у детей имеет особенности, поскольку они часто болеют респираторными и другими заболеваниями с похожими симптомами. Прежде всего у детей выясняют зависимость приступов от действий аллергенов, также возможную склонность к аллергии на генетическом уровне — есть ли близкие родственники с сильной аллергией на что-либо, это позволяет уточнить диагноз.

У детей исследуют внешнее дыхание с помощью приборов, предварительно дав бронходилататоры (препараты, расширяющие просвет в бронхах). Также сдают анализы, чтобы отследить наличие гельминтов и воспалительного процесса в организме, иногда проводят аллергологический тест. Но некоторые современные врачи отказываются от тестов на аллергены, резонно указывая на то, что в большинстве случаев аллергены вполне обычны и избежать их влияния довольно трудно.
У детей бронхиальная астма полностью излечима в большинстве случаев, однако для успешного лечения имеет большое значение своевременная диагностика бронхиальной астмы и правильное лечение, которое состоит не только в приеме медикаментов, но и в укреплении организма.
Люди пожилого возраста имеют множество заболеваний, которые могут хронически проходить долгие годы. Симптомы этих болезней могут накладываться на астматические, и клиническая картина становится нечеткой.

Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (это исследование нужно делать в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
источник
Диагностика бронхиальной астмы выполняется, ориентируясь на полное комплексное обследование организма пациента. От правильно проведенной диагностики зависит получение положительных результатов лечения.
Протоколы (стандарты) определения заболеваемости, а также дальнейшего лечения взрослого населения и детей учитывают различные методики: клинический осмотр, сбор анамнеза, выявление симптоматики, лабораторная диагностика.
После проведения необходимых мероприятий для каждого больного подбирается индивидуальная схема лечения, которая способствует снижению заболеваемости и облегчению состояния больного. Дифференциальная диагностика бронхиальной астмы учитывает все аспекты (анализы, симптоматику, анамнез, аллергологическое исследование и дыхательную функциональность.).
Современная диагностика при развитии бронхиальной астмы является важной задачей для врача, так как адекватное лечение способно обеспечить полный контроль над заболеванием при полной нейтрализации симптоматики у детей и взрослых. Для этого оцениваются все критерии астмы с исключением ХОБЛ и постановкой предварительного диагноза.
Протоколы диагностики проводятся в несколько этапов:
Бронхиальная астма, в зависимости от степени заболеваемости, определяется наиболее часто в детском и подростковом возрасте. Как правило, наблюдается генетическая предрасположенность к развитию астматических заболеваний. Кроме того, ее развитие возможно на фоне ХОБЛ.
Бронхиальный приступ нередко связан с воздействием определенных факторов, провоцируя характерную симптоматику (одышку, кашель, свистящее дыхание, слабость и т.д.). Приступ способен появиться внезапно. Его можно купировать при помощи ингаляционных бронхолитиков. Если после использования ингалятора приступ не снимается, необходимы дальнейшие протоколы диагностики, а также исключение ХОБЛ.
В начальной стадии заболевания профессиональная диагностика не способна определить какие-то определенные протоколы в определении бронхиальной астмы, кроме исключения ХОБЛ. Во время затяжного приступа может возникнуть симптом «бочкообразной грудной клетки», что связано с затрудненным выдохом. В результате этого возможно постепенное развитие эмфиземы, критерии и протоколы которой зависят от выраженности симптоматики и стадии заболеваемости. От результатов визуального осмотра может зависеть дальнейшее лечение.
Немаловажным способом профессиональной диагностики является перкуссия (выстукивание) и аускультация (выслушивание) легких. По мере развития приступа можно услышать свистящее дыхание и хрипы в легких. Перкуссия эффективна при длительном течении заболевания и эмфиземе.
Лабораторная диагностика предполагает назначение проведения различного вида анализов, среди которых:
- биохимический анализ крови — определяет количество эозинофилов, являющихся маркерами аллергического процесса. Кроме того, этот анализ в совокупности с аллергологической пробой, позволяет выявить конкретный аллерген, на который острее всего реагирует организм;
- общий анализ крови — позволяет выявить воспалительные процессы, ХОБЛ и интоксикацию в организме больного. Забор крови выполняется натощак;
- общий анализ мокроты — выявляет характерные астматические маркеры с характерными спиралями Куршмана и кристаллами Шарко – Лейдена. При этом определяется вязкая и густая мокрота, которая может расслаиваться двумя слоями. При микроскопическом исследовании определяются эозинофилы;
- анализ кала — способствует выявлению паразитарных инвазий, которые нередко провоцируют развитие бронхиальной астмы. Например, аскариды при своей цикличности развития способны проникнуть через легочную систему, вызывая общую интоксикацию организма, ослабление иммунной системы, повышенную аллергизацию пациента;
- аллергопроба (включая скарификационную) — критерии проведения аллергопробы позволяют уточнить наличие триггера в крови, который вызывает ответную цепь реакций в крови, приводя к бронхоспазму. При положительном ответе могут наблюдаться местные признаки воспаления (зуд, гиперемия, отек и т.д.).
Наиболее сложно диагностировать астму при наличии обструктивного бронхита (ХОБ). Этот процесс проявляется, как хроническая обструктивная болезнь легких (ХОБЛ).
Протоколы выполнения этого вида диагностики служат показателями для постановки итогового диагноза.
Профессиональная рентгенография способна выявить повышенную воздушность легочной ткани (эмфизему) и усиленный легочный рисунок за счет активного притока крови к легочной ткани. Тем не менее, следует учитывать, что иногда даже рентгенограмма не может выявить изменения. Поэтому принято считать, что методы рентгенографии глубоко неспецифичны.
Этот метод служит для определения ФВД (функций внешней дыхательной деятельности) и является достаточно эффективным. Профессиональная спирометрия способна определить ряд главных показателей дыхательной деятельности.
Диагностика спирометрии выглядит следующим образом:
- пациенту предлагается дышать через специальный прибор (спирометр), который обладает чувствительностью и фиксирует все изменения дыхания;
- анализ проведенного обследования сравнивается (врачом или пациентом) с рекомендуемыми показателями ФВД;
- на основании профессиональной сравнительной характеристики внешнего дыхания врач устанавливает предварительный диагноз (для 100% уверенности в диагнозе одной спирометрии недостаточно);
- если у больного наблюдается бронхообструктивные нарушения (исключая ХОБЛ) это может говорить о проявлении бронхиальной астмы.
Помимо этого, спирометрические данные позволяют определить тяжесть астматического приступа и эффективность проводимого лечения в том случае, когда оно использовалось.
Этот метод диагностирования относится к нововведениям для контроля и определения развития бронхиальной астмы у взрослого пациента. Мониторинговый протокол с участием пикфлоуметра обладает следующими преимуществами:
- позволяет определить обратимость бронхиальной обструкции;
- возможность оценки тяжести течения болезни;
- протоколы пикфлоуметрии позволяют спрогнозировать период, когда возникает астматический приступ, в зависимости от степени заболеваемости;
- возможность выявления профессиональной астмы;
- мониторинг эффективности проводимого лечения.
Пикфлоуметрию следует выполнять ежедневно. Это позволяет получить более точные результаты диагностики.
При помощи этого способа профессиональной диагностики определяется пиковая объемность и максимальная объемная скорость на различных уровнях, учитывая процентное соотношение ФЖЕЛ (форсированную жизненную емкость легких). Измеряют максимальную скорость на уровне в 75%, 50% и 25%.
Наиболее затруднительны протоколы определения профессиональной астмы, так как приступ могут вызвать некоторые химические соединение, присутствующие в воздухе. Для подтверждения профессиональной астмы необходимо выяснение анамнеза у взрослого пациента, а также анализ показателей внешней дыхательной деятельности. Кроме того, необходимо в обязательном порядке своевременно сдавать анализы (мокроты, мочи, крови и т.д.) и проводить необходимое лечение.
Одновременно с показателями внешнего дыхания и в зависимости от выраженности симптоматики проводятся прик-тесты (инъекционные) и скарификационная проба на выявление аллергологической этиологии. Однако следует учитывать, что клиническая картина таких обследований в некоторых случаях могут дать ложнопозитивный или ложнонегативный ответ. Именно поэтому рекомендуется проводить исследование крови на наличие специфических антител в сыворотке. В профессиональной диагностике особенно важно выяснение аллергического статуса у детей.
Диагностика бронхиальной астмы у детей нередко сопровождается большими трудностями. Это связано, прежде всего, с симптоматикой заболевания у детей, которая аналогична многим другим детским заболеваниям. Поэтому многое зависит от выяснения анамнеза со склонностью к аллергическим заболеваниям. В первую очередь необходимо опираться на повторение ночного приступа бронхиальной астмы, что подтверждает развитие заболевания.
Помимо этого, протоколы диагностики предусматривают проведение ФВД (функционального исследования внешнего дыхания) с бронходилататорами для назначения адекватной тактики лечения. Вполне естественно, что необходимо сдать анализы мокроты, крови и кала, а также провести спирометрическое тестирование и аллергообследование.
Следует отметить, что затруднительно проводить диагностику астматического приступа у лиц пожилого возраста. Это связано, прежде всего, с обилием хронических заболеваний, которые сопровождают бронхиальную астму, «стирая» ее картину. В этом случае, необходим тщательный сбор анамнеза, исследование мокроты и крови, выполнение специфических тестирований, направленных на исключение вторичных заболеваний. Прежде всего, проводится диагностика сердечной астмы, выявление ИБС, сопровождающейся симптомами недостаточности левого желудочка.
Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
источник
Определение, клиническая картина, классификация, этиология и патогенез бронхиальной астмы. Особенности диагностики бронхиальной астмы на доврачебном этапе. Единая тактика фельдшера скорой медицинской помощи по отношению к больному с бронхиальной астмой.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru
Государственное автономное профессиональное образовательное учреждение Саратовской области
Диагностическая деятельность фельдшера при бронхиальной астме
Студентка: 141 группы специальность
Батова Оксана Владимировна
ГЛАВА 1. СОДЕРЖАНИЕ РАБОТЫ ФЕЛЬДШЕРА В ОБЛАСТИ ДИАГНОСТИКИ И ПРОФИЛАКТИКИ БРОНХИАЛЬНОЙ АСТМЫ
1.1 Определение и этиология бронхиальной астмы
1.2 Патогенез бронхиальной астмы
1.3 Классификация бронхиальной астмы
1.4 Клиническая картина, возникновение астматический статус
1.5 Особенности диагностики бронхиальной астмы на доврачебном этапе
ГЛАВА 2. ПРАКТИЧЕСКАЯ ДЕЯТЕЛЬНОСТЬ ФЕЛЬДШЕРА В СФЕРЕ ДИАГНОСТИКИ И ПРОФИЛАКТИКИ БРОНХИАЛЬНОЙ АСТМЫ
2.1 Единая тактика фельдшера скорой медицинской помощи по отношению к больному с бронхиальной астмой (МКБ)
2.2 Исследование, анализ и оценка диагностики фельдшера, по соответствию диагноза «Бронхиальная астма» между фельдшерами скорой медицинской помощи и врачами приёмного отделения 2гор. бол.
2.3 Изложение возможных мероприятий по устранению субъективных причин расхождения диагноза «Бронхиальная астма» — фельдшерского и клинического
2.4 Особенности индивидуальных профилактических бесед с пациентами, страдающими бронхиальной астмой
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
Настоящая дипломная работа посвящена вопросам современной диагностики и профилактики бронхиальной астмы.
Тема дипломной работы актуальна, так как бронхиальная астма «является наиболее частым хроническим заболеванием» и ею в нашей стране страдает примерно 4 миллиона человек (5% населения.
В течение последних 15 лет заболеваемость бронхиальной астмой в Российской Федерации возросла почти в три раза. В 2007 году она в среднем по стране составляла 902,8 на 100 000 населения. При этом в Чеченской республике показатель заболеваемости был минимальным (98,7 на 100 000 населения), а в Ярославской области — максимальным (1444,5 на 100 000 населения), что связано с различиями климато-географических, а также социально-экономических факторов внешней среды. Следствием этого является неэффективное и неадекватное лечение, в том числе устаревшими и утратившими свою клиническую значимость малоэффективными лекарственными средствами. Помимо этого отсутствие единого подхода к ведению больных на догоспитальном этапе снижает качество медицинской помощи и создает условия для дальнейшего роста этого заболевания.
Тема дипломной работы обладает практической значимостью, ибо результаты работы допустимо применить в индивидуальной профилактике пациентов. бронхиальный астма фельдшер медицинский помощь
Цель работы: является изучение теоретических и практических вопросов связанных с действием фельдшера Скорой медицинской помощи. Рассмотреть и показать значимость грамотного, поэтапного алгоритма действия фельдшера при постановке и оказании первой медицинской помощи больному с диагнозом «Бронхиальная астма».
А также применение новых возможностей которые могут изучить знания и практические действия его на доврачебном этапе, у больного с бронхиальной астмой. Согласно этому надо решить следующие задачи:
1) Изучить теоретические основы данного заболевания.
2) Сбор статистических данных по постановке и правильной диагностике «Бронхиальная астма» у больных, поступающих по направлению Скорой медицинской помощи, в приемное отделение Городской больницы №1 г. Энгельса.
3) Провести оценку и анализ данных проведенной статистики .
4) Провести анкетирование среди фельдшеров ССМП с целью выявления единого и правильного алгоритма действий на доврачебном этапе при данном диагнозе.
5) Провести оценку и анализ психологического климата на станции скорой медицинской помощи
6) Выявление дополнительных возможностей, применимых на доврачебном этапе, согласно анализу действий фельдшера, которые позволят ему грамотно и правильно вести больного с диагнозом «Бронхиальная астма».
Объект исследования: пациент с бронхиальной астмой, сотрудники ССМП г. Энгельса.
Предмет исследования: деятельность фельдшера при оказание помощи пациенту с бронхиальной астмой.
Методы исследования: логические (анализ карт вызова , синтез и обобщение), сравнение и методы математической статистики.
ГЛАВА 1. СОДЕРЖАНИЕ РАБОТЫ ФЕЛЬДШЕРА В ОБЛАСТИ ДИАГНОСТИКИ И ПРОФИЛАКТИКИ БРОНХИАЛЬНОЙ АСТМЫ
1.1 Определение и этиология бронхиальной астмы
«Бронхиальная астма» — это хроническое воспалительное заболевание дыхательных путей, в котором принимают участие многие клетки и клеточные элементы. Болезнь проявляется симптомами распространённой, но не постоянной, обструкции дыхательных путей, происходящей спонтанно или под влиянием терапии, и сопровождается повышением чувствительности дыхательных путей к различным внешним раздражителям. К факторам риска развития бронхиальной астмы относят наследственность, профессиональные и экологические вредности, некоторые лекарственные средства и микроорганизмы, продукты питания, бытовые химикаты. Одна из причин бронхиальной астмы состоит в атопической реакции на выделения клещей, пыльцу растений, споры грибов, перья птиц, шерсть и слущенные чешуйки рогового слоя эпидермиса животных. К такой экзогенной бронхиальной астме характерна генетическая предрасположенность.
Согласно утверждению, «от 5% до 10% случаев астмы развиваются под действием профессиональных вредностей». Высокие риски заболеваемости вследствие неблагоприятных факторов профессиональной деятельности имеют пекари, красильщики и лакировщики, сварщики, медработники, фермеры, радиомонтажники и представители некоторых других профессий. Их работу сопровождает вдыхание поллютантов, например, зерновой пыли, мелкодисперсных капелек красок и лаков, дыма плавящихся электродов, мельчайших брызг антибиотиков цефалоспоринового и тетрациклинового ряда, казеина, паров канифоли и содержащих хлориды аммония и цинка паяльных флюсов. Выделение данных организмов обусловлено тем, что продукты их жизнедеятельности обладают высокой способностью инициировать бронхиальную астму, некоторые из них причислены к профессиональным вредностям, и они распространены как в природе, так и в жилых помещениях. Также существуют факторы, вызывающие обострение: причинные (аллергены) и усугубляющие факторы, физическая нагрузка, холодный воздух, изменение погоды, эмоциональная нагрузка, респираторная вирусная инфекция.
1.2 Патогенез бронхиальной астмы
Прогрессирование бронхиальной астмы и появление эпизодов удушья имеют место в случае изменённой реактивности организма. Важен наследственно-конституциональный фактор, обусловливающий патологическую реактивность ввиду сенсибилизации организма. Сенсибилизация организма при бронхиальной астме часто происходит под влиянием аллергенов белковой природы, однако разрешающими факторами бывают иные вещества и воздействия. Существенно сказываются на реактивности организма погодные условия: замечено, что характерно частое возникновение приступов бронхиальной астмы весной и осенью в сырую и холодную погоду. Решающее место в появлении приступов бронхиальной астмы отводят патологической реакции на раздражение интерорецепторов и экстерорецепторов парасимпатической нервной системы. Дисфункция её центра выступает итогом нарушения взаимодействия корковых процессов возбуждения и торможения, регулирующих работу подкорковых центров. Возбуждение nervus vagus обусловливает спазм мелких бронхов и заполнение их просвета густой вязкой слизью. Афферентные рецепторы стенок бронхов 8 сенсибилизированного организма приобретают гиперчувствительность к местным раздражителям и формируют изменённый ответ на стимуляцию. Это происходит во время острых и хронических воспалительных процессов в бронхах. У некоторых больных бронхиальной астмой тяжёлой степени имеет место необратимая бронхиальная обструкция, обусловленная структурными изменениями дыхательных путей [8, с. 26]. Отложения волокон коллагена и протеогликанов под базальной мембраной инициируют субэпителиальный фиброз. Он характерен для всех пациентов с бронхиальной астмой. Толщина бронхиальных стенок возрастает вследствие гипертрофии и гиперплазии гладкой мускулатуры стенок бронхов. Под влиянием фактора роста эндотелия кровеносных сосудов происходит пролиферация сосудов бронхиальных стенок, обусловливающая их утолщение [8, с. 26]. Увеличение количества бокаловидных клеток в эпителии дыхательных путей и гипертрофия подслизистых желёз содействуют гиперсекреции слизи. Возникновению и прогрессированию бронхиальной астмы способствует эндокринная патология надпочечников. Сужение просвета бронхов увеличивает сопротивление дыхательных путей, и организм задействует вспомогательную дыхательную мускулатуру. Ко времени завершения выдоха и альвеолы, и периферические дыхательные пути переполняют значительные объёмы невыведенного воздуха, следовательно, имеет место функциональный вентиляционный стеноз и перфузионно-вентиляционная разбалансировка. Ввиду снижения сатурации артериальной крови кислородом развивается гипоксия.
1.3 Классификация бронхиальной астмы
Согласно пятому национальному конгрессу по болезням органов дыхания, проведённому в Москве в 1995 году, бронхиальную астму классифицируют по формам и по клинической тяжести процесса.
I) Формы бронхиальной астмы:
1) атопическая (аллергическая или экзогенная); 9
2) неатопическая (неаллергическая или эндогенная):
2.2) астма физического усилия;
Классификация основана на степени тяжести и характере обструкции дыхательных путей, имеет большое клиническое значение, поскольку позволяет определить тактику ведения пациента.
Выделяют четыре степени тяжести:
1) лёгкое интермиттирующее или эпизодическое течение (симптомы возникают реже раза в неделю; короткие обострения; ночные симптомы менее двух раз в месяц;
2) лёгкое персистирующее течение (симптомы наблюдают реже одного раза в сутки, но чаще одного раза в семь суток; обострения способны нарушать как сон, так и физическую активность; ночные симптомы — более двух раз в месяц;
3) астма средней тяжести (симптомы ежедневны; обострения нарушают работоспособность, сон, физическую деятельность; ночные симптомы — более одного раза в неделю;
4) тяжёлая астма (симптомы постоянны в течение дня; часты как обострения, так и ночные симптомы; физическая активность существенно снижена, ограничена. Степени тяжести определяют по наихудшему клиническому признаку [6, с. 93] и исключительно до начала лечения .
Есть несколько определений термина «контроля над бронхиальной астмой». «Контроль над заболеванием — это предотвращение или даже излечение заболевания. Однако на сегодняшний день в лечении эти цели недостижимы, поэтому в данном случае указанный термин обозначает контроль над проявлениями заболевания». Целью лечения бронхиальной астмы является достижение и поддержание контроля в течение длительного периода времени с учётом безопасности терапии, потенциальных нежелательных реакций и стоимости лечения. Поэтому при оценке контроля над бронхиальной астмой следует ориентироваться не только на контроль над клиническими проявлениями (симптомы, ночные пробуждения, использование препаратов короткого действия, ограничение активности, функция внешнего дыхания), но и на контроль над будущими рисками (обострения, быстрое ухудшение функции лёгких, побочные эффекты лекарственных препаратов.
Классифицируют степень тяжести обострения бронхиальной астмы : лёгкая — более 95%,
астматический статус — менее 88%.
Согласно А. Д. Адо, П. К. Булатову, Г. Б. Федосееву, по этапам развития болезни различают биологические дефекты у практически здоровых людей, состояние пред астмы и клинически выраженную бронхиальную астму. По состоянию пациента выделяют бронхиальную астму в стадиях обострения, нестабильной ремиссии, ремиссии и стабильной ремиссии (продолжительностью более двух лет).
Обострение бронхиальной астмы — повторное появление одышки и удушья, которое может протекать в виде острого приступа, связанного с брнхоспазмом или обострения заболевания, обусловленного постепенным развитием бронхиальной обструкции. Последнее характеризуется длительным ( дни, недели, месяцы), затруднением дыхания с клинически выраженным синдромом бронхиальной обструкции, на фоне которого могут повторяться острые приступы бронхиальной астмы различной тяжести.
Оценка обострений проводится по клиническим признакам и функциональным дыхательным пробам. Обострение по степени тяжести может быть легким, средне-тяжелым, тяжелым с угрозой остановки дыхания.
Тяжесть БА и тяжесть обострения-разные понятия, хотя имеют много общего. Течение легкой интермитирующей астмы может сопровождаться тяжелыми приступами, а при тяжелой астме могут развиваться обострения легкой степени тяжести.
Легкая степень характеризуется:
Одышкой (удушьем), при физической нагрузке, ЧДД 20-25 в минуту.
При аускультации умеренным количеством сухих хрипов, обычно в конце выдоха. Умеренная тахикардия ( менее 100 в минуту).
Физическая активность сохранена или умеренно ограничена. Больной возбужден, разговаривает предложениями. Пиковая скорость выдоха менее 80% от нормы или лучшего показателя. Измеряется «Пикфлоуметром».
Среднетяжелая степень характеризуется:
Одышкой (удушьем) при разговоре, ЧДД 25-30 в минуту, участие вспомогательной мускулатуры в акте дыхания. При аускультации легких -сухие хрипы, выраженная тахикардия (100-120 в минуту). Физическая активность ограничена, боль ной возбужден иногда агрессивен, разговаривает отдельными фразами. Пиковая скорость выдоха 60-80% от индивидуальной нормы или лучшего показателя.
Тяжелая степень характеризуется:
Одышкой (удушьем) в покое , ЧДД более 30 в минуту, выраженное участие вспомогательной мускулатуры в акте дыхания, втяжение яремной ямки. При аускультации легких- распространенные сухие хрипы, выраженная тахикардия ( более 120 в минуту), часто парадоксальный пульс. Физическая активность резко ограничена, положение ортопноэ, возбуждение, испуг, «дыхательная паника», произносит отдельные слова. Пиковая скорость менее 60% от индивидуальной нормы или лучшего показателя.
Угроза остановки дыхания характеризуется:
Сознание спутанное, больной вялый, заторможенный, физическая активность отсутствует, больной не разговаривает. Аускультативно картина немого легкого. Цианоз, брадикардия. ПСВ оценить невозможно.
АСТМАТИЧЕСКИЙ СТАТУС — некупирующийся приступ бронхиальной астмы, характеризующийся острой обструктивной дыхательной недостаточностью в течение суток. Основные отличительные признаки астаматического статуса: отсутствие эффекта от обычной бронходилятирующей терапии (приступ, не купирующийся в течение суток следует рассматривать как астаматический статус); непродуктивный, изнурительный кашель.
По данным литературы смертность при астматическом статусе достигает 1,5%.
Непосредственные причины, приводящие к астматическому статусу чаще всего следующие:
1) ошибки в лекарственном лечении больных — прекращение или самостоятельное снижение дозы принимаемых гормональных препаратов, злоупотребление симпатомиметическими препаратами, чрезмерное применение седативных препаратов (транквилизаторов, нейролептиков, барбитуратов);
2) бактериально-вирусная инфекция в стадии обострения;
3) нервно-психический стресс;
неправильно проводимая десенсибилизирующая терапия;
повторный контакт с аллергеном
прогрессирующая хроническая сердечная недостаточность.
Патогенетические механизмы развития астматического статуса:
В результате блокады б-адренорепторов бронхов отмечается гипер и дискриния (повышенная продукция густого, вязкого трахео-бронхиального секрета, который может носить аллергический, застойный, воспалительный характер. Развивается экспираторный коллапс мелких и средних бронхов, нарастает гипоксия, гиперкапния, дегидратация тканей, полицитемия, острое легочное сердце.
Клиническая картина острой дыхательной недостаточности астматического статуса характеризуется тремя синдромами:
Респираторный синдром: тахипноэ до 30 в минуту, одышка, участие в дыхании вспомогательных мышц грудной клетки, ограничение экскурсий диафрагмы, затрудненный и замедленный выдох, выраженный цианоз, ослабление дыхательных шумов, кашель непродуктивный, мокрота отсутствует. Профузный пот на лице и шее. Больной принимает вынужденное положение, грудная клетка в положении максимальноговдоха.
По мере нарастания декомпенсации отмечается рост тяжести симптоматики, появляется разница в аускультативной картине («мозаичность» дыхания, «немое» легкое) и звучности свисятщих хрипов, слышных на расстоянии. Крайняя тяжесть острой дыхательной недостаточности контрастирует со скудными физикальными и рентгенологическими данными.
Циркуляторный синдром: характеризуется проявлениями легочного сердца. Растет тахикардия, АД может сначала быть высоким, затем постепенно падает. Наблюдается значительная разница систолического давления на плечевой артерии во время вдоха и выдоха, может достигать 50 мм.рт.ст. Признаки перегрузки правого желудочка: набухание шейных вен, высокое ЦВД, острое набухание печени, отеки нижних конечностей при длительной правожелудочковой недостаточности.
Нейропсихический синдром: Неадекватное возбуждение, затем заторможенность, которая может прогресировать вплоть до коматозного состояния, дрожь в конечностях. Кульминацией астматического состояния является гипоксически-гиперкапническая кома.
Формы астаматического статуса:
1) анафилактическая форма — превалируют иммунологические или псевдоаллергические реакции с высвобождением большого количества биологически активных веществ, медиаторов аллергии;
2) метаболическая форма — при которой ведущая роль принадлежит не медиаторам, а функциональной блокаде адренорецепторов бронхов. Механизмом этой формы является рост блокадыадренорепторов бронхов при чрезмерном приеме ингаляторов, содержащих б2-симпатомиметики.
По тяжести течения астматический статус подразделяется на компенсацию, субкомпенсацию, декомпенсацию.
Стадия компенсации: Больные отмечают боли в мышцах плечевого пояса, грудной клетки, области брюшного пресса. Наиболее тревожным симптомом является отсутствие мокроты. При продолжающейся гипервентиляции, большом выведении влаги через выдыхаемый воздух происходит подсушивание мокроты и увеличение ее вязкости. Вязкие слепки обтурируют просвет бронхов. Возникновение ателектазов особенно характерно для детского возраста. Сохраняется гипервентиляция, гипокапния, растет вентиляционно-перфузионное разобщение, шунтирование кровтока справа налево, гипоксемия, гиперкапния. На ЭКГ появляются признаки перегрузки правых отделов сердца.
Стадия субкомпенсации: Стадия «немого» легкого всегда поражает несоответствием между выраженностью дистанционных хрипов и их отсутсвием при аускультации. Это крайне тяжелое состояние, когда больному трудно говорить, каждое движение сопровождается резким ухудшением состояния. Грудная клетка эмфизематозно вздута, экскурсия ее почти не заметна, легочный звук с коробочным оттенком, дыхание резко ослаблено, хрипы выслушиваются только в верхних отделах. Развитию этой картины предшествуют предвестники, дыхание начинает приобретать «мозаичный» характер. В задне-нижних отделах появляются зоны «немого» легкого, которые быстро распространяются на латеральные и передние участки и выше до уровня лопаток. Изменения сердечно-сосудистой системы свидетельствуют о крайней тяжести гемодинамических расстройств в малом круге кровообращения. Часто появляется пародоксальный пульс, число сердечных сокращений превышает 120 в минуту. На ЭКГ признаки перегрузки правых отделов сердца, возможны аритмии. Артериальное давление имеет тенденцию к повышению. Нарастает боль в правом подреберье из-за растяжения фиброзной капсулы печени. Изменяется кислотно-основное состояние. В крови увеличивается рСО2, формируется респираторный, затем и смешанный ацидоз, в условиях которого изменяется фармакологическая активность лекарственных средтв. Так, в условиях гипоксемии и гиперкапнии проявляются аритмогенные совйства симпатомиметиков, адреналина.
Стадия декомпенсации: Стадия гипоксически- гиперкапнической энцефалопатии. Если разрешение синдрома «немого» легкого не наступает, то появляются признаки гипоксии гловного мозга — гипоксическое возбуждение, неадекватное поведение. Развивается быстрое истощение больного, нарастает степень одышки, выражен цианоз. Перед потерей сознания могут быть эпилептиформные судороги. С потерей сознания тахипноэ переходит в брадипноэ, сохраняется аускультативная картина «немого» легкого, падает артериальное давление, сохраняется пародоксальный пульс. Усталость дыхательных мышц наступает, когда мышцы, участвующие во вдохе, и в первую очередь диафрагма, не способны создать разрежение, необходимое для адекватной вентиляции. Ранние признаки усталости дыхательных мышц предвещают значительное снижение альвеолярной вентиляции и повышение рСО2. Появление учащенного поверхностного дыхания и некоординированных сокращений дыхательных мышц, с чередованием грудного и брюшного дыхания, и парадоксального втяжения брюшной стенки во время вдоха служит предвестником угрожающего респираторного ацидоза и остановки дыхания.
Все больные с астматическим статусом подлежат госпитализации, при необходимости на фоне интенсивной терапии. Только в стадии компенсации госпитализация в терапевтическое отделение, в остальных случаях в отделение реанимации и интенсивной терапии. Транспортировка должна осуществляться на носилках с приподнятым гловным концом.
Мероприятия по выведению больного из астматического статуса:
отвлекающие процедуры (горячие ножные ванны), обильное щелочное, теплое питье.
направления медикаментозной терапии:
снижение давления в малом круге кровообращения и улучшение легочной микроциркуляции.
санация трахео-бронхиального дерева;
снижение реактивности трахео-бронхиального дерева и преодоление резистентности к симпатомиметикам (седатация);
предупреждение тромбоэмболических осложнений (гепарин);
улучшение мукоцилиарного клиренса и дренажа бронхиального дерева (муколитики);
санация трахео-бронхиального дерева;
коррекция кислотно-основного состояния (ИВЛ, О2);
Осложнения бронхиальной астмы
-острая сердечная недостаточность
1.5 Особенности диагностики бронхиальной астмы на доврачебном этапе
Дифференциальная диагностика проводится с другими заболеваниями, сопровождающимися резкой одышкой, особенно у пожилых пациентов или при отсутствии положительного эффекта от лечения.
Приступ БА — Свистящее дыхание со сниженной ПСВ. Похожие приступы в анамнезе купировавшиеся бронходилататорами. Сезонные изменения симптоматики в течение суток. Приступы провоцируются контактом с аллергеном или неспецифическими раздражающими факторами внешней среды. Нарушение сна вследствие одышки и свистящего дыхания.
Острая сердечная недостаточность (отек легких) — заболевание сердца, изменение на ЭКГ, двухсторонние влажные хрипы в легких.
Пневмония — лихорадка, продуктивный кашель, боль в грудной клетке плеврального характера.
Обострение ХОБЛ — увеличение вязкости и количества отделяемой мокроты или появление гноя в мокроте. Хронический бронхит в анамнезе.
ТЭЛА — боли в груди, кровохарканье, наличие факторов риска венозной тромбоэмболии.
Пневмоторакс — внезапно возникшая одышка у практически здоровых молодых людей. Одышка возникают сразу после проведения инвазивных процедур (например катетеризация подключичной вены). Боли в груди плеврального характера.
Обструкция гортани — вдыхание дыма или едких веществ в анамнезе. Отек неба или языка. Симптомы острой аллергии.
До приезда Скорой медицинской помощи принять следующие меры:
1. Помочь пациенту свободно дышать, расстегнуть тугой воротник.
2. Положение — с приподнятым головным концом, при возможности сидя с упором для рук (для подключения дополнительной дыхательной мускулатуры).
3. Постараться успокоить больного. Предупреждать переохлаждение.
4. Дать больному ингаляционные бронходилататоры (уточните препарат или дозу), если он не слишком часто их употребляет и ЧСС меньше 130 в минуту.
5. Найти препараты, которые принимает больной и показать их персоналу СМП.
7. Не оставлять больного без присмотра.
Лечение бронхиальной астмы не должно быть ограничено приемом только бронхорасширяющих препаратов, устраняющих симптомы болезни, в данном случае большое значение имеет именно комплексный подход, который будет включать противовоспалительные средства, препараты контроля над течением болезни, иммунотерапию и иные вспомогательные меры.
1 .Глюкокортикостероиды в таблетках и ингаляциях, оказывающие противовоспалительное действие. При этом ингаляции считаются основным средством для лечения бронхиальной астмы, так как оперативно устраняют воспаление в бронхах.
2. Бета-агонисты адренорецепторов (адреномиметики) и М-холинолитики короткого действия. Используются для оперативного облегчения астматического приступа благодаря своей способности расширять бронхи и устранять его отек во время спазма гладких мышц.
3. Бета-огонисты продолжительного действия. Используются для контроля течения болезни, способны длительное время держать бронхи в расширенном состоянии.
4. Антитела к иммуноглобулину Е. Назначаются в случае развития аллергической бронхиальной астмы и если отсутствует результат от лечения гормонами.
5. Гормоны. Подавляют воспаление в бронхах, используются, как правило, при астме легкой и средней форм тяжести;
6. Иммуностимулирующие средства. Следует помнить, что в результате применения одних только адреномиметиков (купирующих приступы астмы) может развиваться привыкание рецепторов бронхиальной системы к действию этих препаратов, в результате чего эффект со временем ослабевает, а в итоге исчезает полностью.
Поэтому базисная терапия противовоспалительными препаратами является обязательной в случае бронхиальной астмы.
Одним из самых эффективных средств в лечении бронхиальной астмы на сегодняшний день считается использование небулайзера.
Результативность этого аппарата обусловлена тем, что он расщепляет молекулы лекарственного препарата до микрочастиц, которые проникают в каждый участок бронхиального дерева.
Диагноз бронхиальной астмы предполагает своевременное лечение, контроль над течением болезни и систематическое взаимодействие с лечащим врачом, который назначает индивидуальный план терапии с учетом особенностей организма конкретного пациента.
В зависимости от формы тяжести болезни, план может меняться. Для достижения положительной динамики особое значение имеет ступенчатое лечение.
Такой подход предполагает переход на более высокую ступень при усилении симптомов и изменение концепции лечения.
Ослабевание симптомов и сохранение этого состояния на протяжении трех месяцев позволяет перевести пациента на нижнюю ступень и в итоге полностью отменить лечение лекарственными препаратами.
Основная цель такого терапевтического метода — продолжительное состояние ремиссии, которое сопровождается сокращением числа приступов или их полным отсутствием.
Купирование астматического приступа:
· Удалить аллергенов, которые могли спровоцировать приступ астмы;
· Обеспечить больному покой и приток свежего (но не холодного) воздуха;
· Освободить шею и грудную клетку от одежды;
· Вдохнуть 1-2 порции бронхолитического препарата с помощью ингалятора или небулайзера;
· Если облегчение не наступило, произвести еще одну ингаляцию через 10-15 минут;
· Если приступ удушья не проходит, необходимо немедленно вызвать скорую помощь.
Различают первичную, вторичную и третичную профилактику бронхиальной астмы.
Первичная профилактика бронхиальной астмы — комплекс медицинских и немедицинских мер, сориентированных на предупреждение возникновения заболевания, объединяющих следующее:
1) уменьшение воздействия аллергенов, вирусов, некоторых лекарств, средств бытовой химии, косметики, парфюмерии на человека, у которого в анамнезе есть атопия;
2) абсолютный отказ от курения (рекомендуем «бросить» курить) и предотвращение пассивного курения (так, не следует пребывать в специальных комнатах, предназначенных для курения);
3) нормализацию массы тела для лиц с ИМТ > 30 кг/м2 [27], ибо, «в большинстве случаев ожирение предшествует развитию бронхиальной астмы
4) поддержание нормального иммунитета: закаливание, рациональный режим труда и отдыха, достаточное суточное потребление аскорбиновой кислоты (90 мг взрослым) и микроэлемента цинка (10-15 мг взрослым);
5) запрет путешествий в места, где в данный момент цветущие растения
Источают пыльцу (например, акация, амброзия, берёза, лебеда, ольха, орешник, полынь, тополь) и нередки укусы членистоногими;
6) нормализацию структуры и качества питания (содержание в рационе лука и чеснока, отказ от аллергогенных продуктов и пищевых добавок);
7) выявление и минимизация прочих факторов, способных спровоцировать возникновение бронхиальной астмы, в том числе поведенческого характера.
Вторичная профилактика бронхиальной астмы — совокупность мероприятий, предотвращающих приступы бронхиальной обструкции как у пациентов, болеющих в настоящий момент, так и пребывающих в стадии ремиссии. Она объединяет комплекс следующих мер:
1) проведение диспансерных осмотров для выявления динамики состояния здоровья и оценки изменения тяжести бронхиальной астмы;
2) индивидуальное и групповое консультирование пациентов и членов их семей, обучение необходимым техникам манипуляций;
3) устранение профессиональных факторов (предлагаем поменять работу);
4) элиминация аллергенов из жилых помещений (замена перьевых подушек на синтепоновые, прекращение контакта с кормом для аквариумных рыб, отказ от имеющих шерсть домашних животных, например, кошек, кроликов, собак) и регулярная влажная уборка;
5) предотвращение стрессов, предостережение о недопустимости интенсивного эмоционального напряжения (гнева, плача, смеха) [5];
6) предупреждение врача о том, что пациент болен и назначение определённых лекарств (салицилатов и других НПВС в случае астматической триады, ампициллина, парацетамола, пенициллина) может обусловить осложнения;
7) улучшение качества вдыхаемого атмосферного воздуха (переезд в район с благоприятной экологической обстановкой, без фотохимического смога [20]);
8) полное исключение употребления алкоголя и наркотических средств (самоконтролем и лечением у нарколога);
9) проведение медико-психологической адаптации пациента к заболеванию бронхиальной астмой, создание адекватного отношения к возможностям и потребностям организма и другое.
Третичная профилактика бронхиальной астмы — реабилитация — включает в себя школы здоровья, пребывание пациентов в санаториях-профилакториях на курортах с морским климатом либо на высокогорье.
Рекомендованы курорты Алтая (летом), европейского Средиземноморья, Кабардино-Балкарии, Кисловодска, южного берега Крыма. Путешествия разрешены лишь в стадии ремиссии бронхиальной астмы.
Фельдшер обязан формировать приверженность пациента к здоровому образу жизни, информировать и пропагандировать знания о влиянии факторов риска возникновения, прогрессирования, рецидивов заболевания.
ГЛАВА 2. ПРАКТИЧЕСКАЯ ДЕЯТЕЛЬНОСТЬ ФЕЛЬДШЕРА В СФЕРЕ ДИАГНОСТИКИ И ПРОФИЛАКТИКИ БРОНХИАЛЬНОЙ АСТМЫ
2.1 Единая тактика фельдшера скорой медицинской помощи, по отношению к больному с бронхиальной астмой
Действия Фельдшера на вызове:
— Сколько времени продолжается приступ удушья?
— Больному труднее вдохнуть или выдохнуть?
— Отмечается ли свистящее дыхание, приступообразный кашель?
— Принимал ли больной какие-нибудь ЛС (если больной пользовался бронходилататорами, то уточнить пути введения:дозы, кратность,и время последнего приема препаратов)? Их эффективность?
-Были ли подобные приступы ранее?
— Когда был предыдущий приступ? Чем купировался?
— Диагностирована ли бронхиальная астма в анамнезе?
— Получает ли больной глюкокортикоиды ( ингаляционные, системные), в каких дозах?
Осмотр и физикальное обследование
Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения.
1) Оценка положения больного: характерно ортопноэ.
2) Визуальная оценка наличие:
— бочкообразной грудной клетке;
— участие в акте дыхания вспомогательных мышц грудной клетке;
4) Исследование пульса ( может быть парадоксальной), подсчет ЧСС,( тахикардия, в тяжелых случаях может быть брадикардия).
5) Имерение АД (артериальная гипертензия, в тяжелых случаях может быть артериальная гипотензия).
6) Перкуссия легких: может быть коробочный звук.
7) Аускультация легких: жесткое дыхание, разнотональные сухие свистящие хрипы, преимущественно на выдохе; могут выслушиваться разнокалиберные влажные хрипы. При астматическом статусе отмечают резкое ослабление дыхания преимущественно в нижних отделах легких, а в более тяжелых случаях — полное отсутствие бронхиальной проводимости и хрипов («немое легкое»).
Исследование ПСВ с помощью пикфлоуметра.
Тактику лечения определяет выраженность обострения БА, поэтому при формулировке диагноза необходимо указывать степень тяжести обострения.
Цель неотложной терапии — купирование приступа удушья.
1) По возможности исключают контакт с причинно-значимыми аллергенами и триггерами.
2) Предпочтительно использовать ингаляционную терапию через небулайзер и инфузионные формы ЛС.
3) Применяют бронходилататоры- селективные b2адреноагонисты короткого действия, если ЧСС меньше 130 в минуту.
Сальбутамол-ингаляции 2,5-5,0 мг через небулайзе в течение 10-15 минут. Начало действия через 5 минут, максимальный эффект в течение 30-90 мин, длительность 3-6 ч. При необходимости повторение ингаляции каждые 20 мин или до общей дозы 10-15мг/ч. Возможны частые побочные эффекты: тремор, тахикардия, сердцебиение, нервозность, двигательное беспокойство, тошнота. Возможны спазмы и подергивания мышц, редко- аритмии.
Противопоказания: гиперчувствительность; с осторожностью при ИБС, тахиаритмии, тиреотоксикозе
4) При тяжелом приступе удушья или астматическом статусе добавляют холинолитики:
Ипратропия бромид — ингаляции по 0,4-2,0, мл через небулайзе в течение 10-15 мин. Начало действия через 5-20 мин, максимальный эффект через 90 мин, длительность 3-4 ч. Возможные побочные эффекты: кашель, сухость в полости рта, неприятные вкусовые ощущения.
Противопоказания: гиперчувствительность, беременность(1 триместр)
Целесообразно использовать комбинированные препараты селективных b2-агонистов короткого действия с холинолитиками (при приступе любой степени тяжести).
Фенотерол + ипратропия бромид— ингаляции 1-2 мл (20-40 капель) через небулайзер в течении 10-15 мин. Начало действия через 15 мин, максимальный эффект достигается через 1-2ч, длительность до 6ч.
Глюкокортикоиды- их применение зависит от тяжести приступа БА.
При среднетяжелом течении приступа показано применение:
Преднизолон — в/в 60-90мг, предварительно развести в 0,9% р-ре натрия хлорида до 10-20мл, вводить струйно, медленно. Клинический эффект глюкокортикоидов развивается через 1ч после введения.
Побочные эффекты при в/в введении: анафилаксия, покраснение лица и щек, судороги. Противопоказания: гиперчувствительность, язвенная болезнь желудка, и двенадцатиперстной кишки, тяжелая форма АГ, почечная недостаточность.
При тяжелом приступе и астматическом статусе
Преднизалон в/в 90-150мг(до 300мг). По жизненным показаниям противопоказания отсутствуют.
При ухудшении состояния и угрозе остановки дыхания
Эпинефрин 0,1%-0,3-0,5 мл в/м или п/к, при необходимости повторить через 20 мин до трех раз.
При астматическом статусе показана кислородотерапия (осторожно при цианозе) со скоростью 2-4 л/мин.
Контроль ЧДД, ЧСС, АД, а при тяжелом приступе и астматическом статусе ЭКГ из-за возможных осложнений со стороны сердца. Готовность к проведению ИВЛ и реанимационных мероприятий.
Критерии эффективности лечения:
А) После купирования приступа повторить определение ПСВ.
Хороший ответ на проводимую терапию: состояние стабильное, уменьшились одышка и количество сухих хрипов в легких, ПСВ увеличилось на 60л/мин.
Б) Не полный ответ на проводимую терапию: состояние нестабильное, симптомы выражены в прежней степени, нет прироста ПСВ.
В) Плохой ответ на проводимую терапию: симптомы выражены в прежней степени или нарастают, ПСВ уменьшается.
После оказания неотложной терапии срочной госпитализации подлежат пациенты при:
— Тяжелом приступе БА, или астматическом статусе.
— Подозрении на развитие осложнений;
— Отсутствии быстрого ответа на бронходилатационную терапию;
— дальнейшем ухудшении состояния больного на фоне начатого лечения;
— длительном использовании или недавно превращенном приеме системных глюкокортикоидов.
В стационар также следует направлять пациентов:
— Несколько раз госпитализированных в отделение интенсивной терапии в течении последнего года;
— не поддерживающих плана лечения БА;
— страдающих психическими заболеваниями;
При купировании легкого/среднетяжелого приступа БА , стабильном состоянии , отсутствии осложнений пациенты могут быть оставлены дома.
Рекомендации для оставленных дома:
— Исключить (или максимально ограничить) влияние неспецифических раздражителей: курения, профессиональных вредностей, поллютантов, резких запахов и других. При необходимости лимитировать физическую и психоэмоциональную нагрузку.
— Запретить приём р-адреноблокаторов.
— Амбулаторная консультация лечащего врача (пульмонолога, аллерголога-иммунолога) для определения дальнейшей тактики (обследования, лечения обострения бронхиальной астмы, подбора базисной терапии).
— Применение психотропных препаратов, наркотических анальгетиков, антигистаминных препаратов первого поколения.
— Применение ацетилсалициловой кислоты.
— Рутинное применение аминофиллина (эуфиллина*) в/в при приступе бронхиальной астмы в дополнение к терапии Р2-агонистами не показано.
Это не приводит к дополнительному бронходилатирующему эффекту, но сопровождается увеличением частоты побочных эффектов (тремор, головная боль, тахикардия, тошнота и/или рвота, увеличение диуреза, гастроэзофагеальный рефлюкс, дерматит; из-за малой терапевтической широты возможна передозировка и риск внезапной смерти от аритмии или судорог).
У взрослых допустимо назначение аминофиллина в составе комплексной терапии астматического статуса (небольшой дополнительный эффект), если пациент не принимал ранее теофиллин внутрь: 2,4% аминофиллин в/в — 10-20 мл, предварительно развести в 0,9% р-ренатрия хлорида — 10—20 мл и вводить в течение 10—20 мин.
У детей при тяжёлом приступе бронхиальной астмы и астматическом статусе должна быть рассмотрена необходимость применения аминофиллина в/в (6—10 мгк/кг) как дополнение к системным глюко-кортикоидам, в2-агонистам и холинолитикам. Это дает небольшой дополнительный бронходилатирующий эффект, однако его ценой является четырёхкратное повышение риска развития рвоты.
2.2 Исследование, анализ и оценка диагностики фельдшера, по соответствию диагноза «бронхиальная астма » между фельдшерами скорой медицинской помощи и врачами приёмного отделения 2 гор. бол.
Для исследования рассмотрены статистические данные, поступления больных в стационар, и количество госпитализированных с бронхиальной астмой, за 2015год, 2гор. больницы г. Энгельса. Был проведён анализ полученных данных (он отражён в таблице № 1).
Кол-во больных астматический статус
источник
 Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе.
Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе. если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;
если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;
