Бронхиальная астма представляет собой хроническое неинфекционное воспаление дыхательной системы, развивающееся в легких и бронхах. Воспалительная реакция появляется в ответ на действие раздражителей. В роли раздражителей могут выступать внутренние изменения в организме: сбои в работе системы иммунитета, эндокринной системы, нарушения нервной регуляции, увеличение чувствительности расположенных в слизистой бронхов рецепторов. Ведущую роль в развитии бронхиальной астмы играет наследственная предрасположенность.
Доктор Лернер предлагает персональный курс фитотерапии для лечения бронхиальной астмы. В Петербурге возможен вызов врача на дом. В другие города высылаем фитопрепараты почтой.
Кроме уже упомянутых внутренних факторов (сбои иммунитета и эндокринной системы), к появлению и развитию болезни могут приводить и внешние раздражители, называемые аллергенами. К ним относятся пыльца цветущих растений, книжная или домашняя пыль, шерсть животных, продукты питания, клещи, насекомые, лекарственные препараты (антибиотики и обезболивающие средства). К внешним раздражающим факторам относят также инфекции (вирусы, грибки, бактерии), которые, в сочетании с наследственной предрасположенностью, запускают механизм развития астмы или провоцируют новые приступы.
Пусковыми факторами развития бронхиальной астмы могут выступать химические и механические раздражители (аэрозоли, хлопковая или силикатная пыль, дым и другие). У больных бронхиальной астмой приступ может быть спровоцирован перепадами атмосферного давления и температуры воздуха, стрессовой ситуацией, физической нагрузкой (т. н. астма физического напряжения). У некоторых пациентов приступ астмы появляется после приема аспирина или средств, снижающих артериальное давление (бета-блокаторов).
Механизм развития БА представляет собой аллергическую реакцию замедленного типа реагирования. После воздействия раздражающего фактора запускается воспалительный процесс в бронхолегочной системе. В ответ на действие раздражителя организм выделяет клетки иммунной защиты и биологически активные вещества, которые из-за сбоя в иммунной защите начинают бороться с собственными тканями. Развивается спазм бронхов и приступ удушья.
В появлении приступа различают три периода: предвестников, разгара удушья и обратного развития. Предвестниками астмы выступают состояния и признаки, очень напоминающие внезапно начавшуюся простуду: чихание, кашель, ухудшение настроения, вялость, головокружение, тревожность. Предвестники появляются в среднем за час до развития удушья.
Разгар приступа проявляется в затруднении дыхания, когда из-за спазма бронхов пациент может сделать только короткий вдох и вынужден делать продолжительный выдох. Появляется вязкая мокрота, откашлять которую возможно только приняв вынужденное положение (наклонить корпус вперед и опереться руками о колени). Приступ удушья начинает утихать только после приема лекарственных средств. Сначала мокрота разжижается и начинает с частым кашлем обильно отходить из дыхательных путей. Восстанавливается продолжительность вдоха и выдоха. Состояние пациента улучшается.
Удушье нередко появляется ночью. Длительное течение приступа удушья опасно развитием астматического статуса, когда пациенту необходима не только квалифицированная медицинская помощь, но и более интенсивная терапия с подключением аппаратов регулирования жизненно важных функций организма.
Приступы бронхиальной астмы у некоторых больных проявляются нетипичными симптомами: нарушением ночного сна, резким беспокойством, вздохами, учащенным дыханием. Дополнительное обследование дает возможность выявить у них другие признаки астмы — характерные изменения на рентгенограмме и нарушения дыхательных функций при их измерении.
Бронхиальная астма протекает с чередованием приступов обострения и ремиссии. Во время ремиссии восстанавливаются показатели дыхательной функции, пациент относительно здоров. По частоте периодов обострения и особенностям их протекания различают четыре степени тяжести течения астмы: интермиттирующую (легкую), персистирующую легкую, персистирующую среднетяжелую и персистирующую тяжелую.
При интермиттирующей астме обострение бывает не чаще 1 раза в неделю, приступ снимается приемом b-стимуляторов, в межприступном периоде пациент принимает лекарства только перед контактом с аллергеном или выполнением физической нагрузки.
Легкая персистирующая астма характеризуется появлением удушья чаще 1 раза в неделю, для снятия приступа пациент принимает b-стимуляторы, а при их неэффективности — гормональные препараты. В межприступном периоде пациент также принимает b-стимуляторы.
При среднетяжелой персистирующей астме приступы ежедневные и снимаются только гормональными препаратами. В межприступном периоде пациент принимает b-стимуляторы.
При тяжелом течении ежедневные приступы пациента снимаются только гормональными препаратами, и в межприступном периоде пациент принимает гормональные препараты с b-стимуляторами. Постоянно развиваются приступы удушья ночью.
Бронхиальная астма нередко развивается на фоне таких заболеваний как поллиноз, хронический обструктивный бронхит, синусит, пищевая аллергия. Длительное течение бронхиальной астмы или неправильное ее лечение приводит к развитию осложнений. Со стороны легких может развиваться астматический статус, пневмосклероз (замена легочной ткани соединительной тканью), бронхоэктатическая болезнь (стойкое расширение бронхов с потерей их эластичности), эмфизема (расширение альвеол), дыхательная недостаточность. Развиваются также осложнения со стороны сердечно-сосудистой системы.
Для постановки диагноза помимо данных осмотра и опроса используют лабораторно-инструментальное обследование. В пользу бронхиальной астмы свидетельствуют эозинофилы в общем анализе крови и анализе мокроты. В мокроте также находят спирали Куршмана и кристаллы Шарко-Лейдена. Для оценки степени нарушения дыхательной функции проводят исследования с помощью таких методов как спирография, пикфлоуметрия, пневмотахография. Устанавливают причину появления бронхиальной астмы при помощи кожных аллергопроб.
Лечение бронхиальной астмы — это длительный процесс. Использование ступенчатого подхода в лечении дает возможность добиваться максимального результата от действия препаратов и при этом снижать их побочные проявления к минимуму. В периоде обострения лечение сводится к снятию приступа, а в межприступном периоде оно направлено на профилактику осложнений и укрепление организма.
Для снятия приступа назначают эуфиллин, b-стимуляторы (беротек, вентолин, сальбутамол, беродуал), а при их неэффективности — гормональные препараты (преднизолон). Для усиления действия препарата выбирают способ его введения через небулайзер — аппарат, измельчающий вещества до микрочастиц и способствующий их глубокому проникновению.
В периоде между обострениями принимают b-стимуляторы длительного действия (сальметерол, серевент), гормональные препараты (пульмикорт), а также средства, улучшающие отхождение мокроты (лазолван, флуимуцил). Препарат, дозировку и кратность приема врач назначает в зависимости от степени тяжести течения заболевания.
В периоде ремиссии высокой эффективностью обладают соблюдение гипоаллергенной диеты, массаж грудной клетки, гимнастика, гипербарическая оксигенация, иглорефлексотерапия, электрофорез, фонофорез, лазеротерапия, магнитотерапия.
Прогноз течения бронхиальной астмы зависит от многих факторов. Своевременное лечение правильно подобранными препаратами, строгое соблюдение врачебных рекомендаций и отсутствие сопутствующих заболеваний позволяют давать благоприятный прогноз. Больной может войти в стадию длительной ремиссии, когда обострения заболевания возникают крайне редко.
Устойчивость к действию лекарственных средств (b-стимуляторов и гормональных препаратов), стремительное нарастание тяжести течения заболевания, наличие сопутствующих болезней и бронхиальные статусы в прошлом заставляют врача более ответственно подходить к пациенту, поскольку прогноз заболевания в этом случае неблагоприятен. Правильно выбранная тактика ведения пациента даже в таком тяжелом случае позволяет существенно улучшить качество жизни пациента.
Доктор Лернер предлагает персональный курс фитотерапии для лечения бронхиальной астмы. В Петербурге возможен вызов врача на дом. В другие города высылаем фитопрепараты почтой.
источник
Бронхиальная астма — тяжелое хроническое заболевание, угрожающее жизни пациента. Данная болезнь протекает с ярко выраженными симптомами. При своевременном и грамотном лечении бронхиальная астма переходит в стадию ремиссии.
В этот период пациент может вести практически нормальный образ жизни. Количество принимаемых лекарств сводится к минимуму. Терапевтической целью лечения БА является как можно более длительное нахождение болезни в стадии ремиссии.
Название «бронхиальная астма» произошло от греческого слова, обозначающего «удушье». Это распространенное хроническое неинфекционное заболевание. Из-за значительного отека слизистой дыхательных путей, спазма мышц, а также из-за скопления экссудата возможно нарушение дыхательной деятельности человека.
Согласно существующей статистике, БА болеет около 10% взрослых и 15% детей.
Из-за обостренной реакции бронхов на раздражители воспалительный процесс может начаться как под воздействием внешних факторов, так и из-за влияния внутренних.
Бронхиальная астма может развиться под влиянием следующих факторов:
- Гиперчувствительность к аллергенам, таким как пыльца, пыль, шерсть и многие другие.
- Индивидуальная непереносимость некоторых лекарств.
- Наследственные факторы.
- Перенесенные заболевания дыхательных путей.
- Вредные привычки, например, курение.
- Повышенные эмоциональные и физические нагрузки.
Выделяют несколько этапов развития бронхиальной астмы.
- Практически здоровый человек. Клинические признаки заболевания отсутствуют. Однако уже есть ряд нарушений, которые определяют предрасположенность к данному заболеванию.
- Предастма. Эта стадия характеризуется совокупностью признаков, появляющихся у человека, которые указывают на повышенный риск развития болезни. Установлено, что астма может развиться примерно у 20-40% таких пациентов. Выделяют ряд заболеваний дыхательной системы, способных спровоцировать начало астмы. Согласно статистике, у 38% пациентов с симптомами предастмы родственники страдали БА. Внелегочные проявления аллергии, такие как крапивница, отек Квинке, вазомоторный ринит, также дают повод заподозрить у пациента предрасположенность к астме. Также в группу риска попадают пациенты с повышенным содержание эозинофилов в крови и мокроте.
- Выраженная бронхиальная астма, при которой почти бессимптомное течение болезни чередуется с периодическими приступами. Этот этап заболевания характеризуется типичными признаками болезни, такими как удушье, приступы кашля и прочее. Данная стадия подразделяется на несколько периодов, исходя из интенсивности проявлений болезни.
При отсутствии клинических симптомов при заболевании бронхиальной астмой, а также если длительное время не было обострений и приступов удушья, можно говорить о наступлении периода ремиссии.
Для бронхиальной астмы, как и любого другого хронического заболевания, характерно чередование периодов обострения и ремиссии.
Ремиссия бронхиальной астмы – это такой период, когда болезнь никак себя не проявляет, клинические симптомы отсутствуют.
Принято выделять несколько стадий при астме:
- Фаза обострения. Для такого периода течения болезни характерно учащение приступов удушья или проявления других признаков нарушения дыхания. Значительное ухудшение состояния возможно несколько раз за сутки. Приступы плохо снимаются привычными для больного лекарственными препаратами.
- Фаза нестабильной ремиссии. Это переходное состояние, в котором состояние больного стабилизируется, и заболевание от обострения переходит к ремиссии. Симптомы нарушения дыхательной функции значительно слабее, чем в стадии обострения, но полностью не купированы.
- Фаза ремиссии. Характеризуется полным отсутствием симптомов.
- Фаза стабильной ремиссии. Симптомы болезни не проявляются более двух лет.
Длительность ремиссии в первую очередь зависит от лечебных и профилактических мероприятий в данный период.
Лечение в этот период направлено на увеличение устойчивости организма к аллергенам, а также на общее оздоровление.
Если астма носит аллергический характер, то важно как усилить устойчивость к специфическим аллергенам, так и снизить общую чувствительность.
Для этого применяют следующие меры:
- Прием лекарственных препаратов. Пациент в обязательном порядке принимает бронхолитики и гормональные препараты. Их цель — уменьшить воспалительные процессы и не допустить начала приступа. Предпочтение отдают ингаляционному способу введения.
- Аллерген-специфическая иммунотерапия — введение аллергена в малых дозах для выработки устойчивости к ним организма. Концентрацию аллергена постепенно увеличивают.
- Применение лечебных трав в виде отваров для ингаляций.
- Физиотерапия. Применяется для улучшения кровообращения в бронхах. Каждому пациенту назначается индивидуально.
- ЛФК. Назначается для общего оздоровления.
- Галотерапия. При лечении пациент дышит соляными взвесями.
- Эндоскопическая интервенция – это новейший метод терапии. Прижигание мышечной ткани бронхов способствует предотвращению рефлекторных спазмов.
Несмотря на то что бронхиальная астма при ремиссии никак не проявляется, это не значит, что болезнь отступила. Больному важно не прекращать назначенное лечение и стараться вести здоровый образ жизни.
В период реабилитации бронхиальной астмы желательно, чтобы пациент находился в специализированном медицинском учреждении. В крайнем случае возможно проведение соответствующих мероприятий и в домашних условиях. Но и в этом случае постоянный контроль со стороны специалиста обязателен. Это важно для получения длительной ремиссии, а также для полноценного исключения всех факторов, провоцирующих новое обострение.
Самым важным составляющим реабилитации является исключение контакта с аллергеном. При необходимости следует надевать специальные маски, принимать антигистаминные препараты, часто делать влажную уборку и принимать другие подобные меры.
Если же провокатором астмы является не аллергия, рекомендованы следующие мероприятия:
- Выполнение дыхательных упражнений;
- Регулярная работа с психологом для нормализации психологического состояния. Важно научиться справляться со стрессами и нервным перенапряжением.
- Исключить контакт с токсичными и вредными веществами.
- Правильно спланировать свой день, чтобы времени на отдых и сон было достаточно.
Кроме этого, следует укреплять иммунитет, вести здоровый образ жизни и отказаться от вредных привычек.
В период эпидемий респираторных заболеваний людям, страдающим бронхиальной астмой, следует принимать дополнительные меры для защиты от вирусов. Им рекомендовано носить специальные маски.
Бронхиальная астма — тяжелое заболевание, значительно ухудшающее качество жизни больного. Обострения ставят под угрозу жизнь пациента. Правильно подобранное лечение и соответствующий образ жизни способны помочь больным астмой перевести болезнь в стадию ремиссии.
Однако отсутствие клинических симптомов не должно быть поводом отказа от лечения астмы. Только комплекс мероприятий, направленных на поддержание здоровья, способен сделать период ремиссии более длительным.
Бронхиальная астма не приговор. При соблюдении всех указаний и назначений врача человек, страдающий БА, способен вести полноценный образ жизни без опасных для жизни приступов.
источник
Ремиссия астмы – это состояние, диагностируемое в случае купирования приступов асфиксии. Она может наступить и после одного удушья, и вследствие устранения иных множественных признаков дыхательного дискомфорта. Многое зависит от степени сложности патологии.
Внимание! У пациентов, которые не сталкивались с признаками обострения заболевания два года, диагностируется стойкая ремиссия астмы.
Бронхиальная астма развивается под воздействием разных факторов, таких как:
- чрезмерные физические нагрузки;
- постоянные стрессы;
- повышенная чувствительность к аллергенам (к примеру, к шерсти или к пыли);
- злоупотребление алкоголем, курение;
- наследственная предрасположенность;
- перенесённые болезни системы дыхания;
- персональная непереносимость отдельных медикаментов.
БА развивается поэтапно. Так, на первой стадии человек почти здоров. Признаки патологии не дают о себе знать. Но доктору уже понятно, что предрасположенность к астме есть. На следующей стадии возникает такое состояние, как предастма. Появляются признаки, которые свидетельствуют об увеличении риска развития заболевания. Есть болезни, которые могут спровоцировать развитие БА (к примеру, вазомоторный ринит, отёк Квинке, крапивница). После наступает чётко выраженная астма. В этот период периодически возникают приступы кашля и удушья. Симптомы проявляются крайне редко.
Внимание! Если у пациента отсутствует симптоматика и в течение некоторого периода времени он не сталкивается с обострениями, то врач говорит о наступлении ремиссии.
Обострения и ремиссия астмы чередуются. Специалисты выделяют следующие фазы.
- Осложнение. Приступы удушья либо иные признаки нарушения дыхания возникают довольно часто. Несколько раз за сутки состояние пациента существенно ухудшается. Привычные медикаменты могут не помогать.
- Нестабильная ремиссия. Самочувствие пациента стабилизируется. Симптоматика существенно слабее, нежели при осложнении.
- Ремиссии. Симптоматика никак не даёт о себе знать.
- Стабильная ремиссия. Более двух лет симптоматика не проявляется.
Продолжительность ремиссии зависит, прежде всего, от применяемых лекарств и от проводимых профилактических мероприятий. Важно, чтобы организм больного не только стал более устойчивым к аллергенам, но и укрепился в целом.
Когда болезнь носит аллергический характер, то необходимо усилить постоянство к аллергенам. Также в этом случае важно уменьшить общую чувствительность.
В межприступном периоде бронхиальной астмы обычно применяют интал в виде ингаляций (за сутки четыре раза в дозировке 20 мг). Приём рекомендован на протяжении одного-шести месяцев. Точный срок лечения зависит от формы патологии.
При среднетяжелой и лёгкой атопической БА требуются антигистаминные средства. Это, например, фенкарол, супрастин, тавегил и др. Такие препараты незаменимы при диагностировании крапивницы и при отёке Квинке.
Из отхаркивающих препаратов прописывают трёхпроцентный раствор калия йодида. Его нужно употреблять внутрь, за сутки 3 раза. Доза — 1 столовая ложка. Такой состав можно запить некрепким сладким чаем, киселём либо молоком.
Также рекомендованы народные средства при астме: корень маньчжурской аралии вместе с таким сбором трав:
- полевой хвощ,
- голая солодка,
- трёхраздельная череда,
- лопух,
- шиповник,
- девясил,
- песчаный бессмертник,
- серая ольха,
- одуванчик.
Указанные выше травы можно смешивать в разных пропорциях. Нужно принимать настой по 1/4 стакана три раза в сутки.
Внимание! Прежде чем начать приём травяного состава, обязательно нужно проконсультироваться с лечащим доктором. Иначе можно нанести здоровью серьёзный вред.
В стадии ремиссии важно принять следующие меры.
- Приём лекарственных средств. Непременно назначаются гормональные препараты и бронхолитики. Такие медикаменты позволяют сократить воспалительные процессы и уменьшить риски развития асфиксии. Более предпочтительны ингаляции.
- Особая аллергенная иммунотерапия. В этом случае аллерген вводится в очень маленьком количестве. Это позволяет сформировать устойчивость организма к нему. Объём аллергена плавно сокращается.
- Ингаляции с использованием лечебных трав.
- Физиотерапия позволяет улучшить кровообращение в бронхах. Здесь важен индивидуальный подход.
- Галотерапия, при проведении которой больной вдыхает соляные взвеси.
- Эндоскопическая интервенция — современный способ терапии, который заключается в прижигании ткани бронхов. Благодаря этому не возникают рефлекторные спазмы.
- Лечебная физкультура позволяет улучшить общее самочувствие.
Внимание! Невзирая на то, что при ремиссии БА не даёт о себе знать, это не говорит о том, что заболевание ушло. Нужно продолжить принимать назначенные доктором медикаменты, отказаться от вредных привычек, заняться лёгким видом спорта.
Вовремя и правильно подобранные медикаменты, грамотно выбранная тактика лечения, отсутствие сопутствующих патологий, строгое соблюдение советов врача — благодаря всему этому можно давать благоприятный прогноз. Выйдя на стадию продолжительной ремиссии, человек будет сталкиваться с обострениями очень редко.
Непременно поделитесь этим материалом в соцсетях. Это позволит ещё большему количеству людей получить полезную информацию о ремиссии БА.
источник
Юлия Коржевская: «Астма — это хроническое воспалительное, генетически обусловленное заболевание, которое поражает дыхательную систему».
Число больных бронхиальной астмой растет
Бронхиальная астма — одно из наиболее распространенных заболеваний. В мире число больных астмой превышает 150 млн человек, из них примерно у 5% больных заболевание имеет тяжелое течение. В России распространенность симптомов бронхиальной астмы сопоставима со среднемировыми показателями. Иркутск — не исключение из этого правила, и каждые 4—5 лет число больных астмой увеличивается примерно в 2 раза. Среди заболевших много детей. Астма — это хроническое воспалительное, генетически обусловленное заболевание, которое поражает дыхательную систему. На распространенность и тяжесть течения астмы влияют генетические факторы, микроокружение, климат, социальная и расовая принадлежность, а также пока до конца не выясненные глобальные факторы. Дыхательные пути у астматиков очень чувствительные и остро реагируют на различные провоцирующие факторы (домашние аллергены, курение табака, респираторные инфекции, пыльца растений). Существуют также факторы, провоцирующие обострение астмы, так называемые триггеры. Это курение, физическая нагрузка, инфекции, изменения погоды, эмоциональные перегрузки. До сих пор имеют место случаи летального исхода от астмы. И причина этого — в первую очередь неадекватное лечение больных в период приступа, недостаточное или позднее применение необходимой терапии. О том, как не пропустить симптомы столь грозного заболевания, как держать астму под контролем, где следует отдыхать астматикам, рассказала Юлия Коржевская, аллерголог-иммунолог Иркутского диагностического центра. Корреспондент «СМ Номер один» совместно с доктором составил 10 важнейших фактов о бронхиальной астме, которые должен знать каждый взрослый человек, потому что дебют астмы может состояться в любом возрасте.
1. Астма — древнейшее заболевание
Слово «астма» имеет греческие корни, дословно переводится как «трудно дышать». И история астмы насчитывает века и даже тысячелетия. Но лишь в наше время астму научились качественно лечить, держать под контролем. Хотя вылечить астму до конца пока невозможно — это тяжелое хроническое заболевание. Главная цель лечащего врача и пациента — достижение контроля течения астмы. Чтобы достигнуть ремиссии (состояния, при котором болезнь не имеет клинических признаков и симптомов и нет необходимости в лекарственной терапии), иногда требуются месяцы и даже годы лечения.
2. Дебют астмы может состояться в любом возрасте, чаще всего это промежуток от 10 до 40 лет
Действительно, астматиком может стать и годовалый малыш, и пожилой человек. Возрастной период при этом заболевании не ограничен. Астма обычно формируется на фоне длительного контакта с аллергенами, а также генетически обусловленной предрасположенностью ответа на аллергены и факторы, провоцирующие обострение астмы. Есть данные, что сформировать начальные симптомы астмы могут стрессы.
3. Главный пусковой механизм астмы — это аллергическое воспаление бронхов
Именно контакт с причинно-значимыми аллергенами, особенно в детском возрасте, и служит толчком, запускающим в организме астму. Это и бытовые аллергены (клещи, обитающие в домашней пыли), и эпидермальные (в народе такую аллергию называют аллергией на животных), и грибки (наличие плесени фиксируется практически в любом жилище). Очень распространена аллергия на тараканов, и если эти насекомые живут не во всех квартирах, то обитают практически во всех нежилых помещениях — магазинах, рынках, школах, детских садах. Астму раннего детского возраста может вызвать употребление молока и молочных продуктов. Также бронхоспазм может сформироваться на фоне перекрестной пищевой непереносимости: например, у ребенка отмечается аллергия к пыльце определенного рода. Существует ряд продуктов, имеющих одну генетическую структуру с этой пыльцой, и прием этих продуктов может сформировать бронхоспазм. Как правило, аллергия носит наследственный характер, и «подарить» ее нам может и непрямой родственник (троюродный брат, бабушкина сестра и т. д.). У аллергии много неблагоприятных для организма последствий, ну а самый грозный из них астма. Также бывает и неаллергическая — эндогенная — астма, которая формируется вследствие контакта с профессиональными химическими реактивами.
4. Настораживающие симптомы
Наиболее характерные для астмы симптомы — удушье, чувство стеснения в грудной клетке и кашель. Причем кашель может быть как затяжным, хлыстообразным, так и по типу подкашливания. Классический симптом — ночной и утренний кашель. Часто кашель сопровождается хрипами, свистящим дыханием. Назальные симптомы — это длительный хронический насморк и затрудненное носовое дыхание, хроническая заложенность носа. Для детей характерны чихание, зуд носа. При физической нагрузке дети могут быстрее уставать, дольше приходят в себя (например, после бега).
5. Куда идти, к кому податься
Если мама замечает подобное состояние у ребенка или взрослый отмечает его у себя, идти нужно в первую очередь к педиатру и терапевту соответственно. После собранного анамнеза рекомендуется обращение к узкому специалисту — аллергологу-иммунологу. В качестве дополнительных исследований проводятся аллергопробы, дыхательный тест (для детей старше 7 лет).
Существует несколько методов терапии астмы. Основной — медикаментозный — составляет базисную терапию и неотложную помощь. Базисные лекарственные средства применяются длительный период, вплоть до формирования состояния стойкой ремиссии. В будущем возможны снижения доз и отмена терапии с учетом наличия контролируемости заболевания. Плюс постоянное наблюдение у педиатра либо терапевта. Неотложная помощь оказывается с помощью ингаляционного препарата, назначение которого — купировать приступ удушья, кашля. Такие препараты расслабляют мышцы, расположенные в бронхах суженных дыхательных путей, что позволяет человеку вновь дышать свободно. Такое заболевание, как астма, подразумевает оказание детям бесплатной базисной терапии и неотложной помощи. То есть рецепты на бесплатные лекарства должны выдаваться педиатром по месту жительства.
Одна из самых главных мер, чтобы держать астму под контролем, — выдерживание экологии в доме, соблюдение гипоаллергенного быта. Сейчас в продаже имеются порошки и спреи, которые позволяют успешно бороться с пылевым клещом. Обработка ковров, мягких игрушек, книжных полок, мягкой мебели с помощью этих препаратов позволяет снизить риск обострения более чем в два раза. Также нежелательно иметь дома животных и разводить оранжереи из цветущих растений. Дело в том, что цветы могут давать перекрестную аллергию к травам, а земля в горшках обычно содержит грибок, также вызывающий аллергию. Занятия спортом не противопоказаны при астме, идеальный вид спорта — плавание. При плавании происходит естественная компенсация дыхательных процессов, со временем возможно и достижение ремиссии.
Факторов, которые сами по себе не вызывают астмы, но провоцируют ее обострение, довольно много. Это и физическая нагрузка, и курение, в том числе пассивное, и контакт с холодным воздухом, вредными химическими веществами, и неблагоприятная экологическая обстановка.
9. Астмы курильщиков не существует, но курение значительно ухудшает течение и провоцирует обострение астмы
Как говорят врачи, распространенный среди обывателей термин «астма курильщика» — всего лишь миф. Курение лишь усугубляет течение астмы. А если курить в течение 3 лет больше 7 сигарет в день, формируются необратимые последствия в бронхолегочном дереве, которые могут спровоцировать хроническую обструктивную болезнь легких. У курящих матерей риск рождения детей-аллергиков повышается в два раза. Ребенок, который курит пассивно, также рискует заработать симптомы бронхиальной астмы.
Астма — не основание для того, чтобы отказаться от детей. Другое дело, что астма во время беременности должна контролироваться. Чем быстрее врач стабилизирует состояние беременной женщины, тем качественнее будет беременность. Чем меньше ребенок будет иметь последствий в виде хронической гипоксии, тем меньше вероятность проявления у этого ребенка факторов наследственной предрасположенности к аллергии. Сейчас выпускаются препараты, которые можно принимать во время беременности. В некоторых случаях больные входят в хорошую ремиссию, при которой терапия не требуется.
В идеале — на море. Но воздух на курорте должен быть сухим (Евпатория, Анапа, Геленджик), а не влажным (Сочи, Анталья). Дело в том, что морской воздух очень хорошо влияет на дыхание и вообще на дыхательную систему человека. В нашем районе реабилитацией астмы занимаются в санатории «Падь Еловая», на Братском взморье, в Аршане. Астматикам показаны санаторно-курортное лечение, курсы реабилитации в так называемых соляных шахтах, которые в Иркутске работают в некоторых поликлиниках, профилакториях, салонах красоты.
Дети-астматики чаще других болеют респираторными инфекциями. Родители должны иметь это в виду, когда отправляют детей в сады и школы. Причем болезнь обычно проявляется в виде аллергии к инфекционным агентам.
Что может способствовать развитию астмы
— аллергия, в первую очередь на домашних клещей, животных, тараканов, грибы, плесень, дрожжи;
— курение (в том числе и пассивное);
В домашней аптечке астматика всегда должны быть средства неотложной помощи, способные купировать приступ. Прописанные врачом лекарства должны приниматься постоянно. В Иркутске начинает работу бесплатная астма-школа, где врач-аллерголог в доступной форме расскажет об этом заболевании, обучит методам самоконтроля и самоведения, даст рекомендации по образу жизни, гипоаллергенному быту и разработает совместно с обучаемыми пациентами индивидуальные графики лечения обострений бронхиальной астмы.
источник
Лучшие рецепты и советы для сохранения и поддержания здоровья. Секреты долгожителей, уникальные методики и советы.
Ремиссия бронхиальной астмы — диагностируется в тех случаях, когда купированы приступы дыхательного дискомфорта, возможно возникновение единичных приступов удушья или других признаков дыхательного дискомфорта в соответствии с тяжестью течения бронхиальной астмы, Стойкая ремиссия может быть диагностирована у тех больных, у которых признаков обострения болезни не было более 2 лет.
Диагностика БРОНХИАЛЬНАЯ АСТМА. При физикальном обследовании наиболее частой находкой являются сухие свистящие хрипы при аускультации, но
Зависят от природы бронхиальной обструкции, напрямую связанной с величиной просвета дыхательных путей и эластическими свойствами альвеол.
Спирометрия. Измерение ОФВ х и фл? Л проводится с использованием спирометра путем выполнения маневра форсированного выдоха. Снижение офвх менее 80 кдолжной величине — объективный критерий нарушения бронхиальной проводимости. Важным показателем функции легких является также отношение ОФВ1 к ФЖЕЛ (тест Тиффно), которое составляет у взрослых более 80, а у детей, возможно, более 90. Любые значения ниже приведенных могут предполагать бронхиальную обструкцию.
Пикфлоуметрия. Оценка пиковой скорости выдоха, измеряемой пикфлоуметром, также является важным средством в диагностике и контроле проводимого лечения БРОНХИАЛЬНОЙ АСТМЕ Пикфлоуметры удобны для использования в амбулаторных, домашних условиях с целью ежедневного объективного мониторирования заболевания. Ниже приведена последовательность действий при правильном использовании пикфлоуметра.
• Тест выполняют стоя, держа прибор в горизонтальном положении.
•Делают максимальной вдох, затем максимально сильный выдох через пикфлоуметр (стараясь при этом не кашлять).
• Необходимо сделать, как минимум, 3 попытки. Учитывается наилучший результат.
•Острый бронхитычно тест выполняют два раза в сутки (утром, сразу после сна и вечером, до приема лекарственных средств).
Помимо наивысших показателей ПСВ большое значение имеет разница между утренними и вечерними показателями (вариабельность ПСВ), которая рассчитывается по формуле: Псвв — псву (псвв4
Вечерний показатель ПСВ обычно выше утреннего, однако наибольшую ценность имеет разница между ними. Вариабельность ПСВ >20 считается ненормальной.
Следует помнить, что пиковая скорость выдоха (ПСВ) позволяет судить, главным образом, о тяжести обструкции крупных дыхательных путей. Основной недостаток метода: при выраженной обструкции мелких бронхов ПСВ может быть в пределах нормы.
Исследование гиперреактивности бронхов. Гиперреактивность бронхов является важным компонентом бронхиальной астмы, лежащим в основе нестабильности состояния дыхательных путей, проявляющимся повышением бронхо-констрикторного ответа на широкий спектр экзогенных и эндогенных стимулов. В лабораторных условиях гиперреактивность определяется с использованием провокационных тестов (фармакологических, пробы с физической нагрузкой, холодным воздухом и др.).
Наиболее чувствительными тестами на гиперреактивность бронхов считаются фармакологические — с использованием гистамина, метахолина, ацетилхолина.
Пробронхиальная астма С Физической нагрузкой Применяется у детей и пациентов молодого возраста с целью уточнения диагноза. Тест более специфичен, но менее чувствителен, чем фармакологические пробы.
Провокационные пробы с аллергеном, гипо-и гиперосмолярными растворами, холодным воздухом проводятся, в основном, в научных целях.
Профессиональная провокационная пробронхиальная астма с предполагаемыми химическими или профессиональными агентами должна проводиться в спе-циализированнгх центрах.
Необходимо подчеркнуть, что дети младше 6-8 лет обычно не могут выполнить стандартные тесты, использующиеся для исследования функции легких. Ведется поиск других методов изучения функции легких у детей младшего возраста (например, осциллометрия), но эти исследования носят противоречивый характер.
У детей младше 18 месяцев применяют плетизмографию. С целью получения кривой поток-объем используют компрессию грудной клетки.
источник
Бронхиальная астма представляет собой хроническое неинфекционное воспаление дыхательной системы, развивающееся в легких и бронхах. Воспалительная реакция появляется в ответ на действие раздражителей. В роли раздражителей могут выступать внутренние изменения в организме: сбои в работе системы иммунитета, эндокринной системы, нарушения нервной регуляции, увеличение чувствительности расположенных в слизистой бронхов рецепторов. Ведущую роль в развитии бронхиальной астмы играет наследственная предрасположенность.
Доктор Лернер предлагает персональный курс фитотерапии для лечения бронхиальной астмы. В Петербурге возможен вызов врача на дом. В другие города высылаем фитопрепараты почтой.
Кроме уже упомянутых внутренних факторов (сбои иммунитета и эндокринной системы), к появлению и развитию болезни могут приводить и внешние раздражители, называемые аллергенами. К ним относятся пыльца цветущих растений, книжная или домашняя пыль, шерсть животных, продукты питания, клещи, насекомые, лекарственные препараты (антибиотики и обезболивающие средства). К внешним раздражающим факторам относят также инфекции (вирусы, грибки, бактерии), которые, в сочетании с наследственной предрасположенностью, запускают механизм развития астмы или провоцируют новые приступы.
Пусковыми факторами развития бронхиальной астмы могут выступать химические и механические раздражители (аэрозоли, хлопковая или силикатная пыль, дым и другие). У больных бронхиальной астмой приступ может быть спровоцирован перепадами атмосферного давления и температуры воздуха, стрессовой ситуацией, физической нагрузкой (т. н. астма физического напряжения). У некоторых пациентов приступ астмы появляется после приема аспирина или средств, снижающих артериальное давление (бета-блокаторов).
Механизм развития БА представляет собой аллергическую реакцию замедленного типа реагирования. После воздействия раздражающего фактора запускается воспалительный процесс в бронхолегочной системе. В ответ на действие раздражителя организм выделяет клетки иммунной защиты и биологически активные вещества, которые из-за сбоя в иммунной защите начинают бороться с собственными тканями. Развивается спазм бронхов и приступ удушья.
В появлении приступа различают три периода: предвестников, разгара удушья и обратного развития. Предвестниками астмы выступают состояния и признаки, очень напоминающие внезапно начавшуюся простуду: чихание, кашель, ухудшение настроения, вялость, головокружение, тревожность. Предвестники появляются в среднем за час до развития удушья.
Разгар приступа проявляется в затруднении дыхания, когда из-за спазма бронхов пациент может сделать только короткий вдох и вынужден делать продолжительный выдох. Появляется вязкая мокрота, откашлять которую возможно только приняв вынужденное положение (наклонить корпус вперед и опереться руками о колени). Приступ удушья начинает утихать только после приема лекарственных средств. Сначала мокрота разжижается и начинает с частым кашлем обильно отходить из дыхательных путей. Восстанавливается продолжительность вдоха и выдоха. Состояние пациента улучшается.
Удушье нередко появляется ночью. Длительное течение приступа удушья опасно развитием астматического статуса, когда пациенту необходима не только квалифицированная медицинская помощь, но и более интенсивная терапия с подключением аппаратов регулирования жизненно важных функций организма.
Приступы бронхиальной астмы у некоторых больных проявляются нетипичными симптомами: нарушением ночного сна, резким беспокойством, вздохами, учащенным дыханием. Дополнительное обследование дает возможность выявить у них другие признаки астмы — характерные изменения на рентгенограмме и нарушения дыхательных функций при их измерении.
Бронхиальная астма протекает с чередованием приступов обострения и ремиссии. Во время ремиссии восстанавливаются показатели дыхательной функции, пациент относительно здоров. По частоте периодов обострения и особенностям их протекания различают четыре степени тяжести течения астмы: интермиттирующую (легкую), персистирующую легкую, персистирующую среднетяжелую и персистирующую тяжелую.
При интермиттирующей астме обострение бывает не чаще 1 раза в неделю, приступ снимается приемом b-стимуляторов, в межприступном периоде пациент принимает лекарства только перед контактом с аллергеном или выполнением физической нагрузки.
Легкая персистирующая астма характеризуется появлением удушья чаще 1 раза в неделю, для снятия приступа пациент принимает b-стимуляторы, а при их неэффективности — гормональные препараты. В межприступном периоде пациент также принимает b-стимуляторы.
При среднетяжелой персистирующей астме приступы ежедневные и снимаются только гормональными препаратами. В межприступном периоде пациент принимает b-стимуляторы.
При тяжелом течении ежедневные приступы пациента снимаются только гормональными препаратами, и в межприступном периоде пациент принимает гормональные препараты с b-стимуляторами. Постоянно развиваются приступы удушья ночью.
Бронхиальная астма нередко развивается на фоне таких заболеваний как поллиноз, хронический обструктивный бронхит, синусит, пищевая аллергия. Длительное течение бронхиальной астмы или неправильное ее лечение приводит к развитию осложнений. Со стороны легких может развиваться астматический статус, пневмосклероз (замена легочной ткани соединительной тканью), бронхоэктатическая болезнь (стойкое расширение бронхов с потерей их эластичности), эмфизема (расширение альвеол), дыхательная недостаточность. Развиваются также осложнения со стороны сердечно-сосудистой системы.
Для постановки диагноза помимо данных осмотра и опроса используют лабораторно-инструментальное обследование. В пользу бронхиальной астмы свидетельствуют эозинофилы в общем анализе крови и анализе мокроты. В мокроте также находят спирали Куршмана и кристаллы Шарко-Лейдена. Для оценки степени нарушения дыхательной функции проводят исследования с помощью таких методов как спирография, пикфлоуметрия, пневмотахография. Устанавливают причину появления бронхиальной астмы при помощи кожных аллергопроб.
Лечение бронхиальной астмы — это длительный процесс. Использование ступенчатого подхода в лечении дает возможность добиваться максимального результата от действия препаратов и при этом снижать их побочные проявления к минимуму. В периоде обострения лечение сводится к снятию приступа, а в межприступном периоде оно направлено на профилактику осложнений и укрепление организма.
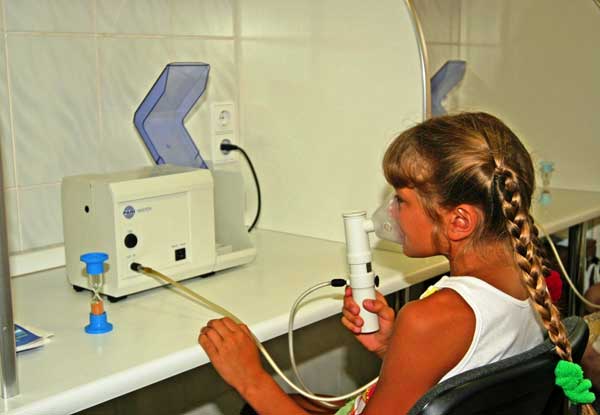
Для снятия приступа назначают эуфиллин, b-стимуляторы (беротек, вентолин, сальбутамол, беродуал), а при их неэффективности — гормональные препараты (преднизолон). Для усиления действия препарата выбирают способ его введения через небулайзер — аппарат, измельчающий вещества до микрочастиц и способствующий их глубокому проникновению.
В периоде между обострениями принимают b-стимуляторы длительного действия (сальметерол, серевент), гормональные препараты (пульмикорт), а также средства, улучшающие отхождение мокроты (лазолван, флуимуцил). Препарат, дозировку и кратность приема врач назначает в зависимости от степени тяжести течения заболевания.
В периоде ремиссии высокой эффективностью обладают соблюдение гипоаллергенной диеты, массаж грудной клетки, гимнастика, гипербарическая оксигенация, иглорефлексотерапия, электрофорез, фонофорез, лазеротерапия, магнитотерапия.
Прогноз течения бронхиальной астмы зависит от многих факторов. Своевременное лечение правильно подобранными препаратами, строгое соблюдение врачебных рекомендаций и отсутствие сопутствующих заболеваний позволяют давать благоприятный прогноз. Больной может войти в стадию длительной ремиссии, когда обострения заболевания возникают крайне редко.
Устойчивость к действию лекарственных средств (b-стимуляторов и гормональных препаратов), стремительное нарастание тяжести течения заболевания, наличие сопутствующих болезней и бронхиальные статусы в прошлом заставляют врача более ответственно подходить к пациенту, поскольку прогноз заболевания в этом случае неблагоприятен. Правильно выбранная тактика ведения пациента даже в таком тяжелом случае позволяет существенно улучшить качество жизни пациента.
Доктор Лернер предлагает персональный курс фитотерапии для лечения бронхиальной астмы. В Петербурге возможен вызов врача на дом. В другие города высылаем фитопрепараты почтой.
источник
Лечение бронхиальной астмы — длительный процесс, требующий постоянного врачебного контроля и высокой ответственности больного. Действие препаратов для лечения астмы направлено не на устранение причины заболевания (которая, кстати, еще не известна) , а на снятие приступов и их профилактику. Именно поэтому столько внимания уделяется врачами именно предотвращению приступов, и в первую очередь немедикаментозными средствами.
Профилактика включает в себя мероприятия, направленные на устранение причин, вызывающих ухудшение состояния больного. Это — здоровый образ жизни (исключение курения, содержание в чистоте рабочих и жилых помещений, регулярное пребывание на свежем воздухе) . При кажущейся простоте этих мер, они реально (научно обоснованный факт! ) способствуют значительному снижению частоты приступов.
Необходимо знание «своего» аллергена:
Если известно, что аллергеном является шерсть домашних животных, то необходимо либо исключить контакт с ними, либо, если все-таки есть вероятность единичных контактов, использовать препараты для снятия приступов в качестве профилактики перед контактом с животным.
Аллергеном может быть сухой корм для аквариумных рыбок — необходимо заменить его на другие виды корма.
Часто причиной плохого самочувствия является перо, которым набивают подушки, и шерсть в матрасах. Поэтому астматику необходимо заменить эти постельные принадлежности на содержащие синтетический материал (лучше всего синтепон) , которые сейчас можно найти в продаже без особых проблем.
Необходимо пересмотреть весь арсенал косметики и парфюмерии, которым Вы (или те, кто живет вместе с Вами) пользуетесь — среди этих средств могут быть те, которые провоцируют аллергию.
Аллергия на пыльцу растений — один из наиболее частых видов, поэтому если Вы отметили, что приступы чаще возникают в определенное время года (в момент цветения определенных видов трав или деревьев) , Вам необходимо по возможности удалиться из этого региона, а при невозможности — принять меры медикаментозной профилактики.
Приступ астмы и другие проявления аллергии могут вызываться также лекарствами, в частности ацетилсалициловой кислотой, парацетамолом и другими обезболивающими препаратами.
Необходимо исключить из рациона те продукты, которые могут провоцировать приступы астмы (мед, цитрусовые фрукты, орехи, шоколад, продукты, содержащие красители и консерванты, и др.) .
Необходимо понимать, что от неукоснительного следования этим принципам самочувствие улучшается и соответственно снижается потребность в лекарствах.
Однако во многих случаях избежать лекарственной терапии нельзя. Поэтому необходимо под контролем врача-аллерголога или пульмонолога подобрать тот режим и ту терапию, которая максимально полно обеспечит защиту от приступов.
Существует несколько критериев, на основании которых можно судить как о тяжести астмы, так и об эффективности контроля за ее течением:
частота приступов в течение недели, месяца, года;
тяжесть этих приступов (насколько тяжело они переносятся больным и насколько эффективно они снимаются лекарственными препаратами) ;
какие препараты и как часто должен использовать больной;
наличие других проявлений аллергии (аллергический насморк, конъюнктивит, кожные проявления) ;
показатели функции внешнего дыхания (параметры дыхания больного, регистрируемые или с помощью компьютера в медицинских учреждениях, или с помощью несложного прибора — пикфлуометра — самим больным) .
источник
Бронхиальная астма (БА) — хроническое воспалительное заболевание дыхательных путей с участием клеток (тучных, эозинофилов, Т-лимфоцитов), медиаторов аллергии и воспаления, сопровождающееся у предрасположенных лиц гиперреактивностью и вариабельной обструкцией бронхов, что проявляется приступом удушья, появлением хрипов, кашля или затруднения дыхания, особенно ночью и/или ранним утром.
Согласно современным представлениям в основе БА лежит хронический воспалительный процесс в бронхах, с которым связаны 4 компонента (формы) бронхиальной обструкции:
острая обструкция — обусловлена спазмом гладкой мускулатуры бронхов;
подострая обструкция — вследствие отека слизистой оболочки бронхов;
хроническая обструкция — закупорка бронхов, преимущественно терминальных отделов, вязким секретом;
необратимая (склеротическая) — вследствие развития склеротических изменений в стенке бронхов при длительном и тяжелом течении заболевания.
Морфологические изменения при БА характеризуются:
воспалительной инфильтрацией бронхов с наличием в инфильтрате большого количества тучных клеток, Т-лимфоцитов, макрофагов, эозинофилов;
скоплением вязкой слизи в просвете бронхов;
деструкцией и десквамацией бронхиального эпителия, возрастанием количества бокаловидных клеток и их гиперфункцией; резким снижением функции мерцательного эпителия;
гиперфункцией подслизистых желез;
интерстициальным отеком, повышенной микрососудистой проницаемостью;
склерозом стенки бронхов (при длительном течении).
В настоящее время в классификации БА основными являются два подхода: с одной стороны, БА классифицируется по этиологии; с другой стороны — по степени тяжести заболевания.
Преимущественно этиологический принцип классификации БА получил отражение в МКБ-10.
В зависимости от этиологии различают аллергическую, неаллергическую, смешанную и неуточненную астму.
Основным патофизиологическим признаком БА является наличие гиперреактивности бронхов, развивающейся вследствие воспалительного процесса в бронхиальной стенке. Гиперреактивность — это повышенная чувствительность дыхательных путей к стимулам, индифферентным для здоровых лиц. Степень гиперреактивности бронхов тесно коррелирует с выраженностью и распространенностью воспалительного процесса и, соответственно, с тяжестью бронхиальной астмы.
Гиперреактивность бронхов может быть специфической (развивается в ответ на воздействие определенных аллергенов) и неспецифической (развивается под влиянием различных стимулов неаллергенной природы). Следовательно, аллергическая БА — это БА, развивающаяся под влиянием определенных аллергенов и характеризующаяся специфической гиперреактивностью бронхов; неаллергическая БА — это БА, развивающаяся под влиянием неаллергических этиологических факторов (например, производственных вредностей, нервно-психических, эндокринных нарушений, физической нагрузки, лекарственных препаратов, инфекции) и характеризующаяся неспецифической гиперреактивностью бронхов.
Смешанная БА вызывается сочетанным влиянием аллергических и неаллергических факторов и соответственно характеризуется специфической и неспецифической гиперреактивностью бронхов.
Легкое эпизодическое течение (интермиттирующая астма)
кратковременные симптомы реже 1 раза в неделю;
короткие обострения заболевания (от нескольких часов до нескольких дней);
ночные симптомы 2 раза в месяц или реже;
отсутствие симптомов и нормальная функция внешнего дыхания между обострениями;
ПСВ или ОФВ, > 80% от нормы; суточные колебания 80% от нормы; суточные колебания 20-30%
Средней тяжести персистирующая астма
обострения заболевания нарушают физическую активность и сон;
ночные симптомы астмы возникают чаще 1 раза в неделю;
ПСВ или ОФВ, от 60 до 80% от нормы; суточные колебания > 30%
Тяжелая персистирующая астма
постоянные симптомы; частые обострения;
физическая активность ограничена проявлениями бронхиальной астмы;
Термин «симптомы» здесь идентичен приступу удушья.
О степени тяжести следует судить только на основании всего комплекса приведенных признаков и показателей ПСВ и ОФВ.
Наличие даже одного признака, относящегося к более тяжелому варианту течения болезни, позволяет оценить течение БА как более тяжелое.
ПСВ — пиковая скорость выдоха. ОФВ — объем форсированного выдоха за первую секунду.
У пациентов с любой степенью тяжести могут развиться тяжелые обострения даже с угрозой для жизни.
Большой практический интерес представляет классификация профессора Г. Б. Федосеева (1982), получившая широкое распространение. Достоинством классификации является выделение этапов развития БА и клинико-патогенетических вариантов, что создает возможности для индивидуальной диагностики, терапии и профилактики.
Классификация бронхиальной астмы Г. Б. Федосеева (1982)
Этапы развития бронхиальной астмы
Биологические дефекты у практически здоровых людей.
Клинически выраженная бронхиальная астма.
Клинико-патогенетические варианты бронхиальной астмы
источник
Базисная терапия бронхиальной астмы — это основа всего лечения при этом заболевании. Бронхиальная астма характеризуется развитием хронического воспаления в бронхолегочной системе, которое вовлекает в процесс эозинофилы и тучные клетки.
В том случае, когда пациент предрасположен к негативной симптоматике, возможно развитие обструкции дыхательных путей, которая достаточно часто бывает обратимой в результате медикаментозной терапии или спонтанно. Это может сопровождаться гиперреактивностью дыхательной системы по отношению к внутренним и внешним проявлениям.
Как правило, для проведения основных терапевтических мероприятий используются препараты, которые пациенту необходимо принимать ежедневно для снятия воспалительного бронхиального процесса и расширения бронхиальных просветов.
Тактика контроля и проведение мониторинга заболевания предусматривает выполнение следующих задач, которые позволяют объективно оценить степень тяжести астмы. Наиболее важными задачами являются:
- оценка состояния бронхолегочной функциональности;
- контролирование нарастающей симптоматики;
- предотвращение возможных побочных проявлений при лечении астмы;
- снижение и предотвращение смертности от астматического приступа;
- обучение больного правилам оказания самопомощи в экстренных случаях;
- контролирование провоцирующих факторов, а также предупреждение контактов, являющихся пусковыми механизмами развития астматического приступа;
- выбор необходимой лечебной терапии во время обострения астматического приступа и в стадии ремиссии;
- кроме того, немаловажное значение отводится тщательному наблюдению за поведением пациента и его реакцией на медикаментозное лечение.
Все вышеперечисленные задачи являются основополагающими в терапии астматических заболеваний. Любая форма бронхиальной астмы, за исключением интермиттирующей легкой степени, контролируется с помощью лекарственных средств, чего невозможно добиться при остром развитии бронхоспазма и симптоматики, которая с ним связана.
Противоастматические препараты способны предотвратить воспалительные процессы в бронхах. Они эффективно борются с инфекцией с одновременным контролированием симптоматики. К ним можно отнести:
(Флутиказон, Будесонид, Беклометазон, Триамцинолон, Флунизолид и т.д.)
Терапевтическое действие этих лекарственных средств объясняется, прежде всего, возможность усиления с их помощью выработки β2-адренорецепторов, способных приостановить негативное воздействие аллергенов. Кроме того, кортикостероиды снимают воспалительный процесс и отеки слизистой бронхиальной оболочки с выработкой экссудативного секрета. Отличие этих препаратов от системных заключается в их противовоспалительном эффекте и минимальном количестве побочных проявлений. Препарат дозируется, исходя из тяжести заболевания и общего состояния пациента.
(Метилпреднизолон, Триамцинолон, Преднизолон, Бетаметазон, Дексаметазон и др.)
Эти препараты назначается перорально или инфузионно при осложненном течении заболевания в минимальной дозировке (по предусмотренной схеме), так как они обладают значительными побочными эффектами. Предпочтительно вводить эти лекарственные средства внутривенно. Системные глюкокортикостероиды назначаются при неэффективности остальных способов лечения.
(кислота Кромоглициевая, препараты Недокромил, Интал, а также сложные адреномиметики быстрого воздействия)
Эти вещества обладают специфическим свойством, предотвращающим дегрануляционные процессы тучных клеток, высвобождая гистаминовые вещества. Стабилизаторы обладают способностью к подавлению острых и пролонгированных бронхоспастических ответов на атаку аллергенов. Кроме того, эти препараты уменьшают бронхиальную активность при дыхании в холодное время года, значительно сокращая частоту и продолжительность приступа. Необходимо помнить, что лечение этими средствами должно быть кратковременным, так как они способны вызвать побочные проявления.
Такие препараты значительно снижают необходимость использования β2-адреномиметиков быстрого воздействия. Они относятся к новому поколению противоастматических и противовоспалительных препаратов, применяемых в профилактике развития бронхоспазмов.
Следует учитывать, что основной задачей терапии астмы и тактики ее лечения является контроль и подавление активности воспалительного процесса, что позволяет добиться длительной ремиссии бронхиальной астмы.
Основной целью терапии у детей с бронхиальными заболеваниями является достижение стойкой ремиссии и повышения качества жизни.
Применение базовой терапии определяется следующими критериями:
- частота бронхиальной симптоматики (менее 2 раз в течение недели);
- частота ночных приступов;
- ограничение ежедневной активности;
- необходимость в применении экстренного лечения;
- возможность обострений;
- нормализация внешней дыхательной деятельности.
Фармакотерапия является неотъемлемой частью при лечении бронхиальных заболеваний у детей. Существенного прогресса при лечении астматических заболеваний у детей достигается при использовании базисных препаратов, предназначенных для снятия воспалительного процесса в бронхолегочной системе.
Следует отметить, что противовоспалительные препараты, применяемые в рамках базисной терапии должны использоваться не только при обострении заболевания, но и во время ремиссии в качестве профилактики обострения, что доказывает необходимость длительного лечения.
Оказание неотложной помощи во время легкого астматического приступа назначаются дозирующие ингаляционные препараты (Беротек H, Сальбутамол и т.д.). Эти лекарственные средства лучше всего подходят для детей среднего и старшего возраста при неэффективности других бронхолитиков.
Для младшей возрастной группы рекомендуется применение Атровента или Беродуала. Эти аэрозоли обладают высокой степенью безопасности и могут использоваться во время ночного приступа астмы.
У детей раннего возраста рекомендуется использование дозированных ингаляторов со спейсером или небулайзера. При неэффективности подобранной дозировки лекарственного средства рекомендуется комбинировать бронхолитики с β2-агонистами, а также повысить дозу ИГКС после согласования с лечащим врачом.
В зависимости от степени тяжести астмы для детей от года может назначаться Флутиказона пропионат в ингаляциях не менее 2 раз в течение суток. При легком течении заболевания базовая терапия должна проводиться каждых 4-7 часов на протяжении 1-2 суток.
При этой степени бронхиальной астмы у детей, предпочтительно назначать комбинированные бронхоспазмолитики в аэрозолях (Беродуал). При невозможности ингаляционной терапии рекомендуется в/в введение 2,4% раствора Эуфиллина, разведенного изотоническим раствором Хлорида натрия (5 мг на 1 кг. массы тела ребенка).
Важно! Внутримышечное, ингаляционное и ректальное (свечи) введение Эуфиллина у детей при этой стадии заболевания не используется!
После оценки состояния ребенка (спустя 20 минут) принимается решение о проведении терапии стартовыми бронхоспазмолитиками через каждых 4 часа с постепенным переводом пациента на датирующиеся аэрозоли и бронхолитики пролонгированного воздействия.
Далее базисная противовоспалительная терапия у детей продолжается с использованием Ингакорта, Недокромила натрия, Беклометазона, Кромогликата натрия и Будесонида с постепенным увеличением дозировки в 2 раза в течение недели. Кроме того, рекомендуется использовать противовоспалительный бронхолитик Дитек.
При крайне тяжелой степени развития бронхиальной астмы необходима срочная госпитализация ребенка в отделение интенсивной терапии с дальнейшим проведением экстренной терапии в условиях стационара. На сегодняшний день общепринятым для лечения является «ступенчатый» подход, когда снижение или увеличение объемов терапевтического вмешательства зависит от выраженности симптоматики заболевания.
Немаловажное значение имеет непосредственный контакт с астматиком. Положительное влияние отмечено, когда помимо специфической терапии бронхиальной астмы, пациент обладает дополнительной информацией об этиологии своего заболевания, механизме ее развития и возможных осложнениях.
Для этого рекомендуется проводить небольшие беседы с пациентом, объясняя суть проводимых манипуляций и положительный эффект от их применения. Это позволяет эмоционально настроить его на позитивное отношение к лечению, что немаловажно для получения хорошего результата.
Такой подход при лечении бронхолегочных заболеваний очень важен для родителей детей, страдающих от астмы, так как малыши не могут самостоятельно принимать необходимые решения. Помочь им может только взрослый, который должен знать, как успокоить ребенка и научить его самостоятельно пользоваться ингалятором в экстренных случаях.
источник