Приветствуем вас, уважаемые читатели! Сегодня мы обсудим методы диагностики бронхиальной астмы у детей.
Именно это заболевание органов дыхания чаще всего наблюдается в хронической форме у детей.
Наиболее подвержены развитию болезни малыши в возрасте до 5 лет, преимущественно мальчики.
Бронхиальной астмой называется заболевание, характеризующиеся гиперчувствительностью системы органов дыхания к различного рода аллергенам.
При вдыхании аллергена мышечные ткани вокруг легких сжимаются, образуя бронхоспазм. При частом сокращении данный вид мышц воспаляется, начинает выделять слизь, отравляя ей организм.
Болезнь, как правило, начинают диагностировать у детей от года. Заболевание в 50 процентах случаях проявляет себя в возрасте до 5 лет. У многих детей болезнь приобретает явные признаки к школьному возрасту.
Основным отличием бронхиальной астмы от обычной аллергии является то, что она сопровождается приступами.
Когда в организм ребенка-астматика проникает аллерген, происходит бронхоспазм и доступ воздуха в легкие становится затруднительным.
Данные приступы нужно предотвращать, иначе есть риск возникновения анафилактического шока.
Прежде всего, малыша стоит поместить в горизонтальное положение, поглаживать по спине и уговорить дышать очень медленно.
Если имеется ингалятор, назначенный к применению врачом, можно воспользоваться им, так как он снимает спазм.
Иногда детям сложно бывает сразу поставить верный диагноз, поэтому очень часто их лечат от обструктивного бронхита.
Существует несколько методов диагностики бронхиальной астмы у детей, одним из них является сбор анамнеза и физикальное обследование больного ребенка.
Известно, что чаще всего заболевание возникает у тех детей, страдающих атопическим дерматитом, аллергическим ринитом и конъюнктивитом. Также астма передается по наследству.
Врач может предположить у ребенка наличие данной болезни по признакам для нее характерным, то есть:
- Затрудненному дыханию.
- Болей в груди.
- Одышке.
- Кашле, проявляющемся обычно в ночные и утренние часы.
Симптомы болезни появляются при контакте с аллергеном, при эмоциональных и физических нагрузках, перепаде температур.
У детей до 5 лет диагностика бронхиальной астмы, как правило, проводится на основе осмотра и изучении истории болезни..
Детям, которым уже исполнилось 5 лет, можно проводить лабораторную или инструментальную диагностику болезни.
Помимо вышеописанного, использующегося в основном для малышей, метода существуют и другие. Одним из них является спирометрия. Ее применяют для детей от 5 лет.
Суть этого метода заключается в оценивании функционирования органов системы дыхания. Этот метод позволяет оценить состояние больного, но только на период осмотра.
Оцениваются такие показатели, как объем форсированного выдоха за первую секунду (ОФВ1) и форсированная жизненная ёмкость лёгких (ФЖЁЛ), а также их соотношение друг к другу.
Еще одним методом диагностики и последующего лечения болезни является пикфлоуметрия. Этот метод позволяет определить пиковую скорость выдоха.
Аппараты для проведения данного метода диагностики могут применяться для наблюдения за течением болезни даже дома, так как они недорогие и их легко можно приобрести в аптеке.
При пикфлоуметрии в качестве ориентировки для показателей используют специально разработанные номограммы.
Родители малыша ведут специальный дневник показателей, для того чтобы было легче следить за развитием болезни.
Дополнительным методом диагностики бронхиальной астмы у детей является выявление гиперреактивности дыхательных путей.
Некоторые дети начинают испытывать симптомы заболевания только во время физических нагрузок.
Как правило, данный способ диагностирования болезни эффективен и помогает поставить точный диагноз совместно с двумя предыдущими.
При вышеуказанном способе используется тест в виде нагрузки бегом. Также возможно проведение тестов с гистамином или метахолином, но они малоэффективны и подходят только для подростков.
Врачи-аллергологи применяют в диагностике заболевания метод аллергологической диагностики. Суть данного способа заключается во взятии и анализе кожных проб на аллергены.
Способ позволяет установить ряд аллергенов губительных для детского организма и являющимися провокаторами болезни.
Дифференциальная диагностика бронхиальной астмы заключается в том, чтобы отличить (дифференцировать) астму от других заболеваний с похожими проявлениями.
Приступы удушья характерны не только для астмы, но и для других заболеваний. Врачам необходимо выяснить действительно ли у ребенка астма или обструктивный бронхит, сердечная недостаточность.
У каждого заболевания есть свои симптомы. Благодаря им врач исключает заболевания и ставит точный диагноз.
Диагностировать заболевание у малышей достаточно сложно, и диагноз в большинстве случаев ставится на основе его клинической картины.
Очень важно перед постановкой диагноза исключить у малыша такие болезни, сопровождающиеся затрудненным дыханием и хрипами, как:
- Инородное тело в дыхательных путях.
- Туберкулез.
- Порок сердца (врожденный).
- Иммунодефицит.
- Хронический риносинусит.
Помимо вышеперечисленных болезней данными симптомами могут обладать и другие, поэтому очень важно найти грамотного, опытного и квалифицированного специалиста, способного поставить верный диагноз и назначить эффективное лечение.
Дифференциальная диагностика заболевания у детей старшего возраста необходима при:
- Нарушении в работе голосовых связок.
- Застойных пороках сердца.
- Обструктивных заболеваниях легких (например, бронхит).
- Деформации грудной клетки.
- Туберкулезе.
- Обструкции верхних путей дыхания.
Если у ребенка наблюдаются нижеперечисленные симптомы, то, скорее всего, у него не бронхиальная астма, а другая паталогия:
- Отсутствует результат после приема бронхолитиков.
- Подросток плохо прибавляет в весе.
- Диарея.
- Частая рвота.
- Трудности при проглатывании пищи.
- Деформация пальцев.
- Цианоз.
- Шумы в сердце.
- Изменения в легких.
- Анемия.
- Гипоксемия.
Любые заболевания системы органов дыхания лучше всего поддаются терапии на ранних сроках ее обнаружения.
Поэтому не стоит тянуть с обращением к врачу. Если ребенок долго кашляет, дыхание у него со свистом, кашель проявляется более 4-5 раз в год, обращайтесь за помощью к специалисту.
- Бронхиальная астма, как правило, проявляется у детей после года.
- Признаки бронхиальной астмы напоминают проявление обычной аллергической реакции.
- Диагностика и лечение бронхиальной астмы у детей проводится строго под наблюдением специалиста.
До свидания, наши дорогие читатели! Подписывайтесь на обновления нашего ресурса.
источник
Для того чтобы лечение бронхиальной астмы у детей было эффективным, очень важна правильная диагностика. Основная проблема заключается в том, что симптомы астмы имеют сходство со многими другими заболеваниями, поэтому делать выводы достаточно сложно.

Поэтому необходимо знать особенности проявления развивающейся бронхиальной астмы, чтобы врач мог провести обследование и определить точный диагноз. Кроме этого, обнаруженные признаки болезни существенно облегчают диагностический процесс.
Бронхиальная астма возникает у детей не сразу. Сначала из-за определенных свойств организма возникает чувствительность бронхов к неблагоприятным внешним воздействиям.
Дальнейшее влияние негативных факторов извне провоцирует изменения в мускулатуре бронхиальных тканей, что становится причиной частых инфекционных болезней, бронхитов и пр.
Одновременно с этим могут развиваться аллергические реакции. Данное состояние является предастматическим, и своевременное обнаружение его признаков позволяет избежать его преобразования в астму.
- приступы кашля, возникающие как реакция на переохлаждение, влажность, физическое напряжение, резкие запахи;
- одышка, при которой наблюдаются трудности с выдохом;
- хрипы в грудной клетке;
- ринит
- головная боль.
Если начать лечение в это время, можно избежать развития бронхиальной астмы. В ином случае формируется астматический синдром, при котором у ребенка проявляются:
- сильный насморк;
- чихание;
- зуд на коже и в области глаз;
- головные боли;
- усталость, снижение активности;
- одышка с выраженно затрудненными выдохами;
- приступообразный сухой кашель, возникающий независимо от того, есть ли для него причины;
- раздражительность;
- частые смены настроения, у малышей – постоянный плач.
В дальнейшем к данным проявлениям могут присоединиться боли в груди, приступы удушья и цианоз. Однако даже эти симптомы не позволяют утверждать, что ребенок является астматиком. Необходимо провести обследование, чтобы в этом убедиться.
Симптоматика бронхиальной астмы имеет сходство со многими другими заболеваниями. Среди них можно назвать:
-
заболевания дыхательной системы (пневмоторакс, бронхит, эмфизема);
- сердечно-сосудистые болезни (миокардит, аритмия, порок сердца, инфаркт);
- эпилепсия;
- кровоизлияние в мозг;
- сепсис и пр.
Поэтому прежде чем начать лечение, необходимо убедиться, что у пациента именно астма. Для этого предназначена дифференциальная диагностика бронхиальной астмы у детей и взрослых. Она подразумевает использование разнообразных диагностических процедур, направленных на сравнение особенностей разных заболеваний, чтобы исключить ошибку. Также с ее помощью можно определить тип бронхиальной астмы. В зависимости от того, какие симптомы проявляются у пациента, выбирают способы его обследования.
Этапы дифференциальной диагностики:
В начале обследования врач должен собрать анамнез. Для этого следует изучить медицинскую карту больного ребенка, а также расспросить его родителей о наличии у них определенных болезней и патологических симптомов. В результате можно обнаружить причины проявившихся неблагоприятных признаков. Эти факторы могут различаться у разных пациентов, но одна и та же причина способна вызвать целую группу заболеваний.

На современном этапе врачи могут пользоваться компьютерными программами, которые позволяют упростить их работу.
Точная постановка диагноза с их помощью невозможна, но некоторые этапы работы с их помощью можно сократить.
Когда осуществляется диагностика бронхиальной астмы у детей, необходимо использовать разные методы. Нельзя принимать решение на основе результатов лишь одной методики.
Основные способы, с помощью которых можно выявить бронхиальную астму, можно разделить на три группы:
- Физикальные.
- Лабораторные.
- Инструментальные.
Физикальные методы обследования подразумевают осмотр пациента и опрос. Заподозрить развитие бронхиальной астмы опытный специалист может даже без применения специальных исследований – на основе описанных симптомов, анамнеза и обнаруженных особенностей пациента. Во время физикального обследования врач должен прослушать грудную клетку ребенка, а также узнать от его родителей следующие детали:
- Наличие генетической предрасположенности. Если у кого-то из близких родственников имеются аллергические реакции или БА, можно предположить склонность к ней и у ребенка.
- Особенности проявляемых симптомов и условия их возникновения. В этот момент нужно узнать, имеют ли место травмирующие внешние факторы, которые провоцируют астматическую реакцию.
-
Перенесенные травмы (возникшие в период эмбрионального развития, при родах или после них).
- Наличие сопутствующих заболеваний (отклонения в работе эндокринной системы, нарушения обмена веществ).
- Особенности лечения инфекционных заболеваний и частота их возникновения. Недолеченные простуды имеют свойство вызывать дальнейшие ухудшения, одним из которых является астма.
- Расширение грудной клетки (либо его отсутствие).
- Особенности хрипов.
После физикальной диагностики врач переходит к лабораторным методам. Среди них следует назвать:
- анализ крови (можно выявить признаки воспаления, возникающего при аллергии);
- анализ мокроты (в ней удается обнаружить кристаллы, содержащиеся в мокроте астматиков).
Данные методы не всегда оказываются эффективными, поскольку патологические признаки можно выявить лишь в период обострений.
Когда больной находится в фазе затишья, лабораторное обследование не способно помочь в постановке диагноза.
Бронхиальная астма у детей чаще всего выявляется, когда используется диагностика с помощью инструментальных методов. Данная группа диагностических процедур подразумевает применение специальных приспособлений в ходе обследования. К их числу относятся:
-
Спирография. Этот метод является одним из основных при выявлении патологий дыхательных путей. В ходе его использования с помощью специального приспособления измеряются особенности дыхательной функции. При наличии БА объем форсированного выдоха уменьшен. Кроме этого, если болезнь достигла серьезной степени развития, благодаря спирографии можно обнаружить уменьшение жизненной емкости легких. Иными словами, с помощью этого метода можно не только обнаружить астму, но и предположить степень ее тяжести.
- Пикфлоуметрия. Для нее тоже требуется специальное приспособление, но его можно использовать дома, записывая показатели в дневник. Проанализировав полученные данные, которые пациент должен собирать ежедневно на протяжении нескольких недель, можно судить о наличии или отсутствии бронхиальной астмы, а также прогнозировать ее дальнейшее течение. Показатели могут отразить вероятность наступления приступа, что позволяет предупредить его возникновение.
- Пневмотахография. В ходе этой методики графически регистрируется скорость спокойного и фиксированного вдоха. Это позволяет обнаружить те участки бронхов, в которых возникают трудности с прохождением воздуха (это могут быть крупные или мелкие бронхи).
- Компьютерная томография или рентген грудной клетки. Этот метод позволяет выявить изменения в сосудистом рисунке легких, которые происходят при астме. Их используют, когда возникают сложности с постановкой правильного диагноза.
-
Бронхоскопия. Данная методика бывает полезна при подозрении на развитие опухоли в органах дыхания. Чтобы исключить эту проблему, используют бронхоскопию.
- Аллергические и провокационные пробы. Данный метод не является обязательным, но применяется при наличии в анамнезе аллергических реакций. В этом случае необходимо обнаружить все имеющиеся аллергены и раздражители, чтобы минимизировать их воздействие.
Любой из описанных диагностических методов в отдельности не дает оснований для постановки диагноза. Их необходимо использовать в сочетании друг с другом, чтобы картина болезни была наиболее точной.
источник
Диагностика бронхиальной астмы выполняется, ориентируясь на полное комплексное обследование организма пациента. От правильно проведенной диагностики зависит получение положительных результатов лечения.
Протоколы (стандарты) определения заболеваемости, а также дальнейшего лечения взрослого населения и детей учитывают различные методики: клинический осмотр, сбор анамнеза, выявление симптоматики, лабораторная диагностика.
После проведения необходимых мероприятий для каждого больного подбирается индивидуальная схема лечения, которая способствует снижению заболеваемости и облегчению состояния больного. Дифференциальная диагностика бронхиальной астмы учитывает все аспекты (анализы, симптоматику, анамнез, аллергологическое исследование и дыхательную функциональность.).
Современная диагностика при развитии бронхиальной астмы является важной задачей для врача, так как адекватное лечение способно обеспечить полный контроль над заболеванием при полной нейтрализации симптоматики у детей и взрослых. Для этого оцениваются все критерии астмы с исключением ХОБЛ и постановкой предварительного диагноза.
Протоколы диагностики проводятся в несколько этапов:
Бронхиальная астма, в зависимости от степени заболеваемости, определяется наиболее часто в детском и подростковом возрасте. Как правило, наблюдается генетическая предрасположенность к развитию астматических заболеваний. Кроме того, ее развитие возможно на фоне ХОБЛ.
Бронхиальный приступ нередко связан с воздействием определенных факторов, провоцируя характерную симптоматику (одышку, кашель, свистящее дыхание, слабость и т.д.). Приступ способен появиться внезапно. Его можно купировать при помощи ингаляционных бронхолитиков. Если после использования ингалятора приступ не снимается, необходимы дальнейшие протоколы диагностики, а также исключение ХОБЛ.
В начальной стадии заболевания профессиональная диагностика не способна определить какие-то определенные протоколы в определении бронхиальной астмы, кроме исключения ХОБЛ. Во время затяжного приступа может возникнуть симптом «бочкообразной грудной клетки», что связано с затрудненным выдохом. В результате этого возможно постепенное развитие эмфиземы, критерии и протоколы которой зависят от выраженности симптоматики и стадии заболеваемости. От результатов визуального осмотра может зависеть дальнейшее лечение.
Немаловажным способом профессиональной диагностики является перкуссия (выстукивание) и аускультация (выслушивание) легких. По мере развития приступа можно услышать свистящее дыхание и хрипы в легких. Перкуссия эффективна при длительном течении заболевания и эмфиземе.
Лабораторная диагностика предполагает назначение проведения различного вида анализов, среди которых:
- биохимический анализ крови — определяет количество эозинофилов, являющихся маркерами аллергического процесса. Кроме того, этот анализ в совокупности с аллергологической пробой, позволяет выявить конкретный аллерген, на который острее всего реагирует организм;
- общий анализ крови — позволяет выявить воспалительные процессы, ХОБЛ и интоксикацию в организме больного. Забор крови выполняется натощак;
- общий анализ мокроты — выявляет характерные астматические маркеры с характерными спиралями Куршмана и кристаллами Шарко – Лейдена. При этом определяется вязкая и густая мокрота, которая может расслаиваться двумя слоями. При микроскопическом исследовании определяются эозинофилы;
- анализ кала — способствует выявлению паразитарных инвазий, которые нередко провоцируют развитие бронхиальной астмы. Например, аскариды при своей цикличности развития способны проникнуть через легочную систему, вызывая общую интоксикацию организма, ослабление иммунной системы, повышенную аллергизацию пациента;
- аллергопроба (включая скарификационную) — критерии проведения аллергопробы позволяют уточнить наличие триггера в крови, который вызывает ответную цепь реакций в крови, приводя к бронхоспазму. При положительном ответе могут наблюдаться местные признаки воспаления (зуд, гиперемия, отек и т.д.).
Наиболее сложно диагностировать астму при наличии обструктивного бронхита (ХОБ). Этот процесс проявляется, как хроническая обструктивная болезнь легких (ХОБЛ).
Протоколы выполнения этого вида диагностики служат показателями для постановки итогового диагноза.
Профессиональная рентгенография способна выявить повышенную воздушность легочной ткани (эмфизему) и усиленный легочный рисунок за счет активного притока крови к легочной ткани. Тем не менее, следует учитывать, что иногда даже рентгенограмма не может выявить изменения. Поэтому принято считать, что методы рентгенографии глубоко неспецифичны.
Этот метод служит для определения ФВД (функций внешней дыхательной деятельности) и является достаточно эффективным. Профессиональная спирометрия способна определить ряд главных показателей дыхательной деятельности.
Диагностика спирометрии выглядит следующим образом:
- пациенту предлагается дышать через специальный прибор (спирометр), который обладает чувствительностью и фиксирует все изменения дыхания;
- анализ проведенного обследования сравнивается (врачом или пациентом) с рекомендуемыми показателями ФВД;
- на основании профессиональной сравнительной характеристики внешнего дыхания врач устанавливает предварительный диагноз (для 100% уверенности в диагнозе одной спирометрии недостаточно);
- если у больного наблюдается бронхообструктивные нарушения (исключая ХОБЛ) это может говорить о проявлении бронхиальной астмы.
Помимо этого, спирометрические данные позволяют определить тяжесть астматического приступа и эффективность проводимого лечения в том случае, когда оно использовалось.
Этот метод диагностирования относится к нововведениям для контроля и определения развития бронхиальной астмы у взрослого пациента. Мониторинговый протокол с участием пикфлоуметра обладает следующими преимуществами:
- позволяет определить обратимость бронхиальной обструкции;
- возможность оценки тяжести течения болезни;
- протоколы пикфлоуметрии позволяют спрогнозировать период, когда возникает астматический приступ, в зависимости от степени заболеваемости;
- возможность выявления профессиональной астмы;
- мониторинг эффективности проводимого лечения.
Пикфлоуметрию следует выполнять ежедневно. Это позволяет получить более точные результаты диагностики.
При помощи этого способа профессиональной диагностики определяется пиковая объемность и максимальная объемная скорость на различных уровнях, учитывая процентное соотношение ФЖЕЛ (форсированную жизненную емкость легких). Измеряют максимальную скорость на уровне в 75%, 50% и 25%.
Наиболее затруднительны протоколы определения профессиональной астмы, так как приступ могут вызвать некоторые химические соединение, присутствующие в воздухе. Для подтверждения профессиональной астмы необходимо выяснение анамнеза у взрослого пациента, а также анализ показателей внешней дыхательной деятельности. Кроме того, необходимо в обязательном порядке своевременно сдавать анализы (мокроты, мочи, крови и т.д.) и проводить необходимое лечение.
Одновременно с показателями внешнего дыхания и в зависимости от выраженности симптоматики проводятся прик-тесты (инъекционные) и скарификационная проба на выявление аллергологической этиологии. Однако следует учитывать, что клиническая картина таких обследований в некоторых случаях могут дать ложнопозитивный или ложнонегативный ответ. Именно поэтому рекомендуется проводить исследование крови на наличие специфических антител в сыворотке. В профессиональной диагностике особенно важно выяснение аллергического статуса у детей.
Диагностика бронхиальной астмы у детей нередко сопровождается большими трудностями. Это связано, прежде всего, с симптоматикой заболевания у детей, которая аналогична многим другим детским заболеваниям. Поэтому многое зависит от выяснения анамнеза со склонностью к аллергическим заболеваниям. В первую очередь необходимо опираться на повторение ночного приступа бронхиальной астмы, что подтверждает развитие заболевания.
Помимо этого, протоколы диагностики предусматривают проведение ФВД (функционального исследования внешнего дыхания) с бронходилататорами для назначения адекватной тактики лечения. Вполне естественно, что необходимо сдать анализы мокроты, крови и кала, а также провести спирометрическое тестирование и аллергообследование.
Следует отметить, что затруднительно проводить диагностику астматического приступа у лиц пожилого возраста. Это связано, прежде всего, с обилием хронических заболеваний, которые сопровождают бронхиальную астму, «стирая» ее картину. В этом случае, необходим тщательный сбор анамнеза, исследование мокроты и крови, выполнение специфических тестирований, направленных на исключение вторичных заболеваний. Прежде всего, проводится диагностика сердечной астмы, выявление ИБС, сопровождающейся симптомами недостаточности левого желудочка.
Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
источник
Бронхиальная астма является опасным заболеванием, которое протекает в хронической форме. Пациенты с таким диагнозом страдают от приступов удушья, возникающих очень неожиданно. Чтобы снизить риск летального исхода из-за них, предусмотрена диспансеризация при бронхиальной астме.
Она представляет собой комплекс лечебно-оздоровительных и профилактических мероприятий, разработанных для предупреждения осложнений и своевременной оценки состояния больного. Стоит выяснить, в чем заключаются ее особенности.
Это заболевание связано с воспалительным процессом в дыхательных путях. Оно обусловлено индивидуальными особенностями органов дыхания, из-за которых возрастает их чувствительность к неблагоприятным внешним воздействиям.
При астме просветы бронхов сужаются из-за отека тканей и чрезмерного накопления в них слизи. Чтобы избежать кислородного голодания, включается механизм гиперфункционирования, подразумевающий увеличение частоты вдохов. Это может вызывать раздражение дыхательных путей, особенно при содержании в воздухе патологических частиц, называемых аллергенами.
К ним относятся разнообразные реагенты: частицы пыли, химические вещества, шерсть домашних питомцев, пыльца растений и т. д. Чем больше таких частиц попадает в органы дыхания, тем сильнее раздражение и воспаление. Это опасно развитием бронхиальной обструкции и приступов удушья. При отсутствии помощи во время них пациенту грозит смерть. Поэтому при бронхиальной астме предусмотрена диспансеризация, направленная на предупреждение вероятных осложнений.
Диспансеризация для профилактики бронхиальной астмы предназначена не только для людей с этой патологией, но и для тех, кто принадлежит к группе риска. Выделить их помогает знание причин болезни и факторов, способствующих ее развитию. К ним относятся:
- Генетическая предрасположенность. Болезнь не считается сугубо наследственной. Но наличие ее у родителей повышает вероятность появления и у ребенка.
- Частые инфекционные заболевания. Под их влиянием может ослабиться иммунитет, из-за чего усиливается чувствительность к неблагоприятным воздействиям. А недолеченная инфекция дыхательных путей может стать причиной патологических изменений в них, из-за которых развивается астма.
- Аллергические реакции. Они возникают из-за повышенной чувствительности иммунной системы, что приводит к непереносимости отдельных веществ. Частые контакты с аллергенами усиливают патологический процесс. Симптоматика становится более разнообразной и может затрагивать дыхательные пути. Из-за постоянного воспаления в них возникает астма.
- Вредные привычки. Особенно это касается курения. Табачный дым раздражает слизистую оболочку органов дыхания и провоцирует сужение бронхов.
- Неблагоприятная экологическая ситуация. Из-за содержания большого количества вредных веществ в воздухе нарушения функционирования дыхательной системы приобретают массовый характер.
- Занятость на вредном производстве. Частые контакты с вредными веществами отражаются на состоянии всего организма в целом и на дыхательной системе в частности.
Перечисленные факторы могут действовать как по отдельности, так и в сочетании друг с другом. Поэтому выявить основную причину патологии не всегда удается. Из-за этого профилактические меры могут затрагивать разные области жизни.
Необходимость в диспансерном наблюдении детей и взрослых с бронхиальной астмой объясняется особенностями болезни. Она является хроническим заболеванием с периодами обострения. Полностью избавиться от этой патологии нельзя, удается лишь контролировать ее течение.
Основной целью диспансеризации считается предупреждение дальнейшего прогрессирования болезни. Учащение приступов удушья создает значительный риск для жизни пациента, поэтому очень важно избегать травмирующих воздействий. В этом помогает диспансерное наблюдение.
Во время диспансеризации при бронхиальной астме устанавливаются причины возникновения удушья. Это происходит в результате комплексного обследования, когда пациент сдает необходимые анализы. Также оно позволяет выявить изменения в состояние больного. Благодаря полученным сведениям врачи могут построить правильную стратегию лечения.
Также мероприятия направлены на предотвращение развития патологии у людей из группы риска. К ним относятся пациенты со склонностью к аллергическим реакциям и инфекционно-воспалительным заболеваниям дыхательной системы. Им тоже рекомендовано проходить обследование не менее 1 раза в год, чтобы оценить состояние здоровья.
Особенно важно диспансерное наблюдение при бронхиальной астме у детей. Детский организм из-за своей слабости и несовершенства органов дыхания более уязвим. Но при этом именно у малышей есть возможность избавиться от болезни с возрастом. Это удается, если контролировать состояние ребенка и не допускать усиления патологических проявлений. По мере укрепления организма чувствительность дыхательных путей может снизиться, что способствует выздоровлению.
Диспансеризация детей с бронхиальной астмой подразумевает систематическое наблюдение за ними со стороны врачей. Для них предусмотрено проведение ежегодного комплексного обследования, благодаря которому выявляются особенности развития болезни. Согласно им осуществляют коррекцию терапии. Заниматься этим должен педиатр или аллерголог.
При легкой форме бронхиальной астмы ребенка нужно регулярно приводить на прием к специалисту. Оптимально это делать раз в полгода. При тяжелом течении болезни осмотры нужно проводить 4 раза в год. Не допускается пропускать плановые посещения врача независимо от периодов обострения и ремиссии.
Во время обследования обязательно проводят следующие виды обследований:
- иммунологический анализ крови;
- биохимическое исследование крови;
- исследование мокроты;
- спирографию.
Все эти исследования рекомендуется проводить дважды в год (за исключением первого — его осуществляют раз в году).
Диспансерное наблюдение предполагает взаимодействие специалистов разного профиля. Лечащий врач может направить ребенка на консультацию к дерматологу, стоматологу, отоларингологу или фтизиатру. Это позволяет предупредить развитие осложнений бронхиальной астмы из-за сопутствующих патологий. Также может потребоваться помощь психолога, поскольку болезнь может отразиться на психологическом состоянии ребенка.
Диспансерное наблюдение предназначено не только для детей с таким диагнозом. Оно распространяется также на пациентов, входящих в группу риска. Педиатр изучает медицинские карты малышей и выделяет тех, у кого могут возникнуть проблемы с органами дыхания. Их состояние тоже нужно контролировать.
Диспансеризация при бронхиальной астме осуществляется и в отношении взрослых пациентов. Несмотря на то что такие больные способны сами проконтролировать свое состояние, им не меньше, чем детям, требуется помощь врачей. У взрослых людей очень высок риск развития осложнений в связи с их профессиональной деятельностью, наличием сопутствующих заболеваний и высоким уровнем нервного напряжения. Поэтому им тоже необходимо посещать пульмонолога или терапевта для регулярного контроля.
Особенности проводимых мероприятий в рамках диспансеризации различаются в зависимости от того, к какой группе относится человек. Согласно классификации, выделяют три группы:
- В нее входят люди, считающиеся здоровыми. У них нет жалоб на функционирование органов дыхания, и анализы не выявляют отклонения в этой области. Хронические заболевания бронхолегочной системы у них отсутствуют. Это группа не подлежит диспансерному наблюдению. Для них предусматривается ежегодное плановое обследование, чтобы убедиться в отсутствии тенденции к развитию бронхиальной астмы. Также среди представителей этой категории полагается пропагандировать здоровый образ жизни и отказ от вредных привычек.
- Эти пациенты считаются группой риска. У них часто возникают инфекционные болезни дыхательной системы либо диагностированы хронические заболевания органов дыхания. Наличие в анамнезе склонности к аллергии тоже является поводом для занесения пациента в эту группу. Они подлежат диспансеризации и должны соблюдать все рекомендации, связанные с ней. Это подразумевает прохождение обследования 1-2 раза в год с исследованием крови и мокроты, измерением ФВД и проведением флюорографии. Изменения в их состоянии фиксируют и изучают. При необходимости назначают терапию.
- К этой группе относятся пациенты с диагнозом «астма». Им полагается наблюдаться в течение всей жизни. Частоту плановых осмотров определяют индивидуально, согласно клинической картине болезни. Они тоже должны ежегодно проходить полное обследование. Также им стоит дважды в год бывать в профилакториях для противорецидивного лечения. Во время обострений бронхиальной астмы пациентам следует обращаться к врачу. При легком и среднетяжелом состоянии терапия осуществляется амбулаторно, в тяжелых случаях рекомендуется лечиться в стационаре.
Среди всех подлежащих диспансеризации пациентов должна быть распространена информация о том, как можно предупредить дальнейшее развитие патологии. Врачи должны объяснять необходимость соблюдения мер безопасности. Таким пациентам не рекомендуется работать на предприятиях химической промышленности или заниматься деятельностью, требующей нахождения в запыленных помещениях или связанной с интенсивными физическими нагрузками. Также им противопоказано курение.
Кроме консультаций у терапевта, астматикам следует посещать аллерголога, поскольку бронхиальная астма часто связана с аллергией. Также необходимо предупреждать возникновение инфекционных заболеваний. В этом помогут визиты к отоларингологу и стоматологу. Эффективность лечение и профилактических мер зависит от слаженного взаимодействия специалистов разных профилей.
Во время диспансеризации при бронхиальной астме осуществляются мероприятия, направленные на разработку эффективной стратегии лечения заболевания и профилактику осложнений. В рамках ее проводят исследование состояния дыхательной системы больного, чтобы выявить степень рисков.
По результатам обследования оценивают результативность применяемой терапии и вносят необходимые коррективы. Также частью этой работы является распространение информации о мерах предосторожности, с помощью которых можно уменьшить угрозу обострения.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
При типичных жалобах пациента используют определённый алгоритм диагностики бронхиальной астмы.

Вероятность бронхиальной астмы возрастает, если в анамнезе присутствуют:
- атопический дерматит;
- аллергический риноконъюнктивит;
- отягощенный семейный анамнез по бронхиальной астме или другим атопическим заболеваниям.
Диагноз бронхиальной астмы часто можно предположить, если у пациента присутствуют следующие симптомы:
- эпизоды одышки;
- свистящие хрипы;
- кашель, усиливающийся преимущественно в ночные или предутренние часы;
- заложенность в грудной клетке.
Появление или усиление симптомов бронхиальной астмы:
- после эпизодов контакта с аллергенами (при контакте с животными, клещами домашней пыли, пыльцевыми аллергенами);
- в ночные и предутренние часы;
- при контакте с триггерами (химические аэрозоли, табачный дым, резкий запах);
- при перепадах температуры окружающей среды;
- при любых острых инфекционных заболеваниях дыхательных путей;
- при сильных эмоциональных нагрузках;
- при физической нагрузке (пациенты отмечают типичные симптомы бронхиальной астмы или иногда длительный кашель, обычно возникающий через 5-10 мин после прекращения нагрузки, редко — во время нагрузки, который самостоятельно проходит в течение 30-45 мин).
При осмотре необходимо обратить внимание на следующие признаки, характерные для бронхиальной астмы:
- одышка;
- эмфизематозная форма грудной клетки;
- вынужденная поза;
- дистанционные хрипы.
При перкуссии возможен коробочный перкуторный звук.
Во время аускультации определяют удлинение выдоха или свистящие хрипы, которые могут отсутствовать при обычном дыхании и обнаруживаться только во время форсированного выдоха.
Необходимо учитывать, что в связи с вариабельностью астмы проявления болезни могут отсутствовать, что не исключает бронхиальную астму. У детей в возрасте до 5 лет диагноз бронхиальной астмы основан главным образом, на данных анамнеза и результатах клинического (но не функционального) обследования (большинство педиатрических клиник не располагают такой точной аппаратурой). У детей грудного возраста, имевших три эпизода свистящих хрипов и более, связанных с действием триггеров, при наличии атопического дерматита и/или аллергический ринит, эозинофилии в крови следует подозревать бронхиальную астму, проводить обследование и дифференциальную диагностику.

У детей старше 5 лет необходимо проводить оценку функции внешнего дыхания. Спирометрия позволяет оценить степень обструкции, её обратимость и вариабельность, а также тяжесть течения заболевания. Однако спирометрия позволяет оценивать состояние ребёнка только на момент осмотра. При оценке показателей ОФВ1 и форсированной жизненной ёмкости лёгких (ФЖЁЛ) важно ориентироваться на должные показатели, полученные в ходе популяционных исследований, которые учитывают этнические особенности, пол, возраст, рост.
Таким образом, оценивают следующие показатели:
- ОФВ ;
- ФЖЕЛ;
- отношение ОФВ,/ФЖЁЛ;
- обратимость бронхиальной обструкции — увеличение ОФВ, по крайней мере на 12% (или 200 мл) после ингаляции сальбутамола либо в ответ на пробное лечение глюкокортикостероидами.
Пикфлоуметрия (определение ПСВ) — важный метод диагностики и последующего контроля лечения бронхиальной астмы. Последние модели пикфлоуметров относительно недороги, портативны, выполнены из пластика и идеально подходят для использования пациентами старше 5 лет в домашних условиях с целью ежедневной оценки течения бронхиальной астмы. При анализе показателей ПСВ у детей используют специальные номограммы, но более информативен ежедневный мониторинг ПСВ в течение 2-3 нед для определения индивидуального наилучшего показателя. ПСВ измеряют утром (обычно наиболее низкий показатель) до ингаляций бронхолитиков, если ребёнок их получает, и вечером перед сном (как правило, наиболее высокий показатель). Заполнение больным дневников самоконтроля с ежедневной регистрацией в нём симптомов, результатов ПСВ играет важную роль в стратегии лечения бронхиальной астмы. Мониторинг ПСВ может быть информативен для определения ранних симптомов обострения заболевания. Дневной разброс показателей ПСВ более 20% рассматривают как диагностический признак бронхиальной астмы, а величина отклонений прямо пропорциональна тяжести заболевания. Результаты пикфлоуметрии свидетельствуют в пользу диагноза бронхиальной астмы, если ПСВ увеличивается по крайней мере на 15% после ингаляции бронхолитика или при пробном назначении глюкокортикосетроидов.
Таким образом, важно оценить:
- суточную вариабельность ПСВ (разность между максимальным и минимальным значениями в течение дня, выраженную в процентах от средней за день ПСВ и усреднённую за 1-2 нед);
- минимальное значение ПСВ за 1 нед (измеряемой утром до приёма бронхолитика) в процентах от самого лучшего в этот же период показателя (Min/Max).
У пациентов с симптомами, характерными для бронхиальной астмы, но с нормальными показателями функции лёгких, в постановке диагноза БА может помочь исследование реакции дыхательных путей на физическую нагрузку.
У некоторых детей симптомы бронхиальной астмы провоцирует только физическая нагрузка. В этой группе полезно проведение нагрузочного теста (6-минутный протокол нагрузки бегом). Использование этого метода исследования совместно с определением ОФВ, или ПСВ может быть полезно для постановки точного диагноза бронхиальной астмы.
Для выявления бронхиальной гиперреактивности можно применять тест с метахолином или гистамином. В педиатрии их назначают крайне редко (в основном у подростков), с большой осторожностью, по особым показаниям. При диагностике бронхиальной астмы эти тесты имеют высокую чувствительность, но низкую специфичность.
Специфическую аллергологическую диагностику проводят врачи-аллергологи/иммунологи в специализированных учреждениях (отделениях/кабинетах).
Аллергологическое обследование обязательно для всех больных с бронхиальной астмой, оно включает: сбор аллергологического анамнеза, проведение кожного тестирования. определение уровня общего IgE (и специфических IgE в случаях, когда невозможно проведение кожных проб).
Кожные тесты с аллергенами и определение уровней специфических IgE в сыворотке крови помогают выявить аллергический характер заболевания, установить причинно-значимые аллергены, на основании чего рекомендуют соответствующий контроль факторов окружающей среды (элиминационный режим) и разрабатывают схемы специфической иммунотерапии.
Неинвазивное определение маркёров воспаления дыхательных путей (дополнительные диагностические методы):
- исследование мокроты, спонтанно продуцируемой или индуцированной ингаляцией гипертонического раствора натрия хлорида, на клетки воспаления (эозинофилы или нейтрофилы);
- определение уровня оксида азота (NО) и окиси углерода (FeCO) в выдыхаемом воздухе.

Определение степени тяжести обострений бронхиальной астмы и показаний к госпитализации при обострении
Определение тяжести обострений бронхиальной астмы
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2017
Бронхиальная астма – гетерогенное заболевание, характеризуется хроническим воспалением дыхательных путей, ассоциированное с гиперреактивностью бронхов. Определяется наличием в анамнезе респираторных симптомов таких как: одышка, затрудненное дыхание, чувство сдавленности в груди, кашель, которые варьируют во времени и по своей интенсивности и связаны с вариабельным ограничением экспираторного потока [GINA, 2017].
Соотношение кодов МКБ-10:
| МКБ-10 | |
| Код | Название |
| J45.0 | Астма c преобладанием аллергического компонента |
| J45.1 | Астма неаллергическая |
| J45.8 | Смешанная астма |
| J45.9 | Астма неуточненная |
| J46 | Астматический статус |
Дата разработки/пересмотра протокола: 2013/пересмотр 2017 год.
Сокращения, используемые в протоколе:
| АБЛА | – | аллергический бронхолегочный аспергиллез |
| АД | – | артериальное давление |
| АЛТР | – | антагонисты лейкотриеновых рецепторов |
| БА | – | бронхиальная астма |
| ВДП | верхних дыхательных путей | |
| ГКС | – | глюкокортикостероиды |
| ГЭР | – | гастроэзофагеальный рефлюкс |
| ДАИ | – | дозированный аэрозольный ингалятор |
| ДДБА | – | длительнодействующие бета-агонисты |
| ДПИ | – | дозированный порошковый ингалятор |
| ФЖЕЛ | – | фиксированная жизненная емкость легких |
| ИВЛ | – | искусственная вентиляция легких |
| ИГКС | – | ингаляционный глюкокортикостероид |
| КДБА | бета-2-агонистами короткого действия | |
| β2-КД | – | β2 агонисты короткого действия |
| КТ | – | компьютерная томография |
| ЛФК | – | лечебно-физическая культура |
| ОАК | – | общий анализ крови |
| ОРВИ | – | острые респираторно-вирусные инфекции |
| ОФВ1 | – | объем форсированного выдоха за первую секунду |
| ПСВ | – | пиковая скорость выдоха |
| СИТ | – | специфическая иммунотерапия |
| СОЭ | – | скорость оседания эритроцитов |
| УД | – | уровень доказательности |
| ФВД | – | функция внешнего дыхания |
| ФЭГДС | – | фиброгастродуоденоскопия |
| ЧДД | – | частота дыхательных движений |
| ЧСС | – | частота сердечных сокращений |
| ЭКБ | – | эозинофильно-катионный белок |
| ЭКГ | – | электрокардиография |
| ЭХОКГ | – | эхокардиография |
| Ig E | – | иммуноглобулин Е |
| Ig G | – | иммуноглобулин G |
| eNO | – | оксид азота в выдыхаемом воздухе |
| SaO2 | – | сатурация кислорода |
Пользователи протокола: врачи общей практики, врачи-педиатры, врачи-детские аллергологи, врачи педиатрических стационаров.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Классификация:
Тяжесть бронхиальной астмы устанавливается ретроспективно, через несколько месяцев приема препаратов контроля: в зависимости от того, на какой ступени лечения удается достичь у ребенка контроля астмы.
Тяжесть течения БА можно определить по объему терапии, позволяющей хорошо контролировать симптомы заболевания:
· легкая БА – это астма, контроль над симптомами которой достигается при небольшом объеме терапии, соответствующей ступени 1-2.
· среднетяжелая БА – соответствует ступени 3 терапии астмы.
· тяжелая БА – лечение соответствует 4-5 ступени («резистентная» астма).
В зависимости от периода болезни:
· приступ – острый эпизод экспираторного удушья, затрудненного и /или свистящего дыхания спастического кашля при резком снижении ПСВ;
· период ремиссии – достижение контроля;
· ремиссия может быть «полной» – при достижении хорошего и полного контроля и «неполной» при сохранении минимальных симптомов, не ограничивающих жизнедеятельность.
По тяжести приступа:
· при легком обострение ребенок в сознание, может говорить ( учитывать возрастные особенности), хрипы непостоянные, пульсоксиметрия ≥95%, умеренная тахикардия, нет цианоза;
· при среднетяжелом обострение не экипирующееся приступ в течение суток, несмотря на адекватную сочетанную терапию глюкокортикостероидами в сочетании с бронходилататорами. Пульсоксиметрия ≥ 92%;
· при тяжелом обострение угнетение сознания, сонливость, ребенок может говорить отдельные слова, частота пульса ≥200 уд/мин (до 3-х лет ) и ≥ 180 уд/мин ( до 4-5 лет), выраженный цианоз. Пульсоксиметрия
| Симптомы БА в течение 4 недель | Уровни контроля БА | |||
| Контролируемая | Частично контролируемая | Неконтролируемая | ||
| Дневные симптомы БА, длящиеся более чем несколько мин чаще, чем 2 раза в нед. Для детей до 6 лет – чаще, чем 1 раз в нед | Да □ Нет □ | |||
1–2 из перечисленных симптомов
3–4 из перечисленных симптомов
Для детей до 6 лет — бегает, играет меньше, чем другие дети; быстро устает от ходьбы/игры
Для детей до 6 лет – чаще, чем 1 раз в неделю
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии:
Кашель: повторяющийся или персистирующий непродуктивный кашель, который может ухудшаться ночью или сопровождаться дистанционными хрипами или затрудненным дыханием; кашель возникает при физической нагрузке, смехе, плаче или контакте с табачным дымом при отсутствии респираторной инфекции в текущий момент; длительный кашель в период новорожденности и кашель при отсутствии простуды
Дистанционные хрипы: повторяющиеся хрипы, включая хрипы во сне или при воздействии триггеров (физическая нагрузка, смех, плач, табачный дым, загрязненный воздух)
Затрудненное дыхание или одышка: возникают при физической нагрузке, смехе, плаче
Снижение активности: не бегает, но может играть или смеяться вместе с другими детьми и в той же интенсивности; устает во время прогулок (просится на руки)
Анамнез или семейный анамнез: наличие других аллергических заболеваний (атопический дерматит или аллергический ринит); астма у родственников первой линии
Пробное лечение ИГКС в низких дозах и по потребности – КДБД: клиническое улучшение в течение 2-3 месяцев лечения препаратами контроля и ухудшение после прекращения такого лечения.
Жалобы и анамнез: выявление причинно-значимых аллергенов – периодическое появление экспираторной одышки, преимущественно в ночное время или утром, усугубляющееся в холодное время года, при контакте с аллергенами (пыль, пыльца растений, шерсть животных), либо во время простудного заболевания; свистящее дыхание, слышное на расстоянии, навязчивый кашель без видимых причин длительностью более двух недель после перенесенного простудного заболевания. Наличие в семье родственников с атопическими заболеваниями — поллинозом, астмой, круглогодичным аллергическим ринитом, атопическим дерматитом, хронической или рецидивирующей крапивницей.
Физикальное обследование: визуально очевидно вздутие грудной клетки; «поперечное» стояние ребер, расширение межреберных промежутков; коробочный звук при перкуссии; определение ЧСС, ЧД; при аускультации -ослабление дыхания или сухие, свистящие, мелкопузырчатые влажные хрипы, которые выявляются симметрично с обеих сторон.
У многих пациентов БА начинается в раннем возрасте. У детей младше 5 лет акцентируется внимание на наличии трех паттернов свистящего дыхания.
Первая группа детей — это дети с такими характерными симптомами, как кашель, затрудненное дыхание и визинг, которые длятся менее 10 дней в течение инфекции верхних дыхательных путей, повторяются 2–3 раза в год, и данные симптомы отсутствуют между эпизодами затрудненного дыхания и/или визинга.
Следующая группа включает пациентов, у которых длительность симптомов увеличена (> 10 дней в течение инфекции ВДП), частота эпизодов > 3 в год или тяжелые эпизоды и/или ночные ухудшения, между эпизодами ребенок может иметь редкий кашель, визинг или затрудненное дыхание.
И третий паттерн — то же самое, как и в предыдущем случае, плюс отягощенная наследственность по атопии, или у ребенка уже есть проявления той или иной аллергической патологии. Характерные признаки БА у детей 5 лет и младше: кашель, визинг, затрудненное дыхание или одышка, снижение активности, положительный эффект от пробного лечения низкими дозами ингаляционными глюкокортикостероидами (иГКС) и бета-2-агонистами короткого действия.
Возрастные особенности БА:
Дети до 2-х лет:
· отягощенный анамнез по аллергическим заболеваниям;
· высокая частота пищевой аллергены, медикаменты, выраженные кожные реакции;
· раннее начало обструктивного синдрома на фоне ОРВИ
· положительный эффект от бронхолитической терапии
Дети 2-5 лет:
· ключевой критерий диагностики БА – персистирование на протяжении последнего года;
· наиболее частые триггеры – вирусы;
· БА, провоцируемая физической нагрузкой, так же может быть уникальным фенотипом в этом возрасте.
Дети 6- 12 лет:
· провоцируемая вирусами астма остается обычной формой заболевания;
· обострения, вызванные аллергенами, и сезонность можно выделить без особых затруднений.
Старше 12 лет:
· БА может впервые проявляться в подростковом возрасте; настораживающим симптомом является бронхоспазм на физическую нагрузку;
· могут быть дополнительные проблемы при выборе тактики ведения, отказ от регулярного приема лекарств, от каких-либо ограничений поведении. Возможно начало курения, оказывающего негативное влияние на течение БА;
· страх удушья формируют тревожность, чувство отверженности, подкреплённые переживаниями связанного с заболеванием.
Лабораторные исследования:
· исследование уровня общего иммуноглобулина Е (IgE) – возможно повышение, что указывает на аллергический характер воспаления, степень сенсибилизации (по показаниям аллерголога/пульмонолога);
· определение уровня специфических иммуноглобулинов (sIgE) специфической аллергической сенсибилизации может подтвердить диагноз, определить причинно-зависимые триггеры, воздействие которых следует ограничить (проводится в специализированной клинике);
Дополнительные лабораторные исследования:
· кожно-аллергическое тестирование — позволит определить причинно-зависимые триггеры обострения (проводится только в период ремиссии, после отмены ИГКС специалистом аллергологом).
Инструментальные исследования:
· пульсоксиметрия – метод определения степени насыщения крови кислородом, проводится при обострении астмы. Снижение уровня сатурации оксигемоглобина отражает в большей степени вентиляционно-перфузионные нарушения, чем состояние вентиляционной функции легких;
· пикфлоуметрия – определение пиковой скорости выдоха. При проведении пикфлоуметрии выявление снижения показателей ПСВ, определяемых по таблицам или номограммам, более чем на 20% по сравнению с ожидаемым; повышение ПСВ более чем на 15% от исходного уровня после ингаляции 200 мкг сальбутамола; более чем 20% различие между утренними и вечерними показателями ПСВ (проводится детям старше 5 лет);
· спирография – метод позволяющий исследовать функции внешнего дыхания. При проведении спирометрии (у детей старше 5 лет) оценивается исходный уровень ОФВ1 и ФЖЕЛ, а также прирост ОФВ1 после ингаляции с сальбутамолом (200 мкг). Увеличение прироста ОФВ1> 15% является одним из критериев диагностики БА (проводится детям старше 5 лет);
· рентгенологическое исследование органов грудной клетки (по показаниям). В период обострения выявляются признаки гипервентиляции, горизонтальное расположение ребер, уплощение купола диафрагмы, расширение межреберных промежутков;
В педиатрической практике необходимо проводить корреляцию с данными анамнеза, клинической симптоматикой и результатами аллерготестирования.
Уровень контроля: оценка контроля вопросник Asthma Control Test АСТ, TRACK.
Перечень дополнительных диагностических мероприятий:
· компьютерная томография легких (по показаниям) для исключения интерстициального легочного заболевания, бронхоэктазов, бронхиолита или инфекций. При сочетании БА с аллергическим риносинуситом по показаниям рассматривается КТ пазух носа;
· определение уровня оксида азота в выдыхаемом воздухе (eNO). Метод позволяет оценить степень выраженности воспалительной реакции в дыхательных путях проводится по показаниям (затрудненная диагностика, оценка риска обострений), при наличии соответствующего оборудования обученным персоналом;
· цитологическое исследование мокроты – наличие эозинофилов и большого количества десквамированного эпителия или нейтрофилов.
· бронхоскопия (по показаниям) – исследование газового состава артериальной крови при сатурации кислорода (SpO2)
| аллерголог | с целью оценки аллергологического статуса и уточнения диагноза БА |
| ЛОР | для диагностики и лечения аллергического ринита (АР) и лор-патологии |
| пульмонолог | при проведении дифференциального диагноза (для исключения муковисцидоза, врожденных пороков развития бронхолегочной системы и др.) |
| инфекционист | бронхолога (по показаниям) с целью проведения диагностической бронхоскопии/фибробронхоскопии при дифференциальной диагностике БА с врожденными пороками развития бронхолегочной системы, инородным телом, затяжными бронхитами неясной этиологии |
| Консультация других узких специалистов – по показаниям | |
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Рецидивирующие респираторные инфекции, которые сопровождаться бронхообструкцией | Кашель, шумное дыхание | Рентгенография, Общий Ig E, фадиатоп | Преимущественно кашель, затрудненное дыхания легкой степени |
| Острый бронхиолит | Кашель, учащенное дыхание | Рентгенография, газы крови | Дети до 2-х лет. развивается на 2-5 день острой инфекции верхних дыхательных путей, характеризуется нарастающим в течение 3-4 дней кашлем, одышкой экспираторного типа, тахипноэ 50-70 в минуту, тяжёлое течение Эффект от бронхоспазмолитической терапии у большинства детей отсутствует |
| Гастроэзофагеальный рефлюкс | Кашель | ФЭГДС, суточное мониторирование рН | Наличие срыгивания, рвоты, изжоги . Рецидивирующие бронхиты, кашель, недостаточный эффект от противоастматической терапии. |
| Муковисцидоз | Кашель, рецидивирующий характер заболевания | Уровень хлоридов в поте выше 60 мЭкв/л. — мутация гена МВТР | характерно отставание в физическом развитии, рецидивирующие пневмонии, хроническая диарея |
| Аспирация инородного тела | Кашель, затрудненное дыхание | Рентгенография, КТ легких, бронхоскопия | Эпизод кашля и/или стридора во время еды или игры в анамнезе, рецидивирующие бронхиты, затяжные пневмонии и кашель, локальные изменения в легком |
| Врожденные пороки сердца | Кашель, учащенное дыхание | ЭКГ, ЭХОКГ | Сердечный шум; цианоз во время еды, плохая прибавка в весе; тахикардия; тахипноэ или гепатомегалия; недостаточная эффективность противоастматической терапии |
| Врожденные аномалии легких (синдром первичной цилиарной дискинезии, иммунодефицит; пороки развития | Кашель, рецидивирующие течение | Рентгенография, КТ легких, бронхоскопия, иммунограмма, | — |
| Бронхолегочная дисплазия | Кашель, рецидивирующие обструкции | Рентгенография, КТ легких | Недоношенные дети, кислородозависимоть более 28 дней после рождения, респираторные нарушения присутствуют с рождения |
| Бронхоэктатическая болезнь | Кашель | Рентгенография, КТ легких, бронхография | Кашель с гнойной или слизисто-гнойной мокротой; недостаточная эффективность противоастматической терапии |
| Первичный иммунодефицит | Кашель, рецидивирующее течение | Иммунограмма | Рецидивирующее лихорадка и инфекции включая и нереспираторные. Отставание в развитии |
| Аллергический бронхолегочный аспергиллез | Кашель, рецидивирующее течение | Определяются: высокий уровень общего иммуноглобулина Е, значительное повышение специфических IgE и IgG к Aspergillus fumigatus | Субфебрилитет, продуктивный кашель с мокротой коричневого цвета, иногда – кровохарканье, боль в груди, свистящие хрипы, центрально расположенные цилиндрические бронхоэктазы. |
| Психогенный кашель | Кашель | Общий Ig E, фадиатоп , ЭКБ | Громкий кашель, нет связи с воздействием аллергена, респираторной инфекции или физической нагрузкой. Во время сна симптомы отсутствуют |
Получить консультацию по медтуризму
Получить консультацию по медтуризму
| Аминофиллин (Aminophylline) |
| Беклометазон (Beclomethasone) |
| Будесонид (Budesonide) |
| Вилантерол (Vilanterol) |
| Декстроза (Dextrose) |
| Дорназа альфа (Dornase alfa) |
| Ипратропия бромид (Ipratropium bromide) |
| Магния сульфат (Magnesium sulfate) |
| Мометазон (Mometasone) |
| Монтелукаст натрия (Montelukast sodium) |
| Натрия хлорид (Sodium chloride) |
| Омализумаб (Omalizumab) |
| Преднизолон (Prednisolone) |
| Салметерол (Salmeterol) |
| Сальбутамол (Salbutamol) |
| Тиамфеникола глицинат ацетилцистеинат (Thiamphenicol, glycinate acetylcysteinate) |
| Тобрамицин (Tobramycin) |
| Флутиказон (Fluticasone) |
| Флутиказона фуроат (Fluticasone furoate) |
| Формотерол (Formoterol) |
| Циклесонид (Ciclesonide) |
| Эпинефрин (Epinephrine) |
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Лечение астмы должно представлять собой циклический непрерывный процесс, включающий оценку состояния пациента, коррекцию терапии (медикаментозной и немедикаментозной) и обязательный контроль ответа на проводимое лечение. Задачей лечения БА является достижения контроля с длительной ремиссией и предупреждение обострения. У каждого ребенка наряду с универсальной стратегией необходимо учесть и индивидуальные особенности для выбора средств и методов лечения.
Немедикаментозное лечение:
Режим: создание гипоаллергенного быта (заключается в устранении бытовых, эпидермальных, пыльцевых аллергенов, которые чаще других трансформируются в астматический статус).
Диета: гипоаллергенная диета (исключение пищевых аллергенов, пищевых добавок).
· дыхательная гимнастика и ЛФК для тренировки дыхательной мускулатуры больного в межприступном периоде астмы (у детей более показана дыхательная гимнастика с форсированным выходом);
· психотерапия (способствует выявлению психологических особенностей больных, своевременной диагностики и психотерапевтической коррекции нервно-психического статуса).
Медикаментозное лечение
Перечень основных лекарственных средств:
Лекарственные средства, применяемые для фармакотерапии астмы можно разделить на два больших класса в зависимости от цели их назначения: препараты для быстрого купирования симптомов (препараты скорой помощи) и средства для долгосрочного контроля над болезнью (средства базисной — поддерживающей, противовоспалительной, терапии).
Препараты, применяемые для быстрого купирования симптомов — ингаляционные коротко действующие β2-агонисты (КДБА) (сальбутамол) используют в качестве препаратов скорой помощи первой линии единогласно рекомендуется детям всех возрастов (УДA). Препараты данной группы обычно назначаются «по требованию», однако, частое (более 1 ингалятора в месяц) или длительное применение свидетельствует о необходимости пересмотреть базисную терапию.
Препарат в форме аэрозоля назначают для купирования приступа БА однократно по 0,1 мг, детям старше 12 лет по 0,1-0,2 мг; для профилактики приступов БА – по 0,1 мг 3-4 раза в сутки; для профилактики приступа астмы физического напряжения перед физической нагрузкой – 0,1 мг. Препарат в форме порошка для ингаляций назначают по той же схеме, но при этом дозы увеличиваются в 2 раза, соответственно. Препарат в виде раствора для ингаляционного применения назначают в дозе 2,5 мг 3-4 раза в сутки. При необходимости возможно увеличение дозы до 5 мг 3-4 раза в сутки.
Антихолинергические средства (ипратропия бромид), являются препаратами второй линии. Комбинации с β2—агонистом может обеспечивать более выраженный бронхорасширяющий эффект.
Доза препарата у подростков старше 12 лет при острых приступах бронхоспазма в зависимости от тяжести приступа дозы могут варьировать от 1 мл (1 мл=20 капель) до 2,5 мл (2,5 мл=50 капель). У детей в возрасте 6-12 лет при острых приступах бронхиальной астмы в зависимости от тяжести приступа дозы могут варьировать от 0,5 мл (0,5 мл=10 капель) до 2 мл (2 мл=40 капель). У детей в возрасте до 6 лет (масса тела
| Препарат | Низкие/средние дозы (мкг) | Высокие дозы (мкг) |
| Будесонид для небулайзерной терапии | 250-500 | >500 |
| Флутиказона пропионат (ДАИ) | 100-200 | >200 |
| Бекламетазона дипропропионат (ДАИ) | 100-200 | >200 |
| Низкие, средние и высокие суточные дозы ИГКС (мкг) | |||
| Взрослые и подростки (старше 12 лет) | |||
| Препарат | Суточные дозы | ||
| Низкие дозы | Средние дозы | Высокие дозы | |
| Будесонид для небулайзерной терапии | 200–400 | >400–800 | >800-1600 |
| Будесонид ДПИ | |||
| Флутиказона пропионат | 100–250 | >250–500 | >500-1000 |
| Флутиказона фуроат* | 100 | — | 200 |
| Бекламетазона дипропионат | 200–500 | >500–1000 | >1000 |
| Циклезонид (ДАИ) | 80-160 | >160-320 | >320-1280 |
| Мометазона фуроат | 110–220 | >220–440 | >440 |
| Дети 6-11 лет | |||
| Будесонид для небулайзерной терапии | 100–200 | >200–400 | >400 |
| Бекламетазона дипропионат ДАИ | 100–200 | >200–400 | >400 |
| Флутиказона фуроат* | — | — | — |
| Флутиказона пропионат | 100–200 | >200–400 | >400 |
| Циклезонид (ДАИ) | 80 | >80-160 | >160 |
| Мометазона фуроат | 110 | ≥220– | ≥440 |
(NB! * — применять после регистрации на территории РК).
Медикаментозное лечение проводится в зависимости от возраста, степени тяжести заболевания и уровня его контроля и делится на 5 ступеней.
Терапия 1 ступени: Симптоматическая терапия (КДБА) по потребности (УД D). Рекомендуется для пациентов с редкими симптомами (менее 2 раз в неделю), возникающими только в дневное время и длящимися непродолжительное время (до нескольких часов). Категорически не рекомендуется использование длительно действующих β2-агонистов (ДДБА) в качестве симптоматической терапии без базисного лечения ИГКС вследствие высокого риска летального исхода астмы (УД А). Не рекомендованы к использованию у детей пероральные β2-агонисты и аминофиллин в связи с высоким риском развития тяжелых нежелательных явлений данных препаратов, что превышает возможную пользу от их применения. Учитывая тот факт, что до настоящего времени нет достаточных данных о том, что монотерапия КДБА абсолютно безопасна даже для пациентов с редкими симптомами, уже на первой ступени терапии может быть рекомендовано назначение низких доз ИГКС пациентам с факторами риска неблагоприятного исхода БА (УД B).
Терапия 2 ступени: низкие дозы препарата базисной терапии и симптоматическая терапия (КДБА) по потребности. Предпочтительно в качестве базисной терапии использовать ИГКС (УД A). Альтернативным вариантом являются антагонисты лейкотриеновых рецепторов (АЛТР), особенно для пациентов с сопутствующим аллергическим ринитом, хотя эти препараты являются менее эффективными по сравнению с ИГКС. Для пациентов с астмой, симптомы которой проявляются преимущественно в определенный сезон (пыльцевая сенсибилизация) рекомендовано назначение базисной терапии ИГКС с момента появления симптомов и в течение всего периода цветения причинно-значимых растений, а также дополнительно 4 недели (УД D). Дошкольникам с вирус-индуцированными обострениями БА может быть рекомендовано периодическое или эпизодическое использование ИГКС, однако, предпочтительным вариантом все же признается регулярная терапия. Не рекомендовано рутинное использование кромонов вследствие их низкой эффективности (УД A) и сложного режима применения.
Терапия 3 ступени: один или два базисных препарата в комбинации с ДДБА и КДБА по потребности. Предпочтительным вариантом для подростков является применение низких доз ИГКС в сочетании с ДДБА (УД A), для детей 6-11 лет – средние дозы ИГКС (удвоение низкой дозы ИГКС) и КДБА по потребности. Альтернативой может служить добавление антагонистов лейкотриеновых рецепторов к низким дозам ИГКС в качестве базисной терапии и КДБА по потребности.
Терапия 4 ступени: два или более базисных препарата и симптоматическая терапия по потребности. Для детей 6-11 лет возможно применение низких доз ИГКС в сочетании с формотеролом (УД A) в качестве как базисной, так и симптоматической терапии. Также используется комбинация средних/высоких доз ИГКС с ДДБА и КДБА по потребности (УД B). Детям 6-11 лет, в отличие от взрослых, не рекомендуется добавление теофиллина в базисную терапию. Терапевтический выбор для детей 5 лет и младше, на 4 ступени ограничен возраст-разрешенным диапазоном препаратов, использующихся при астме, следует рассмотреть возможность увеличения дозы ИГКС до средней либо, как альтернативный вариант, добавить антагонисты лейкотриеновых рецепторов. Можно периодически повышать дозу базисного ИГКС в интермиттирующем режиме во время обострений (УД D).
Терапия 5 ступени (только у детей 6 лет и старше): На данной ступени детям 6 лет и старше с персистирующими симптомами астмы и обострениями, несмотря на адекватную базисную терапию при условии правильной техники ингаляции и хорошего комплаенса, назначается препарат моноклональных антител к иммуноглобулину E *(УД A). (NB! * — применять после регистрации на территории РК). Детям не рекомендовано назначение оральных кортикостероидных препаратов в качестве базисной терапии.
Другие виды лечения:
БА у детей часто сочетается с атопическим дерматитом (АД) и аллергическим ринитом (АР), что требует назначения соответствующей комплексной терапии. АД в «атопическом марше» чаще предшествует проявлению бронхиальной обструкции. Наружная терапия АД подразумевает использование топических противовоспалительных препаратов (стероидных и нестероидных), а также увлажняющих средств. При сочетании БА с АР рекомендованы ингаляционные топические ГКС интраназально (беклометазон, флутиказон, мометазон).
Аллерген-специфическая иммунотерапия (СИТ) направлена на развитие устойчивой клинической толерантности у пациентов с симптомами, спровоцированными аллергенами. Облегчая проявления астмы, она ведет к снижению гиперреактивности дыхательных путей и потребности в препаратах базисной терапии (УД A,B). Этот наиболее патогенетический тип лечения при аллергической астме имеет преимущества перед фармакотерапией: клинические эффекты СИТ сохраняются после прекращения терапии. Еще один важный аспект — профилактическое действие в отношении перехода аллергического ринита в астму и развития повышенной чувствительности к дополнительным аллергенам.
Аллергенспецифическую иммунотерапию должен проводить специалист аллерголог-иммунолог детям с 5 летнего возраста. Не рекомендуется при тяжелой астме из-за высокого риска развития системных реакций. Подбор препарата и пути введения осуществляется специалистом индивидуально. В зависимости от способа введения лечебного аллергена различают следующие методы АСИТ: пероральный, сублингвальный, подкожный.
Профилактические мероприятия:
Профилактика обострений БА включает весь комплекс мероприятий терапии, основанный на принципе постоянного контроля (медикаментозное лечение, воздействие на факторы риска, обучение и мониторинг, исключение триггерных факторов, специфическую иммунотерапию, немедикаментозные методы), а также своевременную вакцинацию.
Профилактическая иммунизация детей с БА вполне осуществима, но требует разумной осторожности. Рекомендуется ежегодная вакцинация от гриппа (первая вакцинация проводится в возрасте 6 месяцев).
Профилактика БА заключается в возможно более раннем выявлении и устранении причинных факторов. У детей с инфекционно-зависимой астмой необходимо предупреждение заражения вирусной и бактериальной микрофлорой (ограничение посещений массовых скоплений людей, ношение масок во время эпидемических вспышек острых респираторных заболеваний, проведение профилактической противогриппозной вакцинации). У детей с атопической БА необходимо не только выявление вида сенсибилизации, но и проведение специфической гипосенсибилизации (СИТ) в тех случаях, когда причиной астмы являются бытовые или пыльцевые аллергены.
В настоящее время единственным доказанным изменяемым фактором окружающей среды, который можно с уверенностью рекомендовать для первичной профилактики астмы является ограничение контакта с табачным дымом в период беременности и новорожденности (УД B).
Для профилактики астмы важнейшее значение имеет проведение ЛФК с тренировкой дыхательной мускулатуры в периоде ремиссии. При этом предпочтительны занятия циклическими видами спорта, не связанными с пылевыми воздействиями, например, плаванием, лыжным или конькобежным спортом, греблей.
Мониторинг состояния пациента:
Наблюдение детей с БА осуществляется аллергологом-иммунологом, врачом-педиатром или врачом общей практики. По показаниям проводятся консультации пульмонолога, оториноларинголога, гастроэнтеролога, фтизиатра, невролога. В амбулаторно-поликлинических условиях кратность консультаций аллерголога-иммунолога, в зависимости от тяжести течения астмы у пациента и уровня контроля над болезнью, может составить 1 раз в 1-6 месяцев, педиатром — 1 раз в 3-6 месяцев.
Обследование детей с подозрением на БА может проводиться как в дневном, так и в круглосуточном стационаре, а также амбулаторно (в зависимости от выраженности симптомов заболевания и региональных возможностей здравоохранения). Сроки госпитализации в целях обследования и назначения (а также коррекции) базисной терапии могут составить от 5 до 14 дней (в зависимости от состояния пациента). Детям с обострением БА лечебные мероприятия могут проводиться амбулаторно, бригадой «скорой помощи», в отделениях неотложной помощи, в дневном/круглосуточном стационаре.
Индикаторы эффективности лечения:
· исчезновение ночных и дневных приступов астмы;
· восстановление полноценного качества жизни;
· восстановление функции внешнего дыхания;
· отсутствие приступов бронхиальной обструкции во время интеркуррентных простудных заболеваний;
· отсутствие обострений, опасных для жизни и требующих стационарного лечения, снижение потребности в глюкокортикостероидной терапии и других методов лечения.
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Алгоритм ведения пациентов при обострении БА
Немедикаментозное лечение:
Режим: При обострении БА режим постельный или полупостельный (устанавливается врачом в индивидуальном порядке с учетом степени тяжести заболевания).
Диета: стол № 6.
Положительное влияние на течение БА оказывает индивидуально подобранная диета с исключение из рациона аллергенных для данного больного продуктов (гипоаллергенный).
Медикаментозное лечение: смотреть пункт Амбулаторное лечение.
В период обострения БА, при развитии признаков дегидратации вследствие увеличения частоты дыхания и уменьшения приема жидкости, также показана регидратационная терапия. При проведении инфузионной терапии в качестве базисных растворов используется изотонический раствор натрия хлорида и 5% раствор глюкозы в соотношении 1:1. Количество вводимой жидкости у детей раннего возраста составляет 10-20 мл/кг массы, общий объем 150-300 мл, скорость инфузии 12-14 капель в минуту.
Хирургическое вмешательство: нет.
Дальнейшее ведение
Большинство групп препаратов, контролирующих течение заболевания у детей, обеспечивают улучшение состояния уже в первые дни лечения, однако полный эффект можно увидеть только спустя 3–4 месяца. При тяжелом течении заболевания и длительной неадекватной предшествующей терапии этот период может быть еще более длительным [8].
После достижения контроля необходимо дальнейшее поддержание этого контроля с подбором минимального объема необходимой терапии для конкретного пациента с периодической коррекцией терапии в случае снижения контроля или развития обострения. Сроки уменьшения объема контролирующей терапии индивидуальны.
Частота визитов к врачу зависит от исходной тяжести БА, обычно через 1-3 месяца после первого визита, в последующем каждые 3 месяца. Общепринятые рекомендации:
· при достижении контроля на фоне монотерапии низкими дозами ИГКС возможен переход на однократный прием ИГКС с интервалом в среднем через 3 мес.;
· если контроль достигнут на фоне комбинированной терапии (ИГКС+пролонгированный ß2-агонист) необходимо уменьшить объем ИГКС на 50% на фоне продолжающегося приема ß2-агониста, в последующем со снижением дозы и полной отменой ß2-агониста и переводом пациента на монотерапию ИГКС. Как альтернатива может быть однократный прием комбинированного препарата или перевод на антилейкотриеновый препарат.
· в случае достижения контроля путем применения комбинации фиксированными препаратами с системными ГКС сначала производится снижение и отмена системных ГКС, в последующем, как при другом объеме терапии.
· при снижении контроля (учащение или утяжеление выраженности симптомов, увеличение потребности в ингаляциях короткодействующих ß2-агонистов в течение 1-2 суток) необходимо увеличить объем поддерживающей терапии: увеличение дозы ИГКС, добавление пролонгированных ß2-агонистов или других препаратов [2].
Реабилитационные мероприятия:
Реабилитационная программа по ведению пациентов с БА – это комплекс мероприятий целью которого является предотвращение инвалидности в период лечения заболевания и помощь больному в достижении максимальной физической, психической, профессиональной, социальной и экономической полноценностью, на которую он будет способен в рамках существующего заболевания.
Основными направлениями реабилитации являются: немедикаментозные методы лечения (см. п, санаторно-курортное лечение для больных БА
В санаторно-курортных условиях при БА рекомендуются:
· природные лечебные факторы (климатотерапия, спелеотерапия, галотерапия, бальнеотерапия и др.);
· аэрозольная (ингаляционная) терапия;
· лечебные физические факторы (лечебный массаж, рефлексотерапия, баротерапия, лекарственный электрофорез, электросонотерапия и др. методы аппаратной физиотерапии);
· лечебная физкультура (ЛФК);
· психотерапия.
Индикаторы эффективности лечения — достижение полного или частичного контроля над БА:
· отсутствие или не более 2 эпизодов дневных симптомов в неделю;
· отсутствие или незначительное ограничение повседневной активности, включая физические нагрузки;
· отсутствие (или не более 2-х в месяц) ночных симптомов или пробуждений из-за астмы;
· отсутствие (≤ 2 эпизодов в неделю) потребности в препаратах «скорой помощи»;
· нормальные показатели функции легких.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
· необходимость проведения дифференциальной диагностики при невозможности осуществления в амбулаторных условиях;
· тяжелая, неконтролируемая астма при неэффективности лечения на амбулаторном этапе;
· обострение средней и тяжелой степени, особенно при снижении сатурации крови кислородом ниже 92%;
· проведение медико-социальной экспертизы состояния пациента.
Показания для экстренной госпитализации:
· неэффективность лечения в течение 1—3 ч на догоспитальном этапе; тяжелое обострение БА, астматический статус;
· тяжелое течение астмы, в том числе обострение на фоне базисной терапии глюкокортикоидами для приема внутрь;
· невозможность продолжения плановой терапии дома;
· неконтролируемое течение БА;
· более двух обращений за медицинской помощью в последние сутки или более трех в течение 48 ч;
· более 8 ингаляций КДБА за последние 24 часа.
· наличие сопутствующих тяжелых соматических и неврологических заболеваний (сахарного диабета, эпилепсии и др.);
· тяжелые обострения в анамнезе;
· плохие социально-бытовые условия.
Пациента транспортируют в положении сидя в условиях кислородотерапии.
Тяжелое обострение астмы – отсутствие ответа на 3 ингаляции короткодействующих бронходилататоров в течение 1-2 часов:
· тахипное (ЧД в норме у детей 0-2 мес 120 в мин;
· ПСВ
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2017
- 1) Программа по менеджменту бронхиальной астмы и аллергического ринита на современном этапе в Республике Казахстан. Испаева Ж.Б., Дадамбаев Е.Т., Есенжанова Г.М., Розенсон Р.И., Моренко М.А и соавт. Алматы , 2011-. С.40 2) http://www.aihw.gov.au/asthma/prevalence/ 3) Pearce N, Ait-Khaled N, Beasley R, et al. Worldwide trends in the prevalence of asthma symptoms: phase III of the International Study of Asthma and Allergies in Childhood (ISAAC). Thorax 2007; 62: 758–766. 4) Asthma. Most Recent Asthma Data. – 2017. http://www.cdc.gov/asthma/most_recent_data.htm 5) http://www.rosminzdrav.ru/documents/6686-statisticheskaya-informatsiya 6) http://www.ginasthma.org/ 7) From the Global Strategy for Asthma Management and Prevention (2015 Update) Available from: www.ginasthma.org 8) Paediatric Respiratory Medicine ERS Handbook 1st Edition Editors Ernst Eber. Fabio Midulla 2013 European Respiratory Society 719P. 9) Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика» 5-е издание. – М., 2017. – 160 с. 10) Аллергология и иммунология / Под ред. А.А. Баранова, Р.М. Хаитова. Союз педиатров России. — 3-е изд., испр. и доп. — М.: Союз педиатров России, 2011. — 256 с. 11) Papadopoulos N.G., Arakawa H., Carlsen K.H. et al. International consensus on (ICON) pediatric asthma // Allergy. — 2012. — Vol. 67. — P. 976-997. 12) Оказание стационарной помощи детям. Карманный справочник. — 2-е издание. — Женева; Всемирная организация здравоохранения, 2013. — 412 с. http://www.who.int/ 13) Oxford handbook of emergency. Fourth edition. Oxford University, 2012. — P. 676.
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
1) Испаева Жанат Бахытовна – доктор медицинских наук, профессор, заведующая курсом аллергологии и клинической иммунологии Казахский национальный медицинский университет имени С.Д. Асфендиярова, Президент Казахстанской ассоциации аллергологов и клинических иммунологов, член EAACI.
2) Моренко Марина Алексеевна – доктор медицинских наук, заведующая кафедрой детских болезней №1, АО «Медицинский университет Астана», главный внештатный детский аллерголог-иммунолог Управления здравоохранения г. Астаны.
3) Старосветова Екатерина Николаевна – кандидат медицинских наук, доцент кафедры детских болезней №2, АО «Медицинский университет Астана».
4) Юхневич Екатерина Александровна – PhD, и.о. доцента кафедры клинической фармакологии и доказательной медицины, Карагандинский государственный медицинский университет.
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
1) Газалиева Меруерт Арстановна – доктор медицинских наук, доцент, заведующая кафедрой аллергологии и иммунологии Карагандинского Медицинского университета.
2) Нугманова Дамиля Сакеновна – доктор медицинских наук, профессор, Национальный Лидер GINA (с 2015 по настоящее время), президент Ассоциации семейных врачей Казахстана, член ERS, EAACI, AAFP.
Пересмотр протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
АЛГОРИТМ ДИАГНОСТИКИ И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ (схемы)
источник
 заболевания дыхательной системы (пневмоторакс, бронхит, эмфизема);
заболевания дыхательной системы (пневмоторакс, бронхит, эмфизема); Перенесенные травмы (возникшие в период эмбрионального развития, при родах или после них).
Перенесенные травмы (возникшие в период эмбрионального развития, при родах или после них).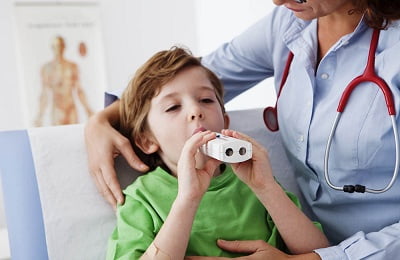 Спирография. Этот метод является одним из основных при выявлении патологий дыхательных путей. В ходе его использования с помощью специального приспособления измеряются особенности дыхательной функции. При наличии БА объем форсированного выдоха уменьшен. Кроме этого, если болезнь достигла серьезной степени развития, благодаря спирографии можно обнаружить уменьшение жизненной емкости легких. Иными словами, с помощью этого метода можно не только обнаружить астму, но и предположить степень ее тяжести.
Спирография. Этот метод является одним из основных при выявлении патологий дыхательных путей. В ходе его использования с помощью специального приспособления измеряются особенности дыхательной функции. При наличии БА объем форсированного выдоха уменьшен. Кроме этого, если болезнь достигла серьезной степени развития, благодаря спирографии можно обнаружить уменьшение жизненной емкости легких. Иными словами, с помощью этого метода можно не только обнаружить астму, но и предположить степень ее тяжести.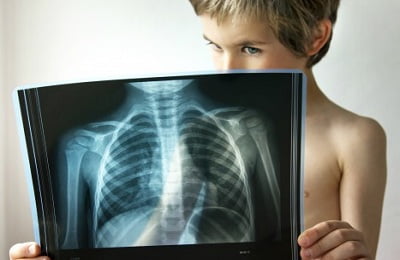 Бронхоскопия. Данная методика бывает полезна при подозрении на развитие опухоли в органах дыхания. Чтобы исключить эту проблему, используют бронхоскопию.
Бронхоскопия. Данная методика бывает полезна при подозрении на развитие опухоли в органах дыхания. Чтобы исключить эту проблему, используют бронхоскопию.



