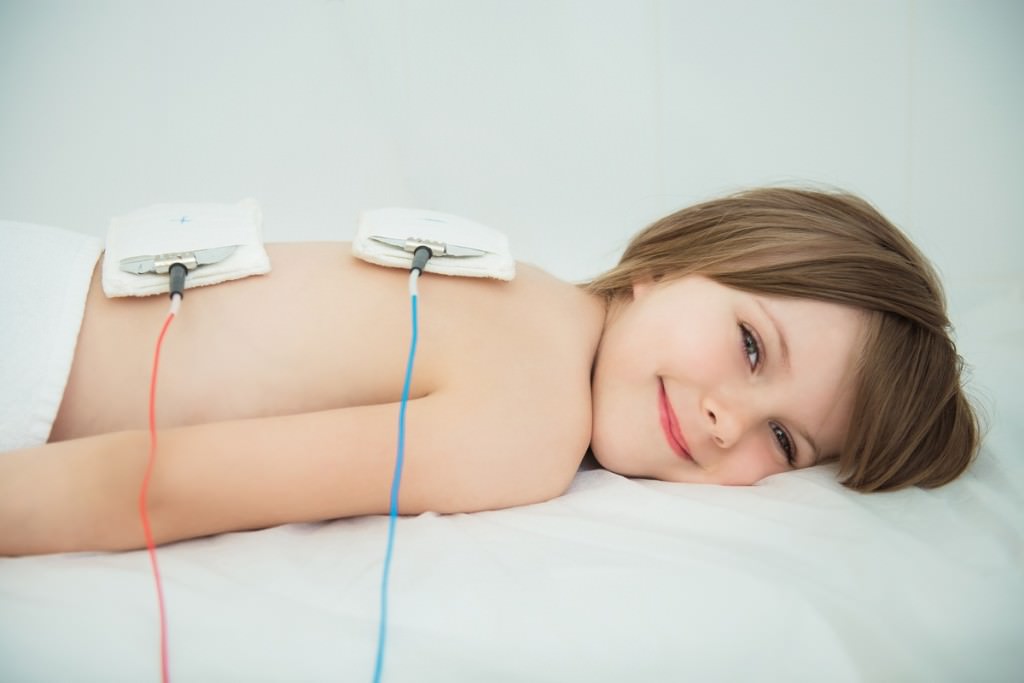
Несмотря на прогресс в медикаментозном лечении бронхиальной астмы, родители страдающих этим заболеванием детей сталкиваются со многими сложностями. Казалось бы, выполняются все предписания доктора, а ощутимого улучшения и длительного контроля не наблюдается. Почему так?
В развитии бронхиальной астмы участвует множество факторов. Часто не получается исключить контакт ребенка с причинно-значимыми факторами, провоцирующими аллергенами. Или из-за некорректной лекарственной терапии развивается непереносимость или невосприимчивость к препарату, возникают гормональные нарушения. В таких ситуациях стают актуальными физические методы лечения, о которых пойдет речь в предлагаемом Вам научном материале.
На что направлено физиотерапевтическое действие? Применение современных физических методов позволяет купировать приступ удушья, угнетать активность аллергического воспаления, снижать гиперреактивность бронхов, повышать их дренажную функцию. Улучшается функциональное состояние дыхательной системы и организма в целом, укрепляется дыхательная мускулатура, повышается способность к адаптации. Лечебный эффект основан на воздействии на биофизические процессы происходящие в организме и затрагивающие различные регуляционные системы.
Методика заключается в антиоксидантном действии негативно заряженных ионов атмосферного воздуха, продуцируемых специальным устройством – аэроионизатором. Попадая в дыхательные пути, аэроионы активируют в тканях обменные и защитные процессы, усиливает работу мерцательного эпителия. Курс из 6-12 процедур, которые можно выполнять в период обострения бронхиальной астмы, способствует улучшению вентиляции и газообмена, тканевого дыхания, снижению проявлений бронхоспазма.
Будьте осторожны с бытовыми аэроионизаторами. Их использование нежелательно для детского организма. Чаще всего невозможно определить дозу воспроизводимых ими отрицательных ионов. Кроме этого, подобные устройства создают сильное электростатическое поле и выделяют озон и окиси азота, что сводит на «нет» весь их предположительно позитивный эффект.
Процедуры аэроионотерапии должны проводиться профессиональным аппаратом в условиях физиотерапевтического кабинета. Создается направленный поток аэроионов определенной плотности с индивидуальной поглощаемой дозировкой. Исключается негативное влияние электростатического поля и побочных веществ.
Импульсное воздействие электрического тока переменного направления (синусоидальных модулированных токов) вызывает седативный эффект, усиливает процессы торможения в центрах вегетативной регуляции, уменьшает бронхообструкцию. Импульсы свободно проходят через кожу, изменяя ионную структуру залегающих глубже нервных и мышечных волокон. Курс терапии синусоидальным модулированным током заметно уменьшает частоту и длительность приступов удушья. Происходят положительные сдвиги легочной гемодинамики и кислотно-щелочного баланса.
Разработаны различные методики электроимпульсного лечения в зависимости от формы и степени тяжести заболевания, выраженности бронхиальной обструкции. Например, детям с отягощенным акушерским анамнезом, повышенной возбудимостью, психоневротическими реакциями показаны малоинтенсивные токи прямоугольной формы (по типу электросна с глазнично-затылочным расположением электродов). Эта методика нормализует тонус вегетативной нервной системы. Требуется около 8 процедур, которые проводятся в постприступный период.
Детям со сниженной активностью дыхательной мускулатуры, плохой экскурсией диафрагмы, нарушением стереотипа акта дыхания показана динамическая электронейростимуляция. Методика применения импульсов максимально приближена к биопотенциалам, возникающим во внутренних органах. Современное оборудование позволяет проводить экспресс-диагностику для выбора оптимальных зон воздействия. После курса лечения наблюдается положительная динамика: снижается активность аллергического воспаления и потребность в медикаментозном лечении.
Длительная терапия глюкокортикоидами подавляет их секрецию корой надпочечников. Для повышения функциональной активности этой зоны и снижения дозы заместительных препаратов используют индуктотермию. Метод основан на действии переменного магнитного поля высокой частоты на область надпочечников. Механическая энергия индуцированных магнитным полем вихревых токов переходит в тепло. Действие: обезболивающие, седативное, рассасывающие, противовоспалительное и спазмолитическое.
Эффективная методика, позволяющая целенаправленно воздействовать как на отдельные симптомы, так и сочетать ее с воздействием на весь организм. Проводится по точкам акупунктуры, которые являются своеобразными электромагниторецепторами. Через них проходят меридианы, которые в совокупности с каждой клеткой создают собственное когерентное поле организма. Оно управляет работой всех органов и систем. Под внешним воздействием электромагнитный каркас может деформироваться, что постепенно приводит к хроническим болезням. Стимуляция биологически активных точек способствует изменению электрических потенциалов и восстановлению электромагнитного потенциала. Таким образом, можно значительно улучшить состояние ребенка, особенно в тех случаях, когда традиционная медицина малоэффективна.  
Существует множество вариаций воздействия на точки акупунктуры: иглотерапия (металлические иглы диаметром 0,25 мм),   электроакупунктура (электрические импульсы небольшой мощности), цубо-терапия (небольшие металлические шарики), надавливание пальцами (акупрессура, шиацу). Рефлексотерапия позволяет нормализировать состояние нервной системы, предупреждать или ликвидировать приступы удушья.
Некоторыми приемами акупунктуры не связанными с повреждением кожи вы можете овладеть сами и применять их дома. Например, точечный массаж. Техника проста: последней фалангой первого, второго или третьего пальца надавливайте на активную точку. Затем выполните быстрые вращения по часовой стрелке. Постепенно надавливайте сильнее до возникновения чувства распирания, давления или даже прострела. На одну точку воздействуют от 30 с до 3 мин, количество точек за сеанс 6-8. Последовательность: сверху вниз, от задней поверхности к передней.  
Альтернативой традиционной акупунктуре, позволяющей избежать нарушения целостности кожных покровов, поломки иглы или кровоизлияния в ткани, является пунктурная физиотерапия. Вместо иглы стимуляция точки проводится различными физическими факторами – лазером, ультразвуком, низкоинтенсивным магнитным излучением.
Интенсивное охлаждение стоп криопакетом позволяет значительно уменьшить проявления бронхообструктивного синдрома и усилить легочную вентиляцию. Процедура выполняется ежедневно по 10-20 с, 10 сеансов. Методика эффективна, но имеет ряд противопоказаний: инфекционные заболевания, патология щитовидной железы, непереносимость холода. Положительно влияет на течение бронхиальной астмы микроклимат финской бани (сухой горячий воздух). Термическое воздействие нормализует работу нервной системы, усиливает циркуляцию крови и перераспределяет поверхностными и глубокими тканями.
Тренировка дыхания повышает устойчивость к гипоксическому и гиперкапническому воздействию. Она осуществляется путем волевой задержки дыхания, дыхания через сопротивление, удлинения и замедления выдоха, звуковой и абдоминальной гимнастики, применения индивидуального дыхательного тренажера.
Для детей с бронхиальной астмой разработано множество гиповентиляционных упражнений, с помощью которых можно ликвидировать приступы затрудненного дыхания и навязчивого кашля. Необходимо контролировать дыхание, сознательно стараться расслаблять различные группы мышц, подавлять кашель. Например, предложите ребенку разбить позыв кашля на несколько коротких движений, рот при этом стоит держать закрытым.
Голосовая гимнастика способствует релаксации дыхательной мускулатуры. Сидя или лежа, сделав вдох средней глубины, на выдохе произносятся звуки «ррр», «ммм», «пфф», «бррах», «дррех». При этом выдох нужно максимально растянуть. Процедуру выполнять на голодный желудок, повторять 4-5 раз.
Кроме описанных методик существует еще много немедикаментозных способов лечения бронхиальной астмы. С успехом применяется дозированная гипоксия с вдыханием смеси со сниженным содержанием кислорода (имитация горного воздуха). Муколитическое действие имеет вдыхание среды насыщенной высокодисперсным аэрозолем хлорида натрия – галоаэрозоля. Он оказывает бактерицидное, противовоспалительное, иммуностимулирующие действие. Что бы вы ни выбрали, всегда настраивайтесь на позитивный результат. Ваша уверенность в успехе лечения, любовь и родительская забота помогут ребенку справиться со всеми трудностями.
источник
Наиболее часто встречающимися заболеваниями являются именно те, которые связаны с дыхательной системой. Люди очень часто обращаются в больницу с ОРВИ, бронхитом, пневмонией и т.п. Для лечения этих недугов очень действенна физиотерапия, которая очень актуальна и при бронхиальной астме.
Физиотерапия представляет собой лечение с помощью различных физических средств, которые помогают добиться хорошего результата и при этом не нагружать организм. При бронхиальной астме данный метод лечения является дополнительным. Он используется как при обострении болезни, так и в период ремиссии.
ВАЖНО! Если человек страдает от обструктивного бронхита, крапивницы или поллиноза и есть угроза развития бронхиальной астмы, т.е. находится в предастматическом статусе, необходимо в обязательном порядке проводить физиотерапию с проведением водных процедур, гимнастики и закаливания.
Краткое содержание статьи
- Баротерапия. Данная физиопроцедура заключается в воздействии на организм человека повышенным
либо пониженным давлением, в зависимости от ситуации, с помощью специальной барокамеры.
- Дыхательная гимнастика. Физиотерапия за счет специальных дыхательных упражнений помогает максимально обеспечить организм кислородом и вывести углекислый газ.
- Водные процедуры. Физиопроцедуру проводят путем растирания тела мокрым полотенцем по утрам, постепенно понижая температуру используемой воды. Также можно принять горячие ванночки для ног и рук, где вода в тазике для ног должна быть
горячее.
- Фонофорез и электрофорез. Такого типа физиотерапия помогает улучшить дренажную функцию бронхов, и нормализовать внешнюю дыхательную деятельность.
- Климатическая терапия. Данная физиотерапия чаще всего применяется к детям при бронхиальной астме, которых отправляют на курортное лечение в хвойные леса либо на морское побережье.
Помимо указанных физиопроцедур больному с бронхиальной астмой необходимо придерживаться определенной диеты. Для каждого пациента составляется индивидуальный рацион питания. Также в диете указывается список продуктов, которые больной может принимать, и те, что категорически запрещены.
Необходимо помнить, что для каждого периода протекания бронхиальной астмы показаны определенные физиопроцедуры, необходимые именно в той или иной ситуации.
Когда у больного бронхиальной астмой начинается период обострения и приступы учащаются, доктор назначает специальные процедуры физиотерапии. Они направлены на купирование этих приступов. К таким физиопроцедурам относятся:
- аэрозольтерапия – в данном случае применяют два вида аэрозолей, которые оседают и в бронхах и в
альвеолах. Улучшение действия достигается за счет применения электроаэрозольных препаратов. Такая физиопроцедура способствует повышению газообмена, а также добивается снижения гипоксии;
- индуктотермия – на легкие действует магнитное поле. Благодаря такой физиотерапии при бронхиальной астме достигается устранение бронхоспазмов;
- микроволновая дециметровая терапия – за счет аппарата, которым проводится указанная физиопроцедура, достигается бронхолитический эффект, а также снижение воспалительного
процесса;
- магнитотерапия – происходит улучшение проходимости бронхов и положительно влияет на функцию внешнего дыхания, что очень актуально при бронхиальной астме;
- аэроионотерапия отрицательно заряженными ионами – так же как и магнитотерапия данная физиопроцедура улучшает проходимость бронхов, а также способствует лучшей вентиляции легких при астме;
- лазерное излучение – снижает воспалительный процесс.
ВАЖНО! Во время затишья бронхиальной астмы необходимо принимать определенные меры, в том числе и проводить физиотерапию, которые помогут предупредить обострение болезни. Во время ремиссий необходимо сделать упор на повышение иммунитета за счет различных методов и средств.
Так как пациенты, которые проходят лечение БА, имеют напряжение области грудной клетки и шейных позвоночников, терапевтические методы должны быть направлены на снятие указанного напряжения. Врач назначает необходимые лекарственные препараты, а также различные физиопроцедуры.
К действенным процедурам физиотерапии можно отнести электрофорез, фонофорез, аэроионотерапия, ультрафиолетовое облучение. Также на пользу пойдут процедуры электросна, закаливания, плаванье в бассейне или в морской воде.
Также для борьбы с бронхиальной астмой назначают специальный массаж. Он оказывает положительный эффект на всех стадиях болезни. Очень хорошего результата можно добиться комплексным массажем. Он проводится на протяжении 10 или 12 дней, и направлен на массирование задней и верхней стенки грудной клетки, а также рук. При комплексном массаже обрабатывается задняя стенка грудной клетки, верхняя стенка грудной клетки, а также руки.
При появлении нежелательных симптомов необходимо помнить, что лучше предупреждать появление недуга, ведь приобретенная болезнь, в частности астма, может остаться на всю жизнь, что повлечет за собой бесконечное лечение и процедуры. Берегите себя!
источник
Бронхиальная астма является серьезным заболеванием, которое требует правильного лечения. Сегодня применяются комплексные методики, которые позволяют победить недуг. Однако особое место в этом процессе отводится физиотерапии. Она включает в себя различные методики. Особенности физиотерапии при бронхиальной астме в стационаре, а также показания и противопоказания к проведению этой процедуры будут рассмотрены далее.
Физиотерапия при бронхиальной астме в стационаре проводится при помощи разных методик. Эти процедуры доказали свою эффективность. Бронхиальная астма проявляется гиперреактивностью бронхов. Такое состояние возникает при попадании в организм аллергена или определенных токсинов. В результате развивается приступ. Спровоцировать его могут цветочная пыльца, плесень, шерсть или пыль, некоторые продукты питания, косметика или химические вещества. Также к подобным последствиям приводит применение определенных лекарственных препаратов, вредные факторы производства, курение (активное и пассивное), а также инфекции.
Вероятность развития приступа выше в экологически неблагоприятной обстановке. Также на это влияет наследственность и психосоциальные факторы. В результате в бронхах появляется спазм, отек слизистых поверхностей. Просвет, по которому воздух поступает в легкие, при этом сужается.
Болезнь развивается постепенно. Она проявляется рядом симптомов. При контакте с аллергеном человека настигает приступ. Это случается периодически, время от времени. При этом возникает одышка, дыхание становится шумным, хрипящим. Выдыхать воздух становится трудно. Появляется чувство заложенности в грудной клетке. Приступ завершается кашлем и отхождением вязкой мокроты прозрачного цвета.
Если не было предпринято лечение, болезнь усугубляется. Приступы возникают чаще. В бронхах развивается воспаление. Причем приступы могут случаться уже без контакта с аллергеном. Их может спровоцировать, например, просто резкий запах или холод. Также причиной приступа становятся нагрузки (физические, эмоциональные), дым от сигарет. На фоне вирусных, простудных заболеваний также возможно частое появление подобных симптомов.
Физиотерапия при бронхиальной астме у детей и взрослых дает хорошие результаты. Она применяется в комплексе с другими методиками. Физиотерапия оказывает особое воздействие на внутренние органы, стимулирует их правильное функционирование. Это позволяет усилить кровообращение, укрепить мышцы и скоординировать движения правильно.
Физиотерапия проводится для больных с разной степенью тяжести недуга. При этом не играет роли возраст пациента, тип его заболевания. Физиотерапия при бронхиальной астме у взрослых в стационаре проводится под присмотром врачей. Если же заболевание относится к легкой степени тяжести, процедуры проводят дома, а также при посещении больницы. В процессе физиотерапии применяют специальное оборудование.
Упражнения, сила воздействий и прочие аспекты назначаются врачом в соответствии с типом и особенностями протекания заболевания, а также особенностей организма больного. Чем более запущенная стадия заболевания, тем хуже становится дренажная функция бронхов. Снижается подвижность грудной клетки. Физиотерапия способствует нормализации процесса вентиляции легких. В результате газообмен становится правильным.
Основными задачами физиотерапии являются восстановление функциональности органов дыхания, нормализация в них обменных процессов. Также специальные приемы и методики повышают выносливость организма, укрепляют его. При значительной выработке слизи в период спазма улучшается дренажная функция бронхов. Они быстрее отводят мокроту, что значительно сокращает время приступа и его негативные последствия. Физиотерапия позволяет улучшить качество жизни больного.
Существуют определенные противопоказания для физиотерапии при бронхиальной астме. Показанием для этого процесса могут быть практически все разновидности проявления недуга. Однако далеко не всем пациентам разрешается назначать эти процедуры. Положительный эффект этой процедуры не поддается сомнению, но подобные воздействия могут спровоцировать негативные процессы при наличии яда патологий.
Физиотерапия не назначается пациентам в период серьезного обострения болезни, когда состояние человека характеризуется как тяжелое. В это время при стационарном лечении применяются только специфичные методики, которые направлены на подавление негативных явлений и процессов в организме.
Если существует вероятность возникновения внутреннего кровотечения, процедуры этого типа также противопоказаны. Также их не проводят при наличии в организме онкологических заболеваний. Злокачественная опухоль в районе дыхательных путей является прямым противопоказанием к физиотерапевтическим воздействиям. В противном случае состояние пациента может значительно ухудшиться.
Не назначают физиотерапию при появлении сильного болевого синдрома. Потребуется установить его причину. Также при общем недомогании, слабости, а также при повышенной температуре тела подобные воздействия запрещены. В противном случае физические нагрузки, разные воздействия могут привести к возникновению осложнений. Комплекс процедур выбирается индивидуально. Перед началом воздействия на организм определяется общее состояние пациента.
Существует множество методик физиотерапии при бронхиальной астме. Подробно каждая методика будет рассмотрена далее. Когда больной находится на стационарном лечении (при тяжелой и средней степени астмы), ему назначают комплекс процедур в соответствии с его самочувствием и особенностями протекания болезни. Когда болезнь находится в острой стадии, подобные занятия противопоказаны. Только в период улучшения состояния, когда самочувствие пациента улучшается, назначают подобные воздействия.
Одним из популярных методов физиотерапии является баротерапия. Он характеризуется воздействием высокого и низкого давления на организм человека. Для этого пациента укладывают в специальную камеру. Она герметично закрывается. К камере подведена система насосов. Они создают внутри капсулы высокое и низкое давление.
Сегодня в медицинских учреждениях устанавливают одноместные камеры или установки, рассчитанные на несколько человек. Воздействие давления на организм разное. Этот подход значительно улучшает состояние пациента. Баротерапию проводят в комплексе с медикаментозным лечением.
При создании в капсуле низкого давления, в тканях улучшается процесс снабжения их кислородом. Этот процесс определяется и в слизистых оболочках. Это активизирует обменные процессы в бронхах. Такое воздействие позволяет улучшить процесс заживления при наличии воспалительного процесса, а также способствует регенерации тканей. При повышенном давлении из крови вытесняются газообразные токсины. Это позволяет восстановить дыхательную функцию, снизить негативные проявления заболевания. Этот метод физиотерапии при бронхиальной астме в период обострения не применяется.
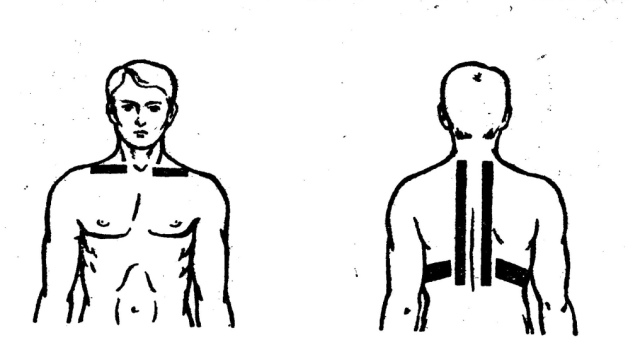
Физиотерапия при бронхиальной астме у взрослых и детей предполагает использование похожих методик. Интенсивность и продолжительность воздействия может быть разной. Одним из эффективных методов лечения этого недуга является электрофорез. Он улучшает дренажную функцию бронхов. В ходе процедуры применяются бронхорасширяющие лекарства. Электрофорез действует на зону между лопаток пациента.
Аналогичным действием отличается и фонофорез. В этом случае на организм воздействует ультразвук. Его направляют вдоль позвоночника, а также между пятыми и седьмыми ребрами. На грудную клетку накладывают гидрокортизон. Лекарственные препараты качественнее воздействуют на организм в процессе физиотерапии при бронхиальной астме. Доза лекарства выбирается в соответствии с особенностями организма и стадией заболевания.
Также может назначаться магнитотерапия. Эта процедура увеличивает проходимость бронхов. Дыхание при этом нормализуется. Это значительно улучшает самочувствие пациента.
В некоторых случаях врач назначает пациенту эндоназальный тип электрофореза. Эффективной процедурой также является электросон. Если у пациента диагностирован болевой синдром, ему назначают электроанальгезию.
Особое внимание при проведении перечисленных процедур уделяется процессу ремиссии. В это время проводят профилактические физиотерапевтические воздействия. Это снижает риск появления приступов снова. Врач может назначить в комплексе процедур методику с применением ультрафиолетового излучения. Это стимулирует иммунные реакции организма, повышая его сопротивляемость неблагоприятным факторам.
Эффективные методики физиотерапии при бронхиальной астме у детей и взрослых предполагают также прием водных процедур. Их проводят между приступами. Это простые манипуляции, которые дают хороший, устойчивый результат.
Одним из эффективных приемов является растирание влажным полотенцем утром. Махровой тканью сначала легко натирают тело. Далее их интенсивность увеличивается. В начале применения этой методики используют теплую воду. Затем, когда организм привыкнет к этому воздействию, температуру постепенно, плавно снижают. Это активизирует дополнительные сосуды, которые находятся в подкожных слоях. Это улучшает питание тканей. Процедура положительно воздействует на нервную систему. Она способствует укреплению иммунитета.
Физиотерапия при лечении бронхиальной астмы дает высокий результат. Простым, но эффективным приемом являются ножные ванны. Температура воды должна быть высокой. Нужно подготовить две емкости. В первую набирают горячую воду. В нее нужно будет опустить стопы. Во вторую емкость набирают воду на пару градусов холоднее. В эту ванночку опускают кисти рук.
Подобная процедура способствует расширению сосудов. В результате аллергены, накопленные в организме, выделяются в кровь. Затем они устремляются к конечностям. После процедуры принимают антигистаминное лекарство.
Физиотерапия при лечении бронхиальной астмы предполагает применять разные методики. Одной из них является гимнастика. Ее проводят в период, когда пациенту становится легче, он себя чувствует вполне нормально. Перед гимнастикой нужно размяться.
Далее выполняют наклоны в положении стоя. Руки опускают вдоль туловища. Вдох делают носом, а выдох – ртом. Выдыхают воздух, сложив губы трубочкой. Вдох делают короткий, а выдох в 3 раза длиннее.
Второе упражнение проводится в стойке стоя. Руки опущены вдоль туловища. Сначала делают вдох, а затем сгибают ногу и подтягивают колено к себе как можно ближе. В это время делают выдох.
Третье упражнение требует сесть на стул. Спина прямая. Руки опущены вдоль тела. Нужно прижаться к спинке стула. Далее делают медленно вдох. На выдохе туловище наклоняют в одну сторону. Все движения выполняют поочередно несколько раз, но не более 6 повторений. Важно контролировать дыхание, его ритм, глубину.
Физиотерапия при бронхиальной астме проводится в период обострения в стационаре, но только после того, как состояние пациента станет стабильным. Купировать приступ в комплексе с медикаментозным лечением позволяет ряд физических упражнений. Их проводят под наблюдением врача.
Пациент ложится на спину. Под голову кладу высокую подушку. Воздух вдыхают ртом. Живот в это время немного надувают. Выдыхают воздух также через рот. При этом живот втягивают.
Далее нужно сесть на стул, делая упор на его спинку. При вдохе руки поднимают вверх. Локти при этом согнуты. Руки кладут себе на плечи. На выдохе их снова поднимают вверх и опускают вдоль туловища.
Сидя на стуле, руки отводят в разные стороны. На выдохе наклоняются вперед, доставая руками до пола. Упражнения повторяют не более 5 раз. При появлении признаков утомления, гимнастику прекращают.
Физиотерапия при бронхиальной астме у детей является обязательной в комплексе лечебных процедур. В таком возрасте лекарства назначают редко. Особенно это касается детей до года. Если недуг появился в раннем возрасте, он может пройти сам в период полового созревания. Чтобы облегчить состояние малыша, выполняют ряд простых процедур.
Тело ребенка растирают сухим полотенцем. Постельное белье меняют как можно чаще. Физические упражнения направлены на укрепление мышц. Также эффективен контрастный душ.
Комплекс процедур разрабатывает врач персонально для каждого ребенка. Физические нагрузки сочетаются с дыхательной гимнастикой и массажем. Это способствует сокращению количества приступов.
Физиотерапия при бронхиальной астме может предполагать проведение дыхательной гимнастики. Ее проводят утром или вечером. Сначала нужно постоять у открытого окна 10 мин. Нужно правильно распределять вдохи и выдохи. Они отличаются продолжительностью. Вдох медленный, глубокий. При этом приподнимают плечи. Выдох быстрый. Плечи резко опускают.
Далее делают глубокий вдох, поднимая руки над головой. Ладони сжимают. В этом случае выдох будет более длинным. Руки постепенно опускают. Выдох должен быть в 2 раза длиннее, чем вдох.
Рассмотрев основные методики и особенности физиотерапии при бронхиальной астме, можно сделать выводы о высокой эффективности подобных процедур. Они показаны практически всем пациентам с подобным недугом, если у них нет противопоказаний.
источник
Бронхиальная астма считается крайне тяжелой болезнью респираторного тракта. Для нормальной жизнедеятельности при астме необходимо медикаментозное лечение, соблюдение диеты и правильный образ жизни.
Физиотерапия при бронхиальной астме является одним из способов немедикаментозного, дополнительного лечения пациента. Применяется как во время обострения, так и в период ремиссии.
При приступе использование физиотерапевтических методов дает возможность купировать симптомы, нормализовать дыхание, избавиться от кашля.
Для лечения бронхиальной астмы применяют отхаркивающие и разжижающие мокроту средства. Кроме методов традиционной медицины, используют и народные средства — отвары и настои из лекарственных трав.
Также для лечения бронхиальной астмы, особенно ее аспириновой формы, используют не лекарственную терапию. Сюда относят различные методы физиолечения: электрофорез, УФ-облучение, индуктотермию и другие.
Также нелекарственными способами лечения бронхиальной астмы являются использование кислорода под высоким давлением, эфферентные методы. Все они могут применяться исключительно в медучреждении.
Использование физиотерапии при бронхиальной астме дает довольно хорошие результаты у всех категорий населения, независимо от пола и возраста. Как дополнительный метод лечения она применяется в комплексе с медикаментозной терапией, диетами и лечебной гимнастикой.
Процедуры оказывают благоприятное воздействие на органы дыхания. Их применение способствует нормализации кровообращения в сосудах бронхов, укреплению гладкой мускулатуры и расширению просвета органа.
Возможно назначение физиотерапии с лечебными целями для пациентов с заболеванием различной степени тяжести. Некоторые методы могут использоваться даже в период обострения. Процедуры назначаются врачом с учетом особенностей болезни и возраста пациента.
При легкой форме заболевания некоторые процедуры могут проводиться дома. При более сложном течении заболевания обязательно посещение физиотерапевтического кабинета либо стационарное лечение, так как нужен контроль специалиста и оборудование.
В лечебной гимнастике вид упражнений и другие нюансы обычно назначаются лечащим врачом исходя из вида заболевания, текущего состояния и индивидуальных особенностей организма пациента.
С развитием заболевания постепенно ухудшается выведение мокроты и поступление воздуха в легкие. Физиотерапевтические процедуры способствую отхождению слизи из бронхов, нормализации газообмена.
Физиотерапевтические процедуры назначают также в следующих случаях:
- воспалительные процессы в органах дыхания;
- механические повреждения слизистых оболочек.
Имеются определенные ситуации, когда применение физиотерапии при бронхиальной астме запрещается. Исключается проведение процедур при обострении заболевания, во время приступа удушья.
Для купирования приступа могут использоваться определенные методики, направленные на снижение чувствительности слизистых оболочек бронхов. Физиотерапевтические процедуры исключаются при риске возникновения кровотечения.
При наличии злокачественных новообразований физиотерапия также не рекомендуется. Если опухоль находится в респираторном тракте, то процедуры категорически запрещены.
Также нежелательно проводить физиотерапевтические процедуры, если они вызывают болезненные ощущения. Нужно обратиться за дополнительной консультацией к специалисту и выяснить причину возникновения боли. При наличии гипертермии также временно исключается физиолечение.
Ряд заболеваний, при которых запрещено проведение физиотерапевтических процедур:
- миелодиспластический, гемолитический или геморрагический синдром;
- эпилептический симптом;
- острая сердечная, почечная, печеночная недостаточность.
Физические методы лечения являются одной из обязательных составляющих при терапии бронхиальной астмы. У больных атопической формой нормализуется деятельность вегетативной нервной системы, купируется спазм бронхов, смягчается симптоматика, уменьшается вязкость мокроты и ускоряется ее вывод из организма.
При этом применение физиотерапевтических методик повышает устойчивость слизистых оболочек дыхательных путей к воздействию внешних раздражителей. Чаще всего физиотерапию при бронхиальной астме применяют в период ремиссии.
При бронхиальной астме используются следующие методы:
- Баротерапия. Процедура основана на воздействии на тело человека давления. Уровень давления определяется лечащим врачом в зависимости от общего состояния пациента и стадии заболевания. Для процедуры применяют специальные аппараты – барокамеры.
- Дыхательная гимнастика – правильное выполнение определенных дыхательных упражнений способствует поступлению в легкие кислорода и улучшает газообмен. Больным с бронхиальной астмой нужно осторожно увеличивать интенсивность занятий, чтобы не спровоцировать приступ.
- Магнитная терапия. Процедура заключается в воздействии статических магнитных полей на пораженный орган. При этом у больного улучшается проходимость бронхов, нормализуется функция внешнего дыхания, укрепляется иммунная система.
- Процедуры с использованием воды. Одной из них является обтирание влажным полотенцем. С каждым разом температуру воды постепенно снижают. Обычно процедуры выполняются по утрам.
- Фонофорез и электрофорез назначаются для улучшения отведения мокроты из бронхов и восстановления нормального дыхания.
- Климатическое лечение используется для детей и взрослых. Заключается оно в лечении на курорте с целебным воздухом — в горах или возле моря.
Ингаляции и аэрозольная терапия эффективны в период обострения заболевания. Если у пациента частые приступы, сопровождающиеся удушьем и кашлем, ингаляции назначаются для купирования процесса.
При бронхиальной астме ингаляционная физиотерапия особенно эффективна, когда для нее используются ультразвуковые небулайзеры. Ингаляторы обеспечивают попадание лекарственных средств в организм и их оседание на слизистых.
Выполнение процедур проводится с использованием средств традиционной и народной медицины. Препараты, которые могут применяться для ингаляций:
- прополис;
- холинолитики;
- спазмолитические средства;
- бронхолитики;
- гормоны.
При проведении процедуры активные вещества постепенно оседают в бронхах на слизистых оболочках, где всасываются в кровь. Их действующие вещества способствуют нормализации газообмена, улучшению поступления кислорода в организме.
После снятия спазма бронхов используют тепловлажные ингаляции, направленные на снижение количества мокроты и уменьшение воспаления.
Для этого используют изотонические растворы солей кальция, новокаина (при отсутствии индивидуальной непереносимости), отвары некоторых лекарственных трав.
Физиопроцедуры при астме у пациентов разных возрастных категорий включают использование одних и тех же методов. Частота и длительной проведения терапии может отличаться в зависимости от возраста, стадии болезни и индивидуального состояния больного. Электрофорез способствует улучшению дренажной функции бронхов.
Для проведения процедуры между лопаток пациента закрепляют электроды с бронхорасширяющими лекарствами. Схожий эффект достигается при использовании фонофореза.
При этом на пораженный орган воздействуют ультразвуковые колебания. Направляют специальный аппарат паравертебрально, вдоль позвоночника. Альтернативный вариант – использование фонофореза в области между 5-м и 7-м ребром.
Фонофорез применяют в комплексе с:
- нанесением гидрокортизона на область грудной клетки;
- электрофорезом с кальцием;
- эндозональным электрофорезом;
- электросном;
- электроанальгезией;
При ремиссии заболевания используются для профилактических целей совместно с ультрафиолетовым облучением, что усиливает иммунитет, повышая устойчивость к инфекциям.
Массаж грудной клетки при бронхиальной астме направлен на расслабление мышц бронхов. При этом глубина вдоха сильно увеличивается.
Процедура проводится между приступами заболевания, что существенно снижает длительность и частоту приступов. Применение массажей используется в профилактических целях для предотвращения эмфиземы легких, способствует общему укреплению организма больного.
Противопоказано применение массажа при:
- приступах астмы;
- ОРВИ с сильной лихорадкой;
- туберкулезе легких;
- механических повреждениях грудной клетки, воспалении легких либо серозной оболочки;
- наличии в области массажа ранок, фурункулов.
Баротерапия заключается в создании условий с повышенным либо пониженным давлением. Проводится в специальной барокамере, снабженной множеством насосов.
При постепенном выкачивании или накачивании воздуха внутрь камеры, соответственно, повышается или понижается давление.
Существует несколько видов барокамер, рассчитанных на одного либо нескольких пациентов, каждый из которых находится в одинаковых условиях.
Кроме того, существуют специальные аппараты, которые воздействуют местно, то есть на определенный сустав или область тела. Процедура является дополнением к медикаментозному лечению. Время нахождения внутри барокамеры определяет лечащий врач.
При снижении давления внутри капсулы в клетках и тканях активизируется процесс поглощения кислорода, что улучшает метаболизм. То же касается и слизистых бронхов. Постепенно прекращается воспалительный процесс, восстанавливаются ткани.
Если давление в капсуле при проведении физиотерапевтических процедур повышается, это способствует выведению токсинов из крови.
Метод основан на улучшении снабжения легких кислородом и постепенном выведении углекислого газа. Это обеспечивается за счет улучшения проходимости бронхов.
- Каждый день дышать свежим воздухом хотя бы 15-20 минут.
- Правильно распределять воздух на вдохе и выдохе. При этом нужно делать вдох как можно медленнее и глубже, постепенно приподнимая плечи, затем быстро выдохнуть одновременно с опусканием плеч.
- Следующий вариант: глубоко вдохнуть, быстро подняв и сомкнув над головой руки, затем медленно выдохнуть, опуская конечности.
Во время ремиссии заболевания желательно применять водные процедуры. К наиболее простым способам относят растирание холодной водой при помощи полотенца.
В начале процедуры движения делают медленно, затем темп увеличивается. Первое время процедуру проводят теплой жидкостью, каждый последующий раз постепенно снижая температуру. Такой метод способствует укреплению иммунитета, улучшает работу сосудов, а также благотворно воздействует на нервную систему.
Другой способ заключается в поочередном окунании рук и ног в емкости с водой разных температур. Так, ноги опускаются в таз с температурой на 2-3 градуса выше, чем руки.
Это способствует расширению просвета кровеносных сосудов, улучшению кровообращения и ускорению выведения аллергенов из организма. Желательно после проведения процедуры принять антигистаминное средство.
Физиотерапия при бронхиальной астме является довольно эффективным методом купирования и профилактики приступов удушья. Особенно хорошо с этим справляются ингаляции бронхорасширяющими препаратами.
Остальные процедуры по большей части используются для общего укрепления организма, в профилактических целях, для снижения вероятности возникновения приступа. При обострении заболевания также используют физиотерапевтические процедуры для снижения нагрузки на дыхательную систему, облегчения симптоматики и улучшения общего состояния больного.
Комплексное лечение бронхиальной астмы не обходится без изменения рациона, медикаментозных препаратов и нелекарственных способов лечения.
При этом используются различные методы, направленные на улучшение общего состояния больного, снижение чувствительности слизистой оболочки бронхов к воздействию внешних факторов и ослабление влияния заболевания на организм.
Использование комплексного подхода значительно снижает вероятность обострения заболевания, а при его возникновении сильно уменьшает интенсивность проявлений.
источник
Физиотерапия при бронхиальной астме (БА) показана как при обострении, так и в период ремиссии. Во время приступа физиотерапевтические методики помогают купировать его симптомы. Физиолечение в этом случае назначают в составе комплексной терапии. В межприступный период оно позволяет снизить частоту обострений у пациентов с бронхиальной астмой.
Бронхиальная астма – это патология, при которой нарушается дыхание по причине спазма бронхиального дерева. Заболевание встречается у взрослых и детей. БА имеет наследственную предрасположенность. Для патологии характерна сезонность (связано с цветением растений), связь со стрессом. Болезнь имеет периоды обострения, которые сменяются ремиссией.
Болезнь развивается у пациентов с аллергией. Аллерген, попадающий в организм, провоцирует сильную иммунную реакцию. В бронхах нарастает отек слизистой, что приводит к сужению их просвета. Обострение способен вызывать стресс, а также реактивность бронхов на холодный воздух.
Симптоматика болезни характеризуется наличием затрудненного выдоха, который провоцирует одышку, появление свистящих хрипов (слышны на расстоянии). По окончании приступа удушья больного мучает сильный кашель, откашливается «стекловидная» мокрота.
Выделяют 4 стадии заболевания:
- Интермиттирующая (обострения 1 раз за неделю и реже, хорошо купируются, объем форсированного выдоха 80%).
- Персистирующая легкая (приступы 1 раз за неделю, менее 1 раза за сутки, ночью – 2 обострения за месяц, объем форсированного выдоха 80%, вариабельность 30%).
- Персистирующая средней тяжести (приступы ежедневные, ночью – 1 раз за 7 суток, требуют постоянного приема бронхолитиков, объем форсированного выдоха 80%, вариабельность 30%).
- Персистирующая тяжелая (приступ ежедневный, более 1 раза за сутки, ночью – больше чем 1 раз за неделю, объем форсированного выдоха 60 и меньше, вариабельность больше 30%).
Назначение физиолечения при бронхиальной астме преследует следующие цели: купирование приступов БА, а также предупреждение частых обострений заболевания. Наибольшее значение в лечении имеет ингаляционная терапия. Она позволяет купировать тяжелый приступ. Ее назначают для улучшения показателей вентиляции легких, снижения реактивности бронхиального дерева. Помимо ингаляционной терапии, пациентам показаны светолечение, магнитотерапия, лазеротерапия, диадинамотерапия, ДМВ-терапия, транскраниальная электростимуляция, массаж, электрофорез.
Во время обострения ингаляционная терапия помогает купировать приступы. Ее проводят при помощи небулайзеров. Эти приборы позволяют распылять лекарственный препарат в виде мелких частиц, которые хорошо проникают в мелкие бронхи.
- Компрессорные (струйные).
- Ультразвуковые.
- Электронно-сетчатые.
- Помимо небулайзеров, применяют ингаляционную систему «Легкое дыхание».
В острый период назначают ингаляции с бета-2-агонистами короткого действия (Сальбутамол, Фенотерол), М-холинолитиками короткого действия (Ипратропия бромид), Беродуал (комбинированный препарат обоих групп). Эти лекарства являются основными.
Также можно использовать ингаляции с Эуфиллином 2% в дозе 2 мл, Эфедрином гидрохлорида 3% 2 мл, Димедролом 1% 2 мл, Ацетилцистеином 10% 4 мл, Атропином (0,25-0,5 мл 0,1% раствора на 3-5 мл дистиллированной воды). Терапия Атропином не назначается при непереносимости лекарственного средства, легочной гипертензии, глаукоме, тахикардии.
Подготовительным этапом ингаляционной процедуры является проверка исправности небулайзера. Продолжительность одной процедуры составляет 10-15 минут. Процедуру в острый период чаще назначают в стационаре под контролем лечащего доктора. Во время проведения ингаляции пациент должен глубоко и медленно дышать. Выдох производится через нос.
Длительность ингаляционной курсовой терапии определяется данными пикфлоуметрии. Количество физиопроцедур в день зависит от тяжести состояния. При очень тяжелых формах заболевания к ингаляционной терапии добавляют глюкокортикостероидные гормоны инъекционно (Преднизолон, Метилпреднизолон, Гидрокортизон).
У пожилых пациентов с бронхиальной астмой часто возникают аритмии на фоне приема бронхолитиков. Астматикам этой возрастной группы показано использовать Беродуал, так как он оказывает меньшее аритмогенное воздействие в отличие от других бронхолитических препаратов.
У детей основными лекарствами являются Беродуал, Сальбутамол. Малышам ингаляционную процедуру проводят при помощи системы «Легкое дыхание», а также небулайзерами. Небулайзер позволяет применять практически все лекарственные препараты. Прибор мелко распыляет лекарство. Этот факт очень важен в лечении, потому что у ребенка бронхи намного уже, чем у взрослого.
Ингаляционная терапия всегда должна сопровождаться назначением системных лекарственных препаратов. Применение ингаляционных глюкокортикостероидов или бронхолитиков, как монотерапии, считается серьезной ошибкой. Неправильное ведение пациента ведет к учащению приступов удушья, повышению тяжести болезни.
При обострении удушья допустимо применять высокоимпульсную магнитотерапию. Для процедуры подойдут приборы: «АМТ2 АГС» или «АМИТ-01». Сеанс продолжается 10 минут. Курсовая терапия составляет 8 процедур.
Для лечения больных с БА применяют диадинамотерапию. Терапевтическая процедура заключается в воздействии двухполупериодным (2 минуты), а также модулированным (3 минуты) током. Полярность можно менять. Курс лечения 6 процедур.
Часто используют лазеротерапию инфракрасным спектром. Лазер направляют на проекцию позвоночника (грудные позвонки) с двух сторон, на область грудины по срединной линии, проекцию надпочечников. Продолжительность терапии 10 минут. Курсовое лечение составляет 10 сеансов.
Помимо этих физиопроцедур, показана ДМВ-терапия на проекцию надпочечников. Длительность одного сеанса составляет 8-15 минут. Детям процедура проводится от 8 до 12 минут, взрослым – 15 минут. Курс лечения – 10 процедур.
Активно назначают транскраниальную электростимуляцию. Электроды устанавливают на затылочную и лобную область. Продолжительность физиопроцедуры составляет 20 минут. Лечение осуществляют однократно за сутки. Курсовая терапия – 10 процедур.
Положительно действует массаж воротниковой зоны. В методике используют технику поглаживания, растирания, разминания, сдавление груди на этапе выдоха. Не следует применять вибрационный массаж. Детям младшего возраста проводится щадящий массаж, не вызывающий неприятных ощущений. Процедуры проводятся дважды за сутки. Продолжительность терапии составляет 10-12 сеансов.
В период ремиссии показана ингаляционная терапия лекарствами, рекомендованными в качестве поддерживающей терапии. Ингаляции проводят краткими или продолжительными курсами (в зависимости от тяжести). При ухудшении состояния можно использовать бронхолитики короткого действия.
Проводят ингаляционную терапию и минеральными водами. В день показаны 1-2 процедуры. Длительность одной ингаляции составляет 10-15 минут. Курс лечения от 10 до 30 сеансов.
УФ-облучение делают общее на всю поверхность тела. Курс терапии составляет 20 сеансов. Процедура позволяет стимулировать работу иммунной системы. Перед процедурой обязательно рассчитывают лучевую нагрузку (не более 2 биодоз).
При БА УВЧ выполняют на проекцию шейных симпатических узлов. Применяют слабую дозу. Длительность сеанса составляет до 10 минут. В день показано по 5-8 сеансов. Курсовая терапия рассчитывается индивидуально.
Накладывают парафиновые и озокеритовые аппликации на область между лопаток. Температура парафина (озокерита) должна быть 40-42° С. Малышам до года сеанс проводят не больше 10 минут. Детям до семилетнего возраста показано удерживать аппликации не более 15 минут. У детей 8-18 лет длительность терапии составляет до получаса.
Можно делать электрофорез хлористым кальцием (2%), а также аскорбиновой кислотой. Электроды устанавливают на задней поверхности плечевого пояса. Курс лечения составляет 10 суток. Активно используют в период ремиссии спелеотерапию, кумысолечение, электросон, аэроионотерапию, лечебные ванны (хлористо-натриевые).
Физиотерапия не показана при опухолевых процессах, гипертермии, острых воспалительных и инфекционных заболеваниях.
Физиотерапевтическое лечение при бронхиальной астме включает разные процедуры. Первым этапом в период обострения является ингаляционная терапия. После купирования приступа можно добавлять УФО, электрофорез, ванны и другие физиопроцедуры. Их применяют только в составе базисной терапии заболевания. Физиотерапия, как самостоятельный метод, не оказывает должного эффекта.
источник
Физиотерапия при бронхиальной астме является дополнительным способом в лечении патологического процесса, который может использоваться непосредственно при приступе, а также в стадии затишья.
Физиотерапевтические способы лечения могут проводиться, опираясь на степень тяжести симптоматики у пациента.
В период между приступами бронхиальной астмы особое внимание уделяется повышению иммунных сил с помощью десенсибилизирующих методов и иммуностимуляторов, а также коррекции нейроэндокринной реакции при помощи гормонозаместительной терапии.
У пациентов, страдающих от бронхиальных заболеваний, как правило, наблюдается напряжение в области шейных позвонков и грудной клетки. Кроме того, в процесс вовлекается плечевой пояс, поэтому первоначальная задача врача заключается в снятии напряжения этих областей и придания им максимальной подвижности. Этот эффект достигается курсом физиотерапевтических мероприятий в комплексе с медикаментозным лечением.
К основным видам физиотерапии относятся:
Этот физиотерапевтический способ лечения бронхиальной астмы характеризуется воздействием повышенного (гипербарического) или пониженного (гипобарического) давления на организм больного. Баротерапия выполняется в специально изготовленной плотно закрывающейся камере с подсоединенной системой насосов, создающих низкое или высокое давление. Камеры могут быть одноместными или для нескольких пациентов. Кроме того, барокамеры бывают локальными (для определенных частей тела, например при заболеваниях суставов).
Эффективность баротерапии наблюдается при определенных реакциях организма пациента на внешние перепады низкого и повышенного давления. Низкое давление способствует улучшению кровоснабжения кожных покровов, а также слизистой оболочки, где активизируются обменные процессы. Высокое давление способствует вытеснению газообразных токсинов из крови.
Этот способ физиотерапии заключается в максимальном обеспечении организма кислородом и выведения из него углекислого газа.
Достигнуть этого можно следующими способами:
- Постояв в течение 10 минут у открытого окна и подышав свежим воздухом.
- Другим способом является правильное распределение вдоха и выдоха (медленный глубокий вдох, одновременно с которым необходимо поднять до предела плечевой пояс). Выдох рекомендуется делать быстрым, опуская при этом плечи.
- Еще одним дыхательным упражнением является глубокий вдох с одновременным поднятием вверх рук, сжимая над головой ладони. Выдох рекомендуется делать более длительным (примерно в 2 раза).
Такие процедуры лучше всего делать рано утром и перед сном.
Между приступами пациентам с бронхиальной астмой рекомендуется выполнять водные процедуры. Наиболее простой и доступной является утреннее растирание водой с помощью махрового полотенца. В самом начале движения должны быть легкими с постепенным нарастанием темпа. Первые процедуры рекомендуется проводить теплой водой, постепенно снижая температуру, что способствует активизации дополнительных сосудов в кожных покровах, улучшая ее питание и укрепляя нервную систему. Такие процедуры способствуют укреплению иммунных сил организма.
Хороший эффект достигается, принимая горячие ножные ванны для конечностей (руки и ноги). Эта процедура выполняется с разной температурой, например, ноги следует опустить в емкость с горячей водой, а кисти рук в емкость, вода в которой холоднее на 2-3 °.
В результате этого происходит расширение сосудов и большое количество аллергенов выделяются в кровь, а затем устремляются в конечности. В этом случае необходимо принять любой антигистаминный препарат.
Физиотерапия при бронхиальной астме включает в свой комплекс мероприятий и соблюдение специальной диеты, особенно при атопической форме заболевания, когда аллергеном являются продукты питания, усиливающие негативную симптоматику заболевания. В каждом индивидуальном случае назначается диетическое питание с учетом общего состояния пациента, тяжести симптоматики и наличия хронических заболеваний.
Для астматиков составляется подробный план приема пищи со списком разрешенных и запрещенных продуктов. Важно помнить, что определенные ингаляционные аллергены нередко бывают аналогичными по своей симптоматике с пищевыми (орехи, полынь, злаки, подсолнечник, а также их пыльца) и т.д. Поэтому пациентам с такой формой заболевания следует исключить из своего рациона такие продукты.
Кроме того, пациентам с бронхиальной астмой необходимо придерживаться дробного питания (5 раз в течение дня). Порция должна быть маленькой, а последний раз можно кушать не позже 2 часов до отхода ко сну.
Для улучшения работы бронхиальной дренажной функции может назначаться на зону между лопаток процедура электрофореза с бронхорасширяющими лекарствами. Кроме того, аналогичный эффект достигается при использовании ультразвукового воздействия (фонофорез), направленного паравертебрально (вдоль позвоночника), а также между пятыми и седьмыми ребрами.
Еще одним физиотерапевтическим методом воздействия на организм больного является магнитотерапия. Благодаря этой процедуре улучшается проходимость бронхов, нормализуется внешняя дыхательная деятельность и повышается иммунобиологическая резистентность организма.
Одновременно с паравертебральным фонофорезом рекомендуется использовать:
- фонофорез с добавлением гидрокортизона на сегментарной грудной области;
- применение электрофореза с ионом кальция;
- использование эндоназального электрофореза;
- электросон;
- при болевом синдроме назначается электроанальгезия;
- положительное воздействие наблюдается при водолечении (особенно после плавания).
Между обострениями необходимо обратить особое внимание на профилактику хронических бронхиальных заболеваний. Для усиления иммунной системы можно использовать процедуры с ультрафиолетовым излучением.
Использование низкочастотных ультразвуковых лучей является одной из наиболее современных физиотерапевтических методик, способствующих устранению бронхолегочных заболеваний у пациента.
Немаловажное значение в физиотерапии принадлежит санаторно-курортному лечению пациентов с бронхиальной симптоматикой. Однако у этой методики много не только поклонников, но и тех, кто считает климатическую терапию недостаточно эффективной.
Чаще всего этот способ физиотерапии применяется к маленьким пациентам. Детей с атопической и смешанной формой бронхиальных астматических заболеваний легкой и среднетяжелой степени, как правило, в период ремиссии направляют на курорты Черного моря. На побережье Кавказа возможна реабилитация детей с бронхиальными осложнениями. Физиотерапевтические процедуры у детей позволяют усилить неспецифическую резистентность организма и провести своевременное санирование хронических очагов инфекций.
Достаточно много санаториев, работающих по такой методике лечения в Кисловодске, Горном Алтае, Крыму и Нальчике. Пациентов направляют туда после тщательно проведенной диагностики и обследования, что позволяет достигнуть максимальной эффективности лечения.
Следует отметить, что при выборе физиотерапевтического метода лечения при бронхиальной астме, учитываются результаты всех предыдущих мероприятий. Такой подход способствует выбору наиболее приемлемого способа физиотерапии для пациента.
источник
Бронхиальная астма — рецидивирующее заболевание, в основе которого лежит хроническое аллергическое заболевание бронхов, сопровождающееся их гиперактивностью и периодически возникающими приступами затрудненного дыхания или удушья в результате обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отеком стенки бронхов.
Задачи физиотерапии в приступном периоде: снятие спазма бронхов, уменьшение одышки, купирование приступа и облегчение дыхания, разжижение мокроты, подавление воспаления, нормализация психовегетативного статуса, гипосенсибилизация
В приступный период показано
1. Ингаляции бронхоспазмолитических, антигистаминных средств, муколитиков (эуфиллин 2% — 2мл, эфедрина гидрохлорид 3% — 2мл, димедрол 1% — 2мл, ацетилцистеин 10% — 4мл), на одну ингаляцию используют 3-5 мл лекарственной смеси в зависимости от возраста, продолжительность процедуры 10 -15 минут, 1-2 раза в день, на курс 10 – 30 ингаляций
2. На фоне ОРВИ, при наличии температуры до37,5 С, обилии сухих и влажных хрипов УВЧ-терапия на грудную клетку, доза слаботепловая, продолжительность процедуры 6 – 10 минут в зависимости от возраста на курс 5 ежедневных процедур или
3. ЭВТ от аппарата УВЧ детям до 5 лет или ИКВ детям с 5 лет на межлопаточную область, 3 или 4 ступень интенсивности на курс 6 – 8 – 10 ежедневных процедур или
4. ДМВ межлопаточной области детям с двух лет 5 – 15 Вт, продолжительность процедуры 8 – 10 – 12 – 15 минут в зависимости от возраста, на курс 6 – 10 ежедневных процедур или
5. УВЧ-терапия битемпорально через день 15 – 20 Вт доза слаботепловая или нетепловая, продолжительность процедуры 6 – 10 минут на курс до 10 процедур или
6. УФО воротниковой, межлопаточной, поясничной областей по полям, начиная с 1 – 2 биодоз, через день, на курс 6 – 8 облучений
В период стихания приступа показано
1. Все выше перечисленные методики, если они не были использованы в период приступа
2. СМТ –форез эуфиллина на грудную клетку паравертебрально или билатерально режим выпрямленный, род работы I и IV, частота 100 Гц, глубина модуляции 50% , продолжительность процедур по 5 минут на каждый род работы, на курс 10 ежедневных процедур или
3. ДДТ- форез 2% раствора эуфиллина на грудную клетку паравертебрально или билатерально ток двухтактный непрерывный продолжительность процедуры 10 минут сила тока до ощущения умеренной вибрации под электродами на курс до 10 ежедневных процедур или
4. Электрофорез 2% раствора эуфиллина, или 2% раствора ZnSO4 , или 2% раствора СuSO4, аскорбиновой кислоты, 2% раствора КJ на грудную клетку поперечно cила тока до ощущения умеренной вибрации под электродами, продолжительность процедуры 8 – 10 – 12 – 15 минут в зависимости от возраста, на курс до 10 ежедневных процедур или
5. УФО грудной клетки по 5 полям: 1 и 2 поля – половина задней поверхности грудной клетки (правая или левая, верхняя или нижняя), 3 и 4 поля – боковые поверхности грудной клетки, 5 поле – передняя поверхность грудной клетки справа, доза облучения от 1 биодоз до 3 биодоз, в один день облучают одно поле, процедуры проводят ежедневно, каждое поле облучают 2 – 3 раза или
6. УФО фракционированным методом передней и задней поверхности грудной клетки, по два поля в день, от 1 биодозы, на курс до 3 – 5 процедур или
7. Ультразвуковая терапия на грудную клетку на 3 зоны: 1 – два паравертебральных поля грудного отдела позвоночника на уровне Th1 – Th12, интенсивность 0,2 Вт\см2, режим импульсный от 2 до 10 мс по 1 — 2 минуты справа и слева; 2 – область шестого – седьмого или седьмого – восьмого межреберий, начиная от паравертебральной линии до средней
подмышечной интенсивность 0,4 Вт\см2 по 1 — 2 минуты справа и слева; 3 – подключичная область от грудино-ключичного сочленения до плечевого сустава интенсивность 0,2 Вт\см2 по 1 минуте справа и слева, методика лабильная, способ контактный, в 1 день – 1 поле, во 2 день – 1 и 2 поле, в 3 день – последовательно озвучивают все три поля на курс 10 ежедневных процедур или
8. ЭВТ или ИКВ проекции надпочечников (на уровне между XI грудным позвонком и I поясничным позвонком) по 4 – 7 минут на каждую сторону в зависимости от возраста на курс от 6 до 10 ежедневных процедур или
10.Электрофорез 2% раствора NaBr или CaCl2 на ШОП по продольной методике продолжительность процедуры 10 – 12 – 15 минут в зависимости от возраста на курс до 10 ежедневных процедур или
11. Электросонтерапия при глазнично – сосцевидном расположении электродов частота 5 – 10 Гц продолжительность процедуры до 30 минут
Задачами физиотерапии в межприступный период являются гипосенсибилизация, рассасывание остатков воспаления, устранение обструкции бронхов, нормализация психовегетативного статуса, повышение сопротивляемости организма.
1. УФО-общее по замедленной схеме на курс до 20 ежедневных процедур или
2. УВЧ на область шейных симпатических узлов КП №1 доза слаботепловая, продолжительность процедуры 6 – 10 минут, на курс до 5 – 8 ежедневных процедур или
3. Парафин, озокерит на межлопаточную область, температура для детей составляет 40-42 С, время воздействия от 10 минут для детей до 1 года, 1-7 лет-12-15 минут и до 20-30 минут для детей старшего возраста, на курс до 10 ежедневных процедур или
4. Электрофорез 2% раствора CaCl2 и аскорбиновой кислоты на область задней поверхности плеч, на курс до 10 ежедневных процедур или
5. Спелеотерапия, продолжительность процедур от 8-10 минут в первый день до 30 минут в четвертый. При хорошей переносимости процедур, в дальнейшем ребенок пребывает в спелеокамере 30 минут. Курс лечения составляет 15 – 20 процедур или
6. Кумысолечение – прием натурального кумыса средней крепости с постоянной кислотностью 61 – 80С по Тернеру по 100 – 150 – 200 мл за 30-45 минут до еды 3 раза в день в течение 21 дня
7. Электросонотерапия при глазнично – сосцевидном расположении электродов частота 5 – 10 Гц продолжительность процедуры до 30 минут на курс 10-15 ежедневных процедур или
8. Ингаляционная терапия минеральных вод продолжительность процедуры 10 -15 минут, 1-2 раза в день, на курс 10 – 30 ингаляций или
9. Бальнеолечение – хлоридно-натриевые ванны с концентрацией солей 10 – 20 г/л, температура ванн 37 — 36С, продолжительность приема ванн 5-8-10 минут, на курс до 10 процедур, отпускаемых через день
10. Аэроионотерапия 10-30 минут на курс от 10 до 20 ежедневных процедур
Физиотерапию применяют для улучшения кровоснабжения пораженной области (сосудорасширяющие методы), уменьшения болевого синдрома (анальгетические методы), ускорения регенерации в области поражения — уменьшение выраженности дистрофии, деминерализации костной ткани (трофостимулирующие и репаративно-регенеративные методы), восстановления функции сустава (дефиброзирующие методы).
Применение рекомендуемых физиотерапевтических воздействий зависит от клинической картины и стадии заболевания.
Электрическое поле УВЧ на область пораженного сустава показано с целью противоотечного и противовоспалительного действия в первой стадии заболевания. Положение пациента лежа на боку. Конденсаторные пластины устанавливают на задней и передней поверхности тазобедренного сустава. Зазор 2 — 2,5 см, мощность 40 Вт, доза слаботепловая, продолжительность процедуры 6 — 10 мин в зависимости от возраста, на курс лечения до 6 процедур, проводимых через день.
Гальванизацию и лекарственный электрофорез сосудистых препаратов (эуфиллин, папаверин), ганглиоблокаторов (бензогексоний) при болезни Пертеса проводят на вегетативные ганглии пояснично-крестцового отдела позвоночника во всех стадиях заболевания. Положение пациента лежа. Расположение электродов продольное. Один электрод помещают на уровне L3-S4 и соединяют с одним полюсом, другой электрод той же площади – на верхнегрудной отдел позвоночника и соединяют с другим полюсом, лекарственное вещество вводят с электрода, расположенного в пояснично-крестцовой области. Плотность тока для дошкольников – 0,03 — 0,05 мА\см2, для детей школьного возраста – 0,05 – 0,08 мА\см2. Продолжительность процедуры 12 – 15 – 20 минут в зависимости от возраста. Курс составляет 15 – 20 процедур в зависимости от возраста.
Лекарственный электрофорез дефиброзирующих препаратов (лидазы, трипсина, иодида калия) на область тазобедренных суставов показаны в стадии импрессионного перелома, в стадии фрагментации с целью ускорения рассасывания некротической кости. Положение пациента лежа. Расположение электродов (раздвоенные — при двустороннем процессе) поперечное: один электрод располагают на передней поверхности бедра, второй электрод той же площади – на ягодичную область. Плотность тока для дошкольников – 0,03 — 0,05 мА\см2, для детей школьного возраста – 0,05 – 0,08 мА\см2. Продолжительность процедуры 12 – 15 – 20 минут в зависимости от возраста. Курс составляет 15 -20 процедур в зависимости от возраста.
Лекарственный электрофорез хлорида кальция и препаратов, содержащих фосфор показаны в стадиях восстановления с целью ускорения восстановления костной ткани. Кальций обладает выраженным остеопротективным действием. Применяется комбинация кальция с фосфором или с аскорбиновой кислотой, по 20-30 процедур на курс, 1-2 курса в год.
Лекарственный электрофорез новокаина по поперечной методике на тазобедренный сустав проводят с целью уменьшения болей.
Ультразвуковая терапия способствует нормализации кровотока в глубине тканей и активирует рассасывание некротической костной ткани. Ультразвук применяют во всех стадиях заболевания. Виброакустическое воздействие проводят в дозе 0,2 Вт/см 2 по 8 мин, в непрерывном режиме, озвучивают переднюю поверхность тазобедренного сустава (ниже пупартовой связки) по лабильной методике через день, курс лечения 12 процедур. Проводят два курса лечения с промежутком между ними 2 — 3 месяца.
Лазеротерапия применяется с целью уменьшения болевого синдрома, локального воспаления, ускорения начала восстановительного процесса, улучшения трофики пораженного сустава. Применяют низкоэнергетическое лазерное излучение в красном и ближнем инфракрасном диапазоне света. Воздействуют на 1. проекцию головки бедренной кости – средняя треть паховой связки кнаружи от бедренной артерии; 2. область большого вертела; 3. по наружной поверхности: середина расстояния верхней части большого вертела и spina iliaca anterior superior; 4. паравертебрально на стороне поражения: поперечные отростки L4-S1; 5. проекцию подвздошно-кресцового сочленения. Время облучения за 1 сеанс лечения не более 5 минут, число сеансов от 10 до 20, мощность потока облучения — 100 мВт/см2, на курс до 10 ежедневных процедур.
По второй методике на область головки и большого вертела бедренной кости наносят 0,3% гель-пенетратор фотодитазин из расчета 0,1 мл на 1 см 2 . Через 2 часа препарат удаляют с кожных покровов теплой водой. Затем обработанную зону в течение 10-15 мин однократно облучают диодным лазером в непрерывном режиме длиной волны 661±1 нм мощностью 2,0 Вт на расстоянии 5±1 см с дозировкой 150 Дж/см 2 . Процедуру повторяют с интервалом не менее 2 месяцев.
В начале заболевания и на 4-й стадии процесса показана также КВЧ-терапия. В 3-й стадии – стадии рассасывания – КВЧ-терапию не применяют, так как она ускоряет рассасывание и способствует большему уплощению головки. КВЧ – терапия способствует восстановлению губчатого костного вещества, уменьшению болевого синдрома, увеличению объема движений в тазобедренном суставе. Воздействие производится на точки акупунктуры, локализованные в области тазобедренного сустава. Диапазон частот 55—65 ГГц, интенсивность 0,1—1,0 мВт /см, продолжительность воздействия по 15—60 мин ежедневно на курс 10—12 процедур. Повторно курс КВЧ – терапии назначается через 1—2 мес от 2 до 5 раз в зависимости от клинических показаний. Длина волны излучения подбирается индивидуально для каждого пациента до получения «резонансных пороговых ощущений».
Тепловые процедуры (парафин, озокерит, грязи, ванны), температура которых составляет более 40°С, противопоказаны в связи с тем, что способствуют затруднению оттока венозной крови и связанному с этим повышению внутрикостного давления, замедляющему течение репаративного процесса. Можно применять парафин, озокерит, грязевые аппликации, ванны и укутывания температурой не выше 35-38 0 С. Эти методы наиболее рационально применять лишь начиная с III стадии патологического процесса: в стадии фрагментации, репарации и окончательного восстановления
Методика №1. Кюветно-аппликационное применение парафина. Расплавленный парафин разливают в кюветы глубиной 5 см, выложенные медицинской клеенкой, выступающей за ее края на 5 см. Толщина слоя парафина в кювете должна быть не менее 1 – 2 см. Остывающий, но еще мягкий парафин вынимают из кюветы вместе с клеенкой и накладывают на участок тела, подлежащий воздействию, а затем покрывают ватным или байковым одеялом. Длительность воздействия от 15—20 до 30 мин; курс лечения 15—20 процедур, проводимых ежедневно или через день;
Методика №2. Местные грязевые аппликации в виде трусов. На процедурной кушетке раскладывают байковое или суконное одеяло, а на нее простыню из грубого холста. В том месте где будет находиться часть тела, подлежащая воздействию, накладывают слой грязи при температуре 38—40С. Укладывают пациента. Затем грязь наносят на нижнюю часть туловища и конечности в виде трусов. Продолжительность процедуры 10—15 мин через день; на курс 10—12 процедур.
Лекарственный электрофорез с лекарственными прокладками «ПО-КУР» применяется у детей с болезнью Пертеса в 2-3-4 стадии заболевания для улучшения кровообращения и питания тканей. Методика аналогична вышеописанным.
Низкочастотную магнитотерапию применяют при выраженном травматическом отеке с целью купирования дисциркуляторного синдрома. Воздействие осуществляют на пояснично–крестцовый отдел позвоночника, величина магнитной индукции 10—30 мТл, длительность процедуры по 10—15 мин, ежедневно или через день; курс 10—20 процедур. По второй методике воздействие осуществляют на область тазобедренных суставов, величина магнитной индукции 10—30 мТл, длительность процедуры по 10—15 мин, ежедневно или через день; курс 10—20 процедур.
СМТ-терапию и ДДТ-терапию назначают при наличии болевых ощущений во время движения с целью обезболивающего эффекта.
Методика №1. СМТ на пояснично-крестцовую область. Электроды размером 6 на 12 см располагают в поясничной области паравертебрально. Режим переменный, род работы III – IV, продолжительность по 4 – 6 минуты для каждого рода работы; частота модуляции 100 – 30 Гц, глубина 50 – 75%, длительность полупериодов 2 – 3, на курс 10-15 ежедневных процедур.
Методика №2. СМТ на тазобедренные суставы по поперечной методике. Электроды располагают на область тазобедренных суставов. Режим переменный, род работы III – IV, продолжительность по 4 – 6 минуты для каждого рода работы; частота модуляции 100 Гц, глубина 50 – 75%, длительность полупериодов 2 – 3, на курс 10-15 ежедневных процедур.
Методика №3. ДДТ на пояснично-крестцовую область. Электроды располагают паравертебрально, катод на стороне поражения, ток двухтактный непрерывный 1 минуту, короткий период 3-4 минуты и длинный период 3-4 минуты, сила тока – до появления выраженных ощущений вибрации. Процедуры проводят ежедневно или через день; на курс лечения 5 – 7 процедур.
При развитии гипотрофии или атрофии мышц назначают СМТ на мышцы голени и бедра с целью оказания нейромиостимулирующего и трофического действия.
Методика №4. СМТ-терапия на мышцы ягодиц (большая и средняя ягодичные) и бедер (четырехглавая, приводящая, разгибатели бедра) раздвоенными электродами, режим I, род работы III, частота 30 Гц, глубина модуляции 75%, длительность посылок, пауз 2-3 секунды, по 5 минут на каждую группу мышц, на курс до 10-15 ежедневных процедур.
Индуктотермия применяется с целью противовоспалительного, спазмолитического и регенераторного действия. Индуктор-кабель от аппарата ИКВ-4 укладывают в виде петли на область тазобедренного сустава, продолжительность процедуры 10—12 мин через день; на курс 8—10 процедур. У детей дошкольного возраста используют резонансный индуктор диаметром 6—9 см, продолжительность воздействия 10 мин; на курс лечения 8—10 процедур, проводимых через день.
Светотерапия применяется во всех стадиях заболевания с целью оказания противовоспалительного, обезболивающего и общеукрепляющего действия.
В целях общеукрепляющего воздействия применяют общие УФ-облучения (в зимний и весенний период) по схеме и солнечно-воздушные ванны (в теплое время года). При болях применяют местные и рефлекторно-сегментарные методики.
Методика общего УФО. Больного облучают лежа на кушетке при расстоянии от лампы до обнаженного тела 75-100 см, предварительно надев защитные очки. Лампу облучателя устанавливают перпендикулярно верхней трети бедер. Облучение начинают с субэритемных доз с постепенным их увеличением. Используют замедленную схему облучения: начинают с 1/8 биодозы, увеличивая дозу каждой процедуры на 1/8 биодозы и доходя в конце курса до 2,5-3 биодоз, на курс до 20-23 ежедневных процедур. Во время курса рекомендован прием поливитаминов.
Методики местного УФО. Методика №1. При болевом синдроме проводят облучение УФ-лучами пояснично-крестцовой области паравертебрально ежедневно. Первое поле пояснично-крестцовая область до межъягодичной складки, второе поле ягодичная область до ягодичной складки, третье поле задняя поверхность бедра до подклеенной ямки, которую не подвергают облучению. Каждое поле облучают 4 – 5 биодозами. Четвертое поле задняя поверхность голени; облучают 6 биодозами. Пятое поле передняя поверхность бедра; облучение 4 биодозами. После облучения всех полей действие повторяют в том же порядке, увеличивая облучение каждый раз на 1 – 2 биодозы. В один день более 600 см2 облучать не следует. Курс облучений каждого участка включает 5 – 6 воздействий.
Методика №2. При болевом синдроме проводят облучение тазобедренного сустава. Облают три поля в день. 1 поле – верхняя треть бедра, положение на спине. 2 поле – наружная поверхность тазобедренного сустава, положение на боку. 3 поле – соответствующая ягодица и верхняя треть задней поверхности бедра, положение на животе. Доза облучения от 3 биодоз. Процедуры проводят через 1-2 дня. На курс лечения 3-4 облучения каждого поля.
Светотерапию видимым и инфракрасным излучением проводят на область тазобедренных суставов во всех стадиях заболевания.
Методика. Положение пациента лежа на боку, расстояние от поверхности тела 10- 20-30 см, облучают область тазобедренных суставов, продолжительность процедуры 6-10 минут на курс до 15-20 ежедневных процедур
источник
 либо пониженным давлением, в зависимости от ситуации, с помощью специальной барокамеры.
либо пониженным давлением, в зависимости от ситуации, с помощью специальной барокамеры. горячее.
горячее. альвеолах. Улучшение действия достигается за счет применения электроаэрозольных препаратов. Такая физиопроцедура способствует повышению газообмена, а также добивается снижения гипоксии;
альвеолах. Улучшение действия достигается за счет применения электроаэрозольных препаратов. Такая физиопроцедура способствует повышению газообмена, а также добивается снижения гипоксии; процесса;
процесса;