Флунизолид (Flunisolide), Ингакорт (Германия)
Ингаляционные глюкокортикоиды Код АТС R03BA03
Форма выпуска препарата
Аэрозоль для ингаляций доз. 0,25 мг/доза
Особенность химической структуры
Производное циклопентанпергидрофенантрена.
Механизм действия
См. «Беклометазон«.
Основные эффекты
• Оказывает противовоспалительное, иммунодепрессивное, противоаллергическое и противоотечное действие.
• Восстанавливает реакцию на бронходилататоры, позволяя уменьшить частоту их применения.
Фармакокинетика
После ингаляции 1 мг подвергается быстрому превращению в легких с образованием сигма- и бета-гидроксиметаболитов, а после попадания в общий кровоток — эффекту первого прохождения через печень. Биодоступность — около 40%. Вследствие высокого пресистемного метаболизма биодоступность при приеме внутрь очень низкая. Не кумулирует даже при приеме максимальных доз. T1/2
1,8 ч. Выводится почками и через кишечник.
Показания для использования.
• Хроническая обструктивная болезнь легких.
• Бронхиальная астма.
Способ применения и дозы
Ингаляционно назначают взрослым до 8 ингаляций в сутки (2 мг), детям старше 5 лет — 2 ингаляции (500 мкг).
Противопоказания
• Гиперчувствительность.
• Острый бронхоспазм.
• Астматический статус (в качестве первоочередного средства).
• Бронхит неастматической природы.
• Туберкулез легких.
• Кандидоз верхних дыхательных путей.
• Детский возраст до 5 лет.
Предостережения, контроль терапии
• При длительном применении необходим регулярный контроль функции коры надпочечников.
• После перевода на ингаляционный ГКС, имеющим признаки угнетения коры надпочечников, следует всегда иметь при себе карточку с предупреждением о необходимости дополнительного системного применения ГКС при тяжелом приступе бронхиальной астмы, тяжелых интеркуррентных заболеваниях, хирургических вмешательствах и травмах.
• Не предназначен для купирования приступов бронхиальной астмы.
• Для предотвращения развития кандидоза после ингаляции ГКС следует прополоскать рот, при необходимости — назначать противогрибковый препарат местно.
• Для профилактики парадоксального бронхоспазма перед ингаляцией флунизолида следует провести ингаляцию в2-адреностимулятора.
С осторожностью назначать:
• при циррозе печени;
• при глаукоме;
• при гипотиреозе;
• при системных инфекциях (бактериальные, грибковые, паразитарные, вирусные);
• при остеопорозе;
• при беременности;
• в период лактации.
Побочные эффекты
Со стороны дыхательной и пищеварительной систем:
• сухость или раздражение слизистой оболочки полости носа;
носовое кровотечение (редко); охриплость; ларингит; дисфония; кашель; диспноэ; чихание;
• парадоксальный бронхоспазм. Со стороны органов пищеварения:
• сухость или раздражение слизистой оболочки глотки;
• кандидоз полости рта и глотки; фарингит;
неприятные вкусовые ощущения; тошнота; рвота;
боль в животе; диарея или запор.
Другие эффекты:
• головная боль;
• головокружение;
• слабость;
• недомогание;
• бессонница;
• тахикардия;
• аритмия;
• отек лица, ступней, лодыжек;
• аллергические реакции (редко);
• при длительном применении в высоких дозах развитие системных побочных эффектов.
источник
Несмотря на то, что излечить бронхиальную астму (БА) нельзя, современные методы лечения больного в большинстве случаев позволяют достигать и поддерживать контроль над заболеванием.
В ряде клинических исследований доказано, что персистирующая БА любой степени тяжести более эффективно контролируется путем подавления воспаления в дыхательных путях, нежели только устранением бронхоконстрикции и связанных с ней симптомов.
Основными целями ведения больных бронхиальной астмой являются:
1) достижение и поддержание контроля над симптомами болезни (полной ремиссии);
2) предотвращение обострений бронхиальной астмы;
3) поддержание показателей функции вентиляции и уровня активности больного, в том числе физической, близкими к нормальным;
4) исключение побочных эффектов противоастматической терапии;
5) предотвращение развития необратимой бронхиальной обструкции;
6) предотвращение связанной с бронхиальной астмой летальности.
Для реализации этих целей необходимо проведение ряда мероприятий, в которых участвуют как врачи, так и больные и их родственники:
1. Обучение больных для формирования партнерских отношений в процессе их ведения. Этот процесс непрерывный. Пациент, страдающий БА, и члены его семьи должны получить соответствующую информацию о заболевании, его особенностях у данного пациента. Пройти обучение для выработки навыков успешного контроля заболевания, изменения дозы препаратов при смене течения заболевания с целью поддержания удовлетворительного качества жизни. Такое обучение должно проводиться по программам коллективного (астма-школы, астма-клубы, лекции) и индивидуального образования с использованием популярной медицинской литературы.
2. Оценка и мониторирование тяжести бронхиальной астмы по степени выраженности симптомов заболевания (наличие кашля, свистящих хрипов, одышки (удушья), особенно в ночное время, частоты использования в2-адреномиметиков) и измерения показателей функции внешнего дыхания.
Исследования вентиляционной функции легких очень важны для диагностики, оценки степени тяжести и эффективности проводимой терапии у больных БА.
Спирометрия рекомендуется для первоначального обследования большинства больных с подозрением на бронхиальную астму, а также для контроля за течением заболевания в стационарных и, эпизодически, амбулаторных условиях. В домашних условиях в большинстве случаев достаточно определения пиковой скорости выдоха (ПСВ), определяемой с помощью пикфлоуметра. Пациент и/или его родственники должны пройти обучение по правильному проведению процедуры измерения ПСВ с помощью пикфлоуметра.
3. Элиминация (устранение) аллергенов и, по возможности, других факторов риска. Термин элиминация означает исключение, изгнание. Элиминация аллергенов (реже других факторов риска), в том числе профессиональных, является обязательным условием лечения больных БА.
Пищевая аллергия как фактор обострения БА встречается нечасто и, главным образом, у детей младшего возраста. Не следует рекомендовать исключение какого-либо продукта, прежде чем не будет проведена двойная слепая пищевая проба или проведено специфическое аллергологическое тестирование.
Сульфиты (часто используемые как консерванты для пищевых продуктов и лекарств, которые присутствуют в таких продуктах, как картофельные полуфабрикаты, креветки, сухофрукты, пиво и вино) нередко вызывают тяжелые обострения бронхиальной астмы; поэтому такие продукты должны быть исключены из рациона пациентов с повышенной чувствительностью к ним. Не следует также использовать продукты, вызывающие высвобождение гистамина в организме — так называемые либераторы гистамина (цитрусовые, томаты, шоколад, рыба и т.д.).
4. Разработка индивидуальных планов медикаментозной терапии для длительного ведения больных.
Целью медикаментозной терапии БА является контроль над заболеванием, который может и должен достигаться и поддерживаться у большинства пациентов и определяется как:
• минимальная выраженность (или отсутствие) хронических симптомов, включая ночные;
• минимальное количество обострений;
• отсутствие экстренных обращений за медицинской помощью;
• минимальная потребность (или ее отсутствие) в применении в2-агонистов по требованию;
• отсутствие ограничений в повседневной активности, включая физические упражнения;
• вариабельность ПСВ в течение суток менее 20 %;
• (почти) нормальные значения ПСВ;
• минимальное количество (или отсутствие) побочных эффектов лекарственной терапии.
5. Разработка индивидуальных планов купирования обострений.
6. Обеспечение регулярного динамического наблюдения за пациентом.
Лечение экзогенной БА должно начинаться с устранения контакта с предполагаемыми аллергенами (элиминации аллергена). При аллергии к шерсти животных и дафниям этого добиться сравнительно несложно, предложив больному сменить бытовые условия. При повышенной чувствительности к профессиональным факторам рекомендуется рациональное трудоустройство.
Сложнее осуществить элиминацию при аллергии к пыльце растений. В период цветения растения, к пыльце которого имеется повышенная чувствительность, не рекомендуется работать в саду, выезжать в лес или поле, проветривать помещение, выходить на улицу в утренние часы, когда в воздухе находится максимальная концентрация пыльцы. При тяжелом течении поллиноза на период цветения рекомендуется выезд в другие регионы. При аллергии к перу птицы пуховые и перьевые подушки и матрацы заменяют ватными или используют специальные безаллергенные матрацы и подушки.
Наибольшие сложности возникают при аллергии к домашней пыли, которая чаще всего связана с повышенной чувствительностью к клещевым или грибковым аллергенам. При резком обострении заболевания временное улучшение может дать выезд из дома, госпитализация в больницу, особенно в безаллергенные палаты с очистительными устройствами для поступающего воздуха.
Однако основной упор необходимо сделать на снижение в квартире количества клещей и грибков. Из квартиры необходимо удалить ковры, мягкую мебель, тяжелые шторы, ворсовые, шерстяные и ватные одеяла, плюшевые игрушки. Матрацы рекомендуется покрывать моющимся непроницаемым пластиком и не реже 1 раза в неделю протирать влажной тряпкой. Книги должны находиться на застекленных полках. В комнате больного необходимо ежедневно проводить уборку с использованием пылесоса, регулярно мыть обои.
Значительным достижением международного консенсуса является разработка конкретных рекомендаций по лекарственному лечению бронхиальной астмы в зависимости от тяжести течения заболевания. Прежде чем перейти к этим практическим рекомендациям, рассмотрим основные препараты, применяемые при БА.
Они делятся на противовоспалительные (базисные) средства и бронходилататоры. Исходя из воспалительной природы БА, противовоспалительным средствам придается решающее значение в воздействии на патологический процесс. Они не только подавляют воспалительный процесс в стенке бронхов, но и предупреждают так называемую позднюю аллергическую реакцию. Противовоспалительные средства должны применяться уже на ранних стадиях заболевания. Практические врачи часто запаздывают с применением противовоспалительных препаратов, что значительно затрудняет последующее лечение бронхиальной астмы.
К этой группе относятся кромогликат натрия, недокромил натрия и кетотифен (задитен).
Кромогликат натрия (интал, ломудал, кромолин) стал первым противовоспалительным препаратом, вводимым ингаляционным путем непосредственно в легкие. По механизму действия он оказался родоначальником нового фармакологического класса лекарственных средств — стабилизаторов мембран тучных клеток.
Наряду с этим интал предотвращает постнагрузочный бронхоспазм, снижает гиперреактивность бронхиального дерева. Наибольшая эффективность отмечена y больных атопической (аллергической) формой БА, однако препарат оказывает положительный эффект и при неаллергических формах заболевания. Важно подчеркнуть, что интал не обладает бронхорасширяющим действием и не может использоваться для купирования приступов. Эффект от курсового лечения наступает только через 2-4 недели от начала приема препарата.
Применяется чаще в капсулах в виде порошка по 20 мг для вдыхания с помощь турбоингалятора (спинхалера). Имеются и другие лекарственные формы интала: интал-аэрозоль — 1 мг, по 2 вдоха на прием; интал-аэрозоль — 5 мг, по 2 вдоха на прием; интал в ампулах для ингаляций — 20 мг препарата в 2 мл водного раствора, разовая доза — 1 ампула. Ингаляции всех препаратов интала проводятся 3-4 раза в сутки.
При необходимости разовая доза может быть увеличена в 1,5-2 раза, а промежуток между ингаляциями можно сократить до 3-4 часов, например, по 1 капсуле 8 раз в сутки. По мере улучшения состояния, обычно через 1-1,5 месяца, переходят на поддерживающие дозы: 3, а затем 2 капсулы в сутки, в дальнейшем при наступлении ремиссии интал можно давать только перед контактом с аллергеном или неспецифическим раздражителем.
Если приступы удушья наблюдаются в ночное время, то важно, чтобы больной принимал интал перед сном. В тех случаях, когда при уменьшении дозы заболевание обостряется, рекомендуется дозу увеличить. Лечение продолжают 3-4 и более месяцев.
При наличии остаточного бронхоспазма для обеспечения проникновения препарата в мелкие бронхи за 10-15 мин до его применения проводятся ингаляции в2-агонистов. В этих случаях рекомендуется также использовать комбинированные препараты: дитек — комбинацию динатрия кромогликата с фенотеролом (беротеком) и интал плюс — комбинацию кромогликата натрия с сальбутамолом. При БА более тяжелого течения рекомендуется комбинация интала с ингаляционными глюкокортикостероидами.
Интал не имеет серьезных побочных эффектов. У некоторых больных при приеме интала наблюдается першение в горле, кашель, очень редко — бронхоспазм (чаще при ингаляции сухого порошка) как реакция на неспецифическое раздражение. Для уменьшения першения и кашля рекомендуется полоскать горло теплой водой, для профилактики бронхоспазма — предварительная ингаляция бронходилататоров. Существенным преимуществом интала перед ГКС является отсутствие синдрома отмены. Относительным противопоказанием для применения интала является беременность при сроках до трех месяцев. Исключительно редко наблюдается аллергия к инталу.
Недокромил натрия (тайлед) является сравнительно новым противовоспалительным препаратом, напоминающим по механизму действия интал, но совершенно иной химической природы.
Несмотря на то, что механизм действия тайледа еще недостаточно изучен, удалось установить некоторые преимущества его перед инталом:
1) при ингаляционном пути введения тайлед в 4-10 раз превосходит по действию интал, в связи с этим он применяется в меньших дозах — по 4 мг на ингаляцию; в связи с большей продолжительностью действия ингаляции проводят, как правило, 2 раза, в тяжелых случаях — до 4 раз в сутки. Более выраженное противовоспалительное действие связано со способностью тайледа ингибировать практически все этапы воспалительной реакции на клеточном уровне, то есть с более широким спектром противовоспалительной активности;
2) эффект курсового лечения наступает раньше, примерно через неделю от начала лечения;
3) эффект поддерживающей терапии более выражен, чем у интала;
4) при бронхоспазме, индуцированном неврогенными механизмами и неспецифическими раздражителями, тайлед в адекватных дозах оказался эффективнее интала. Это позволяет предполагать наличие у него иных (помимо ингибирования дегрануляции тучных клеток) механизмов действия.
Эффективность лечения увеличивается при сочетании с в2-агонистами, ксантиновыми препаратами (КП) и ГКС. В большинстве случаев тайлед дает возможность отказаться от бронхолитических препаратов, а у больных с тяжелым течением — снизить дозу ГКС, особенно при их ингаляционном введении.
Тайлед выпускается в аэрозольных ингаляторах, содержащих 112 доз недокромила натрия по 2 мг на одну ингаляцию. Лечение проводят длительно — до 6-12 месяцев и более.
Тайлед не рекомендуется назначать детям до 12 лет, беременным и женщинам в период лактации. В качестве побочных реакций отмечены кашель или бронхоспазм в период ингаляции, головная боль, тошнота, боли в животе, очень редко — аллергические реакции.
Задитен (кетотифен), по мнению участников консенсуса, эффективен лишь у небольшой части больных бронхиальной астмы, главным образом при сочетании с внелегочными проявлениями аллергии (аллергический ринит, конъюнктивит, крапивница, атопический дерматит, алиментарные аллергии).
ГКС являются наиболее эффективными противовоспалительными средствами в лечении БА.
Механизм действия ГКС связан с воздействием на различные звенья патогенеза БА. Они оказывают мощный противовоспалительный эффект, снижают проницаемость сосудов, тормозят синтез и высвобождение медиаторов воспаления, уменьшают миграцию эозинофилов за счет повышения уровня циклических аденозинмонофосфатов (цАМФ) и снижения содержания циклических гуанозинмонофосфатов (цГМФ), улучшают функциональную активность нервных симпатических окончаний. При этом первичным является противовоспалительный эффект, с которым связано снижение реактивности бронхов.
ГКС при бронхиальной астме назначаются местно (ингаляционно), парентерально и внутрь.
Ингаляционные глюкокортикостероиды (ИГКС) занимают исключительно важное место в лечении БА и являются препаратами выбора для больных персистирующей астмой любой степени тяжести.
Они оказывают следующие терапевтические эффекты:
• уменьшают выраженность клинических симптомов заболевания (частоту приступов удушья, потребность в в2-агонистах короткого действия и др.);
• повышают качество жизни больных;
• улучшают бронхиальную проходимость и снижают гиперреактивность бронхов к аллергенам (раннюю и позднюю астматические реакции) и неспецифическим раздражителям (физической нагрузке, холодному воздуху, полютантам, гистамину, метахолину, аденозину, брадикинину);
• предупреждают обострения БА и снижают частоту госпитализаций пациентов;
• уменьшают летальность от астмы;
• предупреждают развитие необратимых изменений (ремоделирования) дыхательных путей.
Эффективность лечения ИГКС тем выше, чем раньше они назначены. Дискуссионным является необходимость использования этих препаратов у больных легкой персистирующей астмой. Международные согласительные документы у таких пациентов рекомендуют применять ингаляционные глюкокортикоиды в низких дозах или кромоны (при аспириновой астме — антилейкотриеновые препараты).
Достоинством кромонов является минимальное число побочных эффектов. По-видимому, ингаляционные глюкокортикоиды показаны больным легкой астмой при недостаточной эффективности других препаратов, обладающих противовоспалительной активностью.
В отличие от пероральных глюкокортикоидов, они имеют следующие преимущества, которые обеспечивают их высокую эффективность и минимальное системное действие:
• высокое сродство к рецепторам;
• выраженная местная противовоспалительная активность;
• более низкие (примерно в 100 раз) терапевтические дозы;
• низкая биодоступность.
В настоящее время в клинической практике используют беклометазона дипропионат (БДП), флунизолид (ФЛУ), будесонид (БУД), флютиказона пропионат (ФП), мометазона фуроат (МФ) и триамцинолона ацетонид (ТАА).
Существующие ИГКС несколько различаются по силе действия и биодоступности после ингаляционного введения, однако при использовании в эквивалентных дозах их эффективность приблизительно одинакова (табл. 4) и, в большей степени, зависит от выбора средств доставки (дозирующие аэрозольные ингаляторы, порошковые ингаляторы, небулайзеры) и привычки пациента.
Таблица 4. Расчетные эквивалентные дозы ингаляционных глюкокортикостероидов (мкг)
| Международное название | Ингаляционное устройство | Торговое название | Низкие дозы | Средние дозы | Высокие дозы |
| Беклометазона дипропионат | ДАИ + спейсер | Беклофорте, Бекотид, Беклоджет Беклазон | 200-500 | 500-1000 | >1000 |
| Будесонид* | ДАИ, ПИ Турбохалер | Будесонид форте Пульмикорт Турбохалер | 200-400 | 400-800 | >800 |
| Суспензия для небулайзера | Пульмикорт* суспензия | ||||
| Флунизолид | ДАИ + спейсер | Ингакорт | 500-1000 | 1000-2000 | >2000 |
| Флутиказона пропионат (ФП) | ДАИ + спейсер | Фликсотид | 100-250 | 250-500 | >500 |
| ПИ Мультидиск | Фликсотид Мультидиск | ||||
| Триамцилон ацетонид | Мультидиск | Азмакорт | 400-1000 | 1000-2000 | >2000 |
Примечание: Обозначения: ДАИ — дозированный аэрозольный ингалятор, ПИ — порошковый ингалятор. * При применении пульмикорта суспензии через небулайзер возможно введение от 250 мкг до 4000 мкг будесонида.
Беклометазона дипропионат (БДП) — синтетический стероидный гормон, не обладающий минералокортикоидным действием; уровень всасывания гормона при использовании терапевтических доз незначителен, с чем связано отсутствие системных побочных эффектов (при дозах до 800-1000 мкг).
Назначают, как правило, по 100 мкг на ингаляцию (2 вдоха по 50 мкг) 4 раза в сутки (400 мкг в сутки), менее надежно введение суточной дозы за 2-3 сеанса; при отсутствии эффекта через неделю дозу увеличивают в 1,5-2,5 раза. При тяжелой форме заболевания рекомендуется сразу начинать с суточной дозы 800 мкг (допустимо увеличение дозы до 1500 мкг).
Выпускаются следующие лекарственные формы: микроаэрозоль во фторуглеродном распылителе по 50, 100, а также по 200 и 250 мкг на 1 вдох, капсулы по 50 мкг; суспензия (в 1 мл 50 мкг); дисковые формы (бекодиски по 100 и 200 мкг, ингалируемые с помощью дискового ингалятора «Дискхалер»). При использовании лекарственных форм по 200-250 мкг ингаляции обычно проводят 2 р/сутки.
Будесонид (пульмикорт) выпускается в капсулах для ингаляций по 200 мкг 2 раза в сутки. При необходимости доза может быть увеличена в 2, максимум в 4 раза. Средняя продолжительность курса лечения составляет 4-8 недель, как правило, с последующим переходом на поддерживающее лечение. Лечение может продолжаться длительное время.
Флунизолид (ингакорт) применяется в виде аэрозолей для ингаляций (1 вдох — 250 мкг). Средняя суточная доза — 1 мг (по 2 вдоха 2 раза в сутки, утром перед завтраком и вечером перед ужином); при недостаточном эффекте через неделю суточную дозу повышают до 1,5-2 мг (по 2 вдоха 3 или 4 раза в сутки). Продолжительность курса лечения — 6-8 недель с последующим переходом на поддерживающее лечение в дозе 0,25-0,5 мг 1 раз в день утром.
При наличии остаточного бронхоспазма для улучшения проникновения препарата до мелких бронхов за 10-15 мин до процедуры проводят ингаляцию в2-агониста.
Для практического врача большой интерес представляет сравнительная оценка механизма действия и лечебного эффекта беклометазон, будесонида и флунизолида. Оказалось, что по механизму действия ингаляционные ГКС не отличаются между собой, различия заключаются в их активности. Так, по мнению ряда авторов, будесонид в терапевтических сопоставимых дозах в 2-3 раза активнее беклометазона. Еще более активным является флунизолид. Это объясняется более выраженным местным действием препарата.
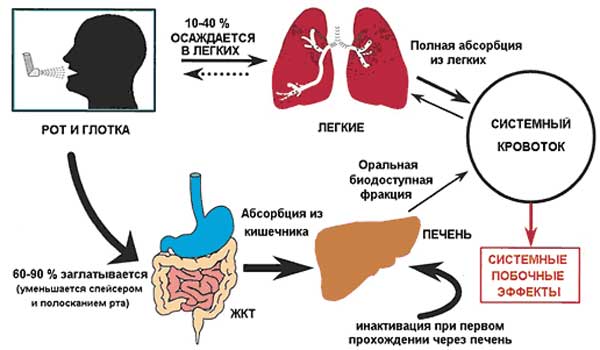
После ингаляции только 39 % флунизолида резорбируется в легких и попадает в общий кровоток, для беклометазона и будесонида эта величина составляет около 70 %. Кроме того, беклометазон представляет собой малоактивную форму лекарства и для достижения полной активности нуждается в гидролизе в области С21.
В легких эти реакции произойти не успевают в полной мере, но зато всосавшееся в легких лекарство при прохождении через печень превращается в активные соединения. Этим объясняется более выраженное системное действие беклометазона. В отличие от этого, флунизолид уже при введении находится в биологически активной форме и оказывает максимальное действие в органе-мишени и значительно менее выраженное — системное действие.
Это позволяет вводить флунизолид в больших дозах и более надежно контролировать тяжелую астму без применения системных стероидов. Указанными выше особенностями химического строения и фармакокинетики объясняются различия безопасных (в смысле системных проявлений) максимальных суточных дозировок ингаляционных ГКС при долговременном их применении.
Для беклометазона и будесонида они составляют 800-1000 мкг, но допустимо повышение дозы до 1500-1600 мкг, для флунизолида — 1-2 мг, но допустимо увеличение дозы до 3-4 мг. Только при увеличении суточной дозы флунизолида до 4 мг и более при длительном применении начинает проявляться угнетающее действие препарата на функцию коры надпочечников. Флунизолид, по-видимому, является наиболее эффективным из ингаляционных ГКС.
Ингаляционные ГКС длительное время использовали как препараты 2-го ряда при неэффективности интала или тайледа и бронхолитиков. В настоящее время в связи с развитием наших знаний о патогенезе бронхиальной астмы отношение к ингаляционным ГКС изменилось: при соответствующих показаниях их стали применять как препараты 1-го ряда. Ингаляционные ГКС предназначаются для длительного курсового применения.
Препараты не используются для купирования острых приступов астмы, поскольку лечебный эффект при любом способе введения ГКС (ингаляционно, внутрь, внутривенно) намечается только через 1-2 часа и достигает максимума через 6-7 часов. Это связано с тем, что ГКС сами по себе не вызывают расширения бронхов, а действуют только на воспалительный процесс и таким путем приводят к бронходилатации.
Терапевтический эффект от курсового лечения начинается через несколько дней (обычно не позже конца 1-й недели) после начала терапии. Эффективность лечения нарастает в течение нескольких недель, достигая максимума через 4-6 недель. После этого препарат принимают в той же дозе еще 1-1,5 месяца, затем переходят на поддерживающую терапию, которую можно проводить до 4-8 и более лет.
У гормонально-зависимых людей назначение ингаляционных ГКС способствует снижению дозировки принимаемых внутрь гормонов вплоть до полной их отмены. При этом ингаляционные ГКС подключают за 7-10 дней до начала снижения дозы ГКС, принимаемых внутрь. Снижение дозы начинают лишь на фоне стабильной фазы БА.
Клинические наблюдения показали, что снижение дозы принимаемого внутрь преднизолона до 15 мг может проводиться сравнительно быстро (на 5 мг каждые 3 дня). После этого доза преднизолона снижается по 2,5 мг в неделю (иногда в 2 недели). При суточной дозе 7,5 мг и ниже снижение дозы должно проводиться еще медленнее: по 2,5 мг каждые 3-4 недели.
Снижение дозы пероральных ГКС на фоне ингаляционного введения гормонов производят при тщательном клиническом контроле за состоянием больного: при ухудшении состояния снижение дозы прекращают или временно повышают дозу на одну ступень. В большинстве случаев на фоне ингаляционного введения ГКС не удается отменить преднизолон внутрь, но примерно у половины больных предоставляется возможность снизить его дозировку.
Часто, когда БА не контролируется назначенными дозами ИГКС, возникает вопрос: следует ли повысить дозу ИГКС либо добавить другое лекарственное средство. Крупные, хорошо спланированные рандомизированные исследования доказали, что добавление пролонгированных в2-агонистов к ИГКС у больных с персистирующей бронхиальной астмы любой степени тяжести является более эффективной схемой терапии по сравнению с увеличением дозы ИГКС, и такая комбинация становитсяновым «золотым стандартом» терапии БА, особенно её тяжёлых форм.
Высокая эффективность при БА комбинированной терапии в2-агонистов длительного действия с ИГКС послужила предпосылкой к созданию фиксированных комбинаций препаратов, таких как будесонид/формотерол (симбикорт) и сальметерол/флутиказон (серетид). Комбинация будесонид/формотерол имеет дополнительные преимущества, поскольку обеспечивает одновременно противовоспалительный эффект и быстрое купирование симптомов за счет входящего в состав быстродействующего формотерола, может приниматься однократно и позволяет назначать гибкие схемы лечения (от 1 до 4 ингаляций в сутки) в зависимости от течения заболевания с помощью одного ингалятора.
Комбинированные лекарственные средства (ЛС) для ингаляционного введения, содержащие в своем составе ГКС и в2-агонисты длительного действия, появились в медицинской практике несколько лет назад. Несмотря на такой короткий срок, они успели занять центральное место в фармакотерапии бронхиальной астмы и являются одними из самых перспективных лекарственных средств в оптимизации лечения больных ХОБЛ.
В частности, широкое применение этих препаратов поддержано в новом издании Глобальной стратегии профилактики и лечения БА.
Метаанализ ряда исследований показал, что у пациентов с недостаточным контролем за симптомами добавление сальметерола к терапии как низкими, так и высокими дозами ГКС способствует большему увеличению функции легких и уменьшению выраженности симптомов, чем увеличение дозы ГКС в два раза. Аналогичные данные получены и при использовании другого в2-агониста длительного действия — формотерола, применение которого позволяет снизить дозу ингаляционных ГКС более чем на 60 %.
Использование комбинированных ЛС обладает и другими преимуществами. При назначении ГКС и в2-агонистов в виде одной ингаляции препараты обладают большей эффективностью, чем при их применении по отдельности. При комбинированном использовании этих ЛС они попадают на одни и те же участки слизистой оболочки, благодаря чему лучше взаимодействуют друг с другом.
Кроме того, комбинированные ЛС обеспечивают лучшую приверженность больных к лечению, а их использование обходится дешевле, чем применение 2 препаратов по отдельности.
По сравнению с в2-агонистами длительного действия, ИГКС обладают значительно большей противовоспалительной активностью, но не влияют непосредственно на тонус бронхов. С другой стороны, ИГКС увеличивают количество активных в2-адренорецепторов в бронхах, благодаря чему усиливается бронхолитическое действие эндогенных катехоламинов и в2-агонистов. Применение ИГКС препятствует снижению чувствительности вплоть до развития блокады в2-рецепторов, которая может возникнуть при многократном применении в2-агонистов.
Противовоспалительные эффекты пролонгированных в2-агонистов, в сравнении с действием ИГКС, следует расценивать как незначительные. Однако применение этих лекарственных средств при бронхообструктивном синдроме приводит к существенно более быстрому улучшению бронхиальной проходимости за счет непосредственного воздействия на мышечный слой бронхов. Улучшение показателей спирометрии отмечается уже через несколько минут после назначения в2-агонистов (формотерола), в то время как положительное влияние ИГКС наблюдается только к концу первых суток лечения.
При БА комбинированная терапия способна значительно улучшить функцию легких, уменьшить число ночных симптомов, снизить потребность в в2-агонистах короткого действия и число обострений. Эти данные позволяют рекомендовать комбинированную терапию всем больным бронхиальной астмой, начиная с легкого персистирующего варианта течения.
Лекарственные средства, имеющие в своем составе сальметерол (серетид), должны использоваться только в качестве средств базисной терапии (1 или 2 приема в сутки). Это связано с тем, что бронхолитический эффект сальметерола начинается лишь через 20-30 минут после ингаляции, в связи с чем серетид не может использоваться для купирования приступа БА. Следует помнить, что, если в процессе лечения возникает необходимость увеличения дозы ГКС, больному следует назначить препарат, в составе которого имеется большая доза ГКС. Увеличивать дозу ГКС за счет более частого (более 2 раз в сутки) назначения серетида не следует из-за возможного риска передозировки сальметерола.
Препарат, имеющий в своем составе формотерол (симбикорт), может использоваться как для базисной терапии, так и (при необходимости) для купирования приступа БА. В отличие от лекарственных средств, содержащих сальметерол, симбикорт можно назначать чаще, 2 раз в день, при этом повышение дозы ГКС будет сопровождаться увеличением дозы формотерола, что обеспечивает усиление бронхолитического действия этого препарата. Комбинация будесонид/формотерол (симбикорт ) позволяет также более гибко дозировать препарат с помощью одного и того же ингалятора, увеличивая или уменьшая дозу от 1 до 4 вдохов в сутки, в зависимости от течения заболевания, вплоть до однократного приема при достижении стабильного состояния.
Таким образом, при использовании ингаляционных глюкокортикоидов необходимо руководствоваться следующими правилами:
1. Начинать лечение этими средствами нужно с максимальной дозы (в зависимости от тяжести течения астмы) с последующим ее постепенным снижением до минимально необходимой. Несмотря на быструю положительную динамику клинических симптомов, улучшение показателей бронхиальной проходимости и гиперреактивности бронхов происходит более медленно. Обычно для достижения стойкого эффекта терапии требуется не менее 3 месяцев, после чего доза препарата может быть уменьшена на 25 %.
2. Лечение ингаляционными стероидами должно быть длительным (не менее 3 месяцев) и регулярным.
3. Комбинация пролонгированных в2-адреномиметиков, антилейкотриеновых препаратов или препаратов теофиллина длительного действия с ингаляционными стероидами по эффективности превосходит увеличение дозы последних. Использование такой терапии позволяет снизить дозу топических глюкокортикоидов. В последние годы в клиническую практику введены фиксированные комбинации лекарственных препаратов: флутиказон/сальметерол (серетид), будесонид/формотерол (симбикорт), которые показаны при бронхиальной астме средней тяжести и тяжелого течения.
4. Применение ингаляционных стероидов позволяет уменьшить дозу таблетированных глюкокортикоидов. Установлено, что 400-600 мкг/сут бекламетазона дипропионата эквивалентны 5-10 мг преднизолона, принимаемых per os. Следует помнить, что клинический эффект отчетливо проявляется на 7-10-й день использования ингаляционных глюкокортикоидов. При их одновременном применении с таблетированными препаратами дозу последних можно начинать снижать не ранее этого срока.
5. При стабильном течении БА ингаляционные глюкокортикоиды применяют 2 раза в день. Будесонид у больных БА легкой и средней тяжести течения в фазе ремиссии может применяться однократно. При обострении кратность приема повышают до 2-4 раз в сутки. Подобный прием позволяет добиваться более высокого комплаенса.
6. Высокие дозы ИГКС могут быть использованы вместо системных стероидов для лечения и профилактики обострений астмы.
Побочные эффекты при ингаляционной терапии ГКС наблюдаются редко. Их можно разделить на местные и системные. Побочные эффекты зависят, главным образом, от дозы и длительности использования лекарственного средства, однако некоторые больные, по-видимому, более предрасположены к их развитию.
Местные побочные эффекты возникают вследствие оседания частиц ингаляционных глюкокортикоидов в ротоглотке и проявляются охриплостью голоса (дисфонией), кандидозом ротоглотки, раздражением глотки и кашлем.
Возможность развития кандидозного стоматита связана с тем, что только малая часть ингалируемых ГКС достигает легких. Большая их часть (около 90 %) оседает в полости рта и верхних дыхательных путях. Для предупреждения кандидозной инфекции рекомендуется полоскание рта и глотки после ингаляции, а также использование спейсера, препятствующего оседанию лекарства на слизистой оболочке полости рта, мягкого и твердого нёба. Эти простые мероприятия уменьшают также поступление лекарственного вещества в желудок за счет проглатывания, что способствует уменьшению системного действия.
Охриплость голоса связана с обратимой миопатией мышц гортани и исчезает после прекращения приема препарата. Причина развития этого осложнения неизвестна. Чаще развивается у людей, чья профессия связана с повышенной голосовой нагрузкой (певцы, лекторы, педагоги, дикторы и др.). Для лечения дисфонии используют снижение голосовой нагрузки; замену дозированных ингаляторов на порошковые; уменьшение дозы ингаляционных стероидов (в фазе ремиссии).
Кашель и раздражение глотки обусловлены воздействием примесей, которые содержатся в дозирующих ингаляторах; они реже возникают при использовании порошковых ингаляторов.
Системные побочные эффекты обусловлены всасыванием ингаляционных глюкокортикоидов из желудочно-кишечного тракта (после заглатывания) и дыхательных путей. Фракция кортикостероида, попадающая в желудочно-кишечный тракт, снижается при использовании спейсера и при полоскании ротовой полости после процедуры.
Выраженность системных побочных эффектов значительно меньше, чем при использовании системных глюкокортикостероидов, и они практически не отмечаются при использовании ингаляционных ГКС в дозе менее 400 мкг/сутки у детей и 800 мкг/сутки у взрослых. Тем не менее возможные побочные эффекты могут проявляться следующим образом: подавлением функции коры надпочечников, быстрым возникновением синяков, истончением кожи, остеопорозом, развитием катаракты, задержкой роста у детей (хотя до настоящего времени не получено убедительных данных о влиянии ингаляционных ГКС на задержку роста у детей и развитие остеопороза у взрослых).
Относительным противопоказанием для ингаляционных ГКС является туберкулез легких. К относительному противопоказанию пока относят и возраст до 6 лет, поскольку нет достаточного опыта по применению препарата в детском возрасте. С известной осторожностью проводят лечение беременных (до 3 месяцев) и кормящих матерей (передается с молоком матери).
Регулярный приём системных глюкокортикоидов показан больным с тяжелым течением бронхиальной астмы при неэффективности высоких доз ингаляционных ГКС в сочетании с регулярным приёмом броходилятаторов. Для длительной терапии системными ГКС рекомендуется использовать препараты преднизолоновой (преднизон, преднизолон, метилпреднизолон, метипред) и триамцинолоновой групп (триамцинолон, берликорт, кенокорт, полькортолон). Схемы ведения больных, находящихся на гормональной терапии, различаются в зависимости от её продолжительности.
При очень тяжелых формах заболевания используется внутривенное введение ГКС. Вначале назначаются высокие (адекватные тяжести состояния) дозы ГКС с последующим их снижением, которое проводится индивидуально в зависимости от степени чувствительности к препарату, тяжести заболевания, выраженности обострения, характера сопутствующих заболеваний.
Необходимая лечебная концентрация достигается при введении 1-2 мг/кг преднизолона (или адекватного количества других гормонов) с интервалами в 4-6 часов. В такой дозировке ГKC назначаются в течение 3-4 дней, а затем, по мере затухания обострения и уменьшения явлений обструкции, постепенно, в течение 5-6 дней дозы ГКС снижают вплоть до полной их отмены или перевода больного на поддерживающие дозы, вводимые перорально или ингаляционно в сочетании с другими противоастматическими препаратами.
В некоторых случаях при выраженном обострении БА более эффективен пероральный приём ГКС в первоначальной дозе 30-40 мг/сутки или эквивалентной дозе других гормональных препаратов в течение 7-10 дней до получения и закрепления клинического эффекта. Больной принимает препарат в два приёма: утром после завтрака 3 /4 суточной дозы и после обеда 1 /4 суточной дозы.
После достижения клинического эффекта дозу препарата можно снижать по 1 /2 таблетки в 3 дня; при уменьшении дозы до 10 мг (2 таблетки) преднизолона снижение дозировки лекарства следует проводить менее активно: по 1 /4 таблетки в 3 дня до полной отмены препарата или сохранения поддерживающей дозы (2,5-10 мг/сутки). При снижении дозы системных глюкокортикоидов больным БА рекомендуется добавлять ингаляционные глюкокортикоиды в средней терапевтической дозе (800-1000 мкг/сутки).
Если пациент раньше получал гормональную терапию (не менее 6 месяцев), снижение начальной дозы преднизолона (20-40 мг/сутки) проводится медленнее: по 1 /2 таблетки в 7-14 дней, а затем по 1 /4 таблетки в 7-14 дней вплоть до полной отмены или сохранения поддерживающей дозы препарата.
При наиболее тяжелом течении заболевания с самого начала назначают комбинированное лечение, включающее пероральное и ингаляционное применение ГКС (см. выше). Это позволяет при продолжении ингаляционной терапии чаще добиваться полной отмены ГКС внутрь или снижения поддерживающей дозы.
Побочные эффекты при длительном применении системных ГКС значительно более выражены, чем при лечении ингаляционными ГКС, и включают: остеопороз, кушингоидный синдром, артериальную гипертензию, сахарный диабет, подавление активности гипоталамо-гипофизарно-надпочечниковой системы, катаракту, глаукому, истончение кожи с образованием стрий и повышенной капиллярной проницаемостью (склонностью к образованию синячков), мышечную слабость.
Кроме того, могут развиваться эрозивный гастрит или язвы желудка («немые», безболевые язвы), клинически проявляющиеся кровотечениями, а у детей может отмечаться замедление роста. К редким осложнениям относятся психические нарушения: острые психозы, эйфория, депрессия, маниакальные состояния.
Для профилактики и лечения осложнений гормональной терапии необходимо снижение дозы препарата до минимальной. Показана диета, включающая молочные продукты с высоким содержанием кальция (творог, сыр), использование препаратов кальцитонина (миокальцик), препаратов кальция, анаболических стероидов (ретаболил и т.д.), а также других лекарств, рекомендуемых для лечения остеопороза. Кроме того, по показаниям используются препараты для противоязвенной терапии, улучшающие микроциркуляцию, антигипертензивные и т.д.
У некоторых больных, получающих длительную терапию системными ГКС, развивающиеся серьёзные побочные эффекты являются показанием для использования препаратов, позволяющих снизить потребность в глюкокортикоидах. Однако эти лекарственные средства зачастую сами несут высокий риск развития серьёзных побочных эффектов и поэтому назначаются только в случае тяжелых негативных влияний глюкокортикоидной терапии. К этим лекарственным средствам относятся метотрексат (в небольших дозах — 15 мг в неделю внутрь или в/м), препараты золота, циклоспорин А и препарат, содержащий антитела к иммуноглобулину Е — омализумаб.
Саперов В.Н., Андреева И.И., Мусалимова Г.Г.
источник
Современная медицина может похвастаться значительным прогрессом в терапии бронхиальной астмы. Особый эффект отмечается при применении глюкокортикостероидов как основных противовоспалительных медикаментозных средств.
Но, несмотря на это, многие специалисты ведут пациентов неправильно, назначая им неэффективный курс лечения без применения самых необходимых медикаментов. Далее пойдет речь именно о таком препарате, как флунизолид – инструкция по применению.
Фармакологическое средство входит в группу ГКС и характеризуется низкой гормональной активностью. Отечественный синоним названия – ингакорт, название средства на латинском языке – Flunisolide. Активный компонент – флунизолид.
Несмотря на большие дозировки, почти не имеет побочных реакций. Это связано с тем, что уже при первой трансформации в печени лекарство превращается в неактивный компонент.
Предназначен дня местного использования. Оказывает укрепляющее, противоаллергическое, антидепрессивное воздействие, снимает отечность. Восстанавливает функциональность бронхов, что позволяет снизить регулярность использования. Не назначается при острых астматических приступах и при астматическом статусе.
Основные показания к применению:
- заболевания органов дыхания в хронической стадии;
- бронхиальная астма.
- спрей для проведения ингаляций.
Взрослым лицам показано принимать не более восьми доз ингаляционно в сутки. Детям, достигшим пятилетнего возраста, назначают по две ингаляции в день.
Может применяться в период вынашивания плода, так как в США доказана его безвредность и безопасность для женщин в положении.
Однако необходимо принимать с осторожностью и под строгим контролем специалиста. Назначается обычно в том случае, если потребность в данном препарате значительно превышает опасность ребенка. Неконтролируемое применение может привести к преждевременным родам, выкидышу, аномалиям плода.
Лекарство не назначается в первом триместре, о чем говорит инструкция. Не существует данных о проникновении в грудное молоко. При ингаляционном лечении препараты могут и не попадать в молоко. Целесообразность применения в период лактации определяется лечащим доктором.
Препарат запрещен людям, страдающим на следующие патологии:
- чувствительность к компонентам лекарственного средства;
- бронхоспазм в острой фазе;
- астматический статус;
- бронхиты, не имеющие ничего общего с астматическим происхождением.
С особой аккуратностью лекарство применяется при патологиях печени, глаукоме, гипотериозе, инфекционных и вирусных заболеваниях.
- чувство жжения носоглотки;
- кровотечение из носа;
- перфорация перегородки носа;
- грибковое поражение рта;
- охриплость голоса;
- бронхоспазм.
Пациентам, принимающим ГКС необходимо обратить внимание на следующие критерии:
- Производить контроль состояния надпочечников.
- Пациенты с нарушением функциональности надпочечников должны иметь при себе медицинский документ, в котором прописана потребность в применении ГКС.
- Чтобы контролировать глазные клинические проявления может понадобиться дополнительное лечение.
- Не используется для устранения острых приступов БА.
- После проведения ингаляций всегда тщательно споласкивайте рот и чистите зубы.
- При грибковом поражении полости рта, принимать противогрибковое средство, назначенное доктором.
- В целях предотвращения бронхоспазма перед приемом проводят ингаляцию бета2-адреностимулятора.
Препарат отпускается только по рецепту доктора. Не стоит нарушать правила приема, которые рекомендованы лечащим врачом. Аналогом данного препарата является лекарство отечественного производителя ингакорт. Это одно из торговых названий лекарства.
Отзывы пациентов о препарате играют огромное значение в терапии заболеваний. Большинство пациентов, страдающих БА, остаются довольными после применения препарата флунизолид. При правильном и довольно продолжительном приеме им удается достичь стадии стойкой ремиссии заболевания и забыть о приступах удушья.
Несмотря на то, что препарат гормональный, он не оказывает системного воздействия на организм и даже может назначаться беременным и кормящим женщинам. Побочные эффекты возникают крайне редко и это связано с несоблюдением врачебных рекомендаций относительно дозировок.
Таким образом, данное фармакологическое средство является необходимым для лечения астмы, устранения ее проявлений и улучшения качества жизни больных с этим диагнозом.
Автор публикации: Анна Умерова
источник
Хроническое воспаление дыхательных путей приводит к повреждению эпителия и развитию гиперактивности бронхов. В результате увеличивается чувствительность бронхов к различным факторам окружающей среде (аллергены химические вещества, инфекционные агенты и т.д.). Их воздействия приводит к бронхоспазмам, приступов удушья в виде одышки, т.е. развивается бронхиальная астма.
В бронхах преимущественно содержатся бета 2 -адренорецепторы. Бета-рецептор находится во взаимодействии с аденилатциклазой. При его стимуляции эндогенными катехоламинами аденилатциклаза активируется, что запускает процесс образования циклического АМФ (ц-АМФ) из АТФ и приводит к увеличению в гладкомышечной клетке уровня цАМФ, снижению поступления в клетку ионов кальция и расслаблению гладких мышц бронхов.
Средства, применяемые при бронхиальнойастме делится на следующие группы:
1. БРОНОЛИТИЧЕКИЕ СРЕДСТВА.
а) Адренергические – β1 и β2 – адреномиметики – неселективные —
Орципреналин (астмопент, алупент)
β2 – адреномиметики — селективны — Фенотерол
Тербуталин, Гексопреналин и др
б) Холинергические – М – холиноблокаторы — селетивные — Ипратропия
бромид (атровент), Тиотропия бромид.
— Миотропного действия — Теофиллин, Аминофиллин ( Эуфиллин).
2. Противоаллергические средства:
а) глюкокортикойды — Беклометазон, Флунизолид (ингакорт), Будесонид
б) Стабилизаторы тучных клеток- Кромоглициевая кислота (Интал,
Кромолин), Кетотифен (Задитен)
в) Антилейкотриеновые средства — Зафирлукаст (Аколат), Монтелукаст
Наиболее часто для лечения бронхоспазма применяют адреномиметики, особенно селективные по отношению к бета 2-адренорецепторам. Они эффективно устраняют практически все виды бронхоспазма. Чаще используются в виде ингаляций. Для купирование приступов удушья и профилактика бронхоспазма.
а) Адреномиметики (подробно см. Адренергические средства )
Изопреналин(изадрин). Изопреналин способствует релаксации бронхов, не вызывая сужения периферических сосудов и повышения артериального давления. Такое действие обясняется его стимулирующим влиянием на β-адренорецепторы. Препарат обладает сильным бронхорасширяющим эффектом (β2), вызывает учащение и усиление сокращений сердца (β1), увеличение сердечного выброса и потребление миокардом кислорода. Назначают в виде ингаляции 0,5% раствором или 0,005 г таблетки под язык.
Орципреналин (астмопент, алупент) — β2— адреномиметик. Применение: бронхиальная астма, бронхообструктивное состояния и др. В виде дозированного аэрозоля по 0,75 мг/доза – 20 мл (400 доз).
Сальбутамол (саламол и др.). Сальбутамол является β2— адреномиметиком (бронхов и матки) длительного действия, преимушественно с бронхорасширяющим эффектом. Снижает тонус и сократительную активность миометрии.
Фенотерол(беротек). Фенотерол является избирательным стимулятором β2-адренорецепторов и оказывает более избирательное, сильное, относительно длительное действие при бронхоспастических состояниях. Кроме того, фенотерол обладает расслабляющим влиянием на мускулатуру матки.
Тербуталин — по химической структуре и фармакологическим свойствам близок к сальбутамолу, оказывает бронхолитическое и токолитическое действие.
Гексопреналин – избирательный β2— адреномиметик. Применение: бронхиальная астма, бронхообструктивное состояния и др. В виде дозированного аэрозоля по 0,2 мг/доза – 15 мл (400 доз) и таблетки по 0,5 мг 2-3 раза в день.
б) М-холиноблокаторы (подробно см .Холинергические средства).
— Ипратропия бромид (атровент), Тиотропия бромид и др.
В регуляции бронхиального тонуса большое значение имеет парасимпатическая нервная система. По блуждающему нерву передаются влияния, вызывающие сокращения гладких мышц бронхов. Холинергический рецептор связан с гуанилатциклазой. Ацетилхолин, взаимодействуя с рецептором, активирует этот фермент, что усиливает образование циклического ГМФ из ГТФ. В результате стимулируется поступление Са 2+ в клетку, то есть развивается эффект сокращения бронхов.
Ипратропия бромид ( Атровент) – избирательный М-холиноблокатор. Для профилактика и лечение бронхоспастического синдрома при хроническом обструктивном бронхите, бронхиальной астме и др. бронхоспастических состояниях. Возможные побочные эффекты: сухость во рту, повышение вязкости мокроты. Способ применения: ингаляционно 2-4 дозы аэрозоля (100—500 мкг) в сутки.
Тиотропия бромид – избирательный М-холиноблокатор. при хронических обструктивних заболеваниях легких. Порошок для ингаляций в капсулах по18 мкг в день.
Атропин был первым эффективным средством фармакотерапии бронхиальной астмы. Сейчас от применения этого препарата отказались из-за многочисленных побочных эффектов.
В механизме их бронхолитического действия важную роль играет ингибирование фосфодиэстеразы, приводящее к накоплению ц-АМФ в гладких мышцах, что сопровождается снижением сократительной способности мышц, уменьшением содержания ионов кальция внутри клеток, расслаблением бронхов и снятием бронхоспазма. Кроме того, ксантины блокируют аденозиновые рецепторы, выполняющие в бронхах спазмогенную функцию.
Ксантины оказывают также стабилизирующее действие на мембраны тучных клеток и уменьшают высвобождение медиаторов аллергических реакций, способствующих бронхоспазму.
Аминофиллин (эуфиллин) – обладает выраженного бронхолитического эффекта, также снижает давление в малом кругу кровообращения, улучшает кровоток в сердце, почках, в головном мозге. Отмечается умеренный диуретический эффект. Эуфиллин оказывает возбуждающее действие на ЦНС. При внутривенном струйном введении (2,4% — 10 мл) бронходилятирующий эффект эуфиллина развивается через 10-15 минут, терапевтическая концентрация сохраняется в течение 2 часов. Вводят для купирования приступа бронхоспазма, при астматическом статусе.
Побочные эффекты: При приеме внутрь наблюбдается диспепсические явления, связанные с раздражением слизистой оболочки желудка. При внутривенном введении возможно: головокружение, головная боль, сердцебиение, тахикардия, аритмия, тошнота, рвота, судороги, резкое снижение АД.
Теофиллин.Назначается для систематического лечения бронхиальной астмы и для профилактики приступов бронхоспазма внутрь в таблетках (по 100 – 200 мг 2-4 раза в сутки). Лучший эффект часто наблюдается при применении препарата в виде ректальных свечей, так как при этом пути введения он в малой степени подвергается метаболизму в печени.
Побочные эффекты:В отдельных случаях отмечаются: изжога, тошнота, рвота, понос, головная боль. При передозировке препарата могут возникнуть эпилептоидные припадки.Для предупреждения подобных побочных явлений не рекомендуется применять препарат длительно.
Противопоказаны:При гиперфункции щитовидной железы, остром инфаркте миокарда, субаортальном стенозе, экстрасистолии, эпилепсия, беременность. Осторожно при язве желудка и 12- перстной кишки.
2. Противоаллергические средства.
а) глюкокортикоиды — Беклометазон, Флунизолид (ингакорт), Будесонид (бенакорт), Флутиказон (подробно см . Гормоны коры надпочечников).
Все бронхолитки эффективны при легких и средней тяжести формах бронхиальной астмы, но малоэффективны при тяжелом ее течении. В этих случаях назначают гормональные глюкокортикоидные препараты. Глюкокортикоидная недостаточность может быть одной из причин развития и обострения аллергического воспаления в бронхах и легких.
Основными эффектами глюкокортикоидов, используемыми для коррекции бронхообструктивного синдрома, являются противовоспалительное, иммуносупрессивное действие.
Противовоспалительное действие глюкокортикоидов заключается в подавлении всех фаз воспаления, в особенности фазы пролиферации. Подавление воспаления обеспечивается стабилизацией клеточных и субклеточных мембран.
Важным компонентом лечебного действия глюкокортикоидов при бронхообструктивном синдроме, связанном с аллергией, является их иммунодепрессивное действие.
Применение: При бронхиальной астме (когда неэффективны обычные бронхолитики), аллергических ринитах.
Побочные эффекты глюкокортикоидов: угнетение функции коры надпочечников, ульцерогенный эффект, развитие синдрома Иценко-Кушинга, синдром отмены, нарушения водно-электролитного баланса в виде гипокалиемии и задержки натрия и воды, активация инфекции, остеопорозы, гипергликемия.
Беклометазон – при бронхиальной астме и аллергический ринит в дозе 100-200 мкг ингаляционно 2 – 3 раза в сутки. Из побочных действии чаще всего назальный кандидоз. Противопоказан беременность и кормление грудью.
Флунисолид (ингакорт) – глюкокортикоид для местного применения, при бронхиальной астме, хронической обструктивной бронхите и аллергической рините до 8 ингаляции по 2 мг в сутки. Побочное действие – ротоглоточный кандидоз. Противопоказание – вирусные, бактериальные и грибковые инфекции ротовой полости, беременность и кормление грудью.
б) стабилизаторы тучных клеток- Кромоглициевая кислота (Интал,
Кромолин), Кетотифен (Задитен)
Стабилизаторы мембран тучных клеток не обладают непосредственным бронхорасширяющим действием. Они уменьшают выход биологически активных веществ в кровь из «депо» и тем самым предупреждают возникновение бронхоспазма. Применяют только для профилактики приступов бронхоспазма и систематического лечения бронхиальной астмы в основном аллергической природы.
Кромогликат натрия (интал, кромолин).Препятствует дегрануляции мастоцитов и выходу из них биологически активных веществ.Стабилизирует мембрану, обладая противокальциевым действием.Препарат препятствует формированию гиперчувствительности замедленного типа.
Применение: при бронхиальной астме, при аллергическом рините. Для купирования острых приступов не применяют! При ингаляционном использовании (5-10 мг) максимальный эффект развивается через 2-4 недели, при приеме внутрь 2-6 недель. Продолжительность действия около 5 часов. Препарат вдыхает 4 раза в сутки.
Наиболее неприятный побочный эффект — раздражение слизистой оболочки верхних дыхательных путей, что проявляется сухим кашлем, а также слизистой глаз и носа.
Кетотифен (Задитен). Препарат обладает антианафилактической активностью за счет стабилизации мембран тучных клеток и базофилоцитов. Кроме того, он активирует гистаминазу печени, ускоряя разрушение гистамина, частично блокирует Н 1 -гистаминорецепторы.
Применение: Специфическая область применения препарата — атопическая форма бронхиальной астмы. Назначается внутрь 1-2 мг 2 раза в сутки. Начало действия — через 2 часа и до 12 часов. Максимальный эффект проявляется через несколько недель от начало терапии.
Среди побочных эффектов можно отметить только сонливость, т.к. обладает седативным действием и с осторожностью назначаться водителям транспорта и т.д.
в) антилейкотриеновые препараты Зилеутон Зафирлукаст (Аколат),
При взаимодействии антигена с иммуноглобулином Е фиксированными на поверхности тучных клеток бронхов, из них выделяются биологические активные вещества обладающими бронхоконструкторными, хемоцитотоксическими, проаллергическими и провоспалителными свойствами. К ним относится простагландины, гистамин, брадикинин и лейкотриены и др. В последные годы выделенные активные антилейкотреновые средства: Зилеутон, Зафирлукаст (Аколат), Монтелукаст (Сингуляр) и др.
Антилейкотриеновые средства обладают противовоспалительным и бронхорасширяющим действием. Рекомендуется использовать их в качестве базисных средств первого ряда при лечении астмы легкого течения, а больным бронхиальной астмы средней тяжести и тяжелого течения для снижения дозы и уменьшения числа побочных эффектов глюкокортикоидов.
Зилеутон— селективный и обратимый ингибитор 5-липооксигеназы, уменьшает образование сульфидопептидных лейкотриенов. Установлено, что этот препарат оказывает бронхорасширяющее действие и предупреждает развитие бронхоспазма, вызванного аспирином и холодным воздухом. Начало действия через 2 часа. Длительность действия — 5 часов. Препарат выпускается в таблетках по 300 и 600 мг.
Особенность — короткий период полувыведения, что требует 4-х кратного приема в течение суток.
Зафирлукаст (Аколат). Высокоселективный конкурентный и обратимый блокатор лейкотриеновых рецепторов.Предотвращает повышение проницаемости сосудов и проникновение эозинофилов в дыхательные пути (вызываемое лейкотриенами). Снижает содержание клеточных и внеклеточных факторов воспалительной реакции в дыхательных путях, индуцированной антителами.
Препарат предотвращает или уменьшает бронхоспазм, вызываемый различными видами провокаций: физической нагрузкой, холодным воздухом, различными антителами (пыльца). Применяют для профилактики приступов бронхиальной астмы и поддерживающей терапии. Особенно эффективен у больных с аллергическим ринитом. Хорошо всасывается при приеме внутрь (2 раза в сутки). Выпускается в виде таблеток по 0,02 г. Начало действия через 2 часа. Длительность действия — 4-5 часов.
Монтелукаст (Сингуляр) существенно улучшает течение заболевания у больных аспириновой астмой, которая плохо контролируется ингаляционными и пероральными глюкокортикоидами.
Применяют для профилактики и длительного лечения бронхиальной астмы. Выпускается в виде таблеток по 0,01 г и 0,005 г (1 раз в сутки).
В начальном периоде острых респираторных заболеваний секретируется скудная, вязкая, преимущественно слизистая мокрота, которая трудно отделяется от поверхности бронхов и трахеи и плохо откашливается. Основу ее составляют нити из легко набухающих кислых мукополисахаридов и гликопротеинов.
В основе отхаркивающих средств лежат препараты растительного, минерального и химического происхождения. К ним относятся следующие средства:
1. Средства, стимулирующие отхаркивание мокроты:
а) рефлекторного действия — Препараты термопсиса, алтея, солодки, аниса, чабреца, ипекакуаны, препараты листа подорожника и др.
б) резорбтивного действия — Иодид натрия и калия, Hатрий бензоат.
2. Муколитические средства (секретолитики)
а) неферментные — Ацетилцистеин, метилцистеин, Бромгексин,
б) ферментные — Трипсин, Химопсин, Рибонуклеаза
Смысл терапевтического применения отхаркивающих средств в том, чтобы устранить элемент бронхиальной обструкции, когда кашлевой толчок и недостаточная мукоцилиарная функция приводят к неэффективному отхождению мокроты.
При обострении хронических заболеваний идет образование многокомпонентной плотной, обычно гнойной мокроты с высоким содержанием белковых и нуклеиновых полимеров, детрита эпителия (кашицеобразный продукт распада тканей), воспалительных клеток, микроорганизмов.
Добиться откашливания и хорошего дренажа бронхов можно лишь при условии лизиса образующих сетчатую основу белковых составляющих мокроты и систематического активного ее удаления.
Средства, стимулирующие отхаркивание
В основном эти препараты растительного происхождения, содержат сапонины и алкалоиды, вызывающие раздражение рецепторов слизистой желудка и 12-перстной кишки (рефлекторного действия), в результате усиливается секреция бронхиальных желез. Повышается перистальтика бронхов и активность мерцательного эпителия. Мокрота становится более обильной, жидкой, с меньшим содержанием белка. Однако, эти же средства после приема внутрь всасываются в кровь и доставляются бронхам (резорбтивного действия), где выделяются слизистой оболочкой. Они стимулируют секрецию бронхиальных желез и увеличивают выделение ими воды, попадая в мокроту, разжижают и облегчают ее отделение, усиливают функцию мерцательного эпителия.
Термопсис. Алкалоиды содержащие в траве термопсиса оказывает отхаркивающее, а в больших дозах – рвотное действие. При приеме внутрь раздражает слизистые оболочки желудка и рефлекторно возбуждает дыхание и выделение секрецию бронхиальных желез, а также способствует выведению жидкой мокроты. При передозировке начинается рвота, особенно, у детей. Применяют в виде настоев, сухого экстракта и таблетки.
Rp.: Herbae Thermopsidis 0,01
Natrii hydrocarbonatis 0,25
S. По 1 таблетке 3-4 раза в день.
Алтея корни, сироп алтейный, мукалтин и др. Применяют как отхаркивающее и противовоспалительное средство при заболеваниях дыхательных путей
Rp.: Inf.red. Аlthaeae 3,0-100 ml
Солодки корни, глицирам и др. В составе солодки содержатся в незначительном количестве гормоны коры надпочечников (глюкокортикоиды) и глицирризиновая кислота, поэтому у них отхаркивающие, противовоспалительные и противоязвенные свойства. Применяют в виде таблетки сухого экстракта
Rp.: Extracti Glycyrrhizae sicci 0,05
S. По 1-2 таблетки 3-4 раза в день.
Aниса плоды, нашатырно-анисовые капли и др. Применяют в качестве отхаркивающего средства, особенно при бронхитах.
Rp.: Liquor ammonii anisatus 100 ml
D.S. По 10-15 капли 2-3 раза в день.
Hатрий бензоат – как отхаркивающее средство при бронхитах и других заболеваниях дыхательных путей в порошках и мекстурах.
Калия иодид, натрия иодид — в малых дозах являются регулятором синтеза тироксина. Применяются как муколитическое, отхаркивающее и рассасывающее средство при воспалительных заболеваниях дыхательных путей, бронхиальной астме и т.д.
Следует иметь в виду, что к йоду у больных бывает повышенная чувствительность (йодизм — насморк, кашель, кожные сыпи, боль в суставах, угнетением функции щитовидной железы, увеличением ее размеров).
Муколитические средства осуществляют прямой активный лизис белковых компонентов мокроты.
Ацетилцистеин (Мукосольвин). Синтетический активный препарат способствует разрыву дисульфидных связей кислых мукополисахаридов геля мокроты. Препарат разжижает также гной. Одновременно увеличивается секреция жидкого компонента эпителием бронхов. Не обладает агрессивным действием на ткани и не расширяет имеющихся дефектов слизистой в отличие от протеолитических ферментов.
Рассматривается в качестве основного муколитического препарата при хронических бронхитах и пневмониях, бронхоэктатической болезни, при проведении бронхоскопических исследований.
Назначают в форме аэрозольных ингаляций (10% по 4-8 мл) до 3-6 раз в сутки, затем 1-2 ингаляции в неделю внутрь или внутримышечно.
Препарат иногда провоцирует бронхоспазм, противопоказан больным с астматическим бронхитом. Осторожно применять при склонности к легочным кровотечениям, заболеваниям печени, почек, надпочечников, в 1 триместре беременности.
Rp.: Sol. Acetylcysteini 10%-2 ml
S. По 2 мл 3 раза в день для ингаляции.
Бромгексин.Препараты увеличивают число и секреторную активность лизосом бокаловидных клеток эпителия с освобождением ферментов, гидролизующих белковые компоненты мокроты, кислые мукополисахариды, повышают секрецию воды.В механизме действия важную роль играет усиление образования эндогенных сурфактантов.
Это поверхностно-активное вещество способствует регулированию реологических свойств бронхолегочного секрета, улучшает его продвижение по эпителию и облегчает выделение мокроты из дыхательных путей.
Применяют в форме аэрозольной ингаляции (2 мл 0,2% раствора разводятся солевым раствором) при острых инфекциях и обострениях хронических заболеваний. Смягчение кашля и разжижение мокроты уже через 10-15 минут. Оказывает слабое противокашлевое действие.
Rp.: Sir. Bromhexini 0,08% -250 ml
D.S. По 2-3 чайной ложке 3-4 раза.
Амброксол (лазолван). Отхаркивающее – муколитическое средство. Механизм действия идентично бромгексину. Оказывает также слабое противокашлевое действие.
Применяют внутрь по 30 мг 3 раза в день и ингаляционно в растворе (15 мг в 2 мл) и внутримышечно по 30-45 мг 2-3 раза в день.
Rp.: Sol.Ambroxoli 0,75% — 100 мл
D.S. По 2-3 мл для ингаляции 2 раза в день.
Трипсин, Химотрипсин— протеолитические ферменты разрывают: пептидные связи молекулы белка. Непосредственно растворяют белковые компоненты гноя, отложения фибрина. Применяют редко, осторожно, так как могут усугубить свежие морфологические изменения в бронхах и легочной ткани, провоцировать кровотечения и аллергические реакции, в том числе бронхоспазм и анафилактический шок.
Rp.: Trypcini cristallisati 0,01
Рибонуклеаза –протолитическое, ферментное средство. Вызывает деполимеризацию РНК. Применяют при воспалительных заболеваниях органов дыхания, в ЛОР и глазной практике. Ингаляционно, эндобронхиально, местно в дозе 25-50 мг.
S. По 5-10 мл для ингаляции.
1. Средства центрального типа действия:
а) наркотического действия — Кодеин, Морфин, Этилморфина гидрохлорид
б) ненаркотического действия — Глауцина гидрохлорид (глаувент),
2. Преимущественно периферического действия — Преноксдиазин (либексин)
3. Комбинированные препараты — Бронхолитин (глауцин и др)
Кашель представляет собой защитный рефлекс, с помощью которого осуществляется самоочищение трахеобронхиального дерева. Он регулируется различными типами кашлевых рецепторов в центральных и периферических дыхательных путях. Источником кашлевого рефлекса является раздражение хемо- и механорецепторов вагуса в слизистой трахеи и бронхов или верхнего гортанного нерва в стенке глотки.
Противокашлевые средства — вещества, способные угнетать кашлевой рефлекс в центральном звене или за счет воздействия на чувствительные окончания в дыхательных путях.
Средства центрального (наркотического) типа действия.
Кодеин(алкалоид опий)иЭтилморфин(синтетический). У них основном противокашлевое действие и умеренная анальгезирующая активность. Механизм действия данных препаратов — подавление кашлевого рефлекса за счет активации тормозных опиодных рецепторов на нейронах кашлевого центра, что приводит к резкому снижению его чувствительности к рефлекторным влияниям. Основной недостаток это — развитие лекарственной зависимости, что является препятствием для широкого применения.
Rp.: Codeini phosphatis 0,015
Rp.: Ung. Aethylmorphini hydrochloridе 2% — 10,0
D.S. На ночь для повязки в глаза.
Средства смешанного (ненаркотического) типа действия.
Глауцина гидрохлорид. Препарат растительного происхождения, более избирательно влияет на кашлевой центр продолговатого мозга. В отличие от кодеина не угнетает дыхательный центр, не вызывает привыкания и пристрастия. Обладает спазмолитическим действием на гладкомышечные клетки полых органов. Не препятствует секреции бронхиальных желез и отхаркиванию. Обладает умеренной противовоспалительной активностью и гипотензивным действием, уменьшает отек слизистой бронхов.
Rp.: Dragee Glaucini hydrochloride 0,05
S. По 1 драже 2-3 раза в день.
Тусупрекс (Окселадин). Оказывает избирательное воздействие на чувствительные окончания кашлевого рецепта, однако не угнетает дыхательный центр. Побочные эффекты: тошнота. боль в эпигастрии, сонливость.
Либексин (Преноксдиазин). Местноанестезирующее, спазмолитико- миотропное действие на бронхи, умеренное Н-холинолитическое действие на афферентные хеморецепторы бронхов и легких и Имеет незначительное действие на кашлевой центр. Либексин применяет при заболеваниях легких и верхних дыхательных путей (катары, бронхиты, бронхопневмонии).
S. По 1 таблетке 3 раза в день.
Стоптуссин — обладает местноанестезирующим действием на рецепторы легких и бронхов. Оказывает противокашлевое, отхаркивающее и противовоспалительное действие. Не влияет на дыхательный центр.
Применение: При заболеваниях верхних дыхательных путей
Стимуляторы дыхания, а также и аналептики (востанавливающие средства) – это группа препаратов возбуждающие в первую очередь дыхательный и сосудодвигательный центры продолговатого мозга. Их использывают при угнетении дыхания и снижении сосудистого тонуса (асфексия, шок и т.д.), а также при отравлении наркозным и снотворным средствами, этиловым спиртом и в состоянии сердечно-сосудистой недостаточности.
Стимуляторы дыхания делятся на три группы:
1. Центрального типа действия на дыхательный и сосудодвигательный центры продолговатого мозга: бемегрид, кофеин, этимизол.
2. Периферического рефлекторного типа действия: цититон, лобелин.
3. Смешанного типа действия: кордиамин, углекислый газ (карбоген), камфора.
1. Стимуляторы дыхания центрального действия.
Бемегрид (Этимид и др.) непосредственно возбуждает центральную нервную систему, особенно центр сна. Его исользывает для стимуляции центра сна при отравлении барбитуратами (снатворными), наркозными средства в дозе 0,5% раствор 10 мл вести нужно внутривенно, капельно, медленно во избежения рвоты и психомоторных возбуждении.
Кофеин — натрий бензоат – психический и физический стимулятор ЦНС. Применяют для стимуляции психической, сердечно-сосудистой системы, при коллапсе, гипотония, головной боли, головокружение, отравления наркозными, наркотическими и снатворными средствами в 10% раствор 1 мл или 20% раствор 2 мл в ампулах для внутривенного. При передозировке возможно: возбуждение, бессоница, сердцебиение, аритмия, тошнота и рвота.
Rp.: Sol. Coffeini natrii benzoates 10% — 1 ml
Этимизол – возбуждает центр дыхания и адренокортикотропную функцию гипофиза. Использывается как дыхательный аналептик, противовоспалительное и антиаллергическое средство при отравлении наркотческими и аналгетическими веществами, ателектаз легких, асфекция новоражденных и заболевания воспалительного характере. Применяет в дозе 1 % раствора — 3 мл или 1,5% раствора 5 мл внутримышечно 1 – 2 раза в сутки. Противопоказанием является физическое и психическое возбуждения, бессоница, аотериальная гтпертензия, органические сердечно-сосудистые заболевания.
Rp.: Sol. Aethimizoli 1,5% — 5ml
1.Стимуляторы дыхания рефлекторного действия.
Стимуляторами дыхания рефлекторного действия являются Н-холиномиметики Афферентный импульс возбуждения этого узла вызванними синокаротидного узла. Дыхательные аналептики рефлекторного действия (цититонилобелин ) возбуждает Н-холинорецепторы каротидного узла, в результате чего афферентный импульс этого узла активизирует дыхательный центр продолговатого мозга. Эффект акативации этого центра очень короткий (несколько минут). Применяются данные препараты «для запуска» центра дыхания при отравлении морфином, барбитуратами, угарным и углекислым газами, во время операции коллаптоидных и шоковых состояниях.
3. Стимуляторы дыхания смешанного типа действия.
Кордиамин (Никетамид және т.б.) непосредственно возбуждает сосудодвигательный центр, а также опосредованно дыхательный центр в результате стимуляции хеморецепторов каротидного синуса. В больших дозах может вызывать клонические судорги.
Кордиамин применяют при остром коллапсе, асфексии, при шоковых состояниях в виде 25% растворе 1 или 2 мл внутримышечно 1-3 раза в день. При отравлениях снотворными, барбитуратами, наркотическими анальгетиками вводит внутривенно медленно.
Камфора (Камфор), камфорный спирт, камфоцин (комбинированый препарат.) – является одним из основных представителей аналептических средств. Растворы камфоры в масле при введении под кожу рефлекторно стимулирукт Миалгия, артрит, ревматизм аурулары кезінде жергілікті жағуға пайдаланады.
Rp.: Sol. Camphorae oleosae 20%-2 ml
5. Средства, применяемые при отека легких (стратегия лечения
При нарушениях функциональной деятельности сердечно-сосудистой системы, мозговокровообрашения, почек, инфекционных заболеваниях, отравлениях химическими веществами и ряде других состояниях, где наблюдаются синдром отек легких с развитием застойных явлений правой желудочковой недостаточностью (выделением пены с рта). В этих случаях синдром отек легких без интенсивной терапии может привести к смертельному исходу. Последовательно зависимости от клинического течения нужно применять следующие препараты:
Морфин, фентанил, таламонал (таламанал препарат обладающий нейролептоанальгезии, в его составе входит фентанил+дроперидол). При застойных явлениях легких эти средства расширяют мелкие, периферические сосуды, обезболивают, блокирует афферентные импульсы из коры головного мозга и улучают гемодинамику сосудистой систему малого круга кровообращения.
Гигроний, пентамин, бензогексоний и др. Они блокирует паравертибральные ганглий идущих к легким и расширяются крупные сосуды (при застойных явлениях) и тем самым уменьшается отечное состояние легких.
3. Спазмолитики миотропного действия.
Натрий нитропруссид(вазодилятатор для мелких сосудов),эуфиллин(системный препарат для крупных сосудов). Они расслабляют гладкие мышцы сосудистой системы, в результате чего сопротивляемость сосудистой системы уменьшается и отечное состояние легкихспадает.
Фентоламинблокирует a1, a2 -адренорецепторы сосудов и оказывает выраженное сосудорасширающее действие, в результате снижается артериальное и венозное давление, а также и в малом кругу кровообращения.
Аминазин — нейролептическое средства, блокирует все процессы коры головного мозга, снимает возбуждения, страх смерти, боязнь умереть и т.д.
5. Дегидратационная терапия.
Маннит, мочевина – повышает осмостическое давления внутри сосудистой системы в результате чего жидкость легочной ткани устремляется в кровеносное русло, а затем применяют мочегонные средства такие как фуросемид, этакриновая кислота.
При синдроме отека легких в из за застойных явлений в альвеолах накапливается белковые пузырьки, из за чего забиваются дыхательные пути с выделением пены с рта. Для устранения пены с рта применяются этиловый спирт и антифомсилан в виде ингаляции. Спирты вызывают денатурацию белка вокруг пузырьков пены и осушается дыхательные пути, кроме того, спирты обладают антисептическим действием. Антифомсилан является синтетическим водоотталкивающим средством.
7. Стероидные противовоспалительные средства (преднизолон) глюкокортикоид и противоаллергическые средства(дипразин) Н1-гистаминовый блокатор. Для профилактики и лечения воспалительных и аллергичкских реакции.
8. При отечных состояниях легких всегда наблюдается гипоксия и для устранения их применяютоксигенотерапия.
9. Для усиления застойных явлений правой желудочковой недостаточностью и с целью восстановления сердечной гемодинамики применяется кардиотоническое средство гликозидной природы Строфантин К.
10. Для восстановления защитной функций слизистых оболочек дыхательных путей, особенно у новорожденных детей при развитие дистресс-синдрома применяются сурфактанты – Куросурф, колфосцерил пальмитат (экзосурф новорожденных), альвеофакт и др.
источник