Диагностика бронхиальной астмы выполняется, ориентируясь на полное комплексное обследование организма пациента. От правильно проведенной диагностики зависит получение положительных результатов лечения.
Протоколы (стандарты) определения заболеваемости, а также дальнейшего лечения взрослого населения и детей учитывают различные методики: клинический осмотр, сбор анамнеза, выявление симптоматики, лабораторная диагностика.
После проведения необходимых мероприятий для каждого больного подбирается индивидуальная схема лечения, которая способствует снижению заболеваемости и облегчению состояния больного. Дифференциальная диагностика бронхиальной астмы учитывает все аспекты (анализы, симптоматику, анамнез, аллергологическое исследование и дыхательную функциональность.).
Современная диагностика при развитии бронхиальной астмы является важной задачей для врача, так как адекватное лечение способно обеспечить полный контроль над заболеванием при полной нейтрализации симптоматики у детей и взрослых. Для этого оцениваются все критерии астмы с исключением ХОБЛ и постановкой предварительного диагноза.
Протоколы диагностики проводятся в несколько этапов:
Бронхиальная астма, в зависимости от степени заболеваемости, определяется наиболее часто в детском и подростковом возрасте. Как правило, наблюдается генетическая предрасположенность к развитию астматических заболеваний. Кроме того, ее развитие возможно на фоне ХОБЛ.
Бронхиальный приступ нередко связан с воздействием определенных факторов, провоцируя характерную симптоматику (одышку, кашель, свистящее дыхание, слабость и т.д.). Приступ способен появиться внезапно. Его можно купировать при помощи ингаляционных бронхолитиков. Если после использования ингалятора приступ не снимается, необходимы дальнейшие протоколы диагностики, а также исключение ХОБЛ.
В начальной стадии заболевания профессиональная диагностика не способна определить какие-то определенные протоколы в определении бронхиальной астмы, кроме исключения ХОБЛ. Во время затяжного приступа может возникнуть симптом «бочкообразной грудной клетки», что связано с затрудненным выдохом. В результате этого возможно постепенное развитие эмфиземы, критерии и протоколы которой зависят от выраженности симптоматики и стадии заболеваемости. От результатов визуального осмотра может зависеть дальнейшее лечение.
Немаловажным способом профессиональной диагностики является перкуссия (выстукивание) и аускультация (выслушивание) легких. По мере развития приступа можно услышать свистящее дыхание и хрипы в легких. Перкуссия эффективна при длительном течении заболевания и эмфиземе.
Лабораторная диагностика предполагает назначение проведения различного вида анализов, среди которых:
- биохимический анализ крови — определяет количество эозинофилов, являющихся маркерами аллергического процесса. Кроме того, этот анализ в совокупности с аллергологической пробой, позволяет выявить конкретный аллерген, на который острее всего реагирует организм;
- общий анализ крови — позволяет выявить воспалительные процессы, ХОБЛ и интоксикацию в организме больного. Забор крови выполняется натощак;
- общий анализ мокроты — выявляет характерные астматические маркеры с характерными спиралями Куршмана и кристаллами Шарко – Лейдена. При этом определяется вязкая и густая мокрота, которая может расслаиваться двумя слоями. При микроскопическом исследовании определяются эозинофилы;
- анализ кала — способствует выявлению паразитарных инвазий, которые нередко провоцируют развитие бронхиальной астмы. Например, аскариды при своей цикличности развития способны проникнуть через легочную систему, вызывая общую интоксикацию организма, ослабление иммунной системы, повышенную аллергизацию пациента;
- аллергопроба (включая скарификационную) — критерии проведения аллергопробы позволяют уточнить наличие триггера в крови, который вызывает ответную цепь реакций в крови, приводя к бронхоспазму. При положительном ответе могут наблюдаться местные признаки воспаления (зуд, гиперемия, отек и т.д.).
Наиболее сложно диагностировать астму при наличии обструктивного бронхита (ХОБ). Этот процесс проявляется, как хроническая обструктивная болезнь легких (ХОБЛ).
Протоколы выполнения этого вида диагностики служат показателями для постановки итогового диагноза.
Профессиональная рентгенография способна выявить повышенную воздушность легочной ткани (эмфизему) и усиленный легочный рисунок за счет активного притока крови к легочной ткани. Тем не менее, следует учитывать, что иногда даже рентгенограмма не может выявить изменения. Поэтому принято считать, что методы рентгенографии глубоко неспецифичны.
Этот метод служит для определения ФВД (функций внешней дыхательной деятельности) и является достаточно эффективным. Профессиональная спирометрия способна определить ряд главных показателей дыхательной деятельности.
Диагностика спирометрии выглядит следующим образом:
- пациенту предлагается дышать через специальный прибор (спирометр), который обладает чувствительностью и фиксирует все изменения дыхания;
- анализ проведенного обследования сравнивается (врачом или пациентом) с рекомендуемыми показателями ФВД;
- на основании профессиональной сравнительной характеристики внешнего дыхания врач устанавливает предварительный диагноз (для 100% уверенности в диагнозе одной спирометрии недостаточно);
- если у больного наблюдается бронхообструктивные нарушения (исключая ХОБЛ) это может говорить о проявлении бронхиальной астмы.
Помимо этого, спирометрические данные позволяют определить тяжесть астматического приступа и эффективность проводимого лечения в том случае, когда оно использовалось.
Этот метод диагностирования относится к нововведениям для контроля и определения развития бронхиальной астмы у взрослого пациента. Мониторинговый протокол с участием пикфлоуметра обладает следующими преимуществами:
- позволяет определить обратимость бронхиальной обструкции;
- возможность оценки тяжести течения болезни;
- протоколы пикфлоуметрии позволяют спрогнозировать период, когда возникает астматический приступ, в зависимости от степени заболеваемости;
- возможность выявления профессиональной астмы;
- мониторинг эффективности проводимого лечения.
Пикфлоуметрию следует выполнять ежедневно. Это позволяет получить более точные результаты диагностики.
При помощи этого способа профессиональной диагностики определяется пиковая объемность и максимальная объемная скорость на различных уровнях, учитывая процентное соотношение ФЖЕЛ (форсированную жизненную емкость легких). Измеряют максимальную скорость на уровне в 75%, 50% и 25%.
Наиболее затруднительны протоколы определения профессиональной астмы, так как приступ могут вызвать некоторые химические соединение, присутствующие в воздухе. Для подтверждения профессиональной астмы необходимо выяснение анамнеза у взрослого пациента, а также анализ показателей внешней дыхательной деятельности. Кроме того, необходимо в обязательном порядке своевременно сдавать анализы (мокроты, мочи, крови и т.д.) и проводить необходимое лечение.
Одновременно с показателями внешнего дыхания и в зависимости от выраженности симптоматики проводятся прик-тесты (инъекционные) и скарификационная проба на выявление аллергологической этиологии. Однако следует учитывать, что клиническая картина таких обследований в некоторых случаях могут дать ложнопозитивный или ложнонегативный ответ. Именно поэтому рекомендуется проводить исследование крови на наличие специфических антител в сыворотке. В профессиональной диагностике особенно важно выяснение аллергического статуса у детей.
Диагностика бронхиальной астмы у детей нередко сопровождается большими трудностями. Это связано, прежде всего, с симптоматикой заболевания у детей, которая аналогична многим другим детским заболеваниям. Поэтому многое зависит от выяснения анамнеза со склонностью к аллергическим заболеваниям. В первую очередь необходимо опираться на повторение ночного приступа бронхиальной астмы, что подтверждает развитие заболевания.
Помимо этого, протоколы диагностики предусматривают проведение ФВД (функционального исследования внешнего дыхания) с бронходилататорами для назначения адекватной тактики лечения. Вполне естественно, что необходимо сдать анализы мокроты, крови и кала, а также провести спирометрическое тестирование и аллергообследование.
Следует отметить, что затруднительно проводить диагностику астматического приступа у лиц пожилого возраста. Это связано, прежде всего, с обилием хронических заболеваний, которые сопровождают бронхиальную астму, «стирая» ее картину. В этом случае, необходим тщательный сбор анамнеза, исследование мокроты и крови, выполнение специфических тестирований, направленных на исключение вторичных заболеваний. Прежде всего, проводится диагностика сердечной астмы, выявление ИБС, сопровождающейся симптомами недостаточности левого желудочка.
Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
источник
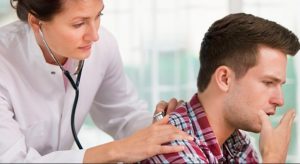

Обследование, основанное на сборе анамнеза, внешнем осмотре, пальпации, прослушивании и простукивании называется физикальным. Именно с такого метода диагностики начинается определение типа болезни.

- В каком возрасте начались астматические приступы, возможно какие детские болезни привели к астме. Это может быть коклюш, корь и другие, которые могут негативно повлиять на дыхательную систему.
- Были ли среди родственников астматики, это позволяет проследить генетическую связь, возможно кто-то из близких имел сильные аллергии.
- С какими раздражителями связаны приступы. Такие раздражители называются триггерами, и среди них может быть физическая нагрузка, холодный влажный воздух, микроскопические частицы шерсти и кожи собак, кошек, пыльца цветов разных растений, запыленность в помещении пылью определенного типа, продукты питания.
- Нужно узнать, как именно проходят приступы. Ведь при астматическом кашле пациенты принимают положение, при котором вдох менее мучительный, например, опираются руками о стол, расслабляя при этом плечевой пояс.
- Есть ли звуки при кашле, ведь свист при дыхании — это признак астматического сужения бронхов. Чтобы услышать характерные звуки при дыхании и приступах, не нужно прослушивать грудь стетоскопом, их хорошо слышно и на небольшом расстоянии.
- Долго ли длится приступообразный кашель, пропадает ли он после приема бронхолитических лекарств.
- После приступа наблюдается выделения вязкой, но прозрачной, как стекло мокроты, которая освобождает бронхи, таким образом облегчается дыхание, такие особенности также нужно узнавать при опросе.
Внешний осмотр проходит следующим образом:
- Врач смотрит на грудную клетку, которая может иметь вид, похожий на бочку. Такую форму грудная клетка приобретает вследствие развития эмфиземы, расширения легких, и, как результат — увеличение размеров грудной клетки;
-
Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе.
- Постукивание пальцами не может эффективно сообщить информацию на ранних этапах астмы. Но если болезнь длится долго, то пальпацией и постукиванием можно услышать пустоту (звук картонной коробки), которая образовалась из-за эмфиземного расширения легких.
Лабораторные исследования проводятся в следующих направлениях:
- анализ крови направлен на определение количества эозинофилов — этот вид лейкоцитов является показателем аллергических процессов в организме;
-
если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;
- в мокроте под микроскопом можно обнаружить эозинофилы;
- в анализе мокроты присутствуют кристаллические вкрапления — особенные кристаллы Шарко-Лейдена и спиралевидные кристаллы Куршмана;
- мокрота при астме специфическая, отличается от мокроты при бронхите, структура двухслойная, консистенция густая, по густоте вязкая;
- методом проделывания царапин на коже (скарификации) берут пробы на аллергены, по которым уточняют аллергический возбудитель (триггер) бронхоспазма, аллергены вызывают на коже покраснение и зудящие ощущения;
- кал берут для определения гельминтов, которые могут размножиться до инвазивного количества и вызвать аллергическую интоксикацию организма, что также может влиять на возникновение приступов.
С помощью специально разработанных аппаратов проводится инструментальная диагностика. На первом месте в аппаратной диагностики стоит пикфлуометрия. На пикфлоуметре, который являет собой трубочку с нанесенной шкалой, измеряется самая большая скорость потока воздуха при выдохе, сделанном с максимальным усилием (форсированный выдох). Такая пиковая скорость выдоха называется ПСВ. Этот тест доступен детям с четырех лет, также он применяется и для взрослых.
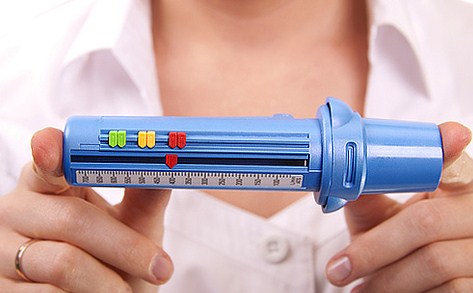
Измерительные процессы проводятся дважды в день, сутра и ближе к вечеру. Делаются три попытки, из которых выбирается та, которая сделана наиболее правильно. На трубку нанесена шкала с зеленой, желтой и красной зоной, которые обозначают степень проблемы. Но эта шкала не унифицирована, она подбираются путем индивидуальных двухнедельных исследований каждого больного. Если показатели в зеленой зоне, значит, что симптомы астмы под контролем, желтая зона — возможно обострение, при красной зоне нужно немедленно спешить человеку на помощь.
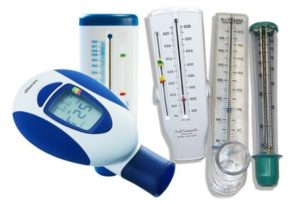
Больной должен зафиксировать лучшее значения ПСВ, и при дальнейшем использовании прибора при определении обструктивных изменений надобно соотносить с этим значениям другие показатели шкалы. Нужно правильно делать выдох форсированным способом, результаты записывать в дневник, чтобы с этими результатами ознакомить позже лечащего врача. Возможно, в вашем городе есть школа для больных астмой (где доктора рассказывают, как лечить это заболевание), поинтересуйтесь у доктора.

Спирограмма показывает форсированную жизненную емкость легких, сокращенно ФЖЕЛ, а также объем форсированного выдоха за одну секунду, сокращенно — ОФВ1, и так называемую пиковую скорость выдоха (ПСВ). Высчитывается индекс Тиффно, который составляет ОФВ1 поделить на ФЖЕЛ, у здоровых людей этот показатель выше 0,75.
Если при подозрениях на астму показатели спирографа в пределах нормы, делают медицинскую провокацию — дают больному метхолин или гистамин в виде ингаляций и сравнивают спирограмму с обычной обструкцией и под действием этих лекарств.
Но анализ дыхания может не дать четких результатов в случае, если заболевание являются профессиональным и приступ вызывает вещество, присутствующее только на работе. Чтобы диагностировать профессиональную астму, нужно кроме тестов дыхания изучить анализы и с помощью опроса выявить аллерген на рабочем месте пациента.
Если болезнь уже долго прогрессирует, развивается эмфизема, увеличение в объеме легких, которые на рентгенологической фотографии видимы как более прозрачные.
Томографию также назначают не во всех случаях, а только тогда, когда кашель и удушье не проходят длительное время, не смотря на лечение, и есть подозрения на наличие других болезней.
Диагностика астматических приступов у детей имеет особенности, поскольку они часто болеют респираторными и другими заболеваниями с похожими симптомами. Прежде всего у детей выясняют зависимость приступов от действий аллергенов, также возможную склонность к аллергии на генетическом уровне — есть ли близкие родственники с сильной аллергией на что-либо, это позволяет уточнить диагноз.

У детей исследуют внешнее дыхание с помощью приборов, предварительно дав бронходилататоры (препараты, расширяющие просвет в бронхах). Также сдают анализы, чтобы отследить наличие гельминтов и воспалительного процесса в организме, иногда проводят аллергологический тест. Но некоторые современные врачи отказываются от тестов на аллергены, резонно указывая на то, что в большинстве случаев аллергены вполне обычны и избежать их влияния довольно трудно.
У детей бронхиальная астма полностью излечима в большинстве случаев, однако для успешного лечения имеет большое значение своевременная диагностика бронхиальной астмы и правильное лечение, которое состоит не только в приеме медикаментов, но и в укреплении организма.
Люди пожилого возраста имеют множество заболеваний, которые могут хронически проходить долгие годы. Симптомы этих болезней могут накладываться на астматические, и клиническая картина становится нечеткой.

Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (это исследование нужно делать в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
источник
| Услуга | Цена, руб. |
|---|---|
| Лечение бронхиальной астмы лазером | 100 |
| Лечение бронхиальной астмы | 5950 |
| Бронхиальная астма. Стероидорезистентность | 3000 |
Бронхиальная астма — хроническое заболевание, при котором происходит поражение респираторной системы воспалительного характера. Длительно текущее воспаление приводит к повышению чувствительности бронхов на аллергены, вследствие чего после их воздействия развивается немедленная реакция в виде бронхоспазма. В основе развития заболевания лежит гиперфункция бронхиальных желез, из-за чего вырабатывается большое количество вязкого секрета. Он заполняет бронхи, препятствуя их нормальной функции. Обструкция обусловлена отечностью дыхательных путей, постепенным замещением мышечной ткани соединительной, спазмом мускулатуры.
Большинство пациентов знают, какие аллергены провоцируют ухудшение состояния, поэтому стараются их избегать или предупреждают бронхоспазм путем предварительного введения лекарственных средств. Симптоматически астма проявляется приступами удушья, которые делятся на три периода (предвестники, разгар, регресс). Первый период включает частое чиханье, слизистые носовые выделения. Уже на этом этапе рационально принимать определенные медикаменты.
Второй период характеризуется появлением затрудненного дыхания, вдох укорачивается, выдох становится удлиненным, шумным. Пациенту сложнее выдохнуть, отмечается так называемая экспираторная одышка. Дыхание свистящее, беспокоит кашель с вязкой мокротой, которую сложно откашлять. Дыхание становится аритмичным. Облегчение дыхания наблюдается в положении сидя, опершись на руки, по бокам от коленей. Другими словами, необходимо найти место опоры. Лицо «опухает», вены на шее набухают. После приступа отходит мокрота, хрипы практически не слышны, дыхание облегчается.
Диагностикой занимается пульмонолог. Проанализировав клинические симптомы, особенности их развития, врач проводит объективный осмотр, при котором аускультативно выявляет свистящие хрипы. Перкуторно отмечается повышенная воздушность над поверхностью легких.
Далее назначается дополнительное обследование, в которое входит:
- спирометрия, пикфлуометрия;
- бронхоскопия;
- электрокардиография;
- рентгенография.
Лабораторно выявляется повышенный уровень эозинофилов, при микроскопическом анализе мокроты обнаруживаются кристаллы Шарко-Лейдена, также присутствуют спирали Куршмана. В период активного инфекционного воспаления в крови обнаруживается большое количество нейрофилов.
Основные этапы лечения В лечебную тактику входит устранение провоцирующего фактора, предупреждение приступов. С этой целью назначаются бронхолитические средства в виде бета-адреноблокаторов в виде аэрозоля. Они помогают устранить бронхоспазм, улучшить отхождение мокроты. Также применяются м-холинолитики. Дополнительно назначаются ксантиновые производные, гормональные препараты, которые уменьшают выраженность аллергической реакции. Для уменьшения вязкости мокроты, активации ее отхождения используются муколитики.
Учитывая стадию заболевания, тяжесть удушья, частоту приступов, астма осложняется эмфиземой, присоединением кардиальной, респираторной недостаточностью. Неправильное использование лекарственных средств, например, бронхолитиков, гормональных препаратов, приводит к обострению болезни или развитию астматического статуса. Для последнего характерны повторяющиеся друг за другом приступы удушья, которые не удается купировать. В таком случае повышается риск летального исхода.
источник
Принимает по адресу: Россия, Москва, улица Фадеева, 2
Метро: Новослободская / Менделеевская / Маяковская / Пушкинская / Тверская
Принимает по адресу: Россия, Москва, улица Фадеева, 2
Метро: Новослободская / Менделеевская / Маяковская / Пушкинская / Тверская
Стоимость приема от: 2990 руб.
Принимает по адресу: Россия, Москва, Каширское ш., д. 56, к. 1
Метро: Каширская / Кантемировская
Принимает по адресу: Россия, Москва, ул. Героев Панфиловцев, д. 1
Метро: Планерная / Сходненская
Принимает по адресу: Россия, Москва, Фестивальная ул., д. 4
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Принимает по адресу: Россия, Москва, Каширское ш., д. 56
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Принимает по адресу: Россия, Москва, Большая Серпуховская ул., д. 30
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Принимает по адресу: Россия, Москва, ул. Сергия Радонежского, д. 5/2, стр. 1
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Принимает по адресу: Россия, Москва, Хорошевское ш., д. 80
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Принимает по адресу: Россия, Москва, ул. Героев Панфиловцев, д. 1
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Принимает по адресу: Россия, Москва, Университетский пр., д. 4
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Принимает по адресу: Россия, Москва, Госпитальная пл., д. 2, стр. 1
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Принимает по адресу: Россия, Москва, Первомайская ул., д. 42
Метро: Площадь Ильича / Римская / Каширская / Университет / Речной вокзал / Полежаевская / Сходненская / Серпуховская
Стоимость приема от: 3600 руб.
Стаж: 28 лет
Принимает по адресу: Россия, Москва, Школьная ул., д. 49
Метро: Римская / Площадь Ильича
Принимает по адресу: Россия, Москва, Школьная ул., д. 11/3
Метро: Римская / Площадь Ильича
Стоимость приема от: 1800 руб.
Стаж: 21 год
Принимает по адресу: Россия, г. Москва, Шоссе Энтузиастов, д. 62
Метро: Перово / Шоссе Энтузиастов
Стоимость приема от: 4500 руб.
Стаж: 11 лет
Принимает по адресу: Россия, Москва, Ленинградское ш., д. 116
Стоимость приема от: 2190 руб.
Стаж: 10 лет
Принимает по адресу: Россия, Москва, Житная ул., д. 10
Метро: Октябрьская / Добрынинская
Стоимость приема от: 2000 руб.
Стаж: 24 года
Принимает по адресу: Россия, Москва, ул. Александра Солженицына, д. 5, стр. 1
Метро: Марксистская / Таганская
Стоимость приема от: 3500 руб.
Стаж: 7 лет
Принимает по адресу: Россия, Москва, Кутузовский пр., д. 34, стр. 14
Стоимость приема от: 4500 руб.
Стаж: 29 лет
Принимает по адресу: Россия, Москва, Полтавская ул., д. 2
Метро: Динамо / Савеловская
Стоимость приема от: 2700 руб.
Стаж: 23 года
Принимает по адресу: Россия, Москва, ул. Нижняя Красносельская, д. 15/17
Метро: Красносельская / Бауманская
Стоимость приема от: 2390 руб.
Стаж: 9 лет
Принимает по адресу: Россия, Москва, Краснодарская ул., д. 52, к. 2
Стоимость приема от: 1500 руб.
Стаж: 35 лет
Принимает по адресу: Россия, г. Москва, Шоссе Энтузиастов, д. 62
Метро: Партизанская / Перово / Шоссе Энтузиастов
Стоимость приема от: 4500 руб.
Принимает по адресу: Россия, Москва, Наставнический пер., д. 6
Метро: Чкаловская / Курская
Стоимость приема от: 1500 руб.
Стаж: 19 лет
Принимает по адресу: Россия, Москва, Тестовская ул., д. 10
Стоимость приема от: 2700 руб.
Стаж: 27 лет
Принимает по адресу: Россия, г. Москва, Шоссе Энтузиастов, д. 62
Метро: Партизанская / Шоссе Энтузиастов / Перово
источник
Бронхиальная астма – диагноз клинический, то есть врач ставит его на основании прежде всего жалоб, истории заболевания и данных осмотра и внешнего исследования (пальпации, перкуссии, аускультации). Однако дополнительные методы исследования дают ценную, а в некоторых случаях определяющую диагностическую информацию, поэтому они широко применяются на практике.
Диагностика бронхиальной астмы с помощью дополнительных методов включает проведение лабораторных анализов и инструментальных исследований.
Пациенту с астмой могут быть назначены следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мокроты;
- анализ крови для выявления общего IgE;
- кожные пробы;
- определение в крови аллергенспецифических IgE;
- пульсоксиметрия;
- анализ крови на газы и кислотность;
- определение оксида азота в выдыхаемом воздухе.
Разумеется, не все эти тесты выполняются у каждого больного. Некоторые из них рекомендуются лишь при тяжелом состоянии, другие – при выявлении значимого аллергена и так далее.
Общий анализ крови выполняется у всех пациентов. При бронхиальной астме, как и при любом другом аллергическом заболевании, в крови отмечается увеличение количества эозинофилов (EOS) более 5% от общего количества лейкоцитов. Эозинофилия в периферической крови может возникать не только при астме. Однако определение этого показателя в динамике (повторно) помогает оценить интенсивность аллергической реакции, определить начало обострения, эффективность лечения. В крови может определяться незначительный лейкоцитоз и увеличение скорости оседания эритроцитов, однако это необязательные признаки.
Биохимический анализ крови у больного с астмой часто никаких отклонений не выявляет. У некоторых пациентов отмечается увеличение уровня α2- и γ-глобулинов, серомукоида, сиаловых кислот, то есть неспецифических признаков воспаления.
Обязательно проводится анализ мокроты. В ней находят большое количество эозинофилов – клеток, участвующих в аллергической реакции. В норме их меньше 2% от всех обнаруженных клеток. Чувствительность этого признака высокая, то есть он обнаруживается у большинства больных с астмой, а специфичность средняя, то есть, помимо астмы, эозинофилы в мокроте встречаются и при других заболеваниях.
В мокроте нередко определяются спирали Куршмана – извитые трубочки, образующиеся из бронхиальной слизи при спазме бронхов. В них вкраплены кристаллы Шарко-Лейдена – образования, которые состоят из белка, образующегося при распаде эозинофилов. Таким образом, два этих признака говорят о снижении бронхиальной проходимости, вызванном аллергической реакцией, что часто и наблюдается при астме.
Кроме того, в мокроте оценивается наличие атипичных клеток, характерных для рака, и микобактерий туберкулеза.
Анализ крови на общий IgE показывает уровень в крови этого иммуноглобулина, который вырабатывается в ходе аллергической реакции. Он может быть повышен при многих аллергических заболеваниях, но и нормальное его количество не исключает бронхиальную астму и другие атопические процессы. Поэтому гораздо более информативным является определение в крови специфических IgE – антител к конкретным аллергенам.
Для анализа на специфические IgE используются так называемые панели – наборы аллергенов, с которыми реагирует кровь больного. Тот образец, в котором содержание иммуноглобулина будет выше нормы (у взрослых это 100 ед/мл), и покажет причинно-значимый аллерген. Используются панели шерсти и эпителия разных животных, бытовые, грибковые, пыльцевые аллергены, в некоторых случаях – аллергены лекарств и пищевые.
Для выявления аллергенов применяются и кожные пробы. Их можно проводить у детей любого возраста и у взрослых, они не менее информативны, чем определение IgE в крови. Кожные пробы хорошо себя зарекомендовали в диагностике профессиональной астмы. Однако при этом существует риск внезапной тяжелой аллергической реакции (анафилаксии). Результаты проб могут меняться под действием антигистаминных препаратов. Их нельзя проводить при кожной аллергии (атопическом дерматите, экземе).
Пульсоксиметрия – исследование, проводимое с помощью небольшого прибора – пульсоксиметра, который обычно надевается на палец пациента. Он определяет насыщение артериальной крови кислородом (SpO2). При снижении этого показателя менее 92% следует выполнить исследование газового состава и кислотности (рН) крови. Снижение уровня насыщения крови кислородом свидетельствует о тяжелой дыхательной недостаточности и угрозе для жизни больного. Определяемое при исследовании газового состава снижение парциального давления кислорода и увеличение парциального давления углекислого газа свидетельствует о необходимости искусственной вентиляции легких.
Наконец, определение оксида азота в выдыхаемом воздухе (FENO) у многих больных с астмой выявляет увеличение этого показателя выше нормы (25 ppb). Чем сильнее воспаление в дыхательных путях и больше доза аллергена, тем показатель выше. Однако такая же ситуация бывает и при других болезнях легких.
Таким образом, специальные лабораторные методы диагностики астмы – кожные пробы с аллергенами и определение в крови уровня специфических IgE.
Методы функциональной диагностики бронхиальной астмы включают:
- исследование вентиляционной функции легких, то есть способности этого органа доставлять необходимое количество воздуха для газообмена;
- определение обратимости бронхиальной обструкции, то есть снижения проходимости бронхов;
- выявление гиперреактивности бронхов, то есть их склонности к спазму под действием вдыхаемых раздражителей.
Основной метод исследования при бронхиальной астме – спирометрия, или измерение дыхательных объемов и скоростей воздушных потоков. С него обычно начинается диагностический поиск еще до начала лечения больного.
Главный анализируемый показатель – ОФВ1, то есть объем форсированного выдоха за секунду. Проще говоря, это количество воздуха, которое человек способен быстро выдохнуть в течение 1 секунды. При спазме бронхов воздух выходит из дыхательных путей медленнее, чем у здорового человека, показатель ОФВ1 снижается.
Если при первичной диагностике уровень ОФВ1 составляет 80% и больше от нормальных показателей, это говорит о легком течении астмы. Показатель, равный 60 – 80% от нормы, появляется при астме средней тяжести, менее 60% – при тяжелом течении. Все эти данные применимы только к ситуации первичной диагностики до начала терапии. В дальнейшем они отражают не тяжесть астмы, а уровень ее контроля. У людей с контролируемой астмой показатели спирометрии в пределах нормы.
Таким образом, нормальные показатели функции внешнего дыхания не исключают диагноз «бронхиальная астма». С другой стороны, снижение бронхиальной проходимости обнаруживается, например, при хронической обструктивной болезни легких (ХОБЛ).
Если обнаружено снижение бронхиальной проходимости, то важно выяснить, насколько оно обратимо. Временный характер бронхоспазма – важное отличие астмы от того же хронического бронхита и ХОБЛ.
Итак, при снижении ОФВ1 для выявления обратимости бронхиальной обструкции проводятся фармакологические тесты. Пациенту дают препарат посредством дозированного аэрозольного ингалятора, чаще всего 400 мкг сальбутамола, и через определенное время снова проводят спирометрию. Если показатель ОФВ1 увеличился после использования бронхолитика на 12% и больше (в абсолютных цифрах на 200 мл и больше), говорят о положительной пробе с бронходилататором. Это означает, что сальбутамол эффективно снимает спазм бронхов у данного пациента, то есть бронхиальная обструкция у него непостоянна. Если показатель ОФВ1 увеличивается менее чем на 12%, это признак необратимого сужения бронхиального просвета, а если он уменьшается, это говорит о парадоксальном спазме бронхов в ответ на использование ингалятора.
Прирост ОФВ1 после ингаляции сальбутамола на 400 мл и больше дает практически полную уверенность в диагнозе «бронхиальная астма». В сомнительных случаях может быть назначена пробная терапия ингаляционными глюкокортикоидами (беклометазон по 200 мкг 2 раза в день) в течение 2 месяцев или даже таблетками преднизолона (30 мг/сут) в течение 2 недель. Если показатели бронхиальной проходимости после этого улучшаются – это говорит в пользу диагноза «бронхиальная астма».
В некоторых случаях даже при нормальных показателях ОФВ1 применение сальбутамола сопровождается приростом его величины на 12% и больше. Это говорит о скрытой бронхиальной обструкции.
В других случаях нормальной величины ОФВ1 для подтверждения гиперреактивности бронхов применяют ингаляционную пробу с метахолином. Если она будет отрицательной, это может служить причиной для исключения диагноза астмы. Во время исследования пациент вдыхает возрастающие дозы вещества, и определяется минимальная концентрация, которая вызывает снижение ОФВ1 на 20%.
Применяются и другие пробы для выявления гиперреактивности бронхов, например, с маннитолом или физической нагрузкой. Падение ОФВ1 в результате использования этих проб на 15% и более с высокой степенью достоверности указывает на бронхиальную астму. Проба с физической нагрузкой (бег в течение 5 – 7 минут) широко применяется для диагностики астмы у детей. Применение ингаляционных провокационных проб у них ограничено.
Еще один важнейший метод инструментальной диагностики астмы и контроля за ее лечением – пикфлоуметрия. Пикфлоуметр должен быть у каждого пациента с этим заболеванием, ведь самоконтроль – основа эффективной терапии. С помощью этого небольшого аппарата определяют пиковую скорость выдоха (ПСВ) – максимальную скорость, с которой пациент может выдохнуть воздух. Этот показатель, так же как и ОФВ1, прямо отражает бронхиальную проходимость.
ПСВ можно определять у больных начиная с 5-летнего возраста. При определении ПСВ делается три попытки, записывается лучший показатель. Измеряют величину показателя утром и вечером каждого дня, а также оценивают его вариабельность – разницу между минимальным и максимальным значениями, полученными в течение дня, выраженную в процентах от максимальной величины за день и усредненную за 2 недели регулярных наблюдений. Для людей с бронхиальной астмой характерна повышенная вариабельность показателей ПСВ – более 20% при четырех измерениях в течение дня.
Показатель ПСВ используется преимущественно у людей с уже установленным диагнозом. Он помогает держать астму под контролем. В течение наблюдений определяют максимальный лучший показатель для данного больного. Если отмечается снижение до 50 – 75% от наилучшего результата – это говорит о развивающемся обострении и необходимости усилить интенсивность лечения. При снижении ПСВ до 33 – 50% от лучшего для пациента результата диагностируют тяжелое обострение, а при более значительном уменьшении показателя возникает угроза жизни больного.
Определяемый дважды в день показатель ПСВ нужно записывать в дневник, который приносят на каждый прием к врачу.
В некоторых случаях проводятся дополнительные инструментальные обследования. Рентгенография легких выполняется в таких ситуациях:
- наличие эмфиземы легких или пневмоторакса;
- вероятность воспаления легких;
- обострение, несущее угрозу жизни больного;
- неэффективность лечения;
- необходимость искусственной вентиляции легких;
- неясный диагноз.
У детей младше 5 лет используется компьютерная бронхофонография – метод исследования, основанный на оценке дыхательных шумов, и позволяющий выявить снижение бронхиальной проходимости.
При необходимости дифференциальной диагностики с другими заболеваниями выполняют бронхоскопию (осмотр бронхиального дерева с помощью эндоскопа при подозрении на рак бронхов, инородное тело дыхательных путей) и компьютерную томографию органов грудной клетки.
О том, как проводится исследование функции внешнего дыхания:
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
При типичных жалобах пациента используют определённый алгоритм диагностики бронхиальной астмы.

Вероятность бронхиальной астмы возрастает, если в анамнезе присутствуют:
- атопический дерматит;
- аллергический риноконъюнктивит;
- отягощенный семейный анамнез по бронхиальной астме или другим атопическим заболеваниям.
Диагноз бронхиальной астмы часто можно предположить, если у пациента присутствуют следующие симптомы:
- эпизоды одышки;
- свистящие хрипы;
- кашель, усиливающийся преимущественно в ночные или предутренние часы;
- заложенность в грудной клетке.
Появление или усиление симптомов бронхиальной астмы:
- после эпизодов контакта с аллергенами (при контакте с животными, клещами домашней пыли, пыльцевыми аллергенами);
- в ночные и предутренние часы;
- при контакте с триггерами (химические аэрозоли, табачный дым, резкий запах);
- при перепадах температуры окружающей среды;
- при любых острых инфекционных заболеваниях дыхательных путей;
- при сильных эмоциональных нагрузках;
- при физической нагрузке (пациенты отмечают типичные симптомы бронхиальной астмы или иногда длительный кашель, обычно возникающий через 5-10 мин после прекращения нагрузки, редко — во время нагрузки, который самостоятельно проходит в течение 30-45 мин).
При осмотре необходимо обратить внимание на следующие признаки, характерные для бронхиальной астмы:
- одышка;
- эмфизематозная форма грудной клетки;
- вынужденная поза;
- дистанционные хрипы.
При перкуссии возможен коробочный перкуторный звук.
Во время аускультации определяют удлинение выдоха или свистящие хрипы, которые могут отсутствовать при обычном дыхании и обнаруживаться только во время форсированного выдоха.
Необходимо учитывать, что в связи с вариабельностью астмы проявления болезни могут отсутствовать, что не исключает бронхиальную астму. У детей в возрасте до 5 лет диагноз бронхиальной астмы основан главным образом, на данных анамнеза и результатах клинического (но не функционального) обследования (большинство педиатрических клиник не располагают такой точной аппаратурой). У детей грудного возраста, имевших три эпизода свистящих хрипов и более, связанных с действием триггеров, при наличии атопического дерматита и/или аллергический ринит, эозинофилии в крови следует подозревать бронхиальную астму, проводить обследование и дифференциальную диагностику.

У детей старше 5 лет необходимо проводить оценку функции внешнего дыхания. Спирометрия позволяет оценить степень обструкции, её обратимость и вариабельность, а также тяжесть течения заболевания. Однако спирометрия позволяет оценивать состояние ребёнка только на момент осмотра. При оценке показателей ОФВ1 и форсированной жизненной ёмкости лёгких (ФЖЁЛ) важно ориентироваться на должные показатели, полученные в ходе популяционных исследований, которые учитывают этнические особенности, пол, возраст, рост.
Таким образом, оценивают следующие показатели:
- ОФВ ;
- ФЖЕЛ;
- отношение ОФВ,/ФЖЁЛ;
- обратимость бронхиальной обструкции — увеличение ОФВ, по крайней мере на 12% (или 200 мл) после ингаляции сальбутамола либо в ответ на пробное лечение глюкокортикостероидами.
Пикфлоуметрия (определение ПСВ) — важный метод диагностики и последующего контроля лечения бронхиальной астмы. Последние модели пикфлоуметров относительно недороги, портативны, выполнены из пластика и идеально подходят для использования пациентами старше 5 лет в домашних условиях с целью ежедневной оценки течения бронхиальной астмы. При анализе показателей ПСВ у детей используют специальные номограммы, но более информативен ежедневный мониторинг ПСВ в течение 2-3 нед для определения индивидуального наилучшего показателя. ПСВ измеряют утром (обычно наиболее низкий показатель) до ингаляций бронхолитиков, если ребёнок их получает, и вечером перед сном (как правило, наиболее высокий показатель). Заполнение больным дневников самоконтроля с ежедневной регистрацией в нём симптомов, результатов ПСВ играет важную роль в стратегии лечения бронхиальной астмы. Мониторинг ПСВ может быть информативен для определения ранних симптомов обострения заболевания. Дневной разброс показателей ПСВ более 20% рассматривают как диагностический признак бронхиальной астмы, а величина отклонений прямо пропорциональна тяжести заболевания. Результаты пикфлоуметрии свидетельствуют в пользу диагноза бронхиальной астмы, если ПСВ увеличивается по крайней мере на 15% после ингаляции бронхолитика или при пробном назначении глюкокортикосетроидов.
Таким образом, важно оценить:
- суточную вариабельность ПСВ (разность между максимальным и минимальным значениями в течение дня, выраженную в процентах от средней за день ПСВ и усреднённую за 1-2 нед);
- минимальное значение ПСВ за 1 нед (измеряемой утром до приёма бронхолитика) в процентах от самого лучшего в этот же период показателя (Min/Max).
У пациентов с симптомами, характерными для бронхиальной астмы, но с нормальными показателями функции лёгких, в постановке диагноза БА может помочь исследование реакции дыхательных путей на физическую нагрузку.
У некоторых детей симптомы бронхиальной астмы провоцирует только физическая нагрузка. В этой группе полезно проведение нагрузочного теста (6-минутный протокол нагрузки бегом). Использование этого метода исследования совместно с определением ОФВ, или ПСВ может быть полезно для постановки точного диагноза бронхиальной астмы.
Для выявления бронхиальной гиперреактивности можно применять тест с метахолином или гистамином. В педиатрии их назначают крайне редко (в основном у подростков), с большой осторожностью, по особым показаниям. При диагностике бронхиальной астмы эти тесты имеют высокую чувствительность, но низкую специфичность.
Специфическую аллергологическую диагностику проводят врачи-аллергологи/иммунологи в специализированных учреждениях (отделениях/кабинетах).
Аллергологическое обследование обязательно для всех больных с бронхиальной астмой, оно включает: сбор аллергологического анамнеза, проведение кожного тестирования. определение уровня общего IgE (и специфических IgE в случаях, когда невозможно проведение кожных проб).
Кожные тесты с аллергенами и определение уровней специфических IgE в сыворотке крови помогают выявить аллергический характер заболевания, установить причинно-значимые аллергены, на основании чего рекомендуют соответствующий контроль факторов окружающей среды (элиминационный режим) и разрабатывают схемы специфической иммунотерапии.
Неинвазивное определение маркёров воспаления дыхательных путей (дополнительные диагностические методы):
- исследование мокроты, спонтанно продуцируемой или индуцированной ингаляцией гипертонического раствора натрия хлорида, на клетки воспаления (эозинофилы или нейтрофилы);
- определение уровня оксида азота (NО) и окиси углерода (FeCO) в выдыхаемом воздухе.

Определение степени тяжести обострений бронхиальной астмы и показаний к госпитализации при обострении
Определение тяжести обострений бронхиальной астмы
источник
Цены: от 24 до 32 000 / усл.
Цены: от 1499 до 15 000 / усл.
Цены: от 300 до 480 000 / усл.
Цены: от 1199 до 2000 / усл.
Кандидат медицинских наук
Образование: аспирантура (2008 г.) и ординатура (2005 г.) на кафедре госпитальной терапии №1, МГМСУ им. А.И. Евдокимова; Кабардино-Балкарский государственный университет, специальность – лечебное дело (2003 г.).
Профессиональная переподготовка: «Хирургия» (2017 г.), «Пульмонология» (2015 г.), «Кардиология» (2013 г.).
Сертификаты: «Кардиология», РУДН (2018 г.); «Терапия», РУДН (2017 г.), МГМСУ им. А.И. Евдокимова (2012 г.).
Повышение квалификации: «Клиническая электрокардиография», «Эхокардиография», МГМСУ им. А.И. Евдокимова (2004 г.); «Инфекционные болезни, актуальные вопросы диагностики, профилактики и лечения вирусных гепатитов», на базе ИКБ №1 г. Москвы (2006 г.).
Тема диссертации: «Особенности состояния сердечно-сосудистой системы, вегетативного и психоэмоционального статуса у больных с синдромом раздраженного кишечника» (2008 г.).
Медицинский опыт – более 15 лет.
Кандидат медицинских наук (2005 г.).
Образование: аспирантура по гигиене, Федеральный научный центр гигиены им. Ф.Ф. Эрисмана (2005 г.); ординатура по педиатрии (2001 г.); Российский государственный медицинский университет, специальность – педиатрия (1999 г.).
Профессиональная переподготовка по аллергологии и иммунологии, ГНЦ Институт иммунологии (2009 г.).
Сертификат: Аллергология и иммунология, ГНЦ Институт иммунологии (2014 г.).
Сертификационные курсы: Педиатрия, РМАПО (2005, 2010 гг.).
Участник научного симпозиума X Съезда педиатров России (2005 г.), II Всемирного конгресса по иммунопатологии и аллергологии (2004 г.), научно-практических и клинических конференций клиники ФНЦГ им. Ф.Ф. Эрисмана.
Член Ассоциации детских аллергологов и иммунологов.
Медицинский опыт – 18 лет.
Специализируется на оказании всесторонней амбулаторной помощи при острых и хронических заболеваниях бронхолёгочной системы, в том числе при атопической бронхиальной астме, затяжном и хроническом бронхите. Проводит дифференциальную диагностику заболеваний, сопровождающихся сухим и влажным кашлем, экспираторной и инспираторной одышкой. В профессиональной компетенции врача находится диагностика и лечение всех типов аллергических реакций и заболеваний, вызванных нарушением иммунного ответа организма.
Специализируется на диагностике и лечении: бронхиальной астмы и других поражений системы органов дыхания аллергического характера, пищевой, медикаментозной, холодовой и инсектной аллергии, поствакцинальных осложнений. Оказывает лечебно-диагностическую помощь при синдроме хронической усталости, хронических вирусных, бактериальных и грибковых инфекциях, возникших вследствие различных иммунодефицитных состояний.
Образование: интернатура, специальность – терапия, (1999 г.); ММА им. И.М. Сеченова (1998 г.).
Курсы повышения квалификации: клиническая иммунология и аллергология (1998-2000 гг.); аллергология и клиническая иммунология, ММА им. И.М. Сеченова (сертификат, 2006 г.); аллергология и иммунология, Первый МГМУ им. И.М. Сеченова (2011 г.).
Стажировка на кафедре клинической аллергологии и иммунологии ФППОВ Первого МГМУ им. И.М. Сеченова (2011 г.).
Медицинский опыт – 19 лет.
Кандидат медицинских наук (2002 г.).
Образование: аспирантура на кафедре факультетской педиатрии; клиническая ординатура по педиатрии; Сибирский государственный медицинский университет.
Профессиональная переподготовка по аллергологии и иммунологии, СибГМУ (2006 г.).
Автор более семидесяти публикаций, четырех учебно-методических пособий.
Имеет патент на изобретение.
Медицинский опыт – 19 лет.
Врач второй квалификационной категории. Кандидат медицинских наук (2017 г.).
Образование: аспирантура (2015 г.) и интернатура (2004 г.) по терапии; Тверской государственный медицинский университет, специальность – лечебное дело (2003 г.).
Профессиональная переподготовка по пульмонологии, ГВКГ им. Н.Н. Бурденко (2005 г.).
Профессиональная переподготовка по специальности «Аллергология-иммунология», Институт повышения квалификации ФМБА России (2005 г.).
Тема диссертации: «Особенности коморбидного течения хронической обструктивной болезни легких и артериальной гипертензии».
14 публикаций в медицинских рецензируемых изданиях.
Медицинский опыт – более 10 лет.
Грамотный терапевт, пульмонолог. С отличием окончила мединститут. Имеет большой опыт лечения пациентов с внебольничными пневмониями. Кандидатскую диссертацию посвятила изучению особенностей течения и поиску эффективных путей лечения данной патологии у лиц старческого возраста.
Образование: аспирантура, специальность – внутренние болезни; ординатура по кардиологии (2014 г.); РНИМУ им. Н.И. Пирогова, специальность – лечебное дело (с отличием 2012 г.).
Сертификаты: терапия (2013 г.); кардиология (2014 г.).
Медицинский опыт – 3 года.
Педиатр и детский аллерголог-иммунолог, владеет всеми современными методиками проведения аллергопроб и методами функциональной диагностики при заболеваниях дыхательных путей. Ведёт приём детей с заболеваниями органов дыхания в том числе и аллергической природы (бронхиальная астма, аллергические риниты и др.). Имеет опыт преподавания в России и за рубежом, проводит онлайн-консультации.
Врач высшей квалификационной категории. Кандидат медицинских наук.
Образование: очная аспирантура (1999 г.); клиническая ординатура (1998 г.); Волгоградская медицинская академия, специальность – педиатрия (1996 г.).
Первичная специализация по аллергологии и иммунологии (2008 г.).
Сертификаты: аллергология и иммунология, ФМБА (2014 г.); педиатрия, ФГБУ МНИИ педиатрии и детской хирургии (2012 г.).
Повышение квалификации: Аллергология и иммунология; Клиническая фармакология и качественная клиническая практика (GCP); Интенсивная терапия в педиатрии; Актуальные вопросы пульмонологии (2001 г.); Клиническая фармакология и фармокотерапия в практике врача-педиатра (2002 г.); Современные методы исследования в педиатрии. Основные заболевания детского возраста (2007 г.); Избранные вопросы педиатрии (2007 г.); Sublingual Immunotherapy: Indication and Patient Management (2012 г.); ЭВН, контроль качества медицинской помощи (2013 г.).
Стажировки: Pediatric Pulmonoloy/Asthma, Австрия (2001 г.); Health-Related Quality of Life Assesment in Asthma and COPD, Швеция (2002 г.); Sublingual immunotherapy/Attended Stallergens Lectures (2013 г.); передовой детский медицинский центр Шнайдер (Израиль, 2016 г.).
Участник мероприятий: конгрессы Европейского респираторного общества (2002-2004 гг.); конгресс «Человек и Лекарство».
Автор более 10 статей в ведущих отечественных медицинских журналах, посвященных проблемам детской аллергологии и бронхиальной астмы.
Член Европейского Респираторного Общества (ERS) и Американской ассоциации педиатров.
Медицинский опыт – 20 лет.
источник


 Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе.
Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе. если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;
если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;

