Приветствуем вас, уважаемые читатели! Сегодня мы обсудим методы диагностики бронхиальной астмы у детей.
Именно это заболевание органов дыхания чаще всего наблюдается в хронической форме у детей.
Наиболее подвержены развитию болезни малыши в возрасте до 5 лет, преимущественно мальчики.
Бронхиальной астмой называется заболевание, характеризующиеся гиперчувствительностью системы органов дыхания к различного рода аллергенам.
При вдыхании аллергена мышечные ткани вокруг легких сжимаются, образуя бронхоспазм. При частом сокращении данный вид мышц воспаляется, начинает выделять слизь, отравляя ей организм.
Болезнь, как правило, начинают диагностировать у детей от года. Заболевание в 50 процентах случаях проявляет себя в возрасте до 5 лет. У многих детей болезнь приобретает явные признаки к школьному возрасту.
Основным отличием бронхиальной астмы от обычной аллергии является то, что она сопровождается приступами.
Когда в организм ребенка-астматика проникает аллерген, происходит бронхоспазм и доступ воздуха в легкие становится затруднительным.
Данные приступы нужно предотвращать, иначе есть риск возникновения анафилактического шока.
Прежде всего, малыша стоит поместить в горизонтальное положение, поглаживать по спине и уговорить дышать очень медленно.
Если имеется ингалятор, назначенный к применению врачом, можно воспользоваться им, так как он снимает спазм.
Иногда детям сложно бывает сразу поставить верный диагноз, поэтому очень часто их лечат от обструктивного бронхита.
Существует несколько методов диагностики бронхиальной астмы у детей, одним из них является сбор анамнеза и физикальное обследование больного ребенка.
Известно, что чаще всего заболевание возникает у тех детей, страдающих атопическим дерматитом, аллергическим ринитом и конъюнктивитом. Также астма передается по наследству.
Врач может предположить у ребенка наличие данной болезни по признакам для нее характерным, то есть:
- Затрудненному дыханию.
- Болей в груди.
- Одышке.
- Кашле, проявляющемся обычно в ночные и утренние часы.
Симптомы болезни появляются при контакте с аллергеном, при эмоциональных и физических нагрузках, перепаде температур.
У детей до 5 лет диагностика бронхиальной астмы, как правило, проводится на основе осмотра и изучении истории болезни..
Детям, которым уже исполнилось 5 лет, можно проводить лабораторную или инструментальную диагностику болезни.
Помимо вышеописанного, использующегося в основном для малышей, метода существуют и другие. Одним из них является спирометрия. Ее применяют для детей от 5 лет.
Суть этого метода заключается в оценивании функционирования органов системы дыхания. Этот метод позволяет оценить состояние больного, но только на период осмотра.
Оцениваются такие показатели, как объем форсированного выдоха за первую секунду (ОФВ1) и форсированная жизненная ёмкость лёгких (ФЖЁЛ), а также их соотношение друг к другу.
Еще одним методом диагностики и последующего лечения болезни является пикфлоуметрия. Этот метод позволяет определить пиковую скорость выдоха.
Аппараты для проведения данного метода диагностики могут применяться для наблюдения за течением болезни даже дома, так как они недорогие и их легко можно приобрести в аптеке.
При пикфлоуметрии в качестве ориентировки для показателей используют специально разработанные номограммы.
Родители малыша ведут специальный дневник показателей, для того чтобы было легче следить за развитием болезни.
Дополнительным методом диагностики бронхиальной астмы у детей является выявление гиперреактивности дыхательных путей.
Некоторые дети начинают испытывать симптомы заболевания только во время физических нагрузок.
Как правило, данный способ диагностирования болезни эффективен и помогает поставить точный диагноз совместно с двумя предыдущими.
При вышеуказанном способе используется тест в виде нагрузки бегом. Также возможно проведение тестов с гистамином или метахолином, но они малоэффективны и подходят только для подростков.
Врачи-аллергологи применяют в диагностике заболевания метод аллергологической диагностики. Суть данного способа заключается во взятии и анализе кожных проб на аллергены.
Способ позволяет установить ряд аллергенов губительных для детского организма и являющимися провокаторами болезни.
Дифференциальная диагностика бронхиальной астмы заключается в том, чтобы отличить (дифференцировать) астму от других заболеваний с похожими проявлениями.
Приступы удушья характерны не только для астмы, но и для других заболеваний. Врачам необходимо выяснить действительно ли у ребенка астма или обструктивный бронхит, сердечная недостаточность.
У каждого заболевания есть свои симптомы. Благодаря им врач исключает заболевания и ставит точный диагноз.
Диагностировать заболевание у малышей достаточно сложно, и диагноз в большинстве случаев ставится на основе его клинической картины.
Очень важно перед постановкой диагноза исключить у малыша такие болезни, сопровождающиеся затрудненным дыханием и хрипами, как:
- Инородное тело в дыхательных путях.
- Туберкулез.
- Порок сердца (врожденный).
- Иммунодефицит.
- Хронический риносинусит.
Помимо вышеперечисленных болезней данными симптомами могут обладать и другие, поэтому очень важно найти грамотного, опытного и квалифицированного специалиста, способного поставить верный диагноз и назначить эффективное лечение.
Дифференциальная диагностика заболевания у детей старшего возраста необходима при:
- Нарушении в работе голосовых связок.
- Застойных пороках сердца.
- Обструктивных заболеваниях легких (например, бронхит).
- Деформации грудной клетки.
- Туберкулезе.
- Обструкции верхних путей дыхания.
Если у ребенка наблюдаются нижеперечисленные симптомы, то, скорее всего, у него не бронхиальная астма, а другая паталогия:
- Отсутствует результат после приема бронхолитиков.
- Подросток плохо прибавляет в весе.
- Диарея.
- Частая рвота.
- Трудности при проглатывании пищи.
- Деформация пальцев.
- Цианоз.
- Шумы в сердце.
- Изменения в легких.
- Анемия.
- Гипоксемия.
Любые заболевания системы органов дыхания лучше всего поддаются терапии на ранних сроках ее обнаружения.
Поэтому не стоит тянуть с обращением к врачу. Если ребенок долго кашляет, дыхание у него со свистом, кашель проявляется более 4-5 раз в год, обращайтесь за помощью к специалисту.
- Бронхиальная астма, как правило, проявляется у детей после года.
- Признаки бронхиальной астмы напоминают проявление обычной аллергической реакции.
- Диагностика и лечение бронхиальной астмы у детей проводится строго под наблюдением специалиста.
До свидания, наши дорогие читатели! Подписывайтесь на обновления нашего ресурса.
источник
Диагностика бронхиальной астмы выполняется, ориентируясь на полное комплексное обследование организма пациента. От правильно проведенной диагностики зависит получение положительных результатов лечения.
Протоколы (стандарты) определения заболеваемости, а также дальнейшего лечения взрослого населения и детей учитывают различные методики: клинический осмотр, сбор анамнеза, выявление симптоматики, лабораторная диагностика.
После проведения необходимых мероприятий для каждого больного подбирается индивидуальная схема лечения, которая способствует снижению заболеваемости и облегчению состояния больного. Дифференциальная диагностика бронхиальной астмы учитывает все аспекты (анализы, симптоматику, анамнез, аллергологическое исследование и дыхательную функциональность.).
Современная диагностика при развитии бронхиальной астмы является важной задачей для врача, так как адекватное лечение способно обеспечить полный контроль над заболеванием при полной нейтрализации симптоматики у детей и взрослых. Для этого оцениваются все критерии астмы с исключением ХОБЛ и постановкой предварительного диагноза.
Протоколы диагностики проводятся в несколько этапов:
Бронхиальная астма, в зависимости от степени заболеваемости, определяется наиболее часто в детском и подростковом возрасте. Как правило, наблюдается генетическая предрасположенность к развитию астматических заболеваний. Кроме того, ее развитие возможно на фоне ХОБЛ.
Бронхиальный приступ нередко связан с воздействием определенных факторов, провоцируя характерную симптоматику (одышку, кашель, свистящее дыхание, слабость и т.д.). Приступ способен появиться внезапно. Его можно купировать при помощи ингаляционных бронхолитиков. Если после использования ингалятора приступ не снимается, необходимы дальнейшие протоколы диагностики, а также исключение ХОБЛ.
В начальной стадии заболевания профессиональная диагностика не способна определить какие-то определенные протоколы в определении бронхиальной астмы, кроме исключения ХОБЛ. Во время затяжного приступа может возникнуть симптом «бочкообразной грудной клетки», что связано с затрудненным выдохом. В результате этого возможно постепенное развитие эмфиземы, критерии и протоколы которой зависят от выраженности симптоматики и стадии заболеваемости. От результатов визуального осмотра может зависеть дальнейшее лечение.
Немаловажным способом профессиональной диагностики является перкуссия (выстукивание) и аускультация (выслушивание) легких. По мере развития приступа можно услышать свистящее дыхание и хрипы в легких. Перкуссия эффективна при длительном течении заболевания и эмфиземе.
Лабораторная диагностика предполагает назначение проведения различного вида анализов, среди которых:
- биохимический анализ крови — определяет количество эозинофилов, являющихся маркерами аллергического процесса. Кроме того, этот анализ в совокупности с аллергологической пробой, позволяет выявить конкретный аллерген, на который острее всего реагирует организм;
- общий анализ крови — позволяет выявить воспалительные процессы, ХОБЛ и интоксикацию в организме больного. Забор крови выполняется натощак;
- общий анализ мокроты — выявляет характерные астматические маркеры с характерными спиралями Куршмана и кристаллами Шарко – Лейдена. При этом определяется вязкая и густая мокрота, которая может расслаиваться двумя слоями. При микроскопическом исследовании определяются эозинофилы;
- анализ кала — способствует выявлению паразитарных инвазий, которые нередко провоцируют развитие бронхиальной астмы. Например, аскариды при своей цикличности развития способны проникнуть через легочную систему, вызывая общую интоксикацию организма, ослабление иммунной системы, повышенную аллергизацию пациента;
- аллергопроба (включая скарификационную) — критерии проведения аллергопробы позволяют уточнить наличие триггера в крови, который вызывает ответную цепь реакций в крови, приводя к бронхоспазму. При положительном ответе могут наблюдаться местные признаки воспаления (зуд, гиперемия, отек и т.д.).
Наиболее сложно диагностировать астму при наличии обструктивного бронхита (ХОБ). Этот процесс проявляется, как хроническая обструктивная болезнь легких (ХОБЛ).
Протоколы выполнения этого вида диагностики служат показателями для постановки итогового диагноза.
Профессиональная рентгенография способна выявить повышенную воздушность легочной ткани (эмфизему) и усиленный легочный рисунок за счет активного притока крови к легочной ткани. Тем не менее, следует учитывать, что иногда даже рентгенограмма не может выявить изменения. Поэтому принято считать, что методы рентгенографии глубоко неспецифичны.
Этот метод служит для определения ФВД (функций внешней дыхательной деятельности) и является достаточно эффективным. Профессиональная спирометрия способна определить ряд главных показателей дыхательной деятельности.
Диагностика спирометрии выглядит следующим образом:
- пациенту предлагается дышать через специальный прибор (спирометр), который обладает чувствительностью и фиксирует все изменения дыхания;
- анализ проведенного обследования сравнивается (врачом или пациентом) с рекомендуемыми показателями ФВД;
- на основании профессиональной сравнительной характеристики внешнего дыхания врач устанавливает предварительный диагноз (для 100% уверенности в диагнозе одной спирометрии недостаточно);
- если у больного наблюдается бронхообструктивные нарушения (исключая ХОБЛ) это может говорить о проявлении бронхиальной астмы.
Помимо этого, спирометрические данные позволяют определить тяжесть астматического приступа и эффективность проводимого лечения в том случае, когда оно использовалось.
Этот метод диагностирования относится к нововведениям для контроля и определения развития бронхиальной астмы у взрослого пациента. Мониторинговый протокол с участием пикфлоуметра обладает следующими преимуществами:
- позволяет определить обратимость бронхиальной обструкции;
- возможность оценки тяжести течения болезни;
- протоколы пикфлоуметрии позволяют спрогнозировать период, когда возникает астматический приступ, в зависимости от степени заболеваемости;
- возможность выявления профессиональной астмы;
- мониторинг эффективности проводимого лечения.
Пикфлоуметрию следует выполнять ежедневно. Это позволяет получить более точные результаты диагностики.
При помощи этого способа профессиональной диагностики определяется пиковая объемность и максимальная объемная скорость на различных уровнях, учитывая процентное соотношение ФЖЕЛ (форсированную жизненную емкость легких). Измеряют максимальную скорость на уровне в 75%, 50% и 25%.
Наиболее затруднительны протоколы определения профессиональной астмы, так как приступ могут вызвать некоторые химические соединение, присутствующие в воздухе. Для подтверждения профессиональной астмы необходимо выяснение анамнеза у взрослого пациента, а также анализ показателей внешней дыхательной деятельности. Кроме того, необходимо в обязательном порядке своевременно сдавать анализы (мокроты, мочи, крови и т.д.) и проводить необходимое лечение.
Одновременно с показателями внешнего дыхания и в зависимости от выраженности симптоматики проводятся прик-тесты (инъекционные) и скарификационная проба на выявление аллергологической этиологии. Однако следует учитывать, что клиническая картина таких обследований в некоторых случаях могут дать ложнопозитивный или ложнонегативный ответ. Именно поэтому рекомендуется проводить исследование крови на наличие специфических антител в сыворотке. В профессиональной диагностике особенно важно выяснение аллергического статуса у детей.
Диагностика бронхиальной астмы у детей нередко сопровождается большими трудностями. Это связано, прежде всего, с симптоматикой заболевания у детей, которая аналогична многим другим детским заболеваниям. Поэтому многое зависит от выяснения анамнеза со склонностью к аллергическим заболеваниям. В первую очередь необходимо опираться на повторение ночного приступа бронхиальной астмы, что подтверждает развитие заболевания.
Помимо этого, протоколы диагностики предусматривают проведение ФВД (функционального исследования внешнего дыхания) с бронходилататорами для назначения адекватной тактики лечения. Вполне естественно, что необходимо сдать анализы мокроты, крови и кала, а также провести спирометрическое тестирование и аллергообследование.
Следует отметить, что затруднительно проводить диагностику астматического приступа у лиц пожилого возраста. Это связано, прежде всего, с обилием хронических заболеваний, которые сопровождают бронхиальную астму, «стирая» ее картину. В этом случае, необходим тщательный сбор анамнеза, исследование мокроты и крови, выполнение специфических тестирований, направленных на исключение вторичных заболеваний. Прежде всего, проводится диагностика сердечной астмы, выявление ИБС, сопровождающейся симптомами недостаточности левого желудочка.
Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
источник
Бронхиальная астма – хроническое заболевание дыхательных путей. Из-за постоянного воспаления бронхов у пациента нарушается дыхательная функция, что может быть опасным для жизни.
Но перед назначением лечения важно точно поставить диагноз, так как есть еще и другие патологии с подобными симптомами, способы лечения которых сильно отличаются. Именно для этого пациенту предлагается сдать тот или иной анализ на астму.
После прохождения назначенного обследования больному ставится точный диагноз и назначается правильное лечение.
Диагностика бронхиальной астмы – это сложный процесс, включающий несколько этапов.
В первую очередь врач осматривает пациента, выслушивает его жалобы и фиксирует наблюдаемые признаки патологии. На разных стадиях развития заболевания симптоматика может быть разной.
Так, например, на начальной стадии пациента может беспокоить только кашель. Гораздо более информативным будет осмотр больного во время приступа, но астму, как и любую другую болезнь, лучше и легче лечит до момента развития осложнений.
После осмотра врач назначает дополнительные обследования для уточнения предварительного диагноза «бронхиальная астма». Для этого врач дает пациенту направление в лабораторию, уточнив, какие анализы требуется сдавать.
Исследования крови требуются для постановки предварительного диагноза.
Если по результатам лабораторных исследований подозрение на бронхиальную астму подтверждается, пациента отправляют на исследование дыхательной функции. Именно после этих процедур выставляется окончательный диагноз.
После осмотра врач в обязательном порядке отправляет пациента сдавать анализы, необходимые для уточнения диагноза бронхиальной астмы. Существует целый комплекс исследований, который требуется провести.
После изучения полученных образцов биоматериала можно не только поставить предварительный диагноз, но также и выявить другие отклонения. К стандартным исследованиям относятся:
Общий анализ крови. Основной его целью является определение уровня гемоглобина, подсчет лейкоцитов и эритроцитов, а также измерение скорости оседания эритроцитов (СОЭ).
- Анализ мокроты.
- Коагулограмма.
- Биохимический анализ крови.
- Иммунологическое исследование крови.
- Анализ бронхоальвеолярного лаважа.
Если этих анализов недостаточно, врач может назначить потенциальным астматикам дополнительное исследование крови или другие виды обследований, позволяющие подтвердить или исключить астму.
Анализ крови при подозрении на бронхиальную астму является обязательным. Анализируя результаты этих исследований, специалист делает заключение о характере болезни.
Так, если бронхиальная астма протекает в легкой форме, а приступы редки и быстро проходят, показатели общего исследования крови остаются без изменений.
Если же есть тенденция к увеличению содержания эритроцитов и уровня гемоглобина, есть риск стремительного ухудшения состояния пациента.
Именно поэтому больному требуется сдать целый комплекс необходимых анализов при подозрении на бронхиальную астму, и неоднократно проходить эти исследования в дальнейшем.
Лабораторный контроль за протеканием болезни дает возможность своевременно отреагировать на какие-либо изменения, связанные как с самой патологией, так и с сопутствующими болезнями.
Общий анализ крови – это самое простое и распространенное исследование крови, назначается оно и при бронхиальной астме. Забор крови делают как из вены, так и из пальца.
Подготовка к исследованию стандартная. Никаких дополнительных усилий со стороны пациента не требуется.
Основные определяемые показатели:
- СОЭ;
- уровень гемоглобина;
- количество эритроцитов.
Если заболевание находится в стадии ремиссии или протекает в интермиттирующей форме, все эти показатели останутся в пределах нормы.
Если воспалительный процесс прогрессирует, показатель СОЭ будет расти. При значительном кислородном голодании будет наблюдаться снижение уровня гемоглобина. Возможно развитие анемии.
Биохимический анализ крови считается более точным по сравнению с общим. Даже незначительные изменения в состоянии при возникновении бронхиальной астмы вызовут изменения показателей крови.
Этот анализ позволяет не только уточнить диагноз, но и определить степень тяжести протекания заболевания.
Кровь для исследования берут только из вены.
При бронхиальной астме в крови наблюдается значительное повышение содержания альфа-2- и гамма-глобулинов, фибрина, сиаловых кислот. Если патология вызвана развитием инфекции в организме, то будет увеличен гаптоглобулин.
Данное обследование назначается в том случае, если необходимо выяснить аллергическая природа астмы или инфекционная. Диагностика атопической формы патологии заключается в выявлении иммуноглобулина Е и антител.
Иммуноглобулин Е – это белок, относящийся к антителам класса Е. Именно он отвечает за аллергическую реакцию в организме. При контакте белка с аллергеном формируется ответ в виде выброса гистамина, серотонина и прочих соединений, вызывающих приступ.
Анализ берется из вены с соблюдением всех стандартных для забора крови требований.
Выявление изменений в газовом составе крови – важное исследование, назначаемое при астме. С его помощью определяется тяжесть заболевания.
Данное исследование назначают в случае, если у больного наблюдаются следующие проявления болезни:
- сильная одышка;
- значительное увеличение частоты сердечных сокращений;
- изменение формы грудной клетки;
- потеря сознания.
Если в анализируемом образце крови количество кислорода сильно снижено, а содержание углекислого газа, наоборот, превышает норму, пациента направляют на кислородные ингаляции. При астме такие показатели указывают на кислородное голодание.
Проведение анализов крови при бронхиальной астме очень важно для уточнения диагноза и определения степени тяжести заболевания.
На основании этих данных назначается лечение или пациент отправляется на дополнительные обследования.
Однако чтобы результаты были достоверными, от пациента требуется несложная, но очень важная подготовка.
Перед процедурой необходимо следовать следующим рекомендациям:
- Анализ крови (как в любом другом случае, а не только на астму) сдается натощак. Перекус допустим не ранее, чем за 7 часов до сдачи биоматериала.
- После приема лекарств должно пройти не менее 12 часов.
- Перед сдачей крови следует исключить употребление алкоголя, жирных и прожаренных блюд.
- Следует избегать интенсивных физических нагрузок.
Если у пациента впервые обнаружена бронхиальная астма, результаты анализов крови позволят не только подтвердить диагноз, но и определить степень тяжести болезни.
При изучении результатов врач обращает внимание на следующие параметры:
- СОЭ. Скорость оседания эритроцитов – важный показатель. При бронхиальной астме его значения остаются в пределах нормы. Но если в организм попадает инфекция, СОЭ резко возрастает.
- Эозинофилы. Их уровень является главным диагностическим критерием. При астме (в стадии обострения) их содержание выше нормы. Однако в стадии ремиссии этот показатель приходит в норму.
- Нейтрофилы. Если их количество возрастает, врач может предположить развитие астмы.
- Гемоглобин. При астме его количество растет.
При постановке диагноза врач учитывает не только эти основные показатели крови, но и клинические признаки астмы, а также результаты других обследований.
Один только метод диагностики не может подтвердить, что у пациента именно это заболевание.
Анализы крови при астме имеют важное диагностическое значение. На их основании врач может как предположить наличие самой патологии, так и определить степень ее тяжести.
Однако нельзя поставить диагноз только на основании исследований крови. Для этого требуется еще ряд диагностических обследований, позволяющих или опровергнуть, или подтвердить наличие заболевания.
Чтобы получить максимально точный результат, пациент должен ответственно подойти к данной процедуре и правильно подготовиться к ней. Только в этом случае врач сможет, опираясь на полученные данные, назначить максимально эффективное лечение.
источник
Бронхиальная астма (от греч. asthma – тяжелое дыхание, удушье) – это хроническое заболевание дыхательной системы человека. Заболеваемость бронхиальной астмой составляет примерно 5% от всего населения планеты. В США ежегодно регистрируются около 470 000 госпитализаций и более 5000 смертей связанных с бронхиальной астмой. Заболеваемость среди женщин и мужчин примерно одинакова.
Механизм возникновения заболевания заключается в установлении гиперчувствительности бронхов на фоне хронического воспалительного процесса локализованного на уровне дыхательных путей. Развитие бронхиальной астмы может быть вызвано различными факторами: персистирующей инфекцией дыхательных путей, вдыханием аллергенов, генетической предрасположенностью.
Длительное воспаление дыхательных путей (например при хроническом бронхите) приводит к структурным и функциональным изменениям в бронхах – утолщение мышечной оболочки, повышение активности желез выделяющих слизь и др. Из аллергенов наиболее часто вызывающих бронхиальную астму, можно назвать домашнюю пыль накапливающуюся в коврах и подушках, частицы хитиновой оболочки микроклещей и тараканов, шерсть домашних животных (кошек), пыльца растений.
Генетическая предрасположенность обуславливает повышенную чувствительность бронхов к описанным выше факторам. Приступы бронхиальной астмы могут быть спровоцированы вдыханием холодного или горячего воздуха, физическими усилиями, стрессовыми ситуациями, вдыханием аллергенов.
С точки зрения патогенеза различаем два основных вида бронхиальной астмы: инфекционно-аллергическая астма и атопическая астма. Также, описываются некоторые редкие формы астмы: астма вызванная физическими нагрузками, «аспириновая» астма, вызванная хроническим употреблением аспирина.
При аллергической астме, различаем два типа ответа на вдыхание аллергена: немедленный ответ (клиническая картина бронхиальной астмы развивается спустя несколько минут с момента проникновения аллергена в бронхи) и поздний ответ, при котором симптомы астмы развиваются спустя 4-6 часов с момента вдыхания аллергена.
Диагностика бронхиальной астмы это сложный и многоэтапный процесс. Начальным этапом диагностики является сбор анамнестических данных (опрос больного) и клинический осмотр пациента, позволяющие в большинстве случаев поставить предварительный диагноз бронхиальной астмы.
Сбор анамнеза подразумевает уточнение жалоб больного и выявление эволюции заболевания на протяжении времени. Симптомы бронхиальной астмы весьма разнообразны и варьируют в зависимости от стадии болезни и индивидуальных особенностей каждого больного.
На начальных стадиях развития (предастма), бронхиальная астма проявляется приступами кашля, который может быть сухим или с небольшим количеством мокроты. Кашель возникает в основном в ночные или утренние часы, что связано с физиологическим повышением тонуса мускулатуры бронхов в утренние часы (3 – 4 часа ночи). Кашель может появиться после перенесенной инфекции дыхательных путей.
Приступы кашля на начальных стадиях заболевания не сопровождаются затруднением дыхания. При аускультации (прослушивании больного) могут быть выявлены рассеянные сухие хрипы. Латентный (скрытый) бронхоспазм выявляется при помощи специальных методов исследования: при введении бета-адреномиметиков (лекарства которые вызывают расслабление мускулатуры бронхов) наблюдается увеличение…

Для того чтобы точно диагностировать у пациента наличие болезни «астма», одних описаний симптомов человеком недостаточно.
Врач обязан провести клинический осмотр, опрос на наличие различных хронических заболевания у пациента и родителей, выписать ряд направлений для того, чтобы сделать анализы .
Как правило, все анализы проводятся в поликлинике по месту жительства. Все анализы крови обязательно сдавать натощак.
-общий анализ крови с измерением скорости оседания эритроцитов, подсчетом лейкоцитарных индексов, определением уровня гемоглобина, количества тромбоцитов и эритроцитов;
-биохимический анализ крови для определения уровня сиаловых кислот, общего белка, билирубина, мочевины, серомукоида, креатина, холестерина, гаптоглобина;
-иммунологическое исследование крови для определения количества иммуноглобулина и оценки защитных функций;
— флюорография, для того, чтобы исключить различные заболевания: двустороннее воспаление легких, развивающийся туберкулез, онкологические поражения и так далее.
Для исключения сопутствующей патологии сердца пациенту назначают пройти ЭКГ.
Если у заболевшего человека наблюдается кашель с отхождением мокроты, то необходимо сделать анализ. Он позволит определить количество специфических клеток и эозинофилов, указывающих на возможность развития инфекционного заболевания. При приступообразном сухом кашле сдается мазок из зева на наличие грибка.
В некоторых случаях пациентам (с 5 лет) рекомендовано сделать спирографию, исследующую функции внешнего дыхания. Процедура эта несложная и безболезненная, вам просто необходимо будет с разной интенсивностью (спокойно, быстро) подышать в трубку, присоединённую к медицинскому аппарату. Это исследование позволяет установить ряд показателей, описывающих вентиляцию: статические емкости и объемы, характеризующие свойства легких, динамические показатели, позволяющие определить количество вдыхаемого и выдыхаемого человеком воздуха за определенное время.
Книга — курс «Что нужно знать астматику».
Для получения просто введите ваше имя и e-mail адрес:
Обычно диагностируют две формы бронхиальной астмы — инфекционно-аллергическую и атоническую при приступах удушья разнообразной интенсивности. Между приступами состояние больного может оставаться вполне удовлетворительным.
Приступ обычно начинается с обильного выделения жидкости из носа, неудержимого кашля, затрудненного отхождения мокроты, одышки.
Характерным симптомом бронхиальной астмы считают короткий вдох, выдох — затрудненный, медленный, судорожный, сопровождающийся свистящими громкими хрипами, которые прослушиваются даже на расстоянии. Пациент занимает вынужденное положение, мышцы плечевого пояса фиксируются для облегчения дыхания. Лицо становится одутловатым, бледным, с синюшным оттенком, покрывается холодным потом, выражает чувство страха. Пульс убыстряется. В случае астматического состояния нарастает невосприимчивость к бронхорасширяющей терапии, кашель бывает непродуктивным.
Состояние способно появиться при передозировке назначенных препаратов (ингаляторов беротека и др.), при тяжелой аллергии, резкой отмене глюкокортикоидов.
Если отсутствует адекватная интенсивная терапия, приступ способен закончиться смертью человека.
- на повышении количества эозинофильных лейкоцитов в мокроте и крови;
- на типичных приступах удушья с затрудненным…
Диагностика бронхиальной астмы выполняется, ориентируясь на полное комплексное обследование организма пациента.
От правильно проведенной диагностики зависит получение положительных результатов лечения.
Протоколы (стандарты) определения заболеваемости, а также дальнейшего лечения взрослого населения и детей учитывают различные методики: клинический осмотр, сбор анамнеза, выявление симптоматики, лабораторная диагностика.
После проведения необходимых мероприятий для каждого больного подбирается индивидуальная схема лечения, которая способствует снижению заболеваемости и облегчению состояния больного.
Дифференциальная диагностика бронхиальной астмы учитывает все аспекты (анализы, симптоматику, анамнез, аллергологическое исследование и дыхательную функциональность.).
Современная диагностика при развитии бронхиальной астмы является важной задачей для врача, так как адекватное лечение способно обеспечить полный контроль над заболеванием при полной нейтрализации симптоматики у детей и взрослых. Для этого оцениваются все критерии астмы с исключением ХОБЛ и постановкой предварительного диагноза.
Протоколы диагностики проводятся в несколько этапов:
Бронхиальная астма, в зависимости от степени заболеваемости, определяется наиболее часто в детском и подростковом возрасте.
Как правило, наблюдается генетическая предрасположенность к развитию астматических заболеваний. Кроме того, ее развитие возможно на фоне ХОБЛ.
Бронхиальный приступ нередко связан с воздействием определенных факторов, провоцируя характерную симптоматику (одышку, кашель, свистящее дыхание, слабость и т.д.). Приступ способен появиться внезапно. Его можно купировать при помощи ингаляционных бронхолитиков.
Если после использования ингалятора приступ не снимается, необходимы дальнейшие протоколы диагностики, а также исключение ХОБЛ.
В начальной стадии заболевания профессиональная диагностика не способна определить какие-то определенные протоколы в определении бронхиальной астмы, кроме исключения ХОБЛ. Во время затяжного приступа может возникнуть симптом «бочкообразной грудной клетки», что связано с затрудненным выдохом.
В результате этого возможно постепенное развитие эмфиземы, критерии и протоколы которой зависят от выраженности симптоматики и стадии заболеваемости. От результатов визуального осмотра может зависеть дальнейшее лечение.
Немаловажным способом профессиональной диагностики является перкуссия (выстукивание) и аускультация (выслушивание) легких. По мере развития приступа можно услышать свистящее дыхание и хрипы в легких.
Перкуссия эффективна при длительном течении заболевания и эмфиземе.
Лабораторная диагностика предполагает назначение проведения различного вида анализов, среди которых:
- биохимический анализ крови — определяет количество эозинофилов, являющихся маркерами аллергического процесса. Кроме того, этот анализ в совокупности с аллергологической пробой, позволяет выявить конкретный аллерген, на который острее всего реагирует организм;
- общий анализ крови — позволяет выявить воспалительные процессы, ХОБЛ и интоксикацию в организме больного.
Забор крови выполняется натощак;
Бронхиальная астма – это серьезное хроническое заболевание, для которого характерно воспаление в слизистой оболочке бронхов, приводящее к сужению просвета дыхательных путей и развитию соответствующей клинической картины.
Бронхиальная обструкция достаточно распространена по всему миру. В различных странах количество пациентов колеблется от 4 до 10%.
На экономику стран ложится большое бремя по обеспечению пациентов с бронхиальной астмой необходимыми препаратами, выплату пособий по инвалидности и временной нетрудоспособности, периодическую госпитализацию и обследование.
Все это обуславливает то внимание, которое уделяется ранней диагностике астмы, когда можно успешно контролировать состояние пациента и обеспечивать высокое качество жизни.
Для того, чтобы заболевание было выявлено на ранней стадии, необходимо своевременное обращение пациента к специалисту. На данном этапе и возникают первые неприятности – часто люди не замечают признаков заболевания или просто не придают им должного значения.
Усложняет ситуацию и то обстоятельство, что среди пациентов почти половина является детьми, а у них не всегда получается правильно оценить свое состояние, или же просто присутствует некий страх.
- Наследственная предрасположенность (она же атопия) – доказано не одним исследованием, что у примерно трети пациентов астма развивается по такому механизму. Такие пациенты более восприимчивы к воздействию внешних факторов и стенка их бронхов отвечает бурной реакцией на казалось бы безобидные вещества, вдыхаемые всеми.
Если один из родителей болеет бронхиальной астмой, то вероятность развития ее у ребенка составляет от 20 до 30%.
Целых 70-80% вероятности развития астмы у тех детей, мама и папа которых болеют.
- Профессиональные вредности – характеризуются постоянным воздействием на легкие пациентов отдельных веществ. В таком случае может развиваться ответная реакция даже на те элементы, которые в других условиях не вызвали бы у пациента никакой реакции.
- Плохие экологические условия – наличие в воздухе большого количества пыли, других примесей, выхлопных газов, сажи. Этот фактор является одним из тех, что обеспечивает неуклонный рост количества пациентов с бронхиальной астмой в последние годы.
- Употребление в пищу большого количества соли, острых продуктов, еды с красителями и консервантами.
Наоборот, растительная пища с небольшим содержанием жира снижает риск развития астмы у пациентов.
Если выше указаны факторы, предопределяющие повышенную чувствительность бронхов, то здесь речь пойдет об активаторах патологических механизмов в легких.
- Аллергены – это огромная группа триггерных факторов, способная спровоцировать приступ заболевания.
Сюда относятся пыльца растений, шерсть животных, другие механические примеси воздуха, продукты питания и даже вещества, контактирующие с кожей пациента (моющие средства, косметика).
Нестероидные противовоспалительные препараты – причина аспириновой астмы. Часто заболевание осложняется синуситом и полипозом носовой полости (в таком случае говорят…
источник
Проведение анализов при бронхиальной астме является необходимым требованием, предъявляемым врачами для правильной постановки диагноза и назначения соответствующего лечения. И это вовсе не прихоть медицинских учреждений, ведь, как известно, сама бронхиальная астма — это хроническое заболевание бронхов, которое проявляется воспалительным рецидивирующим процессом и сужением просвета бронхов.
Основные признаки бронхиальной астмы:
- Хрипы при дыхании.
- Кашель.
- Внезапные приступы удушья.
Причины возникновения бронхиальной астмы:
- Всяческие виды аллергенов (бытовая химия, лекарства, пища).
- Эмоциональное перенапряжение.
- Различного рода инфекция.
- Вредные привычки.
- Астматический бронхит (при недостаточном лечении может перейти в бронхиальную астму).

- Общий анализ крови.
- Микроскопия мокроты.
- Иммунологический анализ крови.
- Анализ бронхоальвеолярного лаважа.
- Биохимия крови.
Подготовка к процедуре заключается в отказе от приема пищи за 8 часов до обследования, необходимо не курить за сутки до процедуры, принять легкие успокоительные средства, непосредственно перед обследованием опорожнить мочевой пузырь, взять с собой ингалятор.
Это один из самых распространенных лабораторных анализов, назначаемый практически при диагностике всех заболеваний. Подготовка перед общим анализом крови заключается в воздержании от жареного и алкоголя в течение 3 дней, а за 8 часов до обследования не рекомендуется принимать пищу. Перед самим обследованием желательно успокоиться и исключить физические нагрузки.
При бронхиальной астме общий анализ крови, как правило, не изменен, однако если астма осложнена инфекцией, наблюдается увеличение уровня СОЭ, повышение гемоглобина, лейкоцитарная формула сдвигается влево.

Мокрота собирается в стерильный одноразовый контейнер, который сразу же плотно закрывается. При сборе необходимо 3 раза глубоко вдохнуть и затем откашляться. Если же мокроты слишком мало для обследования, проводится провокация кашля с помощью ингаляции солевым раствором. При бронхиальной астме мокрота будет слизистая, густая, и в ней будут присутствовать кристаллы Шарко-Лейдена (образования из ферментов эозинофилов).
Это анализ, определяющий состояние иммунной системы человека, количество и функции иммунных клеток. Подготовка заключается в отказе от курения и исключении физических нагрузок перед обследованием. Анализ крови берется из вены. При диагностировании астмы в крови будет увеличено содержание иммуноглобулина G (IgG) и иммуноглобулина E (IgE).
Проводится и анализ бронхоальвеолярного лаважа — это анализ, направленный на получение смыва с мельчайших бронхов и альвеол на микробиологическое, иммунологическое, биохимическое и цитологическое обследование. Этот анализ проводят во время бронхоскопии. Бронхоскопия — это способ исследования трахеи и бронхов с помощью оптических приборов, который также используется для лечебных процедур. Перед проведением бронхоскопии необходимо пройти ряд обследований:
- ЭКГ.
- ФГ.
- Общий анализ крови.
- Анализы крови на ВИЧ, гепатит, сифилис.
- Коагулограмму.
Противопоказаниями для проведения обследования являются:
- Острый период бронхиальной астмы.
- Стеноз гортани и трахеи 3 степени.
- Гипертоническая болезнь 2-3 степени.
- Нарушение свертываемости крови.
- Острый инсульт.
- Нарушение сердечного ритма.
В процессе проведения бронхоскопии в бронхоскоп вводят металлический направитель и катетер, и когда последний доходит до нужного сегмента бронхов, в него вводится контрастное вещество (раствор хлорида натрия). Обычно количество раствора достигает 100-200 мл. После того как раствор был введен, его извлекают с помощью электроотсоса в стерильную емкость и сразу же доставляют в лабораторию.
При проведении этой процедуры у здоровых людей будут такие показатели: мене 1% эозинофилов, 86−97% альвеолярных макрофагов. Число эозинофилов достигает 30−80% при диагностировании бронхиальной астмы.
Это исследование, которое показывает, насколько хорошо работают внутренние органы и системы. Подготовка к исследованию заключается в отказе от пищи хотя бы за 6 часов до сдачи анализа. От жареного, острого, алкоголя и кофе придется отказаться накануне, чтобы избежать искажения результатов анализа. Перед проведением забора крови не рекомендуется курить, употреблять лекарственные средства, заниматься физическими упражнениями. Кровь берется из вены и направляется в лабораторию на обследование. У астматиков в результате анализа обычно выявляются повышение показателей серомукоидов, сиаловых кислот, фибриногенов.
Для подтверждения диагноза используют и другие анализы при бронхиальной астме, например, спирографию. Это инструментальный метод обследования, который позволяет определить состояние легких и бронхов. Спирография заключается в измерении легочных объемов. Проводят это обследование не только при подозрении на бронхиальную астму, но и при других заболеваниях дыхательной системы.
Противопоказания для проведения спирографии:
- Поздние токсикозы беременных.
- Общее тяжелое состояние.
- Гипертонические кризы.
- Сердечно-сосудистая недостаточность в тяжелой степени.
Подготовка к спирографии заключается в исключении из рациона крепкого кофе за несколько часов до проведения обследования, также не желательно курить хотя бы за час до предстоящей процедуры. Проводится обследование натощак.
Сначала определяют частоту дыхания и объем легких в покое.
Затем определяют максимальные возможности легких, больной должен сделать глубокий вдох и резко выдохнуть, при этом протянуть выдох как можно дольше. Если же у пациента выражены нарушения вентиляции легких, это обследование будет весьма утомительным.
На этом этапе обследование определяет форсированный объем легких, что является очень важным в диагностике. Затем несколько секунд пациент должен как можно глубже и чаще дышать. В некоторых случаях проводят пробы после физических нагрузок. Значения показателей в норме относительны, так как все зависит от пола, возраста и веса. При бронхиальной астме уменьшается форсированная жизненная емкость легких и индекс Тиффно (соотношение жизненного объема легких и объема форсированного выдоха, выраженное в процентах, в норме 70-75%).
Лечение бронхиальной астмы в большей степени направлено на уменьшение тяжести и количества приступов удушья и подбирается индивидуально в зависимости от степени тяжести заболевания. Человек, страдающий бронхиальной астмой, должен иметь постоянную связь со своим лечащим врачом, при этом лечение должно быть гибким в зависимости от длительности болезни и состояния больного. В таком случае врач сможет добиться успехов в предотвращении приступов.
При медикаментозном лечении применяются препараты, направленные на купирование приступов бронхиальной астмы, и препараты, не допускающие воспаления в бронхах. Приступы удушья ликвидируются при помощи различных ингаляторов, которые подбирает врач индивидуально для каждого пациента. В тяжелых случаях необходимо ввести внутривенно раствор эуфилина. Также врач назначает кортикостероиды, которые предупреждают аллергическое воспаление.
Ученые считают, что каждые 10 лет количество больных астмой увеличивается на 100 миллионов человек, и с каждым годом возрастает количество смертности от этого заболевания. При появлении первых симптомов, указывающих на это хроническое заболевание, стоит обратиться к врачу и пройти все необходимые анализы.
источник
Бронхиальная астма – это воспалительное заболевание органов дыхания аллергического происхождения, которое характеризуется постоянными рецидивами и встречается у детей и взрослых. За последние годы оно стало очень распространенным, особенно среди жителей больших городов.
Загрязненный воздух, постоянный контакт с химическими веществами, а также некоторые инфекции могут способствовать развитию заболевания.
Правильная диагностика бронхиальной астмы бывает крайне сложной из-за схожести некоторых симптомов с проявлениями таких заболеваний, как хронический обструктивный бронхит и бронхопневмония.

Лабораторная диагностика назначается после установления полной клинической картины для уточнения подозрений врача по поводу диагноза недуга. Анализы при бронхиальной астме нужны, чтобы выявить этиологию и патогенез патологического воспалительного процесса.
Стандартное исследование состоит в определении определенных показателей при помощи таких диагностических процедур:
- Общий клинический анализ крови – определяет количество форменных элементов крови: эритроцитов, лейкоцитов и тромбоцитов, уровень гемоглобина и скорость оседания эритроцитов (СОЭ);
- Биохимия крови – определяет уровень сиаловых кислот, билирубина, холестерина, креатина, мочевины и общего белка;
-
Коагулограмма крови – определяет уровень свертываемости крови;
- Иммунологический анализ крови – позволяет определить уровень иммуноглобулина G и иммуноглобулина Е;
- Анализ газов в артериальной крови – определяет уровень парциального давления оксигена и углекислого газа;
- Общий клинический анализ мокроты – исследование мокроты на наличие эозинофилов и продуктов их распада.
Для повышения достоверности результатов и уточнения диагноза, прежде чем сдавать анализы при бронхиальной астме, необходимо выполнить следующие рекомендации:
- анализ крови нужно сдавать на голодный желудок, прекратить прием пищи нужно за 8-12 часов до забора крови;
- вечером, перед днем сдачи анализов, необходимо отказаться от употребления жирной, жареной пищи, алкоголя и курения;
-
за 8-12 часов до анализа мокроты нужно выпить большое количество жидкости (1-2 л);
- перед сбором мокроты желательно почистить зубы или прополоскать рот водой, чтобы бактерии ротовой полости не влияли на данные результатов анализа;
- анализы нужно сдавать до того, как началось лечение, либо через 2-3 недели после его окончания.
При соблюдении этих несложных правил обнаружить астматический процесс будет намного легче. На показатели результатов анализов значительно влияет период болезни и форма течения.
Результаты анализов могут указать не только на наличие или отсутствие заболевания, но и показать какой тяжести процессы происходят в организме больного.
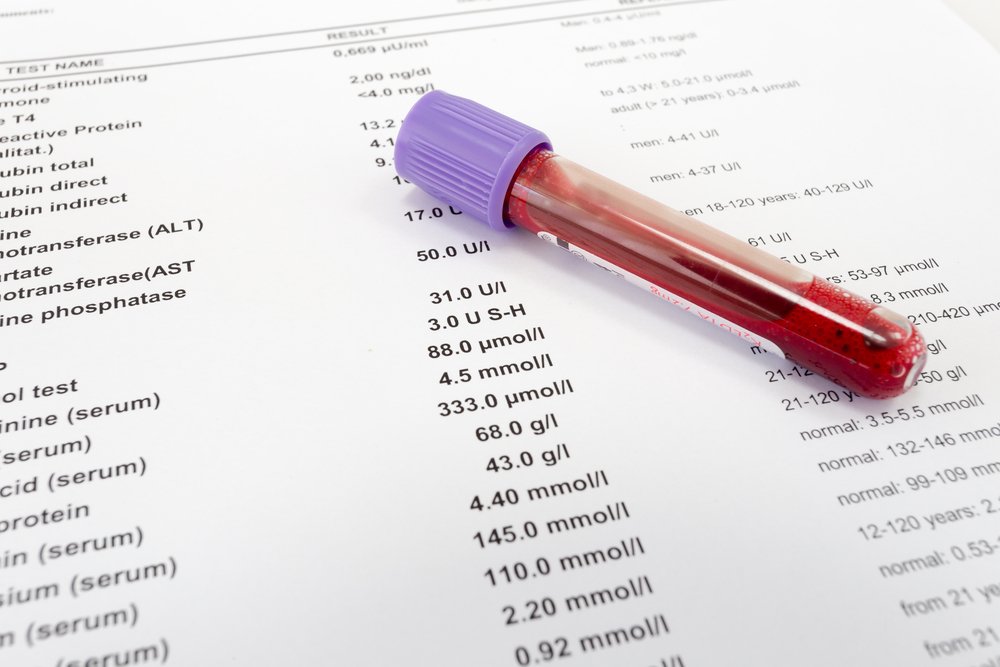
Анализ крови при бронхиальной астме. Во время его проведения особое внимание уделяют таким показателям:
В норме эти показатели составляют:
| Показатель | Женщины | Мужчины | Дети |
|---|---|---|---|
| Гемоглобин | 120-140 г/л | 130-160 г/л | 100-150 г/л |
| Эритроциты | 3,8-5,4×10 12 /л | 4,2-6,0×10 12 /л | 2,7-5,2×10 12 /л |
| СОЭ | до 20 мм/ч | до 15 мм/ч | 4,0-12,0 мм/ч |
Если заболевание протекает без осложнений, тогда их значения остаются в норме. Во время усугубления воспалительного процесса и возникновения проблем с дыханием уровень гемоглобина и эритроцитов повышен.

- увеличение СОЭ;
- высокий уровень нейтрофилов;
- сдвиг влево лейкоцитарной формулы.
Главный диагностический критерий аллергии при анализе крови – уровень эозинофилов. В перерыве между приступами и сразу после них этот показатель находится в норме.
Перед началом приступа наблюдается повышение уровня эозинофилов – эозинофилия, которая сохраняется на протяжении всего приступа.
Анализ мокроты при бронхиальной астме. В секрете больного обнаруживают значительное число эозинофилов и продуктов их распада, так называемых «кристаллов Шарко-Лейдена».
Анализ крови на биохимию. Во время проведения анализа крови на бронхиальную астму диагностируют уровень:
- альфа- 2-глобулинов;
- гамма-глобулинов;
- гаптоглобина;
- сиаловых кислот;
- фибриногена.
Дополнительно такое исследование показывает эффективность оксигенотерапии или искусственной вентиляции легких. Повышение уровня парциального давления углекислого газа возникает при обострении бронхиальной астмы и развитии дыхательной недостаточности.
Показатели лабораторных анализов, наряду с характерными симптомами и проведением физических методов обследования, помогают выяснить причину заболевания, прояснить клиническую картину и назначить адекватное лечение.
Определение основных диагностических показателей бронхиальной астмы в крови и мокроте помогает установить наступление приступа.
Человек-астматик может использовать эти данные, чтобы вовремя начать интенсивную терапию и продлить период ремиссии.
источник
Бронхиальная астма – диагноз клинический, то есть врач ставит его на основании прежде всего жалоб, истории заболевания и данных осмотра и внешнего исследования (пальпации, перкуссии, аускультации). Однако дополнительные методы исследования дают ценную, а в некоторых случаях определяющую диагностическую информацию, поэтому они широко применяются на практике.
Диагностика бронхиальной астмы с помощью дополнительных методов включает проведение лабораторных анализов и инструментальных исследований.
Пациенту с астмой могут быть назначены следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мокроты;
- анализ крови для выявления общего IgE;
- кожные пробы;
- определение в крови аллергенспецифических IgE;
- пульсоксиметрия;
- анализ крови на газы и кислотность;
- определение оксида азота в выдыхаемом воздухе.
Разумеется, не все эти тесты выполняются у каждого больного. Некоторые из них рекомендуются лишь при тяжелом состоянии, другие – при выявлении значимого аллергена и так далее.
Общий анализ крови выполняется у всех пациентов. При бронхиальной астме, как и при любом другом аллергическом заболевании, в крови отмечается увеличение количества эозинофилов (EOS) более 5% от общего количества лейкоцитов. Эозинофилия в периферической крови может возникать не только при астме. Однако определение этого показателя в динамике (повторно) помогает оценить интенсивность аллергической реакции, определить начало обострения, эффективность лечения. В крови может определяться незначительный лейкоцитоз и увеличение скорости оседания эритроцитов, однако это необязательные признаки.
Биохимический анализ крови у больного с астмой часто никаких отклонений не выявляет. У некоторых пациентов отмечается увеличение уровня α2- и γ-глобулинов, серомукоида, сиаловых кислот, то есть неспецифических признаков воспаления.
Обязательно проводится анализ мокроты. В ней находят большое количество эозинофилов – клеток, участвующих в аллергической реакции. В норме их меньше 2% от всех обнаруженных клеток. Чувствительность этого признака высокая, то есть он обнаруживается у большинства больных с астмой, а специфичность средняя, то есть, помимо астмы, эозинофилы в мокроте встречаются и при других заболеваниях.
В мокроте нередко определяются спирали Куршмана – извитые трубочки, образующиеся из бронхиальной слизи при спазме бронхов. В них вкраплены кристаллы Шарко-Лейдена – образования, которые состоят из белка, образующегося при распаде эозинофилов. Таким образом, два этих признака говорят о снижении бронхиальной проходимости, вызванном аллергической реакцией, что часто и наблюдается при астме.
Кроме того, в мокроте оценивается наличие атипичных клеток, характерных для рака, и микобактерий туберкулеза.
Анализ крови на общий IgE показывает уровень в крови этого иммуноглобулина, который вырабатывается в ходе аллергической реакции. Он может быть повышен при многих аллергических заболеваниях, но и нормальное его количество не исключает бронхиальную астму и другие атопические процессы. Поэтому гораздо более информативным является определение в крови специфических IgE – антител к конкретным аллергенам.
Для анализа на специфические IgE используются так называемые панели – наборы аллергенов, с которыми реагирует кровь больного. Тот образец, в котором содержание иммуноглобулина будет выше нормы (у взрослых это 100 ед/мл), и покажет причинно-значимый аллерген. Используются панели шерсти и эпителия разных животных, бытовые, грибковые, пыльцевые аллергены, в некоторых случаях – аллергены лекарств и пищевые.
Для выявления аллергенов применяются и кожные пробы. Их можно проводить у детей любого возраста и у взрослых, они не менее информативны, чем определение IgE в крови. Кожные пробы хорошо себя зарекомендовали в диагностике профессиональной астмы. Однако при этом существует риск внезапной тяжелой аллергической реакции (анафилаксии). Результаты проб могут меняться под действием антигистаминных препаратов. Их нельзя проводить при кожной аллергии (атопическом дерматите, экземе).
Пульсоксиметрия – исследование, проводимое с помощью небольшого прибора – пульсоксиметра, который обычно надевается на палец пациента. Он определяет насыщение артериальной крови кислородом (SpO2). При снижении этого показателя менее 92% следует выполнить исследование газового состава и кислотности (рН) крови. Снижение уровня насыщения крови кислородом свидетельствует о тяжелой дыхательной недостаточности и угрозе для жизни больного. Определяемое при исследовании газового состава снижение парциального давления кислорода и увеличение парциального давления углекислого газа свидетельствует о необходимости искусственной вентиляции легких.
Наконец, определение оксида азота в выдыхаемом воздухе (FENO) у многих больных с астмой выявляет увеличение этого показателя выше нормы (25 ppb). Чем сильнее воспаление в дыхательных путях и больше доза аллергена, тем показатель выше. Однако такая же ситуация бывает и при других болезнях легких.
Таким образом, специальные лабораторные методы диагностики астмы – кожные пробы с аллергенами и определение в крови уровня специфических IgE.
Методы функциональной диагностики бронхиальной астмы включают:
- исследование вентиляционной функции легких, то есть способности этого органа доставлять необходимое количество воздуха для газообмена;
- определение обратимости бронхиальной обструкции, то есть снижения проходимости бронхов;
- выявление гиперреактивности бронхов, то есть их склонности к спазму под действием вдыхаемых раздражителей.
Основной метод исследования при бронхиальной астме – спирометрия, или измерение дыхательных объемов и скоростей воздушных потоков. С него обычно начинается диагностический поиск еще до начала лечения больного.
Главный анализируемый показатель – ОФВ1, то есть объем форсированного выдоха за секунду. Проще говоря, это количество воздуха, которое человек способен быстро выдохнуть в течение 1 секунды. При спазме бронхов воздух выходит из дыхательных путей медленнее, чем у здорового человека, показатель ОФВ1 снижается.
Если при первичной диагностике уровень ОФВ1 составляет 80% и больше от нормальных показателей, это говорит о легком течении астмы. Показатель, равный 60 – 80% от нормы, появляется при астме средней тяжести, менее 60% – при тяжелом течении. Все эти данные применимы только к ситуации первичной диагностики до начала терапии. В дальнейшем они отражают не тяжесть астмы, а уровень ее контроля. У людей с контролируемой астмой показатели спирометрии в пределах нормы.
Таким образом, нормальные показатели функции внешнего дыхания не исключают диагноз «бронхиальная астма». С другой стороны, снижение бронхиальной проходимости обнаруживается, например, при хронической обструктивной болезни легких (ХОБЛ).
Если обнаружено снижение бронхиальной проходимости, то важно выяснить, насколько оно обратимо. Временный характер бронхоспазма – важное отличие астмы от того же хронического бронхита и ХОБЛ.
Итак, при снижении ОФВ1 для выявления обратимости бронхиальной обструкции проводятся фармакологические тесты. Пациенту дают препарат посредством дозированного аэрозольного ингалятора, чаще всего 400 мкг сальбутамола, и через определенное время снова проводят спирометрию. Если показатель ОФВ1 увеличился после использования бронхолитика на 12% и больше (в абсолютных цифрах на 200 мл и больше), говорят о положительной пробе с бронходилататором. Это означает, что сальбутамол эффективно снимает спазм бронхов у данного пациента, то есть бронхиальная обструкция у него непостоянна. Если показатель ОФВ1 увеличивается менее чем на 12%, это признак необратимого сужения бронхиального просвета, а если он уменьшается, это говорит о парадоксальном спазме бронхов в ответ на использование ингалятора.
Прирост ОФВ1 после ингаляции сальбутамола на 400 мл и больше дает практически полную уверенность в диагнозе «бронхиальная астма». В сомнительных случаях может быть назначена пробная терапия ингаляционными глюкокортикоидами (беклометазон по 200 мкг 2 раза в день) в течение 2 месяцев или даже таблетками преднизолона (30 мг/сут) в течение 2 недель. Если показатели бронхиальной проходимости после этого улучшаются – это говорит в пользу диагноза «бронхиальная астма».
В некоторых случаях даже при нормальных показателях ОФВ1 применение сальбутамола сопровождается приростом его величины на 12% и больше. Это говорит о скрытой бронхиальной обструкции.
В других случаях нормальной величины ОФВ1 для подтверждения гиперреактивности бронхов применяют ингаляционную пробу с метахолином. Если она будет отрицательной, это может служить причиной для исключения диагноза астмы. Во время исследования пациент вдыхает возрастающие дозы вещества, и определяется минимальная концентрация, которая вызывает снижение ОФВ1 на 20%.
Применяются и другие пробы для выявления гиперреактивности бронхов, например, с маннитолом или физической нагрузкой. Падение ОФВ1 в результате использования этих проб на 15% и более с высокой степенью достоверности указывает на бронхиальную астму. Проба с физической нагрузкой (бег в течение 5 – 7 минут) широко применяется для диагностики астмы у детей. Применение ингаляционных провокационных проб у них ограничено.
Еще один важнейший метод инструментальной диагностики астмы и контроля за ее лечением – пикфлоуметрия. Пикфлоуметр должен быть у каждого пациента с этим заболеванием, ведь самоконтроль – основа эффективной терапии. С помощью этого небольшого аппарата определяют пиковую скорость выдоха (ПСВ) – максимальную скорость, с которой пациент может выдохнуть воздух. Этот показатель, так же как и ОФВ1, прямо отражает бронхиальную проходимость.
ПСВ можно определять у больных начиная с 5-летнего возраста. При определении ПСВ делается три попытки, записывается лучший показатель. Измеряют величину показателя утром и вечером каждого дня, а также оценивают его вариабельность – разницу между минимальным и максимальным значениями, полученными в течение дня, выраженную в процентах от максимальной величины за день и усредненную за 2 недели регулярных наблюдений. Для людей с бронхиальной астмой характерна повышенная вариабельность показателей ПСВ – более 20% при четырех измерениях в течение дня.
Показатель ПСВ используется преимущественно у людей с уже установленным диагнозом. Он помогает держать астму под контролем. В течение наблюдений определяют максимальный лучший показатель для данного больного. Если отмечается снижение до 50 – 75% от наилучшего результата – это говорит о развивающемся обострении и необходимости усилить интенсивность лечения. При снижении ПСВ до 33 – 50% от лучшего для пациента результата диагностируют тяжелое обострение, а при более значительном уменьшении показателя возникает угроза жизни больного.
Определяемый дважды в день показатель ПСВ нужно записывать в дневник, который приносят на каждый прием к врачу.
В некоторых случаях проводятся дополнительные инструментальные обследования. Рентгенография легких выполняется в таких ситуациях:
- наличие эмфиземы легких или пневмоторакса;
- вероятность воспаления легких;
- обострение, несущее угрозу жизни больного;
- неэффективность лечения;
- необходимость искусственной вентиляции легких;
- неясный диагноз.
У детей младше 5 лет используется компьютерная бронхофонография – метод исследования, основанный на оценке дыхательных шумов, и позволяющий выявить снижение бронхиальной проходимости.
При необходимости дифференциальной диагностики с другими заболеваниями выполняют бронхоскопию (осмотр бронхиального дерева с помощью эндоскопа при подозрении на рак бронхов, инородное тело дыхательных путей) и компьютерную томографию органов грудной клетки.
О том, как проводится исследование функции внешнего дыхания:
источник





 Коагулограмма крови – определяет уровень свертываемости крови;
Коагулограмма крови – определяет уровень свертываемости крови; за 8-12 часов до анализа мокроты нужно выпить большое количество жидкости (1-2 л);
за 8-12 часов до анализа мокроты нужно выпить большое количество жидкости (1-2 л);