Антигистаминные препараты при бронхиальной астме позволяют минимизировать отрицательное влияние раздражителя на организм пациента. Их обязательно включают в лечебный курс. Такие медикаменты позволяют купировать обострившуюся симптоматику. В некоторых случаях они подходят для профилактики. Многое зависит от особенностей конкретного организма.
Во время приступа бронхиальной астмы человек сталкивается с сильной асфиксией и кашлем. Такие процессы начинаются из-за воспаления и дальнейшего сужения дыхательных путей. Антигистаминные препараты улучшают состояние пациента. Это происходит благодаря тому, что блокируется высвобождаемый (вследствие воздействия аллергена) из тучных клеток гистамин.
Из-за гистамина образующиеся в бронхах воспалительные процессы протекают не так активно. Данное вещество провоцирует симптоматику, связанную с БА. Антигистаминные средства локализуют гистаминовые рецепторы. В результате этого уменьшаются отёки и бронхоспазмы. Вместе с тем существенно сокращается чрезмерно высокая реакция бронхов на гистамин.
Внимание! Данные препараты не лечат БА. Они только повышают качество жизни пациента.
Назначаемые при БА противоаллергические средства делятся на следующие виды:
- 1 группа — «Пипольфен», «Диазолин», «Супрастин» и др.
- 2 группа — «Кларитин», «Цетрин» и пр.
- 3 группа — «Сепракор», «Телфаст» и др.
Внимание! При классификации медикаментов учитывается наличие/отсутствие побочных явлений.
Все противоаллергенные лекарства характеризуются сильным седативным действием. Они эффективны на протяжении пяти часов. Такие медикаменты рекомендованы при наличии аллергии. Но важно учесть, что есть некоторые недостатки:
- может возникнуть сильная сухость во рту;
- пациента начинает клонить в сон;
- может снизиться активность мозга;
- тонус мышц значительно сокращается;
- может возникнуть привыкание вследствие приёма в течение 14 дней и более.
В некоторых странах данные препараты не назначают. В России их часто выписывают при борьбе с аллергией.
Внимание! В целях снятия обострения астмы приём медикаментов первого поколения нежелателен. Это связано в том числе с тем, что после употребления начинает плохо отходить мокрота.
Эти противоаллергические препараты не оказывают успокаивающего воздействия. Они имеют следующие важные плюсы.
- Побочных явлений почти нет.
- Эффект длится в течение продолжительного периода времени — до 24 часов.
- По завершении курса результат сохраняется на протяжении недели.
- Не происходит пересушивания слизистой.
- При необходимости эти средства назначаются для профилактики, т.к. они не провоцируют зависимость.
Внимание! Возможно влияние на сердечные каналы и кардиотоксическое воздействие. У астматиков с такими патологиями может серьёзно ухудшиться состояние. Поэтому, чтобы минимизировать подобные риски, нельзя принимать данные средства одновременно с антидепрессантами и противогрибковыми препаратами.
В перечень наиболее популярных препаратов входят следующие.
- «Кларитин»: рекомендован для продолжительного применения как профилактическое средство.
- «Гисманал»: подходит в том числе для маленьких пациентов.
- «Астемисан»: действует при любых аллергиях. Если имеются проблемы с сердцем, необходимо предварительно проконсультироваться с кардиологом.
- «Гисталонг»: эффективен, но может привести к перепадам настроения и к нервным расстройствам.
- «Семпрекс»: действует спустя 15 минут после приёма. Очень мягко воздействует на слизистые желудка. Подходит пациентам старше 12 лет.
- «Зиртек». Отлично переносится маленькими детьми. Положительное воздействие проявляется спустя 20 минут после употребления.
Очень часто при бронхиальной астме прописывают именно такие средства. Это связано с тем, что они имеют минимальное количество побочных эффектов.
Внимание! Есть некоторые противопоказания. Нужна консультация с доктором.
«Телфаст» — один из самых эффективных современных препаратов. Он не приводит к расстройству внимания, не провоцирует приступы сонливости. Подходит в том числе для людей, которые имеют проблемы с сердцем.
Только антигистаминные препараты при экзогенной, эндогенной и смешанной бронхиальной астме не позволяют решить проблему. В любом случае лечение обязательно должно проходить комплексно. План лечения разрабатывается доктором на основе информации, полученной в ходе диагностики. Во внимание обязательно принимаются индивидуальные особенности больного (текущее состояние здоровья, возраст, условия проживания и пр.).
Больным астмой детям в целях блокирования гистамина чаще всего назначают «Астемизол», «Лоратадин» либо «Клемастин». Для улучшения состояния при сезонной аллергии наиболее эффективным является «Лоратадин». Пациентам старше двухлетнего возраста рекомендован «Цетиризин». Он избавляет от асфиксии.
«Супрастин» при инфекционной, аспириновой, аллергической, профессиональной и любой иной бронхиальной астме можно принимать, только если к ухудшению самочувствия привёл аллергический агент и наблюдаются симптомы аллергии (к примеру, конъюнктивит, дерматит).
У маленьких пациентов в возрасте до 5 лет имеется повышенное отхождение мокроты. Специалисты рекомендуют принимать данный препарат в целях сокращения её объёма. Пациентам в возрасте 3-12 лет показана ½ чать таблетки два-три раза в сутки, взрослым — 3-6 таблеток.
Внимание! Во время неаллергического приступа «Супрастин» при астме принимать нельзя. Из-за этого мокрота будет плохо отходить.
- беременность;
- персональная непереносимость определённых компонентов;
- язва двенадцатиперстной кишки или/и желудка.
Чтобы лечение дало положительный эффект, нельзя принимать никакого алкоголя при астме и курить. Обязательно нужно посоветоваться с доктором.
Внимание! В первом триместре беременности нельзя применять антигистамины. Если есть такая необходимость, следует проконсультироваться со специалистами. Обычно подобные медикаменты выписывают на 4-5 месяце.
Некоторым астматикам показаны природные антигистамины. Отдельные лекарственные травы (например, ромашка или крапива) имеют противоаллергическое действие. Рекомендованы зелёный чай, базилик, имбирь. Если есть какие-то опасения, обязательно нужно проконсультироваться с лечащим врачом.
Пожалуйста, поделитесь этим материалом в социальных сетях, чтобы ещё больше людей узнало про антигистаминные средства.
источник
Бронхиальная астма представляет собой хроническую патологию, развитие которой могут спровоцировать различные факторы, как внешние, так и внутренние. Люди, которым был диагностирован этот недуг, должны пройти комплексный курс медикаментозной терапии, которая позволит устранить сопровождающую симптоматику. Любое лекарство от бронхиальной астмы должен назначать только узкопрофильный специалист, которым была проведена комплексная диагностика и выявлена причина развития этой патологии.
Каждый специалист при терапии бронхиальной астмы использует различные медикаменты, в частности препараты нового поколения, которые не имеют слишком серьезных побочных эффектов, более эффективны и лучше переносятся больными. Для каждого пациента аллерголог в индивидуальном порядке подбирает схему лечения, которая включает не только таблетки от астмы, но и медикаменты, предназначенные для наружного применения.
Специалисты придерживаются следующих принципов при медикаментозной терапии бронхиальной астмы:
- Максимально быстрое устранение сопровождающей патологическое состояние симптоматики.
- Предупреждение развития приступов.
- Оказание помощи больному при нормализации дыхательных функций.
- Сведение к минимуму количества лекарственных средств, которые необходимо принимать для нормализации состояния.
- Своевременное проведение профилактических мероприятий, направленных на предупреждение рецидивов.
Такая группа медикаментов задействуется пациентами для ежедневного применения с целью купирования сопровождающей бронхиальную астму симптоматики, и предотвращения новых приступов. Благодаря проведению базисной терапии больные испытывают существенное облегчение.
К базисным медикаментам, которые способны купировать воспалительные процессы, устранить отечность и другие аллергические проявления, относятся:
- Ингаляторы.
- Антигистамины.
- Бронхолитики.
- Кортикостероиды.
- Антилейкотриеновые лекарства.
- Теофиллины, оказывающие продолжительное терапевтическое действие.
- Кромоны.
Такие медикаменты обладают большим количеством побочных эффектов, поэтому задействуются преимущественно при купировании острых астматических приступов. Специалисты прописывают больным в период обострения следующие лекарства:
- «Аммоний», неадсорбируемый, четвертичный.
- «Сульфат атропина».
Астматикам специалисты часто прописывают следующие лекарственные средства, в составе которых присутствуют гормоны:
- «Бекотид», «Ингакорт», «Беротек», «Сальбутамол».
- «Интал», «Альдецин», «Тайлед», «Беклазон».
- «Пульмикорт», «Будесонид».
Такие медикаменты назначаются больным, у которых на фоне бронхиальной астмы развились воспалительные процессы. Присутствующие в них компоненты способны тормозить процесс выработки тучных клеток, которые уменьшают размер бронхов и провоцируют воспаления. Их не задействуют при купировании астматических приступов, а также не применяют при лечении детей, не достигших шестилетнего возраста.
Астматикам прописываются следующие медикаменты из группы кромонов:
- «Интал».
- «Недокромил».
- «Кетопрофен».
- «Кетотифен».
- Кромгликат или Недокромил натрия.
- «Тайлед».
- «Кромгексал».
- «Кромолин».
При проведении комплексной терапии бронхиальной астмы врачи назначают больным негормональные лекарства, например таблетки:
Такие медикаменты применяются при воспалительных процессах, которые сопровождаются спазмами в бронхах. Специалисты прописывают астматикам следующие виды лекарств, в качестве дополнительной терапии (могут применяться при купировании астматических приступов у детей):
- Таблетки «Формотерола».
- Таблетки «Зафирлукаста».
- Таблетки «Сальметерола».
- Таблетки «Монтелукаста».
При проведении комплексной терапии бронхиальной астмы специалисты прописывают больным такие медикаменты крайне редко, так как они имеют много побочных эффектов. Каждое лекарство от астмы из этой группы способно оказать мощнейшее антигистаминное и противовоспалительное действие. Присутствующие в них компоненты тормозят процесс выработки мокроты, максимально снижают чувствительность к аллергенам.
В эту группу лекарств включаются:
- Инъекции и таблетки Метипреда, Дексаметазона, Целестона, Преднизолона.
- Ингаляции Пульмикорта, Беклазона, Будесонида, Альдецина.
Лекарственные средства, которые относятся к этой группе, специалисты применяют, как правило, при купировании астматических приступов, в частности удушья. Они способны снимать воспалительные процессы, а также нейтрализовывать спазмы в бронхах. Пациентам рекомендуется применение (полный список пациент может получить у лечащего врача):
Если у человека наблюдается обострение патологии, то его бронхиальные пути заполняются массами, имеющими густую консистенцию, которые препятствуют нормальным дыхательным процессам. В этом случае врачи назначают медицинские препараты, которые способны быстро и эффективно вывести мокроту:
При проведении лечения бронхиальной астмы зачастую задействуются специальные приборы, предназначенные для проведения ингаляций:
- Ингалятор – приспособление, которое имеет компактные размеры. Его носят с собой практически все астматики, так как с его помощью можно быстро купировать приступ. Перед задействованием ингалятор необходимо перевернуть вверх ногами, чтобы мундштук оказался снизу. Его пациент должен вставить в ротовую полость и после этого нажать на специальный клапан, дозировано подающий лекарственный препарат. Как только медикамент поступает в дыхательную систему больного, у него происходит купирование астматического приступа.
- Спейсер – специальная камера, которую необходимо перед применением надеть на баллон с лекарственным аэрозолем. Пациент должен изначально впрыснуть медикамент в спейсер, после чего сделать глубокий вдох. При необходимости больной может надеть на камеру маску, через которую будет вдыхать медикамент.
В настоящее время купирование астматических приступов посредством ингаляций считается наиболее эффективной методикой терапии. Это связано с тем, что сразу после вдоха все лечебные компоненты проникают непосредственно в дыхательную систему, благодаря чему оказывается лучший и более быстрый терапевтический эффект. Для астматиков крайне важна именно скорость оказания первой помощи, так как при ее отсутствии для них может все закончиться фатально.
Многие специалисты прописывают своим пациентам ингаляции, при проведении которых должны задействоваться препараты из группы глюкокоркостероидов. Такой выбор обусловлен тем, что присутствующие в медикаментах компоненты способны оказывать положительное воздействие на слизистые органов дыхательной системы, посредством «Адреналина». Чаще всего рекомендуется применение:
Лекарства из этой группы специалисты активно задействуют при купировании острых приступов бронхиальной астмы. Благодаря тому, что медикамент подается больному дозировано, в ингаляционной форме, исключается возможность передозировки. Таким способом могут проходить курс терапии и детки-астматики, которым еще не исполнилось и 3-х лет.
При лечении юных пациентов врачи должны более тщательно определять дозировку и контролировать ход терапии. Специалисты могут назначать малышам те же группы медикаментов, что и взрослым больным. Перед ними ставится задача – купировать воспаление и устранить астматическую симптоматику. Несмотря на то, что бронхиальная астма является неизлечимой патологией, посредством грамотно подобранной схемы лечения пациенты могут существенно облегчить свое состояние и перевести недуг в состояние стойкой ремиссии.
источник
Препараты при бронхиальной астме — обзор основных групп медикаментов для эффективного лечения болезни
Среди хронических заболеваний дыхательной системы часто диагностируется бронхиальная астма. Она значительно ухудшает качество жизни больного, а при отсутствии адекватного лечения может привести к осложнениям и даже летальному исходу. Особенность астмы в том, что ее нельзя вылечить полностью. Больной на протяжении всей жизни должен использовать определенные группы препаратов, которые назначает врач. Лекарства помогают приостановить болезнь и обеспечить человеку возможность вести свою обычную жизнь.
Современные препараты для лечения бронхиальной астмы имеют разные механизмы действия и непосредственные показания к применению. Поскольку заболевание полностью неизлечимо, пациенту приходится постоянно соблюдать правильный образ жизни и рекомендации врача. Только так удается снизить количество приступов астмы. Главное направление лечения болезни – прекращение контакта с аллергеном. Дополнительно лечение должно решать следующие задачи:
- снижение симптоматики астмы;
- предотвращение приступов при обострении заболевания;
- нормализация дыхательной функции;
- прием минимального количества лекарств без ущерба для здоровья пациента.
Правильный образ жизни предполагает отказ от курения и снижение массы тела. Для устранения аллергического фактора пациенту могут порекомендовать сменить место работы или климатическую зону, увлажнять воздух в спальном помещении и пр. Больной должен постоянно следить за своим самочувствием, делать дыхательную гимнастику. Лечащий врач объясняет пациенту правила пользования ингалятором.
Не обойтись при лечении бронхиальной астмы и без медикаментов. Врач выбирает лекарства в зависимости от тяжести течения болезни. Все используемые препараты делятся на 2 основные группы:
- Базисные. Сюда относятся антигистаминные средства, ингаляторы, бронхолитики, кортикостероиды, антилейкотриены. В редких случаях применяются кромоны и теофиллины.
- Средства для экстренной помощи. Эти лекарства нужны для купирования приступов астмы. Их эффект проявляется сразу после использования. За счет бронхорасширяющего действия такие препараты облегчают самочувствие больного. С этой целью применяют Сальбутамол, Атровент, Беродуал, Беротек. Бронхорасширяющие средства являются частью не только базисной, но и экстренной терапии.
Схема базисной терапии и определенные лекарства назначаются с учетом тяжести протекания бронхиальной астмы. Всего этих степеней выделяется четыре:
- Первая. Не требует базисной терапии. Эпизодические приступы купируются при помощи бронхорасширителей – Сальбутамола, Фенотерола. Дополнительно используют стабилизаторы мембранных клеток.
- Вторая. Эта степень тяжести бронхиальной астмы лечится посредством ингаляционных гормонов. Если они не приносят результата, то назначаются теофиллины и кромоны. Лечение обязательно включает один базисный препарат, который принимают постоянно. Им может выступать антилейкотриен или ингаляционный глюкокортикостероид.
- Третья. На этой стадии болезни применяют комбинацию гормональных и бронхорасширяющих лекарств. Используют уже 2 базисных медикамента и Β-адреномиметики для купирования приступов.
- Четвертая. Эта самая тяжелая стадия астмы, при которой назначают теофиллин в сочетании с глюкокортикостероидами и бронхорасширяющими средствами. Препараты используются в таблетированной и ингаляционной формах. Аптечка астматика составляет уже 3 базисных лекарства, например, антилейкотриен, ингаляционный глюкокортикостероид и бета-адреномиметики пролонгированного действия.
В целом, все лекарства при астме делятся на те, что используются регулярно, и применяемые для снятия острых приступов заболевания. К последним относятся:
- Симпатомиметики. Сюда относятся Сальбутамол, Тербуталин, Левалбутерол, Пирбутерол. Эти лекарства показаны для оказания неотложной помощи при удушье.
- Блокаторы М-холинорецепторов (холинолитики). Блокируют выработку особых ферментов, способствуют расслаблению бронхиальных мышц. Таким свойством обладают Теофиллин, Атровент, Аминофиллин.
Самым эффективным методом лечения астмы являются ингаляторы. Они снимают острые приступы за счет того, что лекарственное вещество мгновенно попадает в дыхательную систему. Примеры ингаляторов:
Базисные препараты при бронхиальной астме представлены более широким спектром лекарственных групп. Все они необходимы для облегчения симптоматики заболевания. С этой целью применяют:
- бронхолитики;
- гормональные и негормональные средства;
- кромоны;
- антилейкотриены;
- антихолинергетики;
- бета-адреномиметики;
- отхаркивающие препараты (муколитики);
- стабилизаторы мембран тучных клеток;
- противоаллергические лекарства;
- антибактериальные препараты.
Данная группа препаратов по их основному действию еще называется бронхорасширителями. Их используют как в ингаляционной, так и в таблетированной форме. Основной эффект всех бронхолитиков – расширение просвета бронхов, за счет чего снимается приступ удушья. Бронхорасширители делятся на 3 основные группы:
- бета-адреномиметики (Сальбутамол, Фенотерол) – стимулируют рецепторы медиаторов адреналина и норадреналина, вводятся ингаляционно;
- холинолитики (блокаторы М-холинорецепторов) – не дают медиатору ацетилхолина взаимодействовать с его рецепторами;
- ксантины (препараты теофиллина) – угнетают фосфодиэстеразу, уменьшая сократительную способность гладкой мускулатуры.
Бронхорасширяющие препараты при астме нельзя применять слишком часто, поскольку чувствительность дыхательной системы к ним уменьшается. В результате препарат может не подействовать, что повышает риск смерти от удушья. Примеры бронхорасширяющих лекарств:
- Сальбутамол. Суточная доза таблеток составляет 0,3–0,6 мг, разделенные на 3–4 приема. Этот препарат при бронхиальной астме используют в виде спрея: вводят по 0,1–0,2 мг взрослым и 0,1 мг – детям. Противопоказания: ишемическая болезнь сердца, тахикардия, миокардит, тиреотоксикоз, глаукома, эпилептические припадки, беременность, сахарный диабет. При соблюдении дозировки побочные эффекты не развиваются. Цена: аэрозоль – 100 рублей, таблетки – 120 р.
- Спирива (ипратропия бромида). Суточная доза – 5 мкг (2 ингаляции). Противопоказано лекарство в возрасте до 18 лет, во время первого триместра беременности. Из побочных эффектов возможны крапивница, сыпь, сухость во рту, дисфагия, дисфония, зуд, кашель, кашель, головокружение, бронхоспазм, раздражение глотки. Цена 30 капсул 18 мкг – 2500 р.
- Теофиллин. Начальная суточная дозировка – 400 мг. При хорошей переносимости ее увеличивают на 25 %. К противопоказаниям медикамента относят эпилепсию, тяжелые тахиаритмии, геморрагический инсульт, кровотечения ЖКТ, гастрит, кровоизлияние в сетчатку глаза, возраст менее 12 лет. Побочные действия многочисленны, поэтому их стоит уточнить в подробной инструкции к Теофиллину. Цена 50 таблеток 100 мг – 70 р.
Это противовоспалительные препараты для лечения астмы. Их действие – влияние на тучные клетки, специализированные клетки иммунной системы человека. Они принимают участие в развитии аллергической реакции, что и лежит в основе бронхиальной астмы. Стабилизаторы мембран тучных клеток препятствуют входу в них кальция. Это происходит за счет блокирования открытия кальциевых каналов. Такой эффект на организм производят следующие препараты:
- Недокромил. Применяется с 2-летнего возраста. Начальная дозировка – 2 ингаляции 2–4 раза в день. Для профилактики – та же доза, но дважды за сутки. Дополнительно допускается проводить 2 ингаляции перед контактом с аллергеном. Максимальная доза – 16 мг (8 ингаляций). Противопоказания: первый триместр беременности, возраст менее 2 лет. Из побочных реакций возможны кашель, тошнота, рвота, диспепсия, боль в животе, бронхоспазм, неприятный вкус. Цена – 1300 р.
- Кромоглициевая кислота. Вдыхание содержимого капсулы (порошка для ингаляций) при помощи спинхалера – 1 капсула (20 мг) 4 раза в день: утром, на ночь, 2 раза днем через 3–6 часов. Раствор для ингаляций – 20 мг 4 раза за сутки. Возможные побочные действия: головокружение, головная боль, сухость во рту, кашель, охриплость. Противопоказания: лактация, беременность, возраст до 2 лет. Стоимость 20 мг – 398 р.
Данная группа препаратов при бронхиальной астме основана на гормональных веществах. Они оказывают сильное противовоспалительное действие, снимая аллергическую отечность слизистой бронхов. Глюкокортикостероиды представлены ингаляционными препаратами (Будесонид, Беклометазон, Флутиказон) и таблетками (Дексаметазон, Преднизолон). Хорошими отзывами пользуются такие средства:
- Беклометазон. Дозировка для взрослых – 100 мкг 3–4 раза за сутки, для детей – 50–100 мкг дважды на протяжении дня (для формы выпуска, где 1 доза содержит 50–100 мкг беклометазона). При интраназальном применении – в каждый носовой ход по 50 мкг 2–4 раза ежесуточно. Противопоказан Беклометазон в возрасте до 6 лет, при остром бронхоспазме, неастматическом бронхите. Среди негативных реакций могут отмечаться кашель, чихание, першение в горле, охриплость, аллергия. Стоимость флакона 200 мкг – 300–400 р.
- Преднизолон. Поскольку этот препарат гормональный, он имеет множество противопоказаний и побочных действий. Их стоит уточнить в подробной инструкции к Преднизолону перед началом лечения.
источник
Приступ бронхиальной астмы, который сопровождается удушьем, провоцируется влиянием на организм
отдельных внутренних и внешних факторов – аллергенов, химических средств или чрезмерной физической активностью. Во время приступа дыхательный тракт воспаляется и сужается, что влечет за собой трудности во время вдоха/выдоха и, как следствие, удушье. Основная симптоматика воспаления дыхательного тракта – это кашель, сдавленное ощущение в грудной клетке, а также хрипящий выдох.
Наиболее современным и популярным превентивным методом, который способен предотвратить бронхиальный приступ, является прием антигистаминных препаратов. Ведь гистамин однозначно является основным медиатором в онтогенезе аллергического воспалительного процесса.
Краткое содержание статьи
Запускается бронхиальная астма путем разложения мастоцитов (тучных клеток), из которых выбрасывается колоссальный объем гистамина, провоцирующего возникновение всех симптомов бронхиальной патологии. Однако основные противовоспалительные и противоаллергенные препараты не могут в достаточной степени защитить все тучные клетки от порчи и разрушений. В свою очередь, гистамин, который высвободился, лишь усугубляет процесс воспаления в бронхиальном древе. Ликвидировать это проявление могут только дополнительно назначенные врачом антигистаминные препараты.
Механизм влияния этих лекарств базируется на конкурентном связывании гистаминовых рецепторов, которые находятся в гладкой мускулатуре бронхов, а также сосудов микроциркуляторного русла. Такое воздействие дает очень быстрый результат: воспалительная отечность слизистой оболочки бронхов спадает, а сам спазм ликвидируется.
Хотя и существует 2 базовые разновидности гистаминовых рецепторов, в механизме запуска бронхиальной астмы задействован лишь один тип – Н1-гистамновые рецепторы. Соответственно все антигистаминные препараты, которые используются при лечении бронхиальной астмы, купируют Н1-рецепторы. Благодаря блокировке Н1-гистаминовых рецепторов бронхоспазм снижается, уменьшается отечность, увеличивается проницаемость капилляров, а гиперреакция бронхов на гистамин подавляется.
ВАЖНО! Антигистаминные препараты не являются средствами для лечения заболевания. Однако помогают остановить прогрессирующий недуг. В случаях с поливалентной аллергией, применяются в качестве базисного врачевания при атопической бронхиальной астме.
Терапия астмы с применением антигистаминных медикаментов подразумевает использование средств 1-го и 2-го поколения.
Препараты 1 поколения считаются классическими средствами. К ним относят:
- Димедрол. Курс использования 10-14 дней. Применяется перорально или внутримышечно. В первом случае назначают 0,05 г 2-3 раза в сутки, во втором – 1-2 раза по 1 мл однопроцентного раствора.
- Фенкарол. Курс приема 10-20 дней. Принимают перорально 3-4 раза в сутки по одной таблетке после приема пищи. Этот препарат, кроме прямого купирования Н1-гистаминовых рецепторов, снижает объем гистамина в тканях.
- Пипольфен. Выпускается в виде таблеток и инъекций. Принимается перорально по одной таблетке после приема пищи 2-3 раза в сутки. Внутримышечно вводят 1-2 мл 2,5% раствора.
- Диазолин. Выпускается в таблетированном виде. Принимается перорально по 1 таблетке 3 раза в сутки.
- Супрастин. Выпускается в виде таблеток и инъекций. Таблетки врачи назначают принимать во время еды 3 раза в сутки. Внутримышечно вводится 2% раствор в объеме 1-2 мл.
- Тавегил. Выпускается в виде таблеток и инъекций. Назначаются по одной таблетке 2 раза в сутки (утром/вечером). √ Читать про бесплатные лекарства при БА
ВАЖНО! Некоторые из выше приведенных лекарств обладают седативным эффектом, поэтому должны использоваться с осторожностью.
- уменьшают концентрацию внимания;
- оказывают холинолитические эффекты (возможны запоры и задержка мочеиспускания, тахикардия, сухость слизистых оболочек);
- при длительном использовании вызывают привыкание.
Кроме того, лекарства этого поколения делают мокроту более вязкой, что плохо сказывается на проходимости бронхов.
Более прогрессивными средствами с большим количеством достоинств являются препараты 2-го поколения. К ним относятся: 
- Терфенадин. Назначается врачами по 0,06 г и 0,12 г 2 или один раз в стуки соответственно.
- Астемизол. Назначается прием по 10 мг не чаще одного раза в сутки.
- Лоратадин. Выпускает в виде таблеток и сиропа. Используется перорально по 1 таблетке 1 раз в сутки.
- Акривастин. Выпускается в виде капсул. Врачи назначают принимать по 1 капсуле не более 3-х раз в сутки.
- Цетиризин. Выпускается в виде таблеток. Врачи назначают принимать по 10 мг во время ужина.
ВАЖНО! Побочными действиями Терфенадина и Астемизола является нарушение ритма работы сердца, поэтому эти средства не используются, если у пациента есть сопутствующие недуги сердечно-сосудистой системы.
Лекарственные средства 2-го поколения не имеют недостатков средств 1 поколения, а также отлично всасываются и быстро дают результат применения.
Всем известно, что дети в большей степени доверяют лекарствам в жидкой форме. Соответственно фармацевтические компании не сделали исключения для антигистаминных медикаментов и выпускают их в виде сиропов или суспензий. В аптеках можно найти Клемастин и Лоратадин в виде сиропа, а также Астемизол и Терфенадин в виде суспензий. Отличным спросом также пользуются капли Цетиризина, которые можно при приеме дополнительно разводить с питьевой водой.
Лоратадин – самое распространенное антигистаминное средство для детей. Клиническая практика показала, что Лоратадин значительно снижает вероятность удушья и приступа у детей, который связан с физической нагрузкой. Лоратадин является незаменимым в борьбе с сезонными аллергиями. Он помогает не только избежать удушья, но и облегчает насморк, чихание и другие симптомы болезни.
Цетиризин – антигистаминное лекарство без седативного эффекта, которое устраняет сужение бронхов, расслабляет мускулатуру и улучшает процесс дыхания. Этот препарат отлично взаимодействует с различными лекарственными средствами, блокирует высвобождение гистамина и справляется с проявлением симптоматики заболевания.
Необходимо помнить, что когда протекание болезни находится под контролем, ни в кое случае нельзя заниматься самолечением. Любые лекарства, как для основной, так и для вспомогательной терапии, должен назначать только квалифицированный специалист-пульмонолог. Особенно если речь идет о лечении ребенка.
источник
Аллергия – распространенное состояние, связанное с повышенной чувствительностью организма человека к различным веществам. Лекарства от аллергии могут предупреждать развитие аллергической реакции или приступа бронхиальной астмы, так и бороться с ее проявлениями. Тяжелым состоянием, зачастую связанным с аллергией, является бронхиальная астма – хроническое заболевание, при котором больному также показана специальная медикаментозная терапия. Лечение аллергии и бронхиальной астмы – это смежные направления, зачастую использующие одни и те же или родственные лекарственные препараты. В этой статье мы представляем самую актуальную информацию о лекарственной терапии аллергии и бронхиальной астмы.
Американская академия аллергологов, иммунологов и специалистов по бронхиальной астме подготовила и опубликовала руководство по выбору и применению лекарственных препаратов, наиболее часто используемых для лечения аллергии и бронхиальной астмы. Руководство имеет вид таблиц, в которых представлены международные наименования и торговые названия препаратов, показания к применению, лекарственная форма и стандартные варианты дозирования. Ниже представлены разделы указанного руководства, адаптированные к реалиям Украины.
Лекарственные препараты для лечения аллергии
1. Антигистаминные препараты. Эти лекарственные препараты часто используются для лечения таких аллергических заболеваний, как аллергический ринит и крапивница.
Антигистаминный препарат, противоотечное средство
Взрослым и детям 12 лет и старше по одной капсуле (8 мг) 3 раза в день
Зиртек (Аналергин, Цетрин, Аллертек, Ролиноз, Зодак, Амертил)
Сезонный и круглогодичный аллергический ринит
Таблетки (10 мг): детям старше 12 лет и взрослым по 1 таблетке в день (на ночь), детям 6-12 лет – по 1/2 таблетки 2 раза в день
От 2 до 6 лет – по 5 капель (2,5 мг) 2 раза в день
От 6 до 12 лет – по 10 капель (5 мг) 2 раза в день
Детям старше 12 лет и взрослым – по 20 капель (10 мг) 1 раз в день
Аллергический ринит, крапивница
Детям старше 12 лет и взрослым – по 2 мл 2 раза в день, в/м или в/в
Детям старше 12 лет и взрослым по 1 таблетке 2 раза в день
Детям от 6 до 12 лет – по 1/2-1 таблетке 2 раза в день
Аллергический ринит, крапивница
Взрослые – по 1 таблетке 3 раза в день
Дети 7-14 лет – по 1 таблетке 2-3 раза в день
Эриус (Аллергостоп,Дезлоратадин, Алернова, Алерсис, Эдем, Эридез-Дарница, Трексил-Нео, Фрибрис, Алергомакс, Лордес)
Сезонный и круглогодичный аллергический ринит
- от 6 до 11 месяцев: по 2 мл сиропа (1 мг дезлоратадина) один раз в день
- от 1 до 5 лет: по 2,5 мл сиропа (1,25 мг дезлоратадина) один раз в день
- от 6 до 11 лет: по 5 мл сиропа (2,5 мг дезлоратадина) один раз в день
Взрослые и подростки (с 12 лет) 10 мл сиропа (5 мг дезлоратадина) один раз в день
Детям старше 12 лет и взрослым по 1 таблетке 1 раз в день
Сезонный аллергический ринит
Раствор для инъекций: 1-5 мл в/м
Взрослым – по 1/2-1 таблетке 1-3 раза в день
Детям 6-12 лет – по 1/2 таблетке на прием
Сезонный аллергический ринит
Взрослым и детям старше 12 лет – 1 таблетка в день
Зуд, вызванный кожными проявлениями аллергии
Таблетки (25 мг): Взрослые 1 таблетка 1-4 раза в день
- от 3 до 6 лет (масса тела более 15 кг): 1-2,5 мг/кг/день
- от 6 лет – 1-2 мг/кг/день
Ксизал (Алерон, Алерзин, Гленцет, Цезера, Зилола, Зодак Актив)
Сезонный и круглогодичный аллергический ринит
Капли для приема (5 мг/мл) внутрь:
- от 6 до 12 месяцев – 1,25 мг (5 капель) 1 раз в день;
- от 1 до 2 лет – по 1,25 мг (5 капель) 2 раза в день;
- от 2 до 6 лет: по 1,25 мг (5 капель) 2 раза в день;
- от 6 до 12 лет: 5 мг (20 капель) 1 раз в день;
- дети старше 12 лет и взрослые: 5 мг (20 капель) 1 раз в день.
Взрослые и дети старше 6 лет: по 1 таблетке в день
Кларитин (Аистам, Лоран, Кларготил, Лоратадин, Лорфаст и т.д.)
Взрослые и дети с 12 лет и старше: 1 таблетка 1 раз в день.
- от 2 до 12 лет с массой тела> 30 кг – 1 таблетка 1 раз в день, с массой тела ≤ 30 кг – ½ таблетки 1 раз в день.
- от 1 до 2 лет – ¼ таблетки 1 раз в сутки.
Взрослые и дети старше 12 лет – 2 мерные ложки (10 мл) 1 раз в день.
- от 2 до 12 лет с массой тела> 30 кг – 2 мерные ложки (10 мл) 1 раз в день, с массой тела ≤ 30 кг – 1 мерная ложка (5 мл) 1 раз в день.
- от 1 до 2 лет – ½ мерной ложки (2,5 мл) 1 раз в день.
*Если у препарата более одного наименования, указано название брендового (оригинального препарата), а затем в скобках – наименования генериков
** Если у препарата более одного наименования, приводится схема приема оригинального препарата; информацию о дозировании генериков см. в инструкции к препарату
2. Монтелукаст. Этот препарат используется для снижения выраженности симптомов аллергического ринита.
Сингуляр (Аллергинол Плюс, Вансейр, Глемонт, Зеспира, Милукант, Монкаста, Экталуст)
Антагонист лейкотриеновых рецепторов
Сезонный и круглогодичный аллергический ринит
Взрослым и детям старше 15 лет – по 1 таблетке в день
Таблетки жевательные (5 мг):
Детям от 6 до 14 лет – по 1 таблетке в день.
*Если у препарата более одного наименования, указано название брендового (оригинального препарата), а затем в скобках – наименования генериков
** Если у препарата более одного наименования, приводится схема приема оригинального препарата; информацию о дозировании генериков см. в инструкции к препарату
3. Назальные спреи. Ниже представлены различные назальные спреи, одобренные для лечения аллергических ринитов.
Алергодил, назальный спрей
Лечение сезонных аллергических ринитов и круглогодичных ринитов
Дети старше 6 лет и взрослые: по й дозе (0,14 мг) в каждую ноздрю 2 раза в день.
Аллергический ринит (сезонный и круглогодичный)
Взрослым: по 2 дозы в каждую ноздрю 2 раза в день
Аллергический ринит (сезонный и круглогодичный)
Взрослым и детям старше 6 лет: 2 дозы (по 50 мкг) по каждую ноздрю 2 раза в день
Аллергический ринит (сезонный и круглогодичный)
Взрослые и дети старше 12 лет: по 2 дозы (по 50 мкг) в каждую ноздрю 1 раз в день. Дети от 4 до 12 лет: 1 доза (50 мкг) в каждую ноздрю 1 раз в день.
Мометазона фуроата моногидрат
Назонекс Назонекс Синус, Фликс)
Аллергический ринит (сезонный и круглогодичный)
Взрослые и дети старше 12 лет: по 2 дозы (по 50 мкг) в каждую ноздрю 1 раз в день.
Риназолин, Нокспрей, Назо-Спрей, Оперил и т.д.
Для уменьшения отека слизистой оболочки носа
Взрослым и детям от 6 лет – по 1 дозе в каждую ноздрю 2-3 раза в день
*Если у препарата более одного наименования, указано название брендового (оригинального препарата), а затем в скобках – наименования генериков
** Если у препарата более одного наименования, приводится схема приема оригинального препарата; информацию о дозировании генериков см. в инструкции к препарату
4. Глазные капли. Ниже представлена информация о различных глазных каплях, одобренных для лечения аллергических конъюнктивита.
По 1 капле в каждый глаз 1 раз в день
Антигистаминный препарат, лечение сезонного (взрослые и дети старше 4 лет) и круглогодичного (взрослые и дети старше 12 лет) аллергического конъюнктивита
Сезонный конъюнктивит: взрослые и дети старше 4 лет – по 1 капле в каждый глаз 2 раза в день
Круглогодичный конъюнктивит: взрослые и дети старше 12 лет – по 1 капле в каждый глаз 2 раза в день
Стабилизатор мембраны тучных клеток
Взрослые и дети старше 4 лет – по 1 капле в каждый глаз 4 раза в день
Антигистаминный препарат, сезонный аллергический ринит
Взрослые и дети старше 3 лет – по 1 капле в каждый глаз 2 раза в день
Антигистаминный препарат, стабилизатор мембраны тучных клеток, аллергический конъюнктивит
Взрослые и дети старше 3 лет – по 1 капле в каждый глаз 2 раза в день
Стабилизатор мембраны тучных клеток
Взрослые и дети старше 2 лет – по 1-2 капле в каждый глаз 4 раза в день через равные промежутки
Антигистаминный препарат, стабилизатор мембраны тучных клеток
Взрослые и дети старше 3 лет – по 1 капле 2 раза в сутки
*Если у препарата более одного наименования, указано название брендового (оригинального препарата), а затем в скобках – наименования генериков
** Если у препарата более одного наименования, приводится схема приема оригинального препарата; информацию о дозировании генериков см. в инструкции к препарату
5. Антиаллергические препараты для неотложной терапии. Эти лекарственные препараты используются для лечения угрожающих жизни аллергических реакций. Они вводятся в виде инъекций в дозах, подобранных с учетом массы тела. Перед использованием этих препаратов надо ОБЯЗАТЕЛЬНО прочесть инструкцию по применению.
6. Мази и кремы местного действия. В этом разделе представлена информация по местно действующим препаратам, которые используются для лечения таких заболеваний, как атопический дерматит и экзема.
Наносить тонким слоем на кожу 2-3 раза в день
Наносить тонким слоем на кожу 2-3 раза в день
Гидрокортизона основание или ацетат
Наносить тонким слоем на кожу 1-3 раза в день
Стероиды средней мощности
Наносить тонким слоем на кожу 1-2 раза в день
Дети старше 3 месяцев и взрослые: наносить тонким слоем на кожу 1-2 раза в день (не использовать в зоне подгузника)
Гидрокортизона бутират, 0,1%
Латикор (крем, мазь), Локоид (крем)
Наносить тонким слоем на кожу 1-2 раза в день
Элозон (крем), Момедерм (крем), момат (мазь, крем)
Взрослым и детям старше 2 лет – наносить 1 раз в день
Взрослым – наносить тонким слоем на кожу 2-3 раза в день
Детям старше 1 года – наносить тонким слоем на кожу не более 2 раз в день
Дети старше года и взрослые: наносить тонким слоем 1-2 раза в день
Тонким слоем 2-6 раз в день, после достижения эффекта – 1-2 раза в день
Наносить тонким слоем на кожу 2-3 раза в день
Бетаметазона дипропионат 0,05%
Бетлибен (крем), Белодерм (крем)
Взрослые и дети старше 1 года: наносить тонким слоем на кожу 1-2 раза в день
Клобетазола пропионат 0,05%
Дермовейт (мазь, крем), Повекорт (крем), Клобескин (крем)
Дети старше 1 года и взрослые: наносить тонким слоем на кожу 1-2 раза в день
Галобетазола пропионат 0,05%
Дети старше 12 лет и взрослые: наносить тонким слоем на кожу 1-2 раза в день, не дольше 2 недель
Иммуномодулирующие дерматологические средства
Краткосрочное и среднесрочное лечение атопического дерматита. Наносить тонким слоем 2 раза в день.
Наносить на пораженные участки кожи 2 раза в день. Прекратить нанесение через неделю после исчезновения симптомов атопического дерматита.
7. Иммуномодуляторы – препараты, действие которых направлено на изменение активности иммунной системы. Основное назначение этих препаратов – лечение наследственного ангионевротического отека. В США одобрены и используются 5 препаратов этой группы: Ruconest, Berinert, Cinryze, Kalbitor и Firazyr. В Украине ни один из них не зарегистрирован.
8. Кортикостероиды для приема внутрь. Эти препараты используются для лечения тяжелых аллергических реакций, а также для экстренной терапии бронхиальной астмы.
Дексаметазон, Дексаметазон Галефарм, Дексаметазон Дарница
Таблетки по 0,5 мг, 1 мг, 4 мг
Таблетки по 4 мг, 16 мг, 32 мг
Таблетки по 1, 5, 20 и 50 мг
9. Таблетки для сублингвальной иммунотерапии аллергических заболеваний. Эти препараты используются для ежедневного введения аллергенов в организм пациента при помощи сублингвального способа (таблетки принимают под язык). В США одобрены и используются 3 препарата этой группы: Grastek, Oralair и Ragwitek. В Украине ни один из них не зарегистрирован.
1. Ингаляционные кортикостероиды. Эти лекарственные средства считаются наиболее эффективными препаратами для долгосрочного лечения бронхиальной астмы.
Контроль течения/профилактика приступов бронхиальной астмы
не больше 440 мкг/сут в несколько приемов
Дети старше 12 лет и взрослые: легкая степень заболевания – 200-600 мкг/сут в несколько приемов; тяжелая степень – 1000-2000 мг/сут в несколько приемов
Порошок для ингаляций: 100 и 200 мкг/доза
Суспензия: 0,25 мг/мл, 0,50 мг/мл
Контроль течения/профилактика приступов бронхиальной астмы
- 5-7 лет: 100-400 мкг/сут в 2-4 ингаляции.
- от 7 лет: 100-800 мкг/сут, разделенные на 2-4 ингаляции.
Взрослые: обычные дозы составляют 200-800 мкг/сут, разделенные на 2-4 ингаляции. В тяжелых случаях – до 1600 мкг/сут.
Дети старше 6 месяцев: 0,25-0,5 мг/сут. При необходимости дозу можно повысить до 1 мг/сут.
Для поддерживающего лечения:
Дети старше 6 месяцев: 0,25-2 мг/сут.
Фликсотид: аэрозоль 50, 125, 250 мкг/доза, сусензия для ингаляции 0,5, 2мг/мл
Контроль течения/профилактика приступов бронхиальной астмы
Аэрозоль (начальные дозы): взрослые и дети старше 16 лет 100-1000 мкг 2 раза в день.
Дети от 4 лет: 50-100 мкг 2 раза в день.
Доз может изменятся лечащим врачом.
Асманекс – порошок для ингаляция 200 и 400 мкг/доза
Контроль течения/профилактика приступов бронхиальной астмы
Взрослые и дети старше 12 лет. Начальная доза 400 мкг/сут, поддерживающая – 200 мкг/сут.
Будесонид в комбинации с формотеролом
Порошок для ингаляций: будесонид/формотерол – 80/4,5 мкг, 160/4,5 мкг, 320 мкг/9 мкг
Поддерживающее лечение бронхиальной астмы
Доза 320/9 мкг: Взрослые: 1-2 ингаляции 2 раза в сутки.
Дети 12-17 лет: 1 ингаляция 2 раза в сутки.
Взрослые: 1-2 ингаляции 2 раза в день.
Дети 12-17 лет: 1-2 ингаляции 2 раза в день.
Взрослые: 1-2 ингаляции 2 раза в день.
Дети 12-17 лет: 1-2 ингаляции 2 раза в день.
Дети 6-11 лет: 2 ингаляции 2 раза в день.
Флутиказон в комбинации с сальметеролом
Сальметерол/флутиказон – 50/100, 50/250 и 50/500 мкг
Сальметерол/флутиказон – 25/50, 25/125, 25/250 мкг
Контроль течения/профилактика приступов бронхиальной астмы
Доза подбирается индивидуально в зависимости от возраста пациента и выбранного препарата (взрослые и дети старше 4 лет).
Стандартная схема применения – 1 ингаляция 2 раза в день.
2. Длительно действующие агонисты бета-адренорецепторов. Эти препараты используются в комбинации с ингаляционными кортикостероидами.
Профилактика симптомов бронхиальной астмы. Профилактика приступов астмы, индуцированных физической нагрузкой.
Взрослые и дети старше 6 лет: по 1 капсуле (12 мкг) 2 раза в день.
Профилактика бронхоспазма, вызываемого физическими нагрузками: по 1 капсуле за 15 минут до нагрузок.
Профилактика симптомов бронхиальной астмы. Профилактика приступов астмы, индуцированных физической нагрузкой.
Взрослые и дети старше 4 лет: по 2 ингаляции (2*25 мкг) 2 раза в день.
3. Кромолин и теофиллин. Препараты этой группы используются как альтернатива препаратам базисной терапии (контролирующим течение бронхиальной астмы).
Профилактика и уменьшение выраженности симптомов бронхиальной астмы.
Взрослым и детям старше 2 лет: по 2 ингаляции (2*10 мг) 4 раза в день.
Раствор для ингаляций: взрослые и дети: по 1 ампуле (20 мг) 4 раза в день.
Теофиллин – таблетки и капсулы пролонгированного действия
Долгосрочный контроль и профилактика симптомов, в частности – симптомов, возникающих в ночное время.
Доз подбираются индивидуально в зависимости от возраста массы тела и особенностей метаболизма.
4. Лейкотриеновые модификаторы. Препараты этой группы используются как альтернатива препаратам базисной терапии (контролирующим течение бронхиальной астмы).
Сингуляр(таблетки 10 мг, таблетки жевательные 4 и 5 мг)
Антагонист лейкотриеновых рецепторов
Профилактика и лечение бронхиальной астмы. Профилактика приступов астмы, индуцированных физической нагрузкой.
Взрослым и детям старше 15 лет – по 1 таблетке в день
Таблетки жевательные (5 мг):
Детям от 6 до 14 лет – по 1 таблетке в день.
Таблетки жевательные (4 мг):
Детям от 2 до 5 лет – по 1 таблетке в день.
Два других антагониста лейкотриеновых рецепторов – Zafirlukast и Zileuton в Украине не зарегистрированы.
5. Иммуномодуляторы. Омализумаб модифицирует аллергический ответ иммунной системы.
Ксолар (порошок для приготовления раствора для инъекций, 75 и 150 мг во флаконе)
Лечение атопической бронхиальной астмы в случаях неэффективности симптоматической терапии ингаляционными кортикостероидами
Взрослые и дети старше 12 лет. Доза и частота введения определяются с учетом концентрации IgE перед началом лечения и массой тела пациента.
6. Агонисты бета-адренорецепторов короткого действия. Используются только для быстрого облегчения симптомов бронхиальной астмы посредством расслабления мускулатуры дыхательных путей.
Иправент (аэрозоль для ингаляций или капсулы с порошком для ингаляций)
Взрослые и дети старше 12 лет: 1 ингаляция (40 мкг) 3-4 раза в сутки
Дети 6-12 лет: 1 ингаляция (40 мкг) 3 раза в сутки
Спирива (порошок для ингаляций в капсулах по 18 мкг и раствор для ингаляций 2,5 мкг/доза)
Долгосрочное устранение бронхоспазма
Взрослые: 1 капсула или 2 ингаляции (2*2,5 мкг) в сутки
Автор: врач семейной медицины Масляник Юлия Николаевна
Аллергическая бронхиальная астма представляет собой поражение дыхательной системы, в частности, воспаление в бронхах хронического характера. Для астмы аллергического генеза характерна гиперчувствительность тканей бронхов к различным раздражителям.

Существует множество разнообразных причин, провоцирующих аллергическую форму астмы. Вот некоторые из них:
- Генетический фактор (если больны оба родителя, риск получить такое заболевание ребенку составит 70%);
- Постоянные инфекции в дыхательных путях могут вызвать повышенную чувствительность в бронхах;
- Экологическая загрязненность;
- Сигареты;
- Разные пищевые добавки и красители;
- Пыльца;
- Животная шерсть;
- Пыль;
- Различные спреи.
Приступы удушья могут также вызывать холодный воздух или дым.
Симптомы аллергической бронхиальной астмы можно охарактеризовать так:
- Усложненное дыхание (тяжело делать выдох, нежели вдох). Такая одышка появляется сразу во время взаимодействия с аллергеном или при тяжелой физической нагрузке;
- Хрипы со свистом (возникают, когда воздух проходит через уменьшенные дыхательные пути, такие свисты бывают слышны на расстоянии);
- Человек принимает вынужденную позу, характерную для приступов (в положении стоя, упираясь руками в стол);
- Появляется приступообразное покашливание, которое не приносит облегчения;
-
Незначительное выделение мокроты, которая на вид прозрачная и имеет вязкую консистенцию;
- Сильные и длительные приступы удушья (в этом случае необходимо оказание своевременной помощи, иначе такой приступ может закончиться комой или даже смертью);
- Характерным для аллергической формы астмы является улучшение состояния во время принятия антигистаминных препаратов, а также после лечения ингаляциями, используя средства, расширяющие бронхи.
Данные проявления аллергической бронхиальной астмы возникают только при наличии непосредственного контакта с аллергеном.
Длительность обострения и частота зависят от аллергена, который вызывает приступы.
Так, например, во время аллергических реакций на пыльцу растений, в сезон цветения нет возможности не контактировать с аллергеном. В таком случае обострения астмы протекают сезонно.
Ведение больных с аллергической формой астмы заключается в приеме таких же медикаментозных средств, что и при других типах. К наиболее эффективным следует отнести:
- Антигистаминные препараты (например, цетрин, аллерон, лоратадин и др.);
- Специальное введение в организм пациента аллергена в малых дозах (проводится врачом-аллергологом в амбулаторных условиях). Это позволяет снизить чувствительность к данному раздражителю и уменьшить частоту приступов;
- Кромоны (эта группа действует медленно, лишь при длительном использовании наступает эффект, редко вызывают побочное действие). Поэтому кромоны используют для лечения детей);
- Глюкокортикоиды (снижают в крови клетки-медиаторы воспаления, но из-за большого количества побочных эффектов, принимать такие препараты следует только по назначению лечащего специалиста);
- Метилксантины (например, Эуфиллин, обладают противовоспалительным эффектом);
- Препараты иммуностимуляторы;
- Лекарственные средства отхаркивающего действия, которые избавят от мокроты.
Обычно применяют ингаляционные средства, потому что распыленные частички лекарства напрямую попадают в дыхательные пути больного и сразу начинают действовать, облегчая состояние.
У человека, страдающего астмой, всегда должен быть с собой ингалятор для купирования приступа. Также необходимо по максимуму обезопасить себя от контакта с аллергенами.
Некоторые общие рекомендации:
- при сезонной аллергии необходимо, как можно меньше находиться на улице среди цветущих растений;
- не пользоваться парфюмерией с резкими запахами;
- меньше контактировать с моющими средствами;
- стараться не контактировать с животными;
- следить за нормальной влажностью воздуха;
- по возможности убрать мягкие игрушки и ковры, которые могут быть причиной появления пылевых клещей;
Правильное и своевременно назначенное лечение существенно снижает проявления бронхиальной астмы. При неправильно подобранном лечении или его отсутствии могут пойти осложнения, в виде эмфиземы легких и сердечно-сосудистой недостаточности.
Профилактики развития данного заболевания (в полной мере исключающей развитие аллергической формы) не существует. Проводится только симптоматическое лечение при наличии астмы и сопутствующих признаков, которое помогает контролировать приступы астмы и предотвратить осложнения.
Подобрать тактику терапии, а также дозировку сможет только опытный специалист аллерголог-пульмонолог, обследовав больного.
Не стоит заниматься самолечением, так как можно не только навредить здоровью, но и усугубить свое состояние.
Вас мучает чихание, кашель, зуд, высыпания и покраснения кожи, а может проявления аллергии у Вас еще более серьезные. А изоляция аллергена неприятная или вовсе невозможна.
К тому же, аллергия приводит к таким заболеваниям как астма, крапивница, дерматит. И рекомендованные лекарства почему-то не эффективны в Вашем случае и никак не борются с причиной…
Рекомендуем прочитать в наших блогах историю Анны Кузнецовой, как она избавилась от аллергии когда врачи поставили на ней жирный крест. Читать статью >>
Классификация бронхиальной астмы GINA 2014 и ее клиническая картина.
По какой причине может возникнуть данный вид аллергии.
Как распознать данную разновидность заболевания.
Как правильно использовать ингаляторы при астме.
Лечение бронхиальной астмы
Симптомы и лечение бронхиальной астмы у детей
Классификация бронхиальной астмы
Комментарии, отзывы и обсуждения
Финогенова Ангелина: “Я за 2 недели полностью вылечила аллергию и завела пушистого кота без дорогих препаратов и процедур. Достаточно было просто. ” Подробнее>>
Для профилактики и лечения аллергических заболеваний наши читатели советуют использовать средство “Аллергоникс“. В отличие от других средств Аллергоникс показывает стойкий и стабильный результат. Уже на 5-й день применения снижаются симптомы аллергии, а через 1 курс она проходит совсем. Средство можно использовать как для профилактики, так и для снятия острых проявлений.
Любое использование материалов сайта допускается только с согласия редакции портала и установкой активной ссылки на первоисточник.
Информация, опубликованная на сайте, предназначена исключительно для ознакомления и ни в коем случае не призывает к самостоятельной постановке диагноза и лечению. Для принятия обоснованных решений по лечению и принятию препаратов обязательна необходима консультация квалифицированного врача. Информация, размещенная на сайте, получена из открытых источников. За ее достоверность редакция портала ответственности не несет.
Заболевание отличается быстрой хронизацией, ввиду чего периодически происходит обострение (обычно май-июнь), что проявляется выраженным сужением просвета бронхов с нарастанием характерных клинических признаков.
Известно, что недуг протекает по типу немедленной реакции сенсибилизации:
- иммунологическая стадия.При первичном попадании антигена в организме начинается выработка иммуноглобулинов класса E. На этой стадии симптомов пока нет. Однако с течением времени после повторного контактирования с аллергенами происходит образование специфических иммунных комплексов антиген-антитело, которые фиксируются на тучных клетках, на оболочке базофилов;
- патохимическая стадия.Образованные ранее иммунные комплексы повреждают стенки тучных клеток и активируют их энзимы. Далее происходит образование и продуцирование аллергических медиаторов, включая гистамин, МРСА, серотонин и другие;
- на патофизиологической стадии на клетки-мишени, находящиеся в мышечной ткани бронхов, начинается воздействие со стороны аллергических медиаторов, продуктов неполного распада клеток и иммунного комплекса. Это является причиной спазма бронхиальной мышечной ткани, отечности слизистого слоя стенок, активному продуцированию вязкого отделяемого из бронхов, что сильно нарушает вентиляционную активность легких и проявляется характерными признаками удушья.
Эти стадии сменяют друг друга довольно быстро, поэтому наблюдается стремительное ухудшение общего самочувствия больного. Как правило, больной ощущает нарастание признаков приближающегося приступа уже через 5-10 минут после контактирования с аллергенами.

- генетической предрасположенности, то есть ближайшие родственники больного тоже больны астмой либо страдают от проявлений аллергических реакций;
- частых поражениях органов дыхательной системы инфекционной природы, что провоцирует появление гиперчувствительности слизистой бронхов по отношению к аллергическим факторам;
- неблагоприятных экологических условиях;
- длительном контакте с агрессивной аллергической средой (пыль, плесень, сухой воздух);
- если профессиональная деятельность связана с вредными веществами, влияющими на органы дыхания;
- пассивном и активном курении;
- злоупотреблении некоторыми лекарственными препаратами;
- злоупотреблении продуктами, содержащими консерванты, красители, ароматизаторы, то есть те вещества, кои могут спровоцировать стремительное развитие сенсибилизации в виде астматических приступов.
Причина приступа удушья у каждого больного астмой может быть своя. Однако чаще всего такими аллергенами выступают споры плесени, пыльца растений и деревьев, шерсть, домашняя пыль, любые вещества, имеющие резкий аромат.

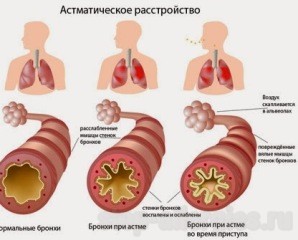
- обратимую обструкцию, то есть сужение просвета бронхов, что является наиболее характерным симптомом;
- затрудненное дыхание, то есть больному тяжело сделать полноценный вдох и выдох. Такая одышка появляется уже через 10-15 минут после контактирования с аллергеном, а также при сильных физических нагрузках;
- слышны свистящие хрипы, появляющиеся при прохождении воздуха по аномально суженным дыхательным путям;
- отмечаются особенности положения тела больного в период развития приступа удушья. Так как больной не может сделать полноценный вдох задействуя только дыхательную мускулатуру, ему приходится вовлекать и другие группы мышц. Для этого он упирается руками в любую твердую поверхность;
- навязчивый приступоподобный кашель, который не приносит облегчения больному;
- отхождение вязкой прозрачной мокроты небольшого объема;
- развитие астматического статуса, то есть обострения недуга, которое характеризуется длительным приступом удушья, не купируемого стандартными лекарственными препаратами.
Такие симптомы постепенно нарастают после контакта больного с аллергенами. Частота и длительность обострения зависит от типа аллергена и как часто больной вынужден с ними контактировать.
По происхождению выделяют:
- экзогенную форму, приступы которой провоцируются аллергенами, попавшими в организм при вдыхании либо с продуктами питания;
- эндогенную форму провоцирует внешнее негативное воздействие в виде вдыхания холодного воздуха, стресса, физических нагрузок;
- смешанную форму, возникающую под влиянием внешних факторов и вдыхании аллергена.
По форме тяжести аллергическая бронхиальная астма «проходит» 4 ступени:
- интермиттирующая: приступы случаются однократно в 7-10 дней, ночные же беспокоят максимум дважды в месяц, обострения проходят быстро без применения специфических лекарственных препаратов и практически не сказываются на общем самочувствии больного;
- легкая персистирующая: приступы случаются чаще 1-го раза в неделю, ночные — 2-3 раза в месяц, при обострении больной отмечает нарушение сна, активность его немного ограничена;
- средняя персистирующая: приступы возникают практически ежедневно, ночные — не реже 1 раза в течение 7-10 дней;
- тяжелая персистирующая: приступы случаются практически ежедневно.
Аллерголог определяет степень тяжести аллергической бронхиальной астмы только после проведения соответствующего обследования. В терапии каждой формы и степени недуга применяются отдельные наборы методов и препаратов.

После этого, он может рекомендовать спирометрию. Это обследование, которое позволит оценить работу легких. Особое внимание уделяется объему форсированного выдоха, так как именно выдыхать таким больным сложно во время приступа.
Врач также назначит анализ мокроты, которая отходит при кашле. У больных в биоматериале обнаруживаются спирали Шарко-Лейдена, эозинофилы, спирали Кушмана, которые являются специфическим признаком заболевания.
При подозрении аллергической природы бронхиальной астмы рекомендуется прохождение аллерготеста. Это исследование поможет установить аллерген, который приводит к появлению приступов.

Препараты базисного лечения предотвращают астматические приступы.
Симптоматическое лечение направлено на устранение симптомов недуга. Препараты этой направленности устраняют приступы, влияя на гладкую мускулатуру бронхиального древа.
Дополнительно больному рекомендуется принимать антигистаминные средства (Алерон, Цетрилев, Эриус).
Некоторые аллергологи практикуют следующую методику: в организм больного постепенно под контролем лечащего врача вводится аллерген. Данный метод называется аллерген-специфической иммунотерапией. Это существенно снижает восприимчивость организма к этому веществу.
Составляющими базового лечения являются ингаляционные формы глюкокортикоидов (Беклометазон, Флутиказон) и блокаторов β2-адренорецеторов (Сальбутамол, Вентолин) длительного воздействия. Именно эти препараты позволяют контролировать недуг в течение длительного времени.
Помимо этого, назначаются препараты, содержащие антитела к IgE. Направленность их действия заключается в устранении сверхчувствительности бронхов к воздействию аллергенов и своевременное предупреждение обострения состояния.
Предпочтение всегда отдается ингаляционным формам. Благодаря специальному устройству, компоненты средства поступают непосредственно в дыхательные пути, ввиду чего наступает практически мгновенный эффект.
Больные должны понимать, что лучше предотвратить развитие приступа, нежели устранять его последствия. Для этого необходимо следовать таким рекомендациям:
- ежедневно проводить влажную уборку в квартире;
- при сенсибилизации к шерсти нужно отказаться от содержания любых домашних животных;
- нельзя пользоваться парфюмерией, имеющей резкий аромат.
Всемирная организация по исследованию астмы, или GINA, указывает на необходимость периодического пересмотра тактики лечения каждого отдельного пациента каждые 3 месяца.
Это позволит своевременно корректировать дозировки лекарственных препаратов, заменять лекарства более эффективными, что позитивно скажется на здоровье больного.
Чтобы увидеть новые, нажмите Ctrl+F5
Консультация врача бесплатно
Полный список (более 150 шт) с ценами, обновляется регулярно.
Когда отправляться на прием к врачу? Предлагаем узнать, как выглядит грибок ногтей на разных стадиях.
Можно ли вылечить за 1 день? Виды, как избежать заражения, пути передачи, препараты.
Можно ли вылечить за 1 день? Виды, как избежать заражения, пути передачи, препараты.
Как самому удалить бородавки?
Бородавки у детей, папилломы и кондиломы у взрослых, чем опасно их удаление в домашних условиях?
Молочница или вагинальный кандидоз не понаслышке известен каждой второй женщине.
Дерматиты: фото и описание
Возможно, что пятно на коже это вовсе не грибок. Сравните фото чтобы убедиться.
Если имеется характерная сыпь, то нужно бежать к врачу, или как минимум в аптеку.
Представители сильной половины человечества почему-то считают, что молочница – прерогатива женщин, но это не так.
Список препаратов для разных видов грибка. Мази, кремы, лаки, свечи, таблетки – сравнения, обзоры, стоимость.
Проверьте свои знания по дерматологии, если вы специалист или студент.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник




 Незначительное выделение мокроты, которая на вид прозрачная и имеет вязкую консистенцию;
Незначительное выделение мокроты, которая на вид прозрачная и имеет вязкую консистенцию;