Бронхиальная астма представляет собой дыхательную болезнь, проявляющуюся одышкой, удушьем. Существует аллергическая, неаллергическая форма. Второй вариант встречается довольно редко, провоцируется нарушением системы регулирования дыхания, а также проблемами с сокращением гладкой мускулатуры. А вот аллергическая подразделяется на инфекционную и атопическую. Характерны приступы, сопряженные с опасностью для жизни. На помощь приходят препараты неотложной помощи при бронхиальной астме.
Предположить, что приближается приступ, можно по сухому кашлю. Чаще ситуация обостряется ночью. Иногда перед обострением першит, появляются сопли, ощущается чесотка. Сам приступ иногда длится лишь пару минут, но может затянуться и на сутки, а в самой неприятной ситуации – даже на несколько дней.
Во время приступа больной должен сидеть, руками упираясь в стол, край кровати. Врачи называют эту позу «ортопноэ». Вдох примерно в два раза короче выдоха, в то время как у здорового человека выдох короче в два, а то и в четыре раза. При приступе частота дыхания в минуту достигает 60 вдохов. Активно задействуется вспомогательная мускулатура. Даже с расстояния слышны хрипы, сопровождающие дыхание больного человека.
При тяжелом приступе астмы необходима госпитализация больного. До этого нужно оказать первую помощь. Начинается неотложная помощь при приступе бронхиальной астмы с мероприятий по купированию ситуации. Необходимо вывести пациента из астматического состояния. Что именно делать, решают, оценивая тяжесть приступа.
Если ситуация довольно легкая, тогда больному дают таблетки и ингаляцию адреномиметиков. Стандарт оказания неотложной помощи при бронхиальной астме: одна или две таблетки эфедрина, таблетка «Теофедрина», от 0,1 до 0,15 г «Эуфиллина». Ориентируются при выборе медикамента на то, что присутствует в аптечке астматика. Иногда неотложная доврачебная помощь при приступе бронхиальной астмы предполагает срочный прием «Алупента» в виде таблетки (0,02 г) или ингаляции (не более миллилитра 2%-го раствора), «Изадрина» (ингаляция – в том же объеме, под язык – таблетку 0,005 г).
Если таблеток в аптечке астматика нет, тогда вводят инъекцию эфедрина (0,5-1 мл), димедрола (1 мл). Помните: такая неотложная помощь при приступе бронхиальной астмы поможет купировать слабое проявление, но не покажет должной эффективности, если обострение оказалось потяжелее.
В этой ситуации можно использовать:
При тахикардии, признаках сердечной недостаточности алгоритм действий помощи при бронхиальной астме следующий: «Эуфиллин» 10 мл и «Коргликон» 0,06%-й – один миллилитр. Альтернатива: «Строфантина» в количестве 0,3-0,5 мл, концентрация 0,05%.
На помощь приходят адреномиметические средства. Под кожу можно вводить адреналин в виде 0,1%-го раствора. Доза – от 0,2 до 0,5 мл. При необходимости делают несколько инъекций, выдерживая между ними 45 минут. Также под кожу можно вводить эфедрин в виде 5% (1 мл), «Алупент» (1-2 мл), концентрация 0,05%. «Алупент» допускается вводить внутримышечно. Изотон. натрия хлорид поможет в виде капельницы, инъекции в вену (1 мл).
При средней тяжести лечение бронхиальной астмы у взрослых допускает введение в вену или мышцу 1%-го димедрола в количестве 1-2 мл, 2%-го раствора «Супрастина» в объеме 1-2 мл или «Пипольфена» (2,5%, 1 мл).
При выборе в пользу адреномиметических средств можно сделать инъекцию холиномиметиков. Препараты этой группы вводят в количестве 1 мл под кожу в концентрации: «Атропин» – 0,1%, «Платифиллин» – 0,2%.
На помощь приходит ингаляционный препарат, подающий увлажнённый 100%-й кислород. Длительность процедуры – полчаса.
В этом случае лечение бронхиальной астмы у взрослых предполагает использование:
- «Гидрокортизона» (50-100 мг);
- «Преднизолона» (60-90 мг).
Чтобы облегчить состояние больного, необходимы препараты, способные улучшить проходимость бронхов и разжижить мокроту. Их вводят через катетер или специальную трубку. Неотложная помощь при бронхиальной астме заключается в:
- «Трипсине» (5-10 мл);
- «Химотрипсине» (5-10 мл);
- изотоническом натрия хлориде (10 мл).
Через минуту после введения медикамента отсасывают мокроту. Проведение процедуры возможно только под наркозом.
Дополнительно неотложная помощь при бронхиальной астме предполагает использование средства для уменьшения спазмов мускулатуры («Эуфиллин», адреномиметические средства), а также медикаменты для расширения бронхов.
Полезны препараты, снижающие способности желез бронхов к секреции, антигистаминные медикаменты, холиномиметики. Благодаря своему эффекту эти препараты также успокаивают больного и снимают спазм.
Стадия астмы определяет уровень помощи, в которой нуждается пациент.
На первой стадии полезны капельницы с «Полиглюкином» в объеме 400-800 мл. Поможет изотонический натрия хлорид (объем тот же). Препараты разжижают мокроту и помогают удалить ее из организма, а также устраняют проблему обезвоживания.
Дополнительно в вену вводят «Преднизолон» (60-90 мг), «Дексаметазон» (2-4 мг), «Гидрокортизон» (100-200 мг). Это снижает клеточную проницаемость, усиливает эффект антигистаминных препаратов, адреномиметиков. Наконец ставят капельницу с натрия гидрокарбонатом. Вводят до 200 мл 4%-го раствора. Это устраняет ацидоз.
В такой ситуации неотложная помощь при бронхиальной астме предполагает введение в вену «Преднизолона» (180-360 мг), «Дексаметазона» (4-8 мг). Контроль за дыханием осуществляют при помощи «Гексенала» (3-5 мл) – производится строго под наркозом.
Необходимо промыть бронхи, для чего используют натрий бикарбонат. Чтобы сделать мокроту жиже, применяют ферментные медикаменты.
На третьей, самой опасной, стадии дыхание больного необходимо контролировать извне. Дополнительно проводят описанные выше мероприятия.
Если заболевание спровоцировано не аллергической реакцией, перед приступом человек ощущает:
Стоит помнить, что самый опасный вариант развития приступа – это астматический статус. При нем высока вероятность летального исхода, спровоцированного невозможностью дышать.
Если у больного астмой человека начинается приступ, важно тут же вызвать скорую, после чего помочь человеку. Даже если астматику вскоре стало легче, вызов врачей отменять нельзя, поскольку нужно полное клиническое обследование состояния человека с последующим назначением медикаментозной терапии.
Помощь начинается с самого простого. Помещение ставят на проветривание либо выводят астматика на улицу, на свежий воздух. Шею освобождают от всего, что могло бы ее сдавить – воротник, шарф, рубашка. Далее помогают переместиться в позу «ортопноэ», когда руки упираются в твердую поверхность, больной сидит. Локти разводят наружу.
Если есть возможность, необходимо сразу сделать ингаляцию. Если у астматика есть при себе баллон с лекарственным средством, надевают насадку, переворачивают и впрыскивают препарат. Процедуру делают с перерывом в треть часа не более чем трижды.
Если проявление астмы легкое, на помощь приходят ванны для ног. На ноги полезно положить горчичники. По прибытии скорой необходимо известить врачей об использованных медикаментах и мерах помощи. От этого зависит дальнейшее лечение больного.
Далее первую помощь оказывают уже специалисты. Они делают уколы, ставят капельницы, дают таблетки для облегчения состояния больного. Выбирают конкретный вариант, оценивая тяжесть приступа. При легкой форме подойдут таблетированные препараты и ингаляции эфедрина, «Алупента» и других упомянутых ранее медикаментов. Лекарства помогают избавиться от мокроты, снизить одышку, и всего лишь за час состояние пациента становится лучше.
При сложной ситуации на помощь приходит кислородная терапия. Дополнительно инъективно вводят действенные препараты для улучшения состояния. Наибольшей эффективности можно добиться, если скомбинировать «Атропин» и эфедрин (либо адреналин). Но обратите внимание: адреналин невозможно использовать, если диагноз – сердечная астма. Морфин недопустим при бронхиальной.
Очень тяжелое состояние – когда бронхи наполнены мокротой. Здесь обязателен наркоз, после чего мокроту нужно удалять при помощи специальных устройств.
Бывает и так, что организм непредсказуемо реагирует на лекарственные препараты, состояние ухудшается. Это называют астматическим статусом, то есть самым опасным состоянием. Традиционный подход следующий: «Преднизолон» (90 мг), «Дексаметазон» (4 мг), «Гидрокортизон» (200 мг). Даже такая терапия может оказаться неэффективной. Пациенту необходима срочная госпитализация.
источник
Астма – тяжелое заболевание, значительно ухудшающее качество жизни больного. Для поддержания удовлетворительного самочувствие человеку требуется пожизненный прием лекарственных средств. Астматические приступы, сопровождающиеся удушьем, чаще всего требуют неотложной врачебной помощи.
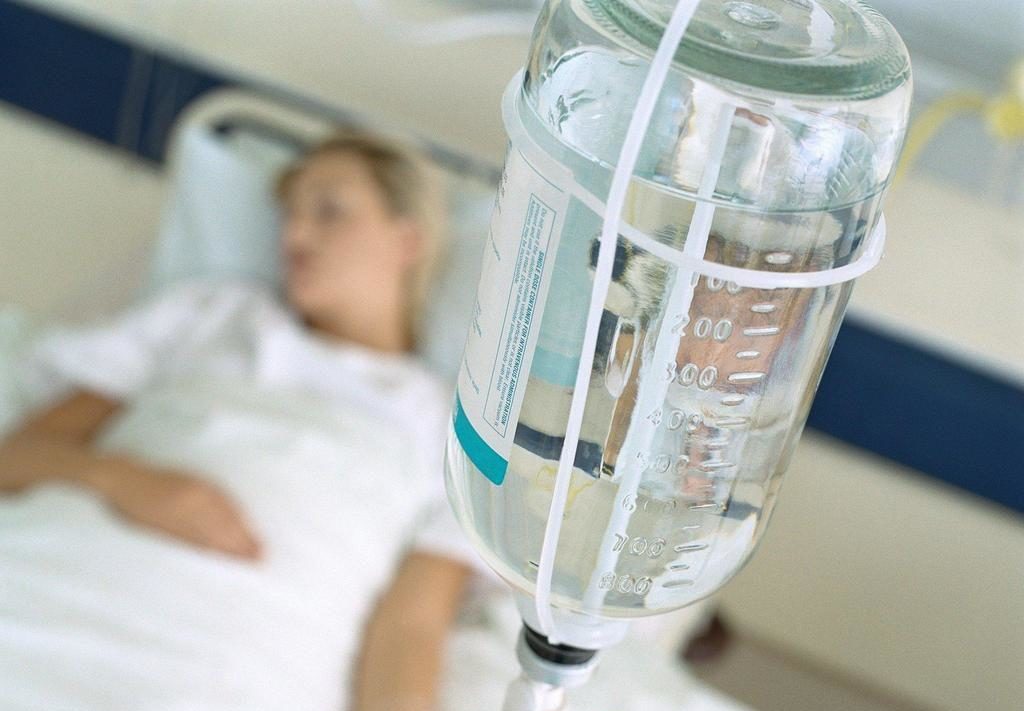
Капельницы при астме помогают быстро снять спазм бронхов, не позволяя развиться осложнениям.
Астма — воспалительное заболевание бронхов, приводящее к затрудненности дыхания. Для бронхиальной астмы характерно хроническое течение, с периодически случающимися приступами.
Причины нарушения дыхания:
- обструкция бронхов в результате развившегося спазма мускулатуры и отека тканей;
- накопление вязкой густой слизи, которая перекрывает просвет бронхов;
- при длительно течении заболевания ткани дыхательных путей видоизменяются.
При обострении заболевания происходит приступ, сопровождающийся значительным затруднением дыхания, удушьем. Недостаток кислорода может привести к негативным и даже летальным последствиям.
Именно поэтому так важно быстрое купирование острых состояний и постоянная поддерживающая терапия для снятия астматических симптомов в течение всей жизни.
Существуют разные способы лечения бронхиальной астмы. Их принято подразделять на 3 группы:
- Казуальное лечение.
- Патогенетическое лечение.
- Симптоматическое лечение.
Заключается в поиске аллергена, вызывающего приступ. В этом помогает разговор с пациентом, сбор анамнеза. Также делают специальные кожные пробы. При этом в небольшой разрез на коже вводят раствор с аллергеном и наблюдают за реакцией.
Неплохой результат дает стресс-проба, провоцирующая приступ. Для этого пациенту в условиях стационара дают вдохнуть аэрозоль, содержащий предполагаемый аллерген.
Самым простым способом лечения астмы является исключение аллергена из жизни больного.
К данному виду лечения переходят в том случае, если по какой-либо причине невозможно оградить пациента от воздействия раздражителя, вызывающего приступы астмы. Под кожу больного вводят микродозы аллергена, у организма вырабатывается постепенное к нему привыкание. Доза постепенно возрастает.
Метод высокоэффективен, но весьма трудоемкий. Курс требуется периодически повторять. К тому же такое лечение подходит не всем. В некоторых случаях вместо ожидаемого улучшения можно получить обратный эффект.
В случае некупирующихся приступов бронхиальной астмы показаны внутривенные инъекции глюкокортикоидов, тормозящих процесс развития аллергической реакции.
Направлено на устранение симптомов бронхиальной астмы с помощью лекарственных средств.
Лекарственная терапия в первую очередь должна способствовать восстановлению проходимости бронхов и тем самым обеспечить возможность полноценного дыхания.
Для поддержания хорошего самочувствия пациента на протяжении длительного времени рекомендовано использовать ингаляции.
Прямое поступление лекарственного средства напрямую к очагу поражения обеспечивает более эффективное и быстрое его действие. Также снижается риск побочных реакций.
Способы лечения, лекарственные препараты и их дозировки должен подбирать врач с учетом особенностей пациента и тяжести заболевания. Самолечение в данном случае недопустимо.
Астматический приступ может не только вызвать разнообразные осложнения, но и угрожать жизни пациента. Чтобы свести эти риски к минимуму, важно как можно быстрее снять состояние удушья.
При этом чем раньше лекарство поступит в кровь, тем скорее прекратится бронхоспазм и тем меньше будет длиться кислородное голодание.
Лекарства, применяемые при астматическом приступе, отличаются по механизму действия:
- Андреномиметики. Бывают селективного и общего действия. К неселективным относят Адреналин и Эфедрин. Они высокоэффективны, но из-за побочных действий их не рекомендуют к использованию. Селективные препараты более мягко воздействуют на организм человека. При приступах средней тяжести назначают ингаляционные препараты. Таблетки в данном случае малоэффективны, так как их действие проявляется через некоторый промежуток времени.
- Теофиллины. В тяжелых случаях (при приступе) в условиях стационара при сильном удушье рекомендовано внутривенное введение препарата.
В крайних случаях, при необходимости срочно купировать приступ или при невосприимчивости пациента к действию других препаратов, назначают кортикостероиды. Необходимо знать, что дозировка этого препарата рассчитывается врачом индивидуально.
В зависимости от тяжести астматического приступа существуют разные схемы лечения. В легких случаях, при незначительном спазме бронхов, назначают лекарственные средства, поступающие в организм с помощью ингаляций.
Но когда приступ удушья настолько силен, что начинает угрожать жизни больного, требуются более радикальные меры. Внутривенное введение обеспечивает быстрое поступление лекарства в кровь, а соответственно, и быстрый результат. Состояние больного значительно быстрее стабилизируется.
Введение препаратов в вену увеличивает эффективность терапии в несколько раз. Из минусов следует отметить, что этот метод не подходит для самостоятельного использования. Требуется обязательный контроль со стороны медицинского персонала, а также специальные навыки для установки катетера и подключения капельницы.
При тяжелом приступе бронхиальной астмы бригадой скорой помощи может быть принято решение о внутривенном введении препарата. Для правильного назначения лекарства врачу важно знать о том, какие меры для купирования приступа были уже приняты.
Капельницу должен ставить человек, имеющий медицинское образование.
В первую очередь для быстрого снятия удушья практикуют внутривенное введение Эфедрина. Он быстро облегчает состояние больного, так как эффективно снимает спазм бронхов. Уже через 8 минут дыхание становится свободнее. Если улучшения не наступило, допускается повторное введение.
В случаях если симптомы астматического приступа сходны с симптомами инфаркта, Эфедрин вводить рискованно, так как можно навредить пациенту. Для таких случаев используют препарат Эуфиллин. Часто его применяют вместе с сердечными гликозидами.
В тех случаях, когда приступ не удается купировать силами скорой помощи, показана экстренная госпитализация. В условиях стационара назначается внутривенное струйное введение Преднизолона или Дексаметазона. Если через 30 минут препарат не подействовал, повторно вводят Эуфиллин. Воздействие этого препарата часто становится более эффективным именно после введения глюкокортикоидов.
При правильном выполнении всех предписаний больному быстро становится легче, и приступ проходит.
Каждый больной бронхиальной астмой знает, что приступ легче предотвратить, чем пытаться его купировать. Профилактика обострений – это ряд мероприятий, которые должны войти в ежедневный распорядок дня человека.
Для поддержания своего здоровья больной должен:
- Часто проветривать помещение, где он находится.
- Больше ходить пешком. Двигательная активность благотворно влияет на состояние дыхательной системы.
- Исключить контакты с аллергенами.
- Отказаться от табакокурения и употребления алкоголя.
- Развивать дыхательную систему с помощью специальной дыхательной гимнастики.
- Избегать нагрузок, как физических, так и психологических.
- Не заниматься самолечением, строго следовать всем рекомендациям лечащего врача.
Важно помнить, что любую болезнь проще предотвратить. Особенно это важно при заболеваниях, обострения которых могут угрожать жизни человека.
источник
В связи с большой распространенностью аллергических заболеваний разработано множество методов лечения, выбор которого будет зависеть зачастую от причины и тяжести состояния больного. В легких ситуациях обычно можно использовать назначенные таблетки или различные ингаляторы. Когда же самочувствие пациента ухудшается, порой приходится прибегать к внутривенному способу введения лекарств с помощью капельниц.

Когда больному установили диагноз и определили причину заболевания, в дальнейшем приступы обострения будут зависеть от соблюдения им предписанного лечения и режима. В некоторых случаях болезнь проявляется внезапно, причем сразу в виде тяжелого состояния, когда человеку необходима экстренная помощь.
Капельница при аллергии в большинстве случаев необходима при следующих состояниях:
Наиболее опасной локализацией отеков считается область шеи и лица. При появлении первых признаков необходимо немедленно вызывать скорую помощь.
- Астматический статус – очень тяжелый приступ удушья, который не поддается купированию с помощью бронходилататоров;
- Обострение хронической крапивницы;
- Острые буллезные дерматозы (чаще всего многоформная экссудативная эритема);
- Симптомокомплекс Стивенса-Джонсона – острая токсико-аллергическая реакция, которая возникает обычно в ответ на введение лекарств;
- Синдром Лайелла – токсический эпидермальный некролиз, является наиболее тяжелой формой реакции гиперчувствительности на лекарственные препараты.
Вышеперечисленные состояния являются угрожающими для жизни человека, в клинике их еще называют «ургентными», то есть требующими срочного и эффективного лечения. Самым быстрым способом доставить лекарства ко всем тканям – ввести их непосредственно в системный кровоток, для чего используют капельницы с различным составом.
Далеко не все препараты можно вводить с помощью капельницы, поэтому выделяют те, которые чаще всего используются при аллергических реакциях. В зависимости от состояния больного требуются различные лекарственные средства, а в некоторых случаях и из комбинации. Постановка капельниц или уколов проводится под строгим контролем врача, который несет ответственность за жизнь больного, поэтому самолечение нежелательно. Первой помощью при анафилаксии будет являться введение эпинефрина (адреналин). Начинают обычно с внутримышечных уколов через каждые 10-15 минут, а при его неэффективности (больной находится в состоянии тяжелого коллапса) вводят в вену 0,1 мл в пропорции 1:1000 в 10 мл изотонического натрия хлорида.
Чаще всего хлорид натрия (физраствор) применяется для растворения лекарственных препаратов для инъекционного или капельного введения. Он помогает восстановить водно-электролитный баланс, что способствует более быстрому наступлению желаемого эффекта. Хлорид натрия не используют в качестве единственного препарата для лечения, учитывая тяжесть состояния больного. Он показан в виде дополнительного средства со следующими целями:
-
Восстановить баланс воды и солей в организме;
- Дезитоксикация;
- Поддержание объема плазмы и давления крови;
- Усиление диуреза — нормализация функции почек, увеличение объема мочи.
Физиологический раствор может быть противопоказан для введения в большом количестве при отеке легких и головного мозга, а также при различных водно-электролитных нарушениях.
В качестве сосудосуживающих средств также могут использовать гипертонические растворы натрия хлорида или глюкозу для внутривенного введения.
Применение глюкокортикостероидов для внутривенного введения считается также крайней мерой. Подбор препаратов осуществляется в индивидуальном порядке с учетом тяжести состояния больного.
Гормонотерапия необходима в таких ситуациях:
- Заместительная терапия из-за несостоятельности надпочечников;
- Токсидермия – как индуктор ремисии;
- Тяжелое обострение бронхиальной астмы, анафилаксия – в виде пульс-терапии ударными дозами;
- Базисная терапия бронхиальной астмы последней ступени.
Использование глюкокортикоидов сопряжено с риском для здоровья, так как они известны своими обширными побочными эффектами, выраженность которых зависит от продолжительности применения, предрасположенности и факторов риска (гипертония, язвенная болезнь, ожирение, остеопороз).
К глюкокротикостероидам относятся следующие препараты:
Капельницы при крапивнице с глюкокортикостероидами зачастую требуют курсовой постановки при длительном лечении. Это необходимо для предотвращения аллергического воспаления, которое привело бы к обширному ангиоотеку.
Использование сосудосуживающих средств в комплексной терапии аллергических состояний в первую очередь необходимо для нормализации уровня системного артериального давления. Препаратом выбора обычно является Допамин.
Скорость капельного введения зависит от показателей артериального давления, что требует постоянного наблюдения за больным. При анафилактическом шоке вводят 400 мг Допамина в 500 мл 5% раствора декстрозы.
Блокаторы Н1-гистаминовых рецепторов (Дифенгидрамин) необходимы для быстрого предотвращения прогрессирования аллергических реакций. Они устраняют спастическое повреждение бронхов и мускулатуры пищеварительного тракта, делают сосуды менее проницаемыми, предупреждая развитие отека. При тяжелом течении вводят до 50 мг капельно.
Хлорид кальция для лечения аллергии необходим для уменьшения отека и детоксикации крови. Внутривенное введение обычно осуществляют в виде поддерживающей терапии, если нет противопоказаний. Стандартная доза при капельном поступлении – 10 мл 10% раствора, разведя в 200 мл 5% глюкозы или хлорида натрия.
Этот препарат может быть запрещен при заболеваниях крови, атеросклерозе и одновременном приеме других лекарственных средств (сердечные гликозиды, тетрациклины).
Также малоизучено его влияние на плод, поэтому он не рекомендован беременным женщинам.
Наиболее тяжелым ответом на введение лекарственных средств считается острая токсико-аллергическая реакция (ОТАР), при которой во всех тканях организма происходит нарастающее иммунологическое повреждение.
Этот процесс характеризуется такими проявлениями:
- Тяжелейшая интоксикация;
- Поражение кожи;
- Поражение слизистых оболочек;
- Поражение внутренних органов.
В такой ситуации на фоне общего объема инфузий часто требуется заместительная терапия альбумином и нативной плазмой (препараты крови).
На 8-10 сутки прогрессирующего заболевания вероятно развитие поражения клеток крови или костного мозга (агранулоцитоз). Но у некоторых пациентов такие изменения обнаруживают еще с самого начала. В этой ситуации необходимо переливание лейкоцитарной массы и свежей донорской крови.
Прежде чем начать рассказывать, хотел упомянуть, что:
Астматикам категорически запрещено курить! Вы ведь не хотите жить меньше. Уже давно известно, что курение, как известно отнимает 6 лет жизни. А пассивное более 6 лет.
Так же это касается алкоголя. Это любому понятно. Что вредно любому человеку.
И так.
Бронхиальная астма- хроническое заболевание, проявляющимся как приступ удушья, за счет нарушения проходимости бронхов.
Аллергическая бронхиальная астма-вызывается аллергенами бактерий(пневмококки, стрептококки)
Неинфекционно-аллергическая астма вызывается аллергенами неинфекционного происхождения(пыльца, шерсть животных)
Приступы удушья начинаются обычно внезапно. Вдох-короткий, выдох-медленный.
Больной занимает положение сидя и руками упирается назад. Тем самым пытаясь успокоиться и отдышаться.
Так же применяют симпатомиметики 3-х групп.(опишу только одну группу, так как другие 2 более опасны)
«Алупент», «Астмопент», «беротек», «вентолин».
Препараты обладают хорошим бронходилатирующим эффектом. Действуют обычно более 4 часов. Назначают по 1-2 ингаляции не более 6 раз в сутки. Главное исключить передозировку! Это приведет к обратному эффекту.
Приступ бронхиальной астмы так же можно снять препаратом»Беклазон эко». Используется ингаляционно. Хотел напомнить, что дозы разные. От 50мкг до 250.
Для снятия приступа бронхиальной астмы средней тяжести используют бронхоспазмолитические средства, преимущественно в инъекциях.
К примеру 0.05%-1 мл. раствор «Алупента». Вводят вв или вм. Но не более 0.5мл.
Можно использовать 0.1% раствор адреналина- 0.3мл.
При лечении бронхиальной астмы, необходимо исключить все аллергены.(животные, растения, птиц, рыб)исключить цитрусовые.
Нормально относитесь к этому заболеванию, ведь его можно пережить.
Нужно вести активный образ жизни и всегда иметь при себе ингалятор»Беклазон эко». Рационально питаться и ездить на курорты.(на море)
Гораздо же труднее с астмой у пожилых людей. Ко всем их проблемам, прибавляется еще и это заболевание.
Лично у меня дома есть кошка, но я глажу ее не часто. А чаще как раз чешу, чтобы не было шерсти. А как быть вам, решать только вам.
Пусть все болезни обходят вас стороной, а если и случится что, то будете во все оружии. Не забудьте проконсультироваться с вашим лечащим врачом. Могут быть противопоказания. Не занимайтесь самолечением и будьте здоровы!
Использованные источники: otzovik.com
В легких случаях бронхорасширяющие препараты вводят ингаляционным путем (с помощью карманного ингалятора, или назначают в таблетках (внутрь или под язык для рассасывания в полости рта). С этой целью используют изадрин (новодрин, эуспиран) по 0,005 г под язык или по 0,5-1 мл 1% раствора для ингаляций; алупелт по 0,02 г под язык или 0,5-1 мл 2% раствора для ингаляций; теофедрин или антастман по 1/2-1 таблетке 2-3 раза в день. Очень хорошо купирует приступ ингаляция алупента (астмопента), выпускаемого в дозированных карманных ингаляторах.
При средней тяжести и тяжелом приступе бронхиальной астмы внутривенно медленно (в течение 5 мин) вводят 10 мл 2,4% раствора эуфиллина с 10 мл изотонического раствора натрия хлорида или 40% раствора глюкозы. При затягивающихся приступах налаживается капельное внутривенное вливание 10-15 мл 2,4% раствора эуфиллина, 1 мл 5% раствора эфедрина, 1 мл 0,1% раствора адреналина в 200-300 мл 5% раствора глюкозы. При признаках сердечной недостаточности в капельницу добавляют 1 мл 0,06% раствора коргликона или 0,5 мл 0,05% раствора строфантина. Одновременно через носовой катетер или маску вводят увлажненный 50-75% кислород (не более 20-30 мин).
Лечение астматического состояния см. далее.
Использованные источники: www.medeffect.ru
Бронхиальная астма – заболевание, которое возникает у человека из-за аллергического ответа организма на раздражитель, также встречаются случаи неаллергической астмы. Неаллергическая астма возникает при разных бронхолегочных патологиях, когда на организм оказывает действие острая инфекция, стрессы и другие причины.
В последние годы приступ бронхиальной астмы – не новость для многих пациентов. Участились признаки астмы и у детей. К факторам риска развития бронхиальной астмы относят:
-
- Экологию. При постоянном вдыхании вредных веществ слизистые оболочки дыхательных путей уже не могут полноценно очищать воздух, поступающий в них. По этой причине в бронхи и легкие попадают вредные вещества, которые вызывают аллергический ответ иммунной системы, и ослабляют органы дыхания.
- Генетическая предрасположенность. Астматики иногда могут тяжело отреагировать на раздражитель, который обычный человек и не почувствует. Специалисты склоняются к мысли о том, что присутствует еще фактор наследственности при проявлении этой болезни.
- Хронический стресс. Это психосоматическое явление, когда приступ удушья возникает при психологическом дискомфорте. Стрессы влияют на иммунную систему человека, ослабляя ее, это также может стать причиной развития болезни.
- Вредные привычки. Постоянное употребление большого количества алкоголя, курение приводят к проявлениям бронхиальной астмы.
- Экологию. При постоянном вдыхании вредных веществ слизистые оболочки дыхательных путей уже не могут полноценно очищать воздух, поступающий в них. По этой причине в бронхи и легкие попадают вредные вещества, которые вызывают аллергический ответ иммунной системы, и ослабляют органы дыхания.
Бронхоспазм может напугать как самого пациента, так и человека, находящегося рядом. Если вовремя не оказать помощь, больной может погибнуть. Признаки приступа:
- Появляется «лающий» кашель, сухой и надрывный. Может незначительно выделяться мокрота.
- Видно, как кожа рук и лица синеет, у больного появляется холодный и липкий пот.
- Появляется одышка, пациенту трудно сделать выдох.
- Можно на расстоянии услышать хрипы при дыхании человека.
- Когда приступ начинает стихать, постепенно улучшается состояние, появляется мокрота, проходит одышка.
- Человек занимает вынужденное положение – сидит, опираясь на руки, так как в таком положении ему легче вдохнуть.
Не зная, что с человеком, такой приступ можно перепутать с проявлениями сердечной недостаточности. Главное отличие между астмой и проявлением болезни сердца в том, что при астме пациент не может выдохнуть, при сердечном приступе – вдохнуть.
Алгоритм спасающих действий во время приступа должен выполняться в обязательном порядке до приезда врача скорой медицинской помощи. Нужно предпринимать действия первой помощи сразу же, как у пациента началось удушье.
- Неотложная помощь при приступе бронхиальной астмы должна начинаться с правильной посадки пациента: он садится, опираясь на руки, так легче дышать.
- По возможности нужно оградить пациента от воздействия аллергена.
- Дать выпить немного воды.
- В любое время года нужно открыть окно или выйти на свежий воздух. Если это ребенок, зимой его необходимо накрыть одеялом и вынести на улицу или балкон.
- Затем человеку нужно помочь медикаментозно, если «скорая» еще не приехала. Необходимо применить бронходилататор, например, Сальбутамол, Беродуал. Применяется в виде аэрозоля или раствора для ингаляций.
- Если эффекта не произвело такое лечение, через 15 минут повторить применение средства для расширения бронхов.
- Если повторное применение лекарства не дало эффекта, внутривенно вводить Эуфиллин (2,4% ввести 10 мл разведенным с раствором натрия хлорида 0,9%). Также можно вводить Преднизолон из расчета приблизительно 2 мг на килограмм веса человека. Такие действия должны привести к купированию приступа.
- Если приступ не проходит даже с инъекциями, ввести подкожно гидрохлорид адреналина (0,1%) 0,3 мл. В час таких инъекций можно делать всего до 5 раз, чтобы не превысить дозу в 1,5 мл.
Такая первая помощь при бронхиальной астме может осуществляться дома, но инъекции лучше делать в стационаре под присмотром медперсонала. Если больной будет лежать на спине, это ухудшит его состояние. Также находящемуся рядом человеку следует придерживать голову, чтобы он не захлебнулся.
Если под рукой нет бронхорасширяющих средств, нет возможности медикаментозно купировать приступ, на помощь придут подручные средства:
- Чтобы управлять бронхом в легких, расширять спазмированные бронхи, можно сделать «отвлекающую» ванну для ног с горчичным порошком. Вода должна быть горячей, чтобы можно было держать ноги.
- При бронхиальной астме первой помощью может быть также шоковая терапия: необходимо создать болевой шок в области коленных суставов или локтевых.
Каждый человек, больной астмой, должен ответственно относиться к своему здоровью и носить карманный ингалятор. При отсутствии срочного купирования приступа симптомы становятся интенсивнее.
Постоянное проявление этого заболевания заставляет задуматься о том, что лучше применять для быстрого купирования приступов и снижения интенсивности симптомов. Описанная помощь при приступе бронхиальной астмы – это неотложная помощь для облегчения состояния больного. В зависимости от степени болезни, применяются разные медикаменты в определенной дозировке.
При 1 стадии бронхиальной астмы используются:
- Глюкокортикоиды. Это гормональные препараты, позволяющие в короткие сроки снять приступ. Используются Преднизолон внутривенно или перорально, Дексаметазон внутривенно или струйно, капельно в растворе натрия хлорида, Гидрокортизон внутривенно.
- Раствор глюкозы капельно.
- Эуфиллин внутривенно.
- Различные отхаркивающие средства.
- Кислородные ингаляции.
- Массаж грудной клетки.
Бронхиальная астма II стадии лечится с помощью:
- глюкокортикоидов;
- инфузионной терапии (капельницы);
- Гепарина (при повышенной вязкости в крови, патологическом изменении ее состава);
- Искусственная вентиляция легких, если нарастает уровень углекислого газа.
Эта стадия самая опасная для жизни человека, поэтому лечение должно происходить быстро и эффективно. В противном случае будет нарастать дефицит кислорода во всех органах и тканях организма.
- Осуществление искусственной вентиляции легких через специальную трубку. Каждые 20 минут необходимо обрабатывать антисептиком дыхательные пути в трахее и бронхах.
- Капельницы для восполнения потерь жидкости в организме.
- Глюкокортикоиды.
- Кислородные ингаляции.
- Обязательная госпитализация больного в реанимационное отделение.
источник
Бронхиальная астма – опасное заболевание, которое развивается у человека, склонного к аллергическим реакциям. Крайней степенью этой болезни является астматический или аллергический статус. Приступы у пациентов с таким статусом могут привести к летальному исходу. Когда у человека развивается приступ бронхиальной астмы, он самостоятельно не всегда в состоянии оказать себе помощь. Правильно организованная своевременная неотложная помощь при бронхиальной астме важна для дальнейшей полноценной жизни пациента.
Бронхиальная астма – заболевание, которое возникает у человека из-за аллергического ответа организма на раздражитель, также встречаются случаи неаллергической астмы. Неаллергическая астма возникает при разных бронхолегочных патологиях, когда на организм оказывает действие острая инфекция, стрессы и другие причины.
В последние годы приступ бронхиальной астмы – не новость для многих пациентов. Участились признаки астмы и у детей. К факторам риска развития бронхиальной астмы относят:
-
- Экологию. При постоянном вдыхании вредных веществ слизистые оболочки дыхательных путей уже не могут полноценно очищать воздух, поступающий в них. По этой причине в бронхи и легкие попадают вредные вещества, которые вызывают аллергический ответ иммунной системы, и ослабляют органы дыхания.
- Генетическая предрасположенность. Астматики иногда могут тяжело отреагировать на раздражитель, который обычный человек и не почувствует. Специалисты склоняются к мысли о том, что присутствует еще фактор наследственности при проявлении этой болезни.
- Хронический стресс. Это психосоматическое явление, когда приступ удушья возникает при психологическом дискомфорте. Стрессы влияют на иммунную систему человека, ослабляя ее, это также может стать причиной развития болезни.
- Вредные привычки. Постоянное употребление большого количества алкоголя, курение приводят к проявлениям бронхиальной астмы.
- Экологию. При постоянном вдыхании вредных веществ слизистые оболочки дыхательных путей уже не могут полноценно очищать воздух, поступающий в них. По этой причине в бронхи и легкие попадают вредные вещества, которые вызывают аллергический ответ иммунной системы, и ослабляют органы дыхания.
Бронхоспазм может напугать как самого пациента, так и человека, находящегося рядом. Если вовремя не оказать помощь, больной может погибнуть. Признаки приступа:
- Появляется «лающий» кашель, сухой и надрывный. Может незначительно выделяться мокрота.
- Видно, как кожа рук и лица синеет, у больного появляется холодный и липкий пот.
- Появляется одышка, пациенту трудно сделать выдох.
- Можно на расстоянии услышать хрипы при дыхании человека.
- Когда приступ начинает стихать, постепенно улучшается состояние, появляется мокрота, проходит одышка.
- Человек занимает вынужденное положение – сидит, опираясь на руки, так как в таком положении ему легче вдохнуть.
Не зная, что с человеком, такой приступ можно перепутать с проявлениями сердечной недостаточности. Главное отличие между астмой и проявлением болезни сердца в том, что при астме пациент не может выдохнуть, при сердечном приступе – вдохнуть.
Алгоритм спасающих действий во время приступа должен выполняться в обязательном порядке до приезда врача скорой медицинской помощи. Нужно предпринимать действия первой помощи сразу же, как у пациента началось удушье.
- Неотложная помощь при приступе бронхиальной астмы должна начинаться с правильной посадки пациента: он садится, опираясь на руки, так легче дышать.
- По возможности нужно оградить пациента от воздействия аллергена.
- Дать выпить немного воды.
- В любое время года нужно открыть окно или выйти на свежий воздух. Если это ребенок, зимой его необходимо накрыть одеялом и вынести на улицу или балкон.
- Затем человеку нужно помочь медикаментозно, если «скорая» еще не приехала. Необходимо применить бронходилататор, например, Сальбутамол, Беродуал. Применяется в виде аэрозоля или раствора для ингаляций.
- Если эффекта не произвело такое лечение, через 15 минут повторить применение средства для расширения бронхов.
- Если повторное применение лекарства не дало эффекта, внутривенно вводить Эуфиллин (2,4% ввести 10 мл разведенным с раствором натрия хлорида 0,9%). Также можно вводить Преднизолон из расчета приблизительно 2 мг на килограмм веса человека. Такие действия должны привести к купированию приступа.
- Если приступ не проходит даже с инъекциями, ввести подкожно гидрохлорид адреналина (0,1%) 0,3 мл. В час таких инъекций можно делать всего до 5 раз, чтобы не превысить дозу в 1,5 мл.
Такая первая помощь при бронхиальной астме может осуществляться дома, но инъекции лучше делать в стационаре под присмотром медперсонала. Если больной будет лежать на спине, это ухудшит его состояние. Также находящемуся рядом человеку следует придерживать голову, чтобы он не захлебнулся.
Если под рукой нет бронхорасширяющих средств, нет возможности медикаментозно купировать приступ, на помощь придут подручные средства:
- Чтобы управлять бронхом в легких, расширять спазмированные бронхи, можно сделать «отвлекающую» ванну для ног с горчичным порошком. Вода должна быть горячей, чтобы можно было держать ноги.
- При бронхиальной астме первой помощью может быть также шоковая терапия: необходимо создать болевой шок в области коленных суставов или локтевых.
Каждый человек, больной астмой, должен ответственно относиться к своему здоровью и носить карманный ингалятор. При отсутствии срочного купирования приступа симптомы становятся интенсивнее.
Постоянное проявление этого заболевания заставляет задуматься о том, что лучше применять для быстрого купирования приступов и снижения интенсивности симптомов. Описанная помощь при приступе бронхиальной астмы – это неотложная помощь для облегчения состояния больного. В зависимости от степени болезни, применяются разные медикаменты в определенной дозировке.
При 1 стадии бронхиальной астмы используются:
- Глюкокортикоиды. Это гормональные препараты, позволяющие в короткие сроки снять приступ. Используются Преднизолон внутривенно или перорально, Дексаметазон внутривенно или струйно, капельно в растворе натрия хлорида, Гидрокортизон внутривенно.
- Раствор глюкозы капельно.
- Эуфиллин внутривенно.
- Различные отхаркивающие средства.
- Кислородные ингаляции.
- Массаж грудной клетки.
Бронхиальная астма II стадии лечится с помощью:
- глюкокортикоидов;
- инфузионной терапии (капельницы);
- Гепарина (при повышенной вязкости в крови, патологическом изменении ее состава);
- Искусственная вентиляция легких, если нарастает уровень углекислого газа.
Эта стадия самая опасная для жизни человека, поэтому лечение должно происходить быстро и эффективно. В противном случае будет нарастать дефицит кислорода во всех органах и тканях организма.
- Осуществление искусственной вентиляции легких через специальную трубку. Каждые 20 минут необходимо обрабатывать антисептиком дыхательные пути в трахее и бронхах.
- Капельницы для восполнения потерь жидкости в организме.
- Глюкокортикоиды.
- Кислородные ингаляции.
- Обязательная госпитализация больного в реанимационное отделение.
Это заболевание само по себе сложное и опасное, но может также вызывать серьезные осложнения. Состояния, к которым ведет астма, крайне тяжелые, они могут в кротчайшие сроки повлечь недееспособность пациента.
- Острая сердечная недостаточность – невыполнение сердцем своих функций, от чего страдает весь организм.
- Острая дыхательная недостаточность – нарушение снабжения кислородом органов.
Пневмоторакс – скопление газов или воздуха в плевральной полости, вызванное астмой.
источник
С конца октября 2011 года внезапно появилась слабая боль посередине груди,сухой кашель, слабость, температура 37-37,2.Обратилась к терапевту по месту жительства, он поставил диагноз: о.бронхит аллергического типа? Терапевтом назначен рентген ОГК, выдано направление на консультацию к аллергологу. Результат рентгена ОГК: инфильтративных, очаговых теней не определяется, легочный рисунок несколько усилен, корни тяжистые,синусы б/о,сердце в размерах не увеличено. Общий анализ крови: WBC 7.6;RBC 4.48; HGB 143;HCT 0.418;MCV 93.3;MCH 31.9;MCHC 342; PLT S 318. Назначено лечение: амброксол, вентолин, лорано, травесил, ереспал,аскорутин. Аллерголог выдал направление в баклабораторию на посев из носа и горла, а также на общий IgE. Результат бакпосева: в горле обильный рост золотистого стаффилокка, из носа патогенные бактерии не обнаружены; грибов не обнаружено. Результат анализа крови на IgE- 9,77 МЕ/мл,референтные интервалы до 87,0.
Лечение у терапевта результата не дало, через неделю после амбулаторного лечения самочувствие ухудшилось. Кроме боли в груди появилась еще тяжесть,кашель усилился (без мокроты),слабость стала сильнее, появился непонятный болезненный спазм (ощущение как будто от середины груди и в горло прокатывается шар)- только днем, болят нижняя часть ребер и ощущение было, что ребра на размер больше, удушья не было, ночью кашля нет.
18.11.2011 направлена в облбольницу к пульмонологу на консультацию,который дал направление на бронхоскопию по результатам которой будет назначено лечение. От бронхоскопии я отказалась из-за побочных действий после ее проведения. Прошла спирографию с применением 200мкг сальбутамола. Спирометрия без сальбутамола: FVC- 3.52, долж-3.46;FEV1 – 3.41 долж-3.0;PEF L/s- 7.28 долж-6.86; FEV 1% -96.9 долж-82.5. Заключение: спирометрия нормальная. Спирометрия через 15мин после ингаляции сальбутамола: FVC ПОСТ- 3.72 ПРЕ -3.52; FEV1 ПОСТ – 3.44 ПРЕ -3.41; PEF L/s ПОСТ – 6.64 ПРЕ- 7.28; FEV 1% ПОСТ – 92.5% ПРЕ – 95.5. Заключение – проба отрицательная.
24.11.2011 обратилась в частную клинику за консультацией к пульмонологу.Пульмонолог дал направление на рентгеноскопию.Результат рентгеноскопии: легкие без очаговых и инфильтративных затемнений,обычной воздушности,легочный рисунок усилен,умеренно деформирован в прикорневых отделах,корни понижены в структуре,диафрагма четкая,синусы свободные,сердце и аорта в норме; заключение: прикорневой пневмофиброз. Пульмонолог на основании заключения рентгеноскопии поставила диагноз обострение хронического бронхита отягощенное остеохондрозом. Назначено лечение: лазолван внутривенно 10уколов; серрата 10дн.; ереспал сироп 14дн; рапитус -10дн.; бронхомунал – 10дн; дыхательная гимнастика; массаж на грудную клетку. Лазолван смогла проколоть только 6 уколов, рапитус не принимала из-за отсутствия в аптеках города, сделала 10 сеансов массажа на гр.клетку. Самочувствие немного улучшилось.
13.12.2011 легла на лечение в стационар пульмонологического отделения. Врач поставил диагноз ХОЗЛ 1стадия обострение ЛИО. Лечение: внутривенно латрен (капельницы), лазолван 10уколов, дексаметазон 3капельницы, сода-буфер, тиотриазолин, амплипульс на гр.клетку 10дн; ингаляция с фликсотидом 7дн. Улучшений нет. В процессе лечения сданы следующие анализы: 20.12.2011 анализ мочи: удельный вес 1021,белок не обнар.,сахар не обнар.,Эп пл ед в п/з; альфа 4-7 в п/зр; фосфаты; 14.12.2011 развернутый анализ крови: Ht -0,39; гемоглобин148;эритроциты 4,4;цветовой показатель 1,0; средний объем эритроцитов 89; тромбоциты 288; лейкоциты 14,3; нейтрофилы сегментоядерные 74; лимфоциты 22; моноциты 4;скорость оседания эритроцитов 7. Развернутый анализ крови 20.12.2011: Ht 0,47; гемоглобин155; эритроциты 4,8; цветовой показатель 0,97; средний объем эритроцитов 88; тромбоциты 331; лейкоциты 9,3; нейтрофилы палочкоядерные 2, сегментоядерные 59; эозинофилы 1; лимфоциты 26; моноциты 12; скорость оседания эритроцитов 5. Прошла УЗИ щитовидной железы – отклонений от нормы нет.
23.12.2011 направлена на консультацию к аллергологу в облбольницу.Аллерголог ставит диагноз бронхиальная астма возможно с аллергическим уклоном. Назначил принимать симбикорт 2 р в день в течение 3мес.
23.12.2011 сделала томографию гр.клетки режим сканирования – спиральный,контрастное усиление – ультравист 300 – 100мл в/в болюс.Результаты томографии: легкие полностью расправлены,равномерной пневматизации,без очаовых и инфильтративных изменений,легочный рисунок не изменен,трахея и бронхи I-V порядка проходимые,без внутрипросветной патологии,на доступных осмотру участках легочного ствола,легочных артерий и их ветвей внутрипросветных дефектов контрастирования не выявлено, средостение не расширено,патологических образований в средостении не обнаружено,лимфоузлы корней легких и средостения не увеличены,скопления жидкости в плевральных полостях и в околосердечной сумке не выявлено,листки плевры и перекарда не утолщены; костно-деструктивных изменений грудного отдела позвоночника,ребер и грудины не выявлено.
Лечение на стационаре пульмонологии значительных результатов не дало: спазм почти прошел (появляется иногда но не такой болезненный как раньше), тяжесть в груди не прошла,кашель не прошел (мокроты нет),периодически болят ребра.Спать могу только на спине,если ложусь на бок или на живот тяжесть усиливается,ощущение при этом такое как-будто внутри сжимается сосуд какой- то.
Помогите с уточнением диагноза и лечением. Буду благодарна за помощь.
Уважаемые доктора. Мне 50 лет. Я с детства болею бронхиальной астмой. Последние 20 лет принимаю гормоны (дексаметазон) и ингалятор Венталин. 2-3 года назад после обследования установили стероидный диабет. Принимаю таблетки глибенкламид по 1 таб. в день. Год назад ко всему этому прибавилась сердечная недостаточность появились отеки на ногах. После курса лечения отеки проходят а потом снова появляются.
Примерно 5-6 месяцев назад появились сильные боли в 5-ом пальце (мезинец) левой ноги. Консультировался с у эндокринолога, хирурга, травматолога, сосудистой хирургии и все говорили одно и тоже: что это из за ослабления иммунитета и кровообращения. Каждый из них назначал свои лекарства. Никаких изменений не было.
На этом пальце была мозоль и я поставил мозолевый пластырь, через сутки полтора когда снял пластырь образовалась маленькое отверстие с внутренней стороны пальца. Вроде ничего особенного не было. Но отверстие не заживало долго. Боли не прекращались и по совету одного из врачей смешали вазелин и один флакон пенецилина и намазал на рану утром и вечером. На завтра рана вскрылась, а палец почернел. После чего меня 3,02,10 положили в гнойное отделение хирургии. Началась гангрена, сделали надрез 3-4 см на лицевой части ноги. Провели интенсивный курс лечения антибиотиками:
1. Цефамед – 7 суток (2 раза)
2. Меркацин – 5 дней
Одновременно
Мильгама №10
Тимоген №10
Ксантинола никотинат №10
Клексан №5
Рибоксин №10
ККБ №10
И несколько таблеток. При перевязке обрабатывали куриозином (капли), биватрацином (порошковый аэрозоль).
В начале лечения перевели на инсулинотерапию по 20 ед. в сутки. Кстати показатель сахара крови почти год от 6,0 до 7,8. Последний показатель 6,9.
Сейчас прошло больше месяца рана надреза не заживает. Палец высох но не ампутируют (наверно из за того что рана надреза не зажила).
Врачи говорят что со временем рана заживет. Вы наверное представляете мое опасение, поэтому прошу вашего совета:
Что делать дальше?
Показатели других анализов в норме. Рентген кости нормальное. Подскажите пожалуйста что предпринять чтобы рана зажила?
источник
Помимо немедикаментозного лечения в лечении бронхиальной астмы применяются лекарственные препараты различных фармакологических групп. Основные цели медикаментозного лечения – купирование обострений и подбор адекватной базисной терапии, обеспечивающей нормальное качество жизни. Важное значение имеет информирование пациентов о сути заболевания, методах профилактики приступов и управления течением бронхиальной астмы и их обучение самоконтролю в домашних условиях пикфлоуметром и правилам использования дозирующих ингаляторов.
Лечение больных следует начать с устранения или ограничения контакта с аллергенами и раздражающими веществами в быту и на работе. Обязательным должен быть полный отказ от курения. При наличии очаговой инфекции необходима или консервативная, или оперативная санация. Большое значение имеет устранение отрицательных нервно-психических факторов, травмирующих больных, проведение психотерапии.
Лекарственная (медикаментозная) терапия должна быть направлена в первую очередь на восстановление бронхиальной проходимости. Основное значение в регулярной антиастматической терапии имеет ингаляционный способ введения лекарственного препарата, обеспечивающий его поступление в бронхиальное дерево и быстрый клинический эффект при меньших дозах препарата по сравнению с таблетированными формами.
Ингаляции аэрозолей проводятся с помощью дозированных ингаляторов после детальной инструкции больного по технике ингаляции. Больному рекомендуют осуществить медленный вдох в момент распыления аэрозоля с последующей задержкой дыхания на 5—10 секунд.
Если пациенты (дети, пожилые и имеющие заболевания опорно-двигательного аппарата) затрудняются синхронизировать свой вдох и введение аэрозоля, применяют спейсеры — устройства для объемного распыления лекарственной смеси под давлением. Существуют в настоящее время устройства для ингаляции лекарств в виде порошка или пудры, активирующихся за счет вдоха самого пациента.
Широко используется для лечения особенно обострений бронхиальной астмы небулизация (распыление) сальбутамола, беротека и беродуала через распыляющее устройство (небулайзер). В стационарных условиях рабочим газом в небулайзере служит кислород под давлением, в домашних — воздух, подаваемый в небулайзер электрическим компрессором. При небулизации необходимые дозы лекарственных препаратов значительно превышают дозы, используемые в дозированных ингаляторах.
Лекарственные средства, применяемые в качестве базисной терапии: глюкокортикоиды, β2-агонисты, холинолитики, метилксантины, ингибиторы дегрануляции тучных клеток, антигистаминные средства, антагонисты лейкотриеновых рецепторов, седативные средства.
При атопической форме бронхиальной астмы проводят патогенетическое лечение — аллерген-специфическую иммунотерапию.
Глюкокортикоиды оказывают противовоспалительное и десенсибилизирующее действие, уменьшают секреторную активность бронхиальных желез и улучшают мукоцилиарный транспорт. Применяют ингаляционные кортикостероиды. К ним относится бекламетазона дипропионат (альдецин, арумет, беклазон, беклокорт, бекломет, бекодиск, бекотид), который используют в виде микроионизированных аэрозолей (100 мкг — 2 дозы 3 — 4 раза в день). В тяжелых случаях суточная доза может быть увеличена до 600 — 800 мкг, с использованием при этом лекарственных форм, содержащих 200 или 250 мкг препарата в одной дозе. Максимальная доза у более тяжелых больных может быть 1500 — 2000 мкг/сут в 3 — 4 приема.
К глюкокортикоидным препаратам для ингаляционного применения относятся пульмикорт, активным веществом которого является будесонид. Одна доза содержит 50 или 100 мкг. Препарат применяют вначале по 400 — 1600 мкг/день в 2 — 4 приема, затем по 200 — 400 мкг 2 раза в день. Пульмикорт турбохаллер — Турбохаллер (R) — представляет собой ингалятор, в котором введение препарата в порошкообразном виде активируется вдохом самого больного, и содержит 200 доз препарата с объемом дозы 100, 200 и 400 мкг. Применяют порошок в дозах, аналогичных дозам пульмикорта в ингаляциях.
Для ингаляций используют также ингакорт (флунизолид) и флутиказон-пропионат по 1 мг/сутки (соответствует двум нажатиям на дно резервуара утром и вечером). Максимальная доза 2 мг/сутки (четыре нажатия 2 раза в сутки).
Системные глюкокортикоиды (преднизолон, метилпреднизолон, дексаметазон, триамцинолон, бетаметазон). Лечение следует начать с небольших доз преднизолона (15 — 20 мг/сут) внутрь. Такая доза назначается в течение 3 — 5 дней и только при отсутствии эффекта возможно увеличение доз преднизолона до 40 — 45 мг внутрь или введение преднизолона внутривенно (60— 120 мг). Тяжелое обострение бронхиальной астмы требует немедленного внутривенного введения преднизолона или гидрокордизона.
Метилпреднизолон назначают внутрь в дозе 0,02 — 0,04 г/сут, дексаметазон — в дозе 0,012 — 0,08 г/сут, триамцинолон — вдозе0,008 —0,016 г/сут. Бетаметазон — раствор для инъекций в ампулах по 1 мл, содержит 0,002 г бетаметазона динатрия фосфата и 0,005 г бетаметазона дипропионата. Вводят внутримышечно по 1 мл 1 раз в 2 — 4 недели.
Глюкокортикоиды имеют многочисленные противопоказания: хроническая почечная недостаточность, гипертоническая болезнь II —III стадии, ИБС со стенокардией III —IV функциональных классов, недостаточность кровообращения II —III стадий, сахарный диабет, болезнь Иценко — Кушинга, язвенная болезнь желудка и двенадцатиперстной кишки, активный туберкулез легких, генерализованный остеопороз, полиомиелит, тромбоэмболический процесс, эндогенные психозы, эпилепсия, старческий возраст, состояние после недавно перенесенных операций.
Осложнения гормональной терапии включают аллергические реакции, отеки и увеличения веса, синдром Иценко-Кушинга, остеопороз и спонтанные переломы костей при длительном лечении, стероидный диабет, тромбозы и эмболии, ломкость сосудов, кровоизлияния в кожу, активацию хронических инфекционных процессов, развитие острых гнойных воспалительных заболеваний (фурункулов, абсцесса, отита и др.), обострение латентной язвы желудка и двенадцатиперстной кишки, развитие пептических язв и флегмонозного гастрита, нарушение психики, усиление нервно-мышечной возбудимости, эйфорию, бессонницу. Продолжительное лечение глюкокортикостероидами вызывает угнетение функции коры надпочечников с возможной атрофией надпочечников, у женщин — нарушение менструального цикла.
С учетом возможных осложнений лечение гормонами должно проводиться с обязательным контролем уровня сахара в крови, свертываемости крови, артериального давления, диуреза и веса больного. Для исключения повышения секреции соляной кислоты и пепсина в желудке и предупреждения развития пептических язв при приеме кортикостероидов больным следует назначать антацидные препараты. Для уменьшения побочных явлений при лечении глюкокортикоидами больным необходима диета с достаточным количеством белка, следует увеличить прием калия до 1,5 — 2 г/сут и уменьшить введение хлоридов.
Окончание лечения должно проводиться путем постепенного уменьшения дозы, так как внезапное прекращение может вызвать обострение бронхиальной астмы. Обычно доза преднизолонауменьшается по 2,5 мг (1/2 таблетки) через день до полной отмены препарата. В течение 3 — 4 дней после отмены назначают небольшие дозы кортикотропина (10 — 20 ЕД/сутки) для стимулирования функции коры надпочечников.
β2-агонисты расслабляют гладкую мускулатуру бронхов за счет связывания с β-адренорецепторами, что сопровождается активацией G-белков и повышением внутриклеточной концентрации цАМФ. Применяют β2агонисты короткого (сальбутамол, фенотерол, тербуталин) и длительного (салметерол, формотерол) действия.
Сальбутамол (альбутерол, вентолин) выпускается в ингаляторах, содержащих 200 доз по 0,001 мг, применяют по 2 дозы 4 — 6 раз в сутки. Фенотерол (беротек) — дозированный аэрозоль, применяют по 2 дозы (200 мг) 3 — 4 раза в сутки. Тербуталин (брикинил) выпускается в таблетках по 2,5 мг и в ампулах с 1 мл раствора — 0,5 мг, назначают внутрь по 2,5 — 5 мг 2 — 3 раза в день, подкожно по 0,25 мг до 3 раз в день.
β2-агонисты длительного действия действуют в течение 9—12 часов. Для лечения приступов бронхиальной астмы из-за длительного латентного периода (до 30 минут) их не применяют. Они эффективны для поддерживающей терапии и профилактики ночных и спровоцированных физической нагрузкой приступов. Салметерол — дозированный аэрозоль для ингаляций по 60 и 120 доз во флаконе. Рекомендуется проведение одной (50 мкг) или двух (100 мкг) ингаляционных доз в сутки. Формотерол выпускается в форме дозированного аэрозоля (ингаляционная доза 12 мкг) по 1 — 2 дозы 1—2 раза в сутки или порошка для ингаляций (ингаляционная доза 4,5 — 9 мкг) по 2 дозы 2 раза в сутки.
β2-Агонисты имеют различные побочные действия. Возможны судороги мышц, тремор, головная боль, парадоксальный бронхоспазм, расширение периферических сосудов и тахикардия у больных с повышенной чувствительностью к β2-агонистам и при превышении ингаляционных доз. Реже развиваются аллергические реакции (крапивница, ангионевротический отек, гипотония, коллапс).
Холинолитические препараты (атропин, платифиллин, метацин) уменьшают или купируют спазм бронхиальной мускулатуры во время приступов удушья. Они могут быть назначены больным с ишемической болезнью сердца, синусовой брадикардией, атриовентрикулярными блокадами и больным, у которых имеется непереносимость к адреномиметикам. М-холиноблокирующим действием обладают ипратропия бромид (арутропид, атровент), тиотропий бромид (вентилат).
Ипратропия бромид применяют в виде дозированного аэрозоля 1—2 дозы (0,02 — 0,04 мкг активного вещества) в среднем 3 раза в сутки, возможно в лечебных целях проводить дополнительные ингаляции по 2 — 3 дозы аэрозоля. Тиотропия бромид — порошковый ингалятор, который назначают по 18 мкг/сут.
Холинолитики при передозировке вызывают сухость во рту, расширение зрачков с нарушением аккомодации, жажду, затруднение глотания и речи, сердцебиения и т.д. Противопоказаниями для их применения являются повышение внутриглазного давления из-за опастности острого приступа глаукомы и выраженные нарушения сердечно-сосудистой системы.
Существуют комбинированные препараты с бронхолитическим эффектом: комбинации фенотерола и ипратропия бромида — беродуал, беродуал форте; фенотерола и кромоглициевой кислоты — дитэк, обладающий кроме того противоаллергическим эффектом, препараты с сальбутамолом — редол — и эфедрином — бронхолитин, солутан, теофедрин.
Беродуал — дозированный аэрозоль для ингаляций, содержащий в 1 дозе 0,00002 г ипратропия бромида и 0,00005 г фенотерола (в ингаляторе 15 мл — 300 доз). Беродуал вызывает выраженный бронхолитический эффект, обусловленный действием входящих в состав препарата компонентов, имеющих различные механизмы и локализацию действия. Фенотерол возбуждает β2-адренорецепторы бронхов, оказывая бронхолитическое действие, ипратропия бромид устраняет холинергическое влияние на гладкую мускулатуру бронхов. Беродуал назначают по 1 — 2 дозы 3 раза в день. При угрозе дыхательной недостаточности — 2 дозы аэрозоля, при необходимости через 5 мин — еще 2 дозы, последующую ингаляцию проводят не ранее, чем через 2 часа.
Беродуал форте — дозированный аэрозоль для ингаляций. Ингалятор содержит 100 и 40 мкг активных веществ, соответственно. Первая доза вводится утром как можно раньше, последняя — перед сном. В острой ситуации возможно введение повторной дозы, если в течение 5 мин нет эффекта от первой ингаляции.
Дитэк — дозированный аэрозоль, содержащий в 1 дозе 0,05 мг фенотерола гидробромида и 1 мг динатрия кромогликата, в ингаляторе 10 мл (200 доз). Фенотерол — β2-адреномиметик. Динатрия кромогликат выраженно влияет на тучные клетки, подавляя выделение медиаторов аллергии, предупреждает бронхиальный иммунный ответ немедленного типа и отсроченные бронхиальные реакции. Комбинированное применение указанных препаратов позволяет повысить эффективность их действия и использовать компоненты в малых дозах. Назначают по 2 дозы аэрозоля 4 раза в день (утром, днем, в вечернее время и перед сном). В случае возникновения бронхоспазма необходима дополнительная ингаляция 1 —2 доз аэрозоля. При отсутствии эффекта — через 5 мин ингаляция еще 2-х доз. Последующие ингаляции проводят не ранее, чем через 2 часа.
Производные ксантина и ингибиторы фосфодиэстеразы: теофиллин (дифилин, дурофилин, ретафил, теопэк, теотард, эуфилонг) и аминофиллин (эуфиллин) увеличивают накопление в тканях циклического аденозинмонофосфата, что уменьшает сократительную активность гладкой мускулатуры, и тем самым оказывает бронходилатирующее действие, сравнительно слабо выраженное. Иногда теофиллин предотвращает усталость дыхательных мышц и дыхательную недостаточность.
Препараты теофиллина добавляют к лечению, если с помощью ингаляционных средств не удается достичь заметного улучшения. Назначают обычно препараты теофиллина пролонгированного действия по 200 — 400 мг внутрь 2 раза в день. Необходимо наблюдать за уровнем теофиллина в крови.
Аминофиллин представляет собой соединение теофиллина с этилендиамином, что облегчает его растворимость и улучшает абсорбцию. Выпускается аминофиллин в таблетках по 0,1 г и таблетках ретард по 0,35, ампулах для внутривенного введения по 10 мл (0,24 г активного вещества) и внутримышечного введения по 1 мл (0,25 г активного вещества) и свечах ректальных 0,36 г. Назначают препарат внутрь по 100 — 200 мг 3 — 4 раза в сутки, при необходимости дозу можно увеличить с интервалом в 3 дня. Лечение таблетками ретард начинают со 175 мг (0,5 табл.) каждые 12 часов с последующим увеличением дозы каждые 3 дня. При неотложных состояниях применяют в/в введение препарата в средней дозе 240 мг до 3-х раз в сутки.
При приеме внутрь производных ксантина возможны диспептические расстройства (тошнота, рвота, поносы), ухудшение сна при приеме на ночь. При быстром внутривенном введении аминофиллина возможны головокружение, сердцебиение, головная боль, судороги, снижение артериального давления, нарушение ритма. Поэтому метилксантины противоказаны больным с острым инфарктом миокарда, с резким снижением артериального давления, при недостаточности кровообращения с гипотонией, пароксизмальной тахикардии и экстрасистолии.
Широко используется при лечении, особенно атопической бронхиальной астмы, кромоглициевая кислота, интал (кромогликат натрия), кромоглин (динатриевая соль кромоглициевой кислоты) и недокромил, которые тормозят дегрануляцию тучных клеток и высвобождение медиаторных веществ, вызывающих бронхоспазм и воспаление.
Кромоглициевая кислота (дозированный аэрозоль доза 5 мг) применяют при бронхоспазме, возникающем при физической нагрузке, 5 — 10 мг 4 раза в 1 сутки. Кромоглин (дозированный аэрозоль для интраназального применения доза 2,8 мг) применяют по 1 — 2 дозы 4 — 6 раз в сутки для профилактики приступов бронхиальной астмы, вызванных стрессом. Недокролин (дозированный аэрозоль, доза 4 мг) применяют по 2 дозы 2 — 4 раза в сутки при приступах бронхиальной астмы, возникающих при физической нагрузке.
Все препараты применяют за 15 — 60 минут до физической нагрузки или контакта с другими провоцирующими факторами (вдыхания холодного воздуха, контакта с пылью или химическими соединениями). Для лечения приступов бронхиальной астмы эти препараты не применяют. Ингаляции препаратов проводят ежедневно. Клинический эффект наступает через 2 — 3 недели от начала лечения. После улучшения состояния больных количество ингаляций постепенно уменьшают и подбирают поддерживающую дозу, которую больные должны применять длительно до 1 —1,5 месяцев. Кромоглициевую кислоту можно применять в сочетании с бронхорасширяющими средствами и кортикостероидами. Дозу кортикостероидов при этом можно значительно уменьшить, а у некоторых больных полностью прекратить их применение.
Антигистаминные лекарственные средства обладают стабилизирующим действием на мембраны тучных клеток. Применяют кетотифен (задитен) внутрь по 1 мг 2 раза в день, лоратадин внутрь по 10 мг однократно, хлорорирамин внутрь по 25 мг 2 — 3 раза в день при лечении легкой и средней тяжести течения бронхиальной астмы.
Антагонисты лейкотриеновых рецепторов (зафирлуксат, монтелуксат) — новые противовоспалительные и противоастматические препараты, уменьшают потребность в β2-адреномиметиках короткого действия. Зафирлуксат применяют по 20 мг внутрь 2 раза в сутки, монтелуксат — по 10 мг 1—2 — 4 раза в сутки. Препарат применяют для профилактики приступов бронхоспазма преимущественно при персистирующей «аспириновой» астме.
Для улучшения проходимости бронхов назначают средства, разжижающие мокроту: 3% раствор йодистого калия, настои и отвары термопсиса и алтея, трав «грудного» сбора и др., обильное горячее питье. Муколитические препараты (ацетилцистеин, трипсин, химотрипсин) противопоказаны больным с бронхиальной астмой из-за опасности усиления бронхоспазма. Эффективным способом разжижения мокроты являются парокислородные ингаляции.
В комплекс мероприятий при лечении бронхиальной астмы должны быть включены различные виды индивидуальной и групповой психотерапии (патогенетическая, рациональная, внушение в бодрствующем и гипнотическом состоянии, аутогенная тренировка, семейная психотерапия), иглорефлексотерапия, психотропные и седативные средства.
Психотропные и седативные средства оказывают успокаивающее действие на центральную нервную систему, вызывают мышечную релаксацию, обладают противосудорожной активностью, оказывают умеренный снотворный эффект.
- Из психотропных средств целесообразно применять хлордиазепоксид (элениум, напотон), диазепам (седуксен, реланиум), оксазепам (тазепам, нозепам) внутрь по 5— 10 мг 1 раз в день.
- Седативные средства, усиливая процессы торможения или понижая процесс возбуждения в коре головного мозга, способствуют восстановлению равновесия между процессами возбуждения и торможения. В группу седативных средств входят бромкамфора, корень валерианы, трава пустырника, корвалол и др.
Обострение бронхиальной астмы проявляется увеличением частоты приступов удушья, сопровождающихся нарастанием дыхательной недостаточности, пролонгированием бронхиальной обструкции, характеризующимся чувством нехватки воздуха и выраженной экспираторной одышкой.
Для купирования обострения предпочтительнее использование инфузионных форм лекарственных средств — системных глюкокортикоидов (преднизолона и дексаметазона) для достижения быстрого эффекта. Начальная доза преднизолона внутривенно — 60 — 90 мг. Дозу в последующем корректируют в зависимости от состояния пациента до его стабилизации. При отмене внутривенного введения глюкокортикоидов их замещают ингаляционными формами, дозы которых зависят от выраженности бронхиальной обструкции.
Для быстрого купирования бронхиальной обструкции применяют также ингаляционные формы β2-агонистов короткого действия (фенотерол, сальбутамол), холинолитиков (ипратропия бромид, тиотропия бромид) и таблетированные формы метилксантинов короткого и длительного действия (аминофиллин, теофиллин). Муколитические и антигистаминные препараты в острый период противопоказаны из-за возможного затруднения дренажа бронхиального секрета. Для облегчения ингаляций бронхолитических лекарственных средств предпочтительнее использование небулайзеров.
При обострении бронхиальной астмы на фоне активации хронических очагов инфекции (гнойных гайморитов, бронхитов, холецистита) или при развитии пневмонии показано проведение антибактериальной терапии с учетом чувствительности флоры и возможного неблагоприятного влияния антибиотиков на течение заболевания. Эффективны макролиды (роситромицин, ровамицин), аминогликозиды (гентамицин, канамицин) и нитрофурановые препараты. Антибиотики следует назначать в сочетании с противогрибковыми препаратами.
В общем комплексе мероприятий в купировании обострения бронхиальной астмы важное место занимают физические методы лечения и лечебная физкультура. Используют ингаляции подогретых минеральных вод, массаж грудной клетки и дыхательную гимнастику, улучшающие дренажную функцию бронхиального дерева. Возможно воздействие СВЧ-поля (дециметровые волны) на область надпочечников с целью стимуляции выброса эндогенных глюкокортикоидов.
В настоящее время при лечении бронхиальной астмы применяют «ступенчатый подход», при котором интенсивность терапии зависит от степени тяжести бронхиальной астмы (ступенчатая терапия). Этот подход позволяет контролировать эффективность проводимой терапии. При улучшении состояния больного доза и кратность приема лекарств уменьшаются (ступень вниз), при ухудшении — увеличиваются (ступень вверх). Во время ремиссии, через 1,5 — 3 месяца после стихания обострения рекомендуется оперативная санация очагов инфекции в носоглотке и ротовой полости.
Cтупень 1. Нерегулярное использование бронходилятаторов
- Терапия: Ингаляции β2-агонистов короткого действия «по требованию» (не более 1 раза в неделю). Профилактическое применение β2-агонистов короткого действия или кромогликата натрия (или недокромила) перед физической нагрузкой или предстоящим воздействием антигена. Как альтернатива ингаляционных β2-агонистов могут использоваться пероральные короткого действия β2-агонисты или теофиллины, или ингаляционные антихолинергические препараты, хотя их действие начинается позже и/или у них выше риск развития побочных эффектов.
- Примечание: Перейти к ступени 2, если потребность в бронхорасширяющих препаратах более 1 раза в неделю, но не более 1 раза в день; проверить комплайкс, ингаляционную технику.
Cтупень 2. Регулярное (ежедневное) применение ингаляционных противовоспалительных препаратов
- Терапия: Любой ингаляционный кортикостероид в стандартной дозе (беклометазона дипропионат или будесонид 100–400 мкг дважды в день, флютиказона пропионат 50–200 мкг дважды в день или флунизолид 250–500 мкг дважды в день) или регулярный прием кромогликата или недокромила (но если не достигнут контроль, переход на ингаляционные кортикостероиды) + ингаляции β2-агонистов короткого действия или альтернативных препаратов «по требованию», но не чаще 3–4 раз в день.
- Примечание: Для лечения нетяжелых обострений могут применяться высокие дозы ингаляционных кортикостероидов.
Cтупень 3. Применение высоких доз ингаляционных кортикостероидов или стандартных доз ингаляционных кортикостероидов в комбинации с ингаляционными пролонгированными β2-агонистами
- Терапия: Ингаляции β2-агонистов короткого действия или альтернативных препаратов «по требованию», но не чаще 3-4 раза в день, + любой ингаляционный кортикостероид в высокой дозе (беклометазона дипропионат, будесонид или флунизолид до 2,0 мг в несколько приемов; рекомендуется использовать большой спейсер) или стандартные дозы ингаляционных кортикостероидов в комбинации с ингаляционными пролонгированными β2-агонистами (сальметерол 50 мкг дважды в день или 12 мкг формотерола дважды в день лицам старше 18 лет).
- Примечание: В редких случаях при наличии проблем с применением высоких доз ингаляционных кортикостероидов можно применять стандартные дозы вместе с любым ингаляционным прологированным β2-агонистом или пероральным теофиллином, или кромогликатом либо недокромилом.
Cтупень 4. Применение высоких доз ингаляционных кортикостероидов в комбинации с регулярным приемом бронходилятаторов
- Терапия: Ингаляции β2-агонистов короткого действия «по требованию», но не чаще 3–4 раз в день, + регулярный прием высоких доз ингаляционных кортикостероидов + последовательная терапия одним или более из нижеперечисленных:
- ингаляционные пролонгированные β2-агонисты
- пероральные пролонгированные теофиллины
- ингаляционный ипратропиум бромид
- пероральные пролонгированные β2-агонисты
- кромогликат или недокромил.
- Примечание: Пересмотр лечения каждые 3–6 месяцев. Если ступенчатая тактика позволяет достичь клинического эффекта, то возможно снижение доз препаратов; если лечение начато недавно со ступени 4 или 5 (или включает таблетированные кортикостероиды), снижение может иметь место в более короткий интервал. У некоторых пациентов снижение на следующую ступень возможно через 1–3 месяца после стабилизации состояния.
источник

 Восстановить баланс воды и солей в организме;
Восстановить баланс воды и солей в организме;























