Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
При типичных жалобах пациента используют определённый алгоритм диагностики бронхиальной астмы.

Вероятность бронхиальной астмы возрастает, если в анамнезе присутствуют:
- атопический дерматит;
- аллергический риноконъюнктивит;
- отягощенный семейный анамнез по бронхиальной астме или другим атопическим заболеваниям.
Диагноз бронхиальной астмы часто можно предположить, если у пациента присутствуют следующие симптомы:
- эпизоды одышки;
- свистящие хрипы;
- кашель, усиливающийся преимущественно в ночные или предутренние часы;
- заложенность в грудной клетке.
Появление или усиление симптомов бронхиальной астмы:
- после эпизодов контакта с аллергенами (при контакте с животными, клещами домашней пыли, пыльцевыми аллергенами);
- в ночные и предутренние часы;
- при контакте с триггерами (химические аэрозоли, табачный дым, резкий запах);
- при перепадах температуры окружающей среды;
- при любых острых инфекционных заболеваниях дыхательных путей;
- при сильных эмоциональных нагрузках;
- при физической нагрузке (пациенты отмечают типичные симптомы бронхиальной астмы или иногда длительный кашель, обычно возникающий через 5-10 мин после прекращения нагрузки, редко — во время нагрузки, который самостоятельно проходит в течение 30-45 мин).
При осмотре необходимо обратить внимание на следующие признаки, характерные для бронхиальной астмы:
- одышка;
- эмфизематозная форма грудной клетки;
- вынужденная поза;
- дистанционные хрипы.
При перкуссии возможен коробочный перкуторный звук.
Во время аускультации определяют удлинение выдоха или свистящие хрипы, которые могут отсутствовать при обычном дыхании и обнаруживаться только во время форсированного выдоха.
Необходимо учитывать, что в связи с вариабельностью астмы проявления болезни могут отсутствовать, что не исключает бронхиальную астму. У детей в возрасте до 5 лет диагноз бронхиальной астмы основан главным образом, на данных анамнеза и результатах клинического (но не функционального) обследования (большинство педиатрических клиник не располагают такой точной аппаратурой). У детей грудного возраста, имевших три эпизода свистящих хрипов и более, связанных с действием триггеров, при наличии атопического дерматита и/или аллергический ринит, эозинофилии в крови следует подозревать бронхиальную астму, проводить обследование и дифференциальную диагностику.

У детей старше 5 лет необходимо проводить оценку функции внешнего дыхания. Спирометрия позволяет оценить степень обструкции, её обратимость и вариабельность, а также тяжесть течения заболевания. Однако спирометрия позволяет оценивать состояние ребёнка только на момент осмотра. При оценке показателей ОФВ1 и форсированной жизненной ёмкости лёгких (ФЖЁЛ) важно ориентироваться на должные показатели, полученные в ходе популяционных исследований, которые учитывают этнические особенности, пол, возраст, рост.
Таким образом, оценивают следующие показатели:
- ОФВ ;
- ФЖЕЛ;
- отношение ОФВ,/ФЖЁЛ;
- обратимость бронхиальной обструкции — увеличение ОФВ, по крайней мере на 12% (или 200 мл) после ингаляции сальбутамола либо в ответ на пробное лечение глюкокортикостероидами.
Пикфлоуметрия (определение ПСВ) — важный метод диагностики и последующего контроля лечения бронхиальной астмы. Последние модели пикфлоуметров относительно недороги, портативны, выполнены из пластика и идеально подходят для использования пациентами старше 5 лет в домашних условиях с целью ежедневной оценки течения бронхиальной астмы. При анализе показателей ПСВ у детей используют специальные номограммы, но более информативен ежедневный мониторинг ПСВ в течение 2-3 нед для определения индивидуального наилучшего показателя. ПСВ измеряют утром (обычно наиболее низкий показатель) до ингаляций бронхолитиков, если ребёнок их получает, и вечером перед сном (как правило, наиболее высокий показатель). Заполнение больным дневников самоконтроля с ежедневной регистрацией в нём симптомов, результатов ПСВ играет важную роль в стратегии лечения бронхиальной астмы. Мониторинг ПСВ может быть информативен для определения ранних симптомов обострения заболевания. Дневной разброс показателей ПСВ более 20% рассматривают как диагностический признак бронхиальной астмы, а величина отклонений прямо пропорциональна тяжести заболевания. Результаты пикфлоуметрии свидетельствуют в пользу диагноза бронхиальной астмы, если ПСВ увеличивается по крайней мере на 15% после ингаляции бронхолитика или при пробном назначении глюкокортикосетроидов.
Таким образом, важно оценить:
- суточную вариабельность ПСВ (разность между максимальным и минимальным значениями в течение дня, выраженную в процентах от средней за день ПСВ и усреднённую за 1-2 нед);
- минимальное значение ПСВ за 1 нед (измеряемой утром до приёма бронхолитика) в процентах от самого лучшего в этот же период показателя (Min/Max).
У пациентов с симптомами, характерными для бронхиальной астмы, но с нормальными показателями функции лёгких, в постановке диагноза БА может помочь исследование реакции дыхательных путей на физическую нагрузку.
У некоторых детей симптомы бронхиальной астмы провоцирует только физическая нагрузка. В этой группе полезно проведение нагрузочного теста (6-минутный протокол нагрузки бегом). Использование этого метода исследования совместно с определением ОФВ, или ПСВ может быть полезно для постановки точного диагноза бронхиальной астмы.
Для выявления бронхиальной гиперреактивности можно применять тест с метахолином или гистамином. В педиатрии их назначают крайне редко (в основном у подростков), с большой осторожностью, по особым показаниям. При диагностике бронхиальной астмы эти тесты имеют высокую чувствительность, но низкую специфичность.
Специфическую аллергологическую диагностику проводят врачи-аллергологи/иммунологи в специализированных учреждениях (отделениях/кабинетах).
Аллергологическое обследование обязательно для всех больных с бронхиальной астмой, оно включает: сбор аллергологического анамнеза, проведение кожного тестирования. определение уровня общего IgE (и специфических IgE в случаях, когда невозможно проведение кожных проб).
Кожные тесты с аллергенами и определение уровней специфических IgE в сыворотке крови помогают выявить аллергический характер заболевания, установить причинно-значимые аллергены, на основании чего рекомендуют соответствующий контроль факторов окружающей среды (элиминационный режим) и разрабатывают схемы специфической иммунотерапии.
Неинвазивное определение маркёров воспаления дыхательных путей (дополнительные диагностические методы):
- исследование мокроты, спонтанно продуцируемой или индуцированной ингаляцией гипертонического раствора натрия хлорида, на клетки воспаления (эозинофилы или нейтрофилы);
- определение уровня оксида азота (NО) и окиси углерода (FeCO) в выдыхаемом воздухе.

Определение степени тяжести обострений бронхиальной астмы и показаний к госпитализации при обострении
Определение тяжести обострений бронхиальной астмы
источник
Диагностика бронхиальной астмы выполняется, ориентируясь на полное комплексное обследование организма пациента. От правильно проведенной диагностики зависит получение положительных результатов лечения.
Протоколы (стандарты) определения заболеваемости, а также дальнейшего лечения взрослого населения и детей учитывают различные методики: клинический осмотр, сбор анамнеза, выявление симптоматики, лабораторная диагностика.
После проведения необходимых мероприятий для каждого больного подбирается индивидуальная схема лечения, которая способствует снижению заболеваемости и облегчению состояния больного. Дифференциальная диагностика бронхиальной астмы учитывает все аспекты (анализы, симптоматику, анамнез, аллергологическое исследование и дыхательную функциональность.).
Современная диагностика при развитии бронхиальной астмы является важной задачей для врача, так как адекватное лечение способно обеспечить полный контроль над заболеванием при полной нейтрализации симптоматики у детей и взрослых. Для этого оцениваются все критерии астмы с исключением ХОБЛ и постановкой предварительного диагноза.
Протоколы диагностики проводятся в несколько этапов:
Бронхиальная астма, в зависимости от степени заболеваемости, определяется наиболее часто в детском и подростковом возрасте. Как правило, наблюдается генетическая предрасположенность к развитию астматических заболеваний. Кроме того, ее развитие возможно на фоне ХОБЛ.
Бронхиальный приступ нередко связан с воздействием определенных факторов, провоцируя характерную симптоматику (одышку, кашель, свистящее дыхание, слабость и т.д.). Приступ способен появиться внезапно. Его можно купировать при помощи ингаляционных бронхолитиков. Если после использования ингалятора приступ не снимается, необходимы дальнейшие протоколы диагностики, а также исключение ХОБЛ.
В начальной стадии заболевания профессиональная диагностика не способна определить какие-то определенные протоколы в определении бронхиальной астмы, кроме исключения ХОБЛ. Во время затяжного приступа может возникнуть симптом «бочкообразной грудной клетки», что связано с затрудненным выдохом. В результате этого возможно постепенное развитие эмфиземы, критерии и протоколы которой зависят от выраженности симптоматики и стадии заболеваемости. От результатов визуального осмотра может зависеть дальнейшее лечение.
Немаловажным способом профессиональной диагностики является перкуссия (выстукивание) и аускультация (выслушивание) легких. По мере развития приступа можно услышать свистящее дыхание и хрипы в легких. Перкуссия эффективна при длительном течении заболевания и эмфиземе.
Лабораторная диагностика предполагает назначение проведения различного вида анализов, среди которых:
- биохимический анализ крови — определяет количество эозинофилов, являющихся маркерами аллергического процесса. Кроме того, этот анализ в совокупности с аллергологической пробой, позволяет выявить конкретный аллерген, на который острее всего реагирует организм;
- общий анализ крови — позволяет выявить воспалительные процессы, ХОБЛ и интоксикацию в организме больного. Забор крови выполняется натощак;
- общий анализ мокроты — выявляет характерные астматические маркеры с характерными спиралями Куршмана и кристаллами Шарко – Лейдена. При этом определяется вязкая и густая мокрота, которая может расслаиваться двумя слоями. При микроскопическом исследовании определяются эозинофилы;
- анализ кала — способствует выявлению паразитарных инвазий, которые нередко провоцируют развитие бронхиальной астмы. Например, аскариды при своей цикличности развития способны проникнуть через легочную систему, вызывая общую интоксикацию организма, ослабление иммунной системы, повышенную аллергизацию пациента;
- аллергопроба (включая скарификационную) — критерии проведения аллергопробы позволяют уточнить наличие триггера в крови, который вызывает ответную цепь реакций в крови, приводя к бронхоспазму. При положительном ответе могут наблюдаться местные признаки воспаления (зуд, гиперемия, отек и т.д.).
Наиболее сложно диагностировать астму при наличии обструктивного бронхита (ХОБ). Этот процесс проявляется, как хроническая обструктивная болезнь легких (ХОБЛ).
Протоколы выполнения этого вида диагностики служат показателями для постановки итогового диагноза.
Профессиональная рентгенография способна выявить повышенную воздушность легочной ткани (эмфизему) и усиленный легочный рисунок за счет активного притока крови к легочной ткани. Тем не менее, следует учитывать, что иногда даже рентгенограмма не может выявить изменения. Поэтому принято считать, что методы рентгенографии глубоко неспецифичны.
Этот метод служит для определения ФВД (функций внешней дыхательной деятельности) и является достаточно эффективным. Профессиональная спирометрия способна определить ряд главных показателей дыхательной деятельности.
Диагностика спирометрии выглядит следующим образом:
- пациенту предлагается дышать через специальный прибор (спирометр), который обладает чувствительностью и фиксирует все изменения дыхания;
- анализ проведенного обследования сравнивается (врачом или пациентом) с рекомендуемыми показателями ФВД;
- на основании профессиональной сравнительной характеристики внешнего дыхания врач устанавливает предварительный диагноз (для 100% уверенности в диагнозе одной спирометрии недостаточно);
- если у больного наблюдается бронхообструктивные нарушения (исключая ХОБЛ) это может говорить о проявлении бронхиальной астмы.
Помимо этого, спирометрические данные позволяют определить тяжесть астматического приступа и эффективность проводимого лечения в том случае, когда оно использовалось.
Этот метод диагностирования относится к нововведениям для контроля и определения развития бронхиальной астмы у взрослого пациента. Мониторинговый протокол с участием пикфлоуметра обладает следующими преимуществами:
- позволяет определить обратимость бронхиальной обструкции;
- возможность оценки тяжести течения болезни;
- протоколы пикфлоуметрии позволяют спрогнозировать период, когда возникает астматический приступ, в зависимости от степени заболеваемости;
- возможность выявления профессиональной астмы;
- мониторинг эффективности проводимого лечения.
Пикфлоуметрию следует выполнять ежедневно. Это позволяет получить более точные результаты диагностики.
При помощи этого способа профессиональной диагностики определяется пиковая объемность и максимальная объемная скорость на различных уровнях, учитывая процентное соотношение ФЖЕЛ (форсированную жизненную емкость легких). Измеряют максимальную скорость на уровне в 75%, 50% и 25%.
Наиболее затруднительны протоколы определения профессиональной астмы, так как приступ могут вызвать некоторые химические соединение, присутствующие в воздухе. Для подтверждения профессиональной астмы необходимо выяснение анамнеза у взрослого пациента, а также анализ показателей внешней дыхательной деятельности. Кроме того, необходимо в обязательном порядке своевременно сдавать анализы (мокроты, мочи, крови и т.д.) и проводить необходимое лечение.
Одновременно с показателями внешнего дыхания и в зависимости от выраженности симптоматики проводятся прик-тесты (инъекционные) и скарификационная проба на выявление аллергологической этиологии. Однако следует учитывать, что клиническая картина таких обследований в некоторых случаях могут дать ложнопозитивный или ложнонегативный ответ. Именно поэтому рекомендуется проводить исследование крови на наличие специфических антител в сыворотке. В профессиональной диагностике особенно важно выяснение аллергического статуса у детей.
Диагностика бронхиальной астмы у детей нередко сопровождается большими трудностями. Это связано, прежде всего, с симптоматикой заболевания у детей, которая аналогична многим другим детским заболеваниям. Поэтому многое зависит от выяснения анамнеза со склонностью к аллергическим заболеваниям. В первую очередь необходимо опираться на повторение ночного приступа бронхиальной астмы, что подтверждает развитие заболевания.
Помимо этого, протоколы диагностики предусматривают проведение ФВД (функционального исследования внешнего дыхания) с бронходилататорами для назначения адекватной тактики лечения. Вполне естественно, что необходимо сдать анализы мокроты, крови и кала, а также провести спирометрическое тестирование и аллергообследование.
Следует отметить, что затруднительно проводить диагностику астматического приступа у лиц пожилого возраста. Это связано, прежде всего, с обилием хронических заболеваний, которые сопровождают бронхиальную астму, «стирая» ее картину. В этом случае, необходим тщательный сбор анамнеза, исследование мокроты и крови, выполнение специфических тестирований, направленных на исключение вторичных заболеваний. Прежде всего, проводится диагностика сердечной астмы, выявление ИБС, сопровождающейся симптомами недостаточности левого желудочка.
Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
источник
Для того чтобы выбрать правильный курс лечения, необходима постановка точного диагноза. Существуют заболевания, которые имеют специфические признаки, и определить болезнь в таком случае не составляет труда.
Бронхиальная астма не относится к их числу, поэтому, когда возникает подозрение на патологию дыхательных путей, требуется тщательное обследование пациента.
Современная диагностика астмы включает не только визуальный осмотр больного, но и некоторые инструментальные методы, позволяющие выявить природу болезни и определить стадию ее развития.
Если человек осведомлен о том, как распознают астму, и знает, к какому врачу обратиться за помощью при возникновении проблем с дыханием, часто удается избежать перехода болезни в тяжелую форму. Астмой называют хроническое заболевание дыхательной системы, в развитии которого принимают участие различные клеточные элементы.
Болезнь характеризуется обструктивным процессом в бронхах, в результате чего нарушается их проходимость. Человек начинает замечать, что дыхание становится хриплым и свистящим, появляется одышка, ощущение распирания в груди и удушающий кашель.
Симптомы астму у взрослого или ребенка нельзя оставлять без внимания. Наиболее тяжелым проявлением болезни считается астматический статус — состояние, которое может закончиться летальным исходом. Угроза жизни в этом случае обусловлена гипоксией и удушьем, возникшими на фоне отека и спазма бронхов.
Вовремя поставить диагноз при бронхиальной астме важно и потому, что качество жизни заболевшего человека ухудшается из-за приступов кашля и нехватки воздуха, и ему необходимо срочное лечение. Первым пунктом избавления от приступов кашля является посещение врача.
На сегодняшний день выделены многочисленные диагностические критерии бронхиальной астмы. Распознать бронхиальную астму на фоне иных заболеваний дыхательной системы не всегда просто, т. к. болезнь не отличается специфическими признаками, поэтому нельзя заниматься самолечением.
От постановки верного диагноза зависит, насколько эффективным будет подобранное лечение, как скоро заболевание перейдет в стадию ремиссии, и насколько затянется этот период.
Врачу, который осматривает пациента с бронхиальной астмой, диагностика, основанная на сборе анамнеза, необходима, чтобы выбрать правильный курс борьбы с заболеванием.
Пациент должен рассказать терапевту:
- какими были первые симптомы патологии дыхания, и после какой болезни они обнаружились (коклюш, корь или др.);
- с какого возраста начался удушающий кашель;
- были ли в семье случаи бронхиальной астмы или аллергии;
- с чем связано возникновение приступа (стресс, физическая нагрузка, контакт с какими-либо веществами, с животными или холодным воздухом и т. д.);
- каким образом легче справиться с удушьем (удобно ли опираться обо что-то, расслабляя в это время плечевой пояс);
- какими звуками сопровождается дыхание[М14] (при астматическом приступе хрипы дополняются свистящим дыханием);
- насколько спонтанно начинается удушье (есть ли перед этим першение в горле, насморк или кожный зуд);
- в какое время суток чаще наблюдается нехватка воздуха;
- способствует ли снятию приступа прием бронхолитических лекарств.
Опрос больного и сбор анамнеза является не самым достоверным, однако очень важным методом дифференциальной диагностики болезни.
В совокупности с результатами лабораторных исследований он дает врачу практически полную картину заболевания.
Приступ бронхиальной астмы может быть похож на бронхит — острое воспаление выстилающей бронхи слизистой оболочки. Одышка и кашель, на которые жалуется больной, могут появляться при разных заболеваниях, поэтому требуется тщательное обследование.
Если у пациента с нарушениями дыхания подозревается бронхиальная астма, диагностика должна включать врачебный осмотр. В ходе визуального осмотра больного нередко отмечается изменение формы грудной клетки.
Такое состояние обычно свидетельствует о развитии эмфиземы легких. В результате сильного расширения парного дыхательного органа грудь приобретает бочкообразную форму.
Обследование, как правило, не заканчивается на одном лишь осмотре. Опытный доктор может судить о наличии сужения бронхиального просвета, проведя простукивание и прослушивание груди пациента.
В процессе функционирования внутренние органы человека издают различные звуки, которые могут свидетельствовать о наличии той или иной патологии. Врач, знающий, как определить астму, в качестве диагностического метода использует аускультацию.
Суть ее состоит в том, что при помощи стетоскопа или фонендоскопа терапевт прослушивает грудную клетку больного, делая вывод о наличии патологии на основе звуков, сопровождающих работу легких и бронхов пациента.
Другим эффективным способом подтвердить наличие астмы является перкуссия. Эта методика представляет собой простукивание изучаемого участка тела (при подозрении на астму простукивают грудную клетку).
Оба метода имеют свои особенности, например:
- на раннем этапе прогрессирования недуга перкуссия малоэффективна, чего нельзя сказать о ситуации, когда болезнь приобрела тяжелую форму. При затяжном течении патологии бронхов может развиться эмфиземное изменение легких, и врач при перкуссии слышит звук, напоминающий удары по коробке из картона;
- в процессе аускультации опытный доктор способен определить, перешла ли болезнь в стадию ремиссии. При астме в стадии обострения по всей поверхности легких прослушиваются свистящие звуки и хрипы. В период ослабления астматических симптомов хрипы и свист выявляются лишь в области нижней границы лопаток (пациент при этом должен усиленно вдохнуть).
Для того чтобы определить природу дыхательной патологии, проводят также различные тесты на астму. К таким видам диагностики относят выявление провокатора аллергической реакции (триггера).
Проба на аллергию осуществляется посредством скарификации кожного покрова. На поврежденную кожу наносят различные аллергены и наблюдают за местной реакцией.
Диагностика бронхиальной астмы у взрослых не обходится без анализов крови. Если у астматика заболевание неосложненное, показатели обычно вписываются в границы нормы. Если заболевание быстро прогрессирует, в крови человека наблюдается резкий скачок уровня гемоглобина, отвечающего за перенос кислорода.
О недостаточности внешнего дыхания также свидетельствует увеличение количества эритроцитов. Скорость их оседания обычно не изменяется (при условии, что в организме не протекает инфекционный процесс).
При наличии симптомов, свидетельствующих о бронхиальной астме, требуется не только общий анализ крови, но и ее биохимическое исследование. Забор венозной крови осуществляется натощак, в противном случае результаты будут искажены.
Перед проведением анализа рекомендуется ограничить физическую активность, а также избегать стрессов. У заболевшего астмой в результате биохимического анализа обнаруживается большое количество веществ, образовавшихся в ответ на воздействие провоцирующих факторов.
В крови пациентов, страдающих атопической формой заболевания, увеличивается содержание E-иммуноглобулина, в то время как у астматиков со смешанной формой болезни возрастает количество белковых соединений G.
Количество иммуноглобулинов в организме человека, страдающего астматическими приступами, также может вписываться в границы нормы. Такая ситуация наблюдается, если чувствительность повышена лишь к одному аллергену.
При подозрении на нарушение проходимости бронхов может быть проведено изучение газового состава крови. Этот показатель отражает, насколько тяжело протекает болезнь.
Рост объема углекислого газа указывает на то, что болезнь находится в запущенной стадии и пациент нуждается в кислородных ингаляциях.
Анализы по бронхиальной астме предполагают не только исследование крови, но и выявление специфических включений в мокроте заболевшего. Рассматривая полученный из бронхов биоматериал, лаборант, как правило, обнаруживает слепки Куршмана (в виде спиралей), некоторое количество эозинофилов, а также кристаллические вкрапления Шарко-Лейдена.
Также в бронхиальном секрете может содержаться большое количество микробов и включения крови. Мокрота у астматика отличается от обычной не только при микроскопическом исследовании. Она имеет следующие признаки:
- двухслойную структуру;
- чрезмерную вязкость;
- густую консистенцию;
- прозрачный цвет.
Среди лабораторных методов выявления астмы присутствует и анализ кала. Процедура необходима для исключения гельминтоза, при котором увеличивается частота астматических приступов из-за отравления организма токсинами.
Инструментальные методы диагностики при бронхиальной астме незаменимы, когда требуется поставить диагноз как взрослым, так и совсем юным пациентам.
Современные диагностические методы позволяют:
- выяснить, есть ли шанс избавиться от бронхиальной обструкции;
- изучить вентиляционную способность легких и определить, насколько хорошо орган справляется с обогащением крови кислородом;
- узнать, обусловлено ли сужение просвета в бронхах контактом больного с триггерами (раздражителями).
План обследования взрослого или ребенка может включать такой способ выявления бронхиальной астмы, как провокационные тесты. К информативным пробам относят:
- проведение ингаляции с добавлением гистамина;
- тесты с физической нагрузкой;
- ингаляции сухим холодным воздухом.
Существуют пробы, которые могут быть проведены только под строгим контролем врача и в период, когда у человека отсутствуют приступы. Например, к таким исследованиям относится тест с применением метахолина — М-холиностимулятора, провоцирующего бронхоспазм у астматиков.
Еще одним методом, при помощи которого выявляют астму, является рентгенография. Исследование при помощи рентгеновских лучей требуется не в каждой ситуации.
Например, оно не будет лишним, если в ходе визуального осмотра врач подтвердил развитие эмфиземы. Посещение рентгенкабинета показано и в том случае, если приступы удушающего кашля продолжаются у человека длительное время, а подобранное лечение не приносит облегчения.
Врачу необходимо исключить наличие других патологий дыхательной системы, которые можно обнаружить, применив рентгенологические методы обследования.
На ранних этапах прогрессирования астмы рентгенография неинформативна, т. к. легкие выглядят практически так же, как и у здорового человека, поэтому врач должен назначить и другие виды исследований.
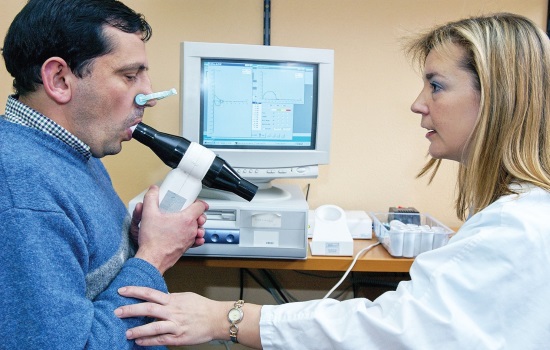
Выявить астму помогает оценка внешней функции дыхательной деятельности. На сегодняшний день спирометрия — ведущий метод определения скорости, с которой в легких перемещаются воздушные потоки. Кроме того, использование спирографа информативно и в отношении измерения общего дыхательного объема легких.
Главным критерием исследования считается ОФВ1 (секундный объем фиксированного выдоха). Полученный в ходе спирометрического исследования результат позволяет судить о степени проходимости бронхов. Здоровый человек делает более быстрый выдох в течение 1-й секунды, поэтому его показатель ОФВ1 будет выше.
Течение астмы считается легким, если в процессе спирометрии критерий ОФВ1 составляет хотя бы 80% от идеального показателя. Результат, который варьируется в пределах 60 — 80%, характерен для среднетяжелого течения недуга. Показатель, не достигающий 60%, указывает на то, что патология несет угрозу для жизни.
Еще одним методом дифференцирования астмы от иных дыхательных патологий считается пикфлоуметрия. Прибор, необходимый для исследования, называется пикфлоуметром и представляет собой небольшой аппарат, имеющий вид трубочки, на которую нанесены деления.
Каждая зона соответствует определенной стадии развития болезни. Так, если показатели астматика вписываются в границы зеленой зоны, считается, что дыхательная патология хорошо контролируется.
Результат, находящийся между красным и желтым делением, сигнализирует о наличии обострения. Заметив, что показатель находится в районе красной зоны, человек должен немедленно обратиться за медицинской помощью.
Шкала прибора не унифицирована, а критерии норм индивидуальны для каждого пациента. Для того чтобы определить свои нормальные показатели, больной должен повторить форсированный выдох несколько раз, добиваясь наилучшего результата.
Пикфлоуметр достаточно прост в обращении, что позволяет делать тест по контролю над астмой в домашних условиях. Больной может самостоятельно измерять пиковую скорость выдоха, используя аппарат в утренние и вечерние часы.
Рекомендуется записывать результаты проведенных тестов в дневник, с которым впоследствии ознакомится лечащий врач.
Для того чтобы определить общий объем дыхания на пике и максимальную объемную скорость, необходим пневмотахограф. В процессе исследования используют три тестовых процентных уровня (25, 50 и 75), опираясь на которые, специалист измеряет форсированную жизненную емкость легких.
Данная инструментальная диагностика имеет минус, который заключается в том, пневмотахография не подходит для выявления астмы, вызванной вдыханием аллергена.
Этот тип заболевания называется экзогенным и возникает у пациентов, которые вдыхают вызывающие приступ химические соединения, лишь находясь в определенных условиях (например, на работе).
Для того чтобы с точностью диагностировать бронхиальную астму, пробы необходимы как инъекционные, так и скарификационные. Зачастую результаты, полученные при проведении общего анализа крови, могут оказаться неинформативными, поэтому многие врачи рекомендуют обязательно сделать биохимический анализ.
Исследование сыворотки крови необходимо и в том случае, если требуется выявление соответствующего аллергена. Под влиянием аллергической реакции в организме меняется уровень IgE (одного из видов иммуноглобулина), о чем сообщат результаты пробы.
Для выявления специфических антител существуют специальные наборы аллергенов, на которые реагирует организм заболевшего человека. По итогу тестирования врач может точно определить первопричину астматических приступов.
При подозрении на астму аллергического происхождения делаются также кожные пробы. Такое исследование менее информативно, чем определение IgE в крови, однако является незаменимым, если врач опасается возникновения анафилактической реакции у пациента.
Заболевшему следует знать, что тест нельзя проводить при наличии таких кожных заболеваний, как экзема или атопический дерматит. Кроме того, результаты проб будут недостоверными, если заболевший принимает антигистаминные препараты.
Появление частых приступов кашля характерно для детей, т. к. именно в этом возрасте организм наиболее подвержен респираторным заболеваниям. В первую очередь врачом должна быть назначена проба, дифференцирующая астму аллергической природы.
Заметив, что у малыша стали появляться приступы кашля, родителям стоит обратить внимание, покашливает ли ребенок в ночное время.
Развитие обычного бронхита сопровождается утренним отхаркиванием накопившейся за ночь мокроты, в то время как астматические приступы сходны с коклюшем, и ребенок начинает откашливать слизь во сне. Эта информация будет полезна педиатру, который осматривает маленького пациента.
Задумываясь о том, как распознать бронхиальную астму у ребенка, родители должны понимать, что применение некоторых методов необходимо для постановки правильного диагноза.
Назначенные после этого лекарства предотвратят прогрессирование болезни. Для подтверждения или исключения астмы в детском возрасте потребуется:
- сдать кровь на анализ;
- сделать аллергологический тест (по ситуации);
- пройти обследование с использованием бронходилятаторов.
Практически в ста процентах случаев заболевание у ребенка поддается полному контролю, если сразу же был поставлен верный диагноз.
Современными препаратами и общим укреплением организма можно добиться обратимости сужения просвета в бронхах и обеспечить длительную ремиссию.
Человек с хроническим заболеванием бронхов нуждается не только в лекарственных средствах, но и в изменении образа жизни. Например, потребуется избегать контакта с аллергенами.
Следуя врачебным предписаниям, заболевший может уменьшить появление удушающих приступов до минимума.
Зная, что представляет собой астма и как определить причину ее возникновения, можно подобрать правильное лечение и добиться длительных периодов ремиссии и улучшения общего качества жизни.
источник
Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика.»
Диагностика бронхиальной астмы у детей строится на основании оценки данных анамнеза, жалоб и клинических симптомов, а также данных дополнительных исследований.
При сборе анамнеза необходимо уточнить следующее.
Наличие наследственной отягощенности по БА и/или другим атопическим заболеваниям, сопутствующих аллергических заболеваний (атопического дерматита, аллергического риноконъюнктивита и т. д.) у ребенка в настоящее время или в анамнезе.
Наличие кашля, усиливающегося преимущественно в ночное время; повторяющихся эпизодов свистящего дыхания (особенно на выдохе); повторных эпизодов затрудненного дыхания; чувства стеснения в грудной клетке, эпизодов бронхоспазма на физическую нагрузку.
Наличие в анамнезе повторных эпизодов бронхиальной обструкции, особенно протекающих на фоне нормальной температуры.
Ухудшение состояния в дневные, ночные или предутренние часы, при воздействии аллергенов или триггеров.
Выраженность симптомов может изменяться в течение суток и в течение года в зависимости от спектра сенсибилизации. Исчезновение симптомов при устранении контакта с аллергеном (эффект элиминации), улучшение состояния после применения бронходилататоров.
Клинически в период обострения бронхиальной астмы у детей определяется навязчивый сухой непродуктивный кашель, экспираторная одышка, диффузные сухие свистящие, преимущественно на выдохе, иногда в сочетании с разнокалиберными влажными хрипами в грудной клетке на фоне неравномерного ослабленного дыхания, вздутие грудной клетки, коробочный оттенок перкуторного звука. Нередко ребенок принимает вынужденное положение (ортопноэ), бледен, самочувствие нарушено.
Симптомы могут усиливаться ночью или в предутренние часы. Клиническая симптоматика бронхиальной астмы меняется в течение суток. Следует обсудить весь набор симптомов за последние 3–4 месяца. Свистящее дыхание должно быть подтверждено врачом, поскольку родители могут неправильно интерпретировать звуки, издаваемые их ребенком при дыхании. В стадии ремиссии симптомы могут отсутствовать, что не исключает диагноза бронхиальной астмы.
В последнее время при бронхиальной астме предлагается выделение отдельных фенотипов, что иногда может оказаться целесообразным. Это не противоречит пониманию бронхиальной астмы как единой нозологической формы, но уточняет некоторые ее типовые особенности в различных группах детей, помогая дифференциальной диагностике и выбору оптимальной терапии.
Таким образом, под фенотипами бронхиальной астмы следует понимать выделение отдельных когорт детей с возрастными, патогенетическими, клиническими особенностями этого заболевания, которые целесообразно учитывать при диагностике, подборе индивидуальной терапии и организации наблюдения этих больных. Так, бронхиальная астма имеет особенности у детей с ожирением, с гастроэзофагальной рефлюксной болезнью, с бронхоспазмом на физическую нагрузку, с непереносимостью аспирина и других нестероидных противовоспалительных средств, с психологическими особенностями.
Фенотип астмы зависит также от характера воспаления (эозинофильное, неэозинофильное).
Редкий вариант БА у детей в виде кашлевых приступов («кашлевая астма»). Жалобы на одышку/нехватку воздуха отсутствуют, а ведущим клиническим симптомом является приступообразный кашель. Патогенетическая основа кашля — аллергическое воспаление бронхов. Наблюдается преимущественно у детей раннего и дошкольного возраста. Приступы развиваются после контакта с причинно-значимым аллергеном, а углубленное обследование подтверждает атопический характер заболевания. С возрастом заболевание нередко приобретает черты типичной бронхиальной астмы.
5.1. Особенности клиники и диагностики бронхиальной астмы у детей разного возраста
Возраст — один из наиболее значимых критериев, определяющих фенотип БА у детей. На практике для этих целей можно выделить следующие возрастные группы:
дошкольники от 3 до 5 лет;
Дети первых двух лет жизни (0–2 года). Бронхиальная астма у детей этого возраста отличается клинической вариабельностью, при этом она сохраняет черты аллергического наследственно обусловленного заболевания. Дебют бронхиальной астмы у 70–80% больных относится к раннему детскому возрасту. Раннему развитию бронхиальной астмы у детей может способствовать внутриутробная сенсибилизация плода вследствие повышенной проницаемости фето-плацентарного барьера, обусловленной различными воздействиями. Неблагоприятные влияние оказывают профессиональные вредности, активное и пассивное табакокурение матери.
Среди факторов постнатальной сенсибилизации важное значение имеет избыточная антигенная экспозиция в первые годы жизни ребенка. У детей первого года жизни основными сенсибилизирующими факторами являются пищевые аллергены (куриный белок, белок коровьего молока, пшеница и другие злаки, рыба, орехи, какао, цитрусовые, ряд других фруктов, ягод, овощей). С первых месяцев жизни начинает возрастать роль бытовых аллергенов. Сенсибилизация к аллергенам домашней пыли и клещам определяется в этом возрасте у большинства больных. С 3–4-летнего возраста в качестве причинно-значимых аллергенов возрастает роль пыльцевых аллергенов, спектр которых различен в разных климато-географических зонах.
У большинства детей появлению первых типичных приступов экспираторной одышки, как правило, предшествуют проявления атопического дерматита, острые аллергические реакции на различные пищевые продукты, медикаменты (в виде экзантем, крапивницы, отеков Квинке), повторные респираторные заболевания. Подобные начальные проявления респираторной аллергии нередко расцениваются врачами как острые респираторные вирусные инфекции, бронхиты, пневмонии. Больные при этом неадекватно лечатся антибиотиками, что лишь способствует лекарственной сенсибилизации, проявляющейся различными клиническими вариантами лекарственной аллергии.
Подобная этапность в смене спектра сенсибилизации у детей раннего возраста хотя и характерна (так называемый «атопический марш»), однако наблюдается далеко не всегда. В последнее время у детей, больных бронхиальной астмой, все чаще отмечается ранняя сенсибилизация к широкому спектру аллергенов (полисенсибилизация).
В международных документах предлагают использовать индекс риска астмы (Asthma Predictive Index (API) для выявления факторов, предрасполагающих к БА в раннем детстве (табл. 5.1):
Распознаются дети с высоким риском астмы (2–3лет) >3 (4) эпизодов свистящих хрипов за последний год И
У одного из родителей подтвержденный диагноз астмы Подтвержденный диагноз атопического дерматита Чувствительность к аэроаллергенам
Чувствительность к пищевым аллергенам Эозинофиллия в крови (>4%) Свистящее дыхание не связано с инфекцией
Неблагоприятным фоном для раннего развития бронхиальной астмы у детей являются перинатальные повреждения центральной нервной системы.
В связи с анатомо-физиологическими особенностями детей раннего возраста (узкий просвет бронхиального дерева, слабо развитый мышечный слой, значительное развитие кровеносных и лимфатических сосудов) бронхоспазм обычно не является у них ведущим механизмом в патогенезе обострений бронхиальной астмы. На первое место выступает воспаление слизистой оболочки бронхов, ее отек и гиперсекреция слизи, большая продолжительность обострений.
Провокация обструкции бронхов острой респираторной инфекцией, однотипная клиническая картина, функциональные и лабораторные изменения, объединяются в фенотип — вирус-индуцированной БА.
Сходство с обструктивным бронхитом весьма затрудняют дифференциальный диагноз. Бронхиальная астма в раннем возрасте часто не распознается, и больные лечатся нерационально.
В отличие от больных с обструктивным бронхитом для детей раннего возраста с бронхиальной астмой характерны выраженная наследственная отягощенность аллергическими заболеваниями (особенно по материнской линии); высокая частота аллергических реакций на пищевые продукты, медикаменты, профилактические прививки; более выраженные кожные аллергические проявления; бурное течение бронхообструктивного синдрома с ранним началом во время ОРИ; более отчетливый эффект бронхолитической терапии. Практически ни один из этих показателей в отдельности (в том числе уровень IgE) не может служить достаточно достоверным дифференциально-диагностическим критерием обструктивного бронхита и бронхиальной астмы.
Таблица 5.2. Клинические критерии дифференциальной диагностики бронхиальной астмы и обструктивного бронхита у детей раннего возраста с бронхообструктивным синдромом на фоне острой респираторной инфекции
Возраст первых проявлений
Появление бронхообструктивного синдрома
Эффект бронхолитической терапии
Повторяемость бронхообструктивного синдрома
впервые возможны повторения
Наследственная отягощенность аллергическими заболеваниями — в том числе по материнской линии
Наличие в анамнезе других аллергических заболеваний (атопический дерматит, аллергический ринит)
Наличие катаральных явлений
В этом возрасте необходимо исключать другие причины обструкции, обусловленные прежде всего респираторно- синцитиальной и другими респираторными инфекциями с поражением нижних дыхательных путей. Причинами обструкции в этом возрасте также могут быть бронхолегочная дисплазия, гастро-эзофагальный рефлюкс, аспирация инородного тела, врожденные аномалии легких и сердца, первичная цилиарная дискинезия и др.
Дошкольники (от 3 до 5 лет). У детей дошкольного возраста главным ключевым критерием дифференциальной диагностики фенотипа астмы является персистирование на протяжении последнего года. В этой возрастной группе вирусы являются наиболее частыми триггерами.
Возможна провокация приступов бронхиальной астмы физической нагрузкой в этой возрастной группе.
Нередко кожные пробы с аллергенами или определение специфических IgE-антител позволяет подтвердить аллергическую природу заболевания. При детальном опросе выявляется клинически значимая ассоциация между контактом с аллергеном и появлением симптомов.
Независимо от того, удалось выявить причинно-значимый аллерген или нет, важным для постановки диагноза в этом возрасте является отчетливый положительный эффект от применения бронходилятаторов и ингаляционных глюкокортикостероидов, а также возврат симптомов после отмены этой терапии.
Школьники (от 6 до 12 лет). Приступы в этом возрасте также наиболее часто провоцируются аллергенами, респираторными вирусами, физической нагрузкой. При выборе лечения следует прежде всего ориентироваться на предшествовавшую тяжесть заболевания.
Подростки. В этом возрасте нередко меняется тяжесть течения бронхиальной астмы, у отдельных детей приступы вообще проявляются впервые, часть детей «перерастают» заболевание. Симптомы заболевания существенно уменьшаются и даже исчезают. Сложность ведения больных этого возраста определяется появлением у многих подростков вредных привычек (табакокурения), некритичной оценкой ими своего состояния, отсутствием преемственности и нерегулярностью врачебного наблюдения, низкой приверженностью терапии.
Весьма часта провокация приступов физической нагрузкой, различными неспецифическими, в том числе психоэмоциональными факторами. Требуется дифференциальный диагноз с дисфункцией голосовых связок (возрастная мутация голоса), аспирацией инородных тел, гипервентиляционным синдромом, начальными проявлениями ХОБЛ.
5.2. Клинические особенности бронхиальной астмы у детей при сенсибилизации к различным аллергенам
Бронхиальная астма у детей, обусловленная сенсибилизацией к аллергенам Dermatophagoides pteronyssimus, Dermatophagoides farinae, домашней пыли, характеризуется возникновением более частых обострений в домашней обстановке, тогда как при выезде из дома, смене места жительства симптомы урежаются. К уменьшению частоты приступов удушья у таких больных ведет надлежащее гигиеническое содержание жилых помещений. Для клещевой бронхиальной астмы характерно возникновение приступов затрудненного дыхания в ночные часы — в период наибольшей экспозиции аллергенов микроклещей домашней пыли, присутствующих в постельных принадлежностях.
Течение грибковой БА связано с особенностями распространения грибов и концентрацией их спор в окружающей среде на протяжении года. Так, при БА, вызванной сенсибилизацией к грибам рода Cladosporium, Alternaria, приступы затрудненного дыхания обычно учащаются в период образования спор грибов,— с марта и до первых заморозков. При сенсибилизации к грибам рода Penicillium, Aspergillus, Mucor, весьма распространенных в сырых помещениях и дающих обильное образование спор круглогодично, обострения БА возникают на протяжении всего года, при проживании ребенка в сырых помещениях, а также при употреблении в пищу таких продуктов, как грибы, сыр, кислое молоко, дрожжевое тесто и т. д. Для больных грибковой БА характерно особенно тяжелое течение болезни, при этом нередки затяжные обострения, что обусловлено участием в патогенезе аллергических реакций как I, так и III типа.
Пыльцевая БА обычно возникает в разгар цветения некоторых растений и сочетается с симптомами риноконъюнктивита. В это время учащение приступов у таких детей чаще наблюдается в сухие ветреные дни — в периоды максимальной концентрации пыльцы в воздухе и, наоборот, урежение — в сырую дождливую погоду. У больных пыльцевой БА обострения болезни могут возникать также в связи с употреблением пищевых продуктов, имеющих общие антигенные детерминанты с пыльцой деревьев (яблоки, орехи, березовый сок) и трав (ржаной и пшеничный хлеб, изделия из пшеничной муки, семена подсолнуха, подсолнечное масло, халва).
БА у детей как проявление исключительно пищевой аллергии диагностируется реже, однако в комбинации с сенсибилизацией к аллергенам домашней пыли, Dermatophagoides pteronyssimus, Dermatophagoides farinae, она наблюдается довольно часто. Обычно развитие приступов пищевой БА связано с сенсибилизацией к рыбе, яйцам, цитрусовым, белкам коровьего молока. Развитию приступа затрудненного дыхания у таких больных обычно предшествуют крапивница, отек губ, иногда боли в животе, диспептические явления.
БА как проявление изолированной сенсибилизации к аллергенам домашних животных встречается лишь у отдельных больных. Чаще выявляется сочетанная сенсибилизация аллергенами домашней пыли, Dermatophagoides pteronyssimus, Dermatophagoides farinae и эпидермальными аллергенами. БА у детей с эпидермальной сенсибилизацией нередко сопровождается аллергическим ринитом. У отдельных больных с БА, вызванной сенсибилизацией к эпидермальным аллергенам, отмечается склонность к развитию крапивницы, аллергического отека.
У детей, проживающих в районах промышленных предприятий, загрязняющих окружающую среду вредными веществами, может отмечаться сенсибилизация к промышленным химическим аллергенам, подобно таковой у профессионально занятых в производствах с вредными условиями труда работников. При этом может выявляться сенсибилизация к металлам (хрому, никелю и др.), к формальдегиду, различным продуктам нефтеоргсинтеза. Для этих детей характерен более ранний дебют бронхиальной астмы, выраженный эффект элиминации, провокация приступов физической нагрузкой и другими неспецифическими факторами, экспозицией к тем или иным химическим веществам. Сенсибилизация к химическим соединениям не бывает изолированной, она всегда сочетается с повышенной чувствительностью к другим аллергенам.
В последнее время отмечается существенное нарастание частоты полисенсибилизации при БА у детей, что сопровождается политопными аллергическими проявлениями.
5.3. Бронхоспазм на физическую нагрузку
Посленагрузочный (постнагрузочный) бронхоспазм характерен для подавляющего большинства (60–90%) детей, больных БА, особенно при недостаточном контроле заболевания. Многолетние наблюдения показывают, что «бронхиальная астма физического напряжения» как самостоятельная форма заболевания у детей не встречается.
Разные виды физической нагрузки неодинаково провоцируют развитие постнагрузочного бронхоспазма: наиболее часто он развивается при беге, особенно в гору, после степ-теста, при езде на велосипеде, относительно редко — при плавании.
Развитие бронхиальной гиперреактивности, бронхоспазма, появление гиперсекреции слизи связывают с липидными медиаторами аллергии, высвобождаемыми при реагинзависимой аллергической реакции. Установлена повышенная способность к высвобождению лейкотриена С4 после физической нагрузки у детей с бронхиальной астмой, что подтверждает участие медиаторов липидной природы в реализации постнагрузочного бронхоспазма.
Постнагрузочный бронхоспазм является проявлением неспецифической гиперреактивности бронхиального дерева и, как доказано, коррелирует с тяжестью течения бронхиальной астмы. В то же время у детей с контролируемой тяжелой бронхиальной астмой существенно улучшается переносимость физической нагрузки.
Постнагрузочный бронхоспазм может развиваться у больных бронхиальной астмой в любых климатических условиях, но чаще всего при вдыхании холодного (реже — горячего) воздуха и в условиях повышенной влажности.
У большинства больных с бронхиальной астмой короткий бег (до 2 мин.) ведет к бронходилатации, которая может длиться 8–12 минут.
При более длительном беге на 4–6-й минуте от начала упражнения, как правило, развивается постнагрузочный бронхоспазм, который может быть клинически выраженным, проявляться типичным приступом удушья или, в отсутствие клинических проявлений, обнаруживаться только при динамической инструментальной оценке ФВД. Характерным для постнагрузочного бронхоспазма является снижение функциональных показателей бронхиальной проходимости; наиболее информативно снижение объема форсированного выдоха за 1 сек. (ОФВ1) более чем на 10%. Постнагрузочный бронхоспазм у большинства детей с бронхиальной астмой обычно проходит через 15–20 минут. У части больных физическая нагрузка вызывает двухфазную реакцию: раннюю (непосредственно через 3–5 минут после нагрузки) и позднюю (отсроченную — через 3–6 часов).
5.4. БА и аллергический ринит
АР является фактором риска развития БА;
своевременная диагностика и адекватная терапия АР у детей всех возрастных групп могут предупредить развитие БА;
у больных БА необходимо обследование на наличие АР; у больных с АР следует исключить БА;
при наличии сочетания АР и БА необходимо проводить комплексную терапию в соответствии со степенью тяжести заболеваний;
проведение АСИТ у больных АР предотвращает расширение спектра сенсибилизации и возникновение БА.
Аллергический ринит (АР) — заболевание слизистой оболочки носа, основой которого является аллергическое воспаление, вызываемое причинно-значимыми аллергенами. Клинически АР проявляется ринореей, назальной блокадой (затруднением носового дыхания вследствие непроходимости носовых ходов), зудом в полости носа, повторными эпизодами чихания и нередко аносмией.
30–40% больных АР имеют БА и более чем у 70% пациентов клинические проявления АР предшествуют манифестации БА. Аллергологическое обследование детей с отягощенным семейным анамнезом по аллергическим заболеваниям показало высокую частоту АР у детей до 5 лет и достоверную его значимость как фактора риска развития БА в школьном возрасте. Однако в этой возрастной группе АР часто диагностируется после постановки диагноза БА, что может быть связано с поздней диагностикой АР.
АР и БА являются не сопутствующими (concomitant), а коморбидными заболеваниями, в основе которых лежит как морфофункциональная общность верхних и нижних дыхательных путей, так и системные механизмы развития хронического аллергического воспаления.
В Согласительном документе Европейской академии аллергологии и клинической иммунологии Аспирация назального секрета «ARIA» (Allergic rhinitis and its impact on asthma — Аллергический ринит и его влияние на астму 2008) принята концепция «единая дыхательная система, единое заболевание».
Среди возможных механизмов, связывающих верхние и нижние дыхательные пути, следует указать: взаимосвязь между нервно-сосудистой системами верхних и нижних дыхательных путей; аспирация назального секрета и медиаторов воспаления; активация эозинофилов, базофилов, тучных клеток, лимфоцитов под воздействием аллергенов; активация врожденных (природных) стромальных и гематопоетических (кроветворных) эффекторных клеток (innate stromal and hemotopoetic eff ector cell).
Снижение барьерной функции носа приводит к повышению проницаемости слизистой оболочки для ингаляционных аллергенов, вирусов. Затруднение носового дыхания и преимущественное дыхание через рот при АР облегчает поступление аэроаллергенов в нижние отделы респираторной системы. Холодный воздух при дыхании через рот может провоцировать приступы обструкции у больных БА. Гиперсекреция слизи вызывает постназальный затек, приводящий к возникновению кашля путем стимуляции фаринголарингиальных рецепторов.
Кашель, вызванный постназальным затеком, приводит к гипервентиляции, гипокапнии и рефлекторному бронхоспазму у пациентов с БА. Имеются и значимые различия в морфологическом строении слизистой и подслизистой оболочек носа и бронхов, где аллергическое воспаление реализуется.
Слущивание эпителия более характерно для слизистой оболочки бронхов, в то время как метаплазия эпителия присутствует при АР и отсутствует при БА. Утолщение базальной мембраны и отложение коллагена при участии миофибробластов (прогностически значимый признак ремоделирования) выражены у больных БА и существенно менее значимы при АР, хотя может иметь место небольшое утолщение ретикулярной базальной мембраны. Поскольку слизистая оболочка полости носа богата сосудами, а нижние дыхательные пути имеют хорошо развитую перибронхиальную гладкую мускулатуру, обструкция полости носа в основном является результатом дилатации сосудов, в то время как бронхиальная обструкция преимущественно обусловлена спазмом гладкой мускулатуры бронхов.
При наличии сочетания АР и БА для достижения оптимальной эффективности необходима комбинированная терапия обоих заболеваний в соответствии с тяжестью каждого из них. Даже если предположить, что терапия АР не уменьшает воспаление в бронхах, то нормализация дыхания через рот, снижение постназального затека могут облегать течение БА. Лечение сочетания АР и БА интраназальными и ингаляционными ГКС улучшает течение БА у детей, приводит к снижению числа обращений за неотложной помощью и госпитализаций. Отмечено снижение количества эозинофилов в мокроте при комбинированном лечении ГКС по сравнению с терапией только ингаляционными ГКС.
Безусловно, лечение только интраназальными стероидами при сочетании заболеваний не оказывает влияния на течение БА и не должно быть использовано.
5.5. Бронхиальная астма и атопический дерматит
АД в раннем детском возрасте является фактором риска развития БА у детей, подростков и взрослых. У 1/3 детей с АД присоединяется БА;
тяжесть АД является фактором высокого риска развития БА;
сочетанные кожные и респираторные проявления аллергии характеризуются поливалентной сенсибилизацией, сопровождаются эозинофилией, высокими уровнями общего и специфических IgE в сыворотке крови;
для профилактики БА у детей с атопическим дерматитом необходимо адекватное комплексное лечение даже минимальных кожных проявлений аллергии.
Развитие атопии обычно начинается с ранней сенсибилизации к пищевым аллергенам. Поэтому эта сенсибилизация часто рассматривалась в качестве фактора риска и предиктора других проявлений атопии, в особенности астмы. Вместе с тем важно знать, что ранняя сенсибилизация к пищевым аллергенам сама по себе не является фактором риска для развития астмы.
Проведение масштабных когортных исследований детей с рождения, направленное на изучение заболеваемости всеми аллергическими заболеваниями, стартовавшее в Германии в 1990 г. (Немецкое мультицентровое исследование аллергии, Multicenter Allergy Study — MAS- 90), охватило более чем 1300 новорожденных. Детальный анализ распространения аллергических заболеваний в различных возрастных группах показал, что так называемый атопический жизненный цикл характеризуется общностью фенотипов, который выражается в развитии различных атопических заболеваний в различные периоды жизни больного.
Оценка результатов MAS исследования показала, что риск развития бронхиальной астмы у школьников прослеживался только в группе детей с ранней сенсибилизацией к пищевым аллергенам с последующим развитием сенсибилизации к ингаляционным аллергенам. Дети только с пищевой сенсибилизацией без развития последующей сенсибилизации к ингаляционным аллергенам в школьном возрасте не представляют группу риска по бронхиальной астме, как и дети без сенсибилизации.
Аллергический марш АД тесно связан с другими атопическими заболеваниями: 30–60% больных АД развивают БА, 35–66% АР. Исследование, проведенное в Тасмании в 1968 г. (8000 детей в возрасте 6–7 лет, которые затем были обследованы в возрасте 44 лет), показало, что изолированный АД в детстве повышал риск развития атопической БА к среднему возрасту в 4,1 раза.
«Клинические проявления аллергии в детстве появляются с характерной последовательностью. Однако причинной ассоциации между ранними и поздними проявлениями может не наблюдаться. Различные клинические проявления могут проявиться вследствие разного соотношения генетических и средовых факторов, различного возраста и пола» (U. Wahn, P. M. Matricardi). Исследования последних лет показали, что мутации в гене, кодирующем экспрессию белка филаггрин (1q21), являются главным предрасполагающим фактором в развитии АД. Филаггрин-зависимый АД составляет до 50% всех больных АД. Отмечено, что мутации филаггрин-гена ассоциированы с повышенным риском развития БА, но только у пациентов с АД.
Степень тяжести АД является фактором высокого риска развития БА. Длительное наблюдение (в течение 8 лет) за течением атопического дерматита, проведенное в Германии, показало, что у 43% детей наблюдалось развитие БА, а у 45% — аллергического ринита. Причем БА чаще возникала у детей с тяжелым течением атопического дерматита — у 70%, при легком — только у 30% детей.
Наблюдения последних лет свидетельствуют о том, что имеется отчетливая тенденция к увеличению числа больных с сочетанными формами кожной и респираторной аллергии. Частота сочетанных кожно-респираторных проявлений аллергии в структуре аллергических заболеваний у детей зависит от возраста и достигает 50–65%. Сочетание бронхиальной астмы с АД (дерматореспираторный синдром) обусловливает наиболее тяжелое течение заболевания, при котором периодически возникают обострения как атопического дерматита, так и БА, с кратковременными ремиссиями, резистентностью к медикаметозной терапии, снижением качества жизни больного ребенка и всей семьи в целом. Одной из особенностей ДРС является поливалентная сенсибилизация с гиперчувствительностью к аллергенам домашней пыли, Dermatophagoides pteronyssimus, Dermatophagoides farinae, грибковым, пыльцевым, пищевым, лекарственным аллергенам. Течение БА у таких детей наиболее упорное, сопровождается эозинофилией, высокими уровнями общего и специфических IgE в сыворотке крови, гастроинтестинальной аллергией.
источник