Страхи, связанные с болью при лечении и удалении зубов, обусловлены тем, что раньше не было качественных анестезирующих препаратов. Но сегодня практически все клиники стоматологии применяют местные анестетики нового поколения. Современные препараты позволяют полностью исключить болевые ощущения не только на время основной операции, но даже в момент их введения.
Анестезией называется абсолютное исчезновение либо частичное снижение чувствительности во всем теле или отдельных его частях. Такой эффект достигается путем введения в организм пациента специальных препаратов, блокирующих передачу болевого импульса из области проведения вмешательства в головной мозг.
По принципу воздействия на психику выделяют два основных вида анестезии:
- Местное обезболивание, при котором пациент находится в состоянии бодрствования, а потеря чувствительности наступает исключительно в области будущих медицинских манипуляций.
- Общая анестезия (наркоз). Пациент во время операции находится в бессознательном состоянии, происходит обезболивание всего тела и расслабление скелетных мышц.
В зависимости от метода подачи анестетика в организм в стоматологии выделяют инъекционную и неинъекционную анестезию. При инъекционном методе анестезирующий препарат вводится посредством укола. Он может быть введен внутривенно, в мягкие ткани ротовой полости, в кость или надкостницу. При неинъекционном обезболивании анестетик подается при помощи ингаляции либо наносится на поверхность слизистой.
Общим обезболиванием называется полная потеря чувствительности нервных волокон, сопровождающаяся нарушением сознания. В стоматологии наркоз для лечения зубов применяется реже местной анестезии. Это обусловлено не только малой площадью операционного поля, но и большим количеством противопоказаний и возможных осложнений.
Общий наркоз может использоваться только в тех стоматологических клиниках, в которых есть анестезиолог и реанимационное оборудование, которое может потребоваться в случае экстренной реанимации.
Общее обезболивание в стоматологии необходимо только при длительных комплексных челюстно-лицевых операциях – исправлении «волчьей пасти», множественной имплантации, операции после получения травмы. Другие показания к использованию общего наркоза:
- аллергические реакции на местные анестетики;
- заболевания психического характера;
- панический страх манипуляций в ротовой полости.
- заболевания дыхательной системы;
- патологии сердечно-сосудистой системы;
- непереносимость анестезирующих препаратов.
Подача анестезирующего средства может осуществляться инъекцией или через ингаляцию. Наиболее востребованным среди дантистов медикаментом для ингаляционного общего наркоза является закись азота, известная под названием веселящий газ. С помощью внутривенного укола пациента погружают в медикаментозный сон, для этого применяются препараты, оказывающие снотворное, анальгезирующее, мышечно-релаксантное и седативное действие. Наиболее распространенными являются:
- Кетамин.
- Пропанидид.
- Гексенал.
- Натрия оксибутират.
При лечении зубов наиболее востребована местная анестезия, направленная на блокаду нервных импульсов из области операционного поля. Местные анестетики оказывают анальгезирующее действие, благодаря которому пациент не испытывает болевых ощущений, но сохраняет чувствительность к прикосновениям и температуре.
От того, каким способом и чем именно стоматологи обезболивают операционное поле, зависит длительность анестезии. Максимальный эффект сохраняется на протяжении двух часов.

- удаление кистозных образований;
- обточка под мост или коронку;
- штифтовое наращивание зубов;
- вживление имплантов;
- чистка каналов;
- оперативное лечение десен;
- удаление кариозных тканей;
- экстракция зубов;
- иссечение капюшона над зубом мудрости.
В зависимости от того, какую площадь и на какое время нужно лишить чувствительности, стоматолог подбирает оптимальную технологию, лекарство и его концентрацию. Основными методами введения анестетика являются:
- инфильтрационный;
- интралигаментарный;
- стволовой;
- внутрикостный;
- аппликационный.
Используется в стоматологической практике и челюстно-лицевой хирургии. Преимуществом метода является быстрое действие, длительный обезболивающий эффект, возможность повторного введения при затянувшейся операции, быстрое выведение анестетика из организма, глубокое анальгизирование большой площади тканей. Порядка восьмидесяти процентов стоматологических вмешательств проводятся под инфильтрационной анестезией.
Способ применяется при следующих манипуляциях:
-
удаление и лечение зубов (преимущественно верхнего челюстного ряда);
- вскрытие и удаление гнойных образований под кожными покровами;
- извлечение инородного тела из десны;
- лечение осложненного кариеса;
- наложение швов;
- экстракция опухоли;
- выполнение грыжепластики.
Анестезирующее лекарство вводится послойно, сначала под слизистую у верхушки зубного корня, а после – в более глубокие слои. Пациент чувствует дискомфорт только при первом уколе, остальные проводятся абсолютно безболезненно.
Существует две разновидности инфильтрационной стоматологической анестезии – прямая и диффузная. В первом случае обезболивается непосредственно место введения анестетика, во втором – анальгезирующий эффект распространяется и на ближайшие участки тканей.
Для местной инфильтрационной анестезии в стоматологии используются такие препараты:
Является современной разновидностью инфильтрационного обезболивания. Доза вводимого анестетика минимальна (не превышает 0,06 мл), что делает возможным лечение и удаление зубов у беременных и кормящих женщин.

Ограничениями к использованию метода являются:
- Длительность манипуляции более 30 минут.
- Манипуляции на клыках. В силу анатомических особенностей обезболить их внутрисвязочно не всегда возможно.
- Воспалительные процессы в периодонте, пародонтальный карман, флюс.
- Прикорневая киста зуба.
Внутрисвязочный метод обезболивания самый безболезненный и безопасный в стоматологии, поэтому он часто используется в детской практике. Простота выполнения, безболезненность, безопасность и высокая эффективность делает метод популярным среди дантистов. Стоимость такой процедуры выше, чем инфильтрационной, из-за высоких цен на инъекторы.
Для внутрисвязочной анестезии при лечении зубов используются следующие препараты:
Отличительными чертами стволового метода обезболивания являются мощность и высокая продолжительность эффекта. Применяется он при проведении продолжительных хирургических операций и в ситуациях, когда нужно блокировать чувствительность в области тканей всей нижней или верхней челюсти.

- болевой синдром высокой интенсивности;
- невралгия;
- удаление кистозных образований;
- эндодонтическое лечение;
- сильные травмы челюсти и скуловой кости;
- кюретаж;
- сложное удаление зуба.
Укол вводится в область основания черепа, благодаря чему можно блокировать сразу два челюстных нерва – и верхний, и нижний. Выполняется укол анестезиологом и исключительно в стационаре.
В отличие от всех прочих методов местного обезболивания, стволовой воздействует не на нервные окончания, а полностью на нерв или группу нервов. Время анестезирующего действия составляет полтора – два часа. Базовыми препаратами считаются Новокаин и Лидокаин, в современной анестезиологии используются более эффективные средства.
Применяется преимущественно в детской стоматологической практике для лишения чувствительности того места, куда будет сделан укол анестетика, что обеспечивает абсолютное отсутствие болевых ощущений. В качестве самостоятельного метода применяется в случаях, когда необходимо:
-
снизить чувствительность твердых тканей зуба;
- удалить молочный либо патологически подвижный коренной зуб;
- вскрыть подслизистый абсцесс малой площади;
- обработать слизистую оболочку при стоматите и гингивите;
- подготовить зуб к протезированию;
- снять минерализованные отложения в пришеечной области.
Для аппликационной анестезии в стоматологии используют обезболивающие препараты в форме спрея, мази, пасты и геля. Чаще всего стоматологи используют в качестве анальгетика десятипроцентный Лидокаин в аэрозоле. Препарат проникает вглубь тканей на 1–3 мм и блокирует нервные окончания. Эффект длится от нескольких минут до получаса.
Применяется для обезболивания нижних моляров, при экстирпации которых инфильтрационная и проводниковая анестезии малоэффективны. Мгновенно устраняет чувствительность одного зуба и прилегающего участка десны. Преимуществом метода в сфере стоматологии является сильное обезболивание при малых дозах препарата.
Широкого применения классический внутрикостный наркоз в анестезиологии не получил, ввиду сложности выполнения и травматичности.
Суть метода заключается во введении анестетика в губчатый слой челюстной кости между корнями зубов. Предварительно выполняется инфильтрационное обезболивание. После онемения десны осуществляется рассечение слизистой и при помощи бормашины трепанируется кортикальная пластина кости. Бор заглубляется в губчатую ткань межзубной перегородки на 2 мм, после чего в образованный канал вводится игла с анестетиком.
Перед назначением пациенту местной анестезии дантист обязан выяснить, нет ли к ее проведению противопоказаний. Особые меры предосторожности врач должен проявить при назначении анестезии детям и будущим мамам.
Противопоказаниями к местному обезболиванию являются:
- аллергические реакции на препараты в анамнезе;
- заболевания сердечно-сосудистой системы;
- перенесенный менее шести месяцев назад инсульт или инфаркт;
- сахарный диабет;
- гормональные нарушения и патологии эндокринной системы.
С появлением местных анестетиков и технологий нового поколения привычным Новокаином в сфере стоматологии почти не пользуются, особенно в Москве и других крупных городах. Несмотря на возможные осложнения и высокий процент аллергических реакций, основным местным анестетиком в региональных поликлиниках остается лидокаин.
При посещении клиники нужно предоставить лечащему врачу полный и достоверный анамнез, чтобы он мог исключить все риски и правильно подобрать препарат. Большинство стоматологических клиник используют для введения анестетиков карпульную технологию, заключающуюся в том, что действующее вещество содержится в специальной одноразовой карпуле, которая, не открываясь вручную, вставляется в шприц. Доза препарата в карпуле рассчитана на одно введение.
В основу современных средств для местного обезболивания легли препараты Артикаин и Мепивакаин. В форме карпульных капсул Артикаин производится под названиями Ультракаин, Септанест и Убистезин. Эффективность лекарств на его основе превосходит эффективность лидокаина в 2, а новокаина в 5–6 раз.
Кроме самого Артикаина, в карпуле содержится адреналин (эпинефрин) и вспомогательное вещество, которое способствует сужению сосудов. Благодаря сужению сосудов период действия анестетика продлевается, а скорость его распространения в общий кровоток уменьшается.
Пациентам с эндокринными нарушениями, бронхиальной астмой и склонностью к аллергическим реакциям в стоматологии обычно назначаются анестетики без адреналина. Если же требуется мощное обезболивание, допустимо использование Ультракаина Д с минимальной концентрацией эпинефрина.
Для лечения пациентов с противопоказаниями к адреналину в стоматологии применяется мепивакаин. Препарат с этим действующим веществом, выпускаемый под названием Скандонест, менее эффективен, чем Артикаин. Но в его состав не входит эпинефрин, поэтому Скандонест подходит для введения детям, женщинам в положении, людям с сердечными заболеваниями, индивидуальной непереносимостью адреналина.
При заболеваниях эндокринной системы чаще применяют Скандонест и препараты без адреналина. Недопустимо применять средства с сосудосуживающими компонентами при гипертонической болезни.
От того, какую анестезию используют стоматологи, зависит не только степень безболезненности врачебного вмешательства, но и перечень последствий, с которыми придется столкнуться после операции. Современные средства минимизируют риски, связанные с некорректным введением препарата, неверным назначением дозировки и возникновением аллергических реакций на анестетик.
источник
Астма – одна из главных проблем здравоохранения, уровень распространенности, заболеваемости и смертности которой возрастает [1, 2]. Результаты исследований показывают, что распространенность астмы среди взрослых составляет 11%, среди детей – значительно больше [3, 4]. Эти данные требуют внести изменения в лечение астмы и предотвращение побочных эффектов в анестезиологической практике.
Во избежание развития осложнений во время операции следует хорошо знать патогенез астмы, провести адекватную оценку и коррекцию состояния пациента в предоперационный период, а также обеспечить хорошую медикаментозную и техническую подготовку.
Патогенетическим признаком астмы является уменьшение диаметра дыхательных путей в связи с сокращением гладкой мускулатуры, сосудистым застоем, оте-ком стенки бронха и секрецией вязкой слизи [5]. Хронический воспалительный процесс повреждает ткани и приводит к последующим изменениям. Для характеристики структурных изменений широко используется термин «ремоделирование дыхательных путей» – слущивание эпителия, субэпителиальный фиброз, увеличение количества и объема слизистых клеток в эпителии, гиперплазия и гипертрофия гладкомышечной ткани в дыхательных путях, обильная васкуляризация стенки бронха [6, 7, 8]. Такие изменения во внеклеточном матриксе, гладкомышечной ткани, слизистых железах влияют на функцию дыхательных путей и реактивность пациентов с астмой, проявляются снижением объема форсированного выдоха в 1 сек (FEV1) и бронхиальной гиперреактивностью [9].
Бронхоспазм и обильное выделение слизи закрывают дыхательные пути, делая невозможными вдох и выдох. При сопротивлении появляется положительное давление в альвеолах в конце выдоха, что в свою очередь задерживает воздух и способствует перерастяжению легких и грудной клетки, учащенному дыханию, изменениям функции дыхательных мышц. Закупорка дыхательных путей возникает не всегда, несовпадение объема вентиляции и перфузии вызывает изменение в газовом составе артериальной крови [10, 11].
Определение астмы за последние десять лет изменилось. Сегодня считается, что астма – клинический синдром, который характеризуется воспалительным процессом в дыхательных путях, изменениями в паренхиме легких, закупоркой и гипереактивностью мелких дыхательных путей [12-14].
Проведен поиск литературы по базе данных PubMed (1995-2005) по терминам «закупорка дыхательных путей», «астма», «бронхиальная гиперреактивность», «анестезия» и «анестетики». Просмотрены библиографии оригинальных исследований и симпозиумов, комментарии, дополнительные ссылки. Публикации были оформлены в форме таблиц по виду исследований, 222 статьи отобраны для более тщательного рассмотрения. Большинство статей, которые не использовались в дальнейшем, содержали информацию об анафилактических реакциях, бронхиальной гиперреактивности, бронхоспазме у пациентов без астмы.
Работа анестезиолога в предоперационном периоде начинается с оценки функции легких пациента. Warner и коллеги обнаружили, что частота развития бронхо- и ларингоспазма во время оперативного вмешательства значительно меньше у пациентов с астмой. Они определили три фактора, связанные с возникновением бронхоспазма во время операции: антибронхоспастические препараты, симптоматическое обострение болезни, недавний визит в медицинское учреждение для лечения астмы. В связи с этим были сделаны следующие выводы:
- у пациентов с астмой без характерных выраженных симптомов низкий уровень риска развития осложнений при анестезии;
- у пациентов с проявлениями астмы – более высокий риск;
- неблагоприятные последствия после перенесенного бронхоспазма возникают у пациентов без астмы [16].
Подготовка пациента с астмой должна включать в себя детализированный сбор информации о повышенной реактивности дыхательных путей:
- инфекции верхних дыхательных путей;
- аллергии;
- возможные предрасполагающие факторы развития астмы;
- использование медикаментов, которые могут вызвать или предотвратить приступ;
- диспноэ ночью или рано утром.
В дальнейшем для определения реактивности бронхов у больных выясняли, есть ли у них реакция на холодный воздух, пыль, дым, проводилась ли эндотрахеальная интубация при общем наркозе [17]. Наличие в анамнезе аст-матического статуса с необходимостью интубации осложняет ведение пациента [10].
Некоторые препараты могут инициировать острые приступы астмы, поэтому очень важно распознать сужение бронхов, поскольку даже селективные антагонисты β1-адренорецепторов вызывают обструкцию дыхательных путей [5].
Триада – бронхиальная астма, полипоз носа и непереносимость аспирина – объединены терминами «астма, индуцированная аспирином» и «синдром Самтера». У таких пациентов наблюдаются перекрестная чувствительность к нестероидным противовоспалительным препаратам, которые могут быть причиной острого бронхоспазма, и другие реакции, поэтому их следует направлять в аллергологическое отделение для определения непереносимости или наличия перекрестной чувствительности к анестетикам [18].
При объективном обследовании легких может не наблюдаться никаких патологических изменений, выслушиваться стерторозное дыхание или другие дополнительные шумы. Наличие стерторозного дыхания перед операцией может значительно осложнить ее течение. Если у пациента отягощенная история болезни (наличие острых приступов астмы в анамнезе), обнаружено стерторозное дыхание при первичном обследовании, необходимо обратиться за консультацией к пульмонологу. При активной астме следует провести лабораторные исследования (газовый состав артериальной крови) и исследования функций легких, для того чтобы определить степень повреждения дыхательной системы [19]. Предоперационная спирометрия – простой способ оценить наличие и серьезность закупорки дыхательных путей и реакцию бронхиального дерева на проводимую бронхорасширяющую терапию. Увеличение на 15% форсированного объема выдоха в 1 сек считается клинически значимым [20]. Рентгенограмма грудной клетки даже при острых приступах астмы зачастую не показывает никаких нарушений [17].
Пациентам с обратимой обструкцией дыхательных путей и повышенной бронхиальной реактивностью перед операцией следует назначить агонисты β2-адренорецепторов, ослабляющие рефлекторную бронхоконстрикцию при эндотрахеальной интубации, и кортикостероиды, однако даже при этих назначениях могут появиться бронхоконстрикция и стерторозное дыхание [17, 21, 22].
Комбинированное назначение кортикостероидов и агонистов β2-адренорецепторов улучшает функцию легких, уменьшает риск возникновения стерторозного дыхания после эндотрахеальной интубации [21, 23]. Предположение о том, что назначение кортикостероидов в предоперационный период вызывает инфицирование раны и длительное заживление, не нашло подтверждения в исследованиях. В них продемонстрировано, что у данных пациентов при назначении кортикостероидов снижается риск развития послеоперационных осложнений [24]. Кортикостероиды метилпреднизолон 40 мг/сут перорально и сальбутамол уменьшают бронхоконстрикцию, вызванную интубацией, у пациентов с обратимой обструкцией дыхательных путей и отягощенным анамнезом [17, 21].
Согласно Enright при предоперационной подготовке пациентов с астмой следует иметь ввиду следующее.
источник
Из этой статьи Вы узнаете:
- анестезия в стоматологии – препараты,
- лучшая анестезия при лечении зубов,
- анестезия зубов при беременности и грудном вскармливании.
Статья написана хирургом-стоматологом со стажем более 19 лет.
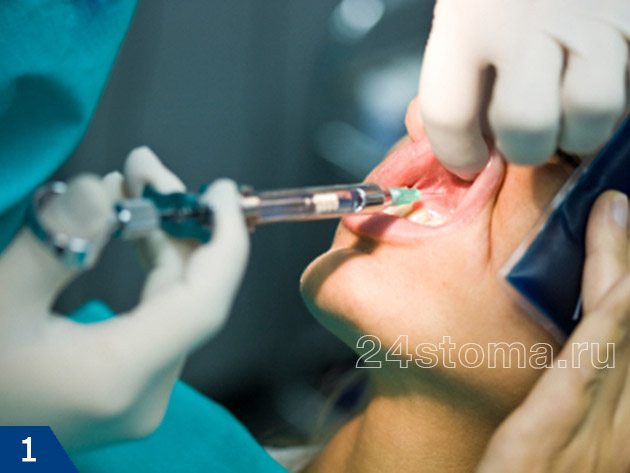
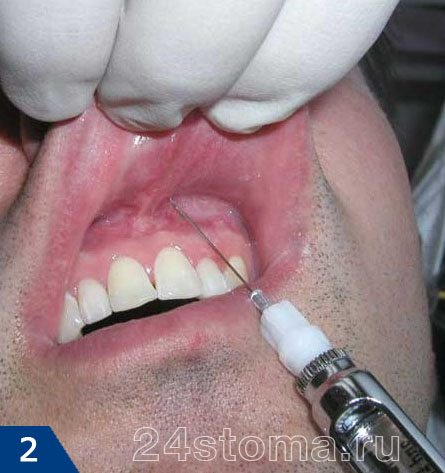
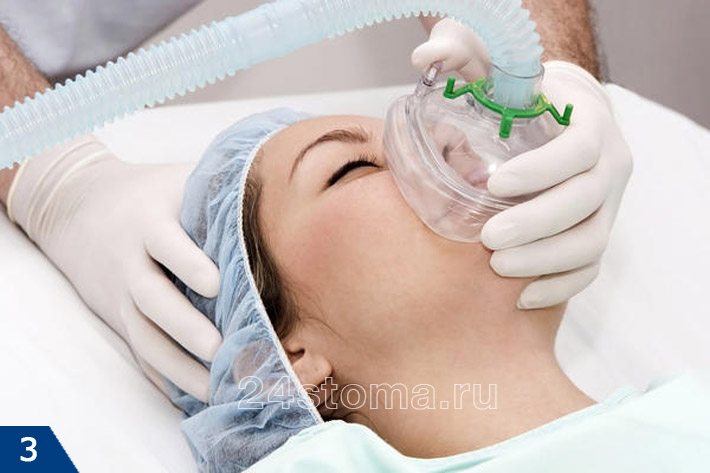
Анестезия в стоматологии бывает местной и общей. Местная анестезия – это когда обезболивается только та область, где планируется вмешательство, а пациент при этом пациент находится в сознании (рис.1-2). А вот общая анестезия в стоматологии или другими словами общий наркоз – проводится при помощи наркотических анальгетиков, вводимых в организм больного ингаляционно (рис.3) или внутривенно. При общем наркозе сознание у пациента выключается.
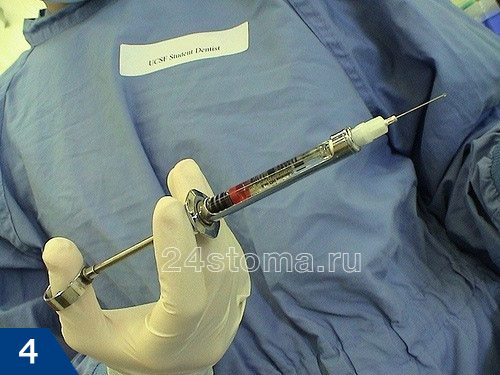
Для проведения местной анестезии сейчас используются карпульные шприцы и карпулы, в которые заключен раствор анестетика (рис.4-5). Качество проведения анестезии таким шприцом значительно выше, чем обычным одноразовым шприцем. Кроме того, иглы для карпульной анестезии во много раз тоньше, чем у обычных одноразовых шприцов (рис.6), а это значит, что укол будет не таким болезненным.
Стоимость анестетиков и анестезии –
себестоимость одной карпулы анестетика (будь то ультракаин, убистезин, септанест или другие) составляет около 30 рублей. Стоимость одной анестезии в стоматологической клинике составит в среднем 250 рублей.
Действительно, укол анестетика может быть болезненным. Болезненность будет зависеть как от порога болевой чувствительности самого пациента, так и от техники проведения анестезии врачом. По правилам одну карпулу анестетика (1,7 мл) нужно вводить в течении 40-45 секунд. Если же врач экономит время и вводит анестетик быстро, то логично, что это вызовет боль.

Препараты для снятия страха и тревожности –
также существуют препараты, которые позволяют уменьшить страх и тревогу перед предстоящим походом к стоматологу. Из безрецептурных препаратов можно выделить препарат Афобазол, который особенно удобен для тех, кому нужно совершить несколько походов к стоматологу, т.к. это препарат пьется курсом (1 упаковка на 20 дней). Препарат обладает хорошим успокаивающим/ противотревожным действием, но при этом он не вызывает сонливости. Начинать пить Афобазол нужно за 5-7 дней до визита к стоматологу – в этом случае эффект препарата будет выше.
Также можно воспользоваться настойками валерианы, пустырника, корвалолом, валокардином. Однако принимать эти препараты также желательно курсом, начиная за несколько дней до визита к врачу. Плюс эти препараты помимо успокоительного эффекта обладают снотворным эффектом, что не очень хорошо для автомобилистов и работающих людей.
Наиболее современными считаются анестетики на основе Артикаина. Это действующее вещество использовано в таких анестетиках, как Ультракаин, Убистезин, Септанест и других. Анестетики артикаинового ряда превосходят по эффективности Лидокаин – в 1,5-2 раза, а Новокаин – в 5-6 раз.
Большим плюсом анестетиков на основе артикаина является и то, что они действуют и тогда, когда нужно обезболить область воспаления. Ведь при гнойном воспалении новокаин вообще практически перестает действовать, а активность лидокаина заметно снижается.
Большинство анестетиков помимо основного обезболивающего компонента (например, артикаина) также содержат сосудо-суживающие вещества, например, адреналин или эпинефрин. Последние компоненты за счет сужения сосудов в очаге инъекции позволяют уменьшить вымывание анестетика, а это приводит к увеличению силы и продолжительности анестезии.
1. Ультракаин –
Ультракаин выпускается французской компанией «Санофи Авентис» в 3-х возможных вариантах, которые будут отличаться наличием/отсутствием эпинефрина в составе, а также его концентрацией:
-
«ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000,
- «ультракаин ДС» – с концентрацией эпинефрина 1:200.000,
- «ультракаин Д» – без эпинефрина, без консервантов.
Этому самому популярному анестетику посвящена отдельная статья: «Ультракаин – особенности применения, инструкция производителя»
Подробное описание анестетика и его показания к применению читайте тут:
→ «Убистезин форте – инструкция по применению»
(в отличие Ультракаина и Убистезина) имеет в составе большее количество консервантов (и натрияметабисульфит, и ЭДТА), которые обладают мощным аллергизирующим действием.
Подробное описание анестетика и его показания к применению читайте тут:
→ «Септанест 1:100000 – инструкция по применению»
Подробное описание анестетика и показания к применению читайте тут:
→ «Скандонест – инструкция по применению»
- Если у Вас бронхиальная астма или очень высокая аллергичность –
здесь нужен анестетик без консервантов (обычно в анестетиках используется дисульфит натрия, который нужен для стабилизации эпинефрина или адреналина). Поэтому лучше всего таким пациентам подойдет анестетик «Ультракаин Д», который совсем не содержит консервантов.
- Если у вас есть заболевания щитовидной железы, сахарный диабет –
в этом случае Вам также нежелательно использовать анестетики, содержащие сосудо-суживающие компоненты – адреналин, эпинефрин. Препарат выбора, например, «Ультракаин Д», «Скандонест» или «Мепивастезин». Но, выбирая между этими тремя анестетиками, я бы отдал предпочтение первому.
- Если у вас повышенное давление и заболевание сердца –
при умеренной гипертонической болезни и компенсированных заболеваниях сердца оптимальный выбор – это анестетики, содержащие концентрацию эпинефрина (адреналина) – 1:200000. Это может быть анестетики «Ультракаин ДС» или «Убистезин 1:200000».При выраженной гипертонической болезни, декомпенсированных заболеваниях сердца – необходимо применять анестетики, которые полностью не содержат адреналина и эпинефрина. Подойдет тогда, например, «Ультракаин Д».
- Если вы здоровый человек –
если у вас нет вышеперечисленных заболеваний, то вам можно смело ставить анестетики с содержанием эпинефрина/адреналина в концентрации 1:100000. Причем человеку весом около 70 кг можно поставить до семи карпул анестетика включительно. Примером таких анестетиков может служить «Ультракаин ДС форте», «Убистезин форте» и аналоги.
Важно : но хорошее обезболивание перед вмешательством это только половина дела, ведь после лечения зубы частенько болят. О том, какие препараты лучше всего позволяют обезболить в домашних условиях – читайте в статье:
→ «Лучшие анальгетики от зубной боли»
Оптимальным выбором для проведения стоматологических вмешательств при беременности, а также при грудном вскармливании – является «Ультракаин DS» (с содержанием эпинефрина 1:200000), либо «Убистезин 1:200000». Убистезин при беременности настолько же безопасен как и ультракаин. Концентрация эпинефрина 1:200000, которая присутствует в этих анестетиках не влияет на плод, не проникает через плаценту, а также не определяется в грудном молоке.
Полностью отказаться от содержания адреналина в анестетике у беременных и кормящих пациенток ни в коем случае нельзя, т.к. адреналин сужает сосуды в области инъекции и следовательно замедляет всасывание самого анестетика в кровь, а это в свою очередь приводит к заметному снижению концентрации анестетика в крови. А вот чем выше будет концентрация анестетика в крови, тем больше шансов у анестетика проникнуть через плаценту.
Некоторые врачи используют для обезболивания у беременных анестетики Скандонест или Мепивастезин (они не содержат ни адреналина, ни эпинефрина). Однако, как Вы уже поняли – применять такие анестетики у беременных и кормящих нежелательно, т.к. из-за отсутствия сосудосуживающего компонента они всасываются в кровь очень быстро, а это означает, что в крови будет высокая концентрация анестетика, которая позволит препарату проникнуть через плаценту. Кроме того и Скандонест, и Мепивастезин по токсичности превышает новокаин в 2 раза.
Автор: стоматолог Каменских К.В., стаж 19 лет.
источник
Бронхиальная астма встречается у 5-7% от всего населения. В большинстве случаев — это неизлечимое заболевание. С такой бронхолегочной патологией больным приходится бороться на протяжении всей жизни. Так как причиной астмы является склонность к аллергии, выбор наркоза у астматиков весьма затруднителен. Очень важно знать, какие виды анестезии можно делать при бронхиальной астме, а какие – строго противопоказаны.
Нельзя всех больных на бронхиальную астму ставить под одни рамки выбора способа наркоза.
Очень важно учитывать частоту и выраженность симптоматики заболевания. Если у человека приступы встречаются редко, раз в году, и на момент проведения операции, никаких симптомов нет – такому больному можно использовать все виды обезболивающих.
Выбор типа анестезии зависит от выраженности симптоматики заболевания
При синдроме Самтера, когда кроме астмы у больного есть полипоз носа и аллергия на ацетилсалициловую кислоту, запрещено использовать нестероидные противовоспалительные медикаменты для обезболивания в послеоперационном периоде.
Залог успешной анестезии при астме таится в правильной подготовке перед операцией, о которой будет подробно рассказано ниже. Очень важно собрать точный анамнез заболевания, и выяснить, что именно провоцирует приступы кашля при астме, и были ли раньше оперативные вмешательства, и под каким наркозом они проводились.
При возможности, предпочтение отдается спинальному, эпидуральному или общему виду анестезии. Но возможно и использование общего наркоза. Все зависит от состояния пациента, и его реакции на препараты.
В первую очередь, врачу нужна подробная информация о состоянии дыхательной системы пациента. Обследование проводится с такими целями:
- Выявление возможной инфекции дыхательных путей:
- Рентгенография легких – для исключения пневмонии, плеврита, туберкулеза.
- Общий анализ крови – обращают внимание на лейкоцитарную формулу, эозинофилы – свидетельствуют о наличии аллергена. При этом повышается риск возникновения приступа бронхиальной астмы.
- Определения аллергии на медикаменты. С этой целью можно делать аллергические пробы на предполагаемые препараты, или же можно провести тест на переносимость конкретного препарата непосредственно перед операцией.
- Выявления сопутствующих патологий. Общий наркоз нельзя делать при почечной, печеночной и сердечной недостаточностях. Назначаются такие обследования:
- Биохимический анализ венозной крови на креатинин, амилазу, мочевину, трансаминазы, билирубин. Повышение этих показателей говорит о проблеме в работе печени, почек и поджелудочной железы.
- Ультразвуковое обследование органов брюшной полости – показывает размер и состояние почек, печени и поджелудочной железы.
- Электрокардиография – исключают атриовентрикулярную блокаду, мерцательную аритмию, митральный и аортальный пороки сердца.
Список обследований может быть дополнен, в зависимости от вида самой операции, которую будут делать пациенту.
Во время обследования пациента врач определяет тип анестезии, разрешенной пациенту
Как правило, пациенту перед операцией назначают кортикостероиды (Преднизолон или Дексаметазон) с целью профилактики бронхиального спазма, который может развиться непосредственно во время пребывания человека в состоянии наркоза.
Общее обезболивание при бронхиальной астме проводится в экстренных ситуациях, или же при плановых операциях, когда нет обострения астмы.
Допустимо применение внутривенного и эндотрахеального (масочного) наркоза. На протяжении всей операции, врач анестезиолог контролирует состояние работы дыхательной системы, артериальное давление, частоту сердечных сокращений и насыщенность крови кислородом и углекислым газом.
При бронхиальной астме разрешены такие препараты:
- Для внутривенной анестезии: Кетамин, Пропофол.
- Для эндотрахеального наркоза: Галотан, Севофлуран, Изофлуран.
Местная, спинальная и эпидуральная анестезии – самые безопасные для пациентов, страдающих бронхиальной астмой. Они не вызывают бронхообструкцию и бронхоспазм, за исключением тех случаев, когда у больного есть аллергия на используемые местные анестетики. Именно поэтому очень важно проводить аллергопробу, перед введением большой дозы препарата таким пациентам.
Спинальная анестезия может быть использована при операциях на нижних конечностях и органах малого таза. Анестетик вводится прямо в спинномозговой канал, и блокирует чувствительные и двигательные нервные волокна ниже уровня 3 поясничного позвоночника. Действовать препарата начинает уже через 5 минут после введения.
Спинальная анестезия самая безопасная для пациентов с астмой
Эпидуральная анестезия применяется при оперативных вмешательствах на органах малого таза, плевры. Анестезирующий препарат вводится в эпидуральное пространство спинного мозга, не нарушая целостности его оболочек. Он влияет на нервные корешки, которые проходят в месте ввода препарата. Действовать начинает через 20-30 минут.
Местная анестезия используется при вскрытиях абсцессов, панарициях, флегмонах, и в стоматологии.
При этих трех методах применяются такие анестетики:
Бронхиальная астма не является противопоказанием к проведению оперативного вмешательства. Когда врач узнает, что у пациента в анамнезе имеется данная патология, он более детально изучает ее течение и при необходимости назначает дообследование, и выбирает самое оптимальное обезболивание.
источник
Бронхиальная астма – это одно из хронических заболеваний органов дыхания, также как эмфизема легких и пневмосклероз. Но в отличие от последних, заболевание бронхиальной астмой имеет ярко выраженную наследственную предрасположенность, генетически обусловленную иммунную недостаточность, сенсибилизацию организма и аллергизацию.
В России число больных астмой 5 -7 %, если болен астмой из этого числа один из родителей – могут заболеть до 30% рожденных от них детей, если оба – могут заболеть до 70 % детей.
Во всем мире наблюдается рост числа больных этим заболеванием. Этому способствует ухудшение условий жизни людей, появление ранее не существовавших химических соединений, загрязнение окружающей среды. Смертность от бронхиальной астмы, осложненной астматическим статусом, ежегодно растет.
Общий наркоз при бронхиальной астме существенно повышает риск возникновения осложнений, но в руках опытного анестезиолога всё проходит благополучно. Об особенностях наркоза и анестезии, механизме развития осложнений у таких пациентов мы решили рассказать в этой статье.
Бронхиальная астма характеризуется нарушением механизма дыхания, вследствие:
- сужения дыхательных путей, развивающимся в результате утолщения стенок бронхов и бронхиол;
- отека слизистой оболочки бронхов и бронхиол;
- мышечного спазма и накопления густого, вязкого, плохо отделяемого слизистого секрета.
Перечисленные особенности обуславливают риск проведения общего наркоза у больных астмой.
Перед плановой операцией необходима предоперационная подготовка, улучшающая дренажную функцию легких. Она включает в себя:
- применение антигистаминных преператов (димедрол, супрастин, тавегил и др.,
- гормональных (преднизолон, дексаметазон), бронхолитики, инфузионная терапия.
- на этом фоне максимально возможное уменьшение дозы адреномиметиков, то есть тех аэрозольных препаратов, которые обычно используют больные бронхиальной астмой.
Выбор препаратов и вида наркоза напрямую зависит от исходного состояния пациента.
Врач обращает внимание на следующие параметры:
- давно ли пациент страдает астмой,
- как часто случаются приступы удушья,
- продолжительность приступов,
- чем снимается приступ,
- частота использования адреномиметиков (аэрозольных ингаляторов),
- состояние сердечно сосудистой системы,
- сопутствующие хронические заболевания,
- аллергия на препараты,
- вид и сложность предстоящей операции, её экстренность.
Часто у пациентов с бронхиальной астмой наблюдается в разной степени выраженности, в зависимости от тяжести заболевания, дефицит ОЦК – объема циркулирующей крови. Это связано с потерей жидкости в организме из-за форсированного дыхания во время приступа и применением адреномиметиков. При этом развивается относительная гиповолемия, т.е. организм борется, чтобы обеспечить достаточное кровоснабжение сердца и головного мозга, происходит уменьшение объема сосудистого русла за счет сужения мелких периферических сосудов, этому еще способствуют адреномиметики.
Именно поэтому очень важна предварительная подготовка – инфузионная терапия, т.е. переливание жидкости (физраствора, глюкозы, гормонов — преднизолон или гидрокортизон). В противном случае на вводном наркозе, в ответ на введение препаратов для наркоза, возможно критическое падение давления вплоть до коллапса.
Общий наркоз при астме у хорошо подготовленного анестезиолога не вызывает особых затруднений, если подготовка пациента была проведена правильно и в нужном объёме.
При бронхиальной астме возможны:
- перидуральная или спинальная анестезия,
- внутривенный мононаркоз на 15 — 20 минут на спонтанном дыхании,
- многокомпонентный интубационный наркоз с релаксантами.
При любом виде обезболивания в операционной всегда в «боевой готовности» наркозно – дыхательная аппаратура, следящие системы, контроль газового состава крови, ЭКГ, пульсоксиметр.
Для ознакомления перечислим некоторые препараты, которые используются при работе с пациентам с астмой. Внутривенно чаще всего используется кетамин, реже пропофол. Кетамин имеет бронхорасширяющие свойства, расслабляет бронхи, и как следствие снижает риск возникновения бронхоспазма.
Отличный вариант: севофлюран, аналог севоран. Это средство для ингалационного наркоза, на вводный наркоз и поддержание наркоза. Пациент незаметно и быстро (примерно 2 минуты) засыпает, при этом пробуждение быстрое, без озноба и галлюцинаций. А вот, например, Гексенал и тем более тиопентал натрия противопоказаны. В химической формуле, в составе молекулы тиопентала натрия входит атом серы – Sna, который может вызвать ларинго и бронхо спазм. Можно использовать также фторотан, но «травить» пациента, себя и персонал операционной совсем не хочется, поэтому использование возможно в крайних случаях, когда нет выбора.
В норме у взрослого человека нормального телосложения, без сопутствующих заболеваний, площадь поверхности легких, альвеолярная, где собственно и происходит газообмен т.е. диффузия кислорода из вдыхаемого воздуха в кровь, достигает 100 – 120 м2 . Строение легких напоминает гроздь винограда, альвеолы –виноградины. Чтобы они не спадались в них присутствует вещество — сурфактант!
Я создал этот проект, чтобы простым языком рассказать Вам о наркозе и анестезии. Если Вы получили ответ на вопрос и сайт был полезен Вам, я буду рад поддержке, она поможет дальше развивать проект и компенсировать затраты на его обслуживание.
источник
Бронхиальная астма встречается у 5-7% от всего населения. В большинстве случаев — это неизлечимое заболевание. С такой бронхолегочной патологией больным приходится бороться на протяжении всей жизни. Так как причиной астмы является склонность к аллергии, выбор наркоза у астматиков весьма затруднителен. Очень важно знать, какие виды анестезии можно делать при бронхиальной астме, а какие – строго противопоказаны.
Нельзя всех больных на бронхиальную астму ставить под одни рамки выбора способа наркоза.
Очень важно учитывать частоту и выраженность симптоматики заболевания. Если у человека приступы встречаются редко, раз в году, и на момент проведения операции, никаких симптомов нет – такому больному можно использовать все виды обезболивающих.
Выбор типа анестезии зависит от выраженности симптоматики заболевания
При синдроме Самтера, когда кроме астмы у больного есть полипоз носа и аллергия на ацетилсалициловую кислоту, запрещено использовать нестероидные противовоспалительные медикаменты для обезболивания в послеоперационном периоде.
Залог успешной анестезии при астме таится в правильной подготовке перед операцией, о которой будет подробно рассказано ниже. Очень важно собрать точный анамнез заболевания, и выяснить, что именно провоцирует приступы кашля при астме, и были ли раньше оперативные вмешательства, и под каким наркозом они проводились.
При возможности, предпочтение отдается спинальному, эпидуральному или общему виду анестезии. Но возможно и использование общего наркоза. Все зависит от состояния пациента, и его реакции на препараты.
В первую очередь, врачу нужна подробная информация о состоянии дыхательной системы пациента. Обследование проводится с такими целями:
- Выявление возможной инфекции дыхательных путей:
- Рентгенография легких – для исключения пневмонии, плеврита, туберкулеза.
- Общий анализ крови – обращают внимание на лейкоцитарную формулу, эозинофилы – свидетельствуют о наличии аллергена. При этом повышается риск возникновения приступа бронхиальной астмы.
- Определения аллергии на медикаменты. С этой целью можно делать аллергические пробы на предполагаемые препараты, или же можно провести тест на переносимость конкретного препарата непосредственно перед операцией.
- Выявления сопутствующих патологий. Общий наркоз нельзя делать при почечной, печеночной и сердечной недостаточностях. Назначаются такие обследования:
- Биохимический анализ венозной крови на креатинин, амилазу, мочевину, трансаминазы, билирубин. Повышение этих показателей говорит о проблеме в работе печени, почек и поджелудочной железы.
- Ультразвуковое обследование органов брюшной полости – показывает размер и состояние почек, печени и поджелудочной железы.
- Электрокардиография – исключают атриовентрикулярную блокаду, мерцательную аритмию, митральный и аортальный пороки сердца.
Список обследований может быть дополнен, в зависимости от вида самой операции, которую будут делать пациенту.
Во время обследования пациента врач определяет тип анестезии, разрешенной пациенту
Как правило, пациенту перед операцией назначают кортикостероиды (Преднизолон или Дексаметазон) с целью профилактики бронхиального спазма, который может развиться непосредственно во время пребывания человека в состоянии наркоза.
Общее обезболивание при бронхиальной астме проводится в экстренных ситуациях, или же при плановых операциях, когда нет обострения астмы.
Допустимо применение внутривенного и эндотрахеального (масочного) наркоза. На протяжении всей операции, врач анестезиолог контролирует состояние работы дыхательной системы, артериальное давление, частоту сердечных сокращений и насыщенность крови кислородом и углекислым газом.
При бронхиальной астме разрешены такие препараты:
- Для внутривенной анестезии: Кетамин, Пропофол.
- Для эндотрахеального наркоза: Галотан, Севофлуран, Изофлуран.
Местная, спинальная и эпидуральная анестезии – самые безопасные для пациентов, страдающих бронхиальной астмой. Они не вызывают бронхообструкцию и бронхоспазм, за исключением тех случаев, когда у больного есть аллергия на используемые местные анестетики. Именно поэтому очень важно проводить аллергопробу, перед введением большой дозы препарата таким пациентам.
Спинальная анестезия может быть использована при операциях на нижних конечностях и органах малого таза. Анестетик вводится прямо в спинномозговой канал, и блокирует чувствительные и двигательные нервные волокна ниже уровня 3 поясничного позвоночника. Действовать препарата начинает уже через 5 минут после введения.
Спинальная анестезия самая безопасная для пациентов с астмой
Эпидуральная анестезия применяется при оперативных вмешательствах на органах малого таза, плевры. Анестезирующий препарат вводится в эпидуральное пространство спинного мозга, не нарушая целостности его оболочек. Он влияет на нервные корешки, которые проходят в месте ввода препарата. Действовать начинает через 20-30 минут.
Местная анестезия используется при вскрытиях абсцессов, панарициях, флегмонах, и в стоматологии.
При этих трех методах применяются такие анестетики:
Бронхиальная астма не является противопоказанием к проведению оперативного вмешательства. Когда врач узнает, что у пациента в анамнезе имеется данная патология, он более детально изучает ее течение и при необходимости назначает дообследование, и выбирает самое оптимальное обезболивание.
источник
Анестезия в стоматологии может быть местной и общей. При проведении местной анестезии обезболивается только область, которая требует стоматологического вмешательства, а сам пациент находится в полном сознании. Общая анестезия (общий наркоз) в стоматологии проводится ингаляционно или внутривенно при помощи анестезирующих препаратов, посредством которых пациент вводится в состояние глубокого сна и его сознание отключается.
В настоящее время для проведения местной анестезии используют карпульные шприцы и карпулы с раствором анестетика. Такие шприцы значительно повышают качество проведения анестезии, в отличие от обычных одноразовых шприцев. К тому же, иглы у карпульных шприцев очень тонкого диаметра, поэтому укол не будет таким болезненным.
Стоимость одной карпулы анестетика составляет примерно 10-20 грн. Проведение одной анестезии в стоматологической клинике составит в среднем 130 грн.
Многие люди боятся уколов, ведь у каждого человека свой порог болевой чувствительности. При проведении анестезии болезненность от укола может зависеть от профессионализма врача, техники проведения анестезии, а также от скорости введения анестетика. Опытный врач не экономит время и вводит обезболивающее не менее 40 секунд. Непосредственно перед уколом можно попросить врача обработать область предстоящей инъекции обезболивающим спреем (например, Лидокаин-спреем).
Существует множество успокоительных препаратов, снижающих тревожные состояния, одним из которых является Афобазол. Данный препарат не обладает снотворным эффектом, однако для положительных результатов, его следует начинать пить за неделю до ожидаемого визита к стоматологу.
Более дешевые препараты (корвалол, экстракт валерианы и т.п.) следует начинать пить уже за три дня до посещения врача, однако данные препараты в высоких дозах могут привести к слабости, сонливости и снижению работоспособности.
Также, во многих клиниках Вам могут сделать премедикацию – введение успокоительных препаратов внутримышечно за полчаса до стоматологических процедур. Такие препараты относятся к транквилизаторам и отпускаются по рецепту (седуксен, реланиум и т.п).
Анестетики на основе Артикаина являются наиболее современными в стоматологии. Анестетики артикаинового ряда – это Ультракаин, Убистезин, Септанест и др. Эффективность данных анестетиков значительно выше, чем у Лидокаина или Новокаина. А Новокаин практически не действует при обезболивании области воспаления.
К тому же, в состав большинства анестетиков артикаинового ряда входят сосудосуживающие вещества (адреналин или эпинефрин), позволяющие уменьшить вымывание анестетика, что положительно сказывается на продолжительности и активном действии анестезии.
Ультракаин – местный анестетик для инфильтрационной и проводниковой анестезии в стоматологии и при операциях на ротовой полости, обладает выраженным местнообезболивающим эффектом. Действующее вещество – артикаина гидрохлорид + адреналина гидротартрат (эпинефрин). Начало действия — сразу после введения. Длительность действия – от 1 до 3 ч
- Надежное анестезирующее действие — 99% случаев успешной анестезии
- Доказанная безопасность — 0,6% сопутствующих явлений
- Возможность применения у детей, беременных, пожилых пациентов
Выпускается в трех вариантах, которые отличаются содержанием в его составе эпинефрина.
- Ультракаин ДС форте (содержание эпинефрина в растворе 1:200 000)
- Ультракаин ДС (содержание эпинефрина в растворе 1:100 000)
- Ультракаин Д (без эпинефрина и консервантов)
Убистезин – местный анестетик для инфильтрационной и проводниковой анестезии для стоматологии широкого применения. Подходит для стандартных типов оперативных вмешательств во время не длительных процедур. По составу Убистезин ничем не отличается от таких же форм Ультракаина.
- Подходит для взрослых и детей в возрасте старше 4 лет
- Среднее время действия: 45 минут при внутрипульпарной анестезии, 120-240 минут при анестезии мягких тканей
- Наступление анестезирующего эффекта – через 1-3 минуты после введения.
Выпускается в двух вариантах, которые отличаются содержанием в его составе эпинефрина.
- Убистезин (содержание эпинефрина в растворе 1:200 000)
- Убистезин форте (содержание эпинефрина в растворе 1:100 000)
Септанест – препарат для местной анестезии на основе артикаина для применения в стоматологии. В отличие от первых двух анестетиков имеет в своем составе такие консерванты, как Метабисульфит натрия и этилендиаминтетраацетат, обладающие мощным аллергизирующим действием.
Выпускается в двух вариантах, которые отличаются содержанием в его составе эпинефрина.
- Септанест (содержание эпинефрина в растворе 1:200 000)
- Септанест (содержание эпинефрина в растворе 1:100 000)
Скандонест – анестетик без сосудосужающего компонента. Подходит для взрослых и детей. Наступление анестезирующего эффекта через 1 – 3 минуты после введения.
- Анестезия для простой экстракции зубов, препарирования зубов
- Прекрасно подходит при лечении пациентов с противопоказаниями к сосудосужающим добавкам, особенно для пациентов с сердечно-сосудистой патологией
Преимущества препарата Скандонест (Skandonest):
Не содержит других добавок и эпинифрина, следовательно, подходит именно для пациентов, страдающих сердечно-сосудистой патологией и имеющих противопоказания к сосудосужающим добавкам
- При бронхиальной астме или высокой аллергичности лучше всего выбрать анестетик без консервантов, например Ультракаин Д.
- При заболеваниях щитовидной железы, сахарном диабете следует использовать анестетики, которые не содержат сосудосуживающих компонентов — Ультракаин Д или Скандонест.
- При повышенном давлении и заболеваниях сердца выбирают анестетики с концентрацией эпинефрина 1:200 000 — Ультракаин ДС, Убистезин. При декомпенсированных заболеваниях сердца, при выраженной гипертонической болезни следует использовать анестетики, не содержащие эпинефрина и адреналина — Ультракаин Д.
- При отсутствии вышеперечисленных заболеваний можно применять анестетики с концентрацией эпинефрина 1:100 000 — Ультракаин ДС форте, Убистезин форте.
- При беременности и грудном вскармливании выбирают анестетики с концентрацией эпинефрина 1:200 000 — Ультракаин ДС, Убистезин. Такая концентрация не влияет на плод и не определяется в грудном молоке.
05.04.2017, 10:15 / Хирургическая стоматология
23.01.2017, 14:17 / Хирургическая стоматология
02.08.2016, 12:42 / Хирургическая стоматология
18.07.2016, 16:07 / Хирургическая стоматология
13.01.2016, 16:21 / Хирургическая стоматология
04.01.2016, 18:17 / Хирургическая стоматология
13.12.2015, 13:12 / Хирургическая стоматология
источник
Сильная боль может стать причиной шокоподобного состояния организма. Местная анестезия в стоматологии обеспечивает комфорт пациента. Она блокирует нервные импульсы в конкретной зоне (зоне операции) и действует от 40 минут до 2-х часов. За это время стоматолог успевает провести все нужные манипуляции, и лечение проходит без ощутимого дискомфорта.
Считается самой безопасной. Воздействует только на периферическую нервную систему (не отключает сознание человека). После введения анальгетика возникает чувство онемения в десне, языке и губах. Со временем анестетик расщепляется, и чувствительность восстанавливается. Используется для всех видов терапевтических и хирургических процедур в стоматологии.
Общий наркоз погружает человека в состояние глубокого сна, отключая сознание.
Для этого применяются наркотические анальгетики (Севоран, Ксенон). Они вводятся внутривенно или через лицевую маску (ингаляционно). Такой вид обезболивания показан в стоматологии для проведения сложных хирургических операций, а также в случае дентофобии (страх перед стоматологическим лечением).
Еще одно показание к общему наркозу – аллергия на препараты местной анестезии.
Седация (поверхностный сон) – это альтернатива наркозу. Такой метод снимает эмоциональное напряжение, расслабляет человека. Но при этом пациент находится в сознании и способен выполнять все указания врача. В качестве седативного вещества используется закись азота. Это анестезиологический газ, который нужно вдыхать через назальную маску.
Это поверхностное обезболивание, которое выполняется без укола. Врач обрабатывает десну гелем или спреем на основе лидокаина, после чего снижается чувствительность слизистой. Метод используется для лечения пародонтита, чистки десневых карманов (ультразвуковой скейлинг), а также для удаления сильно подвижных зубов.
Раствор анестетика вводят под слизистую оболочку с помощью инъекции (укола). Для этого используют карпульные шприцы с тонкими иглами. Дозировку препарата подбирают индивидуально в зависимости от состояния здоровья пациента, его возраста и веса. Как правило, достаточно одной карпулы (1,7 мл) или же половины.
Препарат начинает действовать через 2-3 минуты после введения.
-
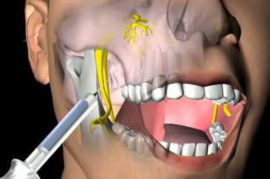
инфильтрационная – укол делают в зоне проекции верхушки зубного корня. В результате диффузии анестетик распространяется в область разветвления зубного нерва, а также на челюстную кость;
- проводниковая – применяется для обезболивания сразу нескольких зубов, препарат вводят в область пролегания тройничного нерва;
- внутрикостная – проводится перед сложным удалением зуба, анестетик вводят непосредственно в губчатую кость между 2-мя зубами;
- внутрисвязочная – укол делают в периодонтальную связку или в десневую борозду, поэтому такой метод считается более комфортным. Чаще всего применяется для детей;
- стволовая – самый сильный вид анестезии, анестетик вводят у основания черепа, чтобы «заморозить» стволовые нервы верхней и нижней челюсти. Применяется перед сложными хирургическими операциями на челюсти.
В стоматологии редко используют новокаин, поскольку есть более эффективные средства на основе артикаина и мепивакаина, они сильнее в 4-5 раз.
Кроме основного компонента (анальгетика) содержат сосудосуживающие вещества (адреналин, эпинефрин), при сужении сосудов в зоне инъекции уменьшается вымывание анестетика. За счет этого повышается эффективность и продолжительность обезболивающего действия. Это универсальные препараты, которые имеют широкое применение.
Не стимулируют сердечнососудистую систему, не содержат сосудосуживающих компонентов и консервантов. Подходят даже для пациентов с болезнями сердца, патологиями эндокринной системы, сахарным диабетом, а также для больных с бронхиальной астмой.
Местная анестезия показана во время беременности и при грудном вскармливании. Главное – подобрать препараты, которые не преодолевают плацентарный барьер. Самые безопасные средства –Ультракаин DS и Убистезин (1:200000). Они не влияют на плод и не попадают в грудное молоко.
Рекомендуется проводить стоматологическое лечение во втором триместре беременности, это самый безопасный период как для матери, так и для ребенка.
Детский организм более чувствителен к анестетикам, особенно в раннем возрасте (до 4-х лет). Поэтому после обезболивания часто бывает аллергия и другие осложнения. Но лечить зубы без анестезии нельзя.
Стоматологи используют такие же препараты, как для взрослых пациентов, уменьшая при этом дозировку. Доза анальгетика зависит от возраста ребенка:
- 1 месяц – 1/10 дозы взрослого;
- 6 месяцев – 1/5;
- 1 год – 1/4;
- 3 года – 1/3;
- 7 лет – 1/2;
- 12 лет – 2/3.
После инъекционной анестезии в стоматологии часто бывают такие осложнения:
- аллергическая реакция – сильный отек слизистой;
- образование гематомы (синяка) – когда кровь из капилляров попадает в мягкие ткани;
- потеря чувствительности – возникает, если во время укола врач задел нерв;
- спазм жевательных мышц – бывает при случайном повреждении мышц или сосудов.
Сегодня вряд ли кто-то лечит зубы без анестезии. Однако помните, что обезболивание в стоматологии проводится только после согласия пациента. Важно, чтобы врач подобрал анестетик, который подходит именно вам.
Если вы подыскиваете опытного дантиста, предлагаем посмотреть список специалистов, который представлен на нашем сайте.
источник

 удаление и лечение зубов (преимущественно верхнего челюстного ряда);
удаление и лечение зубов (преимущественно верхнего челюстного ряда); снизить чувствительность твердых тканей зуба;
снизить чувствительность твердых тканей зуба;



 «ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000,
«ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000,
 инфильтрационная – укол делают в зоне проекции верхушки зубного корня. В результате диффузии анестетик распространяется в область разветвления зубного нерва, а также на челюстную кость;
инфильтрационная – укол делают в зоне проекции верхушки зубного корня. В результате диффузии анестетик распространяется в область разветвления зубного нерва, а также на челюстную кость;