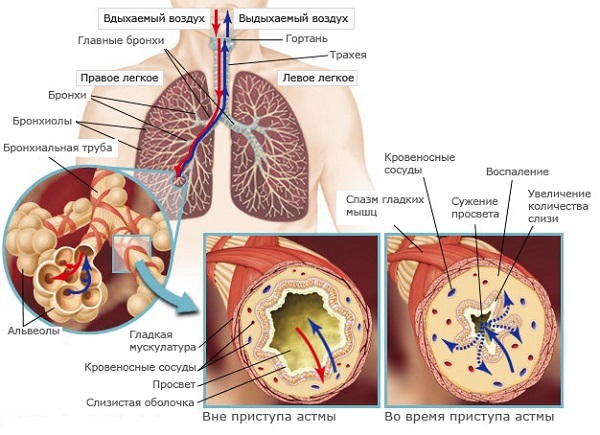
Застойные процессы в бронхах, наблюдаемые во время обострения астмы или развития сопутствующих заболеваний, представляют значительную опасность для человека из-за выраженных нарушений дыхательной функции.
Мокрота при бронхиальной астме имеет слизистую консистенцию и отличается большим количеством специфических формаций, представленных спиралями Куршмана и кристаллами Шарко-Лейдена.
Мокрота – биологическая смесь, состоящая из накопленного трахеобронхиального секрета, слюны, слизистых жидкостей носа и околоносовых пазух. Слюна и слизь, образующиеся в полости носа, отличаются выраженными бактерицидными свойствами, в то время как образование секрета бронхов и трахей направлено на очищение организма от продуктов клеточного метаболизма.
Объем образованного трахеобронхиального секрета варьирует от 10 до 100 мл в сутки. Стоит отметить, что при нормализованной работе дыхательной системы вся продуцируемая слизь проглатывается.
Появление слизевых застоев связано с:
- увеличением количества синтезируемого секрета;
- изменением состава слизи из-за развития воспалительных процессов в области бронхов (аллергия, инфекционное заражение);
- нарушением механизма выхода жидкости из трахеобронхиальных структур.
В случае развития острого воспалительного процесса наблюдается ослабевание работы реснитчатого эпителия, приводящее к образованию застойных явлений в бронхах.
Стадия и форма бронхиальной астмы определяется по функциональным способностям внешнего дыхания и частоте приступов, в то время как характеристики мокротных масс позволяют выявить наличие сопутствующих патологий.
В зависимости от масштабов развития сопутствующих болезней мокрота может отличаться по:
Именно эти критерии, а также проведение лабораторного анализа способствуют постановке диагноза.
Особенности мокротных образований:
- начальная стадия бронхиальной астмы: пенистая слизь прозрачная или белого цвета в случае отсутствия сопутствующих инфекционных заболеваний;
- развитие вторичной инфекции: слизь имеет неприятный, резкий запах, наблюдаются гнойные вкрапления желтоватого оттенка;
- обширное распространение воспаления в области органов дыхания: наблюдаются гнойные вкрапления зеленоватого цвета, слизь густой консистенции, трудноотделяемая (в случае наличия резкого неприятного запаха возможно развитие онкологических процессов);
- кровотечения в области органов дыхательной системы: наблюдаются вкрапления коричневого или красного цвета;
- внутренние разрывы кровеносных сосудов: розоватый оттенок слизи.
Также стоит отметить, что образование мокроты не является отличительным признаком бронхиальной астмы, однако при её появлении рекомендуется провести исследование для выявления природы биологического материала и выявления наличия специализированных формаций. В случае неосложненного течения бронхиальной астмы выделения мокроты проявляются в конце приступа, объем слизевой жидкости небольшой.
К специализированным формациям относятся:
- Спирали Куршмана: белые или прозрачные образования штопорообразной формы, наблюдаемые в бронхах у астматиков.
- Кристаллы Шарко-Лейдена: гладкие кристаллы в форме октаэдров, не имеют цвета.
Для обнаружения формаций возможно назначение проведения анализа при помощи бактериального посева.
Образование мокроты у больных астмы значительно усиливается в периоды обострения. Кроме того, затруднение выхода слизи, вызванное увеличением густоты жидкости, способно спровоцировать нежелательные осложнения:
- перекрывание дыхательных ходов;
- нехватка дыхания, удушье;
- появление хрипов во время приступов;
- деформация бронхиальных просветов, непроходимость бронхов;
- структурные изменения бронхов.
Изучение микробиологической природы мокроты и наличия инфекции позволяет составить правильную стратегию лечения для более эффективной терапии.
Основной задачей лечения застоев является устранение накопленной жидкости из бронхов при помощи различных методик и медикаментозной терапии, направленной на улучшение отхаркивания.
Возможные способы лечения:
- Медикаментозная терапия.
- Лечебный массаж в области грудной клетки.
- Дыхательная гимнастика.
- Физиотерапия.
- Применение народных рецептов.
Перед использованием домашних методов необходимо убедиться в отсутствии аллергии на компоненты средств и проконсультироваться с врачом.
Медикаментозная терапия включает:
- стимулирующие отхаркивание средства и муколитики (способствуют разжижению и выведению мокроты) — Лазолван, Амбробене, Амброксол, Флюдитек, Либексин-Муко;
- антигистаминные средства – Телфаст, Тайлед, Интал;
- травяные сборы для разжижения и выведения мокроты.
Антигистаминные средства необходимо использовать при развитии удушья и застоев мокроты из-за реакции на аллерген.
Кроме того, если лечение направлено на устранение инфекционного заболевания, стоит помнить, что комбинировать разжижающие мокроту средств и кашлевые блокаторы строго запрещается.
Лабораторная диагностика мокротных масс назначается в случае:
- длительного кашля с выделением мокроты;
- подозрений на развитие бронхита, пневмонии и других инфекционных форм воспалительного процесса органов дыхательной системы;
- опасности развития туберкулеза легких;
- подозрений на развитие злокачественных новообразований в области органов дыхания (при появлении кровяных включений также необходимо пройти диагностику методами бронхоскопии и компьютерной томографии).
Повышенная вязкость слизи является опасной проблемой для людей с бронхиальной астмой. Своевременная диагностика способна не только обезопасить человека от развития тяжелого удушья вследствие перекрывания дыхательных путей, но и быстрее справиться с причиной патологичного состояния.
Застойные процессы в бронхах — патологичный процесс, развивающийся на почве аллергической реакции или воспаления инфекционной природы. Накопление мокротных масс в бронхах является особенно опасным состоянием для астматиков, так как патология может стать причиной развития удушья и тяжелых нарушений дыхания. Лечение направлено на стимуляцию отхаркивания, восстановления дыхания и разжижение слизи при помощи физиотерапевтических методов и лекарственных препаратов.
источник
Одной из причин бронхиальной обструкции является выделение густого секрета. На этапе диагностики очень важно понять причину возникновения болезни, для этого необходимо сделать анализ мокроты.
По результатам анализа можно судить о тяжести хронического воспаления бронхов, а также об эффективности назначенного лечения. При бронхиальной астме на основе исследования секрета можно сделать выводы о прогрессировании болезни и дальнейшем прогнозе.
В норме в просвет дыхательных путей выделяется небольшое количество слизи. Она необходима для смазывания стенок, предохранения их от инфекции и пересыхания.
При воспалении выработка секрета усиливается, он становится более вязким и густым, изменяется цвет. Также изменяется его запах, что зачастую свидетельствует о тяжелой патологии.
Мокрота при бронхиальной астме выделяется с кашлем, может содержать в себе примеси крови или эпителия бронхов. Выведение вязкого секрета наружу довольно затруднительно, поэтому он скапливается в просвете бронхов, нарушая дыхание больного.
Это становится одной из причин приступа удушья.
Для дифференциального диагноза имеет большое значение характеристика отделяемого из респираторного тракта. Для этого необходимо внимательно исследовать материал:
- Прозрачный цвет мокроты с белым оттенком при бронхиальной астме говорит о заболевании дыхательной системы в начальной стадии. Слизь при этом вырабатывается активно из-за воздействия аллергенов, которые таким образом выводятся наружу из дыхательных путей.
- Отделяемое желтого цвета означает, что в дыхательной системе развивается инфекционный воспалительный процесс.
- Зеленоватые выделения появляются при воспалении средней и тяжелой степени.
- Густая коричневая слизь свидетельствует о повреждении сосудов и недавнем кровотечении.
- Розовая пенистая мокрота при астме указывает на наличие кровотечения из-за повреждения стенки сосуда.
О характере мокроты при бронхиальной астме нужно спрашивать пациента в первую очередь, так как это напрямую влияет на лечение заболевания и прогноз. Обязательно на этапе диагностики проводится анализ слизи, выделяемой при кашле.
Целесообразно проведение анализа мокроты при подозрении на бронхиальную астму и любые другие болезни органов дыхания. Обязательно исследуется состав, качественные и количественные характеристики, проводится посев материала для выявления болезнетворных микроорганизмов и на чувствительность к антибактериальным средствам (при необходимости).
При наличии бронхиальной астмы такой анализ является одним из ключевых в диагностике болезни. По его результатам можно предположить причину возникновения астмы и, исходя из этого, выбрать метод лечения.
Перед сдачей мокроты на анализ очень важно подготовиться. Правильно проведенная подготовка влияет на достоверность полученного результата:
- За 8-12 часов до сдачи материала пациент должен употреблять больше жидкости. Это необходимо для улучшения отхождения секрета.
- Биоматериал сдается обычно в утренние часы, перед отхаркиванием нужно почистить зубы для удаления остатков пищи и микроорганизмов.
- За несколько дней до анализа нельзя употреблять алкоголь, исключается курение и тяжелая пища, ограничиваются физические нагрузки.
- Откашливание слизи проводится в чистую посуду, перед этим вся слюна обязательно сплевывается. Рекомендуется перед сбором экссудата прочистить носоглотку.
Для анализа будет достаточно 3-5 мл отделяемого при кашле. Материал необходимо доставить в лабораторию в течение 2-3 часов: это оптимальный срок для получения достоверного результата.
Экссудат сдается в лабораторию, где проводится его детальный анализ: оцениваются физико-химические свойства, исследуется клеточный состав. На основании полученных данных назначается лечение с обязательным учетом вида обнаруженной микрофлоры.
Процесс исследования образца материала при бронхиальной астме обычно длится не менее трех дней от момента сдачи его в лабораторию. Из особенностей оценки материала: огромную роль играет цвет отделяемого и примеси, среди которых можно в тяжелых случаях увидеть фрагменты тканей стенки бронхиального дерева.
В полученном результате лаборант обязательно указывает клеточный состав материала, по которому устанавливается природа и характер заболевания:
- при повышенном содержании эритроцитов можно предположить повреждение сосудов ввиду деструктивного процесса в тканях респираторного тракта;
- большое количество эозинофилов в слизи характерно для бронхиальной астмы, они свидетельствуют о ее аллергической природе;
- кристаллы Шарко-Лейдена указывают на аллергический процесс и его прогрессирование;
- количество мерцательного эпителия увеличивается при бронхиальной обструкции или воспалении бронхов;
- спирали Куршмана в анализе являются патогномоничным признаком астмы, говорят о спазме бронхов и скоплении густого секрета в просвете;
- макрофаги в отделяемой слизи подтверждают диагноз астмы.
Не менее важно соотношение содержания этих клеток. В зависимости от преобладания тех или иных клеточных структур назначается лечение.
Если в материале выявлены болезнетворные микроорганизмы, то необходимо провести бактериологический посев.
Мокроты при астме в бронхах вырабатывается очень много во время приступа. Она становится очень густой, перекрывая просвет. Это влечет за собой следующие последствия:
- закупорка дыхательных путей в результате невозможности выведения слизи и, как следствие, удушье;
- малопродуктивный кашель с мокротой и хрипами, недостаток воздуха;
- непроходимость бронхов, которые деформируются в процессе длительного воспаления, изменение структуры их тканей.
Одной из главных задач при лечении бронхиальной астмы является улучшение отхождения мокроты по бронхиальному дереву. Это можно обеспечить при помощи медикаментозных препаратов.
Также необходимо соблюдение общих рекомендаций.
При бронхиальной астме с мокротой назначают:
- отхаркивающие средства (улучшают отхождение слизи);
- муколитики (способствуют разжижению и ускоренному выведению мокроты);
- антигистаминные препараты (уменьшают отек, в случае аллергии борются с причиной);
- растительные средства в виде отваров для приема внутрь и ингаляций (помогают вывести слизь).
В помещении, где живет человек с бронхиальной астмой, должна поддерживаться повышенная влажность. Для этого можно использовать специальные увлажнители воздуха.
Астматику необходимо пить не менее полутора литров жидкости в сутки, проводить ингаляции паром с добавлением пихтового масла.
Бронхиальная астма — хроническое заболевание, но его можно и нужно держать под контролем. Для этого необходимо вовремя обратиться к врачу, который назначит обследование.
Одним из важнейших при диагностике астмы является исследование мокроты. Оно помогает отличить ее от других заболеваний и назначить правильное лечение.
источник
Кашель при астме сопровождается приступами удушья. Однако кашель при бронхиальной астме может быть и без удушья или с незначительными эпизодами затрудненного дыхания. В таких случаях предположить наличие астмы сложнее, однако кашель остается характерным симптомом. Он, скорее всего, будет приступообразным, чаще в ночное время, а при «кашлевой» астме он может быть только ночным. Может сопровождаться дистанционным «свистом» или «хрипами».

Выявляются провоцирующие факторы. Кашель при астме атопической формы провоцируется контактом с аллергенами:
- контакт с домашними животными при эпидермальной аллергии:
- уборка квартиры при сенсибилизации к бытовым, эпидермальным и грибковым аллергенам:
- выезд за город, проведение фитотерапии, употребление некоторых продуктов при пыльцевой аллергии;
- посещение сырого, подвального помещения, употребление продуктов брожения при грибковой аллергии.
Провокатором кашля могут быть также поллютанты, резкие запахи, холодный воздух (или резкая смена температуры воздуха), громкий смех, форсированное дыхание, физическая нагрузка. В таких случаях можно говорить не об аллергии, я и проявлении гиперреактивности бронхов на неспецифические раздражители.
Одним из факторов, усиливающих реактивность бронхов, служит ОРВИ. В этом случае затяжной сухой кашель после ОРВИ может быть проявлением астмы.
Кашель при астме может быть сезонным, то есть появляется ежегодно в определенные месяцы. В случае пыльцевой аллергии он обычно сочетается с ринитом, риноконъюнктивитом. Однако не только при пыльцевой, но и при других формах астмы кашель часто сочетается с аллергическим ринитом.
Кашель при астме, а в конце приступа может быть выделение небольшого количества густой, вязкой, «стекловидной» мокроты. В то же время при неатопической астме или при присоединении респираторной инфекции мокрота может иметь другие характеристики и выделяться в большем количестве. При холинергическом варианте астмы может откашливаться значительное количество светлой слизистой мокроты. У части таких больных клинические проявления бронхиальной обструкции минимальны, и больной акцентирует своё внимание (и внимание врача) на влажном кашле.
Следует иметь в виду, что существует большая вероятность наличия астмы у кровных родственников.
Для бронхиальной астмы, особенно в период обострения, характерен эозинофильный лейкоцитоз. При «кашлевой» астме число эозинофилов периферической крови находится обычно в пределах 5-10%. При некоторых формах астмы (грибковая сенсибилизация, астматическая триада, сочетание с паразитарной инвазией) количество эозинофилов может достигать 15% и выше.
Эозинофилию мокроты и бронхоальвеолярного лаважа также считают характерным признаком бронхиальной астмы. Необходимо учитывать, что ингаляционные глюкокорткоиды могут устранить эозинофилию мокроты, а применение системных гормоном снижает количество эозинофилов в периферической крови до 0% (при этом можем появиться «стероидный лейкоцитоз» — 10-11х10 9 /л).
Кроме того, в мокроте больных иногда определяют спирали Куршмана (реже они бывают при обструктивном бронхите, пневмонии, раке лёгкого). Спирали Куршмана представляют собой тяжи слизи, состоящие из центральной плотной осевой нити и спиралеобразно окутывающей её мантии, в которую вкраплены лейкоциты (часто эозинофильные) и кристаллы Шарко-Лейдена (бесцветные октадры разной величины, напоминающие по форме стрелку компаса). Кристаллы Шарко-Лейдена состоят из белка, освобождающегося при распаде эозинофилов, причём больше их в несвежей мокроте.
При аллергологическом обследовании выявляют аллергены, которые провоцируют кашель при астме у данного пациента. Кожные аллергические пробы проводит только аллерголог-иммунолог. В качестве дополнительных могут применяться провокационные ингаляционные тесты с аллергенами, а также определение уровня общего (обычно повышен при атопической форме астмы) и наличие аллерген-специфических IgЕ в сыворотке крови.
Исследование ФВД позволяет определить характер вентиляционных нарушений, которые вызывает кашель при астме. Во многих случаях кашля (фарингит, тонзиллит, синдром постназального затека, ОРВИ, психогенный, рефлекторный кашель) спирограмма будет нормальной. При поражении лёгочной ткани (пневмония, бронхоэктазы, интерстицильные заболевания лёгких, левожелудочковая недостаточность) будут выявляться преимущественно рестриктивные нарушения вентиляции (снижение ЖЕЛ). Дни развития бронхиальной обструкции (БА, обструктивный бронхит) характерно нарушение лёгочной вентиляции по обструктивному типу (снижение ОФВ1, ФЖЕЛ, индекса Тиффно, ПСВ). Основное различие между обструктивным бронхитом и БА заключается в обратимости бронхиальной обструкции — при БА она обратима.
На рентгенограмме грудной клетки при «кашлевой» астме изменений обычно не наблюдают. Если причиной кашля являются другие состояния, то изменении будут соответствовать основному заболеванию. При заболевании носа и околоносовых пазух на рентгенограмме соответствующие изменения будут выявляться в околоносовых пазухах.
источник
Анализ мокроты при бронхиальной астме — один из компонентов программы обследования пациента. Стандартные методы обследования имеют относительно небольшую стоимость и являются обязательными для диагностики заболевания.
Бронхиальная астма представляет собой хроническое заболевание дыхательных путей. Предпосылками развития болезни служат аллергические и неаллергические факторы. Исходя из этого бронхиальная астма бывает инфекционно-аллергической, неинфекционно-аллергической или атопической.
Характерными признаками является образование мокроты. Ее анализ позволяет установить истинное происхождение заболевания, оценить эффективность лекарственных препаратов, уточнить причины частых приступов.

Цвет слизи может быть желтым, желто-зеленым, однако он не является прямым показателем инфекции или развития заболевания. Просто указывает на процесс распада эозинофилов. Обострение болезни приводит к увеличению количества мокроты. Однако слишком большое отхождение слизи больше свидетельствует о другом заболевании, нежели о бронхиальной астме. Слизь становится более густой, что может способствовать блокированию дыхательных путей.
Программа обследования пациента включает:
- общий анализ крови: клинический и биохимический;
- иммунологическое обследование;
- составление коагулограммы;
- клинический анализ мокроты.

- за сутки перед сдачей анализов необходимо выпивать много жидкости в течение дня;
- перед сбором мокроты прополоскать рот раствором из воды и соды;
- вдохнуть несколько раз глубоко;
- собирать в емкость необходимо только выделения мокроты, слюна не подойдет;
- требуется собрать 3-5 мл в идеале, однако обследование делают и при меньшем объеме;
- анализ нужно доставить в течение 2 часов после сбора.
Бывают случаи, когда отхождение мокроты затруднено. Способствует облегчению ингаляция с физиологическим раствором, или делают перкуссионный массаж. Если такие мероприятия не дают результата, материал перед исследованием получают с помощью катетера. Устройство вводится в просвет трахеи и выкачивается нужное количество. Однако такие манипуляции чреваты бронхиальным спазмом, поэтому осуществляться они должны строго в стенах медицинского учреждения. В случае необходимости оказывается экстренная помощь.
Образец мокроты высушивают и проводят анализ, после которого можно установить количество:
- нейтрофилов;
- эпителиальных клеток;
- бактерий;
- фибринов;
- макрофагов;
- слизи.
Для исследования берут 5-10 экземпляров. Используют иглу и стекло. Высушивают с помощью метилового спирта около 10 минут. Окрашивание проводят по методу Грама или Романовского-Гимзе.

В совсем малом количестве эозинофилы присутствуют в мокроте любого характера и происхождения, однако показатель в 50-90% всех лейкоцитов говорит о присутствии бронхиальной астмы.
Эритроциты возникают в процессе разрушения тканевой основы легких, а также при пневмониях, инфаркте легкого.
Особое внимание уделяется цилиндрическому мерцательному эпителию. Он существует в любой мокроте в малом количестве. Показатель свыше 25 указывает на бронхиальную астму или бронхит. Плоский эпителий для диагностики бронхиальной астмы значения не имеет.
Если во время анализа материала обнаружен хотя бы 1 макрофаг, можно говорить о бронхиальной астме.
Острая форма заболевания характеризуется увеличением общего количества клеток в мокроте. Однако соотношение между ними не нарушается. Экзогенная форма астмы предполагает увеличение количества только эозинофилов.

Кристаллы Шарко-Лейдена наблюдаются в мокроте при аллергических процессах, бронхиальной астме.
Мокрота не должна содержать вредных бактерий и других микроорганизмов болезнетворного характера. Выявление таких показателей дает возможность установить происхождение легочной инвазии.
Таким образом, показатели бронхиальной астмы выглядят примерно так:
- обнаружены спирали Куршмана;
- присутствуют кристаллы Шарко-Лейдена;
- эозинофилы имеют показатель от 50 до 90% всех лейкоцитов;
- более 25 нейтрофилов, что говорит о наличии инфекции;
- 25 клеток и выше плоского эпителия говорит о примеси, которая поступает из полости рта;
- найдены макрофаги.
Результат исследования может оказаться недостоверным по нескольким причинам:
- нарушение правил сбора материала;
- несвоевременная доставка мокроты в лабораторию;
- прием лекарственных средств.
В процессе приема кортикостероидных препаратов количество эозинофилов постепенно уменьшается и можно говорить об эффективности лечения. Однако при наличии инфекции процесс значительно усложняется. Дополнительно делают посев мокроты для определения возбудителя и выявления его чувствительности к антимикробным средствам.

- тяжелое, затрудненное дыхание;
- ощущение дефицита кислорода;
- частый назойливый кашель;
- присутствие свиста во время дыхания;
- сдавливание грудной клетки;
- выделение мокроты.
Первым признаком заболевания является затрудненное дыхание. Меняется ритм, темп, вдох становится более длинным и глубоким. Это происходит по причине сужения дыхательных проходов. Для выталкивания воздуха требуется прикладывать больше усилий. Кашель может быть сухой, тяжелый и приступообразный. Во время приступа может казаться, что человек задыхается. Провоцировать появление кашля может смех, физическая нагрузка, активная речь, возбуждение.
Свист и хрипота присутствуют на любом этапе болезни. Их можно заметить, когда человек спит, смеется, занимается физическим трудом. Во время выдоха сдавливает грудную клетку, и человек не может полноценно избавиться от воздуха в легких.
Мокрота скудная, бело-желтого цвета, без запаха. Может ее не быть и вовсе.
При любом подозрении на заболевание следует обратиться к доктору. В лаборатории должны выдать емкость для сбора мокроты, рассказать правила сбора. Кроме того, придется сдать кровь на анализ. После подтверждения диагноза будет назначено лечение.
По истечении некоторого времени делается повторный анализ, чтобы определить эффективность лечения.
Если результаты будут отрицательными, вносятся коррективы в тактику лечения. А также проводят дополнительное исследование на выявление причин заболевания.
источник
Триада эрлиха при бронхиальной астме. Причины и признаки аспириновой триады. Клинические симптомы заболевания
Аспириновая бронхиальная астма — это особый вариант бронхиальной астмы, псевдоаллергическое хроническое воспаление дыхательных путей, обусловленное повышенной чувствительностью к нестероидным противовоспалительным средствам (НПВС) и природным салицилатам, которое проявляется заложенностью носа, ринореей, затруднением дыхания, кашлем, приступами удушья.
Возникает в возрасте 30-50 лет, у женщин в 2 раза чаще. Составляет 9-22 % от всех случаев бронхиальной астмы. Среди больных, одновременно страдающих бронхиальной астмой, синуситами и полипами носа, непереносимость аспирина встречается у 30-40%.
Классическая аспириновая триада включает непереносимость аспирина, полипы носа и бронхиальную астму. Аспириновая бронхиальная астма может протекать без ринита, синусита и полипов носа. Складываясь из триады симптомов, аспириновая астма может порой не проявляться одним из своих симптомов, и тогда говорят о неразвёрнутой астматической триаде.
Причины возникновения и механизм развития аспириновой астмы
Механизм развития бронхоспазма и связанных с ним приступов удушья при аспириновой астме обусловлен нарушением метаболизма арахидоновой кислоты под действием НПВС. При этом в избытке образуются медиаторы воспаления – цистеиниловые лейкотриены, которые усиливают воспалительный процесс в дыхательных путях и приводят к развитию бронхоспазма, провоцируют избыточную секрецию бронхиальной слизи, повышают сосудистую проницаемость. Это позволяет считать данную патологию респираторной псевдоаллергией.
Аспириновая бронхиальная астма имеет тяжелое течение, слабо реагирует на введение бронхолитиков и требует раннего назначения ингаляционных глюкокортикостероидов для предотвращения осложнений.
Причина возникновения аспириновой бронхиальной астмы обусловлена повышенной чувствительностью к аспирину и другим НПВС. Возможна гиперреакция и на природные салицилаты, желтый краситель тартазин, а также различные консервированные продукты, в состав которых входят производные салициловой и бензойной кислоты.
Интермиттирующая — проявление патологии не чаще 1 раза в неделю днем и до 2 раз в месяц в ночное время;
Персистирующая в легкой стадии — в дневное время проявляется до 2-3 раз в течение недели, в ночное — более 2 раз;
Персистирующая в средней стадии — патология беспокоит ежедневно, обостряется в период физической активности; в ночное время наблюдается 1-2 раза в течение недели;
Персистирующая тяжелой степени — носит постоянный характер, при незначительных нагрузках обостряется; проявляется довольно часто и в ночное время.
Клиническое течение аспириновой бронхиальной астмы
В раннем возрасте предшествует хронический ринит, который может обостряться при применении аспирина;
Позже появляются полипы носа, гипертрофический синусит, гнойный синусит, эозинофилия, бронхиальная астма.
Симптомы непереносимости НПВС
Боли в животе, сопровождающиеся тошнотой и рвотой.
Диагноз «астма» пациенту выставляют на основании данных анамнеза, клинической картины и т.д. Несколько отличается в этом плане диагностика гиперчувствительности к аспирину. Есть специальный тест, при котором пациент получает нестероидные вещества в постепенно возрастающих дозах. Если организм пациента не отвечает на попадание в него 650 мг препарата, то считается, что пациент не имеет гиперчувствительности.
Эта процедура должна проводиться строго в условиях стационара и под контролем медиков. У них должны быть все необходимые средства для оказания первой медицинской помощи пациенту, ведь ответ на раздражитель со стороны организма может быть очень выраженным.
Дифференциальная диагностика аспириновой астмы проводится с:
Хронической обструктивной болезнью легких;
Острой респираторной инфекцией;
Туберкулезными и опухолевыми поражениями бронхов;
Лечение аспириновой астмы
Основа лечения аспириновой астмы не будет существенно отличаться от терапии заболевания обычной формы. Единственной поправкой будет полный отказ от приема НПВС.
Средства, применяемые для терапии астмы, делят на такие группы:
1. Препараты профилактического действия (помогают избегать возможных обострений):
Системные стероиды, применяются в случае неэффективности ингаляционных;
Антагонисты лейкотриеновых рецепторов.
2. Препараты для оказания скорой помощи (для устранения признаков обострения болезни, в том числе, признаков удушья):
Бронхорасширяющие препараты b2-агонисты быстрого действия;
Стероиды для приема перорально (внутрь);
Терапия О2 (кислородолечение);
Доза адреналина — используют при тяжелых случаях удушья.
Для успешного контроля течения патологии важно, чтобы больной не принимал:
Препараты пиразолонового ряда (анальгин, амидопирин, реопирин, спазмалгон, темпалгин, баралгин, теофедрин и др.); ацетилсалициловую кислоту и препараты ее содержащие (плидол, томапирин, цитрамон и др.); другие НПВС и средства, имеющие их в своем составе (диклофенак, индометацин, ибупрофен, сулиндак, пироксикам, напроксен и др.);
Желтый краситель тартразин, который используют для оболочек медикаментов или кондитерских изделий и украшений желтого цвета;
Некоторые пищевые продукты, содержащие красители и консерванты, противопоказанные при аспириновой астме, употребляемые в пищевой промышленности (сульфиты, бензоаты, тартразин и др.);
Все продукты, содержащие промышленные или природные салицилаты (консервы, гастрономические изделия, малина, черная смородина, вишня, абрикосы, сливы, апельсины, томаты, огурцы).
Прогноз при аспириновой астме
Аспириновая астма, как и другие виды данной патологии, является весьма опасным заболеванием, которое нередко может привести к реанимации или летальному исходу. Однако при корректном и своевременном лечении жизнь пациента может быть вполне комфортной.
Аспириновая триада — что это такое? Ответ на этот вопрос знают не многие пациенты, однако практически все врачи могут с легкостью дать определение данному термину.
Аспириновая триада — что это? Специалисты утверждают, что этим термином обозначают непереносимость аспирина, а также возникшие на фоне его приема последствия.
Классическая аспириновая триада включает в себя не только непереносимость вещества, но и бронхиальную астму, и полипы носа.
Наверняка каждый человек принимал таблетки «Аспирин». Это давно известное, а также привычное обезболивающее и жаропонижающее средство. Однако свойства могут вносить существенные изменения в структуру крови. В итоге прием безобидного препарата от боли может обернуться для пациента опасным состоянием.
Аспириновая триада является разновидностью бронхиальной астмы. На сегодняшний день в 40% случаев болезни бронхов протекают с интенсивными При этом практически все они связаны с приемом лекарственных средств.
В отличие от аллергических реакций, аспириновая триада носит совершенно иной характер. Такое заболевания никак не связано с выработкой гистаминов. Его развитие провоцируется патологическими превращениями тромбоцитов и лейкоцитов. Кстати, похожие реакции возникают не только после приема ацетилсалициловой кислоты, но и после употребления продуктов, которые содержат в себе салицилаты в большом количестве.
Нельзя не отметить и то, что аспириновая триада может развиться вследствие употребления следующих лекарств:
Именно поэтому перед назначением подобных средств врачи обязаны спросить у пациента, есть ли у него какие-либо аллергические реакции на
Аспириновая триада, лечение которой будет описано ниже, иногда носит наследственный характер. В связи с этим родственникам тех, у кого наблюдается асприновая астма, следует быть крайне осторожными при приеме указанных лекарств.
Кстати, более всех к рассматриваемому заболеванию предрасположены представительницы слабого пола в возрасте 30-50 лет.
Как известно, обусловленная обычной аллергической реакцией с увеличенным образованием гистаминов, протекает гораздо легче, чем аспириновая триада. Изучив множество случаев и симптомы этого патологического состояния, специалисты обозначили ее триадой Фернана-Видаля. Основными признаками этой болезни являются:
- затрудненное дыхание;
- риносинусит;
- удушье;
- острая реакция на ПВС нестероидного типа.
В том случае, если аспириновая астма проявляется в двух типах или одном (то есть отсутствует какой-либо из признаков), то ее называют астматической неразвернутой триадой.
В самом начале развития такое заболевание довольно сильно напоминает насморк. При этом его длительность может значительно превышать сроки обычной простуды.
Что касается симптомов аспириновой астмы, протекающей в остром периоде, то здесь присутствют следующие признаки:
- кашель;
- покраснение лица;
- ринит;
- приступы удушья;
- боль в животе;
- повышение температуры;
- отек и покраснение слизистых глаз;
- отек Квинке;
- расстройство функций ЖКТ (например, рвота, диарея, тошнота).
В лечении рассматриваемого заболевания, как и в терапии любой другой аллергии, крайне важно исключить контакт с агрессивными веществами, которые провоцируют приступы удушья. В связи с этим пациенту со склонностью к аспириновой триаде запрещено принимать любые нестероидные противовоспалительные средства, а также гемисукцинат гидрокортизона.
Многие специалисты утверждают, что препарат «Парацетамол» также вызывает неприятные симптомы. Поэтому в качестве обезболивающего средства при аспириновой триаде его следует назначать с особой осторожностью.
Одним из важных моментов в терапии рассматриваемой болезни является корректировка рациона питания больного. Диета при аспириновой триаде запрещает употреблять следующие продукты: орехи, овощи и фрукты, в состав которых входят салицилаты в высоких дозах. К таким ингредиентам относят все разновидности цитрусовых, виноград, яблоки, сливу, малину, персики, черную смородину, клубнику, ежевику, огурцы, дыню, помидоры, артишоки, перец, миндаль и прочее.
Нельзя не отметить и то, что для устранения уже проявившейся аспириновой триады (ее симптомов) пациентам нередко назначают ингаляционные препараты. В качестве них используют глюкокортикостероиды. Кстати, такие средства, но только в виде капель, применяют для терапии аллергического ринита.
Если аспириновая триада протекает очень тяжело, то пациенту назначают те же глюкокортикостероиды, но только для системного лечения.
Теперь вы знаете, что такое аспириновая астма, как она проявляется. Лечение этого заболевания тоже было описано выше.
Следует особо отметить, что при аспириновой триаде человеку требуется незамедлительная медицинская помощь, в противном случае приступы удушья могут привести к летальному исходу.
Астматическая триада — вариант астмы бронхиальной, характеризующийся сочетанием приступов удушья с непереносимостью ацетилсалициловой кислоты и патологией верхних дыхательных путей (рецидивирующий полипоз носа и синусов, ринит вазомоторный).
Впервые сочетание бронхиальной астмы с идиосинкразией к ацетилсалициловой кислоте описал В. Леевен в 1928 г. Частота непереносимости этого препарата больными бронхиальной астмой колеблется, по данным разных авторов, от 0,7 до 16 %.
Аспириновая триада представляет собой комплекс симптомов, который сочетает непереносимость к Аспирину, признаки полипозного ринита и тяжёлого течения бронхиальной астмы. Впервые концепция аспириновой гиперчувствительности была предложена американским врачом с немецкими корнями M. Samter. Основные её признаки – функциональные нарушения дыхательной системы, которые создают угрозу для жизни.
Появление триады симптомов спровоцировано высокой чувствительностью к Аспирину и другим препаратам группы НПВС.
Нестероидные противовоспалительные средства, приводящие к перекрёстной реакции:
- Диклофенак;
- Индометацин;
- Ибупрофен;
- Кетопрофен;
- Мефинаминовая кислота;
- Пироксикам;
- Сулиндак;
У пациентов с гиперреакцией на перечисленные препараты также может наблюдаться аллергия на пищевые продукты, овощи, фрукты – цитрусовые, красные ягоды, яблоки, огурцы, помидоры, приправы, пряности, пищевые красители, консервы, в состав которых входит бензойная или салициловая кислота.
Формирование признаков удушья обусловлено не классическим механизмом развития аллергии (активное выделение гистамина, цитокинов), а сбоем метаболизма арахидоновой кислоты (Омега-6). В результате нарушается образование простагландинов (гормоноподобных веществ), которые регулируют работу гладкой мускулатуры дыхательных путей.

У пациентов с высокой чувствительностью после приёма противовоспалительных негормональных средств усиливается активность тромбоцитов. Это способствует выбросу в кровь биологически активных веществ – серотонина, тромбоксана, которые усиливают отёк слизистой и формируют бронхообструктивный синдром.
Просвет бронхов сужается, дыхательная система слабо реагирует на введение бронхолитических (бронхорасширяющих) препаратов.
Патология обусловлена генетическими нарушениями и чаще диагностируется у женщин от 30 до 40 лет. Болезнь получила своё развитие после синтетического получения и внедрения в терапевтическую практику ацетилсалициловой кислоты.
При постановке диагноза учитывают совокупность симптомов по трём направлениям.

- гиперемия кожи лица;
- чихание;
- сыпь, раздражение и шелушение эпидермиса;
- воспаление конъюнктивы, слёзотечение;
- отёк слизистой носа.
Аллергия в среднем развивается через 1-1,5 часа после приёма Аспирина. Краснота и жжение распространяются на кожу шеи, верхнего отдела грудной клетки. Могут проявиться крапивница, атопический дерматит, экзема. В тяжёлых случаях стремительно нарастают признаки отёка Квинке (ангионевротический отёк).
Второй важный признак триады – это риносинусит, который проявляется обильным продуцированием слизи в носу, нарушением носового дыхания из-за сильной отёчности слизистой. Пациент испытывает боли в голове, области придаточных пазух. Ринит сопровождается образованием полипов в носу (доброкачественные разрастания слизистой на ножке). Это приводит к нарушению обоняния, человек перестаёт ощущать запахи.
Самый опасный симптом триады – бронхиальная астма. Вскоре после перорального приёма НПВС нарастают приступы удушья на фоне спазма разных отделов бронхиального дерева.
При тяжёлом течении патологии развивается астматический статус – продолжительный приступ удушья, который не купируется медикаментозными препаратами. Бронхиолы отекают, в них скапливается густой патологический экссудат, что усиливает удушье и гипоксию (кислородное голодание). Это опасное состояние, которое может привести к остановке дыхания.

- подъём температуры тела до субфебрильных значений;
- тошнота, позывы к рвоте;
- боли в эпигастральной области;
- расстройства стула.
Для постановки точного диагноза проводят тщательный опрос. Изучают субъективные жалобы больного, выясняют, какие препараты принимал человек.
В обязательно порядке делают рентгенографическое исследование носа и придаточных пазух. Это позволяет выявить хронический полипозный ринит. По показаниям назначают эндоскопию носоглотки.

Также проводят дифференциальную диагностику, необходимую для исключения таких состояний, как:
- ХОБЛ;
- ОРВИ с осложнениями;
- атопическая или сердечная астма;
- злокачественные или доброкачественные опухоли дыхательной системы;
- туберкулёз.
Методы лечения аспириновой триады направлены на купирование отёка бронхов, восстановление их проходимости, стимуляцию β-адренорецепторов.

Также назначают антилейкотриеновые средства. Они уменьшают выраженность отёка, способствуют расширению бронхов – Сингуляр, Аколат.
Для расширения и расслабления гладкой мускулатуры дыхательных путей и устранения обструкции прописывают β-адреномиметики – Вентолин, Саламол, Сальбутамол, Беротек.
Если по жизненным показаниям нельзя отменить приём Аспирина, например, при ишемической болезни сердца, ревматизме, то проводят десенситизацию. Организм человека невосприимчив к введению повторных доз Аспирина в течение 1-3 суток после приступа удушья. Первоначально назначают малые дозы препарата (5-10 мг), затем его количество доводят до максимально возможного (650 мг). После пациенту дают поддерживающие дозы вещества (от 325 до 650 мг/сутки).
При обнаружении объёмных разрастаний эпителия носовых ходов проводят хирургическое лечение – полипэктомия.
Аспириновая триада – это состояние, которое может развиваться многократно. Поэтому с целью профилактики необходимо исключить из рациона консервы, колбасные изделия, овощи и фрукты, содержащие природные салицилаты, пиво.
Аспириновая астма – одна из разновидностей бронхиальной астмы, она возникает при применении препаратов на основе ацетилсалициловой кислоты и других противовоспалительных обезболивающих препаратов. У данной формы существуют свои диагностические критерии, стоит разобрать, в каких случаях возникает данное заболевание, какими симптомами оно обычно проявляет себя, какие бывают методы лечения.
Аспириновая бронхиальная астма – не самая распространенная разновидность данной патологии. Она развивается из-за воздействия ацетилсалициловой кислоты на организм, при этом предсказать возможную повышенную восприимчивость к данному веществу довольно сложно.
По статистике большинство заболевших – женщины в возрасте от 30 до 50 лет. Есть интересные данные относительно передаваемой по наследству предрасположенности к бронхиальной астме. Согласно проведенным исследованиям, предрасположенность к аспириновой бронхиальной астме передается по материнской линии примерно в 10 раз чаще, чем по отцовской. При этом мать чаще передает дефектные гены дочерям, чем сыновьям. В целом, случаи аспириновой формы составляют больше 20 – 40 процентов от всех случаев астмы, в разных источниках приводится разная информация.
У детей данное заболевание обычно встречается не так часто, однако такая вероятность существует. В целом, в большинстве случаев наличие данного заболевания определяется только при начале лечения с помощью обезболивающих и противовоспалительных препаратов.
Для аспириновой астмы характерна триада симптомов, если она раскрывается не полностью, говорят о неполной триаде. Данная триада является одним из основных диагностических критериев данного заболевания, если она отсутствует, об аспириновой астме говорить нельзя в большинстве случаев. К триаде обычно относят следующие признаки:
- воспалительный процесс на слизистой оболочке носа, обычно приводит к возникновению ринита разных видов;
- приступы осложненного дыхания, удушья;
- выявление непереносимости аспирина и других противовоспалительных обезболивающих нестероидных препаратов.
Важно! В некоторых случаях симптоматика данного заболевания маскируется под аллергические реакции.
Патогенез при данном заболевании представляет собой довольно сложный процесс, существует несколько теорий, почему некоторые люди становятся слишком чувствительны к ацетилсалициловой кислоте. Формирование аспириновой астмы связано с обменными процессами в организме.
Если триада аспириновой астмы отсутствует, причина возникновения симптомов может быть в другом. В целом при возникновении признаков бронхиальной астмы нужно провести полноценное обследование, которое поможет точно установить причину.
Основной симптом данного заболевания – одышка, сильный кашель, переходящий в удушье, как у любой разновидности астмы. Чем дальше, тем тяжелее становятся симптомы, особенно если их основная причина, прием ацетилсалициловой кислоты, не прекращается.
Данное заболевание в большинстве случаев начинает развиваться с воспалительного процесса в носоглотке. Обычно он представляет собой ринит, очень часто с образованием полипов на слизистой носа. Также при данной форме астмы заболевшие могут отметить следующее:
- недавно приходилось принимать обезболивающие противовоспалительные нестероидные препараты, симптомы начинают усиливаться с приемом аспирина и других лекарств;
- перед астмой был период, напоминающий обычную простуду, предастма;
- порой все вышеперечисленные симптомы сопровождаются появлением высыпаний на коже, обычно они представляют собой сыпь вроде крапивницы;
- обычно возникает экспираторная одышка, когда выдыхать становится тяжелее, чем вдыхать.
При возникновении подобных симптомов нужно обязательно обратиться к врачу. Стоит отметить, что данными признаками могут сопровождаться другие виды астмы, поэтому перед началом лечения требуется полноценная диагностика.
Важно! Если не лечить астму, приступы удушья могут стать слишком интенсивными, привести к потере сознания и даже летальному исходу.
При возникновении приступов астмы и признаков данного заболевания можно обратиться к отоларингологу или напрямую к пульмонологу. Возможно, потребуется консультация аллерголога и других специалистов.
Большинство разновидностей данной патологии нельзя полностью вылечить, поскольку они зависят от внутренних процессов организма, повлиять на которые крайне сложно. Однако избегая раздражителей, приема противовоспалительных препаратов, подобрав подходящее лечение, чтобы купировать приступы, можно привести заболевание к стойкой ремиссии.
Лечение данного заболевания обычно комплексное, оно включает в себя несколько различных методов. Их обязательно нужно сочетать, чтобы добиться наиболее выраженного результата:
- Диета. В некоторых продуктах содержится ацетилсалициловая кислота, поэтому их советуют убрать из рациона. К таким продуктам обычно относят консервы, различные мясные полуфабрикаты, многие цитрусовые, в том числе мандарины, многие разновидности орехов и ягод, некоторые овощи. Также нельзя употреблять пиво, советуют избегать употребления продуктов, содержащих краситель тартразин.
- Десенситизация при аспириновой астме. Данный метод применяют, если по показаниям нельзя полностью исключать противовоспалительные препараты. Данный метод основан на том, что невосприимчивость к аспирину растет, если принимать повышенные дозы в течение 24 – 72 часов после приступа.
- Различные препараты. Они помогают снимать последствия приступов. Обычно применяются различные средства против ринита, для купирования самой астмы используют антагонисты лейкотриеновых рецепторов: зафирлукаст и другие препараты, снижающие продукцию лейкотриенов.
При образовании полипов в носу может потребоваться их хирургическое удаление. В целом, план лечения может изменяться в зависимости от показаний. Терапию астмы можно проходить исключительно под контролем врача.
Антибиотики при данном заболевании обычно не назначаются, они могут быть использованы, если из-за ринита развилась какая-либо инфекция дыхательных путей и носоглотки. Применение подобных лекарств не запрещено при данной разновидности астмы.
Чем сбить температуру при аспириновой астме? Во время простудных заболеваний тяжело обойтись без обезболивающих и противовоспалительных препаратов. Если нужно сбить температуру, можно обойтись более простыми средствами: например, холодными компрессами, приемом жидкостей, обычной воды, в больших количествах.
Если при заболевании невозможно обойтись без противовоспалительных средств данного ряда, то желательно обратиться к методу десенситизации. При наличии показаний его всегда стараются осуществить.
Поскольку большинство обезболивающих препаратов при данном заболевании оказывается под запретом, подобрать подходящее лекарство становится сложно. В большинстве случаев, если обойтись без аспирина и подобных препаратов невозможно, требуется десенситизация.
Обычно разрешены гормональные обезболивающие, на основе стероидов. Однако стоит учитывать, что подобные препараты обычно могут применяться исключительно по рецепту. В целом, при аспириновой астме нужно соблюдать осторожность при подборе препаратов против жара и боли. В ряде случаев при приеме обезболивающих средств назначают антигистаминные препараты, помогающие сгладить симптомы аспириновой астмы.
Исследования показывают, что лидокаин не ухудшает состояние больных с астмой аспириновой формы. Поэтому его можно применять в качестве обезболивающего. Однако стоит отметить, что нужно четко соблюдать дозировку, перед началом лечения нужно обязательно проконсультироваться с врачом.
источник

Анализ мокроты является обязательным при диагностике, с помощью которого врач может определить количество эозинофилов. Их показатель позволит дать точную оценку состоянию бронхов и наличие инфекции в дыхательной системе.
Сама же мокрота позволит изучить слизь на выявление бактерий, на присутствие или отсутствие гноя. Кроме того, если у больного частые и сильные приступы удушья, возможно наличие крови. Также о тяжести заболевания свидетельствует в наличии слизи повышенное количество нейтрофилов.
Выделение у больного мокроты при приступе является важным показателем наличия бронхиальной астмы. У каждого пациента она имеет свои особенности. При ее изучении можно определить характер течения болезни и подобрать соответствующее лечение, которое ослабит симптоматику и предотвратит приступы.
Бронхиальная слизь при исследовании имеет особенный цвет, запах и консистенцию, которые характерны именно для астмы. Она может быть вязкой, иметь слизисто-гнойные включения или кровяные прожилки. Если присутствует неприятный запах – это говорит о проблемах с органами дыхания или злокачественных образованиях. Если мокрота довольно густая, есть большой риск закупорки дыхательных путей.
Если цвет слизи имеет желтый или желто-зеленый оттенки, можно утверждать, что происходит распад в организме эозинофилов.
Именно поэтому проводят анализ мокроты, чтобы исключить у больного какие-либо другие заболевания дыхательной системы. Собранные данные позволят специалисту подобрать лечебную терапию, а также оценить ее эффективность.
С помощью этого диагностического метода врач определяет наличие бронхиальной астмы у больного. Лабораторные исследования слизи включают в себя определение ее физических составляющих, цитологию и бактериальный состав.
У здорового человека мокрота легко откашливается или проглатывается. У курящих людей, а также больных бронхитом или воспалением легких мокрота отхаркивается. Это нормальный показатель, который не должен вызывать беспокойства. Если количество выделений не превышает 100 мл в сутки – состояние крупных бронхов и трахей в норме.
Для организма слизь является важным компонентом. Она выполняет не только защитную функцию, но и способствует выведению из дыхательной системы мелких частиц, которые человек вдыхает, а также способствует очищению бронхиальной системы.
Если же выявлены патологии при лабораторных исследованиях, у больного присутствуют приступы удушья с незначительным количество мокроты, врач диагностирует астму. Поэтому анализ мокроты – один из главных показателей, который говорит о наличии или отсутствии заболевания.
Анализ могут назначать в следующих случаях:
- если больной страдает длительным кашлем с выделением мокроты;
- если диагностирован бронхит, воспаление легких и другие заболевания, связанные с дыхательной системой;
- при подозрении у больного туберкулеза;
- если есть подозрения на наличие злокачественных образований.
Собирать мокроту необходимо в стерильную емкость при приступе кашля. Лучше всего это делать в утреннее время, так как в этот промежуток времени в бронхах скапливается максимальное количество слизи. Необходимо собрать примерно 5 мл, чтобы у врача была возможность точно изучить все необходимые показатели.
Если слизь отходит плохо, можно для стимуляции выделения использовать ингалятор или провести специальный перкуссионный массаж. Если же данные манипуляции не будут способствовать отхождению выделений, больному ставят катетер. Его вводят в трахею для получения необходимого количества слизи.
Существуют правила, которые рекомендуется выполнять для сбора мокроты:
- За сутки перед сдачей анализа больному рекомендуется употреблять большое количество жидкости.
- Перед сбором обязательно проводят гигиенические процедуры ротовой полости.
- Прежде чем собирать слизь, сделать как можно глубже 3 вдоха.
- Собирают только слизь без слюны.
Емкость сдают максимум чем через 2 часа после сбора. Там проводится оценка слизи. Подсчитывается наличие в ней нейтрофилов, бактерий, фибрина и клеток эпителия. Для этого берут от 5 до 10 образцов, которые наносят на предметные стекла и высушивают перед анализом около 10 минут с использованием метилового спирта. Образцы окрашивают методами Грама и Романовского-Гимзе и изучают.
При высоком уровне нейтрофилов можно говорить о наличии инфекции. Если их больше 25 клеток, большая вероятность, что у больного бронхиальная астма. Если при анализе количество лейкоцитов составляет 50-90%, анализ подтверждает присутствие у человека астмы.
У здорового человека можно обнаружить цилиндрический мерцательный эпителий. При астме этот показатель выше 25. Обнаружение при анализе даже одного макрофага подтверждает наличие заболевания.
Если в анализе обнаружены спирали Куршмана и кристаллы Шарко-Лейдена, которые представляют собой желтоватые выделения в слизи, можно уверенно утверждать о наличии астмы у пациента.
В большинстве случаев она имеет вязкую консистенцию с наличием слизи, небольшого количества гноя или вкраплений крови. Чаще всего у нее неприятный запах, который связан с распадом или ростом злокачественных образований.
При тяжелых формах заболеваниях слизи довольно много, в результате чего она вызывает закупорку дыхательных путей, провоцируя приступ. Если при простудных заболевания она имеет прозрачный оттенок, при астме она желтого или зеленоватого оттенков. В некоторых случаях возможно наличие кровяных сгустков.
Узнайте какой у Вас кашель! Если у Вас долгое время присутствует кашель, то это возможно астма, проверьте:
Анализ мокроты – это важная составляющая для диагностики астмы. С его помощью врач подбирает лечение или корректирует его при недостаточной эффективности.
источник