
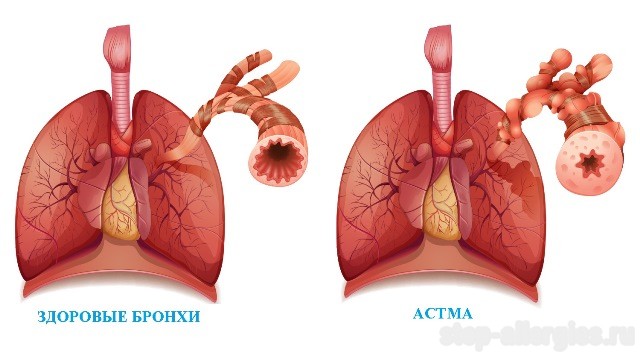
Астма – хроническое воспалительное заболевание бронхов, которое включает в себя несколько процессов:
- местное воспаление и утолщение бронхиальной стенки, сопровождающееся образованием слизи
- сужение бронхов (бронхоспазм)
- гиперреактивность бронхов (повышенная их реакция на всевозможные раздражители)
В большинстве случаев, астма при аллергии возникает у людей, имеющих повышенную чувствительность бронхиальной системы к таким раздражителям как пыльца растений, пылевые клещи, шерсть и эпидермис животных,плесень, медицинские препараты и пр.
Существует и ряд иных факторов, которые оказывают негативное влияние на здоровье и также могут способствовать возникновению недуга:
- генетическая предрасположенность. Атопическая бронхиальная астма имеет повышенный риск возникновения у ребенка, если хотя бы один из родителей является аллергиком либо астматиком.
- вирусные инфекции, перенесенные в раннем детстве, также могут привести к развитию бронхиальной астмы. Инфекционно-аллергическая астма наиболее часто диагностируется у людей, имеющих хронические инфекции органов дыхания (хронический бронхит, хроническая обструктивная болезнь легких и пр.), так же приводящие к повышенной чувствительности бронхов.
- активное и пассивное курение. У детей, чьи матери курили во время беременности, имеется повышенный риск развития аллергических заболеваний (сенная лихорадка, аллергическая форма астмы, экзема). То же самое касается детей, которые регулярно подвергаются пассивному курению.
- стресс и волнение. Многие астматики страдают от приступов, когда испытывают определенные трудности в своей профессиональной деятельности или семейной жизни.
- неспецифические раздражители: краски и лаки, растворители, аэрозоли, дезодоранты, эфирные масла, автомобильные выхлопные газы и пр.
- загрязнение атмосферы
- холодный и сухой воздух
- физические нагрузки
Аллергическая бронхиальная астма проявляется хроническим воспалением в нижних дыхательных путях, которое сопровождается гиперчувствительностью дыхательных путей в целом.
Это так называемая гиперреактивность бронхов означает, что в дыхательных путях больного имеется тенденция резко сокращаться в ответ на определенные раздражители (безвредные для здоровых людей), которые и вызывают приступ аллергической астмы.
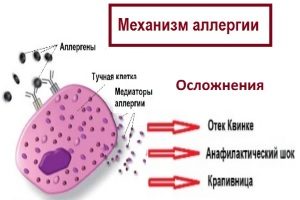
В этих процессах задействованы различные клетки иммунной системы – тучные клетки, эозинофильные гранулоциты и Т-хелперные клетки, а также эпителиальные клетки, принадлежащие самой бронхиальной системе. Иммунные клетки освобождают «мессенджеры», которые опосредуют и поддерживают сложную воспалительную реакцию в дыхательных путях.
Как и при любом воспалении, наблюдается увеличение кровотока в пострадавших тканях. В легких это приводит к тому, что слизистые оболочки набухают и производят чрезмерное количество вязкой слизи, мускулатура бронхов сокращается. В результате чего диаметр дыхательных путей уменьшается, свободное прохождение кислорода через них усложняется и выдох становится для человека наиболее затруднен.
Если человека настигла аллергическая астма – симптомы начинают проявляться в виде:
- кашля
- свистящего дыхания
- болевых ощущениях и давления в груди
- синеватого оттенка губ
- одышки
- может возникнуть удушье и приступ паники
Продолжительность приступа может варьироваться от нескольких минут до нескольких часов.
Важно знать, что сильное волнение и паника при приступе могут усугубить течение симптомов, поэтому для того, чтобы устранить аллергическую астму, человеку необходимо вести себя максимально спокойно и расслабленно, а также придерживаться медленного дыхания и обеспечить поток свежего воздуха.
У астматиков по близости всегда должен находиться ингалятор, применение которого позволит восстановить работу органов дыхания: аллергический кашель и удушье пройдут гораздо быстрее.
Астматический статус. Данное явление представляет собой острое обострение астмы, которое не поддается стандартным методам лечения бронходилататорами (ингаляторами) и стероидами. В результате чего у человека возникает приступ удушья с невозможностью выдоха воздуха из легких и, как следствие, происходит помрачение сознания вплоть до полной его потери.
Данная форма проявления заболевания является крайне опасной, поэтому человеку с астматическим статусом необходимо оказать неотложную медицинскую помощь, так как несвоевременное ее оказание может привести к смерти больного.

Заболевание может проявиться в любом возрасте, однако чаще всего наблюдается у детей после первого года жизни и часто маскируется под симптомы обструктивного бронхита.
Если проявления бронхиальной обструкции наблюдаются у ребенка чаще, чем 3 раза в год, в таком следует обратиться к врачу-аллергологу, так как данное явление может свидетельствовать о наличии у ребенка такого заболевания как атопическая бронхиальная астма.
Аллергия является основным фактором, способствующий развитию данного недуга. Поэтому ответ на вопрос «Может ли аллергия перейти в астму?» является положительным, особенно в том случае, если больному не было оказано своевременное лечение и заболевание было запущено.
Аллергический ринит (насморк) является заболеванием, которое содействует развитию у человека одышки и удушья и затем переходит в аллергическую астму, если его лечение не осуществляется длительное время.
Происходит это потому, что верхние и нижние дыхательные пути имеют сходства в анатомическом строении, благодаря которым они идентично реагируют на воздействие различных аллергенов. Целесообразное медикаментозное либо хирургическое лечение ринита может оказывать позитивное влияние на течение астмы.
Подробнее о том, как лечить аллергический насморк и какие препараты для этого можно использовать вы можете узнать в данной статье.
Аллергия и астма – заболевания, лечение которых совершают врач-аллерголог и пульмонолог.
Диагностические мероприятия начинается со сбора анамнеза и опроса пациента о состоянии здоровья, жалобах и пр. Затем на основе полученных сведений лечащим врачом принимается решение о назначении необходимых исследований и анализов.
Для изучения состояния дыхательной системы человека проводятся такие исследования как:
- спирометрия, спирография – измерение объемных и скоростных показателей дыхания.
- рентген грудной клетки – для исключения иных заболеваний, имеющих схожие симптомы.
- аллергические пробы и анализы крови. Больному назначаются лабораторные исследования крови на иммуноглоблин Е, а также прик-тест, цель которого заключается в выявлении аллергена, вызывающего негативную реакцию организма.
- исследования мокроты на наличие эозинофилов.
В первую очередь лечение астмы, возникшей на фоне аллергии следует начать с исключения контактов больного с аллергеном.
Однако, если аллерген не выявлен, следует принять антигистаминные препараты (таблетки от аллергии), которые помогут человеку избавиться от неприятных симптомов и снизить вероятность возникновения приступа до посещения врача.
Целью лечения является контроль симптомов болезни в долгосрочной перспективе. Длительное лечение ингаляционными кортикостероидами является основой лечения астмы, наряду с профилактическими мерами и информированием пациентов.
Для остановки приступа, сопровождающегося кашлем, по назначению врача применяются ингаляторы быстрого действия расширения бронхов. После использования данного средства облегчение наступает в течение 5-10 минут.
Лечение атопической астмы в легкой форме может проводиться, в том числе, с помощью дыхательной гимнастики, которая позволяет больным увеличить период ремиссии заболевания. На сегодняшний день существует большое разнообразие дыхательных упражнений. Подобрать подходящий вариант поможет лечащий врач.
Так же астма атопической формы лечится с помощью аллерген-специфической иммунотерапии, суть которой заключается во введении человеку небольших доз аллергена, что позволяет выработать терпимость организма к раздражителям и избавить человека от недуга на длительное время.
Стоит помнить, что грамотное лечение должен назначить специалист, так как неверно подобранные лекарства и неправильное их применение могут усугубить течение болезни.
Советы по применению лекарственных средств и нетрадиционной медицины носят ознакомительный характер и должны обязательно согласовываться с лечащим врачом. Не занимайтесь самолечением и своевременно обращайтесь к специалистам.
Копирование информации с сайта разрешено только при указании полной активной ссылки на источник.
Аллергическая бронхиальная астма представляет собой воспалительный процесс в верхних путях дыхания в результате обструкции бронхов, проявляющийся в виде приступов удушья.
Болезнь выявлена у 6% населения, из них четверть диагнозов подтверждена у детей. Опасность астмы заключается в том, что некоторые формы тяжело поддаются диагностике и лечение начинается не вовремя. Нередко симптомы легко спутать с хроническим бронхитом.
Причины, по которым может возникнуть аллергическая бронхиальная астма, следующие:
- Генетическая предрасположенность. Медицинскими учеными доказано, что сама астма не может передастся по наследству, передается предрасположенность к развитию. Если кто-то из родителей болеет, то возможность развития детского заболевания составит 45%. Если же больны оба родителя, то в 70% случаев у ребенка возникает немедленная гиперчувствительность.
- Частые рецидивы заболеваний бронхиального дерева, возникающие из-за инфекций. В результате воспалительного процесса развивается гиперчувствительная среда в полости бронхов.
- Продолжительное злоупотребление табаком. Даже пассивное курение провоцирует риски развития астмы. Курение при беременности повышает вероятность возникновения заболевания на 68%.
- Длительное нахождение в помещении с грибком, клещом, плесенью или пылью.
- Употребление пищи с консервантами, красителями, ГМО.
- Длительное употребление лекарственных препаратов, раздражающих иммунную функцию организма.
- Вредные условия труда.
- Нарушенная экология в месте проживания.
Иногда причины, повлиявшие на возникновение патологии, комплексные.
По принципу возникновения аллергическая астма бывает:
- Бытовая форма астмы. Возникает в результате образования гиперчувствительности на пыль. Чаще всего обостряется зимой, когда не хватает увлажнения воздуха. Приступ продолжительный и проходит после смены домашней обстановки. Зачастую к бытовой астме присоединяется бронхит, возникший от аллергической реакции организма.
- Грибковая атопическая форма астмы. В зависимости от образования спор может быть как круглогодичной, так и сезонной. Приступ обостряется в ночное время, в дождливую погоду, когда разрастаются споры грибков. Организм чувствителен к сезонному образованию грибков, поэтому больной чувствует себя лучше зимой при выпадении снега.
- Пыльцевая форма астмы. Обостряется при цветении растений. Сначала у больного возникает насморк на фоне аллергии, затем появляется приступ удушья. Пыльцевая астма может возникнуть при употреблении злаков или семечек.
- Инфекционно-аллергическая астма. Эта форма возникает, если в дыхательной системе развиваются хронические очаги воспалительного процесса.
- Эпидермально-атопическая форма астмы. Возникает, если присутствует раздражитель, находящийся в коже, слюне или шерсти животных.
По уровню протекания болезни подразделяют на:
- Легкую интермиттирующую степень. Приступ удушья появляется редко, примерно пару раз ежемесячно. Ночью приступов нет.
- Легкую персистирующую степень. Приступ проявляется 4-6 раз в месяц, возможны ночные приступы пару раз ежемесячно.
- Среднюю степень. Приступ беспокоит ежедневно, ночные удушья проявляются не меньше 4 раз за неделю. Приступ мешает физической активности.
- Тяжелую степень. Приступ появляется по 4-5 раз за день, столько же ночью.
По мере контактирования с аллергеном симптомы могут проявляться как несколько сразу, так и по одному. Аллергическая бронхиальная астма имеет следующие симптомы:
- Трудности дыхания. Приступ блокирует и вдох, и выдох. Отдышка появляется сразу после контакта с аллергеном.
- Свисты и хрипы. Возникает потому, что дыхательные пути сильно сужены, воздух проходит медленно. Свисты или дыхательные хрипы слышны на дальнем расстоянии от больного.
- Принятие определенной позы при удушье. Когда возникает нехватка воздуха, больной упирается в стену или горизонтальную поверхность руками, освобождая дополнительные группы мышц для дыхательного процесса.
- Кашель. Может проявляться как с другими симптомами, так и самостоятельно. Иногда на приступообразный кашель не обращают внимания, думая, что он не связан с признаками астмы.
- Выделение мокроты вязкого характера при кашле.
Зачастую при диагностировании бронхиальной астмы симптомы путают с другими болезнями дыхательной системы. Поэтому диагностические мероприятия требуют тщательного исследования организма.
Диагностика начинается с получения анамнеза: пульмонолог узнает, какие симптомы и как часто появляются, в какой период симптомы обостряются, есть ли связь между приступом удушья и контактированием с аллергеном. Затем пульмонолог назначает ряд диагностических мероприятий:
- сдача проб на аллергены у аллерголога для определения вида и формы аллергенов, провоцирующих заболевание;
- биохимический анализ крови для установления уровня иммуноглобулинов и для того, чтобы исключить воспалительный процесс;
- проведение рентгенографии грудной клетки для того, чтобы исключить иные заболевания системы дыхания;
- проведение спирометрии для определения объема воздуха в легких и скорости выхода воздуха;
- проведение электрокардиографии для исключения сердечной астмы;
- анализ мокроты.
Эффективность лечения аллергической астмы достигается в комплексе. Лечащий врач назначает следующие средства, чтобы купировать приступ удушья и другие симптомы:
- Аэрозоли. Средство не выполняет лечения, а лишь снимает приступ. Популярное лекарственное средство – Тербуталин.
- Ингаляционные препараты. Выполняют лечение – снимают отек, воспаление. Популярное лекарственное средство –Тайлед.
- Антигистаминное средство. Снять приступ легкой формы аллергической астмы помогает Зиртек и другие препараты.
Медикаментозное лечение, направленное на лечение аллергической астмы, включает в себя следующее:
- Прием глюкокортикоидов. Принимая препараты на постоянной основе, удается сдерживать приступ на протяжении долгого времени.
- Прием модификаторов лейкотриенов. Препараты сужают дыхательные пути, борются с выработкой мокроты, снижают другие симптомы. Популярное средство этой группы: Зилеутон.
- Использование адреналина, пероральных глюкокортикоидов в период обострения.
- Антиаллергенная терапия. Заключается во введении аллергена под кожу, постепенно повышая его количество. Тем самым происходит снижение гиперчувствительности к аллергену.
Практически любое средство, блокирующее приступ и производящее лечение аллергической астмы, используется в виде иглагяторов и спреев, поскольку оно быстро попадает в дыхательные пути и оказывает моментальное действие.
Вовремя начатое лечение дает благоприятный прогноз. Препараты для лечения астмы и бронхолитическое средство необходимо принимать на постоянной основе.
Примерно у 9% беременных женщин выявляются признаки астмы. При беременности астма имеет склонность к легкому течению. Заболевание обостряется на 6 месяце беременности и продолжается до 8 месяца. После родов астма возвращается к дородовой форме. Лечение сводится к приему разрешенных антигистаминных лекарств.
Аллергическая астма при беременности влияет на плод – развитие иммунной функции младенца замедляется.
Снизить вероятность возникновения аллергической астмы позволит соблюдение следующих рекомендаций:
- Дважды в год принимать препараты антигистаминного действия.
- Несколько раз в день проветривать помещение.
- Отказаться от курения и употребления алкогольных напитков. Стараться придерживаться здорового образа жизни.
- Следить за уровнем витамина D, принимать комплексные средства, содержащие разные витамины и минералы.
- Вести активный образ жизни, заниматься спортом.
- Ежедневно выполнять дыхательную гимнастику.
- Весной и летом в период цветения дополнительно употреблять средства от аллергии, держать окна закрытыми.
- Стирать одежду в кипятке.
- Носить одежду из гипоаллергенных натуральных материалов.
- В спальне установить увлажнитель воздуха.
- Избавится от ковров, пуховых подушек, игрушек.
Необходимо помнить, что профилактические мероприятия не дают гарантии, что приступ астмы не начнется, если есть наследственная предрасположенность. Однако с их помощью количество приступов удушья можно сократить. Не существует средства, способного предотвратить астму.
При моментально развивающемся приступе имеется риск возникновения осложнений:
- Человек от резкой остановки дыхания теряет сознание. Развивается легочная недостаточность. Если вовремя не принять меры, чтобы купировать симптомы, то астматический статус может привести к летальному исходу.
- Разрываются альвеолы легких, требуется срочная интубация.
Если не контролировать симптомы болезни, то развивается сердечная недостаточность.
Следующее видео ознакомит подробнее с причинами и способами лечения аллергической астмы:
Современным распространенным заболеванием является аллергическая астма, симптомы которой проявляются во всех известных аллергических реакциях. Без лечения человеку не обойтись, даже в тех ситуациях, когда наступает приступ. Причинами возникновения патологии являются различные раздражители, которые часто попадают в органы дыхания через воздух, чем и провоцируют приступ.
Аллергическая астма может привести к развитию бронхиальной астмы. Сайт bronhi.com позволяет читателям ознакомиться со всеми особенностями заболевания, чтобы исключить развитие осложнения.
Аллергическая астма схожа по своим симптомам с обычной формой патологии. Первое, что ощущает человек, — неспособность нормально дышать. Возникает затрудненное дыхание, одышка из-за спазмов дыхательных путей. Это также сопровождается свистом, который можно услышать на расстоянии.
Человек во время приступа занимает опорную позу, когда упирается руками о какую-либо поверхность. Таким образом он старается снять мышечный спазм в дыхательных органах, чтобы помочь в продвижении воздуха.
Еще одним симптомом аллергической астмы является кашель. Иногда он может быть единственным проявляющимся признаком, из-за чего его начинают путать с другими причинами возникновения. Однако следует понимать, что аллергический кашель длится продолжительное время, тогда как обычный кашель исчезает через пару минут сразу после очищения дыхательных путей. Также при аллергии вместе с кашлем выделяется незначительное количество мокроты.
Тяжелым этапом развития аллергической астмы становится астматический приступ, который характеризуется удушьем, не реагирующим на меры терапии. Человек начинает терять сознание из-за появления кислородного голодания, что вскоре переходит в коматозное состояние. Здесь речь идет о продолжительности жизни, поскольку возможен летальный исход.
Астма бывает настолько частой и тяжелой, насколько длительно человек контактирует с аллергенами. Нередко речь идет о сезонных проявлениях, когда у человека проявляется аллергия конкретно на пыльцу или другие факторы, возникающие в определенное время года.
У каждого заболевания имеются свои причины развития. Следует рассмотреть факторы, из-за которых развивается аллергическая астма:
- Генетические отклонения. Если у родственников имеются аллергические реакции, тогда развитие аллергической астмы у ребенка возрастает. Чем больше аллергиков в семье, тем больше шансов развития аналогичного отклонения у следующего поколения. Следует отметить, что речь идет о склонности к развитию болезни, а не об обязательном ее появлении.
- Чувствительность бронхов. Человек может жить в неблагоприятных условиях или работать на вредном производстве. При постоянном контакте с раздражающими факторами вскоре развивается патология.
- Пищевые раздражители. В качестве аллергического фактора могут выступать различные пищевые добавки (красители или консерванты).
- Активные или пассивные курильщики. Те, кто постоянно курит, больше склонен к развитию астмы, нежели некурящие лица. В эту же группу входят лица, которые являются пассивными курильщиками. Ими могут быть дети, чьи родители в их присутствии курят.
Аллергическая астма не проявляет себя без конкретного аллергена, на который у человека возникает определенная реакция. В качестве аллергена может выступать что угодно:
- Пыль или пылевой клещ, находящийся в ней.
- Пыльца или другие растительные частицы.
- Шерсть животных.
- Пух.
- Любого рода дым.
- Холодный воздух.
- Пища.
- Плесневые микроорганизмы.
- Вещества, обладающие резким запахом.
- Вещества на вредном производстве.
Как именно развивается аллергическая астма? Патогенез начинается с попадания аллергена в организм человека. Попадая в кровь, он провоцирует работу определенных клеток, которые вызывают негативную реакцию организма. При этом дыхательные органы начинают мышечно сокращаться. Возникают спазмы, которые сужают дыхательный просвет, из-за чего воздух с трудом поступает в легкие.
Дыхание становится затруднительным, из-за чего возникает одышка. Поскольку аллергическая астма развивается внезапно, то самому больному и окружающим его людям необходимо знать, как действовать в момент приступа. В противном случае возрастает риск летального исхода.
Если у человека проявляются астматические симптомы, тогда рекомендуется заняться своим лечением под врачебным присмотром. Обращение к врачу является обязательным, поскольку без медикаментозных средств не обойтись. Сначала будут проведены диагностические мероприятия, а потом уже даны все рекомендации.
Диагностика начинается со сбора анамнеза, когда больной четко описывает все симптомы, которые у него проявляются. На основании данных врач выдвигает первые предположения на счет того, в чем может заключаться причина. Также собираются сведения о наличии в роду других аллергиков.
Последующими диагностическими мероприятиями являются:
- Спирометрия – специальный аппарат для проверки объема вдыхаемого и выдыхаемого воздуха.
- Анализ мокроты.
- Тест на выявление аллергена путем оцарапывания кожи и нанесения малой частицы аллергена на рану, чтобы выявить воспалительный процесс.
Очень важно определить, на какой аллерген у человека появляется болезненная реакция. Это поможет в определении всех лечебных мер.
Лечение патологии обычно является одинаковым при любых причинах аллергической астмы. В первую очередь врач рекомендует больному оградить себя от контактов с аллергеном. Чем меньше будет провокации, тем быстрее здоровье восстановится. Здесь нередко речь идет о кардинальной смене жизни, когда человек научится избегать контактов с провоцирующим аллергеном.
Далее назначаются антигистаминные препараты, которые блокируют реакцию рецепторов, вызывающих аллергическую реакцию в организме. Достаточно длительное время они принимаются в качестве профилактики.
В качестве первой помощи во время удушья, который возникает в момент приступа, выступают различные ингаляторы, продающиеся в аптеках. Аллергику следует всегда иметь ингалятор с собой, поскольку приступ возникает внезапно и очень быстро. Чтобы оказать себе первую помощь, необходимо несколько раз сделать вдохи через ингалятор.
Можно ли вылечить аллергию? Пока эффективной методики нет, однако проводятся дополнительные лечебные меры. Детей лечат лекарствами-кромонами. Однако они являются неэффективными при лечении взрослых.
Одним из направлений в лечении аллергической астмы является избегание контактов больного с аллергеном. Это и является основной профилактикой болезни, которую пока трудно вылечить полностью.
- В жилых помещениях и местах, где часто пребывает человек, рекомендуется проводить влажную уборку. Уборка пыли способствует устранению приступов астмы.
- Не использовать бытовой химии и парфюмерии с резкими запахами, если на них отмечается негативная реакция.
- Не заводить домашних питомцев либо свести контакты с ними до минимума.
- Поменять работу, если аллергическая астма проявляется при контакте с различными профессиональными веществами.
Подобные рекомендации дает врач, который сначала выясняет аллерген, воздействующий негативно на конкретного человека. Подобные профилактические меры помогут устранить приступы, которые сопровождаются удушьем.
Аллергическая астма не дает однозначных прогнозов, поскольку не известно, чем закончится тот или иной приступ. Обычно заболевание сказывается на продолжительности жизни, поскольку человек теряет полную функциональность своего организма в момент приступа и даже после него.
Отсутствие эффективных методов лечения заставляет искать способы, как избежать контактов с аллергеном. Человек вынужден менять свой образ жизни, чтобы просто не сталкиваться с теми веществами, на которые у него возникает аллергическая реакция. Порой это не сильно сказывается на возможностях индивида. Только так можно предостеречь развитие хронического заболевания, которое будет трудно купировать даже врачебными методами.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник
Большинство врачей приходят к мнению, что предтечей астмы является аллергия.
Аллергические реакции – это специфическая реакция иммунитета конкретного организма на обыкновенные для большинства людей вещества. Иммунитет реагирует на эти вещества как на агрессора и вырабатывает антитела, в результате мы видим аллергические реакции. Что же делать, чтобы снизить аллергические приступы и не перейти в астматичекие.
Тренировать или укреплять иммунитет. Лучше всего при аллергиях работает закаливание.
Главное при этом – системность и последовательность. Не забывайте, что закаливание происходит на контрасте температур. Начинайте с малого и не торопитесь.
2. Очищайте организм от шлаков и токсинов. Отдавайте предпочтение выработке здоровых привычек, а не авра; употребляйте больше клетчатки (фрукты, овощи, отруби, цельные каши); следите за своевременным опорожнением кишечника (стул при нормальном питании – не менее 2-х раз в день); ложитесь не позднее 12 часов вечераи старайтесь не есть перед сном минимум 3-и часа. После болезни, курса антибактериальных препаратов обязательно принимайте пробиотики не менее 3х недель подряд.
3. Следите за качеством пищи, которую едите. Есть нужно свежеприготовленные блюда из свежих продуктов. Не употребляйте в пищу консервированные продукты, ограничивайте до минимума сладкое и соленое (попробуйте заменить сахар на фруктозу и мед), а повседневную пищу слегка недосаливайте.
4. Пейте больше чистой воды (не чай, не сок и не кофе). Взрослый человек должен выпивать в день не менее 2-х литров воды. Лучше добавлять в воду кусочки льда – вода станет полезнее.
5. Делайте дыхательные упражнения – это поможет использовать большее количество кислорода из окружающего воздуха и укрепит внутренние органы.
6. Следите за осанкой. Плечи должны быть развернуты. Если это не удается, попробуйте походить несколько дней в специальном мягком резиновом фиксаторе-корсете, это позволит выработать правильную привычку к здоровой осанке.
7. Ежегодно в сентябре и марте проводите курсы антипаразитарных препаратов, лучше если это будут растительные вещества (чеснок, черный грецкий орех, семена тыквы, гвоздика – обладают антипаразитарными свойствами).
8. Следите за чистотой кожных покровов и слизистых оболочек. Используйте для гигиены моющие средства без SLS (содиум лаурил сульфат) – это вещество имеет свойство накапливаться в организме. Для гигиены не используйте кремы, гели, содержащие в составе минеральные масла (mineral oil). Минеральное масло является продуктом нефтехимии, используется в двигателях автомобилей, у человека же запечатывает поверхность кожи, вызывает раздражение, прерывает естественный влаго-газообмен. Особенно опасно минеральное масло в детской косметике, т.к. кожа детей очень чувствительна.
9. Воздух в помещении, где человек проводит большую часть времени, также нужно очищать, а в отопительный период нужно следить за показаниями влажности. Для аллергика влажность воздуха в помещении при температуре 22-24 град.с должна быть в пределах 40-55%. Идеальным решением для аллергика может стать очиститель-увлажнитель воздуха или воздухомойка.
Воздухомойки используют воду вместо фильтра. Вода способна вымыть из воздуха большую часть токсинов и взвесей, избавить воздух от аллергенов и добавить необходимое количество влаги без переувлажнения. Очень рекомендуем вам обратить внимание на экологичные и качественные воздухомойки Venta, качество и гарантии вы найдете на сайте: www.d-k.ru
И последнее и самое главное: старайтесь поддерживать позитивный настрой, чаще улыбайтесь и у вас все получиться!
Если у Вас возникли вопросы, Вы можете обратиться к нашим специалистам по телефонам: (812)716-01-77 или (812)963-44-19. Будем рады помочь вам.
Наступление каждого времени года приносит что-то свое, на что у человека может возникнуть аллергия. Особенно опасны весна и лето, когда так много цветущих растений и пыли. Реакция организма на них очень неприятна, а подчас даже непредсказуема. Давайте поговорим о том, что такое аллергия и астма, как правильно вылечиться от данных заболеваний, и насколько эффективны в борьбе с таким заболеванием курсы оздоровления при астме.
Обе эти болезни не зря объединены в одной теме. Дело в том, что астма – это хроническое явление, в которое перерастает вовремя не вылеченная аллергическая реакция на что-либо. Что же собой представляет аллергия? Это реакция иммунной системы на раздражитель из окружающего мира. Бывает как временным явлением, так и постоянным, во втором случае часто переходит в астму, когда слизистая оболочка дыхательных путей воспалена и отечна, и из-за этого организм становится более восприимчивым к аллергенам. Симптомы у этих заболеваний почти одни и те же: хрип, кашель, затрудненность дыхания, отечность дыхательных путей.
Почему возникает аллергия, понятно лишь частично. Если это повторная реакция, то это означает, что слизистая уже повреждена. Что же вызывает первый приступ, пока не ясно. Также неизвестно, что служит причиной развития бронхиальной астмы. Ведь не у всех людей постоянная аллергия, даже при отсутствии лечения, перерастает в астму. Одно понятно, что риск заболевания выше у тех, у кого в роду уже есть заболевшие.
Лечение аллергии и астмы достаточно схожи, потому что направлены в основном на подавление симптомов. Основной способ – устранение аллергена из обихода, но часто это сложно сделать, поэтому в конечном итоге приходится использовать медикаменты.
Кашель. Этот симптом – частое явление при подобных заболеваниях. В таких случаях понадобятся лекарственные препараты, способные снимать отечность дыхательных путей, смазывать горло, устранять острую реакцию на раздражитель и подавлять сам кашель. Часто в таких случаях помогает медленное полное дыхание и спокойствие, что можно натренировать для борьбы с этим симптомом;Хрипы. Проблемы с дыханием. Это вызвано отечностью дыхательных путей. Препараты, направленные на устранение данного симптома, действуют достаточно быстро и снимают отек.
К симптомам аллергии еще относятся покраснение, сухость кожи, крапивница, сыпь, заложенность носа. Все это возможно устранить медикаментами, народными средствами и просто оздоровительными комплексами, направленными на восстановление защитных оболочек дыхательных путей.
Если следить за своим здоровьем и время от времени проводить профилактику, то заболеваний подобного типа можно легко избежать. Здоровый образ жизни и устранение различного рода зависимостей (алкогольной, наркотической, табачной) сбережет вашу иммунную систему.
К одному из эффективных методов решения уже существующих проблем с аллергией и астмой можно отнести курс «Бронхиальная астма» Центра М.С. Норбекова. Если Вы решите пройти курсы оздоровления при астме, вы сможете свободно дышать полной грудью в любое время года.
источник
Два серьезных недуга часто протекают параллельно, стимулируя появление тяжелых симптомов — астма и аллергия. Стоит отметить, что установленный диагноз аллергия заслуживает особенного внимания, так как иногда симптомы проявления недуга нарушают дыхательную функцию. В таких случаях ответ на вопрос: может ли аллергия перейти в астму, очевиден.
К астме склонны люди любого пола и возраста, и для недуга характерно появление приступа нехватки воздуха для дыхания, также выделение слизистых мокрот при откашливании в небольших количествах. Ситуация усугубляется под влиянием аллергических раздражителей.
Причины, способные дать толчок к развитию астмы, следующие:
- Скопления пыли.
- Подушки из перьев.
- Шерсть домашних собак, кошек и других питомцев, также птичьи перья.
- Плесневые грибы.
Истинную причину недуга установить сложно. Она может появляться и исчезать без какой-либо конкретной причины.
Симптоматика, характерная болезни, проявляется под воздействием сильного возбудителя — «тигера», или комплекса других факторов. Течение болезни у каждого пациента отличается, так как тиггеры индивидуальны для каждого больного.
Обычно человек, страдающий астмой, может сам для себя выявить причину усугубления проявления симптоматики. Для более точного определения фактора, вызывающего недуг, врачи рекомендуют вести дневник, в котором фиксируют наблюдения за течением заболевания. Возбудители, вызывающие очаги воспаления в дыхательных путях:
- Аллергены. Они провоцируют появление реакции организма на чужеродный раздражитель. Аллергия имеет много неприятных симптомов, которые в нередких случаях являются предвестником астмы, как у детей, так и у взрослых. Популярные аллергены в повседневной жизни человека это: пыльца, плесень, аллергия на шерсть животных, клещи домашней пыли. Появление бронхиальной астмы на фоне аллергии часто случается, если не устранять симптомы первопричины и пустить болезнь на самотек.
Зафиксированы случаи появления признаков бронхиальной астмы после поглощения продуктов-аллергенов или прохождения длительной терапии (к медикаментозным препаратам).
- Тиггерами являются результаты жизнедеятельности вирусов и грибов, что приводит к появлению симптомов простуды, ослаблению барьерных функций организма. На следующем этапе симптомы усугубляются, что приводит к появлению признаков бронхиальной астмы. В этом случае причина скорее не в аллергической реакции организма, а в инфекционном течении болезни. Частые респираторные заболевания, вызванные простудами, нарушают целостность слизистых тканей в органах дыхания, что приводит к ухудшению течения астмы.
- Причиной появления симптомов астмы служат: аллергия на холод, чрезмерная загазованность, концентрированные запахи, дым сигарет. Астматики остро реагируют на дым, так как он является слишком агрессивным раздражителем. Вынужденное пребывание в накуренных помещениях усложняет течение болезни. Особенной чувствительностью к табачному дыму страдают дети и взрослые — пассивные курильщики. Именно нахождение в таком помещении послужит причиной, вызвавшей приступ впервые.
- Простимулировать появление признаков бронхиальной астмы могут бытовые условия и места профессиональной деятельности. Имея контакт с красками, лаками, спреями, моющими средствами, химическими реактивами, астматические признаки легко объясняются.
- Астма является следствием пережитых трагических событий, эмоциональных встрясок, депрессивных признаков.
- Генетическая предрасположенность. Допускается 50% возможности приобрести недуг по наследству, в случае, если у одного близкого родственника было такое заболевание. Процентное соотношение увеличивается, если два родителя имеют такой диагноз.
Результат лечения зависит от своевременного выяснения причины недуга и правильно поставленного диагноза. Для назначения адекватной терапии врач должен оценить признаки астмы у взрослого на фоне аллергии. На что обращает внимание лечащий врач:
- Для аллергической астмы свойственно внезапное проявление симптомов. Первые симптомы, которые появляются в момент деятельности или бездействия, в любое время суток — одышка и нехватка воздуха для полноценного дыхания. Приступы также возникают при вдыхании токсических соединений, витающих в воздухе: дыма, гари, копоти, перепадах температуры, агрессивного влияния пыльцы растений.
- Кашель является типичным признаком приступа астмы. Он обычно сухой и сопровождается затруднением дыхания. Больному с трудом удается откашляться. При этом мокроты отходят в незначительных количествах.
- Дыхание частое, поверхностное. На выдохе замечается затягивание процесса. Люди с такой патологией отмечают трудности с выдыханием воздуха, так как требуются затраты дополнительных усилий.
- При осуществлении дыхательной функции ощущаются характерные хрипы со свистом, которые можно слышать без дополнительных применений фонендоскопа. При аускультации трудно ошибиться с установкой диагноза.
- Во время приступа больной принимает позу ортопноэ.
Важно выявить недуг на начальных этапах, так как при усугублении симптоматики велик риск серьезных осложнений.
Любая степень тяжести бронхиальной астмы начинала свое развитие без глобальных нарушений в организме. Дальнейшее течение недуга приводит к более серьезным патологиям:
- Появляется упадок сил, плохое самочувствие, больной не в силах продолжать выполнять двигательные действия, появляется одышка и астматик может лишь принять положение ортопноэ. Между приступами больной ведет привычный образ жизни.
- Синюшность кожных покровов, акроцианоз. Симптомы приводят к асфиксии и недостаточности дыхательной функции.
- Тахикардия. Во время приступа, миокард сокращается в разы. При средней стадии недуга сокращения сердечной мышцы ощутимо уменьшается.
- Происходят изменения ногтей дистрофического характера. Пластины выбухают, фаланги пальцев утолщаются.
- Для аллергической бронхиальной астмы свойственно проявление признаков эмфиземы легких. В результате такого течения, грудная клетка становится объемнее, выпирает, расширяются легочные границы (перкуторные). Аускультация показывает ослабление дыхания.
- Симптомы легочного сердца. Легочная гипертония в малом круге кровообращения, появляется в результате тяжелого течения болезни. Происходят патологические изменения в сердечной мышце.
- При бронхиальной астме в виду отсутствия нормальной дыхательной функции, болит голова и кружится.
- Имея диагноз бронхиальная астма, организм более подвержен к аллергическим реакциям и болезням (ринит, экзема, атопический дерматит, псориаз).
Для болезни свойственно время от времени появляющееся прогрессирующее течение. Существует несколько форм течения болезни, также в зависимости от ряда факторов, степень тяжести течения у пациентов отличается. Если не позволить бронхиальной астме прогрессировать, это не допустит сопутствующих недугов.
- Неинфекционно-аллергическая (атопическая) — для нее характерны появления признаков удушья без очагов с воспалениями в дыхательных путях. Со временем ситуация осложняется и приводит к астматическому, состоянию нехватки воздуха (до нескольких суток).
- Инфекционно-аллергическая — бронхолегочная инфекция, может стать первичным недугом для аллергической бронхиальной астмы. Также начало дают воспалительные очаги в носоглотке.
- Смешанная — для нее свойственно развиваться без влияния вируса, патогенная микрофлора присоединяется в процессе болезни.
- Болезнь протекает нетипично: появляются признаки острой эмфиземы, происходит нехватка в легких воздуха — кислородное голодание.
Существует три степени тяжести аллергической бронхиальной астмы:
- Легкое течение с редкими приступами, непродолжительная. В промежутке между приступами человек ведет привычный образ жизни.
- Течение средней тяжести. Приступы случаются чаще и затрагивают некоторые системы и органов. Трудовая деятельность должна быть умеренной.
- Тяжелое течение. Постоянные приступы кислородного голода, ощущение удушливости.
Аллергическая бронхиальная астма у детей — распространенное заболевание, часто диагностируемое у детей. На первых этапах признаки указывают на обструктивный бронхит. В таком случае важно своевременно дифференцировать недуг, и для этой цели применяют комплексный подход. Бронхиальная астма аллергической этиологии проявляется частыми ежемесячными приступами.
Болезнь имеет симптоматику многих патологий. Не стоит пытаться установить себе диагноз самостоятельно. Как отличить астму от аллергии, и какие методы лечения более действенны, должен определять лечащий врач. Для эффективного лечения не стоит откладывать визит к терапевту, а в дальнейшем и к аллергологу. В перечень обследований, показанных при таких клинических проявлениях, входят:
- Стандартные анализы крови и мочи для исключения респираторных недугов.
- Исследование слизистых выделений, мокрот.
- Рентген грудной клетки.
- Для исключения сердечной астмы, оправдано назначение ЭКГ.
- Проводят тщательную аускультацию.
Около 10% людей находят диагноз на работе, астма дает о себе знать при контакте с аллергенами и раздражающими факторами. Недуг могут вызвать:
- Животные — у работников ветеринарных служб и сельского хозяйства.
- Деревообрабатывающая промышленность, растительные компоненты — столяры, печатники, кондитеры.
- Контакт с ферментами — медицинские работники, пекари, фармацевты.
- Люди, работающие с ангидритами (эллектроника, сиолы, краски — химические производства).
- Диизоцианы (пены, лаки, полиуретан — подвержены производители резины, сотрудники литейных заводов).
- Латекс.
- Соли металлов.
- Амины.
Признаки болезней схожи, так как являются сопутствующими.
Терапию аллергической астмы назначают, установив точный диагноз. От квалификации лечащего врача и своевременного обращения зависит эффективность лечения.
При таком заболевании важно выявить причину, вызывающую опасные симптомы и максимально ограничить взаимодействие пациента с аллергенами и факторами-провокаторами приступов. Только в силах людей, страдающих этим недугов, выявить тиггеров, провоцирующих появление симптомов аллергической астмы.
Для лечения применяют аллерген-специфическую иммунотерапию (АСИТ-терапию). Для результативности иммунотерапии вводятся растворы аллергенов с нарастающей дозировкой.
Также применяют ингаляции для облегчения симптоматики и методы нетрадиционной медицины, что допускается лишь после консультации с лечащим врачом. Также рекомендуется пересмотреть рацион питания, чтобы не провоцировать появление реакции, вызванной пищевой аллергией.
Для терапии аллергической бронхиальной астмы применяют следующие медикаментозные препараты:
Для основной схемы используют бета2-агонисты:
Хорошо себя зарекомендовали ингаляции с глюкокортикостероидами (флутиказон). Также врач назначает моноклональные антитела, антилейкотриеновые медикаментозные препараты, кромоны, метилксантины (Теофиллин). Часто врач считает целесообразным назначение комбинированных препаратов, в основе которых содержатся активные компоненты из разных групп средств для лечения (Середит).
Дополнительно применяют для снятия симптоматики антигистаминные вещества (Лоратадин), муколитики (Лазолван), но важно понимать, что их задача — устранение признаков болезни, а не самой патологии.
Чтобы не допустить развитие недуга следует:
- Избегать контакта с профессиональными факторами влияния, иногда стоит сменить работу.
- Контролировать качество питания. Отдавать предпочтение здоровому образу жизни.
- Не запускать терапию простудных заболеваний.
- Медикаментозное лечение должно применяться лишь по предписанию врача.
- Важно отказаться от курения.
В случае, если диагноз уже существует, необходимо держать ситуацию под контролем:
- Выполнять все рекомендации врача.
- Не пропускать прием лекарств.
- Не находиться в накуренных помещениях.
- Избегать эмоциональных раздражителей, стрессов.
При своевременном выявлении недуга, правильно назначенном лечении, прогноз заболевания благоприятный. В случаях, когда болезнь выходит из-под контроля, течение переходит в тяжелую форму, что приводит к дыхательной недостаточности и в случае возникновения приступов, возможен летальный исход.
источник
Аллергия – большая проблема современного общества. Заболеваемость очень высока. Она диагностирована примерно у 80 % детей и 60 % взрослых. Существует множество её проявлений. Одно из них – аллергическая астма. Больше 80 % из всех аллергиков подвержены этому недугу. При вдыхании веществ-аллергенов, организм получает сигнал об угрозе и пытается от нее избавиться. Начинается резкое сокращение мышц в дыхательной системе. Недуг очень опасен для больного. Как часто может встречаться? Как она появляется? Чем лечить?

Как это происходит? Астматик страдает приступами кашля. Возможно, он в курсе своего заболевания и просто игнорирует признаки. Или же не догадывается об истинной причине. Ведь мало кто может догадаться, что кашель спровоцировала обыкновенная плесень или домашняя пыль. Запуская первичные признаки, усугубляется состояние человека. Приступы становятся более частыми и тяжелее от них избавиться.
Аллергоз респираторный. Так называют группу недугов, которые поражают дыхательную систему. Имея контакт с веществом раздражителем (вдыхая его, употребляя в пищу, соприкасаясь с ним кожей), от иммунитета исходит негативная реакция. Она вызывает различные проявления недуга.
Основные факторы, влияющие на генез:
- Отсутствие здорового образа жизни — вредные привычки (алкоголь, курение, наркотики), неправильное питание (употребление большого количества фаст-фуда, еды с консервантами и красителями, недостаточное количество фруктов и овощей в рационе).
- Плохая экология — загрязненный воздух, проживание в местах оживленных трасс, вблизи промышленных зданий.
- Работа во вредных условиях.
- Наследственность – родители страдают недугом.
- Длительное проведение времени в помещениях с большим количеством пыли, плесени.
- Продолжительное лечение лекарственными препаратами.
- У детей – искусственное вскармливание, неправильное введение прикорма.
- Инфекционные причины. Инфекционно-аллергическая бронхиальная астма появляется из-за воздействия бактерий, грибков или вирусов.
По Международной классификации болезней ей присвоен код J45. Она бывает экзогенная и эндогенная. Экзогенный вид означает, что на появление приступов влияют внешние факторы, а при эндогенном влияют такие факторы, как физическая активность, переохлаждение, частое глубокое дыхание и другие.
Основные причины ее возникновения у детей и взрослых:
-
Генетическая предрасположенность.
- Курение. Виновниками возникновения у детей могут стать курящие родители.
- Загрязненный воздух.
- Прием лекарств.
- Частое попадание инфекции в организм.
- Продолжительный контакт с аллергенами.
- При наличии предрасположенности приступы могут участиться из-за переохлаждения или перегрева, перепада температуры, большой физической нагрузки.
- Часто приступ случается на фоне психологических проблем, чаще такое происходит у детей. Сюда относится стресс, испуг, волнения и переживания.
Больной страдает непрекращающимся кашлем, затруднением дыхания. При отсутствии лечения перерастает в острую, а затем в хроническую форму.
Происхождение бывает двух видов, с преобладанием первого:
Обострения случаются, в основном, весной и осенью.

- Сильный кашель.
- Одышка.
- Слышен свист и хрипы во время дыхания.
- При аллергическом бронхите присутствует чихание и насморк. Также наблюдается першение в горле.
При определенных нарушениях здоровья молодые люди освобождаются от службы в армии. Существует перечень болезней, из-за которых выдают военный билет.
Перечень недугов, связанных с дыхательной системой:
- Бронхиальная астма. Причем при тяжелой форме выдается военный билет, с присвоенной категорией «Д». Это значит, что мужчина полностью не годен. При средней и легкой степени выдает билет «В» — ограниченно годен.
- Хронический зловонный насморк.
- Синусит полипозный.
- Бронхоэкстатическая болезнь.
- Дисфункция речевого аппарата.
- Дисфония и афония.
- Саркоидоз.
- Гайморит.
- Молодой человек получает отсрочку при временных заболеваниях.

Нельзя предугадать протекание заболевания во время гестации – в некоторых случаях женщина чувствует себя лучше, а иногда состояние ухудшается.
По статистике, самый тяжелый период – первые 12 недель.
Неконтролируемые приступы вызывают гипоксию плода – кислородное голодание. Это очень опасно, так как оказывает влияние на развитие крохи. Ребенок может появиться с недовесом или с отклонениями в развитии, возможно появление патологий сердечно-сосудистой системы, бывают случаи асфиксии у плода.
Такие патологии проявляются при отсутствии контроля за состоянием беременной и плода. Если женщина стоит на учете, регулярно проходит осмотры, не нарушает рекомендации по лечению, то риск их развития минимален. Единственная проблема – риск возникновения заболевания матери у малыша в будущем.
Признаки схожи с обыкновенной простудой, но при аллергии нет ухудшения аппетита, повышения температуры тела, нет головной боли.
- Кашель.
- Чихание, течение из носа, насморк.
- Першение в горле.
- Хрипы и свисты в легких.
- Веки отечные.
- Слезоточивость.
Чаще всего, у больного наблюдается не один, а 2-3 симптома одновременно.
Коварное заболевание — аллергическая астма, симптомы у взрослых и детей на начальной стадии можно спутать с ОРЗ.
Характерный признак – приступы удушья. Это главное отличие. У аллергика затруднено дыхание, при вдохе можно услышать свист. Его мучает першение в горле и кашель, который иногда сопровождается отхождением мокроты.
В обычное время человек может чувствовать себя хорошо, но в периоды обострения проявляются все перечисленные признаки.
Симптоматические приступы учащаются при активной физической нагрузке, стрессах, либо при контакте с аллергеном.
Проводится рентген для исключения бронхита и пневмонии.
Проводятся исследования для проверки наличия или отсутствия заднего ринита и аденоидов.
При отсутствии этих симптомов пациента направят к аллергологу для получения диагноза и лечения.
Если обнаружена астма, то проводится исследование с помощью спирографа.
Нельзя описать точное лечение – оно подбирается индивидуально в зависимости от конкретного случая. На первых этапах терапии назначают антигистаминные препараты, действие которых направлено на уменьшение приступов. Во время обострения при приеме препаратов у больного улучшается общее самочувствие, ему легче дышать, его бронхи расширяются. Проводятся ингаляции с различными травами.
Одним из инновационных методов в медицине является АСИТ. Аллергенспецифическая иммунотерапия – продолжительный процесс, но поможет избавиться от заболевания полностью на всю жизнь. Минимально лечебный эффект длится несколько лет. Однако, детям до 5 лет ее не проводят, как и взрослым после 55.
Для взрослых и детей метод лечение не отличается, все проходит примерно одинаково.
Как лечить аллергическую астму лекарственными средствами? При диагностированном аллергическом виде заболевания традиционный метод терапии включает в себя антигистаминные препараты в виде таблеток, аэрозолей, каплей, спрея. Они уменьшат симптомы аллергии в период обострения.
Хорошо подходит АСИТ терапия. Путь лечения продолжительный. Аллергены вводят в организм в стационарных условиях постепенно увеличивая их количество. Так организм к ним привыкает, и патологическая реакция исчезает.
Некоторые антитела, вводимые в организм, снижают чувствительность бронхов и избавляют от приступов на продолжительное время.
Быстродействующие блокаторы дают при обострениях пациенту.
Не рекомендуется лечить народными средствами.
При обострениях используются:
- Ингалятор. В капсулах выпускает специальный порошок для ингаляций.
- Спрей.
- Небулайзер.
Они способны распылять и распространять лечащее вещество в дыхательную систему и приступы меньше проявляются.
Профилактика включает в себя:
- Здоровый образ жизни.
- Нужно избавляться от вредных привычек. Например, курения.
- Частое пребывание за городом.
- Частая влажная уборка дома.
- Частые проветривания жилья.
- Дома должны быть живые растения.
- Нормальная влажность воздуха помещения.
- Диета, исключающая аллергены.
В настоящее время множество людей беспокоит аллергическая астма. Лечение недуга должно проводиться своевременно, иначе он перерастет в хроническую форму. Заболевание ухудшает условия жизни человека. При своевременных обследованиях, приступы уменьшаются, пациента можно вылечить. Он будет жить нормальной, привычной жизнью. Аллергический ринит и бронхиальная астма его не беспокоят.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

В первую очередь симптомы аллергии затрагивают кожные покровы и слизистые оболочки организма. Далее иммунный процесс, лежащий в основе аллергии, поражает внутренние органы. Необходимо отметить, что симптомы аллергии также зависят от вида аллергической реакции. Если речь идет о первом виде аллергической реакции, которая протекает по типу анафилактического шока, то признаки этой аллергии также затрагивают дыхательную и сердечно-сосудистую систему.
Признаками аллергии являются:
- высыпания на коже и отек;
- кашель;
- насморк;
- поражение кожных покровов;
- поражение конъюнктивы глаз.
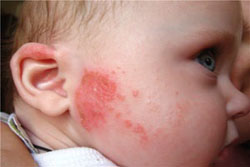
Признаки аллергии на коже являются самими ранними и самими очевидными. Даже незначительная аллергическая реакция приводит к покраснению кожных покровов. Как правило, аллергическая реакция на коже проявляется в виде различных высыпаний. Чаще всего встречается крапивница, но также может присутствовать и полиморфная (разнообразная) сыпь. Место высыпаний зависит от вида раздражителя и от пути попадания аллергенов в организм. Если это бытовой аллерген и путь передачи контактный, то высыпания часто локализуются на руках, то есть в месте контакта. Например, если это аллергия на порошок или моющее средство, то высыпания будут покрывать запястья рук. У маленьких детей высыпания чаще всего локализуются на щеках.
Аллергическая сыпь сопровождается зудом и жжением, и поэтому пациент постоянно расчесывает пораженные места. Вследствие этого могут возникать эрозии в местах поражения. Постепенно появляется полиморфная сыпь, представленная неоднородными морфологическими элементами.
Кашель также является одним из проявлений аллергической реакции. При этом дыхательные признаки при аллергии затрагивают как верхние, так и нижние дыхательные пути. Поэтому кашель может быть следствием бронхита, трахеита или трахеобронхита. Кашель при аллергии всегда сухой и не изменяет своего характера на всем протяжении заболевания.
Причиной кашля является спазм (сужение) гладкой мускулатуры, входящей в состав бронхов. В результате этого бронхи сокращаются, что клинически выражается в кашле. Часто кашель сопровождается ощущением удушья, чувством нехватки воздуха, что напоминает картину бронхиальной астмы. При этом кашлевой синдром при аллергии не отличается от такого при бронхиальной астме.
К основным видам аллергии у детей относятся:
- пищевая аллергия;
- медикаментозная аллергия;
- респираторная аллергия;
- кожная аллергия.
В отдельную группу можно отнести аллергию у грудничков (детей первого года жизни).
В более, чем 20 процентах случаев у детей обнаруживается пищевая аллергия. Она представляет собой повышенную чувствительность детского организма к различным продуктам питания. Степень выраженности аллергической реакции зависит от множества факторов.
К факторам, которые влияют на степень выраженности пищевой аллергии, относятся:
- наследственная предрасположенность к аллергиям;
- длительность грудного вскармливания;
- раннее введение искусственного питания;
- пищевой продукт;
- особенности желудочно-кишечного тракта.
Пищевая аллергия зачастую обнаруживается у детей, чьи родители также страдают этой патологией. Во многих случаях у таких детей симптомы аллергии проявляются особенно выражено. Другим предрасполагающим фактором развития пищевой аллергии является ранний отказ от грудного вскармливания и введение искусственного питания. Чем раньше в рацион ребенка вводят новые продукты, тем больше шанс развития аллергических реакций на эти продукты. Степень выраженности аллергии будет зависеть от количества и частоты потребления определенного продукта.
Развитию пищевой аллергии также способствуют особенности желудочно-кишечного тракта детского организма. Слизистая желудка и кишечника ребенка характеризуется повышенной проницаемостью, по сравнению с взрослым. Ее местный иммунитет снижен. Пищевые аллергены легче проходят желудочно-кишечный барьер и попадают в кровь в большом количестве. В дополнение к этому у детей часто нарушается нормальная микрофлора кишечника, что также стимулирует развитие различных пищевых аллергий.
Пищевую аллергию могут вызвать практически любые продукты питания. Однако некоторые из них становятся причиной аллергии чаще, чем другие, так как обладают более высокой степенью аллергизирующей активности.
Продукты питания, которые вызывают пищевую аллергию у детей, в зависимости от степени их аллергизирующей активности
|
|
Наиболее агрессивным аллергеном для детей становится коровье молоко. В более, чем 90 процентах случаев пищевых аллергий молоко является главной их причиной. На втором месте по частоте появления пищевой аллергии располагается мясо рыбы. А у примерно 87 процентов детей обнаруживается аллергия на яйца.
Сейчас все чаще причиной аллергических реакций у детей становится не сама пища, а ее добавки – ароматизаторы, красители и консервирующие вещества.
Симптомы пищевой аллергии могут быть различными.
Основными проявлениями пищевой аллергии у детей являются:
- кожные изменения;
- желудочно-кишечные симптомы;
- отечные губы;
- отек языка;
- общее недомогание;
- сонливость;
- одышка.
Первые признаки пищевой аллергии у детей – это отек губ и языка с их покраснением. Но иногда этот симптом может отсутствовать или быть слабовыраженным. Достаточно легко выявляются кожные изменения в виде покраснения кожных покровов лица и груди. Появляются различные высыпания, сопровождающиеся зудом. К этому присоединяются нарушения желудочно-кишечного тракта – запоры и диареи, метеоризм, рвота. Иногда появляются абдоминальные боли. У некоторых детей пищевые аллергические реакции могут быть настолько выраженными, что развивается анафилаксия. Анафилаксия сопровождается нарушением дыхания из-за выраженного отека языка и горла. Ребенок начинает задыхаться и теряет сознание. Его артериальное давление падает, бледнеет кожа. При таких симптомах необходимо обратится за срочной медицинской помощью.
У детей часто диагностируется медикаментозная аллергия, вызванная применением различных лекарственных препаратов. При первичном попадании лекарственного препарата в организм ребенка происходит сенсибилизация к этому препарату. Медикаментозная аллергия может развиться через 7 – 10 дней, при повторном употреблении данного лекарства.
Существует ряд лекарственных средств, которые чаще всего становятся причиной медикаментозной аллергии у детей.
Лекарственные препараты, которые вызывают медикаментозную аллергию у детей
|
Некоторые медикаменты содержат примеси белка в различной дозировке, поэтому для организма они выступают в качестве антигенов. К таким препаратам относятся вакцины, сыворотки и некоторые антибиотики. Лекарственные средства, не содержащие белковых молекул, также способны превратиться в антигены. Это может произойти во время метаболизма (трансформации) лекарства в организме с образованием новых веществ, которые способны соединятся с белками крови и тканей. Чаще всего это происходит у детей с различными ферментными патологиями печени. В ответ на проникновение или образование в детском организме антигена развивается иммунная реакция с формированием антител и сенсибилизированных клеток крови.
Медикаментозная аллергия не обладает специфическими клиническими признаками для какого-либо лекарственного препарата. Она может проявляться в виде различных симптомов, указывающих на поражение отдельных органов или систем организма.
Основными проявлениями медикаментозной аллергии являются:
- поражение слизистых оболочек ротовой полости и губ;
- кожные поражения;
- нарушения желудочно-кишечного тракта;
- нарушения нервной системы.
Поражение слизистых оболочек ротовой полости и губ
Одним из признаков медикаментозной аллергии у детей является поражение слизистой ротовой полости и губ. Особенно часто это наблюдается при применении пероральных (употребляющихся через рот) препаратов – таблеток, сиропов и микстур. Слизистые оболочки краснеют и становятся отечными. Иногда на их поверхности появляются небольшие изъязвления. Клиническая картина схожа со стоматитом (воспалением ротовой полости), гингивитом (воспалением десен), глосситом (воспалением языка).
Кожные поражения
Чаще всего медикаментозная аллергия у детей проявляется в виде различных кожных поражений. Форма и характер кожных высыпаний не являются специфичными.
К основным характеристикам кожных поражений при медикаментозной аллергии у детей относятся:
- сыпь;
- покраснение кожи;
- отечность;
- жжение;
- зуд;
- ощущение напряжения;
- легкое покалывание;
- иногда болезненность.
Иногда эти симптомы настолько выражены, что беспокоят ребенка и лишают его сна.
Нарушения желудочно-кишечного тракта
Медикаментозная аллергия у детей часто сопровождается различными нарушениями пищеварительной системы. Причиной этого становится развитие воспалительного процесса в слизистых оболочках желудка и кишечника. У ребенка определяются признаки гастрита (воспаления слизистой желудка) и энтерита (воспаления слизистой кишечника).
К симптомам медикаментозной аллергии, указывающим на поражение желудочно-кишечного тракта, относятся:
- тошнота;
- рвота;
- болевые ощущения в животе;
- диарея;
- вздутие живота;
- реже запоры.
Нарушения нервной системы
Из-за постоянного дискомфорта и кожного зуда, а также пищевых расстройств при медикаментозной аллергии у ребенка появляются нарушения центральной нервной системы.
Основными симптомами нарушения нервной системы при медикаментозной аллергии у детей являются:
- нарушение сна;
- раздражительность;
- пассивность;
- постоянная смена настроения;
- депрессия.
Также при медикаментозной аллергии у детей могут наблюдаться симптомы поражения печени, почек, дыхательной и сердечно-сосудистой системы. Однако они бывают достаточно редко.
В настоящее время у детей очень часто встречается респираторная аллергия. В качестве аллергенов выступают мелкие частицы различной природы, находящиеся во вдыхаемом воздухе.
К основным аллергенам, которые обуславливают возникновение респираторной аллергии, относятся:
- пыльца цветов;
- шерсть и перхоть животных;
- частички перьев птиц;
- частицы птичьего помета;
- библиотечная пыль;
- клещ-дерматофагоидес (пылевой клещ);
- корм для аквариумных рыбок, содержащий мелких рачков;
- споры грибков;
- дым;
- пары различных химических веществ;
- отшелушенные клетки кожи человека и волосы.
При респираторной аллергии поражается слизистая оболочка дыхательных путей (носовой полости, глотки, бронхов и альвеол). Аллергическая реакция проявляется в виде отека и воспаления стенок дыхательных путей с секрецией (выделением) слизи. При обильном выделении густой и вязкой слизи затрудняется дыхание. Существует несколько форм респираторной аллергии в зависимости от пораженного участка дыхательной системы.
Формами респираторной аллергии у детей являются:
- аллергический ринит;
- аллергический ларингит;
- астматический бронхит;
- аллергический альвеолит.
Аллергический ринит
Аллергический ринит у детей встречается примерно в 5 – 10 процентах случаев и представлен двумя формами заболеваний – поллинозом и сенной лихорадкой. Поллиноз – это аллергический ринит, который имеет сезонный характер. Его также называют сенной лихорадкой. Его симптомы появляются в период цветения деревьев и различных растений. Наибольшей аллергизирующей активностью обладает пыльца злаковых трав и деревьев. Другим видом аллергического ринита является идиопатический аллергический ринит. В отличие от поллиноза он не имеет четкого сезонного характера и чаще всего аллергеном выступает бытовая пыль. Его симптоматика менее выражена, но может сохраняться очень долгое время – от нескольких месяцев до нескольких лет.
Симптомами аллергического ринита у детей являются:
- заложенность носа;
- слизистые выделения из носа, обычно прозрачные;
- покраснение крыльев носа и кожи носогубного треугольника;
- постоянный зуд в носу;
- чихание;
- покраснение глаз;
- слезотечение;
- отечность век;
- дыхание через рот;
- иногда повышение температуры.
Аллергический ларингит
Респираторная аллергия у детей может проявляться в виде аллергического ларингита. Наиболее частой причиной этого типа аллергии являются промышленные выбросы и пары химических веществ. У детей отекает слизистая оболочка гортани, что приводит к суживанию ее просвета. Первым симптомом аллергического ларингита является тихий, сиплый голос, который может постепенно пропасть. У ребенка появляется кашель и затрудняется дыхание. Вздох становится шумным. При дыхании можно заметить выраженное втяжение межреберных промежутков и яремной ямки (углубления под грудиной). У маленьких детей слизистая оболочка гортани достаточно рыхлая и ее просвет невелик. В связи с этим отек гортани становится настолько выраженным, что может привести к дыхательной недостаточности и удушью.
Астматический бронхит
Сенсибилизация детского организма к респираторным аллергенам часто проявляется в виде астматического бронхита. В 13 – 15 процентах случаев аллергический бронхит переходит в бронхиальную астму. В отличие от астмы при астматическом бронхите отсутствуют внезапные приступы удушья. Он развивается постепенно. Отек слизистой бронхов и сужение их просвета проявляется в виде свистящих хрипов, которые иногда слышны даже на расстоянии. Затрудненное дыхание может сопровождаться периодическим кашлем с выделением слизистой мокроты.
Аллергический альвеолит
Аллергический альвеолит является самой тяжелой формой респираторной аллергии у детей и встречается достаточно редко. Аллергическая реакция протекает на уровне альвеол легких, куда могут проникнуть только мельчайшие частицы аллергена.
Основными аллергенами, вызывающими аллергический альвеолит у детей, являются:
- частицы птичьего помета, особенно попугаев и голубей;
- споры грибков;
- хлопковая пыль;
- книжная пыль.
Аллергический альвеолит характеризуется уплотнением пораженных участков легких с резким ограничением дыхательной функции. Жизненный объем легких резко уменьшается. У ребенка может повыситься температура тела, появляется кашель и одышка. При кашле выделяется большое количество мокроты.
Одной из самых часто встречаемых видов детской аллергии является кожная аллергия. Она развивается в результате непосредственного контакта кожи с аллергеном либо попадания аллергена в организм через носоглотку.
Основными аллергенами, которые вызывают кожную аллергию, являются:
- частицы порошков и кондиционеров, которые остаются на постиранных вещах;
- бытовые химические вещества (мыло, порошок, средства для мытья посуды и раковин);
- крема и масла личной гигиены;
- слюна и жало насекомых (комара, пчелы, осы, клеща);
- шерсть животных;
- растения;
- металлы, входящие в контакт с кожей – кольца, браслеты, серьги, мебель;
- пищевые продукты (цитрусовые, клубника, томаты, яйца);
- лекарственные средства (антибиотики, местные анестетики).
Аллергия у ребенка, которая появляется после прямого контакта кожи с раздражающим агентом, называется контактной аллергией или контактным дерматитом. Изменения кожных покровов являются локализованными и затрагивают только само место контакта. Они появляются спустя 12 – 24 часа после воздействия аллергена. Кожная аллергия, которая развивается после попадания раздражающего вещества с пищей, называется токсидермией. Кожные изменения при этом появляются постепенно на различных участках тела в течение 3 – 4 дней. Характер кожных поражений в обоих случаях имеет ряд схожих симптомов.
Симптомами кожной аллергии у детей являются:
- покраснение кожи;
- зуд и жжение;
- кожная сыпь;
- отек;
- припухлость;
- возможны волдыри и язвы.
Первыми из симптомов кожной аллергии появляются покраснение кожи и зуд. Из-за сильного зуда и жжения ребенок постоянно расчесывает пораженные места. Постепенно появляется различного рода сыпь, представленная однородными или неоднородными морфологическими элементами.
К морфологическим элементам кожной сыпи при детских аллергиях относятся:
- пятно;
- папула (небольшой узелок, возвышающийся над кожей);
- везикула (небольшой пузырек);
- эрозия (небольшой дефект кожи в виде углубления);
- корка;
- чешуйка.
Все эти элементы могут присутствовать как самостоятельно, так и в комбинации. Кожная сыпь постепенно разрастается и часто морфологические элементы сливаются между собой. При тяжелых случаях развития болезни пузырьки и волдыри вскрываются, образуя мокнущие раны. Когда аллергическая реакция стихает, воспаленная кожа покрывается корочками и чешуйками, которые постепенно слущиваются.
Одной из наиболее часто встречаемых типов кожных аллергий у детей является крапивница. Она проявляется в виде красных пятен и волдырей, которые имеют тенденцию к слиянию. Кожная сыпь напоминает ожог от крапивы. Часто крапивница сопровождает пищевую и медикаментозную аллергию.

Основными аллергенами, которые вызывают аллергию у детей грудного возраста, являются:
- продукты питания;
- домашняя пыль;
- обычный стиральный порошок;
- детская косметика;
- постельное белье и одежда из ненатуральных тканей;
- косметика матери.
Рано введенные в рацион грудничка продукты питания становятся потенциальными аллергенами. Аллергические реакции развиваются очень быстро – спустя несколько часов после приема пищи. Повышенная сенсибилизация детского организма на некоторые пищевые продукты зависит и от рациона кормящей мамы. Аллергены могут попасть в организм грудничка через молоко матери, когда она употребляет в пищу большое количество продуктов с высокой степенью аллергизирующей активности.
Особенно часто аллергия у грудничков встречается на искусственные смеси.
Главной причиной появления аллергии у грудничка на большинство искусственных смесей является коровье молоко, которое входит в их состав. Даже небольшое количество белка из коровьего молока выступает в качестве мощного аллергена. В основном аллергия на искусственное питание проявляется нарушениями пищеварения и эмоциональной лабильностью.
К основным симптомам аллергии грудничка на искусственное питание относятся:
- срыгивание;
- рвота;
- понос или запор;
- вздутие живота;
- постоянный плач;
- беспокойство ребенка;
- возбуждение.
Помимо нарушений работы пищеварительной системы аллергия у грудничков сопровождается кожными высыпаниями. На туловище появляются папулы и везикулы ярко-красного цвета. Часто большая часть кожных покровов покрыта крапивницей. На бровях и голове образуются множество чешуек, и кожа сильно шелушится. На щеках и в зоне носогубного треугольника отмечается диатез – выраженное шелушение кожи с сильным зудом. Ребенок постоянно потеет, даже при невыраженном перегревании. На поверхности ягодиц и в складках формируются опрелости, которые тяжело проходят без специальных гигиенических процедур. В тяжелых случаях присоединяется аллергический ринит и ларингит, по причине которых затрудняется дыхание.

Самыми частыми видами пищевой аллергии являются:
- аллергия на коровье молоко;
- аллергия на козье молоко;
- аллергия на яйца;
- аллергия на шоколад.
Аллергия на молоко коров – это часто диагностируемый вид пищевой аллергии. Некоторые люди путают это заболевание с непереносимостью молока. На самом деле это два различных заболевания. Непереносимость провоцирует отсутствие специфического фермента (лактазы), который отвечает за переваривание лактозы (молочного сахара). Аллергия же развивается по причине повышенной восприимчивости организма к одному из протеинов, входящих в состав молока.
Причины
Молоко содержит более 20 белков, которые могут стать причиной неадекватной реакции организма. Самой высокой аллергенной активностью обладают 4 белка.
Наиболее сильными аллергенами коровьего молока являются:
- Казеин. Является основным белком и составляет порядка 80 процентов всех протеинов, присутствующих в молоке. Казеин представлен в составе молока всех млекопитающих животных. Поэтому если у человека в качестве аллергена определен казеин, аллергические реакции будут развиваться не только при употреблении коровьего, но и козьего, овечьего, кобыльего молока. Также при повышенной чувствительности к казеину аллергические реакции провоцируют кисломолочные продукты. Этот белок стабилен к нагреванию, поэтому кипяченое молоко также инициирует аллергию.
- Бета-лактоглобулин. Как и казеин, входит в состав молока не только коровы, но и остальных млекопитающих. Аллергенные свойства этого белка сохраняются при термической обработке, но значительно снижаются в составе кисломолочных продуктов. Поэтому пациенты, у которых определена чувствительность к бета-лактоглобулину, могут употреблять в пищу кефир, йогурт, творог.
- Альфа-лактальбумин. Является специфичным белком и присутствует в составе только коровьего молока. Поэтому людям с чувствительностью к этому аллергену можно употреблять в пищу молоко других животных. После кипячения (не менее 20 минут) этот белок утрачивает свои аллергенные свойства и не провоцирует неадекватных реакций. В составе кисломолочных продуктов альфа-лактальбумин представлен незначительно. При восприимчивости к этому белку могут возникать перекрестные реакции на говяжье мясо и субпродукты.
- Липопротеины. В сравнении с другими белками, липопротеины провоцируют аллергию достаточно редко. Вероятность аллергической реакции определяет жирность молочного или кисломолочного продукта – чем процент жирности больше, тем выше вероятность появления неадекватного ответа со стороны иммунной системы. Чаще всего у людей с повышенной чувствительностью к этому белку аллергическая реакция развивается при употреблении сливочного масла.
Как правило, человек обладает повышенной восприимчивостью не к одному, а к нескольким белкам.
Чаще всего повышенной восприимчивостью к молоку страдают маленькие дети в возрасте от года до 3 лет. У взрослых данное расстройство встречается гораздо реже. Среди факторов, которые способствуют формированию у ребенка чувствительности к молочным белкам, наиболее значимыми являются наследственная предрасположенность, раннее отлучение от груди, избыток молочных продуктов в рационе беременной женщины.
Симптомы
В большинстве случаев у пациентов с повышенной чувствительностью к молоку наблюдается немедленная реакция, которая развивается спустя несколько минут (максимум 1 – 2 часа) после употребления аллергена. Проявляется ответ иммунной системы чаще всего кожными поражениями (сыпь, зуд, покраснение) и расстройством пищеварительного тракта (диарея, рвота, повышенное газообразование).
Иногда у людей, страдающих аллергией на молоко, развивается замедленная реакция, которая проявляется спустя 2 – 3 дня после употребления аллергена. Такие случаи значительно затрудняют диагностику заболевания.
Аллергия на яйца является распространенной формой повышенной восприимчивости организма к продуктам питания. Дети сталкиваются с этой проблемой значительно чаще, чем взрослые. При этом если аллергия развивается в младенчестве, то к 5 годам она, как правило, самостоятельно проходит. Если же чувствительность к яйцам формируется в зрелом возрасте, то сохраняется на продолжительное время или на всю жизнь.
Причины
Неадекватную реакцию организма на употребление яиц провоцируют белки, которые входят в их состав.
Аллергенами в составе яиц являются:
- Овальбумин. Является основным аллергеном в составе яйца, так как составляет порядка 50 процентов всех протеинов, присутствующих в белке. Аллергенность овальбумина значительно снижается при термической обработке. Овальбумин входит в состав вакцин против гриппа, краснухи, кори, желтой лихорадки. Поэтому при восприимчивости к этому белку необходимо применять альтернативные препараты для вакцинирования без овальбумина.
- Овомукоид. Также относится к числу наиболее значимых аллергенов, несмотря на то, что его доля в общем протеиновом составе не превышает 11 процентов. Этот белок не утрачивает своих аллергенных свойств при термической обработке. Также овомукоид на протяжении длительного времени не выводится из кишечника, поэтому реакции на него отличаются своей продолжительностью.
- Кональбумин. Аллергия на этот белок встречается значительно реже, чем на овальбумин и овомукоид. При чувствительности к кональбумину возможны перекрестные реакции на перья птиц.
- Лизоцим. Крайне редко провоцирует аллергические реакции. Если это происходит, то проявления аллергии слабые и самостоятельно проходят в скором времени.
- Вителлин. Единственный аллерген, который присутствует в составе куриного желтка. При высоких температурах утрачивает свои аллергенные свойства.
Все аллергены, присутствующие в куриных яйцах представлены в гусиных и утиных яйцах. Поэтому если организм неадекватно реагирует на куриные яйца, в большинстве случаев аллергия развивается и на другие виды яиц. Это замечание в меньшей степени касается перепелиных яиц. Существует предположение о том, что овомукоид в перепелиных яйцах не обладает аллергенной способностью, а, наоборот, помогает бороться с аллергией. Научных доказательств этой версии нет, но аллергические реакции при употреблении перепелиных яиц развиваются значительно реже.
При чувствительности к белкам (кроме вителлина) могут развиваться перекрестные реакции на мясо и субпродукты птиц.
Симптомы
Симптомы повышенной чувствительности к яйцам в большинстве случаев появляются сразу после их употребления. Интенсивность симптоматики зависит от того, какой именно белок вызывает сенсибилизацию организма. Наиболее интенсивные и продолжительные реакции развиваются при аллергии на овальбумин и овомукоид. Как правило, аллергия на этот пищевой продукт проявляется сыпью на коже, расположенной в хаотичном порядке, отеками слизистой рта, расстройством желудка.
Аллергия на шоколад – распространенная форма повышенной чувствительности организма на продукты питания. Встречается этот вид расстройства как среди детей, так и среди взрослых.
Причины аллергии на шоколадную продукцию
Шоколад представляет собой продукт с большим количеством компонентов, среди которых основным ингредиентом является какао. При этом какао редко выступает в качестве аллергена, а причиной неадекватной реакции чаще всего являются различные дополнительные компоненты.
Аллергенами в составе шоколада являются:
- Сухое молоко. Восприимчивость к этому продукту может быть следствием гиперчувствительности к молочному белку, который является одним из самых сильных провокаторов аллергии. Также существует отдельный вид аллергии, который затрагивает конкретно сухое молоко. В таком случае фактором, который инициирует аллергические реакции, являются соединения, формирующиеся при взаимодействии видоизмененных белков и жиров смеси с воздухом. Чаще всего аллергия именно на сухое молоко встречается у маленьких детей.
- Соевый лецитин (Е322). Лецитин – это соевый белок, и аллергия на этот элемент встречается достаточно часто. Чаще всего негативные реакции от употребления соевого белка наблюдаются у детей в возрасте от 2 до 3. Впоследствии этот тип аллергии проходит. Определить, что причиной аллергической реакции является именно этот аллерген можно, если аналогичные последствия развиваются после употребления вареной колбасы, сосисок, замороженных мясных полуфабрикатов, так как Е322 часто используется в производстве этих продуктов.
- Никель. Шоколад является одним из основных пищевых источников этого элемента. Аллергией на никель редко страдают дети, которым меньше 6 лет. После 12 лет дети сталкиваются с этим видом расстройства так же часто, как и взрослые. В достаточных количествах никель присутствует в бобах и сое, что нужно учитывать тем, чей организм отличается повышенной чувствительностью к никелю.
- Хитин. Это вещество входит в состав панцирей многих насекомых и является распространенным и сильным аллергеном. Какао-бобы очень любят тараканы и часто насекомых при производстве перемалывают вместе с зернами. Таким образом, хитин попадает в готовый шоколад. Тем, у кого в анамнезе присутствуют аллергические реакции на хитин, необходимо учитывать, что это вещество входит в состав многих фармакологических препаратов (аспирина, индометацина, папаверина).
- Орехи. Среди всех орехов наиболее часто негативную реакцию вызывает арахис, который является одной из самых популярных начинок для шоколада. Также в роли аллергена могут выступать грецкие орехи, кешью, фундук. Чаще всего повышенной чувствительностью к орехам страдают дети. Среди всего детского населения этим расстройством страдает порядка 22 процентов, в то время как среди взрослых аллергия на орехи диагностируется только в 5 процентах случаев.
- Пищевые добавки. В эту группу входят различные красители, консерванты, загустители, усилители вкуса как органического, так и неорганического происхождения. К числу наиболее сильных аллергенов такого типа, которые находятся в шоколаде, можно отнести бензойную кислоту (Е210, используется в качестве консерванта в шоколаде с начинкой), сульфат натрия (Е 221, продлевает срок годности продукта), октилгаллат (Е311, применяется для предотвращения окисления жиров).
Симптомы
Симптоматика аллергии на шоколад может быть различной. У маленьких детей аллергию может спровоцировать даже маленький кусочек шоколадной плитки, особенно если продукт содержит орехи. У взрослых, как правило, негативные реакции развиваются после употребления большего количества шоколада.
Если аллергию спровоцировал соевый или молочный белок, то основные симптомы аллергии проявляются со стороны органов пищеварительной системы (понос, колики, вздутие живота). Если провокатором выступают другие элементы, то чаще всего развиваются отеки (на лице, губах, языке), поражения кожи (крапивница, сыпь). Когда аллергию провоцируют орехи, к этим симптомам добавляется выраженное покраснение отдельных участков кожных покровов.
Аллергия на красные фрукты и овощи является разновидностью пищевой аллергии. Симптоматика при этом обладает рядом особенностей. Так, отмечено что у людей, болеющих поллинозом (аллергией на пыльцу), аномальная чувствительность к растительным продуктам появляется значительно чаще, а ее проявления являются более выраженными. В отличие от пищевой аллергии на продукты животного происхождения при употреблении овощей или фруктов у пациентов редко развиваются реакции в виде проблем с желудочно-кишечным трактом (рвоты, диареи, кишечных колик).
К признакам аллергии на красное относятся:
- покалывание и отечность языка;
- жжение, зуд, онемение десен, неба и губ;
- покраснение кожи в области рта, на шее;
- заложенность носа, чихание;
- конъюнктивит.
Чаще всего симптомы не являются продолжительными и самостоятельно проходят. Иногда к основным признакам может присоединяться бронхообструктивный синдром, который проявляется проблемами с дыханием, одышкой, кашлем.
Главными триггерами (пусковыми механизмами) аллергии на красные продукты являются красящие пигменты и белки, которые входят в их состав. Иногда аллергия на растительные продукты красного цвета не имеет какого-либо отношения к пигментам или белкам. Причиной могут быть химикаты, которые используются при выращивании, хранении и транспортировке овощей и фруктов. Также спровоцировать ответ иммунной системы могут другие вещества (пыльца, пыль), нечаянно попавшие на поверхность или мякоть продуктов.
Самыми распространенными продуктами-аллергенами красного цвета являются:
- помидоры;
- клубника;
- яблоки.
Аллергия на яблоки диагностируется достаточно редко. Причиной неадекватной реакции могут быть белки, которые входят в состав фруктов. Наиболее аллергенным является белок mal d1. Также спровоцировать аллергию могут пигменты, входящие в состав яблочной кожуры (ликопин, бета-каротин). Содержание того или иного аллергена во многом зависит от сорта яблок. Поэтому нередко встречается повышенная чувствительность не ко всем яблокам, а к конкретному сорту.
Максимальной аллергизирующей способностью обладают зрелые фрукты, а наименее опасны для аллергиков яблоки в запеченном виде, потому что подавляющее количество аллергенов разрушается при воздействии высоких температур. При аллергии на яблоки могут развиваться перекрестные реакции на другие виды фруктов, пыльцы, овощей.
Продуктами, на которые может реагировать организм при аллергии на яблоки, являются:
- груша;
- персик;
- абрикос;
- айва;
- слива;
- морковь;
- сельдерей;
- пыльца (березы, ольхи, яблони).
Аспирин или ацетилсалициловая кислота относится к группе нестероидных противовоспалительных средств, которые широко используются в медицине. Согласно последним статистическим данным аспирин является причиной бронхиальной астмы более чем в 10 процентах случаев. Аллергические реакции в виде крапивницы или отека Квинке встречаются в 1 – 2 процентах случаев. Причем эти данные касаются здоровых людей, то есть без факторов риска. Если генетически человек подвержен аллергической реакции, то эти цифры возрастают в 2 – 3 раза.
Причиной развития бронхиальной астмы при систематическом употреблении аспирина является сложный механизм медикамента. Так, ацетилсалициловая кислота блокирует циклооксигеназный путь метаболизма арахидоновой кислоты. Арахидоновая кислота – это полиненасыщенная жирная кислота, которая входит в состав клеток. Она может метаболизироваться (распадаться) до простагландинов или лейкотриенов. Аспирин блокирует циклооксигеназный путь метаболизма, который приводит к образованию простагландинов. В результате этого метаболизм арахидоновой кислоты идет только по липоксигеназному пути с избыточным формированием лейкотриенов. Лейкотриены являются медиаторами аллергической реакции, а основным их эффектом является бронхоспазм. Бронхоспазм – это главный механизм, лежащий в основе развития бронхиальной астмы.
источник




 Генетическая предрасположенность.
Генетическая предрасположенность.