Органы дыхательной системы в первую очередь подвергаются атакам чужеродных агентов, будь то вирусы или бактерии. Поэтому заболевания их встречаются практически у каждого. Но некоторые из них вполне безобидные и при своевременном лечении быстро проходят и не вызывают осложнений, а есть довольно серьезные, с которыми человеку приходится жить всю жизнь. К таким относится и бронхиальная астма. Причины возникновения и методы лечения этого недуга рассмотрим далее.
Астма относится к серьезным заболеваниям дыхательной системы. В последнее время такой диагноз встречается все чаще — сказывается плохая экология, образ жизни и еще многие причины.
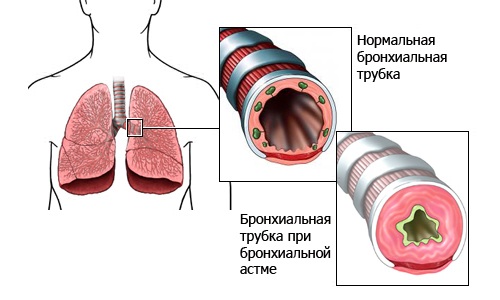
Эту болезнь относят к группе патологий иммуноаллергического происхождения, которая развивается в результате неинфекционного воспалительного процесса в дыхательной системе. Астма имеет отличительные признаки, среди которых главное место занимают приступы удушья. Для нее характерно хроническое течение, постепенно прогрессирующее с развитием периодических приступов.
Данная патология развивается в результате сочетания между собой многих факторов, поэтому можно отметить, что причины возникновения бронхиальной астмы довольно разнообразные.
Среди всех факторов можно отметить те, которые являются провокаторами приступа, а некоторые способны постоянно поддерживать воспалительный процесс в бронхах. У всех пациентов это сугубо индивидуально, но можно выделить следующие причины возникновения бронхиальной астмы у взрослых:
- Генетическая предрасположенность. Если в роду есть родственники, а тем более родители, страдающие этим заболеванием, то риск развития его у ребенка существенно повышается. Такая разновидность патологии носит атопический характер, довольно сложно проследить провоцирующие факторы.
- Воздействие вредных производственных факторов, к которым можно отнести: горячий или холодный воздух, химические вещества, пыль и многие другие.
- Наличие бронхита в хронической форме также может спровоцировать развитие астмы.
- Частые вирусные и бактериальные инфекции дыхательных путей.
- Неблагоприятная экологическая обстановка. Отмечено, что жители сел и деревень страдают этой патологией гораздо реже.
Не у всех пациентов причины возникновения бронхиальной астмы одинаковы. Они устанавливаются в результате обследования, и только после этого назначается терапия.
Детский организм еще более уязвим по отношению к различным внешним и внутренним факторам, поэтому астма может развиться по многим причинам:
- Наследственная предрасположенность к аллергическим проявлениям. Если у одного из родителей имеется такая патология, то к здоровью малыша необходимо относиться внимательнее. Лучше сразу обговорить все с врачом, чтобы не допустить развития заболевания.
- Довольно часто у детей провокаторами развития астмы являются инфекционные заболевания дыхательных путей, частые ОРВИ, простуда, бронхит. Возбудители заболеваний легко изменяют слизистую оболочку бронхов, поэтому она становится легко восприимчивой к различным аллергенам.
- У детей часто причиной развития астмы являются различные аллергены, попадающие в организм. В первую очередь это пылевые клещи из домашней пыли, пыльца растений, шерсть животных, лекарственные препараты. У грудничков начинаться все может с пищевой аллергии.
- Если уже имеется предрасположенность к заболеванию, то спровоцировать приступ может физическое воздействие на организм: переохлаждение, резкие перепады температуры, усиленная физическая нагрузка. Заболевание довольно коварное астма. Причины возникновения психологические могут быть, когда у малыша приступ развивается на фоне стресса, испуга или волнения.
При первых подозрениях на развитие заболевания, необходимо показать ребенка врачу.
Это коварное заболевание может мучить человека всю жизнь. Успешность терапии полностью зависит от своевременного обнаружения болезни. Поэтому очень важно уметь отличить первые звоночки, которые могут свидетельствовать о приближающейся патологии.
- Появление одышки или удушья, которые развиваются на фоне полного благополучия, например, ночью или во время покоя. Такое состояние может развиться после физической нагрузки, вдыхания табачного дыма или пыльцы растений. Самое главное, что приступ всегда развивается внезапно.
- Появление сухого кашля. Он часто сопровождает одышку и является непродуктивным. Человек хочет откашляться, но у него не получается.
- Поверхностное дыхание, при котором невозможно сделать полноценный выдох.
- При дыхании появляются хрипы свистящие, которые часто слышны даже человеку, стоящему рядом.
Все эти симптомы могут появляться на очень короткое время, а затем исчезать и долго не беспокоить, при этом совсем не важно, какие причины возникновения астмы у взрослых.
Уже было отмечено, что данное заболевание характеризуется своими периодическими приступами. Если диагноз уже подтвержден астма, причины возникновения выявлены, то каждый пациент должен быть готов к периодическому проявлению заболевания.
Несмотря на внезапность приступа, всегда можно отметить некоторые симптомы-предвестники:
- Появляется некоторое беспокойство.
- Раздражительность.
- Слабость.
- Может возникнуть сонливость и апатия.
- Тахикардия.
- Возможно появление тошноты и рвоты.
- Покраснение лица.
Все эти признаки могут наблюдаться за 2-3 дня до самого приступа.
Если предвестники приступа возникают в любое время, то сам приступ часто начинается ночью, хотя и не всегда. В дыхательном акте принимают участие многие группы мышц, можно наблюдать втягивание надключичных и подключичных пространств, что свидетельствует о трудностях с дыханием.
Дыхание шумное и на выдохе слышится тихий свист, температура тела остается в пределах нормы. Приступ может длиться до нескольких часов и имеет свои стадии с характерными симптомами:
- На первой стадии приступ протекает довольно легко, многие пациенты даже не обращаются к врачу, постепенно привыкая к дискомфорту. Дыхание шумное и слабое, хрипы не выслушиваются.
Постприступный период также имеет свои признаки:
- Общая слабость.
- Низкое артериальное давление.
- Постепенная нормализация дыхания.
- При выдохе еще могут прослушиваться хрипы.
Если причины возникновения астмы у взрослых выявлены, то с помощью инструментальной диагностики необходимо установить стадию заболевания, чтобы подобрать соответствующее лечение.
Сейчас медики отмечают рост числа пациентов с данной патологией, что беспокоит, так это большое количество среди них детей. Родители при внимательном отношении к здоровью своего малыша могут заподозрить заболевание в самом начале его развития по некоторым характерным признакам:
- Периодически дыхание становится свистящим и затрудненным.
- Появляется кашель, особенно в ночное время.
- Заложенность в груди после физической нагрузки или во время простудных заболеваний.
- После контакта с аллергенами появляется кашель.
Чтобы не пропустить развитие серьезной патологии при первых симптомах необходимо посетить специалиста.
Причины возникновения астмы у детей рассмотрены, а есть ли отличия в проявлениях? Приступ данного заболевания у ребенка чаще всего имеет следующие признаки:
- Чувство нехватки воздуха.
- В груди появляется тяжесть и заложенность.
- Ребенок шумно дышит, дыхание слышно даже на расстоянии. Появляются свистящие хрипы на выдохе.
- Мучительный кашель, когда трудно отходит мокрота.
- Часто ребенок во время приступа садится и опирается на руки, при этом плечи приподняты, а голова втянута.
Если у малыша диагностирована астма, причины возникновения уже не играют роли, главное, родители должны знать, как в этот момент помочь ребенку. Если приступы развиваются часто, то мозг может испытывать недостаток кислорода, а это чревато отставанием в развитии.
Один раз, испытав такое состояние, ребенок начинает испытывать страх угрозы нового приступа.
Дети становятся ранимыми, эмоционально-лабильными, формируется невроз, появляется расторможенность.
Иногда, даже самые опытные специалисты с трудом отличают бронхит от астмы. А ведь от этого зависит правильность терапии. Бронхит и бронхиальная астма имеют характерные отличия, которые представлены в таблице.
Заболевание протекает вяло с периодическими обострениями.
Течение характеризуется появлением внезапных приступов, при которых резко ухудшается состояние пациента.
Вирусы и бактерии, переохлаждение, кашель может быть спровоцирован физической нагрузкой.
Попадание аллергенов в организм, может развиться внезапный приступ после нагрузки.
Бывает только при тяжелом течении.
Каждый приступ характеризуется одышкой.
Является постоянным симптомом, даже в период ремиссии заболевания. Чередуется сухой и влажный кашель.
Кашель всегда сухой и всегда сопровождает приступ.
Периодически может повышаться.
Остается в пределах нормы.
Обычно только на первых этапах развития бронхиальной астмы и хронического бронхита имеются принципиальные отличия. Если патологии протекают длительное время, то их объединяют под общим названием «хроническое обструктивное заболевание легких».
Мы рассмотрели, что собой представляет астма, симптомы, причины возникновения заболевания также изучены, но возникает главный вопрос, а можно ли полностью излечиться от данного недуга? Ответ на него будет зависеть от степени тяжести болезни.
Заболевание необходимо лечить поэтапно, и терапия подразумевает:
- Медикаментозное лечение.
- Изменение режима питания.
- Использование рецептов народной медицины.
Вся терапия должна назначаться только врачом.
Терапия медикаментозными средствами подразумевает применение таблеток и инъекций, которые при регулярном применении восстанавливают нормальное функционирование органов дыхательной системы. В перечень лекарств обычно входят:
- Глюкокортикостероиды, например «Аколат».
- Ксантины, среди которых часто на столике астматиков можно видеть «Теопек» и «Неофиллин».
- Моноклональные антитела: «Клосар».
Таблетки и уколы не подходят для экстренной помощи, которая просто необходима во время приступа. Для этих целей используют ингаляторы. Они помогают ослабить приступ удушья и должны постоянно находиться при себе.
Врачи рекомендуют использовать следующие:
Эти средства годятся не только для экстренной помощи, но и для регулярного использования.
Если имеются хронические патологии, к которым можно отнести и астму, то приходится не только применять медикаментозные средства, но и пересматривать образ жизни и режим питания.
Для пациентов, у которых имеется астма, причины возникновения ее уже не так важны. Главное — снизить вероятность появления приступа. в связи с этим нужно придерживаться следующих рекомендаций в питании:
- Уменьшить употребление сахара и соли.
- Снизить количество выпечки и сладких кондитерских изделий.
- Употреблять только однодневные молочные продукты.
- Из первых блюд рекомендуются овощные супы, бульон на говядине.
- Каши, лучше приготовленные на воде.
- Овощи и фрукты, не способные спровоцировать аллергическую реакцию.
- Белый хлеб, но не сдобный.
- Картофель отварной.
Полностью избавить от такой патологии, как бронхиальная астма, народное лечение не сможет, но ослабить приступы и их частоту вполне ему под силу. Можно в домашних условиях использовать следующие рецепты:
- Использовать пыльцу ржи, которую необходимо собирать во время цветения. Необходимо приготовить настой из стакана пыльцы и 0,5 литра спирта, настоять 3 недели в темном месте и принимать до еды по чайной ложке.
- Хорошо зарекомендовал себя порошок имбиря. Надо 400 грамм настоять на 1 литре спирта 2 недели, процедить и принимать два раза в сутки по 1 ч. л.
- Дает свой эффект и использование прополиса. Необходимо взять 20 грамм сырья и залить 80 мл спирта, настоять 7 дней и процедить. Употреблять за 30 минут до еды по 20 капель, предварительно разбавив их водой или молоком.
Необходимо понимать, что использование народных методов лечения должно быть только после консультации с врачом. Не стоит заниматься самолечением, это чревато осложнениями и усугублением состояния.
Бронхиальная астма, причины возникновения которой могут быть любыми, — это серьезная патология, к которой не стоит относиться легкомысленно. Если при появлении первых предвестников заболевания посетить доктора, то справиться с недугом гораздо проще.
источник
Одним из распространенных заболеваний дыхательной системы можно назвать бронхиальную астму. Она является хронической болезнью, во время которой наблюдается постоянный воспалительный процесс в тканях бронхов, из-за чего возникают проблемы с дыханием.
Данный диагноз означает, что заболевание не было присуще пациенту с момента его рождения, а сформировалось значительно позже под влиянием внешних причин. Иногда считается, что астма имелась у человека изначально, просто не была диагностирована. Однако если заболевание не проявляло себя в течение 20 лет жизни, а потом обнаружилось, это говорит о том, что оно не является врожденным и сформировалось недавно.
Приобретенная астма практически не отличается от врожденной по своим симптомам и признакам, равно как не наблюдается существенных отличий в ходе лечения. Основное различие приобретенной астмы от врожденной – в особенностях ее развития. Помимо того, что она проявляется у людей взрослого возраста, факторы, вызывающие ее формирование, отличаются от тех, что провоцируют врожденный тип заболевания.
Врожденная бронхиальная астма проявляется у детей с самого рождения и вызвана она особенностями организма новорожденного. Ребенок может родиться чувствительным к внешним воздействиям среды, что проявляется в реакции его бронхов.
В случае с приобретенной астмой все происходит несколько иначе. Организм пациента длительное время подвергается негативным воздействиям, из-за чего происходят необратимые изменения в тканях органов дыхательной системы. В результате проявляются астматические симптомы. Такой тип формирования астмы называется экзогенный, поскольку патология формируется под влиянием внешних причин.

- негативное воздействие климатических условий;
- курение;
- неблагоприятная экологическая обстановка;
- занятость на вредном производстве;
- склонность к аллергии;
- частые случаи вирусных заболеваний.
Для того чтобы приобрести это заболевание, достаточно одного из перечисленных факторов, хотя очень часто они воздействуют в сочетании. Любой человек, у которого наблюдаются данные особенности, относится к потенциальной группе риска. Однако их наличие не означает обязательного развития астмы. Обычно организм человека оказывается достаточно сильным, чтобы справиться с негативным влиянием. Это зависит от особенностей его иммунитета.
К наиболее вредным внешним воздействиям относятся:
-
пыльца растений;
- пыль;
- шерсть домашних животных;
- бытовая химия;
- продукты питания;
- лекарственные препараты;
- химические соединения;
- табачный дым.
Если наблюдается аллергическая реакция на любой из этих элементов, нужно быть очень осторожными и минимизировать свое взаимодействие с ним. Иначе аллергия может перерасти в бронхиальную астму.
Заподозрить это заболевание можно по его симптомам, которые необходимо знать. Хотя делать выводы может только врач после необходимых диагностических процедур. Поэтому нежелательно начинать самостоятельное лечение, пока не поставлен диагноз, но и игнорировать признаки патологии недопустимо.
Основные симптомы приобретенной бронхиальной астмы не отличаются от аналогичных симптомов врожденной формы заболевания.
Разница только в том, что при приобретенной болезни признаки проявляются во взрослом возрасте, а не в раннем детстве.

- частые приступы кашля;
- чувство сдавленности грудной клетки;
- одышку;
- затрудненное дыхание;
- ощущение нехватки воздуха;
- приступы удушья.
Все это может сопровождаться слабостью, пониженной работоспособностью, головными болями. Стоит заметить, что данные признаки похожи на симптомы бронхита или ОРВИ. Однако при бронхиальной астме отсутствует повышенная температура, кроме этого симптомы возникают неожиданно, а затем исчезают на некоторое время. В любом случае, при обнаружении этих признаков стоит обратиться к врачу для выявления точного диагноза, поскольку отсутствие лечения даже при простудном заболевании может привести к осложнениям в виде бронхита или воспаления легких.
Перед началом лечения необходимо провести обследование, чтобы выявить точный диагноз. Для этого используются:
-
прослушивание бронхов;
- тест на функцию легких;
- провокационная проба;
- рентген;
- анализ крови и пр.
Помимо анализов врач должен выяснить особенности жизни пациента, такие как:
- характер его деятельности;
- перенесенные травмы;,
- операции и заболевания;
- наличие больных астмой среди ближайших родственников;
- аллергические реакции и пр.
Все это поможет не только диагностировать болезнь, но и определить стратегию ее лечения, поскольку станут ясны ее причины.
Полностью избавиться от астмы любого типа невозможно, независимо от того, насколько эффективные методы будут выбраны. Медицинское воздействие заключается в том, чтобы с помощью лекарственных средств снимать наиболее острые проявления болезни и избегать слишком частого их повторения.
Для того, чтобы не допускать обострений заболевания, необходимо выявить факторы, которые их провоцируют. После этого следует исключить их воздействие либо минимизировать контакт с раздражителями.
Чтобы купировать приступы астмы, используются противовоспалительные (Кромогликат натрия, Недокромил натрия) и бронхорасширяющие средства (Сальбутамол, Будесонид). С помощью противовоспалительных средств удается остановить активный процесс выработки слизи в бронхах, что снижает чувствительность организма к вредным воздействиям.

Очень важно, чтобы в ходе лечения использовались лекарственные средства, которые не вызывают побочных эффектов. При борьбе с астмой предполагается длительное применение препаратов, поэтому необходимо минимизировать дискомфорт от их использования. Также необходимо убедиться, что из-за них не возникают аллергические реакции. Именно поэтому назначать лекарства должен врач. Самостоятельно выбирать себе лечение очень опасно.
Не менее важна профилактика при наличии астмы. Соблюдение профилактических мер поможет избежать обострений болезни и частого использования сильных средств. Основные профилактические мероприятия при приобретенной астме заключаются в следующем:
- Отказ от курения.
- Выполнение санитарно-гигиенических правил.
-
Избегание вирусных заболеваний и тщательное лечение при их возникновении.
- Минимум контактов с вредными веществами или полное их исключение (иногда есть необходимость в смене климата или вида занятости).
- Выполнение посильных физических нагрузок.
- Укрепление иммунитета.
- Соблюдение режима дня.
- Избегание сильных эмоциональных потрясений.
- Соблюдение рекомендаций врача.
Пациентам, больным бронхиальной астмой, приходится во многом ограничивать себя, чтобы не вызвать серьезных ухудшений в самочувствии. Тем не менее наличие этого недуга не означает, что человек становится неполноценным. При соблюдении правил, своевременном приеме лекарственных средств и осторожности есть возможность вести полноценную жизнь, не испытывая значительных затруднений.
источник
Заболевания дыхательной системы широко распространены среди населения.
Одно из них – приобретенная астма. Ей подвержены люди различного возраста, пола и социального положения. Она бывает различной формы и тяжести течения, но в любом случае астма способна причинить вред жизни и здоровью пациента.
Как распознать болезнь, почему она возникает и какие методы борьбы с ней существуют, рассмотрим подробнее.
Приобретенная астма – неинфекционное хроническое воспаление дыхательных путей с поэтапным развитием и периодами обострений и ремиссий.
Заболевание характеризуется сверхчувствительностью бронхов, что под влиянием определенных условий приводит к спазмам гладкой мускулатуры и сужению их просвета. В результате происходит сокращение объема воздуха, поступающего в легкие, и отмечается скопление слизи на стенках бронхов, это провоцирует приступы удушья, одышки и кашля.
Врожденная форма астмы встречается у маленьких детей и проявляется с момента рождения. Болезнь развивается на фоне нарушения формирования органов дыхания, генетической предрасположенности или аллергии. Даже воздействие сигаретного дыма на женщину во время беременности является провокатором возникновения астмы у новорожденных.
Обе разновидности болезни имеют одинаковые клинические признаки и, соответственно, нуждаются в идентичном лечении.
Патогенез (механизм развития и формирования) астмы до конца не изучен, но считается, что факторы, вызывающие приобретенную астму, могут быть внешними и внутренними.
В первом случае провокаторами заболевания являются аллергические реакции (повышенная чувствительность иммунной системы к различным раздражителям).
Аллергенами могут выступать:
- пыльца и пух растений;
- шерсть домашних питомцев;
- плесень и пыль;
- бытовая и строительная химия;
- лекарственные препараты;
- продукты питания.
Реакция организма может быть мгновенной или проявиться через некоторое время после воздействия.
Если у человека отмечается предрасположенность к аллергии, следует исключить влияние этих веществ, чтобы избежать осложнений.
- наследственная предрасположенность;
- пониженная температура окружающей среды;
- дисфункция вегетативной и центральной нервной системы;
- патология эндокринной системы;
- чрезмерная физическая активность.
Бронхиальная астма, сформировавшаяся под воздействием различных раздражителей, имеет сходные признаки и проявления.
В группу риска возникновения заболевания входят люди:
- связанные с химическими веществами в силу профессиональной деятельности;
- заядлые курильщики;
- перенесшие инфекционные заболевания дыхательных путей;
- живущие в местах с плохой экологической обстановкой;
- имеющие гормональные нарушения и слабый иммунитет.
- не обладающие устойчивостью к стрессам.
Негативную реакцию организма может вызвать один или сочетание нескольких факторов, которые необходимо выявить, чтобы предотвратить их последующее влияние.
Бронхиальная астма по своим симптомам напоминает другие болезни, поэтому люди обращаются к врачу, когда болезнь перешла в стадию, на которой справиться с ней полностью практически невозможно.
На начальном этапе развития приобретенная астма протекает незаметно и выявляется только на микроскопическом уровне. Следующий этап расценивается как предастматическое состояние и требует принятия срочных мер. В этот период у больного появляется внезапный кашель, насморк, возникают проблемы с дыханием.
Основными клиническими симптомами болезни являются:
- периодические приступы удушья:
- возникновение одышки:
- ощущение тяжести в грудной клетке;
- появление хрипов;
- затрудненное или учащенное дыхание;
- отхождение обильной мокроты;
- появление утреннего и ночного кашля.
Астма характеризуется отсутствием температуры, ухудшением общего самочувствия, головной болью.
По своей симптоматике она напоминает другие болезни, поэтому при возникновении одного или нескольких из перечисленных клинических признаков стоит обратиться за консультацией к врачу.
Для выявления болезни и правильной постановки диагноза необходимо проведение диагностических мероприятий, которые включают:
- опрос пациента;
- прослушивание дыхательных путей;
- проведение рентгенографии;
- лабораторные анализы крови;
- провокационные пробы на выявление аллергена;
- проведение теста с помощью спирографа – для функциональной оценки возможности легких (измерение объема вдыхаемого и выдыхаемого воздуха).
Проведенная диагностика покажет наличие или отсутствие астмы и степень ее тяжести, а также позволит назначить эффективное лечение, которое облегчит состояние больного.
Бронхиальная астма — очень серьезное заболевание, поэтому все лекарственные препараты применяются строго по предписанию врача. Самолечение недопустимо, так как неправильное использование медикаментов может вызвать обострение болезни, усилить астматические приступы или привести к летальному исходу.
Полностью избавиться от заболевания невозможно, но можно контролировать течение бронхиальной астмы.
Для эффективности лечения необходимо устранить провоцирующие факторы, что поможет уменьшить частоту и интенсивность проявлений болезни.
Для лечения астмы используют:
- Бета-адреномиметики в форме аэрозолей двух видов: быстрого действия (применяют во время приступов, не чаще 4 раз в сутки) и длительного действия (для исключения спазма бронхов).
- В начальной фазе болезни приступы носят легкий характер (стремительно начинаются и так же быстро прекращаются). В этот период используют бронхорасширяющие препараты (3-4 раза в день, через равные промежутки времени). Они помогают уменьшить отек, снять спазм бронхов, исключить приступы удушья, нормализовать процесс выработки слизи.
- Ингаляционные глюкокортикостероиды принимают ежедневно продолжительное время. Они снимают воспаление, оказывают противоаллергическое и иммунодепрессивное воздействие. По статистике, люди, регулярно принимающие данные препараты, не страдают от астматического статуса.
- В период обострения, когда ингаляторы не способны облегчить состояние астматика, назначают курс гормональных препаратов в таблетированной форме.
- Комбинированные препараты оказывают одновременное противовоспалительное и бронхорасширяющее воздействие.
- Антихолинергические средства расширяют бронхи, способствуют уменьшению количества отделяемой слизи, кашля и одышки. Применяются в отдельных случаях для облегчения состояния. Не используются для снятия удушья ввиду того, что эффект проявляется с задержкой.
Наиболее важным при лечении астмы является применение средств с наименее выраженным побочным действием.
Каждый человек с астмой должен иметь при себе прибор (пикфлоуметр) для самоконтроля скорости выдоха в литрах, что позволит принять срочные меры для предотвращения астматического приступа.
При наличии астмы рекомендуется придерживаться основных профилактических мероприятий:
- ведение здорового образа жизни (отказ от курения, физическая активность, прогулки на свежем воздухе);
- укрепление иммунитета (закаливание, прием витаминных препаратов);
- исключение контакта с веществами, способными вызывать аллергию;
- своевременное лечение вирусных и респираторных заболеваний:
- контроль эмоционального состояния;
- соблюдение режима питания, отдыха и сна;
- исключение переохлаждения;
- носовое дыхание.
Чтобы астматические приступы не вызывали чувство паники и страха, необходимо научиться расслабляться (заниматься аутотренингом).
Выполнение правил и соблюдение рекомендаций врача позволит снизить риск возникновения астматических приступов и позволит человеку вести полноценный образ жизни, без существенных ограничений.
источник
Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
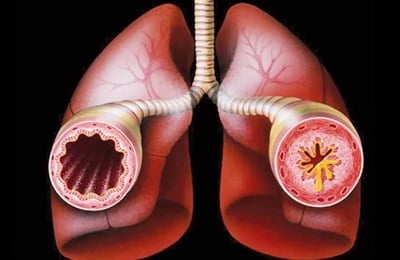
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
источник
Если симптомы астмы появляются и диагностируются у взрослых старше 20 лет, такую астму называют приобретенной. Примерно половина взрослых, больных астмой, страдают также от аллергии. В некоторых случаях, приобретенная астма может быть результатом контакта с различными химическими веществами на рабочем месте (профессиональная астма, симптомы астмы появляются внезапно).
Астма – легочная дисфункция, характеризующаяся появлением и исчезновением симптомов. В проводящих воздух путях при этом происходит следующее:
- отек или воспаление слизистой
- секреция большого количества слизи, гуще, чем обычно
- сужение просвета в связи с сокращением гладкой мускулатуры бронхов
К симптомам астмы относятся:
- Одышка
- Частый кашель, особенно по ночам
- Свистящее дыхание (звук, похожий на свист при вдохе и выдохе)
- Затруднение дыхания
- Стеснение в груди
Что такое приобретенная астма?
Когда диагноз ставится пациенту старше 20 лет, говорят о приобретенной астме.
Среди тех, кто находится в группе риска заболевания:
- Женщины, подверженные гормональным сдвигам, в частности, беременные или женщины во время менопаузы
- Женщины, принимающие эстроген после менопаузы в течение 10 лет и более
- Люди, переболевшие определенными вирусными инфекциями, например простудой или гриппом
- Люди, страдающие от аллергии (в особенности, на кошек)
- Люди, подверженные вредному воздействию химических веществ в окружающей среде, например, табачного дыма, пыли, плесени и т.д. Раздражители, вызывающие симптомы астмы, называют пусковыми факторами астмы (триггерами). Астма, вызванная раздражителями на рабочем месте, называется профессиональной астмой.
В чем разница между врожденной и приобретенной астмой?
У взрослых вместимость (емкость) легких (объем воздуха, который вы способны вдохнуть и с силой выдохнуть за одну секунду) с годами снижается в связи с изменениями в мышечной системе и снижением эластичности грудной стенки. Сниженная емкость легких – причина, по которой доктора часто пропускают приобретенную астму.
Как ставят диагноз приобретенная астма
Что может сделать врач, чтобы поставить диагноз?
1. Прослушать легкие и изучить историю болезни.
2. Провести тест на функцию легких, используя устройство, называемое спирометр – показывает, какое количество воздуха вы способны выдохнуть после однократного глубокого вдоха. Устройство измеряет так же, как быстро вы можете «опустошить» легкие. Возможно, врач попросит вас за некоторое время до и после теста вдохнуть бронхорасширяющее короткого действия (препарат, раскрывающий просвет бронхов в связи с расслаблением гладкой мускулатуры, это также способствует очищению легких от слизи).
3. Провести провокационную пробу с метахолином. Эту пробу целесообразно проводить, если по вашим симптомам и результатам спирометрии нельзя достоверно диагностировать астму. При вдыхании метахолина у человека с астмой бронхи спазмируются и сужаются. Во время теста вдыхается большое количество метахолина до и после спирометрии. Если результат теста положительный, значит, у вас астма (если функция легких снижена минимум на 20%). Бронхорасширяющее всегда дают после теста, чтобы нивелировать отрицательный эффект метахолина.
4. Провести рентгенографию органов грудной клетки. Рентгенография – изображение структур тела, создаваемое при помощи низких доз радиации на специальной пленке или люминесцирующем экране. Рентгенография используется для диагностики многих заболеваний, начиная от бронхита, заканчивая переломом кости. Обзорная рентгенография позволит доктору просмотреть структуры грудной клетки – сердце, легкие, кости. Просмотрев на рентгеновском снимке легкие, врач может выявить изменения, не указывающие на астму, но с похожими симптомами. Как правило, у людей с астмой специфических изменений на рентгеновском снимке не обнаруживается.
Любой человек может заболеть астмой в любом возрасте. Больше других подвержены риску следующие группы лиц:
- С наследственным анамнезом по астме
- С наследственной предрасположенностью к аллергии
- Люди, в чьих семьях и в чьем окружении есть курильщики
- Городские жители
Как классифицируется астма?
Астма классифицируется в 4 категории, в зависимости от частоты возникновения симптомов и данных объективного обследования (пикфлуометрии и/или спирометрии): легкая перемежающаяся, легкая постоянная, умеренная постоянная, тяжелая постоянная. Врач определит тяжесть течения астмы и способы ее контроля, базируясь на данных теста на функцию легких и частоте появления у вас симптомов. Важно помнить, что симптомы астмы могут варьировать, переходя из категории в категорию.
Легкая перемежающаяся астма
- Симптомы возникают реже, чем 3 раза в неделю, а ночные – реже двух раз в месяц.
- Данные теста на функцию легких на 80% выше прогнозируемых значений. Прогноз строится в зависимости от возраста, пола и веса. У человека с астмой прогнозируемая цифра может быть заменена его индивидуальным наилучшим результатом для сравнения.
- Нет необходимости в препаратах для постоянного контроля.
- Симптомы возникают от трех до шести раз в неделю.
- Данные теста на функцию легких на 80% выше прогнозируемых значений.
- Ночные симптомы бывают 3-4 раза в месяц.
Умеренная постоянная астма
- Симптомы появляются каждый день.
- Ночные симптомы появляются чаще пяти раз в месяц.
- Симптомы астмы влияют на активность, бывают чаще двух раз в неделю и могут сохраняться до нескольких дней.
- Есть признаки снижения функции легких, показатели теста варьируют в пределах от 60% до 80%.
- Симптомы появляются часто и длятся долго, ночные симптомы также частые.
- Активность ограничена.
- Результаты теста на функцию легких менее 60%.
Астму можно контролировать, но нельзя вылечить. В лечении астмы следует придерживаться определенных целей. Если вам не удается достичь их, значит, вы плохо контролируете свою астму. Вместе с лечащим врачом разработайте план, следуя которому вы сможете контролировать астму.
К поставленным целям относятся:
- Жить активной, нормальной жизнью, сохранять ежедневную активность без усилий.
- Предотвратить хронизацию или отягощение симптомов.
- Не пропускать работу (или занятия).
- Свести к минимуму обращения к врачу, вызовы скорой помощи, посещения больницы.
- Применять корректирующие препараты для контроля астмы с незначительным количеством или без побочных эффектов.
Правильное использование препаратов от астмы, назначенных врачом, а также максимальное ограничение контакта с пусковыми факторами и ежедневное мониторирование симптомов – основа эффективного контроля астмы. Есть два основных вида препаратов от астмы:
Противовоспалительные: Эта наиболее важная группа препаратов для большинства больных астмой. Противовоспалительные препараты, такие как вдыхаемые стероиды, уменьшают отек и повышенную секрецию слизи в бронхах. В результате снижается чувствительность и реактивность к раздражителям. Препараты следует принимать регулярно. Противовоспалительные сокращают симптомы, ведут к лучшей проводимости воздуха, снижают чувствительность бронхов, предотвращают их повреждения и сокращают эпизоды астмы. Они эффективны в контроле и профилактике астмы, если принимать их каждый день. Оральные стероиды применяют во время острого приступа, они повышают эффективность других препаратов и сокращают воспаление.
Бронхорасширяющие: Эти препараты расслабляют гладкую мускулатуру бронхов, благодаря чему просвет бронхов быстро раскрывается, пропуская больше воздуха в легкие и улучшая дыхание. При раскрытии проводящих путей, слизь легче продвигается и ее можно откашлять. Бронхорасширяющие короткого действия (бета-агонисты) уменьшают или останавливают симптомы астмы и очень эффективны во время острого приступа астмы. В пролонгированных формах, бета-агонисты могут быть эффективны в профилактике приступа астмы физического усилия.
Препараты от астмы применяются в виде аэрозолей (дозированные ингаляторы, ингаляторы в виде сухого порошка или небулайзеры), а также в виде таблеток или растворов для проглатывания. Если одновременно с этим вы принимаете другие препараты, нужно обсудить с врачом вероятность взаимодействия этих препаратов друг с другом и возможность отмены какого-то из них.
Важная часть лечения – постоянное слежение за тем, как легкие справляются со своей функцией. Симптомы астмы контролируются с помощью пикфлоуметра. Результаты измерений могут послужить тревожным сигналом об изменениях в бронхах и могут быть признаком ухудшения астмы. Ежедневная пикфлоуметрия подскажет, когда следует принимать препараты, чтобы держать астму под контролем. Ваш доктор может использовать эту информацию для составления плана лечения.
Основываясь на вашей истории болезни и на тяжести течения астмы, доктор разработает план действий при астме. Он будет содержать информацию о том, когда и как использовать препараты от астмы, меры при ухудшении состояния и меры, когда требуется неотложная помощь. Убедитесь, что вам все понятно в этом плане действий. Если после его прочтения у вас остались вопросы, обязательно задайте их.
источник
Бронхиальная астма — одно из самых распространённых хронических заболеваний: в мире, по данным ВОЗ, от него страдают не менее 300 млн человек. Астма собирает вокруг себя множество мифов и суждений, и наиболее частые из них прокомментировал Сергей Бабак, профессор, д.м.н., врач-пульмонолог Центра респираторной медицины.
- Астма — детское заболевание и ее часто «перерастают».
Примерно в 90% случаев астма начинается с детского возраста. В период созревания организма она может никак себя не проявлять, но это не означает, что болезнь отступила. В более старшем возрасте астма может снова дать о себе знать при тяжёлой пневмонии, выраженном стрессе, после родов или в период угасания фертильной функции у женщин. Внезапные проявления астмы в 45–50 лет чаще всего означают, что человек был астматиком с детства.
Редко, примерно в 10% случаев, астма развивается в зрелом и пожилом возрасте — после 65–70 лет. У пациентов накапливаются изменения ответа бронхов на внешнюю среду, которые со временем могут привести к развитию заболевания.
- Без аллергии астмы не бывает.
Такой стереотип возник не случайно: чаще всего астма действительно возникает на фоне аллергии. Однако врачи выделяют пять клинических фенотипов бронхиальной астмы, и только один из них аллергический. Например, астма, которая развивается в зрелом возрасте — это не аллергическая астма.
Астма — гетерогенное заболевание, она может вызываться разными воздействиями. Речь идет о значительном сужении дыхательных путей, которое устраняется спонтанно или под влиянием лечения. Психосоматическими заболеваниями занимаются психологи, неврологи, психиатры. Астму эти врачи не лечат, с ней работают аллергологи и пульмонологи.
- Астма — последствие частых простуд и недолеченных бронхитов.
При частых простудах развивается другое заболевание — хроническая обструктивная болезнь лёгких (ХОБЛ). А астма чаще возникает на фоне аллергии, которая переключилась на бронхи.
В редких случаях частые и недолеченные простуды запускают сложный рецепторный механизм, и возникает так называемая астма физического усилия. В этом случае пациент сталкивается с затруднённым дыханием и кашлем при физических нагрузках.
- Астма — наследственная болезнь.
Астма наследуется от ближайших родственников — то есть напрямую от родителей, не через поколения. Если родители астматики, то вероятность, что у ребёнка будет такой же диагноз, превышает 90%. Интересно, что эта статистика касается в основном первого ребёнка. У второго и последующих детей астмы может не быть. Однозначного объяснения этому явлению пока нет.
- Препараты, которые необходимо принимать пациентам с астмой, вызывают привыкание, так что лучше обходиться без них.
Без лекарства лечение астмы невозможно. Во-первых, препарат, который купирует приступ удушья, даёт астматикам ощущение безопасности. Когда такая уверенность есть, спазм скорее всего не случится, а если и случится, то пациент сможет с ним справиться. Во-вторых, лекарство от астмы необходимо, чтобы контролировать заболевание и не давать ему усиливаться в ответ на внешние факторы.
Препараты от астмы не вызывают привыкания. Они безопасны для пациента, не попадают в кровь и не влияют на внутренние органы, потому что действуют локально в дыхательных путях, куда доставляются с помощью специальных устройств. Это очень важный технологический момент: правильно подобранное лекарство в неправильном ингаляторе не окажет никакого эффекта. Ингаляторы выпускают и крупные глобальные медицинские компании, такие, как Philips Respironics, и более мелкие локальные производители. Такие приборы позволяют быстрее вводить лекарство и сокращают время процедуры.
- Если пациент пользуется ингалятором, значит, лечение астмы под контролем
Как показывает практика лечения астмы, недостаточно разработать действующее вещество и поместить его в ингалятор: врач должен подобрать подходящее для пациента устройство и обучить им пользоваться.
Ингаляторы бывают несколько типов – наиболее распространенными являются порошковые и небулайзеры. Порошковый подходит только пациентам, которые самостоятельно могут сделать сильный вдох, иначе лекарство осядет во рту и не попадёт в дыхательные пути. Поэтому тем, кто не может контролировать силу вдоха (ослабленные, пожилые люди, дети и т.д.) необходима другая технология — небулайзер. В нём используются жидкие лекарства, которые превращаются в облачко мелкодисперсных частиц. Для многих категорий пациентов небулайзер становится приоритетным, а иногда и единственным способом приёма лекарства.
- Вылечить астму нельзя.
Есть бытовое значение слова «вылечить», а есть медицинское. В бытовом смысле вылечить — значит избавить от болезни навсегда. Обычно это касается острых заболеваний: простуд, пневмонии и т.д. — они приходят и уходят. Но для хронических заболеваний такое понимание некорректно.
Вопрос лечения хронических заболеваний с медицинской точки зрения сводится к созданию условий, в которых пациент по своим возможностям, продолжительности жизни, ощущениям от жизни не уступает человеку без такого же диагноза.
В бытовом смысле астму вылечить нельзя — она никуда не уйдёт. Но с медицинской точки зрения можно — подобрать лекарство для регулярного приёма, которое будет блокировать воспаление и предупреждать приступы удушья. Тогда пациент сможет находиться в любой среде, заниматься любой физической активностью наравне со здоровыми людьми.
источник
Бронхиальная астма является неинфекционным хроническим заболеванием, при котором происходит воспаление дыхательных путей. Воспалительный процесс становится причиной гиперактивности дыхательных путей, из-за чего при первом же контакте с внешними раздражителями быстро происходит нарушение проходимости бронхов. Это ограничивает объем воздуха, поступающего в легкие и вызывает усиление секреции слизи.
Заболевание вызывается аллергенами инфекционного и неинфекционного происхождения. К первым относится стафилококки и различные условно-патогенные микроорганизмы. К неинфекционным аллергенам, часто встречающимся в повседневной жизни, причисляют:
— пищевые — молоко, рыбу, мясо, в особенности куриное, яйца и иную белковую пищу, хлебные злаки, картофель, цитрусовые и другие продукты;
Лекарственные препараты — большую часть антибиотиков вместе с продуцентами, витамин В1, панкреатин. Эти лекарства обычно провоцируют развитие профессиональной бронхиальной астмы ;
Бытовые аллергены — книжная, библиотечная и домашняя пыль, перо, пыльца растений, человеческая перхоть и шерсть растений. Наиболее сильным из бытовых аллергенов является перо и домашняя пыль — все дело в дерматофагоидных клещах, которые являются самым активным их компонентом. Клещ размножается весной и осенью, это же время является периодом обострения атопической астмы ;
Продукты химического производства — вещества, используемые при изготовлении полимерных материалов, клеи, пенопласты, искусственные волокна, полиуретановые лаки, пестициды, формалины и органические соединения кобальта, хрома, ртути, мышьяка и пр. С течением времени список аллергенов подобного рода стремительно растет.
Проявления астмы ярко выражены, к ним относятся:
— нарушения дыхания, вызванные изменениями в бронхах . Чаще всего более затруднен выдох, когда бронхи из-за увеличивающегося внутригрудного давления сжимаются сильнее, но иногда может быть затруднен и вдох;
Отек и избыточное образование в бронхах вязкой и густой мокроты;
При дыхании задействованы мышцы брюшного пресса, грудной клетки, а также плечевого пояса.
Специалисты различают 4 формы бронхиальной астмы :
— инфекционную — связана с сенсибилизацией (повышением чувствительности) к аллергенам инфекционной группы (стафилококку, нейссерии и другим);
Неинфекционную (атопическую) — обусловлена повышенной чувствительностью к лекарственным и пищевым аллергенам, книжной и домашней пыли, плесневым грибам. Также атопическая бронхиальная астма взаимосвязана с сенсибилизацией к эпидермису человека, домашних птиц и животных;
— «аспириновую» — вызвана увеличенной выработкой лейкотриенов и нарушениями метаболизма арахидоновой кислоты . При такой форме астмы дополнительно возможно развитие полипоза околоносовых пазух и непереносимости аспирина (и прочих производных ацетилсалициловой кислоты);
Смешанная — форма, сочетающая в себе несколько механизмов развития патологии.
Астма не относится к числу врожденных заболеваний, тем не менее, зарегистрированы случаи появления заболевания у детей в течение первых дней жизни.
Причиной врожденной бронхиальной астмы могут стать :
— инфекционные заболевания беременной;
Злоупотребление аллергизирующими продуктами во время беременности;
Негативные факторы (курение).
У большинства детей первые симптомы проявляются в возрасте до трех лет, зачастую принципы удушья начинаются, когда ребенок заражен ОРВИ. Мальчики болеют бронхиальной астмой чаще девочек, главной причиной астмы становится развитие аллергии к бытовой пыли, которую накапливают подушки, одеяла, мягкие игрушки и ковры.
Спровоцировать приступ удушья при астме способны:
— пыльца растений, высокая концентрация которой содержится в воздухе в период их цветения;
Появление в доме собаки или иного питомца;
Погодные условия (сырая или морозная погода, резкие изменения атмосферного давления);
Ухудшение психологического климата в семье, конфликты в школе.
У детей наблюдаются следующие симптомы астмы:
— у малышей нарушается сон, они становятся плаксивыми и беспокойными;
Детей старшего возраста беспокоит чувство сдавленности в районе грудной клетки, ощущение недостатка воздуха;
Часто приступу предшествует предприступный этап, во время которого на коже появляются зудящие высыпания, возникает кашель, насморк или заложенность носа;
Приступ сопровождается частым сухим кашлем, через некоторое время отхаркивается вязкая мокрота;
Начинается одышка, дыхание при этом становится свистящим;
Во время приступа выдох в два раза длительнее вдоха.
Основополагающим моментом в лечении астмы является:
Минимизация вероятности контакта с потенциальными аллергенами;
Если аллерген определить не удалось, применяют специфическую гипосенсибилизирующую терапию, снижающую реакцию организма на раздражитель:
— аэрозоли — для пресекания приступов удушья. Они помогают увеличить просвет бронхов и ускорить отток мокроты из них;
Ксантиновые производные — их таблетированные формы пролонгированного действия используются с целью предотвратить приступ удушья;
Гормональная терапия — применяется для лечения тяжелых форм астмы;
Антибактериальные препараты — для терапии сопутствующих болезней (бронхопневмоний, бронхитов);
Отхаркивающие средства — для лучшего отхождения мокроты.
Лечение бронхиальной астмы у детей производится аналогичными методами. Кроме того, необходимо производить профилактику респираторных инфекций с помощью закаливания, массажа и лечебной физкультуры. Из жилых помещений следует убрать ненужную мягкую мебель, лишние книги, мягкие игрушки и ковры, шерстяные одеяла и перьевые подушки заменить гипоаллергенными постельными принадлежностями. Хороший эффект дает использование воздухоочистителей и пылесосов с водяными фильтрами.
Если вас беспокоит бронхиальная астма , или вы подозреваете наличие такого заболевания у своего ребенка, обратитесь за консультацией к специалистам нашего медицинского центра. Врачи опросят вас и выполнят детальный осмотр для обнаружения возможных внешних признаков заболевания, определят перечень лабораторных исследований, способных выявить тип аллергена, после чего назначат лекарственные препараты. Помните, что только специалист способен оценить тяжесть состояния, особенно если речь идет о ребенке, и подобрать индивидуальный и оптимальный способ лечения.
Астма — заболевания органов дыхания различной этиологии, главным признаком которых является удушье. Различают бронхиальную, сердечную и диспептическую астмы.
В сегодняшней статье мы рассмотрим бронхиальную астму, а также ее причины, симптомы, формы, степени тяжести, диагностику, лечение, народные средства и профилактику. А в конце статьи или на форуме будем обсуждать данную болезнь. Итак.
Бронхиальная астма – хроническое воспалительное , основными признаками которого являются приступы одышки, кашля, а иногда и удушья.
Термин «ἆσθμα» (астма) с древнегреческого языка дословно переводится как – «одышка» или «тяжелое дыхание». Впервые, записи о данном заболевании встречаются у Гомера, Гиппократа
Симптомы бронхиальной астмы проявляются в последствии негативного воздействия на клетки и клеточные элементы (эозинофилы, тучные клетки, макрофаги, дендритные клетки, Т-лимфоциты и др.) организма дыхательных путей различных патологических факторов, например аллергенов. Далее, сверхчувствительность организма (клеток) на эти факторы способствует сужению дыхательных путей – просвета бронхов (бронхиальная обструкция) и выработке в них обильного количества слизи, из-за чего в последствии нарушается нормальный воздухообмен, и проявляются основные клинические проявления – хрипы, кашель, чувство заложенности в груди, одышка, тяжесть дыхания и т.д.
Приступы бронхиальной астмы чаще всего активизируются ночью и ранним утром.
Причиной бронхиальной астмы является сочетание внешних и внутренних факторов. Внешние факторы – аллергены (домашняя пыль, газ, химические пары, запахи, сухой воздух, стресс и др.). Внутренние факторы – нарушения в работе иммунной, эндокринной и дыхательной системы, которые могут быть как врожденными, так и приобретенными (например, ).
Наиболее частыми причинами развития астмы являются – , работа в местах с резкими химическими запахами (бытовая химия, парфюмерия), курение.
По статистике Всемирной Организации Здравоохранения (ВОЗ), количество пациентов с бронхиальной астмой насчитывается от 4 до 10% населения на Земле. Наиболее высокий процент из которых составляют жители Великобритании, Новой Зеландии, Кубы, что обусловлено, прежде всего, местной флорой, а также высокой концентрацией аллергенов, переносимых на данные территории воздушными массами океана. На территории России, процент заболеваемости взрослых составляет до 7%, детей – до 10%.
Рост заболеваемости астмой замечен со средины 1980х годов. Среди причин отмечается ухудшение экологической обстановки – загрязнение воздуха нефтепродуктами, ухудшение качества пищи (ГМО), а также малоподвижный образ жизни.
В первый вторник мая, с 1998 года, ВОЗ учредила всемирный день по борьбе с астмой, который проводится под эгидой глобальной инициативы по бронхиальной астме (Global Initiative for Asthma, GINA).

Пыль. Домашняя пыль имеет в своем составе большое количество различных частиц и микроорганизмов – отмершие частички кожи, шерсть, химические вещества, пыльца растений, пылевые клещи и их экскременты. Все эти частички пыли, особенно пылевые клещи, являются известными аллергенами, которые при попадании в бронхиальное дерево, провоцируют приступы бронхиальной астмы.
Плохая экологическая обстановка. Врачи отмечают, что жители промышленных районов, городов, где присутствует большое количество дыма, выхлопных газов, вредных испарений, а также люди, проживающие в местах с холодным влажным климатом, болеют бронхиальной астмой чаще, нежели жители сел и мест, с сухим и теплым климатом.
Профессиональная деятельность. Замечен повышенный процент болеющих астмой среди работников на химическом производстве, мастеров по работе со строительными материалами (особенно штукатуркой, гипсокартоном, краской, лаком), работников в плохо проветриваемых и загрязненных помещениях (офисы, склады), мастеров салонов красоты (работа с ногтями, покраска волос).
Курение. Систематическое вдыхание дыма табачных изделий, курительных смесей, приводят к развитию патологических изменений слизистой оболочки органов дыхания, из-за чего, у курильщиков часто отмечаются такие болезни, как – хронический , бронхиальная астма, .
Бытовая химия и средства по уходу за собой. Многие чистящие и моющие средства, а также средства по уходу за собой (лак для волос, туалетная вода, освежитель воздуха) имеют в своем составе химические вещества, которые могут развить приступы кашля, удушья, иногда астмы.
Заболевания органов дыхания. Такие болезни, как хронический бронхит, а также их возбудители – инфекция, способствуют развитию воспалительных процессов в слизистых и нарушению гладкомышечных компонентов органов дыхания, обструкции бронхов.
Лекарственные препараты. Прием некоторых лекарственных препаратов способны также нарушить нормальную деятельность бронхиального столба и привести к приступам астмы, особенно среди таких средств отмечены «Аспирин» и другие препараты из ряда нестероидных противовоспалительных (НПВП).
Стресс. Частые стрессовые ситуации, а также неумение преодолевать и адекватно реагировать на различные проблемы приводят к . Стрессы способствуют ослаблению иммунной системы, из-за чего организму сложнее справляться с аллергенами и другими патологическими факторами, способными привести к развитию бронхиальной астмы.
Питание. Отмечено, что при полноценном питании, преимущественно пищей, растительного происхождения, обогащенной и – свежие фрукты, овощи, соки, пища при минимальной термической обработке, минимизирует гиперактивность организма на аллергены, тем самым и уменьшается и риск развития астмы. Кроме того, такая пища улучшает течение бронхиальной астмы. В то же время, а также продукты, богатые на животные белки и жиры, рафинированные легко-усвояемые углеводы, ухудшает клиническое течение астмы, а также увеличивает количество обострений болезни. Вызвать приступы астмы также могут пищевые добавки, например – сульфиты, которые являются консервантами, применяемыми многими производителями в вине и пиве.
Наследственная предрасположенность. При наличии у будущих родителей бронхиальной астмы, существует риск появления данной болезни и у ребенка, причем не важно, в каком возрасте после его рождения. Врачи отмечают, что процент заболеваний астмой при наследственном факторе составляет около 30-35%. Если установлен наследственный фактор, такую астму еще называют – атопическая бронхиальная астма .
Нарушения в работе вегетативной нервной системы (ВНС), иммунной и эндокринной системы.

Важно! Ночью и ранним утром приступы астмы обычно усиливаются.
- Одышка, особенно после физической нагрузки;
- , сначала сухой, далее с прозрачной мокротой;
- Чиханье;
- Учащенное поверхностное дыхание, с чувством сложности выдоха;
- Ортопноэ (больной, сидя на кровати или на стуле, крепко за нее держится, ноги спущены на пол, таким образом, ему проще сделать полный выдох).
При первых признаках бронхиальной астмы лучше всего обратиться за медицинской помощью, т.к. даже в случае, если симптоматика болезни то появляется, то самостоятельно исчезает, с каждым разом, это может приводить к сложному хроническому ее течению с обострениями. Кроме того, своевременная помощь предостережет от патологических изменений дыхательных путей, которые иногда практически невозможно обратить в полностью здоровое состояние.
- , недомогание;
- Нарушение ритма работы сердца () – пульс во время болезни находится в пределах до 90 уд./мин., а во время приступа, увеличивается до 130 уд./мин.;
- Хрипение при дыхании, со свистом;
- Чувство заложенности в груди, удушье;
- Боль в нижней части грудной клетки (при длительных приступах)
- Акроцианоз и диффузная синюшность кожи;
- Увеличение сердца;
- Признаки эмфиземы легких – увеличение грудной клетки, ослабление дыхания;
- Патологические изменения в структуре ногтевой пластины – ногти трескаются;
- Сонливость
- Развитие второстепенных заболеваний – , .

- экзогенная бронхиальная астма – приступы астмы обусловлены попаданием в дыхательные пути аллергенов (пыль, пыльца растений, шерсть животных, плесень, пылевые клещи);
- эндогенная бронхиальная астма – приступы астмы обусловлены внутренними факторами – холодный воздух, стресс, физическая нагрузка;
- бронхиальная астма смешанного генеза – приступы астмы обусловлены одновременным воздействием на организм как внешних, так и внутренних факторов.
Каждой из степеней характерны свои особенности.
Ступень 1: Интермиттирующая астма. Приступы астмы возникают не чаще 1 раза в неделю, и на короткое время. Ночных приступов еще меньше, не более 2 раз в месяц. Объём форсированного выдоха за первую секунду маневра форсированного выдоха (ОФВ1) или пиковая скорость выдоха (ПСВ) – более 80% от показателя нормального дыхания. Разброс ПСВ – менее 20%.
Ступень 2: Лёгкая персистирующая астма. Приступы болезни возникают более 1 раза в неделю, но не чаще 1 раза в сутки. Ночных приступов – 2-3 в месяц. Обострения выявлены более явно – у больного нарушается сон, угнетается физическая активность. ОФВ1 или ПСВ, как и при первой степени — более 80 %. Разброс ПСВ – от 20 до 30%.
Ступень 3: Персистирующая астма средней тяжести. Больного преследуют почти ежедневные приступы болезни. Ночных приступов наблюдается также более 1 в неделю. У больного нарушен сон, физическая активность. ОФВ1 или ПСВ – 60-80% от нормального дыхания, разброс ПСВ – 30% и более.
Ступень 4: Тяжёлая персистирующая астма. Больного преследуют ежедневные приступы астмы, ночных приступов несколько в неделю. Физическая активность ограничена, сопровождает бессонница. ОФВ1 или ПСВ – около 60% от нормального дыхания, разброс ПСВ – 30% и более.
Существует также ряд особых форм бронхиальной астмы, которые отличаются клиническими и патологическими процессами в организме. Рассмотрим их.
Атопическая бронхиальная астма. Болезнь развивается на фоне наследственного фактора.
Рефлюкс-индуцированная бронхиальная астма. Заболевание развивается на фоне гастроэзофагеального рефлюкса (ГЭР), или попадания в дыхательные пути (просвет бронхиального дерева) содержимого желудка. Помимо астмы, попадание в дыхательные пути кислого содержимого желудка иногда приводит к развитию таких болезней, как – бронхит, пневмония, фиброз легких, апноэ сна.
Аспириновая бронхиальная астма. Болезнь развивается на фоне приема таких лекарственных препаратов, как – «Аспирин», а также других препаратов из ряда нестероидных противовоспалительных (НПВП).
Бронхиальная астма физического усилия. Болезнь развивается на фоне физической активности, в основном после 5-10 минут движения/работы. Особенно приступы активизируются после работы на холодном воздухе. Сопровождается преимущественно кашлем, который самостоятельно проходит через минут 30-45.
Профессиональная астма. Болезнь развивается из-за работы в загрязненных местах, или же при работе с веществами, имеющими сильный химический запах/испарения.
Ночная астма. Эта форма астмы, является лишь определением ночных приступов болезни. На данный момент, причины бронхиальной астмы в ночное время суток до конца не изучены. Среди гипотез выдвигают — лежачее положение тела, более активное воздействие на организм аллергенов в ночное время.
Кашлевой вариант астмы. Характеризуется особым клиническим течением болезни – присутствует только . Остальные симптомы отсутствуют, или же присутствуют, но минимально. Кашлевая форма бронхиальной астмы наблюдается преимущественно у детей. Симптоматика обычно усиливается в ночное время.
Диагностика бронхиальной астмы включает в себя следующие методы обследования и особенности:
- Анамнез и жалобы пациента;
- Физикальное обследование;
- Проведение спирометрии (исследование функции внешнего дыхания) — ОФВ1 (объем форсированного выдоха за 1 секунду), ПСВ (пиковая скорость выдоха), ФЖЕЛ (форсированная жизненная ёмкость легких);
- Дыхательные пробы с бронходилятаторами;
- Исследование на наличие в мокроте (бронхиальном секрете) и крови эозинофилов, кристаллов Шарко-Лейдена и спиралей Куршмана;
- Установка аллергологического статуса (кожные, конъюнктивальные, ингаляционные и назальные пробы, определение общего и специфического IgE, радиоаллергосорбентный тест);
- (рентген) грудной клетки;
- Суточная pH-метрия при подозрении на рефлюксную природу бронхиальной астмы;
- Тест с 8 минутным бегом.

- Медикаментозное лечение, включающее в себя базисную терапию, направленную на поддерживающее и противовоспалительное лечение, а также симптоматическую терапию, направленную на купирование сопровождающих астму симптомов;
- Исключение из жизни пациента факторов развития болезни (аллергенов и др.);
- Диету;
- Общее укрепление организма.
Очень важно при лечении астмы не применять только одни симптоматические средства (кратковременно облегчающие течение болезни), например бета-адреномиметиков («Вентолина, «Сальбутамол»), т.к. организм привыкает к ним, и со временем эффективность данных средств снижается, а иногда и вообще отсутствует, в то время, как патологические процессы продолжают развиваться, и дальнейшее лечение, как и положительный прогноз на полное выздоровление усложняются.
Базисная терапия бронхиальной астмы воздействует на механизм заболевания, она позволяет его контролировать. К препаратам базисной терапии относят: глюкокортикостероиды (в т.ч. ингаляционные), кромоны, антагонисты лейкотриеновых рецепторов и моноклональные антитела.
Симптоматическая терапия позволяет воздействовать на гладкую мускулатуру бронхиального дерева, а также снимать приступы астмы. К препаратам симптоматической терапии относят бронходилятаторы: β2-адреномиметики и ксантины.
Рассмотрим лекарства от бронхиальной астмы более подробно…
Глюкокортикостероиды. Применяются при лечении легкой и средней степени астмы, а также в качестве профилактики обострений ее течения. Данный ряд гормонов способствует уменьшению миграции эозинофильных и лейкоцитарных клеток в бронхиальную систему, когда в нее попадает аллерген, что в свою очередь приводит к уменьшению патологических процессов в просвете бронхов и отеков. Кроме того, глюкокортикостероиды замедляют развитие болезни. Для минимизации побочных эффектов, глюкокортикостероиды применяют в качестве ингаляции. При обострениях болезни эффективности в своем применении не находят.
Глюкокортикостероиды при астме: «Аколат», «Сингуляр».
Антагонисты лейкотриеновых рецепторов (лейкотриенов). Применяются при всех степенях тяжести астмы, а также при лечении хронического обструктивного бронхита. Замечена эффективность при лечении аспириновой бронхиальной астмы. Принцип действия заключается в блокировании связи между клетками, которые мигрируют в бронхиальное дерево при попадании в него аллергена и медиаторами этих клеток, которые собственно и приводят к сужению бронхиального просвета. Таким образом, купируется отечность и выработка секрета стенками бронхиального дерева. Недостатком препаратов из ряда антагонистов лейкотриеновых рецепторов является отсутствие их эффективности при лечении астмы изолированного типа, из-за чего, их часто применяют в комплексе с гормональными препаратами (глюкокортикостероидами), которые, кстати, повышают эффективность данных препаратов. Также недостатком является высокая цена на данные средства.
Антагонисты лейкотриеновых рецепторов при астме: зафирлукаст («Аколат»), монтелукаст («Сингуляр»), пранлукаст.
Кромоны. Применяются при 1 (интермиттирующей) и 2 (легкой) ступеней течения бронхиальной астмы. Постепенно данная группа препаратов вытесняется ингаляционными глюкокортикостероидами (ИГКС), т.к. последние при минимальной дозировке имеют лучшую эффективность и удобство использования.
Кромоны при астме: кромогликат натрия («Интал»), недокромил натрия («Тайлед»).
Моноклональные антитела. Применяется при лечении 3 (средней) и 4 (тяжелой) ступеней бронхиальной астмы, при аллергической астме. Принцип действия заключается в специфическом воздействии и блокировании некоторых клеток и их медиаторов при заболевании. Недостатком является ограничение по возрасту – от 12 лет. При обострениях болезни не применяется.
Моноклональные антитела при астме: «Ксолар», «Омализумаб».
Аллергенспецифическая иммунотерапия (АСИТ). Является традиционным методом лечения экзогенной бронхиальной астмы у пациентов, возрастом от 5 до 50 лет. АСИТ основана переводе иммунного ответа организма на аллерген с Th2-типа на Th1-тип. При этом, происходит торможение аллергической реакции, снижается гиперчувствительность тканей бронхиального просвета на аллерген. Суть лечения методом АСИТ заключается в постепенном, с определенными промежутками времени, введении небольшой дозы аллергенов. Доза постепенно увеличивается, тем самым вырабатывается стойкость иммунной системы к возможным аллергическим агентам, например – пылевым клещам, часто содержащимся в домашней пыли. Среди вводимых аллергенов, наибольшую популярность обрели – клещи, пыльца деревьев и грибы.
β2-адреномиметики (бета-адреномиметики) короткого действия. Являются наиболее эффективной группой средств (бронхолитиков) по снятию обострений и приступов бронхиальной астмы, причем без ограничения возрастной группы пациентов. Наиболее быстрый эффект (от 30 до 120 минут) и с меньшими побочными эффектами наблюдается у ингаляционной формы бета-адреномиметиков. Хорошо защищает от бронхоспазмов на фоне физической нагрузки.
β2-адреномиметики короткого действия при астме: сальбутамол («Вентолин», «Саламол Стери-Неб»), тербуталин («Бриканил»), фенотерол («Беротек»).
β2-адреномиметики (бета-адреномиметики) длительного действия. Применяются для снятия приступов астмы и ее обострений, а также их частоты. При использовании препаратов на основе вещества салметерол, для лечения астмы с респираторными осложнениями, замечены случаи летального исхода. Боле безопасными являются препараты на основе формотерола.
β2-адреномиметики длительного действия при астме: салметерол («Серевент»), формотерол («Оксис», «Форадил»), индакатерол.
Ксантины. Применяются для экстренного купирования приступов астмы, но преимущественно в случаях, когда отсутствуют другие препараты, или же для усиления эффективности бета-адреномиметиков. Однако, β2-адреномиметики постепенно вытесняют ксантины, которые ранее использовались до них. Замечена эффективность одновременного применения ксантинов, например препаратов, на основе теофиллина, вместе с ИГКС или СГКС. Ксантины также применяются для устранения дневных и ночных приступов астмы, улучшения функции легких, снижения дозировки гормонов при тяжелой форме астмы у детей.
Ксантины при астме: «Теопек», «Теотард», «Теофиллин», «Эуфиллин».
Ингаляторы от астмы представляют собой небольшие (карманные) ингаляторы, способные быстро доставить действующее лекарственное вещество (препарат) от астмы в нужное место дыхательной системы. Таким образом, средство начинает воздействовать на организм максимально быстро, что в некоторых случаях позволяет минимизировать острые приступы со всеми выходящими от приступа последствиями. Среди ингаляторов при астме можно выделить следующие средства:
Ингаляционные глюкокортикостероиды (ИГКС): негалогенированные (будесонид («Бенакорт», «Буденит Стери-Неб»), циклесонид («Альвеско»)), хлорированные (беклометазона дипропионат («Бекотид», «Беклазон Эко»), мометазона фуроат («Асманекс»)), фторированные (азмокорт, триамценолона ацетонид, флунизолид, флутиказона пропионат).
b2-адреномиметики: короткого действия («Вентолин», «Сальбутамол»), длинного действия («Беротек», «Серевент»).
Холинолитики: «Атровент», «Спирива».
Комбинированные препараты: «Беродуал», «Серетид», «Симбикорт». Обладают очень быстрым купирующим присупы бронхиальной астмы эффектом.
Отхаркивающие препараты. Способствуют снижению вязкости мокроты, разрыхлению слизистых пробок, а также выведению мокроты из дыхательных путей. Отмечается эффективность через использование отхаркивающих препаратов через ингаляции.
Отхаркивающие средства: «Амброксол», «Коделак Бронхо».
Антибактериальные средства (антибиотики). Применяются при сочетании астмы с инфекционными заболеваниями дыхательной системы (синуситы, трахеит, бронхит, пневмония). Детям до 5 лет прием антибиотиков противопоказан. Антибиотики подбираются на основании диагностики, в зависимости от типа возбудителя болезни.
Среди антибиотиков можно отметить: « », « » (при микоплазменной инфекции), пенициллин и цефалоспорин (при ).
Вне сомнения, устранение факторов, способствующих риску развития, а также обострению приступов бронхиальной астмы является одним из основополагающих этапов в лечении данной болезни. Факторы риска развития бронхиальной астмы мы уже рассмотрели в начале статьи, в пункте Причины бронхиальный астмы», поэтому здесь мы лишь коротко их перечислим.
Факторы, способствующие развитию астмы: пыль (домашняя и уличная), пылевые клещи, пыльца растений, оксиды азота (NO, NO2), оксиды серы (SO2, О3), угарный газ (СО), атомарный кислород О, формальдегид, фенол, бензопирен, шерсть домашних животных, дым от табачных и курительных смесей (курение, в т.ч. пассивное), инфекционные болезни ( , ), некоторые лекарственные препараты («Аспирин» и другие НПВП), загрязненные фильтры кондиционеров, испарения бытовой химии (чистящие и моющие средства) и косметических средств (лак для волос, духи), работа со строительными материалами (гипс, гипсокартон, штукатурка, краска, лаки) и др.
Спелеотерапия – метод лечения астмы и других заболеваний органов дыхания, основанный на длительном пребывании пациента в помещении, в котором обеспечен микроклимат природных карстовых пещер, в которых присутствует воздух с содержанием солей и других минералов, благотворно воздействующих на органы дыхания.
Галотерапия – фактически является аналогом спелеотерапии, разница состоит лишь в том, что галотерапия подразумевает под собой лечение только «соленым» воздухом.
На некоторых курортах, а также в некоторых местах здравоохранения, обустроены специальные комнаты, которые полностью обложены солью. Сеансы в соляных пещерах снимают воспаление слизистых оболочек, инактивируют болезнетворные микроорганизмы, усиливают выработку эндокринной системой гормонов, уменьшается содержание в организме иммуноглобулинов (A, G, E) и многое другое. Все это приводит к увеличению периода ремиссии, а также помогает снизить дозы медикаментозной терапии астмы.
Диета при астме способствует ускорению процесса лечения, а также увеличивает положительный прогноз лечения данной болезни. Кроме того, диета позволяет исключить из рациона продукты питания, которые обладают высокой аллергенностью.
Что нельзя есть при астме: рыбные продукты, морепродукты, икра, жирные сорта мяса (домашняя птица, свинина), копчености, жирные блюда, яйца, бобовые, орехи, шоколад, мёд, томаты, соусы на основе томатов, пища на дрожжах, цитрусовые (апельсины, мандарины, помело, грейпфруты), клубника, малина, смородина, абрикос, персик, дыня, алкоголь.
Что необходимо ограничить в употреблении: хлебобулочные изделия из высших сортов муки, сдобу, сахар и соль, молочные продукты (молоко, сметана, творог).
Что можно есть при астме: каши (с маслом), супы (ненаваристые), курицу, нежирные сосиски и колбасу (докторские), ржаной хлеб, хлеб из отрубей, овсяное или галетное печенье, овощные и фруктовые салаты, компоты, минеральные воды, чай, кофе (если в нем есть кофеин).
Режим питания – 4-5 раз/день, без переедания. Готовить пищу лучше на пару, но можно и варить, тушить, запекать. Кушать только в теплом виде.
При минимальной термической обработке, пища меньше всего теряет запас витаминов, которые содержаться в продуктах питания, т.к. многие витамины разрушаются при воздействии на них кипятка, или же просто, воды. Отличным бытовым прибором является пароварка , которая учитывает многие особенности диетического питания, не только при астме, но и при многих других .
Прогноз при лечении бронхиальной астмы положительный, но во многом зависит от степени, на которой болезнь обнаружена, тщательной диагностики, точного выполнения пациентом всех предписаний лечащего врача, а также ограничения от факторов, которые могут провоцировать приступы данного заболевания. Чем дольше пациент самостоятельно занимается лечением, тем менее благоприятный прогноз лечения.

Лечение астмы водой (метод доктора Батмангхелиджа). Суть лечения заключается в употреблении воды по следующей схеме: 2 стакана за 30 минут до приема пищи, и 1 стакан через 2,5 часа после еды. Кроме этого воду необходимо пить в течение дня, для утоления жажды. Воду можно чередовать, сначала подсоленную (½ ч. л. морской соли на 2 л воды), далее талую, кипяченую воду использовать нельзя. Эффективность повышается при положении несколько кристаллов морской соли под язык после употребления воды, а также при дополнительном приеме витаминных комплексов. Для облегчения приступов можно положить под язык щепотку соли, после чего выпить стакан воды. При лечении не допускается употребление алкогольных и кофеиносодержащих напитков. Медикаментозное лечение при этом сохраняется.
Имбирь. Натрите на терке около 4-5 см высушенного корня имбиря и залейте его холодной водой. Далее нагревайте смесь на водяной бане, пока она не начнет кипеть, после чего накройте смесь крышкой и проварите средство около 20 минут. Далее отставьте емкость со средством, с плотно закрытой крышкой в сторону, и дайте ему настоятся, пока оно не остынет. Принимать отвар из корня имбиря нужно в подогретом виде, по 100 мл до приема пищи. Также его можно добавлять в чай.
При сильных приступах можно использовать сок имбиря. Для этого нужно его выжать из свежего корня имбиря, и в 30 г сока добавить щепотку соли, и выпить средство. Перед сном также благотворно воздействует смесь из 1 ст. ложки сока имбиря и мёда, которую можно запить травяным чаем или теплой водой.
В качестве ингаляций можно использовать эфирное масло имбиря.
Овес. Переберите и очистите 500 г зерен овса, после чего тщательно их перемойте, и добавьте в кипящую смесь из 2 л молока и 500 мл воды. Кастрюлю накройте крышкой и варите средство в течении 2 часов на медленном огне. После уваривания, у Вас должно остаться около 2 л средства. Далее, добавьте в 150 мл отвара 1 ч. ложку и 1 ч. ложку сливочного масла. Пить средство нужно натощак, в горячем виде. Хранить средство можно в холодильнике . Курс лечения 1 год и более.
Соляная лампа. Как уже и писалось, чуть ранее, в пункте «Немедикаментозное лечение бронхиальной астмы», в борьбе с данным недугом хорошо зарекомендовало себя вдыхание соляного воздуха. Для этого можно посещать специальные соляные пещеры. Также можно в комнате с пациентом установить соляную лампу, которую можно приобрести в магазинах товаров для дома. Если же Вам позволяют финансовые средства, можно соляную комнату обустроить у себя на даче, для этого в сети можно поискать схемы, а также продавцов каменной соли. Галотерапия способствует не только лечению астмы, но и многих других заболеваний, а также обще укрепляет организм.

— Старайтесь выбирать для своего места жительства, а по возможности и работы места с чистой экологической обстановкой – подальше от промышленных районов, стройки, большого скопления транспортных средств;
— Откажитесь от курения (в том числе и пассивного), алкогольных напитков;
— Делайте в своем доме и на рабочем месте влажную уборку не менее 2 раз в неделю;
— Помните, наибольшими сборщиками пыли, а далее рассадниками болезнетворной микрофлоры являются – натуральные ковры, пуховые одеяла и подушки, фильтры кондиционера и пылесоса , наполнители мягкой мебели. По возможности, смените постельные принадлежности на синтетические, уменьшите количество в доме ковровых покрытий, не забывайте периодически чистить фильтры кондиционера и пылесоса.
— Если в доме часто собирается большое количество пыли, установите очиститель воздуха ;
— Чаще проветривайте помещение, в котором Вы живете/работаете;
— У Вас дома есть любимый питомец? Кошка, собака, кролик или шиншилла? Отлично! Но не забывайте за ними ухаживать. Лучше самому вычесать вылинявшую шерсть, нежели это сделает Ваш любимец по всей квартире;
— Не пускайте на самотек респираторные болезни;
— Лекарственные препараты принимайте только после консультации с врачом;
— Больше двигайтесь, закаляйтесь;
— Поставьте у себя в доме соляную лампу, это и польза, и отличный предмет интерьера;
— Старайтесь хотя бы раз в году отдыхать в экологически чистых местах – на море, в горах, лесах.
Словно «бронхиальное» соседствует со словом «астма», потому что есть еще одно заболевание – сердечная астма. Эта патология развивается по другому механизму, и чтобы отличить одну астму от другой добавлено уточнение. В данном тексте речь идет исключительно о бронхиальной астме.
Заболевание довольно тяжелое и сложное. Основным его элементом считается обструкция (сужение) бронхов. Приобрести его куда проще, чем потом с ним жить. Тем не менее при своевременном начале лечения патология поддается контролю.
Бронхиальная астма вызывается разными причинами (внешними и внутренними), может протекать как в легкой форме, так и в крайне тяжелой с осложнениями, иногда ее можно контролировать, иногда это проблематично. В зависимости от этих и ряда других факторов выработали несколько классификационных признаков болезни.
Описываемое заболевание относится к разряду самостоятельных патологий, препятствующих нормальному дыханию. Основным механизмом в патогенезе считается нарушенная реактивность бронхов, к которой могут приводить факторы:
- Специфические (аллергия/сенсибилизация), то есть иммунологические.
- Неспецифические, в том числе инфекции.
Обязательными элементами клиники для постановки диагноза «бронхиальная астма» считаются:
- Бронхоспазм.
- Удушье (в виде приступов).
- Гиперфункция подслизистых желез дыхательных путей (гиперсекреция макроты).
- Отек слизистой выстилки бронхов.
Приступы удушья отличают БА от такого заболевания, как обструктивный и аллергический бронхит. Сужение бронхов может быть обратимым полностью или частично. Процесс нормализуется самопроизвольно или в результате медикаментозного лечения. Провоцируют его так называемые триггеры – факторы внешней и внутренней среды (аллергены, стрессы, сильные запахи, температурные перепады), запускающие механизм обструкции бронхов.
Возможность самоликвидации приступа зависит от тяжести болезни.
Усугубление патологического процесса, вызванного обструкцией бронхов и удушьем, стандартно делится на стадии:
- Эпизодические приступы (интермиттирующая форма).
- Постоянные приступы легкой/средней/тяжелой степени (персистирующая форма).
В первом случае приступы беспокоят пациента примерно 1 раз/7 дней, ночью 1–2 раза/месяц. Приступы короткие и не тяжелые.
Легкая постоянная (персистирующая) форма характеризуется повторением приступов до нескольких раз в 7 дней, ночные приступы случаются не реже раза в 14 дней, нарушают сон, снижают физическую активность пациента. При патологии средней тяжести приступы беспокоят больного ежедневно. Ночные приступы тоже нередки, существенно ухудшен сон, активность и качество жизни астматика. Тяжелая форма персистирующей БА характеризуется ежедневными дневными и ночными приступами, больной неработоспособен, физическая активность минимальна.
Больной может перенести астматический статус (угрожающее жизни состояние). Он характеризуется:
- Серьезным отеком бронхов.
- Выработкой густой мокроты с риском полной закупорки дыхательных путей.
- Развитием удушья.
От удушья, если приступ не удалось своевременно купировать, пациент может погибнуть. При любой степени тяжести болезни возможно развитие данного осложнения. Именно этим страшна астма. Причем астматический статус принимает две формы:
Первая встречается значительно чаще, характеризуется медленным развитием от часов до дней. Основную роль в ее развитии имеет блокада бета2-рецепторов бронхов промежуточными метаболитиками симпатомиметиков либо катехоламинов.
Вторая развивается практически мгновенно непосредственно в период контакта с аллергеном. Но, к счастью, встречается реже метаболического варианта. Триггерами выступают антибиотики, НПВС, ферментативные препараты, сульфаниламиды, лекарства, содержащие белки). Характеризуется эта форма статуса общим бронхоспазмом и асфиксией.
Иногда причины заболевания очевидны, в ряде случаев их установить не удается. Но чтобы успешно бороться с проблемой, нужно понимать, что провоцирует приступ бронхиальной астмы. Именно поэтому есть общепринятая классификация. Могут быть классические формы БА и особые ее виды. Каждую стоит рассмотреть подробнее.
В зависимости от факторов, вызвавших заболевание, принято выделять следующие формы БА: аллергическую (экзогенную), неаллергическую (эндогенную), смешанного генеза, неуточненную.
Бронхиальная астма в экзогенной форме развивается в результате попадания в систему дыхания аллергенов. В этом качестве может выступать:
- Пыльца.
- Шерсть животных.
- Плесень.
- Пыль, содержащая домовых клещей и продукты их жизнедеятельности.
- Ирританты (раздражающие вещества).
В ряде случаев экзогенная бронхиальная астма протекает в особой форме – атопической. В этом случае аллергическая реакция, ставшая причиной недуга, является генетически обусловленной. То есть у пациента была предрасположенность, которая под влиянием провоцирующих факторов реализовалась. Она может быть ранней или поздней. В последнем случае приступ начинается не сразу, а по прошествии 60 минут с момента контакта с аллергеном. Ирритантный вариант болезни диагностируется, если воздействия тех или иных химических веществ провоцирует приступ, и обострения прекращаются, если пациент не контактирует с раздражающей химической средой.
Эндогенная бронхиальная астма или неаллергическая вызывается целым рядом внешних триггеров:
- Стрессорами.
- Инфекционными агентами.
- Низкими температурами окружающей среды.
- Физической активностью.
Смешанный вариант патологии могут провоцировать самые разные триггеры, как внешние, так и внутренние.
Если эндогенная астма является инфекционно-зависимой, то в качестве триггера может выступить не только обострение бактериальной инфекции, но и табачный дым. При этой форме патологии выделяют:
- Эмфизематозную астму.
- Эндогенную астму с обратимой обструкцией бронхов.
- Различные комбинации этих патологий.
Чаще всего бронхиальная астма эндогенная форма развивается у детей, склонных к рецидивирующим заболеваниям верхних дыхательных путей. В этом случае к хроническому бронхиту присоединяется астматический компонент. С развитием патологического процесса при этой форме появляются ярко выраженные признаки ХОБЛ.
При сочетании двух вышеописанных форм говорят о смешанной астме. При невозможности определить причину развития патологического процесса, в диагнозе заболевание будет обозначено как неутонченное.
В эту группу относят несколько отдельных клинико-патогенетических типов астмы:
- Индуцированную гастроэкзофагеальным рефлюксом (ГЭР).
- Аспириновая.
- Профессиональная.
- Ночная.
- Физического усилия.
Для рефлюкс-индуцированной БА спусковым механизмом к развитию приступа служит собственно рефлюкс. Более чем у половины детей-астматиков диагностируется ГЭР. Считается, что патогенез болезни связан с микроаспирацией содержимого желудка. Приступы этого вида патологии чаще беспокоят пациента ночью.
Среди псевдоаллергических состояний принято выделять аспириновую астму. Это хроническое воспаление бронхов, которое провоцируется приемом противовоспалительных препаратов нестероидной группы (НПВС). Заболевание чаще встречается у взрослого населения, причем среди пациентов больше женщин. Одним из неприятных моментов при развитии этого вида заболевания является перекрестная реакция. Это значит, что приступ будет развиваться не только после приема ацетилсалициловой кислоты, но и если применить другие НПВС (Ибупрофен, Диклофенак, Индометацин, Кетопрофен, Сулиндак, Пироксикам, Напроксен, Мефенамовую кислоту). Более того, астматикам с этим видом недуга нужна строгая диета, потому что в качестве триггеров часто выступают природные салицилаты, содержащиеся в:
- Ягодах (землянике/клубнике и малине).
- Специях (куркуме и корице).
- Фруктах (лимонах и апельсинах, а также яблоках).
- Самых распространенных салатных овощах (огурцах и помидорах).
Таким пациентам нужно с особой осторожностью относиться к консервированной продукции. Потому что если она содержит бензойную либо салициловую кислоты, организм может отреагировать приступом астмы. Такая же реакция возможна на продукты, содержащие тартазин (это краситель желтого цвета).
Профессиональным типом БА чаще болеет медперсонал, парикмахеры, животноводы, ветврачи и пекари. Патология провоцируется постоянным вынужденным (в связи с профессиональной деятельностью) контактом с аллергенами.
Бронхиальная астма, спровоцированная физическим напряжением, чаще беспокоит пациентов с атопическим течением недуга. Как правило, протекает с редкими приступами. Редко разворачивается типичная клиническая картина.
Формы астмы важны для грамотной разработки терапевтической тактики. Для коррекции лечения важно знать, насколько болезнь поддается медикаментозному воздействию. В связи с этим фактором выделяют формы:
- Контролируемая.
- Ограниченно контролируемая.
- Неконтролируемая.
К первой форме относится астма с отсутствием обострений и поддержании в норме основных параметров, которые определяются при БА:
- Объема выдоха в форсированном режиме за первую секунду (ОФВ1).
- Пиковой скорости, с которой пациент может осуществить выдох (ПСВ).
При контролируемой астме улучшения заметны даже у пациентов с тяжелыми формами недуга. При частично контролируемом патологическом процессе дыхательные функции утрачены лишь на 20%.
Приступы регистрируются дважды в неделю и чаще. Раз в год, как минимум, астма обостряется. При неконтролируемой форме недуга эффективность лечения минимальна. Это говорит о необходимости тщательного изучения причин патологии и отсутствия реакции на медикаментозную терапию.
Поскольку заболевание хроническое, об исцелении даже мечтать трудно. В этом случае главное – это привести болезнь из фазы обострения к ремиссии. То есть, можно выделить также 2 формы бронхиальной астмы:
Лучшим вариантом является достижение стойкой ремиссии с исключением триггеров из повседневной жизни человека. Если это возможно.
Рассмотрев все варианты астмы, остается ответить еще на один вопрос, с которым регулярно сталкиваются медики: возможна ли врожденная астма, и какая болезнь считается приобретенной? Врожденной астмы нет. Но, во-первых, известны прецеденты развития бронхиальной астмы у новорожденных (буквально с первых дней жизни). Во-вторых, могут быть случаи наследственной предрасположенности к этому недугу. В такой ситуации вероятность развития патологии составляет 50%. Фактически любая бронхиальная астма приобретенной является. Достаточно часто в разных источниках информации эндогенный вариант патологии ассоциируются с приобретенной БА.
Одним из распространенных заболеваний дыхательной системы можно назвать бронхиальную астму. Она является хронической болезнью, во время которой наблюдается постоянный воспалительный процесс в тканях бронхов, из-за чего возникают проблемы с дыханием.
Существует несколько разновидностей болезни, которые определяются условиями ее возникновения, одна их таких разновидностей – приобретенная бронхиальная астма.
Данный диагноз означает, что заболевание не было присуще пациенту с момента его рождения, а сформировалось значительно позже под влиянием внешних причин. Иногда считается, что астма имелась у человека изначально, просто не была диагностирована. Однако если заболевание не проявляло себя в течение 20 лет жизни, а потом обнаружилось, это говорит о том, что оно не является врожденным и сформировалось недавно.
Приобретенная астма практически не отличается от врожденной по своим симптомам и признакам, равно как не наблюдается существенных отличий в ходе лечения. Основное различие приобретенной астмы от врожденной – в особенностях ее развития. Помимо того, что она проявляется у людей взрослого возраста, факторы, вызывающие ее формирование, отличаются от тех, что провоцируют врожденный тип заболевания.
Врожденная бронхиальная астма проявляется у детей с самого рождения и вызвана она особенностями организма новорожденного. Ребенок может родиться чувствительным к внешним воздействиям среды, что проявляется в реакции его бронхов.
В случае с приобретенной астмой все происходит несколько иначе. Организм пациента длительное время подвергается негативным воздействиям, из-за чего происходят необратимые изменения в тканях органов дыхательной системы. В результате проявляются астматические симптомы. Такой тип формирования астмы называется экзогенный, поскольку патология формируется под влиянием внешних причин.
Среди этих причин следует выделить:
- негативное воздействие климатических условий;
- курение;
- неблагоприятная экологическая обстановка;
- занятость на вредном производстве;
- склонность к аллергии;
- частые случаи вирусных заболеваний.
Для того чтобы приобрести это заболевание, достаточно одного из перечисленных факторов, хотя очень часто они воздействуют в сочетании. Любой человек, у которого наблюдаются данные особенности, относится к потенциальной группе риска. Однако их наличие не означает обязательного развития астмы. Обычно организм человека оказывается достаточно сильным, чтобы справиться с негативным влиянием. Это зависит от особенностей его иммунитета.
К наиболее вредным внешним воздействиям относятся:
- пыльца растений;
- пыль;
- шерсть домашних животных;
- бытовая химия;
- продукты питания;
- лекарственные препараты;
- химические соединения;
- табачный дым.
Если наблюдается аллергическая реакция на любой из этих элементов, нужно быть очень осторожными и минимизировать свое взаимодействие с ним. Иначе аллергия может перерасти в бронхиальную астму.
Заподозрить это заболевание можно по его симптомам, которые необходимо знать. Хотя делать выводы может только врач после необходимых диагностических процедур. Поэтому нежелательно начинать самостоятельное лечение, пока не поставлен диагноз, но и игнорировать признаки патологии недопустимо.
Основные симптомы приобретенной бронхиальной астмы не отличаются от аналогичных симптомов врожденной формы заболевания.
Разница только в том, что при приобретенной болезни признаки проявляются во взрослом возрасте, а не в раннем детстве.
Все это может сопровождаться слабостью, пониженной работоспособностью, головными болями. Стоит заметить, что данные признаки похожи на симптомы бронхита или ОРВИ. Однако при бронхиальной астме отсутствует повышенная температура, кроме этого симптомы возникают неожиданно, а затем исчезают на некоторое время. В любом случае, при обнаружении этих признаков стоит обратиться к врачу для выявления точного диагноза, поскольку отсутствие лечения даже при простудном заболевании может привести к осложнениям в виде бронхита или воспаления легких.
Перед началом лечения необходимо провести обследование, чтобы выявить точный диагноз. Для этого используются:
- прослушивание бронхов;
- тест на функцию легких;
- провокационная проба;
- рентген;
- анализ крови и пр.
Помимо анализов врач должен выяснить особенности жизни пациента, такие как:
- характер его деятельности;
- перенесенные травмы;,
- операции и заболевания;
- наличие больных астмой среди ближайших родственников;
- аллергические реакции и пр.
Все это поможет не только диагностировать болезнь, но и определить стратегию ее лечения, поскольку станут ясны ее причины.
Полностью избавиться от астмы любого типа невозможно, независимо от того, насколько эффективные методы будут выбраны. Медицинское воздействие заключается в том, чтобы с помощью лекарственных средств снимать наиболее острые проявления болезни и избегать слишком частого их повторения.
Для того, чтобы не допускать обострений заболевания, необходимо выявить факторы, которые их провоцируют. После этого следует исключить их воздействие либо минимизировать контакт с раздражителями.
Чтобы купировать приступы астмы, используются противовоспалительные (Кромогликат натрия, Недокромил натрия) и бронхорасширяющие средства (Сальбутамол, Будесонид). С помощью противовоспалительных средств удается остановить активный процесс выработки слизи в бронхах, что снижает чувствительность организма к вредным воздействиям.
Их прием должен быть регулярным, поскольку благодаря им улучшается проводимость воздуха. При этом снижается риск травматизации бронхов и сокращается количество приступов астмы. Бронхорасширяющие препараты способствуют расслаблению мускулатуры бронхов, в результате чего в легкие поступает больше воздуха, и ликвидируются приступы удушья. Их обычно используют для купирования острых проявлений.
Очень важно, чтобы в ходе лечения использовались лекарственные средства, которые не вызывают побочных эффектов. При борьбе с астмой предполагается длительное применение препаратов, поэтому необходимо минимизировать дискомфорт от их использования. Также необходимо убедиться, что из-за них не возникают аллергические реакции. Именно поэтому назначать лекарства должен врач. Самостоятельно выбирать себе лечение очень опасно.
Не менее важна профилактика при наличии астмы. Соблюдение профилактических мер поможет избежать обострений болезни и частого использования сильных средств. Основные профилактические мероприятия при приобретенной астме заключаются в следующем:
- Отказ от курения.
- Выполнение санитарно-гигиенических правил.
- Избегание вирусных заболеваний и тщательное лечение при их возникновении.
- Минимум контактов с вредными веществами или полное их исключение (иногда есть необходимость в смене климата или вида занятости).
- Выполнение посильных физических нагрузок.
- Укрепление иммунитета.
- Соблюдение режима дня.
- Избегание сильных эмоциональных потрясений.
- Соблюдение рекомендаций врача.
Пациентам, больным бронхиальной астмой, приходится во многом ограничивать себя, чтобы не вызвать серьезных ухудшений в самочувствии. Тем не менее наличие этого недуга не означает, что человек становится неполноценным. При соблюдении правил, своевременном приеме лекарственных средств и осторожности есть возможность вести полноценную жизнь, не испытывая значительных затруднений.
- хроническая усталость (Вы быстро устаете, чем бы ни занимались).
- частые головные боли.
- темные круги, мешки под глазами.
- чихание, высыпание, слезящиеся глаза, насморк.
- хрипы в легких.
- обострение хронических заболеваний.
Почитайте лучше, что говорит заслуженный врач Российской Федерации Виктория Дворниченко, по этому поводу.Несколько лет мучилась от БРОНХИАЛЬНОЙ АСТМЫ — кашель, одышка, удушье, свистящие хрипы, слышные на расстоянии, слабость и дипрессия. Бесконечные анализы, походы к врачам, гормоны и таблетки не решали мои проблемы. НО благодаря простому рецепту, я снова ЗДОРОВА, полна сил и энергии. Теперь мой лечащий врач удивляется как это так. Вот ссылка на статью.
Можно.Причина не долеченные гриппа-вирусные болезни,бронхиты и так далее.Народ лечил всегда эти болезни довольно глупым по мнению врачей способом.В конюшне на чердаке стелилась постель и больной должен был там спать до полугода.Пары лошадей,можно овец поднимаясь наверх во время сна излечивали астму,туберкулез и остеохондроз.Конечно это затруднительно делать в городах.Поэтому там старые лекари советуют стелить овечью шкуру и спать на ней не застилая простынь.А современная медицина советует аппарат Фролова и дыхательная гимнастика.Сразу скажу я не врач,и поэтому сначала доктора и официальные методы лечения.
Астма может быть двух типов (которые, однако, не определяют особенности характера заболевания и характеризуются аналогичными симптомами): наследственная и приобретенная. Наследственная бронхиальная астма передается на генетическом уровне детям от больных родителей, чаще всего – от матерей. Однако не обязательно ребенок будет подвержен этому заболеванию; астма может также передаваться через одно или даже два поколения.
Что касается приобретенного типа данного недуга, спровоцировать заболевание бронхиальной астмой может целый ряд самых разнообразных факторов. В первую очередь это экология и уровень загрязненности воздуха, которым вы дышите: повышенное содержание газов, дыма, минеральной пыли может привести к поражению и дальнейшему воспалению дыхательной системы. Кроме того, большое значение имеет фактор питания: здоровый рацион, включающий преимущественно растительные продукты, значительно понижает уровень риска заболевания астмой.
Каким же образом происходит лечение данной болезни? Во-первых, необходимо использование определенного ряда медикаментозных препаратов, таких как средства терапии базисного характера, и препаратов, предназначенных для купирования астматического приступа – симптоматические лекарства. Во-вторых, необходимо также изменение образа жизни, уровня физических нагрузок и основного распорядка дня. Лечение астмы в Китае проводится под наблюдением опытных и квалифицированных специалистов в клиниках, популярных по всему миру. Использование средств и методик традиционной китайской медицины значительно повышает эффективность курса терапии.
Бронхиальная астма — это хроническое заболевание, характеризующееся периодическими приступами. Приступы астмы варьируются по тяжести от слабого покашливания и тяжелого дыхания до очень тяжелых, угрожающих жизни приступов удушья.
Механизм приступа астмы следующий: бронхи и бронхиолы сужаются, вызывая сжатие грудной клетки и затруднение дыхания. Слизистая оболочка дыхательных путей отекает, мешая движению ресничек эпителия. Слизистые железы начинают выделять больше слизи, и она становится гуще, что мешает проходу воздуха в легкие. Дыхание становится трудным и тяжелым; даже выдох, который обычно совершается пассивно, требует больших усилий. Со временем приступы становятся все более тяжелыми и могут привести к необратимым повреждениям тканей легких и хроническому заболеванию легких. Существуют различные типы астмы. Приобретенная (экзогенная, внешняя) астма. называемая также аллергической, атонической или иммунологической астмой. по мнению специалистов, является аллергической реакцией на некоторые факторы, всегда провоцирующие приступ у данного человека (например, присутствие животных, раздражение, пыль, плесень, пыльца или пищевые продукты). Этот тип астмы проявляется у детей или молодых людей, которые, как правило, имеют и другие симптомы аллергии, включая экземы или воспаление полости носа с зудом и жидкими выделениями (ринит). Большинство людей, страдающих от этого типа астмы. имеют к ней наследственную предрасположенность. Для них характерны положительная реакция на аллергию при кожном тестировании и повышенный уровень специфических антител в крови.
Если симптомы астмы появляются и диагностируются у взрослых старше 20 лет, такую астму называют приобретенной. Примерно половина взрослых, больных астмой, страдают также от аллергии. В некоторых случаях, приобретенная астма может быть результатом контакта с различными химическими веществами на рабочем месте (профессиональная астма . симптомы астмы появляются внезапно).
Астма – легочная дисфункция, характеризующаяся появлением и исчезновением симптомов. В проводящих воздух путях при этом происходит следующее:
- отек или воспаление слизистой
- секреция большого количества слизи, гуще, чем обычно
- сужение просвета в связи с сокращением гладкой мускулатуры бронхов
К симптомам астмы относятся:
- Одышка
- Частый кашель. особенно по ночам
- Свистящее дыхание (звук, похожий на свист при вдохе и выдохе)
- Затруднение дыхания
- Стеснение в груди
Что такое приобретенная астма?
Когда диагноз ставится пациенту старше 20 лет, говорят о приобретенной астме.
Среди тех, кто находится в группе риска заболевания:
- Женщины, подверженные гормональным сдвигам, в частности, беременные или женщины во время менопаузы
- Женщины, принимающие эстроген после менопаузы в течение 10 лет и более
- Люди, переболевшие определенными вирусными инфекциями, например простудой или гриппом
- Люди, страдающие от аллергии (в особенности, на кошек)
- Люди, подверженные вредному воздействию химических веществ в окружающей среде. например, табачного дыма, пыли, плесени и т.д. Раздражители, вызывающие симптомы астмы, называют пусковыми факторами астмы (триггерами) . Астма, вызванная раздражителями на рабочем месте, называется профессиональной астмой .
В чем разница между врожденной и приобретенной астмой?
Приобретенную форму бронхиальной астмы еще называют астматическим бронхитом. Редко удается обнаружить убедительную причину заболевания. Оно поражает чаще мужчин, чем женщин. Возможно, что в некоторых случаях бронхиальная астма может быть вызвана аллергией к бактериям, что, впрочем, пе дает оснований называть ее инфекционной аллергией. Установлено отсутствие реакций у больных аллергиями при введении бактериальных суспензий или вакцин и отсутствие реакции пассивного переноса чувствительности к бактериальным субстратам. Эти обстоятельства, а также отсутствие конституциональных реакций на введение бактериальных вакцин еще не исключают возможности возникновения аллергии к бактериям или их продуктам. Надо помнить, что в процессе приготовления бактериальных суспензий или вакцин могут измениться свойства белка бактерии в сторону снижения антигенности.
Некоторые исследователи считают, что инфекционный процесс так из меняет слизистую оболочку дыхательных путей, что она сама становится антигенной. Таким образом, астма иногда причисляется к аутоиммунным заболеваниям, что, естественно, пока может быть всего лишь предположением.
Просим Ваc не заниматься самолечением, так как это может привести к необратимым последствиям. Если Вы заболели или считаете, что Вам необходимо какое-либо лечение, обратитесь к врачу.
Бронхиальная астма — считается хроническим заболеванием с частыми рецидивами и с обязательным симптомом удушья, из-за спазма и/или отека слизистой бронхов.
Основная причина приступа бронхиальной астмы — приобретенная повышенная чувствительность (сенсибилизация) к внешним раздражителям (например, аллергенам), что заставляет иммунитет защищать организм, даже при безвредных воздействиях, что, в свою очередь, приводит к аллергической реакции, и — бронхоспазму, отеку бронхов и приступу астмы.
Основные признаки и симптомы при бронхиальной астме у взрослых и у детей — это удушье, хрипящие свисты при дыхании, одышка, чувство заложенности груди, кашель — в некоторых случаях могут быть и другие аллергические реакции, например крапивница, отек Квинке, пищевая аллергия…, может быть синусит (воспаление придаточных пазух носа) и полипоз (полипы — доброкачественные новообразования в носу), что говорит о так называемой астматической триаде (аспириновой бронхиальной астме).
При затяжном приступе может возникнуть боль внизу груди, из-за напряжения диафрагмы, синюшность кожи и слизистой, сердцебиение.
Частый симптом бронхиальной астмы у детей является кашель, обычно в ночное время, однако это может быть бронхит.
Любое лечение, в том числе и бронхиальной астмы, начинается с диагностики и обследования. Опытный врач может поставить предварительный диагноз на основе симптомов и признаков, косвенно доказывающих наличие астматического заболевания. Но чтобы назначить адекватное и самое эффективное лечение астмы доктор может направить на дополнительное обследование.
Симптоматическое лечение — использование бронходилататоров (или бронхолитики — лекарственные расширители бронхов во время их спазма и сужения при воспалении) при приступе астмы в виде удушья.
- Альфа и бета-адреномиметики — лекарства вводимые в организм в виде вдыхания аэрозолей, инъекции и через нос (интраназально)…
- Сальбутамол (Вентолин)
- Фенотерол (Беротек)
- Орципреналина сульфат (Астмопент или Алупент)
- Изадрин
- Салметерол
- Эпинефрин
- Адреналин
- Эфедрин
- М-холиноблокаторы — лекарства против бронхиальной астмы — антагонисты мускарина — расширяют просвет бронхов и снижают мокроту, воздействуя на расслабление гладких мышц. Они вводятся внутрь в виде таблеток и расстворов, внутримышечных и подкожных инъекций, а также путем вдыхания дыма, например так называемые противоастматические сигареты из листьев красавки, белены и дурмана…
- Метацин
- Атропин
- Платифиллин
- Белладонна
- Метилксантины — брохолитические препараты от астмы, вводимые в организм в виде растворов (внутримышечные или внутривенные инъекции), в виде свечей и таблеток.
- Теофедрин
- Теофиллин
- Сло-филлин
- Аминофиллин
- Дипрофиллин
- Тео-дур
Лекарственные препараты против бронхоспазма, при астме аллергического происхождения — это глюкокортикоиды, используемые в качестве сильного противоаллергического средства, используемые обычно, когда не помогают другие препараты (как правило при тяжелой форме заболевания):
Эти лекарства используют исключительно по назначению врача.
Базисное лечение астматического заболевания:
- Ингаляционные глюкокортикостероиды (ИГКС) — Будесонид (Пульмикорт, Бенакорт, Буденит Стери-Неб); Циклесонид (Альвеско); Беклометазона дипропионат (Бекотид, Беклоджет, Кленил, Беклазон Эко, Беклазон Эко Лёгкое Дыхание); мометазона фуроат (Асманекс); Флунизолид (Ингакорт); Триамценолона ацетонид; Флутиказона пропионат (Фликсотид)…
- Кромоны — (Кромогликат натрия (Интал) и Недокромил натрия (Тайлед)
Также используют другие методики медикаментозного лечения бронхиальной астмы — по показаниям после полной диагностики.
Тип, степень и тяжесть бронхиальной астмы вам поможет определить профессиональная диагностика заболевания, на основе которой вам определят метод базового лечения, профилактики и увеличения ремиссии…, вплоть до полного выздоровления.
На что особенно обращают внимание при постановке диагноза «бронхиальная астма»:
- Пациент жалуется на кашель, одышку, иногда с невозможностью дышать лежа, приступы удушья…
- Прямая врачебная диагностика: частота сердечных сокращений, одышка, сухие свистящие хрипы, усиливающиеся на выдохе…(врач пощупает, послушает…)
- Диагностика внешнего дыхания: спирометрия (объем выдоха), пикфлоуметрия (скорость выдоха)
- Анализ мокроты, бронхиального секрета, анализ крови…
- Диагностика аллергологического статуса: кожные, игаляционные, конъюнктивальные (слезных секретов), носовые пробы…
Также предварительный диагноз может быть поставлен на основе общей клинической картины (пройти тест на астму онлайн)
Заболеть бронхиальной астмой возможно в любом возрасте — это зависит от различных внешних (экзогенных) и внутренних (эндогенных) факторов.
- Наследственность. При наследственной предрасположенности — если кто-то в семье болел астмой — считается, что есть большой риск к развитию так называемой атопической бронхиальной астмы.
- Профессия. Развитие болезни при определенных профессиях, например, где есть вредные факторы такие как био и минеральная пыль, газы, пар, задымленность и т.п.
- Экология, среда обитания. Доказано, что, например, в крупных городах и мегаполисах, где повышена задымленность и загазованность, население намного больше подвержено легочным, в том числе астматическим заболеваниям, чем в сельской местности.
- Пища. Риск заболеть у людей правильно и сбалансированно питающихся, употребляющих растительную пищу, с нормальными жирами, клетчаткой и витаминами намного меньше, чем у тех, кто питается однообразно, жирной и углеводистой едой, рафинированными продуктами и полуфабрикатами, в том числе фастфудом.
Люди, страдающие ожирением имеют больше шансов заболеть астматическим расстройством.
Основные, активирующие обострение астмы, вещества — это аллергены, поллютанты и нестероидные противовоспалительные средства.
- Пыльца растений, летающая во вдыхаемом воздухе
- Обычная и книжная пыль в помещении
- Летающие споры микро-гибов, стенной плесени, например…
- Шерсть животных
- Эпидермис (чешуйчатое отслоение кожи, которую возможно вдохнуть), перхоть человека и животных
- Пылевые клещи
Особенно, перечисленные аллергены влияют на заболевание астмой детей до 3-х лет.
Физическая активность и холодный воздух
Нестероидные противовоспалительные препараты, например аспирин (ацетилсалициловая кислота), также могут являться провокаторами бронхиальной астмы и других аллергических реакций.
Данная диагностика бронхиальной астмы основана на тех же признаках и симптомах заболевания, что и будет диагностировать у вас врач на приеме (врач, конечно, лучше).
В результатах вы увидите предварительный диагноз, но основной и точный диагноз, который покажет тип, степень и тяжесть бронхиальной астмы, возможен лишь после полного обследования в поликлинике по назначению врача.
Внимание! Только после полной медицинской диагностики и только специалистом (врачом) возможно назначение адекватного фармакологического лечения бронхиальной астмы.
Неотложная помощь во время приступа бронхиальной астмы заключается, в первую очередь, в оказании медицинской помощи: как правило астматики уже имеют специальные ингаляторы, снимающие спазмы бронхов и/или другие антиаллергические (антигистаминные) препараты и другие фармакологические средства, зачастую назначенные врачом индивидуально.
Во вторую — устранением провоцирующего источника, обычно человек при астматическом приступе должен покинуть помещение, где есть аллерген или другой провокатор, например холодный воздух, или, при физических нагрузках, переходят в состояние покоя…
При необходимости вызывают скорую неотложную помощь и/или обращаются в медучреждение.
Первая психологическая помощь при приступе астмы заключается в эмоциональной поддержке и возможном успокоении человека, испытывающего стресс и, возможно, страх смерти от удушья…
Важно самому человеку, оказывающему психологическую поддержку быть более или менее спокойным (особенно родителям маленьких детей), т.к. своими страхами и переживаниями вы можете усилить переживания и приступ бронхиальной астмы у больного (а у ребенка — зафиксировать в голове ожидание чего-то страшного и ужасного).
Чрезвычайно эффективным методом лечения бронхиальной астмы экзогенного (внешнего), аллергического типа является психоанализ и психотерапия. Часто это можно сочетать с медикаментозной, лекарственной терапией, особенно на начальном этапе психотерапевтического вмешательства.
Все дело в том, что многие, приобретенные в детстве или во взрослой жизни, аллергические заболевания, в том числе и экзогенная астма, зачастую становятся хроническими, с короткой ремиссией и постоянными рецидивами, именно из-за психогенных факторов.
Например, человек, будучи маленьким ребенком, жил в условиях провоцирующих заболевание бронхиальной астмой (постоянное влияние аллергенов из-за экологии, плохого питания, загрязненных или наоборот, сверх чистых помещениях, вымытых хлоркой и т.п.) и у него появилось некое заболевание, проявляемое только в виде кашля, особенно ночного.
Врачи заподозрили бронхит или астму, может другие аллергические проявления и наговорили «жути» родителям, которые сильно испугавшись и переживая, передали свой страх ребенку — произошла фиксация эмоции страха с как бы ее источником — кашлем, сохранившись на долгие годы в подсознании.
Пережив стресс, испуг и нервное потрясение, ребенок, по мере взросления и усиления психологических реакций даже на обычный не патологический кашель, стал «накручивать», усиливать свои страхи и вместе с ними аллергические и астматические проявления.
Аллергия стала развиваться чуть ли не в геометрической прогрессии, доведя болезнь до приступов удушья и невозможности переносить самые безобидные аллергены заболевание стало носить психосоматический характер, хотя по-прежнему его лечили фармакологией (что, конечно, не приводило к успеху).
Дальше могло дойти до панических атак, усиливающих приступы, порой до такой степени, что привычные лекарства уже не помогали…что вызывало новые стрессы и страхи. В итоге мог образоваться замкнутый круг паники (боязнь самих страхов, активирующих бронхиальную астму и/или другую аллергию на пустом месте.
Другими словами ключ запуска приступов астмы не в теле, реагирующем на раздражители-аллергены, а в психике, точнее — в подсознании.
Словом, психотерапевтическое лечение экзогенной, аллергической астмы во многих случаях приводит к успеху — полному выздоровлению, а в крайних, тяжелых случаях — к полному контролю над приступами при минимуме лекарственных средств.
Если желаете наконец-то избавиться от бронхиальной астмы и других аллергий — обращайтесь к психоаналитику онлайн (запись на прием на главной странице сайта http://Психоаналитик-Матвеев.РФ)
Является одним из самых распространенных неспецифических заболеваний легочной ткани. Бронхиальная астма чаще проявляется в раннем возрасте в связи с особенностью анатомического строения бронхиального дерева у детей. При этом симптомы будут похожими как при других заболеваниях, к примеру, острого бронхита.
Гиперчувствительность является вторым звеном в цепочке развития бронхиальной астмы. Она обусловлена генами, находящимися на 5 хромосоме. Бронхи имеют повышенную чувствительность на агенты, попадающие из окружающей среды, то есть в обыкновенных бронхах не возникает изменений при попадании пыли, к примеру, у здоровых людей бронхи не реагируют в форме астмы. В результате реакция бронхов мало калибра (бронхиол) проявляется сужением просвета (спазм) и приступами удушья. Характерная одышка во время выдоха.
Бронхиальная астма встречается, как у мужчин, так и у женщин и нет чёткой статистики. Многое зависит от:
Генетической предрасположенности. То есть присутствие бронхиальной астмы у близких родственников увеличивает риск на 15- 20%.
Влияние вредных токсических веществ (сигаретный дым, дым от костра и другие). Разумеется, данные факторы имеют небольшой процент во влечения установления бронхиальной астмы, но могу утяжелять ситуацию.
Заболевание в ранние годы чаще встречается у мальчиков, затем постепенно процент мужчин и женщин становится равным. В общем количестве бронхиальной астмой страдают около 6-8 % населения.
Встречаемость бронхиальной астмы так же зависит от климатических условий страны. Страны с более высокой влажностью, за счёт постоянных дождей, либо потока океанского воздуха (Великобритания, Италия). В последнее время увеличилась роль экологии. Доказано, что в странах с высокой загрязненностью воздуха бронхиальная астма встречается намного чаще.
Эти данные наводят на мысль, как правильно заботится о своём микроклимате в доме и какие нежелательные факторы стоит убрать.
Существуют несколько теорий механизмов возникновения бронхиальной астмы. Необходимо отметить, что в некоторых случаях вспышка данного заболевания связана непосредственно с окружающей средой, а именно загрязнение является немало важным фактором.
Наследственные факторы имеют ключевое значение в формировании аллергической и воспалительной реакции. Различают:
- Атопический вид бронхиальной астмы. В данном случае встречаемость заболевания увеличивается у лиц, родители которых страдали бронхиальной астмой. Таким образом, Самыми частыми внешними возбудителями являются: пыль, пыльца, различные укусы насекомых, химические испарения, запахи от краски и другие. Атопия обусловлена генами, находящимися на 11 хромосоме и которые отвечают за синтез иммуноглобулнов Е (IgЕ). IgЕ – это активное антитело, которое реагирует на проникновение агента и тем самым развивается бронхиальная реакция
- Повышенный синтез иммуноглобулинов Е. Данное состояние увеличивает риск возникновения реакции бронхов, которое проявляется в виде спазма и обструкции бронхов.
- Хроническое воспаление бронхов (хронические бронхиты)
Каждый фактор имеет большое значение, если совместить один или несколько факторов вместе риск заболевания увеличивается на 50-70 процентов.

- Профессиональные вредности. В данном случае имеются в виду различные выхлопные газы, производственная пыль, моющие средства и другие.
- Бытовые аллергены (пыль)
- Пищевые аллергены
- Различные лекарственные средства, вакцины
- Домашние животные, а именно шерсть, специфический запах могут вызвать аллергическую реакцию бронхов
- Бытовая химия и другие
Так же выделяют непосредственно факторы, которые способствуют действию причинных факторов, тем самым увеличивая риск возникновения приступов астмы. К таким факторам относится:
- Инфекции дыхательных путей
- Снижение веса, нерациональное питание
- Другие аллергические проявления (кожные высыпания)
- Активное и пассивное курение так же влияет на эпителий бронхов. Помимо табака, в состав сигарет входят едкие токсины для дыхательных путей. При курении защитный слой стирается. Курильщики со стажем подвержены большему риску заболевания дыхательных путей. В случае бронхиальной астмы увеличивают риск астматических статусов. Астматический статус характеризуется резким приступом удушья, в результате отёка бронхиол. Приступ удушья тяжело купируется и в некоторых случаях может привести к смерти.
В результате действия факторов, в бронхах происходят некоторые изменения:
- Спазм мышечного слоя бронхов (гладкой мускулатуры)
- Отёк, покраснение- признаки воспаления.
- Инфильтрация клеточными элементами и заполнение просвета бронхов секретом, который со временем полностью закупоривает бронх.
В результате того, что причиной возникновения бронхиальной астмы могут быть различные факторы, так же выделяют формы неатопической бронхиальной астмы

Бронхиальная астма, вызванная физической нагрузкой. В результате спортивных нагрузок, спустя десять минут, возникает бронхоспазм, который определяет общее состояние.
Бронхиальная астма, вызванная гастроэзофагеальным рефлюксом. Гастроэзофагеальный рефлюкс- это процесс, при котором содержимое желудка попадает обратно в пищевод, раздражая слизистую благодаря своей кислотности. Возникает в силу несостоятельности соединения желудка и пищевода, диафрагмальной грыжи, травмы и другие причины могут вызывать такое состояние. Вследствие этого процесса раздражаются дыхательные пути, и может возникать кашель, не являющийся характерным для бронхиальной астмы.
Бронхиальная астма по непонятной причине. Как правило, данный вид, характерен для взрослых людей. Возникает при полном здоровье, даже при отсутствии аллергии.

Внешние проявления
- покраснение лица
- тахикардия
- расширение зрачка
- возможны тошнота, рвота
Приступ астмы отличается от периода предвестников тем, что возникает в ночное время суток (не является строгим правилом), больные очень беспокойны, взвинчены. В акте дыхания участвуют больше мышечных групп, в том числе мышцы пресса, грудные, мышцы шеи. Характерно расширение межрёберных промежутков, втягивание надключичных и подключичных пространств, что указывает на затруднение дыхания. Температура, как правило, остаётся нормальной. Характерное шумное дыхание, а именно на выдохе слышен звук, напоминающий тихий свист (wheezing). Приступ астмы продолжается около 40 минут в редких случаях до нескольких часов, ещё реже дней. Состояние, при котором приступ продолжается несколько дней называется астматическим статусом (status asthmaticus).
Основным правилом приступа бронхиальной является длительность приступа около шести часов и отсутствие эффекта после 3 инъекций адреналина с интервалом в 20 минут.
Выделяют следующие стадии астматического приступа:
- Первая стадия характеризуется более лёгким течением, так как состояние пациента относительно компенсируется. Приступ возникает постепенно, некоторые пациенты привыкают к дискомфорту во время дыхания, вследствие чего не обращаются к врачу. Дыхание слабое, шумное. Во время аускультации не выслушиваются ожидаемые хрипы, что является характерным для бронхиальной астмы.
- Вторая стадия проявляется тяжёлым состоянием. Нарушение дыхания может постепенно привести к дыхательной недостаточности. Пульс частый, давление снижено, общее состояние значительно хуже, нежели при первой стадии. Для данной стадии возможно развитие гипоксической комы. Комы является причиной обструкция вязким секретом просвета мелких бронхов и бронхиол.
- Третья стадия астматического приступа характеризуется полной декомпенсации и высоким риском летального исхода. Характерно прогрессирующая гипоксия (нехватка кислорода), проявляющаяся потерей сознания, исчезновение физиологических рефлексов, тахикардия, одышка, как во время выдоха, так и во время вдоха. Аускультация: над лёгкими не выслушиваются хрипы, дыхание изменено.
Постприступный период характеризуется слабостью, артериальное давление снижено, дыхание постепенно нормализуется. В легких устанавливается нормальное дыхание. При форсированном выдохе в лёгких может выслушиваться хрипы, следовательно, проходимость дыхательных путей не до конца восстановлена.
Для того, чтобы понять на какой стадии находится процесс, необходима инструментальная диагностика и осуществление спирографии и пробы с форсированном выдохом (проба Тиффно), пикфлуометрию и другие стандартные исследования.

Инструментальная диагностика бронхиальной астмы
Основную сложность в постановлении диагноза бронхиальной астмы является дифференциальный диагноз между аллергической и инфекционной формой заболевания дыхательных путей. Так как инфекция может являться пусковым элементом в развитии астмы, но так же может быть отдельной формой бронхита.
- Для диагноза важным являются как симптомы и объективное исследование, так и исследования функции внешнего дыхания (ФВД). Берётся за внимание объём форсированного выдоха за секунду и данный объём после принятия бронхолитических препаратов, которые расслабляют мышечную стенку бронхов, способствуя расширению просвета бронхов и улучшению дыхания. Для хорошего результата и правильного интерпретирования пациент должен сделать глубокий вдох, затем быстрый выдох в специальный аппарат спирограф. Для диагноза и конфирмации выздоровления, спирография проводят и в ремиссию.
- В настоящее время чаще используется пикфлоуметрия.Пикфлоуметр очень легко использовать в домашних условиях, измеряет пиковый экспираторный поток (PEF).
Пациентам назначается ежедневное измерение PEFа и ведение графика, таким образом врач может оценить состояние бронхов и как в течение недели изменяется график и от чего зависят изменения обсуждает в месте с пациентом. Таким образом, можно понять какую силу имеют аллергены, оценить эффективность лечения, предотвратить возникновения астматического статуса.
Существует параметр суточной лабильности бронхов (СЛБ) по показателям пикфлоуметрии.
СЛБ= PEF вечером- PEF утром/ 0,5 x (PEF вечером+ PEF утром) X 100%
Если данный показатель увеличивается более чем на 20-25%, то бронхиальная астма считается некомпенсированной.
- Проводятся так же провокационные пробы: с физической нагрузкой, с ингаляциями гипер- и гипоосматическими растворами.
- Одним из основных анализов считается определение иммунологических изменений, а именно измерение общего уровня IgE и специфических иммуноглобулинов E, увеличение которые будет указывать на аллергический компонент астмы
- Специфическая диагностика аллергенов совершается при помощи кожных скарификационных или уколочных проб. Проба осуществляется с предполагаемыми аллергенами, которые могут вызывать у пациента астму. Проба считается положительной, когда при нанесении аллергена, на коже возникает реакция в виде волдыря. Данная реакция обусловлена взаимодействием антигена с фиксированным антителом.
- Для дифференциальной диагностики с патологией лёгких осуществляют радиографию грудной клетки. В межприступный период изменения не выявляются. Возможно расширение грудной клетки и увеличение прозрачности лёгких во время обострения астмы.
Бронхиальная астма – распространенное заболевание, встречающееся у людей любого возраста и социальной группы. Наиболее подвержены болезни дети, которые впоследствии «перерастают» проблему (около половины болеющих). В последние годы во всем мире наблюдается устойчивый рост заболеваемости, потому работает огромное количество программ, и всемирных, и национальных, по борьбе с астмой.
Дети младшего возраста- больше болеют астмой мальчики.
Дети подросткового возраста- процент болеющий равен.
Жители мегаполисов — лидеры (более семи процентов). Жители деревень болеют значительно меньше – менее пяти процентов.
У больных астмой снижается трудоспособность и часто наступает инвалидность, потому что хронический воспалительный процесс формирует чувствительность к аллергенам, различным химическим раздражителям, дыму, пыли и т.д. из-за чего образуется отечность и бронхоспазм, так как в момент раздражения идет повышенная выработка бронхиальной слизи.
К основным симптомам заболевания относят:
- мучительный постоянный кашель, ухудшающийся в ночное время, после физических нагрузок, на холодном воздухе;
- сильная одышка, часто сопровождающаяся страхом, что произвести выдох станет невозможно;
- громкий свистящий хрип;
- приступы удушья.
Если астма протекает тяжело, больной во время приступа вынужден дышать ртом, напрягая плечи, шею и туловище. При сужении дыхательных путей вдыхать легче, чем выдыхать, так как вдох для организма более легкий процесс, час выдох и мышцы грудной клетки лучше приспособлены к этому движению. Выдох – пассивное движение, для выдоха человеку не нужно прилагать усилия, потому мышцы не адаптированы на удаление воздуха, тем более, если дыхательные пути сужены. При бронхоспазме в легких остается воздух, и они раздуваются. Потому у хронических больных появляется специфический признак — «голубиная грудь». При тяжелых формах острой бронхиальной астмы не наблюдается свиста при дыхании, потому что человек не может ни вдохнуть полной грудью, ни выдохнуть.
Существует большое количество провоцирующих факторов, которые приводят к развитию астмы.
Главный спусковой механизм – повышение реактивности бронхов, которое развивается в связи с аллергической реакцией.
Принято разделять две основные формы болезни:
Начальная стадия болезни при этих двух формах протекает различно. Дальнейшие этапы схожи.
Формируется на фоне аллергической реакции, когда иммунитет обнаруживает аллерген и организм начинает выделять в ответ вещества, взаимодействующие с аллергическим компонентом. Нахождение в организме человека этих веществ, являющихся антителами, свидетельствует о сенсибилизации. Мы все взаимодействуем везде и всюду с огромнейшим количеством самых разных аллергенов, но не всякий организм запускает механизм защиты астмы.
- генетическая предрасположенность;
- физиологические особенности.
Для этой формы астмы характерна практически мгновенная реакция на аллерген. При отсутствии раздражающего фактора жалоб нет.
- квартирная пыль;
- цветочная пыльца;
- шерсть домашних животных;
- химикаты;
- некоторая пища.

При длительном течении процесса и отсутствии лечения происходят изменения в бронхах, которые вызывают нарушения в их работе и способствуют многократному увеличению риска инфицирования. Развивается инфекционно-аллергическая форма астмы.
Склонность к аллергическим реакциям и наличие респираторных заболеваний, например, хронического синусита, воспаления среднего уха и носовых полипов имеют тесную связь с бронхиальной астмой. Люди, страдающие различными аллергиями и имеющие бронхиальную астму в анамнезе, чаще просыпаются по ночам из-за приступов удушья, теряют работоспособность и нуждаются в более серьезной терапии сильными медицинскими препаратами для уменьшения симптоматики.
Механизмом запуска болезни служит хроническая инфекция органов дыхания, потому эта форма болезни диагностируется у взрослых людей, и намного реже – у детей. Патогенные микроорганизмы и воспалительные процессы приводят к патологии бронхов, изменяется их анатомическое строение и функции, а именно:
- происходит увеличение количества мышечной ткани;
- соединительной ткани;
- происходит постепенное уменьшение внутреннего диаметра бронхов;
- возрастает патологическая реакция на раздражающие факторы.
Все эти изменения ведут к нарушению процесса дыхания. Через некоторое время присоединяются и аллергические проявления, которые формируются под действием изменений в работе местного иммунитета. Астма характерна тем, что механизм защиты работает отдельно от всего организма и не регулируется им. Заболевание тянется долгие годы, волнообразно, периоды ремиссия сменяются обострениями, во время которых присоединяются многочисленные патологии органов дыхания. Инфекционно-аллергическая форма часто «идет в паре» с хронической обструкцией легких и хроническими бронхитами.
Имеет исключительно аллергическое происхождение и выделена врачами в особую группу – медикаментозная астма. Причина развития – злоупотребление определенной группой лекарственных препаратов. Длительное применение любого препарата, например, обыкновенного аспирина, может изменить какие-либо функции организма и повлечь за собой развитие заболевания. Как это происходит? Ткани организма накапливают определенное вещество, которое со временем провоцирует уменьшение просветов бронхов. Для уточнения диагноза и определения этого вещества необходима консультация опытного врача-аллерголога. Казалось бы, все просто: вещество перестанет накапливаться и симптоматика уйдет. Но возникает необходимость определить – имеется ли наследственная форма заболевания? Исследователи в настоящее время установили генетический фактор как основополагающий для того, чтобы у человека развилась атопическая форма болезни. Если астма есть у членов семьи, то возникновение болезни у ребенка можно предотвратить при условии своевременно принятых мероприятий.
Под эту группу подпадают приступы, возникающие периодически у людей, страдающих сердечной недостаточностью при соответствующих хронических заболеваниях. Сердечная астма не относится к другим разновидностям болезни, при ней не уменьшается просвет бронхов. Дыхание страдает из-за болезней сердца.
Важно! Существуют провоцирующие факторы возникновения приступов при любой форме заболевания, о которых многие не догадываются.
- изменение погодных условий (особенно экстремальные перепады температуры окружающей среды);
- различные вкусовые добавки, используемые при приготовлении продуктов (усилитель вкуса – глутамат натрия);
- психоэмоциональные переживания (смех, слезы, стрессы, радость, тревога, пение, плач);
- разные косметические средства (парфюмы, дезодоранты, мыло, гели, лаки для волос, кремы и т.д.);
- кислотный рефлюкс (при заболеваниях желудочно-кишечного тракта).
Болезнь классифицируется врачом на основании внешнего осмотра пациента, сбора анамнеза и исследований. При постановке диагноза необходимо учесть:
- частоту возникновения приступов;
- симптоматику;
- результаты исследований (объем форсированного выдоха за 1 секунду, максимальную объемную скорость выдоха).
Внимание! Самолечение такого серьезного заболевания недопустимо! Человек, страдающий бронхиальной астмой, должен постоянно наблюдаться у врача, проходить регулярные обследования. Корректировка лечения проводится лечащим врачом в зависимости от состояния здоровья на определенном этапе жизни.
Для точной диагностики делают тесты:
Спирометрия. Необходима для анализа дыхания. Тестируемый с силой выдыхает воздух в специальное устройство – спирометр, которое измеряет максимальную скорость выдоха.
Рентгенография грудной клетки. Необходимое исследование, которое назначается врачом с целью выявления сопутствующих заболеваний. Многие болезни дыхательных путей имеют схожую с бронхиальной астмой симптоматику.
Для лечения бронхиальной астмы применяются медицинские средства. В настоящее время разработаны специальные ингаляторы, снимающие внезапно наступившую астматическую атаку и таблетки. Кроме медицинских средств необходима коррекция образа жизни, которая может в несколько раз снизить риск развития приступа.
Противовоспалительные астматические ингаляторы. Эти средства предназначены для терапии воспалительных процессов, вызванных астмой. Состав ингаляторов включают стероиды, которые имеют минимум побочных действий при условии грамотного использования средства. Ингалятор – незаменимая «скорая помощь» для больного, так как способен при попадании в легкие практически мгновенно подействовать на дыхательные пути и прекратить приступ. Необходимо подробно расспросить лечащего врача, как правильно применять ингалятор и всегда держать средство при себе. Несмотря на достижения современной медицины еще не придумано средство для полного излечения от бронхиальной астмы, но ведущими фармакологами мира разработаны астматические медицинские препараты высокого качества, которые облегчают жизнь больного и позволяют ему вести нормальный образ жизни и сохранять трудоспособность. Во всем мире организованы различные общества, клубы и группы поддержки людей, болеющих бронхиальной астмой, в которых больной может получить совет, помощь и поддержку.
Во время полета на самолете возможность возникновения приступа возрастает. Это связано с волнением, изменением обстановки, духотой в салоне.
При тяжелой форме бронхиальной астмы необходимо проконсультироваться с врачом по поводу приема кортикостероидных гормонов за несколько дней до планируемого путешествия. Обязательно нужно иметь с самой ингалятор для «скорой помощи».
Если имеются сопутствующие заболевания, например, эмфизема или хронический бронхит или недавно была перенесена пневмония или инфекция верхних дыхательных путей, консультация врача перед полетом обязательна. В противном случае от авиаперелета лучше воздержаться. Можно применять кислородную, если ее рекомендовал лечащий врач (используемую обычно при хронических заболеваниях легких), вопрос необходимо решить заранее с представителями авиакомпании.
Внимание! Нельзя летать на самолете при подозрении на пневмоторакс (воздух в плевральной полости) и сразу после хирургического вмешательства на легких.
Постоянный рост больных бронхиальной астмой во всем мире породил теорию о причине возникновения этой серьезной проблемы. Современный человек уже при рождении огражден от большого количества различных болезнетворных микроорганизмов, и находится в искусственной среде, не позволяющей иммунитету «включиться» правильно.
Интересные результаты были поучены учеными в ходе исследований: некоторые заболевания нижних дыхательных путей ослабляют проявления бронхиальной астмы и инфекции верхних дыхательных путей, наоборот, способны включить механизм защиты от заболевания.
Важно! Нельзя принимать антибиотики людям любого возраста без назначения квалифицированного врача с большим опытом работы при любом заболевании и малейшем подъеме температуры тела! Антибиотики для людей, которые предрасположены к аллергической иммунной реакции и подвержены риску развития бронхиальной астмы, являются не благом, а злом. Меняя микрофлору кишечника, эти лекарственные средства снижают защитные свойства организма.
Эффективных профилактических мер не существует.
Бронхиальная астма сопровождается повышением раздражительности мелких бронхов. Она имеет сходство с воспалением слизистой органа (об этом больше в разделе «Бронхит»).
У каждого больного приступ может возникать под влиянием разных причин, среди них:
- Генетическая предрасположенность;
- Работа на вредных производствах. Если человек постоянно вдыхает воздух, загрязнённый пылью, паром и химическими веществами, то шансы на развитие астмы повышаются;
- Инфекционные и воспалительные хронические заболевания. Под воздействием вирусных и бактериальных возбудителей повышается реактивность гладкомышечных компонентов;
- Курение;
- Вдыхание загрязнённого воздуха;
- Аллергия на пыль.
Подробно о том, чем может быть вызвано нарушение, вы узнаете из статей данной рубрики.
- https://www.polismed.com/articles-bronkhial-naja-astma-01.html
- http://bezboleznej.ru/bronhialnaya-astma
- http://pulmonologi.ru/astma
Одним из распространенных заболеваний дыхательной системы можно назвать бронхиальную астму. Она является хронической болезнью, во время которой наблюдается постоянный воспалительный процесс в тканях бронхов, из-за чего возникают проблемы с дыханием.
Существует несколько разновидностей болезни, которые определяются условиями ее возникновения, одна их таких разновидностей – приобретенная бронхиальная астма.
Данный диагноз означает, что заболевание не было присуще пациенту с момента его рождения, а сформировалось значительно позже под влиянием внешних причин. Иногда считается, что астма имелась у человека изначально, просто не была диагностирована. Однако если заболевание не проявляло себя в течение 20 лет жизни, а потом обнаружилось, это говорит о том, что оно не является врожденным и сформировалось недавно.
Приобретенная астма практически не отличается от врожденной по своим симптомам и признакам, равно как не наблюдается существенных отличий в ходе лечения. Основное различие приобретенной астмы от врожденной – в особенностях ее развития. Помимо того, что она проявляется у людей взрослого возраста, факторы, вызывающие ее формирование, отличаются от тех, что провоцируют врожденный тип заболевания.
Врожденная бронхиальная астма проявляется у детей с самого рождения и вызвана она особенностями организма новорожденного. Ребенок может родиться чувствительным к внешним воздействиям среды, что проявляется в реакции его бронхов.
В случае с приобретенной астмой все происходит несколько иначе. Организм пациента длительное время подвергается негативным воздействиям, из-за чего происходят необратимые изменения в тканях органов дыхательной системы. В результате проявляются астматические симптомы. Такой тип формирования астмы называется экзогенный, поскольку патология формируется под влиянием внешних причин.

- негативное воздействие климатических условий;
- курение;
- неблагоприятная экологическая обстановка;
- занятость на вредном производстве;
- склонность к аллергии;
- частые случаи вирусных заболеваний.
Для того чтобы приобрести это заболевание, достаточно одного из перечисленных факторов, хотя очень часто они воздействуют в сочетании. Любой человек, у которого наблюдаются данные особенности, относится к потенциальной группе риска. Однако их наличие не означает обязательного развития астмы. Обычно организм человека оказывается достаточно сильным, чтобы справиться с негативным влиянием. Это зависит от особенностей его иммунитета.
К наиболее вредным внешним воздействиям относятся:
Если наблюдается аллергическая реакция на любой из этих элементов, нужно быть очень осторожными и минимизировать свое взаимодействие с ним. Иначе аллергия может перерасти в бронхиальную астму.
Заподозрить это заболевание можно по его симптомам, которые необходимо знать. Хотя делать выводы может только врач после необходимых диагностических процедур. Поэтому нежелательно начинать самостоятельное лечение, пока не поставлен диагноз, но и игнорировать признаки патологии недопустимо.
Основные симптомы приобретенной бронхиальной астмы не отличаются от аналогичных симптомов врожденной формы заболевания.
Разница только в том, что при приобретенной болезни признаки проявляются во взрослом возрасте, а не в раннем детстве.

- частые приступы кашля;
- одышку;
- затрудненное дыхание;
- ощущение нехватки воздуха;
- приступы удушья.
Все это может сопровождаться слабостью, пониженной работоспособностью, головными болями. Стоит заметить, что данные признаки похожи на симптомы бронхита или ОРВИ. Однако при бронхиальной астме отсутствует повышенная температура, кроме этого симптомы возникают неожиданно, а затем исчезают на некоторое время. В любом случае, при обнаружении этих признаков стоит обратиться к врачу для выявления точного диагноза, поскольку отсутствие лечения даже при простудном заболевании может привести к осложнениям в виде бронхита или воспаления легких.
Перед началом лечения необходимо провести обследование, чтобы выявить точный диагноз. Для этого используются:
Помимо анализов врач должен выяснить особенности жизни пациента, такие как:
- характер его деятельности;
- перенесенные травмы;,
- операции и заболевания;
- наличие больных астмой среди ближайших родственников;
- аллергические реакции и пр.
Все это поможет не только диагностировать болезнь, но и определить стратегию ее лечения, поскольку станут ясны ее причины.
Полностью избавиться от астмы любого типа невозможно, независимо от того, насколько эффективные методы будут выбраны. Медицинское воздействие заключается в том, чтобы с помощью лекарственных средств снимать наиболее острые проявления болезни и избегать слишком частого их повторения.
Для того, чтобы не допускать обострений заболевания, необходимо выявить факторы, которые их провоцируют. После этого следует исключить их воздействие либо минимизировать контакт с раздражителями.
Чтобы , используются противовоспалительные (Кромогликат натрия, Недокромил натрия) и бронхорасширяющие средства (Сальбутамол, Будесонид). С помощью противовоспалительных средств удается остановить активный процесс выработки слизи в бронхах, что снижает чувствительность организма к вредным воздействиям.

Очень важно, чтобы в ходе лечения использовались лекарственные средства, которые не вызывают побочных эффектов. При борьбе с астмой предполагается длительное применение препаратов, поэтому необходимо минимизировать дискомфорт от их использования. Также необходимо убедиться, что из-за них не возникают аллергические реакции. Именно поэтому назначать лекарства должен врач. Самостоятельно выбирать себе лечение очень опасно.
Не менее важна . Соблюдение профилактических мер поможет избежать обострений болезни и частого использования сильных средств. Основные профилактические мероприятия при приобретенной астме заключаются в следующем:
Пациентам, больным бронхиальной астмой, приходится во многом ограничивать себя, чтобы не вызвать серьезных ухудшений в самочувствии. Тем не менее наличие этого недуга не означает, что человек становится неполноценным. При соблюдении правил, своевременном приеме лекарственных средств и осторожности есть возможность вести полноценную жизнь, не испытывая значительных затруднений.
источник
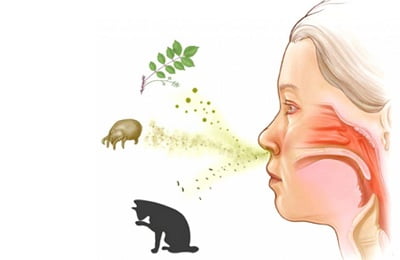 пыльца растений;
пыльца растений;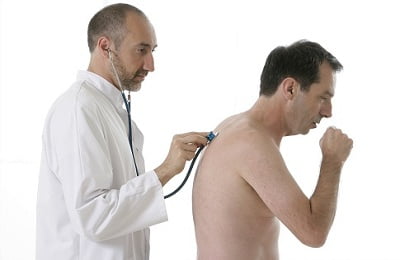 прослушивание бронхов;
прослушивание бронхов; Избегание вирусных заболеваний и тщательное лечение при их возникновении.
Избегание вирусных заболеваний и тщательное лечение при их возникновении.