Существует четыре разновидности изменений человеческого лица, которые, на первый взгляд, легко перепутать, хотя они и различаются, как по сути, так и по причинам возникновения — это подкожная эмфизема, отеки, одутловатость и ожирение лица.
Подкожная эмфизема (скопление воздуха в подкожной клетчатке) развивается при таких патологических состояниях, когда воздух из легочных альвеол попадает в средостение и подкожную клетчатку грудной клетки. Причинами развития подкожной эмфиземы могут быть чрезмерная физическая нагрузка, сильный кашель, бронхиальная астма, кессонная болезнь (у водолазов при быстром подъеме), травма грудной клетки, пневмоторакс (скопление воздуха в плевральной полости), эмфизема средостения (скопление воздуха в средостении), перелом ребер, разрыв пищевода. Отличительным признаком подкожной эмфиземы лица является симптом крепитации при надавливании на кожу (напоминает хруст снега под ногами). После проведенного лечения основного заболевания подкожная эмфизема, как правило, рассасывается самостоятельно.
Отеки лица (скопление жидкости в мягких тканях) наиболее часто являются признаком нефротического синдрома, хотя примерно также лицо выглядит и при аллергических заболеваниях (отек Квинке, крапивница и др. ), воспалительных заболеваниях лица, белковом голодании (гипопротеинемия, гипонатриемия). Нефротический синдром представляет собой комплексное проявление заболевания почек (гломерулонефрит, амилоидоз почек) или других соматических заболеваний (ревматоидный артрит, системная красная волчанка, склеродермия, остеомиелит, сепсис, токсикоз беременных, заболевания крови), характеризующееся отеками, появлением белка в моче (протеинурия), снижением белков в крови (гипопротеинемия) и избытком холестерина (гиперхолестеринемия).
Больные жалуются на слабость, утомляемость, снижение аппетита, тяжесть в пояснице. Отеки при нефротическом синдроме начинаются с лица, кожа бледная (бледно-серая), больше всего отекает рыхлая подкожная клетчатка век и глазниц, происходит вздутие надбровных дуг, ямок при надавливании обычно не остается. Лицо становится бесформенным, часто изменяется до неузнаваемости. Отек Квинке — это острое состояние аллергической или псевдоаллергической (наследственной) природы.
Наследственная форма отека Квинке развивается в результате воздействия незначительных химических, термических или физических факторов. Отек преимущественно ограниченный, кожа бледно-розовая или розовая, зуда в большинстве случаев нет. Проходит самостоятельно. Характерно внезапное развитие отека в пределах кожи, подкожной клетчатки и/или слизистых оболочек и спонтанное купирование процесса.
Наиболее часто поражаются мягкие ткани лица, стоп и кистей. Гораздо реже поражаются мозговые оболочки, слизистые оболочки мочевого пузыря, матки, суставов. Отек Квинке аллергической природы развивается после контакта с аллергеном (пищевые, растительные, лекарственные и др. ) и часто сочетается с крапивницей и другими аллергическими заболеваниями (например, с бронхиальной астмой, мигренью и др. ). Распространяется преимущественно на лице (губы, веки). Самым грозным вариантом течения отека Квинке является отек гортани из-за опасности смерти от удушья. При этом больные становятся беспокойными, лицо бледное или синюшное, голос осиплый, дыхание затрудненное, в редких случаях наблюдается кровохарканье.
Внимание! Больным с отеком Квинке показана неотложная госпитализация в отделение реанимации или интенсивной терапии.
Ожирение, в отличие от отеков и подкожной эмфиземы, никогда не бывает изолированным, это заболевание всего организма. Наблюдается повышенное отложение жира в подкожной клетчатке. У таких больных индекс массы тела значительно превышает нормальные значения (20-25 кг/м 2 ).
Ожирение, как правило, сопровождается многими другими заболеваниями внутренних органов и эндокринной системы и не исключает развитие другого, в том числе острого, заболевания, требующего немедленной медицинской помощи.
Обратите внимание! Индекс массы тела определяется путем деления массы тела в килограммах на рост в метрах, возведенный в квадрат.
Так называемое «лунообразное лицо» (ожирение и полнокровие лица) является характерным признаком синдрома Кушинга в результате повышения уровня гормонов коры надпочечников (кортикостероидов) в плазме крови. Синдром Кушинга развивается при следующих заболеваниях: болезнь Кушинга (аденома гипофиза — опухоль отдела головного мозга, вырабатывающая адренокортикотропный гормон — АКТГ), другие опухоли, стимулирующие выработку АКТГ (например, рак легкого), опухоли надпочечников, вырабатывающие кортикостероиды, прием медикаментозных кортикостероидов при лечении других заболеваний.
Для этого синдрома также характерно повышенное оволосение лица и тела (гирсутизм), повышенное салоотделение, появление угрей, истончение кожи, которая кажется гиперемированной. При аденоме надпочечников кроме ожирения лица отмечается увеличение массы тела и отложение жира в надключичной области, а также часто развивается мышечная слабость, остеопороз, артериальная гипертония и сахарный диабет.
Одутловатость (припухлость) как симптом встречается при таких заболеваниях, как бронхиальная астма, хронический обструктивный бронхит, а также при сдавлении лимфатических путей массивным выходом межклеточной жидкости в полость плевры или перикарда. Сочетание одутловатости лица с синюшностью и отечностью шеи, торса и верхних конечностей, набуханием и расширением подкожных вен плечевого пояса отмечается при тромбозе верхней полой вены или сдавлении ее опухолями соседних органов.
Одутловатое широкое малоподвижное, равномерно заплывшее лицо, со сглаженными контурами характерно для больных микседемой. При этом кожа лица бледно-желтая, сухая, холодная, отечная, черты лица увеличены, веки мешкообразно отечны. Глазная щель сужена, глаза запавшие, взгляд тусклый, равнодушный, мимика бедная, брови редкие.
При врожденном характере, у новорожденных заболевание часто сопровождается сонливостью, запорами, пупочной грыжей, незаращением родничка, увеличением языка, желтухой. При развитии заболевания у взрослого человека отмечаются резкие изменения в характере человека, больной жалуется на вялость, быструю утомляемость, отсутствие интереса к жизни, сонливость, замедленность движений, охриплость голоса, нарушается вкус, обоняние, слух. Кроме того, появляются боли непонятной локализации.
Обратите внимание! «Лицо Корвизара» является характерным проявлением хронической сердечно-сосудистой недостаточности. При этом лицо больного выглядитодутловатым, обрюзглым, с тусклыми, полузакрытыми глазами, цвет кожи бледно-желтый с синюшным оттенком, рот всегда приоткрыт, как бы ловит воздух, губы синевато-багрового цвета.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Удушье – это крайне мучительное состояние, характеризующееся недостатком воздуха и страхом смерти. В медицине для определения состояния удушья используется термин «асфиксия». Развивается данное состояние при острых стадиях различных заболеваний, как правило, затрагивающих дыхательные пути, сердечную систему, лёгкие.
При легочных заболеваниях асфиксия обусловлена нарушением проникновения кислорода в кровь и обструкцией дыхательных путей.
Астма проявляется резко возникающим ощущением нехватки воздуха. Больной человек начинает задыхаться. Поскольку дыхание – это базовая потребность человека, то при её нарушении организм сигнализирует о смертельной опасности, этим и объясняется чувство страха и боязнь смерти. Что характерно, удушье вне приступов астмы, как правило, не беспокоит больного человека.
Если после физических нагрузок появляется одышка, то это свидетельствует о серьёзной кислородной недостаточности органов кровообращения и дыхания. В зависимости от факторов, которые являются причиной астматического приступа, выделяют сердечную астму, возникающую из-за нарушения кровообращения малого круга; бронхиальную астму, связанную с острыми нарушениями проходимости в бронхах; смешанную астму, развивающуюся из-за патологий бронхиального дерева или из-за болезни миокарда.
- Бронхиальная астма.
- ХОБЛ (хроническая обструктивная болезнь лёгких).
- Пневмоторакс.
- Инфаркт миокарда и его осложнение – перикардит.
- Анафилактический шок.
- Попадание в дыхательные пути инородных тел.
- Опухоли трахеи, гортани, бронхов.
- Дифтерия гортани, зева.
- Отёк гортани.
- Отёк лёгкого.
- Рак лёгкого.
- Пневмония.
- Паническая атака.
- Карциноидный синдром.
- Гипоксия плода, асфиксия у новорождённого ребёнка.
- Травматическая асфиксия.
- Гипервентиляционный синдром.
Бронхиальная астма является хроническим воспалительным заболеванием, которое характеризуется непроходимостью респираторного тракта, гиперактивностью бронхов.
Воспалительная природа данного заболевания, при продолжительном течении, приводит к морфофункциональным нарушениям, которые являются необратимыми. При повышенной возбудимости, дыхательные пути реагируют временной непроходимостью и как следствие этого, затруднением дыхания.
Причиной астмы и удушья, возникающего во время астматических приступов, является аллерген, попавший в организм. Именно в качестве ответного воздействия организма возникает спазм мелких и крупных бронхов, который приводит к удушью. Также бывают астматические приступы и неаллергической природы, но гораздо реже. Причиной приступа и асфиксии в таком случае является эндокринное нарушение или травма головного мозга.
При инфекционно-аллергической астме приступы возникают на фоне протекания дыхательных заболеваний (ангины, пневмонии, фарингита, бронхита). Неинфекционно-аллергическая форма заболевания возникает от других аллергенов: шерсти, пыли, перхоти, пуха, продуктов питания, лекарств, химических средств.
Типичная симптоматика бронхиальной астмы:
- Свистящее тяжёлое дыхание, иногда слышимое на расстоянии.
- Одышка разной выраженности.
- Непродуктивный кашель.
- Приступы удушья в ночное время и ощущение нехватки воздуха.
Лечение астмы осуществляется с учётом трёх главных факторов:
- Купирование приступа и удушья.
- Выявление и лечение причин болезни.
- Устранение воспалительных процессов.
Основные препараты, применяемые в терапии астмы, это ингаляционные глюкокортикостероиды.
Это заболевание является следствием негативного воздействия курения на лёгкие или же последствием работы на тяжёлом производстве (цементном, угольном, целлюлозно-бумажном). Особо вредными и тяжёлыми профессиональными факторами риска, которые провоцируют обструкцию, являются кремниевые и кадмиевые пыли.
Также в возникновении ХОБЛ имеет немаловажное значение уровень питания; социально-экономический уровень, пассивное курение в детстве; недоношенность; генетический фактор.
Патологические нарушения и изменения при обструктивном синдроме:
- Повышенное отделение слизи.
- Нарушение функции мерцательного эпителия, выстилающего дыхательные пути.
- «Легочное» сердце (при заболевании бронхов и лёгких нарушается малый круг кровообращения, что ведёт к увеличению правых сердечных отделов).
- Бронхиальная непроходимость.
- Гипервентиляция лёгких.
- Нарушения легочного газообмена.
- Эмфизема лёгких (при этом заболевании бронхиолы патологично расширяются, что приводит к изменению анатомии грудной клетки и к одышке).
- Легочная гипертензия.
- Деструкция паренхимы.
Симптоматика обструктивного синдрома: усиливающийся кашель, затем появление мокроты (в зависимости от острой или хронической стадии болезни, мокрота отделяется слизистая или гнойная), одышка, удушье (в хронической стадии). Во время обострения все симптомы ухудшаются, одышка усиливается, выделяется больше мокроты.
Методы лечения обструктивного синдрома направлены на:
- Облегчение симптоматики (лечение кашля, купирование одышки).
- Увеличение переносимости физических нагрузок.
- Улучшение качества жизни.
- Уменьшение длительности периода обострения.
Основным методом профилактики является отказ от сигарет.
Пневмотораксом называют состояние, при котором некоторое количество воздуха из-за нарушения герметичности лёгких или из-за повреждений грудной стенки скапливается в плевральной полости. Если воздух вскоре перестаёт попадать в плевральную полость (благодаря закрытию дефекта в грудной стенке или в легочной паренхиме), то такой пневмоторакс называется закрытым. В том случае, когда воздух в плевре беспрепятственно сообщается с воздухом снаружи организма, то это открытый пневмоторакс.
Если при вдохе происходит засасывание воздуха в плевральную полость, то время выдоха он может не выйти из полости, так как произойдёт спадение (закрытие) дефекта. Такой пневмоторакс имеет название вентильного или напряженного.
Из-за разницы внутриплеврального давления с атмосферным происходит сдавление лёгкого и нарушение кровообращения. Это приводит к сильному затруднению дыхания. Пневмоторакс – это очень опасное состояние, без оказания немедленной помощи человек может умереть, причём не только от затруднения дыхания, но и от травматического шока (из-за нарушения целостности грудной клетки, так как обычно это случается при травме или ранении).
Первая врачебная помощь пострадавшему лицу заключается в герметизации грудной стенки, в ингаляционном ведении кислорода, в ведении обезболивающих средств. Если спавшуюся часть лёгкого невозможно восстановить, проводят резекцию повреждённого участка.
Омертвение сердечной мышцы происходит из-за попадания оторвавшегося тромба в коронарные артерии, вследствие чего кровь из этой артерии перестаёт поступать в сердце. Без кислорода, растворённого в крови, данный участок сердца, который должен «обслуживаться» этой артерией, может прожить не более 30 минут. Затем начинается гибель клеток миокарда. Впоследствии на месте омертвения образуются неэластичные рубцы, которые мешают сердцу правильно функционировать, ведь функция этого органа заключается как раз в эластичном растяжении и сжимании, что позволяет «качать» кровь подобно насосу.
Пострадать от инфаркта больше вероятность у тех людей, которые мало двигаются, имеют лишний вес, курят, страдают гипертонией. Немаловажен также и возрастной фактор. Если у человека сердце абсолютно здорово, и при этом у него случился инфаркт миокарда, то, скорее всего, это произошло из-за поражения коронарной артерии.
Предвестником инфаркта могут являться приступы стенокардии, характеризующиеся одышкой и болью в сердце. Иногда инфаркт возникает остро, без продромальной симптоматики.
Осложнением этого тяжелейшего состояния является постинфарктный перикардит. Эта сердечная патология достаточно сложно диагностируется, из-за чего случаются ошибки в постановке вторичного диагноза.
Анафилактическим шоком называют остро возникающее тяжёлое состояние, при котором развивается дыхательная недостаточность и недостаточность кровообращения. Возникает такая реакция из-за попадания в организм аллергена в значительном количестве. Организм в ответ на это специфически реагирует. Анафилактический шок угрожает жизни, так как быстро развивающийся сосудистый коллапс приводит к прекращению кровоснабжения сердца и угнетению других важных функций организма.
Анафилактический шок сопровождается следующей симптоматикой: покраснение кожи, высыпания, отекание мягких тканей, появление бронхоспазма. Также это явление характеризуется удушьем, стеснением за грудиной, невозможностью или затруднением выдоха и вдоха. Если отёк заденет слизистые поверхности гортани и глотки, то дыхание станет не просто затрудненным, а невозможным. Центральная нервная система реагирует на это состояние возбуждением, головокружением, страхом, и угнетением сознания. В конце концов, пострадавший человек впадает в кому и умирает, если ему не была оказана неотложная помощь.
Даже менее тяжёлая аллергическая реакция способна привести к нарушению дыхания и сердечного ритма, к появлению одышки, кашля, сиплости голоса (из-за отекания гортани).
Для купирования анафилактической реакции применяют десенсибилизирующую терапию, противоотёчную, противовоспалительную, гемодинамическую. Первая помощь заключается в ведении гормонов – преднизолона или дексаметазона.
Причиной анафилактического шока могут быть: укусы насекомых, введение инъекционным способом лекарственных средств (антибиотиков и др.), химические вещества, введение препаратов крови, пыльца, пыль, некоторые пищевые продукты.
У людей, склонных к аллергии, это состояние может повторяться. Поэтому следует страховать себя от анафилаксии: предупреждать врачей о лекарственной аллергии; не есть аллергенную пищу; тщательно убирать квартиру от пыли; отправляясь на пикник на свежем воздухе, взять с собой антигистаминные препараты.
Инородные тела, попадающие в гортань, трахею, бронхи – это зачастую детская проблема. Дети возрастом до 5 — 6 лет иногда засовывают в рот мелкие монетки, маленькие игрушки, горошинки. При резком вдохе мелкие предметы попадают в гортань. Резкий вдох может быть инициирован смехом, плачем, испугом.
Также могут поспособствовать попаданию инородных предметов в дыхательные пути те заболевания, которые сопровождаются кашлевыми приступами (коклюш или бронхиальная астма).
Очень часто инородные предметы попадают в дыхательный тракт во время разговора или во время поедания пищи. Они закрывают просвет трахеи, и тем самым перекрывают лёгким доступ воздуха. Если инородный предмет попадает в гортань, у человека возникает рефлекторный кашель. Благодаря кашлю, предмет может выскочить через ротовую полость. Если же просвет гортани или трахеи полностью перекрывается, то наступает состояние удушья, затем – потеря сознания и остановка сердечной деятельности. Без оказания немедленной помощи человек умрёт в течение нескольких минут.
Если закупорились только бронхи, то последствием этого будет тяжёлое воспаление лёгких.
Симптоматика состояния при неполной закупорке дыхательных путей выражается в рефлекторном приступообразном кашле, шумном дыхании, осиплости голоса (если инородный предмет застрял между голосовыми связками), беспокойстве, страхе. Появляются симптомы дыхательной недостаточности: посинение видимых слизистых оболочек и кожи, расширение крыльев носа, втягивание межрёберных промежутков. При полной закупорке человек абсолютно не может вдохнуть, у него пропадает голос, и очень быстро происходит потеря сознания из-за кислородного голодания.
Оказание экстренной помощи при попадании инородных предметов:
- Если потерпевший находится в сознании, надо его попросить встать вертикально и немного наклонить голову и грудь. Необходимо резко, но не слишком сильно ударить его по спине между лопаток. Несколько таких ударов способны вытолкнуть инородный предмет наружу.
- Если первый способ оказался неэффективным, следует подойти сзади к человеку, обхватить его руками на уровне между животом и грудью, и резко сдавить. Под сдавливание попадают нижние рёбра, благодаря чему создаётся мощное обратное движение газа из дыхательного тракта наружу. Нужно помнить, что сразу после выталкивания инородного предмета из гортани, человек рефлекторно и глубоко вдохнёт воздух. Если инородный предмет ещё не покинул ротовую полость, то он может опять попасть в респираторный тракт.
- Если пострадавший человек находится в лежачем положении, то чтобы извлечь инородное тело, его нужно перевернуть на спину и кулаками сильно надавить на верхнюю часть живота.
- Если человек потерял сознание, его нужно уложить животом на своё согнутое колено, и опустить его голову вниз. Удар ладонью по лопаточной области производится не больше 5 раз.
- После того как дыхание восстановилось, человеку всё равно нужна медицинская помощь, потому что методы оказания первой помощи могут привести к повреждению рёбер и внутренних органов.
Эффективность вышеописанных мероприятий зависит от фактора времени и от грамотных действий спасателя.
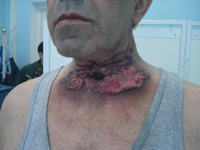
Симптоматика при возникновении опухоли на голосовых связках: быстрая утомляемость связок при разговоре, охриплость. Диагноз подтверждается на основании данных ларингоскопии и клинической картины.
Если на преддверии гортани начала развиваться раковая опухоль, то это проявляется чувством инородного тела, затруднением глотания, острой стреляющей болью в ухе. Если опухоль изъязвляется, то изо рта ощущается гнилостный запах и в слюне наблюдается сукровица.
Опухоль желудочка гортани протекает почти бессимптомно на ранних стадиях, а потом вызывает охриплость и затруднение дыхания.
Опухоли, возникающие на трахее, характеризуются выделением крови в мокроте при кашле.
Иногда опухоли, разрастаясь, могут блокировать дыхательные пути и тем самым затруднять дыхание и даже вызывать удушье. Чтобы открыть просвет дыхательных путей, нужно выжечь опухоль с помощью лазеротерапии. Правда, это средство не является радикальным, поскольку рано или поздно опухоль опять вырастает.
Лазерную терапию проводят после внутривенного введения препаратов общего наркоза. Пациенту вводят бронхоскоп, направляя его в опухоль. Проходящий через бронхоскоп луч выжигает опухоль. Операция достаточно лёгкая в проведении. После наркоза пациент обычно быстро приходит в сознание. При повторном нарастании опухоль вновь блокирует дыхательные пути, тогда лазерное лечение можно повторить. Иногда лазер комбинируют с лучевой терапией, это позволяет продлить лечебный эффект.
Другое решение данной проблемы заключается в использовании стента – специального механизма, выглядящего как небольшая сетчатая трубка. Стент помогает устранить явления удушья и затруднения дыхания. Он вводится в сложенном виде в организм через бронхоскоп, потом раскрывается, словно зонт. Стент держит стенки дыхательных путей открытыми и позволяет воздуху проникнуть сюда. Этот прибор вводят внутрь под общим наркозом.
Другое название дифтерии – круп. Разновидностей этого заболевания в зависимости от локализации насчитывается немало: дифтерия глаза, носа, зева, гортани и т.д. Развивается как самостоятельное заболевание. Возбудитель болезни – дифтерийные микробы, которые токсически поражают организм, в частности сердечно-сосудистую и нервную системы.
Удушье является симптомом дифтерии зева и гортани.
Характеризуются данные состояния нижеперечисленными признаками:
- Повышением температуры.
- Охриплостью голоса.
- Кашлем грубого, лающего характера.
- Шумным тяжёлым дыханием.
- Участием вспомогательной мускулатуры в акте дыхания и втяжением при дыхании межреберных промежутков.
При сильном удушье вследствие сужения гортани появляются следующие признаки:
- Синюшность носогубного треугольника и ногтей.
- Выраженное беспокойство, переходящее в сонливость.
- Поверхностное частое дыхание.
- Холодный пот на лбу.
- Падение давления.
- Судороги.
При неоказании экстренной помощи возможна смерть от удушья.
Состояние отёка гортани является симптомом некоторых патологических процессов, и не считается самостоятельной болезнью. Отёки могут возникать из-за воспалений или механических травм. К механическим травмам относятся ожог гортани растворами едких щелочей и кислот, и ожог горячей едой (бытовой фактор). Иногда отёки возникают после радио- или рентгенотерапии органов шеи. Если в глотке, окологлоточном пространстве, в нёбных миндалинах, корне языка возникает нагноение, то из-за него также может развиться отёк гортани.
Иногда его появление связано с некоторыми острыми (скарлатина, корь, грипп, тиф) и хроническими (сифилис, туберкулез) инфекционными заболеваниями.
Невоспалительные отёки появляются при заболеваниях почек, сердечной системы, при циррозе печени, общей кахексии, при сдавливании вен и лимфатических шейных сосудов вследствие нарушения кровообращения. Изредка отёки гортани возникают как аллергические проявления на некоторые пищевые продукты (клубника, цитрусовые, креветки и т. д.) или на лекарственные препараты. Такие отёки называются ангионевротическими, и они затрагивают чаще всего не только гортань, но и лицо и шею.
Отёки зачастую возникают в тех участках гортани, которые содержат в подслизистом слое множество рыхлой соединительной ткани (надгортанник, задняя гортанная стенка, язычная поверхность надгортанника, черпало-надгортанные складки). Намного реже отёки возникают в области голосовых складок.
Симптоматика воспалительного отёка: ощущение внутри инородного тела, поперхивание, трудность глотания, ощущение сжимания гортани, нарушение голоса. Впрочем, голос не всегда меняется. Из-за стеноза гортани, по ночам человека может мучить ощущение нехватки воздуха.
Невоспалительный отёк характеризуется неприятными ощущениями при глотании.
Если отёк развивается медленно (это, как правило, невоспалительный отёк), то явления нехватки воздуха и удушья не наблюдается. А в случае острого развития отёчности (воспалительной природы), явление удушья – обязательный симптом.
Это состояние характеризуется обильным патологическим выделением в ткань лёгких жидкой части крови.
Синдром отёка лёгких является жизнеугрожающим. Он встречается при таких заболеваниях и состояниях как: острая недостаточность при инфаркте миокарда, миокардит, аллергия, гипертензия, диффузный пневмосклероз, кардиосклероз, хронический бронхит, поражение нервной системы, интоксикация, утопление.
Также отёк лёгких может возникнуть, как реакция организма на: введение лекарственных препаратов; трансфузию излишне большого объёма жидкости; извлечение асцитической жидкости, извлечение плеврального транссудата. В развитии отёка любой природы имеет большое значение повышение давления в малом круге кровообращения и как следствие этого, повышение проницаемости стенок капилляров. Это создаёт условия для выпота жидкой части крови в альвеолы и интерстициальную легочную ткань. Транссудат, скапливающийся в альвеолах, содержит много белка. Он образует пену, которая снижает площадь дыхательной поверхности лёгких. Из-за этого развивается тяжелейшая дыхательная недостаточность.
Симптоматика развития отёка лёгких может возникнуть у совсем здорового человека, если он подвергся значительной физической нагрузке и вследствие этой нагрузки у него произошёл разрыв сухожильных хорд в митральном клапане, приводящий к острому состоянию митральной недостаточности.
Внешним симптомом отёка лёгких является появление во рту и на губах розовой пены. Правда, иногда возникает путаница, поскольку такой симптом может давать обычный прикус щеки или языка до крови, вследствие чего выделяемая кровь смешивается со слюной и при обследовании ротовой полости видна розовая пена.
Если злокачественные новообразования поражают стенки лёгких или бронхов, быстро растут и обширно метастазируют – значит, данная патология является раком лёгких. Диагностическую картину рака лёгких трудно спутать с картиной другого заболевания. На сегодняшний день это одно из часто встречаемых онкологических заболеваний.
В группу риска входят мужчины старшего возраста. Женщины реже болеют раком лёгких.
Способствует возникновению злокачественной опухоли вдыхание канцерогенов, в частности, табачного дыма, в котором они содержатся. Чем больше человек курит, тем выше вероятность развития опухоли. Наибольшую опасность представляют сигареты без фильтра. Вероятность заболеть раком лёгких выше у тех людей, которые сами не курят, но живут в семье, где хотя бы один из членов семьи курит. Это называется «пассивным курением».
Другие факторы, способствующие возникновению опухоли в лёгких: застарелые бронхит, туберкулёз и пневмония; загрязнённость воздуха; контакт с мышьяком, никелем, кадмием, асбестом, хромом. Опухоли могут затруднять дыхание и вызывать удушье. Для лечения применяют ту же методику, что и при опухоли верхних путей – лазерную терапию.
Если инфекция затронула лёгкие, то в них возникают воспалительные процессы. Воспаление поражает тонкостенные пузырьки – альвеолы, которые необходимы для процесса насыщения крови кислородом. Инфекционным агентом, вызвавшим пневмонию, могут являться грибки, вирусы, бактерии, внутриклеточные паразиты. Каждая форма пневмонии обладает индивидуальными особенностями протекания. Болезнь может развиться и как осложнение после ранее перенесённых заболеваний: гриппа, простуды, бронхита.
Как правило, наиболее часто определяемыми факторами развития пневмонии являются пневмококк и гемофильная палочка, реже – микоплазма, хламидия и легионелла. В современной пульмонологии уже разработаны вакцины против гемофильной палочки и пневмококка, которые в качестве профилактического средства могут предотвратить развитие болезни, или же, если она уже развилась, то облегчить её симптомы.
У здорового человека в норме наблюдается некоторое количество бактерий в лёгких. Попадание новых, чужеродных микроорганизмов в лёгкие блокируется действием иммунной системы. А если иммунная система не срабатывает по каким-то причинам, то развивается инфекционное воспаление. Именно поэтому болезнь чаще всего поражает людей со слабым иммунитетом, а также детей и пожилых.
Возбудитель проникает в лёгкие через респираторный тракт. Например, из ротовой полости в лёгкие, во время сна, проникает слизь, в которой содержатся бактерии или вирусы. А некоторых из возможных возбудителей могут постоянно обитать в носоглотке даже у здоровых людей.
Симптоматика заболевания проявляется высокой температурой, кашлем с гнойным отделяемым, одышкой, затруднённостью дыхания, слабостью, сильным ночным потоотделением. При менее выраженных симптомах заболевания, у больного могут наблюдаться: сухой кашель без отделения мокроты, сильная головная боль, вялость.
В зависимости от площади, которая поражёна возбудителем, выделяют:
- Очаговую пневмонию (занимает небольшую часть лёгкого).
- Долевую пневмонию (занимает целую долю лёгкого).
- Сегментарную (занимает один или несколько легочных сегментов).
- Сливную (при которой мелкие очаги воспаления соединяются и образуют более крупные).
- Тотальную (тяжелейший вариант пневмонии, при которой воспалительный очаг занимает всю площадь лёгкого).
Это состояние относится к группе тревожных расстройств. Другие его названия: вегето-сосудистая дистония, нейроциркуляторная дистония. Согласно статистическим данным, примерно 40% всех людей хотя бы один раз в жизни страдали от панической атаки. У женщин они возникают намного чаще, чем у мужчин, потому что причиной, способствующей развитию состояния, является эмоциональное перенапряжение. А, как известно, у женщин эмоциональная система более слабая, чем у мужчин, хотя и благодаря некоторым физиологическим механизмам – более гибкая.
Хроническое перенапряжение нервной системы характерно для тех людей, кто обладает тревожно-мнительным характером. Именно эти люди входят в группу риска. Приступы панических атак возникают из-за конфликта бессознательного и сознательного в человеке. Прорыв бессознательного, как более сильного и древнего психического формирования, возникает тогда, когда тонкий слой сознательного в психике человека ломается под действием внешних психотравмирующих факторов.
Симптомы панической атаки: частое сердцебиение, частый пульс, головокружение, дрожь в конечностях, онемение конечностей (в частности, левой руки), боль в левой части грудины, затруднение дыхания, сильный страх. Панический приступ возникает резко и длится до получаса.
Лечение панических атак в тяжёлых случаях предполагает использование антидепрессантов и транквилизаторов. В менее тяжких случаях лечение проводится с помощью психотерапии.
Карциноидом называют обычно доброкачественную, медленно растущую опухоль. В менее чем 10% карциноидов опухоль является злокачественной. Если опухоль небольшого размера, и не сдавливает близлежащие ткани, то симптоматика практически не проявляется. Карциноиды способны метастазировать. Чаще они встречаются у лиц пожилого возраста, чем у молодых людей. Среди мужчин и женщин частота встречаемости карциноидного синдрома почти одинакова. Карциноидные опухоли могут возникать в самых разных местах.
По их локализации выделяют:
- Верхние опухоли, затрагивающие дыхательные пути, пищеварительный тракт, двенадцатиперстную кишку, желудок, поджелудочную железу.
- Средние опухоли, располагающиеся в тонкой кишке, аппендиксе, слепой кишке, восходящем отделе ободочной кишки.
- Нижние опухоли, возникающие в сигмовидной и прямой кишке, в поперечно-ободочной и в нисходящей ободочной кишке.
Карциноидные симптомы, составляющие целый клинический синдром: возникновение ощущения жара после приёма пищи, падение артериального давления, чихание, удушье, дисфункция кишечной системы.

Термином «перинатальный» обозначают промежуток времени, отсчитываемый с 28-й недели беременности и до 7-го дня после родов.
Гипоксия опасна нехваткой кислорода у плода во время внутриутробного нахождения и во время родовой деятельности. Это состояние обусловлено прекращением или уменьшением доступа в организм кислорода и кумуляцией в крови недоокисленных токсичных продуктов метаболизма. Из-за гипоксии в организме плода нарушаются окислительно-восстановительные реакции.
Гипоксия приводит к раздражению дыхательного центра вследствие накопления углекислоты. Плоду приходится дышать через открытую голосовую щель и все, что находится вокруг него (слизь, околоплодные воды, кровь), аспирируется внутрь.
Причинами такой патологии являются нарушения функции плаценты, экстрагенитальные болезни, заболевания матери, интоксикация, патология пуповины и патология самого плода, внутриутробные инфекции и травмы, генетические отклонения.
Симптоматика гипоксии плода: скачки частоты сердечных сокращений, аритмия, глухие сердечные тоны. На ранних стадиях патологии наблюдается активное шевеление плода, на дальнейших стадиях – урежение и замедление движений.
Удушье плода, а затем – ребёнка, приводит к сильнейшим внутриутробным и родовым патологиям. Для устранения асфиксии применяют гипербарическую оксигенацию и кислородотерапию. Цель обоих методов терапии – насыщение плода кислородом.
Асфиксия у новорождённого (депрессия новорождённых) – это патология, при которой дети рождаются с наличием сердечной деятельности, но с отсутствием дыхания или с непродуктивными дыхательными движениями. Асфиксию грудничка лечат с помощью таких мероприятий как искусственная вентиляция лёгких, коррекция нарушений метаболизма, коррекция энергетического баланса.
Асфиксия травматического характера может возникнуть вследствие длительного и сильного сдавления верхних отделов живота или же грудной клетки.
Вследствие того, что венозный отток от верхней половины тела резко нарушается, происходит повышение давление в венозной сети с образованием мелких множественных кровоизлияний (или петехий) в слизистых оболочках, в коже, во внутренних органах, в головном мозге. Кожа приобретает синюшный оттенок. Эта травма часто сопряжена с ушибами сердца и лёгких, с повреждением печени.
Симптоматика травматической асфиксии: точечные кровоизлияния; одутловатость лица; возбуждение, затем заторможенность; дыхательная недостаточность; нарушение зрения; иногда – потеря ориентации в пространстве, частое и поверхностное дыхание. Без оказания экстренной помощи и быстрого начала эффективной вентиляции лёгких происходит окончательная остановка дыхания. В стационарных условиях помимо вентиляции, пациенту вводят глюкозу и сердечные препараты для поддержания деятельности сердца. Чтобы предупредить явление отёка лёгких и отёка мозга – вводят мочегонное средство – лазикс. В тяжёлых случаях осуществляют экстренную интубацию трахеи.
Это состояние было описано еще в 19-ом веке, на основании наблюдения за солдатами, участвующими в военных действиях. В то время это состояние назвалось «солдатским сердцем».
Суть синдрома гипервентиляции состоит в том, что человек под влиянием стрессовых факторов и тревоги начинает часто и усиленно дышать. Это приводит к отклонению от нормы показателя кислотности крови и изменению концентрации в крови таких минералов как кальций и магний. В свою очередь, эти явления способствуют появлению симптомов головокружения, скованности мышц, судорог, дрожи, кома в горле, першения, затруднённости дыхания, боли в грудной клетке. У впечатлительных и тревожно-мнительных личностей происходит запоминание этих симптомов при стрессе, бессознательное закрепление их в психике, и воспроизведение в следующих стрессовых ситуациях.
источник

Иногда отек появляется по простым причинам, не связанным с аллергией:
- употребление алкоголя, соленой пищи;
- незначительный инфекционный процесс;
- травмы.
Но если началась аллергия с отеком лица, необходимо немедленно оказать помощь, ведь такая отёчность является патологически опасной.
Если болезнь не развивается достаточно быстро, рекомендуется сменить обстановку, поменять одежду. Возможно, это следствие работы контактных аллергенов. После ухода симптомов аллергии отек лица больше не будет беспокоить.
Существует порядка 300 тысяч веществ, которые могут быть аллергенами и вызывать отечность в опасных формах. Характерные зоны отечности – язык, нижняя губа, гортань, щеки. Они значительно увеличиваются в размерах, приводя к удушью.

Необходимо оказать экстренное лечение, так как счет в таких ситуациях идет на минуты. Нельзя заниматься самолечением, поскольку промедление может привести к летальному исходу. Лечение должно быть немедленным и квалифицированным – только это позволит спасти жизнь.
Обычно симптомы болезни следующие:
- веки и губы пациента во множественных припухлостях;
- меняется цвет кожи;
- сильный зуд вместе с отеком пораженных участков.
- сыпь в виде крапивницы.

Зачастую больной не испытывает боли при развитии отека, а сами симптомы патологического состояния развиваются очень быстро. Ткани в зоне накопления избыточной жидкости настолько напряжены, что при надавливании они даже не проминаются.
Чтобы лечить эти проявления, вводят антигистаминный препарат, снимающий аллергические отеки, и начинают следить за опухшими участками. Если лечебного эффекта нет, необходимо немедленно вызвать врача. Введение с его помощью более сильного препарата позволит быстро устранить симптомы отеков лица.

Отек может возникнуть не только из-за аллергии, но и при болезни сердца, почек, что также нужно учитывать.
Ангионевротический отек (синоним – отек Квинке) — это очень быстро развивающийся отек в тканях лица, шеи, а в тяжелых случаях – всего организма. Чаще всего он возникает у детей и женщин.
Болезнь обусловлена немедленной реакцией клеток организма на попадание аллергена, вследствие чего начинают резко расширяться местные вены и капилляры.
Проблема данного отека заключается в том, что если он возникает, а врачи организовывают лечение, которое снимает все симптомы этой патологии, это вовсе не значит, что болезнь не возникнет в будущем. У тех, кто перенес его, риск рецидива намного выше, чем у других.
Поэтому необходимо установить вещество, спровоцировавшее реакцию, и не допускать его попадания в организм, а также всегда носить с собой карточку, где будет указан данный продукт. Это поможет медикам принять экстренные меры и назначить верное лечение.
Так как аллергическая реакция регулярно приводит к симптомам отека лица, необходимо знать, что делать, чтобы убрать нежелательные симптомы и оказать должное лечение. Итак, как же снять аллергический отек с лица?
Все действия, которые направлены на устранение аллергического отека на лице, должны осуществляться под строгим медицинским контролем. Они включают в себя несколько последовательных этапов.
Когда возникают отеки при аллергии на лице, можно применять следующие рецепты:
- Настой травы медвежьих ушек.
Для приготовления рецепта измельчают столовую ложку медвежьих ушек, растворяют в 250 мл кипятка. Оставляют при закрытой крышке на 2 часа, после чего его употребляют по 1 ст. л. каждый раз перед применением пищи.
- Неплохой эффект также оказывает лопух в смеси с корнями одуванчика.
Они имеют выраженное противоаллергическое действие и хорошо снимают отек лица от аллергии . Корни максимально измельчают и перемешивают, далее берут 2 ст. л. сырья на 750 мл кипящей воды. Полученное средство стараются настоять сутки, после чего его принимают по 100-120 мл перед каждым приемом пищи.
Итак, ткани лица начинают сильно отекать из-за накопления лишней жидкости в них и нарушения системы оттока. Чаще всего это происходит по причине аллергической реакции, но могут быть и другие предпосылки — сердечные болезни, почечные патологии, онкология, воспалительный процесс и др.
Обнаружив аллергические отеки, важно оказать грамотную первую медицинскую помощь и вызвать врача. Необходимо принять антигистаминные препараты, которые помогут снять аллергию с лица, и ждать лечебного эффекта. В случае ангионевротического отека Квинке промедление губительно.

- Настой травы медвежьих ушек.
Для приготовления рецепта измельчают столовую ложку медвежьих ушек, растворяют в 250 мл кипятка. Оставляют при закрытой крышке на 2 часа, после чего его употребляют по 1 ст. л. каждый раз перед применением пищи.
- Неплохой эффект также оказывает лопух в смеси с корнями одуванчика.
Они имеют выраженное противоаллергическое действие и хорошо снимают отек лица от аллергии . Корни максимально измельчают и перемешивают, далее берут 2 ст. л. сырья на 750 мл кипящей воды. Полученное средство стараются настоять сутки, после чего его принимают по 100-120 мл перед каждым приемом пищи.
Итак, ткани лица начинают сильно отекать из-за накопления лишней жидкости в них и нарушения системы оттока. Чаще всего это происходит по причине аллергической реакции, но могут быть и другие предпосылки — сердечные болезни, почечные патологии, онкология, воспалительный процесс и др.
Обнаружив аллергические отеки, важно оказать грамотную первую медицинскую помощь и вызвать врача. Необходимо принять антигистаминные препараты, которые помогут снять аллергию с лица, и ждать лечебного эффекта. В случае ангионевротического отека Квинке промедление губительно.
источник
Атопические заболевания (бронхиальная астма, аллергический ринит, крапивница, отек Квинке): этиология, патогенез и клинические проявления
Особенности атопических болезней и синдромов:
-у людей с атопиями ↑ уровень IgE
-сильно ↓ содержание IgA (защитные антитела)
-50% атопий – семейные заболевания
-характерно наличие «входных ворот»(кожа и слизистые)
Аллергены – пыльца растений, эфирные масла, пыль, пищевые продукты, лекарственные вещества. Антитела – IgE.
Реакция образования комплекса а-а развивается по I типу в коже и слизистых, при этом АТ фиксируются на тучных кл.
Бронхиальная астма —это хроническое заболевание легких, характеризующееся приступообразными нарушениями бронхиальной проходимости, клиническим выражением которых являются приступы экспираторного (с затруднением выдоха) удушья. Бронхиальной астмой страдает около 3 % населения земного шара. Принято различать атопическую (неинфекционно-аллергическую) бронхиальную астму и инфекционно- аллергическую. Атопическая бронхиальная астмаобусловлена аллергенами неинфекционной природы (домашняя пыль, пыльца растений, перхоть животных, различные химические соединения и др.). Инфекционно- аллергическая бронхиальная астматесно связана с хроническими воспалительными респираторными заболеваниями (бронхит, пневмония и др.). Аллергизацию организма вызывает микрофлора дыхательных путей (вирусы, бактерии, грибы и др.).
Бронхиальная астма характеризуется сложным патогенезом, включающим иммунологические и неиммунологические механизмы. Значительная роль в развитии заболевания отводится аллергической предрасположенности. Существенную роль в патогенезе бронхиальной астмы играют иммунологические повреждения (I — IV типов), причем эти повреждения встречаются в различной комбинации. В формировании обструкции бронхов важное значение имеют дисгормональные сдвиги. Поскольку в регуляции бронхиального тонуса участвует симпатическая и парасимпатическая иннервация, дисбаланс функционального состояния этих отделов вегетативной нервной системы играет большую роль в патогенезе бронхиальной астмы. Основным звеном патогенеза заболевания, по общему мнению, являются повышенная чувствительность и реактивность бронхов.
Лечение отдельных форм бронхиальной астмы имеет свои особенности. Среди разнообразных методов лечения этого заболевания можно выделить методы, направленные на устранение причины заболевания (этиологическое лечение) и его проявлений (патогенетическое лечение).
Крапивница – аллергическое заболевание, характеризующе-еся быстрым и распространенным высыпанием на коже зудящих волдырей. Крапивница может быть и неаллергического генеза (псевдоаллергия), если освобождение медиаторов, вызывающих повы-шение сосудистой проницаемости, не связано с иммунологическими механизмами (например, под действием опиатов, анальгетиков, рентгеноконтрастных средств). Среди аллергических заболеваний крапивница занимает второе место после бронхиальной астмы.
В основе патогенеза крапивницы лежат повышение проницаемости сосудов микроциркуляторного русла и острое развитие отека окружающей ткани под влиянием медиаторов, освобождающихся из тучных клеток и базофилов. Главное место в развитии аллергической крапивницы занимает реагиновый механизм, однако крапивница. может развиваться по второму типу иммунного повреждения (при переливании крови) и иммунокомплексному (при введении пенициллина, антитоксических сывороток).
Заболевание начинается остро с зудящих эритематозных высыпаний волдырного типа на различных участках тела (на лице, руках, туловище, ягодицах). Возможны высыпания на слизистых оболочках. Острая крапивница может сопровождаться лихорадкой, головной болью, общим недомоганием. В случае стойкого характера высыпаний (более 5 — 6 нед.) или их рецидивирования крапивница переходит в хроническую фазу, которая характеризуется волнооб-разным течением. Дифференциально-диагностическим критерием аллергической формы крапивницы, отличающим ее от псевдоаллергической, являются кожные пробы, элиминационная проба и действие антигистаминных препаратов (их высокая эффективность при аллергической форме).
Лечение крапивницы определяется причиной и патогене-тическими механизмами заболевания. Наиболее эффективными являются элиминация из организма больного аллергенов (проводится в условиях стационара) и проведение специфической гипосенси-билизации (в фазе ремиссии). В острый период назначаются антигистаминные препараты (димедрол, пипольфен, супрастин, диазолин). Для купирования отека гортани, угрожающего асфиксией, показаны кортикостероиды (под контролем врача), а в тяжелых случаях — наложение трахеостомы. При крапивнице, осложняющейся анафи-лактическим шоком, вводят адреналин, мезатон, кортикостероиды. При хронической крапивнице важное значение имеют санация хронических очагов инфекции, лечение заболеваний печени, нормализация функции желудочно-кишечного тракта.
Отек Квинке(ангионевротический отек) — четко ограниченный отек кожи и подкожной клетчатки с преимущественной локализацией в области лица, слизистых оболочек полости рта, конечностей, гениталий. Отек Квинке является одной из форм крапивницы и, как последняя, аллергическим и псевдоаллергическим. Он может быть обусловлен лекарственными препаратами, пищевыми, пыльцевыми аллергенами, химическими веществами, ядом насекомых. Патогенез отека Квинке аналогичен крапивнице.
Отек Квинке развивается спустя несколько минут после контакта с аллергеном в виде большого, бледного, плотного, незудящего инфильтрата. Локальные поражения чаще наблюдаются в местах с рыхлой клетчаткой и могут сопровождаться тошнотой, рвотой, головной болью, диареей. Особую опасность представляет отек Квинке с локализацией в области гортани, поскольку, затрудняя дыхание, он может привести к гибели больного при явлениях асфиксии. При локализации отека на лице процесс может распространяться на серозные мозговые оболочки с появлением менингеальных симптомов (головная боль, рвота, судороги).
В лечении аллергического отека Квинке эффективны антигистаминные, глюкокортикостероидные препараты, хлорид кальция. При лечении псевдоаллергического отека Квинке антигистаминные и кортикостероидные препараты малоэффективны. Хороший эффект дает переливание нативной плазмы, компенсирующее дефект ингибитора первого компонента комплемента. При отеке гортани (угроза асфиксии) больным необходима незамедлительная интенсивная терапия, вплоть до трахеостомы (срочная госпитализация в ЛОР-отделение). Прогноз отеков Квинке аллергического характера в основном благоприятный.
источник

Ликвидировать отек несложно, достаточно своевременного введения нескольких лекарственных препаратов.
Гораздо важнее предотвратить его повторное появление, а для этого необходимо определить точную причину подобных симптомов.
Возникновение отека на лице, вызванное иммунологическими процессами на клеточном уровне, как правило, является одной из разновидностей достаточно распространенного аллергического заболевания — крапивницы. Но если симптомами последней служат зудящие высыпания, участки покраснения различной локализации, отек обычно не сопровождается внешними кожными проявлениями. Его возникновение обусловлено повышением проницаемости стенки сосудов, расположенных в подкожном пространстве.
Причинами развития отека на лице могут быть:
- сезонные аллергены, другими словами, пыльца растений или споры грибков;
- прием определенных пищевых продуктов;
- пребывание в запыленных помещениях;
- вдыхание токсических испарений;
- контакт с интенсивно пахнущими компонентами бытовой химии;
- использование декоративной косметики, кремов, лосьонов и тоников по уходу за кожей;
- укусы насекомых;
- применение лекарственных средств.
Однако ежедневно тысячи мужчин и женщин сталкиваются с подобными веществами, но аллергический отек на лице возникает далеко не у всех. Дело в том, что основной патофизиологической причиной развития подобных признаков является наследственная предрасположенность. Только в таком случае клетки иммунной системы специфическим образом реагируют на контакт с теми или иными соединениями.
У ребенка аллергический отек на лице возникает редко. Его может спровоцировать повышенная чувствительность к белкам молочных и кисломолочных продуктов. При грудном вскармливании такую реакцию вызывает несоблюдение диеты кормящей матерью. В некоторых случаях сенсибилизация организма ребенка происходит еще в процессе внутриутробного развития, если беременная женщина контактирует или потребляет в пищу потенциальные аллергены.
Обычно отек лица начинается с зоны глаз и губ. Затем он распространяется на щеки и область скул, подбородка. В некоторых случаях симптомы затрагивают и гортань. Это очень серьезно из-за возможной обструкции дыхательных путей. Поэтому в подобной ситуации быстро требуется неотложная медицинская помощь. В домашних условиях ее можно оказать только в том случае, если в аптечке есть необходимые лекарственные препараты.
Чтобы решить, как снять аллергический отек с лица, надо в первую очередь остановить контакт с раздражителем. Если это, например, пыльца растений, нужно зайти в помещение с закрытыми окнами, снять одежду и принять душ. При возникновении симптомов в ответ на общение с животными следует тщательно вымыть руки, умыться, прополоскать горло и промыть нос солевым раствором.

Народные лекари советуют различные травяные напитки, чаи, сборы. Но сторонники консервативной медицины настаивают на медикаментозных средствах. Любой отек, в том числе и аллергической природы, вызван задержкой жидкости. Поэтому рекомендуют принять мочегонные препараты. Наиболее эффективным является Фуросемид (Лазикс). Начальная дозировка для взрослых составляет до 80 мг в сутки. Принимать его следует до устранения отечности.
Обязательно показаны антигистаминные средства. Вопрос, как снять аллергический отек с лица, стоит достаточно остро, так как его дальнейшее распространение представляет серьезную опасность для здоровья. Поэтому необходимо принимать препараты быстрого действия. Это Ксизал или Телфаст. Разовая дозировка составляет 10 мг для взрослого человека. Прием данных лекарств продолжают до 2 месяцев.
При нарушении носового дыхания можно воспользоваться сосудосуживающими препаратами (Нокспрей, Лазолван Рино). Выраженный зуд слизистой оболочки носоглотки устраняют при помощи средств, содержащих производные кромоглициевой кислоты, например, Кромогескал. Способ применения — по 1 распылению до 4 раз в день.
При остром аллергическом приступе для купирования симптоматики врачи рекомендуют препарат EpiPen.
источник
Крапивница — заболевание, характеризующееся быстрым появлением на коже более или менее распространенных зудящих высыпаний, как правило, волдырей. Они возникают вследствие ограниченного острого воспалительного отека сосочкового слоя дермы.
Общим патогенетическим звеном всех видов крапивницы является повышение проницаемости сосудов микроциркуляторного русла и быстрое развитие отека. Медиаторы, вызывающие повышение сосудистой проницаемости, могут быть в каждом случае различными, но практически все они относятся к медиаторам разных типов аллергических реакций. Аналогичные медиаторы участвуют и в развитии псевдоаллергических реакций. В связи с этим можно выделить две патогенетические формы крапивницы — аллергическую и псевдоаллергическую. Аллергическую крапивницу вызывают аллергены; она имеет иммунный механизм, главным образом реагиновый. Псевдоаллергической является крапивница, медиаторы которой образуются без участия иммунного механизма. При псевдоаллергической крапивнице действующими факторами служат лекарственные препараты (антибиотики, рентгеноконтрастные вещества и др.), сыворотки, гамма-глобулины, бактериальные полисахариды, пищевые продукты и содержащиеся в них ксенобиотики, физические факторы (холод, солнечная радиация и др.). Ведущим патогенетическим звеном развития этой формы крапивницы являются заболевания органов пищеварения и, в первую очередь, нарушения функций гепатобилиарной системы.
КЛИНИЧЕСКАЯ КАРТИНА По течению различают острую, хроническую.
Острая крапивница характеризуется мономорфной сыпью, первичный элемент которой — волдырь (urtica). Заболевание начинается внезапно с сильного зуда кожи различных участков тела, иногда всей его поверхности. Может сопровождаться недомоганием, головной болью, нередко подъемом температуры тела до 38—39°. Вскоре на зудящих участках появляются гиперемированные высыпания, выступающие над поверхностью кожи. По мере нарастания отека капилляры сдавливаются и волдырь бледнеет. При значительной экссудации в центре отека возможно образование пузырька с отслойкой эпидермиса. Экссудат может приобретать геморрагический характер за счет выхода из сосудистого русла форменных элементов крови. В дальнейшем в результате распада эритроцитов образуются пигментные пятна, которые не следует путать с пигментной крапивницей (мастоцитозом). Элементы сыпи могут иметь различную величину — от мелких (величиной с булавочную головку) до гигантских. Они располагаются отдельно или сливаются, образуя фигуры причудливых очертаний с фестончатыми краями. В процессе обратного развития элементы сыпи могут приобретать кольцевидную форму. Длительность острого периода крапивницы — от нескольких часов до нескольких суток, после чего говорят о подострой ее форме. Если общая продолжительность крапивницы превышает 5—6 нед., то заболевание переходит в хроническую форму. Крапивница может рецидивировать.
Хроническая рецидивирующая крапивница характеризуется волнообразным течением, иногда на протяжении очень длительного времени (до 20—30 лет) с периодами ремиссий. Довольно часто она сопровождается отеком Квинке. Эта форма крапивницы сопровождается особенно мучительным зудом. Больные расчесывают кожу до крови. В результате инфицирования расчесов появляются гнойнички и другие элементы.
Бронхиа́льная а́стма — хроническое воспалительное заболевание дыхательных путей с участием разнообразных клеточных элементов. Ключевым звеном является бронхиальная обструкция (сужение просвета бронхов), обусловленная специфическими иммунологическими (сенсибилизация и аллергия) или неспецифическими механизмами, проявляющаяся повторяющимися эпизодами свистящих хрипов, одышки, чувства заложенности в груди и кашля. Бронхиальная обструкция обратима частично или полностью, спонтанно или под влиянием лечения.
Факторы развития заболевания
Существует целый ряд факторов риска, способствующих возникновению и развитию бронхиальной астмы у определённых лиц.
Наследственность. Генетическому фактору уделяется большое внимание. Часто в клинической практике встречаются случаи астмы у детей, матери которых больны астмой; или случаи в нескольких поколениях одной и той же семьи. Существует термин атопическая бронхиальная астма — аллергическая (экзогенная) бронхиальная астма, имеющая наследственный характер. Профессиональные факторы. Влияние биологической и минеральной пыли, вредных газов и испарений на возникновение респираторных заболеваний. С течением времени неспецифическая гиперреактивность бронхов у лиц с профессиональной астмой не исчезает, даже при уменьшении контакта с вредным профессиональным фактором.
Экологические факторы: воздействие ряда неблагоприятных факторов (выхлопные газы, дым, повышенная влажность, вредные испарения).
Питание. Лица, употребляющие продукты растительного происхождения, соки, богатые витаминами, клетчаткой, антиоксидантами, имеют незначительную тенденцию к более благоприятному течению бронхиальной астмы, в то время как употребление продуктов животного происхождения, богатых жирами, белками и рафинированными легкоусвояемыми углеводами, связано с тяжёлым течением заболевания и частыми обострениями.
Моющие средства. Моющие средства для пола и чистящие аэрозоли содержат вещества, провоцирующие астму у взрослых
МО. Долгое время существовало представление о существовании астмы инфекционно-аллергической природы.
Ключевое звено бронхиальной астмы любого генеза — повышенная реактивность бронхиального дерева. Она обусловлена нарушением вегетативной регуляции тонуса гладких мышц и действием медиаторов воспаления и приводит к периодической обратимой обструкции бронхов, которая проявляется повышением сопротивления дыхательных путей, перерастяжением лёгких, гипоксемией, вызванной очаговой гиповентиляцией и несоответствием между вентиляцией и перфузией лёгких, гипервентиляцией.
Основными симптомами бронхиальной астмы являются эпизоды одышки, свистящие хрипы, кашель и заложенность в грудной клетке. Существенное значение имеет появление симптомов после контакта с аллергеном, сезонная вариабельность симптомов и наличие родственников с бронхиальной астмой или другими атопическими заболеваниями. При сочетании с ринитом симптомы астмы могут либо появляться только в определённое время года, либо присутствовать постоянно с сезонными ухудшениями.
Отек Квинке — это острая, опасная для жизни аллергическая реакция, проявляющаяся внезапным появлением обширного отека кожи, подкожной клетчатки, фасций, мышц. Такое состояние может развиться в любом возрасте. Около 10% людей хотя бы раз в жизни перенесли подобное состояние.
В основе отека Квинке лежит аллергическая реакция немедленного типа. Отечность тканей связана с повышенной сосудистой проницаемостью, вызванной высвобождением медиаторов (гистамина, простагландинов, лейкотриенов, цитокинов и др.) из сенсибилизированных тучных клеток, базофилов при их контакте с аллергеном. В качестве такого аллергена могут выступать пищевые продукты (арахис, шоколад, молоко, экзотические фрукты и др.), вдыхаемые пыльцевые или пылевые аллергены, а также лекарственные препараты. Кроме того, причиной отека Квинке может стать воздействие различных физических факторов, таких как холод, яркий солнечный свет и др.
Отек Квинке, как правило, наблюдается в областях с рыхлой клетчаткой — губы, веки, щеки, слизистые оболочки полости рта, мошонки. Он имеет плотный (поверхность кожи не продавливается при нажатии на нее) характер в связи с высоким содержанием белка в отечной жидкости.
Продержавшись от нескольких часов до 2-3 суток, отек затем бесследно проходит. Особенно опасным является отек Квинке в области гортани (возникает в 30% случаев отека Квинке). При этом сначала отмечается охриплость голоса, «лающий» кашель, затем нарастает затруднение дыхания с одышкой. Цвет лица приобретает синюшный оттенок, затем резко бледнеет. При отсутствии рациональной терапии больные могут погибнуть от удушья.
Как правило, заболевание развивается в ответ на введение определенных лекарственных средств или антисывороток (к примеру, введенных после укуса змеи или для защиты от столбняка). Данное заболевание по механизму напоминает аллергию. Организм ошибочно принимает белки антисыворотки или лекарственных препаратов как аллергены и запускает иммунный ответ для борьбы с ними. В наши дни самой распространенной причиной сывороточной болезни является применение пенициллиновых антибиотиков. Развивается заболевание через 7-10 дней после первого влияния вещества. Иногда для появления симптомов должно пройти до 3 недель. При повторном влиянии одного и того же вещества сывороточная болезнь развивается значительно быстрее (за 1-4 дня). Очень небольшое количество антисыворотки или лекарственного препарата может вызвать сильный иммунный ответ только в редчайших случаях.
Первыми признаками сывороточной болезни являются покраснение и зуд в месте инъекции. К ключевым симптомам относят:
источник