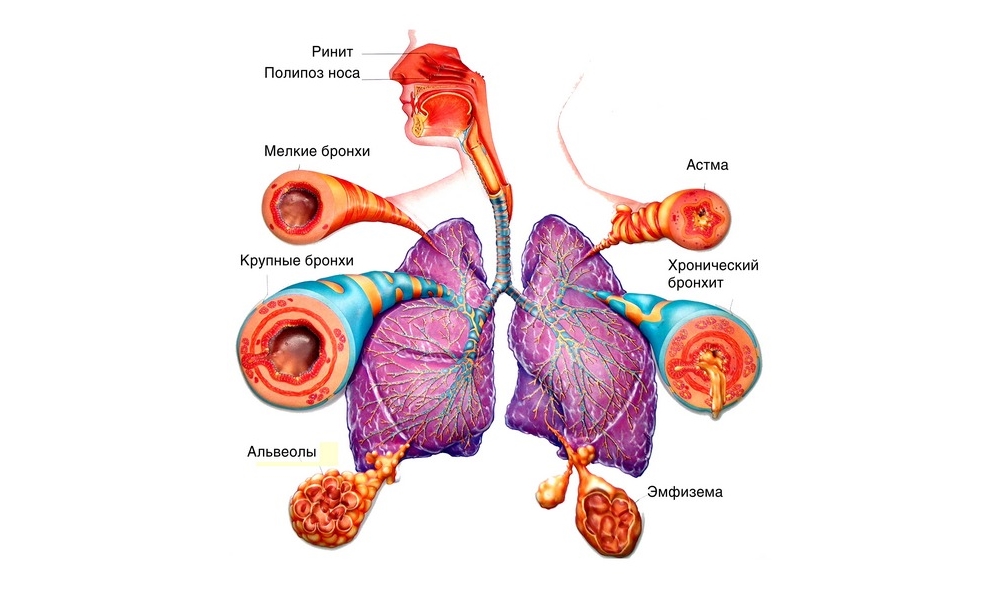
К самым часто встречающимся болезням дыхательной системы человека, относятся хроническая обструктивная болезнь легких и астма. Успешное лечение этих болезней и прогноз зависит от правильной диагностики, используя которую, можно сделать верное медицинское заключение об имеющемся заболевании.
Для распознавания ХОБЛ и бронхиальной астмы врачи прибегают к дифференциальной диагностике. Дифференциальная диагностика — это способ распознания болезней, применяя который, можно исключить похожие заболевания, учитывая их отличительные черты, и поставить единственно верный диагноз.
Астма и ХОБЛ обладают некоторыми схожими признаками, но отличительные черты тоже присутствуют. Хроническая обструктивная болезнь легких — это общий термин, который обозначает различные воспалительные процессы, развивающиеся в органах дыхания и возникающие из-за воздействия определенных неблагоприятных факторов. Чаще всего поражаются бронхи, и возникает непроходимость дыхательных путей, от которой невозможно избавиться.
Также для этого заболевания характерно развитие дыхательной недостаточности и ее дальнейшее прогрессирование. Заболевание разделяется на четыре формы по тяжести: легкая, средняя, тяжелая и крайне тяжелая. К возникновению данного заболевания может привести курение, как пассивное, так и активное, на протяжении длительного времени.
Дым, который вдыхается человеком, способствует раздражению легочной ткани, что ведет в дальнейшем к воспалительным процессам в ней и последующему ее разрушению. К развитию ХОБЛ приводит и вдыхание определенных химических соединений, газов, мелких твердых частиц органического или минерального происхождения и так далее. К основным симптомам заболевания относятся:
- кашель на протяжении длинного промежутка времени с выделением слизи и вязкой мокроты;
- диспноэ, которое усиливается после спортивных упражнений и активной деятельности.
С годами заболевание прогрессирует, и симптомы становятся более ярко выраженными. Пациенты, страдающие этим заболеванием, теряют вес, ухудшается их общее состояние.
В некоторых случаях болезнь сопровождается неожиданно возникающими обострениями, которые ведут к ухудшению общего самочувствия. Симптомы ухудшения также могут быть как легкими, так и очень опасными.
При этом, могут привести к летальному исходу, если своевременно не принять необходимые меры!
Под медицинским термином «астма» подразумевается хроническое заболевание, для которого характерны воспалительные процессы в бронхах. Из-за этих воспалительных процессов повышается чувствительность органов дыхания к различным аллергенам, например, пыльце, резким ароматам.
В этом случае мускулатура бронхов отвечает резким судорожным сокращением, слизистая оболочка отекает, и образовывается слизь, из-за которой затрудняется процесс дыхания. У пациента появляется одышка, которая с легкостью может перерасти в удушье.
Заболевание классифицируется по типам в зависимости от причин возникновения. Выделяется аллергическая, неаллергическая и смешанная форма астмы. Зачастую болезнь все-таки имеет аллергическую природу, и приступы возникают, когда организм сталкивается с аллергенами.
Например: шерстью животных, какими-то определенными косметическими средствами и прочим. В таком случае возникает приступ астмы, который сопровождается одышкой, проблемами с дыханием, а перед ним появляется заложенность носа и кожная сыпь.
При неаллергической форме органы дыхания реагируют на любой внешний раздражитель, то есть это может быть даже холодный воздух, чрезмерная спортивная нагрузка, стрессовая ситуация и многое другое. Гораздо реже встречается смешанная форма астмы, точные причины ее возникновения достоверно не известны.
Пациенты, страдающие астмой, жалуются на мучительный кашель, затрудненный процесс дыхания, появляется одышка, свистящее дыхание, которое можно услышать, даже находясь на достаточно большом расстоянии от пациента. При первых признаках начинающего приступа больному необходимо принять вертикальное и дышать исключительно ртом.
Так как эти две болезни очень похожи по симптоматике, то для постановки диагноза необходимо знать отличия между ХОБЛ и бронхиальной астмой.
Известно несколько факторов, с помощью которых можно правильно определить заболевание:
- Чаще всего ХОБЛ неаллергической природы.
- Астма может передаваться по наследству и связана с аллергией. Организм реагирует на определенные аллергены.
- С ХОБЛ чаще всего сталкиваются пожилые люди, а также пациенты, которые на протяжении долгого времени злоупотребляли никотином. Чем дольше курил пациент, тем тяжелее течение заболевания. Часто прогноз лечения этой болезни определяется по особой формуле: количество сигарет, которые пациент выкуривал в течение дня, умножается на длительность курения в годах. И чем больше полученный результат, тем хуже прогноз результатов терапии заболевания.
- Астма часто встречается у маленьких и юных пациентов, а симптоматика хронической обструктивной болезни легких характерна для лиц, достигших 45 лет.
- Важные факторы риска: при бронхиальной астме это наследственная предрасположенность, а в случае с ХОБЛ — табакокурение, неблагоприятная экологческая ситуация и условия труда (например, химическое производство).
- При астме кашель возникает приступами, появляется после контакта с веществами, которые вызывают аллергическую реакцию. При ХОБЛ симптоматика прогрессирует постепенно, с годами.
- Для астмы также характерно и воспаление слизистой оболочки полоса носа, конъюнктивит, синдром атопической экземы, астматический статус, ХОБЛ сопровождается заболеваниями сердечно-сосудистой системы.
- При лечении астмы отлично действуют кортикостероиды, при ХОБЛ эти медикаменты не приносят никакого облегчения.
У некоторых пациентов наблюдается и два заболевания одновременно. Тогда принято в большинстве случаев говорить о бронхиальной астме при ХОБЛ.
Приступы и обострения возникают при совокупности этих болезней гораздо чаще, и специалисту намного тяжелее подобрать подходящее лечение. Цель терапевтических мер заключается в смягчении симптоматики, повышении уровня физической активности и качества жизни пациентов и замедлении развития заболевания.
Часто назначаются ингаляционные глюкокортикостероиды, длительно воздействующие бета2-адреномиметики. При надобности прописываются и антибактериальные препараты. Лечение назначается индивидуально после досконального обследования больного, изучения его анамнеза и особенностей организма.
Для постановки верного диагноза, чтобы отличить ХОБЛ и бронхиальную астму, используется дифференциальная диагностика. Чтобы разобраться, чем же болен пациент — астмой или ХОБЛ — врачи применяют следующие методы:
- сбор семейного анамнеза и анамнеза жизни: врач расспрашивает больного о генетической предрасположенности, трудовой деятельности, вредных привычках;
- получение сведений о заболевании: врач задает вопросы о длительности и интенсивности симптоматики, консистенции слизи;
- общий осмотр: прослушивание легких, сердца, осмотр кожного покрова;
- анализ мокроты, крови;
- проба с сальбутамолом: в этом случае сначала измеряется объем выдыхаемого воздуха без лекарства, и второе измерение проходит через четверть часа после его применения. Если полученный результат улучшается меньше, чем на 15%, то это говорит о ХОБЛ, так как в этом случае стеноз, возникший в бронхах, считается необратимыми, и его невозможно устранить с помощью медикаментозных препаратов.
При лечении ХОБЛ в основном пациенты получают медикаментозные препараты на протяжении длительного времени. Главная цель терапии — купирование процесса воспаления, который ведет к застойным явлениям и приводит к уменьшению просвета бронхов.
Рекомендуется при необходимости сменить место жительства, поменять рабочее место, бросить курить. Назначаются:
- бета-адреноблокаторы, обладающие продолжительным действием. Их прием ведет к рефлекторному расширению просвета бронхов и снятию спазма гладких мышц;
- глюкокортикостероиды;
- муколитики (бронхосекретолитические препараты).
При развитии бактериальной инфекции назначаются антибактериальные средства.
Целью терапии астмы является сведение к минимуму выброса медиаторов воспаления. При внезапно возникших опасных приступах назначаются:
- 2-адреномиметики;
- атропиноподобные медикаменты;
- препараты, способствующие расширению бронхов;
- стабилизаторы мембран тучных клеток;
- глюкокортикостероиды и прочее.
Чтобы избежать возникновения ХОБЛ и бронхиальной астмы, настоятельно рекомендуется:
- исключить вредные факторы на рабочем месте (при необходимости — смена вида деятельности) и поменять место жительства при плохой экологической обстановке;
- вести здоровый образ жизни: избавиться от пагубных привычек, заниматься спортом и т. д.;
- при астме рекомендуется избегать контакта с веществами, которые способствуют появлению аллергической реакции;
- ежедневно делать влажную уборку в помещении, как на работе, так и в доме/квартире;
- рекомендуется постепенно увеличивать физическую нагрузку;
- вовремя лечиться от простудных и инфекционных заболеваний органов дыхательной системы;
- следить за состоянием здоровья: посещать санатории, физиотерапевтические процедуры, проходить профосмотры у врача.
источник
Принципы этиотропного и патогенетического лечения ХОБЛ:
Этиотропное лечение при обострении ХОБЛ после установления причины обострения – антибиотикотерапия или использование противовирусных препаратов.
Вакцинация против вируса гриппа для профилактики обострений.
Использование бронходилататоров (агонистов β2-адренорецепторов, М-холинолитиков, ингибиторов фосфодиэстеразы).
Подавление выраженности воспаления в воздухопроводящих путях посредством использования ингаляционных глюкокортикостероидов.
Бронхиальная астма – мультифакторное хроническое рецидивирующее заболевание, первично поражающее воздухопроводящие пути, и характеризующееся триадой признаков:
Периодически возникающей обструкцией воздухопроводящих путей (крупного, и особенно – мелкого и среднего калибра) различной степени выраженности с развитием экспираторной одышки.
Гиперреактивностью бронхиального дерева;
Плохо контролируемым воспалением воздухопроводящих путей.
В отличие от ХОБЛ, бронхиальная обструкция при астме, как правило, возникает в момент приступа, и исчезает либо спонтанно, либо в результате применения бронходилататоров. Провоцировать обострения бронхиальной астмы могут вирусы, поражающие дыхательные пути, бактерии, аллергены, а также загрязнители окружающей среды и неблагоприятные климатические условия.
Морфологическая картина изменений в легких при бронхиальной астме: отмечаются инфильтрация воздухопроводящих путей нейтрофилами, эозинофилами и тучными клетками; утолщение базальной мембраны легочных кровеносных сосудов; повреждение межклеточных контактов между эпителиальными клетками бронхов; гиперплазия бокаловидных клеток и закупорка просвета бронхиол вязкой мокротой (особенно хорошо заметна в момент приступа). Гиперплазия и гипертрофия гладкомышечных клеток воздухопроводящих путей, а также пролиферация фибробластов и увеличение продукции компонентов внеклеточного матрикса приводят к ремоделированию бронхиального дерева и свидетельствуют о продолжительном течении бронхиальной астмы. При ремоделировании воздухопроводящих путей утолщается стенка бронхиального дерева, что усиливает гиперреактивность бронхов.
Бронхиальная гиперреактивность – это качественно и количественно измененный ответ гладкомышечных клеток бронхов на действие неспецифических стимулов. Например, вдыхание холодного воздуха не вызывает бронхоспазм у здоровых лиц, но может провоцировать его возникновение у пациентов, страдающих бронхиальной астмой. В других случаях, бронхоспазм у таких пациентов может развиться при действии на гладкомышечные клетки подпороговых концентраций бронхоконстрикторов, не провоцирующих бронхоспазм у здоровых субъектов.
При бронхиальной астме сила сокращения гладкомышечных клеток бронхиального дерева не отличается от таковой у здоровых лиц, но заметно возрастает скорость сокращения этих клеток. Эта особенность объясняется тем, что в гипертрофированных гладкомышечных клетках происходит ремоделирование цитоскелета, и сборка актиномиозионовых мостиков осуществляется быстрее.
Причины и механизмы развития бронхиальной астмы весьма гетерогенны, поэтому классификации этой формы патологии весьма условны. Различают экзогенную (аллергическую) и эндогенную (идиосинкратическую) формы бронхиальной астмы. Экзогенная бронхиальная астма развивается у пациентов, как правило, в детском или юношеском возрасте и является одной из разновидностей атопии. У таких пациентов весьма часто отмечаются и другие клинические признаки атопии: атопический дерматит, аллергический ринит или крапивницу. В механизмах развития эндогенной бронхиальной астмы реакции гиперчувствительности не играют ведущей роли; заболевание развивается, как правило, у лиц зрелого возраста. Среди причин возникновения бронхиальной астмы, особенно экзогенной, важная роль принадлежит наследственной предрасположенности.
Рассмотрим патогенез атопической бронхиальной астмы подробнее. Наличие генетической предрасположенности, пренатальное прогтраммирование и патология раннего детского возраста способствуют преобладанию активности Th2 над активностью Th1. Т-хелперы 2-го типа синтезируют ИЛ-4, 5, 9 и 13, которые активно участвуют в механизмах аллергического воспаления и поддерживают образование IgE B-лимфоцитами.
После поступления разрешающей дозы аллергена в сенсибилизированный организм молекулы аллергена захватываются и перерабатываются дендритными клетками воздухопроводящих путей. Затем информация об аллергене представляется Т- и В-лимфоцитам. Последние, под влиянием цитокинов ИЛ-4 и ИЛ-13 «переключаются» на синтез IgE. Связывание этих реагинов с высокоаффинными рецепторами на поверхности тучных клеток (FcRI) приводит к активации и дегрануляции этих клеток с выделением первичных и вторичных медиаторов аллергии. Острая бронхиальная обструкция после воздействия аллергена обусловлена действием преимущественно гистамина и лейкотриенов, которые вызывают сокращение гладкомышечных клеток бронхов и усиливают секрецию слизи бокаловидными клетками. Такая бронхиальная обструкция исчезает после лечения или выраженность ее самопроизвольно снижается в течение нескольких часов. Однако через 4-6 часов после первого эпизода острой бронхиальной обструкции степень ее вновь возрастает из-за развития воспаления: цитокины и хемокины, синтезированные тучными клетками, привлекают в очаг аллергического воспаления лимфоциты и эозинофилы. Те, в свою очередь, также образуют провоспалительные цитокины, активные формы кислорода и азота, гистамин, серотонин, медиаторы липидной природы, хемокины, факторы роста, протеиназы и др. Активируются и клетки, входящие в состав бронхиального дерева. Развивается воспаление.
Перечислим некоторые важнейшие медиаторы, вызывающие бронхиальную обструкцию (табл. 3):
источник
Новые подходы к лечению пациентов с сочетанием бронхиальной астмы и ХОБЛ – фокус на пролонгированные М-холинолитики
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Бронхиальная астма (БА) и хроническая обструктивная болезнь легких (ХОБЛ) относятся к хроническим воспалительным заболеваниям легких. Подходы к ведению пациентов с БА и ХОБЛ с учетом различий в патогенезе данных заболеваний должны различаться, при этом зачастую в условиях реальной клинической практики пациентам назначается идентичная терапия. Осложняет эту ситуацию и тот факт, что у ряда больных (преимущественно пожилого возраста) сложно дифференцировать данные патологии, а у некоторых пациентов имеется комбинация 2-х заболеваний сразу, что представляет значительные сложности для клинициста в плане выбора оптимальной схемы терапии. Насколько актуальна данная проблема в реальной практике?
Как известно, БА – одна из наиболее распространенных патологий, которой страдают лица всех возрастов во всем мире, она представляет собой серьезную социальную, эпидемиологическую и медицинскую проблему. БА – это хроническое воспалительное заболевание дыхательных путей, которое при неэффективном лечении может значительно снижать качество и сокращать продолжительность жизни пациентов, приводить к госпитализации и в ряде случаев быть причиной смерти. В последние десятилетия в лечении БА были достигнуты несомненные успехи. Признание ведущей роли аллергического воспаления в патогенезе этого заболевания привело к созданию препаратов, уменьшающих активность воспалительного процесса в бронхиальном дереве. Качество ведения пациентов с данной патологией повысилось после внедрения в широкую клиническую практику ингаляционных глюкокортикостероидов (ИГКС).
Смертность от БА быстро снижалась, начало казаться, что ИГКС и являются теми средствами, которые раз и навсегда решили проблему астмы. Действительно, только с 1990 по 2010 г. смертность от БА в мире снизилась среди мужчин с 25 до 13, а среди женщин – с 17 до 9 пациентов на 100 тыс. человек в год [5]. Однако, к сожалению, проблема БА крайне актуальна и в настоящее время. В мире около 300 млн больных БА, ее распространенность в разных странах мира колеблется от 1 до 18% [6]. Необходимо отметить, что снижение смертности не сопровождалось снижением заболеваемости БА, которая по-прежнему остается на высоком уровне [8]. Имеются сведения, что в некоторых странах произошла стабилизация уровня заболеваемости, в то время как в других странах распространенность БА продолжает увеличиваться. К сожалению, получение сопоставимых данных по разным странам затруднено из-за существенных различий медицинской статистики и особенностей проведения эпидемиологических исследований. По оценкам ВОЗ, ежегодно БА обусловливает потерю 15 млн так называемых DALY (Disability Adjusted Life Year – «год жизни, измененный или потерянный в связи с нетрудоспособностью»), что составляет 1% от общего всемирного ущерба от болезней [7].
Проблема БА в России так же актуальна, как и в других странах Европы. На 2010 г. в России общее число больных астмой превышало 6 млн человек. Ежегодно регистрируется до 120 тыс. новых случаев заболевания. Несмотря на современные методы диагностики и эффективные способы лечения, от астмы ежегодно умирают до 3,6 тыс. человек [8].
Что касается ХОБЛ, то она также относится к числу наиболее распространенных заболеваний. В структуре заболеваемости ХОБЛ входит в число лидирующих по числу дней нетрудоспособности, причинам инвалидности и занимает 4-е место среди причин смерти в мире. ХОБЛ наносит значительный экономический ущерб, связанный с временной и стойкой утратой трудоспособности самой активной части населения. Крупные эпидемиологические исследования показали, что ХОБЛ характеризуется системными проявлениями, повышает риск развития сердечно-сосудистых заболеваний в 2–3 раза [10, 12]. По прогнозам ВОЗ, за период 1990–2020 гг. ХОБЛ по смертности переместится с 6-го на 2–3-е место, по заболеваемости – с 12-го на 5-е [11]. За 1 год в мире более 36 млн человек умирают от неинфекционных патологий, из них 12% – от хронических респираторных неинфекционных заболеваний [11]. Социальное бремя заболевания также очень велико – ХОБЛ в 1990 г. являлась 12-й ведущей причиной потери DALY в мире (2,1%), а к 2030 г., в соответствии с прогнозами, выйдет на 7-е место, что определяет высокую социальную значимость данной патологии [13–15].
В России, по данным официальной статистики, около 1 млн больных ХОБЛ. Однако эти данные не отражают реальную ситуацию, т. к. диагностируются только тяжелые формы заболевания, а пациенты с начальными проявлениями ХОБЛ не учитываются. По данным Российского респираторного общества, в России около 11 млн больных ХОБЛ. Эпидемиологическая часть исследования GARD (Global alliance against chronic respiratory diseases), проведенная в России, продемонстрировала, что только 20% пациентов с ХОБЛ поставлен правильный диагноз, а из тех больных, у которых заболевание диагностировано, более 90% не получают лечения, предусмотренного современными рекомендациями [16].
Учитывая столь значительное количество пациентов с БА и ХОБЛ, логично было бы предположить, что даже при отсутствии связи между этими патологиями у достаточно большого количества пациентов может быть сочетание 2-х заболеваний одновременно. При этом уже установлено, что наличие БА является само по себе фактором риска развития ХОБЛ [18], т. е. существует патогенетическая связь между этими заболеваниями. Почему этому придается такое большое значение?
Как уже было установлено ранее в ходе большого количества исследований, БА и ХОБЛ – воспалительные заболевания, однако, несмотря на то, что в ряде случаев имеется сходная клиническая картина, в большинстве случаев характер воспаления при этих заболеваниях принципиально различается. С учетом различия патогенетических характеристик воспалительного процесса при ХОБЛ и БА (преимущественно нейтрофильное и эозинофильное соответственно) лечение ХОБЛ направлено на снижение выраженности симптомов бронходилататорами, в то время как ключевой элемент лечения БА – противовоспалительная терапия, направленная на подавление воспалительного процесса в бронхиальном дереве. Вследствие этого при данных заболеваниях тактика назначения препаратов (как бронходилатирующих, так и противовоспалительных) имеет существенные различия. В результате терапия, направленная на снижение астматического воспаления, не имеет терапевтического обоснования при нейтрофильном воспалении ХОБЛ, и, например, лечение глюкокортикостероидами, являясь высокоэффективным при астме (снижает активность эозинофилов), не предотвращает прогрессирование процесса при ХОБЛ (стимуляция нейтрофилов) [20]. На рисунке 1 приведены основные отличия ХОБЛ и БА, при этом показано, что сочетание этих заболеваний встречается в значительном количестве случаев. По некоторым данным, это «перекрывание» выявляется у половины всех пациентов, однако сравнивать такие результаты между собой не имеет особого смысла, т. к. в различных работах применялись различные критерии диагностики ХОБЛ и БА, с чем и связаны большие разночтения в цифрах (от 15 до 55%). Выделение таких пациентов в отдельную группу представляется целесообразным, поскольку при сочетании этих патологий чаще наблюдаются обострения, хуже качество жизни, отмечается ускорение снижения легочной функции, зафиксирована более высокая смертность и выше экономические расходы, чем при ХОБЛ или БА по отдельности [23–25].
Как современные руководства определяют БА и ХОБЛ?
Согласно новому определению, приведенному в GINA 2014 г. (основной документ, в котором отражена стратегия диагностики и лечения данной патологии), БА – это «гетерогенное заболевание, обычно характеризующееся хроническим воспалением воздухоносных путей. Оно определяется историей респираторных симптомов, таких как хрипы, затрудненное дыхание, чувство стеснения в груди и кашель, которые могут варьировать по времени и интенсивности вместе с вариабельным ограничением экспираторного воздушного потока» [17].
В определение ХОБЛ в 2014 г. также были внесены некоторые изменения: «это частое заболевание, которое можно предотвратить и лечить, характеризующееся персистирующим ограничением воздушного потока, обычно прогрессирующее и ассоциированное с усиленным хроническим воспалительным ответом в воздухоносных путях и легких в ответ на раздражающие частицы или газы. Обострения и коморбидные заболевания вносят вклад в общую тяжесть состояния у отдельных пациентов» [18].
В середине 2014 г. в клиническую практику был введен новый термин, обозначающий сочетание ХОБЛ и БА, – ACOS (asthma-COPD overlap syndromе – синдром перекрывания астма – ХОБЛ). В русской литературе еще не сформировалась общепринятая аббревиатура для обозначения данного синдрома, поэтому в данной статье он будет обозначен как СПАХ (Синдром Перекрывания Астма – ХОБЛ). СПАХ посвящена отдельная глава в GINA 2014 г., которая создана совместными усилиями 2-х комитетов – GINA и GOLD. Более того, на основании данной главы выпущен отдельный документ «Диагностика заболеваний с хроническим ограничением воздушного потока: астма, ХОБЛ и СПАХ» [19].
Какое определение в рамках этого документа имеет СПАХ? «Синдром перекрывания астма – ХОБЛ характеризуется персистирующим ограничением воздушного потока, рядом признаков, ассоциированных с астмой, и рядом признаков, ассоциированных с ХОБЛ. Следовательно, СПАХ определяется чертами, характерными одновременно для БА и ХОБЛ». Необходимо сразу оговориться, что авторы документа не используют определение СПАХ, а характеризуют его лишь как «описание для клинического использования» [19].
Такое клиническое обособление СПАХ важно с точки зрения дифференцированного подхода к назначению терапии пациентам с хронической бронхообструктивной патологией. Действительно, при БА в качестве монотерапии не назначают длительно действующие β2–агонисты (ДДБА) (назначение возможно только в ассоциации с ИГКС), а при ХОБЛ – в качестве монотерапии не назначают ИГКС (при этом длительно действующие М-холинолитики (ДДХЛ) и ДДБА являются ключевыми препаратами) [17, 18]. Более того, ИГКС при ХОБЛ назначаются только пациентам с тяжелыми и крайне тяжелыми формами заболевания, которые не контролируются пролонгированными бронхолитиками. При этом необходимо учитывать, что применение ИГКС (особенно высоких доз) повышает риск развития пневмонии и туберкулеза [18, 21].
При описании роли ИГКС при ХОБЛ нельзя не упомянуть о недавно завершившемся 12-месячном двойном слепом исследовании WISDOM, в которое были включены 2485 пациентов с ХОБЛ с историей обострений заболевания, находящиеся на тройной терапии тиотропия бромидом, сальметеролом и флутиказоном в течение 6 нед. Следует отметить, что пациенты страдали тяжелой и крайне тяжелой ХОБЛ, 69,9% получали ИГКС постоянно до включения в исследование. После рандомизации пациенты 1-й группы продолжили получать тройную терапию, у пациентов 2-й группы в течение 12 нед. стали снижать дозу ИГКС вплоть до полной отмены. В итоге к 52 нед. в группе пациентов с отменой ИГКС на 43 мл было больше сокращение минимального объема форсированного выдоха за 1-ю секунду (ОФВ1), однако риск развития среднетяжелых и тяжелых обострений не отличался у пациентов, продолжающих лечение ИГКС, и у тех, кто прекратил прием ИГКС [22]. То есть в ходе этого исследования было еще раз продемонстрировано, что роль ГКС в лечении ХОБЛ значительно более скромная, чем предполагали ранее, и основное значение имеет назначение бронходилататоров.
Таким образом, перед практическим врачом стоит задача проведения дифференциальной диагностики между БА и ХОБЛ для выбора оптимальной схемы терапии. В таблице 1 рассмотрены факторы, свидетельствующие о СПАХ, и показатели, на которые стоит обращать внимание.
Несмотря на наглядность представленной схемы, разделяющей БА, ХОБЛ и СПАХ, можно быть уверенным в том, что при дифференциальной диагностике этих состояний возникнет большое количество вопросов. Например, остается неясным, каким образом применять спирометрические критерии, если нет четкого указания, что при СПАХ должно сохраняться соотношение ОФВ1/ФЖЕЛ
источник
Бронхиальная астма (БА) и хроническая обструктивная болезнь легких (ХОБЛ) — два самостоятельных хронических заболевания респираторной системы, наиболее распространенные среди населения.
Бронхиальная астма (БА) и хроническая обструктивная болезнь легких (ХОБЛ) — два самостоятельных хронических заболевания респираторной системы, наиболее распространенные среди населения. Несмотря на вполне определенные различия между БА и ХОБЛ в механизмах развития, в клинических проявлениях и принципах профилактики и лечения, эти два заболевания имеют некоторые общие черты. Кроме того, возможно и сочетание этих двух болезней у одного человека. Все это создает известные трудности в практической работе даже хорошо информированного врача.
Эпидемиология этой микст-патологии практически не изучена. Однако если обратиться к данным по частоте обнаружения тяжелой астмы, с резистентностью к стандартным средствам базисной терапии (глюкокортикостероиды), нарастающими признаками дыхательной недостаточности и формированием легочного сердца, то это будет близко к числу лиц, сочетающих БА и ХОБЛ (от 10% до 25% больных БА). Эта проблема особенно актуальна для врачей, работающих в поликлиниках, поскольку именно на амбулаторном уровне осуществляется многолетний контроль за состоянием больных, проводятся диагностические и лечебные мероприятия, в то время как пребывание в стационаре (даже в идеальном) — всего лишь эпизод в истории болезни каждого больного.
Целью настоящей работы являлось представление собственных результатов исследования распространенности сочетания ХОБЛ и БА, особенностей клинических проявлений, возможностей диагностики и лечения больных этой микст-патологией в амбулаторных условиях.
Присоединением ХОБЛ к БА считали ту ситуацию, когда в стабильном состоянии БА (контролируемые симптомы, малая вариабельность пиковой скорости выдоха (ПСВ)) сохраняется сниженный объем форсированного выдоха за 1-ю секунду (ОФВ1)), даже если есть высокий прирост в пробе с бета-2?агонистом. При длительном наблюдении за этими больными отмечается прогрессирование дыхательной недостаточности, носящей неуклонный характер, снижается эффективность кортикостероидов, ранее бывших высокоэффективными.
Работа состояла из нескольких этапов:
- На базе респираторно-восстановительного центра городской поликлиники № 7 Центрального административного округа Москвы (ЦАО) методом случайной выборки взято под наблюдение 250 человек с диагнозом БА. Помимо детального клинического, инструментального и лабораторного дообследования, уточнения диагноза, наряду с лекарственной терапией проведено реабилитационное лечение.
- Наряду с этим проведена экспертная работа по оценке качества оказания медицинской помощи больным наиболее распространенными болезнями органов дыхания: БА и ХОБЛ путем выборочной оценки амбулаторных карт 22 поликлиник Северного административного округа Москвы (САО). Исследовано 960 историй болезней, из них 521 карта больных ХОБЛ, 439 карт БА. Проведен анализ врачебных ошибок на амбулаторном этапе и разработаны методы их устранения. Проведены образовательные программы для врачей общей практики САО, с последующей оценкой их деятельности.
- Использованы результаты диспансеризации населения САО (9320 чел.), состоящей из анкетирования всех лиц, обратившихся в поликлиники САО (независимо от повода обращения) и проведения им спирометрии с последующим анализом результатов и формированием групп наблюдения.
Результаты исследования
На базе респираторно-восстановительного центра городской поликлиники № 7 ЦАО при тщательном анализе 250 амбулаторных больных установлено, что более 20% больных, наблюдавшихся с диагнозом БА, имели признаки сочетанной патологии: БА + ХОБЛ. Были сформированы разные группы больных в зависимости от сочетания ХОБЛ 2–3 стадии в стабильном состоянии с БА легкой и среднетяжелой степенью, подвергнутых динамическому наблюдению в течение двух лет.
Ретроспективный анализ течения заболевания у этих больных выявил следующие особенности. При сочетании БА легкой степени с ХОБЛ 2?й стадии у 2/3 у больных дебютировала БА, а у 1/3 — ХОБЛ. При этом средняя продолжительность БА, протекающая изолированно, составляла 18 лет. Средняя продолжительность изолированно протекавшей ХОБЛ, к которой впоследствии присоединилась БА, составила 6 лет, т. е. была в три раза короче. В группе больных бронхиальной астмой средней степени тяжести и ХОБЛ 2?й стадии дебют БА или ХОБЛ происходил примерно у одинакового количества больных. Причем половина из них не могла анамнестически четко указать на наличие в дебюте того или иного заболевания. Как БА, так и ХОБЛ диагностированы у этих больных после 35 лет, а присоединение «второй болезни» происходило после достижения ими 50?летнего возраста. При этом у большинства больных этой группы базисную терапию БА больные стали получать в среднем через 10–15 лет после появления клинической симптоматики БА. Другими словами, присоединение ХОБЛ к среднетяжелой БА у большинства больных происходило при неадекватной терапии дебюта БА. Анализ факторов риска у этих больных установил, что сочетание БА и ХОБЛ чаще всего происходит при суммации нескольких факторов риска. Наиболее частым сочетанием явилось курение, частые «простудные заболевания» и наследственная предрасположенность (для больных БА).
Симптоматика при сочетании БА и ХОБЛ модифицировалась различно в зависимости от тяжести сочетающихся болезней. Так, у больных легкой БА при присоединении ХОБЛ 2?й стадии в четыре раза усилился кашель, в три раза возросла одышка, которая приобрела постоянный характер, в то же время интенсивность приступов удушья не изменилась. Увеличилось выделение мокроты, увеличилась интенсивность хрипов при сохраняющейся на прежнем уровне потребности в бета-2?агонистах. При присоединении БА к ХОБЛ появились приступы удушья, скуднее стала аускультативная симптоматика, меньше стало отделяться мокроты и повысилась потребность в бронходилятаторах. Выраженность клинических симптомов в группе больных среднетяжелой БА + ХОБЛ 2?й стадии были следующими. При присоединении ХОБЛ к БА усилился кашель, наросла одышка, интенсивнее стали приступы удушья, увеличилось количество отделяемой мокроты, возросла интенсивность хрипов, увеличилась потребность в бета-2?агонистах. При присоединении БА к ХОБЛ — возникли приступы удушья, снизилась интенсивность хрипов и выделения мокроты, но возросла потребность в бронходилятаторах.
У больных со среднетяжелой формой БА при сочетании с ХОБЛ 3?й стадии возросла интенсивность всех клинических признаков (кашель, одышка, удушье, выделение мокроты, хрипы, потребность в бета-2?агонистах). При присоединении к ХОБЛ БА наросла приступообразная одышка, снизилось выделение мокроты, уменьшилась интенсивность хрипов. У всех больных БА при присоединении ХОБЛ отмечено снижение эффективности ингаляционных кортикостероидов и возрастание потребности в бета-2?агонистах.
Сочетание БА и ХОБЛ функционально характеризовалось снижением ОФВ1. Причем при сравнении этого показателя у больных изолированной БА и БА + ХОБЛ отмечены меньшие цифры при микст-патологии. При этом, если у больных легкой и среднетяжелой БА, сочетающейся с ХОБЛ 2?й стадии, различия составляют около 10%, то при сочетании с ХОБЛ 3?й стадии — различия достигают 30%. Т. е. именно ХОБЛ, присоединяясь к БА, ведет к депрессии ОФВ1. При сравнении результатов бронходилятационного теста с бета-2?агонистами установлена закономерность, заключающаяся в снижении индекса прироста в зависимости от стадии ХОБЛ, сочетающейся с БА. При наличии 2?й стадии ХОБЛ, сочетающейся с БА разных степеней тяжести, происходило уменьшение среднего индекса прироста на 5–6%, а при сочетании ХОБЛ 3?й стадии — индекс прироста был меньше на 10% в сравнении с аналогичным показателем у больных изолированной БА.
При применении комплексной реабилитационной терапии в группе больных с сочетанием БА легкого течения и ХОБЛ легкого течения уменьшается выраженность клинических симптомов более чем в 2,5 раза в сравнении с больными, не применявшими комплекс реабилитации. Улучшаются показатели функции внешнего дыхания (ФВД) ко второму году наблюдения, при этом степени падения ОФВ1 более чем на 50 мл в этой группе не отмечено, увеличивается группа пациентов с положительным бронходилятационным ответом. В этой группе больных улучшаются показатели болезненности (увеличилось число больных, не имевших госпитализаций).
В группе больных с сочетанием БА среднетяжелого течения и ХОБЛ средней степени тяжести уменьшается степень выраженности клинических симптомов (кашель в 2,9 раза; уменьшилось отхождение мокроты в 2,3; удушье в 3,2, снизилась потребность в бронхолитиках в 2 раза; увеличилась группа больных с транзиторными изменениями ЭКГ. При оценке функциональных показателей достоверных изменений ОФВ1 не выявлено, но при этом увеличивается группа пациентов с положительным бронходилятационным тестом в 4,2 раза. Уменьшается число больных с гипоксией в 4 раза. Улучшаются показатели болезненности: увеличивается группа больных, не имевших госпитализаций в течение года, в 3,2 раза, в 8 раз увеличивается число больных, не имевших обращений по скорой помощи.
В группе больных с сочетанием ХОБЛ тяжелого течения и БА среднетяжелого течения отмечено уменьшение выраженности клинических симптомов в процессе 2?летнего наблюдения (кашель в 1,6 раз, одышка в 1,5 раза, отхождение мокроты в 1,8 раз, наличие хрипов в 1,7 раз, урежение удушья и снижение потребности в бронхолитиках в 1,6 раза). Но при этом степень выраженности всех клинических симптомов остается высокой. Увеличивается группа больных с функциональными изменениями ЭКГ. В группе больных, применяющих регулярное введение бронхолитиков, отмечается прирост показателей ФВД на 7,8%, но при этом показатели ОФВ1 соответствуют тяжелой обструкции. При этом положительной динамики в оценке бронходилятационного теста не отмечено, не увеличилось число больных с тяжелой дыхательной недостаточностью. Улучшились показатели болезненности: увеличилась группа больных, имевших одну госпитализацию, в 5 раз, уменьшилась группа больных с частыми госпитализациями в 4 раза. Уменьшилась группа больных с частыми обращениями по скорой помощи в 2,3 раза. В другом административном округе Москвы — Северном (САО) проведена экспертная работа по оценке качества оказания медицинской помощи больным наиболее распространенными болезнями органов дыхания: БА и ХОБЛ путем выборочной оценки амбулаторных карт 22 поликлиник САО. Проведен анализ 960 историй болезней, из них 521 карта больных с диагнозом ХОБЛ, 439 карта больных с диагнозом БА.
Среди больных ХОБЛ БА выявлена в 12% (63 человека), среди больных с БА ХОБЛ выявлена в 28% (123 человека). В среднем получается сочетание БА и ХОБЛ в 19,4% случаев. Причем у больных с диагнозом БА это сочетание наблюдалось в два раза чаще.
Другой источник информации о распространенности обсуждаемой микст-патологии — диспансеризация населения, состоящая из анкетирования всех лиц, обратившихся в поликлиники САО, независимо от повода обращения и проведения им спирометрии с последующим анализом результатов и формированием групп наблюдения. Обследовано 9320 человек, из них у 39% (3635 человек) обнаружено наличие респираторных жалоб в анкете, а у 24% (2237 человек) — изменения на спирограмме. ХОБЛ впервые выявлена у 852 человек (9,14%). БА — у 96 человек (1,0%). При этом сочетание БА и ХОБЛ обнаружено у 85 человек (8,96% из 948 больных). Следовательно, сочетание ХОБЛ с БА при активной работе по диагностике болезней легких выявляется довольно часто (около 9% случаев). При этом следует подчеркнуть, что поводом для обращения в поликлинику у них были не заболевания органов дыхания. Возникает вопрос: «Что за причина такого отношения больных к этому сочетанию болезней?» Либо малосимптомное течение заболевания, не приносящее значительных неудобств больному, либо — снижение порога чувствительности больного к болезненным ощущениям. Анализ особенностей течения выявленной при диспансеризации микст-патологии (ХОБЛ + БА) установил основные закономерности: все больные были курильщиками, 69% из них — мужчины. У всех была ХОБЛ 2?й стации в сочетании с легкой астмой, симптомы которых больными расценивались как результат курения, от которого больные не хотели избавляться. В то же время поводами для обращения в поликлинику у них были: заболевания сердечно-сосудистой системы, сахарный диабет и ОРЗ.
Таким образом, проведенное исследование показало, что выявление сочетания БА + ХОБЛ зависит от метода выявления и частота встречаемости этой патологии колеблется от 9% до 28%.
Проведенная экспертная проверка состояния пульмонологической помощи населению САО с помощью двух взаимодополняющих методов: выборочной экспертизы 960 историй болезней больных ХОБЛ и БА и при помощи диспансеризации населения, выявила серьезные недостатки в оказании медицинской помощи больным двумя наиболее распространенными заболеваниями легких:
- неполноту клинического и функционального обследования больных ХОБЛ и БА;
- отсутствие у врачей современных знаний о стандартах диагностики и лечения БА и ХОБЛ.
Практически ни одному больному не проводится терапия в полном объеме в соответствии с формой и стадией БА и ХОБЛ.
У 5% населения САО не диагностируются хронические заболевания органов дыхания.
Основной причиной диагностических и лечебных неточностей явилась недостаточная осведомленность врачей-терапевтов с современными стандартами по БА и ХОБЛ.
Полученные при целенаправленном обследовании данные по эффективности пульмонологической помощи в САО явились основанием для проведения цикла образовательных программ с врачами САО, оказывающими помощь больным заболеваниями органов дыхания.
Для этой цели проведено три цикла лекций (цикл из 10 лекций) по ХОБЛ. Продолжительность каждого занятия составляла три часа. Занятия проводились еженедельно. Всего посетило занятия 63 врача.
Помимо этого проведено три цикла лекций по БА (цикл — 4 лекции) с семинарскими занятиями по разбору больных. Продолжительность каждого занятия — 2,5 часа.
Все слушатели проявили интерес к проводимым занятиям, что выразилось в большом числе вопросов и активном участии в заключительной части каждого занятия.
Для объективизации данных об эффективности проводимых образовательных программ проведена повторная экспертная оценка историй болезней больных БА и ХОБЛ после завершения образовательных циклов.
При повторной экспертизе обнаружены существенные изменения в качестве сбора анамнеза и регистрации в историях болезней после проведения образовательных программ и индивидуальной работы с врачами и заведующими терапевтических отделений поликлиник. Наименьшее количество ошибок через год зарегистрировано в выявлении осложнений и обострений, а также в характеристике прогрессирования заболеваний. Следует подчеркнуть, что и по двум остальным основным показателям произошли существенные изменения в положительную сторону.
Через год после начала проведения образовательных программ положение с полнотой обследования существенно изменилось: в два раза чаще стали проводить необходимый объем функционального исследования, в том числе и пробу с бета-2?агонистами. Часть лиц, которым не проведено спирометрии, не получили это обследование не по игнорированию врача, а по причине еще не полного обеспечения соответствующей аппаратурой поликлиник САО, которое компенсировано в процессе подготовки проведения диспансеризации (закуплено 14 спирометров). Принципиально по-другому врачи стали относиться к результатам спирометрии. Эти данные стали ориентиром по уточнению диагнозов, определению формы и стадии заболеваний, выборе объемов и направленности терапии БА и ХОБЛ. После проведения годовой работы по повышению «пульмонологической» образованности врачей в 564 из 960 историй болезни появились разделы с обоснованием установленного диагноза, т. е. более половины (58%) историй болезни заполнено с достаточным профессионализмом.
Из представленных фактических материалов следует, что проведение образовательных программ — эффективный инструмент устранения диагностических и лечебных погрешностей в ведении больных БА и ХОБЛ, что имеет прямое отношение к диагностике и назначению адекватной терапии больным микст-патологией БА + ХОБЛ.
Заключая изложение фактических результатов проведенной работы, можно констатировать:
- Сочетание БА и ХОБЛ у одного больного довольно частое явление, ведущее к снижению эффективности проводимой терапии.
- Частота диагностики сочетания БА + ХОБЛ в амбулаторных условиях зависит от методов выявления и «пульмонологической» подготовленности врачей поликлиник.
- Для повышения эффективности лечения микст-патологии БА + ХОБЛ помимо лекарственной терапии необходимо использовать комплекс реабилитационных мероприятий.
- Большое количество диагностических и лечебных ошибок при работе с больными БА и ХОБЛ, допускаемыми участковыми терапевтами, успешно нивелируются при целенаправленном проведении образовательных программ.
- Шмелева Н. М., Сидорова В. П., Воробьева Н. Н., Шмелев Е. И. Ошибки амбулаторной пульмонологии // Проблемы туберкулеза и болезней легких. 2008, № 10, с. 42–45.
- Шмелев Е. И. Сочетание хронической обструктивной болезни легких и бронхиальной астмы. Хроническая обструктивная болезнь легких. М.: Атмосфера. 2008, с. 466–479.
- Шмелев Е. И. Хроническая обструктивная болезнь легких и бронхиальная астма // Consilium medicum. Экстравыпуск. 2008, с. 6–10.
- Шмелев Е. И. Амбулаторное лечение больных бронхиальной астмой и хронической обструктивной болезнью легких: результаты Всероссийской программы СВОБОДА // Справочник поликлинического врача. 2007, № 11, с. 57–662.
- Шмелев Е. И. ХОБЛ и сопутствующие заболевания // Пульмонология. 2007, 2, с. 5–9.6.
- Пешкова О. А. Амбулаторное лечение больных с сочетанием ХОБЛ и БА различных степеней тяжести. Канд. диссерт. М., 2002.
- Global Initiative For Chronic Obstructive Lung Disease. WHO, updated 2008.
Н. М. Шмелева, кандидат медицинских наук
О. А. Пешкова, кандидат медицинских наук
Е. И. Шмелев, доктор медицинских наук
Центральный НИИ туберкулеза РАМН, Москва
источник
До настоящего времени ведутся споры по определению болезни.
В программе GOLD (Глобальная стратегия: диагностика, лечение и профилактика хронической обструктивной болезни лёгких, 2003), основанной на докладе рабочей группы Национального Института сердца, легких и крови (США) и Всемирной организации здравоохранения, дано следующее определение хронической обструктивной болезни легких (ХОБЛ): «ХОБЛ характеризуется ограничением воздушного потока, которое обратимо не полностью.
Ограничение воздушного потока, как правило, имеет неуклонно прогрессирующий характер и вызвано патологической реакцией легких на воздействие различных вредоносных частиц и газов».
По нашему мнению, данное определение отражает лишь некоторые патофизиологические и этиологические аспекты заболевания и не может удовлетворить клинициста. В нем не отмечена сущность болезни.
Наиболее соответствующим сущности заболевания является определение ХОБЛ, которое дает Всероссийское научное общество пульмонологов:
Хроническая обструктивная болезнь легких — первично хроническое воспалительное заболевание с преимущественным поражением дистальных отделов дыхательных путей, паренхимы легких и формированием эмфиземы; оно характеризуется ограничением воздушного потока с развитием необратимой (или не полностью обратимой) бронхиальной обструкции, вызванной продуктивной неспецифической персистирующей воспалительной реакцией.
Болезнь развивается у предрасположенных лиц и проявляется кашлем, отделением мокроты и нарастающей одышкой, имеет неуклонно прогрессирующий характер с исходом в хроническую дыхательную недостаточность и легочное сердце. Эта формулировка включает воспалительную природу болезни, поражение, наряду с воздухоносными путями, паренхимы легких и неуклонное прогрессирование частично обратимой обструкции.
Как известно, поражение дистальных отделов дыхательных путей является наиболее характерным для хронического обструктивного бронхита (ХОБ). При ХОБЛ поражение дистальных бронхов связано с ХОБ. Поэтому ХОБ, наряду с вторичной эмфиземой легких, входит в понятие хроническая обструктивная болезнь легких. В связи с этим Американское торакальное общество дает следующее определение: «ХОБЛ — болезненное состояние, характеризующееся наличием бронхиальной обструкции вследствие хронического бронхита и эмфиземы; обструкция прогрессирует, может сопровождаться бронхиальной гиперреактивностью и может быть частично обратима».
Таким образом, «хронический обструктивный бронхит» и «эмфизема легких» включены в формулировку хроническая обструктивная болезнь легких, поэтому приписывать их к диагнозу ХОБЛ не следует, потому что без хронического обструктивного бронхита и эмфиземы легких ХОБЛ не существует. Другое дело, что степень развития эмфиземы легких может быть различной в зависимости от стадии развития заболевания.
Как будет видно из дальнейшего изложения, хроническая обструктивная болезнь легких является широко распространенным заболеванием, но в тоже время, такой диагноз стал выставляться лишь в самые последние годы. В связи с этим возникает вопрос: ХОБЛ — это новое заболевание или новое название «старой» болезни? Как ни странно, на этот вопрос нельзя дать однозначного ответа. ХОБЛ — это новое заболевание, учение о котором сложилось в результате пересмотра и изменения представлений о «старой» болезни — хронического обструктивного бронхита.
Ранее это заболевание проходило под диагнозом ХОБ, который, как известно, очень рано осложняется вторичной (обструктивной) эмфиземой легких. Так, в 1995 г., когда диагноз ХОБЛ в США только что начал выставляться врачами, выявлено 14 млн больных ХОБЛ, причем у 12,5 млн из них ставился диагноз «ХОБ».
Возникает и другой вопрос: не произошла ли подмена одного термина (ХОБ) другим (ХОБЛ) и нельзя ли оставить для обозначения болезни прежний термин? Можно смело утверждать, что термин ХОБ далеко не полностью отражает сущность заболевания, при котором имеется поражение не только воздухоносных путей, но и паренхимы легких.
Неправильно называть эту болезнь хроническим обструктивным бронхитом и на ранних стадиях, когда отчетливо эмфизема легких еще не определяется: во-первых, хроническая обструктивная болезнь легких как самостоятельная нозологическая единица начинается с одновременного включения в процесс всех патогенетических механизмов, как бронхиальных, так и паренхиматозных, и, во-вторых, некорректно называть одну и ту же болезнь по-разному на различных стадиях развития.
Совокупное понятие «Хронический обструктивный бронхит. Эмфизема легких» и ХОБЛ также не являются равнозначными, потому что бронхит и эмфизема легких не отражают весь объем патологических состояний в воздухоносных путях и паренхиме легких при ХОБЛ. Ключевым элементом ХОБЛ является хронический воспалительный процесс, в который вовлекаются все морфологические структуры бронхов разного калибра, интерстициальная (перибронхиальная) ткань, альвеолы и сосуды.
Хроническая обструктивная болезнь легких — самостоятельная нозологическая форма. Она входит в группу так называемых обструктивных болезней легких (ОБЛ), занимая в ней первое место по частоте. Поэтому при установлении диагноза ХОБЛ должны быть исключены другие ОБЛ: бронхиальная астма, муковисцидоз, бронхиолит, бронхоэктазы (со вторичным бронхитом).
Исходя из вышеизложенного, диагноз «хронический обструктивный бронхит» как первичное заболевание не имеет права на существование и не должен выставляться врачами.
Хроническая обструктивная болезнь легких — одна из ведущих причин заболеваемости и смертности во всём мире. Число больных ХОБЛ прямо связано с распространённостью среди населения одного из основных факторов риска заболевания — курения. Так, по данным ВОЗ, при средней болезненности ХОБЛ около 1 %, в странах с высокой распространённостью курения этот процент поднимается до 6-10.
ХОБЛ — болезнь второй половины жизни и чаще развивается после 45, особенно — после 55 лет. Среди лиц старше 55 лет распространённость ХОБЛ в США достигает 10 %. Заболевание чаще встречается у мужчин, но в странах, где распространённость курения среди мужчин и женщин примерно одинакова, это различие стирается.
Следует оговориться, что данные по распространенности ХОБЛ в различных странах неточные (заниженные), так как болезнь обычно диагностируется в поздней стадии, при развёрнутой клинической картине, вынуждающей больного обращаться за медицинской помощью.
По официальной медицинской статистике, в Российской Федерации числится около полумиллиона больных ХОБЛ, тогда как по результатам выборочных эпидемиологических исследований число этих больных должно составлять от 5 до 10 миллионов.
ХОБЛ как причина смертности в возрастной группе старше 45 лет в развитых странах занимает 4-5-е место и входит в число основных причин в структуре смертности. В России показатель смертности для мужчин составляет 142 на 100 000 (данные 1995 г.).
Во многих странах, в том числе и в Российской Федерации, как распространённость заболевания, так и смертность от ХОБЛ имеют устойчивую тенденцию к росту. На каждую сотню больных ежегодно выявляют 12-15 новых случаев ХОБЛ.
В связи с тем, что ХОБЛ неизбежно приводит к развитию легочной недостаточности, хронического лёгочного сердца с последующей его декомпенсацией, заболевание является одной из наиболее частых причин временной и особенно стойкой нетрудоспособности. Экономические расходы на одного больного в 3 раза выше, чем при бронхиальной астме, и в США превышают 1 500 долларов в год на одного больного.
В соответствии с международными исследованиями в рамках проекта «Глобальный ущерб от болезней», ХОБЛ среди причин смертности и потери трудоспособности к 2020 г. будет занимать 5-е место среди всех заболеваний в мире — после ишемической болезни сердца (ИБС), депрессий, дорожных происшествий и цереброваскулярных заболеваний.
В МКБ 10-го пересмотра ХОБЛ обозначается следующим образом:
J 44.0 — ХОБЛ в стадии обострения вирусной этиологии (кроме вируса гриппа).
J 44.1 — ХОБЛ в стадии обострения без уточнения причины обострения.
J 44.8 — ХОБЛ, тяжелое течение (преимущественно бронхитического или эмфизематозного типа), дыхательная недостаточность (ДН) III с наличием или отсутствием застойной сердечной недостаточности (ЗСН).
J 44.9 — неуточнённая ХОБЛ, тяжелое течение. Хроническое легочное сердце. ДН III, ЗСН II или III степени.
Основными этиологическими факторами (в современной литературе их часто называют факторами риска) являются полютанты, под которыми понимаются содержащиеся во вдыхаемом воздухе различные примеси, которые механическим и химическим путем оказывают патогенное раздражающее действие на слизистую оболочку бронхов и альвеолы.
На первое место следует поставить полютанты табачного дыма. У 80-90 % больных развитие ХОБЛ связано с курением. В табачном дыме содержится около 4 000 токсических веществ в твердом, растворенном и газообразном состоянии. Развитие заболевания обусловлено, в основном, воздействием газовой составляющей табачного дыма, в которую входят окись углерода, цианистый водород, окись азота и др., однако патогенное действие оказывают и другие компоненты табачного дыма. К развитию ХОБЛ может привести и пассивное курение. Наряду с этим, как активное, так и пассивное курение вызывает увеличение чувствительности бронхов и более быстрое развитие ХОБЛ при воздействии других этиологических факторов.
На втором месте стоят полютанты промышленно-производственного характера. К ним относятся органическая (хлопковая, льняная, мучная, торфяная) и неорганическая пыль (цементная, известковая, угольная, кварцевая и др.), а также токсические пары и газы (различные кислоты, хлор, сернистый ангидрид, окись углерода, озон, вредные вещества, образуемые при газо- и электросварке). В настоящее время среди профессиональных этиологических факторов наиболее патогенными считаются кадмий и кремний.
Назовем основные профессии, связанные с повышенным риском развития ХОБЛ: шахтеры; строительные рабочие, связанные с цементом; рабочие металлургической промышленности (горячая обработка металлов); рабочие, занятые переработкой зерна, хлопка и производством бумаги; железнодорожники. Хронические бронхиты и ХОБЛ, развивающиеся у работников вредных профессий, относятся к профессиональным заболеваниям. Для их развития потенцирующее действие имеет курение.
Причиной заболевания может быть загрязнение окружающего воздуха полютантами, среди которых, по данным ВОЗ, основное значение имеют сернистый ангидрид, окислы азота и озон. Определение концентрации этих веществ используется для оценки загрязненности воздуха. К загрязнению могут привести поступление в атмосферу продуктов неполного сгорания различных видов топлива, выхлопных газов автотранспорта и химических производственных продуктов.
При длительном (обычно в течение 10-20 лет) воздействии указанных выше этиологических факторов ХОБЛ развивается примерно у 20 % людей, при этом необходимая для развития заболевания длительность воздействия у отдельных пациентов может существенно различаться. В связи с этим указывается на значение внутренних факторов риска, при наличии которых вдыхание полютантов приводит к более быстрому развитию заболевания. От степени их выраженности зависит необходимая для развития заболевания длительность вдыхания полютантов. В особенно неблагоприятных случаях ХОБЛ может развиться уже через несколько лет после начала курения.
К внутренним факторам риска относятся недостаточность защитных, в частности иммунных механизмов, дисбаланс в системе протеазы-ингибиторы, в основном за счет генетически обусловленного дефицита альфа1-антитрипсина (ААТ). Однако в США врожденный дефицит ААТ выявлен лишь у 1 % больных ХОБЛ. По мнению некоторых авторов, гораздо бoльшее значение для развития заболевания имеет врожденная (чаще) или приобретенная повышенная чувствительность и гиперреактивность бронхов на действие внешних раздражителей.
Одной из причин развития ХОБЛ являются хронические воспалительные заболевания бронхолегочной системы, возникающие в детском возрасте и продолжающиеся в дальнейшем. В этих случаях чаще развивается не ХОБЛ, а обструктивный синдром (обструктивная болезнь легких), связанный с бронхиолитом, а также с вторичным бронхитом при бронхоэктатической болезни и муковисцидозе. Но в редких случаях, особенно при врожденных дефиците в1 -антитрипсина и синдроме цилиарной дискинезии, может развиться и ХОБЛ.
Патогенез ХОБЛ связан с воздействием этиологических факторов на бронхи, в том числе дистальные бронхи диаметром менее 2 мм, включая респираторные бронхиолы, на паренхиму легких (альвеолы) и лёгочные сосуды (артериолы, капилляры, венулы).
Первым этапом такого воздействия является формирование в указанных структурах хронического воспалительного процесса, связанного с активацией под влиянием этиологических факторов клеток, участвующих в воспалении. Ключевая роль принадлежит нейтрофилам, защитная роль которых под влиянием курения и других полютантов извращается.
В этих условиях нейтрофилы, количество которых при воздействии полютантов резко увеличивается, начинают выделять провоспалительные медиаторы, обладающие хемотаксическим действием для других нейтрофилов, вазоактивные простагландины и ряд субстанций, обладающих мощным деструктивным действием, главным образом протеазы (эластаза) и кислородные радикалы.
Наряду с нейтрофилами, в формировании воспаления принимают участие макрофаги, Т-лимфоциты, эозинофилы и эпителиальные клетки. Они секретируют медиаторы, усиливающие нейтрофильное воспаление: фактор некроза опухолей, интерлейкин-8 и лейкотриен В4.
Хронический воспалительный процесс развивается, прежде всего, в дыхательных путях, особенно в дистальных отделах. Развивается катаральное, катарально-гнойное (при присоединении вторичной инфекции) воспаление бронхиального эпителия в трахее, долевых, сегментарных, субсегментарных бронхах и бронхиолах.
Наряду с воспалением, в патогенезе ХОБЛ большая роль отводится повышению ПОЛ, так называемому оксидативному стрессу, то есть выделению большого количества, превышающего физиологические потребности, свободных радикалов, обладающих мощным повреждающим действием. Табачный дым (и другие этиологические факторы) является наиболее изученным экзогенным источником оксидантов за счет содержания О2, О3, ОН, Н2О2, NO, НОСl. Большое количество оксидантов выделяют также основные «клетки воспаления» (при извращенной их функции!) — нейтрофилы и макрофаги.
Воспаление бронхов приводит к гипертрофии трахеобронхиальных желёз, гиперплазии и метаплазии бокаловидных клеток, увеличению подслизистых желез, что сопровождается гиперпродукцией бронхиальной слизи с увеличением её вязкости и ухудшением реологических свойств, а повреждение и уменьшение в результате воспаления числа клеток мерцательного эпителия затрудняет эвакуацию этой слизи, в результате чего часть слизи постоянно задерживается в дыхательных путях.
Развивается мукоцилиарная недостаточность, то есть недостаточность функции реснитчатого эпителия по выделению слизи (от лат. mucus — слизь + лат. cilium — ресница). Мукоцилиарная недостаточность — ранний патогенетический механизм ХОБЛ, с ней связано появление первых клинических симптомов заболевания — кашля и отделения мокроты.
За счет воспаления и повреждающего действия оксидантов истощается местный антипротеазный потенциал, инактивируются ингибиторы протеаз. В этих условиях эластаза разрушает структурные элементы альвеолярных стенок, и формируется эмфизема легких. Таким образом, эмфизема легких развивается с ранних стадий ХОБЛ, параллельно воспалительному процессу в бронхах. В связи с этим эмфизему легких следует считать не осложнением, а обязательным проявлением заболевания.
Чаще развивается центролобулярная форма эмфиземы, вначале в верхних отделах легких с распространением в дальнейшем в другие отделы лёгких. В последующем эмфизема может приобретать панацинарный и панлобулярный характер.
С нарушением эластических свойств легких вследствие эмфиземы связано нарушение механики дыхания, повышение внутригрудного давления с формированием экспираторного коллапса мелких бронхов и бронхиол, являющегося важнейшей причиной необратимой бронхиальной обструкции.
Важнейшим фактором прогрессирования ХОБЛ является неизбежное присоединение инфекции. Адгезии микробов к муцину бронхиальной слизи и эпителию бронхов с последующей их колонизацией и развитием инфекции способствуют повреждение целостности бронхиального эпителия, мукоцилиарная недостаточность, нарушения местного и системного иммунитета.
Наиболее характерными признаками местного иммунодефицита при ХОБЛ, развитие которого связывают с иммуносупрессивным действием этиологических факторов, являются снижение продукции секреторного IgA, лактоферрина, лизоцима и угнетение ответа Т-лимфоцитов на стандартные митогены. При этом на первоначальном этапе инфицирования наблюдается некоторое усиление защитных механизмов, а затем развивается их истощение.
Колонизация бактерий в респираторном тракте свидетельствует уже о недостаточности факторов защиты, в том числе о местном иммунодефиците. Это положение является основанием для применения вакцинотерапии: в GOLD вакцинация включена в обязательный перечень лечебных мероприятий на всех стадиях ХОБЛ.
Микробиологическое исследование дистальных отделов дыхательных путей с использованием специальной бронхологической техники, защищающей полученный материал от загрязнения, в 30 % выявило пневмотропные вирусы (респираторно-синцитиальный вирус, аденовирусы, вирусы гриппа) и в 50 %- бактерии, чаще пневмококк, гемофильную палочку и моракселлу. Присоединение и активизация бактериальной инфекции обычно идет вслед за вирусным поражением респираторного тракта.
Персистенция инфекции является важным фактором поддержания и прогрессирования хронического воспалительного процесса как непосредственно, так и в большей степени за счет активации основных клеток-эффекторов: нейтрофилов, макрофагов, лимфоцитов, эпителиальных и эндотелиальных клеток. Наряду с этим, она является наиболее частой причиной обострения болезни, что можно расценивать как качественный скачок в её прогрессировании. Таким образом, инфицирование дыхательных путей можно отнести к важнейшим факторам патогенеза ХОБЛ.
Резюмируя вышесказанное, ещё раз подчеркнём, что в основе ХОБЛ лежит неинфекционный хронический, неуклонно прогрессирующий воспалительный процесс. Он наблюдается как в центральных, так и в периферических воздухоносных путях, лёгочной паренхиме и легочных сосудах. Наибольшее значение имеет поражение периферических воздухоносных путей (бронхиолы и мелкие бронхи с внутренним диаметром менее 2 мм).
Именно с сужением (обструкцией) этих отделов дыхательных путей связано нарушение функции внешнего дыхания по обструктивному типу и преимущественно с этим — развитие дыхательной (лёгочной) недостаточности. Развитие дыхательной недостаточности, то есть нарушение газообмена, связано со снижением не только вентиляции, но и диффузии газов и перфузии. В связи с этим свою лепту в генез ДН вносят поражение паренхимы (эмфизема) и сосудов малого круга кровообращения.
Бронхиальная обструкция при ХОБЛ состоит из 2 компонентов: обратимого и необратимого. Обратимый компонент связан с теми проявлениями или последствиями воспаления, которые могут быть устранены в результате лечения — это воспалительный отек, гиперсекреция слизи, бронхоспазм.
Необратимый компонент обструкции обусловлен такими проявлениями или последствиями воспаления, которые не устраняются при лечении. К ним относятся фиброзные изменения в стенке бронхов, бронхиол и перибронхиальных тканях и экспираторный коллапс мелких бронхов и бронхиол, связанный с эмфиземой легких.
Пока сохраняется обратимый компонент обструкции, можно рассчитывать на достижение эффекта от базисных препаратов (бронходилататоров), муколитиков, а при обострении ХОБЛ, связанном с инфекцией, — от назначения антимикробных средств. При отсутствии обратимого компонента обструкции акцент в лечении делается на оксигенотерапию, улучшение функции дыхательной мускулатуры, профилактику и лечение инфекционных обострений.
Изменение лёгочных сосудов при ХОБЛ в виде утолщения сосудистой стенки за счет пролиферации эндотелия и гипертрофии мышечной оболочки вследствие воспаления наблюдается уже в ранней стадии заболевания, еще до появления нарушений функции внешнего дыхания (ФВД). Изменения в сосудистой стенке приводят к снижению выработки эндотелиальными клетками оксида азота (NO), что приводит к спазму мелких артерий и артериол, повышению сосудистого сопротивления, активирует агрегацию тромбоцитов и благоприятствует внутрисосудистому тромбообразованию.
Нарушению эндотелиальной функции воспалительно-измененных сосудов малого круга придается в настоящее время большое значение в генезе легочной гипертензии. По-видимому, эндотелиальная дисфункция является первым звеном в цепи патогенетических факторов легочной гипертензии.
В дальнейшем к ним присоединяется анатомическая редукция сосудов малого круга кровообращения в связи с эмфиземой, при которой наблюдается повышение внутриальвеолярного давления, атрофия альвеолярных перегородок, их разрыв, облитерация значительной части легочных артериол и капилляров.
Лёгочная гипертензия приводит к повышению сосудистого сопротивления в малом круге, повышению нагрузки на правый желудочек и его гипертрофии (лёгочному сердцу) с последующей его декомпенсацией. Здесь лишь подчеркнем, что развитие лёгочной гипертензии и легочного сердца является закономерным исходом ХОБЛ.
Саперов В.Н., Андреева И.И., Мусалимова Г.Г.
источник