Одним из самых тяжелых хронических заболеваний, отравляющих жизнь миллионам людей во всем мире, является бронхиальная астма. От нее страдают и взрослые, и дети. Характеризуется астма тем, что хроническое воспаление вызывает сильную чувствительность бронхов. И при наличии провоцирующих факторов возникает их спазм, во время которого человек чувствует удушье. Приступы бронхиальной астмы очень опасны тем, что реагировать на них нужно сразу, иначе больной начинает задыхаться, и без лекарства может наступить смерть. В последние десятилетия появились новые эффективные препараты для лечения этого заболевания. Лучше всего применять ингалятор от астмы, так как он обеспечивает самое быстрое проникновение лекарства в дыхательные пути. Тем более что сейчас существует много их разновидностей, и больной может выбрать подходящий для себя. Все люди, страдающие от астмы, должны носить с собой постоянно ингалятор, чтобы в случае приступа иметь возможность быстро отреагировать.
- Воспалительный процесс в бронхах имеет хронический характер.
- Астматика часто мучает кашель и затрудненное дыхание.
Ингаляторы – это лучший способ мгновенной доставки лекарства сразу в дыхательные пути. Во время приступа астмы часто у больного нет времени ждать, когда подействует укол или таблетка. Поэтому ингаляторы используют в экстренных случаях. А в период между приступами для лечения применяются обычные средства: таблетки, сиропы или инъекции. Для профилактики приступов часто используются «Вентолин» или «Брикаил». Маленьким детям также редко делаются ингаляции, а лекарство для них применяется в виде сиропа. Все препараты от астмы можно разделить на две группы:
- бронхолитики, которые снимают спазм мускулатуры бронхов, расширяют сосуды и этим облегчают дыхание больному;
- противовоспалительные препараты используются курсами для снятия воспаления и отека в бронхах.
Кроме того, в последнее время получил распространение гормональный ингалятор при астме. Благодаря тому, что лекарственное средство подается малыми дозами и сразу в дыхательные пути, он лишен всех негативных последствий гормональных таблеток, а эффект от него выше, чем от других препаратов.
Об ингаляциях как способе лечения заболеваний дыхательных путей известно еще с древности. Люди вдыхали дым от сжигаемых целебных растений или пар от их отвара. Со временем процедура совершенствовалась: от сжигания листьев на костре до глиняного горшка со вставленной в него соломинкой. Современный же ингалятор от астмы не имеет ничего общего с такими способами, так как он должен отвечать многим требованиям. Первый прибор для этих целей появился еще в 1874 году, сейчас же существует много его разновидностей. Каждый из них имеет свои плюсы и минусы, и какой ингалятор лучше при астме для конкретного пациента, может решить только врач. Но все они предназначены для того, чтобы как можно быстрее доставить препарат в бронхи и облегчить дыхание больного. Лекарство в приборе разбивается на очень мелкие частицы, которые быстро проникают в легкие. Поэтому сейчас ингалятор от астмы – самое лучшее средство. Эффективную замену ему пока еще не придумали.
Сейчас применяется много средств для купирования приступов астмы. Различаются они по размеру, способу подачи препарата и виду лекарственного средства. Наиболее распространены карманные ингаляторы. При бронхиальной астме чаще всего используются такие:
- Порошковые ингаляторы с дозатором позволяют точно ввести необходимую дозу препарата. Ими очень просто пользоваться, но стоят они дороже других.
- Жидкостные аэрозоли — самые недорогие и распространенные ингаляторы. Недостатком их является то, что эффективны они только в том случае, если пациент сделает вдох одновременно с выбросом препарата.
Кроме того, существуют стационарные ингаляторы, которые во время приступов использовать неудобно, но они применяются для их предотвращения:
- Небулайзеры – с помощью компрессора или ультразвука разбивают лекарственное средство на очень мелкие частички, которые достигают самых отдаленных уголков дыхательных путей.
- Адаптер к обычному ингалятору также может применяться в стационарных условиях. Он называется спейсер и помогает подавать лекарство только на вдохе.
Врач после обследования пациента назначает ему лекарство, которое призвано помочь в профилактике и купировании приступов. При выборе ингалятора нужно ориентироваться именно на рекомендации доктора. Но при покупке стоит обращать внимание еще и на такие характеристики:
- ингалятор должен быть удобным в применении, лучше всего – карманный;
Список их постоянно расширяется, создаются новые препараты, они становятся более удобными и безопасными. Обычно врач назначает какой-либо препарат, который больше подойдет пациенту. Это могут быть бронхолитики или противовоспалительные средства. Они выпускаются уже в виде ингалятора или раствора для применения в небулайзере. К бронхолитикам относятся:
- адреномиметики стимулируют рецепторы бронхов и расширяют капилляры. Они обладают быстрым действием и часто используются для купирования приступа. Это «Сальбутамол», «Левалбутерол», «Тербуталин» и другие;
Противовоспалительные средства применяются в основном для лечения и профилактики приступов. Это могут быть:
- глюкокортикоиды эффективно снимают отек бронхов. Это «Флутиказон», «Бекламетазон» или «Будесонид»;
- стабилизаторы мембран тучных клеток чаще всего используются в педиатрии: «Кромолин» и «Недокромил»;
- в тех случаях, когда астма не поддается лечению другими препаратами, используется «Омализумаб», содержащий антииммуноглобуллин Е.
Ответить на этот вопрос сложно, так как подход должен быть строго индивидуальный. Только врач после полного обследования пациента может определить, какой препарат и в каком виде окажется эффективным. Лучший ингалятор при астме – это тот, который быстро купирует приступ, не вызывает побочных действий и удобен в применении. Какие же из них самые распространенные?
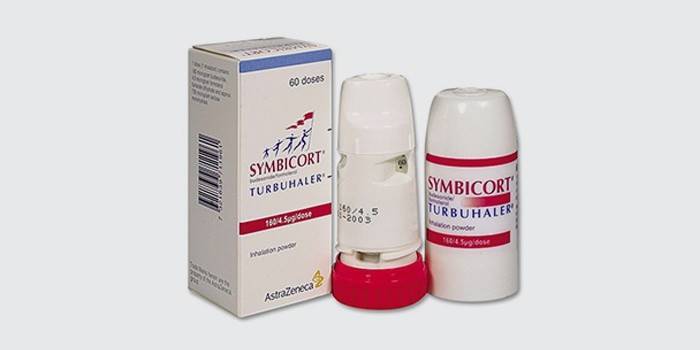
- «Симбикорт Турбухалер» содержит будесонид и формотерол. Оба эти вещества оказывают быстрый эффект, обладают противовоспалительным действием и хорошо переносятся. Этот ингалятор от астмы порошковый, со строгим дозированием препарата.
Он имеет форму баллончика, в котором препарат находится под высоким давлением и при нажатии на колпачок выбрасывается в дыхательные пути. Именно в такой форме удобнее всего использовать лекарственные средства для купирования приступов астмы. Ведь во многих случаях очень важно применить лечение уже в первые секунды. А карманный ингалятор можно всегда носить с собой – он невелик по размеру и совсем мало весит. Особенно это удобно для тех, кто редко бывает дома и ведет активный образ жизни. Пользоваться таким ингалятором довольно легко, и с ним справляются даже дети. Приступ может случиться в любой момент, поэтому очень важно, чтобы лекарство было всегда под рукой. Карманные ингаляторы бывают порошковыми и жидкостными. Какой лучше выбрать, может подсказать врач. К преимуществам такого вида ингаляторов относится также то, что препарат подается строго определенными порциями, что позволяет не допустить его передозировки.
Уже с трех лет дети могут пользоваться ингалятором. Обычно это не вызывает у ребенка отрицательных эмоций, чего нельзя сказать об инъекциях.
- снять крышку с баллончика;
- перевернуть его дном вверх;
- большой палец должен располагаться снизу, а средний или указательный – на дне баллончика;
- хорошо встряхнуть, а в некоторых видах ингаляторов нужно повернуть диск несколько раз туда-сюда;
- сделать выдох;
Через минуту можно при необходимости впрыснуть вторую дозу препарата.
источник
На сегодняшний день, для облегчения приступов, разработаны всевозможные лекарства от бронхиальной астмы, но назначить их может только врач. Так как важно разбираться во всех группах и понимать, какие препараты для лечения будут лучшим выбором для конкретного пациента. Рассмотрим основные группы лекарств и их особенности.

- своевременная профилактика болезни;
- прием симптоматических средств для быстрого устранения проявлений болезни;
- препараты от бронхиальной астмы для нормализации дыхания;
- средства, экстренно купирующие астматический приступ;
- выбор препаратов, которые при минимальном применении дают стабильный эффект и практически не имеют побочных эффектов.
Только врач может определить схему из нескольких препаратов. Комплексная терапия подразумевает использование средств различных групп, поэтому важно, чтобы подбор конкретных лекарств от бронхиальной астмы осуществлял специалист, ведь многие группы часто между собой несовместимы.
Различают 4 стадии бронхиальной астмы, каждая из которых имеет свои подходы к лечению. Принята следующая классификация:
- I стадия — это самая легкая ступень болезни, которая даже не требует длительного лечения. Больной употребляет только препараты кратковременного действия (например, аэрозоль или спрей от бронхиальной астмы) для снятия редких приступов.
- II стадия — базисная терапия подразумевает применение гормональных ингаляционных средств. Если они противопоказаны или неэффективны, назначают теофиллины и кромоны.
- III стадия — для нее характерно использование комбинаций бронхорасширяющих и гормональных средств.
- IV стадия — наиболее выраженная ступень бронхиальной астмы. При ней нужно принимать не только ингаляционные формы гормонов и бронхорасширяющих средств, но и таблетированные гормональные препараты.
Под базисными препаратами подразумевают те противоастматические средства, которые необходимо принимать больному каждый день на протяжении длительного срока. Они не только купируют возможные приступы, но и облегчают общую картину заболевания, подавляют развитие астмы.
Базисные лекарственные препараты снимают воспаление в бронхах, борются с отеками, уменьшают аллергические симптомы. К этой группе препаратов можно отнести глюкокортикоиды, антигистаминные, антилейкотриеновые препараты, бронхолитики, кромоны.
Рассмотрим эти противоастматические препараты подробнее.
К гормональным базисным средствам относят такие препараты:
- Кленил;
- Синтарис;
- Симбикорт;
- Фликсотид;
- Буденофальк;
- Сальмекорт;
- Серетид;
- Симбикорт Турбухалер;
- Альдецин и др.
Львиную долю базисных средств для лечения бронхиальной астмы составляют негормональные препараты, такие как:
Эти препараты сделаны на основе кромоновой кислоты. Широкий ряд средств включает такие лекарства:
- Кромогексал;
- Кетотифен;
- Кетопрофен;
- Кромогликат натрия;
- Недокромил;
- Кромолин;
- Интал;
- Тайлед.
Кромоновая кислота и ее аналоги блокируют воспалительный процесс, что позволяет остановить развитие астмы. Препараты тормозят образование провоспалительных тучных клеток и нормализуют размер бронхов.
Следует помнить, что кромоны противопоказаны детям до 6 лет и не используются для экстренного лечения астмы, так как их эффект проявляется со временем. При приступе бронхиальной астмы используются другие средства — аэрозоль с гормональными веществами, антигистаминные препараты.
Эти препараты борются с воспалительным процессом и снимают бронхоспазм. Представители группы:
Любое средство указанной группы используется как дополнение к основной терапии. Могут применяться лекарства и для детей.
Это самая тяжелая группа средств, которые назначают в особо тяжелых случаях, когда основная терапия не помогает. Принцип работы глюкокортикоидов заключается в блокировании воспалительных процессов в бронхах и недопущении развития приступа.
Гормоны обладают наилучшим лечебным эффектом. Но, несмотря на хороший результат после их приема, препараты имеют много побочных действий. Поэтому эффективнее принимать их только в крайнем случае, когда другие таблетки уже не действуют.
Гормоны могут применяться в качестве ингаляционных и системных средств. К системным препаратам относят таблетки Преднизолон и Дексаметазон.
Глюкокортикостероиды противопоказаны для длительного применения детям, поскольку они могут вызывать стероидных диабет, катаракту, гипертонию, язву желудка и другие патологии.
Данные средства используются для купирования приступов астмы, а также в базисном лечении. Перечень группы следующий:
- Саламол Эко Легкое Дыхание;
- Беротек Н;
- Релвар Эллипта ;
- Форадил Комби;
- Форатил;
- Допамин;
- Фенотерол.
Они вызывают расширение бронхов, чем снимают приступ астмы. Входят в состав множественных вариантов комплексной терапии.
Ингаляции являются одним из лучших подходов для лечения астмы. Лекарственные средства через баллончик или ингалятор быстро попадают непосредственно в дыхательную систему. Таким образом, при помощи ингаляторов купируется приступ астмы. Но возможно и базисное лечение таким образом. Применяются следующие препараты:
- Альвеско;
- Саламол;
- Атровент;
- Фликсотид;
- Бекотид;
- Альвеско;
- Фликсотид и др.
Ингаляции применяются для лечения детей с астмой, возраст которых может быть меньше 3 лет. Такое средство для лечения астмы считается самым безопасным. Больным рекомендуется всегда носить с собой ингалятор от астмы или соответствующий аэрозоль, чтобы купировать возможный приступ. Кроме того, ингаляции применяются при бронхите, заболеваниях горла, поэтому для ребенка рекомендуется их иметь — это лучший профилактический способ предупреждения многих болезней.
Не стоит ожидать от базисной терапии полного излечения от астмы. У нее другие задачи:
- попытка избежания учащения приступов;
- снижение необходимости в ультракоротких препаратах;
- улучшение дыхания.
Базисные препараты необходимо применять всю жизнь и периодически корректировать их дозу. При этом все корректировки осуществляет врач. Он оценивает, насколько сократились приступы, как часто больному приходится применять короткодействующие средства, насколько выражены побочные эффекты и др.
Даже при приеме базисных средств иногда может начинаться приступ удушья. Его нужно купировать препаратами указанных ниже групп.
К симпатомиметикам короткого действия относят следующий список:
- Сальбутамол;
- Изопреналин;
- Орципреналин;
- Пирбутерол и др.
Действие препаратов заключается в немедленном расширении бронхов. Средства нужно всегда иметь при себе и принимать, чтобы оказать первую помощь при начале приступа.
- Бекарбон;
- Ипратропий;
- Белластезин;
- Атровент и др.
М-холиноблокаторы не рекомендуется применять детям, поскольку это может вызвать тяжелые сердечные патологии вплоть до смерти.
Бронхиальная астма чаще всего имеет симптомы, схожие с аллергической реакцией немедленного типа, поэтому рекомендуется параллельно принимать Дезоратадин, Левоцетиризин, Фексофенадин и другие антигистаминные средства.
Бронхиальная астма считается неизлечимой патологией. Это означает, что препараты астматику придется принимать пожизненно, иначе дыхательная функция будет сильно угнетаться, а удушье приведет к смерти. Необходимо постоянно наблюдаться у врача, не пропускать медосмотры — тогда картина болезни будет улучшаться.
Также рекомендуется соблюдать следующие советы:
- Всегда при себе носите запас лекарств на случай приступа.
- Вовремя пополняйте домашние лекарства от астмы, так как в аптеке они могут не оказаться в нужный момент.
- Знайте схему лечения, какие средства вы принимаете, и не пропускайте время приема. Чем точнее вы будете соблюдать схему, разработанную врачом, тем меньше будет приступов астмы.
- Проверяйте названия препаратов, которые вы собрались принимать, а также их дозировку.
- Соблюдайте принципы хранения препаратов.
- Если вы собрались менять схему лечения, врач должен знать об этом. Это же касается и использования различных народных методик и процедур.
- Сообщайте врачу о приеме других средств. Они могут влиять на эффективность противоастматических препаратов при одновременном приеме.
- Помните, что все лекарства имеют побочные эффекты. При их наличии необходимо немедленно прекратить прием и получить консультацию врача.
Помните, что профилактические мероприятия и базисная терапия играют куда более важную роль, чем средства для купирования приступа бронхиальной астмы. Поэтому соблюдайте все рекомендации врача и это поможет вам получить длительную ремиссию.
источник
Бронхиальной астмой болеют и взрослые, и дети.
За последние десятилетия ученые сильно шагнули вперед в вопросе лечения астмы. Астматик может использовать новые препараты. Они быстро и качественно снимают приступы, надежно защищают пациентов от серьезных симптомов и дискомфорта, связанного с заболеванием.
Наиболее удобное средство от удушья в момент приступа – ингалятор. Благодаря его строению, лекарство очень быстро попадает в дыхательные пути и в считаные минуты снимает симптомы спазма бронхов.
Бронхиальная астма и ее приступы вызывают различные факторы.
Сегодня выделяют три основные группы причин, которые провоцируют и основное хроническое заболевание, и единичные приступы:
1. Воспалительные факторы:
- респираторные инфекции и заболевания дыхательных путей (бронхиты, пневмония, ОРВИ);
- аллергены (домашние животные, пыль, растения, пищевая аллергия и т. д.);
- вредная работа, которая вызывает заболевания легких.
2. Раздражители:
- холодный воздух и мороз;
- жаркий климат;
- активные упражнения на свежем воздухе, бег;
- колебание температур (межсезонье, перелеты из жарких стран в холодные и т. д.);
- стресс и негативные эмоции, неблагоприятные условия жизни;
- химические раздражители (аллергены, токсины и т. д.).
3. Другие индивидуальные факторы:
- наследственная предрасположенность;
- курение (активное и пассивное);
- климат и загрязнение в городе;
- неправильное питание;
- медикаменты;
- желудочный рефлюкс.

Со временем для ингаляций начали брать горшок из глины и вставляли в него соломинку. Это помогало направить струю концентрированного теплого пара в нужное место.
Даже в нашем детстве многие дышали над картошкой, ромашкой, содой или другими «зельями».
Современный ингалятор – это устройство для экстренного применения. Оно помогает в считаные минуты доставить лекарство в дыхательные пути и снять приступ.
Самый первый ингалятор создали в 1845 году. И сегодня на полках аптек всего мира встречаются сотни этих приборов – для детей, взрослых, экстренного действия и для домашнего обихода.
Важно помнить, что индивидуальный прибор должен подбирать лечащий врач — пульмонолог. Ведь внутри баллончика находится лекарственный препарат.
Ингаляционные приборы различаются за типом лекарства, которое их наполняет. Их разделяют на аэрозольные и порошковые.
А согласно способу транспортировки лекарства в дыхательные пути бывают:
- спейсеры;
- порошковые ингаляторы при астме;
- агрегаты с дозаторами (спрей);
- небулайзеры;
- автоматические ингаляторы;
- адаптеры;
- карманные ингаляторы при бронхиальной астме.

Спейсеры эффективно и быстро доставляют препарат на верхние дыхательные пути. Ингаляции с ними проводить легко и просто. Отлично подходят для ингаляций с детьми. Ведь малыши не всегда умеют правильно делать вдох и выдох, а спейсер позволяет получить необходимую дозу препарата, даже когда ребенок неправильно дышит.
Эти приборы помогают получить необходимую дозу порошкового препарата. Главное преимущество этого вида ингаляторов при астме – простота в использовании и эффективность в применение.
Минус – они дороже обычных аэрозольных агрегатов.
Аэрозольный ингалятор обеспечивает выброс необходимого количества лекарства при остром приступе или хроническом бронхите. Основное преимущество – стоимость таких моделей и простота в использовании.
Лекарство попадает в организм только при условии синхронного вдоха с выбросом лекарства, что усложняет сам процесс ингаляции. Не подходит для маленьких детей, так как им порой сложно объяснить механизм работы аппарата.
Следует не забывать, что аэрозоль тяжелее порошка, и у больного во рту остается небольшая часть лекарства. Иногда сопровождается неприятным привкусом. Но часто врачи учитывают этот фактор при составлении схемы лечения.
Небулайзеры – это агрегаты для проведения ингаляции, которые распыляют препарат на мелкие фракции. За счет этого небольшие частицы активного вещества достигают самых отдаленных участков легких. И лечение проходит эффективнее.
По механизму работы небулайзеры встречаются двух видов:
- — ультразвуковые (внутри агрегата находится специальная мембрана, которая вибрирует и разбивает лекарственный препарат на фракции);
- — компрессорные.
Относительно карманных ингаляторов при астме небулайзеры достаточно большие. Их сложно носить с собой и использовать при первых признаках приступа. Зато они очень эффективны для домашнего лечения астматиков.
Производители с каждым годом выпускают все больше компактных, портативных небулайзеров. Эти ингаляторы работают от батареек или аккумуляторов. Но на широкий рынок они еще не вышли, так как достаточно дорого стоят и находятся в процессе доработки.
Эти автоматические ингаляторы работают автономно, чаще врач или больной просто включает необходимую программу на панели управления.
Адаптер – это устройство, которое дополняет основной прибор и помогает свободно подавать лекарство в необходимой для пациента дозе. При этом больному не нужно как-то самостоятельно регулировать дозировку.
Основной недостаток адаптера – большой размер агрегата.
Приступ при астме наступает очень быстро и требует незамедлительного вмешательства. Поэтому большинство людей, которые больны астмой, всегда при себе имеют специальные баллончики. Эти «помощники» помогают в считаные минуты ликвидировать приступ удушья.
Карманные приспособления, как и большие, бывают нескольких видов:
- дозированные порошковые;
- аэрозольные;
- гормональные.
Гормональные ингаляторы (например, Сальбутамол, Симбикорт) созданы на основе глюкокортикостероидов широкого спектра действий. Эти препараты помогают бороться с воспалительными процессами в организме, снимают отеки со слизистых, что работает за счет адреналина (гормона).
Чаще всего стероидные препараты назначают после курса лечения пероральными лекарствами. В основном препараты на основе гормонов действуют только на дыхательную систему, не попадают в кровоток, поэтому побочные проявления сведены к минимуму. Лекарства не нарушают обмен веществ в организме и не сбивают гормональный цикл.

Часто помочь больному нужно в первые минуты удушья, чтобы не было последствий приступа. Карманный баллончик всегда можно носить с собой, он имеет небольшой размер и малый вес.
Портативный ингалятор подойдет людям, которые ведут активную жизнь, часто находятся в разъездах.
Эти ингаляторы просты в использовании, с ними справятся даже дети. Учитывая тот факт, что приступы случаются неожиданно и в самый непредсказуемый момент – карманные ингаляторы помогают людям с астмой жить полной жизнью.
Какой препарат выбрать – назначает врач — пульмонолог. Важно, что лекарство в ингаляторе находится в такой дозе, чтобы избежать передозировки. Это удобно, если ингалятором пользуется ребенок.
В первую очередь нужно снять крышку с баллончика. Дальше ингалятор переворачивают вверх ногами. Внизу располагают большой палец, а указательный или средний палец – на дне баллончика. Перед началом использования ингалятор нужно хорошо встряхнуть. В некоторых случаях необходимо повернуть диск вправо и влево (в ленточных ингаляторах).
Ингалятор подносят ко рту и крепко губами обхватывают мундштук. Затем через рот делают глубокий вдох и одновременно нажимают на дно баллончика.
После нужно задержать дыхание на несколько секунд. И можно вытащить изо рта ингалятор. Завершив процедуру, выдыхать рекомендовано медленно.
При необходимости через минуту можно впрыснуть вторую дозу препарата.

Препарат назначает лечащий врач — пульмонолог. Иногда необходимо попробовать несколько вариантов лечения. Все лекарства разделены на две категории: противовоспалительные средства и бронхолитики.
Среди бронхолитиков назначают следующие препараты:
- Адреномиметики – они расширяют капилляры и стимулируют рецепторы бронхов. Эти лекарства обладают быстрым действием и достаточно часто их применяют как «скорая помощь» для купирования приступа. Это такие препараты как «Левалбутерол», «Тербуталин», «Сальбутамол» и т. д.
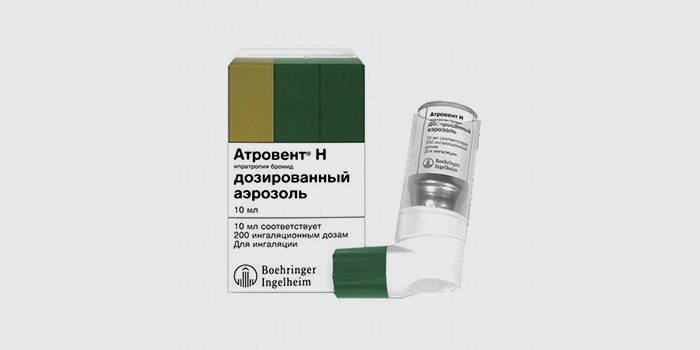
- «Атровент» — блокатор М-холинорецепторов, обеспечивают расслабление бронхов.
- Метилксантины – блокируют работу некоторых ферментов в организме и за счет этого восстанавливают нормальное дыхание у больного. Это препараты «Аминофиллин», «Теофиллин».
Противовоспалительные средства при бронхиальной астме чаще используют для лечений обострений и профилактического курса. Это такие препараты, как:
- «Кромолин», «Недокромил» — стабилизаторы мембран тучных клеток. Чаще всего используют для лечения детей;
- «Флутиказон», «Бекламетазон», «Будесонид» — это глюкокортикоиды, которые эффективно снимают отек клеток.
- Если другие препараты бессильны, то в крайних случаях назначают «Омализумаб», который содержит в своем составе антииммунноглобулин Е.
Ингаляторы содержат лекарственные вещества и в некоторых случаях имеют ряд противопоказаний. Чаще всего человеку может не подходить не сама модель ингалятора, а именно активное вещество.
Ингаляторы не рекомендуют использовать в следующих случаях:
-
пневмоторакс и эмфизема легких;
- тяжелая степень гипертонии, гипертонический криз;
- при внутреннем кровотечении в легких, кровохаркание, туберкулез;
- постинсультный и постинфарктный период;
- гипертермия выше 38-ми градусов;
- нарушения кровообразования в костном мозге (онкологические заболевания);
- индивидуальная гиперчувствительность к активным или дополнительным веществам (аллергия).
Профилактические ингаляции следует проводить минимум через два часа после физических нагрузок, через час после приема пищи.
После ингаляций астматику нельзя курить и вдыхать никотиновый дым (электронные сигареты, пассивное курение). Если препарат используют впервые, первые 20-30 минут после процедуры лучше находится под присмотром врача.
Во время беременности и в период лактации можно использовать ингаляторы. Лекарства и дозировку строго подбирает лечащий врач.
источник
Бронхиальная аллергическая астма – заболевание тяжелое, но приступы кашля, удушья укрощаются с помощью доступных и эффективных ингаляторов. Они же используются для лечения и профилактики этого недуга. Давайте разберемся, какие выпускаются ингаляторы от астмы, чем различаются их виды, в чем плюсы и минусы типов устройства. Узнаем, как применять аппарат правильно.
Основные типы ингаляционных устройств классифицируются по виду лекарственного наполнителя:
- Порошковые. Содержат сухой лечебный препарат.
- Аэрозольные. Наполненные лекарственной жидкостью.
Оба типа устройств подразделяются на следующие основные виды по способу подачи лекарства:
- Спейсер – распыляющая насадка-клапан на карманный аппарат, которая подает лекарство лишь на вдохе.
- Небулайзер – ультразвуковое или компрессорное мембранное устройство-распылитель, подающее лекарство малыми дозами (фракциями).
- С дозатором – баллончик, в котором жидкое лекарство находится под давлением. Этот спрей действует по принципу любого аэрозоля, а подача лечебного вещества дозируется. Минус – неудобство использования для астматиков с больными суставами пальцев и нарушениями координации.
- Адаптер – устройство, дополняющее ингалятор, чье преимущество состоит в свободной подаче максимальной дозы лекарства, отсутствии необходимости регулировать проникновение вдохом-выдохом. Минус – большой размер.
- Автоингалятор – самое удобное устройство с автоматической подачей лекарственного препарата на вдохе.
Данный тип ингаляторного аппарата обеспечивает подачу лекарства в виде сухой смеси, объем которой дозируется автоматически или регулируется самостоятельно:
- Дисковый ингаляторный аппарат автоматически подает порошок. Отличается возможностью точной регулировки количества доз лекарства.
- Турбоингалятор — карманный лечебный прибор (турбухалер), подающий порошок малыми объемами. Отличается наличием встроенного индикатора объема оставшегося лекарства.
С помощью порошковых устройств легче поддается лечению бронхиальная астма у детей. Ребенок не всегда в состоянии регулировать и координировать дыхание с моментом подачи лекарства. Порошковые спейсеры – лучшие аппараты, которые решают эту проблему наличием закрывающего клапана, который блокирует поступление препарата на выдохе. Единственный минус таких аппаратов – громоздкость.
Дозированные жидкостные аппараты содержат аэрозоль от астмы, который подается отмеренным объемом. Они привлекательны невысокой (по сравнению с порошковыми) ценой, надежностью конструкции, портативностью, возможностью использовать устройство как карманный ингалятор. Минусом такого аппарата является необходимость синхронизировать вдох с моментом выброса лечебной смеси.
Распылитель (небулайзер) – жидкостный аппарат для астматиков с тяжелой формой болезни. При распылении преобразует жидкое лекарство в дисперсную взвесь, обеспечивает глубокое проникновение препарата в бронхи. Используется при стационарном лечении. Современные портативные формы небулайзеров доступны и для домашнего применения, но подобное лечение ингалятором проводится лишь по рекомендации и с разрешения врачей.
Содержимое ингаляторов конкретного производителя – это определенные препараты, помогающие купировать приступ бронхиальной астмы либо применяющиеся для длительного лечения. Список ингаляторов постоянно меняется, некоторые препараты, например, фенамин бензедрин, снимаются с производства, выпускаются новые лекарства, которые имеют не столь ощутимые побочные эффекты.
По отдельности аппараты и лекарства не производят, заменить содержимое устройства самостоятельно невозможно, поэтому при выборе ингалятора следует обращать внимание на названия активных веществ. Средства от астмы подразделяются на противовоспалительные, которые устраняют саму причину болезни, и бронхорасширяющие препараты, снимающие приступы удушья.
Дыхательная аллергия опасна приступами удушья, купировать которые помогают бронхолитики нескольких подвидов:
- Симпатомиметики (пирбуретол, левалбутерол, сальбутамол, тербуталин). Расширяют просветы бронхов, стимулируя их рецепторы.
- Блокаторы М-холинорецепторов (атровент или ипратропий). Расслабляют бронхи.
- Метилксантины (аминофиллин, теофиллин). Блокируют определенные ферменты, расслабляют мышцы бронхов.
Как снять приступ астмы или пользоваться ингалятором при ее лечении? Чтобы не совершить ошибок, быстро купировать приступ удушья, не расходовать лекарственное средство понапрасну, необходимо запомнить правила пользования этой удобной и эффективной «палочкой-выручалочкой»:
- Прополощите рот, если в нем есть остатки еды.
- Обхватите баллончик: указательный палец сверху, большой под донышком.
- Снимите крышку.
- Встряхните баллончик.
- Выдохните.
- Обхватите мундштук губами.
- Вдохните одновременно с нажатием указательного пальца на верх баллончика.
- Выньте аппарат изо рта.
- Не дышите секунд 5-10.
- Выдохните.
- Закройте баллончик, уберите.
Лучший пример использования лечебного средства в домашних условиях – наглядная демонстрация. Посмотрите видеоролик, в котором автор подробно рассказывает и показывает, как пользоваться ингалятором «Симбикорт Турбухалер». Как открыть ингалятор и правильно вдохнуть лекарство? Обо всем этом подробно рассказывается в сюжете.
источник
Бронхиальная астма является серьезным заболеванием, сопровождающимся хроническим воспалением в дыхательных путях и гиперчувствительностью бронхов. Существует множество факторов, которые могут спровоцировать приступ.
Медицина шагнула далеко вперед в лечении бронхиальной астмы. В настоящее время выпускаются лекарственные препараты, которые могут контролировать ход заболевания, защищая больного человека от тяжелых обострений.
Лучшим средством для лечения бронхиальной астмы по праву считаются ингаляторы. А все благодаря тому, что они способствуют быстрому попаданию лекарства в дыхательные пути.
Бронхиальная астма представляет собой хроническое заболевание, которое возникает из-за воспаления дыхательных путей и сопровождается спазмом бронхов, которые продуцируют большое количество слизи. Это не дает воздуху нормально проходить через дыхательные пути.
Бронхиальная астма имеет два вида:
- Атопическая астма (аллергенная). Она может быть вызвана различными аллергенами, например, пылью, пыльцой растений, некоторыми продуктами питания, шерстью животных, парфюмом и так далее. В детском возрасте чаще всего возникает именно атопическая бронхиальная астма.
- Неатопическая астма (неаллергенная). Она диагностируется реже, чем атопическая бронхиальная астма. Ее возникновение связано с тем, что организм человека гиперчувствителен к инфекционным аллергенам.
Данное заболевание может иметь легкое, среднетяжелое и тяжелое течение. В зависимости от этого и от частоты появления приступов, подбираются лекарственные препараты, действие которых направлено на их подавление.
Основная причина возникновения бронхиальной астмы – это гиперреактивность бронхов. Под этим подразумевается, что бронхи слишком резко реагируют на различные раздражители.
Другие причины возникновения этого заболевания:
- В зависимости от генетики и состояния здоровья:
- Пол. Чаще всего болеют люди мужского пола, поскольку у них просветы бронхов более узкие.
- Избыточный вес. Из-за лишних килограммов диафрагма принимает более высокое положение. В этом случае обеспечивается недостаточная вентиляция легких.
- Наследственность. Если член семьи или родственники имеют бронхиальную астму, то риск возникновения этого заболевания у ребенка значительно возрастает.
В детском возрасте сложно диагностировать бронхиальную астму. Это заболевание по своей симптоматике схоже с простудой или другими болезнями дыхательных путей.
При астме не наблюдается повышения температуры тела, при кашле не выделяется мокрота.
Перед возникновением приступа астмы за несколько дней можно заметить некоторые признаки. В это время появляется раздражительность, постоянное возбуждение, нарушается сон. Сначала из носа начинает вытекать жидкая слизь, вызывающая чихание. Через несколько часов появляется сухой кашель, который затем постепенно усиливается и становится влажным. Непосредственные симптомы бронхиальной астмы появляются через один-два дня, когда кашель становится приступообразным.
Симптомы бронхиальной астмы:
Эффективность ингаляций для лечения бронхиальной астмы объясняется тем, что проникновение лекарства осуществляется непосредственно в нужный орган. Тогда как внутривенное введение препарата или прием его внутрь приводит к тому, что медикамент распространяется по всему организму по сосудам или через печень.
- Максимально быстрая скорость доставки лекарственного препарата в пораженные бронхи;
- Максимальная концентрация препарата в пораженной области.
- Долговременное воздействие лекарственного препарата на бронхи, так как, попадая в них в форме аэрозоля, он максимально долго сохраняется в органе.
- Метод подходит для лечения бронхиальной астмы у маленьких детей.
- Улучшение наступает уже после пары процедур ингаляций.
Ингаляторы – это приборы, которое очень быстро доставляют лекарственное средство в дыхательные пути. В настоящее время можно найти множество разновидностей этих устройств. У каждого из них есть свои достоинства и недостатки.
Бронхиальная астма у каждого больного может проявляться по-разному. Поэтому выбор ингалятора лучше доверить врачу.
- Спейсеры. Они незаменимы для лечения бронхиальной астмы у детей, поскольку обеспечивают попадание лекарства в бронхи независимо от дыхания.
- Небулайзеры. Они обеспечивают максимальное распыление лекарства на небольшом участке бронхов.
- Дозированный жидкостный аэрозоль. Он очень прост в использовании, но лекарство попадает в дыхательную систему только совместно с вдохом.
- Дозированные порошковые. Они способствуют попадание в организм больного необходимой дозы сухого препарата.
- Гормональные. Они позволяют использовать глюкокртикостероиды широкого спектра действия.
Небулайзеры обеспечивают доставку лекарственных препаратов прямо в легкие. Они преобразовывают жидкое лекарство в аэрозоль, но при этом все свойства сохраняются. Мелкие частицы аэрозоля доставляются в дыхательные пути почти без потерь, и практически сразу ощущается лечебный эффект (после вдыхания лекарства чувствуется облегчение состояния).
Паровые ингаляторы используются для профилактики и лечения заболеваний верхних дыхательных путей.
Данный вид ингаляторов имеет доступную цену. Он прекрасно подходит для лечения бронхиальной астмы.
Принцип действия парового ингалятора основывается на вдыхании горячего пара. Можно сказать, что этот прибор является аналогом бабушкиного метода, когда ингаляции делали над кастрюлей с отварным картофелем или отварами трав.
Несмотря на все достоинства паровые ингаляторы имеют ряд недостатков:
- Нельзя использовать маленьким детям.
- Дополнительный термоэффект противопоказан при некоторых заболеваниях.
- Запрещен при наличии сосудистых заболеваний.
- Нельзя использовать многие лекарственные растворы.
- Нельзя применять при высокой температуре.
Препараты, которые используются для лечения бронхиальной астмы делятся на две большие подгруппы: бронхолитические и противовоспалительные препараты.
- Симпатомиметики (Сальбутамол, Пирбутерол, Тербуталин, Левалбутерол). Они стимулируют рецепторов в бронхах и расширяют их просвет. Сейчас назначаются препараты, которые могут быстро подавить приступ астмы. Кроме того они быстро выводятся из организма.
- Стабилизаторы мембран тучных клеток (Кромолин, Недокромил). Они препятствуют высвобождению из лейкоцитов биологически активных веществ, которые провоцируют воспалительный процесс и отек слизистой бронхов. Стабилизаторы выпускаются в форме аэрозолей для орошения слизистой носа.
- Ингибиторы лейкотриенов (Зафирлукаст, Монтелукаст, Зилеутон). Они не дают образовываться лейкотриенам и препятствуют развитию отека слизистой. Используются совместно с ингаляторами для лечения аспириновой астмы.
- Антииммуноглобуллин Е (Омализумаб). Он тормозит присоединение его к тучным клеткам. Данный препарат назначают, когда астма не поддается лечению другими средствами.
Диагностика туберкулеза у взрослых
О чем говорит диагноз ХОБЛ расскажет эта статья.
Особенности применения горчичников после пневмонии //drlor.online/zabolevaniya/legkix/pnevmoniya/mozhno-li-ispolzovat-gorchichniki.html
Ингаляторы помогают эффективно лечить бронхиальную астму. Они снимают острый приступ и доставляют лекарство непосредственно в бронхи. Кроме того эти устройства просты в использовании и безопасны даже при использовании у детей.
Следует помнить, что если ингаляторы не способствуют устранению астматических симптомов, то необходимо откорректировать схему лечения с врачом. Возможно, что придется подобрать другое лекарственное средство. Также можно дополнить терапию народными средствами, описанными тут.
Лечение бронхиальной астмы ступенчатое.
Первая ступень (периоды без приступов очень долгие, до нескольких месяцев или даже лет) предполагает лечение агонистами (стимуляторами) В2-рецепторов короткого действия (пример названия — Сальбутамол). Обозначенные рецепторы находятся в бронхах. Взаимодействие таких, ингаляционных (вдыхаются), препаратов с ними во время приступа вызывает расширение бронха и прекращения затруднения дыхания у пациента. При этом больному важно знать о том, что впрыскивание препарата не должно превышать 2-3 раза, так как превышение дозы может вызвать блок В2-рецепторов. Это будет способствовать усилению спазма (сокращение мышечного компонента и сужение просвета бронха) и переходу приступа в астматический статус (затяжной, тяжелый и крайне сложно прекращаемый приступ). Поэтому, если приступ не прекратился после 2-3 впрыскиваний препарата, лучше обратиться к врачу. Этот момент важен на любой ступени, так как купирование (прекращение) приступа всегда начинают с В-агонистов короткого действия.
Вторая ступень характеризуется возникновением не более 1-2 раз в неделю приступов с не слишком яркой симптоматикой, обычно прекращающихся самостоятельно или при 1 впрыскивании вышеописанного препарата (Сальбутамол).
Третья ступень бронхиальной астмы равна средней тяжести заболевания. Приступы в таком случае случаются ежедневно. Тогда к В-агонистам короткого действия по требованию и базисного препарата логично добавить пролонгированные препараты (длительного действия): В-агонисты, которые принимаются ежедневно и также служат для предупреждения приступов (пример названия — Сальметерол). Механизм действия лекарства сходен с подобным у препаратов этой же группы короткого действия. Такое лечение позволяет уменьшить количество и тяжесть приступов.
Для четвертой ступени характерно тяжелое течение заболевания. Приступы возникают несколько раз в день, симптомы высокой степени выраженности. Всякий раз больной испытывает сильное страдание и страх смерти. В таких случаях лечение дополняется глюкокортикостероидами (гормональные препараты, снимающие хроническое воспаление). Это лекарства системного действия, которые принимаются перорально (через рот, в таблетках) или вводятся парентерально (инъекциях: внутривенно и внутримышечно). Наиболее распространенным примером является лекарство Преднизолон. (в 1 таблетке 5 мг препарата). Системное действие таких лекарств может вести к огромному количеству побочных эффектов (повышение давления, повышение уровня сахара в крови, подавление размножения некоторых клеток крови, нарушения в обмене микроэлементов и др.). Пациент, принимающий системные препараты, нуждается в постоянном контроле.
Препараты, применяемые для лечения бронхиальной астмы преимущественно ингаляционные, то есть попадают в организм больного посредством вдыхания лекарственного средства.
Чтобы вводить такие препараты с наибольшей эффективностью, были изобретены вспомогательные приборы. Они именуются ингаляторы. Ингаляторы от астмы бывают следующих типов:
- Дозированные
- Дозированные, активируемые вдохом
- Порошковые
- Спейсеры
- Небулайзеры
В начале вдыхания лекарства (обычно аэрозоль – взвешенные в газовой среде частицы препарата) из дозированного ингалятора, пациенту требуется нажать на кнопку параллельно вдоху и задержать дыхание на десять секунд. Координация нажатия на баллонный клапан и вдоха довольно сложна, особенно для детей младшего возраста, поэтому дозированные ингаляторы применяются достаточно редко.
Легче в обращении дозированные ингаляторы, активируемые вдохом. Вдохнуть лекарство нужно глубоко и быстро, после чего дыхание задерживается на десять секунд. Рекомендуется использовать такие приборы при астме в детском возрасте. Однако, лучше, если ребенок старше пяти лет. Это позволит объяснить, что вдох должен быть глубоким и стремительным.
Суть порошковых ингаляторов заключается в том, что внутри прибора находится порошок, а не аэрозоль, который при вдыхании попадает на слизистую оболочку дыхательного тракта. Эффективность такого ингалятора нередко бывает выше, чем у любого из дозированных. Внешне порошковый ингалятор не отличается от дозированного. Отличие лишь в консистенции препарата.
Спейсером именуется дополнительный резервуар для аэрозоля препарата, в который последний поступает, как правило, непосредственно из ингалятора, после чего вдыхается пациентом. Вдыхать нужно медленно и глубоко. Позитивная сторона спейсера заключается в том, что устройство уменьшает количество оседающего в ротоглотке препарата, что снижает побочные реакции организма на него.
О небулайзере, широко распространившемся в современном мире, следует говорить подробнее, так как этот ингалятор при бронхиальной астме часто предпочтителен, потому что не требует координации вдоха и механических движений для введения лекарства.
Принцип действия стандартного небулайзера заключается в том, что при распылении аэрозоля в дыхательные пути пациента попадают мельчайшие частицы лекарства, размеры которых позволяют им достигать глубоких отделов дыхательной системы, вплоть до бронхиол (очень мелкие бронхи). Эффект при этом усиливается и ускоряется.
Существует несколько важных правил, которые следует помнить астматику при проведении ингаляции при помощи небулайзера. Из них состоит следующий список:
- Прибор должен находиться в вертикальной плоскости, а пациент сидеть.
- Во время процедуры не разговаривать. (!)
- Ингаляция должна производиться через полтора часа после еды. (!)
- Физиологический раствор (0,9 % водный раствор хлорида натрия – соли NaCl), используемый для растворения препарата должен быть стерильным, как и шприц, при помощи которого этот раствор набирается. (!)
- Газ должен выходить из прибора со скоростью 6-8 л/мин.
- Если вводятся аэрозоли ингаляционных кортикостероидов, после процедуры нужно прополоскать рот чистой водой. Это мера профилактики грибковых заболеваний полости рта. (!)
Лечение бронхиальной астмы проводится ступенчато и зависит от тяжести заболевания. Наиболее применяемые препараты представляют собой аэрозоль и вводятся в организм пациента посредством ингаляции. Чтобы выбрать подходящий ингалятор при бронхиальной астме, нужно учитывать возраст пациента и то, как часто придется пользоваться этим прибором, его удобство и эффективность.
Ингаляторы от астмы бывают нескольких типов. Наиболее предпочтительными являются небулайзеры и порошковые ингаляторы, так как они не требуют жесткой скоординированности вдоха с действиями по приведению прибора в состояние готовности.
Перед использованием приборов, больному следует изучить правила работы с ними и строго выполнять последние, так как от его дисциплинированности и навыка работы с ингалятором напрямую зависят эффективность вводимого препарата и степень облегчения течения болезни соответственно. Во многом лечение зависит от самого пациента.
Бронхит с астматическим компонентом
Изначально ингаляторы были громоздкими сооружениями, которые не представлялось возможным не то что носить с собой, но и иметь их за пределами лечебных учреждений.
За почти полтора века эволюции медицинских приспособлений (с 1874 года) ингаляторы значительно изменились, что позволило всегда иметь при себе лекарство любому нуждающемуся пациенту.
Сегодня существует несколько видов ингаляторов.
Очень распространенная ингаляционная система, обязанная своей популярностью простоте и дешевизне конструкции. Жидкостный ингалятор содержит в себе лекарственное вещество в виде раствора, который преобразуется в аэрозоль от астмы при нажатии кнопки. Активация кнопки подает жидкость в распылитель силой давления, и спрей распределяет лекарство по поверхности бронхов.
Трудность в использовании аэрозоля для пациента заключается в том, что необходима тренировка для синхронизации вдоха с активацией ингалятора. При неправильном вдохе лекарство оседает в ротовой полости и горле и не оказывает должного эффекта. Особенно тяжело применять такие лекарства для ребенка.
Кроме того, из-за того, что в этом виде ингалятора применяется жидкость, его эффективность несколько снижается в связи с довольно крупным размером аэрозольных частиц – они неизбежно оседают во рту и проглатываются пациентом. Однако большинством производителей это обстоятельство учитывается при подборе дозы.
Этот вид ингаляторов считается самым эффективным из существующих. Баллончик содержит в себе лекарственное вещество в виде сухого мелкодисперсного порошка.
Порошковые ингаляторы при бронхиальной астме бывают рассчитаны на одну или несколько доз. Дозы вещества заключаются в желатиновые капсулы, которыми ингалятор заправляется.
Пациент, удерживая ингалятор в ротовой полости, вдыхает воздух, и энергия вдоха приводит в движение механизм, прокалывающий капсулу и направляющий вещество в бронхи.
Это можно отнести к преимуществу порошковых ингаляторов: зачастую пациенты затрудняются правильно произвести вдох одновременно с активацией прибора, здесь же лекарство само впрыскивается на нужной фазе дыхания.
Эффективность таких ингаляторов заключается в качественном распределении вещества по поверхности бронхов в связи с малым весом дисперсии относительно жидкостных ингаляторов. Кроме того, легкость в применении делает применение этого вида ингаляторов универсальным. Единственный минус подобных систем – их дороговизна.
Спейсеры – по сути, дополнительная камера, которая присоединяется к основному «телу» ингалятора и позволяет облегчить использование лекарства.
Механизм спейсера устроен таким образом, что ингалятор от астмы начинает распыляться только одновременно со вдохом пациента. Таким образом, для использования ингалятора не нужно специальной тренировки для синхронизации дыхания, и расход средства становится более экономичным.
Особенно удобно использование спейсеров для детей, которые в силу возраста затрудняются дышать правильным образом во время ингаляции. Недостатком таких устройств является их размер, зачастую превышающий размер самого ингалятора.
Эти устройства не являются специфическим средством лечения астмы – небулайзерами лечат и бронхит, и другие заболевания бронхов.
Принцип действия этих устройств заключается в распылении мелко диспергированного вещества, благодаря чему частички вещества могут свободно распределяться по бронхиальному древу и оказывать эффективное воздействие.
Небулайзеры бывают компрессорными и ультразвуковыми, в зависимости от принципа воздействия на жидкость. Составы для небулайзеров продаются отдельно и являются отдельной лекарственной формой.
Несмотря на хорошие показатели и относительную универсальность применения, небулайзеры не являются распространенным средством для устранения симптомов астмы, т.к. эти устройства громоздки, помещаются сугубо стационарно, т.к. работают от сети, и оперативно воспользоваться ими получается не всегда.
При лечении астмы через небулайзер больному подаются в основном противовоспалительные составы. Несмотря на то, что на рынке уже появляются более компактные модели небулайзеров, они все еще слишком дороги для установки в каждом доме и слишком велики для их мобильного использования.
Условно все препараты для лечения бронхиальной астмы, применяемые ингаляционно, можно разделить на две большие группы:
- Бронхолитики (бронходилататоры).
- Противовоспалительные препараты.
Первая группа лекарственных веществ используется экстренно при приступе астмы, а также во время обострения при частых неконтролируемых (особенно ночных) приступах.
Другая же группа препаратов является непосредственно способом лечения и используется длительно, для того, чтобы перевести астму в стадию ремиссии и устранить причину удушья – воспаление в бронхах.
К бронхолитикам относят препараты краткого (3-4 часа) и длительного действия (10-12 часов). По группам действующих веществ их делят на:
- метилксантины (Теофиллин, Аминофиллин) – снимают спазм бронхов за счет блокировки ферментов;
- симпатомиметики (Левалбутерол, Сальбутамол) – действуют на рецепторы бронхов, стимулируя их и расширяя просвет для обеспечения нормального дыхания;
- М-холинорецепторные блокаторы (Атровент) – как и следует из названия, расслабляют бронхи, блокируя М-холинорецепторы.
К противовоспалительным препаратам относят следующие группы лекарств:
- стабилизаторы мембран тучных клеток (Недокромил, Кромолин) – препараты препятствуют выделению факторов воспаления из лейкоцитов, стабилизируя их мембраны;
- кортикостероиды (Бекотид, Фликсотид) – гормональные средства, которые имеют хороший противовоспалительный эффект при длительном местном применении.
Существуют и другие вещества, используемые в лечении бронхиальной астмы, однако их лекарственная форма не представлена в виде ингаляторов – их используют в виде таблеток или инъекций.
Зачастую недостаточная эффективность препаратов связана либо с неправильным назначением (самолечение, необращение за врачебной помощью), либо с неверным использованием ингаляторов.
Необходимо обращаться к специалисту при каждом обострении бронхиальной астмы, даже если пациент болен достаточно долгое время, чтобы знать весь комплекс мероприятий.
Инструкция же по применению прилагается к каждому ингалятору, но зачастую игнорируется пациентом, тогда как ее выполнение очень важно.
Использование ингаляторов различных видов имеет свою специфику, однако в общем виде инструкция выглядит следующим образом:
- Для того чтобы использовать ингалятор, необходимо снять с него защитный колпачок.
- Ингалятор необходимо держать дозатором вниз (обычно отмечен красным цветом).
- Дозатор необходимо перед применением до упора повернуть в одном направлении, затем – в противоположном (после использования повторить).
- Во избежание поломки запрещено держать устройство за мундштук.
- Сделать глубокий выдох в сторону, поместить мундштук между зубами и плотно обхватить губами.
- Сделать сильный глубокий вдох через рот.
- После извлечения мундштука изо рта можно выдохнуть.
Такой же алгоритм следует выполнять повторно, если пациенту прописано употребление более одной дозы.
После выполнения всех операций необходимо протереть мундштук сухой мягкой тканью, поставить на место защитный колпачок. Рот нужно прополоскать водой и сплюнуть, не глотая – это делается во избежание интоксикации.
Необходимо обращать внимание на индикатор на флаконе, если таковой имеется на данной модели ингалятора. Пациент с бронхиальной астмой должен всегда иметь в своем распоряжении заряженный флакон ингалятора для своевременного купирования приступа и во избежание развития астматического статуса.
Также при наличии побочных явлений после ингаляции – тошноты, рвоты, сердцебиения – необходимо немедленно обратиться к врачу для замены препарата.
Сегодня в продаже можно встретить несколько видов ингаляторов при бронхиальной астме, каждый из которых имеет свои плюсы и минусы.
Наиболее эффективными считаются порошковые ингаляторы. Лекарственный препарат попадает в организм в виде сухого порошка. Пользоваться прибором очень легко, но у него есть один существенный минус – высокая стоимость.
Существует еще один тип приборов – спайсеры. Они выполнены в виде металлических или пластиковых камер, которые прикрепляются к ингалятору. Действуют такие устройства по принципу клапанного механизма: лекарство попадает в легкие в тот момент, когда человек делает вдох. При выдохе клапан ингалятора закрывается, что позволяет сэкономить расход лекарства.
Такой ингалятор отличается простотой использования и при этом обеспечивает максимальное поступление препарата в дыхательные пути. Применять спайсер целесообразно при лечении ребенка, поскольку дети не всегда правильно дышат во время ингаляции, а прибор обеспечивает доступ лекарства в легкие независимо от дыхания.
У спайсеров есть недостаток, который состоит в том, что его размер несколько больше по сравнению с обычным карманным прибором, а ведь пациент должен всегда иметь при себе ингалятор.
Можно использовать недорогой, надежный и простой в применении прибор – жидкостный ингалятор. В этом случае лекарство поступает в виде аэрозоля. Однако следует помнить, что лекарство попадает по назначению только при синхронном выбросе препарата и вдохе. Прежде чем начать его использовать, пациент должен сначала научиться правильно вдыхать. У взрослых обычно с этим не возникает проблем. Следует отметить, что аэрозоль немного тяжелее порошка, поэтому его часть всегда оседает во рту. Производители выбирают дозу с учетом этой особенности.
Какие ингаляторы пользуются популярностью? Огромное количество лекарственных средств, продаваемых в аптеках, несколько затрудняет выбор при необходимости лечения бронхиальной астмы. Наиболее часто встречаются следующие приборы для ингаляций:
- Turbuhaler;
- Easyhaler;
- Diskhaler;
- Diskus и другие.
Следует знать, что это далеко не все эффективные лекарственные препараты. К тому же под разными наименованиями может продаваться одно и то же основное активное вещество в составе.
Самостоятельно подобрать тот или иной ингаляторы, предназначающиеся для лечения бронхиальной астмы, очень сложно. К тому же выбирать самому гормональные препараты противопоказано. В каждом препарате содержатся активные вещества в различных сочетаниях и дозировках. Только лечащий врач может назначать пациенту то или иное средство, оценив результаты обследований.
Для примера можно привести наиболее распространенный ингалятор, который используют для лечения астмы, – это Симбикорт Турбухалер. Его, как правило, применяют в качестве средства для предотвращения приступов и с целью профилактики. В составе медикамента содержится формотерол и будесонид.
Медикаменты для лечения астмы можно разделить на 2 группы: противовоспалительные и бронхолитики.
К последним относятся симпатомиметики, которые стимулируют рецепторы в бронхах и расширяют их просвет. К таким лекарствам относится Сальбутамол, Тербуталин и другие.
Еще один тип бронхолитиков – это блокаторы М-холинорецепторов. Они способствуют расслаблению бронхов. При бронхиальной астме пациент может принимать только один препарат из этой группы – Ипратропий (Атровент). Применять это вещество можно только в качестве ингаляций.
Хороший бронхолитический эффект оказывают метилксантины. К этой группе относится препарат Теофиллин.
Мощным противовоспалительным воздействием обладают глюкокортикоиды, но у них есть ряд побочных эффектов, однако ингаляторы с данным составом оказывают влияние только на легкие и не обладают таким количеством негативных свойств. Они прекрасно предупреждают появление новых приступов при астме средней тяжести. Препараты, входящие в данную группу: Будесонид, флунисолид и т.д.
Еще один тип противовоспалительных средств – это ингибиторы лейкотриенов. К ним относится Монтелукаст и Зилеутон. Они не дают образовываться лейкоцитам, которые вызывают воспаление и препятствуют появлению отека слизистой бронхов. В виде ингаляторов эти вещества не применяют, но нередко используют в сочетании с ними в лечении астмы.
Антииммуноглобулин Е применяют в том случае, если болезнь не поддается терапии другими методами и препаратами. Медикаменты стоят, как правило, очень дорого, и вместе с этим они обеспечивают достаточно длительное действие.
При использовании ингалятора запрещается определять дозировку лекарства самостоятельно. Это может сделать только лечащий врач. В течение использования лечебного устройства специалист будет наблюдать за больным и постепенно при необходимости снижать дозу.
- Ингаляторы от бронхиальной астмы
- Бронхолитические препараты
- Противовоспалительные средства для лечения астмы
- Симбикорт Турбухалер
Все лекарства, используемые при лечении бронхиальной астмы, можно разделить на две большие группы:
- бронхолитики – устраняют спазм мускулатуры бронхов, расширяя просвет для потока воздуха;
- вещества, обладающие противовоспалительным действием, убирают отек и также способствуют облегчению дыхания пациента.
Ингаляторы при бронхиальной астме являются прекрасным способом доставки препарата прямиком к органу-мишени. Если препарат вводить в вену или принимать внутрь, то он проходит через множество сосудов, печень, распределяется по всему организму.
Приступ бронхиальной астмы – это не то состояние, при котором можно ждать десяток минут, пока препарат начнет «работать». Если средства доставляются прямиком в дыхательные пути, то их действие начинается сразу же. Плюс ингалятор относительно прост в применении. Инъекция (укол) должна выполняться с соблюдением правил антисептики и требует некоторых навыков со стороны исполнителя. Дети часто боятся уколов, а ингалятор воспринимают положительно.
Указанные выше причины делают ингалятор при бронхиальной астме настоящей панацеей, смены которой в ближайшее время не предвидится.
Ингалятор – это специальное устройство, обеспечивающее попадание лекарственных препаратов в дыхательные пути пациента. Если первый прибор, представленный в 1874 году, отличался простотой и громоздкостью, то в настоящее время существует несколько их разновидностей, каждая из которых обладает своими плюсами и минусами.
Приборы обеспечивают введение в организм заданной производителем дозы сухого порошка. Преимуществом их является простота использования и большая эффективность. Однако они несколько дороже других аппаратов.
Представляют собой камеры, выполненные из пластика или металла, которые присоединяются к ингалятору. Они играют роль клапанного механизма: препарат поступает в легкие только тогда, когда пациент вдыхает. Если производится выдох – клапан закрывается, и препарат не расходуется понапрасну.
Спейсер значительно упрощает проведение ингаляции и обеспечивает проникновение препарата глубоко в легкие. Отдельно стоит сказать о применении спейсеров при лечении ребенка: дети не всегда способны правильно дышать при ингаляции, а устройство обеспечивает попадание лекарства в организм вне зависимости от того, как дышит пациент.
К недостатку можно отнести то, что с собой постоянно носить и ингалятор и спейсер не всегда удобно (устройство нередко по размеру больше карманного ингалятора).
Обеспечивает выброс определенного количества препарата в виде аэрозоли. Преимуществом является цена, простота и надежность конструкции. Минусом является то, что в легкие аэрозоль попадает только при условии синхронного с выбросом препарата вдоха. Это требует более длительного обучения пациента, но взрослый человек легко справляется с задачей. Также, аэрозоль тяжелее порошка и неизбежно оседание части его во рту и проглатывание, но производители учитывают данный фактор при подборе дозы.
Так называются устройства для проведения ингаляций, обеспечивающее распыление лекарства на очень малые фракции. Благодаря этому легкая частица достигает самых отдаленных участков дыхательных путей и достигается лучший эффект. По принципу работы небулайзеры бывают компрессорными и ультразвуковыми (специальная мембрана вибрирует и разбивает вещество на фракции).
Небулайзеры обычно громоздкие (относительно карманных ингаляторов), что не позволяет носить их с собой и применять при первой необходимости, но прекрасно подходят для проведения лечения на дому.
В последние годы появляется все больше портативных небулайзеров. Они могут работать от батареек, но в широкую практику они еще не вошли и отличаются высокой стоимостью.
После проведения ряда исследований медики установили, что многие пациенты при проведении ингаляции совершают ошибки, снижающие эффективность проводимого лечения. Прекрасным решением такой проблемы явилось создание ингаляторов, активирующихся вдохом пациента. Аппарат «чувствует», когда поток воздуха устремляется в легкие и самостоятельно выбрасывает нужную дозу.
В аптеках в настоящее время можно увидеть большой выбор лекарств для лечения астмы. Пациент должен понимать, что названия ингаляторов при астме (Turbuhaler, Pulvinal, Diskus, Easyhaler, Diskhaler и еще очень много) – это далеко не всегда есть названия самих препаратов. Одно и то же активное вещество может продаваться под разными коммерческими названиями.
Как уже говорилось выше, все препараты по лечению астмы делятся на две большие подгруппы: бронхолитики и противовоспалительные препараты.
- Симпатомиметики – препараты, за счет действия которых происходит стимулирование рецепторов в бронхах и расширение их просвета. В настоящее время активно используются селективные адреномиметики короткого действия, поскольку способны быстро купировать приступ заболевания и так же быстро выводятся из организма пациента. Если перечислять их названия, то это сальбутамол, пирбутерол, тербуталин, левалбутерол и т.д.
- Блокаторы М-холинорецепторов – обеспечивают расслабление бронхов. Из всей группы препаратов для пациентов с бронхиальной астмой подходит только ипратропий (атровент). Это вещество очень плохо всасывается в желудочно-кишечном тракте и применяется исключительно в виде ингаляций.
- Метилксантины – обладают сложным механизмом действия, основанным на блокировке отдельных ферментов в организме. В результате их действия расслабляется гладкая мускулатура бронхов и достигается бронхолитический эффект. К данной группе препаратов относятся теофиллин и аминофиллин.
- Глюкокортикоиды – препараты с мощнейшим противовоспалительным действием, которое достигается путем сразу нескольких механизмов (усиливается действие адреналина, убирается отек слизистой оболочки бронха). Для данных препаратов характерно множество побочных эффектов при системном применении, поэтому ученые создали ингаляционные препараты, попадающие только в легкие и не обладающие массой отрицательных свойств.
Ингаляционные глюкокортикоиды – прекрасное решение для профилактики приступов бронхиальной астмы средней степени тяжести. К ним относятся следующие препараты: бекламетазон, будесонид, флутиказон, флунисолид.
- Стабилизаторы мембран тучных клеток – лекарственные средства, препятствующие высвобождению из отдельных лейкоцитов биологически активных веществ, вызывающих воспалительную реакцию и отек слизистой оболочки бронхов.
Препараты не нашли широкого применения, но активно используются педиатрами для профилактики астмы физического усилия и аллергического конъюнктивита у детей. В виде ингаляторов не выпускаются, но активно используются в виде простых аэрозолей, предназначенных для орошения слизистой оболочки носа. Представители группы: кромолин и недокромил.
- Ингибиторы лейкотриенов (зафирлукаст, монтелукаст, зилеутон) – препятствуют образованию данных активных веществ и развитию отека слизистой оболочки. Как ингаляторы не применяются, но часто используются вместе с ними для борьбы с аспириновой астмой.
- Антииммуноглобуллин Е (омализумаб) – антитела, тормозящие присоединение его к тучным клеткам. Препарат используется, если астма не поддается лечению другими способами и комбинациями препаратов, характеризуется высокой стоимостью, но вместе с тем обеспечивает длительный эффект.
Несмотря на многообразие препаратов от бронхиальной астмы, стандартное ее лечение у большинства пациентов заключается в применении селективного бета-адреномиметика короткого действия (по принципу «когда нужно») одновременно с ингаляционным глюкокортикоидом. В педиатрической практике активно используются стабилизаторы мембран тучных клеток.
Описать все ингаляторы, использующиеся для лечения бронхиальной астмы в одной статье очень сложно, да и незачем. Все они содержат в своем составе вещества, перечисленные выше в различных комбинациях и дозировках. Лечащий врач, осмотрев пациента, выписывает определенный препарат, в зависимости от полученных во время диагностики данных.
В качестве примера будет рассмотрен один из наиболее распространенных в настоящее время ингаляторов от астмы — Симбикорт Турбухалер. Использоваться он может как в качестве средства для купирования приступов, так и с целью поддерживающей терапии. В его состав входят будесонид и формотерол.
Будесонид — ингаляционный глюкокортикостероид, оказывающий быстрое и длительное противовоспалительное действие на дыхательные пути. Характеризуется малой частотой возникновения нежелательных эффектов.
Формотерол – агонист бета-адренорецепторов. После вдыхания также вызывает быстрый (за 1-3 минуты) и длительный эффект (до 12 часов).
Оба вещества утилизируются в печени до неактивных метаболитов и выводятся из организма с мочой. Установлено, что ни изначальные вещества, ни их измененные формы в организме друг с другом не взаимодействуют, что позволяет каждому препарату выполнять свою функцию.
Категорически запрещается самостоятельно определять дозу препарата, принимаемую за один раз. Этим может заниматься только врач. На протяжении некоторого времени после назначения препарата он опрашивает пациента, наблюдает за ним и постепенно приходит к наименьшей дозе, обеспечивающей должный терапевтический эффект.
Пациент должен быть обученным правильному использованию ингалятора. Тогда нужное количество препаратов будет попадать в дыхательные пути и эффект будет максимальным. Важно последовательно выполнять все действия и все получится.
- Сначала необходимо отвинтить и снять колпачок.
- Держать ингалятор необходимо красным дозатором вниз. До упора повернуть дозатор в одном направлении, а после опять до упора – в другом (повторить эти действия два раза). Запрещается держать ингалятор за мундштук во время поворота во избежание поломки устройства.
- Отвинтите и снимите колпачок.
- Держа ингалятор вертикально, красным колпачком вниз, поверните дозатор поочередно до упора в обоих направлениях. Во время выполнения данной манипуляции должен быть слышен щелчок.
- Сделать глубокий выдох (просто в сторону – не через мундштук!).
- Мундштук помещается между зубами и плотно обхватывается губами для обеспечения герметичности. После пациенту необходимо сделать глубокий и сильный вдох (вдыхать только через рот!).
- Выдыхать следует только после извлечения мундштука изо рта.
- Если врач дал указание принимать более одной дозы, то пункты со 2 по 5 повторяются нужное количество раз.
- Тщательно закрутить колпачок, убедиться в надежности его фиксации.
- После рот нужно прополоскать водой – воду не глотать!
Вкус порошка не чувствуется, поскольку вдыхается его очень мало. Мундштук необходимо регулярно протирать чистой сухой тканью. Помните, что он фиксирован и не снимается с ингалятора.
Индикатор на флаконе указывает, сколько примерно доз осталось. Если фон его стал красным, то следует приобретать новый ингалятор, т.к. осталось 10 доз. После появления цифры 0 ингалятор выбрасывается и начинается использование нового.
Если на фоне приема препаратов появится ухудшение самочувствия, тошнота, рвота, перебои в работе сердца – незамедлительно обращайтесь к врачам. Возможно, это побочные реакции, которые хоть редко, но встречаются. Тогда врач предложит использовать другой препарат.
источник
 пневмоторакс и эмфизема легких;
пневмоторакс и эмфизема легких;