Бронхиальная астма – одно из самых распространенных заболеваний в мире. От этой болезни страдает до 7% взрослого населения и более 9% детей. А такой недуг, как астма физического усилия все чаще встречается в практике врачей.
Астма представляет собой хроническую болезнь органов дыхательной системы, что обусловлено сверхчувствительностью бронхов к различным раздражителям. При воздействии раздражителей просвет бронхов сужается и это ухудшает вентиляцию легких, из-за чего больные этим недугом люди испытывают приступы удушья.
Краткое содержание статьи
Основным проявлением астмы является удушье, которое возникает при воздействии таких факторов:
- Частый прием различных медикаментов.
- Вдыхание грибковой плесени или пыли.
- Контакты с животными.
- Резкие и сильные ароматы.
- Низкие температурные показатели окружающей среды.
При астме физического напряжения приступы удушья возникают вследствие спазма бронхов и увеличения
общей активности и нагрузки – бег, спортивная или быстрая ходьба, занятие спортом (любой вид). Приступ возникает непосредственно при нагрузке или незадолго после нее. Астма физического напряжения больше присуща молодому поколению и обусловлена такими риск-факторами:
- вирусная инфекция;
- физическое перенапряжение;
- генетическая предрасположенность;
- курение;
- вдыхание сухого или недостаточно теплого воздуха.
ВАЖНО! У абсолютно здорового человека после нагрузки тоже может проявляться одышка и сужение бронхов, но данное состояние является кратковременным. Если же человеку поставлен диагноз бронхиальная астма и приступы возникают исключительно после физической нагрузки, то речь идет именно об астме физического усилия.
Симптоматика астмы физического усилия малочисленна. На начальном этапе заболевания одышка пропадает после получасового отдыха от нагрузки, а при запущенной болезни ликвидация приступов возможна только лекарственными препаратами, предназначенными для расширения бронхов. Проявляется данная форма заболевания следующими симптомами:
- пароксизмальный кашель;
- одышка;
- хрипящее дыхание и кашель;
- чувство нехватки воздуха.
Для диагностирования болезни при физической нагрузке врачи детально обследуют пациента. Основным способом выявления астмы физического напряжения является беговой тест, который представляет собой функционально-нагрузочные мероприятия. Организм больного может в любой момент отреагировать на нагрузку, а приступ зачастую сопровождается сильной одышкой, препятствующей дальнейшему выполнению упражнений.
Врачи считают одышку субъективным признаком чрезмерной нагрузки, поэтому для точной постановки диагноза сразу после ухудшения самочувствия больного исследуют функционирование внешнего дыхания. Для врача важными показателями являются объем форсированного выдоха, пиковая скорость выдоха и максимальное значение объемной скорости.
ВАЖНО! При диагностировании и опросе больного особое значение отводится выявлению связей между приступами и физической нагрузкой.
Кроме бегового теста, для диагностирования заболевания назначают анализ крови и мокроты, рентген легких, пикфлоуметрию и спирометрию.
Для ликвидации симптоматики заболевания необходимо систематически тренировать дыхательную систему. Врачи рекомендуют посещать бассейн, заниматься легкой гимнастикой или делать несложные спортивные упражнения. При этом наращивание нагрузки должно быть постепенным, а перегрузка организма категорически запрещена.
До начала введения тренировок нужно проконсультироваться с квалифицированным врачом и произвести лечебные мероприятия. Перед каждым занятием необходимо применять ингаляцию с бронхолитическими препаратами (Беротек, Сальбутамол и др.). Всего 1 вдох препарата значительно уменьшит нагрузку на бронхи и дыхательную систему в целом.
ВАЖНО! Лечение препаратами, которые предназначены для расширения бронхов, подлежит дозированию. Чтобы избежать кардиологических осложнений, следует использовать ингаляционные препараты не чаще 6 раз в сутки. Также стоит отметить, что лечение глюкокортикостероидными гормонами будет малоэффективным.
Кроме того, ингаляционные средства рекомендуют применять в холодные сезоны перед выходом на улицу. Когда на улице мороз, необходимо следить чтобы дыхание осуществлялось носом. Носовое дыхание предупредит расстройства дыхательной системы.
Профилактические мероприятия при астме физического усилия подразумевают систематическое выполнение специфических дыхательных упражнений – диафрагмальное дыхание и «выжимание лежа».
♦ Диафрагмальное дыхание. Лягте на спину, расслабьтесь и максимально втяните живот. Считая от 1 до 3, сделайте максимально возможный глубокий выдох. На счет 4 делайте глубокий вдох диафрагмой, выпячивая живот как можно больше. Максимально выпятив живот, необходимо быстро сократить мышцы пресса и глухо прокашляться. Данной упражнение восстанавливает проходимость бронхиальных путей. Его можно применять в комплексе с ходьбой или бегом.
♦ «Выжимание лежа». Лягте на спину. Держась руками за лодыжки, подтяните колени к груди, одновременно делая максимальный выдох. Затем верните тело в первоначальное положение. Вдох осуществляйте с максимальным выпячиванием живота и глухим кашлем. Назначение этого упражнения такое же, а делать его можно стоя, при этом левое и правое бедро подтягиваются к груди поочередно.
Чтобы не допустить острый приступ астмы физического напряжения, нужно регулярно осуществлять профилактические меры. В первую очередь данные меры подразумевают дозированное напряжение и контроль над собственной активностью.
Жить с астмой физического напряжения довольно легко, нужно лишь соблюдать ряд рекомендаций:
- Перед нагрузкой использовать ингалятор. Его всегда нужно носить с собой в спортзал. После активного напряжения организма не стоит сразу покидать спортзал, лучше посидеть спокойно и постепенно выйти из активного состояния.
- В холодные сезоны года и в периоды цветения растений очень важно защитить дыхательную систему, особенно аллергикам. Если вы простудились, то лучше избегать напряжения дыхательной системы – ходите более размеренно, и меньше напрягайте организм.
- Помните, что астма нагрузки не подразумевает отказ от занятий спортом. Своевременно выявив болезнь, осуществляется профилактическое лечение, цель которого укрепить иммунитет. При окрепшем иммунитете можно без опасений заниматься любым спортом, а о симптомах заболевания не вспоминать.
- Пациентам с астмой физического усилия нужно регулярно выполнять вышеописанные упражнения, а также активно тренировать дыхательную мускулатуру. Результативным будет посещение бассейна и надувание воздушных шаров.
- Для девушек лучше избегать посещения спортзалов и занятий спортом в целом за неделю до менструации и во время ее. Это обусловлено большей склонностью к астматическим приступам в данный период.
- Профилактика данного заболевания также подразумевает исключение утренних и поздних вечерних занятий. Это связано с тем, что в период 19:00-7:00 блуждающий нерв вагус увеличивает возможность бронхоспазма и самого приступа.
Если вы обнаружили у себя симптомы заболевания, то обязательно обратитесь к врачу. Правильное и своевременное диагностирование, комплекс терапевтических мероприятий, а также профилактические меры исключат патологии дыхательной системы и сделают любые усилия человека не критичными для организма.
источник
Астма физического усилия — одна из самых распространенных современных патологий среди детей и взрослых. Симптомы данной болезни, в запущенных случаях, могут проявляться даже при незначительной нагрузке, приводить к значительному ухудшению самочувствия и невозможности выполнять повседневную работу. Важно вовремя диагностировать болезнь и начать лечение, чтобы улучшить качество жизни и избежать осложнений.
Бронхиальная астма физической нагрузки имеет характерные симптомы. К ним относятся:
- Экспираторная одышка.
- «Перехватывание» воздуха.
- Чувство удушья, недостатка кислорода.
- Длительный приступообразный кашель с выделением скудной слизистой мокроты.
- Боли в груди.
- Вынужденное положение во время приступа (сидя с наклоном вперед).
- Бледность кожи, цианоз носогубного треугольника.
Перед началом приступа пациенты часто отмечают появление признаков, напоминающих простуду, чихания, сухого кашля. В отличие от атопической астмы, при бронхиальной астме физического усилия приступы затрудненного дыхания на начальной стадии продолжаются 20–25 минут и проходят самостоятельно.
В случае прогрессирования патологии, состояние больных ухудшается, присоединяются симптомы дыхательной недостаточности, такие как тахикардия и учащение дыхания, снижение уровня артериального давления, помутнение, утрата сознания.
В запущенных случаях приступы удушья продолжаются более 60 минут, сопровождаются сильным кашлем с участием вспомогательной дыхательной мускулатуры и редко проходят без медикаментозной помощи.
В отличие от атопической бронхиальной астмы, при которой приступы удушья провоцируют различные аллергены (пыль, пыльца, пищевые продукты), астма физического напряжения проявляется только после интенсивной спортивной нагрузки и не связана с воздействием факторов окружающей среды.
Причинами, приводящими к появлению кашля, являются:
- Тяжелые физические нагрузки (занятия спортом, физкультурой в школе, быстрый бег).
- Нагрузки на улице в сухую холодную погоду зимой или осенью (пробежка с собакой, за транспортом).
- Ходьба, подъем по лестнице (в запущенных случаях).
Проведя анализ множества случаев возникновения приступов после нагрузки, специалисты отметили, что кашель чаще возникает в условиях пониженной влажности и при невысокой температуре окружающего воздуха, а вдыхание теплого пара смягчает приступ и способствует его быстрому разрешению.
Из этого всего был сделан вывод, что появление астматической симптоматики у таких больных связано с раздражением слизистой оболочки бронхов вследствие ее охлаждения и высыхания при учащенном, глубоком дыхании во время занятий спортом. Повышенная реактивность внутренней оболочки бронхиального дерева связана с наследственной предрасположенностью или действием внешних факторов (инфекции, загрязнение атмосферного воздуха, курение).
С целью установления правильного диагноза и дальнейшего подбора тактики лечения необходимо проведение тщательного комплексного обследования больного. В протокол исследования при подозрении на астму физического усилия входят:
- Внимательный сбор жалоб и анамнеза болезни пациента.
- Визуальное обследование.
- Аускультация грудной клетки.
- Общеклинические анализы (анализ крови, мочи, биохимические показатели).
- Исследование мокроты.
- Кожные аллергические пробы (с целью дифференциальной диагностики с атопической бронхиальной астмой).
- Спирометрия и пикфлоуметрия, проба с сальбутамолом для оценки степени обратимости бронхиальной обструкции.
- Рентгенологическое обследование органов грудной клетки.
Основным диагностическим методом, используемым в практике врачей педиатров, терапевтов и пульмонологов для диагностики данного заболевания, является «беговой тест», поскольку выполнение физических нагрузок при астме провоцирует характерный приступ, позволяющий оценить степень нарушения функций дыхания.
Во время его проведения пациенту предлагается выполнять нагрузку на беговой дорожке или степе. При появлении субъективного признака ухудшения состояния — одышки, пациент прекращает любую нагрузку, после чего специалист приступает к оценке функции внешнего дыхания исследуемого.
При этом необходимо определить объем форсированного выдоха и его пиковую скорость, а также максимальную объемную скорость.
Бронхиальная астма является хроническим заболеванием, которое невозможно излечить навсегда, возможно только добиться ремиссии. Многие пациенты задаются вопросом: «Как лечить патологию?». Терапия при таком заболевании направлена на устранение и профилактику приступов удушья, улучшение функции дыхания пациента, предупреждение инфекционных осложнений.
Базисными лекарственными средствами для лечения астмы от физической нагрузки являются:
В качестве неотложной помощи при развитии кашля, одышки и затруднении дыхания после нагрузки у детей, подростков и взрослых применяются ингаляции Сальбутамола. Ингаляционные кортикостероиды при данном виде астмы малоэффективны.
С целью предупреждения развития приступа удушья у взрослого человека или ребенка важно соблюдать ряд несложных мер, таких как:
- Дозированные физические усилия, у школьников занятия физкультурой в подготовительной или специальной группе.
- Прием бронходилятаторов перед выходом на улицу в холодную погоду и перед предполагаемой нагрузкой.
Бронхиальная астма физической нагрузки — распространенная болезнь, при появлении симптомов которой не следует откладывать визит к лечащему врачу. Своевременное и правильно подобранное лечение поможет избежать осложнений, значительно улучшит качество жизни больных.
источник
Бронхиальная астма – одна из наиболее распространенных болезней. Страдает от недуга около 9% всего населения Земли. Это хроническое заболевание дыхательных органов, при котором повышается чувствительность слизистой оболочки к определенным раздражающим факторам. В момент приступа бронхи сужаются, дыхание затрудняется.
Астмой физического усилия называется одна из форм бронхиальной астмы, при которой бронхиальный спазм появляется от физической нагрузки.
Нередко признаки заболевания можно выявить у детей. После полового созревания симптомы болезни часто исчезают. Определить наличие бронхиальной астмы физического усилия можно путем наблюдения за самочувствием пациента при выполнении им определенных действий. Приступы начинаются во время или вскоре после физической нагрузки. Особенности заболевания:
- у 75% пациентов признаки болезни проявляются при быстрых пробежках. Преодоление большого расстояния без значительной нагрузки не вызывает приступ;
- у 25% пациентов признаки болезни возникают при обычных прогулках, езде на велосипеде;
- уникальность этой разновидности заболевания заключается в том, что приступ не появляется во время плавания при любой нагрузке.
У детей и взрослых признаки болезни формируются одинаково. Приступ заканчивается, когда физическая активность прекращается. При тяжелой форме болезни приступ продолжается в течение 40–60 минут после снижения физической активности. Снова увеличить нагрузку становится возможным через пару часов, при этом обычно спазмы становятся менее острыми, их легче переносить.
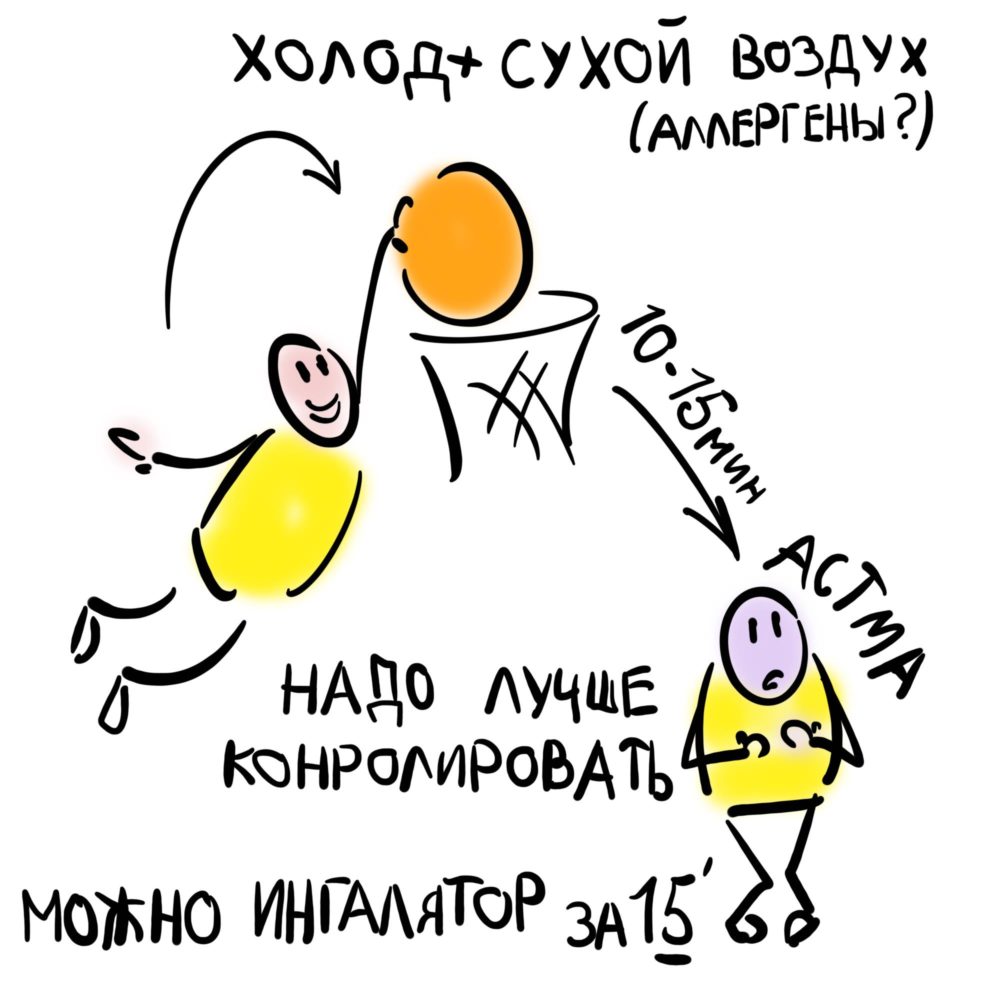
Формирование патологии органов дыхания связано с чрезмерной нагрузкой на организм. Состояние ухудшается при попадании холодного воздуха в дыхательные пути.
Бронхи сужаются, вентиляция легких нарушается, воздуха не хватает, и человек задыхается. Если во время пробежки избегать резких ускорений, приступы наступают гораздо реже.
Дополнительная информация: у молодых людей астма физического усилия возникает чаще.
Болезнь нельзя назвать до конца изученной, до сегодняшнего дня ведутся наблюдения за проявлениями недуга.
Факторы, провоцирующие развитие астмы от физических нагрузок:
- Вирусная инфекция.
- Физическое перенапряжение, например, быстрый бег, занятия физкультурой без выработанной привычки.
- Наследственная предрасположенность.
- Курение (активное или пассивное).
- Резкое изменение температуры окружающей среды.
- Вдыхание холодного или сухого воздуха при физических нагрузках.
Основным отличием от других разновидностей болезни является отсутствие реакции на аллергены. Развитие симптомов при других видах болезни наблюдается, если в организм попадает пыльца, некоторые вещества, пыль и другие аллергены. Связь с воздействием внешних факторов при астме физического напряжения практически отсутствует.
После изучения приступов стало понятно, что возникает астма при низкой влажности и температуре воздуха. Если вдыхать теплый пар, симптомы быстро проходят.
Бронхоспазм наступает при раздражении слизистой оболочки из-за ее переохлаждения или высыхания. Такое возможно при частом глубоком дыхании.
Астма физического усилия проявляется немногочисленными симптомами. На начальной стадии болезни ее проявления исчезают сами после отдыха за полчаса.
Дальше, при развитии патологии, чтобы купировать приступ, требуется прием лекарств. Действие медикаментов направлено на расширение бронхов. Основные проявления болезни:
- Кашель в виде приступов.
- Значительная одышка при нагрузке.
- Постоянное чувство нехватки воздуха, которое сильно обостряется при физической активности.
Чаще всего больные ощущают удушье во время приступов. Для нормализации состояния появляется необходимость сесть и наклониться вперед. Как и при иных формах астмы, появляется одышка экспираторного типа. Вдыхать приходится быстро, выдыхать медленней. Иногда ощущается боль в грудной клетке, особенно если наблюдаются хрипы.
Дополнительная информация: при сильных спазмах бронхов возможно возникновение цианоза. Это указывает на наличие острой дыхательной недостаточности.
До начала приступа иногда наблюдаются катаральные симптомы, кашель, чихание. Возможно выделение минимального количества мокроты. Кашель только сухой.
Иные формы болезни проявляются кратковременным кашлем, при астме напряжения длительность приступа может затягиваться до получаса. На начальной стадии болезни все признаки исчезают самостоятельно через 30–40 минут. Более тяжелая форма болезни характеризуется слабой одышкой при любой физической активности.
Астма физического усилия диагностируется путем обследования пациента. Признаки болезни могут появиться во время тестирования в любой момент, в зависимости от состояния организма.
Обычно длительность нагрузки не превышает 8 минут. После начала приступа продолжать проведение теста становится невозможным, мешает сильная одышка. Заменить беговой тест можно велоэргометрией или степ-тестом.
Одышка – признак, который у каждого может возникать индивидуально, в различное время и при разных условиях. Чтобы поставить точный диагноз, исследуется внешнее дыхание, определяется скорость и объем выдыхаемого воздуха.
Для выявления болезни иногда проводятся дополнительные исследования:
- Аллергологическая проба.
- Анализ крови.
- Внешний осмотр пациента.
- Рентгенография легких.
- Выслушивание легких.
Обязательно собирается анамнез. Важно уточнить связь физических нагрузок с приступами удушья. Хрипы часто слышатся без применения дополнительных инструментов. Они свистящие, сильные.
Чтобы ликвидировать признаки бронхиальной астмы физического напряжения, необходимо проводить систематические тренировки дыхательной системы. Рекомендовано посещение бассейна, занятия легкой атлетикой или гимнастикой. Дыхательная система восстанавливается при выполнении несложных физических упражнений. Увеличивать нагрузку необходимо плавно, перегружать организм запрещается, чтобы не вызвать очередной приступ.
Чтобы правильно выбрать тренировочную программу, определиться с упражнениями, необходима врачебная консультация. До начала любого занятия проводится ингаляция бронхолитическими препаратами. После попадания капель лекарства в бронхи нагрузка на дыхательную систему при выполнении упражнений значительно уменьшается.
Астма физического напряжения, лечение у взрослых которой проводится физическими нагрузками, требует использования препаратов для купирования приступов. Лекарства, расширяющие бронхи, необходимо принимать в строгом соответствии с дозировкой. Ингаляция проводится не чаще 6 раз за 24 часа. Превышение дозировки может привести к проблемам с сердцем.
Глюкокортикостероиды при этой форме болезни не всегда эффективны. Рекомендовано использовать ингаляционные препараты в холодное время года перед каждым выходом на улицу. Если температура воздуха ниже 3–5оС, дыхание должно осуществляться только носом. Это предотвратит начало приступа из-за попадания холодного воздуха в бронхи.
Астма – заболевание, которое не вылечивается полностью. Можно добиться ремиссии, устранить признаки, избежать осложнений. Лекарства для лечения астмы:
- Антагонисты лейкотриеновых рецепторов. Уменьшают воспалительные процессы в бронхах.
- Кромоны. Стабилизируют клеточные мембраны, снимают воспаление.
- Моноклональные антитела. Используются при некупируемых приступах.
Если необходима неотложная помощь, применяются назначенные врачом ингаляционные препараты. Используются они при сильном кашле, тяжелом дыхании.
Чтобы избежать приступов бронхиальной астмы физического усилия, необходимо постоянно проводить профилактические мероприятия. Первое, что требуется, – контроль физической активности. Чтобы жизнь астматика практически ничем не отличалась от жизни здоровых людей, требуется соблюдение рекомендаций:
- До начала физической нагрузки используется ингалятор. Его нужно постоянно носить с собой при походе в спортзал. После тренировки не стоит сразу выходить на воздух, следует посидеть, прийти в нормальное состояние, отдохнуть.
- Дыхательная система должна быть защищена от холодного воздуха. Если больной астмой простудился, напрягать легкие не стоит вовсе. Нужно ходить только размеренным темпом, отложить спорт до полного выздоровления.
- Врачи не рекомендуют отказываться от занятий спортом. При выявлении заболевания на ранней стадии должна проводиться обязательная профилактика. Ее цель – укрепление иммунитета. При окрепшем организме можно без проблем заниматься любым спортом, симптомы болезни исчезают.
- Должна проводиться постоянная тренировка дыхательных мышц. Наиболее полезно посещение бассейна.
Дополнительная информация: девушкам следует избегать занятий физкультурой во время менструального цикла и за 7 дней до его начала. Данное ограничение вызвано повышенной склонностью к приступам в данный период.
Нагрузка при астме всегда должна быть размеренной. Следует исключить утренние и вечерние занятия. До 7.00 и после 19.00 повышается вероятность приступа.
Астма физического усилия может никак не проявляться, если правильно организовать образ жизни. Необходимо соблюдение несложных правил:
- физические нагрузки должны быть дозированными;
- дышать в холодное время года только носом;
- до выхода на улицу в холодное время года принимаются бронходилятаторы.
Ведение здорового образа жизни уменьшает вероятность приступов болезни. Обязательно обращение к врачу, если обнаружены симптомы заболевания.
Своевременное обнаружение болезни и профилактика дают возможность жить полноценной жизнью, без использования дополнительных препаратов.
источник
Астма физического усилия встречается очень часто. Заболевание может дать о себе знать даже при несущественных нагрузках. Оно ощутимо ухудшает качество жизни больного, ограничивает работоспособность. Патология может быть диагностирована и у взрослого человека, и у ребёнка.
Внимание! Чтобы не допустить серьёзных осложнений, следует своевременно принять действенные меры. Нужно обратиться за помощью к врачу-пульмонологу. При необходимости он направит к иным специалистам.
Астма типа физической нагрузки диагностируется во время либо непосредственно после упражнений. В случае с детьми болезнь обнаруживается в раннем возрасте. Симптоматика может исчезать после полового созревания. Определить наличие данного недуга можно посредством наблюдения за самочувствием человека при осуществлении им конкретных действий.
- Данная патология имеет следующие особенности.
- У 25 процентов больных симптоматика проявляется при простой прогулке или поездке на велосипеде.
- У 75 процентов больных симптомы дают о себе знать во время интенсивных пробежек. Преодоление существенного расстояния при умеренной нагрузке не приводит к приступу.
- Во время плавания асфиксия не возникает, причём оно может быть продолжительным.
- Реакции на аллергены нет.
У взрослых и детей признаки БА этого типа вырабатываются одинаково. После прекращения активности приступ завершается. В случае тяжелой формы заболевания приступ длится на протяжении 40–60 минут.
Физические усилия возможны не раньше чем через час.
Внимание! Заболевание до конца не изучено. У молодых людей оно диагностируется чаще.
Астма типа физического усилия может развиться вследствие влияния таких факторов, как:
- курение (пассивное, активное);
- вирусная инфекция;
- вдыхание сухого либо холодного воздуха при нагрузках;
- сильное изменение температуры воздуха;
- занятия спортом без привычки;
- наследственность.
Бронхиальная астма вида физического усилия на начальной стадии не представляет серьёзной опасности. После отдыха состояние нормализуется. Если заболевание запущено, то помочь могут лишь медикаменты, расширяющие бронхи.
Астма лёгкой, средней и тяжёлой степени физического напряжения проявляется такой симптоматикой:
- одышка;
- кашель пароксизмальный;
- дыхание с хрипами;
- чувство недостатка кислорода;
- болевые ощущения в грудной клетке.
При нехватке воздуха астматик может принять особую позу (наклониться вперед). Выдох обычно более продолжительный, чем вдох.
В диагностических целях человека полностью обследуют. Беговой тест выступает основным способом, который предусматривает проведение нагрузочно-функциональных действий. Также назначается спирометрия, пикфлоуметрия, рентген лёгких, исследование мокроты и крови.
Доктора уверены, что одышка — симптом субъективный. По этой причине при ухудшении состояния изучают функционирование дыхательной системы. Решающую роль играют такие показатели, как предельная и пиковая скорость выдоха, объём форсированного выдоха.
Внимание! В процессе опроса пациента и диагностирования большое внимание уделяется наличию связи между активностью и асфиксией.
Астма профессионального, аспиринового, ночного, рефлюкс-индуцированного и физического напряжения требует тренировки системы дыхания. С этой целью можно выполнять лёгкие спортивные и гимнастические упражнения, посещать бассейн. Усилия следует наращивать постепенно.
Основными препаратами для лечения данной патологии являются:
- антитела моноклональные: назначаются при тяжёлой форме, продолжительных некупируемых приступах;
- антагонисты лейкотриеновых рецепторов («Зилейтон», «Монтелукаст», «Зафирлукаст»): способствуют устранению воспалительных процессов в бронхах;
- кромоны: снижают аллергическое воспаление и улучшают состояние мембран тучных клеток.
Медикаменты нужно принимать строго в назначенной дозировке. Ингаляционные препараты можно употреблять не чаще чем шесть раз в сутки. Они обязательны к применению перед посещением улицы. Во время морозов следует дышать носом.
Жить с БА данного типа несложно. Главное – принять во внимание всё, что написано ниже.
Внимание! Прежде чем приступить к тренировке, следует проконсультироваться с лечащим врачом.
Так, физические нагрузки при бронхиальной астме возможны, но только в умеренных количествах. Тренировка обязательно должна включать дыхательные упражнения. Полезно надувать шарики.
В начале занятия нужно использовать ингаляцию с бронхолитическими медикаментами. Даже один вдох существенно сокращает нагрузку на систему дыхания. Больной всегда должен иметь ингалятор при себе. Это актуально для занятий и в спортивном зале, и на улице. Сразу после выполнения упражнений следует посидеть, успокоиться. Важно выйти из активного состояния не спеша.
Поздней осенью, зимой и ранней весной необходимо качественно защитить органы дыхания. Этот момент особенно актуален в отношении аллергиков. При наличии простудного заболевания напряжений системы дыхания следует избегать.
Девушкам и женщинам не стоит заниматься спортом перед менструацией (за пять-семь дней) и во время неё. В такой период времени приступы возникают чаще. Нужно более внимательно относиться к личному здоровью.
Отказ от упражнений в поздние вечерние и в утренние часы также выступает профилактическим мероприятием. Причина такой рекомендации кроется в том, что с 19:00 часов до 7:00 часов нерв вагус повышает риск возникновения спазма. Может случиться асфиксия.
Важно вести здоровый образ жизни. Это позволит минимизировать риск развития приступов. При обнаружении указанной выше симптоматики не стоит медлить с визитом к доктору. Грамотная и вовремя начатая терапия, а также правильно проводимая профилактика позволяют повысить качество жизни. Дополнительные лекарства при этом будут требоваться лишь в исключительных случаях.
Ещё важно постоянно укреплять иммунитет. От этого зависит сложность протекания БА и состояния здоровья в целом. При окрепшей иммунной системе можно заниматься разными видами спорта, не опасаясь за жизнь. Симптоматика будет проявляться крайне редко.
Пожалуйста, поделитесь этим материалом в социальных сетях. Это позволит ещё большему количеству астматиков и их родным узнать полезную информацию. Берегите себя и будьте здоровы!
источник
Астма физического усилия возникает в результате развития бронхоспазма на фоне физических нагрузок (бег, активные занятия спортом, ходьба и т.д.). Острый приступ способен возникнуть непосредственно во время нагрузки или сразу после того, как она закончилась.
Такая патология может встречаться как у взрослых пациентов, так и у детей. При этой форме астматического заболевания гладкая дыхательная мускулатура остро реагирует на перепады температурного режима, отвечая резким сужением бронхиальных путей. Такая симптоматика предусматривает специфическое лечение.
Важно отметить, что нередко бронхиальная астма этой формы возникает у детей, что проявляется усиленной одышкой после физических занятий. В этом случае для уточнения диагноза проводят бронхографию, так как у детей младшего возраста спирометрию выполнить достаточно затруднительно.
Однако следует учитывать, что бронхиальная астма у детей может частично или полностью исчезнуть в период полового созревания. К этому возрасту симптомы заболевания исчезают у 80% детей. У оставшихся 20% детей возможны рецидивы в более зрелом возрасте. Предрасполагающими факторами развития астмы физического усилия являются:
- присутствие вирусных инфекции;
- физическое перенапряжение;
- генетическая предрасположенность;
- пассивное и активное курение;
- резкие климатические перепады.
Кроме того, если диагностически подтверждена бронхиальная астма, когда симптоматика возникает только после определенной физической нагрузки, появляется сильная одышка, которая, как правило, проходит спустя некоторое время.
Симптомы заболевания этой формы, немногочисленны. Лечение острого приступа, после выяснения причины развития симптоматики, требует приема бронхолитиков.
Симптомы физической астмы проявляются кислородной недостаточностью, приступами сильного кашля и характерной одышкой, которая, как правило, исчезает после небольшого отдыха. У детей бронхиальная астма этого типа сопровождается хрипами и свистящим дыханием.
Астма физического напряжения сопровождается одышкой экспираторного типа (быстрый вдох и затрудненный выдох). Достаточно часто это сопровождается болью в грудной клетке и отхождением небольшого количества мокроты.
Нередко наблюдаются катаральные симптомы (ринит, частые чихания, кашель и т.д.). Отличительной особенностью этого вида астмы является длительный кашель, который может исчезнуть самостоятельно в течение 30 минут. При тяжелом развитии возможен цианоз носогубного треугольника, что напрямую указывает на дыхательную недостаточность. В этом случае требуется немедленное лечение.
В первую очередь, для того, чтобы нейтрализовать симптомы заболевания необходимо тренировать дыхательную систему и ни в коем случае не избегать физических нагрузок. Рекомендуется заниматься плаванием, легкой гимнастикой и другими спортивными упражнениями, но, не перегружая организм. Интенсивность физической нагрузки рекомендуется наращивать постепенно.
Перед началом тренировок необходимо проконсультироваться с лечащим врачом и провести необходимое лечение. До начала занятий рекомендуется сделать ингаляцию с бронхолитиками (Беротек, Сальбутамол, Бриканил и т.д.). Один вдох лекарственного препарата перед занятием способен значительно снизить нагрузку на дыхательную систему.
Кроме того, ингаляционные препараты рекомендуется принимать в холодное время года, перед выходом на улицу. В морозную погоду необходимо осуществлять только носовое дыхание для предупреждения дыхательных расстройств.
Однако следует помнить, что лечение бронхорасширяющими препаратами должно быть дозированным. В противном случае бронхиальная астма может сопровождаться кардиологическими осложнениями (аритмией, тахикардией, инфарктом миокарда). Вдыхание ингаляционных препаратов не разрешается более чем 6 раз в течение суток.
Важно отметить, что лечение астмы физического усилия с помощью Эуфиллина и глюкокортикостероидных гормонов (Гидрокортизон, Преднизолон и т.д.), в отличие от других форм заболевания, недостаточно эффективно и не рекомендуется к применению.
Для того чтобы своевременно предупредить острый приступ заболевания необходимо выполнять профилактические мероприятия, которые, прежде всего, заключаются в дозированной физической нагрузке и контролированием состояния.
- Важно перед любой тренировкой использовать ингалятор, который необходимо всегда носить с собой. Следует «разогревать» организм перед активными занятиями и выходить из этого состояния постепенно.
- Необходимо защищать дыхательные пути в холодную погоду и в период цветения растений, особенно при аллергической предрасположенности. Кроме того важно выбрать наиболее приемлемый уровень нагрузки, ограничив ее во время ОРВИ.
- Следует помнить, что астма физического напряжения ни в коем случае не является противопоказанием для занятий активным спортом. При своевременной диагностике назначается профилактическое лечение, направленное на укрепление иммунной системы. Это позволяет в полной мере насладиться любимым видом спорта, не опасаясь, что симптомы заболевания появятся вновь.
- Пациентам с астмой физического усилия рекомендуется комплекс диафрагмальных упражнений, направленных на тренировку мускулатуры дыхательных мышц. Положительный эффект наблюдается при надувании шаров и занятиях плаванием. Этот вид спорта позволяет выработать навыки правильного дыхания при физической нагрузке.
Астма физического напряжения встречается достаточно часто. Если появились первые симптомы этого заболевания, требуется немедленное обращение к лечащему врачу, который проведет полную диагностику и на основании полученных данных выберет необходимые терапевтические мероприятия. Это позволит исключить патологические процессы в органах дыхательной системы.
источник
Астма физического усилия – патология дыхательных путей. Когда она переходит в позднюю стадию, симптомы проявляются даже при небольшой физической нагрузке, ухудшают состояние пациента и делают невозможным выполнение повседневных дел. Диагностирование признаков и лечение предотвращает переход в тяжелую стадию, облегчая жизнь астматика.
Астма физического напряжения характеризуется удушающими приступами, возникающими в результате бронхиального спазма во время бега, ходьбы или спортивной тренировки. Приступ может быть как во время выполнения упражнений, так и после.
Бронхиальная астма физического усилия проявляется чаще всего у детей и молодых людей по следующим причинам:
- Заболеваниями вирусной природы
- Чрезмерной физической активностью
- Наследственностью
- Курением
- Вдыханием сухого или холодного воздуха
Человек, не страдающий астмой испытывает бронхиальный спазм после физической нагрузки, но это явление носит кратковременный характер. Если пациенту поставлен диагноз, согласно которому он болен бронхиальной астмой, а приступы возникают только после физической активности, то это астма физического усилия.
Астма при физической нагрузке характеризуется малым набором симптомов. Сначала одышка проявляется спустя полчаса после получения нагрузки. Когда бронхиальная астма переходит в запущенную стадию, удушающие приступы продолжаются около часа и дольше, появляется сильный кашель, в котором принимает участие вспомогательная дыхательная мускулатура. В запущенной форме устранить приступ можно только с помощью медикаментов, расширяющими бронхи. Среди симптомов:
- Появление одышки
- Приступ длительного кашля с малым выделением мокроты и хрипов
- Удушающее чувство, недостаток кислорода
- Болевые ощущения в груди
- Человек, страдающий астмой, вынужден принимать сидячее положение тела с наклоном корпуса вперед
- Бледность кожи, синеватый оттенок носогубного треугольника
Некоторые пациенты отмечают, что приступ астмы физического усилия возникает с признаками обычной простуды кашля и чихания. Затруднение дыхания продолжается в течение получаса, проходя без приема медикаментов. Прогрессирование болезни ухудшает состояние больных, развивает тахикардию, учащенное дыхание, помутнение или потерю сознания, а также способствует повышению уровня артериального давления. Приступ не прекращается без приема медикаментов.
Диагностические меры включают:
- Сбор информации об общем состоянии больного, выявление жалоб
- Внешний осмотр
- Прослушивание грудной клетки
- Сбор лабораторных анализов
- Рентген грудной клетки
- Спирометрию, пикфлоуметрию пробу сальбутамола, чтобы оценить, насколько болезнь обратима
- Кожную аллергическую пробу
Врачи используют беговой тест, для провоцирования приступа и оценки того, насколько нарушено дыхание. Определяются следующие показатели:
Терапия данного типа астмы имеет свои особенности. Внимание уделяется не только приему медикаментов, но и укреплению дыхательной системы при помощи гимнастики. Базисная терапия должна улучшить состояние пациента, устранить удушающие приступы, улучшить дыхание. Она обеспечивает длительную ремиссию. Лечение включает в себя малую физическую нагрузку, плавание и использование лекарственных средств:
- Кромонов – веществ, которые стабилизируют мембраны тучных клеток уменьшают аллергическое воспаление, к примеру Кетотифен или Кромогексал, разрешенный детям после пятилетнего возраста.
- Антагонистов лейкотреиновых рецепторов, снижающих воспалительные процессы в бронхах под воздействием антигенов к ним относят: Зафирлукаст, Зилейтон.
- Моноклональными антителами – при тяжелой степени астмы и неконтролируемых приступах , к таким относится Ксолар.
- Глюкокортикостероиды не оказывают требуемого эффекта.
Представляем два лечебных упражнения, рассчитанных на специфику астмы физического усилия:
- Примите положение лежа на спине, расслабьтесь и максимально втяните мышцы живота. Досчитайте до трех и вдохните так глубоко, насколько это возможно. На счет четыре, сделайте глубокий диафрагмальный вдох, максимально выпячивая живот. Быстро сократите мышцы пресса и дайте себе прокашляться. Это поможет восстановить проходимость бронхиальных путей, упражнение сочетается с ходьбой или пробежкой;
- Примите положение лежа на спине, обхватите руками лодыжки и подтяните колени к груди, в это же время сделайте глубокий выдох. Вернитесь в исходное положение тела. Вдох сопровождается выпячиванием живота и кашлем. Упражнение выполняется не только лежа, но и стоя. Во втором варианте чередуется подтягивание левого и правого бедра к груди.
Бронхиальная астма при физической нагрузке, как и любая другая, не излечима полностью. Лечение только поддерживает оптимальное состояние организма и не дает болезни прогрессировать. Но такое утверждение верно только со взрослыми пациентами, с детьми иначе.
У детей заболевание проходит в подростковом возрасте, когда организм крепнет и органы развиваются до нужной степени. В этом случае важна внимательность лечащего врача и правильное лечение, чтобы не допустить развитие осложнений. Если у ребенка развился сильный кашель и удушающий приступ эффективны ингаляции Сальбутамола. Они подходят и взрослым.
Профилактические меры не допускают астматический приступ после физической нагрузки. Главное для пациентов с этой формой бронхиальной астмы – контролировать физическую активность и не допускать перенапряжения.
Соблюдение рекомендаций сделает жизнь астматика легче и комфортнее:
- Перед нагрузкой воспользуйтесь ингалятором и забирайте с собой в спортзал. Не уходите сразу после тренировки – отдохните на скамейке несколько минут;
- В зимнее время и период цветения дыхательная система нуждается в защите. Во время простуды сделайте походку размеренной, и меньше напрягайтесь. Это поможет снизить напряжение органов дыхания;
- Чтобы симптомы астмы не проявлялись при занятиях спортом, укрепляйте иммунитет, это позволит заниматься любым из видов физической активности;
- Регулярно занимайтесь дыхательной гимнастикой и тренировкой дыхательной мускулатуры. Эффективно посещать бассейн и надувать воздушные шары;
- У девушек, страдающих бронхиальной астмой данной формы, приступ может возникнуть в период менструации и за неделю до него. В этот период желательно не посещать спортивный зал;
- Не тренируйтесь рано утром и поздно вечером, блуждающий нерв вагус спровоцирует бронхиальный спазм и астматический приступ.
При обнаружении симптомов заболевания необходимо обратиться к аллергологу и пульмонологу. Это предотвратит развитие патологий дыхательной системы и возникающие осложнения. Не занимайтесь самолечением и не используйте народные средства без согласования с врачом.
источник
Астма физического усилия – часто встречающаяся разновидность бронхиальной астмы, которая проявляется бронхоспазмами даже при незначительных физических нагрузках. Она ограничивает деятельность и работоспособность взрослого человека, ухудшает качество его жизни. Особенно тяжело переносится детьми, поскольку они ведут достаточно активный и подвижный образ жизни. Важно вовремя обратиться к специалисту для диагностирования заболевания и начала лечения, это поможет избежать осложнений в дальнейшем. Своевременно начатое лечение, в первую очередь, у детей, может привести к длительной ремиссии или полному избавлению от болезни.

К факторам, влияющим на патогенез астмы, относятся:
- вирусные инфекции;
- физическая утомляемость и перенапряжение;
- холодный или сухой воздух;
- генетическая предрасположенность;
- вредные привычки (например, курение).
Чаще всего кашель и последующие за ним приступы удушья появляются в условиях низкой влажности и при минусовой температуре воздуха.
После активных физических действий (бег, тренажеры, прыжки) в течение 10 минут у людей, страдающих заболеванием, наблюдается бронхоспазм, который проявляется в виде удушья, приступов кашля и одышки. Симптомы возникают из-за резкого сужения просвета в бронхах. Проходит это ощущение в течение 40-50 минут после завершения упражнений.
У ребенка такая астма чаще всего проявляется как усиленная одышка и наличие хрипов после активной игры, бега. В педиатрической практике болезнь у детей встречается нечасто, и в большинстве случаев исчезает навсегда к моменту полового созревания.
Основные симптомы, которые позволят выявить астму:
- боль и раздирающие ощущения в грудной клетке;
- отхождение мокроты при кашле;
- ринит;
- учащенное сердцебиение (встречается у пожилых людей);
- цианоз носогубного треугольника (говорит о тяжелой форме течения болезни);
- бледность кожи.
Наличие только одышки при выполнении физических упражнений не является абсолютным показателем бронхиальной астмы.
Основным методом, который позволит определить астму физического напряжения, считается «беговой тест». Для этого пациенту предлагают выполнить упражнения на беговой дорожке или степ-платформе, после чего врач оценивает характер приступа и нарушение функций дыхательной системы.
Большая часть пациентов страдает от приступов кашля и удушья только в период активных тренировок, меньшее число больных испытывают трудности даже при пеших прогулках и подъемах по ступенькам. Как правило, приступы прекращаются, когда организм возвращается в состояние покоя.
Лечением астмы занимаются многие специалисты, но первым, к кому следует обратиться, является врач-пульмонолог. Он определит причины возникновения кашля и удушья и при необходимости направит к другим специалистам. Например, если спазмы вызваны аллергической реакцией, к аллергологу, если есть осложнения, отражающиеся на желудочно-кишечном тракте или сердце, к гастроэнтерологу и кардиологу соответственно.
Для уточнения диагноза проводится комплексный осмотр пациента. В него входят:
- сбор информации и жалоб;
- визуальный осмотр;
- прослушивание легких;
- сдача анализов (крови, мочи);

У детей для выявления болезни проводят бронхографию.
Препараты для астмы физического усилия, которые используются при лечении, зависят от степени течения болезни:

- Кромоны (например, Кромогексал) позволяют уменьшить аллергические реакции.
- Антагонисты лейкотриеновых рецепторов (Зафирлукаст) уменьшают воспаление, которое вызвано действием антигенов.
- Моноклональные антитела (Ксолар) обычно назначают в случае тяжелой степени.
- Бета-2-агонисты (Форадил) защищают от симптомов астмы в течение 12 часов.
- Сальбутамол улучшает дыхательные процессы и снимает хрипы.
Для профессиональных спортсменов не рекомендуется использовать препараты с содержанием катехоламина, который считается допингом.
Следует отметить, что лечение должно быть дозированным и строго в соответствии с рецептом, выписанным врачом, неверное применение препаратов вызывает осложнения на сердце, почках и других органах.
Чтобы уменьшить приступы астмы, больному необходимо придерживаться следующих правил:

- Прежде всего, больному не стоит отказываться от физкультуры.
- Начинать день следует с небольшой (10-15 минут) зарядки.
- Чтобы победить болезнь, необходимо тренировать легкие при помощи дыхательной гимнастики.
- Можно заниматься такими видами спорта, как плавание, йога, волейбол, но при этом не перегружать свой организм.
- Врачи сходятся во мнении, что необходимо начинать с менее сложных упражнений, постепенно наращивая интенсивность.
- Между подходами обязательно следует отдыхать, давая себе время на восстановление.
- Не рекомендуется осуществлять физические нагрузки рано утром и поздно вечером, так как в это время слизь в бронхах выделяется особенно активно, что увеличивает вероятность спазма.
Достаточно сложно вылечить астму сразу и полностью, поэтому пациенту следует направить внимание на повышение иммунитета. Профилактика и занятия спортом помогут уменьшить симптомы и сохранить прежний уровень физической нагрузки. В практике встречаются случаи, когда профессиональные спортсмены, страдающие астмой, продолжали тренировки и даже участвовали в олимпийских играх. Например, в таких видах спорта, как плавание, баскетбол, хоккей.
Чтобы предупредить развитие приступов кашля и удушья, следует придерживаться ряда профилактических мер:

- заниматься физкультурой и дыхательной гимнастикой;
- перед выполнением физических упражнений использовать бронходилататор;
- следует научиться дышать через нос, так воздух очищается и согревается;
- в случае сезонного аллергического ринита необходимо избегать физической активности в период обострения.
Женщинам не рекомендуется посещать спортзал за 7-10 дней до начала менструального цикла, так как в этот промежуток времени есть наибольший риски возникновения приступа астмы.
К признакам осложнения можно отнести:
- асфиксию, которая может перейти в хроническую стадию;
- ухудшение общего состояния;
- усиливающиеся приступы.
При возникновении первых симптомов следует немедленно обратиться к специалисту. Правильное и своевременно подобранное лечение поможет избежать осложнений и позволит улучшить качество жизни пациента.
источник
Астма физического усилия представляет собой респираторное расстройство, наиболее часто проявляющееся приступами кашля на фоне физической нагрузке. Данное состояние является довольно распространенной патологией среди спортсменов, особенно занимающихся зимними видами спорта.
Предпосылки и терминология
Возрастающий интерес к астме физического усилия связан с одной стороны, с нередкими случаями недостаточной диагностики данного состояния, что в свою очередь приводит к тому, что спортсмены не получают необходимой терапии; с другой стороны с тем, что не прекращаются споры о возможности применения в спорте ряда противоастматических препаратов.
Основными признаками любой астмы (не только связанной с физической нагрузкой) являются: обратимая обструкция дыхательных путей, проходящая на фоне лечения, гиперреактивность бронхиального дерева и хроническое воспаление дыхательных путей.
На сегодняшний день существует несколько подходов к классификации симптомов бронхоспазма на фоне физической нагрузки.
Первый выделяет понятие постнагрузочного бронхоспазма и используется в тех случаях, когда у спортсмена ранее не было установлено диагноза бронхиальной астмы.
Второй подход не разделяет этих понятий и вне зависимости от того, развивается бронхоспазм у спортсменов-астматиков или нет, и предлагает в обоих случаях использовать понятие «астма физического усилия».
Среди больных бронхиальной астмой распространенность астмы физического усилия составляет от 50 до 90%, среди здоровых людей – от 5 до 20%, и несколько выше (10-50%) частота астма-подобных симптомов на фоне нагрузки у профессиональных спортсменов. При наличии тех или иных форм аллергии частота астмы физического усилия ожидаемо выше, чем в популяции и может доходить до 30%.
В таблице 1 представлена распространенность астмы физического усилия среди спортсменов в зависимости от вида спорта. Обращает на себя внимание высокая частота патологии среди спортсменов, занимающихся зимними видами спорта и у пловцов.
Таблица №1 Распространенность астмы физического усилия среди спортсменов, занимающихся различными видами спорта
Распространенность астмы физического усилия, %
Все олимпийские виды спорта
Вопрос о влиянии холодного воздуха, как провоцирующего фактора астмы физического усилия, поднимается многими авторами. Так, в ряде исследований было показано, что вдыхание холодного воздуха приводит к достоверному повышению уровня маркеров воспаления (в частности, гранулоцитов) даже у здоровых индивидуумов (K. Larsson et al, ERJ 1998, 12, 825-830).
Если сравнивать распространенность астмы физического усилия между хоккеистами с шайбой и спортсменами, играющими в хоккей на траве, то частота заболевания среди первых практически в 5 раз выше (19,2% и 4,9% соответственно), что косвенно свидетельствует о негативном влиянии холодного воздуха на реактивность бронхов.
На сегодняшний день существует несколько теорий, объясняющих патогенез астмы физического усилия, наиболее содержательными из которых являются теория гиперосмолярности и теория перегрева.
Теория гиперосмолярности основана на том, что при интенсиных нагрузках происходит потеря жидкости дыхательными путями, в результате чего повышается осмолярность сурфактанта, что, в сою очередь приводит к миграции в клетки дыхательных путей медиаторов воспаления, вызывающих бронхоконстрикцию. Среди данных медиаторов наибольшее значение имеют гистамин, простагландины, лейкотриены, которые способны вызывать не только бронхоконстрикцию, но и хроническое повреждение дыхательных путей вследствие воспаления и ремоделирования.
Теория перегрева предлагает другой механизм астмы физического усилия. Он состоит в том, что гипервентиляция на фоне физической нагрузки приводит к охлаждению клеток верхнего слоя дыхательных путей. По окончании нагрузки процесс согревания дыхательных путей происходит в результате дилатации мелких бронхиолярных сосудов. Гиперемия дыхательных путей вызывает экссудацию подслизистый слой дыхательных путей жидкой части крови с содержащимися в ней медиаторами воспаления и бронхоконстрикции.
Обе теории патогенеза астмы физического усилия сходятся в том, что вне зависимости от механизма, вызвавшего экссудацию медиаторов воспаления, бронхоконстрикция обусловлена именно влиянием последних.
В типичных случаях клиническая картина астмы физического усилия складывается из таких симптомов, как кашель, одышка, удушье, болезненные ощущения в грудной клетке. Однако могут возникать и атипичные проявления астмы: головокружение, усталость, мышечные судороги и даже боли в животе. У некоторых спортсменов астма физического усилия проявляется в виде снижение выносливости и спортивной работоспособности без видимых на то причин.
Первое, на что следует обратить внимание в ходе диагностики астмы у спортсменов, это анамнестические указания на: любые проявления аллергии в детском возрасте (включая, сенную лихорадку, конъюнктивит, атопические дерматиты);наличие аллергический настроенности у ближайших родственников; случаи стойкого кашля, не проходящего после разрешения простудных заболеваний, а также на сами «простуды», протекающие без лихорадки или других признаков сезонных инфекций.
При объективном обследовании необходимо исключить заболевания, сопровождающиеся сходной симптоматикой:
патология голосовых связок,
заболевания сердечно-сосудистой системы.
Наличие или отсутствие аускультативных феноменов над легочными полями поможет оценить степень бронхиальной обструкции в покое.
Золотым стандартом в диагностике астмы является исследование функции внешнего дыхания в ходе спирометрии. Диагностическими критериями будут являться: снижение объема форсированного выдоха за первую секунду (ОФВ-1), снижение индекса Тиффно и повышение ОФВ-1 после ингаляции ß-агониста на 12% и более, то есть обратимый характер обструкции. Если после проведения спирометрии остаются сомнения в диагнозе бронхиальной астмы, допустимо проведение провокационных тестов (с физической нагрузкой или медикаментами).
Если сравнивать астму физического усилия у спортсменов с атопической бронхиальной астмой, то в лабораторной картине можно выявить ряд различий, в частности, по типу клеток, уровень которых повышается в крови в большей степени. При атопической бронхиальной астме, как правило, наблюдается эозинофилия, в то время как при астме физического усилия в большей степени повышается уровень нейтрофилов.
Основными целями лечения астмы физического усилия у спортсменов является профилактика приступов удушья и нормализация функции легких. Начинать лечение необходимо с устранения возможных провоцирующих факторов (аллергенов), обучающих программ и лишь затем переходить к медикаментозному лечению.
Лекарственные препараты, используемые в лечении астмы, делятся на:
базовые противовоспалительные препараты (ингаляционные глюкокортикостероиды, антагонисты лейкотриенов);
средства профилактики приступов удушья перед нагрузкой (ß2-агонисты короткого или длительного действия).
ß2-агонисты – наиболее эффективные препараты симтоматического действия при астме, созданы удобные и действенные их комбинации с глюкокортикоидами, однако их применение у спортсменов было долгое время ограничено теоретической возможностью влиять на спортивные результаты.
К настоящему моменту завершен мета-анализ, включивший в себя 20 рандомизированных, плацебо-контролируемых исследований, посвященных оценке возможности ß2-агонистов улучшать спортивные показатели.
Повышение работоспособности было продемонстрировано лишь в трех исследованиях из 20, что проявлялось улучшением лишь ряда отдельных показателей функциональных тестов (в частности, теста Вингейта). Однако данный эффект наблюдался у испытуемых, которые не были профессиональными спортсменами. Также не было отмечено улучшения физического состояния спортсменов на фоне ингаляции ß2-агонистов после переохлаждения.
В отличие от ингаляций ß2-агонистов, применение сальбутамола внутрь может улучшать мышечную силу и физическую выносливость. Однако доза, необходимая для достижения этих эффектов в 10-20 раз превышает дозы, применяемые ингаляционно. Таким образом, на сегодняшний день нельзя сказать, что существуют основания для лишения спортсменов-астматиков необходимого им лечения. Отчасти на основании этих данных с 1 января 2010 сальбутамол и сальметерол, применяемые в виде ингаляций, исключены из Списка субстанций, запрещенных ВАДА, для спортсменов с подтвержденным диагнозом астмы.
БРОНХИАЛЬНАЯ АСТМА И НАРУШЕНИЯ ДЫХАНИЯ ВО ВРЕМЯ СНА
Расстройства дыхания во время сна у больных БА могут быть объединены в собирательный термин обструктивные нарушения дыхания во сне (ОНДС). Сочетание ОНДС и БА рассматриваемой в рамках хронической обструктивной болезни легких (ХОБЛ), известно как «синдром перекреста» (OVERLAP syndrome), за счет взаимного утяжеления двух составляющих. Ночная гипоксемия, являясь результатом комбинации двух причинных факторов (обструктивного синдрома при ХОБЛ/БА и ночных апноэ) значительно превосходит значения гипоксемии больных, имеющих лишь одну из указанных патологий. Как результат все показатели механики дыхания и газообмена хуже, чем в раздельных группах, что определяет тяжесть состояния и неблагоприятный прогноз. В связи с этим большое значение приобретает правильная трактовка клинических данных, так как верификация и лечение ОНДС могут значительно повысить качество жизни больных БА за счет повышения контроля за течением заболевания.
Виды нарушений дыхания во сне, классификация, основные положения.
С патофизиологической точки зрения рассматривают следующие нарушения дыхания во время сна — апноэ и гипопноэ. В соответствии с международной классификацией расстройств сна 1990 года апноэ определяют, как эпизоды полного отсутствия дыхательного потока длительностью не менее 10 сек., со снижением насыщения крови кислородом (SaO2) на 4% или более. Гипопноэ — как уменьшение воздушного потока более чем на 50% от исходного в течение не менее 10 сек. со снижением насыщения крови кислородом (SaO2) на 4% или более.
По механизму развития выделяют обструктивные и центральные апноэ/гипопноэ. При этом обструктивные апноэ/гипопноэ (А/Г) обусловлены закрытием верхних дыхательных путей во время вдоха, а центральные А/Г — недостатком центральных респираторных стимулов и прекращением дыхательных движений.
Для оценки ночного паттерна дыхания используют следующие харатеристики:
количество и тип апноэ/гипопноэ — обструктивные, центральные.
индекс апноэ-гипопноэ (ИАГ) — частота приступов апноэ и гипопноэ за 1 час сна.
насыщение крови кислородом (сатурация, SaO2), отражающее степень выраженности гипоксических изменений во время сна,
индекс десатураций (ИД) — число эпизодов снижения SaO2 более чем на 4%, связанных с эпизодами расстройств дыхания за 1 час сна;
величина десатурации (%) — средняя величина падения SaO2;
максимальная сатурация (макс. SaO2) — максимальное значение сатурации во время эпизодов дыхательных расстройств за все время сна;
минимальная сатурация (мин. SaO2) — минимальное значение сатурации во время эпизодов дыхательных расстройств за все время сна;
средняя сатурация (ср. SaO2) за все время сна.
В клинической практике часто используется термин синдрома обструктивного апноэ сна (СОАС), под которым понимают повторные эпизоды обструкции верхних дыхательных путей (ВДП), возникающие во время сна, приводящие к прекращению воздушного потока дыхания, что сочетается с уменьшением насыщения крови кислородом и избыточной дневной сонливостью.
Эпидемиология обструктивных нарушений дыхания во сне и БА.
К настоящему времени проведено большое количество работ по изучению распространенности ОНДС. Тем не менее, если рассмотреть данные двух последних наиболее крупных эпидемиологических исследований со схожим дизайном и методами оценки, то результаты во многом будут одинаковыми и составят (при ИАГ> 5соб/ час ) для мужчин в среднем 30%, для женщин 25%. (табл. 2).
Распространенность ОНДС по данным наиболее крупных эпидемиологических исследований
Распространенность ОНДС при ИАГ > 5соб/час
Распространенность ОНДС при ИАГ >15соб /час
Как оказалось, сочетание БА с ОНДС также достаточно распространено в популяции (23%-46%). M. Drummond и соавт. (2003) сообщают, что ОНДС были выявлены в 23,1% у больных легкой персистирующей астмой, в 46, 2% в случаях БА средней степени тяжести и 30,8% при тяжелой астме. Uluvark T. и соавт. (2004) у 42% больных БА выявили ОНДС. По данным M.Teodoresku и совт. (2005) 33% мужчин и 49% женщин страдающих БА имеют ту или иную тяжесть ОНДС, в том числе храп отмечали у себя 81% исследуемых. Схожие данные представили A.N. Annakkaya и соавт. (2006), отметив храп у 75,5% БА и ночные остановки дыхания в 35,1%.
Патофизиология и факторы риска обструктивных нарушений дыхания во сне при БА
Величина сопротивления дыхательных путей зависит от их просвета, силы вдоха, тонуса мускулатуры, анатомических образований и возможных сопутствующих патологических состояний. Любые состояния, приводящие к сужению глоточного сегмента ВДП, предрасполагают к развитию ОНДС (Mangat E., Orr W.C., Smith R.O., 1977; Martin R.J., 1986; Carrera M. et al., 2004). В частности, любые патологические изменения внутриносовых структур делают направление воздушной струи еще более турбулентным, чем в норме, приводя сначала к вибрации мягкого неба, а затем и коллапсу стенок глотки. Кроме того, затруднение носового дыхания вследствие как правило сопутствующих аллергической и/или вазомоторной риносинусопатии при БА, часто вынуждает спящего перейти на дыхание через рот, а это, в свою очередь, ведет к снижению тонуса дилататоров глотки — m.genioglossus и m.geniohyoideus. В результате прохождение воздушного потока через суженные отделы ВДП приводит к соответственному снижению давления на окружающие ткани на этом участке и втяжению мягкотканных структур глотки, гортани на фоне пониженного тонуса мышечных образований, в том числе мягкого неба и небного язычка, которые смещаются в их просвет, формируя глоточный коллапс. Поскольку эти ткани обладают упругостью, они расправляются и вибрируют при каждом вдохе, приводя к храпу, а любое завихрение воздушного потока усиливает этот эффект.
В пользу того, что избыточная масса тела является одним из факторов риска ОНДС свидетельствуют многие проведенные крупные популяционные исследования (Olson L.G. et al., 1995; Enright P.L. et al., 1996; Shinohara E. et al., 1997; Rollheim J., Osnes T., Miljeteig H., 1997; Newman A.B. et al., 2001). Воздействие ожирения реализуется, прежде всего, через жировую инфильтрацию стенок глотки и отложения жировой клетчатки в латеральных парафарингеальных пространствах, что ведет к ослаблению эластического компонента стенок глотки и увеличению боковой нагрузки на них, что подтверждается результатами компьютерной томографии (Schwab R. et al., 1993; Бузунов Р.В., Ерошина В.А., 2004). Косвенным подтверждением этого служат выводы, сделанные в работах Katz и соавт. (1990), J.R. Stradling, J.H. Crosby (1990), R.J. Davies, J.R. Stradling (1990), R.J. Davies и соавт. (1992), V. Hoffstein, S. Mateika (1992), что объем шеи и талии из антропометрических показателей является наиболее сильным предиктором величины ИАГ. К похожему заключению пришли в своих работах R.P. Millman и соавт. (1995), E.И. Shinohara соавт. (1997), A.B. Newman и соавт. (2001), продемонстрировав, что центральный (абдоминальный) тип ожирения более предрасполагает к развитию обструктивных апноэ во сне. Кроме того, вследствие увеличения абдоминального жира, возможно развитие гиповентиляции, способствующей развитию как гипоксемии и гиперкапнии с последующим нарушением хеморецепторной чувствительности, так и рефлекторному снижению активации мышц ВДП.
Таким образом, реализация обструкции ВДП во время сна в патологическое состояние происходит следующим образом. Зона, в которой наступает нарушение проходимости верхних дыхательных путей во время сна, может находиться в нижней части носоглотки и/или ротоглотке, на уровне мягкого неба и корня языка или надгортанника. Человек засыпает, происходит расслабление мышц глотки и увеличение подвижности ее стенок. Один из очередных вдохов приводит к полному спадению дыхательных путей и прекращению легочной вентиляции. При этом дыхательные усилия не только сохраняются, но и усиливаются в ответ на гипоксемию. Если принять во внимание часто сопутствующие БА отек и воспаление верхних дыхательных путей, а также выраженные рефлекторные связи глотки с дистальными бронхами, то можно предположить, что апноэ/гипопноэ сна вызывают ухудшение проходимости нижних дыхательных путей, провоцируя ночные приступы удушья у больных БА. С другой стороны, сохраняющаяся активность дыхательных усилий в условиях гипоксемии еще более усиливает энергетические затраты дыхательной мускулатуры. В результате в условиях гипоксемии, а в ряде случаев и гиперкапнии при увеличении энергетических затрат дыхательной мускулатуры у больных БА в сочетании с ОНДС могут возникать дополнительные условия для формирования дисфункции дыхательных мышц. Клиническим проявлением этого будет нарастание одышки. С другой стороны, развивающиеся гипоксемия и гиперкапния являются стимулами, которые ведут к реакциям активации, т.е. к переходу к менее глубоким стадиям сна, так как в более поверхностных стадиях степени активности мышц-дилататоров верхних дыхательных путей оказывается достаточно, чтобы восстановить их просвет. Однако, как только дыхание восстанавливается, через некоторое время сон вновь углубляется, тонус мышц-дилататоров уменьшается, и все повторяется вновь. Описанные выше циклические изменения ведут к существенному нарушению ночного сна. Именно поэтому, сон у таких пациентов не выполняет своей функции восстановления, что приводит к повышенной дневной сонливости. Так как понятие сонливости является достаточно субъективным, некоторые пациенты могут описывать свое состояние как ощущение усталости или утомляемости в течение дня. При крайне выраженной сонливости возможны императивные засыпания во время беседы, еды, прогулок или при вождении автомобиля.
Диагностика ОНДС основывается на выявлении основных симптомов заболевания и объективной регистрации ночного паттерна дыхания методом полисомнографии.
Храп, остановки дыхания во время сна, ночные приступы удушья, избыточная дневная сонливость являются основными симптомами, позволяющими предположить сочетание БА и ОНДС. Известно, что в клинической картине больных БА более чем в половине случаев встречается жалоба на дневную сонливость. Однако, результаты статистического анализа убедительно продемонстрировали, что предиктором сонливости являются не симптомы астмы, а маркеры ОНДС, такие как ночной храп, ночные остановки дыхания, индекс апноэ/гипопноэ.
Сочетание ОНДС и БА неблагоприятно сказывается, прежде всего, на течении БА, за счет увеличения нестабильности дыхательных путей, повышая их гиперреактивность и ухудшая бронхиальную проходимость. Именно этим можно объяснить результаты M. Drummond и соавт. (2003), M.Teodoresku и совт. (2005), которые обратили внимание на увеличение тяжести БА с увеличением тяжести ОНДС.
В связи с этим можно выделить два клинических аспекта этой сочетанной патологии:
с одной стороны это роль ОНДС как триггера ночных приступов удушья и увеличение тяжести БА.
с другой- ночная гипоксемия, являясь результатом комбинации двух причинных факторов (обструктивного синдрома при БА и ночных апноэ/гипопноэ) значительно превосходит значения гипоксемии пациентов, имеющих лишь одну из указанных патологий, приводя к формированию ХДН.
Таким образом, упорное и плохо-контролируемое течение БА во многом может быть за счет сочетания с ОНДС. Вследствие этого особенно важным представляется мониторирование ночного паттерна дыхания с целью объективизации возможных нарушений.
Оценка объективного статуса
Физикальное исследование имеет ограниченную диагностическую ценность. Клинические признаки ОНДС обычно ограничиваются избыточной массой тела или ожирением, преимущественно абдоминального типа, а также сопутствующими нарушениями со стороны ВДП и имеют невысокую специфичность и чувствительность, так как представлены в половине исследуемых случаев.
Полисомнография представляет собой синхронную регистрацию во время сна респираторной активности на основе регистрации воздушного потока на уровне рта и носа, дыхательных движений грудной клетки и брюшной стенки, насыщения крови кислородом, электрокардиограммы, а также электроэнцефалограммы, электроокулограммы и электромиограммы. Дополнительно может проводиться регистрация положения тела пациента в постели в течение всего сна, запись ЭМГ с m. tibialis anterior, пищеводная — pH-метрия для выявления гастроэзофагального рефлюкса, видеомониторирование.
Показания для ПСГ больным БА:
больным с жалобами на ночные приступы удушья
больным, имеющих показания к длительной постоянной кислородотерапии;
больным с нарушениями сна, храпом, утренними головными болями, дневной усталостью или избыточной дневной сонливостью.
Тяжелое течение БА, неконтролируемая БА
Критериями степени тяжести ОНДС служат число и длительность эпизодов А/Г за 1 час ночного сна. Заслуживают внимания последние рекомендации Американской академии медицины сна, опубликованные в 1999, в соответствии с которыми выделяют три степени тяжести ОНДС (табл. 1)
Классификация тяжести ОНДС (Американская академия медицины сна, 1999
Современные походы к лечению ОНДС у больных БА выделяют, как этиотропную терапию, направленную на устранение факторов риска, так и патогенетическое лечение, направленное на восстановление проходимости дыхательных путей во время сна и поддержание нормального газового состава крови.
Так как ожирение является фактором риска развития ОНДС, то соответственно и меры, направленные на снижение веса, должны быть эффективными в плане лечения ОНДС при БА. Не смотря на то, что достаточно много работ по изучению эффективности снижения массы тела, как методом разгрузочно-диетической терапии, так и хирургическим, было проведено, все они изучали небольшие группы больных ОНДС, и контролируемых проспективных исследований среди них не так много (Rajala R., Partinen M., Sane T. et al., 1991; Suratt P.M., McTier R.F., Findley L.J. et al., 1992; Kiselak J., Clark M., Pera V. et al., 1993; Nahmias J., Kirschner M., Karetzky M.S., 1993; Pillar G., Peled R., Lavie P., 1994; Noseda A., Kempenaers C., Kerkhofs M. et al., 1996; Kansanen M., Vanninen E., Tuunainen A. et al., 1998). Тем не менее, в большинстве из них снижение массы тела сопровождалось уменьшением тяжести ОНДС, что являлось дополнительным подтверждением роли ожирения в генезе ОНДС, но подобный эффект отмечался не у всех лиц, что требовало поиска в других методах лечения.
Хирургическая коррекция патологии ВДП, имеющей большое значение в развитии как БА, так и ОНДС, приобретает большое значение. В работе E. Mangat et al. (1977) удаление гипертрофированных нёбных миндалин привело к нормализации дыхания во сне. Описаны случаи, когда к уменьшению тяжести ОНДС привело устранение девиации носовой перегородки (Powell N.B. et al., 1994; Heimer D. et al., 1983; 2002). Известно, что в 1981 году S. Fujita описал методику новой операции — увулопалатофарингопластики (УПФП). Суть ее заключается в удалении миндалин, сшивании дужек и иссечении язычка с частью мягкого нёба, увеличивая пространство ротоглотки и устраняя возможность закрытия просвета ВДП в этом сегменте. Это послужило толчком для дальнейшего развития хирургических методов лечения ОНДС (Овчинников Ю.М. и соавт. 1995; Лопатин А.С. и соавт., 1998; 2001; Овчинников Ю.М., Фишкин Д.В., 2000). Однако анализ отдаленных результатов показал низкую эффективность метода, особенно при тяжелых формах в сочетании с ожирением (Cohn M. A., 1986). В последние годы разрабатывались новые, менее инвазивные методы лечения, но также при умеренных и тяжелых формах синдрома обструктивного апноэ сна, особенно у пациентов с ожирением, эффективность данных методик была низка (Coleman E.L., Mackay T.W., Douglas N.J., 2002; Li Y., Yue Z., Liang M., 2003; McLean H.A., Urton A.M., Driver H.S. et al., 2005).
Коррекция гипоксемии с помощью кислорода является наиболее патофизиологически обоснованным методом терапии дыхательной недостаточности. Использование кислорода у больных с хронической гипоксемией должно быть постоянным, длительным и, как правило, проводиться в домашних условиях. В ночное время, при физической нагрузке и при воздушных перелетах необходимо увеличивать поток кислорода, в среднем, на 1 л/мин по сравнению с оптимальным дневным потоком. Также в связи с тем, что ночная оксигенотерапия у пациентов с ОНДС может увеличивать продолжительность эпизодов апноэ, за счет снижения гипоксической стимуляции дыхательного центра в ответ на искусственную оксигенацию, выбор адекватного уровня кислородотерапии является показанием для проведения полисомнографии у больных БА.
Патогенетическая терапия. Лечение постоянным положительным давлением в дыхательных путях во время сна — СиПАП-терапия
СиПАП— терапия- один из вариантов «респираторной поддержки» с применением вспомогательной вентиляции постоянным положительным давлением в дыхательных путях во время сна, направлен на нормализацию ночного паттерна дыхания. В англоязычной литературе сам метод и применяемые для его проведения аппараты обозначают сокращенным термином «CPAP» (Continuous Positive Airways Pressure), что переводится, как постоянное положительное давление в дыхательных путях. Этот термин, в русской аббревиатуре «СиПАП», привился и в отечественной литературе. Метод был предложен в 1981 г. C.E. Sullivan. Принцип его сводится к расширению воздухоносных путей под давлением нагнетаемого воздуха, препятствующего их спадению. В условиях сомнологического центра под контролем ПСГ проводился подбор индивидуального вентиляционного режима лечения для каждого пациента с определением оптимального уровня положительного давления воздуха, нормализующего ночной паттерн дыхания. Отмечено, что проведение СиПАП-терапии у больных БА с ОНДС позволяло значительно повысить качество жизни больных БА за счет повышения контроля за течением заболевания.
Таким образом, не вызывает сомнений, что ОНДС являются не только самостоятельной, но и весьма значимой причиной формирования внутренней патологии, влияя на течение многих хорошо известных заболеваний, в том числе и БА.
источник