Астмой (греч. Asthma – удушье) в медицине называют приступ затрудненного дыхания, возникающий внезапно и периодически повторяющийся. Причины приступообразной одышки могут быть различны, но чаще всего этот термин употребляется в отношении бронхиальной астмы (как самостоятельного заболевания) и сердечной астмы (как синдрома при различных болезнях сердечно-сосудистой системы).
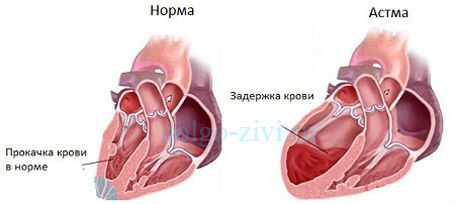
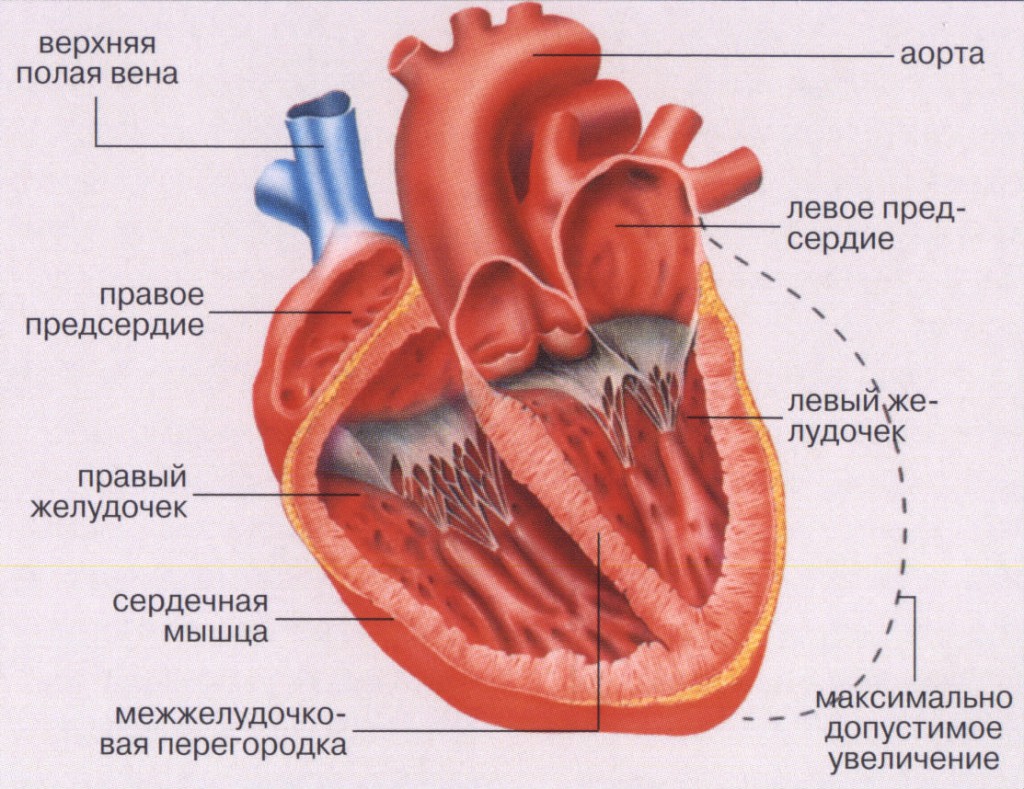
Наше сердце – это насос. Оно разделено на две половины – левую и правую. Каждая половина имеет предсердие и желудочек, сообщающиеся между собой и разделенные клапанами.
Кровь, идущая от легких (из малого круга кровообращения), попадает в левое предсердие, оттуда – в левый желудочек, который является самой мощной камерой нашего сердца. Он выталкивает кровь в аорту и далее она идет по большому кругу кровообращения ко всем органам и тканям нашего организма.
Сокращение левого желудочка для выброса порции крови называется систолой. После сокращения сердечная мышца расслабляется (диастола), камера вновь готова принять очередную порцию крови из предсердия.
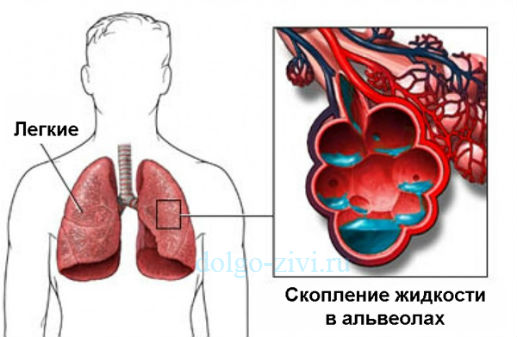
В ситуациях, когда левый желудочек не может вытолкнуть всю кровь, она скапливается в нем и, соответственно, в диастолу он уже может принять крови из предсердия меньше, чем нужно. В нем нарастает диастолическое давление, по цепной реакции оно растет и в предсердии и легочных венах и капиллярах. Но поскольку объем крови остается постоянным, ей нужно куда то деваться. Жидкая часть крови (плазма) вследствие повышенного давления просачивается через стенку легочных капилляров и выходит в интерстициальную ткань, которая окружает мелкие бронхи и альвеолы.
В какой- то период времени жидкости накапливается столько, что она сдавливает мелкие бронхи, приводит к их отеку. Следствием этого и становится приступ удушья.
Таким образом, приступ сердечной астмы – это синдром левожелудочковой или левопредсердной недостаточности (реже). Также его синонимом является интерстициальный отек легких. При прогрессировании патологии он может перейти в альвеолярный отек, когда жидкость пропотевает в полость альвеол. Удушье при этом усиливается и без лечения такое состояние может привести к смерти.
Итак, к сердечной астме приводят три основных патогенетических механизма:
- Слабость сердечной мышцы.
- Повышение сопротивления на выходе из левого желудочка.
- Перегрузка левых камер избыточным объемом крови.
Сердечная астма – это не самостоятельный диагноз, а синдром, который может быть при различных заболеваниях сердца. Все эти заболевания имеют свои симптомы, свой патогенез, свои стадии течения. Но в один не очень прекрасный момент у них наступает схожее для всех обострение – острая недостаточность левых отделов сердца, которое ведет к приступу удушья.
Рассмотрим основные заболевания, которые могут к этому привести.
- Острый инфаркт миокарда. Как известно, инфаркт – это отмирание части сердечной мышцы. Какая-то часть миокарда просто выключается из работы и не может выполнять свою насосную функцию. Поэтому помимо боли и падения давления инфаркт может проявляться и сердечной астмой. Существует также атипичная форма инфаркта миокарда – астматическая, которая проявляется только удушьем.
- Постинфарктный рубец. Не только свежий инфаркт, но и ранее перенесенный может стать причиной резкого снижения сердечного выброса.
- Алкогольная кардиомиопатия. Происходит дистрофия сердечной мышцы, камеры сердца растягиваются и не сокращаются с должной силой.
- Миокардит. Воспаление сердечной мышцы различного происхождения также приводит к ее ослаблению
- Стеноз аортального клапана. Порок клапана, чаще после перенесенного ревматизма. Сужение отверстия, ведущего в аорту, приводит к тому, что левый желудочек вынужден преодолевать большое сопротивление и работать на пределе. Стенки его при этом утолщаются, но в определенный момент он все же не справляется со своей работой.
- Гипертоническая болезнь. Механизм развития сердечной астмы при этой патологии аналогичен предыдущему пункту: повышение давления в аорте, гипертрофия сердечной мышцы, недостаточность левого желудочка. Острая недостаточность проявляется при резком скачке давления (гипертоническом кризе).
- Недостаточность митрального клапана. Этот порок характеризуется тем, что клапан между левым предсердием и желудочком не полностью закрывается во время систолы. Кровь в желудочек продолжает поступать, нарушая его нормальную работу. Объем крови увеличивается, давление в левом предсердии нарастает. Далее – все по тому же кругу (малому).
- Митральный стеноз. Здесь механизм несколько другой, и касается в основном предсердия: из-за сужения митрального отверстия предсердие не может перекачать всю скопившуюся в нем кровь в желудочек.
- Нарушения ритма сердца. Различные тахикардии, аритмии приводят к тому, что слаженная работа камер сердца нарушается, объем крови, перекачиваемый за сердечный цикл, уменьшается. Диастолическое давление в левом желудочке повышается, далее механизм прежний.
- Опухоли или тромбы в камерах сердца. Не такая частая причина, но впервые может проявиться именно сердечной астмой.
- Острая или хроническая почечная недостаточность. Почки не выводят полностью мочу, объем крови увеличивается. Сердце (особенно если оно уже нездоровое) не справляется с избыточным количеством крови.
Пациенты с хроническими сердечно-сосудистыми заболеваниями при соблюдении должного режима, правильном питании и выполнении всех назначений могут прожить всю жизнь и ни разу не испытать на себе сердечную астму.
Провоцирующими моментами для приступа являются:
- физическое переутомление;
- нервное напряжение, стресс;
- прием алкоголя;
- прием большого количества поваренной соли и жидкости;
- внутривенные вливания различных растворов (в реанимации, после операции, при инфекционных заболеваниях);
- заболевания нижних дыхательных путей – бронхиты, пневмонии;
- длительный постельный режим;
- обильная еда и питье на ночь;
- аллергия.
Сердечная астма редко возникает среди полного здоровья. Как правило, у таких пациентов уже есть признаки хронической сердечной недостаточности, то есть одышка при физической нагрузке для них – привычное дело. Но в покое она их обычно не беспокоит. Здесь же мы имеем дело с присоединением к хронической острой сердечной недостаточности, а новые симптомы и внезапность их появления вызывают страх.
Симптомы сердечной астмы появляются чаще всего ночью, когда человек лежит. Это объясняется тем, что в горизонтальном положении приток крови к сердцу усиливается.
Человек просыпается оттого, что ему тяжело дышать, начинается сухой кашель. Он начинает дышать глубже и чаще. Рефлекторно садится – так ему легче.
Со стороны такой пациент выглядит бледным, губы и носогубная область синюшны. Дыхание учащенное, причем более тяжело дается вдох. Лицо и грудь покрыты холодным потом, руками он обычно опирается на спинку кровати или стула.
Из-за того, что удушье развилось так внезапно, у больного начинается паника, от этого еще более усиливается сердцебиение и состояние только усугубляется.
Приступ может длиться несколько минут, а может и несколько часов. Иногда достаточно сесть, опустить ноги вниз, открыть форточку и состояние улучшается. Иногда без скорой помощи не обойтись. В тяжелых случаях без лечения сердечная астма может перейти в отек легких, и тут уже счет идет на минуты.
На первый взгляд, признаки сердечной и бронхиальной астмы схожи. И та и другая проявляются внезапно начинающимся приступом удушья, чаще ночью. Иногда даже медикам без специального обследования сложно их различить.
Но отличить их все же можно, и очень важно не ошибиться, потому что лечение у них принципиально разное.
| Бронхиальная астма | Сердечная астма |
Впервые возникший приступ сердечной астмы вызывает страх и панику, поэтому больной, как правило, вызывает скорую помощь. При повторяющихся приступах он может научиться облегчать себе состояние сам.
Приступу обычно предшествуют предвестники: сухое покашливание, которое появляется в положении лежа. Это уже свидетельство отека бронхов.
- Снизить венозный приток к сердцу (мочегонные препараты, сосудорасширяющие).
- Уменьшить сопротивление работе левого желудочка (снижение общего артериального давления, препараты нитроглицерина для уменьшения периферического сопротивления сосудов).
- Успокоить пациента (седативные лекарства).
- Усилить сердечный выброс (сердечные гликозиды, другие инотропы).
- Уменьшить гипоксию (кислород).
- Снизить частоту сокращений сердца (противоаритмические средства, сердечные гликозиды).
- Сесть, опустить ноги вниз.
- Постараться успокоиться.
- Открыть форточку.
- Измерить давление.
- При повышенном или нормальном давлении взять под язык таблетку нитроглицерина, выпить таблетку фуросемида. При низком давлении немедленно вызывать неотложку, положение при этом лучше принять полулежачее.
- Из старых методов допускается ванночка для ног с теплой водой или венные жгуты на конечности на короткое время (в качестве жгутов вполне подойдут капроновые чулки). Раньше применяли кровопускание, делать этого сейчас не стоит, но как крайняя мера в экстренных ситуациях и отсутствии медицинской помощи вполне оправдана.
- Осмотрит, оценит состояние больного и примет решение об оказании помощи дома, о госпитализации или о немедленных реанимационных мероприятиях.
- Снимет ЭКГ.
- Внутривенно мочегонный препарат (лазикс).
- Повторно нитроглицерин под язык, в тяжелых случаях – внутривенно капельно.
- Седативный препарат (реланиум, в случае отека легких – морфин).
- При тахикардии и мерцательной аритмии – сердечные гликозиды (строфантин или дигоксин внутривенно).
- Ингаляции кислорода.
Обычно этих мероприятий бывает достаточно, состояние пациента улучшается. Он получает рекомендации вызвать врача из поликлиники или записаться самому на прием для прохождения обследования или коррекции лечения.
| Группа препаратов | Принцип действия | Представители | Способ применения |
| Нитраты | Расширяют мелкие сосуды, снижают периферическое сопротивление, уменьшают приток крови к сердцу |
| |
| Седативные препараты | Сибазон, реланиум | Внутримышечно или внутривенно | |
| Наркотические аналгетики |
| Подкожно, внутримышечно или внутривенно | |
| Мочегонные | Уменьшают объем циркулирующей крови, снижают давление |
| Внутрь, внутримышечно или внутривенно |
| Гипотензивные препараты |
| ||
| Кислород | Уменьшает гипоксию, снижает образование пенистой мокроты | Ингаляционно через носовые катетеры | |
| Сердечные гликозиды | Усиливают сократимость миокарда, увеличивают ударный объем, уменьшают тахисистолию |
| Внутривенно медленно |
| Воздействуют на поляризационные процессы в миокарде, снимают аритмию |
| Внутривенно капельно |
- При неясном диагнозе.
- При подозрении на острый инфаркт миокарда.
- При впервые возникшем приступе аритмии.
- При развитии клиники альвеолярного отека легких (даже после улучшения состояния).
- При низком артериальном давлении.
- При отсутствии эффекта от всех проведенных мероприятий.
Алгоритм диагностики при внезапно возникшем приступе удушья одинаков как для экстренных случаев, так и при плановом обследовании. При неотложной госпитализации обследование проведут быстро (в реально тяжелых ситуациях немедленно).
Если же приступ купирован и больной направлен утром в поликлинику, придется настроиться на не очень скорое обследование и консультации у разных специалистов.
- ЭКГ. На кардиограмме можно увидеть признаки острого инфаркта миокарда, острого нарушения ритма сердца. При хронических заболеваниях в описаниях ЭКГ могут быть различные формулировки: гипертрофия левого желудочка, блокады ножек пучка Гиса, отклонения электрической оси сердца, нарушения процессов реполяризации.
- Анализы. Общий анализ крови может указать на остроту процесса. Так, при инфаркте идет повышение СОЭ, лейкоцитов, КФК, тропонина.
- Рентгенография легких. Рентгенологически при интерстициальном отеке легких виден нечеткий, «смазанный» легочной рисунок, снижение прозрачности в прикорневых зонах, расширение междолевых перегородок. Тень сердца, как правило, увеличена.
- Спирометрия. Такое исследование проводится, когда все же есть подозрения на бронхиальный характер приступов. При бронхиальной астме будут снижены показатели ПСВ (пиковая скорость выдоха) и ОФВ1(объем форсированного выдоха за 1 с), хотя однократное их измерение не является 100% критерием постановки диагноза, необходимо их измерение несколько раз в течение суток, а также после применения бронхолитиков.
- Эхокардиография (УЗИ сердца). Пожалуй, самый важный метод исследования работы сердца и оценки его функциональной способности. Она позволяет определить размер камер сердца и давление в них, толщину стенок, состояние клапанов, движение крови. С его помощью можно выявить пороки клапанов, повреждение сердечной мышцы, регургитацию (обратный ход) крови.
- Расширение левого желудочка и левого предсердия.
- Снижение ударного объема.
- Снижение фракции выброса (в норме не менее 50%).
- Патология клапанов (стеноз, недостаточность).
- Повышение давления в легочной артерии (в норме не должно превышать 25 мм р.с.)
- Гипо- или акинез стенок левого желудочка.
- Регургитация (обратный ток крови через митральное отверстие).
Кроме этих основных исследований часто назначаются и другие:
- Суточное мониторирование ЭКГ.
- Велоэргометрия.
- Чрезпищеводная эхокардиография.
- Коронароангиография (КАГ).
Как уже было сказано, сердечная астма – не самостоятельный диагноз, а осложнение многих заболеваний сердца. В подавляющем большинстве случаев пациент знает о своих заболеваниях, но вот адекватное лечение получают не все, и зачастую это вина самого больного («очень много таблеток, я не буду их пить», «боюсь операции» и т.д.)
Однако пережив хотя бы один приступ сердечной астмы, люди начинают опасаться его повторения, боятся задохнуться и начинают прислушиваться к советам врачей.
источник
Автор: Алексей Шевченко 02 декабря 2016 12:00 Категория: Проблемы выживания
Доброго времени суток друзья и читатели блога «Здоровый образ жизни». Сегодня у меня грустная новость. Один из моих знакомых, весельчак и балагур, скоропостижно скончался из-за ночного приступа сердечной астмы. Он был заядлым курильщиком, и никак не мог отказаться от этой вредной привычки. Приступы одышки у него были регулярно, и карету скорой помощи часто можно было видеть у нашего дома. Но, несмотря на болезнь, он на все рекомендации по оздоровлению только отшучивался, повторяя ехидную присказку «Кто не курит и не пьет, тот здоровеньким помрет», продолжал много курить, увлекался пивом с соленой рыбой (ловить и солить которую он, кстати, был великий мастер).
В связи с этими печальными событиями я решил посвятить очередную статью теме: как лечить сердечную астму.
Слово «астма» переводится с древнегреческого как «одышка». Данный термин объединяет достаточно много заболеваний, обусловленных разнородными причинами. Сегодня существует несколько систем классификации астмы по разным признакам. В одной из наиболее распространенных выделяется 4 формы:
- аллергическая – ее приступы вызываются разнообразными аллергенами (пыльца цветущих растений, пылевые клещи, шерсть и перхоть животных, химические вещества и т. д.);
- астма, развивающая на почве нервного стресса;
- бронхиальная астма, связанная со стойкими изменениями в бронхах;
- сердечная астма, причиной которой являются застойные явления в сердце.
Проявления этого заболевания разнообразны, поэтому распознать его на начальной стадии бывает трудно. К характерным симптомам относятся следующие:
- стойкая тахикардия (учащенное сердцебиение);
- отеки в области щиколоток;
- повышенное давление;
- упорные боли в груди;
- учащенное, поверхностное дыхание;
- чувство беспокойства.
Приступы разной степени тяжести часто случаются во время ночного сна. Не успеет больной задремать, как тут же просыпается, хватая ртом воздух. Иногда, чтобы восстановить дыхание ему приходится принять сидячее положение.
Основой для сердечной астмы является сердечная недостаточность, которая прогрессирует весьма быстро, если ей не уделять должного внимания.
Картина выглядит приблизительно так:
Удушье и мучительный кашель возникают из-за того, что ослабленное сердце неспособно обеспечивать нормальную циркуляцию крови, и в легких начинается жидкость, что и вызывает кашель, хриплое дыхание и одышку.
Часто к этим явлением подключается еще и воспаление, спровоцированное застойными процессами, и тогда проявления сердечной и бронхиальной астм становятся настолько схожими, что провести правильную диагностику бывает трудно даже самым лучшим специалистам. Уточнить диагноз помогает рентген и МРТ, которые показывают болезненные изменения в сердце, в частности его увеличение из-за застойных явлений (так называемая кардиомегалия).
Сердечная астма имеет существенно отличие от всех других видов этого заболевания, хотя внешние ее проявления и признаки – все та же одышка, хрипящее дыхание и надрывный кашель. Главной причиной данной болезни являются нарушения в работе сердца (то есть сердечная недостаточность) . Ее приступы могут быть очень тяжелыми, и если хрипящий кашель переходит в тяжелое удушье, то в таких случаях требуется неотложная помощь специалистов, иначе у больного может развиться острая сердечная недостаточность и угрожающий жизни отек легких. (Это, к сожалению, как раз и погубило моего знакомого.)
Симптомы состояния, когда необходимо срочно вызывать врача, следующие:
- на фоне приступа кашля развивается внезапная слабость;
- головокружение, спутанность сознания;
- сильная боль в области сердца;
- бледность и синеватый оттенок кожи.
В ожидании скорой больному нужно оказать доврачебную помощь:
- любыми способами облегчить дыхание: открыть форточки, дать кислород (это может подушка или баллон);
- придать телу удобное сидячее положение с надежной опорой;
- сделать горячие ванночки для рук и ног (это обеспечит отток крови от ослабевшего сердца);
- дать больному нитроглицерин или нитросорбид (таблетка под язык);
- в случае потери сознания незамедлительно приступать к искусственному дыханию и непрямому массажу сердца.
Все это относится к экстренным мерам, которые необходимо предпринимать в случае тяжелых приступов. А вот чтобы не допустить их развития, нужно ежедневно уделять внимание своему здоровью, придерживаться здоровой диеты, принимать прописанные врачом препараты, и конечно же, раз и навсегда отказаться от всех вредных привычек.
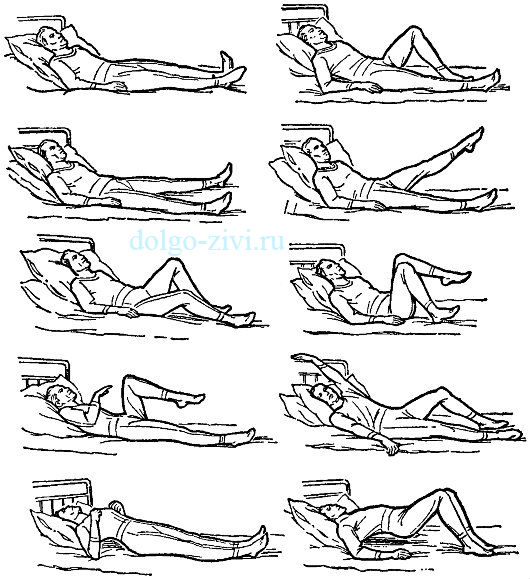
Также необходимо ежедневно заниматься лечебной гимнастикой. Комплекс должен включать в себя дыхательные упражнения, назначаемые при бронхиальной астме:
и упражнения, рекомендованные при сердечной недостаточности.
Но так как тяжесть состояние больных сильно отличается, то правильно подобрать нагрузку должен лечащий врач.
Правда, есть и такие упражнения, которые рекомендуется выполнять даже лежачим больным после инфаркта миокарда. Их можно делать всем без исключения. Кстати, этот комплекс отлично помогает вылезать прохладным утром из теплой постели. Он бодрит и приносит хорошее настроение.
Отличным дополнением к современным медикаментам являются народные средства, которые если не купируют, то хорошо предотвращают развитие приступов.
К наиболее популярным рецептам относятся отвары и настои из таких ингредиентов как копытень и шиповник.
Способы приготовления очень просты:
- Несколько ягод шиповника нужно мелко растолочь в ступке и залить холодной водой на 10-12 часов. Принимать процеженный настой два раза в день перед едой.
- Взять одну чайную ложку листьев копытня и залить их стаканом кипящей воды. Потом дать постоять минут 10-15 и процедить. Выпить настой целиком (при желании можно подсластить медом). Этот настой нужно делать и принимать один-два раза в день.
Есть и более сложные рецепты. Один из очень эффективных настоев включает в себя 1 ст. ложку листьев лебеды (обязательно молодой), столько же листьев тростника и 2 ст. ложки крапивных листьев. Смесь заливают кипящей водой и настаивают пару часов. Затем добавляют 2 чайных ложки соды и оставляют настаиваться на свету 10 дней. Принимают готовый настой по одной чайной ложке в день перед обедом. Но так как крапива – это мощно кровоостанавлива ющие средство, людям, страдающим тромбофлебитом данное средство принимать нельзя.
И в заключение предлагаю посмотреть очень полезный видеоматериал.
источник
Синдром, возникающий внезапно при левожелудочковой сердечной недостаточности, – сердечная астма. Застой крови в кровеносной системе провоцирует приступы затрудненного дыхания, переходящие в удушье.
Так как этот синдром может привести к смерти, в первые минуты приступа нужно срочно обращаться за неотложной помощью. Лечение должно быть комплексным и проводиться в рамках стационарного режима. Кардиолог проводит необходимые обследования, собирает анамнез и на основе полученных данных выбирает схему лечения.
Сердечная астма — это тяжелое состояние организма, для которого характерны резкие приступы осложненного дыхания вплоть до удушья. Случаются такие приступы чаще ночью, длятся они 3-5 минут, но бывают и более долгие, до часа. Кардиологи относят этот вид астмы к симптомам острой сердечной недостаточности на малом круге кровообращения (сердце-легкие-сердце).
По своей сути каждый приступ – это попадание жидкости в органы дыхания. Застой крови в сосудах легких становится причиной затрудненного вдоха, потери сознания, тахикардии и иных нарушений. Без принятия мер на фоне синдрома развивается масштабный альвеолярный отек легких, который приводит к смерти.
По внешним признакам различия между сердечной астмой и бронхиальной незначительны. Даже специалист на первый взгляд не сможет точно определить природу приступа. Но обычно известна первопричина – заболевание в анамнезе. Бронхиальная, как правило, начинается с аллергии и нарушений работы дыхательной системы, а сердечная – с патологий в области кровеносной системы и сердца.
Трудности при вдохе — главное отличие сердечной астмы от бронхиальной астмы, для которой характерно затруднение при выдохе.
Признаки сердечной астмы также нужно отличать от состояний нервного припадка, сужения дыхательных путей и гортани из-за отека Квинке или сдавливания вен средостения в результате травмы.
Причин возникновения синдрома много. Сердечную астму могут спровоцировать такие состояния, как:
- кардиомиопатия;
- острое воспаление сердечной мышцы;
- аневризма;
- ишемическая болезнь;
- стеноз (сужение) митрального клапана;
- истончение миокарда, инфаркт;
- аритмия, тахикардия;
- избыток крови в системе и, как следствие, – высокое артериальное давление (гипертония);
- нарушения работы левых отделов сердца
- также провоцируют приступы образования, перекрывающие ток крови – опухоли, тромбы.
Кроме непосредственно сердечных патологий, повлиять на ухудшение дыхания могут аллергические реакции, пневмония, нарушения циркуляции крови в головном и спинном мозге — инсульты (ишемический, геморрагический).
Провоцирующими факторами являются прежде всего:
- длительное нахождение в неподвижном состоянии;
- злоупотребление алкоголем;
- гестоз у беременных;
- употребление большого количества жидкости и соли, особенно в вечернее время (соль дополнительно задерживает воду, это становится причиной отека легких и нарушений работы сердца);
- постоянные стрессы, из-за которых повышается давление, возникает аритмия, сердце перестает работать в привычном ритме.
Так или иначе, во всех случаях причиной сердечной астмы становится избыточная нагрузка на сердце. Невозможность вдохнуть полной грудью может быть спровоцирована чрезмерной физической нагрузкой, стрессом либо появляется внезапно, без особых причин, на фоне серьезных проблем с кровеносной системой.
Спрогнозировать приступ заранее невозможно. Развивается он стремительно. Пациенты с заболеваниями сердца должны знать о риске кардиальной астмы, о том, что может положить начало приступу, его первые признаки и правила оказания первой помощи. Обычно приступ случается, когда человек ложится: меняется положение тела, а вместе с ним интенсивность движения крови. Кровь активнее приливает к легким и там задерживается:
- левое предсердие, которое должно принять объем крови из легких, не справляется с этой задачей;
- митральный клапан между предсердием и желудочком дает сбой, и нарушается направление тока крови;
- левый желудочек не в состоянии протолкнуть кровь в большой круг кровообращения.
Кровь остается в системе малого круга, застой в легких нарастает. Начинаются проблемы с дыханием, повышается давление. Чем серьезнее нарушения в работе сердца, тем меньше провоцирующей физической или эмоциональной нагрузки нужно, чтобы начался приступ.
Малый круг кровообращения в организме человека выглядит так: из правого желудочка кровь проходит через легкие, обогащается кислородом и возвращается в левое предсердие. Механизм развития сердечной астмы связан с неправильной работой именно левой стороны сердца. Если левое предсердие из-за спазма, слабости или по каким-то другим причинам не способно принять в себя объем крови, то происходит ее застой в легочных венах.
Дальнейший патогенез сердечной астмы — интерстициальный отек легких из-за того, что в сосудах возрастает давление, и плазма крови через капилляры попадает в легкие. Именно поэтому кардиальная астма считается жизнеугрожающим состоянием: если не помочь пациенту вовремя, последствия могут быть необратимыми, пациент задохнется из-за жидкости в легких.
Приступ при сердечной астме обычно начинается внезапно. Но предпосылками могут стать постепенно нарастающие проблемы незадолго до появления синдрома. Предвестники появляются на протяжении 2-3 дней: пациент может жаловаться на нарушения дыхания, дискомфорт в грудной клетке при перемене положения тела из вертикального в горизонтальное.
Появляется непривычная одышка даже после небольшой нагрузки или стресса. Признаки могут быть разной степени выраженности, и пациенты, не имевшие ранее серьезных проблем с сердцем, зачастую не обращают на это внимание, ссылаясь на сильную усталость или стрессы.
Сам приступ астмы начинается с внезапной нехватки воздуха. Чаще это происходит во время сна, пациент просыпается от того, что не может вдохнуть. Клинические проявления сердечной астмы:
- каждый вдох дается с трудом. Основной симптом – шумное дыхание и отсутствие ощущения наполненности легких кислородом;
- дыхание учащается, но не приносит облегчения, оставаясь поверхностным;
- кожа бледнеет из-за недостатка крови в капиллярах, вокруг губ появляется заметная синюшность, синеют кончики пальцев;
- человек принимает специфическое положение ортопноэ: садится, выпрямляет и немного наклоняет вперед верхнюю часть тела, шею изгибает. Если сесть некуда, пациент упирается руками в стол, спинку кровати, стену. Таким образом он инстинктивно снижает нагрузку на дыхательную систему, чтобы в легкие поступало больше кислорода;
- пульс учащается, сердце бьется в непривычном ритме: слишком быстро или сбивчиво (аритмия);
- вены на шее набухают из-за нарушения оттока крови из верхней части тела;
- через некоторое время (10-15 минут) появляется сухой кашель, который облегчения не приносит. Хрипы при этом влажные и хорошо слышны.
Эти симптомы сердечной астмы вызывают панику, которая усугубляет состояние. Страх появляется из-за кислородного голодания мозга, он заставляет еще больше сжиматься мышцу предсердия, попытки откашляться не дают кислороду попадать в легкие. Поэтому пациентам во время приступа нужно постараться успокоиться и не поддаваться страху.
Главное осложнение сердечной астмы при длительном застое крови в легких – это обширный отек:
- при кашле начинает отделяться мокрота в небольших количествах;
- кожные покровы приобретают сероватый оттенок, появляется обильный холодный пот из-за нарушения терморегуляции;
- состояние, которое угрожает жизни больного, сопровождается сильной аритмией, тахикардией, розовой пеной изо рта. Кожа синеет из-за длительной нехватки воздуха. Больной не может дышать.
Поэтому уже при первых признаках кардиальной астмы нужно сразу вызывать врача, чтобы не доводить до заполнения альвеол жидкостью и удушья.
При прослушивании стетоскопом врач замечает хрипы в нижней части легких, специфические шумы в сердце и чрезмерное напряжение тех мышц спины и межреберных пространств, которые в обычном состоянии в процессе дыхания не участвуют.
Чтобы подтвердить диагноз «кардиальная астма», после купирования приступа врач назначает:
Для диагностики сердечной астмы достаточно результатов этих обследований. Дополнительно можно сдать анализ крови. Если приступ произошел на почве сердечной недостаточности, то в результатах будут видны последствия серьезных нарушений в работе кровеносной системы.
Первым пунктом алгоритма действий является звонок в скорую помощь с четким, быстрым и понятным описанием симптомов состояния больного. Затем меры по оказанию неотложной помощи при сердечной астме должны быть направлены на облегчение дыхания и восстановление работы сердечной мышцы.
Исход приступа во многом зависит от тех людей, которые находятся рядом с пациентом: в тяжелом состоянии больной редко может добраться до телефона, вызвать врача, открыть окно, не говоря уже об остальных мерах. Окружающие должны действовать быстро, четко и без паники:
- Первый пункт доврачебной помощи при сердечной астме – помочь пациенту сесть. Ноги опустить на пол, под спину организовать опору (подушки, спинка стула). При таком положении воздух лучше проникает в легкие и активизируется движение крови по большому кругу кровообращения в нижние конечности.
- Освободить грудную клетку больного от стесняющей одежды.
- Приток свежего воздуха поможет больному меньше паниковать. Поэтому открытое окно будет оптимальным вариантом. Иногда под рукой может оказаться баллон с кислородом – в этом случае он будет как нельзя кстати.
- Через 10 минут поместить ноги пациента в тепло: таз с водой, грелка, одеяло. Сухое или влажное тепло усилит приток крови в нижнюю половину тела и отток из верхней.
- При высоком давлении применяются препараты с сосудорасширяющим действием.
- Если давление высокое, а препаратов под рукой нет, накладывают жгут на бедро поверх одежды в 15 см от паха. Держат такой жгут не более 30 минут. Снимают, как только давление стабилизируется. Жгут уменьшает нагрузку на верхнюю половину тела, не пропуская кровь из большого круга кровообращения в сердце и далее в малый круг. Жгут может накладывать только человек, имеющий необходимые навыки. Неправильное наложение приводит к нарушению кровообращения и иннервации конечности.
- Избежать отека легких помогает вдыхание паров этилового спирта. Его достаточно нанести на вату, ткань или марлю и держать возле лица больного.
Бригада скорой помощи обеспечивает больного кислородной маской, вводит нейролептики внутримышечно для купирования панической атаки и сильные анальгетики, чтобы устранить сердечные боли. Одним из способов снизить давление является кровопускание.
В сложных случаях добавляются препараты для снижения уровня жидкости в организме (мочегонные). Препараты из группы гликозидов помогают снять спазмы сердечной мышцы и наладить ток крови. Экстренно проводится электрокардиостимуляция для выравнивания ритма.
Сразу после приезда бригады скорой помощи и купирования приступа больной либо остается на амбулаторном лечении, либо отправляется в стационар. Решение принимается врачами совместно с пациентом. Лучше соглашаться на госпитализацию, ведь в условиях больницы все обследования проведут быстрее, чем в поликлинике. В любом случае нельзя оставлять кардиальную астму без внимания. Приступ может повториться, когда и где это произойдет, неизвестно.
Лечение сердечной астмы комплексное. Сначала проводятся необходимые анализы и обследования. Врач-кардиолог оценит состояние сердца и легких после приступа и выберет тактику лечения.
Обычно при сердечной астме показаны лекарства, которые:
- устраняют отеки, выводят лишнюю жидкость из организма;
- укрепляют сердечную мышцу;
- восстанавливают ритм сердца и нормализуют давление.
Помимо лекарственных препаратов, назначается строгая диета. Рацион должен быть разнообразным, пища приготовлена с максимальным сохранением полезных веществ, витаминов и микроэлементов. Общие правила диеты таковы:
- практически полный отказ от соли;
- пища должна быть легкой, чтобы не задерживалась в организме: супы, мелкорубленые и пюрированные продукты, тушеные и приготовленные в пароварке овощи;
- как можно меньше жиров, подвергшихся тепловой обработке. Идеальными будут блюда отварные и на пару, совсем без масла;
- каши на воде и молоке;
- легкие молочные продукты;
- отварные яйца, свежие овощи и фрукты;
- питьевой режим умеренный. Сразу после приступа лучше ограничивать употребление жидкости (не более 1,5 л в сутки). В дальнейшем можно оставить стандартную норму — 2 л в день.
Не наедаться и не напиваться перед сном. От ужина до сна должно пройти 3 часа.
В первую очередь дальнейшее лечение фокусируется на устранении причины, которая вызвала приступ астмы. Если сердечная недостаточность была вызвана более серьезным заболеванием, врач назначает специфические препараты для его лечения и продолжает наблюдение. После обследования может выясниться, что пациенту необходима операция на сердце. Не стоит отказываться от этого шанса на полноценную жизнь.
Исход приступа сердечной астмы зависит от причин ее возникновения и от того, насколько серьезно отнесется сам пациент к своему состоянию. Выполнение всех рекомендаций кардиолога и прием всех прописанных лекарств в некоторых случаях – мера достаточная для того, чтобы приступ больше не повторился. Но все же этот синдром не возникает без серьезного заболевания, которое требует постоянного контроля, смены образа жизни и привычек.
Даже при общем отличном состоянии пациента прогноз остается неблагоприятным. Считается, что приступ может начаться в любой момент. Состояние, угрожающее внезапной смертью, требует тщательного контроля и бережного отношения пациента к своему здоровью.
Пациент с любыми болезнями сердца должен знать о риске возникновения сердечной астмы и принимать меры по ее профилактике.
В первую очередь нужно следить за состоянием сердца. Регулярное наблюдение у врача-кардиолога и выполнение всех его предписаний поможет выявить нарушения на ранних этапах. Даже если внешних проявлений сердечных болезней еще не возникало, здоровые люди должны раз в три года проходить диспансеризацию и проверять работу сердечной мышцы.
Здоровый образ жизни позволит сохранить здоровье:
- регулярный восьмичасовой сон;
- прогулки пешком на большие расстояния;
- физические нагрузки в соответствии с состоянием организма;
- отказ от вредных привычек.
При внимательном отношении к своему здоровью каждый сердечник может снизить риск возникновения этого синдрома до минимума.
источник
В случае развития у человека сердечной астмы, первой помощью должен быть немедленный вызов «Скорой помощи». А пока она едет, следует больного усадить в полусидячее или сидячее положение — так уменьшится нагрузка на сердце.
Можно опустить кисти и стопы в горячую воду, наложить на вены жгуты для уменьшения прилива крови к сердцу.
Если есть возможность, больному проводят ингаляции кислородом и под язык дают таблетку нитроглицерина. Этот препарат уменьшит нагрузку на сердце и понизит артериальное давление.
Неконтролированное его применение категорически запрещается, особенно если у больного ишемия сердца. Все последующие назначения и инъекции должны проводиться только по назначению квалифицированного доктора.
Главной целью лечения сердечной астмы является снижение возбудимости дыхательного центра и разгрузка малого круга кровообращения. Весь комплекс лечебных мероприятий будет зависеть от основного заболевания и особенности протекания болезни.
Читайте далее — история болезни сердечной астмы. Описание заболевания.
В этой статье рассказывается, как оказывать первую помощь при сердечной недостаточности.
Наиболее эффективным способом облегчить приступ сердечной астмы является введение внутривенно раствора 0,5-1 мл 1% морфина, можно внутримышечно или подкожно. Или вводят 1-2 мл фентанила в комплексе с 1% раствором атропина 0,5 мл.
В случае тахикардии вместо атропина могут ввести 1% раствор димедрола и раствор 2,5% пипольфена по 1 мл. Или 2% раствор 1 мл супрастина.
Морфин вводят для снятия беспокойства, но может оказаться опасным из-за опасности развития периферической вазодилатации, усиливающей состояние коллапса. Также с этим препаратом следует быть осторожным, так как есть опасность появления брадикардии, которая снижает сердечный дебит, и гипоксии, угнетающей дыхательный центр и тенденции развития возможного бронхоспазма.
При следующих нарушениях морфин вводить нельзя:
- гипотония;
- нарушение ритма дыхания;
- угнетение дыхательного центра (поверхностное не частое дыхание).
Лучше применять малые транквилизаторы:
- 0,5% раствор реланиума 2 мл;
- 0,5% раствор седуксена 2 мл.
И нейролептические средства на фоне нормального или высокого артериального давления:
- 2,5% 2 мл раствора дроперидола.
В случае артериальной гипертонии вводят ганглиоблокаторов:
- внутримышечно или внутривенно 5% раствор пентамина 0,3-0,5 мл;
- внутривенно капельно на 5% раствор глюкозы 250 мг арфонада.
Пентамин и другие ганглиоблокаторы в вену вводят очень медленно до 7-10 минут под контролем артериального давления. При нормальном и повышенном давлении показаны диуретики. Обычно это 60-80 мг ла-зикса.
После указанной терапии, особенно больным, имеющим хронические заболевания сердца с любым уровнем артериального давления, показано введение сердечных гликозидов:
- 0,06% раствора коргликона 1-1,5 мл;
- или 0,05% раствора строфантина 0,3-0,5 мл.
Использование сердечных гликозидов быстрого воздействия очень опасно при сердечной астме, которая развилась у пациентов с митральным стенозом. К таким препаратам относят: строфантин, коргликон, дигоксин.
Чтобы уменьшить функциональную разгрузку миокарда применяют по 0,5 мг нитроглицерина под язык. Повторяют через 10-15 минут до того, пока не будет достигнут эффект. Если имеется раствор нитроглицерина, то его начинают капать в дозировке 5% раствора глюкозы 10 мг на 100 мл, контролируя при этом клинический эффект и давление. В случае бронхоспазма, целесообразно будет ввести 10 мл 2,4% на 100 мл раствора эуфиллина внутривенно.
При сердечной астме человек обязательно должен придерживаться диеты, которая содержит только легкоусваиваемые компоненты. Суточную дозу соли рекомендуется ограничить до 3 грамм. А лучше вообще от нее отречься, так как с поступающей пищей организм получает достаточное ее количество.
Не в острый период количество выпиваемой жидкости должно быть менее 2 литров, а при склонности к отекам — до 1-1,5 литров. Ее количество можно регулировать путем отслеживания показателей своего веса. К тому же необходимо придерживаться диетических рекомендаций в лечении основного сердечного заболевания: стенокардия, инфаркт миокарда, ишемия.
Нельзя злоупотреблять пищей, содержащей много жиров растительного происхождения, так как это усложняет работу печени. Продуктов, которые оказывают определенно положительный эффект, не существует. Поэтому в питании и в образе жизни следует придерживаться золотой середины.
Физические нагрузки больным на сердечную астму должны быть умеренные и адекватные. Они тренируют миокард и замедляют течение заболевания. Упражнения подбираются под контролем врача. Излишняя физическая активность может вызвать очередной приступ сердечной астмы. А полный отказ приведет только к ухудшению состояния, способствуя постепенной инвалидизации.
Очень полезны при сердечной астме прогулки пешком, а также плавание и дыхательная гимнастика. После нагрузки очень важно проконтролировать состояние больного и если после зарядки его беспокоят утомление и слабость — нагрузку следует уменьшить. Физическая нагрузка противопоказана во время приступа астмы или появлении ее предвестников.
Обратите внимание!
Редакция рекомендует — алгоритм неотложной помощи при сердечной астме. Как помочь и не навредить?
Конкретных хирургических методов по устранению сердечной астмы не существует. Однако их применение дает положительный эффект лишь в устранении основного заболевания, например, при пороке сердца, ухудшающего насосную сердечную функцию. Тогда оперативное вмешательство по имплантации искусственного клапана в целях корректировки его недостаточности, стеноза или устранение дефекта перегородок, приведут к уменьшению или полному устранению симптомов сердечной недостаточности. Удаление аневризмы левого желудочка также будет способствовать регрессу клинических проявлений сердечной астмы.
В определенных случаях, операции по восстановлению проходимости сосудов сердца (стенирование, АКШ) способны обеспечить возобновление работы «спящих клеток», которые, к примеру после инфаркта, перестали функционировать. Возобновление кровотока будет способствовать появлению благоприятных условий для их восстановления.
Единственный кардинальный метод хирургии — пересадка (трансплантация) сердца способна полностью избавить от сердечной недостаточности или астмы. Это дорогостоящая операция и очень сложная процедура, которую технически сложно осуществить. Срок функционирования такого сердца не превышает в среднем 6-10 лет.
Больному с диагнозом сердечной астмы рекомендуется вместо обычного чая выпивать чай, заваренный на траве зверобоя продырявленного. Для этого одну маленькую ложку заливают кипятком и настаивают 10 минут. Процедив, пьют как обычный чай, добавляя вместо сахара мед. Количество чая не ограничено.
Для укрепления сердечной мышцы используют следующий рецепт. Через мясорубку пропускают 2 головке чеснока и 2 лимона.
Заливают все 1 л 200 мл кипяченой охлажденной водой. Настаивают 3 дня при комнатной температуре. Процеживают и, добавляя мед, выпивают. Такой настой рекомендуется употребить натощак утром по 50 мл.
Прогноз астмы сердца будет зависеть от тяжести основного заболевания и адекватными лечебными мероприятиями. Около половины всех больных на сердечную астму живут до пяти лет после постановки этого диагноза. На продолжительность также будет влиять сопутствующий фон, эффективность терапии, экологическая обстановка и образ жизни больного.
Лечение на ранних стадиях может полностью стабилизировать состояние больного. Наиболее худший прогноз наблюдается при 3 стадии сердечной недостаточности.
Профилактика болезни будет заключаться в лечении основного заболевания, установки трудового и бытового режима, общего состояния больного. Физическая активность должна быть умеренной, согласованная с врачом. Полезна дыхательная гимнастика, йога. Необходимо регулярное наблюдение у кардиолога и прием рекомендованных препаратов.
источник
Сердечная астма — это осложненное состояние, вызванное кардиологическими заболеваниями, которое сопровождается удушьем и резкой одышкой. Приступ может длится как несколько минут, так и несколько часов. В некоторых случаях сердечная астма может перерасти в отек легких, что особенно опасно для жизни пациента.
Опубликовано Январь 9, 2014
Слово «астма» переводится с древнегреческого как «одышка». Данный термин объединяет достаточно много заболеваний, обусловленных разнородными причинами. Сегодня существует несколько систем классификации астмы по разным признакам. В одной из наиболее распространенных выделяется 4 формы:
- аллергическая – ее приступы вызываются разнообразными аллергенами ( пыльца цветущих растений , пылевые клещи, шерсть и перхоть животных, химические вещества и т. д.);
- астма, развивающая на почве нервного стресса;
- бронхиальная астма, связанная со стойкими изменениями в бронхах;
- сердечная астма, причиной которой являются застойные явления в сердце.
Проявления этого заболевания разнообразны, поэтому распознать его на начальной стадии бывает трудно. К характерным симптомам относятся следующие:
- стойкая тахикардия (учащенное сердцебиение);
- отеки в области щиколоток;
- повышенное давление;
- упорные боли в груди;
- учащенное, поверхностное дыхание;
- чувство беспокойства.
Приступы разной степени тяжести часто случаются во время ночного сна. Не успеет больной задремать, как тут же просыпается, хватая ртом воздух. Иногда, чтобы восстановить дыхание ему приходится принять сидячее положение.
Конкретных хирургических методов по устранению сердечной астмы не существует. Однако их применение дает положительный эффект лишь в устранении основного заболевания, например, при пороке сердца, ухудшающего насосную сердечную функцию.
Тогда оперативное вмешательство по имплантации искусственного клапана в целях корректировки его недостаточности, стеноза или устранение дефекта перегородок, приведут к уменьшению или полному устранению симптомов сердечной недостаточности.
Удаление аневризмы левого желудочка также будет способствовать регрессу клинических проявлений сердечной астмы.
В определенных случаях, операции по восстановлению проходимости сосудов сердца (стенирование, АКШ) способны обеспечить возобновление работы «спящих клеток», которые, к примеру после инфаркта, перестали функционировать. Возобновление кровотока будет способствовать появлению благоприятных условий для их восстановления.
Единственный кардинальный метод хирургии — пересадка (трансплантация) сердца способна полностью избавить от сердечной недостаточности или астмы. Это дорогостоящая операция и очень сложная процедура, которую технически сложно осуществить. Срок функционирования такого сердца не превышает в среднем 6-10 лет.
Больному с диагнозом сердечной астмы рекомендуется вместо обычного чая выпивать чай, заваренный на траве зверобоя продырявленного. Для этого одну маленькую ложку заливают кипятком и настаивают 10 минут. Процедив, пьют как обычный чай, добавляя вместо сахара мед. Количество чая не ограничено.
Для укрепления сердечной мышцы используют следующий рецепт. Через мясорубку пропускают 2 головке чеснока и 2 лимона.
Заливают все 1 л 200 мл кипяченой охлажденной водой. Настаивают 3 дня при комнатной температуре. Процеживают и, добавляя мед, выпивают. Такой настой рекомендуется употребить натощак утром по 50 мл.
- Опубликовал(а): Ольга Новикова 10 Июля, 2013
Отличным дополнением к современным медикаментам являются народные средства, которые если не купируют, то хорошо предотвращают развитие приступов.
Наиболее эффективным способом облегчить приступ сердечной астмы является введение внутривенно раствора 0,5-1 мл 1% морфина, можно внутримышечно или подкожно. Или вводят 1-2 мл фентанила в комплексе с 1% раствором атропина 0,5 мл.
В случае тахикардии вместо атропина могут ввести 1% раствор димедрола и раствор 2,5% пипольфена по 1 мл. Или 2% раствор 1 мл супрастина.
Морфин вводят для снятия беспокойства, но может оказаться опасным из-за опасности развития периферической вазодилатации, усиливающей состояние коллапса. Также с этим препаратом следует быть осторожным, так как есть опасность появления брадикардии, которая снижает сердечный дебит, и гипоксии, угнетающей дыхательный центр и тенденции развития возможного бронхоспазма.
При следующих нарушениях морфин вводить нельзя:
- гипотония;
- нарушение ритма дыхания;
- угнетение дыхательного центра (поверхностное не частое дыхание).
Лучше применять малые транквилизаторы:
- 0,5% раствор реланиума 2 мл;
- 0,5% раствор седуксена 2 мл.
И нейролептические средства на фоне нормального или высокого артериального давления:
- 2,5% 2 мл раствора дроперидола.
В случае артериальной гипертонии вводят ганглиоблокаторов:
- внутримышечно или внутривенно 5% раствор пентамина 0,3-0,5 мл;
- внутривенно капельно на 5% раствор глюкозы 250 мг арфонада.
Пентамин и другие ганглиоблокаторы в вену вводят очень медленно до 7-10 минут под контролем артериального давления. При нормальном и повышенном давлении показаны диуретики. Обычно это 60-80 мг ла-зикса.
После указанной терапии, особенно больным, имеющим хронические заболевания сердца с любым уровнем артериального давления, показано введение сердечных гликозидов:
- 0,06% раствора коргликона 1-1,5 мл;
- или 0,05% раствора строфантина 0,3-0,5 мл.
Использование сердечных гликозидов быстрого воздействия очень опасно при сердечной астме, которая развилась у пациентов с митральным стенозом. К таким препаратам относят: строфантин, коргликон, дигоксин.
Чтобы уменьшить функциональную разгрузку миокарда применяют по 0,5 мг нитроглицерина под язык. Повторяют через 10-15 минут до того, пока не будет достигнут эффект.
Если имеется раствор нитроглицерина, то его начинают капать в дозировке 5% раствора глюкозы 10 мг на 100 мл, контролируя при этом клинический эффект и давление. В случае бронхоспазма, целесообразно будет ввести 10 мл 2,4% на 100 мл раствора эуфиллина внутривенно.
Прогноз астмы сердца будет зависеть от тяжести основного заболевания и адекватными лечебными мероприятиями. Около половины всех больных на сердечную астму живут до пяти лет после постановки этого диагноза. На продолжительность также будет влиять сопутствующий фон, эффективность терапии, экологическая обстановка и образ жизни больного.
Лечение на ранних стадиях может полностью стабилизировать состояние больного. Наиболее худший прогноз наблюдается при 3 стадии сердечной недостаточности.
Профилактика болезни будет заключаться в лечении основного заболевания, установки трудового и бытового режима, общего состояния больного. Физическая активность должна быть умеренной, согласованная с врачом. Полезна дыхательная гимнастика, йога. Необходимо регулярное наблюдение у кардиолога и прием рекомендованных препаратов.
Статья была полезна? Возможно, данная информация поможет вашим друзьям! Пожалуйста клацните по одной из кнопок:
При сердечной астме человек обязательно должен придерживаться диеты, которая содержит только легкоусваиваемые компоненты. Суточную дозу соли рекомендуется ограничить до 3 грамм. А лучше вообще от нее отречься, так как с поступающей пищей организм получает достаточное ее количество.
Не в острый период количество выпиваемой жидкости должно быть менее 2 литров, а при склонности к отекам — до 1-1,5 литров. Ее количество можно регулировать путем отслеживания показателей своего веса. К тому же необходимо придерживаться диетических рекомендаций в лечении основного сердечного заболевания: стенокардия, инфаркт миокарда, ишемия.
Нельзя злоупотреблять пищей, содержащей много жиров растительного происхождения, так как это усложняет работу печени. Продуктов, которые оказывают определенно положительный эффект, не существует. Поэтому в питании и в образе жизни следует придерживаться золотой середины.
Физические нагрузки больным на сердечную астму должны быть умеренные и адекватные. Они тренируют миокард и замедляют течение заболевания. Упражнения подбираются под контролем врача. Излишняя физическая активность может вызвать очередной приступ сердечной астмы. А полный отказ приведет только к ухудшению состояния, способствуя постепенной инвалидизации.
источник
Сердечно-сосудистые заболевания занимают первое место по частоте встречаемости среди населения. Сердечная астма является осложнением различных заболеваний сердца и представляет собой грозное состояние, требующее немедленной госпитализации в лечебное учреждение.
Сердечная астма – внезапно возникающие сильные приступы удушья, связанные с резким снижением сократительной функции сердца и застоем крови в лёгких, обычно начинаются в ночное время. Это состояние не является отдельной болезнью, а выступает как осложнение различных заболеваний.
Сердце представляет собой полый мышечный орган, в который кровь поступает из венозных сосудов и перекачивается в артериальную систему. Оно располагается в грудной клетке, за грудиной, преимущественно слева. Стенка сердца состоит из 3 слоёв:
- эндокард – внутренняя выстилка, представлена эндотелиальными клетками;
- миокард – собственно мышечный слой, состоящий из кардиомиоцитов. Это особые клетки, которые обеспечивают безостановочную работу сердца. В предсердиях 2 мышечных слоя, а в желудочках – три, благодаря чему выталкивается кровь из полостей;
- эпикард – наружный слой, представлен серозной оболочкой.
Полость сердца представлена четырьмя камерами, из которых 2 предсердия и 2 желудочка. Левый желудочек и левое предсердие являются левым отделом сердца – в них находится артериальная кровь. А правое предсердие и правый желудочек – правый отдел с венозной кровью. Эти отделы разделены между собой перегородкой, которая между предсердиями тоньше, чем между желудочками.
В сердце имеются створчатые клапаны. Слева располагается двустворчатый (митральный) клапан между левым предсердием и левым желудочком, а справа трёхстворчатый.
Кровь из желудочков поступает в артерии: из левого в аорту, а из правого в лёгочный ствол, который затем делится на лёгочные артерии. Между желудочками и артериями также расположены клапаны – так называемые полулунные, благодаря которым обеспечивается ток крови в одном направлении.
В правое предсердие впадают полые вены – верхние и нижние, а в левое – лёгочные вены.
В организме различают 3 типа сосудов:
- артерии – сосуды, которые несут кровь от сердца;
- капилляры – самые мелкие сосуды с тонкими стенками, благодаря им происходит газообмен в тканях;
- вены – сосуды, несущие кровь к сердцу.
Эти сосуды образуют 2 круга кровообращения:
- Большой круг – начинается в левом желудочке, дальше артериальная кровь попадает в аорту и распределяется по всему организму по артериям. Затем они разделяются на капилляры, в которых кислород поступает в ткани, а углекислый газ – в кровь. Кровь становится венозной. Дальше по венозным сосудам она попадает в сердце, через верхнюю и нижнюю полую вену. На этом большой круг кровообращения заканчивается.
- Малый круг (лёгочный) – начинается в правом желудочке, затем венозная кровь идёт в лёгочные артерии, откуда в лёгочные капилляры, где получает кислород и превращается в артериальную. Далее по системе лёгочных вен впадает в левое предсердие. Так заканчивается малый круг кровообращения.
Затем из левого предсердия кровь устремляется в левый желудочек, откуда вновь начинается большой круг кровообращения.
Сердечный цикл складывается из 3 стадий:
- систола предсердий, то есть их сокращение;
- систола желудочков;
- диастола – расслабление сердечных камер.
Методика наложения венозных жгутов:
- необходимо больному постоять 10 минут, после этого накладывают жгуты на ноги и на одну руку (они могут быть изготовлены из подручных средств – колготки, повязки);
- на нижние конечности следует накладывать в 20 сантиметрах от паховой складки. Под резину нужно подложить полотенце либо одежду больного;
- на руку следует накладывать в верхней трети плеча, также с подкладкой под жгутом;
- сила натяжения должна быть такой, чтобы сохранялся пульс на артериях;
- через каждые 20 минут следует менять положение жгутов на руке и ногах по часовой стрелке;
- важно следить за состоянием кожи ниже наложенного жгута – если кожа очень бледная и синюшная, то следует ослабить натяжение.
- Оксигенотерапия – подача увлажнённого кислорода через носовой катетер.
- Наркотические анальгетики – морфин вводится для устранения болевого синдрома и одышки. Он вызывает расширение венозных сосудов и в меньшей степени расширение артерий, что ведёт к уменьшению отёка лёгких. Также морфин приводит к снижению частоты сердечных сокращений, что тоже имеет важную роль в лечении сердечной астмы.
- Вазодилататоры – группа препаратов, действие которых направлено на уменьшение застоя в лёгких.
- Нитраты – вызывают расширение венозных сосудов, при этом не влияют на сократительную функцию сердца. Применяют нитроглицерин, нитроспрей, изосорбида динитрат. Эти препараты должны приниматься под строгим контролем артериального давления, так как могут вызывать выраженное его снижение.
- Нитропруссид натрия рекомендуется использовать у больных с тяжёлой сердечной недостаточностью или при митральном пороке сердца. При инфаркте миокарда их применение нежелательно, так как возможно проявление синдрома коронарного «обкрадывания» — это такой феном, когда снижается кровоснабжение в поражённых участках, а в здоровых – увеличивается, в результате чего усугубляется некроз миокарда.
- Несиритид – препарат, вызывающий мощную дилатацию (расширение) вен и артерий и мягко увеличивающий сократительную способность сердца. Применяется при острой декомпенсации хронической сердечной недостаточности.
Препараты, улучшающие метаболизм миокарда. Сердечные гликозиды:
Противопоказаниями к применению гликозидов являются:
- выраженная брадикардия – состояние, характеризующееся снижением частоты сердечных сокращений меньше 50 ударов в минуту;
- желудочковые аритмии – пароксизмальная желудочковая тахикардия – так как может быть желудочковая асистолия (остановка сердца);
- атриовентрикулярная блокада – нарушение проведения электрических импульсов из предсердий в желудочки, приводящее к нарушению ритма сердца.
Мочегонные препараты – применяются при задержке жидкости в организме. Они оказывают одновременно сосудорасширяющее действие и уменьшают сосудистое сопротивление в лёгких. Эффект от мочегонных препаратов достигается очень быстро – 5 — 30 минут. Из этой группы применяется:
- фуросемид – его необходимо применять под контролем калия и магния, так как он вымывает их из организма;
- торасемид – самый эффективный и современный препарат, способствует меньшей потере калия, чем при применении фуросемида.
Антикоагулянты – показаны больным с инфарктом миокарда, мерцательной аритмией, и т. д. Эта группа препаратов улучшает текучесть крови и предотвращает образование повторных тромбов. Применяют:
- гепарин;
- низкомолекулярные гепарины – эноксапарин, фраксипарин, далтепарин.
Заболевания, вызывающие сердечную астму и требующие хирургического вмешательства:
- кардиогенный шок при инфаркте миокарда;
- дефект межжелудочковой перегородки после инфаркта миокарда;
- разрыв стенки левого желудочка;
- аневризма аорты или её расслоение и разрыв;
- острая митральная недостаточность;
- эндокардит – воспаление внутренней выстилки сердца;
- острая аортальная недостаточность;
- острая декомпенсация кардиомиопатии.
Механические средства поддержания миокарда:
- ВАБК – внутриаортальная баллонная контрпульсация – методика, в основе которой лежит механическое нагнетание крови в аорту с помощью специального насоса во время диастолы, что обеспечивает временное замещение функции сердца. Применяется при кардиогенном шоке.
- Средства для поддержки желудочков – это специальные насосы, применяются непродолжительное время до операций по восстановлению функции сердца.
Трансплантация сердца – хирургическая операция, суть которой состоит в замене сердца больного человека на здоровое сердце.
Показания к трансплантации возникают обычно:
- при тяжёлом остром миокардите;
- послеродовой кардиомиопатии;
- обширном инфаркте миокарда, когда существует плохой прогноз после манипуляций по восстановлению кровоснабжения.
В первую очередь, сердечную астму нужно дифференцировать от бронхиальной астмы. Приступ бронхиальной астмы характеризуется затруднённым выдохом, также наблюдаются свистящие хрипы, которые слышны даже на расстоянии. Мокрота вязкая, трудноотделяемая.
Сердечной астме предшествуют сердечно-сосудистые заболевания, а при бронхиальной астме – хронические бронхиты, повторные пневмонии.
Приступы при бронхиальной астме снимаются ингаляторами со бронхоспазмалитиками, а при сердечной астме – эффекта от них нет.
Иногда приступ сердечной астмы может проходить самостоятельно без какого-либо медицинского лечения. Но даже, несмотря на это, существует высокий риск перехода сердечной астмы в отёк лёгких. Необходима экстренная госпитализация в лечебное учреждение.
Прогноз при сердечной астме зависит от заболевания, приведшего к развитию данного синдрома. В большинстве случаев он неблагоприятный, но, в основном, своевременное лечение и соблюдение врачебных рекомендаций позволяет предупредить повторные приступы, поддерживать удовлетворительное состояние пациента.
Профилактика сердечной астмы заключается в лечении и профилактике заболеваний, приводящих к развитию данного состояния: лечение ишемической болезни сердца, хронической сердечной недостаточности, артериальной гипертонии, болезни почек.
- нормализация режима труда и отдыха;
- умеренное количество физической нагрузки – лучше всего подходит ежедневная ходьба в течение 30 мин;
- ограничение от стресса и нервного переутомления;
- отказ от курения;
- ежедневный контроль АД и пульса;
- соблюдение диеты, направленной на снижение потребления соли, а также ограничение приёма жидкости и тяжёлой пищи.
Сердечная астма – синдромокомлекс, который является начальной стадией такого грозного состояния, как отёк лёгких. Очень важно своевременное его выявление и предотвращение в самом начале.
Сердечная астма может быть осложнением множества заболеваний и состояний, что представляет собой определённые трудности в диагностике и лечении данного синдрома. В любом случае при возникновении симптомов отёка лёгких важно незамедлительное обращение и госпитализация в больницу. Дорога каждая минута.
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
источник