На эти вопросы на примере конкретных ситуаций из жизни отвечает доктор медицинских наук, профессор кафедры клинической аллергологии ГБОУ ДПО «Российская медицинская академия последипломного образования» Минздрава РФ Наталья Михайловна Ненашева.
«Недавно у моей соседки по даче во время грозы случился приступ астмы. Она к нему была не готова. Мне пришлось вызывать «скорую помощь». Но разве гроза неблагоприятна для астматиков? Как вести себя в дождь?» — Елена Карцева, Ленинградская область
— Не удивляйтесь — феномен грозовой астмы действительно существует. В первые 20–30 минут от начала грозы у ряда астматиков случается настоящая эпидемия обострений. Это касается людей с аллергическим — пыльцевым — типом астмы.
Казалось бы, на практике все должно быть совсем иначе — гроза и дождь «обязаны» усмирить это заболевание. Но здесь включается хитрый механизм. Чтобы вызвать обострение астмы, пыльца должна попасть в нижние отделы дыхательных путей. А для этого размеры пыльцевых частиц должны быть совсем крошечными.
Именно при намокании во время дождя пыльца подвергается вот такому «астматическому взрыву». Она разрушается, и из пыльцевых зерен высвобождаются мелкие частички с аллергенами. Они легко проникают в бронхи и вызывают астматические реакции. Особенно у тех, кто недостаточно контролирует свое заболевание и к таким обострениям был не готов.
Подобные явления, кстати, могут наблюдаться не только в начале грозы и дождя. Но и просто при повышенной влажности воздуха, которая меняет структуру пыльцы.
Как быть в этой ситуации? Тактика блокады обострения зависит от его тяжести. Об этом должны знать и сами астматики, и их близкие. Прежде всего, надо применить ингаляционный бета-агонист короткого действия. Например, сальбутамол в виде аэрозоля. Его можно использовать до трех раз в течение часа. Если становится лучше, то препарат можно использовать и дальше — каждые 3–4 часа в течение 1–2 суток.
Если же вам по-прежнему тяжело дышать — надо принять таблетку стероидного гормона. Например, преднизолон. Или сделать ингаляцию ипратропия бромида через небулайзер. Также необходимо связаться с врачом и получить инструкцию для дальнейших действий.
Если и эти меры не помогают, речь идет о тяжелом обострении астмы. Вызывайте «скорую».
Впрочем, до такого обострения можно и нужно не доводить. Для этого есть так называемая превентивная терапия. В течение всего опасного периода — с мая по сентябрь — человек каждый день принимает противоастматический препарат. Как правило, стероидный гормон для местного применения — карманный ингалятор. Он подавляет воспалительный процесс в дыхательных путях. Уменьшает их избыточную реактивность. И предотвращает развитие опасных симптомов.
«Этим летом у меня на отдыхе впервые появились признаки астмы. Врач пока не стал назначать лекарства для постоянного приема. Дал только ингалятор на случай бронхоспазма. А моя коллега использует ингалятор каждый день, и я ни разу не видела ее задыхающейся. А как все-таки правильно лечиться — постоянно или по потребности?» — Любовь Ожегова, г. Тамбов
— Истина в том, что одного-единственного верного лечения астмы не существует. Каждому пациенту нужен свой подход.
Ваш врач действует согласно глобальной стратегии лечения и профилактики астмы. Она сейчас используется во всем мире.
Эта четкая схема состоит из пяти ступеней. Каждая из них характеризируется своим набором симптомов. И, соответственно, на каждой из них используются свои лекарства для их контроля.
Первая ступень — самая легкая астма, пятая ступень — самая тяжелая. Поэтому задача врача — правильно определить стадию болезни у конкретного человека. И дальше подбирать лечение в гибком режиме.
Например, на первой ступени постоянное лечение не рекомендуется. Достаточно применять только симптоматическое средство — быстродействующий бронхолитик. Он расширяет дыхательные пути, расслабляя бронхи. И таким образом подавляет бронхоспазм и связанные с ним симптомы. Именно такой препарат, судя по всему, и был назначен читательнице.
Существует несколько групп таких препаратов, и каждая работает своим особым путем. Такие лекарства бывают в форме ингаляторов, растворов для инъекций, сиропов и таблеток.
Чаще всего для снятия бронхоспазма применяются препараты короткого действия — сальбутамол, фенотерол, тербуталин, кленбутерол.
Если средств скорой помощи оказывается недостаточно, мы переходим на вторую ступень. Пациент ежедневно получает один из противовоспалительных препаратов. Это позволяет сократить число обострений. А на случай, если они всё же возникают, всегда под рукой должен быть эффективный бронхолитик. Его на всех ступенях лечения используют в режиме «по потребности».
Если и этого лечения не хватает, применяется схема третьей ступени. Дозировка ингаляционного стероида повышается с низкой до средней. Плюс к нему добавляется бета-агонист длительного действия — формотерол, сальметерол. Причем сегодня уже нет необходимости применять два отдельных лекарства. Существуют удобные комбинации этих двух средств.
На следующей ступени подключается самая «тяжелая артиллерия» — стероиды уже не местного, а общего действия, то есть таблетки и уколы. Если же и это не помогает, то применяется новая линия в лечении — так называемая анти-IgE терапия. Человек получает лекарство, которое действует на иммунные механизмы развития астмы. Точнее говоря, на выработку особых аллергических антител. Препарат омализумаб вводится под кожу один раз в несколько недель или чаще. И постепенно проявления болезни стихают.
«Слышала, что аллергию на растения, шерсть, пыль сейчас лечат методом иммунотерапии. Приучают организм к аллергену, и он перестает на него реагировать. А можно ли вылечить таким путем астму? Честно говоря, устала постоянно жить на лекарствах…» — Оксана Жаркова, г. Астрахань
— Да, бронхиальную астму тоже можно лечить таким путем. Но не каждый ее тип, а только астму доказанной аллергической природы легкой и средней тяжести. На момент начала лечения она должна находиться в состоянии контроля. У человека не должно быть одышки, хрипов и кашля.
Метод, о котором идет речь, называется аллерген-специфической иммунотерапией. Сегодня он считается прототипом персонализированной медицины, когда для каждого человека создаются свои лекарства и подходы в лечении.
Сначала пациент проходит обследование. У него выявляют то главное вещество, контакт с которым провоцирует приступ астмы. Для этого он сдает кровь на антитела к подозреваемым аллергенам.
Затем составляется индивидуальная схема лечения. Суть в том, что виновный аллерген, но уже обработанный в форме лекарства, вводится человеку в организм. Сначала в совсем малых порциях. Затем концентрация аллергена постепенно повышается.
В результате человек привыкает к этому веществу и перестает на него реагировать. Астма у него надолго уходит в тень. Сокращается число приступов. Уменьшается потребность как в базисных лекарствах, так и в средствах скорой помощи. Предупреждается развитие аллергии на другие вещества.
На сегодняшний день существует две разновидности такого подхода. В одном случае лечебные аллергены вводятся человеку под кожу, а в другом — он рассасывает таблетку во рту. Второй вариант не только более удобный, но и более безопасный. Он позволяет сократить дозу аллергена в 100 раз по сравнению с подкожным методом. И значит, снизить риск нежелательных реакций.
Кроме того, в недалеком будущем появится третий способ лечения — накожный. В этом случае пациенту будут наклеивать специальный пластырь. И лечебные аллергены будут всасываться в кровь через кожу.
Однако любая разновидность методики требует от человека дисциплины. Нужно посещать врача строго в назначенное время. Во время и после лечения соблюдать предписанный образ жизни.
Кроме того, курсы иммунотерапии нужно проходить минимум раз в год от 3 до 5 лет. Бросать начатое нельзя. Только тогда эффект будет ощутимым и продолжительным. Симптомы заболевания могут исчезнуть на целых 7–8 лет.
Правда, не все пациенты с астмой при этом смогут полностью отказаться от своих лекарств. Но количество препаратов и их дозы, безусловно, уменьшатся.
источник
Один из героев книги Джерома К. Джерома «Трое в одной лодке, не считая собаки» рассуждал так: «Погода — это явление, находящееся за пределами моего понимания… Но кому нужны предсказания погоды? То, что она портится, уже само по себе достаточно скверно; зачем же еще отравлять себе жизнь, узнавая об этом заранее?» Между тем многие пациенты с бронхиальной астмой вынуждены прислушиваться к прогнозу погоды — и не только когда она портится.
Хотя влияние погодных условий на симптомы бронхиальной астмы не подвергалось глубокому изучению, однако отмечено, что многие пациенты реагируют на внезапное изменение погоды или ощущают ухудшение самочувствия в определенные периоды года. Это подтверждается многочисленными данными о частоте вызовов скорой помощи, которые зафиксированы в тот период времени когда погода была нестабильна.
Климат при бронхиальной астме играет важную роль в плане контроля над заболеванием, многие пациенты плохо себя чувствуют в затяжные дожди, когда активно размножаются плесневые грибы, являющиеся сильными аллергенами. Но не только сырая «английская» погода плоха для больных бронхиальной астмой: в сухие и солнечные дни (с весны и до осени) в воздухе повышается концентрация пыльцы растений. Еще выше она становится перед грозой и в ветреную погоду, когда с земли в воздух поднимаются частицы пыли и пыльцы. Сильный дождь очищает воздух от аллергенов, однако электрические разряды во время грозы могут усиливать аллергенные и токсические свойства различных веществ, содержащихся в атмосфере.
А что зимой, когда о теплых днях остались лишь воспоминания? Казалось бы, пора вздохнуть полной грудью (без аллергенов), погулять по снежку, покататься на лыжах или коньках. Однако у людей с бронхиальной астмой занятия зимними видами спорта, да и просто выход из дому на холод могут вызывать приступы кашля и затрудненного дыхания. Появление симптомов в подобных ситуациях характерно для бронхиальной астмы, но крайне редко наблюдается при других болезнях органов дыхания — бронхите или бронхоэктазах.
Всё дело в том, что при бронхиальной астме дыхательные пути сужаются слишком легко и/или очень сильно в ответ на воздействие различных факторов. Чрезмерные реакции дыхательных путей в виде сужения их просвета — наиболее характерное отклонение при бронхиальной астме.
Холодный воздух, туман, физическую и эмоциональную нагрузку называют факторами -«провокаторами». В отличие от аллергенов они не вызывают развития бронхиальной астмы, однако могут приводить к обострению уже имеющегося заболевания. Кроме того, эти «провокаторы» не повышают чувствительность бронхов к другим факторам и поэтому обладают только кратковременным негативным действием.
Чаще других негативное влияние холодного воздуха ощущают на себе пациенты с бронхиальной астмой физического усилия (можно встретить также термин «постнагрузочный бронхоспазм»). Это состояние, при котором спазм бронхов возникает после физической нагрузки, а разрешается самостоятельно или под действием бронхорасширяющих ингаляторов.
Физическая нагрузка может вызвать приступ бронхиальной астмы в любых климатических условиях, но вероятность этого значительно выше при вдыхании сухого и холодного воздуха. Не успев нагреться и увлажниться в полости носа (нос — это «кондиционер» воздуха для легких), такой воздух попадает в бронхи, охлаждает и подсушивает их слизистую оболочку, что приводит к раздражению и спазму.
Бронхиальная астма физического усилия довольно часто встречается у профессиональных спортсменов, особенно у тех, кто занимается зимними видами спорта. По официальной статистике приблизительно 30-40% профессиональных спортсменов в той или иной степени страдают от бронхиальной астмы физического усилия.
Что же делать, если климат у нас похуже «аглицкого» и каждый выход на улицу вызывает приступ удушья? Сидеть дома на печи, как Емеля, и ждать глобального потепления? Ни в коем случае.
Прежде всего, следует помнить: наличие любых симптомов бронхиальной астмы (в том числе «холодовых») служит показателем того, что заболевание плохо контролируется, а проводимой терапии недостаточно. Следовательно, необходимо обратиться за консультацией к лечащему врачу. Однако у некоторых пациентов чувствительность к факторам -«провокаторам» сохраняется, несмотря на адекватное лечение, а у кого-то реакция на холод и физическую нагрузку вообще служит единственным проявлением бронхиальной астмы (и тогда регулярная терапия не нужна).
Самый простой способ уберечься от приступов — при холодной погоде прикрыть нос и рот шарфом. Помогут и ингаляторы, расширяющие бронхи. Можно профилактически применять препараты короткого действия. Они способны обеспечить защиту от развития бронхоспазма или уменьшить его выраженность, хотя продолжительность их действия составляет не более 4-6 часов.
Такую же надежную, но более долговременную защиту обеспечивают препараты длительного действия, бронхорасширяющий эффект наступает быстро (в пределах 1-3 минут) и сохраняется в течение 12 часов после ингаляции. Обычно для профилактики бронхоспазма препарат ингалируют за 15 минут до выхода из теплого помещения на холод или до начала физической нагрузки. Для этого используется компактный ингалятор под названием Аэролайзер, обеспечивающий всесторонний контроль правильности ингаляции.
Бронхорасширяющие препараты служат замечательными помощниками и защитниками для пациентов с бронхиальной астмой. Однако следует предупредить, что их применение не может быть бесконтрольным. Потребность в частом использовании этих средств — сигнал об ухудшении течения заболевания. Не забудьте сообщить об этом своему врачу — возможно, вам потребуется изменить поддерживающую терапию. И тогда у природы действительно не будет плохой погоды.
источник
Грозовая астма считается сравнительно молодой патологией. Первые случаи диагностированы в Бирмингеме в 1983 году и в Мельбурне в 1987.
В 2016 году от грозовой астмы умерли 6 человек в Соединенных Штатах Америки. По статистике, она наиболее часто встречается в австралийском регионе и юго-восточной части Северной Америки. Случаи приступов болезни также были зарегистрированы в Италии и Иране.
В период цветения растений у многих людей возникает раздражение слизистых оболочек, насморк, мигрень. Когда выброс пыльцы происходит при условиях высокой влажности, возникает обострение в виде грозовой астмы.
Сильная гроза и воздействие ветра приводят к распаду пальцы на более маленькие фракции, которые легко попадают в дыхательную систему. У человека с аллергической реакцией возникает спазм бронхов, он начинает задыхаться. Приступ заболевания удается купировать с помощью ингаляторов.
Список симптомов, возникающих во время приступа:
- одышка;
- чувство сдавливания в груди;
- кашель, хрипы;
- дыхание со свистом;
- нехватка воздуха.
Приступ грозовой астмы возникает после того, как пройдет дождь. Ученые недавно начали изучение такого обострения. Болезнь развивается в период массового цветения ржи или других растений, когда пыльца активно разносится ветром. Во время грозы с дождем повышенная влажность способствует насыщению пыльцы жидкостью.
Пыльца, напитавшаяся влагой, под воздействием ветра распадается на множество мелких фрагментов. Обычно проникновение аллергена в дыхательные пути астматиков предотвращают волосы в носу. Но после распада на маленькие фрагменты увлажненная пыльца легко попадает в бронхи. В итоге развивается приступ астмы.
Грозовая астма чаще всего возникает у молодых аллергиков. Среди них есть люди, которые часто сталкиваются со слабыми признаками болезни, недостаточными для того, чтобы употреблять медикаменты. У молодых пациентов с сенной лихорадкой грозовая астма наблюдается чаще.
В октябре 1997 года в Австралии провели исследования, изучили вспышку грозовой астмы. В анамнезе 95% пациентов присутствовала сенная лихорадка. У 96% процентов больных была аллергия на пыльцу. Каждый четвертый пациент когда-то пользовался ингаляторами. 56% людей, которые избежали приступа грозовой астмы, тоже пользовались такими средствами. Таким образом, применение профилактических средств во время цветения растений способствует эффективной защите от приступов заболевания.
Всем астматикам врачи рекомендуют использовать ингалятор. Эти приспособления используются для купирования приступа в виде грозовой астмы и борьбы с воспалением дыхательных путей. Лечение такого обострения не отличается от методов терапии других форм заболевания. Специалисты определяют, какие лекарства можно употреблять, назначают курс лечения.
Способ борьбы с грозовой астмой зависит от степени тяжести симптомов. Ингаляторами можно пользоваться максимум три раза в течение 60 минут. Если астматик чувствует облегчение, можно пользоваться таким лекарством через каждые 3-4 часа на протяжении 2 дней. Стероидные гормоны употребляются, если проблемы с дыханием не удается преодолеть.
Помогает ингаляция с применением небулайзера. Используются лекарства, способствующие расширению дыхательных путей и снимающие воспаление бронхов, они помогают купировать разные проявления аллергии и астмы. Если вышеуказанные способы не приносят облегчения, нужно вызывать скорую помощь.
Профилактика затруднений дыхания во время грозы является наиболее эффективным способом борьбы с таким заболеванием. Каждому пациенту с астмой и аллергией на растения врачи советуют принимать лекарства и пользоваться ингаляторами даже в ситуациях, когда причины для применения отсутствуют. Ингаляторы необходимы для борьбы с обострениями астмы, воспалением и дыхательных путей.
Профилактика грозовой астмы не отличается от способов борьбы с проявлениями других видов этой болезни. Проводится превентивная терапия. На протяжении периода действия аллергенов нужно употреблять ежедневно противоастматические средства. К таким лекарствам относятся стероидные гормоны в форме таблеток или в ингаляторе. Воспаление дыхательных путей уменьшается, иммунная система не реагирует так сильно на аллергены, развитие осложнений предотвращается.
Астматикам во время грозы в период сезона цветения становится трудно дышать. Чтобы избежать обострений, лучше не выходить из дома после дождя.
К мерам профилактики относится и корректировка питания. Пациенты, которые употребляют продукты, обогащенные омега-3 жирными кислотами, меньше жалуются на приступы аллергии. Если детей начинали кормить рыбой до достижения 4 лет, аллергия меньше проявлялась. В рыбе содержится большое количество омега-3 жирных кислот.
источник
Бронхиальной астмой (БА) называется распространенное заболевание дыхательных путей, поражающее подавляющее большинство пациентов. Данная болезнь проявляется в виде приступа.
Приступ бронхиальной астмы представляет собой периодические приступы у больного одышки, сильного сухого кашля, доходящие до состояния удушья. Чтобы понимать, как стоит бороться с приступом заболевания, каковы рекомендации по купированию и противопоказания, нужны причины и симптомы возникновения заболевания.
Приступ бронхиальной астмы – защитная реакция дыхательных путей на раздражитель, попавший в них. По этой причине трубки бронхов значительно сужаются. При этом вырабатывается обильное количество мокроты, что и вызывает затруднение в полноценном дыхании пациента.
Причины, способные спровоцировать такой приступ разнятся. В зависимости от них болезнь классифицируется на два вида. К ним относятся:
- неаллергическая астма;
- аллергическая астма.
В первом случае болезнь возникает в результате воздействия внешнего раздражителя на дыхательные пути. Происходит это из-за повышенной чувствительности бронхов и слабым развитием иммунной системы организма. Приступ неаллергической астмы не определяется сезонностью или уровнем загрязнения окружающей среды, так как раздражителем выступает любая частица, попавшая в дыхательные пути.
Аллергическая астма, как следует из названия, развивается вследствие проникновения в бронхи частиц, провоцирующих аллергическую реакцию. Приступ такого типа бронхиальной астмы провоцируется конкретными раздражителями, при контакте с которыми у больного возникает обострение. К таким катализаторам относятся: пыльца, продукты питания, шерсть, домашняя пыль и проч. Обострения заболевания случаются в определенное время года и сопровождаются прочими проявлениями аллергии, такими как слезоточивость, крапивница, насморк и кашель.
Приступу удушья при бронхиальной астме может предшествовать воздействие на организм человека ряда неблагоприятных факторов. К ним относятся:
- вдыхание табачного дыма;
- резкий, раздражающий запах средств бытовой химии, мыла, парфюмерии;
- высокий уровень выхлопных газов;
- побочные эффекты от приема лекарственных препаратов.
Наступление приступа бронхиальной астмы во время воздействия на дыхательные пути данных раздражителей происходит не сразу. Симптомы обострения проявляются через 10-15 минут.
Приступ бронхиальной астмы полноценно проявляется спустя час-полтора после непосредственного воздействия раздражителя. Неожиданно он не наступает, а имеет своих предвестников, при своевременной реакции на которые можно успешно купировать обострение и избежать удушья.
В зависимости от типа астмы, а также от особенностей человеческого организма, признаки приближающегося приступа могут отличаться друг от друга. Однако, общий перечень остается неизменным. И, в том случае, если наблюдается хотя бы пара из них, необходимо принимать меры.
Для аллергического типа бронхиальной астмы наиболее характерны такие предвестники приступа:
- частые позывы к чиханию;
- сухой надрывный кашель;
- першение и болезненные импульсы в горле;
- обильные выделения слизи из носа;
- интенсивная головная боль.
В том случае, когда у больного неаллергическая форма заболевания, предвестниками приступа бронхиальной астмы считаются:
- головокружение и слабость организма;
- надрывный кашель;
- бессонница;
- состояние беспокойства и ухудшение настроения.
Бессонница и сильный кашель – это предвестники ночного приступа астмы.
Для приступа бронхиальной астмы на ранней стадии характерно проявление признаков на непродолжительное время. Со временем, при отсутствии лечения, признаки заболевания усиливаются и самостоятельно от них избавиться невозможно. Симптомы обострения приступ бронхиальной астмы включают в себя:
- внезапная одышка и удушье;
- сухой непрекращающийся кашель, сопровождающийся выделением мокроты;
- невозможность нормального дыхания, особенно выдоха;
- свистящие хрипы при дыхании;
- поза ортопноэ при приступе.
Позой ортопноэ при наступлении приступа бронхиальной астмы называется положение тела, которое больной принимает инстинктивно. При этом пациент присаживается на поверхность и упирает в нее руки, широко расставив локти. Это помогает организму активировать дополнительные возможности дыхательных органов для нормального поступления воздуха в легкие.
Часто здоровье и жизнь больного во время приступа при бронхиальной астме зависит от помощи, оказанной до приезда скорой помощи. Чтобы не растеряться, попав в ситуацию, когда у человека рядом началось обострение болезни, важно знать порядок и перечень необходимых мер. Так, алгоритм действий по оказанию неотложной помощи при бронхиальной астме выглядит следующим образом:
- в первую очередь вызвать скорую помощь (если заболевание на поздней стадии развития, купировать приступ можно лишь на непродолжительное время);
- избавить больного от предметов гардероба, затрудняющих прохождение воздуха в легкие (снять галстук, расстегнуть рубашку и проч.);
- помочь принять пациенту правильное положение для наилучшего прохождения воздуха (поза ортопноэ);
- важно успокоить больного, настроить его на ровное и глубокое дыхание;
- если приступ застал больного в помещении, нужно открыть окно и обеспечить приток свежего воздуха.
Такой алгоритм действий универсален для оказания первой помощи при бронхиальной астме на любой стадии болезни. Первая помощь при ранней стадии бронхиальной астмы включает процедуры принятия горячих ванночек для ног и рук.
В том случае, если у больного ингалятор, доврачебная помощь при бронхиальной астме включает применение аппарата. Необходимо помочь пациенту достать его из упаковки и закрепить насадку, а при необходимости и нажать на клапан. Применять ингалятор можно по 3 раза каждые полчаса до приезда врачей.
Неотложная помощь при приступе бронхиальной астмы включает необходимый алгоритм оказания, осуществляемый врачами скорой помощи. Чтобы алгоритм неотложной помощи при приступе бронхиальной астмы был эффективен, врачам скорой помощи важно сообщить, принимал ли больной какие либо препараты до их приезда. Исходя из этой информации, медицинские работники смогут принять соответствующие для купирования приступа меры.
Помощь при приступе бронхиальной астмы начинается с введения больному 0,7 мл. раствора (0,1%) адреналина. Это способствует устранению спазма дыхательных путей и снижению выделения мокроты бронхами. Если приступ удушья при бронхиальной астме не проходит после одной инъекции, укол повторяют.
При противопоказаниях к применению адреналина, лечение приступа бронхиальной астмы осуществляется с помощью такого препарата, как эфедрин. В данном случае, неотложная помощь, чтобы купировать приступ бронхиальной астмы, оказывается в виде подкожного введения препарата количеством не более 1 мл. (раствор 1%). Эфедрин более слабый препарат, поэтому если такая первая помощь не сняла приступ бронхиальной астмы, его вкалывают повторно в сочетании с 1% раствором атропина (по 0,5 мл.).
Алгоритм оказания неотложной помощи при приступе бронхиальной астмы в тех ситуациях, когда неизвестен тип заболевания несколько отличается. Используется внутривенное введение препарата эуфиллин. Для помощи в устранении спазмов бронхиальной астмы применяется 2% раствор Но-шпа и Папаверин в пропорции 50:50 в количестве до 4 мл. Если же медикаментозная неотложная помощь при бронхиальной астме не дает эффекта, необходима госпитализация больного.
При приступе бронхиальной астмы противопоказан в качестве препарата для купирования морфин. Данное средство затрудняет прохождение воздуха в легкие, что только усугубляет течение болезни.
Также необходимо помнить, что при астме, развивающейся после инфаркта или на фоне сердечной недостаточности, противопоказано применение адреналина.
Существует ряд мер, которых важно придерживаться больным бронхиальной астмой для избежания обострения. Такие рекомендации по предупреждению приступов бронхиальной астмы включают:
- пребывание на свежем воздухе;
- избегание задымленных мест;
- исключение из использования препаратов и средств обихода с резкими раздражающими запахами;
- сокращение уровня физических нагрузок.
Следование данным правилам помогут сократить количество наступления обострения болезни. Для корректного лечения заболевания необходимо пройти обследование у пульмонолога.
источник
Бронхиальная астма (БА) — хроническое воспаление дыхательных путей, которое проявляется повторяющимися и обратимыми приступами бронхоконстрикции (сужением бронхов).
Бронхиальная обструкция (бронхоспазм), в свою очередь, приводит к появлению (тяжело выдохнуть), (которые часто слышны на расстоянии), . Эти симптомы чаще всего проявляются ночью или рано утром.
В основном, развитие болезни связано с (наследственно обусловленная атопия и гиперреактивность бронхов).
Под атопией понимают склонность (предрасположенность) человека к заболеванию. Т.е. у определенных индивидуумов генетически запрограммирована избыточная выработка Ig Е (антитела, участвующие в аллергических реакциях) в ответ на действие аллергенов. Эти Ig Е запускают цепь биохимических процессов, которые и приводят к спазму бронхов и усилению продукции слизи в бронхах (мокроты).
А гиперреактивность бронхов означает, что они очень чувствительны к действию любых раздражителей (которые у обычных людей не вызывают никакой реакции) и эта чувствительность проявляется бронхоспазмом.
Для того чтобы реализовались запрограммированные генетические дефекты, необходимо воздействие , т.е. аллергенов (пыльца, пищевые продукты, лекарства, пыль и т.п.);
Помочь в формировании приступа БА могут (наличие вирусной или бактериальной инфекции; изменение климата (влажности) и температуры, стрессовые воздействия и физическая нагрузка, механические или химические раздражители (производственная пыль, дым, пары).
Т.е. для развития приступа необходимы (повышенная чувствительность бронхов и атопия) + воздействие (того, что запустит приступ): аллергены, раздражение слизистой бронхов холодным воздухом или пылью, курение, инфекции дыхательных путей, физическая нагрузка, эмоциональный стресс.
Из этого ясно, что сами по себе триггеры не могут вызвать развитие астмы, если изначально нет болезни, т.е. нет генетических факторов.
- Неинфекционные аллергены:
- Лекарства (антибиотики — чаще пенициллины и тетрациклины; НПВС; аспирин; b2 — адреноблокаторы (пропранолол);
- Бытовые аллергены (домашняя пыль, пыльца растений, шерсть животных, плесень и грибок, парфюмерные и косметические изделия, бытовая химия);
- Пищевые продукты (многие ароматизаторы, красители и консерванты; пряности, яйца, рыба, молоко, орехи, злаки, фрукты и ягоды, шоколад и какао, морепродукты).
аллергенные продукты
классификация овощей по степени аллергенности
фрукты в зависимости от степени аллергенности
Инфекции дыхательных путей.
Вирусы и бактерии нарушают защитную функцию слизистой бронхов, вызывают воспалительный процесс, что облегчает доступ аллергенов.
- Производственная пыль ( металлическая, силикатная, древесная и т.п.);
- Дым (сигаретный и производственный) и пары раздражающих веществ (кислот, щелочей);
- ГЭРБ;
В итоге, под влиянием внутренних и внешних факторов, развивается БРОНХОСПАЗМ, ГИПЕРСЕКРЕЦИЯ СЛИЗИ (мокрота) и ОТЕК СЛИЗИСТОЙ БРОНХОВ. Клинически это все проявляется приступом удушья.
Удушье возникает в ответ на действие аллергенов, при вдыхании холодного воздуха, во время физической нагрузки и т. п. Также для БА характерно наличие ночных приступов (ближе к утру).
Непосредственно перед самим приступом (за минуты или часы) могут появиться так называемые предвестники приступа, а именно:
- может появиться заложенность носа, чихание или зуд около носа;
- першение в горле, единичные покашливания или длительный, сухой кашель;
- могут чесаться глаза (раздражение, резь в глазах).
Однако периода предвестников может и не быть.
Непосредственно сам приступ начинается с внезапного удушья (тяжело выдохнуть весь воздух), чувства тяжести в грудной клетке. С одышкой также появляется изнуряющий сухой кашель. При этом, больной вынужден принять определенную позу: он сидит и упирается во что-нибудь руками (в колени или кровать). 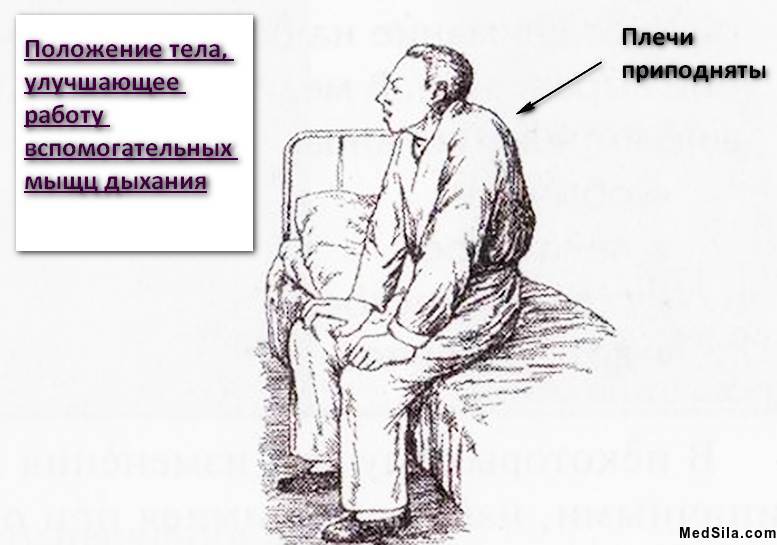
В этот период больной почти ничего не может сказать, вдох у него быстрый и резкий, а выдох медленный и трудный. Лицо может стать припухшим, багровым. При тяжелом приступе может и посинеть (особенно губы и носогубный треугольник). Человек в период приступа будет испуган и значительно напряжен.
Характерным для приступа БА будет наличие сухих свистящих хрипов, которые можно услышать невооруженным ухом (окружающие слышат свист на расстоянии). Ввиду сильного напряжения дыхательной системы, повышается артериальное давление и учащается пульс (тахикардия).
После того, как человеку станет легче дышать, у него появится вязкая мокрота (кашель станет продуктивным) .
Вне приступа люди, страдающие бронхиальной астмой, чувствуют себя вполне здоровыми и при обследовании врачи могут не найти никаких признаков, свидетельствующих о наличие заболевания. Только если болезнь прогрессирует и приступы учащаются, становятся тяжелее, тогда астма осложняется хронической легочной недостаточностью и эмфиземой легких, а вскоре подключается и сердечная недостаточность.
- : когда сами приступы кратковременные и возникают реже 1 раза за неделю. Ночные приступы повторяются не более 2 раз за месяц и общее состояние пациента вне приступа не нарушено;
- : удушье возникает чаще 1 раза за неделю, но не каждый день. Ночные приступы более 2 раз в месяц. Может нарушаться физическая активность и нормальный сон;
- : приступы удушья каждый день. Ночные эпизоды более 1 раза в неделю. Изменяются показатели дыхательной функции (функция внешнего дыхания — ФВД);
- : помимо ежедневных дневных приступов, подключаются постоянные ночные симптомы. Значительно снижается физическая активность и ФВД.
Отдельно выделяют такое состояние, как АСТМАТИЧЕСКИЙ СТАТУС. Это тяжелое, неотложное состояние, характеризующееся формированием стойкого, интенсивного и длительного бронхообструктивного синдрома, продолжающегося > 2-3 ч. Статус не купируется подобранной терапией и проявляется выраженными нарушениями ФВД и, как следствие, газового состава крови (уменьшается концентрация кислорода в крови), приводящими к формированию острой дыхательной недостаточности (большой риск смертельного исхода).
В первую очередь важен анамнез жизни. Т.е. наличие характерных для приступа бронхиальной астмы симптомов + связь этих приступов с вышеназванными внешними факторами натолкнет врача на постановку диагноза. Однако перед выставлением диагноза вам придется пройти некоторые лабораторные и инструментальные методы исследования:
- ОАК: если приступы астмы связаны с аллергической реакцией, то в общем анализе крови будут повышены эозинофилы;
- Мокрота: придется сдать мокроту, в которой лаборанты обнаружат специфические элементы, характерные для мокроты от больного бронхиальной астмой (спирали Куршмана, кристаллы Шарко-Лейдена, тельца Креолы, эозинофилы). Но актуален этот анализ только во время приступа;
- Рентген легких: только во время приступа возможно обнаружить эмфизему (повышенную воздушность легких). Вне приступа изменений не будет (постоянная эмфизема с переходом в пневмосклероз появляется только при длительном и тяжелом течении заболевания);
- ФВД (спирография): в межприступный период, как правило, все показатели в норме (за исключением тяжелого течения, когда все показатели ФВД снижены). Изменения врач обнаружит только при бронхоспазме. Поэтому врачи используют методики, которые вызывают бронхоспазм (нагрузочные тесты, тесты с гистамином). И если, после прохождения тестов, показатели ФВД снизились, значит, у пациента имеется приходящая бронхоконстрикция. После этого пациенту дают возможность использовать ингалятор, который расширяет бронхи. Затем опять определяют показатели ФВД, которые должны значительно возрасти за счет приема ингаляционных лекарств;
- Пикфлуометрия: измеряют пиковую скорость вдоха, которая помогает выявить обструкцию бронхов на ранних этапах и определяет обратимость этой обструкции. С помощью пикфлоуметра можно оценить тяжесть бронхиальной астмы и эффективность подобранного лечения;
- Пробы на аллергены (скарификационные пробы) – они определяют наличие аллергической реакции на различные аллергены.
Схема лечения зависит от степени тяжести заболевания и проводится по четырем ступеням. В лечении используют : ингаляционные и/или системные глюкокортикостероиды , ингаляционные b2-агонисты короткого и длительного действия, ингаляционные М-холиноблокаторы, эуфиллин.
Помимо базисной терапии назначается дыхательная гимнастика, массажи, постуральный дренаж, иглорефлексотерапия, спелеотерапия.
Необходимо также оградить больного от возможных аллергенов (проводить частую влажную уборку квартиры; избавиться от мягких игрушек, ковров, перьевых подушек, старых книг; отказаться от содержания животных и цветущих растений; уменьшить уровень влажности в квартире; изменить условия труда, если они связаны с высокой влажностью и запыленностью) . См. статью профилактика приступов удушья
источник
Появление ночного приступа бронхиальной астмы (ночной астмы) указывает на то, что заболевание недостаточно контролируется. Частотой ночных приступов определяется тяжесть бронхиальной астмы и необходимость терапевтического лечения.
Ночная симптоматика (кашель, одышка, хрипы и т.д.) являются характерными для астмы. Как правило, каждый второй астматик встречается с ночной одышкой не менее 1 раза в неделю.
Причины появления астматических симптомов в ночное время до конца неизвестны, но существует несколько предрасполагающих факторов, которые способны привести к этому. К ним можно отнести переохлаждение, гормональные сбои, нахождение в горизонтальном положении и т.д.
Наиболее часто ночной астматический синдром провоцируется следующими причинами:
1. ПОЛОЖЕНИЕ ТЕЛА. В горизонтальном положении астматика происходит накопление слизи в дыхательных путях, классифицируемое, как постназальные отеки. Кроме того, горизонтальное положение способствует усилению циркуляции крови в легочной системе и снижению объема легких, что провоцирует повышение дыхательной сопротивляемости.
2. СИНУСИТЫ (увеличение количества слизистого отделяемого). Во сне дыхательные пути значительно сужаются, что способствует уменьшению притока кислорода. Возникает резкий кашель, который приводит к дополнительному сужению дыхательного пути и постепенному усилению астмы.
3. ГОРМОНЫ. Ночная астма способна возникнуть в результате циркадных гормональных колебаний в крови. Необходимо отметить, что гормональные сбои могут наблюдаться не только у астматиков, но и у вполне здоровых пациентов. Такое нарушение провоцирует выброс адреналина, который может существенно повлиять на поддержание мышечных бронхиальных тканей во время покоя. При этом максимально расширяются дыхательные пути.
Помимо этого, адреналин препятствует выбросу гистамина, являющегося причиной появления слизи и бронхоспазма. Максимальное количество адреналина и, соответственно, предельная скорость при выдохе, наиболее низкие в 4 часа ночи. В это время гистаминовый уровень достигает своего пика. За счет понижения адреналина и повышения гистамина обостряются ночные симптомы астмы
4. РЕФЛЮКСНОЕ ГАСТРОЭЗОФАГЕАЛЬНОЕ ЗАБОЛЕВАНИЕ (ГЭРБ). При гастритах нередко встречается изжога и рефлюкс (попадание желудочной кислоты из области желудка в гортань и пищевод), что может спровоцировать бронхоспазм. Обострение рефлюкса происходит в положении лежа, а также при приеме некоторых лекарственных препаратов от астмы, что приводит к расслаблению клапана между пищеводом и желудком.
Нередко кислота, которая раздражает пищевод, приводит к активизации блуждающего нерва. Он способен спровоцировать сужение бронхиального просвета. При попадании этой кислоты в бронхиальную систему, легкие и трахею возможен ночной приступ астмы.
5. КОНДИЦИОНЕР. Некоторые специалисты утверждают, что к ночным приступам способен привести охлажденный воздух в помещении, где спит астматик. Воздушные потоки, производимые кондиционерами, способствуют пересыханию дыхательного пути, что обостряет симптомы заболевания.
6. ВНУТРЕННИЕ ТРИГГЕРЫ. Бронхиальная астма во сне не зависит от суточного времени. К примеру, пациенты, работающие по ночам способны испытывать астматические симптомы при дневном сне. Многочисленные исследования указывают на то, что ухудшение дыхания наступает через 5-6 часов после засыпания, что подтверждает влияние триггеров бронхиальной астмы.
Ночная астма характеризуется одновременным сочетанием 3 симптомов, к которым относятся:
- нарушение дыхательной функции;
- мучительный кашель;
На пике острого приступа эти симптомы выражены наиболее ярко, но у некоторых пациентов они могут появляться даже в межприступный период. Острый приступ и кашель способен появиться в течение 24 часов. Характерным признаком ночной бронхиальной астмы является сильный кашель и последующее за этим удушье.
Кроме того, симптомы выражаются в виде учащенной дыхательной деятельности, чувства тяжести в грудной клетке, повышенного потоотделения, аритмии и цианоза носогубного треугольника. Нередко кашель сопровождается хрипами, которые можно услышать на расстоянии. Впоследствии кашель может сопровождаться отхождением густой стекловидной мокроты.
Симптомы бронхиальной астмы хорошо нейтрализуются при помощи бронхолитиков экстренного воздействия.
Можно использовать любые бета-агонисты короткого действия (Беротек, Сальбутамол), но большего эффекта можно добиться при использовании комбинированного препарата, который одновременно воздействует на парасимпатические и симпатические нервные рецепторы.
Одним из таких препаратов является Беродуал-Н, максимально быстро снимающий ночные симптомы астмы. Длительность воздействия препарата достигает 6-7 часов. Это превышает время действия однокомпонентных лекарственных препаратов для снятия астмы. Такой период времени позволяет спокойно провести ночь, не испытывая характерных симптомов заболевания.
Кроме Беродуала приступ бронхиальной астмы хорошо снимается пролонгированной формой Теофиллина и β-адреностимуляторами длительного воздействия (Сальметерол, Серевент), которые рекомендуется принимать за несколько часов до сна.
Приступ бронхиальной астмы атопического характера требует использования за несколько часов до сна антигистаминных препаратов (Кларитин, Лоратадин, Супрастин, Зиртек и т.д.). Положительное действие оказывают спазмолитики (Дротаверин и Но-шра).
Кроме того, ночная астма предусматривает применение снотворных и успокаивающих средств, которые способствуют предупреждению «невроза ожидания» острого приступа. Однако целесообразность использование этих препаратов решается в индивидуальном порядке, так как пациент, в связи с заторможенностью после приема этих лекарств, не должен допустить, чтобы приступ затянулся.
В том случае, когда пациент часто просыпается по ночам, его беспокоит сильный кашель, который сопровождает бронхиальную астму, необходимо проконсультироваться со специалистом, способным определить симптомы и этиологию астмы и назначить соответствующее лечение.
Ночной бронхиальный приступ можно предупредить при помощи профилактических мероприятий, к которым относятся:
- В комнате пациента не должно присутствовать потенциально опасных аллергенов (мягкой мебели, игрушек, ковров).
- Необходимо следить за температурой в помещении, влажностью и чистотой воздуха.
- Следует осуществлять контроль полноценного носового дыхания, для чего рекомендуется за 30 минут до отхода ко сну промыть носоглотку слегка подогретым р-ром морской соли.
- Рекомендуется своевременно лечить рефлюкс.
- Последний прием пищи должен быть не позднее, чем за 2 часа до сна.
Частые случаи бронхиальной астмы в ночное время указывают на ухудшение заболевания, поэтому ночной приступ требует тщательной оценки общего состояния пациента, а также устранения всех провоцирующих причин развития болезни.
источник
Приступ удушья в медицине диагностируется как предельная стадия одышки. При этом человек ощущает сильную нехватку кислорода. Иногда приступ может наступать ночью, во время сна. В это время суток весь организм человека отдыхает, а тем более мозг, поэтому резкая асфиксия ощущается больным в несколько раз сильнее, нежели днём. Именно ночное проявление симптома указывает на патологии различной сложности, которые также по-разному воздействуют на организм и все системы.
Усиленная одышка формируется в организме человека по разным причинам. Наиболее часто клиницисты диагностируют симптом, которые проявляется от прогрессирования тяжёлых патологий:
Иногда докторами диагностируется смешанная астма, которая характеризуется повреждением бронхиального дерева. Ещё одной провоцирующей причиной к появлению удушья является отёк лёгких, осложнённое обострение обструктивного заболевания лёгких, анафилактический шок, инородное тело в дыхательных путях, паническая атака, отёчность голосовых связок.
Если же у человека проявляются ночные приступы удушья, то, скорее всего, причиной является левожелудочковая недостаточность. Довольно часто такие показатели очень похожи на кашель.
Во время затруднительного дыхания организм воспринимает экстренный сигнал о скорой смерти, поэтому начинается сильный страх и паника. Задыхаться человек может оттого, что повреждено сердце, лёгкие или сосуды. В моменты таких приступов больному становится тяжело дышать, его кожа обретает синий оттенок, в груди чувствуется сильное стеснение.
Как правило, такой симптом проявляется очень резко, приступообразным способом. Удушье проявляется в характерной общей клинической картине:
- нехватка кислорода;
- синюшность кожного покрова;
- вздутие шейных вен;
- болевой синдром в груди;
- изменяется артериальное давление;
- учащается сердцебиение.
Приступ удушья при бронхиальной астме характеризуется проявлением вышеупомянутых симптомов. Чтобы доктору было проще распознать недуг, больному важно рассказать обо всех проявлениях. Именно астма может проявляться ещё в таких симптомах:
- свисты при дыхании;
- хрипы;
- кашель;
- одышка;
- ощущение недостатка кислорода;
- ощущение кома в горле;
- на основе стресса или при занятии спортом.
Осложнённый приступ заболевания, так же как и асфиксия, проявляется в проявлении бледного оттенка кожного покрова, посинении носогубного треугольника и конечностей пальцев, чувство сдавливания в грудной клетке. Ещё во время затруднённого дыхания у пациента могут появляться приступы тревоги, беспокойства и страха смерти.
Могут отмечаться ночные приступы удушья при сердечной недостаточности. Это связано с нарушенным кровообращением. Диагностировать появление симптома по такой причине можно по определённой симптоматике:
- холодный пот;
- в лёгких слышны хрипы;
- сухой кашель приступообразного характера;
- втягиваются межрёберные промежутки;
- увеличиваются вены на шее.
Признаки недуга могут на время утихать, если человек принимает вертикальное положение, то есть садится или начинает ходить.
Попадание инородного тела в дыхательные пути у больного характеризуется приступами удушья и кашля, может появляться гиперемия лица и постепенно формироваться цианоз.
Для диагностирования заболевания больному нужно провести ряд специфических обследований. Во время исследования организма важно установить точную причину появления тяжёлого симптома, так как от этого зависит то, какая терапия ожидает пациента.
Для установления диагноза при сердечной недостаточности и бронхиальной астме, доктора используют такие методы обследования:
- общий анализ крови, мочи;
- анализ мокроты;
- рентгенография лёгких;
- электрокардиограмма;
- текст на наличие аллергии.
При обследовании, пациенту также важно посетить аллерголога, ЛОРа и стоматолога.
Так как приступы удушья имеют разную этиологию, то важно провести дифференциальное обследование. Для выявления бронхиальной астмы доктор использует такие признаки:
- возраст – молодой;
- внезапное начало болезни;
- приступообразный кашель;
- одышка;
- изменённая частота дыхания;
- бронхиальная обструкция и бронхиальная гиперреактивность;
- сухие хрипы со свистом.
От обструктивного бронхита она отличается тем, что этот тип недуга развивается у пожилых людей, но ему также характерна одышка и продуктивный кашель. При выслушивании лёгких, медик может обнаружить сухие или влажные хрипы.
Для сердечной астмы или при сердечной недостаточности характерно диагностирование патологии сердца или сосудов, а также одышка, влажные хрипы, тахикардия и аритмия.
Многих людей, у которых были подобные приступы интересует вопрос, как снять приступ быстро и эффективно. Острая недостаточность кислорода доставляет значительные трудности человеку и может проявляться очень редко, что медицинской помощи можно не дождаться, поэтому доктора советуют при приступе сразу же начинать первую помощь.
Больному рекомендуется занять вертикальное положение тела с опорой на руки. Далее нужно вызвать скорую помощь. В период ожидания можно поддерживать относительно нормальное состояние такими методами:
- увеличить подачу кислороду, открыв окно или выйдя на балкон;
- согреть руки и ноги грелкой или тёплой водой;
- успокаивать больного;
- проводить отвлекающие процедуры;
- сделать лёгкий массаж спины и грудной клетки;
- можно дать лекарство для расширения бронхов.
Также в особенных случаях больному можно использовать аэрозоли со специальным веществом. Иногда, для приведения пациента в чувство, ему дают понюхать нашатырный спирт или дают одну капельку на корень языка.
После прибытия доктора, детей и взрослых с приступом удушья госпитализируют в больницу. В стационаре используют медикаментозную терапию, которая позволяет нормализовать проходимость в дыхательных путях, ликвидировать спазмы и отёчность гортани и улучшить отхождение мокроты. В лечении используются такие препараты:
- глюкокортикостероиды;
- антигистаминные лекарства;
- проводятся ингаляции с минеральными водами.
Если приступы удушья у ребёнка или взрослого проявляются достаточно часто, то без профессиональной помощи доктора не устранить пугающий симптом.
источник
Удушье во всех проявлениях никогда не появляется просто так. Это довольно опасный симптом, в некоторых случаях даже смертельный. При удушье человек испытывает острую нехватку воздуха, резкую одышку, сильную боль в груди. В медицине такое состояние называют «асфиксией».

Приступы удушья могут возникать как у больных, так и у вполне здоровых людей, поэтому в первую очередь необходимо выяснить причину их появления.

В основе патогенеза бронхиальной астмы – каскад аллергических и иммунопатологических реакций, которые разделяют на три этапа:
- иммунологический;
- патохимический;
- патофизиологический.
Иммунологическая фаза возникает при повторном проникновении аллергена в слизистую оболочку бронхиального дерева.
Во время патохимической фазы в тканях и в крови активно повышается концентрация ацетилхолина, гистамина, медленно реагирующая субстанция анафилаксии (MRS-A).
Патофизиологическая стадия аллергической реакции характеризуется синергическим действием биологических веществ, что вызывает спазм гладкой мускулатуры, расслабляет тонус стенок сосудов, увеличивает их проницаемость, вызывает отечность окружающих тканей. При этом увеличивается секреция слизи бронхиальными бокаловидными клетками, повышается уровень гистамина, что способствует притоку эозинофильных гранулоцитов в очаг аллергического воспаления.
Все факторы заболевания провоцируют нарушение вентиляции, газообмена в легких, провоцируют приступ удушья.

Симптомы приступов удушья разделяют на несколько этапов.
На первом этапе заболевания наблюдаются следующие симптомы:
- повышается артериальное давление;
- головокружение;
- потемнение в глазах;
- психомоторное возбуждение;
- учащаются сердечные сокращения.
Второй этап симптомов заболевания:
- нарушения ритма дыхания;
- невозможность выполнить усиленный выдох;
- дыхание замедленное;
- артериальное давление падает;
- урежение сердечных сокращений;
- появляется синеватый окрас пальцев рук, ног, на кончике носа, губах.
Третий этап: симптомов, при котором больной впадает в кому:
- сбой работы дыхательного центра с остановкой дыхания от нескольких секунд до нескольких минут;
- ослабевают спинальные и глазные рефлексы;
- артериальное давление понижается вплоть до колапса;
- потеря сознания.
Четвертый этап — появление резких судорожных вдохов, которые могут продолжаться несколько минут.
С течением времени при частых приступах удушья может наблюдаться патогномоничный симптом под названием «бочкообразная грудная клетка». Тяжелое, затрудненное дыхание увеличивает объем легких, в результате чего расширяется грудная клетка. Развивается эмфизема легких – заболевание, при котором альвеолы легких не способны сокращаться полностью, в результате чего в кровь не поступает достаточное количество кислорода.
В медицине существует такое понятие, как «аутоэротическая асфиксия». Это достаточно скрытый симптом приступа удушья, так как летальный исход наступает случайно. Таких больных называют аутоасфиксиофилами, так как они сами вызывают искусственное удушье, пытаясь достичь оргазма.
Существует амфибиотропная асфиксия, вызванная внезапной болью в области грудной клетки и тяжелым затрудненным дыханием.

К первым признакам удушья относятся:
- Одышка. Приступы могут быть на фоне аллергической реакции, от комнатной пыли, растений животных, длительного пребывания на улице. Особое внимание следует обратить на внезапное появление одышки.
- Кашель. В данном случае опасен сухой кашель. У человека такое чувство, что он не может откашляться, и только после длительного кашля появляется скудная мокрота. В некоторых случаях кашель появляется вместе с одышкой.
- Учащенное дыхание с удлиненным выдохом. Во время приступа удушья человеку тяжело не только вдохнуть в себя воздух, но и выдохнуть. Более того, дыхание задерживается и создается впечатление невозможности выдоха. При этом может быть паника.
- Внезапные хрипы во время дыхания. По характеру хрипы свистящие, иногда слышны на расстоянии.
- Боль в груди. Появляется ощущение скованности и боли в груди. Происходит мнимая ретракция (уменьшение объема) мышц.
- Изменение внешнего вида. Лицо становится бледным, синеют губы и кончики пальцев, при этом может быть затрудненная речь.

В медицине есть определение «кашлевая астма», причиной которой могут быть острые респираторные заболевания, грипп, аллергический ринит, синусит. Также проявление кашля с приступами удушья наблюдается у курильщиков, при физических нагрузках.
Приступы кашля с признаками удушья появляются в любое время суток, но чаще всего наблюдаются ночью. Сначала может быть храп, затем дыхание сопровождается специфическим свистом, вызывая сильный кашель.
Провоцировать кашель могут аллергены, поллютаннты (загрязнители окружающей среды), частая простуда, холодный воздух, резкие запахи и т.д.
У пациентов, страдающих сильным кашлем с астматическим компонентом, наблюдается эозинофилия и лейкоцитоз. Нормальный уровень эозинофилов в сыворотке крови составляет от 1 до 5%, однако в некоторых случаях их количество достигает свыше 15%. Такой показатель считается основным диагностическим признаком аллергического кашля при астме.

Самым распространенным симптомом аллергии является удушье. Аллергический приступ удушья часто сопровождается другими признаками, такими как:
- непрерывный кашель;
- воспаление и отечность слизистой оболочки гортани;
- интенсивная гиперемия тела;
- появление сыпи, зуда кожи;
- тяжелое скованное дыхание (гипоксия);
Причиной развития аллергического приступа удушья могут быть следующие респираторные аллергены:
- пыльца и цвет растений;
- шерсть домашних животных;
- пылевые клещи;
- продукты питания;
- бытовая химия;
- лекарственные препараты и др.
Приступ удушья при аллергии появляется внезапно. Человек может находиться в полном покое и не подвергаться физическим нагрузкам. Дыхание мгновенно становится жестким, постепенно затрудняется, появляется сухой кашель с отхаркивающей белой мокротой.
Реакция организма на аллерген может быть разной. Это:
- легкая одышка;
- сильный отек гортани;
- тяжелое удушье.

Пароксизмальное (ночное) удушье сопровождается страхом и паникой. Больной просыпается от недостатка воздуха. Приступ сопровождается сильным кашлем, переходящим в тяжелое дыхание со свистом. Подобные симптомы являются сигналом первых признаков хронических заболеваний, таких как:
- Хроническая сердечная недостаточность (ХСН).
- Бронхиальная астма.
- Аритмия. Ночное удушье может быть следствием мерцательной аритмии, при которой наблюдается бессистемное возбуждение сердечных мышечных волокон. При этом наблюдается нарушение частоты пульса.
- Избыточный вес. Нехватка воздуха ночью часто бывает у людей с лишним весом.
Приступ удушья с затрудненным выдохом может быть вызван спазмами мелких бронхов и бронхиол. Причиной затрудненного выдоха, вызывающего удушье может быть:
- резкая перемена температуры воздуха;
- аллергическая реакция;
- заболевания дыхательной, сердечной системы, простуда;
- нестабильное эмоциональное состояние, стресс.
Существует легкая, средняя и тяжелая форма приступов удушья, сопровождаемых затрудненным выдохом.
При легкой форме наблюдается одышка, возникающая при быстрой ходьбе, легком возбуждении и т.д. Учащается частота дыхания, появляются свистящие хрипы при выдохе.
Средняя форма подразумевает сильное возбуждение, при котором задействована вспомогательная мускулатура. Частота дыхания значительно увеличивается, при этом появляются звонкие хрипы, которые слышны на расстоянии.
Тяжелая форма наблюдается во время приступа удушья, когда ритм частоты дыхания превышает более 30 за 1 минуту. Пациент находится в возбужденном состоянии, наблюдается сухой кашель, дыхание затруднено, особенно при выдохе.
Следует отметить, что приступ удушья с затрудненным выдохом является одним из основных диагностических признаков бронхиальной астмы. Более того, при учащенных приступах удушья развивается астматический статус, который характеризуется обструкцией (непроходимостью) бронхов. Астматический статус развивается при длительном приступе бронхиальной астмы. У больного появляется громкое дыхание с затрудненным выдохом. Развивается приступ экспираторной одышки, нарастающего цианоза, тахикардии. Иногда появляются симптомы сердечной недостаточности. Это очень опасное состояние, угрожающее жизни больного.

Внезапно возникший приступ удушья сильно пугает как самого больного, так и окружающих. Если приступ появился впервые, то необходимо выяснить причину его появления. Внезапный приступ удушья может быть первым сигналом развития таких заболеваний как:
- бронхиальная астма;
- сердечная астма;
- аллергия;
- болезни сердечно-сосудистого характера и т.д.
Внезапные приступы удушья однотипны и проходят постепенно, практически всегда вызывая у человека чувство сильного страха.
Причиной удушья может быть сильный стресс, физическая нагрузка, переедание. Часто приступ возникает ночью. Человек просыпается от нехватки воздуха. Он не в состоянии сделать вдох, после чего начинается одышка.
Внезапный приступ удушья может возникнуть у вполне здорового человека. Причиной может быть инородное тело, при котором возникает рефлекторный спазм бронхиол. Окончательное заключение может быть только после бронхоскопии. Также инородное тело может вызвать стеноз гортани с приступом внезапного удушья.
Периодические приступы удушья могут возникать в любое время суток. Больной ощущает резкий спазм в горле, дыхание становится тяжелым, сопровождаемое свистом. В некоторых случаях появляется сухой кашель.
Подобные приступы возникают при нарушении функции щитовидной железы, поэтому необходима консультация эндокринолога. Также следует обратиться к лору (отоларинологу), пульмонологу и кардиологу, так как подобные симптомы могут быть связаны с патологией сердца, болезнями дыхательной системы и спазмами мышц гортани.
Периодические приступы удушья могут быть вызваны аллергической реакцией, психологическими причинами и различными инфекционными заболеваниями.
Болезни, возникающие на почве стресса, в медицине называют психосоматическими расстройствами. Согласно медицинской статистике, примерно 50% случаев бронхиальной астмы и аллергических заболеваний возникает на нервной почве. Нервно-психические заболевания в большинстве случаев вызывают приступы удушья.
Нейрогенные расстройства дыхания, такие как гипервентиляционный синдром, панические атаки, реактивные психозы, паранойя нарушают регуляцию дыхательной системы. Также приступы удушья наблюдаются у людей, страдающих клаустрофобией.
Стрессовые ситуации, возникающие дома, на работе, связанные с проблемами детей часто вызывают чувство беспокойства, паники, страха. На фоне этих событий возникает, сухой кашель, свистящее дыхание, одышка и приступ удушья. Стрессовые ситуации считают самым распространенным симптомом бронхиальной астмы. Астмоидное состояние или нервная астма сначала вызывает срыв нервной системы, и только после этого наблюдаются существенные изменения в бронхах и легких.
Приступ удушья могут провоцировать патологические состояния пищеварительной системы. В результате расстройства на нервной почве нарушается мышечная активность пищевода. Наблюдается спазм гортани, появляется «комок в горле», что вызывает удушье.
Часто во время невротического расстройства наблюдается боль в межреберном пространстве, которую пациенты ошибочно считают сердечным приступом.
Приступы удушья на нервной почве уменьшаются, если человек не думает о проблемах, отвлекается другими делами.

Приступы удушья детей могут быть вызваны:
- нестабильным эмоциональным состоянием (плач, смех, испуг);
- сильным кашлем;
- попаданием инородного тела в организм;
- аллергической реакцией;
- последствием вирусной инфекции;
- заболеваниями горла, бронхов, легких, сердца и др.
Удушье может развиваться на фоне недостатка в организме солей кальция, при рахите, послеродовой травме.
Во время приступа удушья у ребенка напрягаются мышцы лица, шеи, голова запрокидывается назад. Лицо становиться красным, постепенно приобретающим оттенок синего цвета, на котором выступают мелкие капли холодного пота. Появляются такие симптомы, как: рвота, кашель, повышенное слюноотделение, одышка. Бывают случаи потери сознания, временной остановки дыхания.
Удушье у детей на почве неконтролируемых эмоций возникает из-за спазма мышц гортани. Обычно такие приступы проходят самостоятельно и заканчиваются на удлиненном вдохе. Рекомендуется помощь детского психолога.
Сильный кашель провоцирует отек гортани, в результате чего может наступить приступ удушья. Не следует оставлять ребенка одного, особенно ночью. Требуется консультация врача отоларинголога.
Инородное тело в гортани или трахеи опасно для жизни, так как вследствие обструкции (непроходимости) респираторного тракта дыхательных путей возможно развитие асфиксии. Большую роль играет природа и размер инородного тела. Металлические, пластмассовые предметы представляют меньшую угрозу, чем предметы растительного происхождения, такие как орехи, семечки, фрагменты листьев, и т.д. Начинается резкий кашель, одышка, охриплость голоса, дыхание сопровождается свистом и тяжелым вдохом.
Ребенку нужно оказать первую помощь. Переверните его через колено и хлопните несколько раз по спине в зоне лопаток. Если приступ не прошел, поверните ребенка лицом к себе и ладонью надавите на грудную клетку. В противном случае инородное тело придется удалить с помощью ригидной трахеобронхоскопии. От правильных действий, скорости оказания помощи зависит жизнь ребенка.
Аллергия может возникнуть с первых дней жизни. Приступы удушья на почве аллергии обычно являются сигналом опасного хронического заболевания. Дети, болеющие бронхитом, подвержены состоянию, которое в медицине называют бронхоспазм. Ребенок задыхается, не может сделать вдох, пытается откашляться. Обструкция возникает внезапно, вследствие реакции бронхов на раздражители, которые выявить достаточно сложно. Это может быть реакция на плесень, резкие запахи, средства бытовой химии, домашних животных и т.д. В таких случаях медики рекомендуют ничего не предпринимать, а немедленно вызывать скорую помощь. Часто в реанимацию поступают дети со спазмом бронхов, которые приняли дозу противоаллергических препаратов. Поэтому, помощь должен оказывать только врач. В каждом конкретном случае к методам лечения требуется индивидуальный подход.
Последние медицинские исследования доказали связь заболеваний аллергического характера у детей с вирусными инфекциями. Увеличивает риск плохая экология, перепады погоды. Эти факторы могут провоцировать приступы удушья у детей.

Последствия приступа удушья проявляются в следующем:
- в легких задерживается воздух, в результате чего происходит нарушение ритма дыхания, особенно при выдохе. Темп дыхания ускоряется, так как организм старается восполнить недостаток кислорода;
- снижается продуктивность дыхательных мышц. Организм пытается восстановить дыхание за счет вспомогательных мышц;
- учащается пульс и сердцебиение;
- в связи с пониженным содержанием кислорода резко поднимается уровень углекислого газа в крови. Кожный покров приобретает синий оттенок;
- вследствие недостатка кислорода в крови, мозг не может выполнять свои функции, происходит потеря сознания;
- начинаются судороги, у рта может появиться пена;
Возможные осложнения разделены на две группы. Это легочные (дыхательные) осложнения, касающиеся только легких, и внелегочные, которые в процессе заболевания затронули другие важные органы и системы.
К легочным осложнениям относятся:
- гиперинфляция легких;
- пневмоторакс;
- эмфизема легких;
- астматический статус;
- ателектаз;
- и другие.
Внелегочные осложнения это:
- нарушения функции мозга;
- сердечная недостаточность;
- нарушения работы желудочно-кишечного тракта;
- другие нарушения.
Легочные осложнения наблюдаются у больных намного чаще, более того, если болезнь протекает на протяжении трех лет, осложнения бывают практически во всех случаях заболевания.
Гиперинфляция (резкое вздутие) характеризуется необратимым потоком воздуха в легких. Болезнь не подлежит лечению, ее только можно приостановить.
При пневмотораксе у больных присутствует постоянный сухой кашель, одышка, боль в области груди. Происходит резкое снижение жизненной активности, веса, вялость организма.
Эмфизема легких – недостаточное расширение альвеол легких, в результате чего происходит нарушение поступления кислорода в кровь и выведения углекислого газа. Последствием заболевания может быть сердечная недостаточность.
Астматический статус – тяжелый и длительный приступ удушья. В бронхиолах легких накапливается мокрота, что влечет за собой отек, гипоксию, удушье.
Ателектаз — нарушение работы альвеол в бронхах, в результате скопления слизи, вследствие чего нарушается вентиляция легких. У больных наблюдается постоянная одышка, с характерными признаками удушья.
Происходит нарушение кровообращения, резкое снижение артериального давления, аритмия, что может вызвать инфаркт миокарда, остановку сердца.
Самой тяжелой патологией медики считают нарушения функции головного мозга. Дело в том, что при любых изменениях состава крови, (недостаточное насыщение кислородом, повышенное содержание углекислого газа), происходит нарушение деятельности головного мозга, потеря сознания, памяти, обморочные стояния и т.д. Часто происходят необратимые процессы, такие как слабоумие (энцефалопатия), нарушение процессов восприятия, мышления, психики.
Нарушения работы желудочно-кишечного тракта происходят в результате побочных действий лекарств, используемых для лечения и остановки приступов удушья.
Во время приступа одышки, сильного кашля, удушья у больного могут наблюдаться случаи недержания кала и мочи. Это связано с повышенным внутрибрюшным давлением и ослабления сфинктеров. Слабые мышцы промежности могут провоцировать выпадение прямой кишки. Также наблюдается появление грыжи, в некоторых случаях может произойти разрыв внутренних органов, с последующим кровотечением.

Диагностику заболеваний, вызывающих приступы удушья разделяют на три этапа:
- осмотр пациента, выявление жалоб и симптомов заболевания;
- лабораторные исследования;
- инструментальная диагностика.
На первом этапе диагностики производится осмотр пациента методом аускультации легких, измерение артериального давления, пульса. На основе жалоб выявляются основные признаки заболевания, данные анамнеза, определяется предварительный диагноз. Сбор анамнеза предполагает информацию о генетических данных близких родственников, болеющих бронхиальной астмой или аллергическими заболеваниями. Также приступы удушья можно связать с конкретными факторами, такими как повышенные физические нагрузки, сезонные цветения растений, шерсть животных, холодный воздух и т.д. Не всегда удается поставить правильный диагноз в начальной стадии заболевания. Важным моментом при осмотре пациента является аускультация дыхания, когда прослушиваются сильные хрипы легких особенно в момент обострения. Во время стихания приступов хрипы возникают при сильном вдохе, а прослушиваются в базальном отделе легких. Во время простукивания легких (перкуссии) появляется звук с коробочным оттенком.
Лабораторные методы диагностики – это сбор анализов крови, мочи, мокроты, спирография, провокационные пробы, тесты на аллергию. Так, например, анализ крови поможет выявить зозинофилию, а с помощью исследования функций внешнего дыхания, проведения аллергических проб можно исключить другие возможные болезни.
Инструментальная диагностика подразумевает обязательное рентгеновское, бронхоскопическое обследование, ЭКГ, компьютерную томографию легких, а также радиологические методы обследования.
Основными процедурами в диагностике приступов удушья считают спирографию и пикфлоуметрию. При помощи спирографии можно оценить состояние легких больного, путем определения скорости и объема выдыхаемого воздуха. Пикфлоуметрия определяет пиковую скорость выдоха. Измерение проводят утром с помощью пикфлоуметра. Всего за несколько минут можно предположить или определить правильный диагноз заболевания.
Диагностика на начальном этапе имеет огромное значение, так как лечение может быть более эффективным в ранней стадии заболевания.

Лабораторные методы исследования заболеваний, вызывающих приступы удушья являются обязательными. Результаты анализов позволяют врачу оценить состояние больного, определить точный диагноз и назначить эффективное лечение. Во время медицинского осмотра врач предлагает больному сделать следующие анализы.
- Общий анализ крови, который определяет количество зозинофилов в крови. При бронхиальной астме, вызывающей приступы удушья характерны высокие показатели зозинофилов, эритроцитов и гемоглобина, и низкий уровень лейкоцитов. Во время приступов удушья СОЭ практически всегда остается в норме, увеличение этого показателя наблюдается только в случаях присутствия инфекции, числа нейтрофилов и смещения лейкоцитарной формулы влево.
- Анализ мокроты проводят в обязательном порядке, так как в мокроте выявляется высокая концентрация эпителиальных клеток, кристаллов Шарко-Лейдена (тонкие кристаллы, образованные из фермента зозинофилов), спиралей Куршмана, образованные из вязкой слизи, закрученные спиралью. Повышенное содержание нейтрофилов характеризует инфекционный характер заболевания, а зозинофилов – аллергический. Мокрота бывает слизистая, в некоторых случаях с гноем и кровью.
- Аллергопробы методом аппликационных кожных проб, скарификационных тестов довольно эффективны. Они выявляют аллерген, запускающий цепочку аллергической реакции, в результате которой происходят приступы удушья.
- Общий анализ кала, в результате которого может обнаружиться паразитарная инвазия. Аскариды (раздельнополые черви, способные нанести вред стенкам тонкой кишки), в стадии развития проходят через кровеносную систему легких, вызывая ослабление иммунитета, интоксикацию, аллергическую реакцию организма.

Инструментальная диагностика позволяет получить объективные данные для установления правильного диагноза и последующего лечения приступов удушья. Инструментальные методы исследования это:
- рентгенография;
- томография;
- флюорография;
- бронхоскопия;
- торакоскопия;
- электрокардиограмма.
Самым распространенным методом инструментальной диагностики можно назвать рентгенографию, с помощью которой можно обнаружить следующие отклонения:
- изменения легочной ткани;
- очаги уплотнения;
- наличие в плевральной полости воздуха или жидкости;
- увеличение сосудов, находящихся в корнях легких;
- интенсивность легочного рисунка;
- другие патологические процессы.
Томография – один из методов рентгенографии, с помощью которого производится поэтапное исследование легких, бронхов, инфильтратов (повышенная концентрация в тканях клеточных элементов, содержащих примеси крови и лимфы), каверн и т.д.
Флюорография позволяет получить рентгеновский снимок, на котором можно увидеть изменения, происходящие в бронхах и легких. Например, если у больного частые приступы удушья, то снимок покажет утолщение стенок бронхов.
Бронхоскопия диагностирует состояние бронхов при подозрении на наличие опухолей или инородных тел, а также каверн и абсцессов легких.
Торакоскопия выполняется путем введения торакоскопа в плевральную полость через грудную стенку. Процедура безболезненна, не имеет осложнений и травм.
Электрокардиограмма (ЭКГ) – выявляет сердечные перегрузки, особенно у пожилых людей. Это может быть блокада правой ножки пучка Гиса, нагрузка правого отдела сердца, ишемия, экстрасистолия дисфункция левого отдела.
Дифференциальная диагностика должна учитывать все клинические симптомы – одышку, кашель, приступы удушья, свойственные другим заболеваниям. Не всегда приступ удушья связан с бронхиальной астмой. Подобные симптомы имеют другие заболевания, такие как:
- пневмоторакс;
- опухоль бронхов;
- хроническое обструктивное заболевание легких (ХОЗЛ);
- наличие инородного тела в бронхах;
- сердечно сосудистые заболевания;
- эпилепсия;
- отравления наркотическими веществами;
- острый нефрит;
- сепсис;
- другие заболевания.
Рассмотрим некоторые перечисленные заболевания более подробно.
Чаще всего бронхиальную астму дифференцируют с сердечной патологией. Признаки сердечной недостаточности развиваются на фоне высокого давления, после психологического стресса, физической нагрузки и т. д. Больной задыхается, ему сложно сделать глубокий вдох.
При наличии инородного тела могут возникать приступы удушья, подобные бронхиальной астме, при этом хрипы в легких не прослушиваются.
В медицине существует состояние под названием истероидная астма. Это состояние знакомо молодым женщинам, у которых нарушена нервная система. В этом случае приступ удушья связан с истерическим плачем, смехом или сильным стоном. В процессе активного движения грудной клетки появляются усиленные вдохи и выдохи. Признаки обструкции и хрипы в легких отсутствуют.
Последовательность действий врача при оказании неотложной помощи:
- диагностировать больного;
- зафиксировать длительность и степень тяжести приступа удушья;
- подобрать препарат, правильную дозу и форму введения.
- определить дальнейший план госпитализации и лечения больного.
Начальный этап оказания неотложной помощи:
- Экстренно вызвать скорую помощь;
- Освободить от одежды область грудной клетки и горло, обеспечить доступ свежего воздуха;
- Контроль температуры тела, частоты дыхательных движений (количество вдохов и выдохов за минуту), пиковой скорости выдохов (фиксируется после глубокого вдоха);
- Ингаляционное вдыхание препаратов беродуала, ипратропиума бромида или других бронхорасширяющих препаратов с помощью аэрозольного ингалятора
- Ингаляция с помощью небудайзера, 20-40 капель беродуала на 3 мл физраствора.
- Оксигенотерапия (теплый и увлажненный кислород).
Эффект терапии оценивается через 20 минут.
Терапия приступа средней тяжести:
- Оксигенотерапия;
- Ингаляции бронхоспазмолитических препаратов, (вентолин 1 ампула 2,5 мг; беродуал 10 капель);
- При недостаточном эффекте рекомендуется эуфиллин 2,4%.
Облегчение наступает через 20 минут.
- беродуал от 40 до 60 капель развести физраствором , вдыхать в течение 5-10 минут.
- пульмикорт 1-2 мг;
- преднизолон 60-120 мг внутривенно.
При развитии приступа удушья необходима срочная госпитализация в отделение стационара.
Для снятия приступа удушья эффективен адреналин. Если у больного развивается шоковое состояние или анафилактический шок, введение адреналина является обязательным, так как в данном случае он является первым реанимационным средством. Данный препарат оказывает стимулирующее действие на адренергические рецепторы. Для купирования приступа удушья адреналин вводится подкожно. Доза препарата определяется массой тела больного. Меньше 60 кг – 0,3 мл 0,1% раствора (0,3 мг). Если улучшение состояния не наблюдается, можно повторить инъекцию через 20 минут. Повторять можно не более трех раз. Хороший эффект оказывает адреналин в комплексе с питуитрином Р (астмолизином). Вводится подкожно 0,2 мл.
Для облегчения состояния больного при оказании первой медицинской помощи применяют эфедрин. Препарат начинает действовать через 30 минут после введения, но эффект длиться до 4 часов. Вводится внутримышечно или подкожно по 0,5 – 1,0 мл 5% раствора. Эфедрин применяют для профилактики приступов удушья и при первых симптомах заболевания. Достаточно принимать таблетки по 0,025 г. 2 раза в день. Возможны побочные эффекты, такие как повышенное возбуждение, учащенное сердцебиение, потоотделение, повышение артериального давления.
Эуфиллин расслабляет мускулатуру бронхов, сокращает диафрагму легких, стимулирует дыхательный процесс, улучшает альвеолярную вентиляцию, что в значительной мере снижает приступ удушья. Также эуфиллин положительно влияет на сердечно-сосудистую систему организма, снижает тонус кровеносных сосудов, понижает давление в «малом» круге кровообращения, оказывает периферическое венодилатирующее действие. Эуфиллин играет важную роль в терапии бронхоспазма. Вводится внутривенно 3 мг на 1 кг веса или капельно.
При снятии приступов удушья используют группу препаратов ингаляционных глюкокортикостероидных гормонов. Препараты обладают противовоспалительным свойством, регулярное применение значительно улучшает состояние больных, уменьшая частоту приступов удушья. Самые востребованные и популярные препараты:
Будесонид (Бенакорт, Пульмикорт,). Одна доза содержит 50 мкг (Мите) либо 200 мкг препарата (форте). Выполнять 1-2 вдоха 2 раза в сутки.
Беклометазона дипропионат (Альдецин, Беклоджет, Бекотид, Кленил, Беклазон, Насобек, Эко Легкое Дыхание). Одна доза ингалятора содержит 50, 100 или 250 мкг. Применять 2-4 раза в сутки. (200-1000 мкг/сут.).
Флутиказона пропионат (Фликсотид) 1 доза содержит 50, 100 или 250 мкг препарата. Назначают по 1-2 дозы 2 раза в сутки.
Чтобы облегчить состояние больного во время приступов удушья, организму необходимы витамины и минералы. Перечислим некоторые из них.
- Витамин С (аскорбиновая кислота). Результаты клинических исследований показали, что недостаток витамина С усиливает приступы удушья. При бронхиальной астме, сердечных и аллергических приступах удушья рекомендовано принимать 1-4 грамма аскорбиновой кислоты в день. Сочетание никотиновой и аскорбиновой кислоты увеличивает действие компонентов, что в значительной мере облегчает приступ. Рекомендуемая доза: 90-110 мг никотиновой кислоты и 250-300 мг аскорбиновой кислоты 1 раз в день. Желательно включать в рацион питания продукты, богатые витамином С. Это цитрусовые, клубника, шиповник, красный и зеленый перец, капуста, ягоды черной смородины и т.д.
- Витамин В6 (пиридоксин). У больных бронхиальной астмой наблюдается низкий уровень пиридоксина (В6). Это связано с применением препаратов, расширяющих воздушные пути (бронходилататоры), в основе которых содержится теофиллин. Применение В6 снижает одышку. Рекомендуемая доза приема – 50 мг 1 раз в день. Дозу можно увеличивать до 100 мг 2 раза в день. Передозировка может вызвать покалывание и онемение конечностей. В некоторых случаях наблюдается нервное возбуждение. Продукты, богатые витамином В6 – орехи, фасоль, печень, мясо курицы, рыба (скумбрия, тунец), гранат и т.д.
- Витамин В12. Согласно медицинским исследованиям витамин В12 помогает облегчить дыхание больным астмой. Рекомендуется принимать 1 мг препарата 1 раз в неделю. Лечение продолжать в течение 4-х недель, затем дозу постепенно снизить до одного приема в месяц. Периодичность приема – не более 4-х месяцев. Витамин В12 рекомендовано принимать только под наблюдением врача. В пищу желательно употреблять такие продукты как мясо, яйца, сметану, печень, рыбу, сыр и т.д.
- Витамин Е (токоферол). В последнее время во время лечения больным астмой назначают витамин Е. Препарат оказывает положительное воздействие на сердечную мышцу. Избыточное применение витамина Е повышает кровяное давление. Рекомендуется принимать 200-400 МЕ взрослым и 50-100 МЕ детям. Больным астмой рекомендуют включать в рацион питания пищу, богатую витамином Е. Это говяжья печень, яйца, злаковые, растительное масло и т.д.
Уменьшить воспалительные процесс в организме помогут витамины Омега 3, Омега 9, магний, селен, флавониды, которые способны защитить клетки организма от повреждений. Наукой доказано, что люди, употребляющие в пищу продукты, содержащие витамины вышеперечисленных групп, меньше предрасположены к болезням легких, бронхов, сердца, которые могут вызывать приступы удушья.
Относительно витамина D в медицинской практике имеется много разногласий. Некоторые источники информации утверждают, что витамины класса D облегчают состояние больных астмой. Однако, последние исследования показали, что его действие абсолютно не влияет на эффективность терапии, характер и течение болезни.
Продукты, содержащие щавелевую кислоту необходимо убрать из рациона, так как они выводят из организма кальций. Следует также сократить употребление витаминов класса Омега 6 и гидрогенизированные жиры. За счет этих продуктов в крови ухудшается обмен арахидоновой кислоты, что вызывает в бронхах спазм гладкомышечных волокон и усиливает воспаление.
При лечении заболеваний дыхательных путей хорошие результаты дает физиотерапия, применение которой зависит от характера и стадии заболевания.
Во время обострения приступов применяется аэрозольтерапия (ингаляция), с помощью которой в организм больного вводятся лекарства путем вдыхания. Самыми эффективными считаются аэрозоли, генерируемые ультразвуком и электроаэрозоли. Результат аэрозольтерапии достигается улучшением состояния слизистой оболочки, бронхиальных желез, функции дыхания.
Для восстановления работы органов дыхания хорошо подходит электрофорез, ультразвук, фонофорез, магнитотерапия, в результате чего повышается иммунобиологическая реактивность организма и улучшение общего состояния больного.
Во время обострения заболеваний назначают электросон и электроанальгезию, а также положительный эффект дает водолечение.
Хорошее действие оказывает метод спелеотерапии – лечение в условиях соляных шахт, воздух которых пропитан солями кальция, натрия, магния и отрицательных ионов. Сеанс может длиться от 2 до 9 часов, все зависит от степени болезни. Во время процедуры пациент может спокойно сидеть, ходить, выполнять элементарные гимнастические или дыхательные упражнения. С помощью микроклимата в процессе лечения у больных происходит очищение легких, улучшение иммунной системы организма, стимуляция дыхания, улучшается работа сердца, нормализуется кровообращение.
Также применяются комплексные методы рефлексотерапии (иглоукалывание), лечебный массаж, занятия в бассейне, при температуре воды 38 0 С. Лечебная физкультура позволяют укрепить дыхательные мышцы, улучшить вентиляцию отделов легких и бронхов, что положительно влияет на состояние больного.
Не всегда под рукой есть необходимые лекарства, поэтому снять приступ удушья в домашних условиях можно при наличии домашних средств. Так, например, состояние значительно улучшиться, если:
- сделать теплую ванночку. Опустить ноги больного в таз с водой и горчицей на 10-15 минут (температура воды около 45°, горчица – 2 столовые ложки). Можно просто поставить горчичник на икры ног и грудную клетку;
- выпить стакан теплого молока с добавлением 1 чайной ложки соды. Также хорошо помогает настойка валерианы (15-20 капель) с добавлением небольшого количества соды. Эти два компонента разжижают мокроту, дышать становится легче. Хорошо помогает обильное теплое питье;
- поджечь сухую крапиву, мать-и-мачеху, полынь и вдыхать дым до тех пор, пока не почувствуется облегчение. Этот рецепт снимает самые сильные приступы удушья. Отвары трав во время приступов принимать не рекомендуется, так как в некоторых случаях они могут усугубить приступ из-за концентрации в крови противоастматического средства.
- сделать баночный массаж. Спину больного нужно смазать вазелином, поставить банку на область легких и медленно ее вращать. Длительность массажа – 1-2 минуты с каждой стороны.
Если приступ продолжается не один день, следует обратиться за помощью к врачу, так как могут возникнуть необратимые изменения в бронхах, легких, сердце, что влечет за собой приступ удушья и кому. Полностью купировать приступ может только врач.
Во многих странах мира ученые медики признают эффективность народных методов лечения и относятся к ним с уважением. Конечно, не следует избегать квалифицированной помощи врачей, однако можно объединить методы современной медицины с нетрадиционными бабушкиными рецептами. Так, например, предотвратить приступы удушья можно при помощи следующих рецептов:
- Луковый компресс. Натрите лук на терке или измельчите с помощью мясорубки, мякоть нанесите между лопатками, сверху положите компрессную бумагу, укутайте теплым платком. Компресс не снимайте в течение 3-х часов.
- Мумие. Растворите 1 грамм мумие в 1/3 стакана теплого молока и добавьте половину чайной ложки меда. Принимайте смесь перед сном.
- Спиртовая настойка прополиса. Принимать 30 капель за 30-40 минут до еды.
- Хрен с лимонным соком. 150 грамм хрена натереть на терке и добавить сок из 2-х лимонов. Все перемешать. Принимать во время еды по чайной ложке. Можно запивать водой или чаем.
Во время сильного приступа удушья необходимо:
- смочить хлопчатобумажную салфетку водой, приложить ко рту и дышать через нее;
- руки и ноги опустить в горячую воду на 10-15 минут.
- положить под язык щепотку морской соли и запить прохладной водой.
Бывают случаи, когда народные методы лечения дают больному последний шанс, поэтому их применение позволяет добиться желаемых результатов.

Издавна для лечения органов дыхания применяли лекарственные травы. В природе существует много трав, которые улучшают работу дыхательной системы организма. Некоторые виды оказывают отхаркивающее, противовоспалительное, антибактериальное действие, разжижают мокроту и расслабляют мышцы дыхательных путей. В народной медицине широкое применение получили такие травы как чабрец, мать и мачеха, алтей лекарственный, багульник, девясил, душица, тысячелистник, и т.д. Нет необходимости перечислять все виды трав и говорить об их целебных свойствах. Отметим некоторые виды трав, которые помогут дыхательной системе организма справиться с приступами удушья.
Медуница (пульмонария). Листья этого растения напоминают легкие человека, и это символично, так как медуницу используют для лечения органов дыхания, в том числе и лечения легких. Медуница содержит большое количество безазотистых органических соединений растительного происхождения (сапонинов), что облегчает работу бронхиальных желез, способствует разжижению мокроты, снимает воспаления. В лечебных целях используют цветы, листья, корень и сок медуницы. При длительном кашле с приступами удушья, бронхиальной астме, болезнях легких применяют отвар из листьев медуницы. Измельченные листья (3 столовые ложки) залейте кипятком (400 мл) и настаивайте 3 часа. Принимать по 100 мл 4 раза в день.
Душица. Благодаря высокому содержанию корвакрола и розмариновой кислоты обладает незаменимым антигистаминным и противоотечным действием. Применяется как отхаркивающее и противовоспалительное средство при простуде, кашле, удушье. Положите в термос 2 столовые ложки измельченной травы душицы и залейте 2 стаканами кипятка. Принимать по ½ стакана 2 раза в день. Широкое применение получили спиртовая настойка и масло душицы.
Мята перечная. Растение содержит большое количество ментола, что позитивно влияет на дыхательную систему организма, особенно во время приступов удушья при выдохе. Огромной популярностью пользуются ингаляции, леденцы, мятные таблетки, бальзамы, которые облегчают состояние больного. Препараты, имеющие в своем составе мяту перечную, расслабляют гладкую мускулатуру дыхательных путей, значительно облегчая дыхание. Для лечения используют чай, настойки, отвары.
Девясил. Для снятия приступов удушья используется корень растения, в котором содержится два значимых элемента — инулин, оказывающий успокаивающее действие на проходимость бронхов и алантолактон, незаменимый отхаркивающий и противокашлевый компонент. Отвары, настойки из корня девясила оказывают расслабляющее действие на гладкие мышцы трахеи. Хорошо помогает сок корня девясила, и мед, в равных пропорциях. Принимать по чайной ложке за 20 минут до еды 3 раза в день.
Следует отметить, что фитопрепараты не заменяют медикаментозное лечение. В терапии они применяются для поддержки и профилактики приступов.
Больные бронхиальной астмой или другими заболеваниями, вызывающими приступы удушья, относятся к гомеопатическим препаратам крайне осторожно, можно сказать, с недоверием. Это ошибочное мнение, так как эффект лечения зависит от квалифицированного врача-гомеопата, назначающего лечение и от самого больного, который должен выполнять все рекомендации врача. Медикаментозные препараты, снимающие приступы удушья, имеют много побочных эффектов, которых невозможно избежать. Задача гомеопатических средств – избавиться от симптомов заболевания. При лечении необходимо учитывать три основных фактора – спазм, страх, аллергические реакции. Назначая лечение, врач-гомеопат уделяет особое внимание, психическому состоянию больного, учитывая панику и страх во время приступов удушья. Сбор анамнеза дает возможность выяснить все подробности и симптомы приступа и подобрать правильный препарат.
Препарат Бриония (Bryonia alba L) назначают при бронхите, бронхиальной астме, бронхопневмонии, плеврите и других заболеваниях. Бриония поможет снизить сухой кашель, приступы одышки, кашель с отхаркиванием мокроты, а также уменьшить раздражительность и успокоить нервную систему организма. Форма выпуска – гранулы D3, C3, и выше, мазь, масло.
Дозы: при бронхиальной астме детям от 3-х лет гранулы D3 до 6 делений, взрослым от 6 делений и выше. При болезни легких рекомендуется применить мазь и масло, растирая грудь и спину больного.
Тартафедрель Н применяется при воспалении верхних дыхательных путей. Форма выпуска: прозрачные капли с приятным запахом, назначают от 10 капель 3 раза в день. При обострении заболевания принимать по 10 капель каждые 15 минут на протяжении 2-х часов. Лечение продолжать 4 недели, увеличение курса возможно только по назначению врача.
Траумель С – противовоспалительный, аналгезирующий, антиэкссудативный гомотоксичный препарат комплексного действия, применяется при воспалении дыхательной системы организма. Препарат назначают внутримышечно по 1 ампуле в сутки, при обострении заболевания можно применять по 2 ампулы в сутки. После купирования заболевания назначают таблетки траумеля С (1 таблетка 3 раза в день).
Дулькамара (Dulcamara) — комплексный препарат гомеопатического действия применяется при хроническом бронхите, сухом кашле, астме, сопровождающейся влажным кашлем. Основа препарата – вытяжка из листьев и стеблей сладко-горького паслена. Дулькамара пользуется хорошими отзывами у людей, находящихся в суровых климатических условиях, связанных с сыростью, холодом, а также подверженных к частым заболеваниям дыхательной системы организма от сырого свежего воздуха.
Для снижения частоты приступов удушья и предупреждения заболеваний необходимо соблюдать профилактику, которая заключается в следующем:
- проводить влажную уборку, регулярно проветривать помещение;
- избавиться от ковров и ковровых покрытий, регулярно менять постельное белье, подушки;
- придерживаться строгой диеты, исключить из рациона продукты питания, вызывающие аллергию;
- применять электронные системы очистки воздуха, используя кондиционеры, вентиляторы, ионизаторы и увлажнители воздуха;
- определить аллерген, вызывающий приступы удушья и избавиться от него;
- регулярно заниматься дыхательной гимнастикой, можно надувать воздушные шары;
- больше времени проводить на свежем воздухе;
- не допускать простудных заболеваний, вирусной инфекции и т.д.;
- для защиты слизистой оболочки от внешних факторов перед сном принять таблетку бромгексина или амброксола;
- внимательно следить за организмом, учитывать первые симптомы болезни, осуществлять своевременную диагностику и лечение заболеваний, вызывающих удушье.

Прогноз определяется частотой, характером приступа, но в большей степени акцент делается на основное заболевание, вызвавшее приступ удушья. Благоприятный прогноз наблюдается при систематическом диспансерном наблюдении и правильно подобранном лечении, что позволяет больным сохранить работоспособность и удовлетворительное состояние здоровья. При тяжелых инфекционных осложнениях, прогрессирующей легочно-сердечной недостаточностью, в большинстве случаев наблюдается летальный исход.
источник




 аллергенные продукты
аллергенные продукты  классификация овощей по степени аллергенности
классификация овощей по степени аллергенности  фрукты в зависимости от степени аллергенности
фрукты в зависимости от степени аллергенности