Бронхиальная астма – это неинфекционное заболевание верхних дыхательных путей, имеющее хронический характер течения и проявляющееся в виде приступов удушья, развивающихся из-за спазма бронхов. Лечение этой патологии должно предусматривать принципы комплексности и ступенчатости и зависит от частоты развивающихся приступов.
Для терапии заболевания используются лекарственные средства, которые можно условно подразделить на две группы: препараты неотложной помощи для купирования возникшего бронхиального спазма, и лекарства позволяющие контролировать течение заболевания и частоту обострений.
Бронхолитическая терапия при лечении астмы является симптоматической и не влияет на течение заболевания и количество обострений, но эффективно снимает симптомы приступов удушья.
Частота использования бронходилататоров колеблется от 2-3 раз в сутки до 1 раза в несколько недель (по потребности) в зависимости от тяжести патологии и является показателем эффективности базисного лечения. Для быстроты наступления необходимого эффекта данные лекарства применяются в форме ингаляций.
СПРАВКА! При выборе как и чем можно лечить заболевание у взрослых, стоит учитывать, что некоторые препараты имеют свойства, лечить одышку усиливающаяся в ночное время суток.
Для купирования бронхоспазма используются следующие группы лекарственных средств:
- Бета-2-агонисты короткого и пролонгированного действия. Терапевтический эффект соединений этой группы обусловлен взаимодействием действующего вещества с бета-2-адренорецепторами, расположенными в стенках бронхиального дерева, вследствие чего наступает расслабление гладких мышечных волокон, расширяется просвет бронхов и улучшается воздушная проводимость. Также несколько увеличивают жизненную емкость легких.
- Теофиллины. Для купирования астматического приступа применяются теофиллины быстрого действия. За счет связи с аденозиновыми рецепторами достигается расслабление гладких мышечных волокон стенок внутренних органов, в том числе бронхов, повышение тонуса дыхательной мускулатуры и расширение кровеносных сосудов в легких, что увеличивает содержание кислорода в крови. Теофиллины также предотвращают высвобождение активных белков из тучных клеток, что предотвращает дальнейший отек и спазм бронхов.
- Холинолитики. Принцип действия этих лекарств основан на связи активного вещества препарата с м-холинорецепторами, их блокаде и прекращению прохождения нервных импульсов, за счет чего снижается тонус мышечного компонента стенки бронхов, происходит ее расслабление и подавление рефлекторного сокращения. Холинолитики также положительно влияют на мукоцилиарный клиренс, что облегчает отхождение мокроты после купирования спазма.

Выпускается в ингаляционной форме и является эффективным средством для купирования острого спазма, поскольку терапевтический ответ развивается через 3-5 минут после использования.
Продолжительность действия Сальбутамола составляет 4-6 часов (бронходилататор короткого действия).
Используется для снятия приступа удушья, а также для предотвращения его развития, связанного с контактом с аллергеном или повышенной физической нагрузкой.
ВАЖНО! Противопоказан в раннем детском возрасте (младше 2 лет) и при наличии аллергических реакций на любой компонент, входящий в состав. С осторожностью назначается лицам, страдающим декомпенсированной сердечной, печеночной или почечной недостаточности, пороками сердца, феохромоцитомой и тиреотоксикозом.
Справка! Использование во время беременности и в период лактации допускается в том случае, если польза для материнского организма превышает возможный риск для ребенка.
Способ применения препарата у взрослых: по 2 ингаляционных дозы (200 мкг) до 4 раз в день. Для предотвращения развития бронхоспазма, связанного с физическими усилиями: 1-2 ингаляции за 15-20 минут до нагрузки.
Входит в список препаратов, ингаляционный бета-2-агонист короткого действия, выпускаемый немецкой фармацевтической компанией. Эффект наблюдается спустя 2-3 минуты после вдыхания и сохраняется до 6 часов. Используется для симптоматического лечения бронхиальной астмы и предупреждения развития астмы, связанной с повышенными физическими усилиями.
Важно! При превышении терапевтической дозировки или использовании чаще 4 раз в сутки влияет на миокард, замедляя частоту сердечных сокращений.
В одной ингаляционной дозе содержится 100 мкг действующего компонента фенотерола. Для купирования бронхоспазма применяется 1 доза, при медленном развитии эффекта через 5 минут возможно повторение ингаляции.
ВАЖНО! Противопоказан при кардиомиопатиях, заболеваниях, сопровождающихся нарушением сердечного ритма, декомпенсированном сахарном диабете, закрытоугольной глаукоме, угрожающем аборте, первых неделях беременности.

Заметный эффект наступает спустя 10-15 минут после использования и длится до 6 часов.
Важно! Атровент противопоказан детям в возрасте до 6 лет, в первом триместре беременности и при наличии аллергии на компоненты лекарственного средства.
Действующий компонент – ипратропия бромид, на ингаляционную дозу приходится 0,021 мг соединения. Применяется по 2 ингаляции по потребности до 6 раз в сутки.
Является производным соединением ксантина и относится к группе теофиллинов, выпускается в форме капсул. Обладает пролонгированным высвобождением, поэтому подходит для предотвращения бронхоспазма в ночное время и утренние часы.
ВАЖНО! Запрещено назначение во время беременности и в период лактации, при эпилепсии, инфаркте миокарда в остром периоде, язвенных поражениях пищеварительного тракта и в детском возрасте до 3 лет.
Поскольку бронхорасширяющее действие наступает постепенно, достигая максимума через 2-3 дня с момента начала приема средства, Теотард не используется для купирования острого бронхоспазма.
Применяется внутрь после еды по 1 капсуле (200 мг) каждые 12 часов.
Относится к лекарственным средствам группы бета-адреномиметиков, выпускается в виде аэрозоля и в таблетированной форме. Подходит как для снятия бронхоспазма при развившемся приступе и начальной стадии астматического статуса, так и для профилактики их возникновения. Необходимый эффект наступает через 10 минут после применения в виде ингаляции, через полчаса после перорального приема.
Для снятия симптомов удушья используются 1 ингаляционная доза, ингаляцию повторяют через 3-5 минут. Для профилактики применяется таблетированная форма по 1-2 таблетки (2,5-5 мг) 3 раза в сутки.
ВАЖНО! Противопоказаниями к назначению являются: первый триместр беременности, эпилепсия, декомпенсированные сердечные пороки, тиреотоксикоз, преждевременная отслойка плаценты.

- контроль частоты и длительности симптомов удушья;
- предотвращение развития астматического статуса и связанных с ним осложнений;
- подбор медикаментозных средств, обладающих минимальными побочными эффектами;
Назначение и интенсивность базисного лечения напрямую зависит от частоты развивающихся приступов бронхоспазма и их тяжести. Оно начинается с того момента, когда эпизодическая бронхиальная астма переходит в легкую персистирующую (постоянную), и в зависимости от дальнейшего течения патологии в качестве базиса может применяться как один, так и несколько препаратов одновременно.
ВАЖНО! Препараты базисной терапии для должного контроля частоты обострений необходимо принимать постоянно.
Для контроля заболевания используются:
- Глюкокортикоиды применяются в основном в игналяционных формах в аэрозоле. Положительный эффект при лечении астмы обусловлен увеличением количества бета-2-адренорецепторов на поверхности бронхиальных стенок, торможении высвобождения медиаторов из тучных клеток и снижение аллергического воспаления.При применении глюкокортикоидных гормонов снижается отечность слизистой оболочки, снижается ее секреторная способность, что облегчает прохождение кислорода в конечные отделы бронхиального дерева. При тяжелом течении заболевания или развитии астматического статуса используются внутривенные формы препаратов в минимальной терапевтической дозировке.
- Стабилизаторы мембран тучных клеток при длительном применении снижают аллергический ответ слизистой дыхательных путей на раздражающие факторы, провоцирующие приступ удушья, за счет торможение высвобождения гистамина и аллергических медиаторов.
- Антагонисты лейкотриеновых рецепторов – новая классификация препаратов, помогающая снизить потребность в симптоматической терапии, предупреждая спазм гладкомышечного компонента бронхиальной стенки путем блокады специфических рецепторов. Также оказывают противовоспалительный эффект и снижают реактивность слизистой оболочки, предотвращая ее отек и воспаление при контактах с аллергенами.
Относится к группе блокаторов лейкотриеновых рецепторов, выпускается в таблетированной форме. Контроль над заболеванием достигается за счет связи действующего вещества со специфическими рецепторами, вследствие чего предотвращается сокращение гладкой мускулатуры стенки бронхов. Также снижает выраженность воспалительных процессов и отечность слизистой оболочки, улучшает вентиляционную способность легких.
ВАЖНО! Противопоказаниями к применению являются: выраженные цирротические процессы в печени с развитием печеночной недостаточности, младший детский возраст. В период беременности используется с осторожностью.
Способ применения: по 20 мг (1 таблетка) 2 раза в сутки. При потребности дозировку увеличивают до максимальной – 80 мг в день.

При постоянном использовании заметно снижает выраженность воспалительных процессов, снижает риск развития отека слизистой оболочки бронхиального дерева при контакте с провоцирующими отдышку факторами.
Важно! Не назначается при остром приступе удушья и астматическом статусе, в раннем детском возрасте.
Применяется для контроля течения заболевания при среднетяжелой и тяжелой форме астмы, терапевтический эффект развивается через 5-7 дней от начала лечения.
Способ применения: 1-2 ингаляции (125-250 мгк) 2 раза в сутки, при достижении контроля над частотой возникновения бронхоспазма дозировка снижается до минимальной эффективной.
Ингаляционный стабилизатор мембран тучных клеток. Чем чаще лечить недуг данным препаратом то значительно снижается аллергический ответ на раздражители, провоцирующие бронхоспазм, за счет торможения высвобождения воспалительных медиаторов. Обладает противовоспалительным действием, снимает признаки отека слизистой оболочки, предотвращает развитие симптомов усиливающиеся в ночное время и ранние утренние часы.
Используемая дозировка: по 2 ингаляции от 2 до 4 раз в сутки в зависимости от тяжести заболевания.
ВАЖНО! Противопоказаниями к назначению данного лекарственного средства является первый триместр беременности и алелргические реакции на компоненты, входящие в состав лекарства.

Симбикорт назначается может для базисной терапии бронхиальной астмы среднего и тяжелого течения, может использоваться как в качестве постоянного поддерживающего лечения, так и для купирования отдышки при возникновении симптомов удушья.
ВАЖНО! Противопоказан в детском возрасте (младше 6 лет), при активной форме туберкулеза, феохромоцитоме, декомпенсированной эндокринной патологии (сахарный диабет, тиреотоксикоз), наличии аневризмы любой локализации.
При длительном применении значительно снижается частота развития бронхоспазма за счет противовоспалительного эффекта и снижения реактивности слизистой бронхиального дерева, улучшается воздушная проводимость в нижние отделы дыхательных путей, повышается уровень насыщения крови кислородом.
С осторожностью используется при ишемической болезни сердца, сердечных пороках и патологи, сопровождающихся нарушением ритма.
В начале лечения Симбикорт используют по 1–2 ингаляции 2 раза в сутки, после достижения контроля над заболеванием дозу снижают до минимальной эффективной (1 ингаляционная доза раз в день).
Комбинированное лекарственное средство, имеющее в своем составе противовоспалительный (флутиказон) и бронходилатирующий (салметерол) компоненты. При длительном применении снижается частота приступов удушья, улучшается вентиляционная функция легких, снимается воспалительная реакция в бронхиальных стенках. Препарат используется для поддерживающей базисной терапии, не рекомендуется для снятия острого приступа удушья в связи с длительностью наступления необходимого эффекта.
ВАЖНО! Не назначается при активных формах легочного туберкулеза, бактериальных и грибковых пневмониях, фибрилляции желудочков и в раннем детском возрасте.
Способ применения: по 2 ингаляции 2 раза в сутки, при достижении контроля над заболеванием дозировка снижается до минимальной эффективной (1-2 ингаляции 1 раз в день).
Ознакомьтесь визуально о том, какие препараты для лечения астмы выбрать, на видео ниже:
Бронхиальная астма – серьезное заболевание, без должного лечения приводящее к снижению качества жизни и развитию серьезных осложнений. Для достижения контроля над заболеванием и частотой развивающихся симптомов удушья необходимо следовать рекомендациям лечащего врача и строго соблюдать предписанное им лечение.
источник
Сколько времени человек может прожить без кислорода? Как правило, мозг погибает уже через 6 минут после прекращения дыхания. Если же в организм поступает небольшое количество воздуха, но человек испытывает его сильный дефицит – процесс умирания происходит значительно медленнее. При этом все ткани без исключения находятся в состоянии «голодания», так как часть жизненно-важные химических процессов останавливаются без кислорода. Если своевременно не восполнить количество этого газа, то неизбежен летальный исход.
Острый бронхоспазм может стать причиной, как быстрой смерти, так и резкого ухудшения самочувствия. Это очень опасное нарушение, которое нередко приводит к полному прекращению поступления воздуха в легкие. Почему оно возникает, как распознать это состояние и чем можно быстро снять приступ вы узнаете из данной статьи.
Перед тем как вдыхаемый кислород поступит в легкие, он проходит через гортань, трахею и нижние дыхательные пути. Они начинаются с двух крупных бронхов, которые разветвляются на более мелкие части. В стенке каждого из них обязательно присутствуют слизистая оболочка, мышечная ткань и эластичные волокна, позволяющие им растягиваться. Самые маленькие из них называются бронхиолы, их диаметр составляет меньше 1 мм. Эти структуры открываются в альвеолы – микроскопические образования, где происходит обмен газами (кислородом и углекислотой).
Что же такое бронхоспазм? Это состояние, при котором сокращаются мышцы и резко суживается просвет бронхов. В результате возникает затруднение или полное прекращение поступления воздуха к альвеолам и, следовательно, в кровь. Чем дольше сохраняется данное нарушение, тем сильнее выражено «кислородное голодание» в тканях. В результате могут возникнуть тяжелые осложнения, связанные с поражением головного мозга, сердца и почек.
Опознать это острое состояние можно достаточно легко. У человека, резко ухудшается самочувствие, и появляются признаки дыхательной недостаточности. Первыми признаками сужения бронхов являются:
- Сухой сильный кашель;
- Одышка в состоянии покоя, значительно усиливающаяся при нагрузке;
- Удушье;
- Чувство «недостатка воздуха» — больной не может надышаться;
- Характерное положение тела – человек сидит, опершись руками, или стоит в наклоне;
- Побледнение кожи и слизистых;
- Помутнение сознания – возникает при значительном дефиците кислорода.
При спазме редко наблюдаются все перечисленные симптомы – человек может описывать свое состояние по-разному. Но если у него внезапно возникли эти признаки, существует высокая вероятность, что это начало дыхательной обструкции (непроходимости).
Временное сужение бронхов может возникнуть из-за большого количества вредных факторов. Это может быть воздействие бактерии или вируса, вдыхание токсичных веществ, приступ астмы, побочное действие лекарства и многое другое. Чтобы оказать первую помощь при бронхоспазме, в большинстве случаев, нет необходимости точно определять причину приступа. Однако для проведения правильной терапии и профилактики повторных эпизодов, необходимо точно определить вредный фактор/болезнь и устранить их.
Симптомы бронхоспазма могут возникнуть у человека любого возраста, но у детей они протекают значительно тяжелее. Это связано с особенностями строения их дыхательных путей – бронхи ребенка очень сильно отзываются на любое повреждающее воздействие, будь это инфекция, инородное тело или аллергическая реакция. Поэтому возникновение у них стойкого спазма дыхательных путей требует быстрой диагностики и неотложной помощи.
Наиболее часто бронхоспазм у детей возникает по одной из перечисленных ниже причин.
Наиболее актуальна эта причина для детей младшего возраста (до 5-ти лет). Любопытство побуждает их попробовать или проглотить небольшие предметы: батарейки, игрушки, косточки и т.д. Однако это безобидное занятие может трагично закончиться, при попадании инородного тела в нижние дыхательные пути.
Помимо того, что предмет может полностью перекрыть просвет бронха и прекратить поступление воздуха, он может вызвать сильный бронхоспазм. Это состояние – попытка организма защитить себя от чужеродного предмета. К сожалению, она делает только хуже и нередко приводит к летальному исходу.
Когда следует предполагать наличие данной причины? Ее следует ставить на первое место в следующих случаях:
- Характерный возраст – до 5-ти лет;
- Ребенок был какое-то время без присмотра;
- На фоне полного здоровья, появился сильный кашель, затруднения вдоха, одышка и другие признаки нарушения дыхания (побледнение/посинение кожи, выраженная слабость, потеря сознания);
- Часто, попадание инородного предмета в бронх сопровождается осиплостью голоса. Причина – повреждение голосовых связок в гортани;
- Если дома есть фонендоскоп (например, в наборе с ручным тонометром), можно прослушать правую и левую половину грудной клетки. Если произошла закупорка только одного из легких – на соответствующей половине не будет слышно дыхание.
В домашних условиях восстановить проходимость дыхательных путей практически невозможно. Поэтому первым действием родителей, заподозривших данное состояние у ребенка, должен быть вызов бригады скорой помощи.
Астма является частой причиной бронхоспазма у взрослых и у детей. Однако если большинство больных старшего возраста знают о своем заболевании и методах его лечения, то у маленьких пациентов эту болезнь необходимо правильно диагностировать. Часто, первым ее проявлением является именно приступ удушья/одышки.
Бронхиальную астму, в первую очередь, следует подозревать у детей-аллергиков. Нередко ребенок, страдающий от этой патологии, сталкивался в прошлом с другими аллергическими болезнями (экземой, крапивницей, ринитом, дерматитом и другие). В большинстве случаем, приступ бронхоспазма возникает после вдыхания частичек определенного вещества. Это может быть практически что угодно – бытовая пыль, загрязненный воздух, пыльца, шерсть животных и т.д.
Проявляется он достаточно типично – очень быстро развивается сухой кашель, больному трудно совершить выдох, дыхание может быть настолько затруднено, что появляется ощущение удушья. Возникать такие эпизоды могут как несколько раз в сутки, так и не больше 1 раза в год, в зависимости от особенностей организма. Следует помнить, что аллергический бронхоспазм может появиться не только в дневное время, но и ночью. Поэтому не рекомендуется оставлять ребенка совсем без наблюдения на время сна.
Если вы подозреваете, начинающийся приступ астмы – следует как можно быстрее обратиться за помощью специалиста, который определит необходимый объем лечения и даст рекомендации по изменению образа жизни при аллергии.
Подробнее о симптомах бронхиальной астмы у детей читайте здесь.
Интенсивные упражнения могут вызывать бронхоспазм как у детей, так и у людей старшего возраста. Наиболее часто данное нарушение развивается у ребенка, занимающегося спортом или тяжелым трудом. Это состояние, как правило, возникает в момент наибольшего напряжения физических сил. Чрезмерная нагрузка приводит к выбросу в кровь биологически-активных веществ, которые обладают способностью быстро суживать просвет бронхов. В результате, человек начинает испытывать сильную нехватку кислорода, которая проявляется всеми типичными симптомами.
Нередко для устранения всех проявлений патологии достаточно прервать выполнение физического труда. Кашель и одышка, в большинстве случаев, исчезают в течение нескольких минут, окраска кожи нормализуется через 5-10 минут. Однако в некоторых случаях сужение бронхом может быть достаточно стойким. Поэтому если дыхание не восстанавливается в ближайшее время, а состояние человека ухудшается, следует вызвать скорую помощь, которая расширит дыхательные пути лекарственными препаратами.
Инфекционные болезни у детей протекают значительно тяжелее, чем у взрослых. Как правило, острый бронхит не является причиной бронхоспазма, но у маленьких пациентов (особенно если их возраст менее 7-ми лет), воспаление может вызвать этот тяжелый синдром. Чтобы предотвратить его возникновение, следует своевременно распознать заболевание и провести правильную терапию.
Заподозрить развивающийся острый бронхит и отличить его от астмы можно по следующим признакам:
| Характерный симптом | Острый бронхит | Отличие от астмы |
| Кашель | Как правило, в начале болезни кашель сухой, но уже через несколько дней становится влажным. При этом может отделяться прозрачная или гнойная мокрота. | Кашель сухой, приступообразный, сохраняется непостоянно. В большинстве случаев, появляется только во время обострений. |
| Температура тела | Часто повышена (более 38 о С). | Остается в пределах нормы. |
| Наличие признаков интоксикации (слабость, потливость, потеря аппетита) | Практически всегда наблюдаются при бронхите. | Отсутствуют. |
| Наличие признаков поражения верхних дыхательных путей (насморк, боль в горле, осиплость голоса) | ||
| Приступы одышки | Могут появляться в разгар болезни, чаще у маленьких детей. | Возникают только во время приступа. |
| Когда возникает бронхоспазм? | Во время вдыхания аллергена, стресса или при значительных физических нагрузках. Обострения чаще возникают летом или весной, как правило, на фоне полного здоровья. |
Перечисленные признаки у ребенка обнаружить достаточно легко. Заподозрив наличие патологии, следует обратиться к квалифицированному доктору, который точно диагностирует заболевание и определит правильную тактику лечения.
Временное сужение бронхов возникает не только у детей, но и у людей старшего возраста. Это состояние может быть вызвано различными причинами, в том числе и теми, которые были перечислены выше. Типичные симптомы у взрослых нередко вызывают бронхит, обострение астмы или чрезмерная физическая нагрузка. Однако для этой группы пациентов более характерны другие патологии, приводящие к бронхоспазму.
Так как дыхательные пути взрослого не так активно реагируют на различные вредные факторы, как у ребенка, для развития спазма необходим более серьезный раздражитель. Нередко в зрелом возрасте причиной уменьшения просвета бронха являются хронические заболевания или токсическое воздействие на организм. Для того чтобы заподозрить наличие определенного заболевания, достаточно проанализировать сопутствующие симптомы и эпизоды нарушения дыхания.
Хроническая болезнь легких обструктивного характера (сокращенно – ХОБЛ) является частой причиной нарушения дыхания и функций сердца у курильщиков и представителей «вредных» специальностей – шахтеров, рабочих на заводе, строителей и других. С течением времени, эта хроническая патология у них приводит к повреждению стенок бронхов и стойкому сужению их просвета. В запущенных стадиях ХОБЛ, ткани дыхательных путей могут быть травмированы настолько, что даже сильнодействующие лекарства не оказывают на такого пациента существенного эффекта.
Во время обострения этой патологии, у больного могут возникать временные нарушения дыхания и бронхоспазм. Как правило, главными виновниками таких эпизодов являются вредоносные бактерии. Проникая в организм, они начинают активно размножаться и выделять токсины, что приводит к выбросу биологически-активных веществ. Именно они и могут вызвать быстрое сужение нижних дыхательных путей.
Как определить наличие ХОБЛ и своевременно обратиться к специалисту? Для этого существуют четкие критерии, которые позволят провести первичную диагностику любому человеку. Они включают в себя только два пункта:
- В прошлом больной работал на вредном производстве (не менее 2-3 лет) или курил;
- В течение нескольких лет, человека беспокоил постоянный кашель с мокротой (не менее 2-х лет).
Для окончательной постановки диагноза, необходимо дополнительное обследование (проведение спирометрии) и осмотр доктора. Поэтому при наличии типичных признаков хронической болезни легких настоятельно рекомендуется обратиться в медицинское учреждение для проведения диагностики.
Подробнее о лечении ХОБЛ читайте здесь.
Вопреки распространенному заблуждению, к нарушению дыхания могут приводить не только патологии внутренних органов. Истерия – наиболее частая причина спазма бронхиального дерева, которая связана с болезнью души. Это особое психическое нарушение, которое возникает у людей с определенным складом характера. Как правило, они очень эмоциональны, склонны к драматизации и преувеличению обыденных событий.
Опознать истерический припадок, который привел к бронхоспазму, бывает достаточно сложно, особенно неподготовленному человеку. Для того чтобы отличить его от других острых состояний, необходимо оценить наличие следующих признаков:
- Перед приступом больной пережил сильное переживание, стресс или радость;
- Наличие жестов, мимики и криков «театрального» характера – драматичных вскрикиваний, срывания одежды, искаженное мукой выражение лица и т.д.;
- У больного имеется определенный склад личности (ипохондричный или гиперэмоциональный);
- Эпизод нарушения дыхания развивается на фоне нормального самочувствия или жалобы больного имеют хаотичный характер (объективно не связаны между собой, несмотря на то, что пациент видит между ними связь). Например, появление удушья с покалыванием в пояснице и т.д.
Наличие 2-х и более признаков – повод подозревать истерию у человека. Необходимо знать, что это психическое нарушение также является болезнью, требующей правильного лечения. Поэтому после оказания первой помощи, следует вызвать бригаду скорой или обратиться в больницу амбулаторно, в зависимости от состояния человека.
Как уже говорилось выше, спазм бронхиального дерева – это защитная реакция организма на вредный фактор. Она может возникать при различных болезнях и состояниях, в том числе при вдыхании раздражающих или ядовитых веществ. С ними можно легко столкнуть в окружающей нас обстановке, поэтому необходимо знать, как быстро обнаружить это состояние и правильно оказать помощь.
К наиболее распространенным веществам, способным вызвать нарушения дыхания при вдыхании, относятся:
- Содержимое перцовых баллончиков;
- Острые специи;
- Пары бензина;
- Испарения аммиака;
- Нашатырный спирт;
- Промышленная пыль (например, от медного или хлорного производства).
У определенных лиц, перечисленные газы и жидкости способны вызвать выраженные нарушения дыхания. Как правило, такие ситуации складываются неожиданно, как для самого больного, так и для окружающих. Поэтому главное – помнить о возможности развития бронхоспазма под действием раздражающих веществ и своевременно оказать помощь человеку.
Некоторые фармакологические препараты обладают достаточно специфичным побочным эффектом – они суживают бронхиальную стенку, что приводит к симптомам дыхательной недостаточности. Такое действие проявляется далеко не у каждого пациента. В среднем, частота проявления этих реакций составляет 1 пациент на 10000 и реже.
Бронхоспазм при астме имеет много общего с лекарственной формой. Она также возникает под действием специфического вещества (препарата) и носит достаточно кратковременный характер. Риском данного побочного действия обладают:
| Группа лекарства | Представители |
| Противовоспалительные негормональные препараты |
|
| Ингибиторы АПФ (снижающие давление) |
|
| Ингибиторы кальциевых каналов (снижающие давление) |
|
| М-холиномиметики |
|
| Бета-адреноблокаторы |
|
Перечисленные вещества при приеме внутрь могут стать причиной дыхательной недостаточности у некоторых людей, которые имеют к ним повышенную чувствительность. Поэтому начиная их прием необходимо внимательно оценивать свое самочувствие, чтобы определить наличие негативных реакций. Однако это не значит, что следует отказываться от использования препаратов, вызывающих бронхоспазм, и пренебрегать назначениям доктора.
Купирование (или устранение) бронхоспазма следует начинать сразу после его возникновения, не дожидаясь приезда врача. Это поможет снизить риск неблагоприятных последствий и улучшить состояние больного. В первую очередь, следует выполнить следующие действия в установленном порядке:
- Усадить больного поближе к свежему воздуху и устранить действие любых раздражающих веществ (аллергенов, сильных раздражающих запахов и т.д.);
- Освободить грудную клетку от одежды и любых стесняющих предметов (ремней, корсетов, подтяжек и других);
- При наличии под рукой любых ингаляционных препаратов от бронхоспазма, улучшающих проходимость дыхательных путей (Сальбутамол, Формотерол, Беродуал, Импратропия или Тиотропия бромид), необходимо сделать 2-3 ингаляции;
- Вызвать бригаду скорой медицинской помощи.
Перечисленные действия при бронхоспазме необходимо выполнять, независимо от причины, вызвавшей это острое состояние. Ее диагностика и лечение это дело докторов стационара или амбулаторной службы, в зависимости от состояния пациента. На момент обнаружения резкого сужения бронхов, главное – снять бронхоспазм и восстановить доступ кислорода к легким.
Официальная медицина не признает такого понятия, как и «сердечная астма». Механизм развития и лечение этого состояния существенно отличается от обычного сужения бронхов, так как нарушение дыхания при поражениях сердца возникают из-за отека легких.
Крайне не рекомендуется использовать какие-либо средства народной медицины, особенно сильно ароматизированные или способные раздражающе воздействовать на кожу. Они могут только усилить приступ. Снятие бронхоспазма рекомендуется выполнять проверенными медикаментозными методами.
Этот нюанс определяет лечащий врач, в зависимости от причины приступа. Поэтому перед проведением терапии, доктор назначает необходимые диагностические мероприятия для определения болезни, вызвавшей сужение бронхов.
Так как нарушение проходимости дыхательных путей это не заболевание, а состояние организма – оно не передается детям. Однако в ДНК может быть заложена склонность к развитию определенной болезни, способной привести к данному нарушению.
источник
Бронхиальная астма — это хроническое заболевание органов дыхания, при котором возникают приступы удушья, обусловленные нарушением проходимости бронхов.
При заболевании бронхиальной астмой дыхательные пути сужаются в ответ на воздействие факторов, которые на здоровых людей не влияют.
Сужение может быть вызвано пыльцой растений, клещами домашней пыли, шерстью животных, дымом, холодным воздухом и физической нагрузкой.
Принято считать, что бронхиальная астма возникает у лиц с повышенной чувствительностью к некоторым химическим веществам или физическим факторам — аллергенам. Однако некоторые специалисты полагают, что основной причиной развития бронхиальной астмы является неправильное лечение ОРЗ и прочих простудных заболеваний.
Чаще всего бронхиальная астма развивается на фоне хронических заболеваний органов дыхания: бронхит, воспаления легких или придаточных пазух носа, гайморит, при которых в организме длительное время существует очаг инфекции, т.к. продукты жизнедеятельности и распада микробов и вещества, образующиеся при воспалении, обладают свойствами аллергенов.
Обострения бронхиальной астмы часто наблюдаются в весенние и осенние месяцы; самочувствие больных нередко ухудшается в ветреную погоду, при резких изменениях температуры и атмосферного давления, при повышенной влажности воздуха. Кроме того, повышенная влажность способствует обострению хронической бронхиальной и легочной инфекции, что отягощает течение бронхиальной астмы.
Основным проявлением бронхиальной астмы является приступ (бронхоспазм) удушья. Как правило, приступ начинается внезапно, чаще ночью.
Больной бронхиальной астмой испытывает мучительное чувство недостатка воздуха. Дыхание затруднено, выдох удлиненный и сопровождается громкими свистящими хрипами. Вскоре может присоединиться кашель.
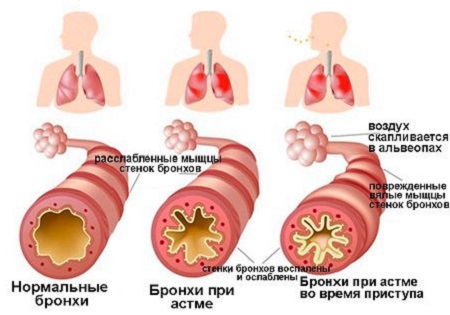
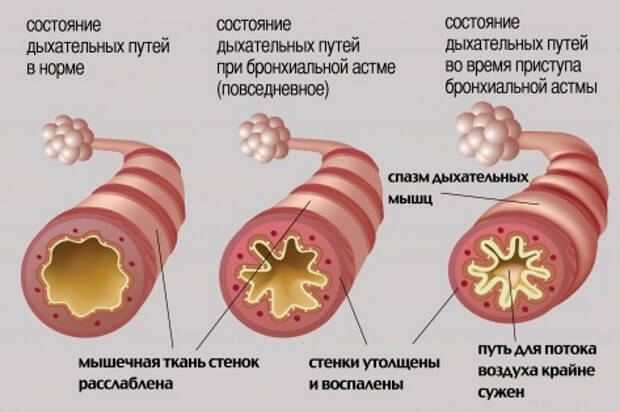
Во время приступа бронхиальной астмы вырабатывается избыточное количество слизи, а диаметр дыхательных путей уменьшается (такое состояние называется бронхоспазмом), и человеку требуется больше усилий, чтобы вдохнуть и выдохнуть.
При лечении бронхиальной астмы применяют различные лекарственные препараты: в таблетках, капсулах, аэрозолях, инъекциях. Подбор их строго индивидуален и проводится врачом.
Задача лечения бронхиальной астмы — не только ликвидация приступа, но и выяснение по возможности причины заболевания.
При выявлении аллергена неинфекционной природы исключают контакт с ним (вплоть до перемены места работы и жительства), а если это невозможно, применяют специфическую гипосенсибилизацию, т. е. уменьшают чувствительность организма к этому аллергену.
— Во время приступа бронхиальной астмы надо больного освободить от тугого платья, обеспечить приток свежего воздуха, кисти рук и стопы ног опустить в горячую воду или поставить к ним горчичники
сердечную область растирать тряпкой, смоченной в холодной воде с уксусом и солью (если нет легочного заболевания).
— Облегчает силу приступа бронхиальной астмы массаж верхней части тела от головы вниз до верха груди и спины. Можно делать массаж с использованием талька или маслянистого крема.
— При внезапном приступе бронхиальной астмы глотать ячменный кофе, куски льда, нюхать нашатырный спирт, тело растирать щетками. Воздух в комнате астматика нужно держать всегда чистым и не позволять в ней курить. А если накурено и нельзя открыть окно, то следует очень близко к изголовью кровати больного поставить блюдце, наполненное нашатырным спиртом.
— Вдыхание дыма, получающегося при сжигании сухих листьев мать-и-мачехи, применяется при бронхиальной астме, как отхаркивающее и смягчающее средство.
— Дыхательная гимнастика и массаж при бронхиальной астме могут оказать помощь, особенно если астма возникла недавно. Простейшим методом выработки более глубокого дыхания является надувание воздушных шариков.
— Взять 0,5 стакана воды, а лучше теплого молока, размешать 1 чайную ложку пыльцы от сосновых шишек. При бронхиальной астме по утрам за 15−20 минут до еды выпивать всю порцию.
— Взять 100 г березовой смолы, растворить в 100 г спирта (можно в водке или коньяке), перелить в бутылку и поставить на 2 недели в темное место. Принимать при бронхиальной астме по 1 столовой ложке 3 раза в день за 10−15 минут до еды. Перед приемом и после приема съедать по небольшому кусочку сливочного масла. Курс 1−1,5 месяца, затем перерыв и снова повторить лечение.
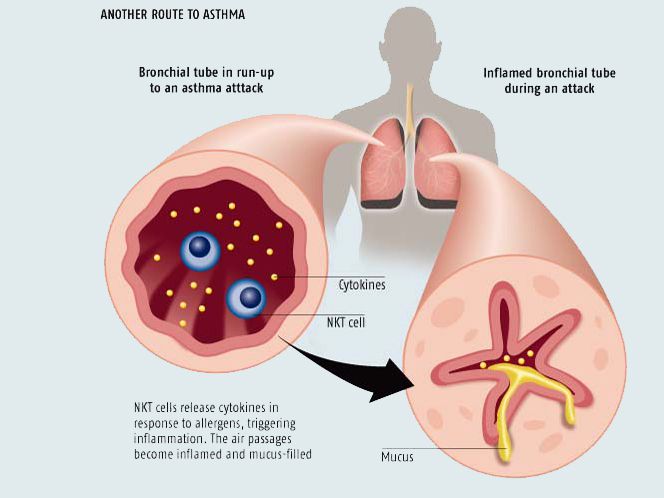
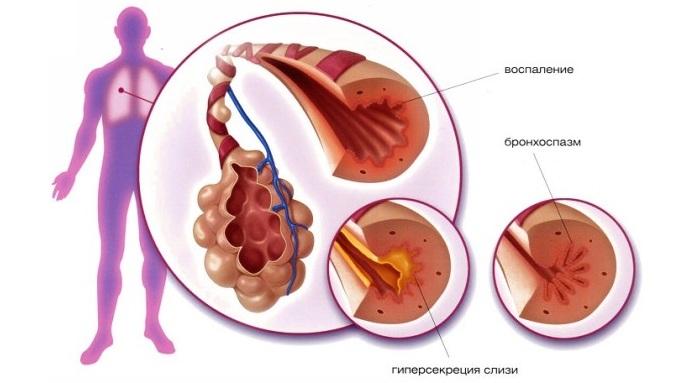
Бронхоспазм – это неконтролируемое продолжительное сокращение гладких мышц бронхов, что на уровне организма проявляется такой совокупностью симптомов (синдромом), как свистящий, затрудненный выдох, одышка, нарастающая дыхательная недостаточность.
Резкое сокращение гладкомышечных клеток бронхиальных стенок:
- сужает просвет дыхательных путей;
- создает препятствие циркуляции воздуха;
- нарушает кровообращение;
- вызывает отек слизистой;
- ведет к скоплению слизи на спазмированном участке бронхиального дерева.
Спазм гладкомышечных клеток может разрешаться самостоятельно, но при неблагоприятных условиях он приобретает устойчивость и распространяется на несколько участков. Это вызывает скопление слизи в легких, что усиливает обструкцию (перекрывание просвета) дыхательных путей.
И чем больше бронхов различного калибра вовлечено в бронхоспазм, тем сильнее проявляются симптомы кислородного голодания у детей и взрослых, и тем быстрее должно начаться лечение.
Спазм гладкомышечных клеток бронхов любого калибра, вызывается различными причинами, проявляется симптомами усиливающейся одышки, и развивается при заболеваниях:
У сердечников спазм бронхов чаще вызывается левожелудочковой сердечной недостаточностью, в результате которой кровь застаивается в легочном круге кровообращения. Сдавливая чувствительные окончания нервных клеток в стенках бронхов, скопившаяся кровь вызывает мышечный спазм.
Инородное тело в дыхательных путях, а также частички пищи, которые попадают в них при рвоте, вызывают воспаление, что приводит к отеку и провоцирует мышечное сокращение.
При аллергии воспаление вызывается иммунной реакцией, которая развивается в слизистой дыхательных путей под влиянием аллергена. Действие аллергена вызывает выброс гистамина, скопление жидкости в слизистой, запуская механизм спастического сокращения гладкомышечных клеток бронхиальных стенок.
Чтобы бронхи не спадались при выдохе, их стенки укреплены гиалиновым хрящом, а тонус поддерживается гладкими мышечными клетками. Бронхи мельчайшего калибра и бронхиолы лишены хрящевого каркаса, и тонус этих конечных ответвлений бронхиального дерева целиком регулируется гладкой мускулатурой.
Сигнал к сокращению мышечных клеток бронхиальной стенки запускается под действием многочисленных факторов:
- биологически активных соединений, в том числе гистамина, гормонов;
- изменения концентрации ионов кальция;
- увеличения концентрации углекислого газа в крови;
- изменении кислотности крови;
- механического растяжения, вызванного давлением;
- скопившейся слизи при бронхите;
- воспалительного отека тканей, вызванного действием аллергена при астме;
- застоявшейся крови в мельчайших капиллярах легких при сердечной недостаточности;
- вегетативной нервной системы – на мембранах гладкомышечных клеток находятся адренорецепторы, среди которых преобладают бета-2-адренорецепторы.
В норме выдох осуществляется пассивно за счет расслабления скелетных мышц дыхательной мускулатуры и эластической тяги легких – силы, заставляющей легкие сжиматься.
Но из-за спазма гладкомышечных клеток сила эластической тяги легких уменьшается, что не дает возможности легким сжаться. Больному приходится задействовать дыхательную мускулатуру и силу скелетной мускулатуры, чтобы вытолкнуть воздух из легких.
Выдох получается долгий, мучительный, а проходя через спазмированные участки, забитые слизью, он производит хрипящие, свистящие звуки, по которым и распознается бронхоспазм.
Приступу бронхоспазма могут предшествовать признаки (аура), по которым больные способны определить его приближение, о чем мы уже рассказывали, описывая Бронхиальная астма у взрослых — первые признаки, лечение.
Приступ бронхоспазма проявляется:
- усиливающейся одышкой, сопровождающейся свистящим дыханием, удлиненным выдохом, хрипами, хорошо слышимыми издалека;
- нарастающей нехваткой воздуха, удушьем;
- характерной позой больного с наклоненным слегка вперед корпусом, упором рук в горизонтальную поверхность;
- расширенной грудной клеткой, приподнятыми плечами;
- активным привлечением дыхательной мускулатуры на выдохе, видимым напряжением мышц шеи, межреберных мышц;
- расширением крыльев носа, повышенной потливостью, темными кругами под глазами;
- учащением пульса;
- цианозом кожных покровов – появлением синюшного оттенка из-за нарушения газообмена в альвеолах – нехватки кислорода и скопления углекислого газа в крови;
- отечностью, одутловатостью лица, вызванной нарушением циркуляции лимфы и усилением отечности тканей;
- паникой, страхом смерти, которые еще больше усиливают бронхоспазм.
ЛОР-заболевания, при которых всегда нарушается функциональность мерцательного слизистого эпителия дыхательных путей, могут сопровождаться скрытым бронхоспазмом. Скрытый бронхоспазм – это такое состояние дыхательной системы, при котором спастические изменения компенсируются, не проявляются симптомами бронхоспазма, но в целом ухудшают функции легких, что повышает риск астмы.
Скрытый бронхоспазм отмечается при аллергических ринитах, аденоидите, ларинготрахеите. Обнаружение этого состояния указывает на высокую вероятность развития у больного, особенно у детей, бронхиальной астмы.
Состояние скрытого бронхоспазма выявляется при помощи тестов с бронхолитиками. Положительный тест означает повышенную реактивность бронхов, высокий риск внезапного бронхоспазма.
Если бронхоспазм произошел впервые, нужно сразу вызывать «неотложную помощь», а после улучшения состояния необходимо пройти обследование у аллерголога, пульмонолога, кардиолога, отоларинголога.
Как снять бронхоспазм у взрослых, чем лечить в домашних условиях?
Больному следует выполнять назначение врача для экстренных ситуаций:
- ингаляции с адреномиметиками Вентолином, Беродуалом, Серетидом, Атровентом, Сальбутамолом при обструктивном бронхите, бронхиолите, астме;
- ингалировать средства, содержащие глюкокортикостероиды — Пульмикорт, Беклазон, Будесонид, Будекорт при астме;
- дать противоаллергические препараты Интал, Налкром при аллергическом характере приступа;
- ингалировать холиноблокаторы Спирива, Атровент.
Иногда применение даже привычного лекарства в обычной дозровке вызывает усиление спазма. Вместо расслабления происходит так называемый парадоксальный бронхоспазм, при котором продолжение лечения без смены препарата только усиливает симптомы приступа.
Купировать это состояние можно только в стационаре, из-за того, что для снятия парадоксального бронхоспазма врач должен быстро подобрать лекарство, а риск усиление спазма существует и при смене препарата.
Чтобы действительно оказать первую помощь и не навредить при бронхоспазме, еще до прихода врача нужно оценить состояние больного. У взрослых впервые возникает спазм дыхательных путей при эмфиземе легких, профессиональной астме, ХОБЛ. Но причиной приступа может быть и заболевание сердца.
У взрослых, страдающих заболеваниями сердца, развитие бронхоспазма может вызвать резкое усиление частоты сердцебиений и спровоцировать приступ мерцательной пароксизмальной аритмии – заболевания, опасного шоком, отеком легких, остановкой сердца.
Как снять бронхоспазм, вызванный ночью приступом аллергической бронхиальной астмы у ребенка, чем купировать спазм бронхов в домашних условиях?
Бронхоспазм, вызванный приступом бронхиальной астмы, протекающей в легкой форме, снимается за 10-15 минут:
- Орципреналина сульфатом – ¼- 1/2 таблетки или ингаляция аэрозоля;
- Астмопентом – ингалятор 1-2 нажатия.
За 5-10 минут бронхоспазм снимают бронхорасширяющие средства, которые можно использовать до 4 раз в сутки:
- Сальбутамол – 4 — 7 лет – 1 ингаляция, после 7 лет – 1-2 дозы;
- Вентолин – в игналяциях, как Салбутамол, в таблетках – в 3-4 года по 1/6 таблетке, в 5-7 лет – по трети таблетки, после 7 до 14 лет по половинке;
- Беротек – с 6 лет 1 доза аэрозоля;
- Атровент — 1-2 нажатия аэрозоля или ингаляция с небулайзером 0, 25 — 0,5 мг препарата.
У детей причиной бронхоспазма в большинстве случаев является аллергическая реакция. Из-за слабости дыхательной мускулатуры и узости просвета бронхов бронхоспазм у детей развиваются особенно быстро.
Снимать бронхоспазм собственными силами в домашних условиях допускается лишь в исключительных случаях:
- проводят ингаляцию быстродействующего средства – Беротека, Астмопента, Сальбутамола, Вентолина;
- вводят 0,01% адреналин (0,01 мг/кг веса) и 5% раствор эфедрина (0,75 мг на 1кг веса).
Тяжелые бронхоспазмы снимают внутривенным введением эуфиллина, преднизолона, гидрокортизона, коргликона.
Нарушение дыхания у детей, вызванное спазмом бронхов, проявляется симптомами, имеющими сходство с ларингоспазмом, отеком гортани.
Однако лечатся эти состояния различно. В статьях Ларингоспазм, Отек гортани мы рассказали, как лечить ребенка, что делать в подобных случаях.
При бронхоспазме, спровоцированном аллергической реакцией, нужно немедленно исключить контакт с аллергенами:
- при аллергии на пыльцу в летнее время – закрыть окно;
- при аллергии на животных, курение, бытовую химию – перевести больного в помещение, где эти аллергены отсутствуют.
Провоцировать бронхоспазм может пищевая аллергия, у детей ее часто вызывают:
- мед, цитрусовые, орехи;
- при аллергии к плесени – кефир, сдоба, сыры;
- рыба, морепродукты.
Препараты для снятия бронхоспазма и дозировку назначает доктор. Лечат детей теми же лекарствами, что и взрослых, но дозировку подбирают, учитывая возраст, вес, сопутствующие заболевания.
Опасно делать все, что способно вызвать усиление бронхоспазма:
- растирать ароматическими маслами;
- открывать настежь окна в мороз (холодный воздух – один из провокаторов спазмов бронхов);
- давать ребенку незнакомую пищу, лекарства, которые не назначал доктор.
Осложнением спазма гладкомышечных клеток бронхиол может стать образование в них слизистых пробок, формированию ателектаза, который из-за относительной узости дыхательных путей легче образуются у детей младшего возраста.
Для профилактики бронхоспазмов при бронхиальной астме у детей, вызванной аллергией, в питании должно быть достаточно витаминов В6, В5, С. Необходимо также пролечить ЛОР-заболевания.
Бронхоспазм может усиливаться из-за гайморита, аденоидов, ларинготрахеита, так как ЛОР-заболевания значительно снижают местный иммунитет слизистой, делают его неспособным противодействовать в полной мере вторжению чужеродных аллергенов и инфекции.
Энтеровирусная инфекция у детей — симптомы, диагностика и лечение
Как лечить энтеровирусную инфекцию у взрослых
Можно ли противовирусные препараты принимать вместе с антибиотиками
Противовирусные лекарства от гриппа и ОРВИ
Почему нос заложен, а насморка нет
Сложные капли в нос для детей
Занимаясь самолечением вы можете упустить время и нанести вред здоровью!
Бронхоспастические реакции — одно из самых частых проявлений ЛОЗ. Риск их развития возрастает у пациентов с гиперреактивностью дыхательных путей. НПВС, в частности АСК, вызывают бронхоспазм у 5—10% пациентов с бронхиальной астмой. На фоне приема ингибиторов АПФ бронхоспазм развивается у 3—20% пациентов.
Бронхоспастическая реакция или лекарственная бронхиальная астма может развиться на фоне терапии самыми разными лекарственными препаратами. Единственная существующая на сегодняшний день нозологическая форма лекарственной бронхиальной астмы — «аспириновая» астма.
лекарственные препараты, наиболее часто приводящие к развитию бронхоспазма: • в-адреноблокаторы; • блокаторы кальциевых каналов; • ингибиторы холинэстеразы; • АСК и другие НПВС; • ингибиторы АПФ; • пенициллины.
Механизм равития бронхоспазма при приеме различных лекарственных средств различается.
У пациентов с хронической обструк-тивной болезнью легких кардиоселективные средства при повышении дозы лекарственных средств теряют избирательность.
Ингибиторы холинэстеразы вызывают бронхоспазм за счет холинергических свойств.
В патогенезе бронхоспазма при приеме АСК и НПВС ведущее значение имеет блокада циклооксигеназного пути метаболизма арахидоновой кислоты и активация «шунтирующего» липоксигеназного пути с образованием лейкотриенов на фоне наследственной предрасположенности.
Патогенез АПФ-индуцированного кашля и бронхоспазма до настоящего времени недостаточно изучен. Известно, что АПФ участвует в метаболизме кининов и субстанции Р.
В результате снижения активности АПФ под воздействием лекарственных средств повышается концентрация кининов и субстанции Р, раздражающих слизистую бронхов и обладающих свойствами вазоконстрикции.
Другое объяснение заключается в активации обмена арахидоновой кислоты и увеличении концентрации ее метаболитов. В развитии бронхоспазма при приеме пенициллинов ведущее значение принадлежит аллергическим реакциям.
Бронхоспазм при вдыхании бронхолитиков, особенно аэрозолей кромоглицие-вой кислоты, беклометазона, адренерги-ческиех лекарственных средств относится к категории казуистики.
Возможно, такой побочный эффект этих лекарственных средств обусловлен прямым раздражающим действием на дыхательные пути, в том числе за счет способа доставки и содержания в составе ингалятора этанола.
Игаляции в-адреномиметиков в высоких дозах иногда вызывают парадоксальную в-адренергическую блокаду.
Бронхоспазм клинически проявляется затруднением акта выдоха (экспираторной одышкой или удушьем). Для «аспириновой» бронхиальной астме характерно сочетание следующих клинических признаков: • ринит; • полипоз носа; • непереносимость НПВС.
Первые проявления вазомоторного ринита сопровождаются водянистыми выделениями из носа, в последующем развивается полипоз носа, и большинство пациентов с реакцией на АСК с 20—30-летнего возраста демонстрируют развернутую картину бронхиальной астмы.
Такие симптомы, как чихание, отек слизистой носа, покраснение лица, диспепсия, появляются через 2 часа после приема АСК.
Клинические проявления и критерии тяжести бронхиальной астмы подробно описаны выше.
Диагноз устанавливается на основании сочетания данных анамнеза (появление синдрома бронхиальной обструкции при приеме лекарственных средств) с типичными для бронхиальной астмы клинико-диагностическими критериями.
Для бронхиальной астмы характерно повышение уровня эозинофилов, IgE.
Признаки эмфиземы, возможно появление «летучих» инфильтратов.
Нарушения функции внешнего дыхания по обструктивному типу.
Дифференциальный диагноз «аспириновой» бронхиальной астмы может представлять большие сложности в любой возрастной категории. Следует проводить дифференциальную диагностику с атопической и смешанной формой бронхиальной астмы, бронхообструк-тивным синдромом на фоне вирусной инфекции (особенно у детей).
ГКС
Легкое течение
Преднизолон внутрь 15 мг/сут (до купирования симптомов); в/в 90—120 мг/сут (до купирования симптомов)
Среднетяжелое течение До купирования симптомов: Преднизолон внутрь 30 мг/сут + Преднизолон в/в 90—120 мг/сут + Флутиказон в ингаляциях (предпочтительно через небулайзер) по 200 мкг 4 р/сут или Беклометазон в ингаляциях (предпочтительно через небулайзер) по 250 мкг до 4 р/сут После достижения клинического эффекта: Преднизолон
Тяжелое течение До купирования симптомов: Преднизолон внутрь 1 мг/кг + Преднизолон в/в 300 мг/сут + Бекламетазон в ингаляциях (предпочтительно через небулайзер) 800—1600 мкг/сут или Флутиказон в ингаляциях (предпочтительно через небулайзер) 800—1600 мкг/сут После достижения клинического эффекта: Преднизолон внутрь 1мг/кг со снижением дозы по 5 мг/нед, до полной отмены
При среднетяжелом и тяжелом течении бронхиальной астмы ГКС назначают в сочетании с бронходилататорами.
Среднетяжелое течение Ипратропия бромид в ингаляциях 500 мкг/сут до купирования симптомов или Ипратропия бромид в ингаляциях 20 мкг до купирования симптомов + Фенотерол в ингаляциях 50 мкг по 1 дозе 1—2 р/сут до купирования симптомов или
Салметерол в ингаляциях 50 мкг/сут до купирования симптомов
Тяжелое течение Схема 1 Ипратропия бромид в ингаляциях 500 мкг/сут до купирования симптомов Схема 2 До купирования симптомов: Ипратропия бромид в ингаляциях 20 мкг + Фенотерол в ингаляциях 50 мкг по 1 дозе 1—2 р/сут или Салметерол в ингаляциях 100 мкг/сут или Сальбутамол в ингаляциях по 1 дозе по потребности (не более 2 р/сут) До купирования симптомов и в течение последующего 1 мес: Зафирлукаст внутрь по 20—40 мг 2 р/сут или Кетотифен внутрь 1 мг 1 р/сут или Кромоглициевая кислота внутрь по 200 мг 4 р/сут; в ингаляциях по 1 дозе 4 р/сут или Лоратадин внутрь 10 мг 1 р/сут
Лечение «аспириновой» астмы в фазе ремиссии проводится по принципам, описанным в главе 28. «Бронхиальная астма», возможна десенсибилизирующая терапия АСК.
Критерием эффективности лечения является исчезновение клинических проявлений.
ГКС даже при непродолжительном применении (особенно в высоких дозах) могут привести к развитию таких осложнений, как: • нарушение толерантности к глюкозе; • кандидоз, аспергиллез; • местное раздражающее действие на слизистые оболочки дыхательных путей (при ингаляциях); • тромбоэмболические осложнения. Кетотифен обладает седативным эффектом.
Назначение зафирлукаста может привести к развитию парадоксальной эозинофилии.
Адреномиметики должны применяться в минимальных дозах, короткими курсами, по строгим показаниям из-за риска усугубления бронхоспазма.
Назначение в2-агонистов в режиме и дозах, принятых при нелекарственной бронхиальной астмы, может усилить аллергическую реакцию.
Прогноз при бронхоспазме благоприятный, при бронхиальной астме — серьезный.
Бронхоспазм – это сочетание клинических признаков, характеризующееся внезапным возникновением удушья и возникающее в результате патологического сжатия гладкомышечных волокон в стенках бронхов, а также отека их слизистой оболочки и нарушения отхождения мокроты. Эти патофизиологические механизмы обусловлены раздражающим влиянием некоторых факторов на слизистую оболочку бронхов.
При воздействии пускового механизма, или триггера, например, бактерий или вирусов, в стенке бронхов активируются защитные реакции, в результате чего слизистая оболочка становится отечной и полнокровной, а также усиливается образование мокроты – вязкого густого секрета, обогащенного антимикробными и противовирусными веществами и скоплениями погибших микроорганизмов. При бронхоспазме секрет не может вывестись наружу при откашливании, поэтому легкие буквально забиваются мокротой. Однако, спазм бронхов может возникнуть и при отсутствии вирусного или бактериального компонента, как, например, при аллергических реакциях, или применении некоторых медикаментов. В любом случае, просвет бронхов становится меньше, стенки их спадаются, и воздух не может свободно проводиться к легочным альвеолам.
Бронхоспазм является не болезнью, а синдромом, обусловленным тем или иным заболеванием. Такое состояние может длиться несколько минут, а может затянуться на несколько часов или суток, как это бывает во время астматического статуса при бронхиальной астме.
Бронхоспазм является основным механизмом в формировании бронхиальной астмы, и встречается чаще всего у данной категории пациентов, но может возникнуть и при таких заболеваниях:
- Острый или хронический обструктивный бронхит. Отличается от обычного бронхита развитием обструкции, что как раз и является проявлением бронхоспазма. Такой тип бронхита чаще развивается у лиц с предрасположенностью к аллергии.
- Бронхиолит – воспаление бронхов более мелкого калибра, но с более тяжелым течением. Чаще встречается у детей, и возникает в основном при воздействии вирусов, в частности, респираторно-синтициального вируса, поражающего мелкие бронхи и легочные альвеолы. Тяжесть течения обусловлена преимущественным поражением нижних дыхательных путей и быстрым развитием пневмонии.
- Аллергические заболевания (ринит, полинноз, пищевая и бытовая аллергия) формируют общий аллергический фон в организме, в результате чего даже малейшее раздражение стенки бронхов приводит к реакциям гиперчувствительности. При аллергии бронхоспазм возникает не только вследствие бронхитов и вирусных заболеваний верхних дыхательных путей, но и при контакте с аллергенами (пища, пыльца растений, пыль и т.д.). Аллергический бронхоспазм требует более тщательного обследования у аллерголога и пульмонолога для определения риска развития бронхиальной астмы.
- Муковисцидоз – тяжелое врожденное заболевание, характеризующееся нарушением образования секрета бронхиальных желез и в клетках поджелудочной железы. Значительно усугубляет течение респираторных инфекций из-за постоянного застоя мокроты в легких.
- Сердечная недостаточность с развитием сердечной астмы может приводить к рефлекторному спазму бронхов вследствие застоя крови в капиллярах легких.
- Инородное тело бронха вызывает не только механическое препятствие на пути следования воздуха, но и рефлекторный отек и спазм его стенки, особенно если предмет с острыми краями повредил слизистую оболочку и вызвал повышенное отделение слизи в этом месте,
- Пищевое отравление – в связи с тем, что чаще всего отравление протекает с рвотой, возможно попадание мелких частиц желудочного содержимого в трахею и бронхи (аспирация), которое раздражает их слизистую оболочку. Чаще бронхоспазм при отравлении возникает у детей, чем у взрослых.
Предрасполагающими факторами для развития бронхоспазма являются:
- Отягощенная наследственность и наличие бронхиальной астмы или хронического обструктивного бронхита у членов семьи,
- Частые простудные заболевания в детском возрасте,
- Увеличенные аденоиды, частые ларинготрахеиты и бронхиты у детей,
- Врожденные особенности строения трахеи и бронхов при соединительнотканной дисплазии, обуславливающие не достаточный дренаж (очищение) бронхиального дерева от скапливаемого секрета.
Провоцирующими факторами у лиц с аллергической предрасположенностью или с бронхиальной астмой могут служить:
- Острые респираторные заболевания вирусной, бактериальной или смешанной природы,
- Контакт с аллергеном – употребление в пищу продуктов, не желательных для данного пациента, контакт с животными, цветение растений и др,
- Употребление некоторых лекарственных веществ – антибиотиков, особенно пенициллинового ряда; средств для снижения артериального давления, в частности бета-блокаторов (метопрол, атенолол, эгилок, конкор, коронал и др); нестероидных противовоспалительных средств (наиболее часто аспирина, а также диклофенака, нимесулида и др),
- Пассивное курение и вдыхание табачного дыма взрослым или ребенком с предрасположенностью к аллергии,
- Вдыхание холодного или сухого воздуха,
- Избыточные физические нагрузки.
Несмотря на то, что бронхоспазм возникает внезапно и быстро, признаки его приближения пациент может ощутить уже за несколько дней или часов. Его беспокоят чувство заложенности и саднения в грудной клетке, периодические затруднения выдоха, появляется небольшой сухой кашель.
При развитии бронхоспазма в течение нескольких минут нарастает одышка, чувство удушья и затруднений при выдыхании воздуха, тяжесть и болевые ощущения в груди. Быстро возникает чувство паники и выраженная тревога. Пациент пытается откашлять мокроту, но безуспешно.
Выдох осуществляется с трудом, заметно увеличивается время выдоха, и его сопровождают свистящие хрипы, слышимые самим пациентом и окружающими. Кожа становится бледной, а при тяжелых нарушениях дыхания быстро развивается цианоз — синеватое окрашивание кожи.
Некоторое облегчение дыхания наступает в положении сидя с упором рук на твердую опору – так увеличивается наполняемость воздухом легких, и создаются условия для лучшей работы межреберных мышц, участвующих в дыхании.
При неоказании помощи могут развиться тяжелые нарушения дыхания, влекущие за собой гипоксию (нехватку кислорода) и летальный исход.
При бронхиальной астме приступ может возникнуть на фоне полного благополучия, при контакте с аллергическими веществами или во время банального насморка.
При обструктивном бронхите симптомы бронхоспазма нужно отличать от кашля, потому что во время болезни даже при нахождении ребенка в спокойном состоянии тоже слышны свистящие хрипы. Основное отличие – это внезапное появление одышки, удушья и невозможности выдохнуть воздух.
Ребенок напуган, ощущает выраженное беспокойство, плачет, кожа приобретает бледный оттенок с цианозом носогубного треугольника. Кашель навязчивый, не продуктивный, и отхаркивания мокроты не происходит или она отходит в скудном количестве.
Частота дыхательных движений увеличивается, к акту дыхания присоединяются вспомогательные мышцы – межреберные и брюшные. Возникает видимое на глаз втяжение межреберных промежутков.
Иногда при простудных и хронических заболеваниях (ларинготрахеит, поллиноз, аденоидит) может развиться скрытый бронхоспазм – гиперреактивность бронхов, не проявляющаяся явными симптомами во время болезни, но способная привести к приступу после выздоровления на фоне полного здоровья.
При появлении вышеописанных симптомов впервые в жизни следует незамедлительно вызвать скорую помощь, а если пациент или родители ребенка обучены оказанию первой доврачебной помощи, нужно сразу приступить к проведению необходимых мероприятий.
Если у пациента хотя бы раз произошел приступ бронхоспазма, ему необходимо получить консультацию участкового терапевта, аллерголога, пульмонолога и ЛОР — врача при необходимости.
При тяжелом течении приступа, общем тяжелом состоянии пациента, выраженном цианозе кожных покровов, потере сознания, а также при неэффективности проводимого лечения следует вызвать бригаду скорой медицинской помощи.
В случае, когда во время приступа пациента госпитализировали в специализированное отделение больницы, необходимая лечебно – диагностическая помощь в полном объеме ему будет оказана в условиях стационара.
Для того, чтобы снять бронхоспазм в домашних условиях, необходимо провести ряд таких мероприятий, как:
- Открыть окно для доступа свежего воздуха, если на улице не наблюдается цветение растений, вызвавшее аллергический бронхоспазм,
- Вызвать скорую помощь,
- Применить лекарственные препараты, если они уже были назначены врачом, например, ингаляции через небулайзер с беродуалом или пульмикортом при обструктивном бронхите или бронхиолите,
- Успокоить пациента, особенно ребенка, усадить в удобную позу, расстегнуть воротник, снять галстук,
- Объяснить, что дышать нужно стараться как можно ровнее и спокойнее, так как паника резко увеличивает потребление кислорода.
Если приступ у пациента развивается не в первый раз, у него всегда должны быть дома или в дорожной аптечке препараты для купирования бронхоспазма. К ним относятся лекарства, позволяющие расслабить стенку бронхов и расширить их просвет, а также устранить отек слизистой оболочки и облегчить отхождение мокроты:
- Симпатомиметические средства в ингаляционной форме – беротек, беродуал, сальбутамол, серетид, астмопент и др,
- Глюкокортикоидные гормоны в форме аэрозоля или раствора для ингаляций -беклазон, пульмикорт и др,
- Противоаллергические препараты, имеющие в составе кромоглициевую кислоту – интал, налкром,
- Холиноблокаторы в форме раствора для ингаляций — спирива, атровент.
Иногда в результате применения ингаляционных лекарственных средств, спазм бронхов может еще больше усугубиться, и тогда возникает парадоксальный бронхоспазм, развивающийся вследствие раздражения слизистой оболочки бронхов лекарственным веществом или аллергической реакции на определенные вещества в составе лекарства. Лечиться такой вид приступа должен в стационаре.
Дальнейшее лечение бронхоспазма заключается в назначении антибиотиков и противовирусных препаратов при респираторных инфекциях, противоаллергических препаратов, глюкокортикоидов (преднизолон, дексаметазон) и эуфиллина в таблетированной или инъекционной форме для внутривенных инфузий.
В заключение следует отметить, что бронхоспазм – далеко не безобидная патология, так как в тяжелых случаях может стать причиной смерти.
Поэтому детям с ранее перенесенными обструктивными бронхитами, лицам с аллергической предрасположенностью и бронхиальной астмой необходимо тщательнее оберегать свое здоровье.
Для этого нужно избегать возможного контакта с аллергенами, стараться не посещать скоплений большого количества людей в периоды эпидемий респираторных инфекций, и своевременно обращаться к врачу при малейших признаках простуды с целью возможной коррекции проводимого лечения.
При бронхиальной астме, обструктивном бронхите периодически возникает тяжелое и опасное состояние — спазм бронхов, то есть резкое сужение просвета. В результате в ткани поступает недостаточное количество кислорода, происходит перенасыщение организма углекислотой. У больного возникает ощущение удушья, дыхание становится тяжелым, выдох сопровождается одышкой.
Помощь при бронхоспазме должна быть комплексной. Важнейшей составляющей является медикаментозное лечение. При склонности к спазму бронхов больному нужно всегда держать под рукой соответствующие лекарства.
Бронхоспазм представляет рефлекторную защитную реакцию бронхов. Они сужаются в ответ на действие раздражителя (аллергена, химиката), не позволяя ему проникать ниже, в легкие больного. При спазме эта реакция приобретает затяжной характер, бронхиальные мышцы, непроизвольно сократившись, не расслабляются, а сдавливают бронхи.
Под воздействием нарастающего давления снаружи и вследствие увеличенного притока крови отекают внутренние стенки бронхов больного. Бронхоспазм сужает просвет, и воздух не проходит нормально по дыхательным путям. Если своевременно не оказать помощь больному, может развиться кислородное голодание, опасное для организма.
Чтоб компенсировать нехватку воздуха, вызванную ухудшенной проходимостью бронхов, больной начинает делать судорожные вдохи. Но сужение просвета затрудняет выдох, в результате воздух накапливается в нижних дыхательных путях, распирает легкие, препятствует поступлению в организм новых порций кислорода.
О развитии бронхоспазма сигнализируют такие симптомы:
- субъективное ощущение нехватки воздуха, тяжести в груди, которое может вызывать чувство страха, панику;
- прогрессирующая одышка с коротким вдохом и затрудненным продолжительным выдохом, шумное свистящее дыхание у больного;
- кашель при бронхоспазме мучительный, часто непродуктивный или сопровождающийся отхождением небольшого количества вязкой мокроты;
- бледность кожи, синева вокруг рта, синяки под глазами, повышенная потливость;
- тахикардия с приглушенными тонами сердца;
- визуально заметные натужность дыхания и движения дыхательной мускулатуры – у больного западают межреберные промежутки, втягиваются крылья носа, набухают сосуды на шее;
- вынужденная напряженная поза (приподнятые плечи, втянутая голова, наклоненный вперед корпус, опора на руки) и выражение страха на лице;
- в легких на выдохе прослушиваются свистящие хрипы.
Если вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с ее последствиями.
Если бронхоспазм тяжелый, дыхательный объем значительно уменьшается, а газоток может вообще прекратиться. Аппаратные исследования выявляют отсутствие или минимальную концентрацию углекислого газа в выдыхаемом воздухе, а его концентрация в крови возрастает. Некоторые симптомы могут предупреждать о приближающемся бронхоспазме за несколько минут или даже часов до начала приступа.
- чихание, зуд кожи, раздражение глаз, выделения из носа, жидкие, прозрачные и обильные;
- сильный приступообразный кашель;
- одышка;
- головная боль;
- участившееся мочеиспускание в увеличенных объемах;
- у больного наблюдается усталость, подавленность или раздражительность.
В ряде случаев бронхоспазм проще предупредить, чем снять. Поэтому важно знать, какие ситуации могут спровоцировать развитие спазма.
Основные факторы, вызывающие спазм бронхов:
- аллергены, бытовые, пищевые, лекарственные и прочие;
- химические раздражители, дым, известковая пыль, вещества с резким запахом;
- механическое раздражение дыхательных путей инородным телом, в том числе в процессе медицинских манипуляций;
- интоксикация больного на фоне вирусного или бактериального заболевания верхних дыхательных путей или бронхолегочного дерева;
- отравление организма при гельминтозе, грибковых инфекциях;
- прием препаратов, воздействующих на соответствующие рецепторы;
- применение ряда ингаляционных анестетиков может спровоцировать спазм;
- обострение основного заболевания (астма, хроническая обструктивная болезнь легких);
- стресс;
- неблагоприятные погодные условия.
Повышенный риск развития спазма бронхов связан с:
- наследственной предрасположенностью;
- склонностью больного к аллергии, атопии;
- гиперреактивностью бронхов, присущей маленьким детям и часто болеющим воспалительными респираторными заболеваниями людям;
- курением, в том числе пассивным;
- работой во вредных условиях.
Лечение людей, у которых бронхоспазм проявляется часто, можно проводить, учитывая побочное действие препаратов, принимать дополнительные меры предосторожности при необходимости наркоза.
Чем раньше оказана первая помощь, тем менее серьезные последствия будет иметь бронхоспазм. Медикаментозное лечение нужно предварить комплексом неотложных мер, направленных на облегчение состояния, устранение факторов, которые могут усугубить спазмы:
- ликвидировать воздействие аллергена, раздражителя (проветрить помещение или, наоборот, закрыть окно, промыть нос, прополоскать горло);
- больному нужно принять полусидячее положение;
- избавиться от сдавливания одеждой, ремнем, галстуком.
При бронхоспазме показано лечение препаратами, их употребление допускается только после консультации с лечащим врачом, который назначил их приём:
- пероральный прием бронхорасширяющих, расслабляющих мускулатуру бронхов средств (Бронхолитин, Кленбутерол в сиропе, Сальбутамол, Синглон в таблетках);
- применение бронхолитиков в форме дозированного аэрозольного карманного ингалятора (Сальбутамол, Вентолин);
- ультразвуковые ингаляции с растворами бронхорасширяющих, спазмолитических, противовоспалительных гормональных препаратов (Беродуал, Атровент, Беклометазон, Флутиказон);
- снять отечность при бронхоспазме помогут ГКС, то есть глюкокортикостероиды (Дексаметазон, Преднизолон в таблетках и инъекциях);
- дополнительное лечение — обильное теплое питье, муколитики и отхаркивающие препараты перорально или ингаляционно (Флуимуцил, Амбробене). Принимать препараты для разжижения и активного выведения мокроты можно через четверть часа после бронхорасширяющих.
Помните, что безопасное медикаментозное лечение для вас назначит только врач-пульмонолог. Для каждого отдельного пациента требуются индивидуальные препараты на основе медицинских показаний диагноза.
Если первая помощь не дает эффекта на протяжении часа, нужно обращаться к врачам, поскольку локальный бронхоспазм может перейти в диффузный или тотальный. Лечение такого состояния должно проводиться в условиях стационара, под контролем специалистов, показана кислородотерапия.
После того как приступ купирован, необходимо в ближайшее время проконсультироваться с пульмонологом, аллергологом, чтоб выяснить и установить причины, провоцирующие бронхоспазм, принять меры по предупреждению рецидивов и продумать схему лечения.
Бронхоспазм — состояние, которое в ряде случаев представляет угрозу для жизни. Крайне важно проводить меры профилактики для снижения риска развития спазмов, знать, каким должно быть лечение при бронхоспазме, владеть техникой оказания первой помощи.
Узнайте почему болят бронхи при бронхоспазме и что делать в такой ситуации.
источник