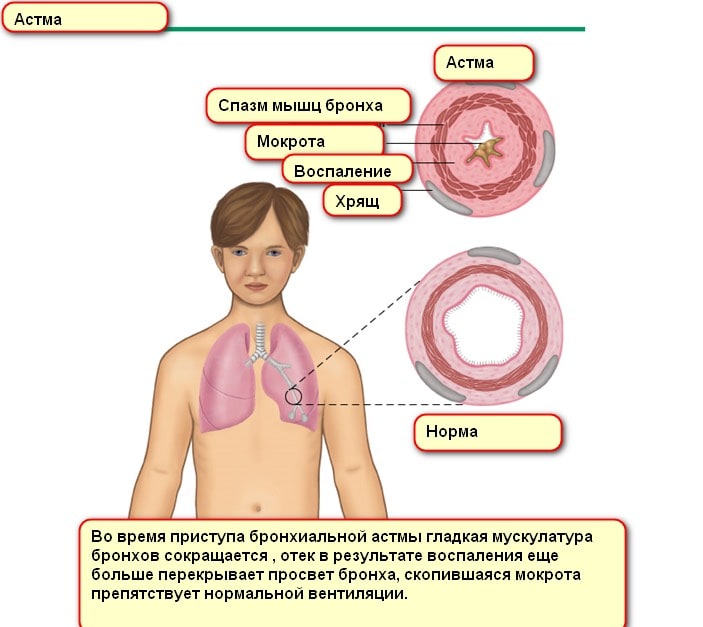
Бронхиальная астма у детей — хроническое заболевание дыхательных путей, в основе которого лежит аллергическое воспаление. Болезнь сопровождается эпизодами одышки и затрудненного свистящего дыхания.
На сегодняшний день более 300 миллионов людей в мире страдают этим заболеванием, причем около четверти из них находятся в возрасте меньше 18-ти лет. Астма очень часто возникает у детей в возрасте до 10-ти лет. К счастью, в подавляющем большинстве случаев даже самые тяжелые проявления этой болезни можно успешно контролировать с помощью грамотного лечения: лекарств и определенных мер предосторожности.
Ранние признаки того, что у ребенка может развиться астма: экзема, появившаяся с первых месяцев жизни, частые проблемы нижних дыхательных путей в возрасте до года. Одним из важнейших факторов развития болезни является наследственный. Если случались заболевания астмой среди членов семьи, значит ребенок тоже находится в «зоне риска» и родители должны проявить бдительность.
Частыми причинами развития бронхиальной астмы у ребенка могут стать шерсть, перхоть, слюна животных (кошек и собак, хомяков, морских свинок, мышей и прочих грызунов). Спровоцировать заболевание может также сухой корм для аквариумных рыбок и насекомые (тараканы).
Серьезной причиной развития астмы у детей являются споры плесени, содержащиеся в больших количествах в воздухе, кондиционерах, в сырых и темных помещениях (подвалы, гаражи, ванные комнаты, душевые кабины). Плесневые грибки также присутствуют во многих пищевых продуктах (сыры, шоколад, маринады, кефир, квас, сухофрукты, изделия из дрожжевого теста, старый, залежавшийся хлеб).
Лекарственные препараты тоже могут вызвать болезнь. К потенциально опасным лекарствам относятся ряд антибиотиков, сульфаниламиды, витамины, аспирин. Не только прием, но и нахождение ребенка вблизи данных лекарственных средств может вызвать приступ астмы.
Пыльца цветущих растений и табачный дым также влияют на развитие астмы.
Многие дети страдают астмой и не получают необходимой помощи, потому что родители просто не подозревают о ранних признаках болезни и, соответственно, не говорят о них педиатру. Бронхиальная астма у детей может таиться в организме в течение многих лет, маскируясь под хронический или рецидивирующий бронхит, пневмонию, хронический кашель или инфекции нижних дыхательных путей. Если проблема с дыханием и кашлем у вашего ребенка перешла в хроническую стадию, как можно скорее посетите педиатра для проверки малыша на предмет развития астмы.
Обязательно обратитесь к педиатру, если вы наблюдаете у ребенка:
- хрипы
- регулярный кашель, особенно в ночное время или при физических нагрузках
- чувство сдавленности в груди
- частую одышку.
Иногда симптомы астмы у ребенка проявляются внезапно, когда он энергично двигается, играет, спит, смеется или плачет. Возможно, вы заметили, что малыш кашляет или тяжело дышит при посещении мест, в которых есть домашние животные или курильщики. Если симптомы возникают только в определенное время, не забудьте упомянуть данное обстоятельство при обращении к педиатру. Чем больше фактов будет знать врач, тем легче будет диагностировать астму и начать лечение.
Приступ бронхиальной астмы у ребенка сопровождается кашлем при вдохе и чувством сдавленности в груди. Приступ начинается с легкого свистящего звука и заканчивается пронзительным скрежетом. Ребенок начинает «хрипеть», пытаясь наполнить воздухом легкие. При этом малыш дышит часто и усердно, его живот втягивается и расслабляется, а грудь активно поднимается и опускается при каждом вдохе. Обострение бронхиальной астмы у детей часто приводит к чувству беспокойства и панического страха, в данном случае важно знать, как успокоить и приободрить малыша.
Лечение бронхиальной астмы у детей осуществляется при помощи лекарств и исключения из повседневной жизни экологических причин, вызывающих или усугубляющих воспаление. Лекарства для лечения астмы могут поступать в организм различными способами. Вот самые распространенные из них:
- Ингаляторы — небулайзеры. Такое устройство чаще всего используется для лечения маленьких детей. Этот ингалятор превращает жидкое лекарство в аэрозоль, который вдыхается через мундштук или маску и легко проникает даже в суженные бронхи. Такой способ «доставки» хорош для ингаляционных стероидов и препаратов быстрого действия.
- Жидкостные дозированные ингаляторы. Наиболее распространенный тип. Главное – научить ребенка правильно использовать этот аппарат: при нажатии на ингалятор нужно одновременно делать вдох. Некоторые устройства приводятся в действие вдохом, то есть они выпускают облачко лекарства когда ребенок начинает вдыхать воздух. Такие ингаляторы гораздо проще в использовании, но они доступны только для одного типа лекарств. Также можно использовать спейсер – специальную камеру, которая упрощает и облегчает применение ингаляторов. Его использование обязательно при введении ингаляционных кортикостероидов.
- Порошковые дозированные ингаляторы. Эти приборы доставляют в дыхательные пути дозу сухого лекарства. Они проще в использовании, нежели предыдущий тип ингаляторов, потому что не нужно координировать дыхание с нажатием кнопки. Некоторые лекарства от астмы существуют только в виде таблеток, но все же лучше выбрать одно из устройств, указанных выше. Распыленный препарат доставляется прямо в дыхательные пути, в результате чего побочные эффекты значительно уменьшаются или устраняются совсем. На рынке представлено множество ингаляторов и Ваш лечащий врач предложит тот, который лучше всего подходит именно вашему ребенку, так как есть существенные различия в том, как они используются, и в количествах лекарства, которые они доставляют в дыхательные пути.
Ваш доктор научит малыша пользоваться ингалятором, но периодически нужно будет проверять, как он это делает, дабы убедиться, что он получает правильную дозу лекарства. Для того чтобы контролировать состояние дыхательных путей, ребенку может понадобиться пикфлоуметр – портативное устройство, измеряющее скорость прохождения воздуха при усиленном выдохе. Максимальная скорость выдоха показывает, насколько сужены бронхи. Этот прибор помогает следить за астмой, контролируя, усугубилась ли болезнь или состояние улучшилось.
Когда использовать пикфлоуметр?
- Каждое утро перед приемом каких-либо лекарств
- В случае усиления симптомов болезни
- Во время приступа астмы. При этом проверьте скорость выдыхания до и после использования препаратов для купирования приступа. Это поможет увидеть, насколько хорошо работают медикаменты
- В особенных случаях, обозначенных врачом. Имейте в виду, что в течение дня пиковая скорость потока может меняться. Эти различия минимальны, когда астма хорошо контролируется. Увеличение разницы силы пиков может быть ранним признаком обострения заболевания. Кроме того, у детей разных возрастов и параметров скорость потока воздуха не одинакова. Записывайте пиковые значения каждый день. Это поможет вам и вашему лечащему врачу следить за тем, как протекает астма у ребенка. Не забудьте взять эти записи на прием.
Стоит отметить, что своевременная, квалифицированная помощь врача и терапия бронхиальной астмы у детей значительно уменьшит количество приступов или позволит вовсе избежать их. Устранение причин астмы заметно снизит тяжесть и частоту появления симптомов болезни и необходимость применения большого количества лекарств.
Самым эффективным методом профилактики болезни у детей, находящихся в «зоне риска», является организация гипоаллергенного быта, цель которого — создать для ребенка все условия, чтобы воздействие аллергенов было сведено к минимуму. Что нужно сделать?
- Одежду и книги держите в закрытых шкафах
- Изделия их пуха и пера, шерсти и ваты (подушки, одеяла) замените на синтетические
- Не покупайте малышу большое количество мягких игрушек, имеющиеся игрушки регулярно чистите пылесосом, предварительно обернув их влажной марлей
- Одежду и постельное белье регулярно проветривайте и просушивайте на солнце (летом), одежду стирайте специальными средствами — акарицидами, убивающими клещей
- Два раза в месяц тщательно пылесосьте мягкую мебель и полы, ежедневно проводите влажную уборку помещений
- Ограничьте ребенка от контакта с бытовой химией и парфюмерией, пользуйтесь гипоаллергенной косметикой и моющими средствами
- Избавьтесь от плесени в ванной комнате, туалете и везде, где она может появиться
- Не заводите домашних животных, имеющихся животных мойте и вычесывайте тщательно и регулярно
- Проветривайте помещение
Чтобы записаться на консультацию и осмотр к главному врачу клиники Фэнтези, позвоните по телефону: +7 (495) 106-79-99 .
источник
Реабилитация детей и подростков с бронхиальной астмой в условиях поликлиники. Физический и психологический аспекты реабилитации
1. Закаливающие мероприятия.
Основным методом повышения сопротивляемости ребенка инфекционным агентам и тем самым уменьшения возможности провокации приступов БА служит закаливание. При охлаждении кожи происходит рефлекторное сужение кровеносных сосудов как кожи, так и слизистой оболочки носа, что снижает температуру воздуха в полости носа на 2°C.
При этом нарушаются функции защитных клеток, снижается поступление антител, что повышает риск развития инфекции. Закаливание тренирует реакцию сосудов, у закаленных при охлаждении температура воздуха в полости носа падает всего на 0,3 –0,5 °C.
Закаливание не требует очень низких температур, важна контрастность температуры и систематичность проведения процедур. Хорошо закаливают воздействия на подошвы ног, на кожу шеи, поясницы, однако для получения равномерного эффекта лучше воздействовать на кожу всего тела. Максимальная длительность холодового воздействия на ребенка не должна превышать 10–20 минут, гораздо важнее его повторность и постепенность.
Большим закаливающим эффектом является ежедневное мытье ног прохладной водой. Процедуры начинают с температуры воды 27–28°С, снижая ее каждые 1–2 дня на 2–3°С до конечной температуры 15°С (немного холоднее комнатной). Хорошим закаливающим воздействием обладает контрастный душ: смена теплой воды (до 40°С 30–40 секунд) холодной (14–15°С) – удлиняя ее экспозицию от 15–20 секунд до 30 секунд.
Доводить холодовые воздействия до неприятных (т.е. применять слишком холодную воду или же оставлять ребенка под холодным душем дольше 30–40 секунд) недопустимо – не по причине возможной “простуды”, а из-за опасности вызвать негативное отношение ребенка к закаливанию. Любая закаливающая процедура должна вызывать положительные эмоции, если ребенок “ежится ”, боится, его принуждать не следует.
Для дошкольников нетрудно организовать в домашних условиях контрастные воздушные ванны. Для этого в спальне ребенка перед его пробуждением, открыв фрамугу, понижают температуру до 14–15°С, а затем, разбудив ребенка, проводят с ним игру с перебежками из теплой в холодную комнату.
Посещение бани предоставляет еще больше возможностей для контрастного воздействия, температура в сауне должна быть около 90°С, длительность пребывания постепенно доводят до 10 минут, сидя на 1-й ступеньке. В русской бане используют более низкие температуры (от 60°С с экспозицией 2–3 минуты повышать до 80°С в течение 6–8 минут). За один сеанс дети посещают парную 2–3 раза, в промежутках они принимают душ или воздушные ванны комнатной температуры или плавают (медленно) в бассейне с температурой воды около 25°.
Закаливание после нетяжелой ОРВИ можно возобновить (или начать) через 7–10 дней, при заболевании с длительностью температурной реакции более 4 дней – через 2 недели, а после 10-дневной лихорадки – через 3–4 недели.
2. Респираторная терапия (дыхательная гимнастика) – лечение «дыхания через дыхание».
Дыхательные упражнения с применением различных методик:
2.1 — с произнесением звуков, удлиненных выдохом,
2.2 — диафрагмальным дыханием (гиповентиляционные упражнения),
2.3 — дыхание через сопротивление,
2.4 — медленный удлиненный вдох с пассивным выдохом,
2.6.- методы интервальной гипоксической тренировки.
2.7.- метод волевой ликвидации глубокого дыхания (по Бутейко),
2.8.- парадоксальная дыхательная гимнастика (по Стрельниковой),
2.9 — музыкальная школа по классу духовых инструментов.
3. Массаж грудной клетки (ручной, механический) № 8 –10.
Может быть классическим, точечным, сегментарным. Поглаживающий массаж, вибрационный, с использованием дренажных положений.
4. Лечебное плавание – важный фактор программы реабилитации детей с бронхиальной астмой (при наличии возможностей и по индивидуальным показаниям). Курс лечебного плавания для детей не умеющих плавать может быть представлен в виде двух периодов: подготовительного и основного. Первый период — изучение индивидуальных особенностей ребенка с использованием психологических тестов и данных медицинских обследований, закаливающие процедуры и специальные дыхательные упражнения, а также упражнения «сухого» плавания для овладения плавательной техникой.
Этот период занимает одну-две недели и проводится дома. Основной период проводится в бассейне, где дети обучаются технике плавания в основном способом брасс на груди. Характерно, что данный способ плавания наиболее благоприятствует полному дыханию с четко выраженными фазами: вдох-выдох-пауза.
Кроме того, во время вдоха пловцу приходится преодолевать давление воды на грудную клетку, а при выдохе в воду встречать ее сопротивление. В результате происходит заметная тренировка дыхательной мускулатуры, улучшается функция легких, повышается их емкость, что благоприятно сказывается на укреплении всего легочного аппарата.
5. Этапная аэрозольтерапия при БА не рекомендуется,
т.к. используемые муколитики могут усилить кашель и обструкцию дыхательных путей.
6. Использование преформированных физических факторов.
Аэроионотерапия – лечение ионизированным воздухом с целью уменьшения бронхоспастических явлений. Ионизированные частицы воздуха – аэроионы – вызывают значительную перестройку реактивности организма, действуют гипосенсибилизирующим образом, улучшают самочувствие ребенка, сосудисто-вегетативные показатели, ФВД.
Электросон – метод воздействия импульсным прямоугольным током низкой частоты на головной мозг, что вызывает сон или дремоту, улучшает кровоснабжение и оксигенацию мозга, способствует нормализации соотношения тормозных и возбудительных процессов. Широко применяется при реабилитации больных с БА.
Индуктотермия – лечебный метод воздействия высокочастотным переменным индуцированным магнитным полем, в результате чего в тканях образуется тепло, усиливается крово- и лимфообращение, улучшается жизнедеятельность клеток. Индуктотермия показана при подострых и хронических заболеваниях органов дыхания.
Больным с БА в периоде стихания бронхообструктивных явлений, при нестойкой ремиссии и во внеприступном периоде болезни индуктотермия назначается для активизации глюкокортикоидной функции надпочечников особенно детям с тяжелым течением БА, ранее получавшим терапию ГК. Индуктотермия выполняется на область надпочечников, используется электрод вихревых токов (ЭВТ-1). Курс – 10-15 процедур, продолжительностью 10-12 мин., ежедневно или через день, желательно в первую половину дня (через 1-2 часа после завтрака).
Микроволновая терапия – лечение энергией микроволн дециметрового диапазона (ДМВ-терапия) и сантиметровых волн (СМВ-терапия). При поглощении энергии микроволн повышается температура тканей организма, усиливается кровоток, проницаемость мембран, обмен веществ. Микроволны оказывают противовоспалительное и болеутоляющее действие.
Энергия ДМВ (аппараты «Ромашка», «Ранет», «Волна») проникает на больщую глубину, чем СМВ (аппарат «Луч-2»), что обусловливает их преимущество. Хорошо себя зарекомендовало сочетание микроволновой терапии с лекарственным электрофорезом на грудную клетку. Волны дециметрового диапазона более эффективны при аллергической природе заболеваний и транзиторных иммунодефицитах, заметно ускоряют рассасывание воспалительных элементов
Магнитотерапия – метод, при котором на ткани больного воздействует переменное магнитное поле низкой частоты (ПеМП). Это сравнительно новый метод физиотерапии в педиатрии. Под влиянием магнитного поля в тканях организма происходит усиление физико-химических процессов, проницаемости мембран, возрастает уровень обменных процессов.
Важным эффектом ПеМП является усиление регенераторных процессов в поврежденных тканях. Магнитотерапия слабее действует на органы дыхания в сравнении микроволнами, но в случаях, когда нельзя назначить микроволны, лучше использовать магнитотерапию.
Ультразвуковая терапия – использование в лечебных целях механических упругих колебаний среды с частотой 880-2800 кГц, что выше акустического диапазона (20 кГц). Ультразвук не распространяется в воздухе, поэтому лечебное воздействие им производят через контактную среду – вазелиновое масло или воду.
Особенностью действия ультразвука на ткани являются переменные сжатия и разряжения, приводящие к пульсации внутриклеточных и внеклеточных микропотоков циркуляции, что оказывает своеобразный эффект «микромассажа» тканей. При БА используется методика воздействия на грудную клетку по Шеиной, курсом до 12 процедур, первые 6 процедур ежедневно, затем через день.
Кроме того показан ультразвук на область надпочечников до 8 проц. или на область селезенки до 8-10 проц. (по методике профессора Чиркина). На этапах реабилитации хорошо себя рекомендует чередование сеансов ультразвуковой терапии (1 день) с микроволновой терапией (другой день).
Электролечение – это гальванизация и лекарственный электрофорез. Лекарственный электрофорез традиционно используются на всех этапах реабилитации больных с бронхолегочной патологией. Применяют различное расположение электродов на грудной клетке – поперечное и продольное (на обе половины легких).
При БА используют электрофорез с магнием, папаверином, кальцием на грудную клетку, 8-10 процедур. С целью гипосенсибилизации и снижения патологической возбудимости нервных рецепторов рекомендуется назальный электрофорез 2% р-ра хлорида кальция или 2% р-ра сульфата магния или 0,1% р-ра димедрола (8-10 процедур).
Амплипульстерапия – лечение синусоидальными модулированными токами (СМТ-терапия) (апапараты «Амплипульс»). Эти токи свободно проникают через кожу, не вызывая неприятных ощущений, что является большим преимуществом для детей. Методики назначения: поперечно, на межлопаточную область, на область надпочечников, подлопаточно-подмышечно.
Можно использовать в процедуре воздействия на одно поле, либо на два поля, ежедневно или через день до 8 проц. Сочетанное применение комплекса процедур [микроволны + СМТ + ЛФК + массаж грудной клетки], по мнению специалистов, является мощным реабилитационным комплексом у детей с бронхолегочной патологией, включая БА.
КВЧ-терапия – стала широко применяться при реабилитации детей и подростков с БА. Используется как монотерапия, так и комплексно. Курс — 6 — 12 процедур.
Лазеро- или магнитолазеротерапия – в настоящее время широко используется при реабилитации больных с заболеваниями легких. Эти методы позволяют улучшить микроциркуляцию тканей, уменьшить обструктивный компонент внешнего дыхания, оказывают местную и общую иммуностимуляцию. Методика заключается в воздействии гелий-неонового лазера на рефлексогенные зоны в сочетании с надвенным лазерным или магнитолазерным облучением крови в области кубитальной вены. Эффективным комплексом для диспансерных больных в поликлинике является сочетание: лазер + массаж грудной клетки.
Ультрафиолетовое облучение в эритемных дозах – при БА способствует гипосенсибилизирующему действию благодаря повышению антигистаминных свойств крови (увеличению гистаминопексии). Большей эффективностью обладает методика УФО-воздействия на определенные рефлексогенные зоны: 1 зона – воротниковая область, 2 зона – межлопа-точная область, 3 зона – область поясницы (проекция надпочечников). Зоны облучают поочередно по мере исчезновения эритемы (через 2-3 дня). Курс лечения состоит из 2-3 циклов по 3 процедуры (всего 6-9 облучений).
Наиболее выраженный эффект от ультрафиолетовой эритемотерапии отмечается при БА средней степени тяжести.
Биоптронтерапия – метод лечения с использованием противовоспалительного действия плоскополяризованного света с длиной волны от 400 до 2000 нм. Применение метода улучшает регионарную гемодинамику и лимфоток, усиливает обменные процессы в воспаленных тканях.
Парафиноозокеритолечение – по паравертебральной методике, продолжительность процедуры 15-20 мин, у детей старшего возраста – до 30 мин. Курс – 8-10 процедур, проводятся через день.
Ванны: морские (с морской солью), иодобромные, углекислые, «жемчужные», хвойные.
Души: дождевой, циркулярный, веерный, подводный (душ-массаж). Детям в стадии ремиссии рекомендуется на этапе реабилитации в условиях дневного стационара поликлиники проведение курса подводного душа-массажа на грудную клетку (по методике – снизу вверх), затем УВЧ на грудную клетку, через день, курс – 8-10 процедур. В зимнее время амбулаторно проведение указанного комплекса нежелательно.
В последние годы на этапах реабилитации больных с БА широкое применение нашло использование камер (палат) искусственно созданного микроклимата соляных шахт – галотерапия или естественного микроклимата соляных шахт – спелеотерапия (Республиканская больница спелеолечения, г.Солигорск).
Указанные варианты микроклимата оказывают многофакторное влияние на больных за счет мягкого воздействия на дыхательные пути ионов натрия, калия, хлора. Подобная безаллергенная среда оказывает мощное элиминационное воздействие особенно при аллергической форме астмы.
Применяются методы электро- лазеро- и магнитопунктуры. Иглорефлексотерапия (8-10 процедур) особенно показана при психозависимой форме БА, больным с сопутствующими неврологическими заболеваниями – тиками, энурезом, логоневрозами, СВД). На фоне рефлексотерапии отмечается положительная динамика клинического течения болезни, проявляющаяся уменьшением тяжести и частоты приступов, удлинением периода ремиссии. Рефлекторные воздействия на организм пациента с БА приводят к нормализации его психоэмоционального состояния.
Методы психологической коррекции применяются по необходимости, с учетом имеющихся возможностей (наличие в штате реабилитационной бригады специалиста-психолога). При этом используют индивидуальные подходы к больным, а также групповую психотерапию. Предварительно проводится психологическое тестирование с анализом личностных характеристик пациентов согласно разработанных и утвержденных методик.
Жерносек В.Ф., Василевский И.В., Кожарская Л.Г., Юшко В.Д., Кабанова М.В., Попова О.В., Рубан А.П., Новикова М.Е.
источник
Бронхиальная астма – опасное и серьезное заболевание, от которого страдают не только взрослые, но и маленькие дети. Оно входит в перечень болезней, которые поддерживает государство на законодательном уровне, помогая гражданам с помощью различных социальных льгот. Но чтобы ими воспользоваться, необходимо получить инвалидность в зависимости от тяжести течения. Вопрос о группе инвалидности решается в индивидуальном порядке. В статье расскажем, какие льготы при бронхиальной астме в 2019 году, дадим инструкцию по оформлению.
Также перед назначением группы инвалидности учитываются и другие заболевания пациента. При легкой и средней степени как правило назначают третью группу инвалидности, при средней и тяжелой – вторую, первую дают очень редко, когда человек требует постоянного присмотра посторонних людей и не имеет возможности обслуживать сея самостоятельно. Таким образом можно претендовать на следующие льготы:
- Получить бесплатные лекарства
- Жилищные льготы
- Возможность поехать в санаторий на лечение и отдых
- Льготный проезд для детей инвалидов и их родителей
Бесплатные лекарства выдаются в обязательном порядке всем, кто состоит на учете по данному заболеванию.
- Легкая степень, когда приступы происходят два-три раза в год и могут заканчиваться самостоятельно, не требуя дополнительного лечения лекарствами
- Среднетяжелая, приступы случаются чаще трех раз в год и необходимо купирование кашля
- Тяжелая, частые перехваты дыхания, невозможность дышать, постоянная необходимость в лекарствах и поддерживающих препаратах
При первых симптомах удушья и плохого самочувствия необходимо обратиться в поликлинику и встать на учет. Читайте также статью: → «Порядок выдачи больничного листа по беременности и родам в 2019 году ».
Бронхиальная астма коварное заболевание, которое может развиваться не сразу, а постепенно приводить к ухудшению состояния. В связи с чем необходимо :
- обращаться сначала к врачу по месту регистрации, он в любом случае должен дать направление на прохождение узких специалистов, сдачу анализов
- после этого получив все результаты вы возвращаетесь к нему за направлением на медико-социальную экспертизу.
- Затем записываетесь на прием в Бюро МСЭ
При себе необходимо иметь:
- направление из поликлиники от лечащего врача либо со стационара больницы
- выписку из истории болезни либо другие документы, подтверждающие факт болезни
- заявление родителей
- свидетельство о рождении
В ходе комиссии эксперты могут поинтересоваться в каких условиях растет ребенок, чем занимается, его обычное самочувствие, после чего принимают положительное либо отрицательно решение, которое можно оспорить в судебном порядке. Обязательным условиям для получения инвалидности является пребывание ребенка в стационаре больницы на лечении в любое время за последние двенадцать месяцев.
Чтобы оформить определенную льготу по заболеванию, необходимо уточнить на какую конкретно вы претендуете, затем получить справку от лечащего врача, заключение комиссии о назначении инвалидности и следующим этапом обратиться в социальную защиту населения либо в Микро-финансовый центр. Для получения компенсации по коммунальным услугам, пенсионерам необходимо обратиться в ближайший микро – финансовый центр либо в социальную защиту.
Основным требованием является отсутствие долгов по оплате коммунальных услуг и отношение к данной категории граждан.
Документы подаются раз в пол года, срок рассмотрения десять дней. Если вы подали их до пятнадцатого числа месяца, то можно ожидать льготу в этом месяце, если позже, то уже в следующем. Компенсация предоставляется либо на открытый на ваше имя расчетный счет или на приходит на почтовое отделение связи.
Для оформления льготы необходимо:
- заявление о предоставлении социальной льготы;
- документ, удостоверяющий личность заявителя;
- документ, подтверждающий право на получение льготы (удостоверение инвалида/справка органа социальной защиты);
- документы, подтверждающие правовые основания отнесения лиц, проживающих совместно с заявителем, к членам его семьи (например, свидетельство о браке);
- справку о составе семьи;
- свидетельство о собственности на жилое помещение или договор социального найма (при первичном обращении).
Все чаще и чаще в России родители знакомятся с бронхиальной астмой у ребенка. Столкнувшись с этой проблемой, необходимо пройти полное обследование. Для детей предусмотрены:
- Бесплатный проезд в городском муниципальном транспорте;
- Можно получить скидки на покупку путевок в санатории;
- Раз в год использовать бесплатный проезд до места лечения;
- получить скидку на оплату услуг ЖКХ;
- дополнительного отпуска для родителей больных детей или усыновителей
Чтобы получить льготные лекарства необходимо взять рецепт у врача, затем обратиться в специализированные аптеки за лекарством. Рецепт действителен в течение месяца.
Основанием для получения данной льготы является заключение комиссии с назначением инвалидности. Взрослым путевка предоставляется на восемнадцать дней, детям на двадцать один день. За направлением на получение путевки необходимо обратиться к своему лечащему врачу в поликлинике. Читайте также статью: → «Порядок оформления бесплатной путевки в санаторий для беременных ».
Собрав следующий перечень документов:
- Справка от врача.
- Удостоверение инвалида.
- Паспорт. Затем необходимо обратиться в Фонд социального страхования.
Работодателям запрещено заключать с инвалидами 3 и 2 групп трудовые соглашения, которые ухудшают их рабочее положение либо условия труда в сравнении с другими работниками фирмы. Этой же статьей работающим инвалидам 2 группы предусмотрена сокращённая рабочая неделя, которая не должна превышать 35 часов, с сохранением полной зарплаты.Инвалидам 3 группы законодательством не предусмотрено права пользоваться сокращённой рабочей неделей.
Однако если в медзаключении такого работника рекомендуется выполнять работы в течение неполного трудового дня, то работодатель должен сократить рабочий день и выплачивать зарплату пропорционально отработанному времени. Также работодателям разрешено привлекать сотрудников-инвалидов к сверхурочной рабочей деятельности либо к работе по выходным дням или ночью но при условии, что такая деятельность не запрещена имеющимися медицинскими справками о состоянии здоровья и привлекаемые сотрудники добровольно соглашаются выполнять работы.
Предусмотрены следующие выплаты:
| Льгота | Москва |
| Пенсия по инвалидности первой группы | 9610.22 |
| Пенсия по инвалидности второй группы | 4805.11 |
| Пенсия по инвалидности третьей группы | 2402.56 |
| На лекарства | 807.94 |
| Путевка в санаторий | 124.99 |
| Проезд до санатория | 116.04 |
Для получения пособий на ребенка инвалида необходимо обратиться в социальную защиту и подать следующие документы:
- Свидетельство о рождении ребенка
- Правку с места работы о доходе каждого члена семьи
- Справку о регистрации по мету жительства
- Для одиноких матерей справку с ЗАГСА о внесении сведений об отце со слов матери
- Справку со школы, для детей старше шестнадцати лет
Комиссия может отказать в получении инвалидности по причине если:
- заболевание развивается медленно и приступы успешно снимаются прописанными препаратами
- Нет остро выраженной дыхательной и сердечно-сосудистой недостаточности. Болезнь повторяется редко, ремиссии длятся долго, т. е. не мешает работе или учебе
- Болезнь поддается коррекции, не прогрессирует при соблюдении режима и условий проживания и работы. В любом случае, всегда можно оспорить решение в суде.
Вопрос №1. Можно ли не становиться на учет по бронхиальной астме и получать льготы?
Нет, вы должны встать на учет, чтобы получать хотя бы бесплатные лекарства на лечения своего заболевания, а оформлять инвалидность это ваше желание и решение медицинской комиссии, давать ее вам или нет, исходя из вашего текущего состояния. Читайте также статью: → «Какие лекарства полагаются беременным бесплатно ».
Вопрос №2. Мой племянник инвалид по бронхиальной астме, могут ли его взять в детский сад вне очереди?
Да, могут, для этого необходимо предоставить подтверждающие документы по инвалидности
Вопрос №3. Куда обратиться для получения льгот по жилищно-коммунальным услугам?
Вы можете обратиться в микро-финансовый центр либо в социальную защиту, но обратите внимание, что у вас не должно быть задолженности по коммунальным услугам
источник
Врач-пульмонолог, сомнолог, кандидат медицинских наук, Главный врач медицинского центра «ИнтеграМедсервис»
Кандидат медицинских наук, врач-пульмонолог высшей категории, врач функциональной диагностики,заведующая отделением пульмонологии ИнтеграМедСервис, экс-сотрудник ФГУ НИИ пульмонологии ФМБА России.
Бронхиальная астма противоречивое, неоднозначное и «капризное» хроническое заболевания легких. Эта болезнь рекордсмен по легендам, заблуждениям, мифам, альтернативным подходам к лечению и шарлатанству. В этой статье постараемся понятно рассказать об этом заболевании.
Бронхиальная астма подробно описана и известна давно. Но, несмотря на это по сей день остается загадочным заболеванием. До конца не ясна природа этой болезни. Термин астма дословно означает удушье. Удушье считалось главным, обязательным признаком болезни. Лабораторным доказательством болезни считалась эозинофилия крови и мокроты и аллергия. Но с развитием молекулярной биологии и генетики стало очевидным, что это не так.
Современное определение бронхиальной астмы — хроническое воспалительное заболевание нижних дыхательных путей, в развитии которого играют роль большое количество клеток и клеточных элементов. Принято считать, что это воспаление приводит к развитию гиперреактивности бронхов, а следствие этой гиперреактивности — удушье, кашель и одышка. Распространенность бронхиальной астмы увеличивается ежегодно.
По информации ВОЗ астмой страдает около 300 млн. человек, затрагивая все возрастные и гендерные группы. За два последних десятилетия в мире произошло двух-кратное увеличение больных бронхиальной астмой. В России с 1998 по 2002 распространенность заболевания увеличилась на 28,2 %. Распространенность болезни в нашей стране составляет 6,9% среди взрослых и 10% среди детей. В РФ бронхиальной астмой болеет 7 миллионов человек.
Заболел бронхиальной астмой- я скоро умру?
Что касается смертности, то бронхиальная астма редко является причиной смерти. В Канаде, Австралия, некоторых Европейских странах отмечен рост смертности от астмы. А в Англии отмечено снижение этого показателя . Бронхиальная астма не прогрессирующая болезнь, в отличие от ХОБЛ. Болезнь ни во что не перерождается.
«О самом главном». Бронхиальная астма: почему она обостряется весной? Послушать выступление Кулешова А.В. на радио Россия.
Бронхиальная астма это мульти-факториальное заболевание. Установлено, что фактором развития болезни является семейный анамнез аллергии (атопии). Наличие аллергии в семье увеличивает в 5 раз риск развития аллергического ринита и бронхиальной астмы! Аллергены домашнего клеща, эпидермиса животных, пыльцы растений, таракана, грибов Alternaria считаются наиболее распространенными факторами риска.
Инфекция так же играет спорную роль в развитии болезни. Описаны случаи, указывающие на прямую связь между рецидивирующей в детстве респираторной инфекцией и снижением риска развития бронхиальной астмы. Но при этом известно, что вирусная инфекция часто провоцирует обострение БА. Вероятно, и те и другие наблюдения верны. Инфекция играет роль пускового агента, проявляется на разных этапах жизни человека и влияет на стадии заболевания.
Ухудшающаяся экологическая обстановка – бронхиальная астма экологозавиимое заболевание. Уровень промышленного загрязнения и распространенность болезни тесно и напрямую взаимосвязаны. К примеру, распространенность БА среди городских жителей (дети, взрослые) в 1,6-1,8 раза выше, чем в сельской местности.
Прочие факторы – это малый или избыточный вес при рождении, курение матери во время беременности, наличие животных в доме, ожирение, избыточное потребление соли.
Симптомы бронхиальной астмы различны и индивидуальны. Нет характерного симптома, который однозначно указывал на то, что человек болеет астмой. Для большинства людней заболевший астмой – задыхающийся человек, постоянно кашляющий и свистящий на все лады. Однако это не обязательно так. На приеме некоторые пациенты жалуются на затрудненный выдох, кто то на сложности с вдохом. Некоторые предъявляют жалобы на кашель ночью, утром, при физической нагрузке,а некоторых удушье не беспокоит.
Такой диапазон степени выраженности жалоб и размытости симптомов, характерен для бронхиальной астмы. Астма в период между обострениями может никак себя не проявлять. В этот «спокойный» промежуток времени пациенты совершают ошибку — прекращают лечение. В результате у пациента случается обострение астмы.
Для бронхиальной астмы не обязательны:
- 1. Общие симптомы в виде слабости, плохого самочувствия. Эти жалобы характерны при затяжном приступе астмы и отсутствии эффекта от ее лечения. Причем степень тяжести заболевания может столь же быстро уменьшиться при правильном назначенном лечении, как и возник приступ.
- 2. Приписываемая бронхиальной астме синюшность рук (акроцианоз) и кожных покровов, губ – возникают при тяжелом, затяжном приступе и не характерны для заболевания. Это больше свидетельствует в пользу неправильной терапии или диагноза.
- 3. Учащенное сердцебиение – частый спутник при обострении астмы. Оно следствие чрезмерного использования при приступе астмы сальбутамола, и учащенного дыхания при приступе. Тахикардия ухудшает самочувствие при приступе,усиливая панику.
- 4. Часто бронхиальной астме приписывают симптомы ХОБЛ — «часовые стекла», «барабанные палочки», проявления эмфиземы. Это связано с неадекватным пониманием некоторыми врачами сути этих заболеваний. От этого и путаница.
- 5. Сердечно сосудистая система от наличия бронхиальной астмы не страдает. Скорее можно говорить о медикаментозном влиянии лекарств на сердечно сосудистую систему.
Я не задыхаюсь, а только кашляю. А доктор говорит, что у меня астма! Разве это возможно?
При кашлевом варианте бронхиальной астмы (а встречается и такой) у пациента нет удушья. Мало того показатели ФВД фиксируют нормальные или слегка сниженные показатели вентиляции. Кашель у пациентов с кашлевым вариантом астмы беспокоит ночью и утром, возникает при быстрой ходьбе или при занятиях спортом. Такой вопрос часто звучит на приеме в клинике. Даже имея специальную подготовку в тонкостях диагностики бронхиальной астмы, врачи сталкиваются с диагностической дилеммой — астма или нет? При тщательном опросе пациента, анализа детства и родственных связей, характере жалоб диагноз астмы становиться вероятным. Но это не вся диагностика астмы!
Главным функциональным тестом для диагностики бронхо — обструктивного синдрома принято считать спирометрию, или функцию внешнего дыхания, или ФВД. Спирометрия показывает, как функционируют легкие, сужены или нет дыхательные пути (бронхиальная обструкция), изменены ли дыхательные объемы. Тест безболезненный и бескровный. Проводиться в 2 этапа. На первом этапе из трех попыток дыхательного маневра (форсированного выдоха), выбирается больший показатель. Затем врач предлагает вдохнуть бронхо — расширяющий препарат (Сальбутамол) и через 15-20 минут, повторяется этап номер один. Продолжительность процедуры 20-25 мину. Полученный результат расшифровывает сам лечащий врач.
Задача теста
1. Выявить обструкцию
2. Выяснить обратимость обструкции.
Иными словами смогли ли бронхи расшириться при действии бронхо — расширяющего препарата. Наличие обратимой обструкции – диагностический критерий астмы.
Несмотря на простоту теста, выполнение дыхательного маневра требует четкости. Как показывает опыт из 10 сделанных ФВД в других поликлиниках и медицинских центрах, только два будут соответствовать критериям качества. Чтобы избежать ошибок при диагностике астмы, в нашей в клинике лечения астмы и аллергии, врачи пульмонологи сами исполняют этот тест. Сложнее становится задача, если спирометрия нормальная, а положительной реакции на препарат нет. В этом случае рекомендуем провести бронхопровакационный тест. Это ФВД наоборот. Это экспертное исследование подтверждает или опровергает диагноз астмы. Бронхопровакационный тест незаменим при диагностике кашлевого варианта бронхиальной астмы и астмы физического усилия.
Мы предлагаем прием врачей, специализирующихся на лечении астмы, экспертного уровня в Москве
Если Вы подозреваете у себя или близких астму, запишитесь на прием:
Тек же у Вас есть возможность обойтись без телефона и записаться онлайн через сайт. Позже, наш диспетчер свяжется с Вами для уточнения деталей приема.
Учитывая вариабельность симптомов, функциональных показателей, разнообразие причин развития бронхиальной астмы для контроля требуется классификация.
Классификация бронхиальная астма ( по рекомендациям GINA 2016) по степени тяжести:
Ступень 1: Интермиттирующая бронхиальная астма
- Проявления заболевания реже 1 раза в неделю – пациент жалобы не предъявляет. Обострения не продолжительные или отсутствуют. Ночью астма или не беспокоит, либо ночные симптомы возникают не более 2 раз в месяц.
- Показатели ОФВ1 или ПСВ ≥ 80% от должного. Пациенты с таким вариантом течения редко посещают пульмонолога. Заболевание не влияет на качество жизни.
Ступень 2: Легкая персистирующая бронхиальная астма
- Пациент ощущает проявления заболевания более 1 раза в неделю, но реже 1 раза в день – в этом случае снижена физическая активность, изредка нарушен сон. Пациент отмечает затрудненное дыхание ночью, чаще двух раз в месяц Пациент обеспокоен появившимися регулярными симптомами.
- ОФВ1 или ПСВ ≥ 80% от должного. Астма мешает полноценно жить.
Ступень 3: Бронхиальная астма средней тяжести, персистирующая. Удушье, кашель беспокоят ежедневно. Нарушен сон, обычная физическая активность дается с трудом.
- Ночь становится трудным временем суток, несколько раз в неделю ночные проявления болезни сильно беспокоят. Потребность в бронхорасширяющих препаратах Сальбутамол, Беродуал ежедневная.
- ОФВ1 или ПСВ 60—80% от должного. Такого пациента «слышно» везде – он хрипит, свисты в грудной клетке. Взгляд обеспокоенный, постоянно не хватает воздуха. Пациенты сильно раздражительны в этом состоянии. Качество жизни их не устраивает.
Ступень 4: Тяжелая персистирующая бронхиальная астма. Тяжелое состояние — дыхательные нарушения и симптомы носят выраженный, ежедневный характер. Обострения сменяют друг друга. Ночные симптомы ежедневные. Значительное снижение физической активности
ОФВ1 или ПСВ ≤ 60% от должного. Это опасное состояние. Требуются действия со стороны медицинского персонала, для купирования симптомов и принятия решения о госпитализации в стационар.
По этой классификации степень тяжести избирается из самого тяжелого проявления симптома или показателя ФВД. Причем достаточно одного симптома или показателя. Но из-за переменчивости проявлений астмы степень тяжести так же становиться величиной непостоянной. Тяжесть БА – не статичная характеристика.
Аллергическая БА: «классика» для нее характерно начало в раннем детстве, как правило, присутствует ряд аллергических сопутствующих заболеваний. Характерен наследственный фактор аллергии. В основе патогенеза лежит эозинофильное воспаление. Ответ на терапию ИГКС хороший.
Неаллергическая БА: аллергия не причина развития этого варианта астмы. Воспаление реализуется за счет смешанного, нейтрофильного, эозинофильного звеньев. Ответ на терапию ИГКС иногда отсутствует либо неполный.
БА с поздним дебютом: такой вариант чаще встречается у женщин, развивается во взрослом состоянии. При этом типе астмы — аллергия так же не характерна. ИГКС применяют в дозах более 1000 мкг .
БА с фиксированной обструкцией дыхательных путей: пациенты, страдающие этим типом астмы, болеют астмой давно. И под воздействием длительного воспаления стенка бронхов видоизменяется на столько, что обструкция становиться постоянной..
БА у больных с ожирением: пациенты с ожирением и БА страдают от выраженных респираторных симптомов, не связанных с эозинофильным воспалением. Определение фенотипов болезни позволяет подойти к лечению персонифицировано и индивидуально.
ГЭРБ индуцированная – гастроэзофагеальный рефлюкс актуальная проблема затяжного кашля у пациентов и ГЭРБ способен спровоцировать развитие бронхиальной астмы. Причиной тому вдыхание аэрозоля кислотного содержимого из пищевода.
Аспирин зависимая астма — причиной воспаления в бронхах в этой ситуации является аспирин или иные НПВС. Обычно аспириновая форма характеризуется т.н. аспириновой триадой – астма, полипы полости носа и реакция на салицилаты. Кашлевой вариант бронхиальной астмы- с введением в диагностику бронхопровакационного теста стало возможным выявить этот тип болезни. Вместо приступов удушья присутствует спастический кашель с акцентом в ночные или утренние часы.
Астма физического усилия – приступы затрудненного дыхания возникают исключительно при физических нагрузках. При ней же отмечается вариабельность показателей вентиляции. Иногда слышны свисты и хрипы.
Профессиональная астма – исключительно факторы производственной среды провоцируют эту форму астмы. Иные факторы, вне рабочего места, недолжны при этой форме быть, причиной заболевания.
Ночная астма – спорный вариант. Но описаны исключительно ночные приступы нехватки воздуха. Очень часто коррелирует с СОАС.
Мульти факториальному заболеванию – многоуровневое лечение! Успешный контроль над бронхиальной астмой возможен в комплексе мероприятий:
- Медикаментозное лечение — правильно назначенная базисная (основная) терапия и терапия обострений
- Профилактика внешних и внутренних факторов обострений — антиаллергический режим, диета, контроль над хроническими заболеваниями
- Реабилитация — Обучение пациентов, специальные тренинги для пациентов
Задачи терапии бронхиальной астмы:
- 1. Обеспечение и сохранение контроля над симптомами бронхиальной астмы, продолжительное время
- 2. Снижение рисков и профилактика будущих обострений заболевания.
Для решения задач применяется ступенчатая терапия.
Главный принцип ступенчатой терапии – это увеличение объема терапии при отсутствии должного контроля над астмой (при ее обострении) и соответственное уменьшение этого объема при достижении стабилизации состояния, стихания симптомов болезни. Ступени содержат информацию о вариантах лечения, отличающихся по своей эффективности. Ступень и объем терапии выбираются лечащим врачом и зависят от степени выраженности симптомов астмы у пациента. Применение ступенчатой терапии позволяет, при ее правильном применении, оценить эффективность выбранной схемы лечения. Например, если не удается стабилизовать обострение астмы, необходимо проверить технику использования ингаляторов. Проверить выполняет ли пациент назначения и рекомендации. Возможно, внимания не было уделено сопутствующим болезням? И оценив эти факторы, принимается решение об изменении объема лечения.
Снижение объема терапии, например кратности или дозировки ингаляторов, так же требует осторожности. Тяжесть заболевания обязательно учитывается при изменении терапии. Пациенты часто ошибаются отменяя прием препаратов на ранних этапах стабилизации астмы.
Лекарства для лечения разделены на две группы:
Симптоматические
1. Скоропомощные, быстродействующие лекарства (Вентолин, Сальбутамол). Беродуал). Эти препараты быстро за 5 — 15 минут облегчают состояние пациента, снимают приступ удушья. Эти лекарства выпускаются в форме карманных ингаляторов или суспензий для ингаляций через небулайзер. Почти у каждого пациента с астматической болезнью в кармане лежит ингалятор, для быстрой помощи при приступе. Большинство пациентов нуждается в этих ингаляторах 1 или 2 раза в неделю — или намного реже. Но когда симптомы бронхиальной астмы носят выраженный и тяжелый характер, потребность применения ингаляторов быстрого действия увеличивается. При этом возможна их передозировка и ухудшение общего самочувствия. Препараты базисной терапии
2. Для базисной терапии астмы используют комбинации противовоспалительных лекарств — ИГКС ( ингаляционные глюкокортикостероиды – Будесонид, Мометазон, Беклазон ) и бронхорасширяющих средств длительного действия (Форадил, Формотерол, Сальметерол). Цель этой группы лекарств — предотвратить обострение симптомов астмы и контроль над заболеванием. Противовоспалительный эффект достигается действием кортикостероидных гормонов на медиаторы воспаления — эозинофилы, цитокины и прочие клетки воспаления.
Карманные дозированные ингаляторы — средства доставки лекарственных средств в бронхи. Они специально разработаны для вдыхания лекарственного препарата в виде аэрозоля или пудры.
Небулайзеры — это ингаляторы, но стационарные — они средство доставки препаратов в виде суспензий или растворов в бронхи. Применяется при обострении бронхиальной астмы, особенно тяжелом течение.
Для успешного лечения важно, принимать все лекарства, которые доктор предписывает. Пациенты должны научиться правильному использованию ингаляторов. Вам, возможно, придется принимать лекарства несколько раз день и при этом отсутствие симптомов не повод самостоятельно вводить коррекции в схему терапии. Наши специалисты уделяют особое внимание правильности использования ингаляторов. Ведь модификаций препаратов для ингаляционной терапии очень много, а мы знаем особенности использования всех препаратов. Пациенту может показаться, что рекомендованный препарат не работает, но это не означает, что он не помогает. При возникновении таких сомнений обратитесь к пульмонологу. Важно знать, что неправильное лечение БА, приводит к изменениям в легких. Некорректный прием лекарств может привести Вас на больничную койку.
(анти-лейкотриеновые средства- Монтелукаст и Зафирлукаст). Эти препараты менее эффективны, чем ИГКС, для контроля астмы. Препарат эффективен при атопической форме бронхиальной астмы, а так же пациентов с аспириновой формой астмы и астмой физического усилия. Эти препараты подавляют сужение бронхов в ответ на ингаляцию лейкотриенов, уменьшают астматическую реакцию на холод и физические усилия.
Кромоны — кромогликат натрия («Интал») и недокромил («Тайлед»). Эффективность и безопасность современных ингаляционных стероидов, производство новых антилейкотриеновых препаратов привели к вытеснению кромогликата и недокромила из арсенала пульмонологов.
Терапия гуманизированными антителами к IgE — Омализумаб. Это моноклональное антитело, которое может связать циркулирующий в крови пациента IgE, оказав выраженное опосредованное влияние на аллергены, снижая воспаление в бронхах. Этот препарат наиболее полезен при тяжелых формах астмы, с эозинофильным воспалением, с неэффективным ответом на терапию ИГКС. Эффективность применения около 30%.
Метотрексат и препараты золота – оказывают кортикостероид щадящий эффект при лечении астмы. Однако применение ограничено побочными реакциями.
Теофиллины – применяются с середины прошлого века для лечения астмы. Их большое преимущество – это их дешевизна. Поэтому препарат охотно применяется в странах с низким экономическим уровнем. Однако у теофиллина выявлены новые свойства, которые изучаются. И мы увидим возрождение этой группы лекарств.
Специфическая иммунотерапия (СИТ или АСИТ). Применяется при доказанной связи между астмой и аллергеном (аллергенами). Одномоментно и опасный способ лечения астмы, но и единственный способ терапии астмы способный дать многолетнюю ремиссию в 70% случаев, при полном трехгодичном цикле лечения. Эффект достигается за счет снижение иммунного ответа на постепенно и периодически повышающиеся дозы вводимого аллергена в организм человека. Получается нечто похожее на прививку от аллергии. У метода много противопоказаний и ограничений.
Реабилитация пациентов с бронхиальной астмой
Складывается из чёткого соблюдения плана медикаментозного лечения пациентом, обучение контролю над своим состоянием, симптомами астмы. В разработанный индивидуальный план вписывается рекомендации по правильному поведению при обострении болезни. Физические упражнения и тренажеры помогаю сохранить дыхательную мускулатуру в тренированном состоянии, обеспечивая толерантность к физическим нагрузкам, улучшают сердечно-легочную функцию. Регулярные занятия физкультурой сократят тяжесть обострений.
Профилактика пациентов с бронхиальной астмой
У пациентов астматиков существует представление о том, что если избегать факторов провоцирующих приступы, то медикаментозное лечение не нужно или хотя бы сократить объем лекарственной поддержки. Доказательств на сей счет недостаточно. Но, тем не менее, можно с уверенностью предложить в качестве профилактических мер следующее:
- не отменять самостоятельно, назначенную терапию
- элиминация факторов риска развития бронхиальной астмы. Это тот случай, когда сказать проще, чем сделать. Например — экологическое состояние окружающей среды не подвластно пациенту. Сожалению иногда факторы вызывающие обострение астмы, встречаются только на работе. Тогда перед пациентом встает сложный вопрос выбора между астмой и зарабатыванием денег.
- очистители воздуха в квартире, правильный антиаллергенный режим в период цветения растений
- исключение курения табака.
- климат в квартире и на работе — наличие и отсутствие в помещения превышающих доз формальдегида, фенолов и т.п.
- санация очагов хронической инфекции у пациента. Например хронические инфекции носа, гортани, глотки или органов ЖКТ.
Соляные пещеры или галотерапия безопасный метод профилактики заболеваний верхних и нижних дыхательных путей и психоэмоциональной разгрузки организма. Рассматривать эту методику как лечение астмы не стоит. При прохождении курортного лечения , соляные пещеры полезны.
Пациент, болеющий астмой должен регулярно кушать! Нет рекомендаций, подтвержденных клиническими исследованиями о необходимости диеты. Международные исследования доказали, что инициировать астму может избыток потребления соли и фактором риска является ожирение. Если употреблять в пищу меньше соли и следить за калориями, проблем не возникнет. Диета при астме применяется при наличии аллергии на продукты питания. Тут рекомендация одна — исключите эти продукты из рациона и аллергической реакции на них не будет. Так же при наличии ГЭРБ и астмы необходимо соблюдать режим питания, прописанный врачом для профилактики ГЭРБ.
Прогноз течения бронхиальной астмы благоприятный. По нашим наблюдениям 70% пациентов» боится «астму, но игнорирует обструктивный бронхит. И это заблуждение т.к. прогноз ХОБЛ трагичней и опасней. Если соблюдать рекомендации врачей астма не будет менять ваш привычный ритм жизни. Бронхиальная астма ожирения, бронхиальная астма с фиксированной нагрузкой, атопическая астма или астма курильщика трудные варианты для лечения. Назначенная терапия не приносит облегчения дыхания и самочувствия. В 10% случаев не обойтись без стационарное лечение , вплоть до отделения реанимации.
В чем отличие отделения пульмонологии «ИтеграМедсервис» от других клиник и отделений в лечении бронхиальной астмы?
Это мульти дисциплинарный подход к проблеме бронхиальной астмы у каждого конкретного пациента. Ведь астма мульти-факториальная болезнь. К болезни нельзя подходить, просто назначив аэрозольный ингалятор. Владеем всеми способами терапии бронхиальной астмы. Астма школа и реабилитация Н.Н Мещеряковой, популярна в Москве. При выборе схемы лечения врачи оценивают возможные нежелательные эффекты применяемых лекарств и честно обговаривают это с пациентами.
Ежегодно обновляем информацию о новых препаратах на конгрессе по проблемам органов дыхания и на Европейском конгрессе по респираторным заболеваниям.
Позвоните нам и запишитесь на прием:
Тек же у Вас есть возможность обойтись без телефона и записаться онлайн через сайт. Позже, наш диспетчер свяжется с Вами для уточнения деталей приема.
Нажимая на кнопку «ЗАПИСАТЬСЯ НА ПРИЕМ», Вы даете свое согласие на обработку ваших персональных данных!
Политика конфиденциальности
источник
- Лечим бронхиальную астму у детей
- Эффект от процедур уже через 1-3 сеанса!
- Совмещаем западные и восточные методики!
Астмой болеют не только взрослые, но и дети. Этому заболеванию подвержены все возрастные категории. По статистике около 15 % страдает от этого заболевания разной степени тяжести.
По определению врачей под бронхиальной астмой понимается хронический процесс, который сопровождается гиперактивностью бронхов и проявляется частично обратимой или полной их обструкцией. Основной характеристикой этой болезни являются периодические приступы удушья либо затрудненного дыхания.
У детей БА в большинстве случаев обратима, но только при условии, что лечение было проведено своевременно и правильно, под руководством высококвалифицированных врачей,например, таких, какие работают в клинике восточной медицины Парамита».
1. В большинстве эпизодов бронхиальной астмы у детской возрастной группы причиной проявления симптомов и признаков заболевания становится гиперчувствительность к внешним раздражающим факторам, то есть огромный процент заболевших страдают именно атопической формой астмы (около 90%).
- пыльца растений и сильные запахи, в том числе и цветочные;
- шерсть домашних животных, причем независимо чья (кошек или собак);
- квартирная пыль и инфекционные аллергены (грибок, вирус, бактерии);
- термические и физические аллергены (перепады температуры и уровня влажности, физические нагрузки);
- клещи;
- продукты питания и готовая пища.
2. Существование БА неаллергической формы до сих пор остается одним из главных вопросов научных споров. По мнению большинства специалистов бронхиальная астма возникает в результате воздействия аллергенного раздражителя.
К такой группе относятся дети:
- с аллергической предрасположенностью, переданной по наследству;
- страдающих от обструктивных заболеваний, развивающихся без высокой температуры;
- имеющие более трех обструктивных эпизодов.
В качестве предрасполагающих факторов выступают:
- различные патологии во время беременности (недоношенность, аллергические болезни на ранних сроках беременности и ОРВИ, значительный возраст родителей);
- искусственное вскармливание;
- пассивное курение и некоторые другие.
БА у детей проявляется не сразу, болезнь сначала проходит несколько этапов развития, прежде чем проявятся яркие ее признаки.
1.Изначально снижается местный и общий иммунитет, это возникает на фоне приобретенных или/и врожденных нарушений в системах и органах. Наблюдаются также эндокринные и другие изменения, которые неуклонно ведут к приобретению хронического воспаления дыхательных путей и гиперактивности бронхов.
На этой стадии, стадии предастмы, часто возникают бронхиты, острые и хронические пневмонии, при которых наблюдается неоднократный бронхоспазм с аллергическими проявлениями. В этот период у ребенка можно наблюдать такие симптомы:
- приступообразный кашель;
- скудная вязкая мокрота;
- мигрени;
- одышка, затрудненный выдох, хрипы в грудной клетке, слышимые на расстоянии;
- крапивница и так далее.
2. Следующая стадия характеризуется наступлением периода разгара и удушья. Симптомы этого периода:
- выраженная одышка и острое ощущение нехватки воздуха;
- дыхание: короткий вдох, затрудненный длинный выдох;
- при кашле наблюдается трудноотделяемая вязкая и густая мокрота;
- лицо синеет, покрывается холодным потом, шейные вены набухают;
- ребенок ощущает сдавленность в груди.
После начала процесса отделения мокроты во время кашля дыхание возвращается в нормальное русло, становится легким.
3. И этот момент становится началом третьей, обратной стадии развития бронхиальной астмы. Данный период может занимать от нескольких часов до суток. После его окончания ребенок чувствует усталость, хочет есть, пить и спать.
Как правило, он состоит из нескольких сеансов, на каждом из которых применяются восточные техники комплексного лечения.
Стоимость предварительного приема у специалиста – 500 рублей.
Стоимость одного комплексного сеанса – 2900 рублей.
Оно включает в себя несколько этапов, что является залогом эффективности воздействия:
- Уменьшение и полное устранение спазмов в бронхах. Достигается это путем применения техник иглоукалывания. Тончайшие иглы устанавливаются в определенные точки, благодаря чему удается расширить просвет в бронхопроходах, облегчить дыхание и в конечном итоге устранить приступы удушья.
- Нормализация состояния слизистых оболочек. Для этого используют метод моксотерапии. Полынными сигарами прогревают определенные биологически активные точки, чем достигается нормализация выработки слизи и устраняется воспалительный процесс.
- Снятие воспаления. Эффективным средством является фармакопунктура (микроинъекции гомеопатических препаратов вводятся в биологически активные точки) и метод точечного массажа (он способствует быстрому устранению воспаления в дыхательных путях).
- Стабилизация работы бронхов. Достигается постановкой вакуумных и магнитных банок (облегчается дыхание, активизируется кровообращение, улучшается выведение мокроты).
- Прогревание нагретыми камнями. Это финальная черта сеанса, позволяющая повысить и закрепить эффект лечения БА у детей.
Врачи клиники Парамита» пользуются всей полнотой знаний восточной медицины, уникальными и эффективными лечебными методиками, что позволяет избавить вашего ребенка не только от бронхиальной астмы, но и укрепить его иммунитет, повысить тонус организма, создать все условия для нормального физического и психического развития.
источник
