Бронхи относят к части путей, проводящих воздух. Представляя собой трубчатые ветви трахеи, они соединяют ее с дыхательной тканью легкого (паренхимой).
На уровне 5-6 грудного позвонка трахея делится на два главных бронха: правый и левый, каждый из которых входит в соответствующее ему легкое. В легких бронхи разветвляются, образуя бронхиальное дерево с колоссальной площадью поперечного сечения: порядка 11800 см2.
Размеры бронхов отличаются между собой. Так, правый короче и шире левого, его длина – от 2 до 3 см, длина левого бронха – 4-6 см. Также размеры бронхов различаются по половому признаку: у женщин они короче, чем у мужчин.
Верхняя поверхность правого бронха соприкасается с трахеобронхиальными лимфатическими узлами и непарной веной, задняя поверхность – с самим блуждающим нервом, его ветвями, а также с пищеводом, грудным протоком и задней правой бронхиальной артерией. Нижняя и передняя поверхности – с лимфатическим узлом и легочной артерией соответственно.
Верхняя поверхность левого бронха прилегает к дуге аорты, задняя – к нисходящей аорте и ветвям блуждающего нерва, передняя – к бронхиальной артерии, нижняя – к лимфатическим узлам.
Строение бронхов отличается в зависимости от их порядка. По мере уменьшения диаметра бронха их оболочка становится более мягкой, теряя хрящеватость. Однако есть и общие черты. Выделяют три оболочки, образующие бронхиальные стенки:
- Слизистая. Покрыта реснитчатым эпителием, расположенного в несколько рядов. Кроме того, в ее составе обнаружены несколько разновидностей клеток, каждая из которых выполняет свои функции. Бокаловидные образуют слизистый секрет, нейроэндокринные секретируют серотонин, промежуточные и базальные принимают участие в восстановлении слизистой оболочки;
- Фиброзно-мышечная хрящевая. В основе ее строения – незамкнутые гиалиновые хрящевые кольца, скрепленные между собой слоем фиброзной ткани;
- Адвентициальная. Оболочка, образованная соединительной тканью, имеющей рыхлое и неоформленное строение.
Основная функция бронхов заключается в транспорте кислорода от трахеи до альвеол легких. Другая функция бронхов, за счет наличия у них ресничек и способности образовывать слизь, является защитной. Кроме того, они ответственны за формирование кашлевого рефлекса, который помогает устранить частицы пыли и иные инородные тела.
Наконец, воздух, проходя по длинной сети бронхов, увлажняется и согревается до необходимой температуры.
Отсюда ясно, что лечение бронхов при заболеваниях – одна из основных задач.
Одни из наиболее часто встречающихся заболеваний бронхов описаны ниже:
- Хронический бронхит представляет собой заболевание, при котором наблюдается воспаление бронхов и появление склеротических изменений в них. Для него характерен кашель (постоянный или периодический) с выделением мокроты. Его длительность составляет не менее 3 месяцев в течение одного года, протяженность – не менее 2 лет. Велика вероятность возникновения обострений и ремиссий. Аускультация легких позволяет определить жесткое везикулярное дыхание, сопровождающееся хрипами в бронхах;
- Бронхоэктазы представляют собой расширения, которые вызывают воспаление бронхов, дистрофию или склероз их стенок. Нередко на основе данного явления возникает бронхоэктатическая болезнь, которую характеризуют воспаление бронхов и возникновение гнойного процесса в их нижней части. Одним из основных симптомов бронхоэктатической болезни является кашель, сопровождающийся выделением обильного количества мокроты с содержанием гноя. В некоторых случаях наблюдается кровохаркание и легочные кровотечения. Аускультация позволяет определить ослабленное везикулярное дыхание, сопровождающееся сухими и влажными хрипами в бронхах. Чаще всего заболевание возникает в детском или юношеском возрастах;
- при бронхиальной астме наблюдается тяжелое дыхание, сопровождающееся удушьем, гиперсекрецией и бронхоспазмом. Заболевание относится к хроническим, обусловлено либо наследственностью, либо – перенесенными инфекционными заболеваниями органов дыхания (включая бронхит). Приступы удушья, являющиеся основными проявлениями заболеваниями, чаще всего беспокоят пациента в ночные периоды. Также нередко наблюдаются стеснение в области груди, резкие боли в области правого подреберья. Адекватно подобранное лечение бронхов при данном заболевании позволяет снизить частоту приступов;
- Бронхоспастический синдром (также известный как бронхоспазм) характеризуется спазмом гладких мышц бронхов, при котором наблюдается одышка. Чаще всего она носит внезапный характер и нередко переходит в состояние удушья. Ситуация усугубляется за счет выделения бронхами секрета, который ухудшает их проходимость, еще больше затрудняя вдох. Как правило, бронхоспазм является состоянием, сопутствующим некоторым заболеваниям: бронхиальная астма, хронический бронхит, эмфизема легких.
Существование целого комплекса процедур, помогающих оценить правильность строения бронхов и их состояние при заболеваниях, позволяет подобрать наиболее адекватное лечение бронхов в том или ином случае.
Одним из основных и проверенных способов является опрос, при котором отмечаются жалобы на кашель, его особенности, наличие одышки, кровохаркания и иных симптомов. Также необходимо отметить наличие тех факторов, что негативно влияют на состояние бронхов: курение, работа в условиях повышенного загрязнения воздуха и др. Особое внимание следует обратить на внешний вид пациента: цвет кожи, форма грудной клетки и иные, специфические симптомы.
Аускультация – метод, который позволяет определить наличие изменений в дыхании, включая хрипы в бронхах (сухие, влажные, среднепузырчатые и др.), жесткость дыхания и иные.
При помощи рентгенологического исследования удается выявить наличие расширений корней легких, а также нарушения в легочном рисунке, что характерно для хронического бронхита. Характерным признаком бронхоэктаза является расширение просвета бронхов и уплотнение их стенок. Для опухолей бронхов свойственно локальное затемнение легкого.
Спирография – функциональный метод исследования состояния бронхов, позволяющий оценить тип нарушения их вентиляции. Эффективен при бронхите и бронхиальной астме. В его основе – принцип измерения жизненной емкости легких, объема форсированного выдоха и иных показателей.
источник
При сочетании двух заболеваний дыхательной системы – воспаления слизистой бронхов инфекционной этиологии (бронхита) и сужения их просветов при сенсибилизации (бронхиальной астмы) – может диагностироваться бронхит при бронхиальной астме.
Когда у пациентов, страдающих бронхиальной астмой, развивается инфекционный бронхит, гиперреактивность бронхов к аллергенам и другим раздражающим факторам влияет на тяжесть воспалительного процесса, повышая вероятность обструкции дыхательных путей. И это требует взвешенного похода к выбору терапевтических средств.

Бронхиальная астма является серьезной глобальной проблемой здравоохранения. От этого хронического расстройства дыхательной системы страдают 5-10% людей всех возрастов. По данным ВОЗ, в мире насчитывается почти 235 млн. человек с диагностированной бронхиальной астмой, а согласно подсчетам The Global Asthma Reports (за 2014 год) – 334 млн.
Эксперты бельгийского UCB Institute of Allergy отмечают, что в Западной Европе за последние десять лет количество больных бронхиальной астмой удвоилось. В Швейцарии страдает от астмы около 8% населения, в Германии – около 5%, в Великобритании насчитывается 5,4 млн. астматиков, то есть эту хроническую болезнь имеет каждый одиннадцатый британец.
Хронический бронхит имеют 4,6% жителей Франции, среди больных астмой этот показатель составляет 10,4%.
Американский National Center for Health Statistics отмечает наличие бронхиальной астмы у 17,7 млн. взрослых (7,4% граждан старше 18-ти лет). Также насчитывается 8,7 млн. взрослых (3,6%) с диагнозом хронический бронхит. Смертельный исход хронических заболеваний нижних дыхательных путей (включая астму) доходит до 46 случаев на 100. тыс. населения.

Согласно клиническим данным, при острой форме воспаления в девяти случаях из десяти причины бронхита при бронхиальной астме – вирусная респираторная инфекция. В остальных случаях острый бронхит провоцируют бактерии (Staphylococcus spp., Streptococcus spp., Mycoplasma pneumoniae и др.). Однако, учитывая свойственное астме состояние атопии, верифицировать виды возбудителя удается не всегда.
Продолжительное воздействие экзогенных раздражителей (табачного дыма, пыли, различных химических веществ и т. д.) может вызывать хронический бронхит, который протекает длительно и часто рецидивирует.
Таким же образом протекает и бронхиальная астма, которая ассоциируется с генетическими и экологическими факторами, обусловливающими аллергическую реакцию на определенный антиген с выработкой В-клетками антител (IgE). То есть развивается хроническая патология дыхательных путей с периодическими спазмами окружающих их мышц и отеком тканей, сужением бронхов и кашлем – при характерном для пациентов с астмой аллергическом бронхите (астматическом или атопическом).
Некоторые специалисты, несмотря на терминологическую нечеткость, выделяют еще и кашлевую форму астмы, однако опытные пульмонологи считают это просто клиническими случаями, когда преобладающим симптомом бронхиальной астмы является именно кашель.

Факторы риска воспаления бронхов при наличии в анамнезе бронхиальной астмы обычные и включают переохлаждение, сезонные эпидемии ОРВИ и гриппа, загрязнение воздуха, курение (в том числе «пассивное»), ослабление иммунитета, детский или преклонный возраст. Да и сама повышенная чувствительность рецепторов бронхиальных тканей к неспецифичным триггерам значительно повышает риск различных респираторных заболеваний.

Патогенез бронхита у пациентов-астматиков связан с высвобождением из лимфоидных клеток, ретикулярных фибробластов соединительной ткани бронхов и тучных клеток эндотелия их кровеносных и лимфатических сосудов медиаторов воспаления: интерлейкинов, провоспалительных эйкозаноидов (простагландинов и лейкотриенов), гистамина, эозинофилов. Результатом их воздействия на мембранные рецепторы клеток слизистой бронхов является активизация Т-лимфоцитов и мобилизация других иммунных факторов, которые вызывают отечность дыхательных путей, сужение просвета бронхов и гиперсекрецию бронхиального муцинового сурфактанта. Такое патофизиологическое сочетание приводит к хрипам, одышке и кашлю с трудно выводимой мокротой вязкой консистенции.

Симптоматика бронхиальной астмы в активной стадии проявляется стеснением и свистящими хрипами в груди (чаще всего на выдохе), одышкой (особенно в ночное время и утром) и периодическим сухим кашлем. Присоединение вирусной или бактериальной инфекции вызывает такие симптомы бронхита при бронхиальной астме, как двусторонние хрипы и боль в груди, лихорадка и озноб, головные боли, ночной гипергидроз, повышенная утомляемость. И, безусловно, бронхит усугубляет уже имеющиеся кашель и одышку, которая отмечается не только при выдохе, но и на вдохе.
При этом первые признаки бронхита манифестируют приступами отрывистого кашля, который несколько отличается от характерного кашля при астме. Бронхит с сухим кашлем чаще бывает при поражении слизистых оболочек вирусами. При бронхите бактериального происхождения объем мокроты значительно увеличивается, поэтому кашель быстро становится продуктивным, а откашливаемая слизь может быть зеленоватого цвета, то есть включать гнойные примеси.
Также выражен спазм бронхов, что – в сочетании с накоплением избытка бронхиального слизистого секрета и усиливающимся затруднением дыхания – указывает на сужение бронхов, то есть на обструктивный бронхит при астме.

Вирусные и бактериальные инфекции, вызывающие бронхит при бронхиальной астме, оказывают токсическое воздействие на дыхательные пути, тем самым, повышая частоту астматических приступов.
Также выраженность проявления астмы может значительно усилиться с ухудшением функций дыхательной системы и общего состояния пациентов. Частые последствия и осложнения бронхита вирусной этиологии проявляются развитием хронического астматического бронхита, который требует постоянного лечения.
Последствием хронически протекающего обструктивного бронхита может стать необратимая сердечная недостаточность.

Диагностика бронхита при бронхиальной астме начинается с выслушивания жалоб пациентов, изучения их истории болезни и выяснения особенностей дыхания – с помощью фонендоскопа.
Делаются анализы крови – общий, биохимический, иммунологический (на IgE), на наличие эозинофилии.
Требуется и серологическое исследование мокроты, хотя, по словам пульмонологов, выделяемый при кашле бронхиальный сурфактант не является прогностическим параметром присутствия инфекции, поскольку вирусы обнаружить практически невозможно.
Используется инструментальная диагностика в виде:
- спирометрии;
- рентгенографии грудной клетки;
- бронхографии (контрастного рентгена бронхов);
- ультрасонографии (УЗИ) бронхов и легких;
- электрокардиографии (ЭКГ).

Дифференциальная диагностика бронхита проводится для определения схожего по симптомам трахеита, ларингита, пневмонии, обструктивной болезни легких (частого осложнения астмы), стеноза гортани или трахеи, пневмофиброза, рефлюкс-эзофагита с хронической аспирацией, увеличенных шейных лимфоузлов, застойной сердечной недостаточности (у пожилых пациентов), опухоли легких, некоторые психосоматических заболеваний.
Острый бронхит традиционно лечат антибиотиками, хотя доказательств, подтверждающих эффективность такого лечения, недостаточно. Поэтому антибиотики от бронхита при астме (Амоксициллин, Азитромицин, Офлоксацин) назначаются курсами продолжительностью 5-7 дней – только при обнаружении бактериальной инфекции или при высокой температуре и угрозе осложненного течения болезни. См. также – Антибиотики при кашле
По существу, лечение бронхита при бронхиальной астме проводится так же, как лечение астмы и бронхита, и может включать в себя лекарства, применяемые при бронхиальной астме (для купирования ее приступов), а также бронхолитические средства – для разжижения густой мокроты и лучшего выведения ее из дыхательных путей.
К последним относятся препараты на основе таких фармакологических активных веществ, как ацетилцистеин, карбоцистеин, бромгексин, амброксол: АЦЦ, Ацестин, Ацетал, Флуимуцил, Мукобене, Бронхокод, Мукопронт, Бромгексин, Бронхосан, Амброгексал, Амбробене и др. Дозировка, противопоказания и возможные побочные эффекты перечисленных средств подробно описаны в публикациях – Сильный кашель с мокротой и Лечение кашля с мокротой
Хороший терапевтический эффект дают капли от кашля Бронхипрет, Бронхикум, Геделикс, Лизомуцил; сиропы Бронтекс, Мукосол, Лазолван, Флавамед.
Расширению бронхов во время астматического удушья способствует применение β2-симпатомиметиков в форме спрея – Сальбутамола (Альбутерола, Асталина, Вентолина) или Фенотерола (Беротека, Аэрума, Арутерола), по одному-два впрыскивания за один раз (суточная доза – три ингаляции). Среди побочных действий данных средств отмечают тахикардию, головную боль, тремор конечностей, судороги, нарушения психоневрологического характера.
К группе препаратов, расширяющих просвет бронхов (бронходилататоров), относится и Серетид (Тевакомб), также содержащий в своем составе кортикостероид флютиказон. Дозировку врач определяет индивидуально – в зависимости от интенсивности проявления астмы. Побочные действия данного лекарства включают раздражение слизистых оболочек горла, тошноту, учащение сердцебиения, тремор, а также все побочные эффекты ГКС, включая снижение функций надпочечников и синдром Кушинга. Поэтому детям до пяти лет его не назначают, равно как и беременным, пациентам с кардиологическими проблемами, заболеваниями щитовидной железы и сахарным диабетом.
Кленбутерол (Контраспазмин, Спиропент), снимающий бронхоспазм и разжижающий мокроту (в форме сиропа может назначаться детям с 6-ти месяцев), принимается внутрь – дважды в течение суток по таблетке (0,02 мг). Могут возникать побочные эффекты в виде сухости во рту, тошноты, учащения ЧСС, снижения АД.
Больше полезной информации можно найти в материале – Лечение бронхита, а также в статье – Лечение обструктивного бронхита
Следует учесть бесспорную необходимость принимать витамины (А, С, Е) и увеличить потребление воды. А вот физиотерапевтическое лечение при сочетании бронхиальной астмы и бронхита назначается с осторожностью: паровые ингаляции, которые хорошо помогают при бронхите, могут вызвать астматический приступ.
Дыхательная гимнастика при астме и бронхите может облегчить состояние, особенно диафрагмальное дыхание, а вот выполнение упражнений, где форсируется выдох или нужны наклоны вперед, может спровоцировать усиление кашля.
Следует отложить до прекращения воспалительного острого процесса ручной массаж грудной клетки, лучше точечный массаж при астме и бронхите – шиацу: в точках посередине подключичной области, сзади на шее у основания черепа и над верхней губой (сразу под носовой перегородкой).
Астматикам рекомендуют при вирусном бронхите употреблять свежий чеснок (пару зубчиков в день), чеснок не только убивает инфекцию, но и помогает откашливать мокроту.
Также народное лечение состоит в употреблении виноградного сока, смешанного с медом (чайная ложка на 200 мл); кроме виноградного можно использовать клюквенный сок и сок из ягод черной бузины (разбавленные водой 1:1). Или отвар цветов бузины с медом и лимоном. Также можно приготовить имбирь от кашля
Если лекарственные растения не вызывают аллергии, в качестве вспомогательного можно проводить лечение травами. Фитотерапия предлагает пить травяные чаи и отвары с использованием мяты перечной, мать-и-мачехи, душицы обыкновенной, тимьяна; корней солодки голой или девясила; плодов аниса. Может применяться и аптечный грудной сбор от кашля

источник
Дыхательная система человека устроена подобно дереву: воздух проходит из трахеи бронхи, сначала в крупные, а затем во все более мелкие (мелкие бронхи называются бронхиолами) и потом уже попадают в альвеолы, откуда кислород уже и всасывается в кровь.
Бронхиальная астма — это заболевание, в основе которого лежит повышенная чувствительность бронхов к различным раздражителям (в частности, аллергенам). В ответ на действие этих раздражителей развивается сужение (обструкция) бронхов. Этот процесс обусловлен несколькими причинами: повышением тонуса бронхов, избыточного отделяемого в просвет бронхов и их воспаления. При астме приступы чаще всего возникают эпизодически, например после контакта с раздражителем. При тяжелой астме обструкция бронхов часто сохраняется и между приступами.
Одно из наиболее опасных осложнений бронхиальной астмы — астматический статус — угрожающий жизни приступ, не поддающийся обычному лечению. Такие пациенты нуждаются в немедленной госпитализации в отделение реанимации.
Бронхиальная астма — очень распространенное заболевание, ею страдает примерно 5% населения. Среди детей распространенность астмы еще выше, во многих случаях у детей она проходит. Бронхиальная астма у взрослых — это хроническое заболевание, требующее постоянного лечения под руководством специалиста.
Большую роль в возникновении астмы играет наследственность: если один из родителей страдает астмой, то вероятность того, что она возникнет у ребенка составляет почти 50%, а если оба — 65%.
У многих больных бронхиальной астмой вырабатываются антитела к одному или нескольким аллергенам. Эта форма получила название аллергической бронхиальной астмы. Она нередко сочетается с кожными болезнями (нейродермитом) и аллергическим ринитом (насморком). Аллергическую бронхиальную астму называют еще экзогенной, в противоположность эндогенной бронхиальной астме, в развитии которой не играют роль ни предрасположенность к аллергии, ни аллергены из окружающей среды.
Аллергическая бронхиальная астма обычно развивается в детском и молодом возрасте. К самым частым аллергенам относятся пыльца, плесневые грибы, тараканы, домашняя пыль и эпидермис (внешний слой кожи) животных, особенно кошек.
Пищевые аллергены бывают причиной астмы гораздо реже, чем воздушные, но некоторые продукты и пищевые добавки могут провоцировать тяжелые приступы. Нередко у больных бронхиальной астмой обнаруживают рефлюкс-эзофагит (заброс кислого содержимого желудочка обратно в пищевод), и его лечение может уменьшить тяжесть бронхиальной астмы.
При бронхиальной астме повышена чувствительность дыхательных путей к целому ряду раздражителей, в том числе к холодному воздуху, парфюмерии, дыму. Приступ удушья могут спровоцировать тяжелая физическая нагрузка и учащенное, избыточное дыхание (вызванное смехом или плачем).
Лекарственные средства служат причиной примерно 10% приступов бронхиальной астмы. Самый частый вид лекарственной астмы — аспириновая астма. Непереносимость аспирина и других нестероидных противовоспалительных средств обычно развивается в 20—30 лет.
Приступ бронхиальной астмы могут спровоцировать бета-адреноблокаторы (пропранолол, метопролол, тимолол), в том числе те, которые входят в состав глазных капель.
Основные жалобы — одышка (ощущение удушья, нехватки воздуха), кашель, свистящее дыхание.
Одышку периодически то нарастает, то уменьшается. Нередко она усиливается ночью, и может выясниться, что появилась она после острого респираторного заболевания (простуды) или вдыхания какого-либо раздражающего вещества. Хотя при обструкции бронхов сопротивление воздушному потоку усиливается на выдохе, больные обычно жалуются на затруднение вдоха (что вызвано усталостью дыхательных мышц).
Кашель иногда бывает единственной жалобой, тогда подтвердить диагноз помогает исчезновение или ослабление его после назначения бронходилататоров (средств, расширяющих бронхи). Появление кашля с мокротой во время приступа предвещает его окончание. Приступ астмы обычно развивается в течение 10—30 минут после контакта с аллергеном или раздражающим веществом.
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
источник
Традиционная астма подразумевает бронхоспазм на уровне средних и крупных бронхов. Это везде описываемые и хорошо слышимые хрипы и свист во время приступа. Но есть ещё и мелкие бронхи. Не все врачи их слышат, а некоторые вообще не признают, что бронхоспазм мелких бронхов мешает жить.
При таком течении на первый план выходят одышка и ухудшение переносимости физической нагрузки, свист появляется при форсированном выдохе, когда включаются и мелкие бронхи.
Если есть астматики с таким же течением, хотелось бы узнать их опыт диагностики, лечения и жизни с этим диагнозом.
А астма мелких бронхов это когда ее не слышно за километр? У меня астма началась сразу с приступов ночного удушья. Но днем я совершенно нормальный человек и по мне даже не скажешь, что я столкнулась с таким кошмаром. Разве что ходить стала медленнее (одышка начинается) и реагирую на запахи и разницу температур — кашлять начинаю немного. У меня значит тоже такая астма — мелких бронхов? А в чем ее особенность принципе? Как вы лечитесь?
У меня год назад началось нечто похожее. Аллергической астмой болею с 7 лет. Сейчас мне 37 лет. До 26 лет не жил а существовал. Постоянные одышки ночью, приступы при физической нагрузке, частые простуды с чудовищными приступами на их фоне. В 26 лет после малоэффективного лечения кромогликатами, врач прописал мне гормональный ингалятор Беклозон. И, о чудо, я забыл про астму! 11 лет чувствовал себя абсолютно здоровым человеком. Снизил дозу до 1 доха в день. Про врачей забыл и по глупости решил,что с астмой покончено. Полгода не пользовался ингалятором, и стал ощущать неслышимые внешне хрипы в бронхах. Именно ощущал,что что-то там булькает и перекатывается. В основном это было сразу после пробуждения утром. Потом подхватил ОРВИ и после того, как переболел,астма вернулась! Нет, не так как раньше всё было. К счастью нет приступов в ночное время и физические нагрузки переношу неплохо, но появилось очень частое, иногда неделями длящееся, чувство скованности к бронхах, иногда как бы нехватка воздуха, хотя одышки,как была раньше, нет,но при сильном резком выдохе слышен свист, а иногда чувствую именно такие вот сухие хрипы, (как будто что-то перекатывается там), которые на слух не определить,и врачи при прослушивании ничего не слышат. Говорят,что просто дыхание жёсткое.
Да, все так. Фактически, чем более высокий звук, т.е. не хрипы, а именно свист — это и означает, что бронхоспазм мелких бронхов.
К сожалению, даже не все пульмонологи обращают внимание на показатели дыхания ФВД по мелким бронхам. А большинство как раз слышат именно как «жесткое дыхание». Мне полтора года это говорили, одна старушка-врач даже категорически заявила «вы курите!» (хотя я за всю свою жизнь одной пачки не выкурила), пока мне не повезло встретить врача, который установил, что это астма.
Лечение такое же как и при любой другой, просто ингаляторы могут хуже помогать, т.к. вдохнуть лекарство нужно до мелких бронхов. Я стараюсь перед вдохом лекарства делать как можно более полный выдох. Но главное подобрать эффективный препарат. Мне лучше всего помогает симбикорт мультидиск — он в порошке. Перед этим был симбикорт, немного похуже с ним было. А вот беклазон вообще эффекта не дал.
Трудности во время приступа — если пропустила начало, ингаляторы-баллончики не помогают, просто не доходит до мелких бронхов. Поэтому и дома, и на работе есть аппарат небулайзер, использую вентолин-небулы.
Простуды действительно ухудшают течение астмы. Поэтому при появлении кашля сразу делаю ингаляции с мирамистином — выпросила этот совет у пульмонолога, потому как каждая простуда раньше заканчивалась антибиотиками. Вот уже вторую зиму обхожусь без них.
К сожалению, астма не излечивается. Поэтому забывать о ней нельзя, ведь период ремиссии может в любой момент закончиться. Это не значит, что нельзя переставать вдыхать ежедневные дозы, если не чувствуешь потребности. Просто после простуды придётся опять лечить астму, и длительная ремиссия может снова подарить радость жизни. Я стараюсь радоваться каждому отвоеванному у астмы моменту жизни, ведь было время, когда для меня сходить в магазин рядом с домом было подвигом, после которого только отлеживаться до конца дня, а сегодня меня даже не пугает, если до него надо пол города проехать ))
источник
Любое изложение проблемы начинается с ее определения. Попытаемся определить, что собой представляет бронхиальная астма. В переводе с греческого астма означает «удушье», «одышка». Уже из названия этой болезни ясно, что удушье или одышка связаны с бронхами, образующими так называемое бронхиальное дерево. Для того чтобы понять, что же происходит в бронхиальном дереве при астме, необходимо представить себе его строение и функцию.
Строение и функция бронхиального дерева
Бронхиальное дерево — это часть легких, представляющая собой систему делящихся, как ветви деревьев, трубочек. Ствол дерева — это трахея, а отходящие от него попарно делящиеся ветви — бронхи. Деление, при котором одна ветвь дает начало следующим двум, называется дихотомическим. В самом начале главный левый бронх делится на две ветви, соответствующие двум долям легкого, а правый — на три. В последнем случае деление бронха называется трихотомическим и встречается реже. Теперь вообразите дерево, перевернутое ветвями вниз, — вот вам и бронхиальное дерево, каким его обычно представляют на иллюстрациях.
Рис. Схематичное изображение бронхиального дерева
Количество делений (или порядков деления) бронхов насчитывается по разным моделям от 16 до 23. Бронхи третьего порядка называют сегментарными, так как каждой их ветви соответствует сегмент — самостоятельная часть легкого. Дальнейшее деление сегментарных бронхов многократно увеличивает их число, причем диаметр ветвей с каждым последующим порядком уменьшается. Каково же количество и размер ветвей бронхиального дерева на всем его протяжении? Подробно этот вопрос изучил и интересно представил швейцарский ученый Э. Вейбель в своей книге «Морфометрия легких человека» (E.R. Weibel. Morphometry of the human lung, Springer-Verlag, 1963), переведенной на русский язык в 1970 г. В разделе «Геометрия и размеры воздухоносных путей кондуктивной (воздухопроводящей) и транзиторной (переходной) зон» он педантично сопоставляет данные реальных измерений человеческих легких и математического вычисления их моделей. На рисунке изображены основные зоны «условного» легкого, как автор их представил в книге.
Рис. Основные отделы воздухопроводящей зоны легкого
Бронхиальные ветви 1–16-го порядка деления относятся к кондуктивной (воздухопроводящей) зоне. Они включают бронхи (1–4-й порядок), бронхиолы (4–15-й порядок) и терминальные бронхиолы (16–й порядок). Другие ученые называют ветви 4–10-го порядка деления бронхами среднего и мелкого калибра, но это не меняет сути вещей и поэтому не принципиально. После 16-го порядка деления берут начало транзиторная (переходная) и респираторная зоны. Их основные отделы представлены респираторными бронхиолами (17–19-й порядок) и альвеолярными ходами (20–22-й порядок). Респираторные бронхиолы осуществляют в основном воздухопроводящую функцию, а альвеолярные ходы — газообменную. После 22-го порядка деления начинается собственно альвеолярная зона, представленная альвеолами — замкнутыми мешочками. Если кто-то из любопытных читателей доберется до этой книги, то увидит, что диаметр ветвей воздухопроводящей зоны, начиная с 10-го порядка деления, составляет от одного до десятых долей миллиметра! Деление ветвей реального бронхиального дерева, как уже было сказано, отличается от идеального парного ветвления и, начиная с первого поколения — долевых бронхов, появляется трихотомическое деление, а также разветвление в форме неправильной дихотомии (когда один из дочерних бронхов в диаметре значительно меньше). Поэтому бронхиальных ветвей третьего порядка — сегментарных — насчитывается не 8, а 20 (по другим данным — 19). Но если наличие 19–20 сегментарных ветвей — не вызывающий сомнения анатомический факт, то начиная с 4-го порядка деления реально оценить их количество можно только ориентируясь на парное деление.
Приблизительно подсчитать общее количество воздухопроводящих ветвей с 1-го по 19-й порядок включительно довольно просто: достаточно 19-20 сегментарных бронхов (3-е поколение) умножать на 2, доходя до 19-го порядка, а затем количество ветвей бронхиального дерева всех уровней сложить вместе. Получается огромная цифра — сотни тысяч ветвей, из которых только несколько десятков тысяч имеют диаметр 1 мм, а размеры остальных — значительно меньше! А теперь взгляните на рисунок бронхиального дерева еще раз. Сколько ветвей вы можете насчитать? Конечно, гораздо меньше! То есть реальное строение бронхиальной системы легких не вполне соответствует этому рисунку, поскольку на нем нельзя увидеть самые мелкие бронхи и их конечные разветвления — бронхиолы. А если бы вы посмотрели на разрез легкого при небольшом увеличении, то увидели бы и бронхиолы, образующие пористую делящуюся сеть (как в губке из поролона), по которой осуществляется движение воздуха к альвеолам, где и происходит насыщение крови кислородом.
Рис. Легкое на разрезе при небольшом увеличении
Между бронхиальной (воздухопроводящей) и альвеолярной (газообменной) зонами располагается переходная зона, частично выполняющая обе функции. Воздух, проходя по мелким воздухопроводящим ветвям, которые образуют пористую ткань, играющую роль своеобразного фильтра, согревается и очищается от пыли, сажи, микробов и прочих частиц, которые осаждаются в просвете бронхов и бронхиол.
Объем вдыхаемого воздуха взрослым человеком в сутки составляет в среднем 15–25 тыс. литров. И весь этот воздух очищается, согревается и обезвреживается! А как же затем очищается от грязи, пыли и микробов сам «фильтр»? Для этой цели существует специальный механизм очистки, называемый в медицине мукоцилиарным (от лат. mucus — слизь, cilia — ресничка). Внутренняя поверхность бронхов (слизистая оболочка) построена из особых клеток — реснитчатых. На их поверхности располагаются специальные выросты — реснички, которые совершают непрерывные колебательные движения по направлению к трахее и вместе со слизью, находящейся на ее поверхности, выводят все вредные частицы вверх — в глотку. Из глотки слизь выплевывается или незаметно проглатывается человеком. Процесс этот напоминает движение снизу вверх ленты эскалатора в метро с находящимися на ней людьми.
Слизь, необходимая для нормальной работы мукоцилиарного эскалатора, вырабатывается особыми клетками, которые из-за своей формы называются бокаловидными. Для обеспечения нормальной жизнедеятельности слизистой в подслизистом слое располагается капиллярная сеть питающих ее кровеносных сосудов. На рисунке показано схематичное строение этого эскалатора.
Рис. Слизистая бронхов и мукоцилиарная система:
1 — реснитчатые клетки; 2 — реснички; 3 — бокаловидные клетки; 4 — базальные клетки; 5 — слой слизи на поверхности ресничек;
6 — подслизистый слой; 7 — бронхиальная мускулатура
Но, как и в случае с бронхиальным деревом, эта схема не отражает реальной картины. И если посмотреть на фотографию, снятую с помощью электронного микроскопа, то можно увидеть огромное поле, сплошь покрытое ресничками, в отдельных местах которого располагаются огромные бокаловидные клетки — «фабрики» слизи. Так выглядит слизистая бронхов.
Рис. Слизистая бронхов, снятая с помощью электронного микроскопа
На самом деле система мукоцилиарного транспорта построена и функционирует гораздо сложнее. Кроме бокаловидных клеток, в образовании бронхиального секрета участвуют перибронхиальные железы — серозные и слизистые. Серозные клетки и железы продуцируют жидкий секрет, а слизистые — вязкий. Поэтому бронхиальный секрет — это смесь, состоящая из жидкой фазы (части) — золя и вязкой фазы — геля. Эффективная работа мукоцилиарного эскалатора определяется, с одной стороны, активностью колебаний ресничек, а с другой — соотношением фаз гель-золь. Бронхиальная слизь, образующая ленту эскалатора, состоит, таким образом, из двух слоев. Нижний слой, окружающий реснички, — жидкий (золь), а верхний слой, с которым взаимодействуют кончики ресничек, продвигая слизь, — вязкий (гель). Увеличение количества вязкого секрета вызывает слипание ресничек и затрудняет их движение. А избыток жидкой фазы (золя) вообще останавливает эскалатор, так как с поверхности ресничек слизистый слой, образующий его ленту, как бы сползает, и этот сложный механизм выходит из строя.
Слизь не только выводит различные частицы из бронхов, но и осуществляет защитную функцию, предотвращая повреждение слизистой оболочки. Покрывая поверхность слизистой, она осуществляет механическую защиту. Гликопротеины слизи — высокомолекулярные биологические полимеры — способны абсорбировать химические агенты, например окислы серы, азота, защищая слизистую от химического повреждения. Антимикробные вещества — лактоферин и лизоцим — разрушают бактерии, препятствуя развитию инфекционного воспаления, а интерферон, оказывающий противовирусное действие, защищает бронхиальное дерево от вирусов. Присутствующие в бронхиальном содержимом иммуноглобулины класса А оказывают защитное действие путем агглютинации (склеивания) бактерий и вирусов. Защиту от разрушающих слизистую протеолитических ферментов убитых бактерий осуществляет альфа-1-антитрипсин. Кроме гуморальных механизмов защиты, в бронхиальном дереве существуют и клеточные: на поверхности эпителиальных клеток нередко обнаруживаются нейтрофильные лейкоциты, фагоцитирующие (пожирающие) различных микробов, и В-лимфоциты, продуцирующие антитела, в частности иммуноглобулины класса А.
Итак, очищение воздуха, необходимого для нормального дыхания, обеспечивает слизистая оболочка с мукоцилиарным механизмом. Но мукоцилиарный механизм может не справиться с очищением большого объема воздуха, если он сильно загрязнен. Поэтому в процессе эволюции возникла необходимость регулировать поступление воздуха (его поток). Эту важную функцию выполняет другая оболочка — мышечная. Она состоит из так называемой гладкой мускулатуры, сокращение которой вызывает спазм (сужение просвета) бронхиального дерева. С физиологической точки зрения спазм бронхов — это защитная реакция, направленная на предотвращение попадания в легкие инородных частиц и уменьшение воздушного потока, загрязненного патологическими (вредными) аэрозолями жидкостей, газов и пр. Бронхоспастическая реакция — это защитный рефлекс бронхов, он реализуется нервно-рефлекторным путем. Наверное, каждый из вас не один раз попадал в густой туман или задымленную атмосферу. И первое, что вы ощущали — это некоторый дискомфорт в дыхании с последующим появлением кашля. Это и был небольшой спазм бронхов, направленный на то, чтобы предотвратить или ослабить воздействие на ваши легкие неблагоприятных факторов внешней среды. Физиологический механизм сокращения гладкой мускулатуры бронхов реализуется следующим образом.
Рис. Нервно-рефлекторный путь развития бронхоспазма:
1 — окончание чувствительного волокна блуждающего нерва; 2 — гладкая мускулатура бронхов; 3 — железы подслизистого слоя
Раздражение чувствительных нервных окончаний в слизистой оболочке вызывает их возбуждение, которое передается по афферентным (чувствительным) волокнам блуждающего нерва (n. vagus) в его центр. Возникший импульс возбуждения передается затем из центра по эфферентным (двигательным) волокнам блуждающего нерва к их окончаниям в гладкой мускулатуре бронхов, что приводит к выбросу из них медиатора (химического передатчика нервных импульсов) — ацетилхолина. Высвобождение ацетилхолина и вызывает сокращение гладких мышц бронхов и развитие спазма.
Если раздражитель очень агрессивный (например, химические вещества: окислы серы, азота и др. или табачный дым), то одновременно со спазмом гладкой мускулатуры стимулируется выделение бронхиального секрета. При этом из бокаловидных клеток слизь выделяется в результате непосредственного их раздражения. Из перибронхиальных желез, также управляемых блуждающим нервом, секрет выделяется в результате холинергического воздействия ацетилхолина. Спазм и выделение избытка секрета проявляются ощущением дискомфорта, затруднением дыхания, кашлем и желанием откашляться. Эти механизмы являются защитными, и их задача — не допускать попадания в дыхательные пути вредных веществ или частиц, а попавшие — немедленно нейтрализовать и затем эвакуировать.
Каким же образом происходит последующее расслабление бронхиальной мускулатуры и устранение спазма бронхов? Механизм бронходилатации (расширения бронхов) реализуется двумя путями. Первый путь — это инактивация ацетилхолина ферментом холинэстеразой и прекращение его действия на гладкую мускулатуру. Если же в результате очень сильного раздражения выделяется большое количество ацетилхолина, то реализуется второй путь: избыток ацетилхолина стимулирует мозговой (внутренний) слой надпочечников. Это приводит к выбросу адреналина — вещества, оказывающего бронхорасширяющее действие путем расслабления спазмированных гладких мышц. Таким образом, защитный механизм бронхоспазма реализуется нервно-рефлекторным путем с помощью ацетилхолина, а механизм бронходилатации — гуморальным, с помощью адреналина. Между активностью этих механизмов существует определенный баланс, от которого и зависят степень сокращения и тонус бронхиальной мускулатуры. У некоторых здоровых субъектов нарушение этого баланса (в силу целого ряда причин) обусловливает повышенный бронхоспастический рефлекс на различные внешние раздражители (туман, холодный воздух) или форсированное (усиленное и учащенное) дыхание. Это явление носит название гиперреактивности бронхиального дерева. Повышенная реактивность — один из механизмов, способствующих развитию бронхиальной астмы. В том случае, если гиперреактивность выявляется у здорового человека, она носит название первичной и, по сути, является как бы индивидуальной особенностью этого субъекта.
Блуждающий нерв относится к парасимпатическому отделу нервной системы, медиатором которой, как уже говорилось, является ацетилхолин. Долгое время существовало мнение, что бронхиальная мускулатура имеет и симпатическую иннервацию, медиатором которой является норадреналин — аналог адреналина. Поскольку парасимпатический и симпатический отделы вегетативной нервной системы оказывают противоположное действие на функцию органов, ранее предполагалось, что к гладкой мускулатуре бронхов подходят расслабляющие ее симпатические нервы. Действительно, в бронхиальном дереве были обнаружены волокна и симпатических нервов. Однако затем было установлено, что окончания симпатических нервов подходят только к гладкомышечным клеткам мелких кровеносных сосудов — артериол, регулируя кровообращение в подслизистом слое бронхов. Таким образом, бронхорасширяющих нервов не существует, хотя до сих пор во многих учебниках, руководствах и атласах по физиологии легких они изображаются как ветви симпатической нервной системы.
Итак, основная функция бронхов — это проведение, очищение и регуляция потока воздуха в легкие, необходимого для нормального дыхания. Эта функция обеспечивается слизистой и мышечной оболочками с соответствующими механизмами регуляции: мукоцилиарным эскалатором и изменением просвета бронхов с помощью сокращения гладкой мускулатуры. Многослойное строение бронхиальной стенки, представленное на поперечном разрезе, меняется в зависимости от уровня бронхиального дерева.
Рис. Бронх на поперечном разрезе: а — нормальный; б — при астме;
1 — слизистая, 2 — подслизистая и 3 — мышечная оболочки, 4 — слизистая пробка
На рисунке видно, что основу стенки бронха составляют слизистая, подслизистая (с сетью капилляров кровеносных сосудов) и мышечная оболочки. Ветви 1–4-го порядка деления имеют еще и своеобразный «каркас», состоящий из хрящевых колец, коллагеновых и эластических волокон, определяющих их «жесткую» структуру. Гладкомышечный слой относительно слабо развит и находится под эпителием. Нижележащие отделы бронхиального дерева (ветви 4–16-го порядка деления), не имея «жесткой» хрящевой структуры, содержат в стенках большое количество «активных» гладких мышц. Соединительная ткань в них развита слабо. Респираторные бронхиолы (17–19-й порядок деления) по своему строению полностью идентичны терминальным бронхиолам, но к их стенкам уже примыкают одиночные группы альвеол. Альвеолярные ходы идентичны респираторным бронхиолам, но альвеолы примыкают к их стенкам уже на всем протяжении. При микроскопическом изучении легких человека гладкомышечные волокна обнаружены в них вплоть до альвеолярных ходов. Конечный отдел — альвеолярные мешочки идентичны по строению альвеолярным ходам, но на периферии уже не разветвляются, а заканчиваются группами концевых альвеол.
Что касается мерцательного (реснитчатого) эпителия, то он выстилает бронхиальное дерево на всем его протяжении — от крупных бронхов до бронхиол включительно, обеспечивая очищение воздуха на всем протяжении до альвеолярных ходов. Бокаловидные клетки также присутствуют во всех отделах воздухопроводящей зоны, однако на уровне терминальных бронхиол они встречаются очень редко.
А теперь представьте, что по какой-либо причине просвет бронхиального дерева значительно уменьшился, как это происходит при астме. Поток воздуха, поступающего в легкие, при этом снижается, и в силу ряда биомеханических причин затрудняется фаза выдоха. При этом человек, ощутив дискомфорт, вынужден компенсировать недостаточную вентиляцию более частым и глубоким дыханием, что проявляется одышкой. Форсированное (усиленное и учащенное) дыхание приводит к появлению хрипов и свистов в легких. Механизм возникновения хрипов и свистов аналогичен таковому в обычном свистке: воздух, проходя с большой скоростью через суженный просвет бронхов, вызывает свистящие звуки. А самая большая неприятность заключается в том, что нарушается проходимость именно мелких бронхов и бронхиол, диаметр которых составляет 1 мм и меньше. Поэтому так мучительно протекают приступы удушья при астме. И что же происходит при этом в бронхиальном дереве?
источник
Бронхиальная астма — хроническое воспалительное заболевание дыхательных путей, в котором принимают участие тучные клетки (ТК), эозинофилы и Т-лимфоциты; это заболевание характеризуется повторяющимися эпизодами хрипов, одышки, тяжести в грудной клетке, кашлем, особенно ночью и/или ранним утром; такие симптомы сопровождаются распространенной вариабельной обратимой обструкцией бронхиального дерева, разрешающейся спонтанно или под влиянием лечения.
Наиболее полные морфологические данные о состоянии бронхов и легочной ткани были получены при аутопсиях больных, умерших на высоте астматического приступа. При этом макроскопически выявляется острое вздутие легких, часто сочетающееся с эмфиземой, легкие выполняют всю грудную полость, очень часто на поверхности легких видны отпечатки ребер. Высота стояния диафрагмы определяется, как правило, на уровне 6-го ребра.
Поверхность легких обычно бледно-розового цвета, на разрезе — темно- или серо-красные. Пневмосклероз, как правило, бывает выражен умеренно. Выявляется утолщение выступающих над поверхностью разрезов стенок бронхов, практически все генерации бронхов вплоть до респираторных бронхиол заполнены густыми серовато-желтыми стекловидными слепками мокроты (бронхиального секрета), которые выдавливаются в виде тонких «червячков».
Слизистая оболочка бронхов почти на всем протяжении гиперемирована. Как правило, выражен отек легких, иногда встречается тромбоэмболия легочной артерии и/или ее ветвей. При гистологическом исследовании в расширенных просветах бронхов определяются слизистые пробки, пласты слущенного эпителия с примесью нейтрофилов, эозинофилов, лимфоцитов, почти полное оголение базальной мембраны, иногда встречаются кристаллы Шарко-Лейдена. В сохраненном эпителии увеличенное число бокаловидных клеток.
Инфильтраты в стенках бронхов состоят преимущественно из эозинофилов. Обнаруживают расширение и резкое полнокровие капилляров слизистой оболочки и подслизистого слоя. Базаль-ная мембрана обычно неравномерно толщена до 5 мкм, часто видны отдельные проходы в ней, перпендикулярные к просвету бронха, очаговая резорбция отдельных участков базальной мембраны. В настоящее время считают, что это следствие действия эозинофильного каионного и основного щелочного белков! эозинофилов.
По данным иммуноморфологии в утолщенных участках базальной мембраны повышена концентрация глобулинов, коллагенов II, III, IV типов, фибронектина, продуцируемого пролиферирующими фибробластами. Кроме того, в базальной мембране наблюдали диффузное расположение сывороточного альбумина и фибриногена. Электронномикроскопически было показано, что базальная мембрана состоит из двух компонентов: собственно базальной мембраны толщиной 0,8 мкм, которая отделена от эпителия светлой зоной толщиной 0,6 мкм, и широкой зоны, прилежащей к строме, состоящей из коллагеновых и тонких параллельных волокон. Большинство исследователей считаем что утолщение базальной мембраны связано с отложением иммунных комплексов.
Подслизистый слой почти на всем протяжении густо инфильтрирован полинуклеарами и эозинофилами. Наблюдается выраженный отек стромы полнокровие расширенных капилляров. Выявляется гиперплазия желез и перепол нение их ШИК-положительным материалом. Относительно состояния мышечной оболочки данные противоречивы. Часть авторов сообщает о гипертрофии и дистрофии миоцитов, однако при морфометрическом исследовании объемная плотность зачастую не отличается от контрольных значений, что связано с выраженным отеком стенки.
В периферической легочной ткани имеет место выраженное расширение респираторных бронхиол, альвеолярных ходов и альвеол, определяется внутриальвеолярный и интерстициальный отек, в просветах альвеол обнаруживается небольшое число альвеолярных макрофагов и эозинофилов. Описанные выше изменения встречаются, как правило, у умерших с анамнезом бронхиальной астмы не более 5 лет. У больных с длительным анамнезом БА к изменениям в бронхах и легочной ткани примешиваются элементы хронического продуктивного воспаления.
На основании изучения бронхобиопсий ряд исследований последних лет позволил оценить состояние бронхиальной стенки в межприступный период. Эти изменения схожи с изменениями бронхов при экспериментальных моделях в межприступный период. В настоящее время имеются данные о том, что при анализе материала бронхобиопсий возможна оценка фазы заболевания. Было показано, что в просвете бронха обнаруживаются клетки десквамированного эпителия, тельца Креолы, ассоциации нейтрофилов, лимфоцитов и эозинофилов. Увеличено число бокаловидных клеток, утолщена базальная мембрана , выявляется гиперплазия желез, расширение и полнокровие сосудов подслизистого слоя, в толще стенки увеличено число эозинофилов, лимфоцитов, нейтрофилов и ТК, единичные эозинофилы в эпителии.
Состояние мышечной оболочки не всегда одинаковое. Часто наблюдают гипертрофию и контрактуры мышечных клеток, однако это непостоянный признак, иногда встречаются мышечные клетки в состоянии зернистой или жировой дистрофии.
Остаются некоторые спорные вопросы морфологии отдельных элементов стенки. До сих пор существует лишь один критерий бронхоспазма — обнаружение в просветах бронхов не заполненных слизью пластов десквамированного эпителия. В эксперименте обнаружен еще один признак бронхоспазма — циркулярное смещение хрящевых пластинок и захождение их одна за другую. В более ранних публикациях за критерий бронхоспазма принимали гофрирован ность эпителиального пласта в виде «звездочки» и перпендикулярное расположение округлых пучков мышечных волокон, однако эти изменения встречаются и у других умерших при отсутствии клиники бронхоспазма.
Поскольку бронхоспазм является одним из пусковых механизмов БА и повторно возникает в поздней стадии приступа при наличии уже в просвете слизистых пробок, то на секции, которая, как правило, проводится спустя 6 ч после наступления смерти, когда уже начинает разрешаться трупное окоченение, достоверных признаков бронхоспазма обнаружить практически невозможно. Вероятно, ранние вскрытия в пределах первых 2 ч после смерти позволят обнаружить достоверные критерии бронхоспазма.
— Вернуться в оглавление раздела «Пульмонология.»
источник
Первоначально трахея делится на два главных бронха (левый и правый), идущие к обоим легким. Затем каждый главный бронх делится на долевые: правый на 3 долевых бронха, а левый на два долевых бронха. Главные и долевые бронхи являются бронхами I порядка, а по расположению внелегочными. Затем идут зональные (по 4 в каждом легком) и сегментарные (по 10 в каждом легком) бронхи. Это междолевые бронхи. Главные, долевые, зональные и сегментарные бронхи имеют диаметр от 5 – 15 мм и называются бронхами крупного калибра. Субсегментарные бронхи являются междольковыми и относятся к бронхам среднего калибра (d 2 – 5 мм). Наконец, к мелким бронхам относятся бронхиолы и терминальные бронхиолы (d 1 – 2 мм), являющиеся по расположению внутридольковыми.
Г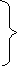
Долевые (2 и 3) I порядка крупные
З
Сегментарные (10) III порядка 5 – 15
Субсегментарные IV и V порядка междольковые средние
Бронхиолы внутридольковые мелкие
Сегментарное строение легких позволяет клиницисту легко установить точную локализацию патологического процесса, особенно рентгенологически и во время хирургических операций на легких.
В верхней доле правого легкого расположено 3 сегмента (1, 2, 3), в средней – 2 (4, 5), в нижней – 5 (6, 7, 8, 9, 10).
В верхней доле левого легкого имеется 3 сегмента (1, 2, 3), в нижней доле – 5 (6, 7, 8, 9, 10), в язычке легкого – 2 (4, 5).
Слизистая оболочка бронхов крупного калибра выстлана мерцательным эпителием, толщина которого постепенно уменьшается и в терминальных бронхиолах эпителий однорядный мерцательный, но кубический. Среди реснитчатых клеток имеются бокаловидные, эндокринные, базальные, а также секреторные клетки (клетки Клара), каемчатые, безреснитчатые клетки. Клетки Клара содержат в цитоплазме многочисленные секреторные гранулы и характеризуются высокой метаболической активностью. Они вырабатывают ферменты, расщепляющие сурфактант, покрывающий респираторные отделы. Кроме того, клетки Клара секретируют некоторые компоненты сурфактанта (фосфолипиды). Функция безреснитчатых клеток не установлена.
Каемчатые клетки на своей поверхности имеют многочисленные микроворсинки. Считается, что эти клетки выполняют функцию хеморецепторов. Дисбаланс гормоноподобных соединений местной эндокринной системы существенно нарушает морфофункциональные сдвиги и может быть причиной возникновения астмы иммуногенного генеза.
По мере уменьшения калибра бронхов количество бокаловидных клеток уменьшается. В составе эпителия, покрывающих лимфоидную ткань, имеются особые М-клетки со складчатой апикальной поверхностью. Здесь им приписывается антигенпредставляющая функция.
Собственная пластинка слизистой оболочки характеризуется большим содержанием продольно расположенных эластических волокон, которые обеспечивают растяжение бронхов при вдохе и возвращение их в исходное положение при выдохе. Мышечный слой представлен косоциркулярными пучками гладких мышечных клеток. По мере уменьшения калибра бронха увеличивается толщина мышечного слоя. Сокращение мышечного слоя обусловливает образование продольных складок. Продолжительное сокращение мышечных пучков при бронхиальной астме приводит к затруднению дыхания.
В подслизистой оболочке находятся многочисленные железы, располагающиеся группами. Их секрет увлажняет слизистую оболочку и способствует прилипанию и обволакиванию пылевых и других частиц. Кроме того, слизь обладает бактериостатическими и бактериоцидными свойствами. По мере уменьшения калибра бронха количество желез уменьшается, и в бронхах мелкого калибра они полностью отсутствуют. Фиброзно-хрящевая оболочка представлена крупными пластинками гиалинового хряща. По мере уменьшения калибра бронхов пластинки хряща истончаются. В бронхах среднего калибра хрящевая ткань в виде мелких островков. В этих бронхах отмечается замещение гиалинового хряща на эластический. В мелких бронхах хрящевая оболочка отсутствует. В силу этого мелкие бронхи имеют звездчатый просвет.
Таким образом , по мере уменьшения калибра воздухонных путей имеет место истончение эпителия, уменьшение количества бокаловидных клеток и увеличение числа эндокринных клеток и клеток в эпителиальном слое; числа эластических волокон в собственном слое, уменьшение и полное исчезновение числа слизистых желез в подслизистой оболочке, истончение и полное исчезновение фиброзно-хрящевой оболочки. Воздух в воздухоносных путях согревается, очищается, увлажняется.
Газообмен между кровью и воздухом осуществляется в респираторном отделе легких, структурной единицей которого является ацинус. Ацинус начинается с респираторной бронхиолы 1 порядка, в стенке которой располагаются единичные альвеолы.
Затем в результате дихотомического ветвления образуются респираторные бронхиолы 2 и 3 порядка, которые в свою очередь подразделяются на альвеолярные ходы, содержащие многочисленные альвеолы и заканчивающиеся альвеолярными мешочками. В каждой легочной дольке, имеющей треугольную форму, диаметром 10-15 мм. и высотой 20-25 мм., содержится 12-18 ацинусов. В устье каждой альвеолы имеются небольшие пучки гладких мышечных клеток. Между альвеолами существуют сообщения в виде отверстий-альвеолярных пор. Между альвеолами лежат тонкие прослойки соединительной ткани, содержащие большое количество эластических волокон и многочисленные кровеносные сосуды. Альвеолы имеют вид пузырьков, внутренняя поверхность которых покрыта однослойным альвеолярным эпителием, состоящим из клеток нескольких типов.
Альвеолоциты 1 порядка (малые альвеолярные клетки) (8,3%) имеют неправильную вытянутую форму и истонченную в виде пластинки безъядерную часть. Их свободная поверхность, обращенная в полость альвеолы, содержит многочисленные микроворсинки, что существенно увеличивает площадь соприкосновения воздуха с альвеолярным эпителием.
В их цитоплазме имеются митохондрии и пиноцитозные пузырьки.Эти клетки располагаются на базальной мембране, которая сливается с базальной мембраной эндоделия капилляров, благодаря чему барьер между кровью и воздухом оказывается чрезвычайно незначительным (0,5 мкм.).Это аэрогематический барьер. В отдельных участках между базальными мембранами появляются тонкие прослойки соединительной ткани. Другим многочисленным типом (14,1%) являются альвеолоциты 2 типа (большие альвеолярные клетки), располагающиеся между альвеолоцитами 1 типа и имеющие крупную округлую форму. На из поверхности также имеются многочисленные микроворсинки. В цитоплазме этих клеток содержатся многочисленные митохондрии, пластинчатый комплекс, осмиофильные тельца (гранулы с большим количеством фосфолипидов) и хорошо развитая эндоплазматическая сеть, а также кислая и щелочная фосфатаза, неспецифическая эстераза, окислительно-восстановительные ферменты.Предполагают, что эти клетки могут быть источником образования альвеолоцитов 1 типа. Однако, основной функцией этих клеток является секреция липопротеидных веществ по мерокриновому типу, в совокупности названных сурфактантом. Кроме того, в состав сурфактанта входят белки, углеводы, вода, электролиты. Однако основными компонентами его являются фосфолипиды и липопротеиды. Сурфактант покрывает альвеолярную выстилку в виде поверхностно-активной пленки. Сурфактант имеет очень большое значение. Так он понижает поверхностное натяжение, что препятствует слипанию альвеол при выдохе, а при вдохе защищает от перерастяжения. Кроме того, сурфактант препятствует пропотеванию тканевой жидкости и тем самым препятствует развитию отека легкого. Сурфактант участвует в имунных реакциях: в нем обнаружены иммуноглобилины. Сурфактант выполняет защитную функцию, активируя бактерицидную деятельность легочных макрофагов. Сурфактант участвует в абсорбции кислорода и транспортировке его через аэрогематический барьер.
Синтез и секреция сурфактанта начинается на 24 неделе внутриутробного развития плода человека и к рождению ребенка альвеолы покрыты достаточным количеством и полноценным сурфактантом, что имеет очень важное значение. Когда новорожденный ребенок делает свой первый глубокий вдох, то альвеолы расправляются, заполняясь воздухом, и благодаря сурфактанту больше не спадаются. У недоношенных детей имеет место, как правило, еще недостаточное количество сурфактанта, и альвеолы могут вновь спадаться, что обусловливает нарушение акта дыхания. Появляется одышка, цианоз, и ребенок погибает в первые двое суток.
Важно отметить, что даже у здорового доношенного ребенка часть альвеол остается в спавшемся состоянии и расправляется несколько позже. Это объясняет предрасположенность грудных детей к воспалению легких. Степень зрелости легких плода характеризуется содержанием в околоплодных водах сурфактанта, попадающего туда из легких плода.
Однако, основная масса альвеол новорожденных детей при рождении наполняется воздухом, расправляется, и такое легкое при опускании в воду не тонет. Это используется в судебной практике для решения вопроса о том , родился ребенок живым или мертвым.
Сурфактант постоянно обновляется, благодаря наличию антисурфактантной системы: (клетки Клара секретируют фосфолипиды; базальные и секреторные клетки бронхиол, альвеолярные макрофаги).
Кроме этих клеточных элементов в состав альвеолярной выстилки входит еще один тип клеток — альвеолярные макрофаги. Это крупные, округлые клетки ,расролагающиеся как внутри стенки альвеолы, так и в составе сурфактанта. Их тонкие отростки распластываются на поверхности альвеолоцитов. На две соседние альвеолы приходится 48 макрофагов. Источник развития макрофагов — моноциты. В цитоплазме содержится много лизосом и включений. Для альвеолярных макрофагов характерны 3 особенности: активное перемещение, высокая фагоцитарная активность и высокий уровень метаболических процессов. В целом альвеолярные макрофаги представляют собой наиболее важный клеточный механизм защиты легких. Легочные макрофаги участвуют в фагоцитировании и удалении органической и минеральной пыли. Они выполняют защитную функцию, фагоцитируют различные микроорганизмы. Макрофаги обладают бактерицидным действием за счет секреции лизоцима. Они участвуют в иммунных реакциях путем первичной обработки различных антигенов.
Хемотаксис стимулирует миграцию альвеолярных макрофагов в область воспаления. К хемотаксическим факторам относятся микроорганизмы, проникающие в альвеолы и бронхи, продукты их метаболизма, а также погибающие собственные клетки организма.
Альвеолярные макрофаги синтезируют более 50 компонентов: гидролитические и протеолитические ферменты, компоненты комплемента и их инактиваторы, продукты окисления арахидонтовой кислоты, активные формы кислорода, монокины, фибронектины. Альвеолярные макрофаги экспрессируют более 30 рецепторов. К наиболее важным рецепторам в функциональном отношении относятся Fc рецепторы, определяющие селективное распознавание, связывание и распознавание антигенов, микроорганизмов, рецепторы для компонента C3 комплемента, необходимые для эффективного фагоцитоза.
В цитоплазме легочных макрофагов обнаружены сократительные белковые нити (активные и миозиновые).Альвеолярные макрофаги очень чувствительны к табачному дыму. Так, у курильщиков они характеризуются увеличением поглощения кислорода, снижением их способности к миграции, прилипанию, фагоцитозу, а также угнетением бактерицидности. В цитоплазме альвеолярных макрофагов курильщиков лежат многочисленные электронноплотные кристаллы каолинита, образующиеся из конденсата табачного дыма.
Отрицательное действие на легочные макрофаги оказывают вирусы. Так, токсические продукты вируса гриппа угнетают их активность и приводят их (90%) к гибели. Отсюда понятна предрасположенность к бактериальной инфекции при заражении вирусом. Функциональная активность макрофагов существенно снижается при гипоксии, охлаждении, под влиянием наркотиков и кортикостероидов (даже в терапевтической дозе), а также при чрезмерном загрязнении воздуха. Общее колличество альвеол у взрослого человека составляет 300 млн общей площадью 80 кв.м.
Таким образом, альвеолярные макрофаги выполняют 3 основные функции: 1)клиренс, направленный на защиту альвеолярной поверхности от загрязнений. 2)модуляция иммунной системы, т.е. участие в имунных реакциях за счет фагоцитоза антигенного материала и презентации его лимфоцитам, а также за счет усиления (за счет интерлейкинов) или подавления (за счет простагландинов) пролификации,дифференцировки и функциональной активности лимфоцитов. 3) модуляция окружающей ткани, т.е. влияние на окружающую ткань: цитотоксическое повреждение опухолевых клеток, влияние на выработку эластина и коллагена фибробласта, а следовательно на эластичность легочной ткани; вырабатывает фактор роста, который стимулирует пролиферацию фибробластов; стимулирует пролифирацию альвеоцитов 2 типа.Под действием эластазы, вырабатываемой макрофагами, развивается эмфизема.
Альвеолы довольно тесно располагаются друг относительно друга, в силу чего, капилляры, оплетающие их, одной своей поверхностью граничат с одной альвеолой, а другой – с соседней. Это создает оптимальные условия для газоообмена.
Таким образом, аэрогематический барер включает в себя следующие компоненты: сурфактант, пластинчатую часть альвеоцитов 1 типа, базальную мембрану, которая может сливаться с базальной мембраной эндотелия и цитоплазма эндотелиоцитов.
Кровеснабжение в легком осуществляется по двум системам сосудов. С одной стороны, легкие получают кровь из большого круга кровеобращения по бронхиальным артериям, отходящим непосредственно от аорты и образующим в стенке бронхов артериальные сплетения, и питают их.
С другой стороны, в легкие поступает венозная кровь для газового обмена из легочных артерий, т.е из малого круга кровеобращения. Ветви легочной артерии сплетают альвеолы, образуя узкую капиллярную сеть, через которую эритроциты проходят в один ряд, что создает оптимальные условия для газообмена.
источник