Одним им из самых эффективных способов для определения нарушений функций дыхания является проба с бронхолитиком, которая позволяет достаточно точно определить и в некоторых случаях предотвратить распространение заболевания.
Сегодня мы поговорим о диагностировании такого серьезного заболевания, как бронхиальная астма. Это заболевание, пренебрежение первичными симптомами которого, вызывает серьезные нарушения в работе дыхательной системы человека и может существенно осложнить его жизнедеятельность в целом. Методов определения этого серьезного недуга существует достаточно много. Все они в той или иной мере способствуют выявлению заболевания и диагностике стадии его распространения.
Для начала необходимо разобраться, что же собой представляют бронхолитические средства. В первую очередь это определенные вещества, обладающие бронхорасширяющим эффектом. Этот принцип реализован в специальных аэрозолях и спреях, которые выпускаются фармакологическими компаниями. Под воздействием подобных медикаментов бронхи расширяются, а дыхательные функции при этом улучшаются. Однако такой эффект происходит не всегда. Именно поэтому тест на восприимчивость бронхолитиков является настолько важным и действенным методом для определения нарушений функций дыхания.
Исследование на действенность бронхорасширяющих препаратов и последующая расшифровка показаний необходимы для более точной постановки диагноза и определения дальнейшего лечения. Смысл проведения этого теста заключается в сопоставлении показаний, полученных до и после применения бронхолитиков. Время проведения анализа варьируется в зависимости от используемого препарата. Если в составе основного компонента теста присутствует сальбутамол, то интервал между замерами составляет не более 15 минут. Если же в качестве первоочередного компонента применяется ипратропиум бромида, то временной промежуток должен составлять около 30 минут. Это обусловлено скоростью протекания реакции каждого в отдельности медикамента. Это значит, что их действие в полной мере наступает в первом случае чрез 15 минут, во втором интервал составляет 30 минут.
Первый замер выполняется в состоянии покоя без каких-либо нагрузок на дыхательную систему. После этого производится введение специального препарата сальбутамола или ипратропиума бромида в виде мелкодисперсного раствора при помощи небулайзера либо любого другого аэрозолесоздающего приспособления. По прошествии отведенного времени производится новый замер дыхательной активности.
Полученные результаты сверяются и систематизируются компьютером. В большинстве случаев определить нарушения дыхательной активности по внешним признакам практически невозможно, поэтому для более точного разграничения и определения различий используется специальный компьютер, который сравнивает два потока воздуха до приема бронхолитика и после.
Результаты определяются в процентном соотношении, которое наиболее точно отображает различия между качеством воздушного потока до и после использования бронхорасширяющих препаратов. Если наблюдается положительная динамика, то реакция считается положительной. В ином случае, если изменений не последовало и дыхательная активность осталась на прежнем уровне, то присутствует отрицательная динамика и, как следствие, негативный результат применения бронхолитика.
Расшифровка полученных данных крайне важна, поскольку именно она позволяет определить характер и степень отрицательной составляющей заболевания. Говоря простым языком, положительный отклик на применение бронхолитика подразумевает тот факт, что расширяющий препарат действует, поэтому на его основе можно назначать лечение или же профилактику заболевания.
Негативный ответ теста дает понятие того, что традиционные бронхорасширяющие препараты не оказывают никакого эффекта. Поэтому их применение в дальнейшем лечении нецелесообразно. Кроме определения воздействия медикаментов, любая положительная реакция подобного исследования указывает на степень прогрессирования болезней.
Как правило, более простые или же начальные стадии развития недуга сказываются на тесте и показывают позитивный результат. Тяжелые формы и поражения дыхательных систем чаще всего определяются негативными показателями исследования.
Проба с бронхолитиком является крайне важным исследованием, которое определяет степень и характер поражения дыхательных систем.
Именно ее показатели, как положительные, так и отрицательные, позволяют определить масштаб прогрессирования болезни. Что, в свою очередь, крайне важно для организации соответствующего курса лечения и формирования профилактических рекомендаций. При помощи этого анализа формируется общая характеристика дыхательных путей человека и создается представление о курсе последующего лечения.
Позитивные результаты подразумевают более простые формы болезней и, как следствие, упрощенное лечение или даже соблюдение профилактических мер. Негативные показатели являются предпосылками для долговременного и сложного лечения, поскольку указывают на достаточно серьезные поражения дыхательной системы организма.
источник
Дыхание человека – важная составляющая, которая обеспечивает человеку не просто нормальную жизнедеятельность, а саму жизнь. В результате врачи уделяют нормальному дыханию много внимания, что приводит к необходимости регулярного обследования. Тем более это важно при наличии проблем с дыхательными органами.
В этом случае всегда назначается ФВД – специальное обследование функции внешнего дыхания. Для определения отклонений используется проба с Сальбутамолом – бронхорасширяющим препаратом группы селективных агонистов β2-адренорецепторов. Результаты обследования до приема Сальбутамола и после тщательно изучаются, на основании чего можно выявить различные заболевания дыхательной системы.
Обследование ФВД – это основное направление инструментальной диагностики в выявлении заболеваний пульмонологического характера. В метод обследования входят такие способы обследования, как:
-
спирография – позволяет выявить изменения в объемах воздуха во время вдоха и выдоха;
- пневмотахометрия – с помощью этого метода обследования можно определить скорость потока во время вдоха и выдоха, что фиксируется во времени для спокойного или форсированного дыхания;
- пикфлоуметрия – метод определения пика скорости при максимальном объеме форсированного выдоха.
Дыхание – это необходимый человеку жизненный процесс, позволяющий организму получать то количество кислорода, которое необходимо клеткам для нормальной жизнедеятельности. При недостатке кислорода клетки начинают разрушаться, приводя к нарушениям работы внутренних органов. Подобное зачастую происходит вследствие возникающего бронхоспазма. Причину его и позволяет определить обследование ФВД.
В большинстве случаев для определения отклонений от норм в дыхании используют спирометрию, позволяющую:
- оценить состояние легочных органов и их сохранение и выполнение функций в полном объеме;
- определить наличие нарушений в проходимости дыхательных путей;
-
выявить формирующуюся обструкцию – тот самый спазм бронхов;
- определить наличие и степень выраженности имеющихся патологических изменений;
- выявить наличие скрытого спазма бронхов, что зачастую происходит при развитии бронхиальной астмы или бронхита хронического типа;
- провести диагностику выявленных легочных заболеваний и установить их степень тяжести;
- определить схему дальнейшего лечения больного;
- определить эффективность назначенного лечения.
Представленное обследование проводится во момент физической нагрузки или до и после ингаляций с бронхорасширяющими препаратами. О пользе ФВД с применением Сальбутамола будет рассказано далее.
О проведении ФВД начинает говорить врач, когда видит у пациента потенциальную опасность развития легочного заболевания – нередко на проблемы с дыханием жалуется сам пациент. Для обследования выделяют следующие показания:
-
болезни органов дыхания хронического типа – бронхит, пневмония, астма;
- патологии с первичным поражением сосудов легких – гипертензии, артерииты, тромбозы;
- нарушения в расположении или функции диафрагмы – нарушенная осанка, ожирение, мышечные параличи, плевральные шварты;
- диагностированные неврозы;
- заболевания внутренних органов, которые провоцируют у больного отдышку.
Дополнительно обследование ФВД проводится в следующих случаях:
- перед приемом на работу, где отмечаются вредные условия труда;
- перед хирургическим вмешательством с необходимостью применения интубационного наркоза;
- во время скрининга для выявления изменений.
Нельзя забывать и о противопоказаниях к проведению ФВД, к которым относят:
-
острые патологии органов дыхательной системы;
- обострение ранее выявленного хронического заболевания;
- наличие инфекционных заболеваний;
- наличие у пациента нарушений слуха и психики;
- ранее диагностированная эпилепсия.
Обследование ФВД не проводится детям малого возраста и пожилым людям старше 75 лет.
Теперь следует более подробно рассказать о подготовке, проведении и результатах рассматриваемого пульмонологического обследования.
Подробнее о подготовке рассказывает врач, руководствуясь индивидуальностью случая и самого пациента – важно определить точные запреты в конкретном подозрении или заболевании. К основным же особенностям подготовки относят следующие моменты:
-
Перед началом обследования важно посидеть в расслабленной позе или полежать в проветриваемом помещении с температурой воздуха не более +20 градусов по Цельсию. Время отдыха должно составлять не менее 30 минут.
- Непосредственно перед обследованием сидят в свободной позе в течение 10 минут.
- Специалист записывает пол, возраст, рост и расовую принадлежность – это учитывается при изучении результатов.
- За сутки до ФВД запрещается курить, принимать алкоголь, носить сдавливающую грудную клетку одежду. За 4 часа до замеров показателей нельзя использовать бронходилятаторы кратковременного действия.
Важно учитывать и соблюдать все приведенные ограничения и особенности в подготовке, тогда полученные показатели будут максимально достоверными. В противном случае при условии, что по результатам выявят какую-либо патологию, ФВД необходимо пройти повторно.
После подготовки приступают к самому проведению обследования. При этом пациент сидит в кресле в прямой позе, расположив руки на подлокотниках. Специалист готовит аппарат спирометр, замеряющий необходимые для диагностики показатели – надевает на него одноразовый мундштук. После чего пациенту на нос надевается носовой зажим, и специалист требует проделать следующее:
-
Пациент должен вдохнуть полной грудью, задержать дыхание, прижаться к мундштуку и сделать спокойный выдох. Подобным образом определяют дыхательный объем – объем воздуха, выдыхаемый при каждом вдохе и выдохе человека.
- Далее проводится та же процедура, но выдыхание уже происходит с максимальным усилием – это позволяет определить объемы резервного воздуха.
- Теперь пациент должен максимально вдохнуть и быстро выдохнуть – таким образом, определяется форсированная жизненная емкость легких.
Представленные действия проделываются несколько раз, после чего результаты изучаются специалистом, и выносится вердикт.
Для определения патологии и прочих нарушений в легочной системе используются основные показатели. На их основе также определяются прочие составляющие путем соответствующих вычислений. В полученных результатах пациент зачастую встречает более 20 значений, каждое из которых определяет тот или иной фактор дыхания. Сейчас же следует привести только основные значения, при отклонении которых врач делает вывод о развивающихся нарушениях.
| Показатель | Что определяет | Норма |
|---|---|---|
| РОВд | Максимум того воздуха, который может вдохнуть человек в состоянии покоя и спокойном дыхании | От 1500 мл до 2000 мл у взрослых |
| ДО | Измеренный показатель воздуха, вдыхаемого и выдыхаемого при каждом цикличном движении | От 300 мл до 900 мл |
| РОВыд | Максимум выдыхаемого воздуха в спокойном дыхании | От 1500 мл до 2000 мл |
| ООЛ | Тот объем газа, который остается в легких после выдоха с максимально приложенным усилием | От 1000 до 1500 мл |
Приведенные показатели лишь основные, позволяющие определить наличие проблем с дыхательной системой. Разобраться с характером проблемы можно только после изучения и сравнения всех значений и индивидуальных факторов.
Следует лишь отметить, что достоверность полученных результатов определяется в случае отсутствия погрешностей между показателями трех повторов. Погрешность допускается, но не более чем в 5% соотношении, а это всего 100 мл. В остальных же случаях придется проходить тест повторно.
Тест с применением Сальбутамола проводится при выявлении обструктивного типа дыхательной недостаточности – наличии спазма бронхов. Сальбутамол представляет собой специальный бронхорасшряюший препарат, дающий возможность определить степень обратимости изменений и тяжести заболеваний.

Положительная проба диагностируется при определении увеличенного значения объема форсированного выдоха за 1 секунду (ОФВ1) на 12%, что в количественном значении составляет 200 мл. Показатель ОФВ1 может быть и более, но означает он, что выявленная обструкция обратима и после приема в виде проведенной ингаляции с Сальбутамолом проходимость бронхов значительно улучшается – это дает возможность восстановить дыхательную систему.
Если проба с Сальбутамолом является отрицательной, то это значит, что бронхиальная обструкция не обратима, и бронхи никак не реагируют на применение в лечении бронхорасширяющего препарата.
Это важно: перед обследованием ФВД с Сальбутамолом за 6 часов запрещаются к применению другие бронхорасширяющие препараты.
Спирометрия – это стандартная проверка функциональности легких и их объема, позволяющая установить возможные причины газообмена. Спирография – это графическое обследование объема легких и скорости выдыхаемого воздуха путем регистрации показателей во времени.

Другое дело – это применение бронхорасширяющего Сальбутамола. В случае со спирометрией препарат позволяет определить скрытые нарушения в дыхании. Спирометрия же с применением Сальбутамола дает более точную картину функциональности дыхания и позволяет выявить даже скрытый бронхоспазм.
Подобное применение необходимо, когда пациент жалуется на характерное затрудненное дыхание, но стандартные методы обследования не выявили отклонений.
Пациентка Мария, 54 года. Имеет полное телосложение, обратилась к врачу с проблемами дыхания – периодически формируется вдох судорожного типа. Вследствие подобных затруднений в дыхании появились головные боли и повышение артериального давления. Стандартное обследование спирометрией не выявило проблем с дыханием.
Однако, после применения Сальбутамола врачи выявили скрытые бронхоспазмы. Причину установили после – смещение диафрагмы вследствие увеличенного количества жира на внутренних органах брюшной полости. Рекомендована диета для снижения веса и прием бронхорасширяющих препаратов.
При наличии проблем с дыханием не следует откладывать визит к врачу. В кратчайшие сроки будет проведено обследование ФВД, что позволит определить причину нарушений функциональности дыхательной системы и назначить соответствующее лечение.
источник
Функция внешнего дыхания (ФВД) нуждается в объективном анализе при любых пульмонологических заболеваниях. Оценка параметров дыхательной деятельности является основой для постановки точного диагноза, прогнозирования и выбора лечебной схемы. Исследования функции внешнего дыхания также необходимы при принятии решения об оперативном лечении патологии иного профиля, при выборе препаратов для анестезии, для сбора данных при подготовке к медико-социальной экспертизы, а также для оценки эффективности уже проводимой терапии.
Спирометрия – современный метод оценки ФВД, позволяющий получать объективную информацию о работе дыхательной системы. Это безболезненный неинвазивный метод, основанный на анализе параметров прохождения воздуха по дыхательным путям. В ходе спирометрии, а также путём последующих программных вычислений, оценивается скорость воздушного потока, жизненная ёмкость лёгких иные показатели, отражающие степень отклонения от нормы. Спирометрия может выступать как основной диагностический метод или же служить дополнением к иным способам диагностики, например, стать уточняющим инструментом для подтверждения предполагаемого диагноза после рентгенографии.
Спирометрия в современной пульмонологии даёт возможность не только экспериментальным путём оценить явные параметры функции дыхания, но и выявить скрытые отклонения, обнаруживающие себя при определённых условиях. Это особенно важно для тех заболеваний, которые невозможно диагностировать путём стандартной спирометрии.
Спирография в классическом варианте даёт ценные сведения и отражает ясную клиническую картину при бронхиальной астме, хронических бронхитах с бронхиальной обструкцией, бронхиолите, рестриктивной патологии. Однако скрытый бронхоспазм может остаться незамеченным, что затруднит диагностику при определённых нарушениях функции внешнего дыхания. В связи с этим тест с бронхолитиком всегда рекомендуется проводить в дополнение к стандартному комплексу.
Такое исследование учитывает параметры дыхания до и после ингаляторного вдыхания лекарства, снимающего возможный спазм. Если показатели существенно различаются, с большой вероятностью можно предположить скрытый бронхоспазм. В качестве бронхолитика могут применяться:
Такое тестирование не существенно увеличивает продолжительность процедуры, однако даёт возможность выявить многие нарушения на ранних стадиях. Кроме того, спирометрия с бронхолитиком показывает, какое именно лекарство для данного пациента наиболее эффективно применять с целью снятия спазма дыхательной системы.
Показания к проведению исследований функции внешнего дыхания достаточно широки и охватывают любые нарушения в работе лёгких и бронхов. Объективные данные диагностики дают врачу более чёткое представление о причинах тех или иных субъективных жалоб пациента, позволяют оценить тяжесть текущего состояния и назначить адекватное лечение. Если больной описывает симптоматику как более тяжёлую в определённых ситуациях, или же его восприятие собственного состояния существенно разниться с объективными результатами спирометрии, стоит предположить, что имеет место скрытый бронхоспазм. В этом случае оценка ФВД обязательно должна включать тест после ингаляции бронхолитика.
Диагностика при помощи спирометра совершенно безопасна, может проводиться даже детям, если они способны выполнять команды врача и контролировать собственное дыхание.
Противопоказанием к тестированию, включающему бронхолитик, является непереносимость применяемого для ингаляции препарата. Иные ограничения те же, что для обычной спирометрии:
- боли в сердце, стенокардия;
- послеоперационный период;
- пневмоторакс;
- неконтролируемая артериальная гипертензия;
- аневризма аорты.
Перед прохождением диагностики на спирографе необходимо воздержаться от курения и кофе, а также приёма пищи. Не рекомендуются стрессовые ситуации и физические нагрузки за сутки до исследования.
После прихода к пульмонологу необходимо какое-то время спокойно посидеть и согреться. Врач в это время описывает действия, которые может вас попросить осуществлять в ходе спирометрии. Для детей разработаны специальные анимационные компьютерные программы, которые в виде игры задают последовательность дыхательных манёвров.
Каждый пациент использует индивидуальный одноразовый мундштук. Ингаляция бронхолитика также отвечает требованиям антисептики.
Результаты исследования поступают в память спирографа, который затем их обрабатывает. Специальное программное обеспечение позволяет получить расчётные параметры функции дыхания, которые затем лягут в основу разработки эффективной терапевтической схемы. По мере прохождения лечебного курса спирометрия может быть назначена пульмонологом повторно с целью оценки ответной реакции на проводимую терапию.
источник
Диагностика бронхиальной астмы базируется на основе:
- анализа клинической симптоматики, в которой доминирующими являются периодические приступы экспираторного удушья;
- определения показателей легочной вентиляции, чаще всего с помощью спирографии с регистрацией кривой «поток—объем» форсированного выдоха и выявления признаков обратимости бронхиальной обструкции;
- аллергологического исследования;
- выявления неспецифической гиперреактивности бронхов.
Современная спирография — это метод графической регистрации объемной
скорости потока воздуха (петли «поток—объем») при спокойном дыхании и выполнении пациентом определенных дыхательных маневров. Метод направлен на диагностику вида и степени вентиляционных нарушений, позволяет определить обратимость бронхиальной обструкции с помощью проведения фармакологических проб с β2-агонистами короткого действия. Данные скоростей и объемов потока воздуха обрабатываются персональным компьютером благодаря адаптированному программному обеспечению. Кривая «поток—объем» форсированного дыхания отображается на экране монитора и может быть распечатана на бумаге.
При исследовании показателей функции внешнего дыхания у больных бронхиальной астмой часто диагностируются признаки бронхиальной обструкции: уменьшение показателей — ПОСвыд, МОС25 (FEF75) и ОФВ1 (рис. 2).
Для оценки обратимости бронхиальной обструкции используется фармакологический бронходилатационный тест с β2-агонистами короткого действия. Перед проведением теста пациенту следует воздержаться от приема бронходилататоров короткого действия как минимум в течение 6 ч до его начала. Вначале записывается исходная кривая «поток—объем» форсированного дыхания пациента. Затем больной делает 1—2 ингаляции одного из β2-агонистов короткого и быстрого действия. Для этого чаше всего используется сальбутамол (наиболее распространенное патентованное наименование препарата — Вентолин). Через 15—30 мин опять записываются показатели кривой «поток—объем». Обструкция дыхательных путей рассматривается как обратимая или бронходилататор-реактивная», если ОФВ1 или ПОСвыд увеличится на 15% и более после ингаляции бронходилататора короткого действия (рис. 3). В этих случаях тест считается положительным.
Рис. 2. Кривая «поток-объем» больной П., 32 года. Определяются признаки бронхиальной обструкции со значительным нарушением бронхиальной проходимости на уровне средних и мелких бронхов. ОФВ1 — 56,3%, МОС25 (FEF75) — 26,5%, МОС50 (FEF50) — 26,6% от должных величин
Диагностически важным для бронхиальной астмы служит выявление значительной суточной вариабельности бронхиальной обструкции. Для этого используется спирография (при пребывании пациента в стационаре) или пикфлоуметрия (в домашних условиях). Подтверждающим диагноз бронхиальной астмы является разброс (вариабельность) показателей ОФВ] или ПОСвыд более 20% на протяжении суток.
Рис. 3. Кривая «поток-объем» больной Б., 41 год. Определяются исходные признаки бронхиальной обструкции со значительным нарушением бронхиальной проходимости на уровне средних и мелких бронхов. Бронходилатационная проба с салбутамол/ипратропиум бромидом положительная. Прирост ОФВ1 — 19,9%, что свидетельствует об обратимости бронхиальной обструкции
При проведении аллергологического исследования используют анализ ал- лергологического анамнеза (экзема, сенная лихорадка, семейный анамнез бронхиальной астмы или других аллергических заболеваний). Наличие положительных кожных проб с аллергенами, а также повышенный уровень в крови общего и специфического IgE свидетельствуют в пользу бронхиальной астмы.
Выявление неспецифической гиперреактивности бронхов, которая проявляется, прежде всего, скрытым бронхоспазмом. проводится у пациентов с подозрением на бронхиальную астму и нормальными показателями спирографии. Для этого используются провокационные тесты с гистамином, метахолином, физической нагрузкой.
При пробе с гистамином пациент вдыхает распыленный гистамин в прогрессивно увеличивающихся концентрациях, каждая из которых способна вызывать бронхиальную обструкцию. Проба оценивается как положительная при ухудшении показателей объемной скорости воздушного потока на 20% и более вследствие ингаляции гистамина в концентрации, на один или несколько порядков меньше той, которая вызывает аналогичные изменения у здоровых людей. Так же проводится и оценивается проба с метахолином.
Дифференциальную диагностику бронхиальной астмы следует проводить, в первую очередь, с ХОЗЛ, которое характеризуется бронхиальной обструкцией более постоянного характера. У таких больных нет характерной для бронхиальной астмы спонтанной лабильности симптомов, отсутствует или существенно меньше суточная вариабельность ОФВ1 и ПОСвыд, определяется полная необратимость или меньшая обратимость (прирост ОФВ( менее 15%) бронхиальной обструкции в пробе с β2-агонистами. При ХОЗЛ в мокроте преобладают нейтрофилы и макрофаги, а не эозинофилы; эффективность бронхолитической терапии в целом ниже; более эффективными бронхолитическими средствами являются не β2-агонисты короткого действия, ахолинолитики; чаше встречаются легочная гипертензия и признаки хронического легочного сердца.
Дифференциальную диагностику ХОЗЛ и бронхиальной астмы затрудняет тот факт, что бронхолитический ответ на лечение холинолитиком и β2-агонистом во многих случаях зависит от индивидуальной чувствительности больного.
При атипичном течении бронхиальной астмы и резистентности к проти- воастматической терапии необходимо проведение дополнительного инструментального обследования больного: рентгенографии органов грудной клетки в двух проекциях, фибробронхоскопии, ЭКГ.
При проведении рентгенографического исследования органов грудной клетки чаше всего выявляют признаки эмфиземы легких — повышенную прозрачность легочных полей, обеднение легочного рисунки, низкое стояние куполов диафрагмы (рис.4). При этом важно отсутствие инфильтративных и очаговых изменений в легких.
Рис. 4. Рентгенография ОГК в прямой проекции больной К., 54 лет, страдающей бронхиальной астмой. Определяется повышенная прозрачность легочных полей, обеднение сосудистого рисунка на периферии. Эмфизема легких
Учитывая все вышеизложенное, можно сформулировать следующие основные и дополнительные диагностические критерии бронхиальной астмы.
Основные диагностические критерии:
- наличие в клинической картине заболевания периодических приступов экспираторного удушья, имеющих свое начато и конец, проходящих спонтанно или под действием бронхолитиков;
- развитие астматического статуса;
- определение признаков бронхиальной обструкции (ОФВ1 или ПОСвыд Гликопептиды
источник
Вентолин – это препарат, оказывающий бронходилатирующее действие. Он снимает спазм гладкой мускулатуры бронхов и улучшает их проходимость. Лекарство назначают пациентам с бронхиальной астмой и хронической обструктивной патологией дыхательной системы. Препарат выпускается в виде раствора. В статье рассмотрена подробная инструкция по применению Вентолина для ингаляций.

Сальбутамол блокирует выход гистамина и других биологически активных веществ из тучных клеток, снимает спазмы бронхиального дерева. Таким образом, в дыхательных путях снижается сопротивление, воздух свободно циркулирует, увеличивается жизненная ёмкость лёгких.
Препарат тормозит выброс веществ, которые формируют воспалительный процесс. При местном применении усиливает мукоцилиарный клиренс – защитные свойства слизистой оболочки. Предупреждает аллергический спазм бронхов.
При использовании раствора в качестве ингаляций вещество не влияет на работу сердечно-сосудистой системы, не повышает артериальное давление.
- серная разведённая кислота – эмульгатор;
- натрия хлорид – физиологический раствор, вспомогательное вещество для приготовления жидких лекарственных форм;
- очищенная вода.
При вдыхании частиц лекарственного раствора сразу же расслабляются гладкие мышцы крупных и мелких бронхов. Купируются спастические сокращения бронхиального дерева. Отступает удушающий и приступообразный кашель.
После процедуры сухая слизь разжижается, увеличивается в объёме, теряет свою вязкость. Вентолин для ингаляций приводит в активность реснички мерцательного эпителия. Это облегчает выведение мокроты из органов дыхания. Лекарство эффективно при хронической обструкции бронхов и лёгких.
После использования Вентолина проходят хрипы в грудной клетке. Процедура оказывает седативное действие. Успокаиваются боли в средостенье во время кашля, устраняется раздражение нервных окончаний.
Концентрируясь в слизистых оболочках, лекарство укрепляет местный иммунитет. Защитные функции эпителия усиливаются. Он противостоит негативному воздействию аллергических или инфекционных агентов.

- гиперемия эпителия;
- отёчность слизистой;
- кашель, хрипы, удушье;
- першение в горле, зуд.
После процедуры терапевтический эффект наступает быстро, спустя 5 минут. В некоторых случаях препарат действует через 0,5-1,5 часа. Продолжительность лечебной активности сохраняется на протяжении 3-6 часов.
В процессе лечения улучшается дыхание, вентиляция воздуха и газообмен в лёгких.
Во время ингаляции в нижние отделы дыхательной системы попадает не более 20% лекарственного раствора. В лёгких препарат не распадается, а всасывается в общий кровоток. Метаболизм химического вещества осуществляется в печени, выводится почками в течение 3 суток.
Часть лекарства оседает на слизистой носоглотки и проникает в пищеварительный тракт. В кишечнике всасывается в кровь и также выводится мочеполовой системой.
Раствор для ингаляций назначают взрослым и детям при хронической, чаще необратимой патологии органов дыхательной системы.
К заболеваниям, при которых прописывают Вентолин, относятся:
- бронхиальная астма – воспаление бронхов с одышкой, кашлем и удушьем;
- хроническая обструктивная болезнь лёгких (ХОБЛ) – закупорка бронхов с сильной одышкой и затруднённым вдохом, вплоть до остановки дыхания;
- хронический бронхит – вялотекущее воспаление бронхов с периодическими обострениями;
- бронхоспастический синдром – патологическое состояние гладких мышц бронхов;
- эмфизема лёгких – повышенное содержание воздуха в паренхиме с нарушением дыхания и газообмена.
Препарат назначают для профилактики развития удушающих приступов при первых предвестниках – першение в горле, более частый сухой кашель, болезненные ощущения в грудной клетке, повышенное потоотделение.
Регулярное использование спрея Вентолин предупреждают развитие такого осложнения, как астматический статус. Это прогрессирующая непроходимость бронхов, отсутствие чувствительности к лекарствам, тяжёлые нарушения дыхания, развитие комы.

Раствор для ингалятора выпускается в небулах (полиэтиленовые ампулы) или в прочных пакетиках из алюминиевой фольги. Объём жидкости для одноразового использования – 2,5 мл.
Препарат предназначен исключительно для вдыхания через рот. Соблюдение дозы важно, так как передозировка усугубляет состояние пациентов при бронхиальной астме и других хронических патологиях.
Вентолин для небулайзера не разводят, а используют в неразбавленном виде. В случае необходимости длительно дышать лекарством, во избежание побочных явлений препарат смешивают с физраствором в соотношении 1:1. Также средство разводят для небулайзера при использовании у маленьких детей дошкольного возраста.
Способ применения: сначала в небулайзер выливается лекарство, а затем необходимое количество стерильного физраствора. Перед началом процедуры жидкость в аппарате тщательно встряхивают. Для каждой последующей ингаляции используют новую ампулу. После лечения резервуар небулайзера прочищают согласно техническим требованиям устройства.
Самостоятельное разведение небул без предписаний лечащего врача недопустимо.
Взрослые и пожилые пациенты однократно используют 2,5 мл раствора. Это минимальная дозировка, которую прописываю в начале терапии. Постепенно объём увеличивают до 5 мл для одной ингаляции.
При хроническом бронхите прописывают по 1-2 процедуры в сутки продолжительностью 10-15 минут.
При обструкции дыхательных путей аллергической этиологии показано не менее 2 ингаляций в день.
При тяжёлых формах бронхиальной астмы и ХОБЛ в качестве поддерживающей терапии больным назначают по 4 процедуры в сутки.
 Применение раствора у детей
Применение раствора у детей
Ингаляции с Вентолином детям назначают с 4 лет. Дозы и схемы лечения такие же, как и для взрослых.
Малышам от 2 до 3 лет препарат назначают только в условиях стационара и под строгим контролем дыхательной функции. В случае развития транзиторной гипоксемии (резкое снижение кислорода в крови) детям проводят кислородную терапию.
Младенцам до 1,5 лет препарат для лечения обструкции бронхов методом ингаляции не назначают.
Инструкция для детей предусматривает введение аэрозоля в дыхательные пути с использованием лицевой маски или при интубации трахеи.
В педиатрической практике часто назначают для ингаляций Вентолин и Пульмикорт, но не одновременно, а в определённой последовательности. Пульмикорт – это сильнодействующий гормональный препарат местного действия. Его прописываю в составе комплексной терапии, когда лечебный эффект от Вентолина не наступает – запущенные формы бронхиальной астмы. Гормон при вдыхании безопасен для детей всех возрастов. Поэтому его назначают младенцам первых месяцев жизни.
Правила проведения ингаляций у ребёнка:
- Ингаляции детям при обструкции бронхов проводятся сидя или с приподнятой спиной (полулёжа).
- Продолжительность процедуры зависит от диагноза, в среднем составляет 10 минут.
- Дышать во время ингаляции нужно в обычном режиме. Глубокое дыхание может спровоцировать удушающий кашель.
- После процедуры ребёнку необходимо обеспечить физический покой.
- В осенне-зимний период после лечения нельзя выходить на улицу в течение часа.
Так как препарат всасывается в системный кровоток, то он влияет на работу внутренних органов.

- головокружения и головные боли;
- повышенная возбудимость, гиперактивность;
- непроизвольное дрожание пальцев рук;
- мышечные судороги.
Из местных побочных эффектов отмечается раздражение слизистых оболочек, усиление першения в горле, боли при глотании.
Раствор при вдыхании может нарушать работу сердца и сосудов:
- учащённое сердцебиение и ощущение пациентом этого процесса;
- аритмии, в том числе и мерцательная – сбой последовательных и координированных сокращений миокарда;
- нарушение электрической проводимости сердечной мышцы;
- экстрасистолия – нарушение подачи импульса в сердце, в результате чего его отделы (предсердия и желудочки) преждевременно возбуждаются, пациент испытывает сильные толчки поочерёдно с замиранием сердца;
- расслабление гладкой мускулатуры кровеносных сосудов.
Побочные эффекты, которые фиксируются редко:
- крапивница, аллергический дерматит, ангионевротический отёк;
- недостаток калия в организме;
- накопление молочной кислоты в тканях;
- снижение артериального давления, коллапс;
- внезапное сокращение бронхов и сужение их просвета.
В руководстве по применению препарата указаны ограничения в назначении раствора. Вентолин для ингаляций небулайзером противопоказан при высокой чувствительности к компонентам или индивидуальной непереносимости. Препарат не прописывают детям до 1,5 лет.

Вентолин проникает в грудное молоко, поэтому женщинам в период лактации его не прописывают. Если нет альтернативных терапевтических методов, то на время лечения ингаляциями необходимо прекратить естественное вскармливание и перевести ребёнка на искусственное питание.
С осторожностью раствор назначают пациентам, в анамнезе которых есть такие болезни:
- функциональные нарушения щитовидной железы;
- хроническая сердечная недостаточность;
- гипертоническая болезнь;
- гормонально-активная доброкачественная опухоль надпочечников.
Препарат не совместим с другими симпатомиметиками – Эфедрин, Тирамин, Фенамин.
Раствор для ингаляций Вентолин Небулы производится в Великобритании. Средняя цена препарата 2,5 мл – 20 шт. составляет 300 рублей.
Препарат быстро и эффективно устраняет опасные симптомы бронхиальной астмы и других тяжёлых болезней бронхов и лёгких. Поэтому его активно назначают в терапевтической и педиатрической практике. Для ослабленных и пожилых пациентов необходимости в корректировке дозы Вентолина для ингаляций нет.
источник
Исследование ФВД – простой и информативный способ оценки деятельности дыхательной системы. Если у человека есть подозрение на нарушение, то доктор предлагает ему пройти функциональную диагностику.

Обследование проводится с целью получения среднестатистических данных о здоровье населения в регионе, для контроля эффективности терапии, динамического наблюдения за состоянием пациента и прогрессированием патологии.
ФВД легких, что это такое, пациент может узнать при появлении ряда жалоб:
- приступы удушья;
- хронический кашель;
- частая заболеваемость респираторными заболеваниями;
- если появилась одышка, но сердечно-сосудистые патологии исключены;
- цианоз носогубного треугольника;
- при появлении зловонной мокроты с гноем или другими включениями;
- если есть лабораторные признаки избытка углекислого газа в крови;
- появление боли в грудной клетке.
Процедура назначается и без жалоб, у хронических курильщиков и спортсменов. Первая категория приобретает склонность к заболеваниям дыхательной системы. Вторая прибегает к спирометрии, чтобы оценить, каким резервом обладает система. Благодаря этому определяется максимально возможная нагрузка.
Перед оперативным вмешательством ФВД, оценка результатов, помогает получить представление о локализации патологического процесса, степени дыхательной недостаточности.
Если пациента обследуют для присвоения нетрудоспособности, один из этапов – исследование дыхательной системы.

- ХОБЛ и астма, подтвержденные и предполагаемые;
- бронхит, пневмония;
- силикоз, асбестоз;
- фиброз;
- бронхоэктатическая болезнь;
- альвеолит.
Чтобы проверить функционирование дыхательной системы, система исследования ФВД включает несколько типов проб. Во время исследования пациент должен выполнять несколько действий. Ребенок до 4-5 лет не может в полной мере выполнять все требования, поэтому ФВД назначают после этого возраста. Ребенку объясняют, что он должен делать, прибегая к игровой форме работы. Проводя расшифровку результатов, можно столкнуться с недостоверными данными. Это приведет к ложному объявлению дисфункции легких или верхнего отдела системы.
Проведение исследования у детей отличается от взрослых, поскольку у педиатрического населения анатомическое строение дыхательной системы имеет свои особенности.
На первый план выходит первичное установление контакта с ребенком. Среди методов следует выбирать варианты, наиболее приближенные к физиологическому дыханию, не требующие от ребенка значительных усилий.
Если нужно подготавливаться к тому, чтобы исследовать внешний характер дыхания, не нужно выполнять сложных действий:
- исключить алкогольные, напитки, крепкий чай и кофе;
- за несколько дней до процедуры ограничить количество сигарет;
- покушать перед спирометрией максимум за 2 часа;
- не допускать активной физической нагрузки;
- на процедуру надеть свободную одежду.

Хотя напрямую пищеварительная система не связана с органами дыхания, но переедание перед исследованием ФВД может привести к тому, что желудок сдавит легкие. Переваривание пищи, ее передвижение по пищеводу рефлекторно воздействует на дыхание, учащая его. С учетом этих факторов воздерживаться от пищи 6-8 часов нет необходимости, но и перед самым обследованием кушать не стоит. Оптимальное время – за 2 часа до процедуры.
Чтобы результаты обследования функции дыхательной системы были достоверными, нужно привести ее в норму. Пациента укладывают на кушетку, где он лежит 15 минут. Методы исследования ФВД включают спирографию, пневмотахографию, бодиплетизмографию, пикфлоуметрию. Применение только 1 из методов не позволяет в полной мере оценить состояние дыхательной системы. ФВД – комплекс мероприятий. Но чаще всего назначают первые способы обследования из списка.
Дыхание человека во время процедуры зависит от типа исследования. При спирометрии замеряют емкость легких, для чего человек должен сделать обычный вдох и выдохнуть в прибор, как при обычном дыхании.
При пневмотахографии измеряется скорость проведения воздуха по дыхательным путям в спокойном состоянии и после физической нагрузки. Для определения жизненной емкости легких нужно сделать максимально глубокий вдох. Разница между этим показателем и объемом легких – резервная емкость.
За счет того, что при проведении диагностики от пациента требуется задействовать все резервы дыхательных путей, может появиться незначительное головокружение. В остальном исследование не причиняет дискомфорта.
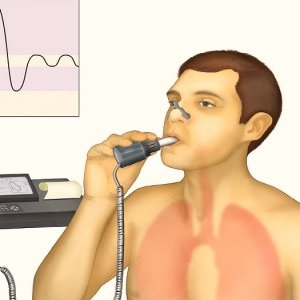
Некоторое время обследуемый дышит, привыкая к измененным условиям. Потом по команде медработника делает обычный вдох и выпускает воздух. Второе исследование предполагает измерение объема выдоха после того, как закончится стандартная порция. Следующее измерение – резервный объем вдоха, для этого нужно набрать воздух максимально полной грудью.
Спирография – спирометрия с записью результата на ленту. Помимо графического изображения, активность системы отображается в материальном виде. Чтобы получить результат с минимальной погрешностью, его снимают несколько раз.
Другие методики, входящие в комплекс, проводятся реже и назначаются в том случае, когда при помощи спирометрии не удается получить полную картину заболевания.
Это исследование позволяет определить скорость прохождения потока воздуха через разные отделы дыхательной системы. Оно проводится на вдохе и выдохе. Пациента просят сделать максимальный вдох или выдох в аппарат. Современные спирографы одновременно производят регистрацию показаний спирометрии и пневмотахометрии. Она позволяет установить заболевания, сопровождающиеся ухудшением проведения воздуха через дыхательную систему.
Спирометрия не позволяет определить скрытую дыхательную недостаточность. Поэтому в случае неполной картины заболевания назначают ФВД с пробой. Она предполагает применение бронхолитиков после того, как будут произведены измерения без препарата. Интервал между измерениями зависит от того, какое лекарственное вещество применяется. Если это сальбутамол, то через 15 минут, ипратропиум – 30. Благодаря тестированию с бронхолитиками
удается определить патологию на самой ранней стадии.

Бодиплетизмография похожа на предыдущие методы, но она более полно отражает картину процессов, происходящих в дыхательной системе. Суть исследования в том, что человек помещается в герметичную камеру. Действия, которые должен производить пациент, те же, но помимо объемов регистрируется давление в камере.
Это препарат относится к селективным агонистам β2-адренорецепторов, лействующее вещество – сальбутамол. При введении через 15 минут провоцирует расширение бронхов. В диагностике астмы имеет существенное значение: пациенту проводят спирометрию, замеряя параметры циркуляции воздуха до и после препарата. Если вторая проба показывает улучшение вентиляции на 15%, проба считается положительной, от 10% – сомнительной, ниже – отрицательной.
Заключаются в измерении показателей работы дыхательной системы в покое и после физической нагрузки. Такой тест позволяет определить заболевание усилия, при котором начинается кашель после упражнений. Часто это наблюдается у спортсменов.
Основная функция дыхания – газообмен, человек вдыхает кислород, необходимый клеткам и тканям, выводит углекислый газ. В некоторых случаях бронхи и легкие здоровы, но нарушается газообмен, то есть процесс обмена газами. Тест показывает это: пациент закрывает нос зажимом, вдыхает смесь газов через маску 3 с, выдыхает 4 с. Аппаратура сразу измеряет состав выдыхаемого воздуха и интерпретирует полученные данные.
Получив заключение аппарата, нужно проанализировать полученные данные, сделать вывод о наличии или отсутствии патологии. Они должны расшифровываться только опытным врачом-пульмонологом.
Разбежка по показателям в норме намного отличается, поскольку у каждого человека свой уровень физической подготовки, ежедневной активности.
Объем легких зависит от возраста: до 25-28 лет значение ЖЕЛ увеличивается, к 50 снижается.
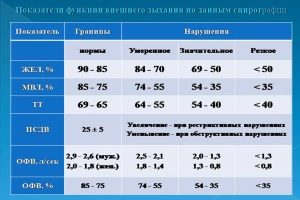
Здоровый человек должен иметь объем ФЖЕЛ (форсированная жизненная емкость легких), ОВФ, индекс Тиффно (ОВФ/ФЖЕЛ) и максимальную произвольную вентиляцию легких (МВЛ) не меньше 80% от значений, указанных как среднестатистические. Если фактические объемы снижаются до 70%, то это фиксируется как патология.
При интерпретации результатов пробы с нагрузкой используется разница в показателях, выраженная в %. Это позволяет наглядно увидеть разницу между объемом и скорость проведения воздуха. Результат может быть положительным, когда после введения бронхолитика состояние пациента улучшилось, или отрицательным. В этом случае проведение воздуха не изменилось, лекарство может повлиять отрицательно на состояние дыхательных путей.
Чтобы определить тип нарушения проводимости воздуха по дыхательным путям, доктор ориентируется на соотношение ОФВ, ЖЕЛ и МВЛ. Когда устанавливается, снижена ли вентиляционная способность легких, обращают внимание на ОФВ и МВЛ.
Для проведения разных типов исследований ФВД применяются разные аппараты:
- Спирометр портативный с термопринтером СМП 21/01;
- Спирограф КМ-АР-01 «Диамант» – пневмотахометр;
- Анализатор «Schiller AG», его удобно использовать для проб с бронхолитиками;
- Спироанализатор «Microlab» имеет сенсорный экран, переключение функций осуществляется при помощи касания к иконке функции;
- Портативный спирограф «СпироПро».
Это только небольшая часть приборов, регистрирующих функции внешнего дыхания. Компании-производители медицинской техники предлагают учреждениям портативные и стационарные приборы. Они отличаются по возможностям, каждая из групп имеет свои преимущества и недостатки. Для стационаров и поликлиник более актуально приобретение переносного устройства, которое можно перенести в другой кабинет или корпус.
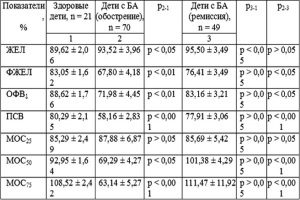
Астма характеризуется обратимой обструкцией верхних дыхательных путей. Это обозначает, что соотношение ОФВ/ЖЕЛ после введения сальбутамола повышается. Чтобы поставить астму, кроме показателей ФВД, говорящих о патологии, у пациента должны быть клинические признаки нарушения.
При диагностике заболеваний всегда возникает вопрос, можно ли подвергать исследованию беременных и кормящих женщин. Нарушения в функционировании внешнего дыхания и системы в целом могут обнаруживаться во время вынашивания плода впервые. Ухудшение проводимости путей приводит к тому, что плод не получает нужно объема кислорода.
В отношении беременных женщин не действуют нормы, прописанные в таблицах. Это связано с тем, что для обеспечения нужного объема воздуха плоду постепенно увеличивается показатель минутной вентиляции, на 70% к концу гестационного срока. Объем легких, скорость выдоха сокращаются из-за сдавления плодом диафрагмы.
Исследуя функцию внешнего дыхания, важно улучшить состояние пациента, поэтому если требуется бронхолитическая нагрузка, то она проводится. Тесты позволяют установить эффективность терапии, предупредить развитие осложнений, начать своевременное лечение. Метод проводится так же, как и у небеременных пациентов.
Если ранее пациентка не принимала препаратов для лечения астмы, то в период лактации нежелательно применять пробу с бронхолииком. Если это необходимо, то ребенок переводится на искусственное питание на период выведения лекарства.
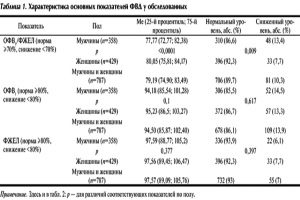
При бронхиальной астме показатели могут быть такими же, поскольку оба заболевания относят к обструктивному типу нарушения. Но после проведения пробы с сальбутамолом или другим бронхолитиком показатели повышаются, то есть обструкция распознается как обратимая. При ХОБЛ этого не наблюдается, тогда измеряют ОФВ за первую секунду выдоха, что дает представление о тяжести состояния больного.
Существует перечень состояний, при которых спирометрия не проводится:
- ранний послеоперационный период;
- нарушение питания сердечной мышцы;
- истончение артерии с расслоением;
- возраст старше 75 лет;
- судорожный синдром;
- нарушение слуха;
- нарушение психики.
Исследование создает нагрузку на сосуды, грудные мышцы, может повысить давление в разных отделах и вызвать ухудшение самочувствия.
Нежелательные эффекты от обследования связаны с тем, что оно требует несколько раз быстро выдохнуть в мундштук. Из-за избыточного притока кислорода появляется покалывание в голове, головокружение, которое быстро проходит.
Если мы исследуем функцию с бронхолитиком, то его введение провоцирует несколько неспецифических реакций: легкий тремор конечностей, ощущение жжения или покалывание в голове или по телу. Это связано с комплексным действием препарата, расширяющего сосуды по всему телу.
Ухудшение экологической обстановки приводит к тому, что возрастает доля бронхолёгочных заболеваний острого и хронического характера. В начале развития они носят скрытный характер, поэтому незаметны. Медицина усовершенствовала метод исследования ФВД, благодаря чему все данные получаются в автоматическом режиме. Подготовка не занимает много времени, а результат пациент получает практически сразу. Каждый человек заинтересован в том, чтобы проходить это исследование. Это может являться гарантией того, что он здоров.
источник
При инструментальной диагностике пульмонологических заболеваний часто исследуется функция внешнего дыхания. Такое обследование включает такие методы, как:
- спирография;
- пневмотахометрия;
- пикфлоуметрия.
В более узком смысле под исследованием ФВД понимают два первых метода, осуществляемых одновременно с помощью электронного аппарата – спирографа.
В нашей статье мы поговорим о показаниях, подготовке к перечисленным исследованиям, интерпретации полученных результатов. Это поможет пациентам с заболеваниями органов дыхания сориентироваться в необходимости той или иной диагностической процедуры и лучше понять полученные данные.
Дыхание –жизненный процесс, в результате которого организм из воздуха получает кислород, необходимый для жизни, и выделяет углекислый газ, образующийся при обмене веществ. Дыхание имеет такие этапы: внешнее (с участием легких), перенос газов эритроцитами крови и тканевое, то есть обмен газами между эритроцитами и тканями.
Перенос газов исследуют с помощью пульсоксиметрии и анализа газового состава крови. Об этих методах мы тоже немного поговорим в нашей теме.
Исследование вентиляционной функции легких доступно и проводится практически повсеместно при болезнях органов дыхания. Оно основано на измерении легочных объемов и скорости воздушных потоков при дыхании.
Жизненная емкость легких (ЖЕЛ) – наибольший объем воздуха, выдыхаемый после самого глубокого вдоха. Практически этот объем показывает, сколько воздуха может «поместиться» в легкие при глубоком дыхании и участвовать в газообмене. При уменьшении этого показателя говорят о рестриктивных нарушениях, то есть уменьшении дыхательной поверхности альвеол.
Функциональная жизненная емкость легких (ФЖЕЛ) измеряется как и ЖЕЛ, но только во время быстрого выдыхания. Ее величина меньше ЖЕЛ за счет спадения в конце быстрого выдоха части воздухоносных путей, в результате чего некоторый объем воздуха остается в альвеолах «невыдохнутым». Если ФЖЕЛ больше или равна ЖЕЛ, пробу рассматривают как неверно выполненную. Если ФЖЕЛ меньше ЖЕЛ на 1 литр и больше, это говорит о патологии мелких бронхов, которые спадаются слишком рано, не давая воздуху выйти из легких.
Во время выполнения маневра с быстрым выдохом определяют и другой очень важный параметр – объем форсированного выдоха за 1 секунду (ОФВ1). Он снижается при обструктивных нарушениях, то есть при препятствиях для выхода воздуха в бронхиальном дереве, в частности, при хроническом бронхите и тяжелой бронхиальной астме. ОФВ1 сравнивают с должной величиной или используют его отношение к ЖЕЛ (индекс Тиффно).
Снижение индекса Тиффно менее 70% говорит о выраженной бронхиальной обструкции.
Определяется показатель минутной вентиляции легких (МВЛ) – количество воздуха, пропускаемое легкими при максимально быстром и глубоком дыхании за минуту. В норме оно составляет от 150 литров и больше.
Оно используется для определения легочных объемов и скоростей. Дополнительно нередко назначаются функциональные пробы, регистрирующие изменения этих показателей после действия какого-либо фактора.
Исследование ФВД проводится при любых болезнях бронхов и легких, сопровождающихся нарушением бронхиальной проходимости и/или уменьшением дыхательной поверхности:
Исследование противопоказано в следующих случаях:
- дети младше 4 – 5 лет, которые не могут правильно выполнить команды медсестры;
- острые инфекционные заболевания и лихорадка;
- тяжелая стенокардия, острый период инфаркта миокарда;
- высокие цифры артериального давления, недавно перенесенный инсульт;
- застойная сердечная недостаточность, сопровождающаяся одышкой в покое и при незначительной нагрузке;
- психические нарушения, не позволяющие правильно выполнить инструкции.
Процедура проводится в кабинете функциональной диагностики, в положении сидя, желательно утром натощак или не раньше чем через 1,5 часа после еды. По назначению врача могут быть отменены бронхолитические лекарства, которые постоянно принимает пациент: бета2-агонисты короткого действия – за 6 часов, бета-2 агонисты продленного действия – за 12 часов, длительно действующие теофиллины – за сутки до обследования.
Нос пациенту закрывают специальным зажимом, чтобы дыхание осуществлялось только через рот, с помощью одноразового или стерилизуемого мундштука (загубника). Обследуемый дышит некоторое время спокойно, не заостряя внимания на процессе дыхания.
Затем пациенту предлагают сделать спокойный максимальный вдох и такой же спокойный максимальный выдох. Так оценивается ЖЕЛ. Для оценки ФЖЕЛ и ОФВ1 пациент делает спокойный глубокий вдох и как можно быстрее выдыхает весь воздух. Эти показатели записываются трижды с небольшим интервалом.
В конце исследования проводится довольно утомительная регистрация МВЛ, когда пациент в течение 10 секунд дышит максимально глубоко и быстро. В это время может возникнуть небольшое головокружение. Оно не опасно и быстро проходит после прекращения пробы.
Многим больным назначаются функциональные пробы. Самые распространенные из них:
- проба с сальбутамолом;
- проба с физической нагрузкой.
Менее часто назначается проба с метахолином.
При проведении пробы с сальбутамолом после регистрации исходной спирограммы пациенту предлагают сделать ингаляцию сальбутамола – бета2 агониста короткого действия, расширяющего спазмированные бронхи. Спустя 15 минут исследование повторяют. Также можно применять ингаляцию М-холинолитика ипратропия бромида, в этом случае повторно исследование проводят через 30 минут. Введение можно осуществлять не только с помощью дозированного аэрозольного ингалятора, но в некоторых случаях с использованием спейсера или небулайзера.
Проба считается положительной при увеличении показателя ОФВ1 на 12% и больше при одновременном увеличении его абсолютного значения на 200 мл и больше. Это означает, что выявленная исходно бронхиальная обструкция, проявившаяся снижением ОФВ1, является обратимой, и после ингаляции сальбутамола проходимость бронхов улучшается. Это наблюдается при бронхиальной астме.
Если при исходно сниженном показателе ОФВ1 проба отрицательная, это говорит о необратимой бронхиальной обструкции, когда бронхи не реагируют на расширяющие их лекарства. Такая ситуация наблюдается при хроническом бронхите и нехарактерна для астмы.
Если же после ингаляции сальбутамола показатель ОФВ1 уменьшился, это парадоксальная реакция, связанная со спазмом бронхов в ответ на ингаляцию.
Наконец, если проба положительная на фоне исходного нормального значения ОФВ1, это говорит о гиперреактивности бронхов или о скрытой бронхиальной обструкции.
При проведении теста с нагрузкой пациент выполняет упражнение на велоэргометре или беговой дорожке 6 – 8 минут, после чего проводят повторное исследование. При снижении ОФВ1 на 10% и больше говорят о положительной пробе, которая свидетельствует об астме физического усилия.
Для диагностики бронхиальной астмы в пульмонологических стационарах используется также провокационная проба с гистамином или метахолином. Эти вещества вызывают спазм измененных бронхов у больного человека. После ингаляции метахолина проводят повторные измерения. Снижение ОФВ1 на 20% и больше свидетельствует о гиперреактивности бронхов и о возможности бронхиальной астмы.
В основном на практике врач функциональной диагностики ориентируется на 2 показателя – ЖЕЛ и ОФВ1. Чаще всего их оценивают по таблице, предложенной Р. Ф. Клемент и соавторами. Приводим общую таблицу для мужчин и женщин, в которой даны проценты от нормы:
| Параметры | Границы нормы | очень легкое | Легкое | умеренное | значительное | весьма значительное | резкое |
| ЖЕЛ . | 78,2 – 113,3 | 72,0 | 65,8 | 59,6 | 53,4 | 47,1 | 40,9 |
| ОФВ1 . | 77,4 – 113,8 | 72,0 | 66,6 | 61,2 | 55,8 | 50,4 | 45,0 |
Например, при показателе ЖЕЛ 55% и ОФВ1 90% врач сделает заключение о значительном снижении жизненной емкости легких при нормальной бронхиальной проходимости. Такое состояние характерно для рестриктивных нарушений при пневмонии, альвеолите. При хронической обструктивной болезни легких, напротив, ЖЕЛ может быть, например, 70% (легкое снижение), а ОФВ1 – 47% (резко снижено), при этом проба с сальбутамолом будет отрицательной.
Об интерпретации проб с бронхолитиками, нагрузкой и метахолином мы уже поговорили выше.
Используется и другой способ оценки функции внешнего дыхания. При этом способе врач ориентируется на 2 показателя – форсированной жизненной емкости легких (ФЖЕЛ, FVC) и ОФВ1. ФЖЕЛ определяется после глубокого вдоха при резком полном выдохе, продолжающемся как можно дольше. У здорового человека оба эти показателя составляют более 80% от нормальных.
Если ФЖЕЛ более 80% от нормы, ОФВ1 менее 80% от нормы, а их соотношение (индекс Генцлара, не индекс Тиффно!) менее 70%, говорят об обструктивных нарушениях. Они связаны преимущественно с нарушением проходимости бронхов и процесса выдоха.
Если оба показателя составляют менее 80% от нормы, а их соотношение более 70%, это признак рестриктивных нарушений – поражений самой легочной ткани, препятствующих полному вдоху.
Если значения ФЖЕЛ и ОФВ1 менее 80% от нормы, и их соотношение составляет менее 70%, это комбинированные нарушения.
Чтобы оценить обратимость обструкции, смотрят на величину ОФВ1/ФЖЕЛ после ингаляции сальбутамола. Если она остается менее 70% – обструкция необратимая. Это признак хронической обструктивной болезни легких. Для астмы характерна обратимая бронхиальная обструкция.
Если выявлена необратимая обструкция, необходимо оценить ее тяжесть. для этого оценивают ОФВ1 после ингаляции сальбутамола. При его величине больше 80% от нормы говорят о легкой обструкции, 50 – 79% – умеренной, 30 – 49% – выраженной, менее 30% от нормы – резко выраженной.
Исследование функции внешнего дыхания особенно важно для определения степени тяжести бронхиальной астмы до начала лечения. В дальнейшем для самоконтроля больные с астмой должны дважды в день проводить пикфлоуметрию.
Это метод исследования, помогающий определить степень сужения (обструкции) дыхательных путей. Проводится пикфлоуметрия с помощью небольшого аппарата – пикфлоуметра, оснащенного шкалой и мундштуком для выдыхаемого воздуха. Наибольшее применение пикфлоуметрия получила для контроля над течением бронхиальной астмы.
Каждый больной с астмой должен проводить пикфлоуметрию дважды в день и записывать результаты в дневник, а также определять средние значения за неделю. Кроме того, он должен знать свой лучший результат. Снижение средних показателей свидетельствует об ухудшении контроля за течением болезни и начале обострения. При этом необходимо обратиться к врачу или увеличить интенсивность терапии, если пульмонолог заранее объяснил, как это сделать.
Пикфлоуметрия показывает максимальную скорость, достигнутую в течение выдоха, которая хорошо соотносится со степенью бронхиальной обструкции. Проводится она в положении сидя. Сначала пациент спокойно дышит, затем производит глубокий вдох, берет в губы мундштук аппарата, держит пикфлоуметр параллельно поверхности пола и максимально быстро и интенсивно выдыхает.
Процесс повторяется через 2 минуты, затем еще раз через 2 минуты. В дневник записывается лучший из трех показателей. Измерения делаются после пробуждения и перед отходом ко сну, в одно и то же время. В период подбора терапии или при ухудшении состояния можно проводить дополнительное измерение и в дневные часы.
Нормальные показатели для этого метода определяются индивидуально для каждого больного. В начале регулярного использования, при условии ремиссии заболевания, находится лучший показатель пиковой скорости выдоха (ПСВ) за 3 недели. Например, он равен 400 л/с. Умножив это число на 0,8, получим минимальную границу нормальных значений для данного пациента – 320 л/мин. Все, что больше этого числа, относится к «зеленой зоне» и говорит о хорошем контроле над астмой.
Теперь умножаем 400 л/с на 0,5 и получаем 200 л/с. Это верхняя граница «красной зоны» – опасного снижения бронхиальной проходимости, когда необходима срочная помощь врача. Значения ПСВ между 200 л/с и 320 л/с находятся в пределах «желтой зоны», когда необходима коррекция терапии.
Эти значения удобно начертить на графике самоконтроля. Так будет хорошо понятно, насколько контролируется астма. Это позволит вовремя обратиться к врачу при ухудшении состояния, а при длительном хорошем контроле позволит постепенно уменьшить дозировку получаемых лекарств (также лишь по назначению пульмонолога).
Пульсоксиметрия помогает определить, сколько кислорода переносится гемоглобином, находящимся в артериальной крови. В норме гемоглобин захватывает до 4 молекул этого газа, при этом насыщение артериальной крови кислородом (сатурация) равно 100%. При снижении количества кислорода в крови сатурация снижается.
Для определения этого показателя применяются небольшие приборы – пульсоксиметры. Они похожи на своеобразную «прищепку», которая надевается на палец. В продаже имеются портативные аппараты этого типа, их может приобрести любой больной, страдающий хроническими легочными заболеваниями, для контроля за своим состоянием. Пульсоксиметры широко используют и врачи.
Когда проводится пульсоксиметрия в стационаре:
- во время кислородной терапии для контроля ее эффективности;
- в отделениях интенсивной терапии при дыхательной недостаточности;
- после тяжелых оперативных вмешательств;
- при подозрении на синдром обструктивного апноэ сна – периодической остановки дыхания во сне.
Когда можно использовать пульсоксиметр самостоятельно:
- при обострении астмы или другого легочного заболевания, чтобы оценить тяжесть своего состояния;
- при подозрении на ночное апноэ – если пациент храпит, у него имеется ожирение, сахарный диабет, гипертоническая болезнь или снижение функции щитовидной железы – гипотиреоз.
Норма насыщения кислородом артериальной крови составляет 95 – 98%. При снижении этого показателя, измеренного в домашних условиях, необходимо обратиться к врачу.
Это исследование проводится в лаборатории, изучается артериальная кровь больного. В ней определяют содержание кислорода, углекислого газа, сатурацию, концентрацию некоторых других ионов. Исследование проводится при тяжелой дыхательной недостаточности, кислородной терапии и других неотложных состояниях, преимущественно в стационарах, прежде всего в отделениях интенсивной терапии.
Кровь берется из лучевой, плечевой или бедренной артерии, затем место пункции придавливается ватным шариком на несколько минут, при пункции крупной артерии накладывается давящая повязка, чтобы избежать кровотечения. Наблюдают за состоянием больного после пункции, особенно важно вовремя заметить отек, изменение цвета конечности; пациент должен сообщить медперсоналу, если у него появится онемение, покалывание или другие неприятные ощущения в конечности.
Нормальные показатели газов крови:
| Показатель | Норма | Норма по СИ |
| РО2 – парциальное давление кислорода | 80 – 100 мм рт. ст. | 10,6 – 13,3 кПа |
| РСО2 – парциальное давление углекислого газа | 35 – 45 мм рт.ст. | 4,7 – 5,3 кПа |
| рН – кислотность | 7,35 – 7,45 | 7,35 – 7,45 |
| О2СТ – содержание кислорода | 15 – 23% | 0,15 – 0,23 |
| SaO2 – сатурация кислорода | 94 – 100% | 0,94 – 1,00 |
| HCO3 – – ион бикарбоната | 22 – 25 мэкв/л | 22 – 25 ммоль/л |
Снижение РО2, О2СТ, SaO2, то есть содержания кислорода, в сочетании с повышением парциального давления углекислого газа может говорить о таких состояниях:
- слабость дыхательных мышц;
- угнетение дыхательного центра при заболеваниях мозга и отравлениях;
- закупорка дыхательных путей;
- бронхиальная астма;
- эмфизема легких;
- пневмония;
- легочное кровотечение.
Снижение этих же показателей, но при нормальном содержании углекислого газа бывает при таких состояниях:
Снижение показателя О2СТ при нормальном давлении кислорода и сатурации характерно для выраженной анемии и снижения объема циркулирующей крови.
Таким образом, мы видим, что и проведение этого исследования, и интерпретация результатов довольно сложны. Анализ газового состава крови необходим для принятия решения о серьезных лечебных манипуляциях, в частности, искусственной вентиляции легких. Поэтому делать его в амбулаторных условиях не имеет смысла.
О том, как проводится исследование функции внешнего дыхания, смотрите на видео:
источник


 спирография – позволяет выявить изменения в объемах воздуха во время вдоха и выдоха;
спирография – позволяет выявить изменения в объемах воздуха во время вдоха и выдоха; выявить формирующуюся обструкцию – тот самый спазм бронхов;
выявить формирующуюся обструкцию – тот самый спазм бронхов; болезни органов дыхания хронического типа – бронхит, пневмония, астма;
болезни органов дыхания хронического типа – бронхит, пневмония, астма; острые патологии органов дыхательной системы;
острые патологии органов дыхательной системы; Перед началом обследования важно посидеть в расслабленной позе или полежать в проветриваемом помещении с температурой воздуха не более +20 градусов по Цельсию. Время отдыха должно составлять не менее 30 минут.
Перед началом обследования важно посидеть в расслабленной позе или полежать в проветриваемом помещении с температурой воздуха не более +20 градусов по Цельсию. Время отдыха должно составлять не менее 30 минут.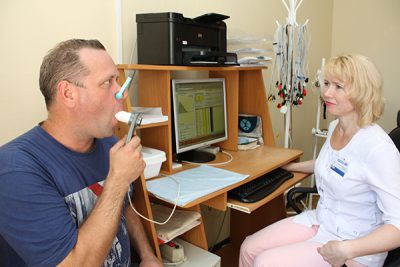 Пациент должен вдохнуть полной грудью, задержать дыхание, прижаться к мундштуку и сделать спокойный выдох. Подобным образом определяют дыхательный объем – объем воздуха, выдыхаемый при каждом вдохе и выдохе человека.
Пациент должен вдохнуть полной грудью, задержать дыхание, прижаться к мундштуку и сделать спокойный выдох. Подобным образом определяют дыхательный объем – объем воздуха, выдыхаемый при каждом вдохе и выдохе человека. Применение раствора у детей
Применение раствора у детей