Выделение мокроты с кашлем при респираторных инфекциях функционально важный процесс, так как с секретом, синтезируемым бронхами, выделяются инфекционные микроорганизмы и токсические продукты их распада. Скопление вязкой слизи в бронхиальном дереве крайне опасно, поскольку это — прекрасная среда для размножения чужеродных возбудителей.
Даже у здорового человека в бронхиальных ветвях всегда присутствует слизь. Благодаря ей легочная система очищается от проникнувших с воздухом болезнетворных микроорганизмов и токсических частиц. В случае большой концентрации в бронхах чужеродных элементов продуцируется слишком густой и тягучий секрет, который практически не откашливается.
Откашливание – безусловный рефлекс, способствующий выходу излишней слизи и облегчению дыхания. Вязкая и плотная мокрота при кашле не выделяется, а приклеивается к слизистому эпителию бронхиол.
Когда у больного с кашлем не отделяется мокрота – это свидетельствует о развитии таких патологических процессов, как пневмония или бронхит. При наличии в бронхах микробной микрофлоры значительно увеличивается объем продуцируемой слизи, которая за счет густой консистенции застаивается в бронхиолах.
При попытках откашливания густой тягучей мокроты она не выделяется из дыхательных путей, а прилипает к стенкам бронхов. Это провоцирует непродуктивный кашель, еще больше раздражающий воспаленную слизистую бронхиол. В результате чего больной испытывает мышечные боли грудной клетки, а слизь так и не отходит. Большая часть больных ощущают ком в горле – это свидетельствует о скопившейся в бронхах слизи.
Заболевания, для которых характерен кашель с вязкой мокротой:
- Бронхит – патология сопровождается сухим кашлем, впоследствии переходящим в продуктивный (влажный).
- Бронхоэктатическая болезнь – врожденное поражение бронхов, в процессе которого ослабляются бронхиальные стенки, с формированием воспалительного процесса с гнойным экссудатом.
- Пневмония – воспаление, характеризующееся продуцированием слизистой мокроты, которая впоследствии становится гнойной или кровавой.
- Рак легких – выражается непроходящим кашлем, с выходом мокроты кровяной консистенции.
- Бронхиальная астма – характеризуется продуктивным кашлем с удушающими приступами.
- Туберкулез – приводит к выделению слизисто-гнойного секрета с периодическим кашлем и повышенным потоотделением.
Для отхождения мокроты применяются разные методы лечения.
В целях облегчения отделения мокроты необходимо повысить ее текучесть. С этой целью применяются:
Когда не отходит мокрота у маленьких пациентов, врачи назначают:
- Пертуссин;
- Мукалтин;
- Стоптуссин фито;
- Амбробене;
- Бронхикум;
- Лазолван.
Освобождению от трудноотделяемой мокроты способствует прием:
С выведением густой слизи из бронхиол отлично справляются ингаляции следующих лекарственных групп:
- Бронхорасширяющих медикаментов – Сальбутамола, Берадуала, Атровента;
- Разжижающие средства, уменьшающие плотность секрета – Амброксол, Лазолван;
- Секретолитики, способствующие выделению бронхиального секрета – Флуимуцил, АЦЦ;
- Фитотопрепараты, купирующие отек слизистой – Ротокан, Геделикс.
Натуральная и безопасная народная медицина является отличным дополнением к основному лечению, применяемая после беседы с врачом, чтобы не навредить больному. Проверенные природные средства действительно помогают не хуже, а во многом и эффективнее фармацевтических препаратов.
- Проверенное натуральное средство – черная редька с медом. Понадобиться одна небольшая вымытая редька со срезанной верхушкой (наподобие крышки). Из нее надо удалить мякоть, внутрь поместить 2 чайные ложки меда, дать настояться 12 часов. Употреблять в течение дня несколько раз.
- Полоскание горла способствует избавлению от скопившейся слизи; для этого подходят отвары ромашки, календулы, соляные и содовые растворы.
- Классический рецепт – ингаляции над свежеотваренной картошкой. Больной накрывается с головой и вдыхает целебный пар, такие ингаляции способствуют разжижению слизи.
- Творожный компресс – подойдет жирный творог в комбинации с содой. Приготовленный состав выкладывается на целлофан, затем наносится на спину и область груди, и укутывается шарфом. Держать не меньше 3 часов.
Трудноотделяемая мокрота – патологическая ситуация, требующая незамедлительных мер во избежание риска развития сопутствующих осложнений. При отсутствии грамотной медицинской помощи развивается обструкция бронхов, после чего состояние больного начинает стремительно ухудшаться. Чтобы избежать подобного развития событий, при первых признаках болезни следует обратиться к врачу. Самолечение недопустимо.
источник
Одной из причин бронхиальной обструкции является выделение густого секрета. На этапе диагностики очень важно понять причину возникновения болезни, для этого необходимо сделать анализ мокроты.
По результатам анализа можно судить о тяжести хронического воспаления бронхов, а также об эффективности назначенного лечения. При бронхиальной астме на основе исследования секрета можно сделать выводы о прогрессировании болезни и дальнейшем прогнозе.
В норме в просвет дыхательных путей выделяется небольшое количество слизи. Она необходима для смазывания стенок, предохранения их от инфекции и пересыхания.
При воспалении выработка секрета усиливается, он становится более вязким и густым, изменяется цвет. Также изменяется его запах, что зачастую свидетельствует о тяжелой патологии.
Мокрота при бронхиальной астме выделяется с кашлем, может содержать в себе примеси крови или эпителия бронхов. Выведение вязкого секрета наружу довольно затруднительно, поэтому он скапливается в просвете бронхов, нарушая дыхание больного.
Это становится одной из причин приступа удушья.
Для дифференциального диагноза имеет большое значение характеристика отделяемого из респираторного тракта. Для этого необходимо внимательно исследовать материал:
- Прозрачный цвет мокроты с белым оттенком при бронхиальной астме говорит о заболевании дыхательной системы в начальной стадии. Слизь при этом вырабатывается активно из-за воздействия аллергенов, которые таким образом выводятся наружу из дыхательных путей.
- Отделяемое желтого цвета означает, что в дыхательной системе развивается инфекционный воспалительный процесс.
- Зеленоватые выделения появляются при воспалении средней и тяжелой степени.
- Густая коричневая слизь свидетельствует о повреждении сосудов и недавнем кровотечении.
- Розовая пенистая мокрота при астме указывает на наличие кровотечения из-за повреждения стенки сосуда.
О характере мокроты при бронхиальной астме нужно спрашивать пациента в первую очередь, так как это напрямую влияет на лечение заболевания и прогноз. Обязательно на этапе диагностики проводится анализ слизи, выделяемой при кашле.
Целесообразно проведение анализа мокроты при подозрении на бронхиальную астму и любые другие болезни органов дыхания. Обязательно исследуется состав, качественные и количественные характеристики, проводится посев материала для выявления болезнетворных микроорганизмов и на чувствительность к антибактериальным средствам (при необходимости).
При наличии бронхиальной астмы такой анализ является одним из ключевых в диагностике болезни. По его результатам можно предположить причину возникновения астмы и, исходя из этого, выбрать метод лечения.
Перед сдачей мокроты на анализ очень важно подготовиться. Правильно проведенная подготовка влияет на достоверность полученного результата:
- За 8-12 часов до сдачи материала пациент должен употреблять больше жидкости. Это необходимо для улучшения отхождения секрета.
- Биоматериал сдается обычно в утренние часы, перед отхаркиванием нужно почистить зубы для удаления остатков пищи и микроорганизмов.
- За несколько дней до анализа нельзя употреблять алкоголь, исключается курение и тяжелая пища, ограничиваются физические нагрузки.
- Откашливание слизи проводится в чистую посуду, перед этим вся слюна обязательно сплевывается. Рекомендуется перед сбором экссудата прочистить носоглотку.
Для анализа будет достаточно 3-5 мл отделяемого при кашле. Материал необходимо доставить в лабораторию в течение 2-3 часов: это оптимальный срок для получения достоверного результата.
Экссудат сдается в лабораторию, где проводится его детальный анализ: оцениваются физико-химические свойства, исследуется клеточный состав. На основании полученных данных назначается лечение с обязательным учетом вида обнаруженной микрофлоры.
Процесс исследования образца материала при бронхиальной астме обычно длится не менее трех дней от момента сдачи его в лабораторию. Из особенностей оценки материала: огромную роль играет цвет отделяемого и примеси, среди которых можно в тяжелых случаях увидеть фрагменты тканей стенки бронхиального дерева.
В полученном результате лаборант обязательно указывает клеточный состав материала, по которому устанавливается природа и характер заболевания:
- при повышенном содержании эритроцитов можно предположить повреждение сосудов ввиду деструктивного процесса в тканях респираторного тракта;
- большое количество эозинофилов в слизи характерно для бронхиальной астмы, они свидетельствуют о ее аллергической природе;
- кристаллы Шарко-Лейдена указывают на аллергический процесс и его прогрессирование;
- количество мерцательного эпителия увеличивается при бронхиальной обструкции или воспалении бронхов;
- спирали Куршмана в анализе являются патогномоничным признаком астмы, говорят о спазме бронхов и скоплении густого секрета в просвете;
- макрофаги в отделяемой слизи подтверждают диагноз астмы.
Не менее важно соотношение содержания этих клеток. В зависимости от преобладания тех или иных клеточных структур назначается лечение.
Если в материале выявлены болезнетворные микроорганизмы, то необходимо провести бактериологический посев.
Мокроты при астме в бронхах вырабатывается очень много во время приступа. Она становится очень густой, перекрывая просвет. Это влечет за собой следующие последствия:
- закупорка дыхательных путей в результате невозможности выведения слизи и, как следствие, удушье;
- малопродуктивный кашель с мокротой и хрипами, недостаток воздуха;
- непроходимость бронхов, которые деформируются в процессе длительного воспаления, изменение структуры их тканей.
Одной из главных задач при лечении бронхиальной астмы является улучшение отхождения мокроты по бронхиальному дереву. Это можно обеспечить при помощи медикаментозных препаратов.
Также необходимо соблюдение общих рекомендаций.
При бронхиальной астме с мокротой назначают:
- отхаркивающие средства (улучшают отхождение слизи);
- муколитики (способствуют разжижению и ускоренному выведению мокроты);
- антигистаминные препараты (уменьшают отек, в случае аллергии борются с причиной);
- растительные средства в виде отваров для приема внутрь и ингаляций (помогают вывести слизь).
В помещении, где живет человек с бронхиальной астмой, должна поддерживаться повышенная влажность. Для этого можно использовать специальные увлажнители воздуха.
Астматику необходимо пить не менее полутора литров жидкости в сутки, проводить ингаляции паром с добавлением пихтового масла.
Бронхиальная астма — хроническое заболевание, но его можно и нужно держать под контролем. Для этого необходимо вовремя обратиться к врачу, который назначит обследование.
Одним из важнейших при диагностике астмы является исследование мокроты. Оно помогает отличить ее от других заболеваний и назначить правильное лечение.
источник
С конца октября 2011 года внезапно появилась слабая боль посередине груди,сухой кашель, слабость, температура 37-37,2.Обратилась к терапевту по месту жительства, он поставил диагноз: о.бронхит аллергического типа? Терапевтом назначен рентген ОГК, выдано направление на консультацию к аллергологу. Результат рентгена ОГК: инфильтративных, очаговых теней не определяется, легочный рисунок несколько усилен, корни тяжистые,синусы б/о,сердце в размерах не увеличено. Общий анализ крови: WBC 7.6;RBC 4.48; HGB 143;HCT 0.418;MCV 93.3;MCH 31.9;MCHC 342; PLT S 318. Назначено лечение: амброксол, вентолин, лорано, травесил, ереспал,аскорутин. Аллерголог выдал направление в баклабораторию на посев из носа и горла, а также на общий IgE. Результат бакпосева: в горле обильный рост золотистого стаффилокка, из носа патогенные бактерии не обнаружены; грибов не обнаружено. Результат анализа крови на IgE- 9,77 МЕ/мл,референтные интервалы до 87,0.
Лечение у терапевта результата не дало, через неделю после амбулаторного лечения самочувствие ухудшилось. Кроме боли в груди появилась еще тяжесть,кашель усилился (без мокроты),слабость стала сильнее, появился непонятный болезненный спазм (ощущение как будто от середины груди и в горло прокатывается шар)- только днем, болят нижняя часть ребер и ощущение было, что ребра на размер больше, удушья не было, ночью кашля нет.
18.11.2011 направлена в облбольницу к пульмонологу на консультацию,который дал направление на бронхоскопию по результатам которой будет назначено лечение. От бронхоскопии я отказалась из-за побочных действий после ее проведения. Прошла спирографию с применением 200мкг сальбутамола. Спирометрия без сальбутамола: FVC- 3.52, долж-3.46;FEV1 – 3.41 долж-3.0;PEF L/s- 7.28 долж-6.86; FEV 1% -96.9 долж-82.5. Заключение: спирометрия нормальная. Спирометрия через 15мин после ингаляции сальбутамола: FVC ПОСТ- 3.72 ПРЕ -3.52; FEV1 ПОСТ – 3.44 ПРЕ -3.41; PEF L/s ПОСТ – 6.64 ПРЕ- 7.28; FEV 1% ПОСТ – 92.5% ПРЕ – 95.5. Заключение – проба отрицательная.
24.11.2011 обратилась в частную клинику за консультацией к пульмонологу.Пульмонолог дал направление на рентгеноскопию.Результат рентгеноскопии: легкие без очаговых и инфильтративных затемнений,обычной воздушности,легочный рисунок усилен,умеренно деформирован в прикорневых отделах,корни понижены в структуре,диафрагма четкая,синусы свободные,сердце и аорта в норме; заключение: прикорневой пневмофиброз. Пульмонолог на основании заключения рентгеноскопии поставила диагноз обострение хронического бронхита отягощенное остеохондрозом. Назначено лечение: лазолван внутривенно 10уколов; серрата 10дн.; ереспал сироп 14дн; рапитус -10дн.; бронхомунал – 10дн; дыхательная гимнастика; массаж на грудную клетку. Лазолван смогла проколоть только 6 уколов, рапитус не принимала из-за отсутствия в аптеках города, сделала 10 сеансов массажа на гр.клетку. Самочувствие немного улучшилось.
13.12.2011 легла на лечение в стационар пульмонологического отделения. Врач поставил диагноз ХОЗЛ 1стадия обострение ЛИО. Лечение: внутривенно латрен (капельницы), лазолван 10уколов, дексаметазон 3капельницы, сода-буфер, тиотриазолин, амплипульс на гр.клетку 10дн; ингаляция с фликсотидом 7дн. Улучшений нет. В процессе лечения сданы следующие анализы: 20.12.2011 анализ мочи: удельный вес 1021,белок не обнар.,сахар не обнар.,Эп пл ед в п/з; альфа 4-7 в п/зр; фосфаты; 14.12.2011 развернутый анализ крови: Ht -0,39; гемоглобин148;эритроциты 4,4;цветовой показатель 1,0; средний объем эритроцитов 89; тромбоциты 288; лейкоциты 14,3; нейтрофилы сегментоядерные 74; лимфоциты 22; моноциты 4;скорость оседания эритроцитов 7. Развернутый анализ крови 20.12.2011: Ht 0,47; гемоглобин155; эритроциты 4,8; цветовой показатель 0,97; средний объем эритроцитов 88; тромбоциты 331; лейкоциты 9,3; нейтрофилы палочкоядерные 2, сегментоядерные 59; эозинофилы 1; лимфоциты 26; моноциты 12; скорость оседания эритроцитов 5. Прошла УЗИ щитовидной железы – отклонений от нормы нет.
23.12.2011 направлена на консультацию к аллергологу в облбольницу.Аллерголог ставит диагноз бронхиальная астма возможно с аллергическим уклоном. Назначил принимать симбикорт 2 р в день в течение 3мес.
23.12.2011 сделала томографию гр.клетки режим сканирования – спиральный,контрастное усиление – ультравист 300 – 100мл в/в болюс.Результаты томографии: легкие полностью расправлены,равномерной пневматизации,без очаовых и инфильтративных изменений,легочный рисунок не изменен,трахея и бронхи I-V порядка проходимые,без внутрипросветной патологии,на доступных осмотру участках легочного ствола,легочных артерий и их ветвей внутрипросветных дефектов контрастирования не выявлено, средостение не расширено,патологических образований в средостении не обнаружено,лимфоузлы корней легких и средостения не увеличены,скопления жидкости в плевральных полостях и в околосердечной сумке не выявлено,листки плевры и перекарда не утолщены; костно-деструктивных изменений грудного отдела позвоночника,ребер и грудины не выявлено.
Лечение на стационаре пульмонологии значительных результатов не дало: спазм почти прошел (появляется иногда но не такой болезненный как раньше), тяжесть в груди не прошла,кашель не прошел (мокроты нет),периодически болят ребра.Спать могу только на спине,если ложусь на бок или на живот тяжесть усиливается,ощущение при этом такое как-будто внутри сжимается сосуд какой- то.
Помогите с уточнением диагноза и лечением. Буду благодарна за помощь.
источник

Анализ мокроты является обязательным при диагностике, с помощью которого врач может определить количество эозинофилов. Их показатель позволит дать точную оценку состоянию бронхов и наличие инфекции в дыхательной системе.
Сама же мокрота позволит изучить слизь на выявление бактерий, на присутствие или отсутствие гноя. Кроме того, если у больного частые и сильные приступы удушья, возможно наличие крови. Также о тяжести заболевания свидетельствует в наличии слизи повышенное количество нейтрофилов.
Выделение у больного мокроты при приступе является важным показателем наличия бронхиальной астмы. У каждого пациента она имеет свои особенности. При ее изучении можно определить характер течения болезни и подобрать соответствующее лечение, которое ослабит симптоматику и предотвратит приступы.
Бронхиальная слизь при исследовании имеет особенный цвет, запах и консистенцию, которые характерны именно для астмы. Она может быть вязкой, иметь слизисто-гнойные включения или кровяные прожилки. Если присутствует неприятный запах – это говорит о проблемах с органами дыхания или злокачественных образованиях. Если мокрота довольно густая, есть большой риск закупорки дыхательных путей.
Если цвет слизи имеет желтый или желто-зеленый оттенки, можно утверждать, что происходит распад в организме эозинофилов.
Именно поэтому проводят анализ мокроты, чтобы исключить у больного какие-либо другие заболевания дыхательной системы. Собранные данные позволят специалисту подобрать лечебную терапию, а также оценить ее эффективность.
С помощью этого диагностического метода врач определяет наличие бронхиальной астмы у больного. Лабораторные исследования слизи включают в себя определение ее физических составляющих, цитологию и бактериальный состав.
У здорового человека мокрота легко откашливается или проглатывается. У курящих людей, а также больных бронхитом или воспалением легких мокрота отхаркивается. Это нормальный показатель, который не должен вызывать беспокойства. Если количество выделений не превышает 100 мл в сутки – состояние крупных бронхов и трахей в норме.
Для организма слизь является важным компонентом. Она выполняет не только защитную функцию, но и способствует выведению из дыхательной системы мелких частиц, которые человек вдыхает, а также способствует очищению бронхиальной системы.
Если же выявлены патологии при лабораторных исследованиях, у больного присутствуют приступы удушья с незначительным количество мокроты, врач диагностирует астму. Поэтому анализ мокроты – один из главных показателей, который говорит о наличии или отсутствии заболевания.
Анализ могут назначать в следующих случаях:
- если больной страдает длительным кашлем с выделением мокроты;
- если диагностирован бронхит, воспаление легких и другие заболевания, связанные с дыхательной системой;
- при подозрении у больного туберкулеза;
- если есть подозрения на наличие злокачественных образований.
Собирать мокроту необходимо в стерильную емкость при приступе кашля. Лучше всего это делать в утреннее время, так как в этот промежуток времени в бронхах скапливается максимальное количество слизи. Необходимо собрать примерно 5 мл, чтобы у врача была возможность точно изучить все необходимые показатели.
Если слизь отходит плохо, можно для стимуляции выделения использовать ингалятор или провести специальный перкуссионный массаж. Если же данные манипуляции не будут способствовать отхождению выделений, больному ставят катетер. Его вводят в трахею для получения необходимого количества слизи.
Существуют правила, которые рекомендуется выполнять для сбора мокроты:
- За сутки перед сдачей анализа больному рекомендуется употреблять большое количество жидкости.
- Перед сбором обязательно проводят гигиенические процедуры ротовой полости.
- Прежде чем собирать слизь, сделать как можно глубже 3 вдоха.
- Собирают только слизь без слюны.
Емкость сдают максимум чем через 2 часа после сбора. Там проводится оценка слизи. Подсчитывается наличие в ней нейтрофилов, бактерий, фибрина и клеток эпителия. Для этого берут от 5 до 10 образцов, которые наносят на предметные стекла и высушивают перед анализом около 10 минут с использованием метилового спирта. Образцы окрашивают методами Грама и Романовского-Гимзе и изучают.
При высоком уровне нейтрофилов можно говорить о наличии инфекции. Если их больше 25 клеток, большая вероятность, что у больного бронхиальная астма. Если при анализе количество лейкоцитов составляет 50-90%, анализ подтверждает присутствие у человека астмы.
У здорового человека можно обнаружить цилиндрический мерцательный эпителий. При астме этот показатель выше 25. Обнаружение при анализе даже одного макрофага подтверждает наличие заболевания.
Если в анализе обнаружены спирали Куршмана и кристаллы Шарко-Лейдена, которые представляют собой желтоватые выделения в слизи, можно уверенно утверждать о наличии астмы у пациента.
В большинстве случаев она имеет вязкую консистенцию с наличием слизи, небольшого количества гноя или вкраплений крови. Чаще всего у нее неприятный запах, который связан с распадом или ростом злокачественных образований.
При тяжелых формах заболеваниях слизи довольно много, в результате чего она вызывает закупорку дыхательных путей, провоцируя приступ. Если при простудных заболевания она имеет прозрачный оттенок, при астме она желтого или зеленоватого оттенков. В некоторых случаях возможно наличие кровяных сгустков.
Узнайте какой у Вас кашель! Если у Вас долгое время присутствует кашель, то это возможно астма, проверьте:
Анализ мокроты – это важная составляющая для диагностики астмы. С его помощью врач подбирает лечение или корректирует его при недостаточной эффективности.
источник
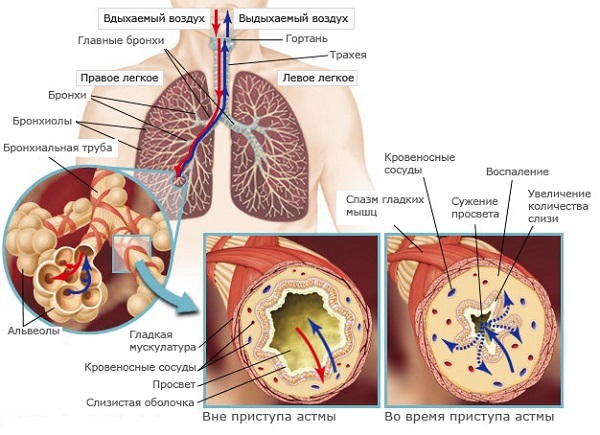
Бронхиальная астма является серьезной патологией дыхательной системы воспалительного характера. При этом недуге наблюдается отек носа и глотки, в просвете бронхов накапливается мокрота, которая мешает нормальному прохождению воздуха. Это приводит к затруднению дыхания и возникновению одышки, усиливающейся при физических нагрузках. Чрезмерное накопление слизи является причиной приступов, во время которых пациент сильно кашляет и чувствует удушье.
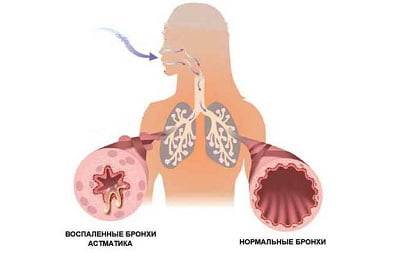
В норме этот секрет незаметно проглатывается человеком, не вызывая дискомфорта. Это происходит изо дня в день в течение всей жизни и считается нормальным явлением. Мокрота при астме представляет опасность для человека, так как при ее накоплении суживается просвет бронхов, и затрудняется прохождение воздуха.
Если своевременно не начать лечение, могут развиться угрожающие жизни осложнения.
Бронхиальная астма характеризуется повышенным образованием слизи. При этом воспаляется бронхиальная выстилка. Развивается астматический бронхит. У пациента появляются жалобы на отхождение мокроты во время кашля и чувство заложенности в груди. Слизь может быть разного цвета, запаха и консистенции.
Выглядят выделения по-разному — это зависит от течения недуга. Зачастую они вязкие. Мокрота при бронхиальной астме может напоминать обычную слизь, содержать гной или кровь. Запах также может быть различным. Особо серьезно нужно отнестись к неприятно пахнущим выделениям. Они могут указывать на наличие других заболеваний дыхательной системы, например опухолей, находящихся в стадии распада. Кроме того, это может быть гнойная мокрота, образовавшаяся в результате присоединения бактериальной инфекции.
Бронхиальная астма характеризуется прогрессирующим течением. По мере развития болезни количество мокроты увеличивается, приводя к закупорке сначала маленьких бронхов – бронхиол, а в дальнейшем и крупных бронхов. Это приводит к затруднению дыхания у пациента. Нередко во время приступа он начинает задыхаться. Такое состояние угрожает жизни и требует немедленного лечения.

Прозрачная мокрота, выделяющаяся в течение длительного времени, также требует определения причины, так как при ее игнорировании могут развиться другие серьезные недуги. Иногда большое количество жидкой слизи и кашель наблюдаются у человека, который курит. В этом случае избавиться от назойливых симптомов практически невозможно, однако зачастую они не нарастают и не осложняются другими заболеваниями.
Чтобы определить характер мокроты, нужно провести специальное исследование. Выделения для анализа следует собирать при приступах кашля, причем лучшим вариантом будет сбор утренней мокроты.
Это связано с особенностями организма. В течение ночи в просвете бронхов накапливается большое количество секрета. Для его сбора в аптеке нужно купить специальный резервуар. Полученные выделения исследуют в лаборатории. Легкость отхождения слизи зависит от его консистенции. Если бронхи заполнены вязкой мокротой, откашливаться она будет трудно. Плохо отходящий секрет необходимо разжижить. Это можно сделать различными способами.
Итак, лечение астмы в первую очередь направлено на разжижение мокроты. Однако перед началом терапии следует провести обследование и определить тип кашля. От этого будет зависеть выбор препаратов. Но есть и общие рекомендации, помогающие облегчить состояние.

- чай с лимоном;
- молоко с маслом и медом;
- морсы.
Теплая жидкость способствует прогреванию бронхов, в результате чего мокрота становится более жидкой и легче отходит. Большое значение имеет микроклимат в помещении, где пациент проводит большую часть времени.
Повышение влажности способствует разжижению бронхиального секрета. Поэтому влажность в помещении должна быть не меньше 60%.
Для увлажнения комнаты можно воспользоваться специальным ультразвуковым прибором. При его отсутствии на помощь придет «дедовский» метод, заключающийся в раскладывании мокрых полотенец в помещении. Также для улучшения отхождения слизи рекомендуется напустить в ванну горячей воды и вдыхать ее пары.
Лечение включает обязательное применение лекарственных средств. Обычно врачи выписывают медикаменты в виде таблеток или сиропов.
- отхаркивающие средства – стимулируют деятельность гладкой мускулатура стенки бронхов, помогая вывести мокроту;
- муколитики – оказывают разжижающий эффект, изменяя физико-химические свойства бронхиального секрета;
- противоаллергические препараты применяются только в случае, когда причиной астмы является какой-либо аллерген.
Действие таблеток и сиропов заключается в изменении реологических свойств секрета, продуцируемого выстилкой бронхов. Кроме того, под действием лекарств уменьшается выработка слизи. Препараты способствуют снижению ее вязкости, эластичности и адгезии. Прежде, чем принимать одно из лекарственных средств, нужно внимательно прочитать инструкцию по применению.
Также бронхиальная астма лечится с помощью йодида калия и натрия. Их часто выписывают врачи для облегчения выхода мокроты.
Кроме того, они владеют секретолитическим свойством. Однако использовать эти лекарства следует с осторожностью, поскольку возможны аллергические реакции. К муколитическим препаратам, помогающим разжижать мокроту, принадлежат Амбробене, Мукодин, АЦЦ, Амброксол. Они разрывают дисульфидные связи мукополисахаридных соединений, в результате чего уменьшается вязкость мокроты.

Их используют в виде ингаляций. Сухое сырье добавляют в различные настои. Кроме того, с древних времен для облегчения откашливания мокроты применяют смесь горячего молока с минеральной водой. Ее нужно пить небольшими глотками.
Пользу людям с бронхиальной астмой принесет санаторно-курортное лечение, морской воздух способствует улучшению состояния дыхательных путей. При этом активизируются защитные механизмы выстилки носовой полости, глотки, трахеи и бронхов, вследствие чего нормализуется выработка слизи.
Бронхиальная астма представляет собой достаточно тяжелый недуг, главными симптомами которого является кашель, одышка и выделение слизи. Выводить мокроту помогают различные лекарственные препараты, а также средства народной медицины и физиотерапевтические процедуры. Однако прежде чем начинать терапию, нужно обязательно проконсультироваться с врачом.
источник
Мокрота при бронхиальной астме очень опасна, поскольку она сужает просвет в бронхах и затрудняет проход воздуха.
Бронхиальная астма представляет собой серьезное заболевание дыхательных путей, носящее воспалительный характер. При таком заболевании отекает слизистая оболочка носоглотки, накапливающаяся слизь в бронхах перекрывает свободное прохождение воздуха, в результате чего у пациента появляется затрудненное дыхание. Появляется одышка, а выделяющаяся мокрота при бронхиальной астме вызывает приступы кашля и удушья.
В бронхах человека регулярно образовывается слизь, которая защищает их от попадания на них частичек пыли и грязи и препятствует проникновению микроорганизмов.
Внутри поверхность бронхов покрыта маленькими ресничками. Их роль заключается в выталкивании излишков слизи из бронхов в носоглотку. В здоровом состоянии человек незаметно для себя проглатывает эту слизь. Такой процесс в организме происходит регулярно и является абсолютно нормальным.

В зависимости от характера болезни мокрота может иметь разный цвет, запах, консистенцию.
Вид мокроты при астматическом бронхите может быть различным. Но чаще всего мокрота характеризуется вязкой консистенцией, может быть слизистой или с примесями гноя, а также может содержать частички кровяных волокон. Мокрота может иметь неприятный запах, что свидетельствует о появлении или распаде опухолевых образований и серьезных изменениях в дыхательных путях.
Когда болезнь развивается, количество мокроты становится намного больше, что нередко вызывает закупорку дыхательных путей и затруднение дыхания. В результате человек начинает задыхаться и нуждается в срочной медицинской помощи.

Если наблюдается мокрота с кровью, то это может свидетельствовать о разорвавшемся сосудике в легких от напряженного кашля, а может говорить о развитии более серьезного заболевания, например, пневмонии, отека легкого или туберкулеза.
Поэтому при образовании мокроты в бронхах и затруднении дыхания рекомендуется незамедлительно обратиться в лечебное учреждения для получения квалифицированной медицинской помощи.
Бронхиальная астма может быть нескольких видов:
- при атопической бронхиальной астме возбудителем болезни является какой-либо аллерген, т.е. этот вид заболевания носит аллергический характер;
- собственно развитие бронхита, характеризующегося наличием всех сопутствующих симптомов данного заболевания, и образуется трудноотделяемая мокрота.

Для понимания характера мокроты и ее происхождения необходимо сделать специальный анализ. Лучше всего мокроту собирать во время приступа кашля, причем с утра, поскольку в утреннее время в бронхах скапливается наибольшее количество мокроты. Ее следует собрать в специальную емкость и отвезти в лабораторию.
Мокрота в легких может быть вязкой, тогда ее выход будет значительно затруднен. Для облегчения отхождения мокроты необходимо сделать ее более жидкой. Для этого рекомендуется употреблять большое количество теплой жидкости: чаи, морсы, соки, травяные настои.
Кроме того, лучшему отхаркиванию мокроты способствует повышенная влажность в помещении, для чего необходимо использовать увлажнитель воздуха или разложить в комнате мокрые полотенца.
Для избавления от мокроты при отхаркивании можно также использовать лекарственные препараты: таблетки или сиропы. Хороший эффект дает использование ингаляторов с физраствором или минеральным раствором. Попадание в легкие частичек лекарств, пропускаемых через ингалятор, способствует разжижению скопившейся слизи и быстрому ее выведению.

Мокрота отходит легче при использовании правильных лекарств:
- Отхаркивающие препараты — действуют на рефлекторные зоны. Вызывают сокращение мышц легких, тем самым способствуя более лучшему отхождению скопившейся слизи из дыхательных путей.
- Муколитические средства — подавляют образование большого количества слизи, тем самым облегчая состояние больного.
- Антигистаминные препараты — применяют, если приступ бронхиальной астмы вызван воздействием какого-либо аллергена.
- Разнообразные травяные отвары, настои, которые помогают разжижать мокроту и выводить ее из верхних дыхательных путей.
Влажность воздуха в помещении играет очень большую роль для пациентов с бронхиальной астмой, поскольку повышенная влажность обеспечивает более эффективное разжижение мокроты и освобождение дыхательных путей, в результате чего больной начинает чувствовать значительное облегчение. Поэтому врачи часто рекомендуют при проявлении признаков бронхиальной астмы налить в ванную горячую воду и оставить пациента дышать горячими парами.

Кашель с мокротой может сопровождаться повышением температуры, а может протекать и без этого симптома.
Если температура не повышается, но кашель есть, это может свидетельствовать о:
- аллергической реакции организма;
- легкой сердечной недостаточности;
- проникновении в дыхательные пути каких-либо посторонних предметов;
- действии на слизистую оболочку легких негативных факторов внешней среды;
- развитии респираторных заболеваний;
- такой причине кашля, как курение.
Не следует сразу же принимать медицинские препараты. Необходимо сначала обратиться к врачу для установления более точного диагноза.

- сдать общий и биохимический анализ крови;
- сдать анализ мокроты на посев для определения наличия бактерий и микроорганизмов;
- сделать рентген грудной клетки.
Помимо медикаментов хорошим эффектом для отхождения мокроты обладают ингаляции.
Для облегчения отхождения слизи и ее разжижения нужно устраивать домашние ингаляции паром несколько раз в день. Для улучшения отхаркивания мокроты из бронхов можно в воду добавлять анисовое масло. Пихтовое масло способствует уменьшению воспаления.
Старинным проверенным способом облегчения отхождение мокроты является смесь горячего молока с щелочной минеральной водой. Такую смесь необходимо принимать маленькими глоточками.
Также эффективным средством, способствующим освобождению дыхательных путей и облегчению дыхания, является вибрационный массаж грудной клетки.
Для тех, кто страдает хронической бронхиальной астмой, необходимо длительное время побыть на средиземноморском побережье, подышать морским воздухом и погреться на южном солнышке.
источник
Мокрота при астме – нормальное явление, которое свидетельствует о нарушении в функционировании слизистой бронхов. Из-за особенностей заболевания пациенту необходимо сдать ряд анализов для определения причины и степени тяжести патологии. Только после этого врач назначает соответствующее лечение.
Анализ мокроты позволяет определить тип возбудителя, что особенно важно для лечения бактериальных патологий дыхательных путей, так как врач должен подобрать действенный антибиотик.
Чтобы анализ мокроты при бронхиальной астме был максимально точным, нужно следовать правилам:
- сдавать слизь рекомендуется утром;
- в день сдачи нужно пить много воды;
- перед процедурой следует прополоскать рот водным раствором соды: это поможет убить бактерии в ротовой полости и снизить шанс ложного диагноза.
При отхаркивании в емкость должна попасть именно мокрота, а не слюна. Обычно пациенты провоцируют кашель, чтобы облегчить ее выведение, при этом достаточно 3–5 мл слизи. Взрослым стоит показать ребенку пример, как нужно правильно сдавать биоматериал на анализ.
Бывает, что пациент не может отхаркнуть слизь, тогда врач предлагает ингаляцию или перкуссионный массаж. Если мокрота не отходит, остается один вариант – применить катетер, который вводится в трахею и выкачивает немного биоматериала. Такой метод не распространен, поскольку провоцирует бронхиальные спазмы, от которых помогают только средства экстренной помощи.
Благодаря анализу мокроты можно выявить количество микроорганизмов, нейтрофилов, клеток эпителия, макрофагов и фибринов. Лаборант делит полученный биоматериал для применения разных методов диагностики: микроскопии и бакпосева. От полученных показателей во многом зависит курс лечения, поэтому к процедуре нужно подойти серьезно.
Состав слизи при астме индивидуален для каждого пациента. Как правило, мокрота стекловидная, она не имеет запаха и цвета, выглядит вязкой и поэтому трудно выводится из бронхов. Однако при запущенной форме астмы в ней можно заметить неспецифические включения: сгустки гноя или крови. Зеленоватый цвет и гнойный запах обычно являются признаками бактериальной инфекции или опухоли.
Нужно отметить, что изменение оттенка мокроты не всегда свидетельствует о жизнедеятельности опасных для здоровья микроорганизмов. Желтый или зеленый цвет может указывать на то, что в бронхах начался распад эозинофилов – подвида лейкоцитов крови.
Красные сгустки в мокроте говорят о травме сосуда слизистой, возникающей из-за напряженного кашля. При этом разрыв стенки капилляра может произойти в любом органе дыхательного пути, поэтому нужно провериться на наличие других заболеваний.
Если мокроты становится все больше, это может означать обострение астмы. Тем не менее для этого заболевания не характерны большие объемы слизи, поэтому при серьезном повышении отделимого нужно провериться на другую патологию, например, на воспаление легких.
На самом деле вязкая слизь вырабатывается в бронхах постоянно. Она является частью очистительной системы дыхательных путей и имеет важное свойство – задерживает частицы пыли и грязи, а затем выходит вместе с инородными веществами, поднимаясь к глотке. Бронхиальный секрет выталкивается благодаря ресничкам на слизистой бронхов. В норме за сутки вырабатывается не более 150 мл мокроты.
Обычно человек либо отхаркивает слизь, либо проглатывает, при этом ее наличие в глотке не вызывает особого дискомфорта. Другое дело – мокрота при астме, которая несет прямую опасность для пациента. Слизистая бронхов производит большое количество секрета, который может закупорить дыхательный просвет. Ситуацию осложняет то, что больной постоянно кашляет из-за бронхиального спазма, который и так приводит к ухудшению прохождения воздуха. При позднем или неправильном лечении последствия могут быть тяжелыми, вплоть до сердечных заболеваний, поэтому при первых признаках патологии необходимо обратиться к врачу.
Важно помнить, что терапия должна быть обговорена со специалистом, поскольку самостоятельное назначение лекарств приводит к ухудшению самочувствия.
Как правило, при астме выбор медикаментов ограничивается следующими группами препаратов:

- Антибиотики: Амоксициллин, Азитромицин, Ципрофлоксацин. После бактериального посева мокроты врач определяет наилучшее антибактериальное средство, к которому у инфекции нет устойчивости. Данные препараты уничтожают не только патогенную микрофлору, но и полезную, поэтому необходимо принимать дополнительные профилактические средства, например, лактобактерии.
- Муколитики: Мукалтин, Амбробене. Эти лекарства нужны для разжижения мокроты и усиления работы ресничек, что улучшает отхождение секрета и не дает ему застаиваться.
- Отхаркивающие средства: Бромгексин, АЦЦ, Термопсол. Препараты стимулируют функционирование гладкой мускулатуры и мерцательного эпителия, за счет чего мокрота легче выводится.
Вместе с аптечными лекарствами используются рецепты народной медицины для избавления от излишнего бронхиального секрета. Помогают следующие «классические» методы:
- мед и алоэ в пропорции 1:5;
- сироп из чеснока и лука;
- редька с медом.
Эффективным средством считается сосновое молоко: берется 3 зеленых шишки, кусочек смолы и ½ л подогретого молока. Ингредиенты смешиваются, настаиваются пару часов, а затем смесь процеживается. Отвар из сосновых почек также помогает вывести мокроту, так как оказывает муколитическое и антисептическое действия.
Мокрота при астме – опасный симптом, который может привести к удушью. Его необходимо правильно лечить, чтобы не нанести вреда организму дополнительной аллергической реакцией или ухудшением состояния из-за побочных эффектов. Если следовать рекомендациям врача, терапия пройдет успешно, и болезнь может перейти в стадию ремиссии.
источник
Мокрота при бронхиальной астме – очень важный показатель. Она образуется, когда при бронхоспазмах (сокращении мышц органов дыхания) набухает слизистая оболочка бронхов. Периодически нужно делать сбор и отправлять его в лабораторию для исследования. Анализ мокроты дает возможность определять причины приступов и оценить, насколько эффективно медикаментозное лечение.
При бронхиальной астме все мелкие бронхи закупориваются слизистыми выделениями. Но цвет, запах и консистенция мокроты могут быть различными. Здесь большое значение имеет степень тяжести заболевания, а также от других заболеваний дыхательной системы, осложняющие бронхиальную астму (например, бронхит). Каждый показатель выявляется при лабораторном исследовании.
Мокроту собирают в специальную емкость, когда усиливается кашель. Самое подходящее для этого время – утро, так как за ночь бронхи максимально заполняются выделениями. Чтобы анализ был максимально достоверным, необходимо соблюдать следующие условия сбора мокроты:
- Большое количество воды помогает разжижать мокроту, поэтому в течение суток перед сбором нужно выпивать много жидкости.
- Непосредственно перед процедурой нужно прополоскать рот раствором кипяченой воды и питьевой соды.
- Перед отхаркиванием несколько раз глубоко вдохнуть.
- При сборе мокроты стараться, чтобы в контейнере не было слюны.
- Чтобы провести анализ, необходимо наличие нескольких миллилитров собранного материала.
- Емкость с мокротой нужно быстро отправить в лабораторию, поскольку анализ проводится только в течение 2 часов после сбора.
Если отхождение мокроты затруднено, применяется массаж и ингаляции с физраствором или эфирными маслами. Бывает, что и при таких мерах нет результата. Тогда в просвет трахеи вводят катетер. Но эта процедура чревата усилением бронхоспазма, поэтому проводить ее нужно только в лаборатории, где работают специалисты, которые в случае приступа окажут своевременную квалифицированную помощь.
Поскольку природа бронхиальной астмы неоднозначна, то и мокрота тоже имеет различные характеристики. Какая же она бывает? При типичной форме заболевания — слизистая, густая и вязкая. Она практически бесцветная, поэтому ее называют стекловидной. Если же кроме бронхиальной астмы присутствует какая-либо инфекция, мокрота становится слизисто-гнойной.
Существует несколько методов исследования, при которых выявляются различные характеристики мокроты: степень вязкости, эластичность, аллергический или инфекционный тип воспаления, восприимчивость к лекарствам. Все эти способы помогают назначать более эффективное лечение для каждого пациента индивидуально.
При анализе выявляются присутствующие бактерии, слизь, эпителиальные клетки, фибрин, макрофаги, нейтрофилы. Исходя из соотношения клеток мерцательного эпителия, эозинофилов и нейтрофилов выявляется тип заболевания. При усилении симптомов бронхиальной астмы увеличивается общее число клеток в исследуемых выделениях.
Слишком много нейтрофилов и соотношение между ними и эозинофилам говорит о присутствии инфекции. Чтобы выявить бактерии и понять, насколько они чувствительны к лекарственным препаратам, следующим этапом анализа проводится посев мокроты. Эта процедура наиболее актуальна, когда часто случаются обострения болезни, а медицинское лечение не дает особых результатов.
Чем выше степень вязкости мокроты, тем труднее она отхаркивается. Поэтому все средства, которые применяются при избавлении от мокроты, направлены главным образом на ее разжижение. Лекарства, которые назначает врач, бывают двух типов действия. Одни направлены на рефлекторное воздействие на желудок и усиление работы бронхиальных желез. Другие оказывают прямое действие на органы дыхательной системы.
Параллельно с медикаментозным лечением часто применяются и средства народной медицины. Целебные растения часто оказываются не менее эффективными, если грамотно их подобрать и использовать. Для этого нужно проконсультироваться с опытным травником и, конечно же, со своим лечащим врачом.
При выполнении специальных упражнений также наблюдается улучшение состояния больного.
источник
Под мокротой медработники понимают секрет, который выделяется клетками бронхов, куда примешиваются содержимое носа и его пазух, а также слюна. В норме она прозрачная и слизистая, ее немного, и она выделяется только по утрам у людей, которые курят, работают на пыльном производстве или проживают в условиях сухого воздуха.
В этих случаях ее называют трахеобронхиальным секретом, а не мокротой. При развитии же патологий в мокроту могут попадать: гной, когда в дыхательных путях имеется бактериальное воспаление, кровь, когда на пути от носа до окончания бронхов произошло повреждение сосуда, слизь в случаях воспаления небактериального характера. Это содержимое может становиться более или менее вязким.
Патологические процессы как причины скопления мокроты в горле без кашля обычно занимают локализацию от носоглотки, куда стекает содержимое носа и его придаточных пазух, до трахеи. Если же болезнь затронула более глубокие структуры: трахею, бронхи или ткань легких, выделение мокроты будет сопровождаться кашлем (у детей младшего возраста аналогом откашливания может стать рвота с большим количеством слизи или другого содержимого). Бронхит и пневмония могут, конечно, протекать без кашля, но тогда и отделение мокроты здесь беспокоить не будет.
Слизистая оболочка бронхов состоит из клеток, на поверхности которых имеются реснички – микротрубочки, умеющие совершать движения (в норме – в направлении вверх, к трахее). Между реснитчатыми клетками расположены небольшие железки – бокаловидные клетки. Их в 4 раза меньше, чем реснитчатых, но расположены они не так, что после каждых четырех реснитчатых идет 1 бокаловидная: есть участки, состоящие только из одних, или только из клеток второго типа. Железистые клетки полностью отсутствуют в мелких бронхах и бронхиолах. Бокаловидные и реснитчатые клетки объединяются общим названием – «мукоцилиарный аппарат», а процесс передвижения слизи в бронхах и трахее – мукоцилиарным клиренсом.
Слизь, вырабатываемая бокаловидными клетками – это основа мокроты. Она нужна, чтобы вывести из бронхов те частички пыли и микробы, которые, в виду своей микроскопической величины, не были замечены клетками с ресничками, которые есть в носу и в горле.
К слизистой оболочке бронхов плотно прилегают сосуды. Из них выходят иммунные клетки, осуществляющие контроль над отсутствием чужеродных частиц в идущем в легкие воздухе. Некоторые клетки иммунитета имеются и в самой слизистой оболочке. Их функция – та же.
Поэтому мокрота, точнее, трахеобронхиальный секрет, есть и в норме; без него бронхи покрылись бы изнутри копотью и примесями, были бы постоянно воспаленными. Его количество – от 10 до 100 мл в сутки. Он может содержать небольшое количество лейкоцитов, но в нем не определяются ни бактерии, ни атипичные клетки, ни волокон, содержащихся в ткани легких. Секрет образуется медленно, постепенно, и когда он достигает ротоглотки, здоровый человек, не замечая, проглатывает это минимальное количество слизистого содержимого.
Это происходит вследствие или повышенной выработки секрета, или ухудшения его выведения. Причин этих состояний много. Вот основные из них:
- Работа на предприятиях с повышенным уровнем загрязнения воздуха частицами силикатов, угля или других.
- Курение.
- Раздражение горла алкогольными напитками, холодной, острой или горячей пищей может вызвать ощущение мокроты без кашля. В этом случае нет ни недомогания, ни ухудшения дыхания, никаких других симптомов.
- Фаринго-ларингеальный рефлюкс. Так называется заброс содержимого горла, куда поступили ингредиенты желудка, не имеющие выраженной кислой среды, ближе к дыхательному горлу. Другие симптомы этого состояния это першение в горле, кашель.
- Острый гайморит. Основными симптомами будет ухудшение состояния, повышение температуры, головная боль, выделение обильного количества соплей. Эти симптомы выходят на первый план.
- Хронический гайморит. Скорее всего, именно эту патологию будут описывать как «мокрота в горле без кашля». Она проявляется затруднением носового дыхания, ухудшением обоняния, утомляемостью. Из пазух в глотку выделяется густая мокрота, и происходит это постоянно.
- Хронический тонзиллит. Здесь человека беспокоит «мокрота», неприятный запах изо рта, на миндалинах могут быть видны беловатые массы, которые могут сами и при определенны движениях мышцами рта выделяться, их запах неприятен. Горло не болит, температура может быть повышена, но – в пределах 37 – 37,3°C.
- Хронический катаральный ринит. Здесь вне обострения нос закладывает только на холоде и то – одну половину; иногда из носа выделяется небольшое количество слизистого отделяемого. При обострении появляются густые обильные сопли, они и создают ощущение мокроты в горле.
- Хронический гипертрофический ринит. Здесь основной симптом – затруднение дыхания носом, его одной половиной, из-за чего человека может беспокоить головная боль в этой половине. Также ухудшается обоняние, вкус, появляется легкая гнусавость. Отделяемое скапливается в горле или выделяется наружу.
- Вазомоторный ринит. В этом случае человека периодически могут «настигать» приступы чихания, которое возникает после зуда в носу, полости рта или глотки. Носовое дыхание периодически затруднено, а из носа наружу или в полость глотки выделяется жидкая слизь. Эти приступы связаны со сном, могут появляться после смены температуры воздуха, переутомления, приема острой пищи, эмоционального стресса или повышения артериального давления.
- Фарингит. Здесь мокрота в горле возникает на фоне першения или боли в нем. Чаще все-таки сумма этих ощущений вызывают кашель, который или сухой, или здесь выделяется малое количество жидкой мокроты.
- Синдром Шегрена. При этом отмечается снижение выработки слюны, и из-за сухости во рту кажется, будто в горле скопилась мокрота.
По этому критерию можно заподозрить:
- слизистая белая мокрота свидетельствует в пользу грибкового (чаще – кандидозного) тонзиллита;
- прозрачная мокрота с белыми прожилками может сопровождать хронический катаральный фарингит;
- мокрота зеленого цвета, густая, может свидетельствовать о хроническом гипертрофическом фарингите;
- а если отходит мокрота желтая, и кашля при этом нет, это говорит в пользу гнойного процесса верхних дыхательных путей (ринита, фарингита, ларингита).
Отделение мокроты по утрам может говорить о:
- рефлюкс-эзофагите – забросе содержимого желудка в пищевод и горло. В этом случае отмечается слабость круговой мышцы, которая не должна пропускать то, что попало в желудок, обратно. Сопровождается эта патология обычно изжогой, которая возникает при принятии горизонтального положения после еды, а также периодически возникающей отрыжкой воздухом или кислым содержимым. Возникая во время беременности и сопровождаясь постоянной изжогой, является ее симптомом, связанным со сдавлением органов брюшной полости беременной маткой;
- хроническом гайморите. Симптомы: затруднение носового дыхания, ухудшение обоняния вплоть до его полного отсутствия, слизь в горле;
- хроническом бронхите. В этом случае мокрота имеет слизисто-гнойный (желтый или желто-зеленый) характер, сопровождается слабостью, невысокой температурой тела.
- быть первым признаком острого бронхита. Здесь отмечается повышение температуры, слабость, ухудшение аппетита;
- развиваясь в весенне-осенний период, говорить о бронхоэктатической болезни. Другими симптомами будут недомогание, повышение температуры. Летом и зимой человек вновь чувствует себя относительно неплохо;
- появляясь на фоне заболеваний сердца, свидетельствовать об их декомпенсации, то есть о появлении застоя в легких;
- развиваясь у детей младшего возраста, говорить об аденоидите. В этом случае носовое дыхание нарушено, дети дышат ртом, но температуры или признаков ОРЗ здесь нет.
Если человек отмечает появление кашля, после которого выделяется мокрота, это говорит о заболевании трахеи, бронхов или легких. Оно может быть острым и хроническим, воспалительным, аллергическим, опухолевым или носить застойный характер. По одному только наличию мокроты диагноз поставить невозможно: необходим осмотр, прослушивание легочных шумов, рентген-снимок (а иногда и компьютерная томография) легких, анализы мокроты — общий и бактериологический.
В некотором роде сориентироваться по диагнозу поможет цвет мокроты, ее консистенция и запах.
Если при кашле выделяется мокрота желтого цвета , это может говорить о:
- гнойном процессе: остром бронхите, пневмонии. Отличить эти состояния возможно только по данным инструментальных исследований (рентген или компьютерная томограмма легких), так как симптомы у них одинаковы;
- наличии большого количества эозинофилов в легочной или бронхиальной ткани, что также свидетельствует об эозинофильных пневмониях (тогда цвет желтый, как канарейка);
- синусите. Здесь отмечается плохое дыхание носом, отделение не только мокроты, но и соплей желтого слизисто-гнойного характера, головная боль, недомогание;
- желтая жидкая мокрота с малым количеством слизи, появившаяся на фоне желтушного окрашивания кожи (при гепатите, опухоли, циррозе печени или перекрытии желчевыводящих путей камнем) говорит о том, что произошло поражение легких;
- желтый цвета охры говорит о сидерозе – заболевании, встречающееся у людей, работающих с пылью, в которой содержатся оксиды железа. При этой патологии особых симптомов, кроме кашля, нет.
Мокрота желто-зеленого цвета говорит о:
- гнойном бронхите;
- бактериальной пневмонии;
- быть нормальным признаком после туберкулеза, который был вылечен специфическими препаратами.
Если откашливается отделяемое ржавого цвета , это свидетельствует о том, что в дыхательных путях произошло травмирование сосудов, но кровь, пока дошла до полости рта, окислилась, и гемоглобин стал гематином. Это может быть при:
- сильном кашле (тогда будут прожилки ржавого цвета, которые исчезнут через 1-2 дня);
- пневмонии, когда воспаление (гнойное или вирусное), расплавляя легочную ткань, привело к повреждению сосудов. Здесь будут: повышение температуры, одышка, слабость, рвота, отсутствие аппетита, иногда – понос;
- ТЭЛА тромбоэмболия легочной артерии.
Если откашливается слизь коричневого цвета , это также говорит о наличии в дыхательных путях «старой», окислившейся крови:
- если легкие имели такую, почти всегда врожденную патологию, как буллы (полости, заполненные воздухом). Если такая булла лежала недалеко от бронха, а потом разорвалась, будет отделяться коричневая мокрота. Если при этом воздух еще и попал в полость плевры, будет отмечаться одышка, чувство нехватки воздуха, которое может нарастать. «Больная» половина грудной клетки не дышит, а во время разрыва буллы отмечалась боль;
- гангрены легкого. Здесь на первый план выходит значительное ухудшение общего состояния: слабость, помутнение сознания, рвота, высокая температура. Мокрота не только коричневого цвета, но еще и имеет гнилостный запах;
- пневмокониозе – болезни, возникающей из-за производственной (каменно-угольной, кремниевой) пыли. Характерны боли в груди, сначала сухой кашель. Постепенно бронхит становится хроническим, часто приводит к возникновению пневмоний;
- раке легких. Заболевание долго не дает о себе знать, постепенно возникают приступы кашля. Человек резко худеет, начинает ночью потеть, ему все труднее становится дышать;
- туберкулезе. Здесь отмечается слабость, потливость (особенно ночная), отсутствие аппетита, потеря массы тела, длительный сухой кашель.
Мокрота цветом от светло зеленого до темно зеленого говорит о том, что в легких имеется бактериальный или грибковый процесс. Это:
- абсцесс или гангрена легкого. Симптомы патологий очень похожи (если речь идет об остром, а не о хроническом абсцессе, симптоматика которого более скудна). Это выраженная слабость, недомогание, одышка, боли в груди, очень высокую, практически не реагирующую на жаропонижающие, температуру тела;
- бронхоэктатическая болезнь. Это хроническая патология, связанная с расширением бронхов. Для нее характерно течение с обострениями и ремиссиями. При обострении с утра и после нахождения на животе отходит гнойная мокрота (зеленая, желто-зеленая). Человек ощущает недомогание, у него повышена температура;
- актиномикозный процесс. В этом случае отмечается длительно повышенная температура, недомогание, откашливается слизисто-гнойная зеленоватая мокрота;
- муковисцидоз – заболевание, когда практически все секреты, вырабатываемые железами организма, становятся очень вязкими, плохо эвакуируются и нагнаиваются. Для него характерны частые пневмонии и воспаления поджелудочной, отставание в росте и массе тела. Без специальной диеты и приема ферментов такие люди могут умереть от осложнений пневмонии;
- гайморит (его симптомы описаны выше).
Мокрота белого цвета характерна для:
- ОРЗ: тогда мокрота прозрачно-белая, густая или пенистая, слизистая;
- рака легких: она не только белая, но в ней есть прожилки крови. Отмечаются также похудение, быстрая утомляемость;
- бронхиальной астмы: она густая, стекловидная, выделяется после приступа кашля;
- заболеваний сердца. Цвет такой мокроты белесый, консистенция – жидкая.
Прозрачная, стекловидная, трудно отделяемая мокрота характерна для бронхиальной астмы. Болезнь характеризуется обострениями, когда отмечается затруднение дыхания (трудно выдохнуть) и слышные на расстоянии хрипы, и ремиссии, когда человек чувствует себя удовлетворительно.
Для того, чтобы оценить этот критерий, необходимо производить отхаркивание мокроты в стеклянную прозрачную емкость, оценить ее сразу, а затем убрать, накрыв крышкой, и дать ей настояться (в некоторых случаях мокрота может расслоиться, что окажет помощь в диагностике).
- Слизистая мокрота : она выделяется, в основном, при ОРВИ;
- Жидкая бесцветная характерна для хронических процессов, развивающихся в трахее и глотке;
- Пенистая мокрота белого или розоватого цвета выделяется при отеке легкого, который может сопровождать как сердечные заболевания, так и отравление ингаляционными газами, и пневмонию, и воспаление поджелудочной железы;
- Мокрота слизисто-гнойного характера может выделяться при трахеите, ангине, бактериальном бронхите, осложненном муковисцидозе и бронхоэктатической болезни;
- Стекловидная : характерна для бронхиальной астмы и ХОБЛ.
Неприятный запах характерен для осложнившейся бронхоэктатической болезни, абсцессе легкого. Зловонный, гнилостный запах характерен для гангрены легкого.
Если при отстаивании мокрота разделяется на 2 слоя, это, вероятно, абсцесс легкого. Если слоя три (верхний – пенистый, затем жидкий, затем – хлопьевидный), это может быть гангрена легкого.
Мокрота при туберкулезе имеет следующие характеристики:
- слизистая консистенция;
- необильная (100-500 мл/сутки);
- потом появляются прожилки гноя зеленоватого или желтоватого цвета, белые вкрапления;
- если в легких появились полости, которые нарушили целостность ткани, в мокроте появляются прожилки крови: ржавые или алые, большей или меньшей величины, вплоть до легочного кровотечения.
При бронхите мокрота имеет слизисто-гнойный характер, практически не имеет запаха. Если повреждается сосуд, в мокроту попадают ярко-алые прожилки крови.
При пневмонии, если не произошло гнойного расплавления сосудов, мокрота имеет слизисто-гнойный характер и желто-зеленый или желтый цвет. Если воспаление легких вызвано вирусом гриппа, или бактериальный процесс захватил большую площадь, отделяемое может иметь ржавый цвет или прожилки ржавой или алой крови.
Мокрота при астме слизистая, вязкая, белесая или прозрачная. Выделяясь после приступа кашля, похожа на расплавленное стекло, ее называют стекловидной.
источник