Бронхиальная астма классифицируется на виды, формы, фазы по нескольким признакам (причине, степени контролируемости, степени проявления бронхиальной обструкции). Но одной из наиболее важных классификаций, предопределяющих лечение заболевания, является классификация по степени тяжести течения. В соответствии с ней выделяют четыре формы бронхиальной астмы, наиболее опасной из которых является тяжелая персистирующая.
Степень тяжести течения бронхиальной астмы определяется по:
- Количеству приступов в неделю в ночное время;
- Количеству приступов в неделю в дневное время;
- Частоту и продолжительность применения препаратов бета2-агонистов короткого действия;
- Показатели пиковой скорости выдоха, ее суточные изменения;
1. Эпизодическую бронхиальную астму, или астму легкого интермиттирующего течения;
Эта форма заболевания характеризуется эпизодическими короткими обострениями (от нескольких часов до нескольких дней). Приступы удушья (одышки или кашля) днем случаются не чаще 1 раза в неделю, ночью – 2 раз в месяц. Пиковая скорость выдоха составляет 80% от должного показателя, за сутки она колеблется не более чем на 20%.
В период между обострениями бронхиальная астма легкой формы не проявляется никакими симптомами, легкие человека функционируют нормально.
К сожалению, выявить болезнь в этой форме получается не всегда. Во-первых, влияние ее на жизнь человека мало, он попросту может игнорировать симптомы и не обращаться к врачу. Во-вторых, признаки астмы эпизодического течения схожи с признаками других болезней органов дыхания, например, хронического бронхита. В-третьих, чаще всего эпизодическая астма смешанная, то есть в ее возникновении одинаковую роль играют аллергический и инфекционно-зависимый факторы. Недуг может возникать у взрослых при контакте с аллергенами, у детей – во время инфекционных болезней нижних дыхательных путей.
Для подтверждения диагноза больного обследуют:
- Возьмут у него общие анализы крови и мочи;
- Сделают кожные аллергопробы;
- Проведут рентгенологическое исследование органов грудной клетки;
- Исследуют функцию внешнего дыхания с бета2-агонистом.
Адекватное лечение, предпринятое еще тогда, когда болезнь не набрала обороты, поможет сдержать ее и добиться стойкой ремиссии. Оно включает в себя прием бета2-агонистов короткого действия и теофиллинов короткого действия с целью купировать эпизодические приступы или не допустить их (лекарства принимаются ингаляционно или перорально перед физической нагрузкой, возможным контактом с аллергенами). Людям с астмой легкого интермиттирующего течения также необходимо придерживаться режима, установленного для астматических больных. Лечение противовоспалительными препаратами им, обычно, не требуется.
2. Бронхиальную астму персистирующего (постоянного) течения. В свою очередь, постоянная астма может быть легкой, среднетяжелой и тяжелой формы.
Если недуг протекает в легкой персистирующей форме, пиковая скорость выдоха у больного составляет 80% от должного, в течение суток может колебаться на 20-30%. Приступы кашля, одышки, удушья случаются у него днем от 1 раза в день до 1 раза в неделю. Приступы в ночное время повторяются чаще 2 раз в месяц. Симптомы болезни во время обострения сказываются на качестве жизни больного, из-за них могут страдать его дневная активность или ночной сон.
Больному с астмой легкой персистирующей формы необходимо ежедневное лечение. Для профилактики приступов ему необходимо использовать ингаляционные кортикостероиды, кромогликат натрия, недокромил, а также теофиллины. Изначально кортикостероиды назначаются в дозе 200-500 мкг в сутки, если же бронхиальная астма прогрессирует, их целесообразно увеличить до 750-800 мкг в сутки. Перед сном рекомендуется применить бронходилататор пролонгированного действия, например, Кленбутерол, Салметерол или Формотерол.
Бронхиальная астма персистирующая среднетяжелого течения характеризуется частым проявлением симптомов, которые существенно нарушают дневную активность больного и его ночной сон. Ночью приступы кашля, удушья, одышки случаются 1 раз в неделю и чаще. Показатель пиковой скорости выдоха колеблется между 60% и 80% от должного.
Если у человека диагностирована эта форма астмы, он нуждается в ежедневном приеме бета2-агонистов и противовоспалительных препаратов, только таким образом удается контролировать болезнь. Рекомендован беклометазона дипропионат или аналоговый ингаляционный кортикостероид в дозе 800-2000 мкг. Дополнительно к нему необходим прием бронходилататоров длительного действия, а, особенно, если приступы часто случаются ночью. Обычно, применяются теофиллины, например, Теофил.
Персистирующая астма тяжелого течения часто смешанная. Частые обострения, повторяющиеся ежедневно и практически еженощно приступы, провоцируются триггерами астмы аллергического и инфекционного характера. Пиковая скорость выдоха у больного составляет менее 60% от должного, колеблется на 30% и более. Из-за тяжелого состояния он вынужден ограничить собственную физическую активность.
Персистирующая бронхиальная астма тяжелого течения контролируется с трудом либо вовсе не контролируется. Чтобы оценить тяжесть состояния больного, необходима ежедневная пикфлуометрия.
Лечение этой формы болезни проводится с целью минимизации проявления симптомов.
Больному ежедневно показаны высокие дозы кортикостероидов (именно поэтому персистирующая астма тяжелого течения иногда называется стероидозависимой). Принимать их он может через ингалятор или спейсер.
Спейсер представляет собой колбу (резервуар), используемую дополнительно к аэрозольному ингалятору с целью усиления эффективности его воздействия. Используя карманный баллончик со спейсером, больной даже с тяжелым приступом удушья сможет оказать себе помощь. Ему не нужно будет координировать вдох и нажатие. Детям лучше применять спейсер с маской.
Человеку, у которого диагностирована персистирующая бронхиальная астма тяжелой степени, рекомендовано:
- Лечение высокой дозой кортикостероидов.
При этом наименьшей является та, которая позволяет контролировать симптомы недуга. Как только лечение возымеет эффект, дозу можно будет снизить. Системные глюкокортикостероиды, которыми возможно лечение тяжелой астмы, это Дексазон, Дексакорт, Дипроспан, Гидрокортизон, Будесонид, Преднизолон, Фликсотид. Они могут быть в форме ингаляционных аэрозолей, таблеток, капельных растворов. - Лечение бронхолитиками.
К таким относятся метилксантины (Аминофиллин, Эуфиллин, Теопек, Неотеопек, Теотард), бета2-агонисты (Серевент, Вентолин, Сальбутомол, Беротек), холинолитики (Атровент, Беродуал). - Лечение нестероидными противовоспалительными.
Если бронхиальная астма смешанная, ее приступы провоцируются не только аллергенами, но также физическим усилием, вдыханием холодного воздуха, больным рекомендовано лечение препаратами на основе кромогликата натрия или недокромила натрия. Чаще всего назначают Интал или Тайлед Минт.
Очевидно, что больной с тяжелой степенью постоянной астмы вынужден принимать огромное количество контролирующих ее симптомы препаратов. К сожалению, эффективны они не всегда, а вот побочные эффекты от их приема наблюдаются довольно часто. Тяжелая смешанная астма преимущественно лечится в стационаре, поэтому медикаментозная терапия подбирается исключительно опытным врачом. Любая самодеятельность в лечении исключена, так как чревата усугублением состояния вплоть до летального исхода.
После того, как началось лечение, и оно дает результат, у больного определяется смешанная клиника болезни, так как в ответ на терапию ее симптомы смазываются. Но сменить диагноз с персистирующей астмы тяжелого течения на течение среднетяжелое можно будет только тогда, когда больной начнет получать медикаментозную терапию, характерную для данной степени тяжести.
источник
Превалируют симптомы внезапного обострения на фоне подобранного лечения. Нестабильность может быть связана с фреоносодержащими ингаляторами, поэтому значительного улучшения можно добиться при назначении тех же лекарственных средств в виде ингаляций порошка
Внезапное развитие тяжелого обострения на фоне индивидуально подобранного эффективного лечения
Хронически тяжело протекающая
Течение болезни иногда не удается полностью контролировать ингаляционными стероидами, возникает необходимость назначения системных стероидов
Тяжелое обострение астмы, наличие маркеров тяжести
Внезапная смерть (вследствие аритмии или гипоксии)
Угрожающее жизни обострение
Наличие маркеров угрозы жизни больному
Факторы, ассоциированные с жизнеугрожающей БА: угрожающее жизни обострение в анамнезе, ИВЛ по поводу обострения в анамнезе, пневмоторакс или пневмомедиастинум в анамнезе, госпитализация по поводу БА в течение последнего года, психологические проблемы (отрицание заболевания), низкий доход и недоступность медикаментов, недавнее уменьшение или прекращение приема ГКС, слабая приверженность лечению.
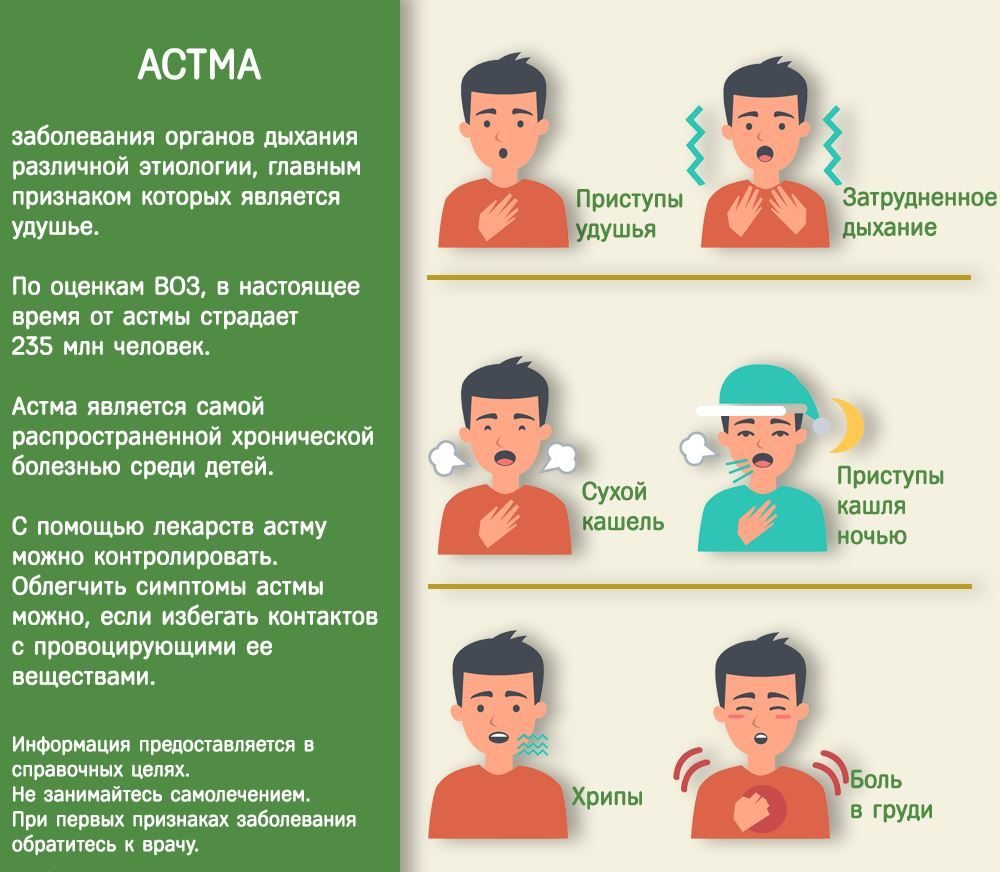
Бронхиальная астма – хроническое аллергическое воспалительное заболевание дыхательных путей.
Хроническое воспаление вызывает сопутствующее повышение гиперреактивности дыхательных путей, приводящее к повторяющимся эпизодам свистящих хрипов, одышки, чувства стеснения в груди и кашля, особенно ночью и ранним утром.
Эти эпизоды обычно связаны с распространенной, но изменяющейся по своей выраженности бронхиальной обструкцией, которая часто является обратимой либо спонтанно, либо под влиянием лечения.
Воспаление м.б. индуцировано контактом с аллергеном, поллютантом, промышленным фактором или ОРВИ. Воспаление носит персистирующий характер вне зависимости от степени тяжести заболевания.
Воспаление при БА протекает по типу IgE – обусловленных аллергических реакций, которые условно подразделяются на острые и хронические. В патогенезе БА играют роль и нейрогенные механизмы воспаления. Исходом воспалительного процесса являются необратимые морфологические изменения легочной ткани (ремоделирование).
Основные этапы развития аллергической реакции при БА:
Нарушение соотношения Th 1 и Th2 клеток, приводящее к поляризации Th2 клеток.
Синтез Th – клетками цитокинов (интерлейкины 4, 5, 10).
Стимулирование интерлейкинами продукции Ig E, увеличение числа эозинофилов, тучных клеток.
Вовлечение в аллергическую реакцию других клеток (базофилы, макрофаги, эпителиальные клетки, фибробласты).
Высвобождение активированными клетками воспалительных медиаторов: гистамина, лейкотриенов, эйкозаноидов).
Высвобождение нейротрансмиттеров и активация афферентных нервов.
Воспалительный процесс приводит к патоморфологическим изменениям:
Спазм гладких мышц бронхов.
Гипертрофия гладких мышц бронхов.
Гипертрофия слизистых желез, гиперсекреция слизи, образование слизистых пробок в просвете бронхов.
Отек слизистой оболочки бронхов и инфильтрация ее клеточными элементами.
Дилатация и пролиферация сосудов, повышение их проницаемости.
Ремоделирование легочной ткани: гибель эпителиального покрова, утолщение стенок бронхов, изменение базальной мембраны, гипертрофия гладких мышц, васкуляризация слизистой д.п.
Генетический фактор важен, но не обязателен.
У лиц с наследственной предрасположенностью БА начинается в раннем детстве и протекает более тяжело.
Фенотипические проявления болезни формируются под влиянием:
источник
Бронхиальная астма является недугом с хроническим течением. Она опасна для жизни больного из-за приступов удушья и оказывает существенное воздействие на работу сердца, сосудистой и дыхательной систем. Такое действие обусловлено приступами бронхиальных спазмов, которые вызывают сбои в дыхании, отеками слизистых оболочек и увеличением секреции слизи в бронхиальном дереве.
Данное заболевание встречается очень часто – им поражено до 10% всего населения планеты. При этом особую категорию риска составляют дети – бронхиальная астма диагностируется у 12-15% маленьких пациентов. Заболевание может классифицироваться по множеству признаков, поэтому выделяют разные виды, формы и фазы. Эффективность терапии и прогноз зависят во многом от степени тяжести недуга.
Бронхиальную астму относят к категории заболеваний, провоцируемых аллергической реакцией на отдельные раздражители, в результате чего нарушается дыхание пациента. Спазм бронхов, отечность их слизистых оболочек, усиление секреции слизи приводит к уменьшению поступления в легкие кислорода, вследствие чего происходит удушье.
Возникает заболевание чаще всего из-за чрезвычайной чувствительности к аллергенам, которые в большом количестве присутствуют во внешней среде. Часто встречается тяжелая форма, которую приобретает бронхиальная астма из-за отсутствия квалифицированного лечения.
Основа недуга – гиперреактивность бронхов при воздействии внешних раздражителей. Это очень сильная реакция, сопровождающаяся сужением просвета при формировании отека и продуцировании слизи в большом количестве. К таким процессам приводит несколько групп факторов. Во-первых, это причины внутреннего происхождения, которые обусловливают прогрессирование недуга:
- генетические предпосылки – присутствие в кругу родственников лиц, страдающих подобным недугом или аллергиями;
- чрезмерная масса тела, поскольку при ожирении диафрагма расположена высоко, а легкие вентилируются в недостаточной степени;
- половая принадлежность – мальчики больше предрасположены к болезни из-за узости просветов бронхов, хотя в зрелом возрасте недугу больше подвержены женщины.
Во-вторых, существуют факторы внешнего происхождения, которые провоцируют развитие заболевания. Это аллергены, которые вызывают реакцию организма в области бронхиального дерева:
- частицы пыли в помещении;
- продукты и отдельные ингредиенты – шоколад, морепродукты, молочные продукты, орехи и т. д.;
- шерсть домашних любимцев, птичьи перья;
- плесень или грибки в помещениях;
- медикаментозные средства.
Не является редкостью аллергическая реакция на несколько типов раздражителей. При этом не следует забывать и о триггерах, т. е. факторах, которые могут непосредственно провоцировать спазмы в бронхах. К ним относят:
- дым при курении табачных изделий;
- слишком высокие физические нагрузки;
- разное по частоте и регулярности взаимодействие со средствами бытовой химии – порошками, парфюмерными продуктами, чистящими средствами;
- вещества-загрязнители окружающей среды, например выхлопы автомобилей, выбросы промышленных предприятий;
- особенности климатических условий – чрезмерно сухой или холодный воздух;
- инфекционные недуги респираторного типа.
Бронхиальная астма во многих случаях может развиваться как обычный бронхит, и не все врачи сразу идентифицируют недуг. Среди симптомов выделяются:
- приступы удушья;
- сильная одышка, сопровождающаяся кашлем;
- затрудненное дыхание со слышимыми свистами и хрипами;
- ощущение тяжести в груди.
Эти типичные признаки недуга могут самопроизвольно исчезать. В некоторых случаях они устраняются вследствие приема медикаментов с противовоспалительным эффектом. Симптомы могут проявляться вариативно, однако характерной для заболевания является повторяемость обострений под действием аллергенов, вследствие повышения влажности воздуха, снижения температуры или больших нагрузок.
При бронхиальной астме возникают приступы, сопровождающиеся удушьем и кашлем. Их провоцируют воспалительные процессы иммунного характера, которые активизируются под действием аллергенов или из-за поражения организма возбудителями респираторных заболеваний.
На следующем этапе продуцируются биологически активные вещества, происходит изменение тонуса мышц бронхов, что сопровождается нарушением их функций. Результатом становятся развитие отека слизистой оболочки бронхов, изменение количества выделяемого секрета при одновременно происходящих спазмах гладкой мускулатуры.
Во время приступа астмы увеличивается вязкость выделяемого секрета, который начинает закупоривать просветы бронхов. Продвижение воздуха по ним становится затрудненным. Сложность выдоха провоцирует проявление одышки экспираторного характера. Именно на этот специфический признак недуга следует обращать внимание в первую очередь. Результатом становится появление свистов и хрипов при дыхании.
При отсутствии лечения может развиваться тяжелая форма бронхиальной астмы — становится более выраженной симптоматика и усложняется купирование приступов удушья. Поэтому своевременная диагностика и адекватное лечение становятся залогом быстрого облегчения состояния больного, увеличения длительности периода ремиссии. Чтобы оценить степень бронхоспазма, применяются разнообразные методы, например:
- спирография, оценивающая объемные характеристики дыхания;
- пикфлоуметрия для измерения максимальной объемной скорости выдоха.
Заниматься самолечением при бронхиальной астме недопустимо, поскольку это может вызвать осложнения, а приступ удушья способен привести даже к летальному исходу. Устранить приступ собственными силами можно исключительно в случаях недуга атопического типа, когда проблема провоцируется цветением растительности во время отдельных сезонов.
Особенность течения заболевания состоит в том, что на раннем этапе оно не всегда может точно диагностироваться. Часто ставится ложный диагноз «бронхит», а поэтому адекватное лечение в этот период не назначается. Все терапевтические усилия оказываются безрезультатными.
Течение недуга характеризуются сменяющимися периодами обострения и временного затишья (ремиссии). При этом важно правильно оценить тяжесть заболевания. Сделать это можно при помощи нескольких параметров:
- число наблюдающихся приступов ночью в течение недели;
- общее число приступов, которые возникают днем на протяжении недели;
- частота и длительность применения лекарственных средств с краткосрочным эффектом типа «бета2-агонисты»;
- проблемы со сном и ограничения в физической активности пациента;
- значения параметров ОФВ1 и ПОС и их динамика при обострении недуга;
- изменения показателя ПОС на протяжении суток.
Тяжесть недуга может быть разной, поэтому при классификации бронхиальной астмы выделяют такие виды:
- недуг с интермиттирующим типом течения (периодический);
- заболевание персистирующего типа с легким течением;
- персистирующая астма с проявлениями средней тяжести;
- тяжелая астма персистирующего типа.
Бронхиальная астма легкой степени может иметь интермиттирующее течение. В этом случае обострения недуга являются краткосрочными, возникающими эпизодически. Длительность составляет несколько часов, но может достигать и нескольких суток.
Дневные проявления удушья в виде одышки или кашлевого синдрома возникают реже 1 раза в течение 1 недели. А вот ночью приступ может случиться до 2 раз за 30 дней. Скорость выдоха на пиковом уровне равна 80% от базового нормального значения. Суточные колебания скорости не превышают 20%.
Во время ремиссии астма в такой форме никак не проявляется, симптомы попросту отсутствуют, благодаря чему функционирование легких остается в норме.
Обычно приступы начинаются вследствие непосредственного взаимодействия с аллергенами. Также может быть обострение из-за простудных недугов. Пациенты отмечают, что обострение случается после бытовых работ, связанных с уборкой в помещении или на улице.
Вдыхание пыльцы растений, общение с животными, действие запахов или дыма от сигарет становятся провокаторами приступа. В этом случае особых изменений в состоянии пациента не наблюдается, активность не падает, речь не изменяется. Однако на некоторые признаки стоит обратить внимание:
- увеличенная длительность выдоха;
- тяжелое дыхание;
- появление слабых свистов во время выдоха;
- дыхание становится более жестким, возникают признаки хрипов;
- сердцебиение ускоряется.
В данной форме недуг выявляется недостаточно часто. Это обусловлено рядом факторов:
- Невыраженность симптоматики и отсутствие существенных изменений в самочувствии приводит к игнорированию признаков самими больными.
- Эпизодическая астма по своей симптоматике схожа с другими недугами, поражающими органы дыхания.
- Провоцирующие факторы оказывают смешанное воздействие – заболевание становится результатом действия аллергенов и инфекционных болезней.
Постановка диагноза проводится при помощи обследований:
- общих анализов крови и мочи;
- кожных аллергопроб;
- рентгенологического исследования органов грудной полости;
- оценки функциональных параметров внешнего дыхания под воздействием бета2-агонистов.
Для легкого течения бронхиальной астмы в данной форме характерна скорость выдоха на пиковом уровне до 80% от первоначального базового уровня. На протяжении 24 часов данный показатель может меняться в пределах 30%. Приступы удушья, сопровождающиеся кашлем и одышкой, происходят не более 1 раза в день, но могут быть реже – всего 1 раз в неделю.
Ночные приступы случаются не чаще двух раз в течение 30 дней. Проявляющиеся симптомы, связанные с обострением недуга, непосредственно влияют на работоспособность пациента, могут снижать активность в течение дня, ухудшать сон ночью.
Астма в среднетяжелой форме проявляется симптоматикой, которая негативно воздействует на активность больного в течение дня и его сон в ночной период. Если дневные приступы происходят практически ежедневно, то ночью удушье наблюдается не реже 1 раза в течение недели. Пиковая скорость при выдохе составляет 60-80% от требуемого уровня.
Для астмы средней тяжести характерны следующие особенности:
- показатели проходимости бронхов существенно ухудшены – дыхание приобретает жесткость, отмечается отдышка, выдох затруднен;
- слышны четкие хрипы;
- в процессе кашля может выделяться мокрота;
- грудная клетка бочкообразная, при перкуссии слышен коробочный звук;
- нагрузка физического характера сопровождается одышкой;
- симптомы заболевания проявляются и в период отсутствия приступа.
Приступы удушья случаются часто, они могут угрожать жизни. Пациент испытывает сильный страх, его кожный покров бледнеет, а носогубный треугольник приобретает оттенок синюшности. Во время приступа человек наклоняется вперед и опирается руками, например, о стол, при дыхании используется дополнительная мускулатура.
Астма носит смешанный характер. Провоцирующими факторами выступают триггеры в виде аллергических раздражителей и инфекции. Обострения достаточно частые, приступы могут повторяться каждый день и каждую ночь. Пиковая скорость при выдохе не превышает 60% от нормы. Колебания могут превышать 30%.
Состояние больного очень тяжелое. Физическая активность ограничена, бронхоспазмы проявляются в спонтанной форме без видимых причин. Обострения отличаются высокой частотой и интенсивностью. Тяжелое течение бронхиальной астмы не поддается контролю со стороны пациента. Для мониторинга состояния каждый день проводится пикфлоуметрия.
Приступ характеризуется рядом проявлений:
- нарушения дыхания;
- устойчивая тревожность, нарастание паники, страха, появление холодного пота;
- вынужденная поза пациента;
- свистящие звуки при дыхании, которые можно услышать на расстоянии;
- повышение артериального давления и появление тахикардии;
- сильные хрипы сухого или влажного типа при дыхании.
Терапия астмы тяжелого течения не всегда эффективна, а поэтому может наблюдаться развитие астматического статуса, когда необходимо применение специальных аппаратов для поддержания жизненно важных процессов. Причиной такого состояния могут быть:
- массированное воздействие аллергена;
- присоединение ОРВИ;
- передозировка бета2-агонистами;
- резкое изменение лечения, отказ от гормональных средств.
Астматический статус развивается, если приступ не удается купировать на протяжении 6 часов. При этом содержание кислорода в крови падает, происходит накопление углекислого газа, прекращается выведение мокроты из бронхов. Лечение проводится исключительно в стационарных условиях.
Эффективность терапии интермиттирующей астмы зависит от правильности лечения. На ранних стадиях требуется создать условия для предотвращения прогрессирования недуга и максимального увеличения периодов ремиссии. Врачи назначают бета2-агонисты с коротким периодом действия, а также теофиллины. Цель – купирование приступов и предотвращение ухудшения состояния.
Препараты назначаются в форме ингалятора или таблеток для перорального приема. Обычно их употребляют перед нагрузками или до взаимодействия с раздражающими компонентами. Для повышения эффективности лечения пациенту рекомендуется изменить образ жизни. Антивоспалительные средства обычно не применяются.
Больные астмой в легкой персистирующей форме уже требуют серьезного ежедневного лечения. Профилактика обострений проводится с помощью кортикостероидов в форме ингаляторов, а также препаратов с кромогликатом натрия, недокромилом, теофиллинов.
Дозировка кортикостероидов на начальном этапе составляет 200-500 мкг в сутки. При прогрессировании недуга дозу повышают до 750-800 мкг ежедневно. Перед сном следует использовать бронходилататоры продолжительного действия.
Больные астмой средней персистирующей степени вынуждены каждый день принимать бета2-агонисты и противовоспалительные медикаментозные препараты. Такая комплексная терапия позволяет предотвратить ухудшение состояния пациента. Назначаются беклометазона дипропионат, а также другие ингаляторы-аналоги, содержащие кортикостероиды.
Дозировка — 800-2000 мкг (в каждом случае — подбирается индивидуально!). Однако и без употребления бронходилататоров длительного действия не обойтись. Они оказываются незаменимыми при ночных приступах. В курс терапии включаются теофиллины.
При тяжелом течении бронхиальной астмы курс терапии направлен на смягчение симптоматики. Назначают прием таких препаратов:
- Кортикостероиды в больших дозах. Приемлемой на начальном этапе дозой считается та, что обеспечивает контроль симптоматики. После появления эффекта дозировка часто уменьшается. Врачи назначают глюкокортикостероиды системного действия. Форма этих препаратов различна – это могут быть ингаляторы с аэрозолем, таблетки, капли.
- Бронхолитики. К этим препаратам относятся средства разных групп. Предпочтение отдается метилксантинам и бета2-агонистам. Дадут определенный эффект холинолитики.
- Нестероидные противовоспалительные средства. Использование данных медикаментов связано со смешанной этиологией недуга – астма возникает из-за аллергенов, физических нагрузок, климатических условий. Применяют препараты с кромогликатом или недокромилом натрия.
Лечение тяжелой астмы проводится с использованием лекарств, которые часто обладают существенными побочными эффектами и противопоказаниями. В большинстве случаев лечение ведется в условиях стационара.
Для детей характерна атопическая форма недуга. Она непосредственно связана с аллергическими проявлениями. Провоцирующим фактором выступают проблемы с питанием в течение первых лет жизни и условия окружающей среды. В этот период требуется:
- обеспечить регулярное и непрерывное грудное вскармливание новорожденных;
- вводить прикорм не раньше, чем малыш достигнет 6-месячного возраста, причем необходимо исключать продукты, которые могут вызвать аллергию;
- создать наилучшие условия для жизни и развития малыша;
- исключить воздействие провоцирующих аллергию факторов, например, сигаретного дыма или агрессивной бытовой химии;
- своевременно диагностировать и лечить болезни органов дыхания у малышей.
Взрослые пациенты сталкиваются с астмой как осложнением болезней органов дыхания в хронической форме или последствием длительного воздействия вредных условий окружающей среды – табачного дыма, выхлопов авто, промышленных выбросов. Поэтому следует своевременно исключить эти факторы и начать лечение болезней системы дыхания.
Важно принимать меры, направленные на уменьшение тяжести недуга и предотвращение обострения. Это особенно важно, если у пациентов диагностирована бронхиальная астма в тяжелой степени. Для этого целесообразно исключить контакт с аллергеном, который предварительно надо точно выявить. Чтобы уменьшить вредное воздействие аллергенов, следует:
- регулярно проводить влажную уборку, не реже 1-2 раз в 7 дней;
- в жилье астматиков исключить наличие ковровых изделий, мягкой мебели, предметов, на которых может оседать пыль;
- стирать постельное белье еженедельно с использованием горячей воды и хозяйственного мыла;
- применять чехлы для подушек или матрацев;
- уничтожать насекомых;
- не включать в рацион продукты, провоцирующие аллергическую реакцию организма.
Все указанные меры помогут не допустить развитие недуга и повысить эффективность терапии.
В комплекс мероприятий включаются действия по предотвращению аллергических реакций и недугов органов дыхательной системы.
Они особенно важны для лиц со склонностью к аллергии, а также людей в состоянии предастмы, когда заболевание еще не развилось. Профилактические мероприятия необходимы для:
- лиц с наследственной предрасположенностью к астме;
- пациентов с аллергическими реакциями;
- лиц с иммунологически доказанной сенсибилизацией.
Им нужна терапия, направленная на десенсибилизацию, с использованием препаратов противоаллергического действия.
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
НИИ пульмонологии Минздрава РФ
В современном обществе бронхиальная астма (БА) относится к числу наиболее распространенных заболеваний. Так, среди взрослого населения болезнь регистрируется более чем в 5% случаев; дети болеют еще чаще – до 10%. В последние годы в рамках общества пульмонологов в России были проведены современные эпидемиологические исследования, методология которых была построена на рекомендациях Европейского респираторного общества. Важность этих исследований продиктована тем обстоятельством, что Минздрав РФ приводит предельно низкие цифры заболеваемости БА, не превыщающие нескольких промиллей. В международных масштабах официальные данные Минздрава РФ всегда вызывают удивление из-за столь низкой распространенности болезни среди жителей России. Проведенные эпидемиологические исследования (С.М. Гавалов и соавт., И.В. Лещенко и соавт., Т.Н. Биличенко и соавт.) позволили установить распространенность болезни, которая среди детей и подростков в городах Новосибирск и Москва превысила 9% и среди взрослого населения составила в Екатеринбурге около 5%. Основываясь на этих наиболее доверительных эпидемиологических данных, можно утверждать, что БА так же актуальна в России, как и в других странах Европы; общее число больных астмой в стране приближается к 7 млн человек. Однако, как уже сообщалось, Минздрав РФ учитывает менее 1 млн больных. Возникает естественный вопрос: о каких больных идет речь? В первую очередь, в официальную медицинскую статистику поступают сведения о тяжелых больных, которые неоднократно вызывают скорую помощь, по несколько раз в год поступают в больницы и проходят длительные курсы стационарного лечения, т.е. преимущественно это больные с тяжелым инвалидизирующим течением болезни. Если так трактовать официальную медицинскую статистику, то она соответствует мировой практике. В таком случае следует постулировать, что в России около 7 млн больных БА, из числа которых около 1 млн имеют тяжелые формы болезни.
На современном этапе медицинской науки тяжелые формы БА являются актуальной проблемой. Наравне с повсеместным ростом числа больных, страдающих этой патологией органов дыхания, отмечается устойчивая тенденция к увеличению числа больных, которые нуждаются в оказании неотложной помощи; они часто госпитализируются в больницы в связи с тяжелым течением болезни. Обострение часто угрожает жизни больного человека. В США отмечен рост смертельных исходов почти в 2 раза; в последние три десятилетия были описаны эпидемии смертей в Велкобритании и Новой Зеландии.
Данная статья преследует цель дать определение тяжелой БА, описать патоморфологические и патофизиологические характеристики, определить основные лечебные программы при этой форме болезни.
Термин “тяжелая бронхиальная астма” включает целый ряд клинических синдромов, которых объединяет угрожающее жизни обострение болезни. В русско-язычной медицинской литературе чаще всего используются два термина: астматическое состояние и анафилактический шок, в то время как в англоязычной литературе используются следующие термины: acute severe asthma, status asthmatecs, brittle asthma, fatal asthma, chronic difficult asthma, sudden onset attacks, slow onset attacks. Естественно, возникает вопрос: это синонимы или же термины отражают различные формы тяжелого течения БА? Русские аналоги приведенных англо-язычных терминов, могли бы быть следующими: острая тяжелая астма, астматическое состояние, нестабильная астма, фатальная астма, тяжелая хроническая астма, внезапно возникшая тяжелая астматическая атака, медленно развивающаяся астматическая атака.
Термин “острая тяжелая астма” подразумевает острое начало болезни, которое протекает так тяжело, что угрожает жизни больного. Астматическое состояние характеризуется клинической картиной нарастающего обострения и резким снижением эффективности бронхорасширяющих препаратов. В клинической картине обострения БА появляется такой синдром, как “немое легкое”; в особо тяжелых случаях развивается гипоксическая кома.
Нестабильная БА – относительно новый термин для российской медицины. Этим термином описываются больные БА с якобы хорошо подобранным лечением, но с внезапно возникающими тяжелыми обострениями. Ярким примером может служить аспириновая форма болезни, когда внезапное тяжелое обострение провоцируется приемом нестероидных противовоспалительных препаратов.
Термин “хроническая тяжело протекающая БА” применяют в тех случаях, когда болезнь плохо контролируется ингаляционными глюкокортикостероидами; возникает необходимость назначать системные стероидные препараты. Термин “фатальная астма” используют для описания внезапной смерти у больного, страдающего БА. Необходимо сказать, что данная тема недостаточно разработана в отечественной медицинской школе. Термины “внезапно или замедленно возникшая астматическая атака” отражают темпы развития обострения заболевания. Так, примером может служить замедленное обострение болезни, возникающее при респираторной вирусной инфекции.
Таким образом, тяжелая форма БА не является однородным понятием; под этим термином объединен целый ряд синдромов, отражающих степень тяжести болезни. Однако следует подчеркнуть общее снижение эффективности бронхорасширяющих препаратов, вплоть до парадоксального действия, и угрожающее жизни больного человека обострение.
Определение заболевания основано на воспалительной концепции. В последние годы дискутируется вопрос о морфологических особенностях тяжелого течения болезни; в это плане достигнут определенный прогресс. Основными морфологическими изменениями при БА являются повреждение эпителиальных клеток и их гибель; десквамированный эпителий скапливается в просвете дыхательных путей вместе с вязким бронхиальным секретом, эозинофилами и лимфоцитами. Таким образом, в просвете дыхательных путей образуется слизистая пробка, порой полностью обтурируя просвет дыхательных путей (синдром “немого легкого”). Для тяжелых форм БА характерна массовая гибель эпителиальных клеток и большое количество слизистых пробок.
Другой морфологической особенностью болезни являются изменения, наступающие в базальной мембране. Базальная мембрана утолщена, в ее ретикулярной части формируются рубцовые изменения. Описываемые морфологические изменения базальной мембраны являются патогномоничной чертой БА, что ее отличает от хронического бронхита и других хронических заболеваний дыхательных путей. Тяжелые формы заболевания сопровождаются более выраженными изменениями в базальной мембране. Считается, что если морфометрические изменения выявляют значительное утолщение базальной мембраны, то это характерно для тяжелых форм БА.
Большие изменения происходят со стороны бокаловидных и серозных желез, которые находятся в состоянии гипертрофии и гиперплазии. Считается, что описываемые изменения тем выраженнее, чем тяжелее протекает болезнь. В lamina propria происходит активный ангиогенез. Однако более всего коррелирует с тяжестью течения заболевания гипертрофия гладких мыщц бронхов. При тяжелых формах БА мышечная масса возрастает более чем на 200%.
В последние годы активно обсуждается процесс морфологической перестройки (remodeling). Для ремоудилинга характерна выраженная десквамация эпителиальных клеток; оголение базальной мембраны, которая утолщена, и в ретикулярной ее части отмечается фиброзный процес; гипертрофия гладких мышц и ангиогенез. Тяжелые формы БА связывают с процессом ремоудилинга, при котором происходят не только морфологические изменения, но также видоизменяется функция многих клеток (эозинофилов, тучных клеток, миофибробластов).
Новые знания этих морфологических и биологических изменений, наступающих при прогрессирующих формах БА, оказывают влияние на программы лечения. Так, существенно меняются лечебные подходы к использованию бронхорасширяющих средств, глюкокортикостероидов; ведется активный научный поиск новых препаратов для лечения тяжелых форм БА. Особое внимание уделяется регулированию процесса гипертрофии гладких мышц. Трофическими факторами гладких мышц являются гистамин, тромбин, тромбоксан А2, эндотелин, эпидермальный фактор роста, триптаза, интерлейкин-1. Необходимо подчеркнуть, что глюкокортикостероиды не оказывают влияния на этот процесс; с ними связывают миопатию респираторных мышц (диафрагма, межреберные мышцы и мышцы верхнего плечевого пояса). Некоторая перспектива открылась с внедрением ингибиторов лейкотриеновых рецепторов, способных приостановить нарастающую гипертрофию гладких мышц бронхов.
Снижение эффективности глюкокортикостероидов при тяжелых формах БА связывают с изменениями спектра клеток воспаления, аккумулирующихся в слизистой дыхательных путей. Эозинофильная инфильтрация уступает место преимущественной миграции нейтрофилов, что, возможно, оказывает влияние на биологические эффекты стероидов.
Большой интерес представляет изучение причинных факторов, способных приводить к тяжелому течению обострения БА. Наиболее часто приводят к обострению БА инфекционные вирусные заболевания дыхательных путей. Человек, склонный к аллергическим реакциям, на вирусное респираторное заболевание отвечает повышенной продукцией интерлейкинов 4 и 5, что происходит вследствие высокой поляризации Th2-клеток. Иммунологический ответ на вирусное заболевание человека с нормальными физиологическими реакциями проявится повышеннй продукцией g-интерферона. Этот процесс происходит при активации Th1-клеток. Таким образом, биологические закономерности лежат в основе возникновения у больных БА обострения при вирусных респираторных заболеваниях. Обострение болезни просходит на 3–5-й день от острого инфекционного начала. В эти сроки происходит увеличение числа эозинофилов в периферической крови и возрастает их миграция в слизистую дыхательных путей. Наиболее часто приводят к обострению БА коронавирусы, риновирусы, респираторно-синцитиальный вирус и вирус парагриппа. Вирусы приводят к повреждению эпителиальных клеток, нарушается мукоцилиарный клиренс, снижаются механизмы защиты слизистых дыхательных путей, что способствует адгезии и инвазии микроорганизмов. Воспаление, вызванное вирусным проникновением, сопровождается увеличением активности медиаторов воспаления (цитокины, оксид азота, кинины, метаболиты арахидоновой кислоты, активные формы кислорода). В процессе воспалительной реакции, индуцированной вирусным повреждением, изменяетя чувствительность холинергических рецепторов, наступает дисрегуляция b-рецепторов, таким образом нарушается регуляция нехолинергической – неадренергической системы. Больные БА становятся чрезвычайно чувствительными к воздействию факторов, обладающих констрикторными свойствами. Если учесть, что каждый человек в течение одного календарного года несколько раз переносит острое респираторное заболевание, то становится понятным роль и значение этих заболеваний в возникновении обострения БА. Некоторая часть больных переносит тяжелое обострение основного заболевания.
Определенная группа лекарственных препаратов может привести к тяжелым обострениям БА; в первую очередь это касается ацетилсалициловой кислоты и анальгетиков. Больные БА, имеющие такие проявления, как – отек слизистой носа, полипозные разрастания, периорбитальный отек, уртикарные высыпания, всегда должны вызывать настороженность при назначении нестероидных противовоспалительных препаратов (НПВП). Среди больных так называемой аспириновой астмой самый высокий процент смертельных исходов, что связывают с неосторожным назначением врачами разных специальностей НПВП. При этой форме заболевания больным часто рекомендуют прием системных стероидных препаратов. В последние годы стали назначать ингибиторы лейкотриеновых рецепторов, что значительно улучшило прогноз при непереносимости аспирина.
В кардиологической практике широкое применение нашли b-блокаторы и ингибиторы ангиотензинпревращающего фермента (иАПФ). Блокаторы b-рецепторов относятся к числу бронхоконстрикторов, поэтому они противопоказаны больным БА. В клинической практике встречаются больные ишемической болезнью сердца, которые длительное время успешно лечатся этой группой препаратов, однако часто после перенесенного вирусного заболевания их прием начинает провоцировать бронхоспазм. Другая распространенная группа препаратов, назначаемая у больных кардиологического профиля – иАПФ. Они в достаточно высоком проценте случаев (более чем в 30%) приводят к кашлю и более чем в 4% вызывают обострение БА. Необходимо отметить, что ингибиторы рецепторов ангиотензина не провоцируют возникновение кашля и обострения БА.
На возникновение тяжелого течения заболевания большую роль оказывают факторы внешней среды. Среди поллютантов с выраженным бронхоконстриктивным действием числятся диоксиды серы и азота, озон, черный дым. Повреждающее действие аллергенов потенцируется при одновременном воздействии на дыхательные пути поллютантов. В последние годы накопились данные о агрессивном воздействии табачного дыма на дыхательные пути человека. Многокомпонентный табачный дым оказывает выраженное нарушение мукоцилиарного клиренса, некоторые его компоненты выступают в качестве аллергенов, вызывая сенсибилизацию.
Тяжелая форма БА характеризуется высокой степенью гиперреактивности дыхательных путей, высоким уровнем сопротивления дыхательный путей воздушному потоку и резким снижением клинической эффективности бронхорасширяющих препаратов. Взаимосвязь всех трех составляющих тяжелого течения БА происходит из-за воспалительного процесса в дыхательных путях. Установлено, что высокое сопротивление дыхательных путей находится в прямой корреляционной зависимости от степени аккумуляции воспалительных клеток в стенке бронхов.
Феномен гиперреактивности лежит в основе выделения нестабильной БА. Выделяют две формы нестабильной БА. Первая характеризуется высокой степенью вариабельности пиковой скорости выдоха (ПСВ), хотя лечение подобрано на основании формуляра. В клинической картине таких больных превалируют симптомы внезапного обострения БА. Обострению заболевания предшествует большой перепад в показателях утренней и вечерней ПСВ, превышающий 20%. Эти изменения всегда должны настораживать врача, у таких больных проводимая терапия должна быть подвергнута тщательной ревизии ингаляционных глюкокортикостероидов и пролонгированные b2-агонисты, однако их состояние нестабильное. Возможно, что нестабильность связана с ингаляторами, которые содержат фреон, поэтому, назначив эти же препараты в виде сухой пудры, можно значительно улучшить состояние больных. Вторая клиническая форма нестабильной БА характеризуется внезапным развитием тяжелого обострения, хотя исходно больной человек получал индивидуально подобранное лечение с хорошим эффектом. Примером такого клинического варианта служат больные с непереносимостью аспирина и других НПВП, у которых при хорошем исходном состоянии может разыграться тяжелейшее обострение после приема провоцирующего лекарства.
Внезапная смерть больных БА
Малоизученной проблемой остается внезапная смерть больных БА. В Великобритании в середине 60-х годов наблюдалась эпидемия смертей у больных БА, которую связали с бесконтрольным использованием в высоких дозах неселективных симпатомиметиков. В тот период были описаны внезапные смерти больных БА, которые случались на фоне спокойного дыхания больных. Экспериментальные данные показали, что симпатомиметики могут оказывать кардиотоксическое действие, особенно при гипоксических состояниях; с этим неблагоприятным действием симпатомиметиков связывают возможность развития фибрилляции желудочков и внезапной смерти больного при удовлетворительном исходном состоянии дыхательной функции.
Особое место в тяжелой БА занимает астматическое состояние (status asthmaticus). Возникновению астматического состояния у больных БА предшествует обострение заболевания; проходит несколько дней и даже недель до развития такого тяжелого обострения, каким является астматическое состояние. Наиболее характерной чертой этого периода обострения является резкое снижение эффективности симпатомиметиков; более того, они начинают действовать парадоксально. Очень важным аспектом в ведении этой категории больных является ранняя диагностика и адекватное лечение, которое предотвратило бы развитие комы.
Оценка состояния больных включает клиническую картину обострения, сферу сознания, степень общего утомления, характер цианоза, утомление дыхательной мускулатуры, данные перкуссии и аускультации. Клиническая картина астматического состояния свидетельствует о крайней степени тяжести больного БА. Больной человек занимает вынужденное положение – сидит в постели, руками фиксирует верхний плечевой пояс, на расстоянии слышны свистящие хрипы, речь крайне затруднена, так как каждое слово сопровождается гнетущим ухудшением состояния больного. Обращает на себя внимание непродуктивный кашель, он возникает редко, мокрота из-за выраженной вязкости не отходит, с появлением кашля состояние больного становится еще хуже; описываемой клинической картине обострения заболевания предшествует интенсивное использование дозированных ингаляционных симпатомиметиков. Необходимо помнить, что с помощью этих препаратов вывести больного из астматического состояния не удастся.
Большое прогностическое значение в оценке состояния больного имеет сфера сознания. При нарастающих проявлениях гипоксии больные могут быть возбуждены, возбуждение заканчивается судорогами и комой. Возбуждению и коме предшествует прогрессивно нарастающее утомление больного, вся работа дыхания направлена на то, чтобы преодолеть сопротивление выдоху: короткий вдох и без паузы продолжительный болезненный и трудный выдох. В акте дыхания участвует вспомогательная мускулатура плечевого пояса, межреберных мышц и напряженная работа диафрагмы. Степень дыхательной недостаточности должна всегда оцениваться по участью мышц шеи в акте дыхания, западению межреберных промежутков и появлению торакоабдоминальной дискоординации; появление указанных признаков свидетельствует о тяжелом проявлении астматического состояния. Другим неблагоприятным признаком тяжелой формы БА является появление синего диффузного цианоза, свидетельствующего о существенных изменениях в транспорте кислорода. Перкуссия и аускультация позволяют получить очень важную диагностическую информацию. Приступ БА может осложниться развитием пневмоторакса, что чаще встречается у молодых пациентов. Перкуссия позволяет заподозрить пневмоторакс; окончательный диагноз ставят после рентгенографии органов грудной клетки. Аускультация может выявить важный феномен “немое легкое”: хрипы выслушиваются дистанционно у постели больного и отсутствуют при аускультации легких. Появление описываемого синдрома свидетельствует о тяжелом и прогностически неблагоприятном течении обострения БА, которое сопровождается нарастающей гипоксемией и гиперкапнией.
Особого внимания заслуживает оценка функции внешнего дыхания. Рекомендуется прибегать к исследованию пиковой скорости выдоха; показатели ниже 200 л/мин свидетельствуют о тяжелом обострении БА. Острая дыхательная недостаточность сопровождается появлением парадоксального пульса. Методология определения парадоксального пульса: первый тон Короткова измеряется на высоте вдоха и на глубине выдоха, если разница превышает 12 см рт.ст., то можно говорить о парадоксальном пульсе. Синдром “немое легкое” и положительный парадоксальный пульс свидетельствуют о тяжелом проявлении астматического состояния, требующем проведения неотложных мероприятий.
Лечебная программа осуществляется обязательно при постоянном участии врача, обеспечивается подача медицинского кислорода (2–4 л в 1 мин). Медикаментозные средства, которые применяются при лечении астматического состояния, мало отличаются от базисной терапии, однако способ доставки, лекарственная форма этих препаратов существенно отличаются от тех, которые используются для поддержания ремиссии больных БА. При астматическом состоянии назначаются короткодействующие препараты, т.е. прекращается прием пролонгированных симпатомиметиков (сальметерол, формотерол, сальтос) и теофиллинов (теопэк и т.д.). Этот принцип продиктован необходимостью титровать дозы препаратов в короткий промежуток времени. Особенно следует привлечь внимание к тому, что необходимо избегать назначения пролонгированных (депо) стероидных препаратов – они при БА противопоказаны.
Лечение астматического состояния следует начинать с ингаляции раствора сальбутамола в дозе 2,5 или 5 мг через небулайзер. Эта доза может быть повторена в течение последующих 40–60 минут. Возникает вопрос, касающийся предположения о негативной роли симпатомиметиков в лечении астматического состояния. Введение сальбутамола через небулайзер позволяет избегать ингаляций фреонов, что существенно в достижении желаемого эффекта. В указанных дозах сальбутамол оказывает стимулирующее действие на работу дыхательных мышц, что очень важно в борьбе с их утомлением. Хороший эффект достигается при сочетании сальбутамола и ипратропиума бромида, который потенцирует бронходилатацию.
Глюкокортикостероиды назначаются по жизненным показаниям у больных с астматическим состоянием. При начальных проявленях астматического состояния предпочтение отдается назначению ингаляционных форм стероидов (будесонид) в виде суспензии для небулайзер-терапии. Однако в России практические врачи чаще назначают преднизолон per os в дозе 30 мг или же внутривенно 200 мг гидрокортизона. Необходимо подчеркнуть, что внутривенное введение эуфиллина не является назначением первой линии. Снижение напряжения кислорода до 60 мм рт.ст. и увеличение напряжения углекислоты выше 45 мм рт.ст. свидетельствуют о тяжелой дыхательной недостаточности у больного с астматическим состоянием и должны рассматриваться как абсолютное показание к проведению искусственной вентиляции легких. Большая перспектива связана с назначением гелия в подогретом виде. Гелий существенно снижает уровень турбулентности воздушного потока в дыхательных путях, тем самым улучшая газообменную функцию легких.
Беротек Н (торговое название)
Саламол стеринеб (торговое название)
источник
Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
источник