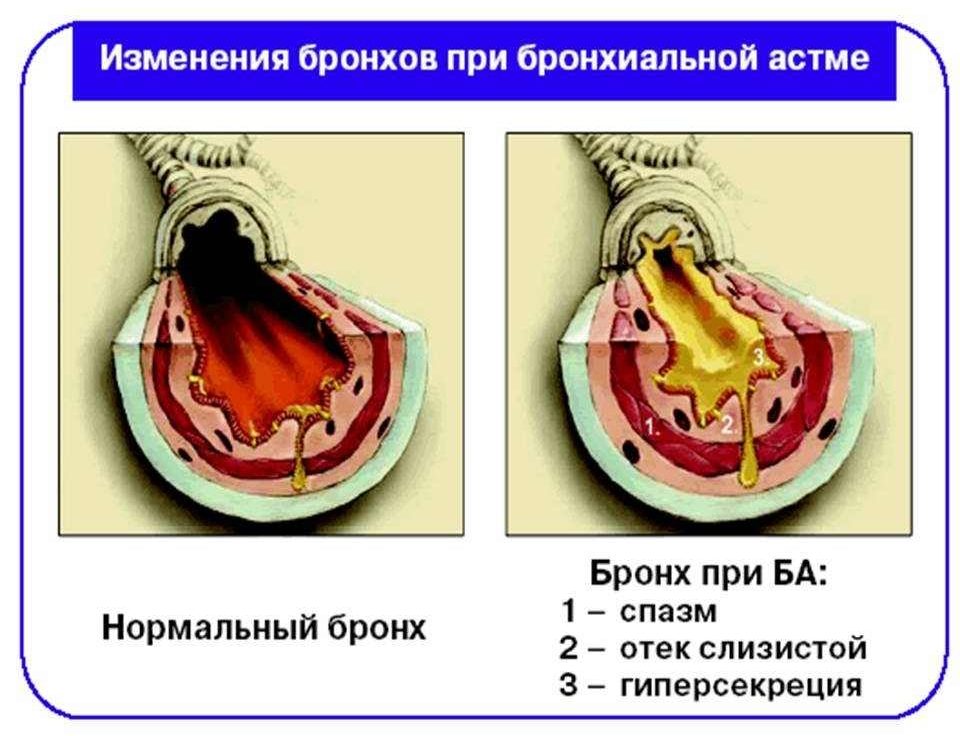
Аспириновая бронхиальная астма – одна из разновидностей бронхиальной астмы, которая характеризуется проявлением бронхоспатического синдрома в ответ на прием практически любого обезболивающего препарата ненаркотического происхождения. Особенно это касается ацетилсалициловой кислоты и ее производных – салицилатов. Болезнь коварна тем, что на ее фоне развивается нарушение обменного процесса арахидоновой кислоты, что вызывает бронхоспазм и сужение просвета в бронхах. Заболевание протекает тяжело, бронхолитики эту форму практически не лечат, из-за чего требуется экстренное назначение глюкокортикоидных препаратов, прием которых осуществляется посредством ингаляции с целью предотвращения осложнений.
Чаще всего эта форма болезни возникает у старших, группа риска – женщины от 30 до 40 лет. Доказано, что непереносимость нестероидных анальгетиков наблюдается в среднем у 10 – 20% больных бронхиальной астмой, что увеличивает риск осложнения, если еще и в анамнезе риносинусит. Впервые документально зафиксировали непереносимость ацетилсалициловой кислоты еще в начале 20 века, когда у больного развился ларингоспазм, ведь тогда недавно появился аспирин.
Существует несколько разновидностей течения болезни – непосредственно сама ацетилсалициловая аформа, аспириновая триада и смесь атопической бронхиальной формы в комбинации с непереносимостью либо гиперчувствительностью по отношению к нестероидным противовоспалительным медикаментам. Чаще всего симптоматика проявляется у лиц, страдающих от ринореи либо синусита, в период респираторного вирусного или бактериального заболевания, когда принимаются препараты, обладающие антипиретическими свойствами с целью понижения высокой температуры тела.
Если возникает аллергическая реакция, то спустя 30-60 минут, после выпитой таблетки аспирина либо его аналогов начинается сильнейшее выделение жидкости из носовых проходов, слезотечение, гиперемия лица и верхней части грудной клетки, затем возникает асфиксия, и все в совокупности начинает напоминать классический приступ бронхиальной астмы. Нередко в дополнение к приступу добавляется рвота, тошнота, боль в эпигастральной части тела, понижение показателей артериального давления, предобморочные состояния и сильное головокружение.
Если у больного развилась классическая аспириновая астма, то вскоре после приема любого нестероидного анальгетика проявляются обычные симптомы непереносимости без сопутствующих осложнений. При наличии аспириновой триады возникает смесь признаков, напоминающих риносинусит (носовые ходы закладывает, головные боли и обильные выделения слизи из носовых проходов), аллергию на выпитые медикаменты (тяжесть в висках, чихание, выделение слез и ринорея), также в дополнение возникают проявления астматического приступа – асфиксия, наступление астматического статуса.
Если аспирин негативно повлиял на больного с атопической бронхиальной астмой, то помимо появления симптомов триады, проявляются признаки уже имеющейся болезни сверху – бронхоспазм, крапивница, экзема, дерматит (атопический).
Существует три степени тяжести болезни:
- Интермиттирующая степень – неприятная симптоматика беспокоит больного не чаще, чем 1-2 раза в месяц, ночью дискомфорт возникает также не чаще двух раз за месяц
- Легкая степень – больной может испытывать дискомфорт днем несколько раз в неделю, по ночам беспокоят проявления не чаще пары раз за месяц. При обострениях двигательная активность пациента слегка утрачивается.
- Средняя степень – приступы становятся ежедневными, у больного значительно уменьшается двигательная активность, ночью от приступов пациент страдает по несколько раз
- Тяжелая степень – двигательная активность у пациента практически полностью прекращена, приступы носят постоянный характер, по ночам больной не может даже спать нормально, потому что из-за обострений часто просыпается.
Особых различий схемы лечения у больных с ацетилсалициловой бронхиальной астмой от обычной формы болезни не имеют. В первую очередь, нужно исключить из употребляемого перечня медикаментов аспирин, а также прочие нестероидные противовоспалительные анальгетики. В особенности это касается препаратов пиразолонового ряда: метамизола натрия (анальгин), баралгина, теофедрина, спазмалгона, темпалгина и амидопирина.
Также нежелательно принимать другие обезболивающие противовоспалительные средства, которые относятся к другим производным. К примеру, диклофенак (ортофен), напроксен натрия, нурофен (ибупрофен), пироксикам, индометацин. В редких случаях, когда действительно необходимо, в качестве жаропонижающего средства можно принимать солпадеин, парацетамол, фенацетин или трамадол. То есть, отдать предпочтение наркотическим анальгетикам, которые выпишет врач. Без рецепта можно купить только парацетамол. Для борьбы с приступами используют глюкокортикостероиды, бета-2-агонисты, антихолинергики, антилейкотриеновые медикаменты.
Подробная информация о Аспирине находится здесь.
источник
Аспириновая астма (АА) — это заболевание, при котором основным причинным фактором является прием лекарства, обладающего обезболивающим, жаропонижающим и противовоспалительным эффектами, относящегося к нестероидным противовоспалительным препаратам (НПВС). Это особый вид, встречающийся в среднем у 10-40% пациентов, страдающих бронхиальной астмой.
Что это такое? Это патологическое состояние, когда дыхательная система человека излишне остро реагирует на проникновение в организм любым путем (через рот, внутривенно и т. д.) вещества по типу аспирина. Избирательное поражение бронхов и легких, проявляющееся затруднением дыхания, маскируется под признаками бронхиальной астмы и тяжело поддается стандартному лечению.
Аспириновая бронхиальная астма (БА) — это один из клинических вариантов бронхиальной астмы, обладающий особым патогенетическим механизмом, связанным с непереносимостью обезболивающих и жаропонижающих (нестероидных противовоспалительных) лекарственных средств.
Наиболее часто причиной развития аспириновой астмы выступают представители группы салицилатов (аспирин) и производные индолуксусной кислоты (индометацин).
Однако необходимо помнить, что аспириновую астму могут провоцировать комбинированные медикаменты, имеющие в своем составе действующее вещество ацетилсалициловой кислоты, а также пищевые продукты, содержащие салицилаты (цитрусовые, ягоды, томаты,) или пищевые добавки/красители, придающие желтоватый оттенок продуктам (тартразин).
Обращает внимание клиническая особенность данной формы бронхиальной астмы, характеризующаяся осложненным течением с частыми обострениями. При этом добиться полного восстановления проходимости дыхательных путей бывает сложно.
На сегодняшний день не существует единой общепринятой патогенетической теории, объясняющей аспириновую астму. Путем исследований выяснено, что после приема аспириносодержащих и других нестероидных противовоспалительных средств изменяется нормальный механизм превращения арахидоновой кислоты, необходимый для образования веществ-регуляторов функций важных органов, на патологический.
В результате измененного цикла арахидоновой кислоты наблюдается избыток (гиперпродукция) лейкотриенов. Эти вещества усиливают воспалительную реакцию, под их действием развивается отек и повышается сократимость бронхов, увеличивается секреция слизи, уменьшается кровоснабжение миокарда и сила сердечных сокращений.
При бронхиальной астме степень тяжести заболевания зависит не только от интенсивности воспалительного процесса в бронхах, но и от того, где локализуются эти процессы. Особенностью патогенеза аспириновой астмы является вовлечение не только крупных и средних бронхов, но и мелких дыхательный путей (диаметр которых составляет менее 2 мм), а также ткани легких.
Обширное воспалительное повреждение слизистой оболочки органов дыхания приводит к необратимым нарушениям функции газообмена (вдыхание кислорода и выдыхание углекислого газа). В результате формируются такие осложненные формы, как астма физического усилия, ночная астма, тяжелая бронхиальная астма с высоким риском повторных обострений, тяжело контролируемая астма.
Описано и изучено несколько клинических вариантов аспириновой астмы:
- «чистая» форма;
- астматическая триада;
- сочетание непереносимости НПВС с аллергической БА.
В первом варианте прослеживается четкая схема возникновения симптомов астмы в виде появления острой нехватки воздуха и кашля после приема производных салицилатов.
Вторую форму, согласно ее названию, можно представить формулой: анафилактоидные реакции на НПВС + астматическое удушье + патология слизистой носа в виде образования полипов.
Отличительными признаками триады являются заложенность носа, снижение или отсутствие обоняния, боль в проекции околоносовых пазух, головная боль. Когда эти симптомы начинают сочетаться с признаками спазмирования бронхов, что приводит к дыхательной недостаточности, следует оценить связь с приемом аспирина или других НПВС. При прогрессировании заболевания возрастает вероятность появления анафилактоидных проявлений по типу высыпаний, воспаления слизистой носа, конъюнктивита, расстройств пищеварительной системы.
Для третьей, более сложной формы существует риск развития тяжелой патологии дыханя, поскольку аспириновая астма устойчива к лечению глюкокортикоидными гормонами, а последние являются основной группой препаратов для оказания помощи при жизнеугрожающих приступах удушья.
В целом, рассматривая симптоматику аспириновой непереносимости, можно выделить большой спектр клинических проявлений:
- покраснение кожи лица или верхней части тела;
- приступы одышки и кашля;
- воспаление слизистой носа и слизистой оболочки глаз (конъюнктивит);
- высыпание по типу крапивницы;
- ангионевротического отека (типа Квинке);
- повышение температуры тела;
- понос;
- боль в верхней части живота, иногда сопровождающаяся тошнотой или рвотой.
- астматический статус как тяжелое обострение БА;
- остановка дыхания,
- потеря сознания
- шок.
При этом первые признаки начинающегося заболевания могут включать лишь чихание, насморк или заложенность носа и покраснение лица. А возникают данные симптомы через 1-3 часа после приема аспирина или другого НПВС.
Для подтверждения диагноза «аспириновая бронхиальная астма» следует учитывать характерные диагностические параметры:
- Приступ нехватки воздуха, вызванный приемом провоцирующего вещества (производных салицилатов или пищевой добавки тартразина), возникает в диапазоне 1-2 часов.
- Возможное развитие астматической триады: аспириновая астма + непереносимость салицилатов + риносинусит или патология слизистой носа по типу полипоза.
- Снижение показателей внешнего дыхания (например: жизненная емкость легких, пиковая (максимальная) скорость выдоха и др.).
- Положительный тест с аспирином или другие модификации провокационных тестов (например, с индометацином или тартразином).
Следует помнить, что диагностические пробы следует проводить при наличии реанимационного отделения и опытных врачей.
Острое нарушение дыхания (приступ) развивается при обострении аспириновой астмы и может возникать непредсказуемо при контакте с причинным фактором или нарушении эмоционального состояния пациента.
При возникновении дыхательной недостаточности нужно предложить больному занять удобное полусидячее положение и обеспечить поступление в помещение прохладного свежего воздуха. Необходимо измерить артериальное давление и контролировать изменения пульса и частоты дыхания.
Легкую форму приступа возможно устранить путем ингаляции препарата из группы селективных стимуляторов β2-адренорецепторов каждые 20 мин в течение 1-го часа.
Среднетяжелую форму приступа следует устранять инъекционными бронхоспазмолитиками.
Самая тяжелая форма приступа называется «астматический статус», который можно распознать по таким критериям:
- острый приступ затрудненного дыхания (частота дыхания — до 40 в 1 мин):
- преобладание затрудненного выдоха над вдохом в покое;
- синюшный оттенок кожи;
- повышенная потливость;
- учащается сердцебиение;
- подъем артериального давления до высоких показателей;
- вовлечение в дыхание вспомогательной мускулатуры (межреберные мышцы, мышцы плечевого пояса и др.);
- мучительный кашель;
- пациент вынужден принять положение сидя для облегчения дыхания.
Неотложная помощь при астматическом статусе включает:
- Ингаляция увлажненного кислорода.
- Применение системных гормонов.
- Внутривенная инфузия бронхолитиков.
- Инфузионная терапия, направленная на устранение патологии кровообращения и предотвращение[М28] сгущения крови.
- При необходимости — искусственная вентиляция легких.
- Симптоматическая терапия.
Оказание экстренной помощи должно сопровождаться постоянным мониторингом лабораторных показателей и проводиться под руководством врача.
Определение тактики лечения аспириновой астмы рекомендовано выполнять под руководством врача-аллерголога. Выбор направления, продолжительности и способа лечения зависит от тяжести заболевания, возраста пациента и наличия сопутствующих патологий.
Терапия обязательно включает такие компоненты:
- Соблюдение диеты.
- Исключение риска попадания в организм медикаментов, содержащих салицилаты или компоненты нестероидных противовоспалительных средств.
- Базовая фармакотерапия бронхиальной астмы, направленная на разрыв цепочки образования воспалительных веществ.
- Формирование толерантности (нечувствительности, невосприимчивости) к повторному действию производных салицилатов.
Что касается диеты, то надо помнить, что салицилаты есть природные, содержащиеся в продуктах (например, некоторые ягоды, фрукты, овощи, напитки с добавлением зелени или продукты, приготовленные из корнеплодов), а также синтетические, используемые для консервирования. Кроме этого, надо знать про неблагоприятный эффект от использования пищевого красителя тартразина. Поскольку зафиксировано, что у 30% больных с непереносимостью аспирина наблюдается перекрестная побочная реакция к тартразину (обозначение на упаковках — Е-102), рекомендуется отслеживать наличие такой добавки в продуктах или визуально определять ее присутствие в кондитерских изделиях, мороженом, содовой воде, явно имеющих желтый цвет или оттенок.
Вторым важным условием успешного лечения является исключение вероятности проникновения в организм медикаментов, в состав которых входят производные аспирина или синтезированные химические вещества, отнесенные к группе НПВС. Следует внимательно изучать состав действующих веществ лекарственного средства и возможные побочные реакции, связанные с его приемом.
Кроме этого, следует помнить что пищевую добавку тартразин также можно обнаружить в некоторых медикаментах или медицинских изделиях по типу поливитаминных комплексов, зубных паст и других.
Базовая терапия бронхиальной астмы должна соответствовать современным клиническим протоколам лечения и проводиться специалистами. Согласно международным рекомендациям, такое лечение должно включать следующие компоненты:
- мембраностабилизирующие препараты;
- блокаторы (антагонисты) лейкотриеновых рецепторов. Одни из них блокируют рецепторы лейкотриенов (действующее вещество — монтелукаст), другие ингибируют фермент липоксигеназу и снижают синтез лейкотриенов.
- лечение глюкокортикоидами, преимущественно при тяжелой форме заболевания.
Для формирования невосприимчивости (толерантности) организма к салицилатам клинически доказана эффективность метода десенситизации. В основе его лежит свойство иммунной системы пациента не отвечать на повторное введение провоцирующего вещества, поскольку наблюдается истощение рецепторов дыхательных путей. Для формирования такого эффекта схемой предусмотрено введение аспирина в первоначальной минимальной дозе (например, 5-10 мг) с последующим контролем функции дыхания. Если отсутствует негативная реакция организма, дозу повышают на 5-10 мг, и цикл мониторинга повторяется далее. По достижении порога чувствительности на провоцирующий фактор подбирается поддерживающая доза аспирина.
Обязательным условием для десенситизации является проведение опытным врачом в стационаре при наличии средств для оказания экстренной помощи.
Пациентам с аспириновой астмой рекомендовано воздерживаться от употребления пищи по типу копченых мясных изделий, поскольку они могут содержать производные салициловой кислоты. Еще один источник салицилатов – овощи, корнеплоды, цитрусовые. Природные салицилаты содержатся в черной смородине, малине, абрикосах, вишне. Употребление этих продуктов даже в маленьких количествах может спровоцировать спазм бронхов.
В некоторых продуктах питания присутствует химическое соединение, которое является аналогом аспирина по принципу действия на организм человека. Это тартразин (Е-102) – синтетическая добавка/краситель желтого цвета, используемая в кондитерском и консервном производстве.
Больным необходимо тщательно изучать состав таких продуктов или полностью отказаться от них, чтобы предотвратить обострение болезни, тем более что указанные на упаковке компоненты не всегда соответствуют тем, которые производитель на самом деле включил в состав продукта.
Комплекс мероприятий, при выполнении которых будет обеспечено предупреждение появления признаков аспириновой бронхиальной астмы и устранены факторы риска ее обострения, включает:
- соблюдение диеты и требований к качеству и составу продуктов питания;
- исключение вероятности приема лекарственных средств, обладающих обезболивающим, жаропонижающим и противовоспалительным эффектами, относящихся к нестероидным противовоспалительным препаратам (НПВП);
- применение лекарств группы блокаторов лейкотриеновых рецепторов, способных предупредить дневные и ночные симптомы бронхиальной астмы, уменьшить проявления сопутствующего сезонного и круглогодичного аллергического ринита.
В любом случае, своевременное обращение к врачу минимизирует вероятность развития осложнений и поможет в эффективном лечении.
источник
Можно ли аспирин при бронхиальной астме. Лечение аспириновой астмы. Жаропонижающие, разрешенные к использованию. Какие препараты могут спровоцировать появление аспириновой астмы
Большинство больных астмой чувствительны к ряду препаратов, которые могут спровоцировать астматический приступ. Если у вас астма, нужно знать, каких лекарств следует избегать, за исключением случаев, когда вы абсолютно уверены, что эти препараты не приведут к обострению симптомов. Все же их следует принимать с осторожностью, даже если ранее они никогда не провоцировали обострения, так как симптомы могут появиться в любой момент.
Ниже перечислены наиболее распространенные препараты, к которым чаще всего чувствительны астматики. В любом случае, перед приемом назначенного препарата, больному астмой лучше проконсультироваться с врачом.
Аспирин и другие обезболивающие. Приблизительно от 10 до 20% больных астмой чувствительны к аспирину и другим нестероидным противовоспалительным средствам — НПВС — таким как, ибупрофен (мотрил, адвил) и напроксен (алив, напросин). Эти средства используются как обезболивающие и жаропонижающие.
Астматический приступ, вызванный этими лекарствами, может протекать очень тяжело, порой с угрозой для жизни. Поэтому астматикам, восприимчивым к данным препаратам, необходимо избегать их приема. Препараты с содержанием парацетамола , например, тиленол, более безопасны для больных астмой. Всем больным астмой рекомендовано обязательно изучить инструкцию перед применением безрецептурных лекарств от боли , кашля , простуды, лихорадки. Также, поставьте в известность врача, чтобы не назначал вам эти препараты. Если у вас возникли сомнения по поводу любо лекарства, проконсультируйтесь с врачом.
Чувствительность к аспирину , астма и носовые полипы . Некоторые астматики не могут принимать аспирин или НПВС из-за так называемой триады Самтера — сочетания астмы, на аспирин и полипов в носу. Носовые полипы — небольшие образования на слизистой носа, формирующиеся в связи с длительным воспалением слизистой носовой полости.
Чувствительность к аспирину бывает у 10-20 % астматиков и 30-40% людей с астмой и носовыми полипами . У многих астматиков, чувствительных к аспирину и НПВС, наряду с симптомами астмы — кашель , хрипы , одышка , появляются также заложенность носа, затёк слизи по задней стенке глотки. Обсудите с врачом, чем можно заменить аспирин и НПВС в случае, если у вас аллергия.
Бета-блокаторы. Бета-блокаторы — одни из наиболее часто выписываемых средств при следующих состояниях: повышенное артериальное давление , мигрень и глаукома (в форме капель). должен определить необходимость приёма этих средств и назначить вам пробную небольшую дозу, чтобы проследить за реакцией организма. Нужно предупредить всех врачей, назначающих вам лечение этими препаратами, что вы больны астмой. В том числе, предупредите офтальмолога.
Примеры бета-блокаторов — коргард, индерал, нормодин, пиндолол, трандат.
Ингибиторы АПФ (ангиотензин-превращающего фермента). Это другая лекарств, используемых при сердечно-сосудистых заболеваниях (в том числе, артериальной гипертензии). Примерно у 10% пациентов, принимающих эти препараты, возникает кашель . Кашель — не обязательно астмы. Но может проявиться совместно с астмой, или, в случае нестабильности дыхательных путей , спровоцировать хрипы и стеснение в груди. Если при приёме ингибиторов АПФ у вас возникает кашель , сообщите об этом врачу.
Примеры ингибиторов АПФ — аккуприл, ацеон, каптоприл , лотензин, мавик, моноприл , принивил, тарка, юниваск, вазотек, зестрил.
О существовании бронхиальной астмы знают практически все. И именно для людей с этим заболеванием в инструкции к предусмотрен отдельный пункт, предупреждающий о возможных побочных эффектах. Связано это с тем, что существует аспириновая бронхиальная астма, и приём подобных средств может не только не принести пользы, но и заметно навредить здоровью.
Поговорим подробнее об этом заболевании, его симптоматике, а также способах лечения и профилактики.
Итак, что представляет собой заболевание, о котором пойдёт речь? Аспириновая астма — это одна их форм бронхиальной астмы. Появляется она в результате непереносимости организмом препаратов, содержащих в своём составе кислота и другие НПВП).
Как правило, заболевание начинает проявлять себя после перенесённой атопической бронхиальной астмы, поэтому среди детей оно не встречается. Обычно патология поражает людей в возрасте от 30 до 50 лет. При этом, как показывает статистика, чаще от нее страдают женщины, а не мужчины.
Появление аспириновой астмы связано с нарушениями обмена некоторых видов кислот в организме. Способствовать этому может наследственная предрасположенность либо вирусные инфекции.
У здоровых людей в организме под воздействием фермента циклооксигеназы превращается в вещества, которые способствуют появлению воспалительной реакции (тромбоксан, простогландин). Принцип действия ацетилсалициловой кислоты и других НПВП состоит в том, что аспирин, который находится в их составе, блокирует этот фермент, и развитие воспалительной реакции прекращается.
У больных аспириновой бронхиальной астмой наблюдаются некоторые отличия в работе организма. Вместо циклооксигеназы для переработки арахидоновой кислоты он использует липоксигеназу. Это провоцирует образование лейкотриенов, которые способствуют отёку бронхов, а также появлению вязкой мокроты и сильного спазма. Результатом этого становится развитие приступа сильного удушья.
Как уже говорилось выше, аспирин содержится не только в ацетилсалициловой кислоте, но и во многих других Наиболее известные из них следующие:
- «Диклофенак».
- «Индометацин».
- «Кеторолак».
- «Мелоксикам».
- «Фенилбутазон».
- «Ибупрофен».
- «Кетопрофен».
- «Лорноксикам».
- «Нимесулид».
- «Фенилбутазон.
Кроме этого, с особой осторожностью нужно относиться к приёму таблеток, покрытых оболочкой жёлтого цвета. В их составе может быть тартазин, применение которого категорически запрещено при аспириновой бронхиальной астме.
Всем известно, что НПВП обладают отличным жаропонижающим, противовоспалительным и обезболивающим эффектом. Что делать, если их применение просто необходимо? Какое можно принять обезболивающее при аспириновой астме?
Очень эффективным средством является «Парацетамол». Он отличается быстрым действием и практически не вызывает симптомов непереносимости аспириновых препаратов. Но перед его применением обязательно необходимо проконсультироваться с врачом для определения максимально допустимой дозы во избежание проявления побочных реакций.
Как проявляет себя аспириновая могут отличаться в зависимости от степени тяжести заболевания. Рассмотрим те варианты, которые являются точными показателями патологического процесса.
Во-первых, для аспириновой астмы характерно развитие ринита. Он сопровождается заложенностью носа, появлением из него выделений и снижением обоняния. Могут наблюдаться боли в лобной части головы. Кроме этого, в носу и носовых пазухах могут появиться полипы.
Во-вторых, аспириновая астма провоцирует возникновение сильного приступа удушья. Иногда это приводит к потере сознания. В некоторых случаях заболевание может стать причиной появления крапивницы, сильного зуда, желудочно-кишечных расстройств и конъюнктивита.
Аспириновая астма не является врождённым заболеванием, поэтому до определённого момента о ней могут даже не догадываться. Симптомы появляются уже спустя 5-10 минут после приёма НПВП, поэтому при их обнаружении важно принять все необходимые меры:
- Промывание желудка. Для этого больному нужно выпить около одного литра кипячёной воды и нажать на корень языка, чтобы спровоцировать появление рвотного рефлекса. Если после проведенного действия таблетка выпала, никакие особые меры больше предпринимать не нужно. Если нет, то переходим ко второму пункту.
- Не допустить отравление организма и продолжение развития аллергических реакций. Для этого нужно выпить 10 таблеток активированного угля и одну таблетку какого-либо антигистаминного препарата («Кларитин», «Тавегил», «Супрастин» и т. д.).
При этом после окончания приступа необходимо обязательно обратиться к аллергологу. Он проведет специальные тесты на выявление заболевания и назначит необходимое лечение. При этом будут учитываться все возможные особенности организма.
Лечение аспириновой астмы проходит только в условиях стационара под постоянным присмотром специалистов. Это поможет избежать или вовремя устранить появление возможных реакций и побочных эффектов.
Одним из способов лечения является проведение десенситизации. Суть процесса состоит в том, что больному дают препараты, в составе которых есть аспирин. Происходит это через равные промежутки времени с постоянным увеличением дозы активного вещества. Метод является довольно жёстким и часто может заканчиваться приступами удушья. Именно поэтому рекомендуется проводить увеличение дозы аспирина один раз в сутки, а не во время каждого приёма.
Существуют некоторые противопоказания к использованию данного способа лечения: беременность, язва желудка либо двенадцатиперстной кишки, кровоточивость. В этих случаях аспирин применяется в виде ингаляций.
Если наблюдается плохая переносимость пациентом десенситизации, сначала назначается проведение гемосорбции. При слабой симптоматике заболевания этого процесса бывает достаточно для полного излечения. Если же нет, то через неделю опять проводится десенситизация.
По окончанию курса лечения больному назначается приём аспирина на протяжении года уже в амбулаторных условиях. Делать это нужно после еды, запивая достаточным количеством щелочной минеральной воды. В результате организм привыкает к и аллергические реакции больше не возникают.
Для уменьшения выработки лейкотриенов, которые и являются провокаторами развития заболевания, практикуется использование антагонистов. Применение этих препаратов возможно в виде таблеток либо с помощью ингаляций. Важно запомнить, что эти средства необходимо использовать только в сочетании с другими составляющими терапии, так как они не способны самостоятельно победить заболевание. Хотя общее количество приступов после их применения заметно уменьшается.
Параллельно с лечением аспириновой астмы происходит избавление и от сопутствующих заболеваний: синусита, ринита и так далее. Для этого используют симптоматическую терапию.
Для успешного лечения не достаточно приёма лекарственных препаратов. Ещё одним обязательным условием является соблюдение режима питания. Что можно и нельзя использовать в пищу при диагнозе «аспириновая астма»? Диета, разработанная специалистами, запрещает следующие продукты:
- Мясные: колбасы и колбасные изделия, буженина, ветчина.
- Фрукты и ягоды: абрикосы, апельсины, яблоки, персики, виноград, сливы, изюм, дыня, чернослив, клубника, малина, ежевика, чёрная смородина, вишня.
- Овощи: огурцы, картофель, перец (сладкий и горький), помидоры, кабачки.
- Морепродукты: креветки.
- Злаковые: кукуруза и попкорн.
- Сладости: жевательная резинка, карамель, мёд, варенье, конфеты с ароматизаторами мяты, лакрицы, фруктов и ягод.
- Полуфабрикаты и консервы.
- Алкоголь: сухое вино, шампанское, пиво.
Несмотря на немалое число запретов, больным можно без опаски употреблять крупы, яйца, молочные продукты, домашнее мясо (в малых количествах), рыбу и т. д. Главное, на что следует обращать внимание при покупке, — состав продукта. В нём не должно быть салицилатов, даже в самых малых количествах.
Как уберечь себя от появления признаков такого заболевания, как аспириновая астма? В первую очередь нужно исключить из употребления все препараты, в составе которых содержится аспирин, салициллаты, тартазин. В предыдущем разделе мы рассмотрели список запрещённых продуктов, поэтому не будем повторно обращаться к этому вопросу.
Тем, кто ещё не знает о наличии у себя возможного заболевания, нужно с осторожностью относиться к приёму аспириносодержащих препаратов и НПВП, чётко придерживаться инструкции и максимально разрешённой дозировки, не использовать их не по назначению.
Также всем нужно ознакомиться с порядком действий во время приступа астмы. Как говорится, предупреждён — значит, вооружён.
Аспириновая астма – одна из разновидностей данного заболевания, она возникает при применении препаратов на основе ацетилсалициловой кислоты и других противовоспалительных обезболивающих препаратов. У данной формы существуют свои диагностические критерии, стоит разобрать, в каких случаях возникает данное заболевание, какими симптомами оно обычно проявляет себя, какие бывают методы лечения.
Аспириновая бронхиальная астма не самая распространенная разновидность данной патологии. Она развивается из-за воздействия ацетилсалициловой кислоты на организм, при этом предсказать возможную повышенную восприимчивость к данному веществу довольно сложно.
По статистике большинство заболевших – женщины в возрасте от 30 до 50 лет. Нет проверенной информации о наследственной передачи склонности к данному заболеванию. В целом, случаи аспириновой формы составляют больше 20 – 40 процентов от всех случаев астмы, в разных источниках приводится разная информация.
У детей данное заболевание обычно встречается не так часто, однако такая вероятность существует. В целом, в большинстве случаев наличие данного заболевания определяется только при начале лечения какого-либо состояния с помощью обезболивающих и противовоспалительных препаратов.
Для аспириновой астмы характерна триада симптомов, если она раскрывается не полностью, говорят о неполной триаде. Данная триада является одним из основных диагностических критериев данного заболевания, если она отсутствует, об аспириновой астме говорить нельзя в большинстве случаев. К триаде обычно относят следующие признаки:
- воспалительный процесс на слизистой оболочке носа, обычно приводит к возникновению ринита разных видов;
- приступы осложненного дыхания, удушья;
- выявление непереносимости аспирина и других противовоспалительных обезболивающих нестероидных препаратов.
Важно! В некоторых случаях симптоматика данного заболевания маскируется под аллергические реакции.
Патогенез при данном заболевании представляет собой довольно сложный процесс, существует несколько теорий, почему некоторые люди становятся слишком чувствительны к ацетилсалициловой кислоты. Формирование аспириновой астмы связано с обменными процессами в организме.
Если триада аспириновой астмы отсутствует, причина возникновения симптомов может быть в другом. В целом, при возникновении признаков бронхиальной астмы нужно провести полноценное обследование, которое поможет точно установить причину.
Основной симптом данного заболевания – одышка, сильный кашель, переходящий в удушье, как у любой разновидности астмы. Чем дальше, тем тяжелее становятся симптомы, особенно если их основная причина, наличие ацетилсалициловой кислоты, не исчезает.
Данное заболевание в большинстве случаев начинает развиваться с воспалительного процесса в носоглотке. Обычно он представляет собой ринит, очень часто с образованием полипов на слизистой носа. Также при данной форме астмы заболевшие могут отметить следующие вещи:
- недавно приходилось принимать обезболивающие противовоспалительные нестероидные препараты, симптомы начинают усиливаться с приемом аспирина и других лекарств;
- перед астмой был период, напоминающий обычную простуду, предастма;
- порой все вышеперечисленные симптомы сопровождаются появлением высыпаний на коже, обычно они представляют собой сыпь вроде крапивницы;
- обычно возникает экспираторная одышка, когда выдыхать становится тяжелее, чем вдыхать.
При возникновении подобных симптомов нужно обязательно обратиться к врачу. Стоит отметить, что данными признаками могут сопровождаться другие виды астмы, поэтому перед началом лечения требуется полноценная диагностика.
Важно! Если не лечить астму, приступы удушья могут стать слишком интенсивными, привести к потере сознания и даже летальному исходу.
При возникновении приступов астмы и признаков данного заболевания можно обратиться к отоларингологу или напрямую к пульмонологу. Возможно, потребуется консультация аллерголога и других специалистов.
Большинство разновидностей данной патологии нельзя полностью вылечить, поскольку они зависят от внутренних процессов организма, повлиять на которые крайне сложно. Однако избегая раздражителей, приема противовоспалительных препаратов, подобрав подходящее лечение, чтобы купировать приступы, можно привести заболевание к стойкой ремиссии.
Лечение данного заболевания обычно комплексное, оно включает в себя несколько различных методов. Их обязательно нужно сочетать, чтобы добиться наиболее выраженного результата:
- Диета. В некоторых продуктах содержится ацетилсалициловая кислота, поэтому их советуют убрать из рациона. К таким продуктам обычно относят консервы, различные мясные полуфабрикаты, многие цитрусовые, в том числе мандарины, многие разновидности орехов и ягод, некоторые овощи. Также нельзя употреблять пиво, советуют избегать краситель тартразин.
- Десенситизация при аспириновой астме. Данный метод применяют, если по показаниям нельзя полностью исключать противовоспалительные препараты. Данный метод основан на том, что невосприимчивость к аспирину растет, если принимать повышенные дозы в течение 24 – 72 часов после приступа.
- Различные препараты. Они помогают снимать последствия приступов. Обычно применяются различные средства против ринита, для купирования самой астмы используют антагонисты лейкотреновых рецепторов: зафирлукаст и другие препараты, снижающие продукцию лейкотриенов.
При образовании полипов в носу может потребоваться их хирургическое удаление. В целом, план лечения может изменяться в зависимости от показаний. Терапию астмы можно проходить исключительно под контролем врача.
Антибиотики при данном заболевании обычно не назначаются, они могут быть использованы, если из-за ринита развилась какая-либо инфекция дыхательных путей и носоглотки. Применение подобных лекарств не запрещено при данной разновидности астмы.
Чем сбить температуру при аспириновой астме? Во время простудных заболеваний тяжело обойтись без обезболивающих и противовоспалительных препаратов. Если нужно сбить температуру, можно обойтись более простыми средствами: например, холодными компрессами, приемом жидкостей, обычной воды, в больших количествах.
Если при заболевании невозможно обойтись без противовоспалительных средств данного ряда, то желательно обратиться к методу дисенситизации. При наличии показаний его всегда стараются осуществить.
Поскольку большинство обезболивающих препаратов при данном заболевании оказывается под запретом, подобрать подходящее лекарство становится сложно. В большинстве случаев, если обойтись без аспирина и подобных препаратов невозможно, требуется дисенситизация.
Обычно разрешены гормональные обезболивающие, на основе стероидов. Однако стоит учитывать, что подобные препараты обычно могут применяться исключительно по рецепту. В целом, при аспириновой астме нужно соблюдать осторожность при подборе препаратов против жара и боли. В ряде случаев при приеме обезболивающих средств назначают антигистаминные препараты, помогающие сгладить симптомы аспириновой астмы.
Исследования показывают, что лидокаин не ухудшает состояние больных с астмой аспириновой формы. Поэтому его можно применять в качестве обезболивающего. Однако стоит отметить, что нужно четко соблюдать дозировки, перед началом лечения нужно обязательно проконсультироваться с врачом.
Бронхиальная астма, вызываемая гиперчувствительностью бронхов к различным раздражителям, довольно распространенное заболевание у детей и взрослых.
Изобретенный в начале 20 века аспирин, стал новой причиной возникающего удушья и дал название одной из форм этого заболевания – аспириновой астме.
Бронхиальная – состояние затрудненного дыхания, вызванное спазмом бронхов, в результате приема определенной группы лекарств (аспирин, нестероидные противовоспалительные препараты – ибупрофен, диклофенак, индометацин, кетопрофен и др.).
Появлению одышки также могут способствовать салицилаты, содержащиеся в вишне, черносливе, абрикосах, яблоках, помидорах, огурцах, грейпфруте, дыне, малине, землянике и др. Бронхоспазм могут спровоцировать коллбасные и консервированные изделия, пищевые добавки.

В результате в избыточном количестве образуются активные вещества, вызывающие воспаление, и на этом фоне возникает бронхоспазм. Поэтому аспириновая астма считается респираторной псевдоаллергией.
Еще одной причной бронхоспазма считается повышение тромбоцитов при приеме НПВП. В результате усиленно выделяются вещества (тромбоксан и серотонин), вызывающие спазмирование дыхательных путей.
По степени проявления симптомов существуют следующие виды аспириновой астмы:
- интермиттирующая – болезнь проявляет себя не чаще 1 раза за неделю, при этом ночью – не более 2 раз в месяц;
- персистирующая легкого течения – появление дневных симптомов больше 1 раза в неделю, не превышая 1 раза днем, ночных – более 2 раз за месяц. Двигательная активность пациента снижается во время удушья;
- персистирующая среднетяжелая – характеризуется ежедневными приступами, ночью – чаще, чем 1 раз в неделю. Значительно снижается двигательная активность;
- Персистирующая тяжелого течения – дневные симптомы носят постоянный характер, частые ночные обострения. Двигательная активность минимальна.
Внимание! Не стоит думать, что интермиттирующая степень – легкая, и аспириновая астма в этом случае не нуждается в лечении.
Довольно часто это заболевание имеет тяжелое и затяжное течение, возможны опасные осложнения в виде астматического статуса, поэтому лечение и поддерживающая терапия обязательны.
Ведущий способ диагностики бронхиальной астмы – изучение функции внешнего дыхания. К этому рекомендуется применить дополнительный тест на сверхчувствительность к аспирину. Делается это по причине того, что у 30% больных бронхиальной астмой – аспириновая форма болезни. Суть теста в оценке проходимости дыхательных путей с пробой разных доз аспирина. Если организм не реагирует на 650 мг препарата, это значит, что пациент не имеет к нему сверхчувствительности. Проводятся также анализы крови на выявление реакции к данному препарату.
Это заболевание может проявляться следующими формами:
- «чистая» аспириновая астма;
- аспириновая триада;
- сочетание аспириновой и атопической астмы.
Развитию болезни способствует хронический риносинусит, сопровождающийся выделениями из носа, заложенностью, болезненностью пазух. У половины страдающих полипозным риносинуситом наблюдаются приступы удушья в ответ на прием НПВП.
Дебют болезни часто начинается после инфекционных заболеваний на фоне приема лекарств из этой группы. Реакция развивается через определенное время после приема НПВП: в течение часа, если была принята таблетка, и быстрее, если препарат вводился с помощью инъекций или ингаляций. Больного беспокоят обильные носовые выделения, кашель, краснота глаз, лица и верха грудины, слезоточивость и одышка с затрудненным выдохом. Могут присутствовать тошнота, рвота, обморочное состояние.
«Чистая» аспириновая астма характеризуется более благоприятной картиной заболевания. Из симптомов присутствует только удушье как реакция на прием НПВП, иные признаки не наблюдаются.
При аспириновой триаде характерен комплекс проявлений:
- риносинусит (заложенность носа, головная боль, упорный насморк);
- проявление непереносимости препаратов из указанной группы (красные пятна на лице, чихание, слезоточивость и обильные носовые выделения);
- приступ экспираторной одышки (с затрудненным выдохом) разной степени интенсивности, слышны хрипы, больной сидит, опираясь на руки, мышцы грудной клетки напряжены. Характерно прогрессирование заболевания вплоть до астматического статуса, остановки дыхания.
При сочетании аспириновой и атопической астмы возможно присоединение признаков аллергии и на иные раздражители (пыль, шерсть и т. д.). В таком случае к аспириновой триаде добавляются сыпь, волдыри, дерматит, экзема.
Бронхиальная аспириновая астма более характерна для взрослых, чем для детей . У женщин она встречается вдвое чаще, чем у мужчин. Общие симптомы для всех одинаковы, но у взрослых есть своя особенность симптоматики, которая заключается в нарушении работы эндокринной и имунной системы. Это первый признак проявления аспириновой астмы.
Женщины при этом наблюдают сбои в менструальном цикле, возможно невынашивание беременности и ранний климакс. У каждого шестого человека, страдающего этим недугом, выявляют заболевания щитовидной железы.
Лечение этого заболевания проводится по стандартной схеме для всех пациентов с бронхиальной астмой. Однако в данном случае существует дополнение – отказ от аспирина и препаратов НПВП.
Важно! В профилактических целях для исключения приступа больным рекомендуется соблюдать диету с отказом от продуктов с салицилатами.
Желательно избегать употребления консервов, колбасных изделий, пищевых красителей, особенно тартразина (присутствует в состав многих желтых конфет, крема, кексов, пирожных), усилителей вкуса, пива, многих фруктов и овощей, содержащих эти вещества.
Из медикаментозного лечения врачи стараются обойтись применением ингаляционных форм препаратов, назначая пациенту индивидуальную дозу, соответствующую степени заболевания.
Стандартная терапия включает:
- ингаляционные кортикостероиды – будесонид, беклометазона дипропионат и т. д. ;
- ингаляционные b2-агонисты с долговоременным действием – формотерол, сальметерол;
- антилейкотриеновые препараты – монтилукаст (широко используется в лечении у детей), зафирлукаст, зилеутон, пранлукаст;
- метилксантины – теофиллин, эуфиллин;
- назальные глюкокортикостероиды – с целью лечения ринита (назонекс, альдецин и т. д.).
При полипозном риносинусите возможно применение хирургических манипуляций- удаление полипов.
Если пациент по показаниям не может отказаться от приема аспирина и НПВП или заменить их другим препаратом (например, парацетамолом) проводится десенситизация. Суть ее в невосприичивости организма к повторным дозам НПВП после удушья в результате первого приема препарата, эффект длится 1-2,5 суток.
Пациенту при этом разрабатывают специальную схему приема, начиная с минимальных доз и постепенно доводя до 650 мг в сутки. Далее сохраняют поддерживающую терапию аспирином и доводят бронхиальную астму до ремиссии. Десенситизация осуществляется строго под врачебным контролем.
При обострении дополнительно применяются:
- ингаляционные b2-агонисты быстрого эффекта (сальбутамол, фенотерол);
- антихолинергические средства – ипратропия бромид;
- пероральный прием глюкокортикостероидов и в виде инъекций;
- кислородотерапия.
Цель в лечении бронхиальной астмы – достичь стойкой и долговременной ремиссии, но даже в это время пациент нуждается в периодическом контроле дыхательной функции и, как правило, в поддерживающей базисной терапии. У человека, склонного к проявлениям этой болезни, с собой всегда должны быть препараты экстренной помощи (ингалятор быстрого действия), близкие люди должны быть информированы о мерах и правилах поведения во время приступа.
Очень интересное и познавательное видео о бронхиальной астме:
Своевременная и правильно подобранная терапия помогает пациенту вернуться к обычной жизни, а профилактика значительно снижает риск повторения заболевания.
У многих людей с астмой есть чувствительность к определеннымпрепаратам, которые могут ускорить приступ .Если у вас астма, вам нужно знать, какие лекарствамогут быть триггерами. Если эти лекарства никогда не вызывали приступы астмы, лучше принимать лекарства с осторожностью, потому что реакция может произойти в любое время.
Ниже приведен список наиболее распространенных лекарств, которые, как известно, вызывают симптомы астмы. Однако, если вам предписано какое-либо лекарство, которое, по вашему мнению, может привести к ухудшению вашей астмы, обсудите его с врачом.
Аспирин и другие болеутоляющие средства. Приблизительно от 10% до 20% взрослых, страдающих астмой имеют чувствительность к аспирину или группе болеутоляющих называемые нестероидные противовоспалительные препараты — или НПВС — такие, как ибупрофен (Motrin , Advil) инапроксен (Aleve , Naprosyn). Эти препараты часто используются для лечения боли и снижения температуры. Приступы астмы, вызванные любым из этих лекарств, могут быть тяжелыми и даже смертельными, поэтому эти препараты должны быть полностью устранены у людей, которые имеют астма или чувствительны к аспирину.
Аспириновая чувствительность, астма и полипы носа. Некоторые люди с астмой не могут принимать аспирин или НПВП из-за того, что известно кактриада Самтера — сочетание астмы, чувствительности к аспирину и полипов носа. Носовые полипы представляют собой небольшие ростки, которые образуются внутри полости носа.
Эта чувствительность к аспирину встречается у примерно 30-40% тех, у кого астма и полипы носа. У многих людей с триадой Самтера есть носовые симптомы, такие как насморк, постназальная капельница и скопление, а также симптомы астмы, такие как , и . Поговорите со своим врачом о вариантах, отличных от аспирина и НПВП, если у вас есть это.
Бета-блокаторы. Бета-блокаторы обычно назначают лекарства, используемые для лечения многочисленных состояний, в том числе сердечных заболеваний, высокого кровяного давления, головной боли. Врач должен определить потребность в этих лекарствах, и вы можете принять несколько пробных доз, чтобы узнать, влияют ли они на вашу астму.
Ингибиторы АПФ . Это другие виды лекарств, используемых для лечения заболеваний сердца и высокого кровяного давления. Эти препараты могут вызвать кашель примерно у 10% пациентов, которые их используют. Этот кашель не обязательно является астмой. Но его можно путать с астмой или, в случае нестабильных дыхательных путей, может вызвать симптомы астмы.
Если заметили ошибку, выделите фрагмент текста и нажмите Ctrl+Enter
источник
Чем заменить аспирин, необходимый для разжижения густой крови. Известно, что после 40 лет наша кровь густеет, и уже не так бодро двигается по сосудам.
Все это чревато для нашего здоровья. Очень большой риск для образования тромбов, которые могут в любой момент оторваться и перекрыть нам сосуды – т.е. в прямом смысле — жизнь.
Для этого и назначается аспирин или ацетилсалициловая кислота его действующее вещество.
- Инсульта .
- Инфаркта миокарда при атеросклерозе.
- Тромбофлебита.
- Варикоза.
- Вегето – сосудистой дистонии.
- Гипертонии.
- Риска развития онкологии (рак толстого кишечника).
- Наконец, увеличение продолжительности вашей жизни.
- Понижает температуру, уменьшает головную, суставную боль.
Ацетилсалициловая кислота имеется во всех препаратах для улучшения текучести крови, уже эффективна при 50 – 70 грамм один раз в день для профилактического лечения тромбозов:
- Кардиомагнил: также действует, как и аспирин.
- Тромбо АСС.
- Аспирин кардио.
- Аспирин: действует быстро при необходимой помощи инфаркта миокарда, развивающемся ишемическом инсульте. Это спасение для больных.
- КардиАСК.
- Ацекардол: считается очень эффективным лекарством.
- Курантил: назначают для больных склонных к появлению тромбов.
- Фенилин: действует не так быстро, как аспирин – через десять часов после употребления. Длительно этим препаратом не лечат.
- Эскузан: больше эффекта при варикозе вен. Убирает отечность, боли, тяжесть в ногах.
- Аспекард.
К их классу можно присоединить и нестероидные противовоспалительные препараты (вольтарен, диклофенак, ибупрофен). Детям аспирин давать не рекомендуется до 12 лет.
Было бы в жизни все так просто, но, увы, аспирин имеет много опасных побочных эффектов.
Побочные эффекты от применения аспирина:
- В первую очередь страдает наш желудок, вернее его слизистая оболочка. У клеток просто исчезает защитная слизь. Это конечно, рано или поздно приводит к язвам на поверхности желудка . Раз образовалась язва, она даст о себе знать обязательно.
- Чем дольше употребление аспирина, тем больше страдают наши бронхи. В последнее время даже говорят об аспириновой бронхиальной астме.
- Язва двенадцатиперстной кишки тоже возможна от приема долгого времени аспирина.
- Аллергические реакции, связанные с приемом аспирина тоже не редкость.
- Риски кровоизлияния в мозг по причине повышенного давления и разрыва сосуда.
- Происходят изменения и повреждения клеток почек, печени.
- При приеме антацидов почки выводят ацетилсалициловую кислоту, прием аспирина в это время бесполезен.
- Снижается активность ацетилсалициловой кислоты и прием вместе с обезболивающими, нестероидными противовоспалительными препаратами.
- Токсическое воздействие на почки появляется при совместном приеме с иммунодепрессантами.
- При употреблении с дигоксином, концентрация дигоксина увеличивается, что очень опасно для сердца.
- При приеме ацетилсалициловой кислоты с препаратами, снижающими глюкозу крови, действие таких препаратов увеличивается, может наступить гипогликемия.
Но, что же делать, не умирать ведь в самом деле. Чем можно хотя бы на время заменить аспирин? Возможно ли это? Да, возможно. Многие травы обладают таким же действием, как и аспирин.
Имеются растения, которые не хуже аспирина не дают тромбоцитам слипаться – образовывать тромбы. Снижают свертываемость нашей крови. По этой причине она легко движется по сосудам, проникая в самые тонкие артерии и капилляры.
- Кора ивы белой: (в своем составе имеет салицин, как и аспирин. Хорошая замена аспирину. Дневная доза от одного до трех граммов).
- Липа.
- Трава якорцев.
- Лабазник.
- Гинкго билоба.
- Пион (корни).
- Красный клевер.
- Цикорий.
- Боярышник.
- Медуница.
- Полынь.
Иногда такое лечение необходимо беременным женщинам, аспирин им противопоказан.
Приготовление настойки:
Из них лучше всего делать спиртовую настойку по причине того, что полезные вещества лучше растворяются в спирте.
- Обычная дозировка: одна часть растения и десять частей спирта или хорошего качества водки.
- Настаиваем не менее десяти дней.
- Процеживаем.
- Пьем по 10 капелек три раза/день.
- Хранится может настойка очень долго – до 5 лет.
- С уменьшением в бутылочки настойки ее нужно постоянно переливать в меньшую посуду. Воздух ведь испаряет спирт.
Есть люди, которые не могут лечиться спиртовыми настойками.
Для них способ:
- Возьмите дозу капель на сутки – 30 капель.
- Смешайте в стакане с тремя ложками кипятка.
- Пейте по столовой ложке вместе с пищей три раза/день.
Приготовленные настойки хорошо помогают при варикозе. Растирайте больные ноги по ходу больных вен. Настойки можно чередовать, со временем будете знать, что вам лучше всего помогает.
Имейте в виду, от настойки донника бывает кровоточивость десен . Просто замените настойку на спирту на отвар на воде. Берется чайная ложка донника на стакан кипятка. Принимать только по столовой ложке 3 раза/день. Иногда помогает уменьшенная доза настойки – вместо десяти капель пьют по пять капелек на один прием.
При лечении липой часто болит голова . Этот симптом проходит при снижении дозы.
Знайте, что – перед оперативным лечением или походом в стоматологический кабинет лечение ацетилсалициловой кислотой и растениями, ее содержащими нужно прекратить по причине риска кровотечений.
Имеются готовые растительные препараты для улучшения текучести крови:
Гинкго билоба.
Экстракт сосновой коры. Родина – Франция. Снимает воспаление, имеет антиоксидантные свойства. Дневная доза 200 мг.
Поликазанол:
Просто незаменимая альтернатива аспирину, но, без побочных эффектов. Препарат изготовлен из сахарного тростника и есть во всех аптеках. Замечательно снижает повышенный холестерин крови. Многие заменяют им прием статинов. Дневная доза – 20 мг.
Омега 3 жирные кислоты:
Дневная доза для замены аспирина – 4 грамма. При приеме омега — 3 тромбоциты теряют способность к склеиванию, не откладываются на стенках сосудов.
Бромелайн (ананас):
Обладает хорошей альтернативой для замены аспирина.
Прекрасный препарат, обладающий многими полезными свойствами.
Вышеперечисленные растения очень хорошо помогают сделать кровь более текучей. Не менее важно больше употреблять продуктов, способствующих этому же.
Льняное масло содержит Омега – 3 ненасыщенные жирные кислоты. Кроме разжижения крови вы сможете понизить плохой холестерин в крови у больного.
Не менее полезно оливковое масло холодного отжима. В нем очень много биологически полезных веществ.
Кто еще не пробовал, обязательно включайте его в рацион. Нужно помнить, имбирь повышает аппетит.
Очень активно действует на текучесть крови. Содержится в морепродуктах.
Рекомендуемая доза на день: 200 грамм.
Имеется в продаже в аптеках и магазинах. Лучше лечиться и питаться аптечными препаратами. Кроме разжижения крови борется с атеросклерозом.
Содержит куркумин, действующий противовоспалительными свойствами при болезнях сердца, атеросклерозе. Очень помогает при сердечной недостаточности. Достаточно от 400 мг до 600 мг на сутки.
Не превышайте дозу по причине получить вздутие живота, диарею или изжогу.
На день достаточно 30 граммов.
Орехи синтезируют образование азота, он и снижает свертываемость крови.
Ее после прорастания сушат, измельчают, добавляют в любые блюда. Проросшая пшеница содержит витамин Е.
Вопреки всему темный шоколад, который содержит какао бобов не меньше 72 процентов очень полезен для здоровья. Содержит флавоноиды, не дающие слипаться тромбоцитам. Он не поднимает сахар крови или холестерин.
Санирует наши мочевыводящие пути, делает жидкой кровь.
Кушать в любом виде. Можно варить, делать морс, кисель.
Он имеет в своем составе мощный антиоксидант — аллицин. К тому же и микробы уничтожает. Уменьшает вязкость тромбоцитов, понижает холестерин.
Достаточно от одного до трех зубков на день. Иногда от его применения может подташнивать, наблюдается диспепсия, кровоточивость. Тогда натуральный чеснок просто замените на аптечные препараты из него.
Природный аспирин. Старайтесь в сезон кушать ее по половине стакана в день. Не теряет своих свойств при заморозке.
Очищает кровь, делая ее текучей.
Умеют снижать холестерин, делают кровь текучей.
Имеют в своем составе природные составляющие аспирина. Ликопен обладает противораковым действием.
Очень полезны добавки к пище: редька, хрен. Кисломолочные продукты (натуральные), гранат, свекла. Изюм, чернослив, черника, вишня, клубника, меде, уксусе.
Чем заменить аспирин, общие советы:
- Курение способствует тому, что наше кровь становится очень густой рано. Поэтому все любители сигарет рискуют заработать очень серьезные болезни, начиная от атеросклероза и заканчивая раком легких.
- Пейте достаточно чистой воды. При обезвоживании кровь становится густой.
- Больше двигайтесь, особенно, когда кругом свежий воздух.
Запомните показания для применения аспирина:
Если вы человек уже в возрасте:
- Женщины от 55 лет до 79.
- Мужчины от 45 лет до 79.
- При повышенных цифрах холестерина, глюкозы крови.
- Повышенное давление.
- Если имеется наследственное заболевание рака кишечника.
- Вы курите.
- Имеете перенесенные болезни инфаркта миокарда , инсульта. Только, когда назначит врач. Самолечение, особенно продолжительное, очень опасно.
При всех остальных болячках есть более безопасные препараты для лечения.
Чем заменить аспирин – мы сегодня узнали. Как и на что он действует тоже теперь знаем. Думаю, что немного помогла вам разобраться в этом вопросе.
Будьте здоровы, не болейте.
Всегда заходите ко мне в гости.
С уважением, Татьяна Николаевна, автор.
Посмотрите видео, чем можно заменить кардиомагнил:
источник