Бронхиальная астма у ребёнка уже не является заболеванием, осложняющим жизнь малыша и родителей. Адекватное лечение позволит нормально развиваться и вести полноценную жизнь.
Со временем приступы возникают реже и даже совсем прекращаются. О признаках и симптомах развития астмы у детей поговорим далее.
О симптомах и лечении анемии у ребенка читайте в нашей статье.
Как начинается астма? Бронхиальная астма является негативной реакцией бронхов на определённый аллерген.
Патология часто наследственная и проявляется в раннем возрасте.
Обострения сменяются ремиссией, а продолжительность этих периодов зависит от особенностей ребёнка, условий жизни, используемых лекарств. Заболеванием нельзя заразиться.
Когда у ребёнка появился кашель после общения с детьми, имеющими такие же симптомы, то это указывает на бронхообструкцию. Она возникает из-за воздействия вируса на бронхи.
Поставленный диагноз не означает, что ребёнок будет инвалидом, но потребуется соблюдение множества ограничений.
Устранить заболевание очень сложно, но с помощью лекарственных препаратов можно удерживать ремиссию длительное время.
Бронхиальная форма бывает следующих форм:
- Астма неаллергическая. Эта форма возникает из-за эндокринных заболеваний, перегрузок нервной системы или попадания микроорганизмов.
- Смешанная астма. Этой патологии характерны все возможные симптомы этого заболевания.
- Аллергическая. Этот вид астмы проявляется в виде:
-
сочетания симптомов патологии и насморка, сопровождающегося обильными выделениями;
- кашля с мокротой;
- реакции на контакт с раздражителем.
Дети любого возраста рискуют заболеть бронхиальной астмой, но чаще всего она развивается у детей до 5 лет.
В каждом возрасте астма проявляется по-разному. Поэтому родителям следует обращать внимание на возникающие симптомы.
Это позволит быстро диагностировать болезнь и добиться длительной ремиссии с помощью приёма лекарственных препаратов.
Проявления до года:
- постоянное чихание, кашель и выделения из носа;
- отекают миндалины;
- плохой сон;
- проблемы с ЖКТ;
- дыхание «всхлипывающее».
Особенности проявления до 6 лет:
- покашливание во сне;
- появляется сухой кашель во время подвижных игр;
- дыхание ртом вызывает кашель.
У подростков:
- кашель в период сна;
- дети боятся активного движения;
- приступ заставляет ребёнка сесть и наклониться вперёд.
В этом возрасте диагноз уже поставлен, и ребёнок знает провоцирующие факторы. Он должен всегда носить ингалятор.
Данное заболевание опасно осложнениями. Особенно это чревато для лёгких, так как может возникнуть:
- Эмфизема – лёгкие становятся «воздушными».
- Ателектаз – закупорка бронха отключает часть лёгкого.
- Пневмоторакс – в плевральную полость проникает воздух.
Астма влияет и на сердце. Может возникнуть сердечная недостаточность с отёком тканей.
Основной причиной возникновения приступов считается гиперактивность бронхов, которые мгновенно реагируют на различные раздражители.
Наиболее распространённые причины:
- Чаще всего астма развивается у мальчиков, так как у них присутствуют особенности структуры бронхов.
- Дети с избыточной массой тела тоже нередко страдают астмой. Диафрагма занимает высокое положение и поэтому возникает недостаточная вентиляция лёгких.
- Генетическая предрасположенность играет важную роль в развитии этого заболевания.
- Следует исключить некоторые продукты питания: шоколад, орехи, рыба.
Иногда астма является завершающим этапом аллергических проявлений.
Сначала появляется крапивница, затем экзема с зудом и только потом организм реагирует на раздражитель астматическим приступом.
Нередко приступы возникают после бронхита или после респираторного заболевания.
Как лечить аденоиды у ребенка? Ответ вы найдете на нашем сайте.
Чтобы избежать обострения заболевания, следует избегать следующих факторов:
- табачный дым;
- споры грибка в помещении;
- пыль в помещении;
- пыльца растений;
- лишний вес;
- холодный воздух;
- шерсть животных.
Все эти факторы обостряют проявление астмы независимо от возраста.
Выявить астму у ребёнка довольно сложно. Объясняется это тем, что симптомы бронхиальной астмы похожи на признаки обычной простуды или вирусного заболевания. Поэтому родители часто даже не догадываются о развитии серьёзной патологии.
Следует учесть, что при бронхиальной астме нет повышения температуры. За несколько дней до основных симптомов астмы появляются предвестники. В это время дети раздражены, плохо спят и возбуждены.
Проявления предвестников:
- Утром у малыша течёт слизь из носа, и он часто чихает.
- Через пару часов появляется сухой кашель.
- В середине дня кашель усиливается и становится влажным.
- Спустя максимум двое суток кашель становится приступообразным.
Затем предвестники прекращаются и появляются основные симптомы заболевания.
Проявления основных признаков:
- Приступ сильного кашля наступает перед сном или после пробуждения.
- Вертикальное положение уменьшает кашель.
- Перед приступом ребёнок начинает плакать и капризничать, так как у него закладывает нос.
- Возникает одышка.
- Дыхание прерывистое и сопровождается свистом.
- Бывают нетипичные проявления – зуд и высыпания на коже.
Если астма приняла тяжёлую форму, то приступы начинают возникать в любое время.
Нужно обязательно собрать всю информацию о жизни ребёнка. Часто уже после беседы с родителями можно предположить вид аллергена, вызывающего астму. Затем сдаются определённые анализы для точного определения аллергена.
Традиционным способом определения провокатора является кожная проба.
Наносят на предплечье различные раздражители. Затем устанавливают степень нарушения функционирования дыхательной системы. Процедура называется спирометрия, при которой измеряют объём дыхания.
К большому сожалению, астму выявляют слишком поздно. Её часто принимают за обструктивный бронхит. Медики не рискуют ставить страшный диагноз и назначают не те препараты.
Родители обязаны своевременно почувствовать наступление приступа астмы и уметь его быстро устранить.
Внимание следует обратить на дыхание и внешний вид ребёнка:
- Частота дыхания должна составлять не более 20 вдохов в минуту.
- При дыхании у ребёнка не должны подниматься плечи. Остальные мышцы тоже не должны быть задействованы.
- Перед приступом у ребёнка начинаются расширяться ноздри.
- Плохим признаком является хриплое дыхание.
- Сухой кашель тоже может указывать на развитие астмы.
- Следует следить за кожей ребёнка. При наличии астмы, организм тратит много сил для восстановления дыхания, а это приводит к тому, что кожа становится липкой и бледнеет.
- При тяжёлом приступе кожа в области носа приобретает синюшный оттенок. Это указывает на недостаток кислорода. Состояние очень опасно, поэтому дома должны всегда быть ингаляторы.
Приступ случается внезапно и без всякой причины. В этом случае необходима экстренная помощь.
В такой ситуации, когда случилось воспаление в дыхательных путях (отёк, бронхоспазм), задыхающемуся ребёнку нужно облегчить дыхание сильным бронхорасширяющим средством.
Самый эффективный способ – ингалятор, позволяющий частицам лекарства мгновенно достичь поражённой зоны бронхов.
Хорошим и проверенным препаратом для оказания немедленной помощи является аэрозоль Сальбутамол. Назначается врачом, а родители больного ребёнка обязаны уметь пользоваться прибором.
Дети до 5 лет ещё не умеют правильно вдыхать. Поэтому для таких крох существуют специальные ингаляторы – небулайзеры. Нередко приходится использовать спейсеры. В такое устройство вставляется сам ингалятор.
При остром приступе ребёнку вводят определённые дозы препарата. Процесс ингаляции проводится каждые 10 минут и продолжается до нормализации дыхания. Если улучшения не наступает, то требуется госпитализация.
Ингалятора не стоит бояться, так как опасности передозировки нет.
Приступы астмы не всегда благополучно заканчиваются. При этом заболевании бывают и смертельные исходы. К сожалению, в смерти детей часто виновата не сама болезнь, а неразумные действия родителей.
Это случается, если были использованы неадекватные лекарства. Ребёнку, когда у него приступ удушья, нельзя давать:
- седативные препараты. Такие средства препятствуют глубокому дыханию, а это недопустимо при сильном приступе астмы;
- отхаркивающие препараты. Муколитики активизируют образование слизи, а её при астме уже избыток;
- антибиотики. Эти препараты самые бесполезные при астме. Они могут применяться только при осложнениях (воспаление лёгких).
О симптомах и лечении аденовирусной инфекции у детей читайте здесь.
Медикаментозное лечение можно разделить на два вида:
- симптоматическое лечение, то есть устранение приступа;
- базисная терапия.
Тактику лечения выбирает только врач. Самолечение абсолютно исключено, так как неграмотное применение лекарств усугубит заболевание и может привести к дыхательной недостаточности.
Симптоматическое лечение заключается в применении бронхорасширяющих средств: Сальбутамол, Вентолин. В тяжёлых случаях используются кортикостероидные препараты. Основной способ введения — ингаляционный.
К сожалению, все препараты этого вида лечения оказывают временный эффект. А неконтролируемое применение таких средств приведёт к тому, что бронхи перестанут реагировать на лекарство. Поэтому дозу препарата следует строго контролировать.
Базисная терапия подбирается индивидуально, учитывая степень тяжести астмы и особенности ребёнка.
Применяют следующие препараты:
- Антигистаминные средства – Супрастин, Тавегил, Кларитин.
- Противоаллергические – Интал, Кетотифен.
- Антибиотики – санируют очаги инфекции.
Иногда назначают гормональные препараты, предупреждающие обострения болезни. Нередко применяют ингибиторы лейкотриенов, которые снижают чувствительность к аллергенам.
Лечение отменяется, если два года наблюдается ремиссия. В случае рецидива – лечение следует начинать заново.
Существуют и такие способы лечения бронхиальной астмы. Они подразумевают:
- лечебную гимнастику;
- физиотерапию;
- массаж;
- закаливание;
- методики дыхания;
- посещение соляных пещер.
Фитотерапия дополняет традиционное лечение и способствует увеличению периода ремиссии. Используются отвары целебных трав. Готовятся ежедневно и принимают их длительное время. Дозы следует обязательно согласовать с врачом.
Бронхиальная астма иногда сама исчезает в подростковом возрасте, но происходит это нечасто.
Чтобы сократить приступы астмы до минимума, кроме непосредственного лечения необходимы профилактические меры. Их нужно обязательно предпринимать, если имеется предрасположенность ребёнка к этому заболеванию.
Как предотвратить эту патологию:
- Книги должны храниться в закрытых шкафах.
- Не нужно хранить одежду в комнате ребёнка.
- Не следует покупать мягкие игрушки.
- Постельное бельё желательно стирать гипоаллергенными порошками.
- Нежелательно присутствие в квартире животных.
- В период уборки ребёнка следует удалять из помещения.
- Следует заменить линолеум на другое покрытие.
Соблюдение этих простых рекомендаций позволит избежать обострения заболевания.
Раньше астматики подстраивали свою жизнь под заболевание. Многое было под строжайшим запретом. Особенно от этого страдали дети – ни щенка завести, ни попрыгать.
Но на сегодняшний день всё изменилось. Достижения медицины позволили детям жить полноценной жизнью наравне с остальными людьми.
Доктор Комаровский об астме в этом видео:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!
источник
Запишитесь к специалисту прямо на сайте. Мы перезвоним Вам в течении 2-х минут .
Перезвоним Вам в течении 1 минуты
Москва, Балаклавский проспект, дом 5
Самостоятельно удалять серные пробки не рекомендуется, поскольку при удалении можно повредить барабанную перепонку
Инородными телами гортани могут быть мелкие бытовые предметы, части пищи, живые организмы, медицинские инструменты или их части
Клиника отоларингологии предлагает вам полный комплекс диагностики и лечения заболеваний ЛОР органов
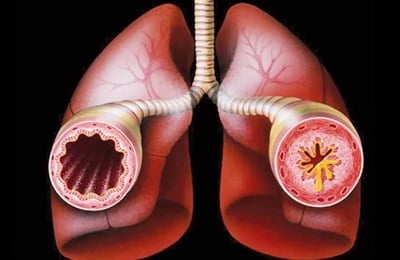
Бронхиальная астма является неинфекционным хроническим заболеванием, при котором происходит воспаление дыхательных путей. Воспалительный процесс становится причиной гиперактивности дыхательных путей, из-за чего при первом же контакте с внешними раздражителями быстро происходит нарушение проходимости бронхов. Это ограничивает объем воздуха, поступающего в легкие и вызывает усиление секреции слизи.
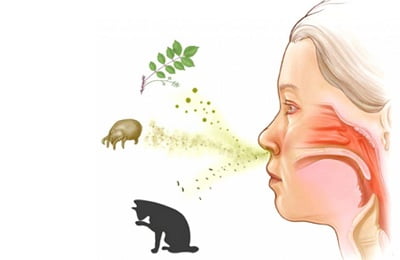
Заболевание вызывается аллергенами инфекционного и неинфекционного происхождения. К первым относится стафилококки и различные условно-патогенные микроорганизмы. К неинфекционным аллергенам, часто встречающимся в повседневной жизни, причисляют:
— пищевые – молоко, рыбу, мясо, в особенности куриное, яйца и иную белковую пищу, хлебные злаки, картофель, цитрусовые и другие продукты;
— лекарственные препараты – большую часть антибиотиков вместе с продуцентами, витамин В1, панкреатин. Эти лекарства обычно провоцируют развитие профессиональной бронхиальной астмы;
— бытовые аллергены – книжная, библиотечная и домашняя пыль, перо, пыльца растений, человеческая перхоть и шерсть растений. Наиболее сильным из бытовых аллергенов является перо и домашняя пыль – все дело в дерматофагоидных клещах, которые являются самым активным их компонентом. Клещ размножается весной и осенью, это же время является периодом обострения атопической астмы;
— продукты химического производства – вещества, используемые при изготовлении полимерных материалов, клеи, пенопласты, искусственные волокна, полиуретановые лаки, пестициды, формалины и органические соединения кобальта, хрома, ртути, мышьяка и пр. С течением времени список аллергенов подобного рода стремительно растет.
Проявления астмы ярко выражены, к ним относятся:
— нарушения дыхания, вызванные изменениями в бронхах. Чаще всего более затруднен выдох, когда бронхи из-за увеличивающегося внутригрудного давления сжимаются сильнее, но иногда может быть затруднен и вдох;
— отек и избыточное образование в бронхах вязкой и густой мокроты;
— при дыхании задействованы мышцы брюшного пресса, грудной клетки, а также плечевого пояса.
Специалисты различают 4 формы бронхиальной астмы:
— инфекционную – связана с сенсибилизацией (повышением чувствительности) к аллергенам инфекционной группы (стафилококку, нейссерии и другим);
— неинфекционную (атопическую) – обусловлена повышенной чувствительностью к лекарственным и пищевым аллергенам, книжной и домашней пыли, плесневым грибам. Также атопическая бронхиальная астма взаимосвязана с сенсибилизацией к эпидермису человека, домашних птиц и животных;
— «аспириновую» — вызвана увеличенной выработкой лейкотриенов и нарушениями метаболизма арахидоновой кислоты. При такой форме астмы дополнительно возможно развитие полипоза околоносовых пазух и непереносимости аспирина (и прочих производных ацетилсалициловой кислоты);
— смешанная – форма, сочетающая в себе несколько механизмов развития патологии.
Астма не относится к числу врожденных заболеваний, тем не менее, зарегистрированы случаи появления заболевания у детей в течение первых дней жизни.
Причиной врожденной бронхиальной астмы могут стать:
— инфекционные заболевания беременной;
— злоупотребление аллергизирующими продуктами во время беременности;
— негативные факторы (курение).
У большинства детей первые симптомы проявляются в возрасте до трех лет, зачастую принципы удушья начинаются, когда ребенок заражен ОРВИ. Мальчики болеют бронхиальной астмой чаще девочек, главной причиной астмы становится развитие аллергии к бытовой пыли, которую накапливают подушки, одеяла, мягкие игрушки и ковры.
Спровоцировать приступ удушья при астме способны:
— пыльца растений, высокая концентрация которой содержится в воздухе в период их цветения;
— появление в доме собаки или иного питомца;
— погодные условия (сырая или морозная погода, резкие изменения атмосферного давления);
— ухудшение психологического климата в семье, конфликты в школе.
У детей наблюдаются следующие симптомы астмы:
— у малышей нарушается сон, они становятся плаксивыми и беспокойными;
— детей старшего возраста беспокоит чувство сдавленности в районе грудной клетки, ощущение недостатка воздуха;
— часто приступу предшествует предприступный этап, во время которого на коже появляются зудящие высыпания, возникает кашель, насморк или заложенность носа;
— приступ сопровождается частым сухим кашлем, через некоторое время отхаркивается вязкая мокрота;
— начинается одышка, дыхание при этом становится свистящим;
— во время приступа выдох в два раза длительнее вдоха.
Основополагающим моментом в лечении астмы является:
— минимизация вероятности контакта с потенциальными аллергенами;
Если аллерген определить не удалось, применяют специфическую гипосенсибилизирующую терапию, снижающую реакцию организма на раздражитель:
— аэрозоли – для пресекания приступов удушья. Они помогают увеличить просвет бронхов и ускорить отток мокроты из них;
— ксантиновые производные – их таблетированные формы пролонгированного действия используются с целью предотвратить приступ удушья;
— гормональная терапия – применяется для лечения тяжелых форм астмы;
— антибактериальные препараты – для терапии сопутствующих болезней (бронхопневмоний, бронхитов);
— отхаркивающие средства – для лучшего отхождения мокроты.
Лечение бронхиальной астмы у детей производится аналогичными методами. Кроме того, необходимо производить профилактику респираторных инфекций с помощью закаливания, массажа и лечебной физкультуры. Из жилых помещений следует убрать ненужную мягкую мебель, лишние книги, мягкие игрушки и ковры, шерстяные одеяла и перьевые подушки заменить гипоаллергенными постельными принадлежностями. Хороший эффект дает использование воздухоочистителей и пылесосов с водяными фильтрами.
Если вас беспокоит бронхиальная астма, или вы подозреваете наличие такого заболевания у своего ребенка, обратитесь за консультацией к специалистам нашего медицинского центра. Врачи опросят вас и выполнят детальный осмотр для обнаружения возможных внешних признаков заболевания, определят перечень лабораторных исследований, способных выявить тип аллергена, после чего назначат лекарственные препараты. Помните, что только специалист способен оценить тяжесть состояния, особенно если речь идет о ребенке, и подобрать индивидуальный и оптимальный способ лечения.
источник
Одним из распространенных заболеваний дыхательной системы можно назвать бронхиальную астму. Она является хронической болезнью, во время которой наблюдается постоянный воспалительный процесс в тканях бронхов, из-за чего возникают проблемы с дыханием.
Данный диагноз означает, что заболевание не было присуще пациенту с момента его рождения, а сформировалось значительно позже под влиянием внешних причин. Иногда считается, что астма имелась у человека изначально, просто не была диагностирована. Однако если заболевание не проявляло себя в течение 20 лет жизни, а потом обнаружилось, это говорит о том, что оно не является врожденным и сформировалось недавно.
Приобретенная астма практически не отличается от врожденной по своим симптомам и признакам, равно как не наблюдается существенных отличий в ходе лечения. Основное различие приобретенной астмы от врожденной – в особенностях ее развития. Помимо того, что она проявляется у людей взрослого возраста, факторы, вызывающие ее формирование, отличаются от тех, что провоцируют врожденный тип заболевания.
Врожденная бронхиальная астма проявляется у детей с самого рождения и вызвана она особенностями организма новорожденного. Ребенок может родиться чувствительным к внешним воздействиям среды, что проявляется в реакции его бронхов.
В случае с приобретенной астмой все происходит несколько иначе. Организм пациента длительное время подвергается негативным воздействиям, из-за чего происходят необратимые изменения в тканях органов дыхательной системы. В результате проявляются астматические симптомы. Такой тип формирования астмы называется экзогенный, поскольку патология формируется под влиянием внешних причин.

- негативное воздействие климатических условий;
- курение;
- неблагоприятная экологическая обстановка;
- занятость на вредном производстве;
- склонность к аллергии;
- частые случаи вирусных заболеваний.
Для того чтобы приобрести это заболевание, достаточно одного из перечисленных факторов, хотя очень часто они воздействуют в сочетании. Любой человек, у которого наблюдаются данные особенности, относится к потенциальной группе риска. Однако их наличие не означает обязательного развития астмы. Обычно организм человека оказывается достаточно сильным, чтобы справиться с негативным влиянием. Это зависит от особенностей его иммунитета.
К наиболее вредным внешним воздействиям относятся:
-
пыльца растений;
- пыль;
- шерсть домашних животных;
- бытовая химия;
- продукты питания;
- лекарственные препараты;
- химические соединения;
- табачный дым.
Если наблюдается аллергическая реакция на любой из этих элементов, нужно быть очень осторожными и минимизировать свое взаимодействие с ним. Иначе аллергия может перерасти в бронхиальную астму.
Заподозрить это заболевание можно по его симптомам, которые необходимо знать. Хотя делать выводы может только врач после необходимых диагностических процедур. Поэтому нежелательно начинать самостоятельное лечение, пока не поставлен диагноз, но и игнорировать признаки патологии недопустимо.
Основные симптомы приобретенной бронхиальной астмы не отличаются от аналогичных симптомов врожденной формы заболевания.
Разница только в том, что при приобретенной болезни признаки проявляются во взрослом возрасте, а не в раннем детстве.

- частые приступы кашля;
- чувство сдавленности грудной клетки;
- одышку;
- затрудненное дыхание;
- ощущение нехватки воздуха;
- приступы удушья.
Все это может сопровождаться слабостью, пониженной работоспособностью, головными болями. Стоит заметить, что данные признаки похожи на симптомы бронхита или ОРВИ. Однако при бронхиальной астме отсутствует повышенная температура, кроме этого симптомы возникают неожиданно, а затем исчезают на некоторое время. В любом случае, при обнаружении этих признаков стоит обратиться к врачу для выявления точного диагноза, поскольку отсутствие лечения даже при простудном заболевании может привести к осложнениям в виде бронхита или воспаления легких.
Перед началом лечения необходимо провести обследование, чтобы выявить точный диагноз. Для этого используются:
-
прослушивание бронхов;
- тест на функцию легких;
- провокационная проба;
- рентген;
- анализ крови и пр.
Помимо анализов врач должен выяснить особенности жизни пациента, такие как:
- характер его деятельности;
- перенесенные травмы;,
- операции и заболевания;
- наличие больных астмой среди ближайших родственников;
- аллергические реакции и пр.
Все это поможет не только диагностировать болезнь, но и определить стратегию ее лечения, поскольку станут ясны ее причины.
Полностью избавиться от астмы любого типа невозможно, независимо от того, насколько эффективные методы будут выбраны. Медицинское воздействие заключается в том, чтобы с помощью лекарственных средств снимать наиболее острые проявления болезни и избегать слишком частого их повторения.
Для того, чтобы не допускать обострений заболевания, необходимо выявить факторы, которые их провоцируют. После этого следует исключить их воздействие либо минимизировать контакт с раздражителями.
Чтобы купировать приступы астмы, используются противовоспалительные (Кромогликат натрия, Недокромил натрия) и бронхорасширяющие средства (Сальбутамол, Будесонид). С помощью противовоспалительных средств удается остановить активный процесс выработки слизи в бронхах, что снижает чувствительность организма к вредным воздействиям.

Очень важно, чтобы в ходе лечения использовались лекарственные средства, которые не вызывают побочных эффектов. При борьбе с астмой предполагается длительное применение препаратов, поэтому необходимо минимизировать дискомфорт от их использования. Также необходимо убедиться, что из-за них не возникают аллергические реакции. Именно поэтому назначать лекарства должен врач. Самостоятельно выбирать себе лечение очень опасно.
Не менее важна профилактика при наличии астмы. Соблюдение профилактических мер поможет избежать обострений болезни и частого использования сильных средств. Основные профилактические мероприятия при приобретенной астме заключаются в следующем:
- Отказ от курения.
- Выполнение санитарно-гигиенических правил.
-
Избегание вирусных заболеваний и тщательное лечение при их возникновении.
- Минимум контактов с вредными веществами или полное их исключение (иногда есть необходимость в смене климата или вида занятости).
- Выполнение посильных физических нагрузок.
- Укрепление иммунитета.
- Соблюдение режима дня.
- Избегание сильных эмоциональных потрясений.
- Соблюдение рекомендаций врача.
Пациентам, больным бронхиальной астмой, приходится во многом ограничивать себя, чтобы не вызвать серьезных ухудшений в самочувствии. Тем не менее наличие этого недуга не означает, что человек становится неполноценным. При соблюдении правил, своевременном приеме лекарственных средств и осторожности есть возможность вести полноценную жизнь, не испытывая значительных затруднений.
источник
Астма — это самое распространенное хроническое заболевание детей. Однако только в половине случаев врачам удается установить диагноз и назначить соответствующее лечение. Особенностью астмы у ребенка является то, что нередко она скрывается под маской бронхита или рецидивирующей простуды и таким образом вводит в заблуждение не только родителей, но и врачей.
Еще одна особенность — это то, что маленький ребенок, чувствуя недомогания со стороны дыхательных путей, пищеварительной системы, кожи и т. д., не всегда может внятно пожаловаться родителям или воспитателю.
Следующие признаки и симптомы могут указывать на астму у ребенка:
- Навязчивый сухой кашель и сухие хрипы, которые возникают в виде приступов в течение длительного времени;
- Частые простудные заболевания;
- Увеличенная в объеме или деформированная грудная клетка;
- Кашель, сухие хрипы и сильная одышка, возникающие после физической нагрузки;
- Кашель и одышка, возникающие ночью при отсутствии признаков простуды;
- У младенцев — сонливость и снижение реакции на окружающих, в том числе на родителей;
- Трудности с кормлением (отказ от груди);
- Расширение ноздрей при дыхании (возникает при тяжелой астме);
- Тихий, слабый плач;
- Усиленная работа межреберных мышц, возникающая при нарушении дыхания у младенцев и маленьких детей, в дыхании участвуют мышцы плеч, шеи, спины, брюшной стенки;
- Бледность и синюшность кожи, возникающие вслед нарушения проходимости бронхов, снижения вентиляции легких и недостаточного снабжения кислородом тканей.
Кроме этих признаков надо учитывать атопические заболевания, включая пищевую аллергию. Аллергический ринит, аллергический дерматит могут указывать на потенциальную предрасположенность к астме, особенно у младенцев и детей младшего возраста. Более 75% детей-астматиков страдают аллергией.
У 60% астматиков есть близкие родственники с тем же заболеванием. Если астмой страдает один из родителей, риск развития астмы у ребенка составляет 25%, если же оба родителя — астматики, шансы возникновения астмы у ребенка увеличивается до 50%.
Наличие астмы в вашем роду не предопределяет развитие заболевания у вашего ребенка. Ему передается по наследственности только склонность к астме, но не само заболевание. Если ни один из родителей не страдает астмой, вероятность развития болезни у ребенка не превышает 15%.
В целом внешние возбудители играют более значимую роль в развитии астмы, чем предрасположенность. По мнению большинства специалистов, в развитии астмы у детей младшего возраста чаще всего повинны респираторные вирусные инфекции. Серьезным раздражителем дыхательных путей ребенка является табачный дым. Согласно результатам многих исследований курение матери оборачивается значительным фактором риска относительно астмы у младенца. Отмечено, что дети курильщиков страдают астмой в два раза чаще.
Да. Одним из важнейших факторов, снижающих риск развития астмы у ребенка, является грудное вскармливание. Оно вызывает положительное влияние на ребенка и поэтому должно оставаться методом выбора при вскармливании новорожденных.
Врожденной астмы нет. Есть предрасположенность к астме, вероятность при которой достигает 50%.
Во многих случаях диагностика астмы у детей (особенно у младенцев) затруднена. Астма многолика и проявляется комплексом симптомов, которые по-разному сочетаются у разных пациентов. Кроме того, у детей симптомы астмы могут со временем видоизменяться. Методика диагностики астмы у ребенка приблизительно такая же, как у взрослого.
Для диагностики астмы у детей старше 4 лет часто используется спирометрия. Эта процедура заключается в измерении специальным прибором спирометром потока выдыхаемого воздуха до и через 15 минут после ингаляции бронхорасширяющего лекарства (бронхолитика) короткого действия (сальбутамол или беротек-Н) для выявления обратимости нарушения проходимости дыхательных путей.
Проведение спирометрии затруднено, а иногда и невозможно у детей младше 4 лет. В этом случае врач устанавливает диагноз на основании жалоб, истории болезни и данных осмотра ребенка. В некоторых случаях назначается пробное лечение бронхолитиками с помощью небулайзера или противовоспалительными лекарствами (например, инталом, тайледом, пульмикортом и т. п.) для выявления реакции организма на их воздействие.
Астму часто ошибочно принимают за бронхит, но иногда причиной сухих хрипов могут быть другие болезни. К ним относятся вирусный бронхиолит, тяжелые респираторные инфекции (вирусный бронхит и/или бактериальный бронхит или пневмония), которая может появиться у малышей в течение первых двух лет жизни и иногда напоминает приступ астмы, врожденные заболевания сердца (порок), часто приводящие к сердечной недостаточности, аномальное развитие кровеносных сосудов, кистозный фиброз, патология голосовых связок.
Сухие хрипы появляются и тогда, когда в трахею попадают мелкие предметы: монетки, частицы твердой пищи или другие инородные тела.
Для детей чрезвычайно важен план лечения астмы, который включает следующее: ограничение контакта ребенка с возбудителем астмы и аллергии; умение применять пикфлоуметрию (если больной ребенок старше 4 лет) дома и в школе, что помогает диагностике обострения астмы на раннем этапе вовремя скорректировать медикаментозное лечение.
Дети, для диагностики которых не используют пикфлоуметр, и их родители зачастую не замечают ранние признаки обострения астмы, а несвоевременная диагностика приводит к запоздалому лечению. Наблюдение и оценка показателей функции легких ребенка во время посещения врача помогает проводить эффективное длительное профилактическое лечение, позволяющее контролировать астму.
Постоянное обучение родителей, ребенка и членов семьи вопросам, касающимся природы, характер болезни, а также методам диагностики, лечения и профилактики обострения астмы необходимо. Для этого целесообразно использовать специальные книги, брошюры, посещать семинары и астма-школы и т. п.
Младенца с астмой сложно лечить потому, что он не может рассказать о своем состоянии. В случае лечения младенца диагностика в основном опираете на историю болезни, результаты врачебного осмотра и реакции организма малыша на лечение.
В частности, если у ребенка легкая астма, то для ослабления симптомов, указывающих на затрудненное дыхание, врач назначает прием быстродействующих ингаляционных бронхолитиков (вентолин, сальбутамол, теофиллин и др.); если ребенок испытывает более тяжелые симптомы заболевания, врач назначает курс ежедневной профилактической терапии, которая включает прием интала или тайледа, или ингаляционные кортикостероиды (серетид, симбикорт, беклозон или пульмикорт) через ингалятор или небулайзер.
Чтобы ребенку было легче проглотить лекарство, теофиллин в форме сиропа или порошка можно добавить в пищу, например в яблочное пюре. При тяжелом обострении астмы врач назначает ребенку короткий курс приема системных (пероральных) кортикостероидов в таблетках (например, преднизолон).
Если врач назначает лечение с помощью небулайзера, нужно научиться им пользоваться и проинструктировать всех членов семьи и работников ясель. Если ребенок маленький, то целесообразно использовать специально изготовляемые для детей небулайзеры.
Дыхание с помощью небулайзера производится через мундштук и/или через лицевую маску. При масочной ингаляции часть лекарства может теряться, оседая в носовой полости ребенка. Поэтому лицевая маска применяется для младенцев. Если ребенок не испытывает внезапного тяжелого приступа астмы, сначала нужно надеть маску, а затем уже включить компрессор. Если у ребенка тяжелый приступ, поднесите маску достаточно близко к его лицу, затем медленно оденьте ее. Если держать небулайзер в нескольких сантиметрах от лица ребенка, необходимого эффекта не достигнуть, потому что в дыхательные пути будет попадать недостаточное количество препарата. Распыленный препарат должен попадать непосредственно в легкие, поэтому маску следует плотно прижать к лицу ребенка и закрыть не только рот, но и нос. Воздух, проходя через компрессор, может испугать ребенка. Попробуйте отвлечь внимание малыша — включить музыку или мультфильм, дать ему игрушки или придумать любые другие виды развлечения.
Если у вас ничего не получается, оставайтесь тверды и настойчивы до тех пор, пока не обеспечите ребенка необходимой дозой лекарства. Даже самые маленькие дети быстро усваивают, что небулайзерная терапия приносит им облегчение, и начинают вести себе спокойнее во время процедуры.
У некоторых детей во время ингаляций возможно появление головокружения или кашель. В этих случаях необходимо прекратить ингаляции и дать ребенку успокоиться и отдохнуть. При более серьезных реакциях надо тотчас обратиться к врачу.
Правила, которые позволяют сделать небулайзерную терапию эффективной и оградить вашего ребенка от неприятных сопутствующих реакций:
- Для ингаляций применять только те растворы, которые специально выпускаются для этих целей и имеются в аптеках;
- Для предупреждения загрязнения ингаляционных растворов необходимо перед их использованием тщательно мыть руки с мылом, при необходимости разведения лекарственных средств пользоваться стерильным физраствором, одноразовыми иглами и шприцами, разводить препараты непосредственно перед каждой ингаляцией;
- Лекарственные средства необходимо удалять из небулайзера после каждой ингаляции, для чего вылить остатки препарата в раковину, после этого включить пустой небулайзер на несколько секунд и промыть его горячей водой или специальным моющим средством (см. инструкцию производителя);
- Осуществлять стерилизацию небулайзера согласно инструкции производителя, после стерилизации аппарат, предназначенный для использования в семье, высушивать в разобраном виде при комнатной температуре;
- Желательно ежегодно осуществлять проверку качества работы небулайзера, что необходимо оговаривать при его покупке на месте приобретения;
- Прежде чем использовать аппарат, пациенты должны научиться эксплуатировать его либо по месту приобретения, либо при участии медицинских работников, рекомендовавших покупку, либо в поликлинике по месту жительства.
Для детей этого возраста ключевую роль играет использование небулайзера. Особенности его применения такие же, что и для младенцев. Однако надо иметь в виду, что при масочной ингаляции часть лекарства может теряться, оседая в носовой полости ребенка. Поэтому предпочтительно, проводя лечение с помощью небулайзера, как можно быстрее (по возрасту) маску заменить мундштук.
Дети старше 5 лет, как правило, уже могут пользоваться пикфлоуметром. Это устройство позволяет объективно оценить стояние легких ребенка.
Ежедневная пикфлоуметрия дает врачу возможность только выявить начало обострения астмы и назначить соответствующую терапию, но и получить объективное представление об эффективности проводимого лечения. В разговоре с врачом родители могут свое описание симптомов астмы ребенка подкреплять конкретными показателями, характеризующими степень нарушения проходимости бронхов, что улучшает взаимопонимание между врачом и родителями маленького пациента, повышая эффективность лечения в целом.
Многие дети-астматики старше 12 лет беспокоятся о своем внешнем виде, а их желание быть такими же, как все, может привести к недостаточному лечению астмы (или вообще к ее игнорированию). Иногда подростки не желают пользоваться ингалятором даже при обострении заболевания.
Чтобы избежать таких опасных ситуаций, необходимо настойчиво разъяснять важность своевременного лечения, применять препараты, которые действуют 12 и более часов в день, чтобы ребенок принимал их утром до и вечером после посещения школы. Пойдет на пользу также общение с другими подростками, страдающими астмой.
Без сомнения. Диагноз астмы вовсе не означает, что вашему ребенку суждено находиться за пределами спортивной площадки. Физкультура жизненно необходима для развития ребенка независимо от того, здоров он или болен астмой. Спортивные занятия должны учитывать характер заболевания, в частное нельзя заниматься физкультурой на холодном воздухе.
Кроме того, врач назначает профилактические медикаменты. При физических упражнениях очень важно, чтобы нагрузка была постепенной. Выполнение разминочных упражнений снизит риск обострения симптомов.
источник
Бронхиальная астма у детей – это хроническое аллергическое заболевание дыхательных путей, сопровождающееся воспалением и изменением реактивности бронхов, а также возникающей на этом фоне бронхиальной обструкцией. Бронхиальная астма у детей протекает с явлениями экспираторной одышки, свистящими хрипами, приступообразным кашлем, эпизодами удушья. Диагноз бронхиальной астмы у детей устанавливается с учетом аллергологического анамнеза; проведения спирометрии, пикфлоуметрии, рентгенографии органов грудной клетки, кожных аллергопроб; определения IgE, газового состава крови, исследования мокроты. Лечение бронхиальной астмы у детей предполагает элиминацию аллергенов, использование аэрозольных бронхолитиков и противовоспалительных препаратов, антигистаминных средств, проведение специфической иммунотерапии.
Бронхиальная астма у детей – хронический аллергический (инфекционно-аллергический) воспалительный процесс в бронхах, приводящий к обратимому нарушению бронхиальной проходимости. Бронхиальная астма встречается у детей разных географических регионов в 5-10% случаев. Бронхиальная астма у детей чаще развивается в дошкольном возрасте (80%); нередко первые приступы возникают уже на первом году жизни. Изучение особенностей возникновения, течения, диагностики и лечения бронхиальной астмы у детей требует междисциплинарного взаимодействия педиатрии, детской пульмонологии и аллергологии-иммунологии.
Бронхиальная астма у ребенка возникает при участии генетической предрасположенности и факторов окружающей среды. У большинства детей с бронхиальной астмой имеется отягощенная наследственность по аллергическим заболеваниям — поллинозу, атопическому дерматиту, пищевой аллергии и др.
Сенсибилизирующими факторами окружающей среды могут выступать ингаляционные и пищевые аллергены, бактериальные и вирусные инфекции, химические и лекарственные вещества. Ингаляционными аллергенами, провоцирующими бронхиальную астму у детей, чаще выступают домашняя и книжная пыль, шерсть животных, продукты жизнедеятельности домашних клещей, плесневые грибки, сухой корм для животных или рыб, пыльца цветущих деревьев и трав.
Пищевая аллергия служит причиной бронхиальной астмы у детей в 4-6% случаев. Чаще всего этому способствует ранний перевод на искусственное вскармливание, непереносимость животного белка, продуктов растительного происхождения, искусственных красителей и др. Пищевая аллергия у детей часто развивается на фоне заболеваний ЖКТ: гастрита, энтероколита, панкреатита, дисбактериоза кишечника.
Триггерами бронхиальной астмы у детей могут являться вирусы – возбудители парагриппа, гриппа, ОРВИ, а также бактериальная инфекция (стрептококк, стафилококк, пневмококк, клебсиелла, нейссерия), хламидии, микоплазмы и другие микроорганизмы, колонизирующие слизистую бронхов. У некоторых детей с бронхиальной астмой сенсибилизация может вызываться промышленными аллергенами, приемом лекарственных средств (антибиотиков, сульфаниламидов, витаминов и др.).
Факторами обострения бронхиальной астмы у детей, провоцирующими развитие бронхоспазма, могут выступать инфекции, холодный воздух, метеочувствительность, табачный дым, физические нагрузки, эмоциональный стресс.
В патогенезе бронхиальной астмы у детей выделяют: иммунологическую, иммунохимическую, патофизиологическую и условно-рефлекторную фазы. В иммунологической стадии под влиянием аллергена продуцируются антитела класса IgE, которые фиксируются на клетках-мишенях (главным образом, тучных клетках слизистой бронхов). В иммунохимическую стадию повторный контакт с аллергеном сопровождается его связыванием с IgE на поверхности клеток-мишеней. Этот процесс протекает с дегрануляцией тучных клеток, активацией эозинофилов и выделением медиаторов, обладающих вазоактивным и бронхоспастическим эффектом. В патофизиологическую стадию бронхиальной астмы у детей под влиянием медиаторов возникает отек слизистой оболочки бронхов, бронхоспазм, воспаление и гиперсекреция слизи. В дальнейшем приступы бронхиальной астмы у детей возникают по условно-рефлекторному механизму.
Течение бронхиальной астмы у детей имеет циклический характер, в котором выделяют периоды предвестников, приступов удушья, послеприступный и межприступный периоды. Во время периода предвестников у детей с бронхиальной астмой может отмечаться беспокойство, нарушение сна, головная боль, зуд кожи и глаз, заложенность носа, сухой кашель. Продолжительность периода предвестников – от нескольких минут до нескольких суток.
Собственно приступ удушья сопровождается ощущением сдавления в груди и нехватки воздуха, одышкой экспираторного типа. Дыхание становится свистящим, с участием вспомогательной мускулатуры; на расстоянии слышны хрипы. Во время приступа бронхиальной астмы ребенок испуган, принимает положение ортопноэ, не может разговаривать, ловит воздух ртом. Кожа лица становится бледной с выраженным цианозом носогубного треугольника и ушных раковин, покрывается холодным потом. Во время приступа бронхиальной астмы у детей отмечается малопродуктивный кашель с трудноотделяемой густой, вязкой мокротой.
При аускультации определяется жесткое или ослабленное дыхание с большим количеством сухих свистящих хрипов; при перкуссии — коробочный звук. Со стороны сердечно-сосудистой системы выявляется тахикардия, повышение АД, приглушение сердечных тонов. При длительности приступа бронхиальной астмы от 6 часов и более, говорят о развитии у детей астматического статуса.
Приступ бронхиальной астмы у детей завершается отхождением густой мокроты, что приводит к облегчению дыхания. Сразу после приступа ребенок ощущает сонливость, общую слабость; он заторможен и вял. Тахикардия сменяется брадикардией, повышенное АД – артериальной гипотонией.
Во время межприступных периодов дети с бронхиальной астмой могут чувствовать себя практически нормально. По тяжести клинического течения различают 3 степени бронхиальной астмы у детей (на основании частоты приступов и показателей ФВД). При легкой степени бронхиальной астмы у детей приступы удушья редкие (реже 1 раза в месяц) и быстро купируются. В межприступные периоды общее самочувствие не нарушено, показатели спирометрии соответствуют возрастной норме.
Среднетяжелая степень бронхиальной астмы у детей протекает с частотой обострений 3-4 раза в месяц; скоростные показатели спирометрии составляют 80-60% от нормы. При тяжелой степени бронхиальной астмы приступы удушья у детей возникают 3-4 раза в месяц; показатели ФВД составляют менее 60% от возрастной нормы.
При постановке диагноза бронхиальной астмы у детей учитывают данные семейного и аллергологического анамнеза, физикального, инструментального и лабораторного обследования. Диагностика бронхиальной астмы у детей требует участия различных специалистов: педиатра, детского пульмонолога, детского аллерголога-иммунолога.
В комплекс инструментального обследования входит проведение спирометрии (детям старше 5 лет), тестов с бронхолитиками и физической нагрузкой (велоэргометрией), пикфлоуметрии, рентгенографии легких и органов грудной клетки.
Лабораторные исследования при подозрении на бронхиальную астму у детей включают клинический анализ крови и мочи, общий анализ мокроты, определение общего и специфических IgE, исследование газового состава крови. Важным звеном диагностики бронхиальной астмы у детей служит постановка кожных аллергических проб.
В процессе диагностики требуется исключение других заболеваний у детей, протекающих с бронхообструкцией: инородных тел бронхов, трахео- и бронхомаляции, муковисцидоза, облитерирующего бронхиолита, обструктивного бронхита, бронхогенных кист и др.
К основным направлениям лечения бронхиальной астмы у детей относятся: выявление и элиминация аллергенов, рациональная медикаментозная терапия, направленная на снижение количества обострений и купирование приступов удушья, немедикаментозная восстановительная терапия.
При выявлении бронхиальной астмы у детей, прежде всего, необходимо исключить контакт с факторами, провоцирующими обострение заболевания. С этой целью может рекомендоваться гипоаллергенная диета, организация гипоаллергенного быта, отмена лекарственных препаратов, расставание с домашними питомцами, смена места жительства и др. Показан длительный профилактический прием антигистаминных средств. При невозможности избавиться от потенциальных аллергенов проводится специфическая иммунотерапия, предполагающая гипосенсибилизацию организма путем введении (сублингвального, перорального или парентерального) постепенно возрастающих доз причинно значимого аллергена.
Основу лекарственной терапии бронхиальной астмы у детей составляют ингаляции стабилизаторов мембран тучных клеток (недокромила, кромоглициевой кислоты), глюкокортикоидов (беклометазона, флутиказона, флунизолида, будезонида и др.), бронхолитиков (сальбутамола, фенотерола), комбинированных препаратов. Подбор схемы лечения, сочетания препаратов и дозировки осуществляет врач. Показателем эффективности терапии бронхиальной астмы у детей служит длительная ремиссия и отсутствие прогрессирования заболевания.
При развитии приступа бронхиальной астмы у детей проводятся повторные ингаляции бронхолитиков, кислородотерапия, небулайзерная терапия, парентеральное введение глюкокортикоидов.
В межприступный период детям с бронхиальной астмой назначаются курсы физиотерапии (аэроионотерапии, индуктотермии, ДМВ-терапии, магнитотерапии, электрофореза, ультрафонофореза), водолечения, массажа грудной клетки, точечного массажа, дыхательной гимнастики, спелеотерапии и др. Гомеопатическая терапия в ряде случаев позволяет предупредить рецидивы заболевания и снизить дозу гормональных препаратов. Подбор и назначение препаратов осуществляется детским гомеопатом.
Проявления бронхиальной астмы у детей могут уменьшиться, исчезнуть или усилиться после полового созревания. У 60-80% детей бронхиальная астма остается на всю жизнь. Тяжелое течение бронхиальной астмы у детей приводит к гормональной зависимости и инвалидизации. На течение и прогноз бронхиальной астмы влияют сроки начала и систематичность лечения.
Профилактика бронхиальной астмы у детей включает своевременное выявление и исключение причинно значимых аллергенов, специфическую и неспецифическую иммунопрофилактику, лечение аллергозов. Необходимо обучение родителей и детей методам регулярного контроля состояния бронхиальной проходимости при помощи пикфлоуметрии.
источник
Если симптомы астмы появляются и диагностируются у взрослых старше 20 лет, такую астму называют приобретенной. Примерно половина взрослых, больных астмой, страдают также от аллергии. В некоторых случаях, приобретенная астма может быть результатом контакта с различными химическими веществами на рабочем месте (профессиональная астма, симптомы астмы появляются внезапно).
Астма – легочная дисфункция, характеризующаяся появлением и исчезновением симптомов. В проводящих воздух путях при этом происходит следующее:
- отек или воспаление слизистой
- секреция большого количества слизи, гуще, чем обычно
- сужение просвета в связи с сокращением гладкой мускулатуры бронхов
К симптомам астмы относятся:
- Одышка
- Частый кашель, особенно по ночам
- Свистящее дыхание (звук, похожий на свист при вдохе и выдохе)
- Затруднение дыхания
- Стеснение в груди
Что такое приобретенная астма?
Когда диагноз ставится пациенту старше 20 лет, говорят о приобретенной астме.
Среди тех, кто находится в группе риска заболевания:
- Женщины, подверженные гормональным сдвигам, в частности, беременные или женщины во время менопаузы
- Женщины, принимающие эстроген после менопаузы в течение 10 лет и более
- Люди, переболевшие определенными вирусными инфекциями, например простудой или гриппом
- Люди, страдающие от аллергии (в особенности, на кошек)
- Люди, подверженные вредному воздействию химических веществ в окружающей среде, например, табачного дыма, пыли, плесени и т.д. Раздражители, вызывающие симптомы астмы, называют пусковыми факторами астмы (триггерами). Астма, вызванная раздражителями на рабочем месте, называется профессиональной астмой.
В чем разница между врожденной и приобретенной астмой?
У взрослых вместимость (емкость) легких (объем воздуха, который вы способны вдохнуть и с силой выдохнуть за одну секунду) с годами снижается в связи с изменениями в мышечной системе и снижением эластичности грудной стенки. Сниженная емкость легких – причина, по которой доктора часто пропускают приобретенную астму.
Как ставят диагноз приобретенная астма
Что может сделать врач, чтобы поставить диагноз?
1. Прослушать легкие и изучить историю болезни.
2. Провести тест на функцию легких, используя устройство, называемое спирометр – показывает, какое количество воздуха вы способны выдохнуть после однократного глубокого вдоха. Устройство измеряет так же, как быстро вы можете «опустошить» легкие. Возможно, врач попросит вас за некоторое время до и после теста вдохнуть бронхорасширяющее короткого действия (препарат, раскрывающий просвет бронхов в связи с расслаблением гладкой мускулатуры, это также способствует очищению легких от слизи).
3. Провести провокационную пробу с метахолином. Эту пробу целесообразно проводить, если по вашим симптомам и результатам спирометрии нельзя достоверно диагностировать астму. При вдыхании метахолина у человека с астмой бронхи спазмируются и сужаются. Во время теста вдыхается большое количество метахолина до и после спирометрии. Если результат теста положительный, значит, у вас астма (если функция легких снижена минимум на 20%). Бронхорасширяющее всегда дают после теста, чтобы нивелировать отрицательный эффект метахолина.
4. Провести рентгенографию органов грудной клетки. Рентгенография – изображение структур тела, создаваемое при помощи низких доз радиации на специальной пленке или люминесцирующем экране. Рентгенография используется для диагностики многих заболеваний, начиная от бронхита, заканчивая переломом кости. Обзорная рентгенография позволит доктору просмотреть структуры грудной клетки – сердце, легкие, кости. Просмотрев на рентгеновском снимке легкие, врач может выявить изменения, не указывающие на астму, но с похожими симптомами. Как правило, у людей с астмой специфических изменений на рентгеновском снимке не обнаруживается.
Любой человек может заболеть астмой в любом возрасте. Больше других подвержены риску следующие группы лиц:
- С наследственным анамнезом по астме
- С наследственной предрасположенностью к аллергии
- Люди, в чьих семьях и в чьем окружении есть курильщики
- Городские жители
Как классифицируется астма?
Астма классифицируется в 4 категории, в зависимости от частоты возникновения симптомов и данных объективного обследования (пикфлуометрии и/или спирометрии): легкая перемежающаяся, легкая постоянная, умеренная постоянная, тяжелая постоянная. Врач определит тяжесть течения астмы и способы ее контроля, базируясь на данных теста на функцию легких и частоте появления у вас симптомов. Важно помнить, что симптомы астмы могут варьировать, переходя из категории в категорию.
Легкая перемежающаяся астма
- Симптомы возникают реже, чем 3 раза в неделю, а ночные – реже двух раз в месяц.
- Данные теста на функцию легких на 80% выше прогнозируемых значений. Прогноз строится в зависимости от возраста, пола и веса. У человека с астмой прогнозируемая цифра может быть заменена его индивидуальным наилучшим результатом для сравнения.
- Нет необходимости в препаратах для постоянного контроля.
- Симптомы возникают от трех до шести раз в неделю.
- Данные теста на функцию легких на 80% выше прогнозируемых значений.
- Ночные симптомы бывают 3-4 раза в месяц.
Умеренная постоянная астма
- Симптомы появляются каждый день.
- Ночные симптомы появляются чаще пяти раз в месяц.
- Симптомы астмы влияют на активность, бывают чаще двух раз в неделю и могут сохраняться до нескольких дней.
- Есть признаки снижения функции легких, показатели теста варьируют в пределах от 60% до 80%.
- Симптомы появляются часто и длятся долго, ночные симптомы также частые.
- Активность ограничена.
- Результаты теста на функцию легких менее 60%.
Астму можно контролировать, но нельзя вылечить. В лечении астмы следует придерживаться определенных целей. Если вам не удается достичь их, значит, вы плохо контролируете свою астму. Вместе с лечащим врачом разработайте план, следуя которому вы сможете контролировать астму.
К поставленным целям относятся:
- Жить активной, нормальной жизнью, сохранять ежедневную активность без усилий.
- Предотвратить хронизацию или отягощение симптомов.
- Не пропускать работу (или занятия).
- Свести к минимуму обращения к врачу, вызовы скорой помощи, посещения больницы.
- Применять корректирующие препараты для контроля астмы с незначительным количеством или без побочных эффектов.
Правильное использование препаратов от астмы, назначенных врачом, а также максимальное ограничение контакта с пусковыми факторами и ежедневное мониторирование симптомов – основа эффективного контроля астмы. Есть два основных вида препаратов от астмы:
Противовоспалительные: Эта наиболее важная группа препаратов для большинства больных астмой. Противовоспалительные препараты, такие как вдыхаемые стероиды, уменьшают отек и повышенную секрецию слизи в бронхах. В результате снижается чувствительность и реактивность к раздражителям. Препараты следует принимать регулярно. Противовоспалительные сокращают симптомы, ведут к лучшей проводимости воздуха, снижают чувствительность бронхов, предотвращают их повреждения и сокращают эпизоды астмы. Они эффективны в контроле и профилактике астмы, если принимать их каждый день. Оральные стероиды применяют во время острого приступа, они повышают эффективность других препаратов и сокращают воспаление.
Бронхорасширяющие: Эти препараты расслабляют гладкую мускулатуру бронхов, благодаря чему просвет бронхов быстро раскрывается, пропуская больше воздуха в легкие и улучшая дыхание. При раскрытии проводящих путей, слизь легче продвигается и ее можно откашлять. Бронхорасширяющие короткого действия (бета-агонисты) уменьшают или останавливают симптомы астмы и очень эффективны во время острого приступа астмы. В пролонгированных формах, бета-агонисты могут быть эффективны в профилактике приступа астмы физического усилия.
Препараты от астмы применяются в виде аэрозолей (дозированные ингаляторы, ингаляторы в виде сухого порошка или небулайзеры), а также в виде таблеток или растворов для проглатывания. Если одновременно с этим вы принимаете другие препараты, нужно обсудить с врачом вероятность взаимодействия этих препаратов друг с другом и возможность отмены какого-то из них.
Важная часть лечения – постоянное слежение за тем, как легкие справляются со своей функцией. Симптомы астмы контролируются с помощью пикфлоуметра. Результаты измерений могут послужить тревожным сигналом об изменениях в бронхах и могут быть признаком ухудшения астмы. Ежедневная пикфлоуметрия подскажет, когда следует принимать препараты, чтобы держать астму под контролем. Ваш доктор может использовать эту информацию для составления плана лечения.
Основываясь на вашей истории болезни и на тяжести течения астмы, доктор разработает план действий при астме. Он будет содержать информацию о том, когда и как использовать препараты от астмы, меры при ухудшении состояния и меры, когда требуется неотложная помощь. Убедитесь, что вам все понятно в этом плане действий. Если после его прочтения у вас остались вопросы, обязательно задайте их.
источник
 сочетания симптомов патологии и насморка, сопровождающегося обильными выделениями;
сочетания симптомов патологии и насморка, сопровождающегося обильными выделениями;


 пыльца растений;
пыльца растений;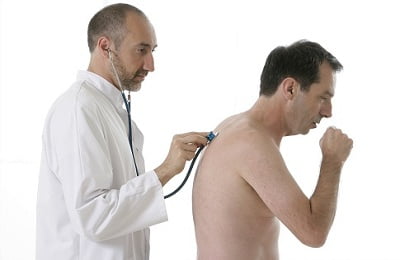 прослушивание бронхов;
прослушивание бронхов; Избегание вирусных заболеваний и тщательное лечение при их возникновении.
Избегание вирусных заболеваний и тщательное лечение при их возникновении.