Дыхательная система человека устроена подобно дереву: воздух проходит из трахеи бронхи, сначала в крупные, а затем во все более мелкие (мелкие бронхи называются бронхиолами) и потом уже попадают в альвеолы, откуда кислород уже и всасывается в кровь.
Бронхиальная астма — это заболевание, в основе которого лежит повышенная чувствительность бронхов к различным раздражителям (в частности, аллергенам). В ответ на действие этих раздражителей развивается сужение (обструкция) бронхов. Этот процесс обусловлен несколькими причинами: повышением тонуса бронхов, избыточного отделяемого в просвет бронхов и их воспаления. При астме приступы чаще всего возникают эпизодически, например после контакта с раздражителем. При тяжелой астме обструкция бронхов часто сохраняется и между приступами.
Одно из наиболее опасных осложнений бронхиальной астмы — астматический статус — угрожающий жизни приступ, не поддающийся обычному лечению. Такие пациенты нуждаются в немедленной госпитализации в отделение реанимации.
Бронхиальная астма — очень распространенное заболевание, ею страдает примерно 5% населения. Среди детей распространенность астмы еще выше, во многих случаях у детей она проходит. Бронхиальная астма у взрослых — это хроническое заболевание, требующее постоянного лечения под руководством специалиста.
Большую роль в возникновении астмы играет наследственность: если один из родителей страдает астмой, то вероятность того, что она возникнет у ребенка составляет почти 50%, а если оба — 65%.
У многих больных бронхиальной астмой вырабатываются антитела к одному или нескольким аллергенам. Эта форма получила название аллергической бронхиальной астмы. Она нередко сочетается с кожными болезнями (нейродермитом) и аллергическим ринитом (насморком). Аллергическую бронхиальную астму называют еще экзогенной, в противоположность эндогенной бронхиальной астме, в развитии которой не играют роль ни предрасположенность к аллергии, ни аллергены из окружающей среды.
Аллергическая бронхиальная астма обычно развивается в детском и молодом возрасте. К самым частым аллергенам относятся пыльца, плесневые грибы, тараканы, домашняя пыль и эпидермис (внешний слой кожи) животных, особенно кошек.
Пищевые аллергены бывают причиной астмы гораздо реже, чем воздушные, но некоторые продукты и пищевые добавки могут провоцировать тяжелые приступы. Нередко у больных бронхиальной астмой обнаруживают рефлюкс-эзофагит (заброс кислого содержимого желудочка обратно в пищевод), и его лечение может уменьшить тяжесть бронхиальной астмы.
При бронхиальной астме повышена чувствительность дыхательных путей к целому ряду раздражителей, в том числе к холодному воздуху, парфюмерии, дыму. Приступ удушья могут спровоцировать тяжелая физическая нагрузка и учащенное, избыточное дыхание (вызванное смехом или плачем).
Лекарственные средства служат причиной примерно 10% приступов бронхиальной астмы. Самый частый вид лекарственной астмы — аспириновая астма. Непереносимость аспирина и других нестероидных противовоспалительных средств обычно развивается в 20—30 лет.
Приступ бронхиальной астмы могут спровоцировать бета-адреноблокаторы (пропранолол, метопролол, тимолол), в том числе те, которые входят в состав глазных капель.
Основные жалобы — одышка (ощущение удушья, нехватки воздуха), кашель, свистящее дыхание.
Одышку периодически то нарастает, то уменьшается. Нередко она усиливается ночью, и может выясниться, что появилась она после острого респираторного заболевания (простуды) или вдыхания какого-либо раздражающего вещества. Хотя при обструкции бронхов сопротивление воздушному потоку усиливается на выдохе, больные обычно жалуются на затруднение вдоха (что вызвано усталостью дыхательных мышц).
Кашель иногда бывает единственной жалобой, тогда подтвердить диагноз помогает исчезновение или ослабление его после назначения бронходилататоров (средств, расширяющих бронхи). Появление кашля с мокротой во время приступа предвещает его окончание. Приступ астмы обычно развивается в течение 10—30 минут после контакта с аллергеном или раздражающим веществом.
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Бронхиальная астма – это заболевание, протекающее в хронической форме, затрагивающее органы дыхания, проявляющееся в приступах удушья, сипящем дыхании, а также хроническом кашле. В данном материале будут изложены главные признаки заболевания. Кроме этого будет уделено внимание и тому, каким образом не спутать их с признаками иных недугов. Своевременная диагностика астмы необходима для начала терапии и профилактики тяжелых осложнений недуга. Нередко поставить предварительный диагноз можно, лишь изучая состояние пациента на консультации терапевта. Самые главные и характерные признаки заболевания наблюдаются в периоды приступов.
Название «бронхиальная астма» имеет в своей основе греческое слово, обозначающее осложненное дыхание или удушье. Итак, название недуга напрямую говорит об одном из главных проявлений заболевания.
Признаки этого недуга варьируются на разных фазах течения заболевания.
Фаза предастмы характеризуется хроническим насморком аллергической природы, непродуктивным кашлем, не облегчающимся при использовании противокашлевых препаратов. Подобный кашель нередко развивается после излечения от острой респираторной вирусной инфекции (ОРВИ), воспаления легких или бронхита. Во время кашля больной может испытывать проблемы с дыханием. Приступы удушья на этой фазе развития заболевания еще не наблюдаются. Кашель, а также тяжесть дыхания мучают больного в темное время суток.
Как только заболевание перетекает в следующую фазу, главным его признаком становится приступ. Далее будет детально изложено течение приступа астмы.
Течение приступа может быть различным у разных больных. При этом и факторы, сопутствующие развитию приступа различаются. Если имеет место атопическая форма заболевания, то приступ провоцируется взаимодействием с аллергеном. Если имеет место инфекционно-аллергическая форма заболевания, то приступ может быть спровоцирован эмоциональным перенапряжением на фоне недуга органов дыхания, а иногда развивается без видимых причин.
Иногда перед приступом пациент ощущает зуд тела, истечение слизи из носа или давление за грудиной. Далее признаки приступа нарастают стремительно: пациент испытывает сильное давление за грудиной, тревожность, ему тяжело дышать. При появлении подобных признаков пациент обычно старается принять сидячее положение с упором на руки. Таким образом в процесс дыхания вовлекается дополнительная мускулатура. При увеличении силы удушья дыхание начинает сопровождаться сипами и хрипами, различимыми с нескольких метров. Дышать пациенту становится очень тяжело. Причем вдох сделать проще. В период приступа грудная клетка пациента увеличена в размерах, также как и вены, идущие от головы. Продолжаться приступ может самое разное время: от пяти минут, до нескольких часов. С течением времени процесс дыхания становится более естественным. По окончании приступа развивается кашель, сопровождаемый эвакуацией малого объема густой и очень прозрачной слизи. В некоторых случаях обрывки слизи похожи на цилиндры по форме дыхательных путей.
Развитие приступов заболевания всегда зависит от того, в какой форме протекает недуг. Если наблюдается инфекционно-аллергическая форма, признаки приступа появляются и развиваются плавно. Если же астма атопической формы, признаки развиваются молниеносно, тут же после взаимодействия с аллергеном.
Астматический статус – это наиболее сложная форма течения бронхиальной астмы
Астматический статус – это самые длительные и сложные приступы. При подобном приступе существует вероятность смертельного исхода. Наиболее сложно астматический статус проходит у людей преклонного возраста и у малышей.
Астматический статус может развиться под действием самых разнообразных факторов: заболевания органов дыхания, отказа от специальных медикаментов. Течение этого приступа происходит пошагово. Сначала ухудшается дыхание пациента, препараты перестают помогать, затем дыхание ухудшается очень значительно, дыхательная мускулатура «устает». Если срочно не начать лечение, астматический статус влечет за собой коматозное состояние и иногда летальный исход. Если обычный приступ астмы протекает слишком долго, а медикаменты, используемые ранее, не помогают, можно говорить о вероятности развития астматического статуса. В таком случае нужно срочно вызывать скорую помощь и везти пациента в стационар, пациент нуждается в консультации реаниматологов.
В эти промежутки признаки заболевания могут быть почти незаметны. Главные симптомы астмы – это сухой упорный кашель, жжение в глотке, редко ринит.
Если больной страдает астмой уже многие годы, закупоривание ветвей бронхиального дерева приходит в необратимую стадию, в связи с чем одышка может наблюдаться и в период между приступами.
Если у пациента присутствует хронический кашель, а также приступы нарушения дыхания, то подобное течение может указывать не только на астму, но и на иные заболевания. Также есть вероятность того, что пациент страдает сразу несколькими заболеваниями, признаки которых создают такую непростую общую симптоматику.
При подозрении на бронхиальную астму, заболевание следует различать с воспалением легких , воспалением бронхов в хронической или острой форме, с туберкулезом, неврологическими заболеваниями, сердечной недостаточностью, а также с попаданием в горло посторонних предметов.
Далее будет изложены самые часто встречающиеся симптомы этих заболеваний в виде таблицы:
| Наименование заболевания | Признаки заболевания | Особенности заболевания |
|---|---|---|
| Бронхиальная астма | Непродуктивный кашель, приступы удушья. Выделения малого количества слизи при очень тяжелом кашле. Слизь появляется после приступа, густая, стекловидная | Недуг проходит в хронической форме, облегчается течение при употреблении лекарств, увеличивающих просвет бронхов |
| Бронхит в острой и хронической форме | Главный признак заболевания – кашель. Выделение слизи в больших объемах, нередко с примесью гноя | Заболевание в острой форме протекает быстро. А в хронической форме может протекать очень долго. Может не слишком сильно увеличиться температура тела, а также появляются признаки воспалительного процесса в анализе крови. Не наблюдается изменение дыхания |
| Пневмония | Кашель нередко мучительный, с большим количеством слизи. Увеличивается температура тела, появляется одышка, не проходящая до выздоровления | Увеличение температуры тела, боль за грудиной, симптомы интоксикации организма |
| Туберкулез | Кашель слабый и не проходящий, нарушения дыхания не наблюдается | Температура тела увеличивается на очень долгий срок (больше двадцати дней), пациент худеет и плохо ест, сильно потеет во сне |
| Попадание постороннего предмета в органы дыхания | Кашель появляется вдруг, он достаточно сильный | Все симптомы пропадают после очищения органов дыхания от попавшего в них предмета |
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Бурное развитие медицины привело к тому, что врачи научились своевременно диагностировать и успешно лечить многие тяжелые заболевания. Однако некоторые болезни, несмотря на появление новейших препаратов, не собираются отступать и становятся буквально национальным бедствием. Речь идет о бронхиальной астме – настоящем биче современности, терроризирующем, как ни странно, достаточно развитые страны. Масштабное загрязнение экологии, слабый иммунитет, неправильный образ жизни – это прямая угроза для развития болезни.
Астма – патологический процесс в дыхательных путях человека, когда происходят систематические спазмы мелких бронхов. В результате у больного не получается полноценно выдыхать воздух из легких. Тучные клетки вступают в реакцию с аллергеном, итогом такого союза становится высвобождение вещества под названием гистамин в больших количествах. Он заставляет сокращаться гладкие мышцы, чем провоцирует сужение бронхиальных просветов.
Провокаторами приступа могут стать самые разные причины:
- Вдыхание табачного дыма. Причем независимо от того, будет ли это пассивным или активным курением.
- Атопия. Предрасположенность к тому или иному раздражителю часто передается на генетическом уровне.
- Аллергические реакции на определенную пищу, бытовую химию, косметику, парфюмерные ароматы.
- Легочные и бронхиальные инфекции в хронической стадии.
- Постоянное потребление воздуха, пораженного спорами грибов плесени (в сырых помещениях с заплесневелыми стенами).
- Сезонные или внешние воздействия (пух, дым, пыль, перо, шерсть, смог).
- Состояние стресса или излишняя физическая активность.
- Резкие температурные перепады.
- Укус насекомого.
Типичный астматический приступ способен застать врасплох, даже если человек убежден в своем физическом здоровье. Достаточно лишь появиться аллергену, высвобождающему выработку гистамина.
Независимо от возраста, заболевание имеет одинаковые симптомы: маленького или большого пациента начинают мучить приступы удушья. Их частота зависит от того, на какой стадии находится патологический процесс. От больного поступают жалобы на сильный болевой синдром. Появляются следующие симптомы:
- Дискомфорт в области грудной клетки и спины
- Сильные приступы кашля
- Чувство ломоты в теле
- Боли при сокращении мышц во время приступа кашля
- Головная боль и приступы головокружения.
Болевые ощущения, появившиеся в груди при долгом, надрывном кашле, говорят о переходе бронхита в бронхиальную астму. Также кашель провоцирует появление боли со стороны спины, тело начинает ломить. Происходят следующие процессы:
- С нарастанием интенсивности кашля растет и напряжение в мышцах, их сокращения становятся сильнее, а возможности расслабиться нет. Нагрузка межреберных мышц, которые не привыкли к такому перенапряжению, заканчивается появлением боли. Определить ее источник больной может самостоятельно, прощупав пространства между ребрами.
- Кроме мышечной ткани грудины при приступах кашля напрягаются мышцы скелета, это приводит к растяжке нервных волокон и мелкоамплитудным суставным движениям. Из-за этих манипуляций начинает болеть спина.
- Микротравмы слизистой бронхов. Так как идет их воспаление, то стенки органа отекают, а увеличившееся отделение вязкой мокроты не отхаркивается наружу. Просвет в бронхах сужается, циркуляция воздуха становится затрудненной. От переполненности на слизистой образуются микроскопические разрывы, которые дают о себе знать болью за грудиной.
Чтобы помочь состоянию больного, кроме обычных средств от бронхиальной астмы можно поставить горчичники для облегчения дыхания. Также произвести легкие массажные движения в районе крыльев носа, это помогает облегчить процесс выдоха.
Когда с приходом приступа человек начинает испытывать удушье, перестает полноценно дышать, его мозг не получает достаточно кислорода. Наступает клеточное кислородное голодание, которое приводит к головной боли. Дыхательная недостаточность вызывает состояние слабости и головокружения. У пациента складывается ощущение, что предметы теряют контуры и «плывут» перед глазами.
К другим причинам головной боли на фоне болезни можно отнести:
- Мышечные сокращения во время кашля. Волокна мышц не успевают расслабиться, отдохнуть и восстановиться. В результате происходит их спазм, что приводит к ощущению больной головы.
- Температура выше нормы. Как правило, повышение температуры не всегда сопровождает бронхиальную астму. Но если это все-таки случается (обычно в острой фазе болезни), то спинномозговая жидкость, которая начинает вырабатываться в увеличенных объемах, приводит к расширению сосудов. А они, в свою очередь, начинают сдавливать головной мозг, что выражается неприятными ощущениями.
- Дефицит сна. Так как количество приступов в ночное время увеличивается, то пациенту приходится много сил тратить на борьбу с болезнью. Его ночного отдыха недостаточно, чтобы организм полноценно восстановил силы. От переутомления начинает болеть голова.
Для купирования головной боли можно выпить обезболивающее и жаропонижающее. Сиропы от кашля помогут отходу мокроты. Эти средства не лечение от астмы – это первая доврачебная помощь!
Иногда, во время тяжелого приступа болезни, пациент начинает ощущать резкую острую боль за грудиной, которая распространяется на шею и руки. Состояние больного стремительно становится хуже, усиливается одышка. Такие симптомы сигнализируют о том, что на фоне бронхиальной астмы у человека развивается серьезное осложнение – пневмомедиастиум или пневмоторакс. Ни в коем случае нельзя пытаться помочь больному самостоятельно. Резко возникающая боль говорит, скорее всего, о разрыве легкого и первое, что необходимо сделать – это вызвать «Скорую помощь». Промедление грозит летальным исходом.
источник
При сочетании двух заболеваний дыхательной системы – воспаления слизистой бронхов инфекционной этиологии (бронхита) и сужения их просветов при сенсибилизации (бронхиальной астмы) – может диагностироваться бронхит при бронхиальной астме.
Когда у пациентов, страдающих бронхиальной астмой, развивается инфекционный бронхит, гиперреактивность бронхов к аллергенам и другим раздражающим факторам влияет на тяжесть воспалительного процесса, повышая вероятность обструкции дыхательных путей. И это требует взвешенного похода к выбору терапевтических средств.

Бронхиальная астма является серьезной глобальной проблемой здравоохранения. От этого хронического расстройства дыхательной системы страдают 5-10% людей всех возрастов. По данным ВОЗ, в мире насчитывается почти 235 млн. человек с диагностированной бронхиальной астмой, а согласно подсчетам The Global Asthma Reports (за 2014 год) – 334 млн.
Эксперты бельгийского UCB Institute of Allergy отмечают, что в Западной Европе за последние десять лет количество больных бронхиальной астмой удвоилось. В Швейцарии страдает от астмы около 8% населения, в Германии – около 5%, в Великобритании насчитывается 5,4 млн. астматиков, то есть эту хроническую болезнь имеет каждый одиннадцатый британец.
Хронический бронхит имеют 4,6% жителей Франции, среди больных астмой этот показатель составляет 10,4%.
Американский National Center for Health Statistics отмечает наличие бронхиальной астмы у 17,7 млн. взрослых (7,4% граждан старше 18-ти лет). Также насчитывается 8,7 млн. взрослых (3,6%) с диагнозом хронический бронхит. Смертельный исход хронических заболеваний нижних дыхательных путей (включая астму) доходит до 46 случаев на 100. тыс. населения.

Согласно клиническим данным, при острой форме воспаления в девяти случаях из десяти причины бронхита при бронхиальной астме – вирусная респираторная инфекция. В остальных случаях острый бронхит провоцируют бактерии (Staphylococcus spp., Streptococcus spp., Mycoplasma pneumoniae и др.). Однако, учитывая свойственное астме состояние атопии, верифицировать виды возбудителя удается не всегда.
Продолжительное воздействие экзогенных раздражителей (табачного дыма, пыли, различных химических веществ и т. д.) может вызывать хронический бронхит, который протекает длительно и часто рецидивирует.
Таким же образом протекает и бронхиальная астма, которая ассоциируется с генетическими и экологическими факторами, обусловливающими аллергическую реакцию на определенный антиген с выработкой В-клетками антител (IgE). То есть развивается хроническая патология дыхательных путей с периодическими спазмами окружающих их мышц и отеком тканей, сужением бронхов и кашлем – при характерном для пациентов с астмой аллергическом бронхите (астматическом или атопическом).
Некоторые специалисты, несмотря на терминологическую нечеткость, выделяют еще и кашлевую форму астмы, однако опытные пульмонологи считают это просто клиническими случаями, когда преобладающим симптомом бронхиальной астмы является именно кашель.

Факторы риска воспаления бронхов при наличии в анамнезе бронхиальной астмы обычные и включают переохлаждение, сезонные эпидемии ОРВИ и гриппа, загрязнение воздуха, курение (в том числе «пассивное»), ослабление иммунитета, детский или преклонный возраст. Да и сама повышенная чувствительность рецепторов бронхиальных тканей к неспецифичным триггерам значительно повышает риск различных респираторных заболеваний.

Патогенез бронхита у пациентов-астматиков связан с высвобождением из лимфоидных клеток, ретикулярных фибробластов соединительной ткани бронхов и тучных клеток эндотелия их кровеносных и лимфатических сосудов медиаторов воспаления: интерлейкинов, провоспалительных эйкозаноидов (простагландинов и лейкотриенов), гистамина, эозинофилов. Результатом их воздействия на мембранные рецепторы клеток слизистой бронхов является активизация Т-лимфоцитов и мобилизация других иммунных факторов, которые вызывают отечность дыхательных путей, сужение просвета бронхов и гиперсекрецию бронхиального муцинового сурфактанта. Такое патофизиологическое сочетание приводит к хрипам, одышке и кашлю с трудно выводимой мокротой вязкой консистенции.

Симптоматика бронхиальной астмы в активной стадии проявляется стеснением и свистящими хрипами в груди (чаще всего на выдохе), одышкой (особенно в ночное время и утром) и периодическим сухим кашлем. Присоединение вирусной или бактериальной инфекции вызывает такие симптомы бронхита при бронхиальной астме, как двусторонние хрипы и боль в груди, лихорадка и озноб, головные боли, ночной гипергидроз, повышенная утомляемость. И, безусловно, бронхит усугубляет уже имеющиеся кашель и одышку, которая отмечается не только при выдохе, но и на вдохе.
При этом первые признаки бронхита манифестируют приступами отрывистого кашля, который несколько отличается от характерного кашля при астме. Бронхит с сухим кашлем чаще бывает при поражении слизистых оболочек вирусами. При бронхите бактериального происхождения объем мокроты значительно увеличивается, поэтому кашель быстро становится продуктивным, а откашливаемая слизь может быть зеленоватого цвета, то есть включать гнойные примеси.
Также выражен спазм бронхов, что – в сочетании с накоплением избытка бронхиального слизистого секрета и усиливающимся затруднением дыхания – указывает на сужение бронхов, то есть на обструктивный бронхит при астме.

Вирусные и бактериальные инфекции, вызывающие бронхит при бронхиальной астме, оказывают токсическое воздействие на дыхательные пути, тем самым, повышая частоту астматических приступов.
Также выраженность проявления астмы может значительно усилиться с ухудшением функций дыхательной системы и общего состояния пациентов. Частые последствия и осложнения бронхита вирусной этиологии проявляются развитием хронического астматического бронхита, который требует постоянного лечения.
Последствием хронически протекающего обструктивного бронхита может стать необратимая сердечная недостаточность.

Диагностика бронхита при бронхиальной астме начинается с выслушивания жалоб пациентов, изучения их истории болезни и выяснения особенностей дыхания – с помощью фонендоскопа.
Делаются анализы крови – общий, биохимический, иммунологический (на IgE), на наличие эозинофилии.
Требуется и серологическое исследование мокроты, хотя, по словам пульмонологов, выделяемый при кашле бронхиальный сурфактант не является прогностическим параметром присутствия инфекции, поскольку вирусы обнаружить практически невозможно.
Используется инструментальная диагностика в виде:
- спирометрии;
- рентгенографии грудной клетки;
- бронхографии (контрастного рентгена бронхов);
- ультрасонографии (УЗИ) бронхов и легких;
- электрокардиографии (ЭКГ).

Дифференциальная диагностика бронхита проводится для определения схожего по симптомам трахеита, ларингита, пневмонии, обструктивной болезни легких (частого осложнения астмы), стеноза гортани или трахеи, пневмофиброза, рефлюкс-эзофагита с хронической аспирацией, увеличенных шейных лимфоузлов, застойной сердечной недостаточности (у пожилых пациентов), опухоли легких, некоторые психосоматических заболеваний.
Острый бронхит традиционно лечат антибиотиками, хотя доказательств, подтверждающих эффективность такого лечения, недостаточно. Поэтому антибиотики от бронхита при астме (Амоксициллин, Азитромицин, Офлоксацин) назначаются курсами продолжительностью 5-7 дней – только при обнаружении бактериальной инфекции или при высокой температуре и угрозе осложненного течения болезни. См. также – Антибиотики при кашле
По существу, лечение бронхита при бронхиальной астме проводится так же, как лечение астмы и бронхита, и может включать в себя лекарства, применяемые при бронхиальной астме (для купирования ее приступов), а также бронхолитические средства – для разжижения густой мокроты и лучшего выведения ее из дыхательных путей.
К последним относятся препараты на основе таких фармакологических активных веществ, как ацетилцистеин, карбоцистеин, бромгексин, амброксол: АЦЦ, Ацестин, Ацетал, Флуимуцил, Мукобене, Бронхокод, Мукопронт, Бромгексин, Бронхосан, Амброгексал, Амбробене и др. Дозировка, противопоказания и возможные побочные эффекты перечисленных средств подробно описаны в публикациях – Сильный кашель с мокротой и Лечение кашля с мокротой
Хороший терапевтический эффект дают капли от кашля Бронхипрет, Бронхикум, Геделикс, Лизомуцил; сиропы Бронтекс, Мукосол, Лазолван, Флавамед.
Расширению бронхов во время астматического удушья способствует применение β2-симпатомиметиков в форме спрея – Сальбутамола (Альбутерола, Асталина, Вентолина) или Фенотерола (Беротека, Аэрума, Арутерола), по одному-два впрыскивания за один раз (суточная доза – три ингаляции). Среди побочных действий данных средств отмечают тахикардию, головную боль, тремор конечностей, судороги, нарушения психоневрологического характера.
К группе препаратов, расширяющих просвет бронхов (бронходилататоров), относится и Серетид (Тевакомб), также содержащий в своем составе кортикостероид флютиказон. Дозировку врач определяет индивидуально – в зависимости от интенсивности проявления астмы. Побочные действия данного лекарства включают раздражение слизистых оболочек горла, тошноту, учащение сердцебиения, тремор, а также все побочные эффекты ГКС, включая снижение функций надпочечников и синдром Кушинга. Поэтому детям до пяти лет его не назначают, равно как и беременным, пациентам с кардиологическими проблемами, заболеваниями щитовидной железы и сахарным диабетом.
Кленбутерол (Контраспазмин, Спиропент), снимающий бронхоспазм и разжижающий мокроту (в форме сиропа может назначаться детям с 6-ти месяцев), принимается внутрь – дважды в течение суток по таблетке (0,02 мг). Могут возникать побочные эффекты в виде сухости во рту, тошноты, учащения ЧСС, снижения АД.
Больше полезной информации можно найти в материале – Лечение бронхита, а также в статье – Лечение обструктивного бронхита
Следует учесть бесспорную необходимость принимать витамины (А, С, Е) и увеличить потребление воды. А вот физиотерапевтическое лечение при сочетании бронхиальной астмы и бронхита назначается с осторожностью: паровые ингаляции, которые хорошо помогают при бронхите, могут вызвать астматический приступ.
Дыхательная гимнастика при астме и бронхите может облегчить состояние, особенно диафрагмальное дыхание, а вот выполнение упражнений, где форсируется выдох или нужны наклоны вперед, может спровоцировать усиление кашля.
Следует отложить до прекращения воспалительного острого процесса ручной массаж грудной клетки, лучше точечный массаж при астме и бронхите – шиацу: в точках посередине подключичной области, сзади на шее у основания черепа и над верхней губой (сразу под носовой перегородкой).
Астматикам рекомендуют при вирусном бронхите употреблять свежий чеснок (пару зубчиков в день), чеснок не только убивает инфекцию, но и помогает откашливать мокроту.
Также народное лечение состоит в употреблении виноградного сока, смешанного с медом (чайная ложка на 200 мл); кроме виноградного можно использовать клюквенный сок и сок из ягод черной бузины (разбавленные водой 1:1). Или отвар цветов бузины с медом и лимоном. Также можно приготовить имбирь от кашля
Если лекарственные растения не вызывают аллергии, в качестве вспомогательного можно проводить лечение травами. Фитотерапия предлагает пить травяные чаи и отвары с использованием мяты перечной, мать-и-мачехи, душицы обыкновенной, тимьяна; корней солодки голой или девясила; плодов аниса. Может применяться и аптечный грудной сбор от кашля

источник
Здравствуйте! 3 месяца назад я попала в стационар со стенозирующим ларингитом (но это только мой диагноз, ЛОР тогда меня не смотрел). Немного была повышена температура — 37.4, затруднен вдох, боль в горле, насморк. Там меня лечили капельницами с эуфиллином и преднизолоном+преднизолон в таблетках+цефтриаксон в/в уколы (лечение было назначено на основании диагноза бронхиальная астма). Через неделю выписали домой, а через два дня после выписки начались приступы инспираторной одышки (в покое), в разное время дня. Ночью не было. С тех пор меня 3 месяца мучает удушье (затруднен вдох), две недели назад еще присоединилась саднящая боль (жжение) в груди, в районе трахеи. Голос не пропадает, температура нормальная, насморка нет, со стороны ЛОРа все нормально (делали эндоскопию), КТ и рентген органов грудной клетки без патологии, пульмонолог хрипов не слышит, ФВД с пробами нормальная, ПСВ за две недели утром и вечером без изменений 490-500 (дома есть пикфлоуметр), сахар не более 5.4 за 10 дней (дома глюкометр), УЗИ щитовидки в норме, ТТГ нормальный, у кардиолога все в порядке (ЭКГ, УЗИ сердца), аллергопробы отрицательные. Два года назад поставили диагноз бронхиальная астма, но ни тогда, ни позже удушья не было (ни на вдохе, ни на выдохе), с тех пор я на симбикорте 320/9 по одной дозе утром и вечером. Удушье не снимается ни сальбутамолом, ни беродуалом, немного лучше становилось после ингаляций беродуала и пульмикорта, последние два дня и они не помогают, немного становится легче, стараюсь сразу заснуть, сплю несколько часов нормально, как просыпаюсь, начинается удушье по нарастающей, потом может само пройти, потом опять начинается. Когда начало болеть в груди, пульмонолог прописала лечение: сначала ингавирин 90 по одной капс. 7 дней, ингаляции с беродуалом 20 кап. +физ. Р-р 2 мл, через 10 мин пульмикорт 0.5+физ. Р-р 2 мл, 5 дней, теплое щелочное питье. Пролечилась, сдала общую кровь, немного повышены лейкоциты 9.6, эозинофилы 6. Пульмонолог прописывает те же ингаляции и амоксиклав по 1000 2 р/день 7 дней. Пролечилась, но удушье не проходит. Была у психотерапевта, пропила атаракс, не помогло. Иммунолог прописал сделать прививки от гриппа и пневмо-23 – сделала, проколоть полиоксидоний 6 мг 10 уколов по схеме – проколола, тонзилотрен – 3 таб/день месяц – пропила, бронхо-мунал на три месяца по схеме – пью. Начала по второму кругу обследоваться, сдала мокроту на общий анализ, была у ЛОРа, пульмонолога, пульмонолог послушала – все чисто, ЛОР ставит, цитирую: «складывается впечатление о стенозирующем ларингите на фоне бр. Астмы». Предлагает при приступах удушья делать ингаляции физ. Р-ра с адреналином. Пока не пробовала. Анализ мокроты в норме. Повторная КТ –без патологий. Консультация у другого пульмонолога: бр. Астма под большим вопросом, т. К. Клиническая картина не соответствует обычной и нет ответа на лечение. Предполагает что-то вроде ВСД, предлагает посетить невролога и гастроэнтеролога (возможно боль в груди последствие рефлюкса). У меня есть своя версия – склерома? Помогите пожалуйста, я замучалась, может, не там ищем, может, еще какое-то обследование пройти, к какому еще специалисту обратиться? Спасибо.
Здравствуйте, Наталья. Совершенно не характерная картина для БА — ни одного признака. Все лечение -избыточно. С моей точки зрения психотерапевт назначающий медикаменты — таковым не является,поскольку эта та же фармакотерапия. Ищите другого,который погрузится в Ваши переживания и найдет корень. Когда нет «объективки» в теле — ищи проблему в поле,психике,душе и т.д.
| Дата | Вопрос | Статус |
|---|---|---|
| 12.01.2017 |
 Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.
Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.
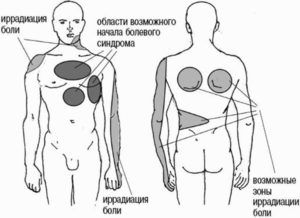 Если болезненность локализована в верхних отделах дыхательной системы, это говорит о высокой степени загрязнённости или сухости воздуха. Слизистая оболочка высыхает и раздражается от воздействия пыли, отсюда возникает кашель. Из-за недостатка влаги возникают надрывы, которые создают болезненность.
Если болезненность локализована в верхних отделах дыхательной системы, это говорит о высокой степени загрязнённости или сухости воздуха. Слизистая оболочка высыхает и раздражается от воздействия пыли, отсюда возникает кашель. Из-за недостатка влаги возникают надрывы, которые создают болезненность.

 Дальнейшая терапия зависит от причины появления кашля и болей. При наличии стенокардии для купирования приступов назначаются препараты нитроглицерина. Это помогает облегчить состояние, но не избавляет от причины болей. Поэтому необходимо пройти полное обследование у кардиолога для назначения грамотной этиотропной терапии.
Дальнейшая терапия зависит от причины появления кашля и болей. При наличии стенокардии для купирования приступов назначаются препараты нитроглицерина. Это помогает облегчить состояние, но не избавляет от причины болей. Поэтому необходимо пройти полное обследование у кардиолога для назначения грамотной этиотропной терапии.




