Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Данный вид бесплодия вызван затруднением или невозможностью транзита половых клеток (яйцеклетка и сперматозоиды) в просвете фаллопиевой трубы. Данная непроходимость может быть вызвана анатомической окклюзией (исчезновением просвета) маточных труб или функциональными нарушениями работы.
Трубно-перитонеальные факторы женского бесплодия в виде нарушения проходимости и функциональных нарушений маточных труб выявляют у 35-60% пациенток с бесплодием. Второй причиной трубно-перитониального бесплодия может послужить спаечный процесс в малом тазу. Из-за нарушения транзита яйцеклетка, высвобождаемая в результате овуляции, не может попасть в маточную трубу, что делает зачатие невозможным. Перитонеальная форма бесплодия встречается в 9,2-34% случаев.
• Перенесённые ранее воспалительные заболевания органов малого таза.
• Заболевания, передающиеся половым путем (ЗППП).
• Внутриматочные манипуляции – аборты, удаление миоматозных узлов, диагностические или лечебные выскабливания.
• Перенесённые оперативные вмешательства на органах малого таза и брюшной полости (особенно лапаротомическим доступом).
• Эндометриоз.
Лабораторные исследования включают:
• Бактериологические анализы мазка со слизистой влагалища
Наиболее опасными для развития бесплодия вызванного трубнопериониальным фактором является: заболевания передающиеся половым путем – хламидийная инфекция, уреаплазмоз, микоплазменная инфекция, гонорея, сифилис, туберкулез.
Ультразвуковое исследование органов малого таза позволяет выявить скопление жидкости или гноя в трубах (гидросальпинкс, пиосальпинкс).
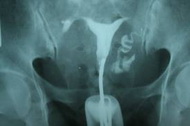
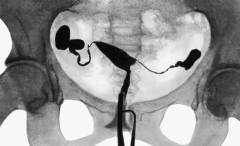
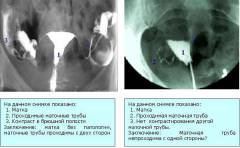
• При проходимых маточных трубах контрастное вещество заполняет матку и маточные трубы, а затем обнаруживается в брюшной полости в виде бесформенных пятен или полос.
• При нарушении проходимости маточных труб контрастное вещество не попадает в брюшную полость.
• Если трубы не проходимы в конечных отделах, то именно эта часть не контрастируется.
• Если трубы не проходимы в месте их впадения в полость матки — контраст не попадает в трубы и на снимках видна только полость матки.
• Непроходимые, расширенные в концевых отделах трубы имеют вид мешков.
• Характерную рентгенологическую картину имеет туберкулёз маточных труб — чёткообразные трубы, состоящие из отдельных сегментов.
Кроме исследования состояния маточных труб ГСГ позволяет диагностировать маточную патологию:
• пороки развития матки
• субмукозные миомы (доброкачественные новообразования мышечной ткани матки)
• полипы эндометрия
• синехии (сращение)
• эндометриоз
Противопоказания для проведения гистеросальпингографии:
• острые и подострые воспалительные заболевания малого таза
• общие инфекционные процессы
• подозрение на беременность
• вагинит
Недостатки метода:
• В ходе исследования органы репродуктивной системы подвергаются воздействию рентгеновского излучения, что может вызывать нарушение развития яйцеклеток.
• Не исключена возможность повреждающего воздействия рентгеноконтрастного вещества на ресничный эпителий маточных труб; длительное нахождение контраста в брюшной полости после ГСГ может влиять на процесс оплодотворения в течение нескольких последующих циклов.
• Возможно развитие тяжёлых аллергических реакций на применяемые контрастные вещества.
• Достаточно велика частота диагностических ошибок, связанных с рефлекторным спазмом интерстициальных отделов труб (примерно у 25% пациенток) в ответ на травматизацию шейки при введении контраста, вызывающим болезненные ощущения. Кроме того, часть контрастного вещества может не дойти до концевых отделов труб и не излиться в брюшную полость, даже при их нормальной проходимости. Эти особенности обусловливают получение ложноотрицательных результатов и расхождение диагнозов по данным ГСГ и лапароскопии.
Достоверность результатов составляет 60-70%.
Проводят в первую фазу цикла, так как в этот период слизистая оболочка матки и труб тонкая и не препятствует прохождению газа, меньше риск попадания газа в сосуды. Кимографиическую пертубацию проводят с помощью специального аппарата; оценку результатов осуществляют по показаниям давления манометра, количеству введённого воздуха, результатам аускультации брюшной полости (появление характерного звука) и появлению френикус-симптома.
Рекомендуется учитывать следующие показатели:
• давление, при котором устанавливается проходимость труб — максимальное давление
• характер кимографической кривой — частота и амплитуда колебаний
• минимальное давление в системе после прекращения введения газа
Достоинства метода: в отличие от ГСГ даёт представление не только о проходимости, но и сократительной способности маточных труб.
Недостатки метода: метод не даёт чёткой картины, если проходима только одна труба, а также возможна вариабельность результатов в зависимости от степени прижатия наконечника к шейке. Не дает сведений о месте нарушения проходимости.
Контрастная ЭХО гистеросальпингоскопия
После введения эхоконтраста оценивают состояние расправленной полости матки. Метод позволяет диагностировать такую внутриматочную патологию, как:
• гиперплазию (избыточные разрастания ткани) эндометрия
После заполнения и оценки полости матки последовательно визуализируется ток жидкости на всем протяжении маточных труб. Появляются признаки выхода контраста в брюшную полость:
• появляется жидкость в переднематочном или позадиматочном пространстве или в околояичниковых областях
• если изначально было умеренное количество перитонеальной жидкости, то отчётливо видны потоки вновь поступающей жидкости и увеличение её объёма к концу процедуры
• одновременно происходит уменьшение объёма полости матки (полость спадается) при прекращении введения раствора и отсутствует обратный ток жидкости
Достоинства метода: В отличие от ГСГ, при контрастной эхогистеросальпингоскопии отсутствуют рефлекторный спазм устьев маточных труб, аллергические реакции, общие и местные осложнения, не происходит травматизация органов репродуктивной системы.
Вышеперечисленные методы с различной степенью достоверности (60 — 80%) способны оценить проходимость маточных труб, но являются косвенными в диагностике трубно-перитонеального фактора бесплодия. Так как ни один из них не даёт представления о степени выраженности и локализации спаечного процесса, частота расхождения заключений с лапароскопическим диагнозом достаточно высока (до 40%).
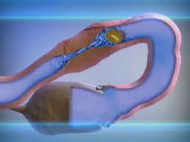
Трансвагинальная эндоскопия (гидролапароскопия) сопоставима по диагностическим возможностям с традиционной трансабдоминальной лапароскопией, но отличается малой инвазивностью, низкой травматичностью, возможностью проведении манипуляции в условиях дневного стационара под местной анестезией или кратковременным внутривенном наркозе.
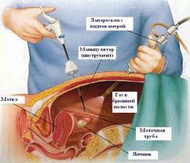
Метод обеспечивает возможность прямой визуализации органов малого таза, позволяет оценить проходимость маточных труб, наличие и характер распространения спаечного процесса. Исследование производят в позднюю фолликулярную фазу (10-12 день цикла) с помощью специальных троакаров и оптических устройств путём пункции заднего свода влагалища в условиях гидрофлотации (заполнение жидкостью области оперативных манипуляций).
• В условиях местной анестезии или внутривенного наркоза в полость матки вводят маточный зонд.
• Пункцию заднего свода с помощью набора инструментов для трансвагинальной лапароскопии осуществляют позади шейки матки. Оптическую систему вводят через троакар в режиме гидрофлотации – тока жидкости (250-400 мл 0,9% раствора натрия хлорида).
• Осматривают: заднюю поверхность матки, яичниковые ямки, яичники, маточные трубы, их фимбриальные отделы с обеих сторон, позадиматочное пространство.
• Проходимость маточных труб оценивают по выделению красящего вещества из конечных отделов после его введения в полость матки через катетер. При обнаружении патологии маточных труб проводят сальпингоскопию: эндоскоп вводят непосредственно в просвет маточной трубы и продвигают в направлении впадения в полость матки. Продвижение эндоскопа в просвете маточной трубы облегчается током вводимой жидкости.
• По окончании процедуры эндоскоп удаляют и жидкость устраняют через канал троакара. Наложение швов в месте введения троакаров не требуется.
Обследование малоинвазивно, как правило, хорошо переносится пациентками при применении местной или седативной анестезии в амбулаторных условиях. Доступ через задний свод влагалища в дугласово (пространство в малом тазу между маткой и прямой кишкой) пространство обеспечивает атравматичное и полное обследование яичников, фимбрий и яичниковой ямки без захвата и манипуляции органов. Движение эндоскопа в полости малого таза безболезненно. Процедура атравматична, не вызывает формирования спаек.
Всё это позволяет применять трансвагинальную гидролапароскопию как скрининговый метод уже на ранних стадиях обследования пациенток при бесплодии.
Объективная оценка степени спаечного процесса возможна только при лапароскопии, которую проводят всем женщинам с подозрением на трубно-перитонеальный фактор. Дли исключения других причин, может потребоваться консультации хирурга.
Консервативное лечение трубно-перитонеального бесплодия, включает противовоспалительную (при необходимости — антибактериальную) терапию, медикаментозное противоспаечное лечение, физиотерапию, курортное лечение, гидротубации маточных труб. К сожалению, данные методы лечения в подавляющем большинстве случаев не оказывают желаемого эффекта – потому они неперспективны. Единственный эффективный метод, позволяющий восстановить репродуктивную функцию при трубно-перитонеальном бесплодии, это лапароскопическая хирургия. Ее эффективность зависит от степени выраженности спаечного процесса и составляет 30-45%.
Разделение спаек, восстановление проходимости маточных труб, нормальной анатомии органов малого таза для реализации естественного зачатия или подготовки органов малого таза к проведению программы ЭКО.
l-й этап — проводят в специализированном стационаре. Включает эндоскопическую диагностику степени выраженности и локализации спаечного процесса с одновременной хирургической коррекцией патологических изменений органов малого таза и оценкой состояния полости матки и эндометрия.
2-й этап — проводят в стационаре. Включает раннее восстановительное лечение с 1 -2 суток после хирургического вмешательства: антибактериальная терапия, физические факторы, эфферентные методы (озонотерапия, лазерное облучение крови). Продолжительность до 7 дней.
3-й этап — проводят амбулаторно через месяц после операции с учётом клинических особенностей, степени выраженности спаечного процесса, состояния эндометрия.
• При 1-2 степени спаечного процесса нередка сопутствующая патология (мужские факторы, ановуляция, патологии эндометрия, эндометриоз), коррекция которой, наряду с хирургическим лечением, приводит к восстановлению репродуктивной функции. Соответственно дополнительным факторам бесплодия, на третьем этапе лечения таким пациенткам проводят индукцию овуляции, внутриматочную инсеминацию, назначают гестагены, циклическую гормонотерапию и т.д.
• Пациенткам с 3-й степенью спаечного процесса на третьем этапе лечения рекомендована гормональная контрацепция в течение 2-3 месяцев, повторные курсы физиотерапии, иммунокорректоры. Вопрос о возможности спонтанного наступления беременности решают после контрольного обследования состояния маточных труб. В случаях восстановления проходимости маточных труб — пациентке разрешают половую жизнь без предохранения, проводят контроль менструального цикла в течение 6-12 месяцев наблюдения или стимуляцию овуляции (в зависимости от возраста пациентки, длительности предшествующего бесплодия). При отсутствии наступления спонтанной беременности в течение 6-12 месяцев после оперативного лечения или при выявлении нарушения проходимости маточных труб уже спустя 2-3 месяцев после операции пациенткам этой группы для реализации их генеративной функции необходимо рекомендовать использование методов вспомогательной репродуктивной технологий (ВРТ).
• При 4-й степени выраженности спаечного процесса, особенно у пациенток более старшего возраста, с длительным бесплодием, применение эндоскопических методов хирургии для восстановления генеративной функции малоперспективно. Этой группе пациенток показано применение ВРТ. Оперативное вмешательство в этих случаях должно преследовать цель подготовки к проведению программы ЭКО. Индукция внеочередной овуляции, экстракорпоральное оплодотворение яйцеклеток и перенос эмбрионов в полость матки возможны не ранее 3 месяцев после операции.
Автор: Ткач И.С. врач, хирург офтальмолог
источник
Гистеросальпингография – это безопасный для здоровья женщины неинвазивный метод исследования фаллопиевых труб и матки, который позволяет получить точную картину состояния внутренних органов. Результаты исследования помогают диагностировать патологии и назначить эффективное лечение.
Если вы долгое время не можете забеременеть, у вас есть проблемы с менструальным циклом или уже были выкидыши, то без точной диагностики врач может только подозревать о причинах. Увидеть точную клиническую картину и поставить диагноз в большинстве случаев можно после ультразвуковой гистеросальпингографии. Метод позволяет оценить проходимость труб, диагностировать кисту или поликистоз, миому, туберкулез женских половых органов, опухолевые новообразования и другие патологии.
Время диагностического исследования выбирается индивидуально, в зависимости от предварительного диагноза.
- Исследование доброкачественных миоматозных узлов можно проводить в любой день цикла.
- Проходимость фаллопиевых труб можно оценить во второй половине менструального цикла.
- Диагностику эндометриоза назначают на 7-8 день.
О том, когда делать гистеросальпингографию, вам расскажет врач. Если вы пытаетесь забеременеть, то процедуру делают через неделю после месячных, во многих случаях время не имеет значения.
Большинство женщин, которым назначена гистеросальпингография, интересует, больно ли это. Нет, процедура безболезненна. Может появиться легкое ощущение дискомфорта, такое же, как при проведении внутриматочного УЗИ. Если появляются кратковременные боли внизу живота, то они быстро проходят.
Противопоказанием к проведению процедуры являются любые острые воспалительные процессы. Чтобы исключить их, необходимо за неделю сдать анализы и мазки на флору.
- За несколько дней до гистеросальпингографии нужно отказаться от половых сношений, использования противозачаточных свечей, любых вагинальных мазей и кремов, спринцеваний.
- Вечером накануне процедуры или утром нужно сделать очистительную клизму или выпить слабительное. Утром лучше не завтракать. Перед посещением кабинета нужно опорожнить мочевой пузырь.
- При себе нужно иметь гигиенические прокладки, предназначенные для обильных выделений. После процедуры они необходимы для впитывания вытекающего из влагалища раствора.
Ультразвуковая гистеросальпингография проводится на специальном гинекологическом кресле. Пациентка раздевается ниже пояса, полулежа располагается в кресле, ставит ноги на подставки. Врач обрабатывает внешние половые органы дезинфицирующим раствором, производит внешний осмотр, обрабатывает шейку матки и вводит в нее катетер для гистеросальпингографии. При специфических показаниях может использоваться легкая местная анестезия.
После через катер в брюшную полость вводится контрастный раствор (триомбраст, кардиотраст, уротраст и тд). Введение раствора обычно проходит безболезненно, может вызвать необычное ощущение в нижней части живота или кратковременные легкие болезненные ощущения, которые быстро проходят. Раствор вводят порционно. После первой дозы делают первый снимок рельефа матки, потом вводят еще несколько миллилитров, чтобы матка наполнилась и жидкость проникла в полость труб. Всего за одну процедуру используется до 20 миллилитров раствора. Вся процедура занимает не более 40 минут.
По снимкам сразу видно, проходимы ли трубы, есть ли явные патологии. Более точный анализ проведет специалист и определит, есть ли какие-то отклонения.
Узи гистеросальпингография безвредна, так как при проведении процедуры не используется рентгеновский аппарат и женщина не получает дозы облучения.
Процедура производится амбулаторно, она нетравматична и для большинства женщин не имеет никаких существенных последствий за исключением вытекающей из влагалища какое-то время жидкости (выше мы уже упомянули, что при себе нужно иметь прокладки).
Если у вас повышена болевая чувствительность, есть какие-то специфические проблемы, например, вы испытываете панический неконтролируемый страх в кабинете врача, то нужно предварительно принять успокоительное и попросить, чтобы кто-то из родственников помог вам добраться домой.
Если вы хорошо себя чувствуете, нет никакого чувства дискомфорта или кровотечения, то достаточно воздержаться от половых сношений в течение 3-х дней. В некоторых случаях врач может увеличить этот срок до 10 и более дней.
Беременность до наступления следующих месячных нежелательна, поэтому рекомендуется предохраняться надежными противозачаточными средствами.
источник
Нередко в женском здоровье имеются нарушения, которые со временем могу привести к неизлечимым хроническим недугам. В результате женщина навсегда может распрощаться с возможностью иметь детей и полноценную счастливую семью. Для определения многих заболеваний половой сферы у женщин часто используется гистеросальпингография. Узнаем поподробнее, что это за метод, не вреден ли он, когда и зачем используется в гинекологии.
Гистеросальпингография (ГСГ) относится к виду рентгенологического исследования, при котором исследуется матка и маточные трубы с помощью рентгена после использования контрастного вещества. При наполнении женских органов контрастом отлично выявляются разнообразные анатомические расхождения в очертаниях матки и маточных труб. Опытный глаз специалиста может с помощью подобных нарушений выявить большинство известных недугов в области органов половой сферы женщины, определить проходимость маточных труб или многие малозаметные патологии малого таза. Метод совершенно не нов — гистеросальпингография используется в российской гинекологии еще с 1909 года, меняется лишь состав контрастного вещества да все больше расширяются диагностические возможности исследования. Теперь гистеросальпингографию используют при подозрении на врожденные патологии, опухолевидные образования или спайки малого таза, при исследовании причин бесплодия и других отклонениях в женском половом здоровье.
Интересно узнать, что
- около 2000 подобных процедур проводится в России за год;
- метод ГСГ является важнейшим при женском бесплодии;
- не стоит бояться облучения во время гистеросальпингографии, так как его доза минимальна (около 6 миллигрей) и не повлияет на здоровье самой женщины или ее будущих детей.
Помимо ГСГ в гинекологии при некоторых патологиях используют метод диагностической лапароскопии, однако именно гистеросальпингографию нередко выбирают из-за минимальной травматичности.
Обычно при ГСГ не используется никакого наркоза или местного обезболивания. И все же иногда у женщин с повышенной болевой чувствительностью процедура вызывает дискомфорт и врач принимает решение о применении обезболивания.
Метод используется гинекологом в следующих ситуациях:
- трубное бесплодие или подозрение на него;
- подготовка к ЭКО;
- для оценки просвета маточных труб (после лечения или операций);
- выявление причин невынашивания беременности;
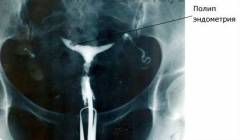
- внутриматочная патология (воспаления, полипы эндометрия, опухолевидные образования или гиперплазия эндометрия и др.);
- врожденные гинекологические аномалии (маточные или трубные), недоразвитие половых органов (инфантилизм);
- спайки (трубные или маточные);
- туберкулез матки или маточных труб;
- истмико-цервикальная недостаточность.
Кроме диагностической ценности, процедура имеет и лечебный эффект, так как введенный контраст действительно увеличивает трубный просвет.
Нередко женщины интересуются, какой день цикла самый подходящий для гистеросальпингографии. Для этого необходимо знать причину использования данного метода. Например, в первую половину цикла ГСГ проводят при определении степени проходимости маточных труб, а вот уточнить диагноз истмико-цервикальной недостаточности лучше во второй циклической фазе.
В любой день цикла (если нет обильных кровянистых выделений) применяют ГСГ для уточнения расположения подслизистой маточной миомы. А вот определение эндометриоза результативнее на 7-8 день цикла.
Наиболее эффективно вводить катетер при ГСГ в тот момент, когда эндометрий более тонкий, что способствует попаданию контраста в маточные трубы. А это происходит в средине цикла.
Чаще всего для диагностических целей гистеросальпингография делается в середине цикла (с 10 по 14 день). Важно назначить исследование перед овуляцией, когда цервикальный канал расширен и внутриматочный катетер вводится проще и безболезненней.
Нередко гистеросальпингография проводится после диагностического выскабливания матки на 16-20 день.
Как и при других исследованиях, у ГСГ имеются противопоказания. Временными противопоказаниями (до излечения данного состояния) являются:
- острые воспаления придатков и матки;
- острые инфекционные и гнойные процессы с высокой температурой (фурункулез, грипп, ОРВИ, ангина);
- серьезные заболевания крови ( тромбофлебит , высокая кровоточивость);
- гипертиреоз;
- острые воспаления половой сферы (хронический аднексит, вагинит, бартолинит и др.);
- периоды менструации или лактации.
Абсолютно противопоказан данный вид исследования при таких состояниях:
- сердечно-сосудистая недостаточность;
- маточные кровотечения;
- беременность;
- злокачественные поражения шейки матки;
- аллергия на йод или используемое контрастное вещество;
- тяжелая печеночная или почечная патология.
Так как перед ГСГ вводится контрастное вещество через влагалище, то возможен перенос имеющейся инфекции во внутренние половые органы. Поэтому, важно исключить наличие каких-либо инфекций у женщины. Для этого перед гистеросальпингографией женщине обычно проводят некоторые дополнительные исследования. Основными из них являются:
- Влагалищный мазок. Это необходимо для определения степени чистоты флоры влагалища. Из имеющихся четырех степеней влагалищной чистоты, при третьей и четвертой степенях ГСГ делать противопоказано.
- Мазок на цитологию из шейки матки. Для этого исследуется отделяемое из шейки на атипичные клетки. Это помогает выявлению доброкачественных и злокачественных патологий.
- Общий анализ крови (для определения состояния иммунной системы организма и отсутствия воспалений).
- Исследования крови на инфекции (гепатиты, ВИЧ , сифилис) для определения основных показателей (СОЭ, лейкоциты, эритроциты, тромбоциты).
- Биохимический анализ крови (для получения полной картины работы внутренних органов). Контрастное вещество нельзя вводить больным с серьезными внутренними патологиями.
- Общий анализ мочи. При этом выявляются всевозможные почечные заболевания, диабет.
Также перед процедурой ГСГ женщине важно предупредить врача о:
- имеющихся воспалениях половых органов;
- недугах, способствующих кровотечениям (печеночным или заболевания крови);
- сахарном диабете;
- подозрении на беременность (из-за вреда рентген-облучения для плода);
- приеме каких-либо лекарств (аспирин и др.);
- аллергии на йод или другие медикаменты.
- Исключение сексуальной близости за 2 дня до исследования.
- Прекращение пользования за неделю до исследования методами, воздействующими на микрофлору влагалища (спринцевание антисептиками, применение свечей и других вагинальных средств).
- Необходимо производить исследование на голодный желудок.
- Важно захватить гигиенические прокладки, так как около недели после гистеросальпингографии возможны небольшие выделения из половых органов.
- Перед ГСГ исследованием необходимо освободить мочевой пузырь и кишечник (сделать клизму).
- После исследования пациентке советуют полежать 30-60 минут.
- Нередко врачи назначают антибиотики для профилактики развития воспалительных процессов.
- При возникновении каких-либо осложнений, на протяжении трех месяцев после данного исследования женщине не рекомендуется беременеть. Если все обошлось, то планировать беременность можно, начиная со следующего месячного цикла.
При появлении температуры, обильных кровянистых выделений, боли в животе, пациентке необходимо показаться врачу.
Важнейшим правилом перед процедурой ГСГ является проба на чувствительность перед введением контрастного вещества. Это необходимо для профилактики опасных аллергических реакций и развития анафилактического шока.
Основные этапы гистеросальпингографии:
- Пациентке обрабатываются наружные половые органы раствором йода.
- Через цервикальный канал вводится канюля.
- В маточную полость вводится контрастное вещество комнатной температуры (10-12 мл урографина или верографина при температуре 36-37 градусов).
- Через 5 минут после введения контрастного препарата производят рентгеновский снимок.
- При необходимости (при плохом заполнении контрастным веществом матки и труб) снимок делают повторно через 20-25 минут.
- При оценке результатов снимка врач оценивает форму, размеры и положение полости матки, степень проходимости маточных труб. При этом утверждается полный индивидуальный план лечения пациентки.
При достаточной проходимости труб контрастное вещество частично попадает и растворяется в брюшной полости. В течение пары дней остатки контраста выводятся с выделениями наружу.
Возможными осложнениями после процедуры ГСГ могут быть:
- небольшие кровянистые выделения (чаще мажущиеся);
- головокружение;
- развитие воспаления в матке или придатках, симптомами которых являются температура, слабость, боли в нижнем отделе живота, выделения.
Опасным осложнением гистеросальпингографии может быть маточное кровотечение. Его симптомы заключаются в слабости, резком понижении давления, головокружении, обморочном состоянии.
Многие девчонки беременеют именно после ГСГ. Даже если до этого с репродукцией были проблемы. Мой врач говорит, что эта процедура повышает активность эндометрия и проходимость труб. Часто после этого даже спайки рассасываются.
Гистеросальпингография одна из самых результативных при бесплодии. Я рада, что согласилась ее сделать. Вот только из-за моего аднексита я не могла после этого разогнуться, болел очень живот. Однако результатом довольна вполне.
Гистеросальпингография является отличным диагностическим методом. И если врач вам назначил его, отказываться не стоит. Подчас никакие дорогостоящие анализы не могут заменить результативность данной процедуры. Кроме того, гистеросальпингография нередко приводит к восстановлению просвета труб и наступлению долгожданной беременности. А болезненные ощущения во время процедуры не настолько сильны, чтобы отказаться от этого максимально эффективного метода гинекологического исследования. Здоровья вам и счастливого материнства!
источник
Трубное бесплодие — вариант женского бесплодия, вызванный функциональной или органической непроходимостью фаллопиевых труб. Специфическая симптоматика отсутствует. Как и другие формы бесплодия, проявляется невозможностью забеременеть при наличии регулярных половых отношений на протяжении 6-12 месяцев. При постановке диагноза используют гистеросальпингографию, ультразвуковую гистеросальпингоскопию, лапароскопию, лабораторные анализы для выявления ИППП. Лечение трубно-перитонеального варианта бесплодия включает медикаментозную и физиотерапию, гидротубацию, чрескатетерную реканализацию, реконструктивно-пластические операции, ЭКО.
Трубное (трубно-перитонеальное) бесплодие или ТПБ выявляют у 35-60% пациенток с жалобами на отсутствие беременности. При этом анатомическое повреждение или дисфункция труб наблюдается в 35-40%, спаечный процесс – в 9-34% случаев. Поскольку указанные варианты патологии часто сочетаются между собой, имеют сходные этиологические факторы и патогенетические механизмы, специалисты в области гинекологии объединили эти два фактора бесплодия одним общим термином. Более чем в половине случаев трубное бесплодие является относительным и поддаётся коррекции в ходе лечения. ТПБ может быть как первичным и вторичным — возникшим у женщин, которые уже выносили беременность.
К нарушению проходимости маточных труб приводят функциональные нарушения и органические изменения в органах малого таза. Функциональные расстройства проявляются снижением или повышением тонуса гладкомышечных волокон стенки труб, нарушением координации их сокращений, ухудшением подвижности ресничек эпителиального слоя, недостаточной продукцией слизи без видимых анатомо-морфологических изменений. Их основными причинами являются:
- Нарушения гормонального баланса. Обычно функциональная трубная непроходимость возникает на фоне сниженного синтеза женских и повышенного уровня мужских половых гормонов.
- Высокая активность медиаторов воспаления. Функциональные расстройства – один из локальных эффектов простагландинов, интерлейкинов, эйкозаноидов и других физиологически активных соединений, которые интенсивно синтезируются при хронических воспалительных процессах в малом тазу.
- Изменения в симпатоадреналовой системе. Подобные отклонения характерны для хронического стресса, в том числе для постоянных переживаний из-за бесплодия.
Органическая трубная непроходимость возникает при наличии физических препятствий на пути движения яйцеклетки – окклюзии, спаек, сдавливания объемными новообразованиями и пр. Причинами таких анатомических изменений служат:
- Воспалительные заболевания. Спайки, синехии, сращения, жидкость в трубах выявляются как при неспецифическом воспалении, так и (особенно) на фоне инфекций, передающихся половым путем.
- Хирургические вмешательства. Спайки в малом тазу развиваются после полостных операций на кишечнике, матке и ее придатках.
- Инвазивные процедуры. Провоцирующими факторами трубно-перитонеального бесплодия могут стать аборты, диагностические выскабливания, гидротубация, гидросальпингография, кимопертубация и т. д.
- Травматические повреждения. К анатомической трубной непроходимости приводят проникающие травмы брюшной полости, тяжелые роды.
- Перевязка маточных труб. Добровольная хирургическая стерилизация женщины фактически является одной из форм трубного бесплодия.
- Объемные процессы в малом тазу. Трубы могут сдавливаться большими опухолями яичников, субсерозными миомами, другими новообразованиями.
- Наружный генитальный эндометриоз. Тяжелые формы заболевания осложняются нарушением трубной проходимости.
Ключевое звено патогенеза бесплодия при действии трубно-перитонеальных факторов – нарушение продвижения в полость матки неоплодотворенной зрелой яйцеклетки или эмбриона. Полностью непроходимая труба становится барьером, исключающим оплодотворение созревшей яйцеклетки сперматозоидом. При функциональном нарушении сократительной активности стенки и частичной органической непроходимости движение яйцеклетки по фаллопиевой трубе замедляется. В результате она либо вообще не оплодотворяется, либо эмбрион имплантируется в трубе и наступает внематочная трубная беременность.
Клиническая классификация трубного бесплодия проводится с учётом локализации патологического процесса, наличия или отсутствия анатомических изменений. Специалисты в сфере гинекологии и репродуктивной медицины различают:
- Собственно трубное бесплодие. Женщина не может забеременеть из-за функциональных или органических нарушений в маточных трубах. В таком случае непроходимость может быть проксимальной с наличием препятствий в маточной части или перешейке трубы и дистальной с нарушенным захватом яйцеклетки во время овуляции.
- Перитонеальное бесплодие. Яйцеклетка не может попасть в воронку трубы из-за воспалительных или других процессов в органах малого таза. Зачастую перитонеальное бесплодие сопровождается морфологическими или функциональными изменениями в трубах.
Специфических симптомов, характерных для этого варианта нарушения репродуктивной функции, не существует. Как и при других формах бесплодия, пациентка отмечает отсутствие беременности в течение 6-12 месяцев, хотя ведет регулярную половую жизнь и не предохраняется. Болевой синдром не выражен или отличается малой интенсивностью – периодически беспокоят боли в нижней части живота и (реже) в пояснице, которые возникают или усиливаются во время менструации и полового акта. Менструальная функция обычно сохранена. Некоторые женщины отмечают обильные выделения во время месячных.
Наиболее грозное осложнение трубного бесплодия, возникшего на фоне функциональной или частичной органической непроходимости маточных труб, – внематочная беременность. Оплодотворенная яйцеклетка при невозможности попасть в матку способна имплантироваться в стенку трубы, ткань яичника или органы брюшной полости. Самопроизвольное прерывание внематочной беременности сопровождается массивным кровотечением, выраженным болевым синдромом, критическим падением артериального давления и другими нарушениями, представляющими серьёзную опасность для жизни женщины.
При выявлении трубного бесплодия важно учитывать анамнестические сведения о перенесенных в прошлом цервицитах, эндометритах, сальпингитах, аднекситах, травмах брюшной полости, операциях на кишечнике и тазовых органах, абортах, осложненных родах, инвазивных диагностических и лечебных процедурах. План обследования включает такие методы, как:
- Осмотр гинеколога. При бимануальном обследовании могут обнаруживаться несколько увеличенные, уплотненные и болезненные придатки. Иногда подвижность матки ограничена, ее положение изменено, своды влагалища укорочены.
- Гистеросальпингография. При контрастировании определяются изменения формы (локальные сужения, расширения) и проходимости труб вплоть до полного нарушения, при котором контрастное вещество не поступает в брюшную полость.
- Ультразвуковая гистеросальпингоскопия (ЭхоГСС, УЗГСС). Позволяет обнаружить непроходимость маточных труб и признаки спаечного процесса в малом тазу.
- Фертилоскопия и лапароскопия с хромопертубацией. Визуально выявляет спайки, очаги эндометриоза, обеспечивает объективную оценку проходимости фаллопиевых труб за счет контроля поступления в брюшную полость красителя, введенного в цервикальный канал.
- Трансцервикальная фаллопоскопия. Эндоскопический осмотр эпителия и просвета труб позволяет наиболее точно оценить их состояние.
- Кимопертубация. Двигательная активность придатков при поступлении в них углекислого газа или воздуха нарушена.
- Лабораторная диагностика ИППП. Поскольку в ряде случаев причиной трубно-перитонеального бесплодия являются инфекционные процессы, для назначения этиотропного лечения важно выявить возбудителя и оценить его чувствительность к антибактериальным препаратам.
Трубно-перитонеальное бесплодие необходимо дифференцировать от бесплодия, вызванного дисфункцией яичников, патологией полости матки, действием шеечного фактора и причинами со стороны мужа пациентки. К проведению дифференциальной диагностики привлекают репродуктолога и гинеколога-эндокринолога.
Для устранения причин, вызвавших нарушение проходимости труб, применяют консервативные и оперативные способы лечения. Медикаментозная терапия включает:
- Антибактериальные препараты. Этиопатогенетическое лечение направлено на элиминацию возбудителя ИППП, который вызвал воспалительный процесс.
- Иммунотерапию. Позволяет корригировать иммунологические нарушения, приводящие к затяжному и хроническому течению сальпингитов и аднекситов.
- Рассасывающую терапию. Местное и общее назначение ферментных препаратов, биостимуляторов, глюкокортикостероидов показано для рассасывания спаек и синехий, возникших после инфекционного и асептического воспаления.
- Гормонотерапию. Применяется при расстройствах, развившихся на фоне дисбаланса в женской гормональной сфере.
- Седативные препараты. Эффективны для коррекции функциональных нарушений.
В комплексном лечении трубно-перитонеального бесплодия широко используют физиотерапевтические методики: электрофорез, трансвагинальный ультрафонофорез, электростимуляцию маточных труб и матки, гинекологические орошения, грязевые аппликации, КВЧ-терапию, вибрационный и гинекологический массаж. Для восстановления нарушенной проходимости труб также применяют малоинвазивные вмешательства – чрескатетерную реканализацию, гидротубацию, пертубацию.
Более эффективным способом решения проблемы трубного бесплодия является использование хирургических подходов. Оперативное лечение показано пациенткам в возрасте до 35 лет с давностью бесплодия не более 10 лет при отсутствии острого и подострого воспаления, туберкулезного поражения половых органов, выраженного эндометриоза и спаек. Для восстановления трубной проходимости применяются такие реконструктивно-пластические лапароскопические вмешательства, как:
- Сальпинголизис. В ходе операции трубу освобождают из окружающих ее спаек.
- Сальпингостомия. При массивных сращениях и спайках в области воронки эффективно формирование нового отверстия.
- Фимбриолизис и фимбриопластика. Операция направлена на освобождение фимбрий фаллопиевой трубы из спаечных сращений или пластику её воронки.
- Сальпинго-сальпингоанастомоз. После иссечения пораженного участка оставшиеся части трубы соединяются между собой.
- Пересадка трубы. При непроходимости интерстициального отдела трубы рекомендовано её перемещение в другой участок матки.
Часто такие вмешательства дополняют курсом послеоперационных гидротубаций. Кроме пластики труб во время лапароскопии можно коагулировать и разделять спайки, удалять сопутствующие новообразования, которые могут препятствовать зачатию и вынашиванию беременности, – ретенционные кисты яичников, интрамуральные и субсерозные миомы матки, очаги эндометриоза. При наличии противопоказаний и неэффективности хирургического лечения пациенткам с трубным бесплодием рекомендовано ЭКО.
Прогноз ТПБ зависит от вида нарушений и степени их выраженности. После реконструктивно-пластических операций беременность наступает в 20-50% случаев, при этом наибольшее число зачатий отмечается в первый год после операции, в последующем вероятность гестации существенно уменьшается. При использовании ЭКО эффективность составляет от 35 до 40%. Основными методами профилактики трубного бесплодия являются своевременное выявление и лечение воспалительных процессов, эндокринных расстройств, комплексная реабилитация после операций на тазовых органах, адекватное родовспоможение, отказ от абортов и неоправданных инвазивных лечебно-диагностических процедур.
источник
Гистеросальпингография. Диагностическая гистеросальпингография при бесплодии, показания, противопоказания
Интересные факты
- Гистеросальпингография является основным методом в диагностике бесплодия у женщин.
- Ежегодно в России проводятся порядка двухсот тысяч процедур гистеросальпингографии.
- Гистеросальпингография с греческого языка переводится как «hystera» – матка, «salpinx» – труба, а термин «grapho» переводится как графическое изображение чего-либо.
- Во время проведения гистеросальпингографии средняя доза облучения может доходить до шести миллигрей. Подобное облучение никак не отразится на общем здоровье женщины и ее будущем потомстве. Максимально безопасная доза облучения составляет сто миллигрей.
История гистеросальпингографии
В 1909 году М. Неменов впервые предложил рентгенологический метод диагностики органов малого таза с введением через влагалище и шейку матки контрастного вещества. В качестве контрастирующего препарата ученый предложил вводить раствор Люголя. Однако выполнена впервые гистеросальпингография была лишь спустя год Э. Риндфлейшем, который ввел в полость матки раствор висмута и произвел обзорную рентгенографию. С тех пор в качестве рентгеноконтрастного вещества используется йодированное масло йодолипол и различные водорастворимые йодсодержащие препараты.

В матке различают три части:
- тело;
- перешеек;
- шейка.
Сантиметровый участок, который располагается между телом и шейкой матки. Перешеек участвует в расширении отверстия при деторождении. Нередко в области перешейка наблюдаются разрывы матки, так как данный промежуток является самой тонкой частью.
Стенки матки состоят из:
- внутреннего слоя – эндометрия;
- среднего слоя – миометрия;
- наружного слоя – периметрия.
Представляет собой слизистую оболочку, в которой находятся большое количество трубчатых желез. Выстлан эндометрий цилиндрическим мерцательным эпителием.
Слизистая оболочка состоит из двух слоев:
- базальный – ростковый (участвует в восстановлении поверхностного слоя);
- поверхностный – функциональный (в период менструального цикла данный слой подвергается постоянным изменениям).
Мышечная оболочка. Самая толстая часть маточной стенки.
Миометрий образован гладкомышечными волокнами и состоит из следующих слоев:
- внутренний продольный;
- средний циркулярный;
- наружный продольный.
Имеет цилиндрическую форму.
В шейке матки различают:
- верхнюю часть – надвлагалищную;
- нижнюю часть – влагалищную.
В шейке матки находится цервикальный канал, который в длину имеет от одного до полутора сантиметров. Верхняя часть цервикального канала заканчивается внутренним зевом, а нижняя его часть граничит с наружным зевом, который открывается во влагалищной части шейки матки.
Во влагалищной части шейки матки имеется отверстие, которое у нерожавших женщин имеет округлую форму, а у рожавших – щелевидную. В цервикальном канале из-за накопления желез внутренней секреции образуется своеобразная слизистая пробка, которая защищает матку от различных патологических микроорганизмов, поступающих из влагалища.
Маточные (фаллопиевы) трубы берут свое начало от левого и правого углов основания матки и отходят чуть в стороны к латеральным стенкам малого таза. Длина маточных труб составляет от десяти до двенадцати сантиметров, а их толщина имеет около пятидесяти миллиметров.
Стенки маточных труб состоят из следующих слоев:
- внутренний – слизистый;
- средний – мышечный;
- наружный – серозный.
В маточных трубах различают следующие части:
- интерстициальная (входная часть);
- истмическая (средняя часть, самая узкая);
- ампулярная (наиболее расширенная часть, которая заканчивается воронкой).
Воронку называют конечным отделом маточной трубы. Ее края заканчиваются выростами, которые носят название бахромки (фимбрии). Все бахромки кроме одной имеют примерно одинаковую длину – до полутора сантиметров. Одна единственная бахромка (яичниковая), самая длинная (от двух до трех сантиметров), прикрепляется к яичнику и в период овуляции захватывает яйцеклетку.
Яичники представляют собой парные половые железы миндалевидной формы, располагающиеся по обеим сторонам матки. У женщин репродуктивного возраста длина яичника составляет от трех с половиной до четырех сантиметров, при этом его толщина имеет сантиметр – полтора. В ширину яичник достигает двух с половиной сантиметров, а его масса может составлять от шести до восьми грамм. Покрыт яичник соединительной оболочкой, внутри которой имеется корковое и мозговое вещество.
В корковом веществе на разных стадиях своего развития находятся фолликулы. Конечный процесс развития приводит к тому, что созревший фолликул становится доминантным, а все остальные фолликулы приостанавливают свое созревание. Подавление других фолликулов способствует нормальному созреванию яйцеклетки в доминирующем фолликуле, что в конечном итоге приводит к его разрыву и выходу яйцеклетки в брюшную полость.
Мозговое вещество яичника представлено соединительной тканью, в которой находятся нервы и проходят многочисленные сосуды.
| Орган | Функции |
| Матка |
|
| Маточные трубы |
|
| Яичники |
|
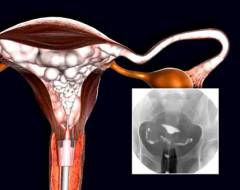
После того как женщина приняла необходимое положение, с помощью дезинфицирующего раствора (10% спиртовой раствор йода) производится обработка наружных половых органов, влагалища и шейки матки. Затем в канал шейки матки вводится специальная трубка (канюля) через которую при помощи шприца и катетера осуществляется введение рентгеноконтрастного вещества (десять – двадцать миллиграмм).
Контрастные вещества обладают свойством поглощения рентгенологического излучения, за счет чего осуществляется визуализация контуров внутренних органов.
Рентгенологические препараты можно условно подразделить на три группы:
- водорастворимые;
- жирорастворимые;
- нерастворимые.
Содержат в своем составе йодсодержащие вещества. Йод, в свою очередь, значительно увеличивает интенсивность рентгенологического изображения.
Нередко при гистеросальпингографии используют именно водорастворимые препараты, такие как:
- урографин;
- уротраст;
- верографин;
- триомбраст и другие.
Во время введения водорастворимого контрастного вещества очень важно вовремя произвести рентгенограмму, так как момент наполнения полостей органов быстро проходит из-за особенности препарата растворятся.
Примечание. В отличие от жирорастворимых веществ, доза водорастворимых препаратов должна быть большей.
Данные препараты не растворяются в воде, в связи с чем не используются при гистеросальпингографии, так как имеется риск проникновения средства за пределы полого органа, например, в брюшную полость. По сравнению с другими рентгеноконтрастными веществами являются более безопасными препаратами, так как практически не влияют на ткани организма. Среди наиболее часто используемых нерастворимых рентгеноконтрастных препаратов выделяют сульфат бария, который нередко используется при обследовании органов желудочно-кишечного тракта.
После введения контрастного вещества в полость матки осуществляется рентгенография.
Для проведения рентгенографии используется следующее оборудование:
- рентгеновская трубка (прибор, который под воздействием электричества воспроизводит рентгеновское излучение);
- монитор (транслирует полученную графическую информацию);
- флюороскоп (преобразователь рентгеновского излучения в видеоизображение);
- усилитель изображения (используется для увеличения яркости на мониторе).
Руководствуясь изображением на мониторе, врач наблюдает за тем, как контрастное вещество наполняет полость матки. При этом вводимое контрастное вещество представлено на рентгенограмме в ярко-белом цвете, в то время как полости исследуемых органов имеют темные оттенки.
При подозрении о на какое-либо анатомическое изменение контуров на рентгенограмме производится регистрация необходимого рисунка. Если процедура проводится без видеонаблюдения, тогда в полость матки вводят чуть меньшую дозу контрастного вещества (пять – десять миллилитров) и осуществляют рентгеновский снимок. После чего вводится еще пятнадцать миллилитров контрастного препарата и производится контрольный снимок, который должен запечатлеть заполнение полости матки.
После проведенного исследования врач извлекает из влагалища пациентки шприц, катетер и канюлю и отправляет женщину в палату. Гистеросальпингография в среднем занимает до тридцати минут.
Гистеросальпингография обладает следующими преимуществами:
- для проведения процедуры женщине не требуется госпитализация;
- относительно быстрая и практически безболезненная процедура;
- является безопасным методом исследования.
Перед проведением гистеросальпингографии женщине необходимо пройти ряд исследований:
- Мазок из влагалища. Отделяемое берется из трех мест, уретры, шейки матки и влагалища. Затем взятый материал наносится на предметное стекло для микроскопического исследования с целью определения степени влагалищной флоры. Существуют четыре степени микрофлоры, первая и вторая означают то, что женщина здорова, а третья и четвертая характеризуют наличие инфекционно-воспалительного процесса. Следует заметить, что третья и четвертая степени влагалищной флоры являются противопоказанием к проведению гистеросальпингографии.
- Мазок с шейки матки на цитологию. Анализ направлен на выявление атипичных клеток в шейке матки. Отделяемое берется с влагалищной части шейки матки и затем отправляется на цитологию, где исследуется структура клеток. Данный анализ помогает своевременно выявить доброкачественные и злокачественные заболевания шейки матки.
- Анализ крови на ВИЧ, сифилис и гепатиты B, C. Данные исследования позволяют выявить наличие антител (защитный фактор организма) к возбудителям ВИЧ-инфекции (вирус иммунодефицита человека), сифилиса (бледная трепонема) и гепатитов B, C.
- Общий анализ крови.Общий анализ крови производится с целью диагностики основных компонентов крови (эритроциты, тромбоциты и лейкоциты), также исследуется уровень гемоглобина и СОЭ, то есть скорость оседания эритроцитов (повышенный уровень СОЭ свидетельствует о наличии в организме воспалительного процесса).
- Общий анализ мочи.Общий анализ мочи производится макроскопически (визуальная оценка) и микроскопически (исследование под микроскопом) с целью выявления различных заболеваний почек.
- Биохимический анализ крови (по назначению). Информативное исследование, предоставляющее информацию о работе внутренних органов (например, поджелудочная железа, почки, печень) и систем организма (например, выделительная, пищеварительная). Проведение биохимического анализа крови необходимо по той причине, что контрастные вещества, используемые при гистеросальпингографии, могут негативно повлиять на печень. Поэтому если у женщины имеются какие-либо заболевания, связанные с данным органом, это может увеличить риск негативного воздействия вводимых веществ при исследовании.
Примечание. Перед проведением гистеросальпингографии очень важно исключить наличие инфекционно-воспалительных процессов в половых органах. Так как контрастное вещество вводится через влагалище, то при наличии у женщины патологического процесса существует вероятность переноса инфекции из нижних отделов в верхние. Поэтому проведение ряда исследований с целью выявления половых инфекций является неотъемлемой частью подготовки пациентки к выполнению гистеросальпингографии. В случае если у женщины выявляется инфекционно-воспалительное заболевание, то до процедуры лечащий врач назначит оптимальную терапию для выздоровления.
Перед проведением процедуры женщине необходимо сообщить врачу:
- о наличии инфекционно-воспалительных заболеваний половых органов;
- о наличии аллергических реакций на медикаменты и йодсодержащие вещества;
- о наличии заболеваний, увеличивающих риск развития кровотечений (например, заболевания печени, болезни крови);
- о приеме некоторых лекарственных средств, которые могут повлиять на процесс исследования и привести к развитию осложнений (например, аспирин, варфарин, метроформин);
- о наличии сахарного диабета;
- имеется ли беременность или подозрение на нее (рентгенологическое воздействие может негативно сказаться на развитии плода).
Врач, в свою очередь, в течение консультации должен разъяснить суть процедуры, а также рассказать о возможных осложнениях, которые могут возникнуть после проведения гистеросальпингографии.
Процедура, как правило, проводится в середине менструального цикла перед овуляцией, если женщина знает день ее наступления, если нет, то выбирается день с десятого по четырнадцатый от начала менструации.
Данное исследование проводится в середине цикла по той причине, что перед овуляцией цервикальный канал незначительно открывается и постановка внутриматочного катетера проходит менее болезненно. Также следует заметить, что в данный период слизистый слой матки после менструации еще тонкий, что позволяет контрастному веществу беспрепятственно проникнуть в устья фаллопиевых (маточных) труб.
Перед проведением исследования женщине следует выполнять следующие рекомендации:
- необходимо предохраняться с помощью презерватива, начиная с первого дня менструального цикла, в который проводится данная процедура;
- за два дня до исследования необходимо исключить половые контакты;
- за пять – семь дней до процедуры следует отказаться от спринцеваний и использования гигиенических средств, так как данные факторы увеличивают риск нарушения микрофлоры влагалища;
- за пять – семь дней до исследования необходимо отменить лечение, которое применяется вагинально (например, вагинальные свечи, крема), за исключением, если оно не используется по назначению лечащего врача.
В день исследования женщине необходимо явиться натощак и взять с собой гигиенические прокладки, так как в первый день после исследования, а также в последующие дни (до семи дней) из влагалища выделяются контрастное вещество и незначительные кровянистые выделения. Также в зависимости от места проведения исследования (частная клиника, больница) может понадобиться взять с собой халат, тапочки и постельное белье.
В лечебном учреждении женщине назначаются:
- выполнение очистительной клизмы для опорожнения кишечника;
- введение спазмолитических и успокоительных препаратов для снятия мышечного спазма, а также беспокойства и тревоги перед процедурой.
Непосредственно перед исследованием женщине необходимо будет опорожнить мочевой пузырь и явиться в рентгенологический кабинет.
После проведения процедуры медсестра отводит женщину в палату и укладывает ее на кровать, где рекомендуется находиться до исчезновения болезненных ощущений. Как правило, этот период составляет от двадцати минут до нескольких часов.
С целью профилактики развития инфекционно-воспалительных процессов после гистеросальпингографии врач может назначить антибактериальный препарат и вагинальные свечи.
Женщине необходимо срочно обратиться к врачу в следующих случаях:
- если наблюдаются обильные кровянистые выделения из влагалища;
- если беспокоят сильные боли внизу живота;
- если наблюдается повышенная температура тела.
Примечание. После рентгенологической гистеросальпингографии женщине в течение трех месяцев следует воздержаться от планирования беременности.
Существуют следующие противопоказания для проведения гистеросальпингографии:
- острые инфекционно-воспалительные заболевания половых органов (например, вульвовагинит, цервицит, эндометрит, сальпингит);
- инфекционные заболевания в остром периоде (например, грипп, ангина);
- тромбофлебит;
- период менструации;
- беременность;
- период лактации;
- распространенная злокачественная опухоль шейки матки;
- гипертиреоз (гиперфункция щитовидной железы);
- аллергия на йодсодержащие препараты;
- почечная недостаточность или печеночная недостаточность;
- сердечно-сосудистая недостаточность.
- патологических состояний матки и маточных труб, которые могут стать причиной бесплодия;
- причин невынашивания беременности.
Также проведение данного исследования показано при подготовке женщины к экстракорпоральному оплодотворению (ЭКО).
Гистероскопия показана при следующих заболеваниях:
- субмукозная миома матки;
- полипы матки;
- гиперплазия эндометрия;
- эндометриоз;
- спайки в полости матки;
- аномальное строение матки;
- спайки в маточных трубах;
- истмико-цервикальная недостаточность.
Данные заболевания, вызывая патологические изменения в половых органах, нарушают репродуктивную, менструальную и секреторную функции.
| Наименование патологии | Влияние патологии на наступление беременности |
| Субмукозная миома матки | Основной причиной развития миоматозных узлов является гормональный сбой, поэтому вероятность зачатия ребенка будет зависеть от степени нарушения. Также на наступление беременности влияют размеры узлов, так как они приводят к изменению структуры матки, что нарушает процесс имплантации оплодотворенной яйцеклетки в ее стенку. |
| Полипы матки | Наступление беременности будет зависеть от степени выраженности заболевания, то есть от количества (единичные или множественные) и размера (маленькие или крупные) полипных выростов. Так как крупные и множественные полипы могут мешать продвижению сперматозоидов в маточные трубы, а также нарушать имплантацию оплодотворенной яйцеклетки в стенку матки. После проведения лечения (хирургическое удаление, гормональная терапия) вероятность наступления беременности значительно увеличивается. |
| Гиперплазия эндометрия | Данное заболевание характеризуется значительными изменениями в эндометрии (разрастание слизистого слоя) и нарушением процесса овуляции. Наступление беременности при эндометриозе считается возможным лишь после проведения адекватного лечения (например, выскабливание, прием гормональных препаратов). Следует заметить, что в случае наступления беременности могут возникнуть такие осложнения как преждевременное прерывание беременности, выкидыш, а также задержка внутриутробного развития плода. |
| Эндометриоз | Как правило, развитие эндометриоза связано с гормональными нарушениями в организме женщины, поэтому в пятидесяти процентах случаев данное заболевание вызывает наступление бесплодия. Тем не менее, возможность наступления беременности при данной патологии не исключается. |
| Спайки в полости матки | Вероятность наступления беременности будет зависеть от выраженности спаечного процесса. Наличие синехий в полости матки препятствует имплантации оплодотворенной яйцеклетки. Доказано, что при данном заболевании возможность зачатия снижается до двадцати процентов. |
| Аномальное строение матки | У женщин в трех процентах случаев встречаются различные аномалии строения матки. Существуют следующие виды аномального строения матки:
|
| Спайки в маточных трубах | Спайки, как правило, образуются вследствие имеющегося или перенесенного ранее воспалительного процесса. В двадцати – двадцати пяти процентов случаев данные патологические изменения приводят к развитию бесплодия у женщин. |
| Истмико-цервикальная недостаточность | Это состояние, которое характеризуется тем, что при беременности с увеличением размеров плода увеличивается нагрузка на перешеек и шейку матки, что приводит к их преждевременному раскрытию. Данное патологическое состояние увеличивает риск невынашивания беременности. |
- форма матки – вид треугольника, направленного основанием вверх;
- края стенки матки – ровные и гладкие;
- дно матки – овальной или вдавленной (седловидной) формы;
- углы матки – острые;
- границы шейки матки – ровные и гладкие;
- маточные трубы – тонкие, длинные и извилистые.
После введения контрастного вещества в норме оно должно вытекать в брюшную полость через ампулярную часть маточной трубы.
источник
