Почему так важен гормон ТТГ при планировании беременности? ТТГ представляет собой гормон гипофиза, который принимает активное участие в регуляции основной функции щитовидки. А именно в процессах выработки гормонов тироксина (Т4) и трийодтиронина (Т3). Эти биологически активные вещества нормализуют деятельность сердца, пищеварительного тракта, нервной системы. А также влияют на работу желез половой сферы. ТТГ является специфическим индикатором, позволяющим судить о состоянии щитовидной железы, которая прямым образом влияет на зачатие ребенка.
Как известно, планирование беременности – очень важный момент в жизни любой женщины, которая желает стать мамой здорового малыша. В этот период нужно сделать огромное количество анализов, среди которых и определение уровня тиреотропного гормона гипофиза. Почему так важен ТТГ при планировании беременности? Постараемся понять, как связаны между собой тиреотропный гормон гипофиза, щитовидная железа и бесплодие.
Очень важно в период планирования беременности пройти специальный тест на определения уровня тиреотропного гормона. Это нужно, чтобы предупредить возможные проблемы с зачатием и исключить причины бесплодия, связанные с дефицитом или, наоборот, с гиперсекрецией (избытком) ТТГ.
Гормоны щитовидной железы влияют практически на все внутренние органы человека. Особенная роль отводится им в регуляции репродуктивной функции, подготовке организма женщины к зачатию и успешному вынашиванию ребенка. Повышенный или низкий уровень гормона может стать причиной глубокого нарушения обменных процессов в яичниках. На практике это проявляется склерополикистозом, ановуляционным циклом и тому подобное. Результат таких патологических процессов – эндокринное бесплодие. И если беременность у таких женщин все же наступает, то в большинстве случаев самопроизвольно прерывается на ранних сроках.
По количеству ТТГ врач может судить о наличии у женщины гипер- или гипотиреоза (повышение или снижение синтеза гормонов щитовидки). Для этого уровня нейроэндокринной регуляции характерным является принцип «обратной связи». То есть при высоких титрах Т3 и Т4 наблюдается склонность к понижению ТТГ, а при уменьшенных концентрациях гормонов щитовидки – его повышение. То есть тест на ТТГ – верный способ определить наличие у женщины дисфункции щитовидной железы. Это позволяет оценить роль подобных нарушений в процессе зачатия, откорректировать работу половых желез и повысить способность к репродукции.
Уровень ТТГ при планировании беременности – очень важный показатель состояния репродуктивной функции женщины. С помощью данного анализа можно определить дисфункцию щитовидной железы, которая является серьезным поводом для беспокойства и нуждается в медикаментозной (а иногда и оперативной) коррекции. Ведь в огромной степени именно тиреотропный гормон напрямую влияет на возможность зачатия и нормального вынашивания ребенка.
Довольно часто, планируя беременность, женщина не подозревает, что имеет проблемы репродуктивного характера. Комплексное обследование позволяет не только определить наличие патологических изменений со стороны организма, отрицательно влияющих на зачатие малыша. Но и подтвердить их возможные причины, благодаря расширенному анализу гормонального фона будущей матери.
Согласно статистическим исследованиям, в большинстве случаев бесплодие у женщин связанно именно с дисбалансом гормонов. В частности с нарушениями пропорций ТТГ, Т3, Т4.
Почему необходимо сделать назначенный анализ на ТТГ при планировании беременности?
- Уровень ТТГ дает возможность оценить состояние репродуктивной системы женщины.
- С помощью анализа можно определить возможные проблемы со стороны щитовидной железы, которые отрицательно сказываются на зачатии и вынашивании малыша.
- Исследование позволяет подтвердить предполагаемую причину женского бесплодия.
Итак, влияние щитовидной железы на зачатие очень велико.
Норма ТТГ при планировании беременности составляет от 1,5 до 2,5 мЕд/л. С наступлением долгожданной беременности норма меняется, и у женщин в положении определяется тиреотропный гормон в количестве от 0,4 до 4,0 мЕд/л.
На первых неделях интересного положения, когда будущая мама еще может не подозревать о своем счастье, уровень ТТГ в крови уже резко снижается. Это ни в коем случае не свидетельствует о заболевании со стороны организма мамочки, а лишь подтверждает факт наличия в полости матки маленького крохи. Именно поэтому по изменению количественных показателей ТТГ можно сделать вывод о наступившей беременности.
Слишком высокий уровень ТТГ не является для женщины преградой, чтобы забеременеть. Беременность при повышенном ТТГ, а также тиреотоксикоз и беременность – вполне распространенное явление в акушерской практике. А вот можно ли забеременеть при гипотиреозе? Здесь все зависит от степени выраженности заболевания и его осложнениях со стороны половой сферы.
В любом случае, воздействие щитовидной железы на зачатие и вынашивание ребенка очень велико. Поэтому для планирования беременности лучше выделить время и пройти необходимые анализы. Особенно если у врача появятся подозрения на дисфункцию щитовидки и наличие возможных проблем с будущим зачатием, в результате которого на свет должен появиться маленький человек.
Диагностикой и лечением щитовидной железы занимается эндокринолог. Именно к этому врачу вас при необходимости направит гинеколог или терапевт.
Повышенный уровень ТТГ в крови у женщины негативно сказывается на репродуктивной сфере, так как вызывает дисфункцию яичников и провоцирует прекращения овуляции. А ведь овуляция имеет решающее значение для зачатия. Кроме того, при подобной гиперфункции гипофиза начинает страдать щитовидка, реагируя снижением синтеза своих гормонов.
Повысить уровень ТТГ в организме могут:
• состояния после удаления щитовидной железы или любых других проводимых с ней хирургических вмешательств;
• новообразования гипофиза, а также рак молочной железы;
• злокачественные опухоли щитовидки;
• поликистоз щитовидной железы;
• интоксикация организма;
• нарушения в работе надпочечников;
• хронические воспаления щитовидки;
• передозировка лекарственных средств, стимулирующими выработку ТТГ.
Любая представленная причина представляет собой серьезную угрозу для здоровья будущей матери. К примеру, аутоиммунный тиреоидит и бесплодие, а также гипотиреоз и бесплодие, на которые указывают повышенные титры ТТГ, являются неразрывными спутниками. Лечить такое состояние нужно комплексно, важно скорректировать гормональный фон.
Можно ли забеременеть при повышенном ТТГ? Подобный вопрос врачам приходится слышать довольно часто от женщин, которые планируют беременность. Высокий ТТГ и бесплодие – распространенное явление в гинекологической практике. Но это еще не значит, что повышение уровней тиреотропного гормона обязательно сопровождается невозможностью забеременеть. Основную болезнь и повышенный ТТГ сегодня успешно корректируют с помощью специальных гормональных препаратов. Наиболее популярным среди таких лекарственных средств является Эутирокс.
Согласно исследованиям, те женщины, кому назначали Эутирокс, уже после первого курса приема препарата имели нормальный уровень ТТГ, а некоторые даже смогли забеременеть. Естественно, гормональный препарат при беременности Эутирокс не является абсолютно безопасным лекарством, поэтому перед его приемом следует в обязательном порядке проконсультироваться с эндокринологом и акушером-гинекологом.
Снижение уровня тиреотропного гормона встречается при ряде патологических состояний:
- деструкция гипофиза, гибель клеток железы;
- поликистоз щитовидной железы с проявлениями гипертиреоза;
- последствия длительного приема гормональных контрацептивов;
- интоксикации, поражающие женский организм;
- низкий ТТГ при тиреотоксикозе;
- хронический стресс или состояние депрессии.
Итак, каким должно быть количество тиреотропного гормона в крови, чтобы врач заявил о снижении его уровня? В современной медицинской практике низким считается уровень ТТГ, который не превышает 1,5 мЕд/л. У беременных этот показатель не должен падать ниже 0,4 мЕд/л. Важно отметить, что у здоровых женщин также может снижаться ТТГ, влияющий на репродукцию. Подобное характерно для представительниц слабого пола, которые на протяжении долгого времени употребляют гормональные средства контрацепции, курят, часто сидят на голодных диетах.
Наиболее часто низкий ТТГ определяется при тиреотоксикозе. Тиреотоксикоз и беременность – редкое сочетание, которое встречается у двух беременных женщин из тысячи, вставших на учет в женскую консультацию. Практически во всех клинических случаях тиреотоксикоз при беременности связан с диффузным поражением щитовидной железы и является осложнением гипертиреоза.
Тиреотоксикоз и планирование беременности – сложный процесс, который при грамотном подходе может увенчаться успехом, если больная женщина будет строго выполнять все назначения врача. Возможный риск такой беременности состоит в большой угрозе ранних выкидышей, а также вероятности рождения ребенка с умственными и физическими отклонениями.
Итак, бесплодие и заболевания щитовидной железы тесно связаны. К сожалению, не всегда патологический процесс возникает до момента зачатия, и врачи диагностируют тиреотоксикоз уже во время беременности. В таком случае будущей матери предлагается курс гормональных препаратов, которые позволят утихомирить гормональную бурю.
источник
Для успешного наступления, а затем и гладкого течения беременности, женщине следует заранее посетить своего гинеколога, пройти комплексное обследование своего организма, сдать необходимые анализы. Одним из немаловажных органов, работа которого непосредственно оказывает влияние на фертильность женщины, является щитовидная железа.
К сожалению, многие врачи не уделяют исследованию функционирования этой железы должного внимания. Совершенно напрасно, ведь известно, что гормоны, выделяемые щитовидкой, воздействуют на скорость всех обменных процессов в нашем организме, а по своей структуре сродни женским половым гормонам. По этой причине при повышении либо снижении уровня тиреоидных гормонов, в женском организме наблюдаются изменения, которые схожи с признаками других заболеваний. При нарушении работы щитовидной железы может появиться нагрубание и чувство тяжести в молочных железах, менструации становятся нерегулярными и т.д. Эти симптомы встречаются при ряде гинекологических заболеваний, что и сбивает врачей с пути диагностического поиска. Ошибочно полагать, что одного УЗ сканирования (УЗИ) щитовидной железы достаточно, т.к. бывают случаи, при которых узи- параметры органа в норме, а гормональная функция нарушена.
Статистические данные таковы: среди женщин, страдающих нарушениями в работе щитовидной железы, в 80% случаев наблюдаются нарушения менструальной функции, у них нарушены гормоны щитовидной железы. Бесплодие у таких женщин возникает как следствие данных нарушений.
Т4, или тироксин – гормональное вещество, продуцируемое тиреоцитами под воздействием тиреотропного гормона (ТТГ) гипофиза. Между уровнем Т4 и ТТГ существует регуляция по принципу «обратной связи», то есть при пониженном уровне Т4 происходит снижение уровня тиреотропного гормона, а при высоком Т4 наблюдается снижение уровня ТТГ.
Более 99% вырабатываемых тиреоидных гормонов в крови являются неактивными, то есть не контактируют с рецепторами органов-мишеней. Они пребывают в связанном состоянии с транспортными белками (тироксин-связывающими глобулинами). Остальные 0,5% составляют свободный Т4. Он является гормонально активным и воздействует на рецепторы органов и тканей, тем самым реализуя свои функции: усиление синтеза белка, увеличение потребления клетками кислорода, понижение уровня «вредного холестерина» в крови и т.д.
При изменении количества тироксин-связывающего глобулина изменяется и уровень общего Т4, при этом уровень свободного т4 остается прежним.
По этой причине именно уровень свободного Т4 диагностически важен в исследовании состояния щитовидной железы.
Свободный Т4 в крови у небеременных женщин повышается при:
- нарушения в печени, сопровождающиеся высоким уровнем билирубина в крови;
- ожирение 2-4 ст;
- токсический зоб;
- тиреоидит;
- Тиреотоксическая аденома;
- ТТГ независимый тиреотоксикоз;
- нефротический синдром
- прием различных препаратов: ацетилсалициловая кислота, мочегонные средства, амиодарон, тамоксифен, некоторые бета-адреноблокаторы, левотироксин, даназол, вальпроевая кислота.
Свободный т4 понижается при следующих состояниях:
- постоперационный период;
- резкое снижение веса у женщин с ожирением;
- синдром Шихана;
- перенесенное повреждение черепа, головного мозга;
- употребление препаратов: анаболические стероиды, антиконвульсанты, тиреостатики, лекарственные средства, содержащие литий, гормональные противозачаточные средства;
- дефицит йода;
- контакт со свинцом.
Если женщина сдаст анализ ТТГ и Т4 при беременности, а именно в первом триместре, то в норме результат исследования покажет следующее: уровень тиреотропного гормона имеет более низкие показатели при повышенном Т4. Следовательно, одновременно низкий ТТГ и Т4 при беременности невозможен, т.к. эти гормоны коррелируют между собой по принципу обратной связи. Эти изменения происходят за счет роста уровня гормона ХГЧ, который по своей химической структуре несколько подобен тиреотропному гормону, отсюда большое содержание ХГЧ во время беременности может приводить к стимуляции функции щитовидной железы. Таким образом, низкий ТТГ и повышенный т4 в первом триместре беременности –нормальное явление. Бывает, что уровень Т4 при беременности значительно повышается, возникает так называемый транзиторный тиретоксикоз беременных.
Если у женщины, ждущей малыша, оказался повышен ТТГ при нормальном Т4 при беременности, то это не является поводом для беспокойства.
Т4 понижен при беременности .Если же в результатах анализов окажется, что уровень т4 значительно понижен, следует заподозрить развитие такого состояния, как гипотиреоз или сниженная функция щитовидной железы. Гипотиреоз часто протекает в стертой форме и маскируется под другие недуги. Беременную может одолевать слабость, сонливость, забывчивость, боли в мышцах и суставах, плаксивость. Гипотиреоз может спровоцировать развитие преэклампсии, отслойки плаценты и даже антенатальной гибели плода.
источник
Тезис: Оценка функции щитовидной железы — обязательный элемент алгоритма диагностики репродуктивных расстройств. Тестом первого уровня является определение уровня ТТГ. Если концентрация ТТГ находится границах нормы, то одного этого показателя достаточно для исключения у пациентки гипер- или гипотиреоза.
- 1. Гормоны щитовидной железы
- 2. Гипотиреоз
- 2.1. Описание
- 2.2. Влияние гипотиреоза на репродуктивную систему
- 3. Тиреотоксикоз (Гипертиреоз )
- 3.1. Описание
- 3.2. Влияние гипертиреоза на репродуктивную систему
- 4. Диагностика
- 5. Эутиреоидный зоб.
- 6. Аутоиммунный тиреоидит
- 7. Антитела к ткани щитовидной железы (АТ-ЩЖ = AT-TГ, АТ-ТПО).
Заболевания щитовидной железы относятся к наиболее распространенной эндокринной патологии и встречаются у женщин в 10-17 раз чаще, чем у мужчин. Поэтому в процессе планирования беременности, а также при лечение бесплодия, необходимо убедиться в отсутствии патологий щитовидной железы. Для этого чаще всего проводят лабораторную диагностику — анализ крови на гормоны щитовидной железы.
Гормоны щитовидной железы необходимы для нормального функционирования практически всех органов и систем организма. Функцию щитовидной железы регулирует тиреотропный гормон гипофиза (ТТГ), секрецию которого контролирует тиролиберин (ТРГ — тиротропин-рилизинг-гормон) гипоталамуса. ТРГ также стимулирует секрецию пролактина (ПРЛ).
Нарушения функции щитовидной железы могут стать причиной преждевременного или позднего полового созревания, нарушений менструального цикла, ановуляции, бесплодия, невынашивания беременности, патологии плода и новорожденного. Экспериментальные работы, проведенные в последние десятилетия, подтвердили наличие рецепторов к ТТГ и Тз в яичнике, что определяет возможность прямого влияния дисфункции щитовидной железы на стероидогенез, овуляцию, функцию желтого тела. Состояние репродуктивной системы, в свою очередь, оказывает существенное влияние на щитовидную железу. Так, эстрогены могут косвенно стимулировать функцию щитовидной железы за счет интенсификации синтеза тироксин -связывающего глобулина в печени.
Нарушения функции щитовидной железы в виде гипо- и гипертиреоза наблюдают при различной ее патологии: эндемическом или спорадическом зобе, хроническом аутоиммунном тиреоидите, болезни Грейвса и др.
Гипотиреоз является наиболее распространенным вариантом нарушения функции щитовидной железы, в том числе выявляемым у женщин, страдающих бесплодием. Даже субклинический гипотиреоз (повышенный уровень ТТГ при нормальном уровне свободного T4) может стать причиной нарушений менструaльного цикла и бесплодия. И хотя как при субклиническом, так и манифестном гипотиреозе фертильность может сохраняться, у этих женщин отмечают высокий риск невынашивания беременности, нарушений развития плода и акушерских осложнений.
Подавляющее большинство случаев гипотиреоза обусловлено патологией щитовидной железы (первичный гипотиреоз). Наиболее часто первичный гипотиреоз развивается в исходе аутоиммунного тиреоидита или вследствие деструкции самой щитовидной железы, реже — после операций на щитовидной железе и терапии радиоактивным йодом.
Классификация первичного гипотиреоза по степени тяжести основывается прежде всего на данных лабораторной диагностики с учетом клиничecкиx проявлений:
1. Субклинический — концентрация ТТГ в крови повышена, свободного Т4 в пределах нормы — как правило, бессимптомное течение или только неспецифические симптомы.
2. Манифестный (явный) — концентрация ТТГ в крови повышена, свободного Т4 снижена — характерные симптомы гипотиреоза (чаще тоже неспецифические), как правило, присутствуют. Возможно и бессимптомное течение.
3. Осложненный — развернутая клиническая картина гипотиреоза. Имеются тяжелые осложнения: полисерозит, сердечная недостаточность, кретинизм, микседематозная кома и др.
Влияние дисфункции щитовидной железы на репродуктивную систему — сложный и многоступенчатый процесс. Ключевое значение при гипотиреозе имеет дефицит тиреоидных гормонов, которые необходимы для обеспечения основного обмена, тканевого дыхания и клеточного роста большинства активно функционирующих клеток и тканей, в том числе всех без исключения структур половой системы, включая яичники. Гипофункция щитовидной железы приводит к изменению синтеза, транспорта, метаболизма половых гормонов, в результате снижается чувствительность яичников к гонадотропным гормонам гипофиза, нарушается периферический метаболизм эстрогенов.
Частота нарушений менструального цикла у женщин репродуктивного возраста составляет по данным разных исследователей 23,4-70%. Однако, бесплодие на фоне патологии щитовидной железы может быть и при регулярном менструальном цикле из-за недостаточности лютеиновой фазы или ановуляции. Первичный гипотиреоз часто проявляется хронической ановуляцией и дисфункциональными маточными кровотечениями, возможно развитие гипогонадотропной аменореи.
При длительном дефиците тиреоидных гормонов закономерно развивается вторичная гиперпролактинемия, которая может сопровождаться всем спектром симптомов (галактореей, аменореей), характерных для гиперпролактинемического гипогонадизма. Это обусловлено тем, что гиперпродукция ТРГ гипоталамусом при гипотироксинемии способствует увеличению выработки гипофизом не только ТТГ, но и пролактина. Гипер-пролактинемия приводит к нарушению цикличности выделения ГнРГ. Синдром гиперпролактинемического гипогонадизма при первичном гипотиреозе (синдром Ван-Вика — Хеннеса — Росса) клинически проявляется олигоопсоменореей или аменореей, галактореей, вторичными поликистозными яичниками.
Тиреотоксикоз
Тиреотоксикоз ( гипертиреоз ) — клинический синдром, обусловленный избытком тиреоидных гормонов в организме. Основная причина тиреотоксикоза в регионах с легким и умеренным дефицитом йода — диффузный токсический зоб — системное аутоиммунное заболевание, развивающееся преимущественно у женщин репродуктивного возраста (20-40 лет) и характеризующееся стойким патологическим повышением продукции тиреоидных гормонов, как правило, в сочетании с диффузным увеличением щитoвиднoй железы и экстратиреоидными нарушениями (эндокринная офтальмопатия).
Клинические проявления тиретоксикоза включают расстройства функций сердечно-сосудистой, пищеварительной, центральной нервной систем, катаболический синдром, эктодермальные и эндокринные нарушения. В зависимости от выраженности симптоматики тиреотоксикоз подразделяют на субклинический, манифестный и осложненный.
1. Субклинический тиреотоксикоз — снижение уровны ТТГ при нормальных концентрациях тиреоидных гормонов ( свободных Т4 и Т3 ) ;
2. Манифестный тиреотоксикоз — сниженный или полностью подавленный уровень ТТГ в крови и повышенный уровень свободных Тз и Т4 — как правило, характеризуется развернутой клинической картиной заболевания.
3. Осложненный тиреотоксикоз диагностируют при наличии тех или иных осложнений (мерцательной аритмии, сердечной недостаточности, тиреогенной относительной надпочечниковой недостаточности, дистрофических изменений паренхиматозных органов, психоза, выраженного дефицита массы тела).
Репродуктивная система испытывает на себе влияние избытка тиреоидных гормонов так же, как и другие системы организма. При тиреотоксикозе происходит значительное повышение концентрации в крови СССГ, снижается скорость метаболического клиренса тестостерона и, в меньшей степени, эстрадиола. Это приводит к увеличению общей концентрации тестостерона в плазме крови и ускорению превращения его в андростендион.
Активизируются процессы внегонадного превращения тестостерона в андростендион, андростендиона в эстрон и эстрона в эстрадиол. Гиперэстрогения по механизму обратной связи приводит к снижению концентрации ФСГ. Концентрация прогестерона при этом остается низкой за счет уменьшения чувствительности яичников к ЛГ в условиях дефицита ФСГ. В ответ на снижение концентрации прогестерона в крови по механизму обратной связи увеличивается образование ЛГ, чему также способствует низкая концентрация свободного тестостерона.
Существует и противоположная точка зрения, что при тиреотоксикозе избыток тиреоидных гормонов приводит к повышению не только концентрации ЛГ, но и ФСГ, что связано с гиперчувствительностью гонадотрофов гипофиза к гонадолиберину. Длительная гиперэстрогения при недостатке прогестерона у женщин с гиперфункцией щитовидной железы приводит к увеличению частоты гиперплачтических процессов в органах-мишенях и в первую очередь в эндометрии. Репродуктивная и менструальная функция у пациенток с болезнью Грейвса изучена недостаточно. Принято считать, что при тиреотоксикозе снижение фертильности происходит в меньшей степени, чем при гипотиреозе. Частота нарушений менструального цикла при тиреотоксикозе у женщин репродуктивного возраста и составляет 21,5-60%. Наиболее типичны гипоменорея, полименорея, возможна олигоменорея, реже наблюдают ациклические маточные кровотечения. При регулярных менструациях у части женщин с гиперфункцией щитовидной железы отмечают недостаточность лютеиновой фазы, возможно развитие ановуляции.
Диагностика
В гинекологической практике врачи не всегда уделяют должное внимание оценке функции щитовидной железы и часто расценивают нарушения менструального цикла и гиперпластические процессы в эндометрии, сопровождающиеся ациклическими маточными кровотечениями на фоне повышенного уровня ЛГ и нормальном или несколько сниженном уровне ФСГ, как синдром поликистозных яичников. Это приводит к неправильной диагностике, неверной тактике лечения и, как следствие, к отсутствию эффекта от проводимой терапии.
Оценивать функцию щитовидной железы необходимо всем женщинам, обращающимся по поводу нарушений менструального цикла, бесплодия и невынашивания беременности. Наиболее информативно определение концентрации в сыворотке крови ТТГ , а также свободных Т4 и Тз. Тестом первого уровня является определение уровня ТТГ. Оценивать уровень свободных Т3 и Т4 имеет смысл лишь при предельных значениях ТТГ.
Между изменениями уровней ТТГ и Т4 имеется логарифмическая зависимость, согласно которой даже небольшое, еще в пределах нормальных значений, снижение уровня Т4 приводит к многократному повышению уровня ТТГ. Таким образом, уровень ТТГ более чувствительно отражает функцию щитовидной железы и является первичным тестом для ее исследования.
При выявлении повышенного уровня ТТГ исследование дополняют определением уровня свободного Т4, при понижении уровня ТТГ — определением свободных Т4 и Тз. В норме при эутиреоидном ( нормальном ) состоянии концентрация в крови ТТГ составляет 0,4-4,0 мЕд/л. Если концентрация ТТГ находится в этих границах, то одного этого показателя достаточно для исключения у пациентки гипер- или гипотиреоза.
При выявлении уровня ТТГ > 10 мМЕ/л имеет место первичный гипотиреоз.
При пограничном повышении уровня ТТГ (4-10 мМЕ/л) с целью диагностики субклинического гипотиреоза исследование дополняют определением уровня свободного Т4;
При понижении уровня ТТГ для диагностики манифестного или субклинического тиреотоксикоза — определением уровня свободных Т4 и Тз.
Наиболее оптимально для этого использовать методы третьего поколения, которые позволяют определять очень низкие концентрации гормона (менее 0,01 мЕд/л), что имеет важное значение для диагностики тиреотоксикоза.
Определение уровня общего Т4 (связанный с транспортными белками + свободный биологически активный гормон), довольно распространенное в практике акушеров-гинекологов, имеет значительно меньшее диагностического значение. Это связано с тем, что на уровне общего Т4 отражаются любые колебания уровня и связывающей способности транспортных белков, в первую очередь тироксинсвязывающего глобулина (ТСГ).
Определение уровня Тз с целью диагностики гипотиреоза не показано, так как обычно этот показатель изменяется однонаправлено с уровнем Т4, хотя нередко концентрация Тз остается нормальной при уже сниженном уровне Т4. Это связано с тем, что при гипотиреозе интенсифицируется как продукция более активного Тз самой щитовидной железой, так и усиливается периферическая конверсия Т4 в Тз.
Эутиреоидный зоб. Самая частая патология щитовидной железы у женщин репродуктивного возраста в регионах с легким и умеренным дефицитом йода — диффузный эутиреоидный зоб. Самый простой метод первичной диагностики — пальпация щитовидной железы, позволяющая выявить наличие зоба, оценить степень его выраженности и определить размер узловых образований.
Аутоиммунный тиреоидит — органоспецифическое аутоиммунное заболевание, являющееся основной причиной первичного гипотиреоза. Если диагностика гипотиреоза не вызывает сложностей (исследование концентрации ТТГ), то при отсутствии гипофункции щитовидной железы диагноз аутоиммунного тиреоидита носит лишь предположительный характер. Однако на практике происходит переоценка значимости аутоиммунного тиреоидита как самостоятельной клинической проблемы, что приводит к гипердиагностике данного заболевания. В соответствии с последними клиническими рекомендациями Российской ассоциации эдокринологов, «большими» диагностическими признаками, сочетание которых позволяет установить диагноз аутоиммунного тиреоидита, являются:
1. Первичный гипотиреоз (манифестный или стойкий субклинический);
2. Наличие антител к ткани щитовидной железы;
3. УЗ-признаки аутоиммунной патологии (диффузное снижение эхогенности ткани щитовидной железы).
При отсутствии хотя бы одного из «больших» диагностических признаков диагноз аутоиммунного тиреоидита носит лишь вероятностный характер.
Антитела к ткани щитовидной железы (АТ-ЩЖ (АТ-ТГ и АТ-ТПО)).
Среди здоровых женщин репродуктивного возраста частота носительства АТ-ЩЖ составляет 10-20%. Как указывалось выше, само по себе носительство антител к щитовидной железе еще не свидетельствует о наличии у пациентки аутоиммунного тиреоидита или нарушении функции шито видной железы. Под носительством АТ-ЩЖ понимают выявление последних на фоне нормальной функции и структуры ЩЖ. Чаще всего проводят исследование на наличие АТ к тиреоглобулину (АТ-ТГ) и тиреоидной пероксидазе (АТ-ТПО), однако наиболее информативно определение только уровня АТ-ТПО, поскольку изолированное носительство АТ — ТГ наблюдают редко и оно имеет меньшее диагностическое значение.
Сам по себе факт выявления АТ-ЩЖ не может служить основанием для постановки какого-либо диагноза, однако их наличие расценивают как фактор риска нарушения функции ЩЖ в дальнейшем. Во время беременности у носительниц АТ-ЩЖ повышен риск развития как гипотиреоза. А также риск спонтанного прерывания беременности в 1 триместре у женщин с АТ — ЩЖ превышает таковой у женщин без таковых в 2-4 раза. Также отмечены более высокие уровни АТ-ЩЖ у женщин с привычным невынашиванием в анамнезе по сравнению с контрольной группой.
Особенно большое значение приобретает нормальная функция ЩЖ в программах ВРТ, поскольку бьла отмечена высокая частота носительства АТ-ЩЖ у женщин с неудачными попытками ЭКО.
Результаты изучения функции щитовидной железы на ранних сроках беременности после ЭКО продемонстрировали выраженное повышение концентрации ТТГ и снижение концентрации свободного Т4 у женщин с АТ-ТПО по сравнению с женщинами без них, что свидетельствует о снижении компенсаторных возможностей щитовидной железы на фоне индуцированной беременности у женщин с АТ-ЩЖ.
Таким образом, как стимуляция суперовуляции, так и носительство АТ-ЩЖ — факторы, снижающие нормальный функциональный ответ щитовидной железы, необходимый для адекватного развития индуцированной беременности. АТ-ЩЖ могут быть ранним маркером риска неблагоприятного прогноза беременности после ЭКО.
Однако, в настоящее время не существует единой точки зрения на роль АТ — ЩЖ в патогенезе бесплодия и невынашивания беременности, а лишь обсуждаются несколько гипотез. Так что, несмотря на большое количество гипотез о взаимосвязи носительства АТ — ЩЖ, нарушений фертильности и невынашивания беременности, достоверных данных по этой проблеме в настоящee время не существует.
Таким образом, щитовидная железа играет важную роль в физиологии репродукции. Заболевания щитовидной железы могут вызывать нарушения менструального цикла, приводить к снижению фертильности, невынашиванию беременности и патологии развития плода. Оценка функции щитовидной железы должна стать обязательным элементом алгоритма диагностики репродуктивных расстройств.
источник
Изменения гормонального фона в организме женщины во время беременности благоприятствуют имплантации зародыша и вынашиванию плода. Некоторые гормоны способны подавлять иммунитет. Это нужно, чтобы организм не запустил реакцию отторжения в отношении ребенка, чей генетический материал на 50% отличается от материнского.
Также они способствуют росту хориона и плаценты, усилению маточного кровообращения, подготовке молочных желез к лактации. Все репродуктивные процессы регулируются гормонами, начиная от зачатия, и заканчивая родами. Поэтому при изменении уровня этих биологически-активных веществ возникают проблемы с фертильностью.
Частой причиной бесплодия у пар бывает гормональный дисбаланс. Он может возникать как у женщины, так и у мужчины. У женщин гормоны при бесплодии могут нарушать фертильность по разнообразным причинам. Дисгормональные процессы приводят к:
- нарушению созревания ооцита в фолликулах;
- ановуляции – нарушению процесса выхода яйцеклетки из граафова пузырька и попадания ее в маточную трубу;
- изменениям свойств эндометрия – гипер-, гипо- и аплазии, развитию эндометриоза.
Дисбаланс фракции соматических гормонов, оказывающих влияние на репродуктивную функцию, может вызывать:
- Повышение уровня тестостерона и андрогенов, что оказывает влияние на овуляторную функцию яичников при повышенном уровне кортизола (или его предшественника – АКТГ).
- Низкий уровень кортизола может привести к самопроизвольному аборту в результате иммунной реакции на плод, сходной с реакцией отторжения трансплантата (активация Т-клеточного иммунитета.
- Изменения тиреоидных гормонов (Т3, Т4) приводит к нарушениям менструального цикла, а при наступлении беременности может спровоцировать пороки развития у плода.
В свою очередь, изменения эндокринного фона могут наблюдаться и у мужчин:
- Низкий уровень тестостерона может приводить к нарушению полового влечения, снижению количества сперматозоидов, их степени зрелости, когнитивным расстройствам, апатии, депрессивным состояниям.
- Гипертестостеронэмия может свидетельствовать о новообразовании яичек или надпочечников. Бесплодие в данном случае рассматривается как побочный эффект опухолевого роста, при котором ткань, продуцирующая сперматозоиды, замещается опухолевой.
- ЛГ и ФСГ. При высоком титре их снижается секреция тестостерона.
- Пролактин. По статистике гиперпролактинэмия наблюдается у 30% бесплодных мужчин. Она вызывает эректильную дисфункцию, болезненность при эякуляции, гинекомастию, уменьшается количество и степень зрелости спермиев.
- Т3 и Т4. Гипофункцию щитовидной железы рассматривают как причину эректильной дисфункции. А тиреотоксикоз (в том числе при аутоиммунном поражении железы) – как причину первичной инфертильности мужчин.
Определение уровня гормонов проводят по определенным показаниям, когда данные анамнеза могут указывать на наличие нарушений фертильности одного или обоих партнеров, сложностей при вынашивании ребенка, отсутствие беременности в течение года попыток зачатия.
В группы риска входят пары, у которых:
- возраст от 35 лет;
- нарушения менструального цикла (нерегулярность, слишком большая или маленькая его продолжительность);
- есть косвенные признаки гиперандрогенемии у женщины: увеличение массы тела, склонность к угревым высыпаниям, гирсутизм;
- наличие в анамнезе беременностей, завершившихся неблагополучно: замиранием плода, выкидышем, самопроизвольным абортом.
Рассмотрим отдельные гормоны, влияющие на фертильность мужчин и женщин. Поговорим о том, почему их уровень может быт повышенным или пониженным, и к чему это в итоге приводит.
Продуцируется под воздействием рилизинг-факторов гипоталамуса в аденогипофизе. Под действием ЛГ происходит овуляция. Дозревание ооцита и выход его из граафова пузырька характеризуется резким скачком уровня ЛГ. Он отвечает за достаточную секрецию женских стероидных гормонов: эстрогенов и их производного – прогестерона.
В мужском организме ЛГ увеличивает проницаемость тестостерона в области семенных канатиков, оказывает влияние на созревание спермиев.
Во время анализа оценивают соотношение ЛГ к ФСГ. Нормы ЛГ:
- Через год после менархе – 1-1,5 мЕд/л;
- Спустя два года с момента менархе до менопаузы – 1,5-2 мЕд/л.
Для мужчин сдать кровь на ЛГ можно в любой день. Женщинам следует сдавать кровь с 3 по 8 или с 19 по 21 день менструального цикла. Забор крови следует обязательно проводить натощак.
У женщин отвечает за рост эндометрия в полости матки (по 1 мм каждый день до наступления овуляции) и рост ооцита в фолликулах, а также наступление овуляции. У мужчин ФСГ способствует повышению уровня тестостерона, созреванию гамет.
- в первой (фолликулярной) фазе цикла: 2,8-11,3 мЕД/л;
- в период овуляции: 5,8-21 мЕД/л;
- в третьей (лютеиновой) фазе: 1,2-9 мЕД/л.
Норма ФСГ у мужчин – 1,37-13,58 мЕД/л.
Продуцируется передней долей гипофиза (аденогипофизом). Пролактин отвечает за процесс овуляции в организме женщины. Повышение его уровня может спровоцировать снижение секреции ФСГ. Нормальные значения у женщин:
- в ФСГ-фазе: 4,5-33 нг/мл;
- в фазу овуляции: 49-63 нг/мл;
- в ЛГ-фазе: 4,9-40 НГ/мл.
Нормы пролактина у мужчин находятся в пределах от 17 до 27 нг/мл.
Вырабатывается под влиянием ФСГ, ЛГ, пролактина в яичниках. Эстрадиол стимулирует утолщение эндометрия и подготовку его к имплантации, увеличение количества сосудов в толще эндометрия. Нормы для женщин:
- в фолликулярной (первой) фазе цикла: 18,9-246,7 пг/мл;
- в период овуляции: 22,4-256 пг/мл;
- в лютеиновой (третьей) фазе: 35,5-580,7 пг/мл.
Нормы эстрадиола у мужчин: 11,6-41,2 пг/мл.
Основной гормон беременности, продуцируемый в яичниках и надпочечниках. Он синергичен по механизму действия с эстрогенами, поскольку также усиливает рост эндометрия. При наступлении беременности в период имплантации прогестерон обеспечивает разрастание децидуальной ткани в зоне прикрепления зародыша за счет сенсибилизации эндометрия.
Он провоцирует повышение уровня кортизола для подавления иммунных реакций организма матери на эмбрион. В норме его количество у женщин составляет:
- в фолликуляной фазе: 0,3-1,0 нмоль/л;
- в лютеиновой фазе: 3,8-50,6 нмоль/л.
Забор крови для анализа у женщин следует проводить с 20 по 23 день овариального цикла.
В норме уровень прогестерона у мужчин – 0,35-0,64 нмоль/л.
Оказывает влияние на процессы созревания гамет в мужском и женском организме. У мужчин влияет на половое влечение и потенцию. Норма:
- для женщин – 0,45-3,75 нмоль/л;
- для мужчин – 5,76-28,14 нмоль/л.
Женщинам следует сдавать кровь на 6-7 день менструального цикла. Перед сдачей анализов следует исключить алкоголь, физические нагрузки и табакокурение минимум на 12 часов, поскольку данный гормон чувствителен к внешним воздействиям.
Продуцируется в кортикальном веществе надпочечников. Нехватка данного гормона у женщин приводит к нарушению функции яичников. В норме:
- У женщин – 80-560 мкг/дл;
- для мужчин – 35-430 мкг/дл.
Это йодсодержащие гормоны щитовидной железы. Они принимают активное участие в процессах метаболизма. Достаточный уровень тиреоидных гормонов препятствует развитию гипоксии плода, а также снижает риск развития анемии у матери во время беременности. Нормальный уровень ТТГ у женщин – 71-142 нмоль/л, для мужчин – 59-135 нмоль/л.
Основной гормон стресса. Кортизол вырабатывается в кортикальном веществе надпочечников. Его биологические эффекты направлены на активацию организма в стрессовых ситуациях, а также регуляцию углеводного обмена в печени (запасание гликогена). Наибольшая концентрация кортизола в организме наблюдается в 7 часов утра, поскольку данное вещество регулирует биоритмы и помогает организму «проснуться».
Кортизол является мощным противовоспалительным агентом. Во время беременности его уровень повышается в несколько раз, что и дает иммуносупрессивный эффект.
Нормы кортизола для женщин и мужчин совпадают – от 138 до 635 нмоль/л. Перед сдачей крови на кортизол необходимо исключить физические нагрузки, а также вредные привычки.
Метаболиты мужских половых гормонов. По ним доктор может определить состояние надпочечников.
- норма для женщин – 22-60 мкмоль/л;
- норма для мужчин – 23-80 мкмоль/л.
В данном случае производится забор мочи. Для этого необходимо собирать ее на протяжении суток. Также существует ограничение по рациону питания: за 3 дня до проведения исследования следует исключить яркие, красящие продукты, а за день – физические нагрузки, курение, алкоголь.
Сегодня гормональные причины бесплодия успешно излечиваются. При дефиците гормонов назначается заместительная терапия. При их избытке используются препараты, подавляющие выработку гормонов в железах внутренней секреции. В большинстве случаев беременности удается достичь при помощи консервативной терапии в течение нескольких месяцев.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Гипотиреоз – это клинический синдром, обусловленный стойким дефицитом гормонов щитовидной железы в организме.
Заболевания щитовидной железы — самая распространённая эндокринная патология у женщин репродуктивного возраста. Общая распространенность проявившегося гипотиреоза составляет 0,2-2%, невыявленного — примерно 7-10% среди женщин и 2-3% среди мужчин. Среди женщин старшего возраста распространённость различных форм гипотиреоза достигает 12% и более. У женщин страдающих бесплодием диагноз гипотиреоза выставляется, по данным зарубежных исследователей, в широком процентном диапазоне – от 2-х до 34%.

• первичный — вызванным органическим или функциональным поражением самой щитовидной железы
• вторичный – вызванный отсутствием стимулирующего влияния гормонов гипофиза – ТТГ
• третичный – причиной дефицита гормонов щитовидной железы служат нарушения в системе гипоталамус — гипофиз. Отсутствие стимулирующего влияния ТРГ вызывает дефицит ТТГ, что снижает активность щитовидной железы.
У женщин репродуктивного возраста чаще встречается первичный гипотиреоз, развившийся вследствие разрушения самой щитовидной железы, обусловленной аутоиммунным воспалением. При аутоиммунном поражении имеет место чрезмерная активность иммунной системы направленная против тканей собственного организма. Реже дефицит гормонов щитовидной железы наблюдается после операций на щитовидной железе и лечении радиоактивным йодом. Центральный гипотиреоз (вторичный и третичный) в большинстве случаев сочетается с недостаточностью других гормонов гипофиза.
Уровень потребления йода — важный фактор, влияющий на распространенность тиреоидной патологии. Все дело в том, что гормоны щитовидной железы содержат в своем составе атом йода, потому при его отсутствии будет снижен синтез данного гормона. Выраженный и длительный йодный дефицит приводит к йододефицитному гипотиреозу, высокой распространенности зоба, нарушением развития вплоть до кретинизма. Мягкий и умеренный йодный дефицит, как правило, не приводит к развитию гипотиреоза за исключением лиц с врождёнными дефектами синтеза тиреоидных гормонов.
Классификация первичного гипотиреоза по степени тяжести основывается, прежде всего, на данных лабораторной диагностики с учётом клинических проявлений:
1. Субклинический (когда явных проявлений дефицита гормонов щитовидной железы не наблюдается, однако лабораторные данные выявляют изменения)- при данном виде гипотиеоза наблюдается повышение концентрации ТТГ в крови с одновременным понижением свободного Т4 — в пределах нормы. Клинически течение, бессимптомное или проявляется лишь неспецифическими симптомами.
2. Манифестный (с клиническими проявлениями) — концентрация ТТГ в крови возростает, концентрация же свободного Т4 – снижается. Клинически характеризуется симптомами гипотиреоза, однако возможно и бессимптомное течение.
3. Осложнённый – проявляется яркой клинической картиной гипотиреоза, с осложнениями в виде: выраженного нарушения обмена веществ, сердечной недостаточности, кретинизма, микседемы (симптом гипотиреоза, характеризующийся специфической отечностью) комы и др.
Дефицит гормонов щитовидной железы нарушает инактивацию эстрогенов с образованием их менее активных форм, что приводит к повышению уровня эстрогенов и нарушению адекватного механизма обратной связи в регуляции секреции гонадотропинов (ФСГ, ЛГ). А ведь гонадотропины – это ключевые гормоны в регуляции циклических процессов овуляции и менструации. Именно благодаря вышеизложенным причинам длительный гипотиреоз закономерно приводит к бесплодию. Если у женщин с гипотиреозом фертильность сохраняется, они составляют группу высокого риска невынашивания беременности, нарушения развития плода и акушерских осложнений, особенно в 1 триместре беременности, когда щитовидная железа плода ещё не функционирует, а весь эмбриогенез обеспечивается тиреоидными гормонами беременной женщины.
При длительном дефиците гормонов щитовидной железы повышается уровень пролактина, что вызывает бесплодие, связанное с данным феноменом. Для данной формы гормональных нарушений характерны — секреция молока, отсутствие овуляции и менструации. Механизм развития бесплодия вследствие повышения уровня пролактина подробно описан в статье «Гиперпролактинемия как причина бесплодия».
Основной причиной гипотиреоза у молодых женщин — аутоиммунный тиреоидит (АИТ) — органоспецифическое аутоиммунное заболевание щитовидной железы. При данном заболевании иммунная система воспринимает клетки ткани щитовидной железы как инородные, и начинает методично их уничтожать. Закономерным результатом такого поражения щитовидной железы становится снижение уровня вырабатываемых ею гормонов. Клинически принято выделять малые и большие признаки АИТ.
• наличие антител к ткани щитовидной железы. Определяется посредством проведения серологических анализов крови.
• ультразвуковые признаки аутоиммунной патологии. При УЗИ выявляется равномерное снижение акустической плотности ткани щитовидной железы.
Лишь при выявлении всех больших симптомов выставляется окончательный диагноз — аутоиммунный тиреоидит, в противном случае диагноз носит лишь вероятностный характер.
В настоящее время роль антител к ткани щитовидной железы как причины бесплодия и невынашивания беременности представляет интерес для исследователей и клиницистов. Под носительством антител к ткани щитовидной железы понимают выявление последних при нормальной структуре и функции щитовидной железы. Наличие антител к ткани щитовидной железы не сопровождающееся нарушением ее функции не требует какого-либо лечения. Однако доказано, что риск спонтанного прерывания беременности при наличии у женщины антител к ткани щитовидной железы возрастает в 2-4 раза. Высока вероятность данного осложнения в I триместре беременности. В дальнейшем у женщин с привычным (несколько спонтанных абортов в прошлом) невынашиванием этот риск повышается по мере увеличения срока беременности.
Аутоиммунное поражение щитовидной железы может способствовать появлению аутоиммунной патологии в репродуктивной системе. Чаще высокий уровень антител к ткани щитовидной железы выявляют у женщин с бесплодием и эндометриозом. Почти треть женщин с преждевременной яичниковой недостаточностью страдает аутоиммунными болезнями щитовидной железы. Своевременная коррекция гипотиреоза – является необходимым условием восстановления репродуктивной функции у женщин с синдромом поликистозных яичников.
Адекватная функция щитовидной железы имеет большое значение для повышения эффективности лечения бесплодия в программе ЭКО (экстракорпоральное оплодотворение) и ПЭ (перенос эмбриона). Потому, важнейшей задачей акушеров-гинекологов и эндокринологов является выявление нарушений функции щитовидной железы у женщин с нарушениями репродуктивной функции. Тщательная диагностика заболеваний щитовидной железы требуется женщинам, которым для достижения беременности планируют проведение стимуляции овуляции или программы ЭКО и ПС.
Исследования, необходимые для выявления нарушений функции щитовидной железы (ТТГ, АТ-ТПО) включены в обязательную программу обследования бесплодных супружеских пар. Коррекцию нарушений репродуктивной функции у женщин с гипотиреозом следует начинать с восполнения дефицита гормонов щитовидной железы и проводить регулярную оценку функции щитовидной железы на фоне беременности. Всем женщинам, проживающим в регионах даже лёгкого и умеренного йодного дефицита, на этапе планирования беременности показано проведение йодной профилактики (препараты калия йодида — 200 мкг/сутки или витаминоминеральные комплексы с йодом). Индивидуальную йодную профилактику необходимо проводить на протяжении всей беременности и периода грудного вскармливания. Носительство антител к ткани щитовидной железы не является противопоказанием к проведению йодной профилактики, однако при её проведении необходим регулярный контроль работы щитовидной железы в течение всей беременности.
Клинические проявления манифестного гипотиреоза.
• «маскообразное» лицо
• отёчные конечности – отеки холодные не зависят от времени суток
• ожирение
• понижение температуры тела. Пациентки постоянно жалуются на зябкость
• замедление речи
• охрипший голос
• сонливость
• заторможенность
• парестезии — нарушение чувствительности на определенных участках тела
• снижение памяти
• поредение волос на голове
• гиперкератоз кожи локтей
• анемия – снижение гемоглобина крови
• дискинезия желчевыводящих путей – нарушение работы желчного пузыря
• депрессия и т.п.
Лабораторно инструментальная диагностика

Тест первого уровня — определение уровня ТТГ (тиреотропный гормон, секретируется гипофизом). В норме, при нормальном уровне гормонов щитовидной железы концентрация в крови ТТГ составляет 0,4-4,0 м Е/л. Если концентрация ТТГ находится в пределах этих границ, то данного показателя достаточно для т ого, чтобы исключить у пациентки гипотиреоз. Выявление уровня ТТГ свыше 10 мЕ/л характерно для первичного гипотиреоза. При выявлении уровня ТТГ в приделах верхней границы нормы (4-10 мЕ/л) для диагностики субклинического гипотиреоза производится дополнительное исследование — определение концентрации свободного Т4.
Определение уровня общего Т4 (связанный с транспортными белками + свободный биологически активный гормон), имеет меньшее диагностического значение в выявлении гипотиреоза на ранних стадиях. Это связано с тем, что на уровень общего Т4 влияет множество факторов – в том числе колебания уровня транспортных белков крови. Определение уровня Т3 с целью диагностики гипотиреоза не показано, т.к. обычно этот показатель изменяется одновременно с изменением уровня Т4, но нередко Т3 остаётся в пределах нормы при сниженном Т4.
Чаще при вторичном и третичном гипотиреозе определяют одновременно сниженные уровни ТТГ и свободного Т4. В подавляющем большинстве случаев обнаружения этих изменений у пациенток с макроаденомами гипофиза и/или после операций в гипоталамо-гипофизарной области достаточно для постановки этого диагноза.
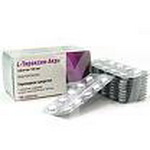
Целю назначения заместительной терапии первичного гипотиреоза – снижение уровня ТТГ в пределах значений 0,5-1,5 м Е/л. При манифестном гипотиреозе левотироксин натрия назначают из расчёта 1,6-1,8 мкг/кг массы тела (около 100 мкг).
Необходимость в назначении заместительной терапии при субклиническом гипотиреозе является сомнительной. Во время беременности для лечения манифестного и субклинического гипотиреоза назначается одинаковое лечение, но вне беременности терапия подбирается врачом эндокринологом в каждом конкретном случае индивидуально. Однако, имеются прямые показания в необходимости лечения женщин с субклиническим гипотиреозом, когда планируется беременность в ближайшее время, также у пациенток с бесплодием или невынашиванием беременности. Особенное внимание уделяется женщинам при выявлении в крови высокого уровня антител к ткани щитовидной железы, при выявлении увеличения в объёме щитовидной железы. Начальная доза левотироксина натрия при субклиническом гипотиреозе вне беременности может быть несколько ниже, чем при манифестном гипотиреозе, и составляет обычно около 1 мкг/ кг массы тела.
Целью заместительной терапии центрального (вторичного) гипотиреоза является снижение и поддержание уровня тироксина крови в верхней трети нормальных значений этого показателя.

При гипотиреозе, впервые выявленном во время беременности, сразу назначают полную заместительную дозу левотироксина натрия как при манифестной, так и при субклинической форме. Критерием адекватности заместительной терапии гипотиреоза на фоне беременности является поддержание низконормального (менее 2 мЕд/л) уровня ТТГ и уровня свободного Т4 на уровне верхней границы нормы. Контроль уровня ТТГ и свободного Т4 проводят каждые 8-10 недель. После родов дозу левотироксина натрия снижают до обычной заместительной (1,6-1,8 мкг/кг массы тела).
Автор: Ткач И.С. врач, хирург офтальмолог
источник
Проблема бесплодия становится особенно актуальной в современном мире. Множество негативных факторов влияет на репродуктивную систему человека. Еще во время внутриутробного развития половые органы плода подвергаются патологическим воздействиям через кровь матери (табачный дым, прием лекарственных препаратов, несбалансированная диета, инфекции). Далее отрицательное влияние среды только усиливается. Во всем мире растет число так называемых «бесплодных браков». Всемирная организация здравоохранения называет так брак, где в течение года регулярной половой жизни без контрацепции беременность у женщины не наступает. Одной из главных причин бесплодия является гормональный фактор. Так у женщин эндокринные нарушения являются причиной бесплодия в 35-40% всех случаев, а у мужчин – в 8-12%.
Ановуляция и соответственно бесплодие может быть при регулярном менструальном цикле, но чаще наблюдаются нарушение цикла в виде длительного отсутствия менструации. Базальная температура тела в течение месяца остается монотонно низкой. При ультразвуковом исследовании доминантных фолликулов и желтого тела не находят. При гормональном обследовании у женщины выявляют чаще всего нормальные уровни гормонов гипофиза: ФСГ (фолликулостимулирующего) и ЛГ (лютеинезирующего). Пика ЛГ в середине цикла не бывает. В зависимости от того, какое заболевание привело к развитию ановуляции, могут быть выявлены нарушения со стороны других гормонов. При гипотиреозе обнаруживают высокий уровень тиреотропного гормона (ТТГ) и снижение тиреоидных гормонов (Т4 и Т3). При гиперпролактинемии выявляется повышение пролактина в крови. Гипогонадотропный гипогонадизм характеризуют низкие уровни ФСГ, ЛГ, эстрадиола.
Диагностику гормональных причин бесплодия проводят совместно гинеколог и эндокринолог. Особое внимание уделяется наиболее часто встречающейся патологии – синдрому поликистозных яичников, гипотиреозу, гиперпролактинемии. Гормональное обследование назначается несколько раз в течение менструального цикла. Ультразвуковая диагностика также рекомендуется минимум два раза. Могут понадобиться УЗИ щитовидной железы, надпочечников, компьютерная или магнитно-резонансная томография гипофиза.
При гипотиреозе проводится лечение тиреоидными гормонами (чаще Л-тироксин). Если причиной бесплодия стала пролактинома – подбирается консервативная терапия (в настоящее время чаще всего каберголин) или оперативный метод лечения. В том случае, если гормональное бесплодие является следствием адреногенитального синдрома, назначают глюкокортикостероиды. Недостаточность желтого тела корректируется назначением препаратов прогестерона. Лечение синдрома поликистозных яичников начинают с изменения образа жизни, диетотерапии, нормализации массы тела. Достаточно часто назначается метформин для преодоления инсулинорезистентности.
В целом, лечение эндокринных форм бесплодия основывается на восстановлении овуляции. Проводится стимуляция овуляции с применением гормональных препаратов (после установления проходимости маточных труб). Стимуляция овуляции бывает прямая и непрямая.
Непрямая стимуляция овуляции возможна двумя способами. Во-первых, назначают комбинированные оральные контрацептивы 3-4 цикла подряд с последующей их отменой. После прекращения приема препарата повышается уровень собственных гонадотропных гормонов (ФСГ и ЛГ), так как развивается так называемый «ребаунд-эффект». На этом фоне вероятность овуляции и беременности повышается. Во-вторых, возможно применение кломифена. Этот препарат блокирует рецепторы эстрогенов, что вызывает повышение уровня ФСГ и ЛГ. Отсутствие чувствительности к препарату является показанием к проведению прямой стимуляции овуляции.
Для прямой стимуляции овуляции используют препараты гонадотропных гормонов. К ним относятся лекарства из мочи женщин в менопаузе (менотропины), из мочи беременных женщин, генно-инженерные гонадотропины.
В том случае если лечение этими методами гормонального бесплодия оказывается неэффективным рассматривается вопрос об экстрокорпоральном оплодотворении.
источник



