По статистическим данным, большинство женщин, страдающих бесплодием, переболели заболеваниями, которые передаются половым путем. И это неудивительно, так как болезни ЗППП вызывают воспалительные процессы в организме, влияющие на репродуктивную функцию.
Практически 80 процентов женщин болеют или переболели инфекциями, передающимися половым путем. Бурная молодость может крайне печально сказаться на будущем. Многие девушки, заметив у себя характерные симптомы для ЗППП, не идут в больницу, а занимаются самолечением.
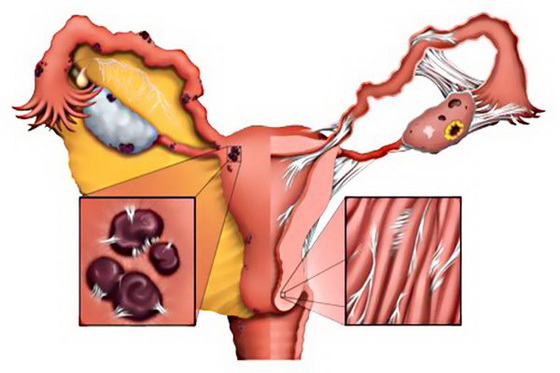
В итоге, неправильно подобранная схема лечения приводит к воспалительным процессам, а затем и к бесплодию. Любая инфекция, которая проникает во влагалище, способствует нарушению его нормальной микрофлоры, что вызывает развитие условно-патогенных бактерий. В результате, возникают такие болезни, как аднексит, цервицит, эрозия и пр.
Инфекция, проникнув в маточные трубы, провоцирует воспалительный процесс, что становится причиной их непроходимости. Всем известно, что продвижение яйцеклетки осуществляется по маточным трубам, если она не сможет по ним двигаться, то оплодотворение не произойдет. В итоге молодой женщине ставят печальный диагноз – бесплодие. Если все же оплодотворение происходит, беременность начинает развиваться в трубе, что становится причиной внематочной беременности.
Инфекция может спровоцировать воспалительный процесс в эндометрии, что вызывает атрофию эпителия. Данная проблема ведет к целому ряду проблем во время беременности и родов. К примеру, может быть спровоцирована ранняя отслойка плаценты.
Если зачатие произошло, то женщина, страдающая инфекцией во время беременности, требует крайне внимательного к себе отношения. Она подлежит обязательному лечению, так как инфекция, протекающая в организме, может стать причиной серьезных болезней у плода: пневмония, конъюнктивит и пр. Лечение инфекции производится при помощи серьезных антибиотиков, которые могут спровоцировать различные патологии у плода, поэтому в большинстве случаев при обнаружении ЗППП назначается прерывание беременности.
К венерическим заболеваниям относятся:
Инфекции, передающиеся половым путем:
- генитальный герпес;
- хламидиоз;
- микоплазмоз;
- уреаплазмоз;
- гарднереллез;
- вагинальный кандидоз
Это самый малый перечень заболеваний, которыми может заразиться женщина, забывая о презервативе во время полового акта. Рассмотрим самые распространенные из них.
Инфицирование генитальным герпесом происходит непосредственно через контакт с половыми органами. Это может быть обычное трение, половой, оральный или анальный контакты. Кроме того, если нарушена целостность кожных покровов, то может произойти заражение.
Симптомом данного заболевания являются пузырьки, после разрыва которых появляются красноватые язвы. Герпес вызывает сильный зуд и боль на месте появления пузырьков.
Инфекция приводит к хроническим заболеваниям мочеполовых путей. Кроме того, вызывает герпес и бесплодие у женщин.
Хламидиоз – это нечто среднее между вирусом и бактерией. В большинстве случаев он передается половым путем. Однако заражение возможно и воздушно-капельным путем: баня, бассейн, общий душ.
Спустя две-три недели после инфицирования можно заметить яркие симптомы: выделения из половых путей, вплоть до небольших кровотечений, острая боль внизу живота, боли при мочеиспускании.
Хламидиоз не является причиной бесплодия, но провоцирует заболевания, которые влияют на репродуктивную функцию женского организма: эндоцервицит, эндометрит, вагинит. Вызывающие бесплодие, хламидии провоцируют развитие внематочной беременности, образование спаек, непроходимость труб.
Зачастую эти заболевания никак не проявляются, их обнаружение происходит во время планового осмотра. В качестве симптомов может быть небольшой зуд, жжение и выделения, которые похожи на признаки генитального кандидоза. При своем безобидном названии эти болезни вызывают серьезные патологии в организме женщины, они провоцируют воспаление, бесплодие и аномалии в развитии плода.
Сифилис – это классический представитель венерических заболеваний. Он передается половым путем. Его отличия – поражение любого органа и медленное прогрессирование. Первая стадия заболевания характеризуется появлением красноватых язв в области половых органов, которые никак не беспокоят пациента, а также увеличением лимфоузлов. Вторая стадия – появлением мелкой сыпи и пятен, выпадением волос.
Женщины, переболевшие этим заболеванием, часто задаются вопросом: влияет ли сифилис на бесплодие? Ответ — нет. Если после обнаружения заболеваний 1 или 2 стадий, пациентка прошла полный курс лечения, проблем с беременностью возникнуть не должно. Однако около 2 лет следует повременить с зачатием, так как прием сильных антибиотиков негативно воздействует на организм, поэтому некоторое время ему нужно на восстановление.
Инфекции, передающиеся половым путем, негативно воздействуют на репродуктивную функцию женщины. Они вызывают воспалительные процессы и заболевания, которые являются причиной бесплодия. При первых признаках аномалии не нужно заниматься самолечением, следует помнить, что только квалифицированный специалист сможет подобрать правильную схему лечения.
источник
В наше время инфекционные болезни, вызывающие бесплодие, получили огромное распространение. Хотя доктора и борются с ними ежедневно, уровень инфекционных заболеваний снижается только в развитых странах, а в странах второго и третьего мира заболеваемость ими растёт день ото дня. Самыми важными являются 10 инфекционных болезней вызывающих, бесплодие. Ещё, одной огромной проблемой является то, что некоторые инфекционные заболевания протекают в скрытой форме и их сложно обнаружить без сдачи специальных анализов.
10 Инфекционных болезней, вызывающих бесплодие:
- Герпес вирусы. Герпес – это семейство вирусов, которые вызывают различные заболевания от простуды подобных симптомов, до тяжёлого, генерализованного поражения всех органов и систем. Герпес вирусом заражено более 95% населения планеты. Цитомегаловирус – вирус герпеса 5-го типа, именно он представляет опасность для половой системы. За счёт создаваемого постоянного воспаления, в половых органах женщины образуются множественные спайки, которые препятствуют зачатию и имплантации яйцеклетки в слизистую матки. У мужчин данный вирус снижает скорость движения сперматозоидов.
- Гонорея – это заболевание, передающееся половым путём, поражает слизистые оболочки половых органов. Основной её проблемой является частое бессимптомное течение у женщин. Это приводит к тому, что болезнь обнаруживают на последних стадиях развития, когда в маточных трубах уже полным-полно спаек и они заполнены гноем. А после этого лечение будет крайне трудным и продолжительным, и то не факт что бесплодие излечится. Даже излечение на ранних стадиях не гарантирует отсутствие проблем с зачатием в будущем.
- Хламидиоз – инфекционная болезнь, передаётся половым путём, вызывается хламидиями. Встречается чаще чем гонорея примерно в три раза. Хоть и считается половым заболеванием, нередки случаи и бытового заражения. К бесплодию приводит не само заболевание, а его осложнения. У женщин, в качестве осложнения может возникнуть сальпингоофорит, который приводит к развитию спаек вокруг яичника и по всей длине маточной трубы. У мужчин осложнением является орхоэпидидимит – поражение яичка и придатка яичка. В результате погибают клетки, которые отвечают за выработку сперматозоидов.
- Микоплазмоз – инфекционное заболевание, которое передаётся половым путём. Также возможен вертикальный путь передачи – от матери к ребёнку во время родов. По статистике носителями являются от 7% до 16% женщин. Может персистировать в организме длительное время и никак не проявлять себя до момента, который способствует снижению иммунитета. Поражает маточные трубы, вызывая хроническое воспаление в них, что приводит к образованию спаек и бесплодию
- Трихомониаз – относится к классу инфекционные болезни, вызывающие бесплодие. В мире заражено около 10% всех людей. При несвоевременном лечении вызывает острое воспалительное поражение слизистой оболочки матки и маточных труб, как и другие заболевания вызывает спайки. Стоит отметить, что клинически заболевание может проявляться только зудом половых органов на протяжении многих месяцев.
- Уреаплазмоз – заболевание вызывается уреаплазмой, которая является условно-патогенным микроорганизмом и может присутствовать в норме. Болезнь развивается только в случаях с переохлаждениями, перенесением других тяжёлых заболеваний, сильными стрессами другими ситуациями, которые могут спровоцировать снижение иммунитета. Также, как и многие другие половые инфекции в острую стадию может поражать слизистую матки и маточных труб, яичники и слизистую влагалища. Всё это может привести к бесплодию.
- Кандидоз, он же молочница. В большинстве случаев возникает у женщин. Чаще поражает половые органы, но бывают и случаи генерализованной инфекции. Может развиться на фоне приёма антибиотиков. При сильном снижении иммунитета может поражать маточные трубы, чем и вызывает бесплодие.
- Гарднереллёз – сам по себе не приводит к бесплодию. Но сильно снижает местный иммунитет во влагалище, чем способствует развитию таких заболеваний, как трихомониаз и хламидиоз. А они вызывают бесплодие.
- Эпидемический паротит – в простонародье «свинка». Опасен только для лиц мужского пола своими осложнениями. При развитии такого осложнения, как орхоэпидидимит происходит поражение клеток Лейдига и их некроз. Клетки Лейдига отвечают за сперматогенез – продукция и созревание сперматозоидов, при их гибели мужчина становится бесплодным.
- Туберкулёз. Хотя чаще мы слышим о туберкулёзе лёгких, он может поражать абсолютно любой орган. При поражении туберкулёзом половых органов, так же и при поражении другими инфекционными заболеваниями, развивается бесплодие.
В данной статье мы перечислили 10 инфекционных болезней, вызывающих бесплодие, которые встречаются чаще всего. Существует ещё множество различных инфекций, которые могут привести к бесплодию. Но стоит помнить, что если заниматься защищённым сексом и внимательно подходить к выбору половых партнёров, то инфекции половых органов вам не грозят.
источник
Одной из важных причин, вызывающих бесплодие, являются половые инфекции, или, иначе говоря, заболевания, передающиеся половым путем (обозначаются как ЗППП). Особенно это касается вторичного бесплодия, когда один ребенок уже есть, а при попытке планирования второй или последующих беременностей возникают неудачи. Пара обращается за медицинской помощью, а в процессе обследования в половине случаев выясняется, что проблемы с зачатием — следствие инфекционных заболеваний, обычно хронического течения. Не только инфекционные болезни приводят к бесплодию.
Что же это за инфекции, приводящие к бесплодию? Сюда можно отнести инфекционные агенты, являющиеся возбудителями как венерических болезней, так и воспалительных, вызывающих стойкие изменения в репродуктивной сфере мужчин и женщин. Список будет довольно внушительным. К основным из них относятся:
- гонорея;
- сифилис;
- трихомониаз;
- хламидиоз;
- микоплазмоз;
- уреаплазмоз;
- герпетическая инфекция;
- папилломавирус человека;
- паротит;
- гепатит;
- туберкулез и другие.
В отдельную группу ЗППП (ИППП), влияющих на возникновение бесплодия, можно выделить венерические болезни, возбудители которых передаются преимущественно через сексуальный контакт. В нашей стране из их числа особо распространены сифилис, гонорея, хламидиоз, уреаплазмоз, генитальный герпес, причем первые два заболевания считаются исконно венерическими, а остальные — условно венерическими. Они все могут повлиять на бесплодие.
После незащищенного полового контакта с больным человеком происходит заражение, причем для развития болезни должен пройти определенный период времени, который называют инкубационным периодом. Первые признаками, которые замечает заболевший человек, общие для всех половых инфекций. ИППП проявляются:
- повышением температуры тела;
- недомоганием;
- неприятными ощущениями в области гениталий, зудом, жжением;
- выделениями из половых путей;
- высыпаниями (чаще в интимной зоне).
Хламидиоз — наиболее распространенная на сегодня как в мире, так и в нашей стране, условно венерическая 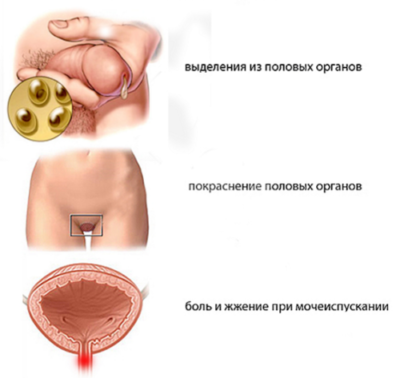
Заболевание в основном поражает урогенитальный тракт, отдаленным последствием чего зачастую является бесплодие. Хламидийная инфекция выявляется более чем у половины пациентов, обратившихся за медицинской помощью по причине бесплодия.
Проявляется болезнь во многих случаях у обоих полов с появления неприятных ощущений в области гениталий, тягучих выделений с заметным запахом. У женщин также отмечается появление хронических тазовых болей тянущего, ноющего характера. Возникают воспалительные изменения матки и придатков у женщин, яичек и предстательной железы у мужчин.
В дальнейшем возникают рубцовые поражения фаллопиевых труб у женщин, семявыводящих путей у мужчин, что приводит бесплодию. Если же беременность наступает на фоне имеющегося хламидиоза, то нередки выкидыши, а у доношенного ребенка значительно повышен риск врожденной хламидийной инфекции.
Уреаплазма и микоплазма — бактериальные инфекции, имеющие, как правило, хроническое течение без особых симптомов, что способствует заражению партнера. Заболевания могут обнаружиться лишь после врачебного осмотра, получения результатов лабораторных обследований, когда у пары беременность не наступает долгий период.
Хламидиоз, уреаплазмоз, микоплазмоз могут одновременно присутствовать в организме человека. Такая комбинация возбудителей достаточно часто встречается, называется микст-инфекцией и требует особого подхода в лечении.
Основные проблемы ЗППП, имеющих бессимптомное течение — это их способность вызывать стойкие изменения в половой сфере, приводящие к бесплодию, спустя месяцы или годы с момента заражения.
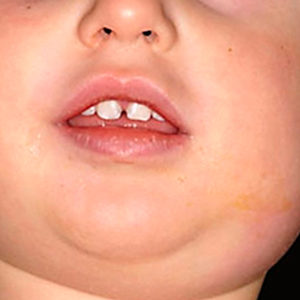
Инфекция вызывает поражение слюнных желез, но особую опасность для репродуктивного здоровья мужчины представляют осложнения, которые могут стать причиной бесплодия, если заражение произошло в период полового созревания. Паротит способен спровоцировать у мальчиков тяжелое воспаление тестикул, приводящие к полной атрофии органа и бесплодию в будущем.
Генитальный герпес — распространенная инфекция, вызывающая жгучие, очень болезненные пузырьковые высыпания в области паха, ануса, на слизистой гениталий. У женщин и мужчин встречается одинаково часто. Особенностью данной ИППП является рецидивирующее течение.
Болезнь нельзя вылечить полностью, время от времени случаются обострения, особенно на фоне слабого иммунитета. Вирус герпеса, однажды попав в организм, остается в нем навсегда.
Сама инфекция и ее проявления не приводит непосредственно к бесплодию, но способна вызывать серьезные патологии плода у беременной женщины. У мужчин возможно развитие простатита и нарушения сперматогенеза.
Репродуктивные способности пары во многом зависят от общего состояния здоровья. В здоровом теле поддерживается оптимальный баланс разных микробов. От качества этого равновесия во многом зависит состояние иммунитета, функциональность многих органов человека. В норме постоянно существующая в организме микрофлора, называемая условно-патогенной, не причиняет вреда здоровью.
К таким микроорганизмам можно отнести:
- стафилококки, стрептококки;
- энтеробактерии;
- дрожжевые грибки рода кандида;
- гарднереллы и другие.
При ослаблении иммунитета, наличии инфекционных, воспалительных заболеваний, при лечении антибиотиками и в некоторых других случаях, такие группы бактерий активизируются и представляют реальный риск гинекологическому здоровью женщины, угрожая бесплодием, вызывая гарднереллез, кандидоз и подобные заболевания.
Генитальный туберкулез встречается относительно редко, в отличие от туберкулезного поражения легких, кишечника, костей, других жизненно важных органов. Инфекция не относится к ЗППП, но вызывая стойкое воспаление матки и, даже чаще, маточных труб, приводит к бесплодию у женщин. Микобактерии туберкулеза попадают в мочеполовую сферу с током крови или лимфы. Именно таким путем инфекция разносится по организму из первичного очага. Сложно поддается лечению.
При обследовании пары, обратившейся к медикам с репродуктивными проблемами, обязательно присутствуют анализы на вирусный гепатит. Существует несколько типов гепатита. Серьезно влияние на способность к зачатию оказывают типы В и С. Инфекция относится к ЗППП, также может передаваться с трансфузией крови и от матери к ребенку. Сохраняется в организме на всю жизнь.
Гепатит поражает печеночную ткань. Токсины, вырабатываемые вирусным агентом, обнаруживаются во всех жидкостных средах человеческого организма, вызывают изменения в составе крови. Заболевание ухудшает транспорт и качество спермы, может снижать вероятность зачатия.
Успешно найти причины проблем с оплодотворением у партнеров и сделать все возможное для их 
Квалифицированные медики-диагносты определяют, есть ли нарушения менструального цикла, и какого характера, проверяют состояние органов малого таза на предмет наличия инфекций и воспаления, степень проходимости фаллопиевых труб у женщин; качество спермы, подвижность сперматозоидов — у мужчин.
О состоянии гормональной системы партнеров, наличии инфекционной составляющей в первичном и вторичном бесплодии пары информирует анализ крови — стандарт обследования.
В случае если подозрения на половые инфекции подтвердятся лабораторным путем, необходимо пройти полный курс лечения, неукоснительно соблюдая предписания врачей. Этого, как правило, достаточно, если воспалительный процесс не принял хронический характер и не нанес необратимых повреждений половым органам. Пока инфекция присутствует в организме, то применение современных вспомогательных репродуктивных технологий (ЭКО, ИКСИ и так далее) не целесообразно.
Если же вследствие инфекционных процессов образовались спайки в малом тазу, то понадобится оперативное вмешательство.
Комплекс консервативных и радикальных мер, современные методы репродуктологов с высокими шансами помогут победить мужское бесплодие. Лапароскопия (все малоинвазивные хирургические вмешательства) способна устранить большую часть женских гинекологических проблем, приводящих к потере фертильности.
Лечение бесплодия — процесс дорогостоящий, небыстрый, требует слаженной кропотливой работы команды врачей и самой пары, но наградой за пережитые испытания станет бесценная радость от рождения долгожданного ребенка.
источник
Болезни, вызывающие бесплодие – это, прежде всего нарушения нормальной работы репродуктивной системы.
В случае, если каких-либо патологических изменений в организме не выявлено, и точную причину установить невозможно – то речь идет об идиопатическом бесплодии.
1) Эндокринные заболевания
При эндокринном бесплодии происходит нарушение гормональных механизмов, регулирующих менструальный цикл. Оно может иметь различные формы, однако существует один признак – отсутствие овуляции (созревание яйцеклетки и её выход в брюшную полость).
Часто причиной бесплодия являются заболевания щитовидной железы. Гиперфункция (когда повышается продукция гормонов щитовидной железы), так же, как и гипофункция (пониженная выработка гормонов щитовидной железы) влияют на способность забеременеть, т.к. это ведёт к подавлению функции яичников.
К эндокринным заболеваниям, которые приводят к бесплодию относятся:
- инсулинозависимый сахарный диабет;
- гиперкортицизм;
- опухоли гипоталамо-гипофизарной части головного мозга;
- последствия травм головного мозга;
- гиперпролактинемия;
- гиперандрогения (из-за нарушенной работы яичников или надпочечников);
- поликистоз яичников;
- диффузный токсический зоб;
- ожирение.

К ним относятся воспалительные заболевания матки (метрит, эндометрит), придатков матки (сальпингит, сальпингоофорит, гидросальпинкс), шейки матки (цервицит, эндоцерцивит), инфекции, передающиеся половым путем (хламидиоз, трихомониаз, гонорея, сифилис).
Все эти заболевания нарушают проходимость маточных труб, изменяют структуру эндометрия и в последствии приводят к бесплодию.
При непроходимости маточных труб сперматозоиды не могут оплодотворить яйцеклетку из-за препятствия на их пути. А на воспалённой слизистой невозможна имплантация эмбриона.
Кроме того, к бесплодию могут приводить опухолевые процессы в половых органах (миомы, кисты и кистомы яичников, полипы эндометрия).
Отдельно нужно отметить эндометриоз матки и яичников. Это заболевание, при котором ткань, подобная внутренней слизистой оболочке матки – эндометрию, обнаруживается в других органах и тканях: яичниках, маточных трубах, в шейке матки, во влагалище.
Процент наступления беременности после ЭКО у пациенток «ВитроКлиник» с диагнозом «Эндометриоз» — 47,9 %.
5) Осложнения после хирургических абортов
Инструментальные внутриматочные вмешательства могут вызвать стеноз (сужение) цервикального канала шейки матки, повредить внутренний слой матки (эндометрий). Он рубцуется, и это не позволяет оплодотворенной яйцеклетке нормально прикрепиться. И как следствие – отсутствие беременности или выкидыши на различных сроках.

- однорогая или двурогая матка;
- седловидная матка;
- перегородка во влагалище;
- аномалии развития маточных труб;
- недоразвитие яичников.
8) Избыточный (ожирение) или недостаточный вес
9) Наркотическая, алкогольная зависимость и табакокурение
Курение, злоупотребление алкоголем, приём наркотиков приводят к хронической интоксикации всего организма, что не может негативно не сказаться на работе всей репродуктивной системы.
Если вы хотите забеременеть, но у Вас не получается уже год или более, и имеется какое-либо заболевание или нарушение в работе репродуктивной системы, обратитесь к врачу репродуктологу – специалисту, занимающемуся проблемой бесплодия.
источник
Какие болезни вызывают бесплодие? Список их не так мал, как кажется на первый взгляд. Могут ли инфекции спровоцировать бесплодие? Да, причем страдают от этого как женщины, так и мужчины.
По данным статистики, в 55-60% случаев к бесплодию приводят хронические воспалительные заболевания половых органов, обусловленные инфекцией, гормональными нарушениями, абортами и другими этиологическими факторами. Среди многочисленных факторов, способных приводить к проблемам с зачатием, целых 50% приходится на долю инфекций, передающихся половым путем (ИППП).
Бактериальная инфекция, чаще всего протекающая хронически. У женщин вызывает воспаление и спаечные процессы в органах малого таза, приводит к непроходимости маточных труб и внематочной беременности. У мужчин микоплазмы вызывают воспаление яичек и их придатков, приводя к нарушению сперматогенеза.
Урогенитальная инфекция, при отсутствии лечения вызывающая хроническое воспаление органов мочеполовой системы и ухудшение репродуктивных функций. В 40-65% случаев в организме женщин, страдающих бесплодием или патологией беременности, находят Ureaplasma urealyticum. Следует иметь в виду, что уреаплазмы составляют часть условно-патогенной микрофлоры организма и могут активизироваться при ослаблении иммунитета.
Передаваясь половым путем, хламидийная инфекция в 50% случаев оказывается причиной бесплодия, как мужского, так и женского. Попадая в организм, хламидии поражают всю репродуктивную систему, вызывая хронический аднексит, эндоцервицит у женщин, орхит и хронический простатит – у мужчин.
Половая инфекция, возбудителем которой являются простейшие. У женщин проявляется острыми воспалительными явлениями во влагалище и шейке матки. Нарушая химический состав шеечной слизи, трихомонады при отсутствии адекватного лечения становятся причиной бесплодия.
Распространенное венерическое заболевание, провоцирующее бесплодие. Сопровождается симптомами воспаления мочеполовых путей у мужчин. У женщин инфекция протекает, как правило, бессимптомно, однако при переходе в хроническую форму гонококки вызывают воспаление всех органов малого таза, приводя к образованию спаек и заращению маточных труб.
Одна из самых опасных венерических болезней. Нелеченный или плохо пролеченный сифилис вызывает грозные осложнения, приводя к тяжелым, необратимым изменениям в репродуктивных органах и, в конечном итоге, к бесплодию.
Инфекция, вызываемая дрожжевыми грибками рода Candida. Являясь условно-патогенными микроорганизмами, грибки могут проявлять свои патогенные свойства при ослаблении иммунной реактивности. Хронический воспалительный процесс в маточных трубах и влагалище, провоцируемый кандидами, может значительно затруднять оплодотворение у женщин.
- Генитальный герпес
Прогрессирующая герпетическая инфекция, поражая слизистую влагалища и шейки матки, способна приводить не только к бесплодию, но и злокачественной гиперплазии тканей.
- Цитомегаловирусная инфекция
У мужчин цитомегаловирус может вызывать хроническое воспаление яичек и предстательной железы, у женщин – эндометриты, эндоцервициты, сальпингооофориты, кольпиты, что делает оплодотворение невозможным. Кроме того, в 70% случаев цитомегаловирусная инфекция сопровождается выкидышами, преждевременными родами.
- Папилломавирусная инфекция (ВПЧ)
Вирус папилломы человека, хотя и редко становится непосредственной причиной развития бесплодия, может представлять угрозу вынашивания плода и из-за разрастания кондилом представлять опасность для самой беременной во время родов.
Половые инфекции способны наносить серьезный урон репродуктивному здоровью и приводить к наступлению стойкого бесплодия. Однако применение адекватных лечебных мер и своевременное начало терапии дают высокие шансы на успешное зачатие.
Своевременное обращение к компетентному врачу-репродуктологу – залог сохранения здоровья и здоровья ваших будущих детей.
источник
Многие ИППП и хронические воспалительные процессы вызывают нарушения, влияющие на все этапы репродуктивного процесса от образования яйцеклетки и сперматозоидов до транспорта этих клеток, возможности зачатия, вживления в полость матки, возможности выносить беременность и родить здорового ребенка.
Угроза инфекций, передаваемых половым путем (ИППП) в последнее время снова становится актуальной. Молодые люди перестали предохраняться, они предпочитают неоправданный риск, взамен на более яркие ощущения от полового акта.
Только потом, после заражения, начинает включаться мозг и приходит понимание истинной цены секундного удовольствия. Лечение инфекции — это длительный и дорогостоящий процесс, и не всегда, возможно, полное излечение.
Однако никто не задумывается о том, стоит ли мимолётное удовольствие времени потраченного на лечение инфекций и их возможных последствий. Любителям случайных связей стоит помнить о том, что самые распространенные инфекции, передаваемые половым путем, являются и самыми опасными. Так что, существует большая вероятность столкнуться с печальными последствиями, от которых достаточно непросто избавится.
Это 4 основных заболевания, передающихся половым путем, которые главным образом влияют на репродуктивную функцию у женщин. Эти заболевания также наблюдаются и диагностируются у мужчин, но они зачастую не так сильно выражены, нежели у женщин. В медицинской практике, часто встречаются истории болезней, когда женщина при одном из этих заболеваний беременеет, однако, заболевание в 90% случаев ведет к выкидышу, в 10% у плода происходят патологии.
Самой страшной, на мой взгляд, из этого списка заболеваний является хламидиоз, именно поэтому он стоит первым в списке. Развитие хламидиоза причиняет непоправимый вред развивающемуся плоду, не говоря уже о здоровье будущей матери. Именно осложнения, вызванные болезнью, провоцируют выкидыш.
У мужчин бесплодие вызывают такие инфекции передаваемые половым путем, как уретриты, проще говоря, инфекции мочевого канала:
- хламидии
- гонококки
- микоплазмы и прочие уретриты
Заболевание у мужчины диагностируется с помощью анализов спермы и крови. В сперме и крови у мужчины возрастает количество антиспермальных антител. Эти антитела не влияют на качество и количество спермы напрямую, однако, они снижают подвижность и жизнеспособность сперматозоидов.
Помимо этих инфекций, к бесплодию у мужчин могут привести и вирусы также передаваемые половым путем, такие как:
Инфекции и вирусы ИППП, способны влиять на структуру сперматозоидов. Сперматозоиды зачастую подвергаются атаке активными радикалами, которые появляются в организме при воспалительном процессе. Нередко канал полового члена становится закрыт из-за спаек. Если воспаление нарушает работу эндокринной системы, то в организме начинается процесс выработки иммунитета против сперматозоидов, что необратимо ведет к бесплодию.
Мужское бесплодие необязательно связано с заболеваниями венерологического характера, есть и другие причины мужского бесплодия, однако, многие из них в отличие от ИППП, при качественном и своевременном лечении обратимы.
- выделения белого цвета без запаха, похожие на творог.
- внутренний зуд, жжение
- выделения желтого или зелёного цвета с резким запахом
- боли внизу живота
- выделения серого цвета с болью и зудом
- водянистые выделения белого цвета без запаха
- выделения гнойного характера, не имеющие запаха, сопровождаемые болью в малом тазу
- выделяется гной, и образовываются корки красного цвета на слизистой
- на слизистой появляются болезненные пузыри с жидкостью внутри
- бородавки на половых органах
Помните, что некоторые инфекции, могут протекать без выраженных симптомов, представленных, выше в списке. Для того чтобы точно быть уверенным в том, что вы здоровы, необходимо обратиться к врачу и сдать соответствующие анализы. Поводом для этого должны быть любые ощущения дискомфорта в области половых органов.
ИППП — это те заболевания с которыми шутить не стоит. Никакие народные способы лечения, здесь не помогут. Даже не тратьте на это свое драгоценное время на попытки самолечения. Сделаете только хуже и потерянного времени может быть достаточно, чтобы уже не излечиться никогда. Качественное и эффективное лечение способен назначить только врач, он осуществит подбор необходимых лекарственных препаратов способных воздействовать на инфекцию и бороться с ней.
источник
У женского бесплодия бывают разные причины, но чаще всего к нему приводят 4 основные заболевания. Посмотрите внимательно, как они проявляются, чтобы в случае проблем вовремя обратиться к врачу.
Авторскую колонку ведет Елена Герасимович, врач гинеколог высшей квалификационной категории, кандидат медицинских наук, директор медицинского центра «Гармония».
В яичнике созревает не один фолликул, как происходит у здоровой женщины, а несколько. При поликистозе множество маленьких фолликулов, как ягоды на кисти рябины, покрывают яичник женщины. Все они настолько малы и бессильны, что не могут вырасти до размеров здоровой яйцеклетки, и, соответственно, беременность становится невозможной.

Основная причина поликистоза – грубые нарушения в эндокринной системе, в результате чего в организме женщины мужских гормонов вырабатывается больше, чем женских.
Вызвать эти нарушения может множество факторов, начиная от сильного стресса, заканчивая наследственностью.
Первый и самый важный признак, который указывает на поликистоз, это нарушение менструального цикла и хроническое отсутствие овуляции. Иногда случаются задержки до полугода. Интервал между циклами становится длиннее, а сами выделения слишком долгие и скудные (иногда, наоборот, чрезмерно обильные).
Второй признак – стремительный набор веса. При этом жир чаще всего становится заметен в области живота.
На поликистоз может указывать совокупность признаков, присущих увеличению мужских половых гормонов. Это появление прыщей и угрей, излишнее оволосение (или облысение по мужскому типу). Иногда может темнеть кожа в паху, на затылке, под мышками, появляются пигментные пятна.
Некоторые женщины испытывают долгие тянущие боли внизу живота, но резких, ярко выраженных болей при синдроме поликистозных яичников нет.
Что сделает доктор?
Обязательно выполнит УЗИ органов малого таза. При поликистозе видны увеличенные яичники и множество крошечных фолликулов. Далее доктор назначит исследования гормонального фона.
Лечение в основном заключается в приеме гормональных препаратов.
Однако самыми друзьями в лечении поликистоза яичников должны стать спорт, диета и здоровый образ жизни в целом. У четырех из пяти женщин, которым удалось снизить вес хотя бы на 5-10%, уже через полгода восстанавливается регулярный цикл.
Это заболевание, когда клетки эндометрия (слой, выстилающий полость матки) возникают в нехарактерных для него местах – например, в мышечном слое матки, на мочевом пузыре, на придатках, на тазовой брюшине.
Источник фото: amazonaws.com
Чаще всего, эндометриоз характеризуется отсутствием овуляции или неполноценной овуляцией, даже если месячные идут регулярно.
Существует более 100 теорий причин развития эндометриоза. Но чаще всего говорят о гормональных нарушениях.
Признаки эндометриоза схожи с симптомами других гинекологических заболеваний:
- боли в нижней части живота. Боль нарастает перед месячными, во время их, а также во время полового акта;
- обильные месячные;
- коричневые мажущие выделения, которые появляются за несколько дней до менструации и продолжаются до 7 дней.
- могут наблюдаться симптомы интоксикации – озноб, тошнота, рвота.
Эндометриоз приводит к бесплодию, потому что возникает сильный воспалительный процесс, который провоцирует образование спаек, а они в свою очередь, снижают проходимость маточных труб. Кроме того, гормональные нарушения приводят к отсутствию овуляции и часто к образованию кист яичников.
И даже если беременность наступает, чаще всего она прерывается на раннем сроке, если нет специальной гормональной поддержки.
Что выполнит доктор?
Направит на выполнение анализа крови для определение маркеров эндометриоза в организме, а также предложит выполнить УЗИ-исследование. Это один из самых доступных и информативных способов подтвердить или опровергнуть этот диагноз.
При первой и второй стадии эндометриоза назначается гормональное лечение. Врачом используется выжидательная тактика.
При более серьезной форме эндометриоза показано хирургическое лечение. Но бояться этого не стоит. Сегодня такие операции выполняются в щадящем режиме – с помощью лапароскопии. И дают очень хороший прогноз излечения и наступления беременности.
У каждой четвертой женщины, которая обращаются к гинекологу с невозможностью забеременеть, врач обнаруживает трубное бесплодие.

Оплодотворение яйцеклетки происходит в маточных трубах. Вследствие воспалительного процесса в этих трубах возникают спайки, которые перекрывают их просвет. Как бы ни старались хозяева, сперматозоид и яйцеклетка встретиться не могут. Беременность становится невозможной.
Бывает, что просвет в трубах перекрыт не полностью. Беременность все же наступает, однако в большинстве случаев она является внематочной.
- частые воспалительные заболевания;
- аборты;
- беспорядочные половые связи;
- инфекции, передающиеся половым путем;
- миома матки;
- гормональные нарушения.
Если беременность не наступает в течение года при регулярной половой жизни, это повод обратиться к врачу.
Что сделает врач?
Проверит маточные трубы на проходимость с помощью применения контрастного вещества и УЗИ-исследования.
При подтверждении диагноза проводится лапараскопия. Оперативным путем, с помощью щадящего метода, удаляют спайки и освобождают полость в маточных трубах. Женщина быстро восстанавливается и возвращается к привычной жизни. Чаще всего уже в скором времени женщина может успешно забеременеть.
Это самая распространенная патология у женщин, приводящая к бесплодию!
Воспалительные заболевания могут быть вызваны как условно-патогенными микроорганизмами (присутствуют постоянно в организме человека), так и патогенными, которые передаются при незащищенном сексе.

- боли в нижней части живота, а также при мочеиспускании;
- боли во время половой жизни;
- обильные выделения;
- нерегулярные месячные;
- покраснения или зуд половых органов.
В большинстве случаев это половые инфекции. По данным ВОЗ, в 65–70% всех случаев воспалительных заболеваний органов малого таза отмечены хламидиоз и гонорея.
Кроме того, к воспалительным процессам может привести снижение иммунитета или прерывание беременности (аборты, вакуумы).
Что сделает доктор?
Проведет базовый осмотр и осмотр на кресле. Возьмет мазок на флору и по результатам мазка определит наличие воспалительного процесса. Назначит ПЦР-диагностику заболеваний, передающихся половым путем.
При подтверждении диагноза назначается терапия антибиотиками. При грамотном подходе и лечении заболевания на ранних стадиях, женщина полностью выздоравливает.
Я убеждена, что сегодня медицина шагнула так далеко, что при гармоничном сочетании опыта врача и усердии пациента, беременность может наступить, какую бы из вышеназванных причин бесплодия вам не ставили.
Вы готовы поделиться своей историей бесплодия? Пишите нам на editor@rebenok.by
источник
Бесплодие – состояние организма, возникающее вследствие огромного количества самых разнообразных причин. Одна из них – инфекции. В основном это заболевания, предающиеся половым путём.
Изредка причиной нарушения фертильности становится неспецифическая флора, провоцирующая воспалительные процессы в органах репродуктивной системы.
После незащищенных половых контактов и мужчин, и женщин могут поражать инфекционные заболевания. Бесплодие – одно из наиболее неблагоприятных последствий половых инфекций.
Нередко такие болезни не сопровождаются симптомами. Особенно часто субклиническое их течение наблюдается у женщин.
Поводом для обращения в лечебное учреждение вполне может стать не дискомфорт или выделения из половых путей, а невозможность наступления беременности.
В таком случае патогенные микроорганизмы неожиданно обнаруживаются в ходе комплексного обследования.
Есть и другие опасные инфекции. Бесплодие они обычно не вызывают, но значительно повышают риск самопроизвольного прерывания беременности, либо формирования у плода пороков развития.
Существуют также инфекции, бесплодие обычно не вызывающие, но опасные тем, что могут передаваться от матери к ребенку во время беременности или родов. В их числе – кандидоз, сифилис, вирусные гепатиты, ВИЧ.
Некоторые инфекции, влияющие на бесплодие, тоже способны заразить плод или новорождённого малыша – это хламидия, микоплазма, гонококк.
У женщин бесплодие обычно связано с поражением маточных труб, при попадании в половые пути инфекции. Причина бесплодия – утолщение стенки труб вследствие их отечности, накопление экссудата в просвете органа. Нарушается проходимость, и сперматозоиды не имеют возможности достичь яйцеклетки.
Такое бесплодие является обратимым. Но длительно протекающие воспалительные процессы могут привести к образованию спаек. В таком случае проходимость маточных труб можно будет восстановить только хирургическим способом (лапароскопия).
Надо сказать, что длительное течение половых инфекций, особенно у женщин, отнюдь не является редкостью, учитывая, что симптомы зачастую полностью отсутствуют, либо выражены очень слабо. У пациентки попросту нет повода для своевременного обращения к врачу, и она может спохватиться лишь тогда, когда обнаружит, что беременность не наступает.
У мужчин инфекции тоже могут вызвать бесплодие.
Доказано, что некоторые возбудители венерических заболеваний способны нарушать подвижность сперматозоидов, это:
Кроме того, любые инфекции могут спровоцировать обструктивное бесплодие. Обычно это происходит, когда поражены придатки яичек.
Анализы мазков и крови на инфекции выполняются в лаборатории, сертифицированной по международному стандарту качества ISO.
В ходе комплексной диагностики причин бесплодия женщины и мужчины сдают анализы на наиболее распространенные половые инфекции. В случае положительного результата назначается лечение, направленное на уничтожение выявленных возбудителей.
После этого фертильность восстанавливается спустя несколько недель или месяцев, если инфекции не вызывали необратимых изменений в половых органах (формирование спаек в маточных трубах у женщин, в семявыносящих протоках – у мужчин).
Вспомогательные репродуктивные технологии не применяются, пока не будет уничтожен возбудитель инфекции. И ЭКО, и наступление беременности естественным путём противопоказано, потому что бактерии и вирусы способны вызывать внутриутробную инфекцию плода.
В случае развития непроходимости половых путей по причине образования спаек, можно сделать операцию, направленную на восстановление проходимости маточных труб.
Второй вариант – ЭКО. Данная методика искусственного оплодотворения позволяет забеременеть даже в случае, когда имеет место трубный фактор бесплодия.
источник
| Качалина Татьяна Симоновна | доктор медицинских наук, профессор Заслуженный врач Российской Федерации, врач высшей квалификационной категории по специальности «акушерство и гинекология» |
доктор медицинских наук, профессор Заслуженный врач Российской Федерации, врач высшей квалификационной категории по специальности «акушерство и гинекология»
Основные направления деятельности в клинике «Визус-1»:
— Консультативный прием по вопросам акушерства и гинекологии
1964 г. — закончила Горьковский медицинский институт им. С.М. Кирова впо специальности «лечебное дело».
1991 г. — защищена докторская диссертация.
1991 г. — заведующий кафедрой акушерства и гинекологии.
1993 г. — присвоено звание профессор .
1998 г. — присвоено звание Заслуженного врача РФ
Опубликовала 147 научных работ, автор 10 патентов РФ на изобретения.
Область научных интересов: новые технологии в акушерстве и гинекологии.
врач акушер-гинеколог высшей квалификационной категории, доктор медицинских наук доцент кафедры акушерства и гинекологии НижГМА
Основные направления деятельности в клинике «Визус-1»:
— Консультативный прием по вопросам акушерства и гинекологии
1994 г. — окончила Нижегородскую государственную медицинскую академию по специальности «лечебное дело»
2003 г. — кандидат медицинских наук, тема кандидатской диссертации «Научное обоснование применения медицинского озона в профилактике и лечении воспалительных осложнений после гинекологических операций».
2013 г. — доцент кафедры акушерства и гинекологии ФПКВ.
С 2017 г. — врач акушер-гинеколог клиники «Визус-1».
1) Инфекции, передаваемые половым путем,
2) гинекологические заболевания (хронические воспалительные процессы придатков и матки, кисты яичников, миома матки, эндометриоз),
3) Последствия абортов и выкидышей,
5) Хронический стресс провоцирует возникновение эндокринного бесплодия.
6) Позднее планирование беременности. Всё чаще женщины стремятся заводить детей после 30 лет,а с возрастом накопительный эффект факторов бесплодия нарастает.
1) Мужское бесплодие, если у мужчины наблюдается значительное снижение оплодотворяющей способности спермы и при этом женщина полностью здорова.
2) Женское бесплодие, когда причиной ненаступления беременности является заболевания у женщины и их последствия.
3) Сочетанная. При совмещении мужского и женского бесплодия.
Бесплодие также бывает:
●первичное бесплодие — у женщины не было ни одной беременности. Причинами могут быть инфекции,передаваемые половым путем, аномалии развития матки и маточных труб, а также врождённые и приобретённые (до начала половой жизни) нарушения эндокринной системы.
●вторичное бесплодие — устанавливают при наличии беременности в прошлом; если уже была хотя бы одна единственная беременность и не важно, чем она закончилась, то ли абортом, родами, внематочной беременностью или даже выкидышем – бесплодие можно считать вторичным.К вторичному бесплодию,
чаще всего приводят аборты и самопроизвольные выкидыши, а также спаечный процесс, возникающий после операций при миоме, кистах яичников, внематочной беременности и др. или на фоне
хронического воспаления придатков и маточных труб.
●абсолютное бесплодие — возможность возникновения беременности естественным путём полностью исключена (при
отсутствии матки, яичников, маточных труб, аномалиях развития половых органов);
●относительное бесплодие — восстановление репродуктивной функции возможно.
Кроме того, женское бесплодие бывает
1) врождённое (пороки развития, наследственно обусловленные нарушения
гормонального контроля репродуктивной функции)
2) приобретённое (следствие неблагоприятного воздействия разнообразных внешних и внутренних причинных факторов на репродуктивную систему).
1-Овуляция (созревание и разрыв фолликула).
2-Проникание и прохождение без препятствий созревшей яйцеклетки по маточной трубе в матку.
3-Яйцеклетка должна быть принята маткой, при этом должно быть обеспечено ее полноценное развитие.
4-Сперматозоиды,способные к оплодотворению яйцеклетки.
Нарушение в одном из этих звеньев препятствует наступлению беременности.При эндокринном бесплодии наблюдается отклонение процессов овуляции.
В случае когда нет овуляции (не происходит разрыв фолликула) или недостаточность гормонов желтого тела беременность не наступает.
При отсутствие либо непроходимости маточных труб,соответственно наступление беременности невозможно. Яйцеклетка не в состоянии попасть в полость матки. Чтобы продвинуть яйцеклетку по трубе, внутри нее имеется большое количество ресничек, которыми труба выстлана изнутри. Когда же в трубах происходят множественные воспалительные процессы , с ресничками происходят необратимые процессы. В конце концов, они перестают функционировать.И маточная труба не может выполнить своего назначения для продвижения яйцеклетки .
Спайки играют не последнюю роль в невозможности прохождения яйцеклетки в матку , они образуются между трубами и яичниками. Нередко спайки образуются не только в самом яичнике, но и в маточной трубе и развивается непроходимость.
Заболевания эндометрия(слизистой оболочки матки) (гиперплазия, полипы, синехии, аденомиоз), миоме, нарушают прикрепление оплодотворенной яйцеклетки и ее дальнейшее развитие.
Пороки развития матки (отсутствие матки или дефекты ее развития) также является причиной бесплодия.
К инфекциям приводящим к бесплодию относятся:
1) Хламидийная инфекция. Хламидия приводит к воспалению в маточных трубах(сальпингит)При хламидийных сальпингитах в первую очередь поражается их слизистая оболочка. Трубные складки набухают, нарушается целостность эпителия, появляется ригидность труб, нарушается их правильная перистальтика,стенки уплотняются, края трубных складок слипаются, и труба становится непроходимой,что приводит к бесплодию. Частота возникновения бесплодия находится в прямой зависимости от длительности воспаления. воспалительный процесс, вызванный хламидией, имеет стертое течение ,а изменения выраженные.
2)Гонорейный сальпингит. Перенесённая гонорея примерно в 15-20% случаев является причиной бесплодия, особенно у женщин, поскольку приводит к возникновению спаечных процессов .Трубы не проходимы на всем протяжении.
3)Генитальный туберкулез. Идет поражение маточных и слизистого и мышечного слоев труб,заканчивается их закупориванием. В туберкулезный процесс вовлекаются петли кишечника с образованием спаек
В клинике ведется прием по полису добровольного медицинского страхования (ДМС). Посмотреть список страховых компаний.
источник
В России частота браков, в которых нет детей, что обусловлено какими-либо медицинскими причинами, то есть бесплодных браков, составляет 8 – 19%. На долю женского фактора в бесплодном браке приходится 45%. Причины бесплодия у женщин весьма многочисленны, но в большинстве случаев бесплодие возможно преодолеть, благодаря огромному шагу вперед современной медицины.
Как определить бесплодие? О бесплодии говорят, когда женщина детородного возраста не способна забеременеть в течение года при условии регулярной половой жизни и без использования контрацептивных методов. Женское бесплодие классифицируют по следующим факторам:
В зависимости от механизма возникновения выделяют бесплодие врожденное и приобретенное.
Если у женщины, которая ведет половую жизнь, в прошлом беременностей не было вообще, говорят о первичном бесплодии. В случае имевшихся беременностей в анамнезе, независимо от их исхода (аборт, выкидыш или роды) говорят о вторичном бесплодии. Не существует степеней бесплодия, как указывается на многих сайтах в Интернете. Степень заболевания означает тяжесть его проявления (легкую, среднюю или умеренную), а бесплодие либо есть, либо его нет.
В данном случае бесплодие подразделяют на абсолютное и относительное.
При абсолютном бесплодии женщина никогда не сможет забеременеть естественным путем вследствие наличия необратимых патологических изменений половой системы (нет матки и яичников, отсутствуют фаллопиевы трубы, врожденные пороки развития половых органов).
Относительное бесплодие подразумевает возможность восстановления фертильности у женщины после проведенного лечения и устранения причины, которая вызвала бесплодие. В настоящее время выделение относительного и абсолютного бесплодия несколько условно из-за применения новых технологий лечения (например, при отсутствии маточных труб женщина может забеременеть путем экстракорпорального оплодотворения).
По продолжительности бесплодие может быть временным, что обусловлено действием некоторых факторов (длительный стресс, ослабление организма в период или после болезни), постоянным (когда причину устранить невозможно, например, удаление яичников или матки) и физиологическим, обусловленное преходящими физиологическими факторами (препубертатный, постклимактерический период и период грудного вскармливания).
Различают бесплодие вследствие ановуляции (эндокринное), трубное и перитонеальное, маточное и цервикальное (различные гинекологические заболевания, при которых имеются анатомо-функциональные нарушения состояния эндометрия или шеечной слизи), бесплодие иммунологическое и психогенное, а также бесплодие невыясненного генеза.
И как отдельные формы бесплодия:
- Добровольное — использование противозачаточных средств из-за нежелания иметь не только второго – третьего, но и первого ребенка.
- Вынужденное — принятие определенных мер по предупреждению рождаемости (например, наличие тяжелого заболевания у женщины, при котором беременность значительно повышает шансы его утяжеления и риск летального исхода).
Признаки бесплодия у женщин обусловлены причинами, которые привели к неспособности женщины забеременеть. Утрата фертильной функции определяется следующими факторами:
Бесплодие, обусловленное ановуляцией, развивается при нарушении на любом уровне взаимосвязи между гипоталамусом, гипофизом, надпочечниками и яичниками и развивается при каких-либо эндокринных патологиях.
О трубном бесплодии говорят при создавшейся анатомической непроходимости фаллопиевых труб или при нарушении их функциональной активности (органическое и функциональное бесплодие трубного генеза). Распространенность половых инфекций, беспорядочная смена половых партнеров и раннее ведение половой жизни, ухудшение экологической обстановки способствует увеличению количества воспалительных заболеваний репродуктивных органов, в том числе и воспалению труб.
Образование соединительно-тканных тяжей (спаек) в малом тазу после перенесенного инфекционного процесса или вследствие генитального эндометриоза ведет к сращению матки, яичников и труб, образованию между ними перетяжек и обуславливает перитонеальное бесплодие. 25% случаев бесплодия у женщин (непроходимость маточных труб) связано с туберкулезом женских половых органов.
Как правило, длительно действующие психогенные факторы влияют на активность труб, что приводит к нарушению их перистальтики и бесплодию. Постоянные конфликты в семье и на работе, неудовлетворенность социальным статусом и материальным положением, ощущение одиночества и неполноценности, истерические состояния во время оечер5дных месячных можно объединить в «синдром ожидания беременности». Нередко отмечается бесплодие у женщин, которые страстно мечтают о ребенке или наоборот, ужасно боятся забеременеть.
В эту группу факторов входят различные заболевания, вследствие которых овуляция или последующая имплантация оплодотворенной яйцеклетки становится невозможной. В первую очередь это маточные факторы: миома и полип матки, аденомиоз, гиперпластические процессы эндометрия, наличие внутриматочных синехий или синдрома Ашермана (многочисленные выскабливания и аборты), осложнения после родов и хирургических вмешательств, эндометриты различной этиологии и химические ожоги матки.
К шеечным причинам бесплодия можно отнести:
- воспалительные изменения в цервикальной слизи (дисбактериоз влагалища, урогенитальный кандидоз)
- анатомически измененная шейка матки (после родов или абортов либо врожденная): рубцовая деформация, эктропион
- а также фоновые и предраковые процессы – эрозия, лейкоплакия, дисплазия.
Также бесплодие данной группы причин может быть обусловлено субсерозным узлом матки, что сдавливает трубы, кисты и опухоли яичников, аномалии развития матки (внутриматочная перегородка, гипоплазия матки – «детская» матка»), неправильное положение половых органов (чрезмерный перегиб или загиб матки, опущение или выпадение матки и/или влагалища).
К проблемам, ведущих к развитию бесплодия, можно отнести и иммунологические факторы, что обусловлено синтезом антител к спермиям, как правило, в шейке матки, и реже в слизистой матки и фаллопиевых трубах.
Факторы, значительно повышающие риск бесплодия:
- возраст (чем старше становится женщина, тем больше у нее накапливается различных соматических и гинекологических заболеваний, а состояние яйцеклеток значительно ухудшается);
- стрессы;
- недостаточное и неполноценное питание;
- избыточный вес или его дефицит (ожирение или диеты для похудания, анорексия);
- физические и спортивные нагрузки;
- вредные привычки (алкоголь, наркотики и курение);
- наличие скрытых половых инфекций (хламидии, уреаплазмы, вирус папилломы человека и прочие);
- хронические соматические заболевания (ревматизм, сахарный диабет, туберкулез и другие);
- проживание в мегаполисах (радиация, загрязнение воды и воздуха отходами производств);
- склад характера (эмоционально лабильные, неуравновешенные женщины) и состояние психического здоровья.
Согласно статистике, определена частота встречаемости некоторых форм бесплодия:
- гормональное бесплодие (ановуляторное) достигает 35 – 40%;
- бесплодие, обусловленное трубными факторами составляет 20 – 30% (по некоторым данным достигает 74%);
- на долю различной гинекологической патологии приходится 15 – 25%;
- иммунологическое бесплодие составляет 2%.
Но не всегда возможно установить причину бесплодия даже при использовании современных методов обследования, поэтому процент так называемого необъяснимого бесплодия составляет 15 – 20.
Диагностика бесплодия у слабого пола должна начинаться только после установления фертильности спермы (спермограммы) у полового партнера. Кроме того, необходимо пролечить воспалительные влагалищные заболевания и шейки матки. Диагностика должна начинаться не ранее, чем через 4 – 6 месяцев после проведенной терапии. Обследование женщин, неспособных забеременеть, начинается на поликлиническом этапе и включает:
Выясняется количество и исходы беременностей в прошлом:
- искусственные аборты и выкидыши
- уточняется наличие/отсутствие криминальных абортов
- также внематочных беременностей и пузырного заноса
- устанавливается число живых детей, как протекали послеабортный и послеродовые периоды (были ли осложнения).
Уточняется длительность бесплодия и первичного и вторичного. Какие методы предохранения от беременности использовались женщиной и длительность их применения после предыдущей беременности либо при первичном бесплодии.
- системных заболеваний (патология щитовидки, диабет, туберкулез или заболевания коры надпочечников и прочие)
- проводится ли женщине в настоящее время какое-либо медикаментозное лечение препаратами, которые негативно воздействуют на овуляторные процессы (прием цитостатиков, рентгенотерапия органов живота, лечение нейролептиками и антидепрессантами, гипотензивными средствами, такими как резерпин, метиндол, провоцирующие гиперпролактинемию, лечение стероидами).
Также устанавливаются перенесенные хирургические вмешательства, которые могли поспособствовать развитию бесплодия и образованию спаек:
- клиновидная резекция яичников
- удаление аппендикса
- операции на матке: миомэктомия, кесарево сечение и на яичниках с трубами
- операции на кишечнике и органах мочевыделительной системы.
- воспалительные процессы матки, яичников и труб
- также инфекции, которые передаются половым путем, выявленный тип возбудителя, сколько длилось лечение и каков его характер
- выясняется характер влагалищных белей и заболевания шейки матки, каким методом проводилось лечение (консервативное, лазеротерапия, криодеструкция или электрокоагуляция).
- устанавливается наличие/отсутствие отделяемого из сосков (галакторея, период лактации) и продолжительность выделений.
Учитываются действие производственных факторов и состояние окружающей среды, вредные привычки. Также выясняется наличие наследственных заболеваний у родственников первой и второй степени родства.
Обязательно уточняется менструальный анамнез:
- когда случилось менархе (первая менструация)
- регулярный ли цикл
- имеется ли аменорея и олигоменорея
- межменструальные выделения
- болезненность и обильность месячных
- дисменорея.
Кроме того, изучается половая функция, болезнен ли половой акт, какой тип болей (поверхностный или глубокий), имеются ли кровяные выделения после коитуса.
При физикальном исследовании определяется тип телосложения (нормостенический, астенический или гиперстенический), изменяется рост и вес и высчитывается индекс массы тела (вес в кг/рост в квадратных метрах). Также уточняется прибавка в весе после замужества, перенесенных стрессов, перемены климатических условий и т. д. Оценивается состояние кожи (сухая или влажная, жирная, комбинированная, присутствие угревой сыпи, стрий), характер оволосения, устанавливается наличие гипертрихоза и гирсутизма, время появления избыточного оволосения.
Обследуются молочные железы и их развитие, наличие галактореи, опухолевых образований. Проводится бимануальная гинекологическая пальпация и осмотр шейки матки и стенок влагалища в зеркалах и кольпоскопически.
Назначается осмотр офтальмолога для выяснения состояния глазного дна и цветового зрения. Терапевт предоставляет заключение, разрешающее/запрещающее вынашивание беременности и роды. При необходимости назначаются консультации специалистов (психиатр, эндокринолог, генетик и прочие).
С целью выяснения функционального состояния репродуктивной сферы (гормональное исследование) используются тесты функциональной диагностики, которые помогают выявить наличие или отсутствие овуляции и оценить степень эстрогенной насыщенности женского организма:
- подсчет кариопикнотического индекса влагалищного эпителия (КПИ, %)
- выявление феномена «зрачка» — зияние наружного зева в овуляторную фазу;
- измерение длины натяжения шеечной слизи (достигает 8 0 10 см в овуляторную стадию);
- измерение ведение графика базальной температуры.
Лабораторные анализы на бесплодие включают проведение инфекционного и гормонального скрининга. С целью выявления инфекций назначаются:
- мазок на влагалищную микрофлору, мочеиспускательного и шеечного канала, определение степени чистоты влагалища;
- мазок на цитологию с шейки и из цервикального канала;
- мазок из шеечного канала и проведение ПЦР для диагностики хламидий, цитомегаловируса и вируса простого герпеса;
- посев на питательные среды влагалищного содержимого и цервикального канала – выявление микрофлоры, уреаплазмы и микоплазмы;
- анализы крови на сифилис, вирусные гепатиты, ВИЧ-инфекцию и краснуху.
Гормональное исследование проводится амбулаторно с целью подтвердить/исключить ановуляторное бесплодие. Функцию коры надпочечников просчитывают по уровню выделения ДГЭА –С и 17 кетостероидов (в моче). Если цикл регулярный, назначается анализ крови на пролактин, тестостерон, кортизол и содержание тиреоидных гормонов в крови в первую фазу цикла (5 – 7 дни). Во вторую фазу оценивается содержание прогестерона для выявления полноценности овуляции и работы желтого тела (20 – 22 дни).
Для уточнения состояния различных составляющих репродуктивной системы проводят гормональные и функциональные пробы:
- проба с прогестероном позволяет выявить уровень эстрогенной насыщенности в случае аменореи и адекватность реакции слизистой матки на прогестероновое воздействие, а также особенность его десквамации при уменьшении прогестеронового уровня;
- циклическая проба с комбинированными оральными контрацептивами (марвелон, силест, логест);
- проба с кломифеном проводится у женщин с нерегулярным циклом или аменореей после искусственно вызванной менструации;
- проба с метоклопрамидом (церукалом) позволяет дифференцировать гиперпролактиновые состояния;
- проба с дексаметазоном – необходима при повышенном содержании андрогенов и определение источника их образования (яичники или надпочечники).
Если у пациентки имеются выраженные анатомические изменения труб или подозревается наличие внутриматочных синехий, ее в обязательном порядке обследуют на туберкулез (назначаются туберкулиновые пробы, рентген легких, гистеросальпингография и бак. исследование эндометрия, полученного при выскабливании).
Всем женщинам с предполагаемым бесплодием назначается УЗИ органов малого таза. В первую очередь для выяснения пороков развития, опухолей, полипов шейки и матки и прочей анатомической патологии. Во-вторых, УЗИ, проведенное в середине цикла позволяет выявить наличие и размер доминантного фолликула (при эндокринном бесплодии) и измерить толщину эндометрия в середине цикла и за пару дней до месячных. Также показано УЗИ щитовидки (при подозрении на патологию железы и гиперпролактинемии) и молочных желез для исключения/подтверждения опухолевых образований. УЗИ надпочечников назначается пациенткам с клиникой гиперандрогении и высоким уровнем андрогенов надпочечников.
При нарушении ритма менструаций с целью диагностики нейроэндокринных заболеваний делают рентгеновские снимки черепа и турецкого седла.
Гистеросальпингография помогает диагностировать аномалии развития матки, подслизистую миому и гиперпластические процессы эндометрия, наличие спаек в матке и непроходимость труб, спайки в малом тазу и истмико-цервикальную недостаточность.
При подозрении на иммунологические бесплодие назначается посткоитальный тест (приблизительный день овуляции, 12 – 14 день цикла), с помощью которого выявляются специфические антитела в цервикальной жидкости к сперматозоидам.
Биопсия эндометрия, который получают при диагностическом выскабливании, назначается в предменструальном периоде и проводится только по строгим показаниям, особенно тем пациенткам, которые не рожали. Показаниями являются подозрение на гиперплазию эндометрия и бесплодие неясного генеза.
Одним из методов эндоскопического исследования является гистероскопия. Показания для гистероскопии:
- нарушение ритма месячных, дисфункциональные маточные кровотечения;
- контактное кровомазанье;
- подозрение на внутриматочную патологию (синдром Ашермана, внутренний эндометриоз, подслизистый миоматозный узел, хроническое воспаление матки, инородные тела в матке, полипы и гиперплазия эндометрия, внутриматочная перегородка).
В случае подозрения на хирургическую гинекологическую патологию женщин с бесплодием (после предварительного амбулаторного обследования) направляют на лапароскопию. Диагностическая лапароскопия практически в 100% позволяет выявить патологию органов малого таза (генитальный эндометриоз, объемные образования матки и яичников, спайки малого таза, воспалительный процесс матки и придатков). При эндокринном бесплодии показано проведение лапароскопии через 1,5 – 2 года гормонального лечения и отсутствием эффекта.
Лапароскопическое вмешательство проводится в 1 или 2 фазу цикла в зависимости от предполагаемого заболевания. Во время операции оценивается объем и качество перитонеальной жидкости, яичники, их размеры и форма, цвет и проходимость фаллопиевых труб, оценка фимбрий и брюшины малого таза, выявляются эндометриоидные гетеротопии и дефекты брюшины.
Лечение бесплодия у женщин зависит от формы заболевания и причины, которая привела к утрате фертильности:
Терапию начинают с назначения консервативных методов, причем лечение должно быть комплексным и поэтапным. Если имеется функциональное трубное бесплодие, показана психотерапия, седативные и спазмолитические препараты и противовоспалительное лечение. Параллельно проводится коррекция гормональных сдвигов. В случае выявления ИППП показано назначение антибиотиков с учетом чувствительности к ним выявленных возбудителей, иммунотерапия, а также рассасывающее лечение: местное в виде тампонов и гидротубаций и назначение биостимуляторов и ферментов (лидаза, трипсин, вобэнзим), кортикостероидов. Гидротубации можно проводить с антибиотиками, ферментами и кортикостероидами (гидрокортизон).
После курса противовоспалительного лечения назначаются физиотерапевтические методы:
- электрофорез с йодом, магнием и кальцием, ферментами и биостимуляторами;
- ультрафонофорез (используется лидаза, гиалуронидаза, витамин Е в масляном растворе);
- электростимуляция матки, придатков;
- орошения влагалища и шейки матки сероводородными, радоновыми, мышьяковистыми водами;
- массаж матки и придатков;
- грязевые аппликации.
Через 3 месяца после проведенного курса лечения повторяют гистеросальпингографию и оценивают состояние труб. В случае выявления непроходимости труб или спаек показана лапароскопия лечебная, которую в послеоперационном периоде дополняют физиотерапевтическими методами и препаратами для стимуляции овуляции. С помощью лапароскопии осуществляют следующие микрохирургические операции:
- сальпиголизис – устраняют перегибы и искривления труб путем разделения спаек вокруг них;
- фимбриолизис – фимбрии трубы освобождаются от сращений;
- сальпингостоматопластика – в трубе с заращенным ампулярным концом создается новое отверстие;
- сальпигносальпингоанастамоз – удаление части непроходимой трубы с последующим «конец в конец» сшиванием;
- пересадка трубы при ее непроходимости в интерстициальном отделе в матку.
Если обнаруживается перитонеальное бесплодие (спаечный процесс), производится разделение и коагуляция спаек. В случае обнаруженной сопутствующей патологии (эндометриоидные очаги, субсерозные и интерстициальные миоматозные узлы, кисты яичников) ее ликвидируют. Шансы наступления беременности после проведенного микрохирургического лечения составляют 30 – 60%.
Если на протяжении двух лет после выполненного консервативного и хирургического лечения фертильность не восстановилась, рекомендуют ЭКО.
Как лечить бесплодие эндокринного генеза, зависит от вида и местоположения патологического процесса. Женщинам с ановуляторным бесплодием и сопутствующим ожирением нормализуют вес, назначая на 3 – 4 месяца низкокалорийную диету, физические нагрузки и прием орлистата. Также можно принимать сибутрамин, а при нарушении толерантности к глюкозе рекомендуется метморфин. Если в течение оговоренного периода времени беременность не наступила, назначаются стимуляторы овуляции.
В случае диагностированного склерополикистоза яичников (СПКЯ) алгоритм лечения включает:
- медикаментозная коррекция гормональных нарушений (гиперандрогения и гиперпролактинемия), а также терапия избыточного веса и нарушения переносимости глюкозы;
- если на фоне лечения беременность не наступила, назначаются индукторы овуляции;
- если консервативное лечение не оказало эффекта на протяжении 12 месяцев, показана лапароскопия (резекция или каутеризация яичников, исключение трубно-перитонеального бесплодия).
При наличии регулярных менструаций у пациентки, нормально развитых половых органов, а содержание пролактина и андрогенов соответствует норме (эндометриоз исключен), проводится следующая терапия:
- назначаются однофазные КОК по контрацептивной схеме, курсом по 3 месяца и перерывами между курсами в 3 месяца (общее количество – 3 курса, длительность лечения 15 месяцев) – метод основан на ребаунд-эффекте – стимуляция выработки собственных гормонов яичниками после отмены КОК и восстановление овуляции (если эффекта нет, назначаются индукторы овуляции);
- стимуляция овуляции осуществляется клостилбегитом, хорионическим гонадотропином и прогестероном (клостилбегит принимается по 50 мг один раз в сутки в течение первых 5 дней цикла, а для закрепления эффекта назначается хорионический гонадотропин внутримышечно на 14 день цикла) – длительность лечения составляет 6 циклов подряд;
- стимуляция овуляции препаратами ФСГ (метродин, гонал-Ф) с первого дня цикла на протяжении 7 – 12 дней до созревания главного фолликула (обязательно контроль УЗИ), курс составляет 3 месяца;
- стимуляция овуляции препаратами ФСГ и ЛГ (пергонал, хумегон) и назначение хорионического гонадотропина (прегнил).
Одновременно назначаются иммуномодуляторы (левамизол, метилурацил), антиоксиданты (витамин Е, унитиол) и ферменты (вобэнзим, серта).
При регулярных месячных и недоразвитии половых органов назначается следующая схема лечения:
- циклическая гормонотерапия эстрогенами (микрофоллин) и гестагенами (прегнин, норколут) курсом 6 – 8 месяцев;
- витаминотерапия по фазам менструального цикла на тот же срок (в первую фазу витамины В1 и В6, фолиевая кислота, во вторую фазу витамины А и Е, и в течение всего курса рутин и витамин С);
- физиолечение (электрофорез с медью в первую фазу и с цинком во вторую);
- гинекологический массаж (до 40 процедур);
- стимуляция овуляции клостилбегитом и хорионическим гонадотропином.
Женщинам, которые не могут забеременеть на фоне гиперпролактинемии, назначают препараты, подавляющие синтез пролактина, восстанавливают цикл (устраняя ановуляцию и увеличивая содержание эстрогенов) и фертильность, уменьшают проявления симптомов гипоэстрогении и гиперандрогении. К таким лекарствам относятся парлодел, абергин, квинагомид и каберголин. Также рекомендуется прием гомеопатического средства – мастодинон.
Гиперандрогению яичникового и надпочечникового происхождения лечат на протяжении полугода дексаметазоном, а если овуляция инее восстанавливается, то проводят стимуляцию овуляции (клостилбегитом, хорионическим гонадотропином, ФСГ и ХГ либо ФСГ, ЛГ и ХГ).
Лечение бесплодия у пациенток с гипергонадотропной аменореей (синдром резистентных яичников и синдром истощенных яичников) является малоперспективным. Прогноз при других формах эндокринного бесплодия достаточно благоприятный, примерно в половине случаев пациентки беременеют уже в течение полугода проведения стимулирующего овуляцию лечения (при отсутствии других факторов бесплодия).
Пациенткам, которые не могут забеременеть на фоне гиперпластических процессов эндометрия (гиперплазия и полипы) и у которых отсутствуют другие факторы бесплодия, проводят лечение, направленное на ликвидацию патологически измененной слизистой матки и нормализацию гормональных и обменных процессов в организме. В случае железисто-кистозной гиперплазии проводится выскабливание полости матки с последующим назначением эстроген-гестагенных препаратов (3 – 4 месяца), а при рецидиве заболевания гормональное лечение продолжается 6 – 8 месяцев. Полипы матки удаляют с помощью гистероскопии, а затем выскабливают эндометрий. Гормональная терапия назначается при сочетании полипов с гиперплазией эндометрия.
Выбор способа лечения у больных с миомой матки зависит от локализации и размеров узла. Подслизистый миоматозный узел удаляют гистероскопически (гистерорезектоскопия), интерстициальные и субсерозные узлы не более 10 см убирают лапароскопически. Лапаротомия показана при больших размерах матки (12 и более недель) и атипичном расположении узлов (шеечное, перешеечное). После консервативной миомэктомии назначаются агонисты гонадотропинрилизинг гормона (золадекс) курсом на 3 цикла. Если на протяжении 2 лет после миомэктомии женщина не беременеет, ее направляют на ЭКО. В период ожидания проводится стимуляция овуляции.
Лечение пациенток с внутриматочными синехиями заключается в их гистероскопическом рассечении и назначении после вмешательства циклической гормонотерапии сроком на 3 – 6 месяцев. Чтобы снизить шансы повторного образования сращений в полости матки вводят ВМС сроком не меньше месяца. Прогноз при данном заболевании достаточно сложный и прямо пропорционален степени и глубине поражения базального слоя эндометрия.
В случае пороков развития матки проводятся пластические операции (рассечение внутриматочной перегородки или метропластика двурогой матки или имеющихся двух маток).
Лечение шеечного бесплодия зависит от причины, его вызвавшей. В случае анатомических дефектов выполняются реконструктивно-пластические операции на шейке, при выявлении полипов цервикального канала их удаляют с последующим выскабливанием слизистой канала. При выявлении фоновых заболеваний и эндометриоидных гетеротопий назначается противовоспалительная терапия, а затем лазеро- или криодеструкция. Одновременно нормализуется функция яичников при помощи гормональных препаратов.
Терапия иммунологического бесплодия представляет собой сложную задачу. Лечение направлено на нормализацию иммунного статуса и подавление выработки антиспермальных антител (АСАТ). Для преодоления подобной формы бесплодия применяются методы:
Данный способ лечения требует полного исключения незащищенных половых актов (используются презервативы) между партнерами. Эффективность зависит от длительности соблюдения условия, чем дольше отсутствует контакт, тем выше вероятность десенсибилизации (чувствительность) организма женщины к составляющим спермы мужа. Кондом-терапию назначают сроком не менее полугода, после чего пытаются зачать ребенка естественным путем. Эффективность лечения достигает 60%.
Применяются антигистаминные препараты (тавегил, супрастин), которые уменьшают реакцию организма на гистамин: расслабляют гладкую мускулатуру, снижают проницаемость капилляров и предотвращают развитие отека тканей. Также в небольших дозах назначаются глюкокортикоиды, которые тормозят образование антител. Курс лечения рассчитан на 2 – 3 месяца, лекарства принимаются женщиной за 7 дней до овуляции.
Рекомендуется дополнительно к приему антигистаминных и глюкокортикоидов назначение антибиотиков (наличие скрытой инфекции увеличивает секрецию антиспермальных антител). Эффективность подобного метода терапии составляет 20%.
Достаточно эффективный способ лечения (40%). Суть метода заключается в заборе семенной жидкости, ее специальной очистки от поверхностных антигенов, после чего сперма вводится в полость матки (сперматозоиды минуют цервикальный канал).
Если все указанные способы лечения иммунологического бесплодия оказались неэффективны, рекомендовано выполнение экстракорпорального оплодотворения.
Эффективность народного лечения бесплодия не доказана, но врачи допускают использование фитотерапии как дополнение к основному методу лечения. При трубно-перитонеальном бесплодии рекомендуется прием следующих сборов:
Смешать и перемолоть 100 гр. укропных семян, 50 гр. анисовых семян, 50 гр. сельдерея и столько же крапивы двудомной. Добавить в пол-литра меда, размешать и принимать трижды в день по 3 ст. ложки.
В течение 20 минут в литре воды кипятить на маленьком огне 10 столовых ложек листьев подорожника, затем добавить стакан меда и кипятить еще 10 минут, отвар остудить и после процедить, выпивать по 1 столовой ложке трижды в день.
Три раза в день выпивать по столовой ложке сиропа из подорожника (сбор №2), а спустя 10 минут выпивать по 75 мл отвара из трав: листья герани, корень сальника колючего, костенец волосовидный, пастушья сумка, шишки хмеля, цветы и листья манжетки обыкновенной. Для приготовления отвара 2 ст. ложки залить полулитром воды, кипятить 15 минут на маленьком огне и процедить.
Также допускается прием трав от бесплодия в виде отваров и чаев, которые богаты фитогормонами, но под контролем врача: листья шалфея и семена подорожника, спорыш и зверобой, марьин корень, траву рамшии. Большое количество фитогормонов содержится в масле черного тмина и имбире, в травах боровая матка и красная щетка.
Для того чтобы беременность наступила, необходимо несколько условий. Во-первых, в яичнике должен созреть доминантный фолликул, после разрыва которого яйцеклетка освобождается и попадает в брюшную полость, а затем проникает в фаллопиеву трубу. Во-вторых, продвижению яйцеклетки в брюшной полости и трубе не должно что-либо мешать (спайки, перекрут трубы). В-третьих, сперматозоиды должны беспрепятственно проникнуть в полость матки, а затем в трубы, где произойдет оплодотворение яйцеклетки. И последнее, эндометрий должен быть подготовлен (секреторная и пролиферативная трансформация) к имплантации оплодотворенной яйцеклетки.
Начинать обследование, безусловно, нужно со сдачи спермы мужа и проведения анализа спермограммы, так как нередко в бесплодном браке «виноват» муж или оба супруга.
Как это не печально, но не всегда, даже, несмотря на использование новых методов обследования. При невыясненном факторе бесплодия возможно назначение пробного курса лечения, и в зависимости от его результатов уточняется диагноз, а само лечение может изменяться.
Помимо отсутствия беременности в течение года женщину могут беспокоить нерегулярные менструации, межменструальные кровотечения или мазня, боли внизу живота во время месячных или накануне, сухость кожи, избыточное оволосение и угревая сыпь.
Болезненные менструации ни в коем случае не свидетельствуют о фертильности женщины, а скорее говорят о произошедшей овуляции. Но если боли беспокоят во время и после сексуального контакта, не уменьшаются к концу месячных, то следует исключить эндометриоз, миому матки, хронический эндометрит и другую гинекологическую патологию.
После проведения гормонального лечения бесплодия женщина обязательно забеременеет двойней или тройней?
Совсем не обязательно, хотя прием гормонов стимулирует овуляцию и возможно одновременное созревание и оплодотворение сразу нескольких яйцеклеток.
К сожалению, 100% гарантии наступления беременности не имеет ни один метод лечения бесплодия. Восстановление фертильности зависит от многих факторов: возраста супругов, наличия соматических заболеваний и вредных привычек, формы бесплодия и прочего. И даже вспомогательные репродуктивные технологии не могут гарантировать беременность в 100%.
источник