Семейный анамнез. В редких случаях сведения об относительном бесплодии родителей или других близких родственников позволяют заподозрить хромосомную патологию. Примером может служить синдром мужского бесплодия, вызванный недостаточностью андрогенной функции, относительной нечувствительностью тканей яичка к андрогенам, которая приводит к значительной олигоспермии или азооспермии. Поликистоз яичников, сопровождающийся отсутствием овуляций, также может передаваться по наследству по аутосомно-доминантному типу, однако он поддается лечению препаратами, вызывающими овуляцию.
Особое внимание следует уделить данным истории болезни матери каждого из супругов, в том числе сведениям о лечении от бесплодия, повторных выкидышах, о заболеваниях, известных своим угнетающим действием на детородную функцию, в частности о сахарном диабете. Страдающие бесплодием лица, мать которых имела в анамнезе подобную патологию, могли во внутриутробном состоянии (подвергнуться действию диэтилстильбэстрола. В настоящее время доказано, что диэтилстильбэстрол способен вызывать как мужское, так и женское бесплодие. У женщин, подвергавшихся внутриутробно воздействию диэтилстильбэстрола, может наблюдаться патология шейки и шеечной слизи, большая вероятность внематочной беременности, а также Т-образная двурогая матка (что видно при гистеросальпингографии). Мужское бесплодие, связанное с воздействием диэталстильбэстрола, проявляется в образовании кист придатка яичка, гипоплазии яичка и в угнетении сперматогенеза.
Социальный анамнез. Если у одного из супругов в предыдущем браке не было детей, внимание врача, естественно, будет обращено в первую очередь на этого супруга, однако все же следует провести полное обследование обоих партнеров, при этом анамнез должен отражать следующие вопросы:
1. Профессиональная деятельность. Обоих супругов необходимо расспросить, не подвергаются ли они воздействию вредных факторов окружающей среды и токсических промышленных отходов, в особенности химикалий, пестицидов, гербицидов, тяжелых металлов, газов, анестетиков и источников радиации. Длительное воздействие слишком высоких или низких температур на область мошонки может пагубно отразиться на сперматогенезе.
2. Вредные привычки. Следует напомнить супругам о неблагоприятных последствиях употребления алкоголя, табака, наркотических и других психотропных веществ, а также об их прямой связи с бесплодием. Необходимо убедить партнеров отказаться от этих привычек, желательно насовсем, так как все они пагубно влияют на детородную функцию.
3. Половая жизнь. Среди прочих супругам должен быть задан вопрос о частоте и способах полового сношения. Врач должен объяснить больным, что нецелесообразно использовать вагинальные мази ввиду их сперматотоксичности. Редкие половые сношения затрудняют зачатие из-за меньшей вероятности того, что половой акт придется на время овуляции, когда может произойти оплодотворение, а также в связи с относительным накоплением старых и менее подвижных сперматозоидов. Напротив, слишком частые половые сношения редко бывают помехой зачатию. Ежедневные эякуляции могут снизить общее количество спермы, но при этом соответственно возрастает пропорция активных, подвижных сперматозоидов. В ситуации, когда единственной причиной бесплодия было неправильно выбранное время для полового акта, половые сношения через день в период с 10-го по 18-й день менструального цикла обеспечивают зачатие. Если семяизвержение у партнера наступает преждевременно или совсем отсутствует, он может утаить это от врача, поэтому в тех случаях, когда вагинальная проба, взятая после полового сношения, не обнаруживает сперматозоидов при их нормальном количестве в общем анализе спермы партнера, ему следует задать более специфические вопросы.
4. Способность к зачатию, скрытая от партнера. В некоторых случаях муж и жена, имевшие прежде доказательства своей способности к зачатию, по вполне понятным причинам скрывают это от своего партнера. Тактичный опрос каждого из супругов в отсутствие другого может оказаться чрезвычайно полезным, однако такого рода информация должна оставаться строго конфиденциальной и устной, так как может отрицательно сказаться на семейной атмосфере, нередко достаточно напряженной вследствие бесплодия.
Таблица кратко знакомит читателя с диагностикой причин бесплодия. Наиболее сложные и неясные причины бесплодия, перечисленные в таблице на предыдущей странице, детально отражены в каждом разделе в плане истории болезни, физикального исследования и диагностических тестов.
Диагностика причин бесплодия
источник
Беременность – непростой период для многих женщин, связанный с тяжелым вынашиванием, тревогами и волнениями, неустойчивым эмоциональным состоянием. Кроме того, нередко врачи пугают будущую маму поставленными ей диагнозами. В обменных картах порой можно встретить такую аббревиатуру, как ОАА при беременности. Что это такое и насколько это страшно? Ответы на эти вопросы вы найдете в статье.
Аббревиатура «ОАА» означает «отягощенный акушерский анамнез». Давайте разберем по полочкам. Анамнез – это история болезни от ее начала до обращения к доктору. Но ведь беременность — это не болезнь, а состояние. Поэтому в данной сфере акушерский анамнез – все, что взаимосвязано с другими беременностями и их течением. А что значит слово «отягощенный»? Ранее могли быть какие-то факторы риска, которые оказывают влияние на вынашивание будущего малыша и благополучное родоразрешение.
Мы немного ознакомились с понятием ОАА при беременности. Расшифровка нам известна, но еще не совсем понятна суть. Этот термин включает в себя:
- аборты;
- невынашивание беременности;
- роды, произошедшие раньше времени;
- рождение ребенка с различными пороками, гипотрофией;
- мертворождение;
- раннюю отслойку плаценты;
- аномалии прикрепления плаценты;
- травмы родовых путей;
- спайки, рубцы;
- узость таза;
- асфиксию плода;
- состояние других детей после рождения;
- пороки и осложнения врожденного характера у предыдущих детей;
- иные осложнения.
Эти факторы оказывают огромное влияние на течение последующих беременностей и их результат, поэтому должны быть учтены врачом, чтобы снизить возможные риски по максимуму.
Есть понятие, схожее с ОАА, – ОГА, что значит «отягощенный гинекологический анамнез». В него входит все, что связано со здоровьем женщины в плане гинекологии: течение менструальных циклов, сбои в них, перенесенные половые заболевания. Понятие ОГА тесно взаимосвязано с ОАА, поэтому нередко их называют общими словами «отягощенный акушерско-гинекологический анамнез».
Нужно отметить, что диагноз ОАА при беременности (что это, мы объяснили выше) ставят очень многим женщинам. Так в России их количество составляет примерно 80 процентов. Высокая вероятность угрозы прерывания беременности, к сожалению, нередка.
Так как ОАА непосредственно связан с состоянием здоровья беременной, то прежде всего необходимо подготовиться к новому ожиданию ребенка предварительно. Существует специальная прегравидарная подготовка для таких женщин, которую можно пройти и без ОАА, но в этом случае она будет более простой.
ОАА при беременности — что это и как минимизировать риски? При этом диагнозе женщина обязательно должна пройти ряд обследований, а также профилактических мероприятий:
- Обследоваться на инфекции, а при их обнаружении вылечиться.
- Обследовать гормональный фон и его корректировать, если это необходимо.
- Лечение сопутствующих беременности заболеваний различных систем и множество других.
Благодаря таким методам существенно снижается риск возможного непроизвольного прерывания беременности и сохраняется здоровье будущей матери.
Кроме того, если женщина знает, что у нее есть ОАА, то важно как можно раньше встать на учет, так как упущенное время способно повлиять на сохранение жизни ребенка и правильное его развитие.
Врач должен быть осведомлен обо всем том, что касается здоровья беременной. Бывает так, что женщина ранее прервала беременность медикаментозным способом или же был выкидыш по каким-то причинам. В этом случае при новой беременности данные факторы, возможно, по-прежнему остались. Более того, прерывание беременности наносит матке травму. Поэтому нельзя исключать наличие и влияние подобных факторов на новую беременность.
Также наличие осложнений в предыдущих беременностях может быть связано с тем, что в строении органов были особенности, которые невозможно изменить.
У вас ОАА при беременности? Как лечить? В этом вопросе нужно полностью довериться своему врачу и четко следовать его указаниям. Зная о том, что у беременной в прошлом был ОАА, специалист должен предпринять необходимые меры для профилактики возможных осложнений. Для этого делается следующее: определяется группа риска, выбираются индивидуальные меры для сопровождения беременности. В некоторых случаях, например, женщину нужно госпитализировать в определенные сроки, когда есть наибольшая вероятность рисков. Кроме того, женщин с ОАА чаще всего за две недели до предстоящих родов госпитализируют.
К сожалению, многие женщины не сообщают своему врачу о том, что ранее был сделан аборт или произошел выкидыш. Специалист, не зная о подобных явлениях, может недооценить возможные риски, и последствия в дальнейшем будут плачевны. Лучше всего врачу все сообщать.
Для женщин, ждущих второго ребенка, кесарево сечение при первой беременности также является фактором риска, так как после него остается рубец. Более того, возможен разрыв матки, что может привести к смерти и малыша, и его матери.
После операций на матке при последующих родах показано кесарево сечение, ибо в этом случае прохождение ребенка по естественным родовым путям рискованно. В течение всей беременности специалистами заполняется обменная карта, тщательно изучается анамнез, история болезней, выясняется наличие неблагоприятной наследственности. Все эти сведение служат для принятия решения о том, какими будут роды: естественными или же путем кесарева.
Нередко вторая беременность может также завершиться трагически, как и первая: внутриутробной гибелью ребенка по какой-то причине. Медицинский персонал должен выявить возможные происходящие патологические процессы и предпринять все меры для предупреждения трагического исхода. Для того чтобы избежать возможных страшных последствий, планировать беременность необходимо заранее.
У вас ОАА при беременности? Что это и как может повлиять на здоровье ребенка? Этот диагноз может оказать немалое влияние и на состояние здоровья малыша. Например, наличие инфекционных заболеваний половых путей, из-за которых и был поставлен этот диагноз, может привести к инфицированию ребенка во время родов. Но если врач – грамотный специалист, то такого произойти просто-напросто не может.
Также необходимо помнить и о том, что на вынашивание ребенка могут оказать огромное влияние и наследственные факторы. Беременная, имеющая такие заболевания, как гипертония, диабет, может передать их своей дочери, для которой они станут настоящей проблемой в момент ожидания своего ребенка.
Сам же ОАА не является наследственным. Однако нередко наследственные заболевания могут проявиться именно в период ожидания ребенка. Поэтому на этапе планирования беременности нужно хорошо знать подробную информацию о здоровье родственников. Не мешает и пройти генетическое обследование.
Женщины с ОАА при/во время беременности относятся к группе риска вероятных осложнений в период вынашивания ребенка и родов. Но связано это не только с физиологией. Такие женщины имеют совершенно другой настрой на новую беременность, чем женщины, имеющие благоприятный анамнез.
Таким беременным необходимо обязательно посещать разнообразные профилактические и лечебные мероприятия, проводимые в женской консультации и стационаре.
Необходимо помнить, что ОАА при беременности — это не приговор, а, скорее, указание врачу для выбора правильного пути ведения беременности. Не нужно пугаться, если в карточке обнаружится аббревиатура ОАА. Вполне возможно, что никаких осложнений в ходе беременности не будет. А вот в случае незнания доктора про ОАА возникновение рисков наиболее возможно.
У вас ОАА при беременности? Что это, вам теперь известно. А теперь не нужно паниковать, лучше прислушаться к некоторым советам. Для правильного и полноценного развития беременности необходимо посещать консультации специалистов, выполнять все предписанные ими рекомендации и назначения, вести правильный образ жизни. Важно не пропускать назначенные приемы у врача, а также сообщать ему правдиво всю нужную информацию для того, чтобы будущий малыш родился здоровым.
Очень многое зависит от самой матери, поэтому необходимо приложить все усилия, чтобы беременность протекала легко, а предстоящие роды прошли успешно.
источник
ОАГА — термин, которым сопровождается ведение беременности с каким-либо отклонением от норм. По статистике, в России около 80 % женщин имеют ОАГА, их число из года в год не уменьшается. При составлении анамнеза в учёт принимаются все предыдущие беременности, независимо от их исхода, а также гинекологические заболевания и операции.
Аббревиатура ОАГА расшифровывается как отягощённый акушерско-гинекологический анамнез. Это наличие у каждой конкретной пациентки факторов, связанных с прошлыми беременностями, а также с гинекологическим здоровьем, которые могут осложнять текущее состояние, оказывать негативное влияние на плод. В медицинской практике этот диагноз ставится при наличии у женщины преждевременных родов, выкидышей, мертворождений, абортов, рождении детей с пороками развития и гибели ребёнка в течение 28 дней после родов. Осложняют анамнез также патологии матки и яичников, бесплодие любого генеза, гормональный дисбаланс, резус-конфликт.
Если в жизни женщины уже случались неудачные беременности или в её истории болезни есть гинекологические заболевания, то к каждому новому планированию зачатия стоит подойти очень серьёзно. Не следует допускать случайных беременностей, особенно при несоблюдении рекомендуемых гинекологом сроков после выкидышей, родов и искусственных абортов. Женщине с ОАГА важно как можно раньше встать на учёт в женскую консультацию или частную клинику, так как, например, первый скрининг на выявление генетических патологий у плода необходимо провести строго до 12 недель гестации. Пациентке должна осведомить гинеколога о каждом эпизоде, связанном с предыдущими беременностями, абортами, оперативным лечением матки и придатков, хроническими гинекологическими заболеваниями. Только при полной откровенности женщины врачу удастся минимизировать факторы, осложняющие течение беременности и влекущие за собой патологию или гибель плода.
Обязательным анализом перед зачатием является тест на TORCH-инфекции — определение антител к краснухе, цитомегаловирусу, герпесу и токсоплазмозу, а также заболеваниям, передающимся половым путём. Помните: заражение краснухой во время беременности практически всегда является показанием к её искусственному прерыванию на любом сроке, так как оно влечёт за собой патологии плода — глухоту, слепоту, другие пороки развития. При продолжении гестации в 20 процентах случаев отмечается внутриутробная гибель плода. Если антител к вирусу краснухи нет, стоит сделать прививку против неё не позднее, чем за два месяца до планируемого зачатия. 
При токсоплазмозе тяжесть прогноза напрямую зависит от времени инфицирования. При внедрении токсоплазм в организм плода в первом триместре возможны спонтанные аборты, тяжёлые патологии развития. Поздний врождённый токсоплазмоз характеризуется внутричерепной кальцификацией, хориоретинитом, судорогами, водянкой головного мозга. Фиксируется задержка внутриутробного развития. Инфицирование ЦМВ во время беременности также провоцирует наступление перинатальной патологии — недоношенности, мертворождении, дефектов органов и систем. Заражение герпесом наиболее опасно в первые 20 недель беременности, возможно вертикальное инфицирование плода с последующим развитием патологий.
Что важно помнить в отношении инфекции? Вы можете заразиться в любое время, даже за несколько дней до зачатия, а значит, отсутствие в вашем организме определённых возбудителей не гарантирует вам положительный исход вашей беременности. Поэтому большинство врачей утверждает, что носительство ряда инфекционных возбудителей (не всех, конечно) куда лучше, чем их отсутствие в организме. Почему? Потому что при контакте с больным человеком повторное заражение вам не грозит — у вас уже есть защита от этого вида возбудителя. Это не относится к бактериям и грибкам, где механизм защиты от этих микроорганизмов другой, поэтому многими бактериальными и грибковыми инфекциями вы можете заразиться несколько раз.
Елена Березовская
http://lib.komarovskiy.net/mify-ob-infekciyax.html
В период планирования беременности женщине важно обследовать и привести в норму гормональный фон. Начать стоит с гормонов щитовидной железы. Этот орган вырабатывает трийодтиронин (T3) и тетрайодтиронин (Т4, тироксин). Тиреотропный гормон (ТТГ) продуцируется в гипофизе. Дисфункция щитовидной железы может стать причиной нарушений менструального цикла, невынашивания, патологии плода.
| Гормон | Нормальный показатель |
| Тироксин общий (Т4) | 62–141 нмоль/ л |
| Тироксин свободный | 1,5–2,9 мкг/100мл |
| Трийодтиронин общий (ТЗ) | 1,17–2,18 нмоль/л |
| Трийодтиронин свободный | 0,4 нг/100 мл |
| Кальцитонин | 5,5–28 пмоль/л |
Половые гормоны стоит проверить при нарушениях менструального цикла, росте волос на теле по мужскому типу, замерших беременностях в анамнезе, лишнем весе, СПКЯ.
Выход яйцеклетки из яичника, что поможет женщине определить период возможного зачатия, а также даст объективную картину состояния матки и придатков. Процедура назначается на 9–10 день при 28-дневном цикле (для контроля овуляции) или на его 5–7 сутки для обнаружения возможных патологических изменений.
Принадлежность будущей мамы к определённой группе риска с учётом ОАГА определяется акушером-гинекологом после клинического и лабораторного исследований. В карту пациентки вносится индивидуальный план наблюдения с назначением современных методов обследования матери и плода. Здесь же содержится информация о рекомендуемых профилактических госпитализациях, а также указание, где будут проходить роды, — в обычном или специализированном родильном доме.
В России врачами акушерами-гинекологами используется систематизированный подход для определения степени перинатального риска. К первой — низкой — относят беременных повторно с максимум тремя спокойными родами в анамнезе. К этой группе принадлежат и первично беременные, у которых нет акушерских осложнений и не гинекологических патологий, в их истории болезни допускается один не осложнённый аборт.
Вторая степень риска — роды у женщин с компенсированными патологическими состояниями сердечно-сосудистой системы, нетяжелым сахарным диабетом, болезнями почек, гепатитами, заболеваниями крови.
Также осложняют анамнез:
- беременность после 30 лет;
- предлежание плаценты;
- клинически узкий таз;
- крупный плод;
- его неправильное положение;
- перинатальная смертность, зафиксированная в предыдущих беременностях;
- гестоз;
- операции на матке.
К третьей степени риска можно отнести женщин с тяжёлыми патологиями сердца и сосудов, обострением системных недугов соединительной ткани, крови, отслойкой плаценты, шоком во время родов, осложнениями при наркозе.
Беременным женщинам высоких групп риска может быть назначена консультация генетика с возможным проведением биопсии хориона, амнио-, кордо-, плацентоцентеза с определением отклонений в развитии будущего ребёнка. Самое доступное из всех этих исследований — амниоцентез. При нем путём микропрокола амниотической оболочки получают порцию околоплодных вод, которая содержит клетки эмбриона. Именно их исследуют на наличие или отсутствие генетических повреждений. 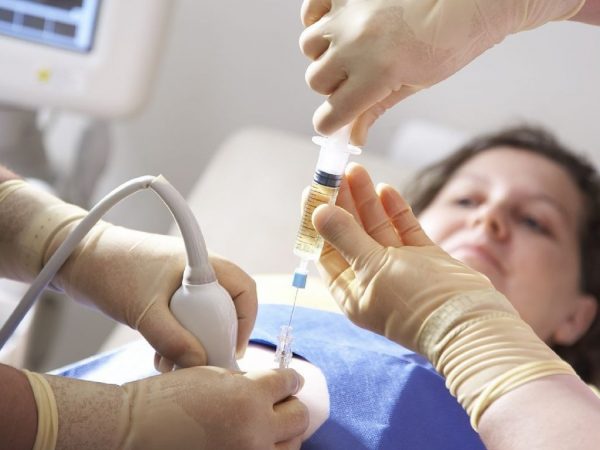
Все беременные с ОАГА по показаниям направляются на консультацию к узким специалистам для решения вопроса о пролонгировании беременности. В случаях, когда необходимо провести обследования в условиях стационара, пациентка помещается в гинекологическое отделение больницы или роддом.
Женщины с ОАГА часто пессимистично переживают период беременности. Необходимость чаще посещать врача, лежать в стационаре ухудшают их настроение. Добавляют проблем и постоянные размышления о предстоящих родах, здоровье будущего ребёнка. На помощь могут прийти мягкие психологические методики расслабления, которыми владеют специалисты-психологи, ведущие курсы для будущих мам при роддомах и женских консультациях. Показана, конечно, при разрешении наблюдающего женщину гинеколога и физическая активность: прогулки, плавание в бассейне, йога. Нужно помнить, что ОАГА не приговор, а указание врачу в выборе оптимального пути ведения беременности. 
Стоит знать, что роды при отягощённом акушерско-гинекологическом анамнезе, как правило, заканчиваются рождением здорового ребёнка. Лишь в некоторых случаях не простой анамнез матери может сказаться на здоровье новорождённого. Например, при наличии половых инфекций у женщины может произойти заражение плода при родах. А также наследуется предрасположенность к некоторым заболеваниям — гипертонии, диабету. Они могут осложнить будущие беременности рождённой девочки. Но сам ОАГА отнюдь не наследственное явление, а медицинская история конкретного человека.
Значение акушерского анамнеза для текущей беременности сложно переоценить. Собранные и проанализированные данные должны всегда браться во внимание при решении вопроса о тактике ведения пациентки, её родов, а также при направлении на аборт.
источник
Фертильность женщины и мужчины – это результат слаженной работы практически всех органов и систем организма. Выпадение одного из звеньев цепи может повлечь за собой стойкую неспособность к осуществлению детородной функции.
На вопросы о причинах бесплодия, заболеваниях и медикаментозных препаратах, влияющих на мужскую и женскую фертильность, отвечает врач-гинеколог Ланцова Вероника Алексеевна.
Термином «бесплодие» называют неспособность женщины или мужчины осуществить репродуктивную функцию. Нарушение репродуктивной функции может быть как относительным (курабельным), так и абсолютным, например, при отсутствии матки.
Если в течение года регулярной половой жизни (2-3 акта в неделю) без использования контрацепции беременность в паре не наступает, говорят о бесплодии. При наличии редких половых актов бесплодие может отсутствовать.
Передаётся не столько бесплодие, сколько предрасположенность к различным заболеваниям, которые могут спровоцировать неспособность к зачатию при отсутствии адекватного контроля со стороны женщины:
- генетические патологии;
- анатомические особенности строения органов половой сферы;
- некоторые формы эндометриоза;
- миомы;
- гормональный фон.
Бесплодие и невынашивание относятся к нарушению репродуктивной функции. Однако патологии не являются тождественными понятиями. Под бесплодием понимают неспособность к зачатию, а под невынашиванием – к пролонгированию беременности. У одной и той же женщины в анамнезе может отмечаться бесплодие в сочетании с невынашиванием.
Развитие или патогенез бесплодия зависит от фактора, который привел к нарушению детородной функции. Структура бесплодия подразумевает множество факторов, вызвавших патологию.
При первичном бесплодии в анамнезе у женщины отсутствуют беременности и роды. Если бесплодие носит вторичный характер, пациентка имеет 1 беременность и более, которая не обязательно завершилась родами.
Бесплодие может иметь множество причин. Гинекологи называют следующие факторы у женщин:
- Трубно-перитонеальный. Беременность не наступает из-за воспалительного, спаечного процесса в трубах и их непроходимости. Иногда сократительная функция труб нарушается, что препятствует продвижению оплодотворённой яйцеклетки. Бесплодие нередко развивается после внематочной трубной беременности вследствие повреждения или удаления труб.
- Эндокринный. Зачастую неспособность к зачатию является результатом нарушения продукции половых стероидов, гормонов щитовидной железы, надпочечников. Нередко отмечаются гиперпролактинемия, гиперэстрогения, гиперандрогения. Механизм овуляции искажается, фолликул и яйцеклетка не достигают необходимой зрелости.
- Психогенный. При отсутствии других факторов пациентке ставят диагноз, подразумевающий бесплодие неясного генеза (психосоматическое, психогенное, психологическое). Известно, что психоэмоциональное состояние влияет на гормональный фон и репродуктивную функцию. Этот фактор бесплодия характерен для женщин, активно планирующих беременность.
- Иммунологический. Наблюдается при образовании антиспермальных антител (АСАТ) к мужским половым клеткам. Таким образом, отмечается несовместимость партнеров. АСАТ выявляются как в цервикальном секрете, так и крови. Тяжесть течения определяется концентрацией антител.
- Маточный. К бесплодию приводят воспалительные процессы в полости (эндометриты), доброкачественные опухоли (полипы, миомы), аномалии развития и расположения мышечного органа (загиб, двурогая матка).
- Генетический. Отсутствие беременности может быть связано с генетическими нарушениями у одного или обоих супругов.
Андрологи выделяют факторы, обуславливающие бесплодие у мужчин:
- Иммунологический. Отмечается выработка в организме антител на белок собственных сперматозоидов.
- Секреторный. Наблюдаются нарушения в подвижности и качестве мужских половых клеток вследствие врожденных и приобретенных патологий.
- Экскреторный. Сперматозоиды не попадают в уретру по семявыводящим протокам.
Бесплодие может иметь смешанный характер при сочетании нескольких факторов. Выделяют также искусственное бесплодие, которое отмечается на фоне выполнения вазэктомии и перевязки фаллопиевых труб. Нарушение репродуктивной функции у женщин может быть связано с губительным воздействием химиотерапии на ткань яичников. Именно поэтому молодым женщинам рекомендуют хирургическое вмешательство при злокачественных опухолях.
Киста яичника – это образование, наполненное жидким содержимым. Существует несколько видов кист, различающихся локализацией, этиологией появления:
- Дермоидные кисты содержат зачатки зубов, сало, кожу, волосы и имеют врожденный характер.
- Фолликулярные новообразования развиваются из фолликула, который не лопнул при овуляции.
- Лютеиновые кисты образуются при отсутствии регресса желтого тела после выхода яйцеклетки.
- Эндометриоидные образования являются следствием эндометриоза.
Фолликулярные и лютеиновые кисты являются функциональными. Через 2-3 цикла они обычно самостоятельно исчезают. Выделяют также параовариальные и муцинозные кисты.
Зачастую причиной возникновения кист является гормональный дисбаланс, воспалительные процессы. Эти факторы также могут вызывать бесплодие.
Нарушение репродуктивной функции нередко наблюдается при поликистозе яичников. Это серьезная хроническая патология, проявляющаяся отсутствием созревания фолликулов с накоплением ими жидкости, утолщением оболочки яичника. СПКЯ сопутствуют различные нарушения в эндокринной системе.
Патология изучена недостаточно и имеет несколько вариантов прогрессирования. Лечение комплексное и направлено на реализацию детородной функции у женщин, планирующих беременность. Основными признаками СПКЯ считаются бесплодие, ожирение, гиперандрогения.
Миома является одним из загадочных заболеваний, точная причина которого не выявлена. Считается, что рост доброкачественной опухоли в маточном миометрии провоцируют:
- гиперэстрогения и недостаток прогестерона;
- хирургические вмешательства в анамнезе;
- генетическая предрасположенность.
Бесплодие и миома могут протекать параллельно в связи с гормональной этиологией патологий. Иногда новообразование субмукозной разновидности становится причиной бесплодия вследствие нарушения сократительной активности матки. Крупные множественные опухоли могут препятствовать имплантации плодного яйца.
Под эрозией шейки матки понимают язвенный дефект влагалищной части. При отсутствии лечения и адекватного заживления развивается псевдоэрозия или приобретенная эктопия. Эту патологию необходимо устранить с целью предупреждения серьезных последствий. Иногда эктопия имеет врожденный характер и подлежит наблюдению.
Эрозия шейки матки не является причиной бесплодия. Патологическое состояние может протекать одновременно к воспалительными, инфекционными процессами, отрицательно влияющими на способность к деторождению.
Основной признак синдрома поликистозных яичников – бесплодие. Механизм развития патологии не изучен в достаточной степени. При СПКЯ происходят различные изменения эндокринного и структурного характера, препятствующие возникновению овуляции и наступлению беременности. Инсулинорезистентность, нередко сопровождающая СПКЯ, приводит к избыточной массе тела.
Симптомы поликистозных яичников обычно наблюдаются в подростковом возрасте. СПКЯ невозможно вылечить. Ранее выявление патологического состояния и адекватное лечение позволяют избежать неприятных последствий, в том числе бесплодия.
Зачастую бесплодие выявляется одновременно с воспалительными процессами, протекающими в хронической форме. Например, стафилококк, уреаплазма, герпес (цитомегаловирус) склонны к рецидивированию при снижении иммунитета. Особенность этих инфекций заключается в их способности вступать в микробные ассоциации, в частности, с хламидиозом.
Длительное течение приводит к распространению инфекции по восходящему пути и развитию циститов, аднекситов, эндометритов. Воспаление фаллопиевых труб, матки, яичников могут вызывать бесплодие.
Патогенные микроорганизмы губительно влияют на состав влагалищной микрофлоры. Именно поэтому воспалительный процесс обычно протекает на фоне молочницы вследствие изменения необходимой кислотности и консистенции цервикальной слизи.
К воспалению внутренних половых органов и развитию бесплодия приводят венерические заболевания, одним из которых является сифилис. Чтобы предотвратить опасное заболевание, следует соблюдать культуру половой жизни, а при случайных сексуальных контактах использовать презерватив.
Да, есть. В большинстве случаев бесплодие вызывается нарушением гормонального фона, при котором искажается адекватная продукция половых стероидов. Гормоны эстрогены влияют на функционирование всего организма, например, обменные процессы и работу пищеварительной системы. Кроме того, жировая ткань отличается способностью к синтезу эстрогенов.
Таким образом, при избыточном весе зачастую регистрируется гиперэстрогения, вызывающая рост доброкачественных опухолей матки, яичников, развитие эндометриоза. У мужчин ожирение указывает на эректильную дисфункцию. Эта патологии также рассматривактся в качестве фактора бесплодия. Повышенный уровень эстрогенов угнетает продукцию прогестерона. Этот гормон ответственен за наступление и пролонгирование беременности.
Женщине необходимо обратиться к специалисту гинекологу-эндокринологу, который назначит обследование и разработает индивидуальную схему лечения. Нужно определить уровень половых стероидов, а также гормонов щитовидной железы, сахара в крови, выполнить ультразвуковое исследование, исключить СПКЯ. У 70% женщин с ожирением регистрируется синдром поликистозных яичников, который сопутствует бесплодию. Существенное значение также имеет исключение других факторов бесплодия.
Лечение включает не только прием медикаментозных гормональных препаратов, но и соблюдение специальной диеты. Способствует похудению и нормализации гормонального фона адекватная физическая активность.
Представлять опасность могут некоторые заболевания, перенесенные в детском возрасте. Паротит и краснуха поражают половые железы у мальчиков, что может провоцировать повреждение ткани яичек. Орхит рассматривается в качестве фактора мужского бесплодия.
Во время беременности женщины сдают анализ на наличие антител к токсоплазмозу. Это заболевание может вызывать негативные последствия не только при вынашивании ребёнка. Попав в кишечник, токсоплазма откладывает значительное количество яиц. Со временем общая интоксикация может привести к повреждению маточных труб.
Бытует мнение, что перенесенная во взрослом возрасте ветрянка приводит к бесплодию. Доказательств в пользу нарушения детородной функции у мужчин и женщин после ветряной оспы не существует.
Гомоцистеин – аминокислота, повышение уровня которой приводит к увеличению холестерина в крови. Повышение гомоцистеина наблюдается при курении, избыточном употреблении кофе, нехватке витаминов группы В и приводит к бесплодию и прерыванию беременности. Выполнить анализ крови на содержание аминокислоты обязательно следует в случае привычного невынашивания.
Холестерин оказывает влияние на продукцию женских половых стероидов (эстрогенов и прогестерона) и мужских гормонов (тестостерон). Увеличение концентрации холестерина снижает вероятность зачатия за счет угнетения синтеза гормонов, нарушения механизма овуляции, имплантации и сперматогенеза.
Цистит зачастую указывает на наличие хронической инфекции. Как правило, у женщин воспаление мочевого пузыря протекает одновременно с уретритом и цервицитом. В некоторых случаях он может быть следствием врожденных анатомических особенностей. Длительное прогрессирование воспалительного процесса в малом тазу нарушает репродуктивную функцию как у женщин, так и у мужчин.
Существует мнение, что хроническое течение тонзиллита неблагоприятно влияет на функционирование яичников. Кроме того, данная патология нередко сопровождается частыми ангинами, постоянной субфебрильной температурой и может давать осложнения на почки, суставы и сердце. Однако прямая связь между хроническим тонзиллитом и бесплодием не установлена. Наибольшую опасность патология представляет во время беременности.
Особое место в структуре факторов бесплодия занимают аномалии развития врожденного характера. У мужчин вследствие эндокринных и генетических нарушений может наблюдаться крипторхизм (скрытое яичко), который при двустороннем характере существенно снижает репродуктивную функцию за счет ухудшения качеств спермы.
Выработка нормальных сперматозоидов на фоне длительного давления на сосуды яичка нарушается вследствие паховой грыжи. Иногда неудачно проведенная операция по поводу данной патологии приводит к повреждению семенных канальцев и последующему бесплодию.
Аутоиммунный тиреоидит подразумевает воспалительное заболевание щитовидной железы. Антитела к тканям щитовидки влияют косвенно на развитие бесплодия из-за неблагоприятного воздействия на менструальный цикл, полноценность лютеиновой фазы.
Образование сгустков крови в области кровеносных сосудов указывает на АФС (антифосфолипидный синдром) или синдром Хьюза. Это серьезное осложнение, которое угрожает не только прерыванием беременности на любых сроках. При отсутствии лечения патология может привести к формированию тромбов, инвалидности.
Низкий ферритин у женщин приводит к ановуляции и ухудшает качество яйцеклеток. Кроме того, недостаток железа повышает риск выкидышей и осложнений беременности. У мужчин на фоне анемии снижается кровообращение в малом тазу, что также оказывает неблагоприятное влияние на созревание мужских половых клеток.
Вредные привычки рассматриваются в качестве фактора развития многих заболеваний. Примечательно, что у курящих женщин климакс наступает раньше приблизительно на 3 года, что снижает репродуктивный период. В связи с чем, табакокурение позволяет снизить риск рака матки. Однако возможность развития рака шейки и других органов повышается.
Содержащиеся в сигаретах вредные вещества отрицательно воздействуют на потенцию. Качество спермы, например, ее морфологические характеристики, ухудшаются.
В отличие от курения, пьянство также представляет собой социальную проблему. Человек, регулярно употребляющий спиртное раз в неделю, уже может иметь первую стадию алкоголизма. Пьющая женщина редко посещает врача и проходит обследование, обычно не придерживается моногамии в половой жизни. Эти факторы способствуют неоднократным абортам, развитию воспалительных процессов, что в итоге и приводит к бесплодию.
Алкоголь, в том числе слабоалкогольные напитки, губительно влияют на мужские и женские половые клетки. Фертильность снижается, а риск рождения ребенка с патологиями развития значительно повышается.
Кофе является полезным напитком, если его употреблять в адекватных количествах. Продукт повышает работоспособность, улучшает настроение. Кроме того, включение кофе в рацион является профилактикой болезни Альцгеймера, рассматриваемой как патологическое течение климакса у женщин. Однако чрезмерное употребление кофе негативно сказывается на работе внутренних органов, в частности, функционировании сердечно-сосудистой, нервной, пищеварительной систем.
Согласно результатам исследований, шансы на зачатие снижаются при употреблении мужчинами свыше 2 чашек крепкого кофе в сутки. Химический состав продукта отрицательно влияет на морфологию спермы.
В последние годы активно обсуждается влияние вакцин от ВПЧ (Гардасил) на репродуктивную функцию. Иммунизация рекомендована девочкам и девушкам преимущественно подросткового возраста, не живущим половой жизнью. Допускается введение препарата женщинам до 26-летнего возраста. Эффективность использования вакцин против рака шейки матки у лиц данной категории доказана.
Как и любой другой медикаментозный препарат, вакцины могут оказывать побочное действие. Об отдаленных последствиях вакцинации говорить рано, так как пациентки не достигли репродуктивного возраста. Однако производители препаратов заявляют, что иммунизация не может приводить к бесплодию из-за отсутствия воздействия на половую и эндокринную системы.
Назначение конкретного КОК и его дозировки осуществляется после обследования. Врачу необходимо оценить, по меньшей мере, гормональный фон. Контрацептивный эффект достигает 99%. Возможность беременности на фоне приема оральных контрацептивов при условии их правильного использования практически отсутствует.
После отмены препарата возможен ребаунд-эффект, когда способность к оплодотворению повышается. В некоторых случаях наблюдается гормональный дисбаланс, развитие МФЯ и бесплодия обратимого характера. С течением времени гормональный фон приходит в норму.
Кагоцел является противовирусным средством, используемым в качестве профилактики ОРВИ, гриппа. Существует мнение, что препарат оказывает неблагоприятное воздействие в виде снижения фертильности у мужчин.
Кагоцел содержит сополимер госсипола (хлопковое масло). Натуральный продукт включает незначительное количество госсипола. Лекарственный препарат состоит из сополимера госсипола, отличающегося от природного вещества менее выраженными побочными эффектами. Риск воздействия на сперматогенез существенно снижен.
источник
Довольно часто, читая записи в обменной карте и направлении на анализы, внимание будущих мам привлекают непонятные медицинские термины.
Порой из-за непонимани, эти термины порождают беспокойство и тревогу, подчас не имеющие под собой никаких оснований.
Анамнез (от греч. аnamnesis – воспоминание) – это особенности медицинской биографии пациентки, которую она излагает на основе активного расспроса врача, так как важно фиксировать определенные факты, имеющие значение для данной клинической ситуации, чтобы прогнозировать и проводить соответствующую профилактику осложнений беременности.
ОАА — отягощенный акушерский анамнез — это наличие в прошлом различных осложнений, связанных с беременностью и родами, таких, как самопроизвольные выкидыши, аборты, преждевременные роды, кровотечения в родах, рождение ребенка с пороками развития, оперативное родоразрешение. Например, преждевременные роды в анамнезе будут служить основанием для более тщательного контроля за состоянием шейки матки, тонуса матки у беременной, так как риск невынашивания беременности в данном случае повышен. При наличии серьезных осложнений, которые с высокой степенью вероятности могут сыграть существенную роль при ведении данной беременности (например, мертворождение), врач может написать диагноз КОАА (то есть крайне отягощенный акушерский анамнез), тем самым подчеркивая важность самого пристального внимания к пациентке.
ОГА — отягощенный гинекологический анамнез — указывает на наличие в прошлом гинекологических заболеваний (воспалительных процессов матки и придатков, нарушений менструальной функции, миомы матки), так как данная патология также может оказать значительное негативное влияние на течение беременности и родов.
Menses – менструация, дата начала последней менструации важна для определения срока беременности и даты родов.
ПДР – предполагаемая дата родов.
Per vias naturales – роды через естественные родовые пути, указывается в разделе обменной карты, посвященном прогнозу родов. Данная запись означает, что в течение беременности у будущей мамы нет показаний для оперативного родоразрешения, но данные показания могут появиться в процессе родов (например, развитие гипоксии плода, слабость родовой деятельности).
ЭГП — экстрагенитальная патология — наличие заболеваний, не связанных с гинекологической сферой. Несмотря на то, что экстрагенитальная патология не затрагивает половые органы, она может оказать существенное значение на течение беременности и родов, так как при возрастании нагрузки на организм будущей мамы течение заболевания может ухудшиться.
Амниоцентез – это инвазивная (то есть связанная с проникновением внутрь органов и тканей организма) процедура, выполняемая во время беременности при наличии веских показаний, сутью которой является забор околоплодных вод через прокол стенки матки либо свода влагалища (участок, находящийся между шейкой матки и стенкой влагалища) и через канал шейки матки. Выбор места пункции будет зависеть от особенностей расположения плаценты.
Процедура выполняется под местной анестезией под контролем УЗИ для проведения биохимического, гормонального, иммунологического исследований, а также дородовой диагностики врожденных и наследственных заболеваний плода (например, болезнь Дауна, гемофилия), диагностики резус-конфликта. Помимо диагностических целей амниоцентез может использоваться для редукции (уменьшения) околоплодных вод при выраженном многоводии, введения лекарственных средств в полость матки.
Биопсия хориона — хорионбиопсия, аспирация ворсин хориона — это инвазивная процедура, заключающаяся в заборе ткани хориона (зачатка будущей плаценты) с помощью специального катетера. Методика проведения процедуры аналогична взятию материала при амниоцентезе. Применяется при подозрении на наличие хромосомной патологии плода, сопровождающейся пороками развития и умственной отсталостью, определении пола плода (так как некоторые врожденные заболевания могут развиваться только у лиц определенного пола), определении биологического отцовства.
Кордоцентез – инвазивная манипуляция, аналогичная амниоцентезу, но при проникновении в полость матки производится прокол пуповины и забор пуповинной крови плода для исследования. Метод применяется для диагностики наследственных, иммунологических, инфекционных заболеваний плода, пороков развития, а также в качестве лечебной процедуры для заменного переливания крови при резус-конфликте.
КТГ — кардиотокография — это метод оценки функционального состояния плода, основанный на регистрации частоты сердечных сокращений и их изменений в зависимости от изменения тонуса матки, активности самого плода, действия внешних раздражителей. КТГ регистрируется с помощью ультразвукового датчика, закрепляемого на передней брюшной стенке будущей мамы во время беременности и в родах, позволяет получить ценную информацию о внутриутробном состоянии плода.
Пренатальный скрининг — пренатальный – дородовый, скрининг – просеивание — это комплекс лабораторных (исследование биохимических маркеров, таких, как альфа-фетопротеин (АФП), хорионический гонадотропин (ХГЧ), свободный эстриол и др.) и ультразвуковых исследований, проводимый всем будущим мамам в определенные сроки беременности.
Скрининг направлен на выделение группы беременных, имеющих повышенный риск врожденной патологии плода, для дальнейшего углубленного обследования этой группы с целью диагностики пороков развития.
TORCH-инфекции – это аббревиатура, включающая названия внутриутробных инфекций, которые представляют наибольшую опасность для развивающегося плода, поэтому именно на данные заболевания необходимо проводить обследование будущих мам. Т – toxoplasmosis (токсоплазмоз), О – others (другие инфекции, к которым относятся гепатиты В и С, сифилис, хламидиоз, гонорея, листериоз, ВИЧ, ветряная оспа, парвовирусная инфекция), R – rubella (краснуха), С – cytomegalovirus (цитомегаловирусная инфекция), Н – herpes (герпес).
Гипоксия – это нарушение внутриутробного состояния плода во время беременности и родов, развившееся вследствие кислородной недостаточности при плацентарной недостаточности. Гипоксия может быть хронической, формируясь при наличии экстрагенитальной патологии у матери и при осложнениях беременности (например, при гипертонической болезни, гестозе) и острой, возникающей в экстренных ситуациях при резком нарушении кровоснабжения плода (например, при преждевременной отслойке нормально расположенной плаценты, выпадении пуповины в родах). При УЗИ определяется множество признаков, свидетельствующих о внутриутробном состоянии плода (например, тонус плода, частота сердечных сокращений, дыхательные движения и т. п.). При наличии маркеров гипоксии после оценки суммы полученных данных врач выдает заключение о имеющейся гипоксии плода.
ДМ — допплерометрия, допплеровское исследование, допплерография — особая методика ультразвукового исследования, позволяющая оценить:
состояние кровотока в организме матери (в протоколе исследования отображается как МА – в маточных артериях с двух сторон).
При нарушении кровотока в русле маточной артерии в заключении будет указано:
- нарушение кровообращения 1А типа;
- состояние плодово-плацентарного кровотока (в протоколе исследования отображается как АП – артерия пуповины). При нарушении кровотока в артерии пуповины заключение врача УЗИ будет звучать как нарушение кровообращения 1В типа. При сочетанном нарушении кровотока и в маточной артерии, и в артерии пуповины, в заключении будет стоять диагноз «нарушение кровообращения 2А типа»;
- состояние плодового кровотока (исследуются крупные сосуды плода: АорП – аорта плода, ВСА – внутренняя сонная артерия плода, СМА – средняя мозговая артерия плода).
При нарушении плодового кровотока в заключении УЗИ будет указано: нарушение кровообращения 2В типа.
Допплерометрия является информативным методом оценки внутриутробного состояния плода, степени тяжести нарушений кровотока в системе мать – плацента–плод, эффективности проводимого лечения, необходимого в случае выявления патологических изменений.
КТР — копчико-теменной размер — длина плода в миллиметрах от копчика до верхушки темени, определяемая в первом триместре беременности. Более детально размеры отдельных частей тела плода возможно измерить начиная со второго триместра беременности. Величина КТР является одним из информативных показателей, по которому можно вычислить срок беременности и предполагаемую дату родов.
ОВ — околоплодные воды — среда обитания плода, в которой он находится до момента рождения, является обязательным пунктом оценки при проведении УЗИ, так как изменение количества и качества околоплодных вод может явиться признаком отклонений в течении беременности. Многоводие – увеличение количества околоплодной жидкости может наблюдаться при инфекции, резус-конфликте, сахарном диабете, пороках развития плода, иногда причина многоводия остается неизвестной. Маловодие – уменьшение количества околоплодной жидкости может иметь место при плацентарной недостаточности, гипоксии плода, пороках развития, инфекции.
Толщина воротниковой складки — воротникового пространства — это скопление жидкости на задней поверхности шеи плода, определяемое при УЗИ в первом триместре беременности в качестве скринингового метода для выявления повышенного риска хромосомной патологии плода. В норме толщина воротниковой складки равна не более 3 мм при ультразвуковом исследовании через переднюю брюшную стенку и не более 2,5 мм при осмотре ультразвуковым влагалищным датчиком.
Фетометрия – это метод ультразвуковой оценки размеров плода, на основе которого возможно определить срок беременности (при проведении фетометрии в 1 и 2 триместрах беременности), оценить соответствие размеров плода сроку беременности, их пропорциональность для выявления патологии развития, вычислить предполагаемый вес плода. Основные параметры, измеряемые при фетометрии:
- БПР – бипариетальный размер (межтеменной, между наиболее удаленными точками теменных костей черепа).
- ОГ – окружность головы.
- ОЖ – окружность живота.
- ДБ – длина бедра.
Гестационный пиелонефрит – это инфекционно-воспалительное заболевание почек, которое впервые возникает во время беременности, так как в этот период имеют место несколько предрасполагающих факторов: это затруднение оттока мочи вследствие сдавления мочевыводящих путей беременной маткой, снижение перистальтики (волнообразного сокращения стенок) мочеточников из-за влияния гормона беременности прогестерона.
Гестационный пиелонефрит чаще развивается во второй половине беременности (после 20 недель).
Гестационный сахарный диабет – это диабет, впервые развившийся во время беременности в связи с перестройкой обмена веществ, направленного на увеличение снабжения развивающегося плода глюкозой. Это заболевание возникает при наличии предрасполагающих факторов (например, наследственной предрасположенности, наличии избыточной массы тела и т. п.) и самопроизвольно купируется после родов, но для женщин, у которых отмечалось данное осложнение, в дальнейшем повышен риск развития сахарного диабета второго типа, обусловленного нарушением чувствительности тканей к инсулину.
Гестоз – осложнение, развивающееся только во время беременности, связанное с нарушением адаптации организма к наличию плодного яйца, приводящее к расстройству функции жизненно важных органов. В тяжелых случаях это осложнение может привести к развитию отека мозга и судорожного синдрома (в данном случае называемого эклампсией), в крайне редких случаях – даже к гибели матери и плода. Типичными проявлениями гестоза являются отеки, появление белка в моче (протеинурия), повышение артериального давления.
Гипоксия плода – комплекс нарушений в организме плода, развивающийся вследствие снижения доставки кислорода, может развиться во время беременности и в процессе родов.
ИЦН — истмико-цервикальная недостаточность – нарушение запирательной функции шейки матки, при котором она укорачивается, размягчается, приоткрывается (данные изменения со стороны шейки должны происходить только накануне родов), что приводит к угрозе прерывания беременности, выкидышу, преждевременным родам. Причинами развития ИЦН могут быть анатомические нарушения (в результате травматичных родов в анамнезе, абортов), патология гормонального фона, а также сочетание этих факторов. Лечение ИЦН заключается в наложении шва на шейку матки, применении специальных акушерских пессариев (вводимых во влагалище и помогающих шейке матки удерживать плод).
Макросомия – таким термином называется крупный плод (вес которого составляет более 4000 г). Формирование крупного плода в некоторых случаях может являться следствием осложнений беременности (например, сахарного диабета), а также привести к развитию осложнений в течении родов – таких, как слабость родовой деятельности, клинически узкий таз (патология родов, при которой рождение плода затруднено и невозможно ввиду несоответствия его размеров тазу матери), акушерские кровотечения.
Незрелая, недостаточно зрелая, зрелая шейка – это стадии готовности шейки матки к родам, определяемые при доношенной беременности с 38-й недели до начала родов, по которым судят о степени биологической готовности всего организма матери к родам. Зрелость шейки матки определяется при влагалищном исследовании на гинекологическом кресле: незрелая шейка матки длинная, обращенная кзади, плотная, шеечный канал закрыт. Зрелая шейка матки располагается по средней оси таза, короткая, мягкая, канал пропускает 2–3 см, соответственно, недостаточно зрелая шейка имеет промежуточные характеристики между незрелой и зрелой.
НЦД — нейроциркуляторная дистония или ВСД — вегетососудистая дистония – это функциональное нарушение работы вегетативной (автономной) нервной системы, не сопровождающееся органическими (т. е. анатомическими) изменениями. Оно может проявляться в виде разнообразных вариантов: чаще всего нарушениями работы сердечно-сосудистой системы (нестабильность артериального давления, боли в области сердца, нарушения ритма и т. п.), дыхательной системы, астенией (общая слабость, апатия, утомляемость) и др.
ОРСТ — общеравномерносуженный таз – это такая форма анатомического сужения таза, при которой все размеры пропорционально уменьшены в одинаковой степени, чаще всего наблюдается у миниатюрных женщин невысокого роста (менее 155 см). В некоторых случаях (при переношенной беременности, крупном плоде) при ОРСТ имеется повышенная вероятность развития в родах клинического несоответствия размеров головки плода тазу матери, что требует особого внимания при ведении родов у данного контингента беременных. При средних размерах плода, хорошей родовой деятельности, отсутствии перенашивания прогноз родов через естественные родовые пути благоприятный.
Предлежание плода – отношение крупной части плода (головки и тазового конца) к входу в малый таз. Чаще всего предлежание у плода бывает головное, когда ко входу в таз предлежит головка, она будет первой проходить по родовым путям и рождаться. Реже встречается тазовое предлежание, которое подразделяется на чисто ягодичное (предлежат ягодички плода, ножки выпрямлены и вытянуты вдоль туловища), ножное (предлежат стопы плода), смешанное ягодичное (плод как бы сидит «по?турецки», предлежат и ягодицы, и стопы).
ПОНРП — преждевременная отслойка нормально расположенной плаценты – патология, при которой отделение плаценты от стенки матки происходит до момента рождения плода (может наблюдаться при беременности и в родах), что сопровождается внутриматочным кровотечением, болями, гипертонусом матки, в тяжелых случаях угрожает жизни матери и плода, требует экстренной госпитализации и срочного родоразрешения.
Предлежание плаценты – аномалия прикрепления плаценты, при которой она располагается не в верхней части матки (как это должно быть в норме), а в нижнем сегменте, перекрывая внутренний зев шейки матки, что представляет серьезную опасность для матери и плода, так как может привести к развитию массивного кровотечения. Чтобы избежать неблагоприятных последствий, беременные с предлежанием плаценты заблаговременно госпитализируются в родильный дом, родоразрешаются путем планового кесарева сечения, не дожидаясь развития родовой деятельности.
Гемолитическая болезнь плода и новорожденного – заболевание, развивающееся в результате несовместимости крови матери и плода, чаще по системе резус-фактора – резус-конфликта (при котором мать с резус-отрицательной кровью беременная резус-положительным плодом), реже – по системе АВО (то есть по группе крови, если мать с первой группой крови беременна плодом со второй, редко – с третьей группой крови). При данной патологии в организме матери образуются антитела к эритроцитам плода, что приводит к их распаду – гемолизу, поражаются головной мозг, печень, почки плода.
СЗРП — синдром задержки развития плода, синоним – ЗВУР (задержка внутриутробного развития плода) – это отставание размеров плода от норм, характерных для определенного срока беременности, развивающееся вследствие нарушения питательной функции плаценты при плацентарной недостаточности, пороках развития плода, инфекции. СЗРП диагностируется при фетометрии (см. выше), выделяется симметричная форма (при которой в одинаковой степени отстают рост и вес плода) и асимметричная (при которой рост плода соответствует норме, но снижается вес). Необходимо помнить, что отставание фетометрических параметров ни в коем случае не означает, что ребенок будет отставать и в нервно-психическом развитии.
ХФПН — хроническая фетоплацентарная недостаточность – это патология, при которой нарушается одна или несколько функций плаценты (питательная, дыхательная, эндокринная и т. п.). Данное осложнение развивается вследствие наличия у матери серьезных хронических заболеваний (сахарный диабет, гипертоническая болезнь, хронический пиелонефрит, хроническая анемия и др.), особенностей акушерско-гинекологического анамнеза (аборты, выкидыши, воспалительные заболевания матки), осложнений беременности (гестоз, угроза прерывания, перенашивание и др.).
Надеемся, что понимание акушерских терминов поможет избежать совершенно ненужных волнений и чувства тревоги за здоровье будущего малыша, закономерно возникающих в результате непонимания специфического врачебного языка.
источник
Существуют различные варианты нарушений менструального цикла. Может наблюдаться изменение длительности месячных, их частоты и обильности. Сам цикл, соответственно, сокращается или удлиняется. К возможным клиническим формам менструальной дисфункции относят:
- Аменорею.
- Альгодисменорею. – болезненные месячные с общими нарушениями.
- Гиперменструальный синдром.
- Гипоменструальный синдром.
- Маточные кровотечения.
Первая ситуация сопровождается полным отсутствием месячных на протяжении полугода. Об альгодисменорее говорят в том случае, если у женщины наступление циклических выделений сопровождается ощутимой болью внизу живота и общими нарушениями: недомоганием, тошнотой, головокружением и головной болью.
Если говорить о гипоменструальном синдроме, то в его структуре следует отметить:
- Полименорею – длительность менструального кровотечения более недели.
- Гиперменорея – объем выделений превышает 150 мл.
- Пройоменорею – частые месячные, интервал между которыми составляет менее 21 дня.
Такая ситуация еще называется меноррагией. Безусловно, она приводит к хронической кровопотере, что отражается на общем самочувствии женщины.
Развивается железодефицитная анемия, а она, в свою очередь, сопровождается общей слабостью, головокружением, учащением пульса, побледнением кожи, ломкостью волос и ногтей.
При гипоменструальном синдроме развивается обратная ситуация – месячных меньше, чем того требует физиология. В его структуру входят следующие нарушения:
- Олигоменорея – продолжительность менструаций составляет всего 1–2 дня.
- Гипоменорея – объем выделений менее 50 мл.
- Опсоменорея – месячные редкие, а интервал между ними увеличен до 35 и более дней.
Встречаются и однофазные циклы, когда не происходит овуляция, а фолликул либо атрезирован (не успел созреть и запустел), либо персистирует (сформировался, но не разрывается).
Тогда наблюдаются дисфункциональные маточные кровотечения. Нужно обязательно учитывать, что любые нарушения менструального цикла могут стать преградой для зачатия и наступления беременности, т.е. часто приводят к бесплодию.
Клинически нарушения женского цикла объединяются в несколько вариантов, каждый из которых имеет свои особенности.
Чтобы подтвердить менструальную дисфункцию, выяснить ее характер и определить причину, требуется дополнительное обследование. Поэтому после клинического и гинекологического осмотра врач назначает определенные лабораторно-инструментальные исследования:
- Измерение базальной температуры.
- Общие анализы крови и мочи.
- Биохимия крови (гормональный спектр, глюкоза, антитела к инфекциям, онкомаркеры и др.).
- Анализ выделений из влагалища.
- ПАП-тест (на атипические клетки).
- УЗИ.
- Кольпоскопия.
- Гистерография и др.
Может потребоваться и консультация смежных специалистов, чаще всего эндокринолога. И только полная картина изменений в организме женщины станет залогом верного диагноза.
Потому, что оперирование матки в любом случае предусматривает наличие рубца. Кесарево сечение так же относится к факторам риска для дамы, которая беременна вторым ребенком. Не исключен риск разрыва матки, что может стать обстоятельством смерти ребенка и матери. При последующих родах по окончании операций на матке продемонстрировано кесарево сечение, рождение ребенка естественным методом не допускается в целях уменьшения риска. На протяжении планирования родов эксперты заполняют обменную карту беременной, шепетильно изучают анамнез, историю болезни, выясняют наличие негативной наследственности, по окончании чего решают вопрос о родоразрешении методом Кесарева сечения либо естественным методом.
Часто вторая беременность имеет такое же ужасное завершение, как и прошлая, из-за которой была констатирована внутриутробная смерть ребенка по определенной причине. Для медицинского персонала очень принципиально важно распознать вероятные патологические процессы в организме дамы и предотвратить плачевный финал событий. Чтобы избежать важных последствий, планирование беременности рекомендуется проводить заблаговременно.
Современные способы диагностики, консультация экспертов, верный образ жизни – нужные условия для полноценного развития беременности и своевременного устранения значительных неприятностей. Беременным дамам рекомендуется посещать замечающего доктора в четко указанный срок, вероятная госпитализация во многих случаях есть единственно верным решением для сохранения здоровья будущего ребенка и его матери.
Правильная оценка менструальной функции позволит провести своевременную диагностику заболевания и содержит в себе следующие сведения:
- время наступления первой в жизни менструации, ее особенности;
- сведения о постоянном менструальном цикле (дата начала и длительность);
- характер менструального кровотечения, его продолжительность и особенности;
- влияние на менструальный цикл родов, абортов и половой жизни;
- сведения о последней нормальной менструации.
Наступление месячных происходит в основном в период от 12 до 13 лет. Ранними считаются месячные, которые наступили до 9-и лет. Позднее появление менструаций (после 15-и лет) говорит об инфантилизме (недоразвитой половой системе).
Необходимо принимать во внимание тот факт, что дочь может унаследовать особенности месячных циклов матери. То есть врачу необходимо учесть генетический фактор.
Нормальным считается менструальный цикл, если его длительность составляет в среднем 28 дней с продолжительностью самого кровотечения до 7 дней и кровопотерей, которая составляет 10 — 80 мл.
- Если кровотечения обильные и длительные, то это может быть признаком воспалительного процесса, анатомических дефектов расположения матки и др.
- Нейроэндокринные расстройства, поликистоз яичников и интоксикации различного генеза могут стать причинами прекращение или отсутствие месячных циклов.
- Половой инфантилизм, перегиб матки, генитальный эндометриоз и воспалительные заболевания часто сопровождаются сильными болями при месячных циклах.
Выявление особенностей половой жизни — важный шаг в диагностике заболеваний женской половой сферы.
Если половое влечение (либидо) снижено или отсутствует, то это указывает на серьезные гинекологические заболевания или особенности расположения половых органов.
Болезненные проявления и кровотечения при половом акте могут вызвать внутриматочные контрацептивы.
Сведения о гинекологических и венерических заболеваниях, перенесенных ранее, позволят врачу установить причину жалоб. Зачастую именно эти заболевания, могут стать источником недомогания в момент обращения к врачу. «>
Располагаясь в интимной близости, женские половые органы, мочевой пузырь и кишечник зачастую оказывают негативное влияние друг на друга.
Опухоль яичников, вагинальный пролапс, миома матки и ее перегиб кзади могут сопровождаться учащенным мочеиспусканием.
Анатомические дефекты расположения женских половых органов могут быть причиной недержания мочи.
Туберкулез матки, яичников и мочевого пузыря могут сопровождаться поносами.
Воспаления яичников иногда могут быть источником возникновения болей при акте дефекации.
В понятие отягощенный или осложненный гинекологический анамнез входят сведения, которые помогают врачу своевременно провести диагностику и начать адекватное лечение. Это сведения о нарушениях менструального цикла, расстройствах половой и детородной функций, сведения о заболеваниях и операциях, перенесенных в прошлом.
Правильно собранный гинекологический диагноз позволяет быстро выяснить причину заболевания и поставить диагноз.
- В 14 лет появились первые месячные и сразу стали регулярными с продолжительностью менструального цикла 30 дней. Длительность кровотечения 5 дней. Умеренные. необильные.
- Половая жизнь с 17 лет. Есть муж. Сейчас в разводе. Половая жизнь отсутствует 8 месяцев.
Сведения о беременности и родах:
- 2 беременности. Первые роды в 2003 году были преждевременными, осложнились эндометритом.
- Вторая беременность в 2005 году закончилась абортом.
Сведения о хронических заболеваниях:
- С 2006 года болеет хроническим аднекситом. Причиной заболевания считает переохлаждение.
Молодая женщина обратилась к врачу гинекологу с повышенной температурой тела, болями внизу живота, гнойными выделениями.
При осмотре отмечается болезненность в надлобковой области. Придатки не увеличены.
Из анамнеза стало известно, что изменения в состоянии здоровья она стала замечать после начала половой жизни с молодым человеком. Вскоре появились рези вначале мочеиспускания и частые позывы. Появились выделения вначале светлые, а затем желтоватого цвета.
Грамотный врач сразу заподозрит гонорею, на которую указывают рези при мочеиспускании, характер выделений, сведения о половой жизни.
Данные сведения позволии врачу выбрать правильное направление в вопросах обследования, диагностики заболевания и назначения оптимального лечения.
Аббревиатура «ОАА» означает «отягощенный акушерский анамнез».
вайте разберем по полочкам. Анамнез – это история болезни от ее начала до обращения к доктору. Но ведь беременность — это не болезнь, а состояние. Поэтому в данной сфере акушерский анамнез – все, что взаимосвязано с другими беременностями и их течением. А что значит слово «отягощенный»? Ранее могли быть какие-то факторы риска, которые оказывают влияние на вынашивание будущего малыша и благополучное родоразрешение.
Мы немного ознакомились с понятием ОАА при беременности. Расшифровка нам известна, но еще не совсем понятна суть. Этот термин включает в себя:
- аборты;
- невынашивание беременности;
- роды, произошедшие раньше времени;
- рождение ребенка с различными пороками, гипотрофией;
- мертворождение;
- раннюю отслойку плаценты;
- аномалии прикрепления плаценты;
- травмы родовых путей;
- спайки, рубцы;
- узость таза;
- асфиксию плода;
- состояние других детей после рождения;
- пороки и осложнения врожденного характера у предыдущих детей;
- иные осложнения.
Эти факторы оказывают огромное влияние на течение последующих беременностей и их результат, поэтому должны быть учтены врачом, чтобы снизить возможные риски по максимуму.
Есть понятие, схожее с ОАА, – ОГА, что значит «отягощенный гинекологический анамнез». В него входит все, что связано со здоровьем женщины в плане гинекологии: течение менструальных циклов, сбои в них, перенесенные половые заболевания. Понятие ОГА тесно взаимосвязано с ОАА, поэтому нередко их называют общими словами «отягощенный акушерско-гинекологический анамнез».
Нужно отметить, что диагноз ОАА при беременности (что это, мы объяснили выше) ставят очень многим женщинам. Так в России их количество составляет примерно 80 процентов. Высокая вероятность угрозы прерывания беременности, к сожалению, нередка.
Так как ОАА непосредственно связан с состоянием здоровья беременной, то прежде всего необходимо подготовиться к новому ожиданию ребенка предварительно. Существует специальная прегравидарная подготовка для таких женщин, которую можно пройти и без ОАА, но в этом случае она будет более простой.
ОАА при беременности — что это и как минимизировать риски? При этом диагнозе женщина обязательно должна пройти ряд обследований, а также профилактических мероприятий:
- Обследоваться на инфекции, а при их обнаружении вылечиться.
- Обследовать гормональный фон и его корректировать, если это необходимо.
- Лечение сопутствующих беременности заболеваний различных систем и множество других.
Благодаря таким методам существенно снижается риск возможного непроизвольного прерывания беременности и сохраняется здоровье будущей матери.
Кроме того, если женщина знает, что у нее есть ОАА, то важно как можно раньше встать на учет, так как упущенное время способно повлиять на сохранение жизни ребенка и правильное его развитие.
Врач должен быть осведомлен обо всем том, что касается здоровья беременной. Бывает так, что женщина ранее прервала беременность медикаментозным способом или же был выкидыш по каким-то причинам. В этом случае при новой беременности данные факторы, возможно, по-прежнему остались. Более того, прерывание беременности наносит матке травму. Поэтому нельзя исключать наличие и влияние подобных факторов на новую беременность.
Также наличие осложнений в предыдущих беременностях может быть связано с тем, что в строении органов были особенности, которые невозможно изменить.
У вас ОАА при беременности? Как лечить? В этом вопросе нужно полностью довериться своему врачу и четко следовать его указаниям. Зная о том, что у беременной в прошлом был ОАА, специалист должен предпринять необходимые меры для профилактики возможных осложнений. Для этого делается следующее: определяется группа риска, выбираются индивидуальные меры для сопровождения беременности. В некоторых случаях, например, женщину нужно госпитализировать в определенные сроки, когда есть наибольшая вероятность рисков. Кроме того, женщин с ОАА чаще всего за две недели до предстоящих родов госпитализируют.
К сожалению, многие женщины не сообщают своему врачу о том, что ранее был сделан аборт или произошел выкидыш. Специалист, не зная о подобных явлениях, может недооценить возможные риски, и последствия в дальнейшем будут плачевны. Лучше всего врачу все сообщать.
Для женщин, ждущих второго ребенка, кесарево сечение при первой беременности также является фактором риска, так как после него остается рубец. Более того, возможен разрыв матки, что может привести к смерти и малыша, и его матери.
После операций на матке при последующих родах показано кесарево сечение, ибо в этом случае прохождение ребенка по естественным родовым путям рискованно. В течение всей беременности специалистами заполняется обменная карта, тщательно изучается анамнез, история болезней, выясняется наличие неблагоприятной наследственности. Все эти сведение служат для принятия решения о том, какими будут роды: естественными или же путем кесарева.
Нередко вторая беременность может также завершиться трагически, как и первая: внутриутробной гибелью ребенка по какой-то причине. Медицинский персонал должен выявить возможные происходящие патологические процессы и предпринять все меры для предупреждения трагического исхода. Для того чтобы избежать возможных страшных последствий, планировать беременность необходимо заранее.
У вас ОАА при беременности? Что это и как может повлиять на здоровье ребенка? Этот диагноз может оказать немалое влияние и на состояние здоровья малыша. Например, наличие инфекционных заболеваний половых путей, из-за которых и был поставлен этот диагноз, может привести к инфицированию ребенка во время родов. Но если врач – грамотный специалист, то такого произойти просто-напросто не может.
Также необходимо помнить и о том, что на вынашивание ребенка могут оказать огромное влияние и наследственные факторы. Беременная, имеющая такие заболевания, как гипертония, диабет, может передать их своей дочери, для которой они станут настоящей проблемой в момент ожидания своего ребенка.
Сам же ОАА не является наследственным. Однако нередко наследственные заболевания могут проявиться именно в период ожидания ребенка. Поэтому на этапе планирования беременности нужно хорошо знать подробную информацию о здоровье родственников. Не мешает и пройти генетическое обследование.
Женщины с ОАА при/во время беременности относятся к группе риска вероятных осложнений в период вынашивания ребенка и родов. Но связано это не только с физиологией. Такие женщины имеют совершенно другой настрой на новую беременность, чем женщины, имеющие благоприятный анамнез.
Таким беременным необходимо обязательно посещать разнообразные профилактические и лечебные мероприятия, проводимые в женской консультации и стационаре.
Необходимо помнить, что ОАА при беременности — это не приговор, а, скорее, указание врачу для выбора правильного пути ведения беременности. Не нужно пугаться, если в карточке обнаружится аббревиатура ОАА. Вполне возможно, что никаких осложнений в ходе беременности не будет. А вот в случае незнания доктора про ОАА возникновение рисков наиболее возможно.
У вас ОАА при беременности? Что это, вам теперь известно. А теперь не нужно паниковать, лучше прислушаться к некоторым советам. Для правильного и полноценного развития беременности необходимо посещать консультации специалистов, выполнять все предписанные ими рекомендации и назначения, вести правильный образ жизни. Важно не пропускать назначенные приемы у врача, а также сообщать ему правдиво всю нужную информацию для того, чтобы будущий малыш родился здоровым.
Очень многое зависит от самой матери, поэтому необходимо приложить все усилия, чтобы беременность протекала легко, а предстоящие роды прошли успешно.
Миома матки с субмукозным ростом узла. Нарушение менструального цикла по типу гиперполименореи. Хроническая постгеморрагическая железодефицитная анемия I-II степени. Первичное бесплодие.
Рак шейки матки, эндофитная форма, III ст., маточно-параметральный вариант. Гипертоническая болезнь 3 ст. Риск 4.
Вторичное бесплодие, трубный фактор? ОГА. Хронический аднексит в стадии ремиссии. Трихомонадный кольпит.
Обострение хронического двухстороннего аднексита с образованием гнойной тубоовариальной опухоли справа, пиосальпинкса слева на фоне ВМС. Пельвиоперитонит. Нижнесрединная лапаротомия. Правосторонняя аднексэктомия, левосторонняя тубэктомия. Санация и дренирование брюшной полости.
Трубная беременность слева прервавшаяся по типу разрыва маточной трубы. Геморрагический шок 1 степени. Нижнесрединная лапаратомия. Тубэктомия слева. Санация и дренирование брюшной полости.
Рак шейки матки, эндофитная форма, III стадия, маточно-параметральный вариант.
Самопроизвольный аборт в ходу в сроке 6-7 недель беременности. Кровотечение.
Беременность 15-16 недель. Неполный внебольничный инфицированный аборт. Острый эндометрит.
Беременность 22 недели. Криминальный септический аборт. Панметрит. Перитонит.
Миома матки с субмукозным ростом узла. Нарушение менструального цикла по типу гиперполименореи. Хроническая постгеморрагическая железодефицитная анемия I-II степени. Бесплодие I.
Эрозия шейки матки. При выявлении эрозии шейки матки необходимо взять мазок на онкоцитологическое исследование. Возможно проведение кольпоцитологии. Если эрозия не представляет онкологической угрозы, в дальнейшем беременную обследуют по общей схеме. При выявлении атипических клеток предлагается прерывание беременности и проводится необходимое лечение.
Как правило, у беременных с эрозией выявляется какая-либо влагалищная инфекция. Необходимо провести исследование на скрытые инфекции и санацию.
У женщин с эрозиями выше процент разрывов шейки в связи с неполноценностью тканей. Эрозированная и тем более воспалительно измененная шейка легче разрывается. Следует внимательно отнестить к случаям, когда применялось хирургическое лечение эрозии шейки матки: диатермокоагуля-ция (и особенно диатермоэксцизия), лазерное хирургическое вмешательство, криодеструкция (лечение жидким азотом).
После операций могут образоваться рубцовые изменения, вследствие которых в родах возникают дискоординация родовой деятельности, разрывы шейки, сопровождающиеся сильными болями и способствующие травматизму плода.
В целях профилактики необходидимо за 2 недели до родов начать подготовку шейки, в родах применять спазмолитики. В некоторых случаях, когда роды через естественные родовые пути невозможны, проводят операцию кесарево сечение.
Миома матки. Иногда беременность сочетается с миомой матки. В последние годы процент миом увеличился. В том числе у женщин 25 лет и старше. Может быть, это связано с улучшением диагностики за счет активного применения ультразвуковых методов. Как правило, миоматозные узлы во время беременности увеличиваются. В большинстве случаев беременность протекает без осложнений, но могут быть и осложнения: нарушение питания интрамурального узла, перекрут субсерозного узла с нарушением питания. Для профилактики подобных осложнений в случае миомы показано применение спазмолитиков, препаратов, улучшающих микроциркуляцию и трофику тканей. Весьма эффективно внутривенное капельное введение актовегина и солкосерила.
Если нарушение питания узла приводит к некрозу, возникает риск опасных осложнений (перитонит, сепсис). В этом случае по жизненным показаниям показано оперативное вмешательство.
Если плод недостаточно жизнеспособен, то после удаления субсерозного узла проводится пролонгирование беременности. Проводится антибактериальная и токолитическая (сохраняющая) терапия. При доношенной беременности проводится родоразреше-ние путем операции кесарева сечения. При некрозе интрамурального узла беременность сохранить не удается.
При миоме могут быть диагностические ошибки (ошибки при определении срока беременности, предполагаемой массы плода, миоматозный узел может быть принят за крупную часть плода, в послеродовом периоде трудно правильно оценить инволюцию матки).
При миоме в родах часто возникает слабость или дискоординация родовой деятельности, а в послеродовом периоде — субинволюция матки.
При родоразрешении возникают сложности, если низко расположенный узел мешает продвижению головки. В этом случае в плановом порядке проводится операция кесарево сечение. В зависимости от ситуации операция расширяется до миомэктомии или удаления матки.
Киста яичника. Сочетание беременности и кисты яичника возникает редко. Увеличение яичника во время беременности может быть связано с увеличением желтого тела беременности.
Двухсторонняя гипертрофия яичников наблюдается при лечении бесплодия средствами, стимулирующими овуляцию (кломифен или кломифенцитрат, клостильбегит). В этом случае проводится консервативная тактика. Большое значение в уточнении диагноза имеет ультразвуковое исследование. При выявлении истинной кисты яичника назначается оперативное вмешательство.
При желании женщины сохранить беременность ограничиваются удалением кисты, при благоприятном результате гистологического исследования возможно сохранение беременности на фоне антибактериальной и сохраняющей терапии. Возможно нормальное родоразрешение через естественные родовые пути. Если киста не удаляется, существует риск малигнизации, перекрута, разрыва кисты.
Акушерка обязана участвовать в наблюдении женщин с вышеперечисленной патологией под руководством врача, уметь осуществлять уход, обследование, родоразрешение через естественные родовые пути, подготовку к операции и проводить послеоперационный уход.
Беременность и роды при аномалиях половых органов. К наиболее распространенным видам аномалий половых органов относятся: аномалии матки (седловидная, двурогая), удвоение полового аппарата и влагалищная перегородка.
Аномалии матки бывают у 0,5—1% женщин. Чаще всего это седловидная или уплощенная матка, при которой наблюдается невынашивание, аномалии положения плода. Особенно это вероятно при двурогой матке. В последние годы в случае привычного невынашивания при двурогой матке проводят метропластику. Однако рубец на матке создает опасность разрыва матки при беременности.
Удвоение полового аппарата возникает в тех случаях, когда в период формирования половых органов имело место вредное воздействие. Бывает полное удвоение: два влагалища, две матки. Беременность возникает в одной матке, вторая увеличивается, но до небольших размеров.
Дифференциальный диагноз проводится с многоплодием, миомой матки, кистой яичника, уродством плода. Во время беременности часто возникает угроза прерывания беременности, тазовые предлежания, причем коррекция положения не показана из-за опасности осложнений. Ведение беременности и родов может быть обычным, но показана досрочная госпитализация для подготовки к родам. Иногда возникает необходимость оперативного родоразрешения, но операция кесарево сечение может протекать атипично в связи с аномалией матки и сосудов. После рождения ребенка и отделения последа показано выскабливание второй матки.
Продольная перегородка влагалища может быть полная или частичная. При полной роды протекают обычно, но при крупном плоде могут быть сложности. При частичной перегородке в нижней трети влагалища она может быть препятствием для продвигающейся головки. В этом случае акушерка должна пересечь ее между двумя зажимами Кохера. После родов во время осмотра проводится иссечение перегородки и зашивание разрезов и разрывов.
Беременность, возникшая на фоне любого гинекологического заболевания, представляет угрозу как для матери, так и для плода, следовательно, гинекологические заболевания должны учитываться как факторы риска. Нарушения менструального цикла в анамнезе являются фактором риска по невынашиванию, плацентарной недостаточности, перенашиванию, аномалиям родовой деятельности и кровотечениям. Воспалительные заболевания гениталий являются факторами риска по невынашиванию, аномалиям развития плода, оболочек, послеродовым инфекционным заболеваниям матери и ребенка. Кроме того, при воспалении матки в анамнезе имеется риск патологии плаценты (предлежание, приращение).
В случае бесплодия в анамнезе следует учитывать его причины и методы лечения. При лечении бесплодия средствами, стимулирующими овуляцию, особенно при ЭКО (экстракорпоральном оплодотворении), возможно многоплодие, гиперстимуляция яичников. Бесплодие в анамнезе является фактором высокого риска по невынашиванию.
Возникновение внематочной беременности возможно при наличии в анамнезе: воспалительных, гормональных, гинекологических заболеваний, бесплодия, особенно при наличии внематочной беременности в прошлом.
При наличии любого гинекологического заболевания в прошлом в диагнозе делается запись, настораживающая специалистов, — ОГА (отягощенный гинекологический анамнез).
Порой из-за непонимани, эти термины порождают беспокойство и тревогу, подчас не имеющие под собой никаких оснований.
Анамнез (от греч. аnamnesis – воспоминание) – это особенности медицинской биографии пациентки, которую она излагает на основе активного расспроса врача, так как важно фиксировать определенные факты, имеющие значение для данной клинической ситуации, чтобы прогнозировать и проводить соответствующую профилактику осложнений беременности.
ОАА — отягощенный акушерский анамнез — это наличие в прошлом различных осложнений, связанных с беременностью и родами, таких, как самопроизвольные выкидыши, аборты, преждевременные роды, кровотечения в родах, рождение ребенка с пороками развития, оперативное родоразрешение. Например, преждевременные роды в анамнезе будут служить основанием для более тщательного контроля за состоянием шейки матки, тонуса матки у беременной, так как риск невынашивания беременности в данном случае повышен. При наличии серьезных осложнений, которые с высокой степенью вероятности могут сыграть существенную роль при ведении данной беременности (например, мертворождение), врач может написать диагноз КОАА (то есть крайне отягощенный акушерский анамнез), тем самым подчеркивая важность самого пристального внимания к пациентке.
ОГА — отягощенный гинекологический анамнез — указывает на наличие в прошлом гинекологических заболеваний (воспалительных процессов матки и придатков, нарушений менструальной функции, миомы матки), так как данная патология также может оказать значительное негативное влияние на течение беременности и родов.
Menses – менструация, дата начала последней менструации важна для определения срока беременности и даты родов.
ПДР – предполагаемая дата родов.
Per vias naturales – роды через естественные родовые пути, указывается в разделе обменной карты, посвященном прогнозу родов. Данная запись означает, что в течение беременности у будущей мамы нет показаний для оперативного родоразрешения, но данные показания могут появиться в процессе родов (например, развитие гипоксии плода, слабость родовой деятельности).
ЭГП — экстрагенитальная патология — наличие заболеваний, не связанных с гинекологической сферой. Несмотря на то, что экстрагенитальная патология не затрагивает половые органы, она может оказать существенное значение на течение беременности и родов, так как при возрастании нагрузки на организм будущей мамы течение заболевания может ухудшиться.
Амниоцентез – это инвазивная (то есть связанная с проникновением внутрь органов и тканей организма) процедура, выполняемая во время беременности при наличии веских показаний, сутью которой является забор околоплодных вод через прокол стенки матки либо свода влагалища (участок, находящийся между шейкой матки и стенкой влагалища) и через канал шейки матки. Выбор места пункции будет зависеть от особенностей расположения плаценты.
Процедура выполняется под местной анестезией под контролем УЗИ для проведения биохимического, гормонального, иммунологического исследований, а также дородовой диагностики врожденных и наследственных заболеваний плода (например, болезнь Дауна, гемофилия), диагностики резус-конфликта. Помимо диагностических целей амниоцентез может использоваться для редукции (уменьшения) околоплодных вод при выраженном многоводии, введения лекарственных средств в полость матки.
Биопсия хориона — хорионбиопсия, аспирация ворсин хориона — это инвазивная процедура, заключающаяся в заборе ткани хориона (зачатка будущей плаценты) с помощью специального катетера. Методика проведения процедуры аналогична взятию материала при амниоцентезе. Применяется при подозрении на наличие хромосомной патологии плода, сопровождающейся пороками развития и умственной отсталостью, определении пола плода (так как некоторые врожденные заболевания могут развиваться только у лиц определенного пола), определении биологического отцовства.
Кордоцентез – инвазивная манипуляция, аналогичная амниоцентезу, но при проникновении в полость матки производится прокол пуповины и забор пуповинной крови плода для исследования. Метод применяется для диагностики наследственных, иммунологических, инфекционных заболеваний плода, пороков развития, а также в качестве лечебной процедуры для заменного переливания крови при резус-конфликте.
КТГ — кардиотокография — это метод оценки функционального состояния плода, основанный на регистрации частоты сердечных сокращений и их изменений в зависимости от изменения тонуса матки, активности самого плода, действия внешних раздражителей. КТГ регистрируется с помощью ультразвукового датчика, закрепляемого на передней брюшной стенке будущей мамы во время беременности и в родах, позволяет получить ценную информацию о внутриутробном состоянии плода.
Пренатальный скрининг — пренатальный – дородовый, скрининг – просеивание — это комплекс лабораторных (исследование биохимических маркеров, таких, как альфа-фетопротеин (АФП), хорионический гонадотропин (ХГЧ), свободный эстриол и др.) и ультразвуковых исследований, проводимый всем будущим мамам в определенные сроки беременности.
Скрининг направлен на выделение группы беременных, имеющих повышенный риск врожденной патологии плода, для дальнейшего углубленного обследования этой группы с целью диагностики пороков развития.
TORCH-инфекции – это аббревиатура, включающая названия внутриутробных инфекций, которые представляют наибольшую опасность для развивающегося плода, поэтому именно на данные заболевания необходимо проводить обследование будущих мам. Т – toxoplasmosis (токсоплазмоз), О – others (другие инфекции, к которым относятся гепатиты В и С, сифилис, хламидиоз, гонорея, листериоз, ВИЧ, ветряная оспа, парвовирусная инфекция), R – rubella (краснуха), С – cytomegalovirus (цитомегаловирусная инфекция), Н – herpes (герпес).
Гипоксия – это нарушение внутриутробного состояния плода во время беременности и родов, развившееся вследствие кислородной недостаточности при плацентарной недостаточности. Гипоксия может быть хронической, формируясь при наличии экстрагенитальной патологии у матери и при осложнениях беременности (например, при гипертонической болезни, гестозе) и острой, возникающей в экстренных ситуациях при резком нарушении кровоснабжения плода (например, при преждевременной отслойке нормально расположенной плаценты, выпадении пуповины в родах). При УЗИ определяется множество признаков, свидетельствующих о внутриутробном состоянии плода (например, тонус плода, частота сердечных сокращений, дыхательные движения и т. п.). При наличии маркеров гипоксии после оценки суммы полученных данных врач выдает заключение о имеющейся гипоксии плода.
ДМ — допплерометрия, допплеровское исследование, допплерография — особая методика ультразвукового исследования, позволяющая оценить:
состояние кровотока в организме матери (в протоколе исследования отображается как МА – в маточных артериях с двух сторон).
При нарушении кровотока в русле маточной артерии в заключении будет указано:
- нарушение кровообращения 1А типа;
- состояние плодово-плацентарного кровотока (в протоколе исследования отображается как АП – артерия пуповины). При нарушении кровотока в артерии пуповины заключение врача УЗИ будет звучать как нарушение кровообращения 1В типа. При сочетанном нарушении кровотока и в маточной артерии, и в артерии пуповины, в заключении будет стоять диагноз «нарушение кровообращения 2А типа»;
- состояние плодового кровотока (исследуются крупные сосуды плода: АорП – аорта плода, ВСА – внутренняя сонная артерия плода, СМА – средняя мозговая артерия плода).
При нарушении плодового кровотока в заключении УЗИ будет указано: нарушение кровообращения 2В типа.
Допплерометрия является информативным методом оценки внутриутробного состояния плода, степени тяжести нарушений кровотока в системе мать – плацента–плод, эффективности проводимого лечения, необходимого в случае выявления патологических изменений.
КТР — копчико-теменной размер — длина плода в миллиметрах от копчика до верхушки темени, определяемая в первом триместре беременности. Более детально размеры отдельных частей тела плода возможно измерить начиная со второго триместра беременности. Величина КТР является одним из информативных показателей, по которому можно вычислить срок беременности и предполагаемую дату родов.
ОВ — околоплодные воды — среда обитания плода, в которой он находится до момента рождения, является обязательным пунктом оценки при проведении УЗИ, так как изменение количества и качества околоплодных вод может явиться признаком отклонений в течении беременности. Многоводие – увеличение количества околоплодной жидкости может наблюдаться при инфекции, резус-конфликте, сахарном диабете, пороках развития плода, иногда причина многоводия остается неизвестной. Маловодие – уменьшение количества околоплодной жидкости может иметь место при плацентарной недостаточности, гипоксии плода, пороках развития, инфекции.
Толщина воротниковой складки — воротникового пространства — это скопление жидкости на задней поверхности шеи плода, определяемое при УЗИ в первом триместре беременности в качестве скринингового метода для выявления повышенного риска хромосомной патологии плода. В норме толщина воротниковой складки равна не более 3 мм при ультразвуковом исследовании через переднюю брюшную стенку и не более 2,5 мм при осмотре ультразвуковым влагалищным датчиком.
Фетометрия – это метод ультразвуковой оценки размеров плода, на основе которого возможно определить срок беременности (при проведении фетометрии в 1 и 2 триместрах беременности), оценить соответствие размеров плода сроку беременности, их пропорциональность для выявления патологии развития, вычислить предполагаемый вес плода. Основные параметры, измеряемые при фетометрии:
- БПР – бипариетальный размер (межтеменной, между наиболее удаленными точками теменных костей черепа).
- ОГ – окружность головы.
- ОЖ – окружность живота.
- ДБ – длина бедра.
У некоторых женщин в прошлом остались события, о которых не хочется вспоминать: тяжелое вынашивание беременности, осложненные роды. Часто они оказывают влияние на планирование новой беременности, и что хуже — на ее развитие и исход. Однако если будущая мама бережно и внимательно отнесется к своему здоровью, вовремя обратится к врачу и точно выполнит его рекомендации, то убережет своего малыша от возможной опасности.
Консультант: акушер-гинеколог Екатеринбургского консультативно-диагностического центра Татьяна Соломоновна Балабанова.
Анамнез — это вся прошлая жизнь пациента и история его болезни от возникновения до момента обращения к специалисту. Соответственно, акушерский анамнез касается всего, что было связано с течением предыдущих беременностей. Отягощён он может быть различными факторами риска, влияющими на вынашивание ребенка. Давайте разберемся, чем может грозить так называемый отягощённый акушерский анамнез (ОАА), и почему его наличие не должно сразу вызывать панику.
Под понятие ОАА попадают медицинские аборты, невынашивание беременности, преждевременные роды, рождение ребёнка с пороками развития или мертворождение, рождение ребёнка с гипотрофией в анамнезе и прочие осложнения. Существует также смежное понятие «отягощённый гинекологический анамнез» (ОГА), включающее нарушения менструального цикла у женщины, перенесенные половые инфекции — все, что связано с гинекологическим здоровьем. Поскольку ОГА и ОАА тесно переплетаются, иногда специалисты употребляют обобщённое понятие «отягощённый акушерско-гинекологический анамнез».
В России количество женщин с ОАА не имеет тенденции к снижению и составляет стабильно около 80%. На этом фоне, естественно, остается высокой частота угрозы прерывания беременности. Каждая четвертая беременная проходит курс лечения в акушерском стационаре.
Прогрессивное ухудшение качества здоровья, угнетение иммунитета и беспорядочное использование антибиотиков приводят к дальнейшему росту инфицированности беременных. Около 40% из них имеют кольпиты различной этиологии, что не позволяет снизить уровень родового травматизма, послеродовых осложнений у матери, а также способствует инфицированию плода.
Практически у всех больных беременных диагностируется хроническая гипоксия плода — сложное патологическое состояние, возникающее в связи с уменьшением или прекращением поступления к нему кислорода, накоплением в его организме углекислоты и недоокисленных продуктов обмена. Это серьёзнейшее осложнение беременности и родов представляет самую частую непосредственную причину мертворождений, велико также её значение среди причин ранней детской смертности. Наконец, гипоксия определяет высокий риск развития разнообразных психосоматических и неврологических повреждений на различных этапах постнатального развития. Серьёзнейшие гемодинамические и биохимические сдвиги при дефиците кислорода могут приводить к морфологическим нарушениям. Вот почему последствия гипоксии могут сохраняться в течение всей жизни человека.
Процесс рождения, появления на свет — серьёзнейшее испытание для матери и новорождённого. Значительное число различных осложнений во время родов являются следствием сниженного здоровья женщин.
Потеря ребёнка — это непоправимое горе для любой матери. Зачастую, пережив трагедию, женщина чувствует себя виноватой. Она снова и снова спрашивает себя: почему так произошло? Попробуем разобраться вместе.
В медицине существует термин «невынашивание беременности», которым обозначают самопроизвольное прерывание беременности в сроки от зачатия до 37-й недели. Специалисты утверждают, что это одна из основных проблем современного акушерства и одно из наиболее часто встречающихся составляющих ОАА. В настоящее время частота данной патологии колеблется от 10 до 25%. В первом триместре она может достигать 50%, во втором — 20%, в третьем — 30%.
Невынашивание беременности до 22 недель относят к самопроизвольным выкидышам. Прерывание беременности с 22 по 37 неделю, когда рождается незрелый жизнеспособный ребёнок с массой тела 500-2500 граммов, ростом 25-45 сантиметров, называется преждевременными родами. В ряде случаев имеет место «привычное» невынашивание — самопроизвольное прерывание беременности 2 раза и более (нередко на ранних сроках беременности).
Факторы риска невынашивания беременности можно разделить на 4 группы:
1. Социально-биологические: низкое социально-экономическое положение (низкий доход, низкий уровень образования, недостаточное питание), работа, связанная с физическим напряжением, стрессы.
2. Данные акушерско-гинекологического анамнеза: возраст первородящей матери менее 16 и более 30 лет, преждевременные роды, отягощённый акушерский анамнез.
3. Наличие таких заболеваний, как: сахарный диабет, артериальная гипертензия, заболевания сердечно-сосудистой системы, бронхиальная астма, заболевания почек (пиелонефрит), а также привычные интоксикации (приём алкоголя, курение), наркомания.
4. Осложнения беременности: многоводие, тазовое предлежание плода (у 20% женщин с тазовым предлежанием роды заканчиваются раньше срока), отслойка плаценты (преждевременные роды возникают в 4 раза чаще), внутриматочная инфекция, внутриутробное инфицирование плода, токсикозы второй половины беременности.
Выкидыш могут спровоцировать различные воспалительные заболевания шейки матки и влагалища (эрозия, цервицит, кольпит).
Тяжёлые формы таких заболеваний, как декомпенсированные пороки сердца, гипертоническая болезнь, анемия, пиелонефрит способствуют возникновению плацентарной недостаточности, что, опять-таки, приводит к нарушению развития плода и невынашиванию беременности.
По статистике, у женщин с осложнённым течением беременности вероятность наступления преждевременных родов в 2 раза выше, чем при неосложнённом. У беременных с поздним токсикозом частота недонашивания составляет 24,7%, а при сочетанных формах токсикоза она в 3 раза выше.
В результате повреждающего действия факторов окружающей среды (механических, физических, биологических, химических) может произойти гибель плода или возникают аномалии его развития, приводящие к невынашиванию беременности. При своевременной и квалифицированной медицинской помощи в настоящее время удаётся избежать многих тяжёлых осложнений и предотвратить выкидыш.
Если отягощённый акушерский анамнез связан с общим состоянием здоровья, крайне важно подготовиться к новой беременности заранее. Для таких женщин проводится специальная прегравидарная подготовка. Ее полезно пройти и без ОАА, но тогда методика будет более проста. При отягощённом акушерском анамнезе обследования и профилактические мероприятия обязательны и наиболее серьёзны. В прегравидарную подготовку входит обследование на инфекции и их лечение при выявлении, обследование гормонального фона и его коррекция при необходимости, лечение сопутствующих заболеваний (сердечно-сосудистой системы, почек) и прочие мероприятия. Такими методами врачи могут значительно снизить риск выкидыша и сохранить здоровье будущей маме.
Самой пациентке, знающей о наличии у себя ОАА, необходимо, прежде всего, при возникновении беременности сразу встать на учёт — часто это бывает принципиально для спасения жизни и правильного развития плода. Время не должно быть упущено!
Акушеру-гинекологу, наблюдающему будущую маму, необходимо знать всё о её здоровье. Если женщине посоветовали прервать прошлую беременность медикаментозно (или у неё произошёл выкидыш), на то были причины. Вполне вероятно, что эти факторы никуда не исчезли. Кроме того, при любом прерывании беременности травмируется матка, после чего у кого-то остаётся более, у кого-то менее значимый след. Исключить влияние этих факторов на нынешнюю беременность ни в коем случае нельзя.
Если же во время предыдущих беременностей возникали осложнения, их причинами, вполне вероятно, становились особенности строения и работы систем органов, гормональных влияний, которые невозможно изменить у конкретного человека.
Врач, зная, что у пациентки за плечами имеется ОАА, должен выбрать соответствующую профилактику возможных осложнений. Для этого существует специальный алгоритм: рассчитываются группы риска, выбирается индивидуальная тактика ведения беременности. Например, в отдельных случаях необходима госпитализация женщины в определённые сроки беременности, когда риски наиболее высоки. Пациенток с отягощённым акушерским анамнезом, как правило, госпитализируют за 2 недели до родов.
По признанию самих врачей, некоторые женщины скрывают, что в прошлом у них были выкидыши или аборты. В этих случаях специалист может недооценить риски, что в будущем приведёт к тяжёлым последствиям. Запомните! Даже если начало беременности протекает ровно, врачу необходимо знать о возможных отклонениях.
В некоторых случаях отягощённый акушерский анамнез матери может сказаться на здоровье ребёнке. Если диагноз «ОАА» был поставлен по причине половых инфекций, ребёнок может приобрести заболевание во время родов. Однако при грамотном ведении беременности этого произойти не должно. Кроме того, факторы риска для вынашивания ребёнка бывают наследственными. Иными словами, если течению беременности мамы мешали тяжелые болезни (диабет, гипертония), то в будущем, они также могут стать серьёзной проблемой для дочки, когда она будет ждать собственного ребёнка.
Однако сам ОАА отнюдь не наследственное явление, ведь это акушерская история конкретного человека. В то же время часто случается, что многие наследственные заболевания, которыми страдал кто-то в семье, у женщины впервые проявляются именно во время беременности. Поэтому при планировании ребёнка важно знать как можно больше о здоровье родственников и желательно пройти генетическое обследование.
Иногда, конечно, в ОАА входят такие риски, при которых вынашивание ребёнка женщине вообще не показано. В таких случаях нужно тщательно обследоваться заранее, чтобы не пришлось прибегать к медицинскому аборту или переживать самопроизвольное прерывание беременности.
Как показали исследования, женщин с отягощённым акушерским анамнезом следует отнести к группе высокого риска осложнений в период беременности и родов. Но дело здесь не только в физическом состоянии. Ученые выяснили, что женщины, имеющие за плечами ОАА, совершенно иначе эмоционально настроены на новые роды, нежели пациентки с благоприятным анамнезом. Ведь им пришлось пережить стресс, который не так просто выкинуть из памяти. Этим женщинам необходимо обязательное проведение всех профилактических и лечебных мероприятий в условиях женской консультации и стационара. Исследования также показали необходимость участия в обследовании и лечении беременных с ОАА специалистов в области психотерапии. При этом большое значение приобретает разработанная еще в СССР система подготовки к родам с помощью воздействия на центральную нервную систему импульсными токами — метод центральной электроанальгезии, применяемый с 1971 года.
Специалисты напоминают, что отягощённый акушерский анамнез — это не приговор, а помощь врачу в выборе пути, по которому вести беременность. Медики советуют будущим мамам не пугаться появления аббревиатуры «ОАА» в карточке и подходить к проблеме прагматично. Вовсе не обязательно, что осложнения по ходу беременности вообще появятся. Как раз в том случае, когда врач не знает про ОАА пациентки, вероятность возникновения трудностей гораздо выше.
* Показания к обязательному медико-генетическому консультированию в целях профилактики рождения неполноценного ребенка:
1. Наличие наследственной патологии у супругов и ближайших родственников.
2. Отягощенный акушерский анамнез: мертворождения, аборты, рождение детей с пороками развития и наследственными заболеваниями.
3. Указание на воздействие мутагенных и вредных факторов (инфекции, прием лекарств, радиация, вредные привычки) в первом триместре беременности.
4. Возраст матери старше 35 лет.
5. Гинекологические заболевания у матери (нарушения менструального цикла, пороки развития половых органов).
* Чтобы не повредить ребенку и себе, нужно заранее вылечить и не допустить возникновения во время беременности следующих инфекционных заболеваний.
Герпес. Возможные последствия: выкидыш, «замирание» беременности, преждевременные роды. У родившегося ребёнка возможны врожденные аномалии развития: микроцефалия, патология сетчатки, пороки сердца.
Цитомегаловирусная инфекция. Возможные последствия: отставание в росте и развитии ребёнка, умственная отсталость, микроцефалия, потеря слуха.
Хламидии. Возможные последствия: выкидыш, преждевременные роды, инфицирование плода (конъюнктивиты, фарингиты, отиты).
Микоплазмы. Возможные последствия: поражение у плода органов дыхания и зрения, печени, почек, центральной нервной системы.
Уреаплазмы. Возможные последствия: выкидыш, токсикоз, отслоение плаценты, внутриутробные инфекции. Краснуха. Поражение у плода зрения, слуха, пороки сердца, панэнцефалит, сахарный диабет.
Токсоплазмоз. Возможные последствия: внутриутробная гибель плода, смерть новорождённого, тяжёлые поражения различных органов.
* Печально, но факт:
Международные брачные агентства, указывая возраст российских невест для европейских женихов, в скобках к истинному возрасту прибавляют ещё 7 лет. Исключения, наверняка, существуют, но факт остаётся фактом: в массе своей русские девушки по состоянию здоровья, как правило, на 7 лет старше, чем их сверстницы из других цивилизованных стран. Причин этому может быть много — климат, уровень медицины и многое другое. Но основной фактор это безответственное отношение к собственному здоровью, русский «авось», который остался нам в наследство от предков.
источник