Наши линеечки планирующих. Попробуй и выскажи свое мнение!—>
* Дорогие друзья! Да, это реклама, крутиться как то надо!
Девочки, вот сегодня еще про себя и это узнала: отторжение спермиков, ответ на пробу Шуварского — слабоположительный
Кто как лечился? Подскажите, помогло ли лечение? Помогла ли ИИ?
Прочитала, спасибо Тори, ну что ж, вперед за Ессентуками№ 4
кстати у мужа в спермограме тоже напротив «Спермагглюцинация» — стоит »+»
все остальные показатели в норме, даже очень хорошие
Мой врач сказала что сперма-отличная, а я теперь вот начинаю подозревать про это аглюцинацию, пойду пороюсь в поиске, что за штука такая
Агглютинация — это слипание.
Я прочитала ваши блоги, еще прежде чем заводить свой,
просто не совсем поняла само лечение
делали ли вы плазмоферез? Мне назначили и уфок(прошла) и озон(прохожу) и плазмоферез
делаю инсталяции циклофероном
вобэнзим
будем лечить мужа от всех инфекций и аглюцинации
а вы что делаете конкретно?
просто у нас в городе плохо развита репродуктология, поэтому спрашиваю
Мы с Вероничкой в принципе делаем все почти одинаково. 5 ИИ впустую. Несколько курсов реосорбилакта. От плазмофереза врач отговорила. Пробовала воду Ессентуки. Пробовала предохраняться от полугода до года. Пока без результатов
Спасибо, а трубы у вас обе проходимы? И ИИ не помогло? Я прочитала, что более 3 попыток нецелесеобразно, лучше к ЭКО переходить
по цене ИИ сколько обошлось(одно)?
Sakhaoks,
Еще применяют метипред, вместе с плазмоферезом.
Если выяснишь что АСАТ у тебя- делают иньекции лейкоцитами мужа.
Еще можно прокапать биовен(кажется)
Но как по мне, просмотрев статистику, это все зряшная трата денег и времени.
Я планирую ЭКО.
Sakhaoks,
Мне 5 ИИ обошлось примерно в баксов 900…
Цены на ИИ, более щадящие чем на ЭКО, если трубы позволят, хочу попробовать ИИ, ну а там видно будет
мне плазмоферез и прочее — страховка оплачивает
Сочувствую, иммунологическая штука очень ужасная:(
Попробуй, конечно, ИИ, в Уфе всего 5 тыс. руб. 1 процедура. Сколько в Ульяновске стоит? Но ты права, если 3 раза не помогут, значит не стоит продолжать.
Но делай только после того как трубы проверишь и как эндометрит пролечишь. У нас вот совместимость хорошая, но ИИ не помогли, так как с эндиком оказался непорядок, если бы раньше знала, не делала бы, только деньги выкинули впустую.
Привет, я не знаю делают ли в Ульяновске ИИ,(КТО ЗНАЕТ ОТЗОВИТЕСЬ)
конечно в начале все анализы, и вообще все лечение пройду, и мужа подлечу, тогда попробую, но на ИИ -положительных результатов по статистике до 34процентов всего
Оксанчик! Если я что-нибудь узнаю, обязательно сообщу! Главное, не отчаивайся! Переживаю за тебя, как за родную! Вот этот блог уже читала? У MarusyaDiscovery получилось это побороть!
ИИ помогает забеременеть, а не лечит иммунологическое бесплодие.
Проба Шуварского-недостоверна! Мне тоже ее делали — результат отрицательный.
ИИ — это один из способов лечения бесплодия. У меня именно так и вышло. ИИ беременность не принесла. Но через 1 год мой организм вдруг забеременел сам после 10 лет бесплодия! Сыну сейчас 2 года и 4 месяца.
Я думаю, Маруся, ИИ здесь не причем. ИИ это не способ лечения бесплодия, а метод! А это разные вещи! ИИ помогает обойти шеечный фактор и заБ, ИИ не влияет на среду и не вылечивает бесплодие!
источник
Для встречи с яйцеклеткой сперматозоиды должны пройти по репродуктивному тракту женщины, включающему канал шейки матки, полость матки и маточных труб. И на каждом этапе происходит взаимодействие сперматозоидов с секретами женского репродуктивного тракта, и это взаимодействие является важным этапом естественного отбора и запуска реакций, необходимых для оплодотворения яйцеклетки. К сожалению, практических методов, позволяющих оценить влияние секрета слизистой матки, трубной жидкости на сперматозоиды, не существует. Но достаточно легки и доступны методы оценки взаимодействия сперматозоидов со слизью цервикального канала.
Изучение взаимодействия спермы и цервикальной слизи — важный этап при обследовании супружеской пары по поводу бесплодия.
Впервые подвижность сперматозоидов в цервикальной слизи была обнаружена в 1866 году ученым М. Симсом. Однако длительное время это открытие оставалось без внимания, и только в 1913 году Хунер повторил исследование, и с тех пор посткоитальный тест (тест Симса-Хунера) вошел в практику обследования супружеских пар с бесплодием. За это время были предложены разные модификации метода, но суть — определение количества и подвижности сперматозоидов в цервикальной слизи через некоторое время после полового акта — осталась прежней.
Способность сперматозоидов проникать через цервикальную слизь зависит, как от подвижности и морфологии сперматозоидов, так и от характеристик цервикальной слизи.
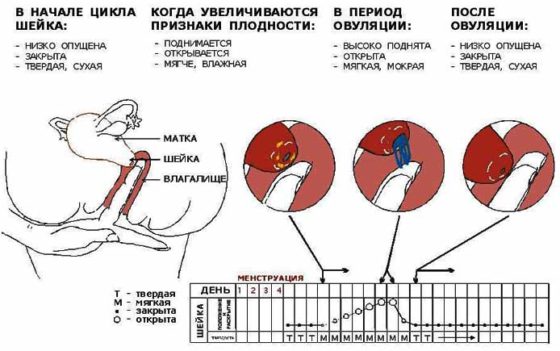
Канал шейки матки (цервикальный канал) является первым этапом, который должны преодолеть сперматозоиды. Канал шейки матки выстлан различными типами эпителиальных клеток. Характер и содержание секреторных гранул в эпителиальных клетках разных отделов цервикального канала отличается, а их секрет является одним из компонентов цервикальной слизи. Образование цервикальной слизи в эпителии канала шейки матки находится под контролем гормонов яичников, и ее качественные и количественные характеристики подвергаются циклическим изменениям соответственно фазам менструального цикла. Эстрогены (17B-эстрадиол) — гормоны первой фазы цикла — стимулируют образование обильной цервикальной слизи, в то время как прогестерон секреторную активность желез шейки матки подавляет. У здоровых женщин репродуктивного возраста ежедневное образование цервикальной слизи варьирует от 500 мкл в середине цикла до менее, чем 100 мкл в другие периоды цикла. Помимо секрета желез шейки матки в состав цервикальной слизи может входить незначительное количество эндометриальной, трубной и, возможно, фолликулярной жидкости. Кроме этого, цервикальная слизь включает в себя лейкоциты, погибшие клетки эндометрия и эпителия канала шейки матки. И, таким образом, представляет собой гетерогенную субстанцию. Около 50% цервикальной слизи представлено водой.
Для цервикальной слизи характерны определенные реологические характеристики:
- Консистенция, вязкость — определяется молекулярным составом цервикальной слизи и зависит от концентрации белков и ионов. В различные периоды менструального цикла консистенция цервикальной слизи различна, достигая наибольшей плотности перед менструацией (за счет увеличения количества клеточных элементов) и наименьшей (водянистой) в середине цикла перед овуляцией. После овуляции вязкость цервикальной слизи вновь начинает возрастать.
- Растяжимость — характеризует эластические качества цервикальной слизи. В периовуляторный период растяжимость достигает 12-14 см, в то время как в другие периоды цикла составляет всего лишь 3-4 см.
- Кристаллизация — свойство цервикальной слизи, наблюдаемое в период высыхания на стекле. В периовуляторный период цервикальная слизь образует на стекле узоры, напоминающие листья папоротника.
По своему составу цервикальная слизь представляет собой гидрогель, включающий компоненты высокой и низкой плотности: электролиты, органические составляющие и растворимые белки. Компоненты высокой плотности — макромолекулы муцина, во многом определяющие реологические характеристики слизи. Цервикальная слизь это фибриллярная система, включающая подгруппы пептидов в центре и цепи олигосахаридов по краям. Циклические изменения в структуре цервикальной слизи оказывают влияние на жизнеспособность и подвижность сперматозоидов в канале шейки матки. Благоприятные для сперматозоидов изменения в цервикальной слизи наступают приблизительно с 9-го дня нормального 28-дневного менструального цикла и постепенно возрастают, достигая пика в период овуляции, а увеличение вязкости в лютеиновой фазе цикла создает для сперматозоидов труднопреодолимый барьер. Помимо изменения вязкости цервикальной слизи миграции сперматозоидов препятствуют лейкоциты и погибшие клетки эпителия (что особенно выражено при воспалительном процессе в цервикальном канале). Индивидуальные особенности цервикальной слизи и сперматозоидов приводят к различиям во времени и способности сперматозоидов проходить через цервикальный канал в полость матки. Подвижные сперматозоиды могут задерживаться в цервикальной слизи крипт шейки матки, где они длительно сохраняют жизнеспособность и постепенно медленно проникают в полость матки.
Для осуществления репродуктивной функции наиболее важны некоторые свойства шейки матки и цервикальной слизи:
- Создание благоприятных условий для проникновения сперматозоидов в период овуляции и наоборот препятствия в другие периоды менструального цикла.
- Защита сперматозоидов от «враждебной» среды во влагалище.
- Создание необходимых условий для энергии сперматозоидов
- Осуществление естественного отбора сперматозоидов на основании их подвижности и морфологии
- Создание на короткий промежуток времени резервуара сперматозоидов
- Запуск реакции капацитации
Важный момент, необходимый для правильной оценки взаимодействия сперматозоидов и цервикальной слизи, — выбор дня цикла для проведения теста. Это связано с изменениями цервикальной слизи и необходимостью проведения теста именно в периовуляторный период, когда наблюдаются наиболее благоприятные условия для сперматозоидов. У некоторых женщин тест становится положительным только в течение 1-2 дней периовуляторного периода.
Перед проведением теста обязательно оценивают состояние цервикальной слизи, что подразумевает оценку вязкости, растяжимости, кристаллизации и pH. По рекомендациям ВОЗ (2000г) для оценки свойств цервикальной слизи используют бальную систему, разработанную Moghissi в 1976 году. Максимальное число баллов равно 15. 10 баллов и более обычно характеризует хорошее состояние цервикальной слизи и благоприятные условия для пенетрации сперматозоидов, сумма баллов менее 10 соответствует неудовлетворительным изменениям цервикальной слизи. Количество баллов зависит от объема собранной цервикальной слизи, консистенции, кристаллизации и растяжимости.
При проведении теста цервикальная слизь собирается специальной пипеткой. Объем цервикальной слизи оценивается, как 0баллов — 0 мл; 1балл — 0.1 мл; 2 балла — 0.2 мл; 3 — 0.3 мл и более.
Один из наиболее важных показателей, влияющих на способность сперматозоидов к пенетрации, — консистенция цервикальной слизи. Наименьшая резистентность к проникновению сперматозоидов наблюдается в середине цикла, когда вязкость слизи минимальна, а повышенная вязкость в лютеиновую фазу создает труднопреодолимый барьер для сперматозоидов.Отмершие клетки и лейкоциты создают дополнительное препятствие для миграции сперматозоидов. Так, выраженный эндоцервицит часто сопровождается снижением фертильности. Консистенция оценивается, как: 0баллов при наличии плотной, высокой вязкости предменструальной слизи; 1 балл — слизь средней вязкости; 2 балла — незначительной вязкости; 3 балла — водянистая, минимальной вязкости преовуляторная слизь.
Кристаллизация это свойство цервикальной слизи, обнаруживаемое при исследовании под микроскопом. При нанесении на предметное стекло в периовуляторный период цервикальная слизь высыхает в виде структуры, подобной листу папоротника. В зависимости от состава слизи фигуры на стекле могут представлены только в виде стебля папоротника, либо иметь вторичные, третичные и четвертичные ответвления. Кристаллизация оценивается, как: 0баллов — нет кристаллизации; 1 балл — атипичная кристаллизация; 2 балла — первичная или вторичная структура папоротника; 3 балла — четвертичная и более структура.
Растяжимость цервикальной слизи оценивается в см при помощи специальных инструментов: 0 баллов — растяжимость менее 1 см; 1 балл — 1-4 см; 2 балла — 5-8 см; 3 балла — 9 и более см.
Дополнительно при микроскопии цервикальной слизи оценивается количество клеток ( лейкоцитов, погибших клеток эпителия) в 1 мл цервикальной слизи.
pH цервикальной слизи оценивается с помощью специальной тест-полоски сразу после сбора или непосредственно в цервикальном канале. В норме pH составляет 6.4-8.0. При проведении исследования важно исключить попадание слизи, содержащейся во влагалище, т.к. pH содержимого влагалища ниже, чем эндоцервикальной слизи. На подвижность сперматозоидов изменения pH цервикальной слизи оказывают большое влияние. Кислая среда делает сперматозоиды неподвижными, в то время как щелочная увеличивает их подвижность. Тем не менее, чрезмерное защелачивание цервикальной слизи (pH более 8.5) может также оказывать неблагоприятное влияние на подвижность сперматозоидов. Оптимальное pH 7.0-8.0 наблюдается в периовуляторный период менструального цикла. Хотя, и pH 6.0-7.0 может быть совместимо с пенетрацией сперматозоидами. Значительное снижение pH цервикальной слизи зачастую связано с бактериальными инфекциями.
Дополнительно для определения качества цервикальной слизи и периода менструального цикла оценивается симптом «зрачка». Под термином симптом «зрачка» понимают вид цервикальной слизи в наружном зеве канала шейки матки. Симптом оценивается при осмотре врача. В периовуляторный период, когда цервикальной слизи много, и она имеет прозрачный и водянистый характер, симптом «зрачка» оценивается, как положительный.
Таким образом, цервикальная слизь доступна для пенетрации сперматозоидов в течение ограниченного периода времени. Длительность этого промежутка времени у каждой женщины индивидуальна, и может отличаться в разных циклах. Поэтому важный момент — правильный выбор времени проведения теста.
Оценка взаимодействия сперматозоидов и цервикальной слизи может проводиться как in vivo, так и in vitro. Посткоитальный тест — это исследование взаимодействия сперматозоидов и цервикальной слизи in vivo, т.е. оценка количества и подвижности сперматозоидов в цервикальной слизи через некоторое время после полового акта. Методы in vitro подразумевают оценку проникновения и подвижности сперматозоидов в цервикальную слизь на стекле.
В настоящее время предложены различные модификации посткоитального теста. Основное различие — длительность промежутка времени между проведением исследования и коитусом. По рекомендациям ВОЗ от 2000г для проведения теста рекомендуется промежуток времени от 9 до 24 часов.
Техника проведения ПКТ: специальной пипеткой проводят забор слизи из цервикального канала и заднего свода влагалища. Образцы слизи наносят на предметное стекло и изучают под микроскопом. Во влагалище сперматозоиды обычно погибают в течение 2 часов после коитуса. Обнаружение погибших или подвижных сперматозоидов в пробе из влагалища гарантирует то, что сперма попала во влагалище. При исследовании цервикальной слизи оценивают число и подвижность сперматозоидов в поле зрения.
Количество сперматозоидов в нижней части цервикального канала изменяется в зависимости от времени, прошедшего после полового акта. Наибольшее количество сперматозоидов в нижней части цервикального канала наблюдается через 2-3 часа после коитуса. В зависимости от подвижности выделяют быстрые прогрессивно подвижные сперматозоиды (класс А), медленные прогрессивно подвижные сперматозоиды (класс В), сперматозоиды с неправильным движением (класс С), неподвижные сперматозоиды (класс D). Наиболее важный критерий нормального проникновения сперматозоидов в цервикальную слизь — обнаружение сперматозоидов класса А.
Результаты посткоитального теста могут быть отражены, как отрицательный или положительный. Цель посткоитального теста — не только определить число активно-подвижных сперматозоидов, но и оценить выживание сперматозоидов через длительное время после коитуса (роль резервуара). Таким образом, тест проведенный через 9-24 часа после коитуса характеризует именно выживаемость сперматозоидов. При этом обнаружение единичных подвижных сперматозоидов в эндоцервиксе свидетельствует против возможного шеечного фактора, как причины бесплодия.
Отсутствие сперматозоидов во влагалище и цервикальной слизи могут быть связаны с нарушением эякуляции и непопаданием сперматозоидов в половые пути женщины.
Посткоитальный тест является одним из самых «капризных» методов обследования при бесплодии. Очень часто причиной отрицательного ПКТ становится слишком раннее или слишком позднее проведение исследования, местные воспалительные процессы, повышение вязкости цервикальной слизи, связанное с низким уровнем эстрогенов перед овуляцией в цикле исследования. Однократный отрицательный ПКТ не указывает достоверно на наличие шеечного фактора бесплодия, т.к. может быть связан с неправильным проведением. В случае отрицательного результата рекомендуется повторное проведение теста в следующем цикле, а в ряде случаев проведение теста in vitro.
Также как и ПКТ, тест in vitro (проба Курцрока-Миллера) проводится в периовуляторный период. На предметное стекло помещают каплю спермы и каплю цервикальной слизи. Капли покрывают покровным стеклом. Под микроскопом оценивают проникновение сперматозоидов на границе спермы и цервикальной слизи. При положительной пробе спермии проникают через границу слизи, при отрицательной — этого явления не наблюдается. При отрицательном результате пробы дополнительно могут быть проведены перекрестные пробы с донорской спермой и донорской цервикальной слизью.
Отрицательные тесты взаимодействия сперматозоидов и цервикальной слизи могут указывать на участие шеечного фактора в проблеме бесплодия. Для исключения иммунных нарушений (наличие антиспермальных антител в сперме или цервикальной слизи), как причины отрицательного ПКТ, проводится дополнительное обследование, включающее MAR-тест, определение уровня АСАТ в крови и цервикальной слизи. При подтверждении роли антиспермального иммунитета в генезе бесплодия проводится десенсибилизирующая терапия (прекращение контакта женского организма со спермой на несколько месяцев), что приводит к снижению уровня АСАТ, иммуносупрессивная терапия (глюкокортикоиды). При неэффективности консервативной терапии к методам выбора относится внутриматочная инсеминация (механическое преодоление шеечного фактора) и методы вспомогательных репродуктивных технологий (ЭКО, ИКСИ).
источник
Я семь лет не могла забеременеть было два любимых человека один из них муж, а другой просто сожитель и у нас не получались дети хотя по крови совместимость и со спермой всё отлично но не приживалась она у меня почему так и не было выяснено, А потом я встретила парня и у на был один полвой акт не защещённый акт и я забеременнила вот такие делишки, а кровь была у нас разная у меня отриц, а у него полож.мне говорили, что с такими показателями у меня вообще никогда детей не будет.
шеечный факт, вам надо сразу на ИИ. вообще результативность ИИ не очень, но это из-за того, что ее делают всем подряд. а у вас прямое показание к ней
и так к слову, подруга забеременела сама с таким диагнозом, плюс тяжелая наследственная тромбофилия. так что все бывает!
К пункту про нарушение целостности маточных труб. У меня недавно был спор с одной мамочкой-врачом. Она утверждала, что спайки не вредят зачатию. Смешно даже. Столько бесплодных идут на лапару, рассекают спайки, и беременеют.
Если есть инфекции, то будет воспаление. Оно опасно тем, что организм наращивает спайки, защищаясь от распространения воспаления. Это особенно опасно для женщин при воспалениях малого таза. Как пример, вот такое видео. Я его ей показывала, она все равно как баран уперлась)))
Всем привет, я тоже не могла забеременеть больше года, а сейчас стала счастливой мамой) Я думаю, что мой опыт поможет многим женщинам. Тем, кто не может долго забеременеть, это однозначно стоит дочитать до конца >>> goo.gl/tdW5aa
+ ещё оставлю совет от врача.
Как делать правильный тест на овуляцию?
Если вы легли спать вовремя (а для планюшек и Б, край 11 вечера!), если вы во время всей ночи ни разу не проснулись для того, что бы сходить в туалет, то самая первая утренняя порция выдаст правильную концентрацию и тест будет считаться действительным.
Если вы ночью, хоть один раз встали в туалет, тест — не действительный. Если легли спать после двух ночи — нет, не действительный.
И ещё были советы, но я их уже записала под корку мозга и забыла на данный момент(
1. Фолик можно попробовать и в 16-17 мм лопнуть!
2. Вы пишите, что на 8 дц фолик должен быть 10 мм. Учитывая, что овулька своя может раньше времени наступить. Рекомендуется лопнуть фоликул ну где-то на 12 дц. Потому что если не ввести хгч, то на 14 дц может быть уже киста. Итого за 4 дня по вашим расчетам фолик должен вырасти на 10 мм? Ну реально, но у всех всё очень индивидуально. Обычно на 8 дц фолик 11-11,5 мм. Пишу лично по себе именно этот пункт.
3. Гельминты это вообще полный развод для ло*хов.
+ ещё, вопрос один.
Стимуляции овуляций бывают разные: моностимуляция или гиперсимуляция. Моно используется в цикле без Эко, вторая в цикле Эко.
Спасибо! Теперь понятно, что такое бесплодие 2 степени.
Юлия, на самом деле у меня мама родила второго ребенка в 27) подруго родила свою первую девочку в 27) сейчас у друзей родился прекоасный мальчик и ей 28))) это все индивидуально)
хоть тут и пишут норма цикла до 40 дней, пока я не сократила цикл до 28 препаратами, я не могла забеременеть.
да тоже думаю нужно пройти этот тест
А у меня есть мысль, что елси организм не принимает клетки, то че его насиловать? и заставлять и делать то, чего природой не предусмотрено. Может от заставлений больные дети родятся?
Очень полезная статья
На 2013 год у нас за плечами было уже 7 лет борьбы с бесплодием и 5 неудачных попыток ЭКО/ИКСИ (3 свежих + 2 крио протокола) в двух разных клиниках Санк-Петербурга («Скандинавия / Ава-Петер», врач Чежина М. В. и «МЦРМ», врач Кирсанов А. А.)
У мужа проблемы с морфологией ( терратозооспермия, морфологически нормальных форм 2%). У меня потеряна правая труба, других патологических состояний не выявлено. Почему не получается беременность питерские врачи не могли нам объяснить, предлагалось продолжать попытки (ставили бесплодие неясного генеза).
После последней неудачной попытки в «МЦРМ» было настолько невыносимо тяжело психологически, что меня начало кидать в две крайности: от нежелания вообще жить дальше до желания усыновить кого-нибудь из детдома.
Муж видя мое состояние, начал анализировать интернет и нашел МизМеди. Мы почитали отзывы и поняли, что тут нам могут помочь или хотя бы проанализируют и объяснят почему же не получается.
Мы написали Веронике. Сначала была долгая переписка с детальным рассмотрением наших анализов и ситуации. Могу сказать, что просто по переписке удаленно нам уже бесплатно помогли больше, чем тут в России мы ходили к врачам платно.
По моим анализам корейские врачи озвучили мне диагноз СПКЯ.
Сказали, что при СПКЯ хорошо обычно с количеством, но страдает качество клеточек, и сказали, что будем над ним работать в протоколе. И попросили еще сделать анализ на толерантность к глюкозе, потому что, оказывается, при этом диагнозе может страдать усваиваемость глюкозы, это мешает имплантации.
Еще по УЗИ выяснилось, что у меня киста. Русские врачи продиагностировали ее как пароовариальную. Корейские врачи, посмотрев анализы и УЗИ, сказали, что это похоже фолликулярная и она должна уйти на противозачаточных. При этом если она все же фолликулярная и не уйдет в этом цикле, то с ней ехать в Корею и вступать в протокол в ближайшем цикле нельзя. Корейские врачи прописали какие лекарства пропить. Киста оказалась фолликулярной и лопнула в этом же цикле и мы полетели в Сеул.
При обследовании уже в Корее у меня еще обнаружили аутоимунный фактор — антитела, которые влияют на отторжение эмбриона моим организмом. Это тоже учли при лечении в Корее.
Удивительно, что лечение в МизМеди было организовано настолько комфортно, как будто мы в отпуск приехали. Мы даже отдохнули и успели немного попутешествовать — Корея очень интересная страна.
Вернулись мы из Сеула с положительным результатом ХГЧ, беременность протекала на удивление легко, теперь наше долгожданное чудо сопит рядышком.
Хочу провести небольшой сравнительный анализ процедуры ЭКО в России и в Корее для тех, кому интересно.
1) В России в свежем протоколе мне всегда переносли трехдневок, остальным давали развиться до шестидневок и если они доживали — их замораживали для следующего протокола. В МизМеди каким то образом умеют прогнозировать будут клеточки развиваться или нет. У нас получили 7 клеточек, 5 оплодотворилось и дожило до трех дней. Из них 3 остановились в развитии и не дожили до пяти дней. Осталось 2 доживших до пяти дней и были хорошего качества CG2. То есть в свежем протоколе стараются подсадить максимально развившиеся и качественные и умеют прогнозировать те, которые доживут до пяти дней. При том, со мной одновременно вызвали девочку и переносили ей трех дневные, как то спрогнозировали, что до пяти дней они не доживут и подсаженными у них больше шансов развиться дальше.
2) В МизМеди на перенос эмбрионов нужно приходить на полный мочевой пузырь, чтобы врач мог выбрать под контролем УЗИ по брюшной полости самое хорошее место эндометрия в матке для наиболее успешной приживаемости клеточек. Мне очень удачно прикрепили клеточку по передней стенке матки — за всю беременность не было ни отслойки, ни проблем с расположением плаценты. В России мне делали эту процедуру на пустой мочевой, место прикрепления врач выбирал «на глаз» — исходя из своего опыта, в завершение процедуры еще вставляли вагинальный датчик.
3) Стоял вопрос переносить мне обе клеточки или одну. В России стараются переносить на всякий случай 2. Тут мне врач Джонг Да Джонг сказала, что решать мне, но качество такое, что можно перенести одну и все должно получиться, все таки беременность двойней намного сложнее и роды тоже. И оказалась права!
4) В России я горстями ела и колола кучу лекарств в каждом протоколе и плохо себя чувствовала. В МизМеди лекарства были строго по показаниям с учетом сделанных анализов, их было в итоге намного меньше и я себя хорошо чувствовала в протоколе.
5) Врачи, с которыми мне довелось бороться с нашей проблемой в России («Скандинавия / Ава-Петер», врач Чежина М. В. и «МЦРМ», врач Кирсанов А. А.) разговаривают с пациентами как небожители и стараются ничего нормально не объяснять и не исследовать и не анализировать. В МизМеди другой подход — тут сдаешь много анализов, которые тщательно анализируются, что бы учесть все особенности и нюансы при лечениии. И все объясняют очень доходчиво.
6) В России оборудование для ИМСИ (выбор сперматозоидов под более высоким увеличением) есть не во всех клиниках и часто идет как отдельная процедура, которую еще не все врачи приветствуют, аргументируя что хороший эмбрионолог и «на глаз» выберет. В МизМеди процедура ИМСИ идет как сама собой разумеющаяся, тут только на таком оборудовании и отбирают сперматозоиды.
Наши личные выводы: в Корее в МизМеди очень сильная и продвинутая эмбрионология, стоимость лечения дешевле, чем в Санкт-Петербурге. Стоимость проживания сопоставима или немного дешевле, билеты только дорогие. Если у вас проблема с качеством эмбрионов, то, как показал наш опыт, в Корее шансы будут максимальными (тут американская школа эмбрионологии и американская шкала оценки качества эмбрионов)
Мое впечатление такое: в России многие этапы этой сложной процедуры делают «на глаз», теряя драгоценные доли процентов успешного исхода, не назначают такого количества анализов и в итоге не имея полной картины делают процедуру «пальцем в небо» — авось получится, а лучше чтоб и не получилось — это в каком то смысле выкачивание денег. Не получится — когда-нибудь получится — нужно продолжать попытки — такой у нас в России подход, к сожалению. Поэтому наше мнение — не теряйте по напрасну время и деньги — в МизМеди шансы, что все получится, намного выше .
Хотим от всей души поблагодарить МизМеди. Благодаря им произошло наше самое большое и долгожданное чудо — родился наш сынок. Спасибо доктору Джонг Да Джонг! Спасибо Веронике, Татьяне, Наталье за заботу и поддержку!
Буду рада, если мой опыт поможет, тем, кто попал в аналогичную ситуацию.
Приехала в Израиль! Подбивала финансы и уточняла цены: предпрограммная диагностика ЭКО у них 3.5$. Короткий протокол до 9$, а длинный от 11$. Стоимость лекарств входит в общую стоимость. По-моему, нормальная цена.
Выше девочки пишут, что у них пролет. Мне консультант Ассуты объяснял, что основная причина неудачных иск. оплодотворений в республиках бСССР — неправильная диагностика и не те лекарства.
Пока только по телефону общалась. Впечатления очень позитивные. в других клиниках так подробно меня не консультировали по телефону. Посмотрим, что дальше. Пока у родственников в Ашкелоне нахожусь. В воскресенье поеду на консультацию. Постараюсь рассказывать по мере возможности как тут. Думаю, всем будет интересно.
источник
Данные статистики ВОЗ указывают, что примерно 9 процентов пар репродуктивного возраста страдают от бесплодия. Шеечным фактором бесплодия называется препятствие прохождения сперматозоидов на уровне шейки матки. Это может быть связано с изменением качества шеечной слизи, присутствия в ней антител, формирования механической преграды в виде спаек, опухолевых образований, рубцов и прочего. Цервикальный фактор бесплодия диагностируется в среднем у 4 процентов бездетных пар.
Основные функции шеечной слизи:
- Барьерная – защита матки от проникновения в нее болезнетворных бактерий. Половые инфекции длительное время не проникают в полость матки из-за лейкоцитов, иммуноглобулинов которые находятся в цервиксе, щелочной реакции.
- Обеспечение должной подвижности сперматозоидов для достижения ими яйцеклетки. С приближением овуляции шеечная слизь делается тягучей, эластичной, ее количество увеличивается. В этих условиях полноценным сперматозоидам проще передвигаться, а дефектные спермии «отсеиваются» и яйцеклетки не достигают.
Начало пути, который спермии проходят к ооциту, называется цервикальным каналом. Он играет важнейшую роль в женской репродуктивной системе, поскольку защищает ее от патогенных организмов, вирусов, антител, препятствует прохождение слабых сперматозодов. Цервикальный канал выстлан цилиндрическим эпителием, который продуцируют слизь, что обусловливает его свойства.
Эта слизь является гетерогенной субстанцией, в составе которой имеется:
- вода;
- гликопротеины;
- лейкоциты;
- отмершие клетки маточного эпителия;
- иммуноглобулины и прочие вещества.
Цервикальный канал и вырабатываемая в нем слизь принимает активное участие в оплодотворении. Когда женские половые гормоны в норме, шеечная слизь меняет свой состав в зависимости от фазы менструального цикла и готовится принять спермии.
Если слизь не имеет необходимых свойств, ее мало, то отверстие канала шейки матки становится непроходимым для сперматозоидов, возникает шеечное бесплодие.
Изменения состояния цервикальной слизи могут быть связаны с инфекцией половых органов. В ней появляется большое количество лейкоцитов, ороговевших и слущеных клеток, эритроцитов, меняется рН. Это также негативным образом сказывается на подвижности сперматозоидов.
Механическое препятствие 
Длительно протекающие инфекции шейки матки приводят к развитию спаечного процесса, который препятствует оплодотворению. Возможно наличие кист, рубцовых изменений, опухолей в этой области, что деформирует цервикс, сперматозоиды в полость матки не попадают, развивается шеечное бесплодие.
Иногда возникает состояние, когда в цервикальной слизи вырабатываются антитела к сперматозоидам – иммунологическое бесплодие. Такие антитела встречаются и у мужчин на собственные половые клетки.
Если у женщины выработались антитела, то после полового акта количества подвижных сперматозоидов в шеечной слизи резко снижается и беременность не наступает. Этот тип бесплодия выделяют в отдельную группу, куда входит иммунологический фактор мужчины и женщины.
Признаки и симптомы бесплодия из-за шеечного фактора отсутствуют, если нет других патологий, инфекций. Женщину может беспокоить лишь отсутствие зачатия после многочисленных попыток. Когда имеются инфекционные причины развития шеечного фактора бесплодия, то возникают симптомы, соответствующие инфекционному агенту:
- зуд, жжение;
- плохо пахнущие выделения;
- дискомфорт во время коитуса;
- нарушение менструального цикла и прочие.
Мазок из цервикального канала
Осмотр шейки матки дает возможность увидеть близость овуляции и готовность к оплодотворению. К 14-ому дню менструального цикла при нормальной эстрогенной насыщенности происходит изменение состава цервикальной слизи. Наружный зев канала шейки матки приоткрывается, слизи присутствует в максимальном количестве, и при осмотре имеет вид «зрачка». В этом случае говорят о «положительном симптоме зрачка». В конце и начале цикла он отрицательный.
Если отмечается нарушения менструального цикла или отсутствие овуляции, этот признак не будет проявляться.
Пропускную способность цервикального канала определяют при таких процедурах, как выскабливание, гистероскопия. Если у женщины имеется механическое препятствие влагалища и шейки матки, то сперматозоиды не достигнут цели. Диагностические манипуляции при этом также затруднены.
Чтобы понять насколько качественна слизь, не развился ли шеечный фактор бесплодия, не ли инфекционного воспаления делают анализ цервикальной слизи. Это функциональное исследование, дает представление о гормональном фоне и об овуляции. В первые 6-8 дней менструального ритма слизь в канале не вырабатывается, женщина менструирует, количество эстрогенов низкое. Затем начинается продукция слизи и к овуляции она достигает своего пика.
Для определения иммунологического шеечного фактора бесплодия и жизнеспособности сперматозоидов в шеечной слизи выполняют посткоитальный тест. Суть его состоит в исследовании влагалищного содержимого спустя 2-12 часов после коитуса. По этому анализу можно понять, подвижны, жизнеспособны ли сперматозоиды в среде влагалища.
С помощью этого метода визуализации определяются объемные образования шейки матки, тела, труб и яичников.
Терапия шеечного бесплодия тесно связана с причинами возникновения и клиническими проявлениями, поэтому предполагает проведение различных методик.
- Противомикробная терапия в случае выявления инфекции. Назначают системные средства и местные – свечи.
- Корректировка гормональных факторов. Затем пациентке проводят повторную оценку проходимости канала для спермиев. Если мероприятие не дало ожидаемого результата, целесообразно использование вспомогательной репродуктивной технологии (ВРТ) ЭКО.
- Оперативного вмешательства при наличии объемного образования. На особенность последующего терапевтического лечения влияет выраженность и обратимость патологии маточной шейки.
- В случае обнаружения антиспермальных антител при исследовании слизи из шейки, применяют способы внутриматочной инсеминации или другие варианты экстракорпорального оплодотворения. Назначают криотерапию, позволяющую подавить местный иммунитет шейки. Иногда используют иммуноглобулин. Целесообразно проведение иммунизации пациентки лимфоцитами ее сексуального партнера.
Параллельно всем процедурам при лечении шеечного фактора бесплодия проводится корректировка иммунитета, восстановление микрофлоры влагалища и терапию сопутствующих гинекологических болезней.
источник
Всемирная Организация Здравоохранения по статистике выделяет до 15% бесплодных пар, при этом 5% из них носит идиопатический, т.е. неясный характер. Среди оставшихся 10% около 3% занимает шеечный фактор бесплодия.
Стоит отметить, что данная форма бесплодия в практической медицине считается прогностически благоприятной, так как она хорошо поддаётся медицинской коррекции.
Так как данная патология встречается достаточно редко, то и диагностическое выявление происходит не сразу.
В первую очередь проверке подвергается сперма партнёра, проведение анализа спермограммы помогает подтвердить или исключить мужской фактор бесплодия.
Во вторую очередь оценивают проходимость маточных труб и гормональный фон женщины и только в третью очередь рассматриваются остальные факторы женского бесплодия.
Хотя при наличии грубых нарушений в структуре шейки матки – дисплазия или выраженный воспалительный процесс проблема выявляется непосредственно в момент проведения гинекологического осмотра в зеркалах.
Бесплодие — это отсутствие беременности при наличии регулярной половой жизни (не менее трёх раз в неделю) и отсутствия какой-либо контрацепции в течении как минимум года, а у женщин старше 35 лет не менее 9 месяцев.
Шейка матки является её нижним отделом, которая соединяется с влагалищем своим верхним концом. По форме шейка матки у рожавших женщин цилиндрической формы, а у нерожавших конической формы.
Шейка матки состоит из наружного зева, внутреннего канала и внутреннего зева. Наружный зев покрыт многослойным плоским эпителием, хорошо визуализируется при влагалищном осмотре и имеет щелевидную форму у рожавших и округлую у нерожавших женщин.
Шеечный фактор бесплодия, что это? Проблема заключается в дефекте работы или структуры шейки матки, что не позволяет пропустить дальше сперматозоиды.
Канал шейки в среднем имеет длину 3 см. Цервикальный канал имеет ширину 8 мм и по структуре клеточной ткани покрыт цилиндрическим эпителием, богат железами, которые секретируют слизь.
Например, в период овуляции слизь в цервикальном канале выделяется более активно и имеет менее вязкую консистенцию, а её химические свойства обладают повышенной щелочной средой, что помогает сперматозоидам быстрее проникнуть в полость матки без повреждений.
Внутренний зев соединяет шейку матки и полость матки, а также обладает выраженным циркулярным слоем мышечной ткани. Цервикальный канал во время подготовки к родам может растягиваться до 10 см без потерь в своей прочности.
Путь сперматозоида к яйцеклетки весьма долгий, и начинается он с шейки матки, здесь они встречаются с первым серьёзным препятствием: цервикальная слизь тормозит малоподвижные и незрелые половые клетки, что формирует своеобразные естественный отбор.
Далее сперматозоиды попадают в полость матки, где, помимо аномалий развития – миом и других опухолей, неправильного строения или формы, нужно выбрать верное направление, а именно маточную трубу с яйцеклеткой.
При этом у яйцеклетки тоже есть свои сложности, выбравшись из доминантного фолликула под током жидкости она направляется к фимбриям, которыми заканчиваются маточные трубы. В некоторых случаях яйцеклетка может остаться в брюшной полости. В случае непроходимости маточных труб яйцеклетка может так и не встретиться со сперматозоидами.
Пройдя все испытания и, наконец, столкнувшись друг с другом сперматозоиды должны разрушить белковую оболочку яйцеклетки, для этого в головках сперматозоидов находятся протеолитические ферменты.
После соприкосновения с белочной или лучистой оболочкой яйцеклетки, происходит выделение ферментов, разрушающих оболочку яйцеклетки. Первый сперматозоид, который проконтактирует с цитоплазмой яйцеклетки после разрушения лучистой оболочки её и оплодотворит.
В течение нескольких минут, путём каскадной ферментативной реакции проницаемость яйцеклетки для остальных сперматозоидов нарушается, что приводит к профилактике полиспермии.
Малейшее отклонение в физиологичной работе шейки матки приводит к затруднению проникновения сперматозоидов в полость матки, даже во время овуляции.
Шеечный фактор бесплодия из-за наличия антиспермальных антител
Существует ряд патологий, которые могут стать причиной развития такой патологии, как цервикальный фактор бесплодия:
- Дефект или дисбаланс гормонального фона – самый частый фактор. В этом случае цервикальная слизь значительно изменяет химический состав и вместо поддержания сперматозоидов способствует их нарушению активности;
- Воспалительные заболевания;
- Фоновые или предраковые заболевания шейки матки;
- Травмы или хирургические вмешательства: выскабливания, конизация шейки матки, разрывы шейки во время родов;
- Наличие антиспермальных иммуноглобулинов;
- Аномалии развития.
Косвенными признаками, указывающими на дефекты в работе шейки матки, являются недолеченные инфекции и их проявления, а также нерегулярность и вариабельность в длительности менструального цикла.
Для диагностики этого заболевания необходима консультация гинеколога и проведение ряда лабораторных и инструментальных методов исследования.
Во время гинекологического осмотра и кольпоскопии доктор может определить аномалии строения или наличие активного воспалительного процесса, в таком случае назначается лечение по установленному клиническому диагнозу. При здоровой шейке специалист предлагает провести посткоитальный тест.
Проба Курцрока—Миллера для диагностирования шеечного фактора бесплодия
Посткоитальный тест следует проводить в промежуток от 9 часов до суток после последнего полового акта. Женщина собирает цервикальную слизь, после чего выделения подвергают оценке in vivo и in vitro.
Цервикальный секрет помещается на лабораторное стекло для проведения пробы Курцрока—Миллера, где оценивается качество цервикальной слизи и спермограммы, а также их взаимодействие. При отрицательном результате теста диагностируется шеечный фактор бесплодия.
Метод подбора терапии зависит от непосредственного фактора или причины, которая вызвала шеечное бесплодие.
Шеечный фактор бесплодия лечение:
- В случае воспалительного заболевания назначается курсовая антибактериальная терапия с восстановлением микробиотических свойств шеечного канала.
- В случае вирусной инфекции назначаются противовирусные препараты.
- При фоновых заболеваниях шейки матки или предраковых состояниях выполняется криодиструкция, диатермокоагуляция, радиоволновое или лазерное лечение.
- При аномалиях строения оказано хирургическое лечение.
- Если выявлена гормональная дисфункция, то обеспечивается нормализация баланса гормонов.
При отрицательном посткоитальном тесте рекомендуется программа вспомогательных репродуктивных технологий. Они являются крайними методами лечения, однако весьма эффективны.
Криодиструкция для лечения эрозии шейки матки
К ним относятся следующие методы:
- Внутриматочная инсеминация – этот метод предполагает введение спермы при помощи зонда сразу в полость матки, минуя цервикальный канал.
- Экстракорпоральное оплодотворение – в данной программе оплодотворение осуществляется в лабораторных условиях с последующим переносом эмбриона в полость матки матери.
Методы вспомогательных репродуктивных технологий используются при наличии ряда факторов бесплодия, например, при некачественной сперме используются программы ИКСИ, ИМСИ или ПИКСИ.
В ходе этих программ сперма повергается дополнительному контроль под микроскопом, проводится тест с гиалуроновой кислотой, выбирается самый качественный сперматозоид и вручную подсаживается внутрь яйцеклетки.
Шеечный фактор бесплодия лечение народными средствами. Средства народной медицины также могут оказаться эффективными, однако не стоит их использовать в разрез с медикаментозными или иными формами квалифицированного медицинского лечения.
Сбор трав Боровой Матки и Красной Щетки для устранения шеечного фактора бесплодия
К средствам народной медицины можно отнести Боровую матку и Красную щётку – растительные отвары. Они показаны при активных формах воспалительных процессов, локализующихся в шейке матки.
Шеечный фактор – одна из самых «благородных» форм бесплодия, так как она достаточно легко поддаётся коррекции и свободно устраняется современными вспомогательными репродуктивными технологиями.
Для того, чтобы избежать серьёзных патологических состояний и иных форм нарушений в шейке матки и цервикальном канале, которые в последствии могут привести к развитию шеечного фактора бесплодия и не только, каждая женщина должна внимательно относиться к своему здоровью, регулярно наблюдаться у гинеколога и своевременно лечить возникшие заболевания.
Это позволит предотвратить не только патологию женской репродуктивной системы, но и улучшить процесс преграидарной подготовки к наступлению желанной беременности.
источник
| Иммунологическое бесплодие. Антиспермальные антитела. Шеечный фактор. АСАТ по крови и ЦС (у женщин и мужчин), МАР-тест На страницу : 1, 2, 3 . 26, 27, 28 След. |
Сейчас эту тему просматривают: Нет
   |
На сайте с 15.06.04 |
Вернуться к началу | |
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||










 В прошлый месяц показало 154,7 ед. при нороме 0-60, а в этот месяц 24,7. Безо всякого лечения и презервативов
В прошлый месяц показало 154,7 ед. при нороме 0-60, а в этот месяц 24,7. Безо всякого лечения и презервативов 
