Бесплодие — серьезное испытание для женщины. С угрозой материнству ведут борьбу ведущие специалисты мира. Для выявления причин бесплодия и их устранения разработаны специальные методики. Когда проводится гистероскопия и лапароскопия одновременно. Почему совмещают оба метода, чем они отличаются и к каким результатам приводят?
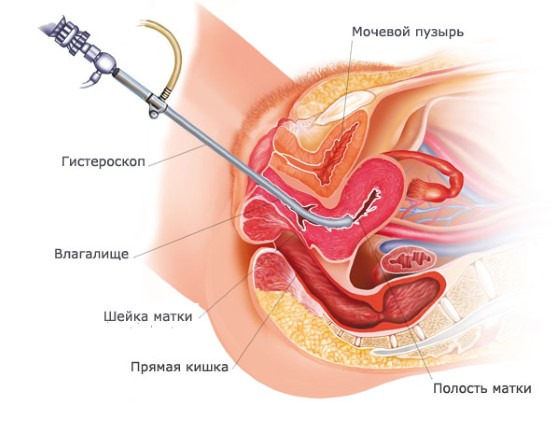
Гистероскопия отличается от лапароскопии техникой выполнения. Гистероскоп вводят внутрь матки через влагалище. Лапароскопия — инвазивный метод исследования полости матки и соседних органов посредством прокола стенки брюшной полости. Лапароскопию всегда проводят под общей анестезией, а гистероскопию — под местным обезболиванием.
Гистероскопия — это внутреннее исследование органа, лапароскопия позволяет обследовать внешнюю поверхность матки и прилегающих к ней органов.
Обратите внимание! Гистероскопию проводят без надрезов и проколов органов.
В каких случаях проводят внутреннее и внешнее обследование матки?
Гистероскопию (внутренняя диагностика) назначают для:
- обнаружения папиллом и наростов на слизистой;
- выявления причин сбоя в менструальном цикле;
- удаления старой спирали и остатков слизистой после чистки;
- выявление причины выкидышей;
- исследования эндометрия;
- осложнения течения беременности;
- исследование причин иных патологий.
Также диагностику назначают после неудачного протокола ЭКО, периодических маточных кровотечениях, врожденных аномалиях детородных органов.
Лапароскопию назначают для:
- диагностики внематочной беременности;
- исследования причин патологии яичников;
- исследования новообразования на внешней оболочке органа;
- проведения перфорации органа;
- иных гинекологических проблем.
После завершения операции область проколов зашивают, швы необходимо снять через 12-14 дней в больнице. Обе процедуры проводят после обследования анализов в лаборатории. Так как лапароскопия предполагает введение анестезии, необходима предварительная подготовка — отказ от пищи накануне диагностики.
Противопоказания к проведению лапароскопии и гистероскопии:
- злокачественные новообразования;
- сильно выраженное ожирение;
- спайки после ранее проведенных полостных операций;
- грыжа.
Есть ли риск развития осложнений после хирургии? Осложнения могут появиться после любых оперативных манипуляций с внутренними органами, это зависит от тяжести имеющейся патологии и особенностей организма женщины. Однако статистика осложнений невелика.
Чтобы не спровоцировать неприятность после проведения обеих процедур, нельзя пользоваться тампонами во время месячных, принимать горячие ванны и париться в сауне. Запрещены спринцевания и любые манипуляции с половыми органами без одобрения гинеколога. Этих ограничений необходимо придерживаться до полного восстановления здоровья.
Многие пациентки интересуются, можно ли заменить одну диагностику другой? Так как техника проведения и область исследования обеих процедур не схожи, взаимозаменяемость исключена. В гинекологической практике применяют поочередное либо одновременное проведение обеих процедур.
Например, гистероскопия позволяет взять кусочек ткани для лабораторного анализа, быстро удалить новообразования на внутренних стенках матки. Лапароскопия может заменить классическую полостную операцию, только без рассечения брюшной стенки и соседних с маткой органов.
С помощью гистероскопии можно уточнить диагноз патологии, лапароскопия устраняет любую патологию репродуктивных органов. Поэтому невозможно дать ответ, что лучше — гистероскопия или лапароскопия.
Отличия гистероскопии и лапароскопии:
- при лапароскопии делают проколы в брюшной полости, гистероскопия проводится без разреза тканей;
- гистероскопия менее травматична для организма женщины, так как не повреждает соседние с маткой органы;
- лапароскопия применяется для лечения всех гинекологических заболеваний, гистероскопия исследует только полость матки и патологии внутри нее;
- лапароскопия имеет множество противопоказаний, препятствием к проведению гистероскопии является лишь плохая свертываемость крови.
После гистероскопии осложнений может не быть, если пациентка придерживается рекомендаций гинеколога. Максимум поболит низ живота, и то не долгое время. Кровянистые выделения бывают не у всех пациенток, и связаны они не с проведенным исследованием, а с особенностями реакции организма на вмешательство.
После лапароскопии требуется длительный восстановительный период, не исключено развитие воспалительных процессов в брюшной полости. Пациентка должна соблюдать диету и иные послеоперационные ограничения, а также следить за послеоперационными швами.
В каких случаях обе манипуляции проводят одновременно? Это делают при необходимости диагностических исследований совместно с проведением хирургических манипуляций.
Проводится ли лапароскопия и гистероскопия при бесплодии, есть ли шанс восстановить репродуктивную функцию с помощью данных методик? Причины бесплодия могут быть самыми разнообразными. Например, спаечные процессы в трубах препятствуют продвижению сперматозоидов в яичники. С помощью проведения гистероскопии можно убрать спайки, что освободит путь для сперматозоидов.
Гистероскопия позволяет установить точный диагноз, на основе которого гинеколог назначает соответствующий клинической картине курс лечебных манипуляций. Также гистероскопия помогает избавиться от многих патологий, препятствующих успешному оплодотворению:
- кисты яичников;
- спаечная непроходимость;
- опухоли, кисты, полипы;
- эндометриоз.
Пациенток интересует вопрос о сроках наступления возможной беременности после оперативных манипуляций. Шанс забеременеть зависит от индивидуальных особенностей организма пациентки, тяжести имеющейся патологии и сложности проведенной хирургии. Свою лепту вносят: возраст, существующие хронические воспалительные процессы репродуктивных органов и осложнения после операции.
Обратите внимание! Преждевременная беременность после лапароскопии всегда заканчивается нежелательными последствиями. Время зачатия необходимо согласовать с участковым гинекологом.
Когда желательно планирование беременности? Чтобы организм полностью восстановился после хирургических манипуляций, должно пройти три месяца или полгода. После тщательного обследования пациентки гинеколог выносит заключение о возможности/невозможности зачать ребенка. Операция кисты яичника отодвигает время планируемого оплодотворения на полгода вместо трех месяцев.
Удаление поликистоза яичников не требует длительного восстановительного периода, поэтому уже через 28-30 дней можно думать о зачатии ребенка. Восстановление женского здоровья после внематочной беременности требует длительного периода реабилитации — не менее полугода. Врачи с осторожностью относятся к планированию зачатия после внематочной, рекомендуют дать отдых организму около года.
Как проходят роды после лапароскопии? Данная операция не оставляет после себя рубцов на теле матки, поэтому женщина может рожать естественным путем. Если врачи посчитают необходимым, пациентке сделают кесарево сечение. Не следует думать, что слабая родовая деятельность спровоцирована предшествующей родам операции — она зависит от особенностей женского организма.
Гистероскопия делится на два типа — диагностическая и хирургическая. После диагностических процедур препятствий к зачатию нет. Хирургические манипуляции устанавливают свои правила: организму необходим восстановительный период. Реабилитация полностью зависит от тяжести патологического процесса и проводимой хирургии.
Как правило, шести месяцев достаточно, чтобы организм восстановился после вмешательства. После хирургии возможно развитие внутриматочной инфекции, поэтому преждевременная беременность может закончиться выкидышем или преждевременными родами.
Вялотекущий инфекционный процесс в матке также может спровоцировать гипоксию плода, многоводие, неправильное положение плода и фетоплацентарную недостаточность. Поэтому спешить с оплодотворением не рекомендуется. Перед зачатием гинеколог проведет тщательное обследование с помощью инструментальной и лабораторной диагностики — УЗИ , бак посев флоры влагалища, анализ крови и мочи.
Для сохранения наступившей беременности применяют синтетические гормональные препараты, (например, Дюфастон), которые способствуют надежной фиксации эмбриона к стенке матки. Также этот препарат стимулирует эндометрий, подготавливает полость матки к вынашиванию плода и устраняет сокращение мышечных волокон. Дюфастон назначают в первом триместре беременности.
Лапароскопия и гистероскопия — современные методики борьбы с бесплодием. Оба метода имеют отличия в техническом плане и предмете исследования. Заменить одну процедуру другой невозможно — их применяют по отдельности, друг за другом или совместно. Одновременное проведение лапароскопии и гистероскопии дает развернутую клиническую картину, экономит время врачей и силы пациентки.
Может ли помочь гистероскопия или лапароскопия при бесплодии? Большинство пациенток обрели шанс на успешное зачатие после проведения оперативного вмешательства. Однако оплодотворение зависит не только от лечебных процедур, но и от возраста пациентки и тяжести заболевания. В любом случае, шанс исцелиться нужно использовать и верить в успех.
источник
Правильный диагноз определяет основу терапии. Бесплодие с неустановленным фактором подразумевает максимально полное обследование. Один из способов выяснить причину — сделать диагностическую лапароскопию, которая, согласно медицинской статистике, на 80 % позволяет установить диагноз.
Диагностическая лапароскопия при бесплодии неясного генеза — малоинвазивное хирургическое вмешательство, которое позволяет осмотреть брюшную и тазовую полость, выполнить во время процедуры необходимые манипуляции, которые направлены на нормализацию репродуктивной функции женщины.
Диагностическая операция выполняется в условиях стационара, для обезболивания применяется наркоз. В брюшную полость через миниразарез вводят лапароскоп, еще 2 дополнительных разреза выполняют над лобковой костью. Через них вводят специальные инструменты, необходимые для работы хирурга: при подозрении на опухоль можно взять кусочек ткани с измененного участка (биопсия) с последующим гистологическим исследованием, удалить кисты, очаги эндометриоза, рассечь тазовые спайки или избавиться от рубцовой ткани. Оптика увеличивает патологическое образование в несколько раз, что позволяет с точностью до миллиметра иссечь его.
Для лучшей визуализации подается углекислый газ, именно из-за него после процедуры может ощущаться тяжесть или незначительная боль в области таза и даже плечей. Состояние нормализуется в течение 1-2 суток.
Лапароскопическое исследование с хирургией обычно занимает час или два. После извлечения инструментов разрезы закрываются швами. Время восстановления 24-48 часов, и женщина может вернуться к своей обычной деятельности, без каких-либо особых ограничений.
Диагностическая лапароскопия при бесплодии неясного генеза выполняется каждой женщине, если проблему удается скорректировать, то у многих из них наступает беременность.
Все хирургические действия выполняются одноэтапно, если визуально патология не обнаруживается, рассматривается вопрос о других способах лечения бесплодия.
После проведения диагностической лапароскопии не требуется длительный восстановительный период, а осложнения встречаются реже, чем при открытых полостных операциях.
Лапароскопия при бесплодии, согласно действующим приказам, включена в перечень обязательных обследований перед выполнением экстракорпорального оплодотворения.
Диагностическая и оперативная лапароскопия при бесплодии используется как для установления диагноза, так и для лечения, и рекомендована для следующих ситуаций:
• Кисты яичника, обнаруженные при ультразвуковом исследовании, при отсутствии эффекта от консервативной терапии.
Кисты образовываются в яичниках по множествам причин, которые носят функциональный или органический характер. И если за новообразованиями функционального генеза можно наблюдать, то киста органического происхождения подразумевает хирургическую тактику из-за высокого риска озлокачествления. Выделяют дермоидные кисты, фолликулярные, тератомы и овариальный эндометриоз.
Спайки — небольшие нитеобразные образования, которые при локализации в трубах способствуют их слипанию. Это не позволяет проникнуть сперматозоидам в трубу и оплодотворить яйцеклетку. Спайки в брюшной полости могут также нарушать функцию репродуктивных органов, за счет их смещения или фиксации. Через некоторое время после «продувания» есть большая вероятность, что спайки в трубах появятся вновь.
Перед планируемым ЭКО пораженные спаечным процессом придатки убирают, в противном случае значителен риск развития внематочной беременности.
• Выполнение диагностической биопсии.
Биопсия — стандарт для верификации диагноза, позволяет отличить доброкачественное новообразование от злокачественного.
На фоне сбоя в работе гормональной системы в матке начинает развиваться доброкачественная опухоль. В начале клинических проявлений нет, но миома больших размеров препятствует овуляции, имплантации, провоцирует выкидыши.
Эндометриозные очаги, которые располагаются вне матки, провоцируют спаечный процесс.
Измененный в результате болезни эндометрий (внутренняя слизистая) препятствует имплантации эмбриона к стенке матки.
Кисты яичников, полипы — верные спутники эндометриоза.
• Опухолевая патология
• Нарушения менструального цикла.
• Проведение дифференциальной диагностики между опухолью матки и кишечника.
• Подозрение на аномалии строения органов женской репродуктивной системы.
• Динамическое наблюдение после проведенной терапии.
В экстренной хирургии подозрение на эктопическую беременность, перекрут ножки кисты яичника, апоплексия — также служат показаниями для выполнения лапароскопии, но уже в экстренном порядке.
Лапароскопия яичников при бесплодии может быть полезна при синдроме хронической тазовой боли, воспалительном процессе, не поддающемся консервативной терапии, поликистозе яичников. Ранее выполнялась лапаротомия, при которой не всегда было возможно установить диагноз. На коже оставался значительный послеоперационный рубец.
Как и любая хирургическая процедура, лапароскопия сопряжена с рисками. У одной или двух женщин из 100 развивается одно из осложнений:
• инфекция мочевого пузыря;
• раздражение кожи вокруг проколов.
Другие менее распространенные, но потенциальные осложнения, включают:
• спаечный процесс;
• гематому брюшной стенки;
• генерализованную инфекцию.
• повреждение органов или кровеносных сосудов, обнаруженных в брюшной полости (может потребоваться дополнительная операция);
• аллергическая реакция;
• повреждение нерва;
• задержка мочи;
• образование тромбов;
• осложнения общей анестезии;
• летальный исход (менее 3 случаев на 100,000).
Во время диагностической лапароскопии при бесплодии оцениваются не только патологические очаги, но и форма, размеры, цвет репродуктивных органов. Для определения проходимости маточных труб через матку вводится контраст.
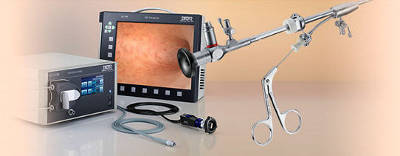
Использование эндоскопического оборудования в гинекологии позволяет выполнить гистероскопию — малоиназивный способ исследования для осмотра полости матки с помощью специального прибора — гистероскопа.
В зависимости класса от оптики, можно увеличить картинку в 20 раз. Современная эндоскопия располагает гистероскопическими тубусами с оптическим увеличением в 150 раз, что позволяет увидеть патологические изменения клеток, подозрительных на злокачественное перерождение.
Лапароскопия и гистероскоппия при бесплодии неясного генеза при наличии показаний могут проводиться одновременно.
Основное отличие: гистероскоп вводится в полость матки трансвагинально (через влагалище), а лапароскоп — через брюшную полость.
Во время гистероскопии обращают внимание на слизистую матки:
• цвет;
• толщину;
• форму и рельеф стенок;
• состояние устьев маточных труб;
• наличие/отсутствие патологических образований;
• соответствие гистероскопической картины срокам менструального цикла.
Так же, как и при лапароскопии есть возможность выполнения хирургических манипуляций:
• удаление вросшей спирали;
• забор материла для исследования (биопсия);
• удаление полипов и пр.
Оптимальный срок для выполнения гистероскопии с 6 по 9 день после очередной менструации. В этот период осмотр слизистой оболочки матки наиболее информативен. При отсутствии месячных или в период менопаузы, постменопаузы исследование можно выполнять в любой день.
Специалисты рекомендуют использовать контрацептивы после проведения гистероскопии с объемными вмешательствами в течение 6 месяцев.
После операции у некоторых женщин поднимается температура до субфебрильных цифр, повышение температурной реакции выше 38 — 39 С свидетельствует о присоединении воспалительного процесса. Для профилактики воспаления после проведения гистероскопии назначают антибиотики широкого спектра действия и нестероидные противовоспалительные средства.
В норме выделения после гистероскопии изначально кровянистые мажущиеся, а спустя 48-72 часа — коричневатые и в небольшом количестве. Более обильные выделения отмечают при проведенном во время гистероскопии выскабливании. Длительность их не превышает 14 дней.
Консультация в экстренном порядке необходима, если у женщины в течение часа намокают 2 прокладки с максимальной степенью впитываемости.
Появление выделений с неприятным запахом, слизисто-гнойного характера, повышение температуры — признаки острого эндометрита. В тяжелых случаях требуется госпитализация.
К привычной жизни женщина возвращается уже через 1-2 суток.
Для того чтобы предотвратить осложнения, необходимо придерживаться правил:
1. Не пользоваться тампонами, а только гигиеническими прокладками. В первые сутки нужно считать количество используемых абсорбирующих материалов, эта информация полезна для врача.
2. Не посещать бани, сауны, бассейны.
3. Отказаться от купания в водоемах.
4. Не поднимать тяжести.
5. Не заниматься сексом в течение 2 недель, если лапароскопия была диагностическая, после хирургического лечения — до полного восстановления, как правило — 8 недель.
6. Соблюдать все назначения.
• общий анализ крови и мочи;
• тесты на гепатит В и С, ВИЧ и сифилис КСР методом;
• время свертывания крови;
• кровь на сахар.
Перед любой гинекологической операцией необходимо выполнить микроскопию влагалищного отделяемомго, так как острое воспаление — кольпит – перед гистероскопией должно быть снято с помощью антибактериальных препаратов системного и местного действия.
Бактериальный посев покажет, есть ли патогенная микрофлора и в каком количестве, от этого зависит необходимость проведения предоперационной антибактериальной терапии.
Инструментальные обследования: УЗИ, по показаниям МРТ.
Общепрофильные: Флюорография (может быть заменена рентгенографией органов грудной клетки и ЭКГ.
Как к любому оперативному вмешательству, есть ситуации, при которых лапароскопическое исследование/лечение не проводят:
• декомпенсированная почечная, печеночная, сердечная недостаточность;
• лихорадка любого генеза;
• острый воспалительный процесс, в том числе, и в женских половых органах;
• новообразование размерами, превышающими 10 см;
• выраженная степень ожирения;
• нарушение свертывающей системы крови;
• состояние после перенесенных оперативных вмешательств на органах брюшной полости и малого таза в анамнезе.
Беременность после лапароскопии наступает не в 100% случаев, это зависит от изначальных причин и эффективности проведенного вмешательства.
При разделении спаек в фалопиевых трубах сексом без предохранения можно заниматься уже в первый цикл, наиболее благоприятный период для зачатия — первые 3 месяца, дальше спаечный процесс вернется вновь.
При удалении одной трубы рекомендовано воздержаться от беременности не менее 3 месяцев, рекомендация аналогична и после удаления фибромиомы, очагов эндометриоза.
Увеличить шанс забеременеть в этом случае поможет гормонотерапия.
При полипэктомии — удалении полипов — необходимо учитывать, что через полгода полипы могут образоваться вновь, и тогда потребуется повторная гистероскопия.
Согласно статистике, беременность наступает в течение первого года после процедуры.
Запишитесь на приём к врачу в вашем городе
источник
Многие супружеские пары сталкиваются с неприятным диагнозом — бесплодие. Такая новость, конечно, не приносит оптимизма потенциальным родителям. Тем не менее отчаиваться и опускать руки не стоит. Ведь современная медицина шагает в будущее семимильными шагами, изобретая все новые диагностические методы и способы и лечения при бесплодии. Одной из популярных современных диагностических методик считается процедура гистероскопии.
Гистероскопию считают первостепенным способом диагностики многих гинекологических заболеваний.
Основными показаниями к ней являются:
- бесплодие и неспособность выносить ребенка;
- нарушения цикла, кровотечения;
- патологии половых органов (спаечные процессы, эндометриоз, полипы, раковые опухоли);
- необходимость извлечения внутриматочных спиралей, остатков плодного яйца после прерванной беременности.
к содержанию ↑
К процедуре гистероскопии имеется ряд противопоказаний:
- воспаления в женских половых органах;
- ряд инфекционных болезней (грипп, пневмония, ангина, и т.д.);
- патологии сердечно-сосудистой системы, болезни почек и печени;
- беременность;
- кровотечения матки;
- раковые опухоли матки;
Нежелательно проводить процедуру при менструации, так как последняя затрудняет прибору видимость.
Процедура гистероскопии предполагает сдачу предварительных анализов и проведение ряда исследований.
Их примерный список таков:
- Осмотр гинеколога. Включает внешний и внутренний осмотры (влагалища и шейки матки) Такая процедура проводится с целью исключения инфекционных и воспалительных процессов половых органов.
- Влагалищный мазок. Берется специальным тампоном из трех мест — влагалища, цервикального канала, уретры. Дальнейшее исследование определяет степень чистоты микрофлоры влагалища. При этом первая и вторая степени — показатели нормы. Третья же и четвертая указывают на наличие воспаления или присутствие инфекции.
- УЗИ. Необходимо для определения анатомических особенностей матки, выяснения информации о наличии или отсутствии образований или патологий.
- Анализы крови: на группу крови и резус-фактор, на ВИЧ и сифилис, общий.
- Дополнительные исследования (по указанию врача): флюорография, общий анализ мочи, ЭКГ, коагулограмма, биохимический анализ крови.
Параллельно сдаче анализов пациентке может быть рекомендована консультация таких специалистов:
- анастезиолог (консультация входит в список обязательных, поскольку при гистероскопии женщина находится под общим наркозом);
- кардиолог (консультация актуальна при наличии у пациентки патологий сердечно-сосудистой системы);
- терапевт (посещение рекомендовано при наличии заболеваний внутренних органов).
Перед процедурой врач должен получить от пациентки следующую информацию:
- наличие или отсутствие аллергических реакций на какие-либо медицинские препараты;
- подозрение на беременность или ее наличие;
- сведения о принимаемых на данный момент лекарственных препаратах.
Непосредственно перед процедурой гистероскопии пациентке рекомендуется исключить:
- половые контакты (за 2-3 дня до вмешательства);
- спринцевание, а также применение средств интимной гигиены (за неделю до гистероскопии);
- применение оральных контрацептивов или вагинальных свечей (в случае, если они не были назначены ранее врачом) – за неделю до процедуры.
Случается, что пациентка страдает запорами, тогда имеет смысл сделать клизму накануне проведения гистероскопии. Если женщина волнуется за исход операции, врач может назначить ей применение седативных препаратов.
В день проведения исследования нельзя принимать пищу и питье. Предварительно необходимо сходить в душ и удалить волосы на лобке. Операция проводится при пустом мочевом пузыре.
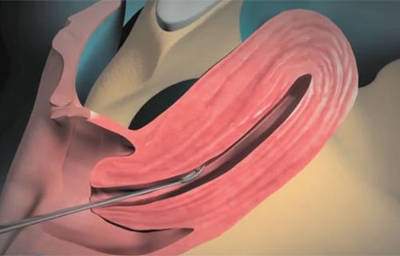
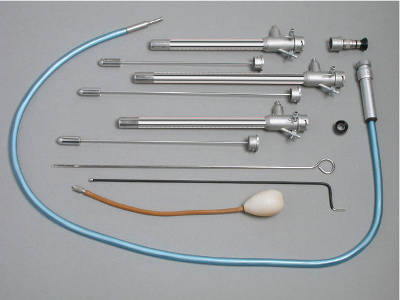
Перед началом гистероскопии пациентке делается общая анестезия. Далее в матку через влагалище вводят жидкость или газ. Поэтапно расширяя цервикальный канал вводят инструмент под названием гистероскоп. Это специальный тубус небольшого диаметра, на конце которого расположена видеокамера.
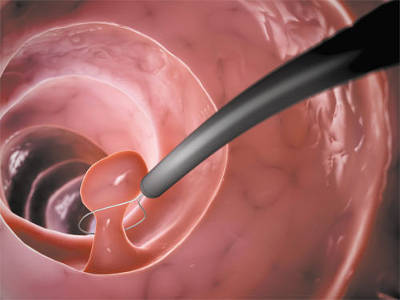
Гистероскоп — инструмент для гистероскопии
Дальнейшие манипуляции зависят от целей процедуры. Если проводится диагностический метод гистероскопии, с помощью небольшого канала можно ввести ножницы или щипцы для биопсии. Эти инструменты нужны для забора материала на анализ. Таким образом врач может визуально получить информацию о состоянии внутренних половых органов пациентки, подтверждаемую затем лабораторными исследованиями.
При оперативной гистероскопии, инструменты оснащены дополнительными каналами. Через них к органу вводят электрохирургические инструменты. С их помощью врач может произвести более сложные хирургические вмешательства: удалить полипы, срезать эндометриозные участки и миомные узлы, выровнять маточные перегородки.
Гистероскопия матки позволяет провести диагностику внутренних органов, а также выполнить хирургические операции
Время диагностической гистероскопии — от 15 минут до получаса. Оперативная процедура в зависимости от своей сложности занимает до 2 часов.
По завершении процедуры, шейка матки закрывается самостоятельно.
Многие женщины, особенно нерожавшие, опасаются делать гистероскопию, переживая за возможность иметь детей в дальнейшем. Страхи эти беспочвенны, ведь небольшие размеры оптики — 2 мм в диаметре и 4, 2 мм толщиной — позволяют инструменту легко проникнуть в цервикальный канал. При этом не наблюдается травматизации тканей и болевых ощущений. Именно поэтому нерожавшим пациенткам процедура не только показана, но подчас даже необходима. Иногда это может стать единственным шансом получить желаемую беременность. Процедура никоим образом не сказывается на возможность зачатия в будущем.
Как и после любой иной операции, проведение гистероскопии может быть чревато определенными неудобствами в постоперационном периоде. При проведении процедуры возможны следующие осложнения:
- Попадание инфекции в матку. Чревато дальнейшим возникновением эндометрита.
- Травмирование матки или ее шейки. Происходит из-за некорректных действий гистероскопом. Происходит крайне редко, в основном из-за некомпетентных действий врача.
- Частичное удаление новообразований. Некачественно или не полностью удаленные полипы, узлы могут вызвать дальнейшие осложнения.
- Кровотечение матки. Обычно после операции у женщин некоторое время могут наблюдаться небольшие по объему кровянистые выделения. Но если в реабилитационный период у пациентки открылось кровотечение, необходимо срочно обратиться к врачу.
к содержанию ↑
Стоимость гистероскопии зависит от вида процедуры. Оперативный вариант стоит на 2000-2500 рублей дороже диагностического.
| Цена диагностической гистероскопии | 10 000 – 12 000 р |
| Цена оперативной гистероскопии | До 15 000 р |
С помощью гистероскопии можно диагностировать проблемы матки и столь же успешно их устранить. Медициной зафиксировано немало случаев, когда женщины, пойдя через гистероскопию, заполучили желанную естественную беременность. Компетентность врача и положительный настрой пациентки — немаловажные аспекты в проведении процедуры и завершении реабилитационного периода.
источник
Всегда настораживает все неизвестное. Цель этой статьи – помочь преодолеть страхи, развеять сомнения и дать информацию для принятия решения о необходимости процедуры.
При бесплодии гистероскопия является общепринятым «золотым стандартом» для постановки диагноза и лечения патологий матки, препятствующих беременности.
- Что это такое, и как происходит гистероскопия?
- Показания
- Преимущества метода и противопоказания
- Влияние гистероскопии на способность к зачатию
- Зачем делать гистероскопию?
- Это больно?
- Анализы и консультации перед процедурой
- Гистероскопия и беременность. Выводы
Гистероскопия – это безболезненная малоинвазивная и точная процедура для диагностики и лечения бесплодия, причиной которого являются патологические изменения в матке.
Во время процедуры происходит осмотр влагалища, шейки, цервикального канала и внутренней поверхности маточных стенок. Все манипуляции происходят в условиях операционной. Женщина располагается на гинекологическом операционном столе.
Гистероскопическое оборудование представлено целым комплексом электротехнических приспособлений, благодаря которым хирург-гинеколог получает широкие возможности для осмотра, диагностики и лечения заболеваний, приводящих к бесплодию. Оборудование состоит из таких компонентов:
- Комплекта диагностического или диагностического и операционного гистероскопа.
Диагностический гистероскоп предназначен для офисной гистероскопии (проводится только осмотр), операционный – для выполнения хирургических вмешательств.
Стенки матки сомкнуты, без света осмотр невозможен.
- Эндоскопической видеокамеры, изображение с которой передается на экран и монитор.
На экране под увеличением до 3,5 раз доктор имеет возможность
рассмотреть патологические образования. Запись можно архивировать, хранить и, при необходимости, передавать другим специалистам. Возможность просмотра записи при прошествии времени важна, например, при полипе матки. Если образование после резекции возникло снова, то докторам необходимо понять – это новый полип или разрастание старого. От этого зависит дальнейшая тактика лечения.
Экран позволяет пациенткам увидеть, как делают гистероскопию и рассмотреть полость матки (патологические изменения или их отсутствие) своими глазами.
С ее помощью полость матки расширяют, так как стенки органа примыкают друг к другу. В этих целях используют газ или жидкость (физиологический раствор). Преимущества жидкостной гистероскопии проявляются в случаях, когда патологические процессы сопровождаются кровянистыми выделениями, например, при наличии остатков плодного яйца после замершей беременности или субмукозных миомах. Полость можно хорошо промыть и удалить дефект прицельно, не травмируя остальных участков поверхности матки.
- Блока электрохирургического высокочастотного генератора с набором инструментов, которые предназначены для выполнения гистерорезектоскопии – петли и крючка.
Эти инструменты используются при субмукозной (подслизистой) миоме матки, внутриматочных синехиях, спайках, фиброзных полипах (с толстой фиброзной ножкой). Хирургическая гистероскопия, для которой используют гистерорезектоскоп, требует анестезии. Диаметр инструментов больше и для выполнения операции необходимо расширять цервикальный канал.
Показания для гистероскопии матки широки благодаря современному оборудованию и разрешающей способности аппаратуры:
- Диагностика при нарушениях менструального цикла: появлении выделений между месячными, возникновении затяжных менструаций, изменении объема (обильные, скудные).
- Кровотечения в постменопаузе.
После угасания овуляторной функции эндометрий «спит» и выделений быть не должно. Если они возникают, то первая причина, которую нужно исключить – онкологические заболевания.
Сейчас возможности хирургической методики настолько широки, что удалить миому при гистероскопии не составляет большого труда. Раньше этот диагноз был показанием для удаления матки. После иссечения субмукозной миомы через 2 месяца проводится контрольная процедура.
Проводится оценка седловидной (вариант нормы), однорогой, двурогой матки, внутриматочной перегородки. Врач определяет способность органа выносить ребенка.
- Внутриматочные сращения – синехии.
- Остатки тканей эмбриона.
- Инородные тела.
Часто происходит обрыв «усиков» внутриматочной спирали при попытке ее удаления. Процедура позволяет аккуратно удалить спираль, оценить степень травматизации, появление воспалений или сращения.
При бесплодии часто сочетаются несколько факторов, препятствующих беременности. В программах ЭКО важно исключить патологию матки, чтобы врач был уверен в отсутствии проблем со стороны этого органа. Препятствовать беременности может аномальное строение, сращения, полипы, эндометриоз, миомы. Заболевания обнаруживаются на гистероскопии, что позволяет сразу начать хирургическое лечение и не терять время на нерезультативные попытки забеременеть при помощи экстракорпорального оплодотворения.
Если на сроке 3–5 недель у женщины происходят выкидыши, необходимо исключить аномалии в строении матки.
- Осложнение послеродового периода.
При наличии в матке остатков плацентарной ткани, амниотических оболочек возможны кровотечения, которые будут продолжаться, пока не будут удалены.
Метод называют «золотым стандартом» благодаря его преимуществам. Среди них:
- Малая инвазивность – не повреждаются слизистые шейки и матки. После завершения исследования пациентка возвращается домой.
- Четкая визуализация патологии – возможность прицельно удалять дефект без выскабливания.
- Эффективность. Благодаря оборудованию есть возможность удалить полип при самом неблагоприятном (труднодоступном) расположении.
- Отсутствие необходимости в госпитализации. Существуют палаты временного пребывания, в которых женщины восстанавливаются после процедуры 15–20 мин, в редких случаях 3–4 часа.
- Возможность проведения хирургического вмешательства без внутривенного наркоза.
- Возможность фото- и видеосъемки.
- Инфекционные заболевания.
- 3-я и 4-я степень чистоты влагалища. Воспалительный процесс – кольпит при проведении манипуляций недопустим. Это источник инфекции, которая при наполнении матки жидкостью попадает в ее полость, трубы и может распространиться на яичники и брюшину. Например, при молочнице использовать метод нельзя.
- Тяжелые сопутствующие соматические заболевания сердца, легких, сосудов.
- Беременность – абсолютное противопоказание для гистероскопии.
- Сужение цервикального канала.
- Распространенные формы рака шейки матки.
Молодые женщины опасаются, можно ли делать гистероскопию нерожавшим. Диаметр оптики – 2 мм, толщина телескопа 4,2 мм, благодаря небольшому размеру инструментов безболезненно и атравматично проникают в цервикальный канал. Расширение шеечного канала не требуется. Поэтому нерожавшим гистероскопию делать можно и нужно, если для этого есть показания. Возможно, это их единственный (довольно простой и короткий) путь к беременности. Процедура не влияет на способность к зачатию в будущем.
При необходимости проведения гистерорезектоскопии у нерожавших девушек требуется медикаментозная подготовка. Для размягчения шейки матки и канала назначают специальные препараты, которые позволят не травмировать цервикальный канал при операции.
Зачем делают гистероскопию, когда на УЗИ патология не найдена? Ультразвуковой метод диагностики не всегда позволяет диагностировать заболевания матки. Актуальным процедуру делает неспособность женщины забеременеть, выносить ребенка.
Любые дефекты эндометрия, шейки, матки способны помешать имплантации эмбриона и выносить беременность. Это же касается экстракорпорального оплодотворения. Для выяснения причины неудачных попыток ЭКО репродуктолог отправляет пациентку к хирургу-гинекологу. Хирург делает осмотр полости матки и забор биопсийного материала для исключения маточного фактора бесплодия.
Анализ биоптата позволяет оценить качество эндометрия, выявить причину бесплодия, онкологические процессы, оценить изменения ткани.
Гистероскопия – это хирургическое вмешательство. Поэтому проводить ее на фоне повышенной температуры, гриппозного состояния небезопасно. Как правило, гистероскопию при простуде и насморке не проводят. Организм должен находиться в здоровом состоянии, чтобы не возникло осложнений.
Отправляясь на процедуру, девушки, женщины желают знать, больно ли делать гистероскопию. Ощущения при обследовании сравнимы с состоянием в первый день менструации. Выраженность болевого синдрома зависит от порога чувствительности и проведенных манипуляций. После хирургических манипуляций боль может сохраняться в течение суток, затем утихает.
Обязательно нужна ЭКГ и консультация кардиолога. Гистероскопия – это ответственная манипуляция. В случае необходимости, при осложнениях может использоваться наркоз. Поэтому кардиолог должен дать «добро» на выполнение этого вида диагностики и лечения.
Обязательные анализы перед гистероскопией, без которых процедуру выполнять нельзя:
- общеклинические исследования крови, мочи;
- анализ на группу крови;
- биохимический комплекс и свертываемость;
- исследование крови на RW, B и C гепатиты, ВИЧ;
- мазок из влагалища;
- УЗИ.
Гистероскопия – это одновременно обследование и лечение. Выявление заболеваний матки, их лечение позволяют избавиться от бесплодия. Известны случаи, когда женщины, планирующие искусственное оплодотворение, прошли гистероскопию, и беременность (естественная) не заставила себя ждать. Пусть и у вас все получится!
источник
Гистероскопия — один из известных методов вспомогательной репродукции. Помогает провести эффективную диагностику и избавиться от некоторых патологий. Гистероскопия при бесплодии применяется, например, перед ЭКО, так как позволяет просчитать последствия лечения либо убрать некоторые патологии.
Гистероскопия представляет собой довольно неприятную, но очень нужную процедуру. Это осмотр поверхности матки при помощи специального оптического прибора. Гистероскопия перед ЭКО назначается часто.
В зависимости от случая и целей бывает:
- диагностической или «офисной»;
- контрольной, когда проверяются результаты лечения;
- хирургической (гистерорезектоскопия);
- смешанной, совмещает что-то из перечисленного выше.
Способы совершенствуются, однако сама процедура не является новой. Проводилась гистероскопия еще в XIX веке. Только тогда вместо камер использовались примитивные призмы, линзы и другие гораздо менее совершенные части конструкции. Прибор вводился под определенным углом, что позволяло рассмотреть поверхность органа.
Сейчас применяются более совершенные методы, перед ЭКО гистероскопия является обязательной. Оборудование и способы проведения могут иметь отличия в зависимости от преследуемых целей. Используется гироскоп — узкая трубка со светодиодом и камерой, которая вводится в полость, и изображение передается на экран монитора. Картинка увеличивается при приближении к интересующему участку.
Гистероскопия перед ЭКО позволяет врачу детально и в удобной форме провести:
- исследование слизистой матки (эндометрия);
- проверить проходимость маточных труб;
- изучить малейшие особенности заболеваний гениталий.
В диагностических целях гистероскопия занимает обычно 5–40 минут. Вернуться домой можно почти сразу. Ее еще называют «офисной», так как процедура проста в проведении и доставляет минимум неудобств. Выполнять можно у гинеколога, без использования хирургического стола.
При диагностической гистероскопии применяется более тонкий прибор: меньше 3 мм. Анестезия обычно не нужна. Иногда используются успокоительные средства. Диагностика предполагает только осмотр и забор небольшого количества материала на исследование.
Дни менструального цикла обязательно учитываются: гистероскопия перед ЭКО назначается на 6–10 сутки менструального цикла. В это время стенки органа тоньше, что облегчает осмотр. На процесс овуляции гистероскопия не влияет. В этот период цикла кровопотери при операции будут меньше. Гистероскопия также является щадящим методом хирургического вмешательства.
За очень короткое время можно, например:
- рассечь спайки;
- прижечь эрозию;
- удалить полип.
Гистероскопии проводят под наркозом, поэтому эта процедура безболезненна. При проведении манипуляций применяются:
- местная анестезия: шейка матки;
- общий наркоз.
Часто гистероскопия перед ЭКО — необходимая мера. Последствия искусственного оплодотворения без нее просчитать заранее сложно, иногда — невозможно. Может оказаться, что проводить ЭКО в принципе бессмысленно в данный период. Это не даст результата, но отнимет время, силы, пошатнет здоровье и приведет к ненужным тратам.
Решение об использовании гистероскопии перед ЭКО принимает врач, не всегда — с первого раза. Диагностика бесплодия без этой процедуры часто оказывается неполной. Проведение может помочь:
- понять причины;
- увидеть особенности нарушений: перегородок, полипов и других.
При успешном обнаружении патологии при гистероскопии бесплодие можно вылечить. Например, очень важно проверить маточные трубы на предмет проходимости. Это посредник, проводник между яичниками и маткой. Если яйцеклетка не сможет преодолеть путь, у подсаженного эмбриона не будет возможности прикрепиться. Это сводит на нет все усилия врачей и женщины.
При выявлении патологий они могут быть аккуратно и эффективно удалены. Гистероскопия важна и для периодического контроля перед ЭКО.
Учитываются все полученные результаты анализов: общее состояние, в котором находятся яичники, матка и другие части организма. Гистероскопию нужно делать перед ЭКО или в рамках обычного планирования беременности в следующих случаях:
- когда причины бесплодия не выяснены;
- при неудачной попытке экстракорпорального оплодотворения;
- в рамках подготовки к беременности, если ранее выполнялось кесарево сечение;
- для проверок: эффективности назначения гормонов, на наличие сгустков крови после операций, при выявлении противопоказаний;
- для уточнения места, где находится спираль.
А также к показаниям для проведения гистероскопии относятся различные нарушения и болезни матки:
- эндометриоз;
- аденомиоз;
- спайки;
- расстройства слизистой;
- миома;
- нарушение менструальной функции;
- перфорации (свищи);
- полипы и другие патологии.
Во время прохождения гистероскопии можно найти расстройства, не выявленные на УЗИ и другими методами исследования.
- Патологии эндометрия — слизистой матки.
- Наличие маточной перегородки — аномалии, приводящей к кровотечениям, бесплодию и другим последствиям.
- Исследование позволяет оценить проводимость: насколько полость трубы матки способна пропускать яйцеклетки.
- По состоянию эндометрия судят о причинах нарушения репродуктивной функции.
- Различные образования: например, появление полипа может помешать плоду прикрепиться к стенке органа.
Есть у исследования и минусы. С помощью гистероскопии не удается найти патологии в дальних отделах маточных труб, в яичниках.
Перед проведением гистероскопии следует подготовиться. Сдаются анализы:
- кровь: общий, на гепатиты и некоторые другие;
- моча;
- мазки: из матки и цервикального канала.
Это нужно, в том числе для того, чтобы исключить аллергию и иные противопоказания. Проводится и ряд других исследований:
Нельзя пренебрегать психологической подготовкой. Простой осмотр, а тем более гистерорезектоскопия, — процедуры не из приятных, поэтому необходима дополнительная мотивация. Нужно еще раз вспомнить, для чего все это делается. Часто психологическую подготовку проводят специалисты.
Важно заблаговременно вылечить воспаление в половых органах перед ЭКО. Это нужно для того, чтобы во время проведения не занести инфекцию в матку. Врачом обычно с этой целью назначаются антибиотики. Они принимаются и после процедуры.
За неделю нужно прекратить:
- спринцевание;
- применение специальных тампонов и свечей.
Гистероскопия перед ЭКО требует еще нескольких условий, выполняемых накануне:
- нельзя есть после 18:00, перед сном можно пить;
- желательно сделать клизму.
При проведении гистероскопии в полость матки вводят газ либо специальный раствор. Под их действием стенки органа раздвигаются, и врач с помощью гистероскопа осматривает поверхность на мониторе.
Проводится в стационаре. Если это просто диагностика, контрольный осмотр, то женщину отпускают через несколько часов. При осуществлении операции, например, прижигания, придется подождать 1–2 дня.
Для удачного проведения циклов ЭКО и сохранения здоровья важно восстановиться. Для этого после гистероскопии необходимо.
- Забыть про бани и сауны, горячие ванны, а также — про пруды, бассейны. Это нужно для того, чтобы обезопасить себя от перегрева и возможных инфекций.
- Минимум 2–3 недели воздерживаться от занятия сексом. Серьезные физические нагрузки стоит исключить на тот же срок.
- Повышенное внимание — гигиене, особенно — половых органов. Нужно отслеживать подозрительные выделения. Иногда возможны зуд, покраснение, сыпь. При обнаружении следует зайти к врачу.
- Пунктуально принимать прописанные лекарства, вплоть до процедуры ЭКО. Например, если выявили нарушения эндометрия, назначаются соответствующие препараты улучшения состояния слизистой.
После проведения гистероскопии обычны кровяные выделения. Не нужно волноваться если:
- они происходят в течение 3 суток;
- кровь заполняет одну прокладку в час.
При невыполнении этих условий необходимо срочно обратиться за медицинской помощью. Например, при обильном выделении возможно внутреннее кровотечение.
Насчет сроков — бывают исключения. Они могут быть продолжительнее, до семи суток, если осуществлялись:
- выскабливание для диагностики;
- некоторые операции.
Однако выделения крови все равно должны заполнять максимум одну прокладку в час. Если больше — нужно немедленно к врачу. Боль в низу живота — как правило, норма. По отзывам, напоминают ту, что возникает во время месячных. Иногда для снижения ощущений специалистами назначаются обезболивающие. Спустя 4–5 дней она должна уйти. Если этого не произошло, следует посетить гинеколога.
Женщина должна проверять температуру. Озноб, слабость — тревожные признаки.
ЭКО после гистероскопии проводится в каждом случае по-разному. Сроки зависят от полученной информации. Может понадобиться лечение:
- медикаментозное: борьба с воспалением, улучшение гормонального фона;
- хирургическое: удаление образований и другие манипуляции.
Если все хорошо изначально, цикл искусственного оплодотворения иногда начинают уже спустя 10 дней после гистероскопии. При проведении подготовки, лечения процесс затягивается. В итоге помещение эмбрионов в полость матки иногда может произойти лишь через полгода. Например, при выскабливании нужно 3–6 месяцев для восстановления слизистой.
Для проверки состояния назначают УЗИ, иногда — повторную гистероскопию. Если все в норме, готовиться к ЭКО начинают после окончания месячных.
Более позднее искусственное оплодотворение может стать эффективнее. Повреждение эндометрия во время процедуры побуждает слизистую к активному росту. В итоге качество поверхности матки становится лучше. В итоге эмбриону проще прикрепиться.
Гистероскопия — внутриматочное вмешательство, поэтому противопоказания здесь будут следующими:
- воспалительные процессы в половых органах;
- беременность;
- маточное кровотечение;
- неподходящее состояние некоторых органов: сердца, почек, печени;
- патологии матки: стеноз, рак шейки;
- результаты мазков: III–IV степень чистоты;
- любые болезни инфекционного характера: грипп, воспаление легких, пиелонефрит;
- менструация (недостаточная видимость).
Причем все они могут быть разбиты на две группы:
Маточное кровотечение принадлежит ко второму типу. Относительные противопоказания не имеют характер жестких ограничений. Иногда ситуация меняется либо есть возможность «обойти» запрет. Например, в случае с маточным кровотечением используется немного другой гироскоп, оснащенный двумя каналами. Требуется иная тактика исследования, применение подходящих медикаментов.
Другой пример — рак или стеноз шейки. Провести можно, но не следует расширять цервикальный канал. Для уменьшения повреждений используется фиброгистероскоп — «офисный» вариант.
Абсолютные противопоказания имеют категоричный характер, исключений обычно не делается.
К ним относится, например, наличие инфекций, особенно — в половых органах. Это объясняется опасностью передачи в матку, брюшную полость. Исключение — пиометра, так как, по мнению некоторых врачей, причиной могут быть и полипы. Хотя перед проведением необходим курс лечения для борьбы с воспалением.
Беременность относят к противопоказаниям из-за риска ее прерывания. Однако и здесь возможны исключения для осмотра плода. Все зависит от квалификации врача и конкретного случая.
источник
Мы ждём наших деток уже 2,5 года. За это время пройдено многое. Нас с мужем практически полностью обследовали на предмет выяснения проблемы, мешающей нам зачать малыша. С мужской стороны проблема лечилась упорно и долго. С моей же стороны до поры до времени было всё просто прекрасно, что называется не к чему придраться.
И вот спустя 2 года планирования я забеременела. Беременность оказалась внематочной. Так я попала на лапароскопию (до этого думала что никогда не пройду через эту операцию, но как говорится, не зарекайся).
После небольшого перерыва начали снова пытаться. Месяц, другой, третий. Тут я решила, что всё, хватит ждать. Пора идти дойти до последних проверок по части моего здоровья, чтоб уже знать к чему готовиться. Делать гистероскопию и вторую по счету проверку труб я решила в частной клинике, чтобы уложиться в один день и не лежать в стационаре, а также сделать всё под одним общим наркозом.
Оговорюсь, бесплодие это одно из показаний к проведению гистероскопии, но бежать на неё сразу после года неудачных попыток я бы не советовала. Всё-таки это наркоз и вмешательство в организм. Но вот если проверено уже достаточно, а причина так и не найдена — вам прямая дорога. Тем, у кого выявлен полип или синехия в матке, заподозрен аденомиоз, гистероскопия это необходимость и единственный способ решения проблемы.
У меня по УЗИ было всё прекрасно, но всё же я решилась на обследование ввиду длительного стажа бесплодия. Также мне не давала покоя мысль о внематочной, что возможно при проходимых трубах она могла случиться именно из-за плохого качества эндометрия. Ещё один довод за гистероскопию — неудачная попытка внутриматочной инсеминации.
Процедура проводилась под внутривенным наркозом. В день перед процедурой последний прием пищи не должен быть позднее восьми часов вечера, а в сам день гистероскопии нельзя даже пить. С утра в клинике я сдала все анализы, потом сделали укол премедикации — успокоительное + подавление слюноотделения, и отправили переодеваться в одноразовую сорочку, шапочку и бахилы. При мне девушку пригласили в операционную и уже минут через 15-20 вернули на каталке на кровать. Всё делается очень быстро под внутривенным наркозом. Если обнаруживаются паталогии в матке, то тут же делают выскабливание, рассекают синехии и т.д., если же всё хорошо, ничего не трогают.
После процедуры от наркоза я отошла довольно быстро. Врач рассказала, что обнаружилось несколько мелких полипов, и они сделали выскабливание. Вот так, делаем выводы, что УЗИ видит не все детали состояния эндометрия. Через час я отправилась домой.
Примерно две недели спустя получила гистолгию того, что удалили:
Очаговая гиперплазия эндометрия обычно лечится не только выскабливанием. Часто пациентке предлагается пропить оральные контрацептивы месяца три, чтоб избежать рецидива. Я пошла по другому пути. Учитывая непроходимость трубы после внематочной и практически никакие успехи в лечении мужа было решено готовиться к ЭКО. Многие врачи кстати, считают, что новый эндометрий (после выскабливания) повышает вероятность на успех ЭКО. Надеюсь, мой отзыв окажется кому-то полезным.
источник
Гистероскопию назначают провести женщине, имеющей проблемы с зачатием или вынашиванием беременности. Это обязательная операция при бесплодии. Как она проводится, какая требуется подготовка?
При подготовке к беременности врачу надо найти и избавить женщину от всех причин, которые могут помешать зачатию и вынашиванию плода. Если в матке, являющейся будущим плодовместилищем, находятся какие-то проблемы, например, такие, как полип эндометрия или хроническое воспаление, то потребуется гистероскопия. Это метод эндоскопического осмотра полости матки, позволяющий обнаружить причину бесплодия и провести лечебные мероприятия для создания благоприятных условий для будущей беременности.
Перед гистероскопией надо сдавать стандартные общеклинические анализы. Обязательно нужно пройти ультразвуковое исследование. Важно выполнять процедуру в зависимости от дня менструального цикла. Если врач предполагает, что надо будет удалять полипы в матке, то сделать гистероскопию надо сразу после месячных, когда в пустой матке можно будет легко найти и удалить полиповидные образования. Если проводится диагностическая гистероскопия для оценки состояния эндометрия, то лучше производить манипуляцию перед месячными.
Гистероскопия матки выполняется только при хороших мазках из влагалища, когда есть уверенность в отсутствии инфекции. При большом количестве лейкоцитов и выявлении болезнетворных микробов предварительно проводится лечение.
Женщина находится в гинекологическом кресле. После стандартного осмотра при помощи зеркал, врач через шейку матки проводит гибкий и тонкий оптический прибор. Внимательно осмотрев внутреннюю полость, врач может оценить состояние эндометрия и устьев маточных труб, заметить внутриматочную патологию (полип, миоматозный узел, очаги эндометриоза) и выполнить необходимые манипуляции по их удалению. Как правило, всегда берется часть эндометрия на гистологическое исследование.
Гистероскопию с целью диагностики можно сделать в условиях женской консультации. Когда требуется осмотр полости матки с последующим оперативным вмешательством, то гистероскопия проводится в условиях гинекологического стационара. В первом случае, как правило, обезболивание не требуется, во втором – выполняется внутривенный наркоз.
- найти и удалить полипы эндометрия, спайки в полости матки, миоматозный узел, растущий из стенки;
- выявить наличие очагов эндометриоза и воздействовать на них;
- осмотреть устья маточных труб с целью обнаружить препятствия в виде полипов и заметить непроходимость труб в месте перехода их в матку;
- оценить состояние эндометрия с получением информации о том, способна ли внутренняя поверхность матки принять в будущем оплодотворенное плодное яйцо;
- гистология взятого из матки материала даст врачу информацию о возможных гормональных нарушениях в организме женщины.
Для проверки проходимости маточных труб при гистероскопическом исследовании надо дополнительно к основной процедуре поочередно в устье каждой трубы через тонкую трубочку ввести стерильный раствор. Второй врач при помощи ультразвукового аппарата сможет увидеть, как в живот вытекает жидкость, что будет свидетельствовать о проходимости трубы.
Метод эндоскопического осмотра будущего плодовместилища позволяет избавить женщину от маточных факторов бесплодия. Поэтому желанная беременность после гистероскопии может наступить в ближайшее время после следующего менструального цикла.
источник
Добрый день! помогите пожалуйста расшифровать иммунограмму. Мне 30 лет, из анамнеза: хр. тонзилит (постоянно полощу горло), ангины в прошлом, синдром ВПВ (кардиологич.). Дело в том, что я уже 7 лет ищу проблему бесплодия, были многочисленные обследования, проверка труб, 2 лапароскопии, 2 гистероскопии, 2 попытки ЭКО, при которых даже имплантации не было.Из гинекологич анамнеза: хронич. сальпингоофорит, миомы до 1см в диаметре (не мешающие зачатию), гормоны в норме, овуляция есть своя, трубы по итогу операций проходимы. Поэтому и сдала иммунограмму после 2-ой попытки ЭКО крио-протокола, может там кроется причина ненаступления беременности, и может поэтому даже не происходит имплантация на ЭКО, хотя во время проведения ЭКО шло все очень хорошо: получено 10 ооцитов, все 10 сами оплодотворились и эмбрионы дожили до 5 дня и были очень крепкими, врачи оба раза, пророчили мне успех, потому что все шло отлично: и по эмбрионам и по эндометрию, но увы. Второй протокол Эко был перенос оставшихся эмбрионов из крио..
Я понимаю, что нужна очная консультация иммунолога, но у нас в городе такого нет, пока ищу в соседнем городе по рекомендациям, и очень надеюсь на вашу помощь в расшифровке, пока врач не найден. Еще опишу некоторые детали своего здоровья: с детства почти всегда субфибрильная темп-ра от 37 до 37,3 терапевты не могут ничего найти, сказали, что это мой вариант нормы. в детстве много лет боролась с фурункулезом, в классе 8 это все прошло. но сейчас у меня до сих пор постоянные гнойнички на теле, на лице,особенно на спине. Во время проведения 1-го протокола ЭКО(апрель 2012)мгновенно практически надулась губа от герпеса, во время подготовки ко 2-му ЭКО(в мае 2013) и за месяц до него снова начался фурункулез: 3 гидраденита подмышкой в разное время но один за другим выскакивали . и над бровью, пила антибиотики. Очень жду вашего ответа и помощи разобраться в моем сложном вопросе. Заранее сердечно благодарна за ответ.
Имунограмму сдавала в инвитро расш 3 уровня(Порядок значений: мои результаты/ единицы измерения/нормы):
Общий Ig A 2.58 г/л (0.82 — 4.53 )
Общий Ig M 1.29 г/л (0.46 — 3.04 )
Общий Ig G 10.90 г/л (7.51 — 15.6 )
C3 1.28 г/л (0.79 — 1.52 )
C4 0.23 г/л (0.16 — 0.38 )
Концентрация
ЦИК 9 у.е. ( 1,5 — мелкие, патогенные )
Акт. фагоцитоза нейтрофилов 89.20% (50 — 85 )
Фагоцит. число нейтроф. 4.20 частиц/фаг оц ( >3.5 )
НСТ спонтанная, активность(нейтр.)6.50% (0.00 — 15.00)
НСТ индуциров., активность(нейтр.)86.10% (70 — 95 ) Индекс стимуляц.НСТ-теста(нейтр.) 13.20у.е.( >4,5 )
Акт. фагоцитоза моноцитов 46.80% (33 — 57 )
Фагоцит. число моноцитов 3.70 частиц/фагоц (>2,3 )
НСТ спонтанная, активность(мон.) 1.20% (0 — 10 )
НСТ индуциров., активность(мон.) 87.10% (47 — 63 ) Индекс стимуляц.НСТ-теста(мон.) 70.80 у.е. (>4,5 )
ИММУНОГРАММА 3 УР.РАСШ. *
Лейкоциты 4.01 10^9/л 4.00 — 9.00
Гранулоциты 1.99 10^9/л 1.80 — 7.70
Нейтрофилы (общ.число) 48.40 % 48.0 — 78.0
Лимфоциты, % 42.40 % 17 — 40
Лимфоциты 1.70 10^9/л 0.44 — 4.41
Моноциты, % 8.00 % 3 — 9
Моноциты 0.32 10^9/л 0.12 — 0.81
Эозинофилы 1.00 % 0.0 — 3.0
Базофилы 0.20 % 0 — 1
T-лимф. (CD3+19-), 77.66 % 61 — 85
T-лимф. (CD3+19-) 1320.00 кл/мкл 946 — 2079
T- хелперы (CD3+4+), 54.60 % 35 — 55
T-хелперы (CD3+4+) 928.00 кл/мкл 576 — 1336
T- цитотокс. (CD3+8+), 23.80 % 19 — 35
T-цитотокс. (CD3+8+) 406.00 кл/мкл 372 — 974
CD4/CD8 (иммунорег.индекс) 2.28 у.е. 1.8 — 2.2
T-NK-лимф.(CD3+16+56+), 2.99 % 1 — 6
T-NK-лимф.(CD3+16+56+) 31.00 кл/мкл 7 — 165
NK-лимф.(CD3-16+56+), 8.26 % 9 — 21
NK-лимф.(CD3-16+56+) 140.00 кл/мкл 123 — 369
T-лимфоц. (CD3+25+), 3.12 % 7 — 18
T-лимфоц. (CD3+25+) 53.00 кл/мкл 60 — 400
Т-лимф.(CD3+HLA DR+), 0.65 % 1 — 6
Т-лимф.(CD3+HLA DR+) 11.00 кл/мкл 7 — 163
B-лимфоциты (CD3-19+), 10.87 % 7 — 17
B-лимфоциты (CD3-19+) 185.00 кл/мкл 111 — 376
источник