Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Физиологическая функция чихания как защитного безусловного рефлекса – это удаление инородных частиц (таких как слизь или пыль) из дыхательных путей. Сам акт чихания – это форсированный, резкий выдох через носоглотку, осуществляемый после глубокого короткого вдоха. От кашля отличается тем, что язык во время чихания прижимается к нёбу, и резкий выдох происходит через нос.
Акт чихания осуществляется следующим образом: человек ощущает свербёж в носу, предваряющий появление чихательного рефлекса, глубоко вдыхает воздух, наполняя лёгкие воздухом; у него поднимается мягкое нёбо, сокращаются дужки зева, поверхность языка прижимается к твердому нёбу; непроизвольно закрываются глаза.
Затем сокращаются межрёберные, диафрагмальные, и брюшные мышцы. Последними сокращаются мышцы гортани, из-за чего голосовая щель смыкается. Все эти рефлекторные действия в конечном итоге приводят к тому, что образуется повышенное внутрибрюшное и внутригрудное давление.
После этого воздух энергично выдыхается. Скорость выдыхаемого воздуха, проходящего на уровне голосовой щели, может достигать 50 – 100 метров в секунду, а его давление составляет 100 мм рт.ст. В поток воздуха попадают капельки слюны и слизи из носовой и ротовой полостей. Из-за форсированного движения воздуха эти капельки распространяются на расстояние 3 – 5 метров.
Чихательный рефлекс возникает тогда, когда происходит раздражение слизистой оболочки, выстилающей полость носа. Причинами этого раздражения могут являться пух, пыль, шерсть домашних животных (так называемые «пылевые агенты»); плесень, пыльца, ороговевшие частички кожи (аллергены).
Еще один вид раздражителей, влияющих на слизистую носоглотки и носа – это летучие вещества (парфюмерные ароматы, сигаретный дым).
Появление чихательного рефлекса может спровоцировать резкая смена температур (например, когда человек вышел из тёплого помещения на улицу при минусовой температуре); или внезапный яркий свет, который попадает на глаза, заставляя зажмуриться.
Часто чихание является симптомом аллергических и острых респираторных вирусных заболеваний.
У беременных перед самыми родами возникают жалобы на чихание и на затруднённое дыхание. У них набухает слизистая оболочка носа; ухудшается самочувствие. Это состояние связано с гормональной предродовой перестройкой, и называется «ринит беременных».
При такой патологии как бульбарный паралич, чихательный рефлекс может нарушаться.
Чихательный рефлекс является защитным механизмом, который позволяет удалить из дыхательных путей инородные частицы. Но есть оборотная, негативная сторона данного явления: если чихание возникает как симптом заболеваний, передающихся воздушно-капельным путём, то вместе с чихом инфекция распространяется дальше и попадает к здоровым людям, заражая их.
Интересно, что:
- В абсолютно разных культурах принято желать здоровья тому, кто чихает.
- Существует давнее суеверие, которое гласит, что если во время разговор человек чихнул, то сказанное им – правда.
Существует множество примет, связанных с чиханием. Например, считается, что если моряк при погрузке багажа на корабль, чихнёт, стоя у правого борта, то его плавание обернётся успехом, а если возле левого – то в пути его настигнет буря.
Другая примета, бытующая в основном в Восточной Англии – если чихнуть утром рано, то до окончания этой недели можно получить неожиданный подарок.
Однако все поговорки и приметы эти касаются только случайного единичного чихания. Простуда, нюхательный табак или перец – в счёт не идут.
В Шотландии считается, что ребёнок, родившийся идиотом, чихать не умеет. Там же считается, что новорожденный ребёнок до тех пор беззащитен от происков нечисти, пока не чихнёт. Повитухи, несмотря на то, что чихнуть младенец должен случайно, всегда носили с собой кисет с табаком – считалось, что пусть лучше ребёнок чихнёт преднамеренно, чем вообще не чихнет.
Иногда в ответ на чих, человеку говорят «Спаси Боже!». Сейчас уже не задумываются, откуда пошло такое пожелание. А оказывается, этот обычай – очень древний. Когда-то в Греции, в Афинах началась и распространилась эпидемия чумы. Чих являлся первым вестником заболевания. Поэтому данный возглас обозначал просьбу к Богу смилостивиться над тем человеком, который умрёт. В прошлом, смертность от чумы составляла до 90% от числа заболевших. Поэтому ничего удивительного, что люди считали каждого, кто заболел, практически мёртвым. В дальнейшем этот обычай переняли римляне, а потом распространили его дальше.

Если ребёнок чихает, и при этом насморк не наблюдается, то возможно, это происходит из-за обилия корочек в носу, мешающих нормально дышать, или же это ответная реакция организма на пересушенный воздух в помещении. Ребёнок непременно чихнет, если ему легонько пощекотать носик или включить внезапно яркий свет в комнате.
У собак, как и у человека, единичное чихание свидетельствует о том, что инородная частичка попала в нос. Частое чихание говорит о том, что это симптом бактериальной или вирусной инфекции – чумы плотоядных, аденовироза и других заболеваний.
Кошки чихают, когда болеют простудой, кошачьим насморком, лейкозом, аллергией, или когда у них разрастаются полипы в носу.
Учёные исследовали гипотезу о том, что мужчина чихает с большей силой, чем женщина. Это верно лишь отчасти. Грудная клетка, участвующая в акте чихания, у мужчин обычно мощнее и лучше развита, чем у женщин. Тем не менее, сила чихания находится в зависимости от разных факторов, поэтому утверждать, что мужчины чихают сильнее – это неправильно.
Второе утверждение, касающееся чихательного рефлекса, гласит, что во время чиха сердце останавливается на короткое мгновение. На самом деле, в грудной клетке из-за напряжения всех мышц, во время чиха образуется то, что физиологи называют «позитивным давлением».
Именно это явление и подразумевают, когда говорят, что во время чихания сердце останавливается.
Еще один вопрос, который вызывает интерес: почему во время чихания нельзя не закрыть глаза?
Оказывается, скорость и давление выдыхаемого воздуха настолько высоки, что глазные яблоки просто могут «вылететь» из глазниц. Деятельность глазных мышц и мышц, отвечающих за чихание, координирует один и тот же участок мозга. Наступающий при чихании спазм затрагивает одновременно и те, и эти мышцы. Поэтому веки закрываются рефлекторно, чтобы уберечь глазные яблоки.
Каким образом можно избавиться от чихания?
Даже если Вы будете его сдерживать изо всех сил – чихательный рефлекс будет угнетён, но не остановлен. К тому же, если Вы болеете, например, гриппом, и чихаете постоянно, то смысла себя сдерживать нет. Но если чих – единичный, и по каким-либо причинам очень нежелательно его проявить, то все-таки есть средство подавления. Для этого надо пальцами крепко зажать крылья носа, когда Вы ощущаете в нём зуд, и подержать так несколько секунд. На какое-то время этим Вы отстрочите чихательный рефлекс.
Однако, поскольку кашель и чихание являются защитными механизмами организма, то лучше их не подавлять и не сдерживать. Если то, что должно было выйти наружу с чихом (слизь, микробы, инородные частицы, пыль) – окажется не на носовом платке, а усилием воли задержится в носоглотке, и под давлением направится в слуховые трубы или носовые пазухи, то возможно самозаражение такими заболеваниями, как гайморит или отит.
Чихание, которое возникает в результате попадания на роговицу глаза яркого света, называют «рефлективным чиханием на свет». Объяснения механизма этого явления так и не нашли, хотя ученые с древних времен пытались найти ответ на данный вопрос. Аристотель, например, считал, что люди чихают на ярком солнце из-за воздействия на нос солнечного тепла.
В XVII веке философ Фрэнсис Бэкон проводил небольшие эксперименты, которые показали, что если закрыть глаза и выйти на яркий свет, то чихательный рефлекс не сработает. Бэкон это объяснял тем, что под действием солнечного света глаза начинают слезиться, а затем эта слёзная жидкость попадает в носовые ходы и вызывает раздражение носа. А вследствие этого и возникает чихательный рефлекс.
Однако, современная наука эту гипотезу отвергнула, поскольку физиологи доказали, что чихание происходит чересчур быстро после попадания под солнечный свет, и слёзная жидкость не успевает стечь по слёзным каналам в носовую полость.
Чихание возникает как следствие раздражения в носовой полости, и за него «отвечает» тройничный нерв. Этот нерв близко располагается к зрительному нерву. Тот, в свою очередь, реагирует на яркий внезапный свет, который попадает на сетчатку глаза. Сразу после этого зрительный нерв передает в мозг сигнал о необходимости сузить зрачки, чтобы отрегулировать количество попадающего в глаза света. Тройничный нерв воспринимает этот сигнал как импульс раздражения носа. Поэтому мы и чихаем.
Люди, у которых зрачки резко ссужаются, практически всегда начинают чихать. И не всегда тут дело в ярком свете — после приёма наркотических препаратов зрачки начинают ссужаться, поэтому очень часто лица, страдающие наркотической зависимостью, также подвержены приступам чихания.
Официальной статистики не существует, но по неофициальным наблюдениям, рефлективное чихание встречается у 20 — 35% людей. Но так как данное явление абсолютно безвредно, то особого значения для медицины оно не имеет.
Удивительно, но некоторые люди, у которых проявляется рефлективное чихание, считают его полезным свойством. Бывает, что в носу появляется неприятное щекотное ощущение, но силы его недостаточно, чтобы спровоцировать чихание. Поэтому такие люди просто ищут источник яркого света (подходят к окну или включают настольную лампу) и вызывают чихание, которое приносит облегчение. А некоторым людям даже не нужен источник света, достаточно представить его в воображении, чтобы рефлекс сработал. К слову сказать, есть и другие рефлексы, которые срабатывают от воображаемой картины. К их числу относится и рефлекс выделения слюны на кислый раздражитель. Для того чтобы вызвать обильное слюнообразование, достаточно вообразить себе сочный, разрезанный на дольки, истекающий соком кислый лимон.
Если производится хирургическое вмешательство в глазную область, то требуется введение местной анестезии. У тех людей, которым присуще рефлективное чихание, во время инъекции возникает этот рефлекс. Поэтому перед введением анестезии таким людям сначала вводят седативные препараты. Если этого не сделать, то пациент чихнет тогда, когда врач будет делать анестезирующую периокулярную инъекцию, и он будет вынужден прекратить введение препарата, чтобы не повредить глаз.
Больше всего рефлективному чиханию подвержены женщины европейской расы, если судить по медицинским данным.
Еще один фактор, которым влияет на появление чихательного рефлекса – это степень наполненности желудка. Вскоре после приёма сытной пищи, такие люди начинают многократно чихать. При этом не имеет значение, какая именно была пища.

Если нос чешется, в нём ощущается сильный зуд, но при этом насморка нет, то это, вероятнее всего, аллергия. Если возникший зуд в носу сопровождается субфебрильной или высокой температурой, то это острое респираторное заболевание (или ОРВИ).
Возбудителями ОРВИ могут быть не только вирусы, но и бактерии. В последнее время врачи все чаще говорят о так называемой вирусно-бактериальной инфекции. Это заболевание, при котором вирусная инфекция стимулирует развитие бактериальной флоры, которая располагается на слизистых оболочках. Эти микроорганизмы заселяют ротоносовую полость, крупные бронхи, трахею. В основном это стафилококки, пневмококки, гемофильная палочка.
Таким образом, любой человек является носителем многих болезнетворных микроорганизмов, которые при благоприятных для них условиях, вызывают различные заболевания. Ослабление иммунитета как раз и является благоприятным условием для развития и размножения болезнетворных микроорганизмов.
Бактериальное осложнение ОРВИ возникает в случае, если микробы попадают туда, где их быть не должно – например, в альвеолы, лёгкие, мелкие бронхи. Или в том случае, когда нарушен процесс самоочищения в слизистых оболочках (за этот процесс ответственны эпителиальные «реснички», которые выстилают слизистую оболочку носа).
Таким образом, при попадании возбудителей инфекции на слизистую оболочку носа разовьётся ринит, при воспалении гортани — ларингит, глотки — фарингит, трахеи — трахеит, бронхов – бронхит, альвеол – воспаление лёгких (пневмония).
Воспаляются носоглотка, зев, гортань – это поражаются верхние дыхательные пути. Если воспаляются трахея, бронхи, бронхиолы и лёгкие – то это поражение нижних дыхательных путей.
Присоединение бактериальной инфекции к вирусной инфекции сопровождается интоксикацией организма, вторичным повышением температуры, состоянием вялости, или наоборот, психомоторным возбуждением. Если у грудничка наблюдается сильное беспокойство в поведении, и он полностью отказывается от кормления, то возможно, что у него развился острый отит. Боль в воспалённом ухе усиливается при глотании, поэтому ребенок может отказываться от еды.
Если у ребёнка появляется затруднённое, учащённое дыхание, иногда кряхтящее, то можно предположить у него бронхит, бронхиолит или пневмония.
- ОРВИ.
- Грипп.
- Простуда.
- Корь.
- Ветряная оспа.
- Аллергия.
- Ринит беременных.
- Аллергический ринит.
- Вазомоторный ринит.
Острая респираторная вирусная инфекция
Это заболевание, которые возникает, когда вирусы инфицируют дыхательные пути. Болезнетворных микроорганизмов, способных вызвать ОРВИ, насчитывается не менее двух сотен. Самый распространённый из них – это вирус гриппа.
Все эти виды ОРВИ заразны, легко передаются воздушным путём; и имеют схожую симптоматику:
- Повышенную температуру.
- Насморк.
- Боль в горле.
- Кашель и чихание.
- Общую слабость и недомогание.
Лечение заключается в укреплении иммунной системы и в смягчении проявлений заболевания. Рекомендуется домашний постельный режим и обильное тёплое питье, чтобы вымывать токсины и вирусы из организма. Для этих целей хорошо подходит фруктовый сок, чай с лимоном, куриный бульон, отвары лечебных трав.
Симптоматическое лечение при гриппе заключается в употреблении жаропонижающих средств. Однако, если температура субфебрильная, то есть держится примерно на уровне 37,5 градусов – её сбивать не надо, она является защитной реакцией организма, вырабатываемой ним для борьбы с инфекцией. Если температура поднялась свыше 38 – это уже показание к применению жаропонижающих препаратов. Если температура не сбивается и держится на таком высоком уровне более двух — трех дней, то это означает, что заболевание осложнилось.
Грипп
Грипп – это серьёзная респираторная инфекция, течение которой очень часто осложняется. Если принять антивирусные препараты при первых симптомах инфекции, то продолжительность заболевания и тяжесть его симптомов несколько снижается. Это заболевание носит эпидемиологический характер. Профилактику гриппа следует начинать до наступления холодного времени года, чтобы иммунитет успел окрепнуть.
Симптоматика проявляется резким увеличением температуры, ломотой в мышцах, слабостью, покраснением кожи. Присоединяется насморк, чихание и кашель. В первые дни болезни симптомы ярко выражены, а спустя 3 – 4 дня самочувствие постепенно нормализуется.
У малышей симптомы гриппа и других дыхательных инфекций очень похожи, их сложно дифференцировать друг от друга. Такие симптомы как боли в животе, диарея, рвота – у взрослых при гриппе встречается реже, а у детей – гораздо чаще. Температура часто перескакивает порог субфебрильности и повышается до 38 градусов.
Осложнения при гриппе могут включать в себя отит, бактериальную пневмонию, воспаления носовых пазух, астму, сердечную недостаточность.
Простуда
Простудные заболевания связаны с воспалительными процессами в верхних дыхательных путях. Простуда возникает, когда наступает переохлаждение организма. Если иммунная система крепкая, то она не даст простуде развиться. А если иммунитет ослаб, и не в состоянии сопротивляться заболеванию, то болезнь развивается весьма быстро.
Признаки простудного заболевания: повышенная температура, головная боль, невыраженные болевые ощущения во всем теле, чихание, насморк, кашель, боль в горле.
Лечение простудных болезней подразделяется на два этапа, включающих в себя симптоматическую терапию и устранение самой причины заболевания.
Симптоматическое лечение – это борьба со следствием заболевания. А подавление активности бактерий и вирусов – это устранение самой причины заболевания. Конечно, облегчить самочувствие пациента, дав ему жаропонижающее или отхаркивающее средство – это правильно, однако борьба со следствием не устранит причину появления болезни. Поэтому, самое важное в лечении – это укрепление иммунитета, которое в свою очередь, приведет к подавлению бактериальной флоры.
Корь 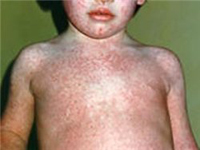
Морбилливирус (являющийся возбудителем кори), нестойкий в окружающей среде, и быстро погибает под воздействием дезинфекционных мер (кипячение, обработка дезинфицирующими растворами, стерилизация). Однако, были прецеденты, когда вирус кори распространялся, например, через систему вентиляции в одном здании, где было большое скопление людей. Лучше всего морбилливирус сохраняется в низких температурах (от -15 до -20 градусов). Поэтому вспышки заболевания происходят преимущественно в зимний период.
Передается морбилливирус воздушным путём во время кашля или чихания, вместе с секреторной слизью. Болеют преимущественно дети. Взрослые заболевают в том случае, если не переболели в детстве, и соответственно, не получили иммунитет. После выздоровления иммунитет к этому заболеванию сохраняется в течение всей жизни.
Новорожденные дети получают кратковременный иммунитет от переболевшей ранее матери, который сохраняется в течение первых трёх месяцев жизни. Если мать заболела во время беременности, то ребенку грозит трансплацентарное заражение коревым вирусом.
Профилактикой кори является тотальная вакцинация детей.
Входные ворота для инфекции – это слизистые оболочки в верхних дыхательных путях. Попадая внутрь, возбудитель начинает размножаться, и распространяться через кровоток. В миндалинах, лимфоузлах, печени, селезёнке, кишечнике, лёгких образуются воспалительные инфильтраты.
Следующий этап заболевания – появление видимой симптоматики. Появляются катаральные явления, насморк, кашель, чихание. Затем на теле появляются пятна сыпи.
Вирус поражает конъюнктиву, гортань, глотку, иногда бронхи или лёгкие. Воспаление может затронуть центральную нервную систему, из-за чего могут развиться осложнения заболевания, такие как менингоэнцефалит и менингит. Катаральное воспаление в поражённых органах, из-за размножения вируса и выработки антител против него иммунной системой, принимает инфекционно-аллергический характер.
Скрытый период развития кори составляет от 7 до 14 дней. Течение заболевания может происходить в типичной форме или в атипичной.
Выделяют три стадии заболевания, которые проявляются соответствующей симптоматикой:
- Катаральные явления.
- Высыпания.
- Реконвалесценция.
Первая стадия кори – катаральная – начинается остро. Заболевший человек ощущает головную боль, изменение аппетита, у него может нарушиться сон. Температура тела повышается до 39, иногда даже до 40 градусов. Насморк очень обильный; слизистое отделяемое из носа иногда имеет примесь гноя. Лающий кашель, сиплость голоса, чихание, отёчность век – все это яркие симптомы кори. Глаза становятся крайне чувствительными к яркому свету. Веки по утрам слипаются от выделений из глаз.
Визуальный осмотр показывает увеличение шейных лимфоузлов. В лёгких прослушиваются сухие хрипы. У некоторых больных наблюдается непродолжительная диарея.
Через несколько дней после появления сыпи состояние больного облегчается. Температура снижается, однако буквально через день — два опять поднимается. После повторного повышения температуры на внутренней оболочке щек обнаруживаются пятна в виде «манной каши» — белые округлые высыпания с тонкой красной каймой. Это яркий клинический признак кори.
Симптомы интоксикации нарастают, самочувствие ухудшается. Наблюдаются изменения в работе пищеварительной системы.
Появляются яркие пятнистые высыпания, которые могут сливаться в одно большое пятно. Сначала сыпь появляется за ушными раковинами, на волосяной части головы, потом переходит на шею и лицо. На следующий день после начала высыпания, пятна переходят на грудь, туловище и руки. Спустя еще один день пятна появляются на нижних конечностях, а те, которые были на лице – становятся менее яркими.
Такая нисходящая «пятнистость» является характерным дифференциальным признаком, который используют врачи в постановке диагноза. Взрослые переносят заболевание гораздо тяжелее, чем дети, и сыпь у них проявляется обильнее.
Во время высыпаний усиливаются катальные явления: насморк, чихание, кашель, слезотечение и светобоязнь. При обследовании выявляются такие нарушения как учащённое сердцебиение и изменение в большую или меньшую сторону «рабочего» артериального давления.
Реконвалесценция (так называемый период пигментации) – это третья стадия заболевания, которая характеризуется улучшением самочувствия, нормализацией температуры тела, ослаблением катаральных явлений. Постепенно пятна высыпаний бледнеют и угасают. На их месте образуется шелушение, которое немного выделяется по цвету от остальной кожи.
Течение кори может осложняться пневмонией, ларингитом, трахеобронхитом, стоматитом. У взрослых могут развиться менингит, менингоэнцефалит и коревой энцефалит.
Ветряная оспа
Ветряная оспа (или ветрянка) является острой инфекционной болезнью, которая распространяется воздушным путём. Вирус, вызывающий ветрянку, одновременно может вызвать опоясывающий герпес. Ветрянка – это первичное проявление инфекции, которым болеют дети, а герпес – это вторичное проявление, которое возникает, как правило, уже во взрослом возрасте.
Вирус не отличается стойкостью по отношению к внешней среде, чувствителен к ультрафиолетовому облучению и дезинфицирующим веществам. Хорошо сохраняется в среде с низкой температурой. Поэтому заболеваемость ветряной оспой увеличивается в зимний период.
Болезнь считается очень заразной, передается воздушным путём через чихание или кашель. Болеют преимущественно дети. Взрослые, переболевшие в детстве, сохраняют пожизненный иммунитет.
Вирус проникает в дыхательные пути, там размножается и накапливается, появляется в крови и лимфе, после этого попадает в эпителий кожного покрова. От этого в эпителии образуется поверхностный некроз, который имеет вид характерных высыпаний. Обычно эти высыпания исчезают бесследно. Исключение – когда эпителий повреждается в глубинном слое из-за повторного инфицирования или когда целостность везикул (высыпаний) была нарушена. Поэтому важно объяснять заболевшим детям, чтобы они не расчесывали высыпания и не сдирали корочки.
Периоды заболевания:
- Скрытый период (может длиться до трех недель).
- Продромальный период (в это время человек становится контагиозным, то есть заразным для других).
- Период появления везикул (появление явной симптоматики).
Общие симптомы: высыпания, лихорадка, недомогание. Высыпания появляются на лице, затем распространяются далее по телу. Выглядят как единичные или множественные образования.
Пузырьки (ветряночные прыщи) на ощупь мягкие. Через пару дней после появления они лопаются сами по себе или засыхают, оставляя корочки темного цвета, которые отшелушиваются спустя неделю или две.
Элементы сыпи могут наблюдаться на слизистой поверхности носа, роговицы глаз, рта, гортани, влагалища.
Первое, что следует делать после того, как была диагностирована ветрянка – это организовать изолированное помещение дома или в стационаре. Ветрянка – очень контагиозное заболевание, поэтому в данном случае изоляция от других людей является необходимой мерой.
Чтобы избежать появления вторичной инфекции, следует обрабатывать везикулы раствором бриллиантовой зелени или раствором марганцовки. В случае появления осложнений, рекомендуется назначение противовирусных препаратов. Если болезнь осложняется бактериальной инфекцией, то применяют антибиотики.
Профилактикой ветряной оспы в коллективе, где выявлен случай заболевания – это изоляция заболевшего, тщательная дезинфекция помещения, по возможности – установление карантина. Против ветряной оспы проводится вакцинирование детей и взрослых, которые не переболели раньше и работают в условиях повышенного риска инфицирования (медики, учителя, работники сферы питания).
Аллергия 
Иммунный ответ организма образуется как сложный защитный механизм, роль которого – не дать возможности враждебным микроорганизмам проникнуть внутрь и размножиться.
Иммунитет в ответ на вторжение микробов включает механизм выработки антител, которые уничтожают попавшие в организм специфические вещества – антигены.
Иногда реакция организма на безобидные вещества искажается, и он воспринимает их как угрозу. Вот такие реакции являются гиперчувствительными, а антигены, которые несут ответственность за появление этих реакций – называются аллергенами.
Иммунитет умеет «запоминать» чужеродные вещества, распознавать их и вырабатывать антитела для обезвреживания антигенов. Если аналогичный антиген вновь попадёт в организм, то иммунитет сумеет распознать его и атаковать уже выработанными специфическими антителами.
Аллергические реакции разнообразно проявляются, могут затрагивать разные ткани и органы тела. Степень тяжести аллергической реакции варьируется в больших пределах.
Симптомы аллергии проявляются тогда, когда человек подвергнулся действию аллергена. Зачастую аллергия возникает у тех, кто генетически предрасположен к ней. Зуд в глазах и на коже, насморк, чихание, крапивница – всё это распространённые симптомы аллергии.
Чихание – это физиологический способ самоочищения организма от ненужных субстанций или частиц, который при аллергии несколько видоизменяется. Чихательный рефлекс приобретает приступообразную форму – человек чихает без остановки, каждый день. Особенно часто это проявляется в период цветения растений, пыльца которых является сильным аллергеном.
При аллергии иногда наблюдается и ринорея (насморк). Если при простуде слизистое отделяемое из носа обычно имеет густую консистенцию и желтоватый цвет, то при аллергии – цвет прозрачный, а консистенция водянистая.
Поскольку слизистая оболочка при аллергии воспаляется и становится более плотной, то носовой канал закупоривается, что приводит к плохому оттоку слизистых выделений. Высмаркивание не помогает очистить нос.
Аллергическая сыпь – это самое яркое проявление заболевание, которое характеризуется образованием на коже красноватых пятен разного размера. Пятна могут высыпать и на руках, и на лице, и на ногах. Чаще всего сыпь сопровождается сильным зудом, причиняющим серьёзный дискомфорт заболевшему человеку.
Зудящие глаза – еще один симптом аллергии. Ощущение зуда возникает безо всяких внешних причин, может продолжаться долгое время; устранить его самостоятельно человек не в силах. Веки при этом имеют отёчный, покрасневший, набрякший вид.
Аллергический и вазомоторный ринит
Воспаление слизистой оболочки, выстилающей носовую полость – ринит – одно из наиболее часто встречающихся недугов человека. Выделено несколько клинических форм ринита, каждый из которых имеет свои особенности.
Вазомоторная и аллергическая формы ринита весьма схожи своими клиническими проявлениями:
- Затруднённое дыхание.
- Приступы чихания.
- Насморк.
- Жжение и зуд в носовой полости.
Аллергический ринит является хроническим заболеванием, в основе его лежит опосредованная воспалительная реакция, которая спровоцирована попаданием на слизистую оболочку носовой полости аллергических агентов.
Вазомоторный ринит – это тоже хроническое заболевание, но в данном случае, назальная гиперчувствительность развивается не под действием аллергических факторов, а в результате неспецифических эндогенных или экзогенных факторов.
При постановке диагноза и составлении алгоритма лечения необходимо выяснить следующие моменты:
- Не обнаружены ли аномалии строения носа, которые также могут давать клиническую картину ринита?
- Выявленный ринит имеет инфекционный или неинфекционный генез? Ответом на данный вопрос является характерная клиническая последовательность появления симптомов; характер слизистый выделений; появление катаральных явлений в гортани, глотке, трахее.
- Если ринит имеет неинфекционный генез, то является он аллергическим или же неаллергическим? В пользу того, что ринит имеет аллергическое происхождение, свидетельствуют следующие факты: при риноскопии визуализируется бедно-серый оттенок слизистой оболочки; получена положительная реакция на специальные кожные аллергические пробы; обнаружены антитела в сыворотке крови.
- Если ринит аллергический, то каков характер его проявления: сезонный, постоянный? Эти данные получают с помощью сбора анамнеза.
Последовательное выяснение вышеперечисленных нюансов позволяет точно определить форму заболевания и выбрать оптимальный алгоритм лечения.
По тяжести течения ринита выделяют:
- Легкую форму (слабовыраженные клинические симптомы ринита, которые не нарушают повседневную активность человека и не мешают его сну). Пациент ощущает наличие симптомов заболевания, но при этом может обойтись и без медикаментозной терапии.
- Среднетяжелую форму (симптомы болезни мешают сну, препятствуют умственной и физической деятельности; качество жизни серьёзно ухудшается).
- Тяжелую форму (симптоматика настолько выражена, что больной не может заниматься какой-либо деятельностью, не может нормально спать, если не получает соответствующую терапию).
Лечение аллергического ринита состоит в назначении пациенту:
- Топических кортикостероидов.
- Антигистаминных препаратов, которые позволяют купировать приступы аллергии. Большинство из таких препаратов устраняют приступы постоянного чихания, жжение в носу, насморк.
Препараты, относящиеся кортикостероидам, характеризуются замедленным началом действия. Эти особенности фармакокинетики позволяют использовать кортикостероиды при весьма невысоком риске появления системных эффектов.
Существуют и другие группы препаратов, применяемых для лечения аллергического ринита, но если судить по их эффективности в купировании отдельных симптомов, по степени риска развития осложнений, и по стоимости курса лечения, то антигистаминные пероральные препараты и топические кортикостероиды могут рассматриваться, как оптимальная терапия.
Лечение вазомоторного ринита начинается с определения всех возможных причин, которые могут привести к появлению назальной реакции.
Зачастую вазомоторный ринит образуется из-за аномального строения перегородки носа. В данном случае лечение проводится с помощью хирургического вмешательства.
Медикаментозная терапия вазомоторного ринита заключается в назначении пациенту антигистаминных средств (хотя они и не дают такого эффекта, как при аллергическом рините) и топических кортикостероидов. Дополнительно можно использовать физиотерапевтические методы лечения (например, внутриносовой электрофорез) и иглорефлексотерапию. Больным показаны общеукрепляющие процедуры – закаливание, физические упражнения.
Если консервативные методы терапии не приносят видимого эффекта, то применяют хирургическое лечение. Оно заключается в проведении операций, в результате которых искусственно уменьшают размеры нижней носовой раковины, что позволяет восстановить носовое дыхание.
Ринит беременных 
Течение ринита проходит по-разному: от слабовыраженной симптоматики до осложнений, которые требует медикаментозного лечения.
От того что нос заложен и нарушается дыхание – страдают лёгкие, сердце. К тому же нос не выполняет свои главные функции: не очищает и не согревает воздух, который вдыхается, тем самым подвергая лёгкие вредному воздействию внешней среды.
Для беременной женщины такое состояние создает двойную опасность – и для неё, и для плода. Если носовое дыхание отсутствует, то это приводит к кислородному голоданию матери, что крайне негативно отобразится на будущем малыше. В результате ринита, у женщины подвергаются изменению вкус и обоняние, развивается аллергия.
Сложность ринита состоит и в том, что для его снятия нельзя использовать сосудосуживающие капли, потому что они оказывают свое действие на весь организм, в том числе на сосуды, находящиеся в плаценте, через которые плод питается. Нарушение плацентарного кровообращения приводит к гипоксии плода.
Кроме того, эти средства могут усилить кровотечения из носа, которые иногда возникают у беременных женщин. А при длительном применении они сушат слизистую оболочку носа, и постепенно перестают справляться со своей основной функцией. Поэтому капли, избавляющие от заложенности носа, противопоказаны беременным.
Тяжесть лечения ринита у беременных состоит в том, что очень многие лекарственные средства могут повлиять на плацентарное кровообращение, поэтому подходить к выбору препарата надо весьма осмотрительно. В идеале, медикаментозное лечение вообще лучше не использовать.
Одно из основных средств, которое применяют для лечения ринита беременных – это назальный душ. Это процедура, при которой проводится промывание носовой полости. Благодаря промыванию, нос и носоглотка очищается от микробов, аллергенов, слизи, пыли. Отёчность слизистой и воспаление снимается, что позволяет восстановить носовое дыхание.
Чихание нарушается у людей, которые страдают бульбарным параличом.
Бульбарный паралич – это патология, появляющаяся при поражении ядер некоторых черепно-мозговых нервов (блуждающего, подъязычного, языкоглоточного). Проявляется бульбарный паралич нарушением речи (поражаются нервы, ответственные за артикуляцию) и нарушением глотания (поражаются структуры, ответственные за глотание – мышцы языка, глотки, гортани, надгортанника, мягкого нёба).
Больные часто попёрхиваются жидкой пищей, а бывает, что и не в состоянии сделать глотательное движение. Из-за этого слюна скапливается и вытекает из углов рта. Они не могут чихать и кашлять. Речь становится невнятной, гнусавой, замедленной. Разговор заметно утомляет больных.
У тяжелобольных пациентов, как правило, образуются расстройства дыхательного ритма и нарушается сердечная деятельность, что может привести к смерти.
Бульбарный синдром характерен для генетических заболеваний (порфирия, болезнь Кеннеди), для онкологических, для сосудистых, для воспалительно-инфекционных болезней.

Если чихание у взрослого или ребенка – частое (по несколько раз в течение 2-3 часов), и при этом имеется зуд в носу, насморк, боль, першение в горле, общее недомогание или повышенная температура тела, а также, возможно, покраснение глаз, кашель, хрипы, то это свидетельствует об остром респираторном заболевании (ОРЗ), гриппе, простуде. В таком случае необходимо обратиться взрослым к врачу-терапевту (записаться), а детям – к педиатру (записаться).
Если же чихание, помимо симптомов ОРЗ, сочетается с высыпаниями на теле и лице любого вида, количества и характера, то заподазривается инфекционное заболевание (корь, краснуха, ветрянка). В таком случае рекомендуется обращаться либо к врачу-инфекционисту (записаться), либо к терапевту.
Если ребенок или взрослый в течение длительного времени (дольше 10 – 14 дней подряд) страдает от насморка, который сопровождается регулярным чиханием, но при этом отсутствуют какие-либо дополнительные симптомы, то, скорее всего, речь идет о хроническом рините (вазомоторном, атрофическом и т.д.). В такой ситуации рекомендуется обращаться к врачу-отоларингологу (ЛОРу) (записаться).

Если у человека возникает частое чихание на фоне сильно суженных зрачков или каких-либо иных признаков наркотического опьянения (например, беспричинная веселость или наоборот бесчувственность, апатичность, плохо координированные движения и т.д.), то заподазривается наркотическая зависимость. В таком случае рекомендуется обращаться к врачу-наркологу (записаться).
Если ринит с чиханием возникает у беременных женщин на поздних сроках, то рекомендуется обращаться одновременно к гинекологу (записаться) и отоларингологу.
Если человек не может чихать и кашлять, и при этом у него нарушена речь и глотательные движения, вследствие чего голос гнусавый, невнятный, а при приеме пищи и питье они поперхиваются, слюна вытекает из уголков рта, то подозревается бульбарный синдром. В таком случае следует обращаться к врачу-неврологу (записаться).
Когда взрослый или ребенок часто чихают и, помимо чихания, присутствуют симптомы острого респираторного заболевания, гриппа или простуды (насморк, боль, першение в горле, общее недомогание или повышенная температура тела, а также возможно покраснение глаз, кашель, хрипы), а также возможно сыпь на теле – врач подозревает ОРЗ или острое инфекционное заболевание (корь, краснуха, ветрянка и т.д.). В таком случае обычно назначается только общий анализ крови (записаться) и мочи для оценки общего состояния больного. Другие анализы и обследования, как правило, не назначаются, так как диагностика производится на основании характерной клинической картины. В случае наличия сыпи на коже, если у врача имеются сомнения в диагнозе, может быть назначен анализ крови на выявление возбудителей кори, краснухи, ветрянки и т.д.
Когда чихание спровоцировано существующим в течение длительного периода насморком, то подозревается хронический ринит, и в таком случае врач-отоларинголог обязательно производит риноскопию (записаться) (осмотр носовой полости при помощи специального инструмента – риноскопа). При необходимости врач может осмотреть при помощи инструментов также и глотку, и гортань. В подавляющем большинстве случаев риноскопии достаточно для постановки диагноза и начала лечения, а потому иные обследования при хроническом рините, как правило, не назначаются. Лабораторные анализы при хроническом рините обычно не назначаются, так как данное заболевание не провоцирует изменения каких-либо показателей крови, мочи или другой биологической жидкости. Но врач может назначить общий анализ крови и мочи для оценки общего состояния организма, а также анализ крови на уровень IgE для подтверждения аллергической природы ринита (но этот анализ назначается только при наличии подозрений на аллергический характер насморка).
Однако, если речь идет о рините беременных женщин, то, помимо риноскопии, врач может назначить анализы крови на содержание эстриола, эстрадиола, прогестерона, а также оценку вегетативного тонуса, так как данные этих исследований необходимы для последующего подбора наиболее эффективной схемы терапии.
Если хронический ринит существует в течение длительного времени (дольше нескольких месяцев), то для оценки состояния тканей полости носа врач может назначить эндоскопию и ринопневмометрию. Однако эти исследования назначаются и проводятся относительно редко.
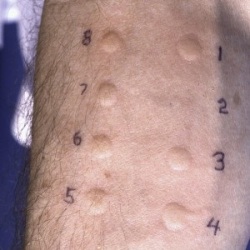
- Общий анализ крови с лейкоформулой (записаться);
- Анализ крови на концентрацию IgE;
- Анализ чувствительности к различным аллергенам при помощи кожных проб (записаться), производимых методом скарификации или прик-теста;
- Анализ повышенной чувствительности к различным аллергенам при помощи определения концентрации специфических IgE в крови (на морскую свинку, кролика, хомяка, крысу, мышь, латекс, апельсин, киви, манго, ананас, банан, яблоко, персик, амброзию обыкновенную, полынь обыкновенную, марь белую, подорожник, чертополох русский, колосок душистый, рожь многолетнюю, тимофеевку, рожь культурную, бухарник шерстистый, домашнюю пыль и на клещей домашней пыли).
Обязательно назначается общий анализ крови, а также анализ чувствительности к аллергенам любым методом, который в состоянии произвести медицинское учреждение. То есть в зависимости от технических возможностей анализ на чувствительность к антигенам производится либо методом кожных проб, либо при помощи определения в крови специфических IgE. Метод кожных проб менее точен, но более прост и дешев, поэтому и применяется наиболее часто. А метод определения специфических IgE в крови дорогой, хотя и весьма точный, но применяется более редко из-за дороговизны реактивов.
Общий анализ крови необходим для оценки общего состояния организма и подтверждения аллергоготовности (большое количество эозинофилов). А анализ чувствительности к антигенам необходим для того, чтобы понять, какое именно вещество провоцирует аллергическую реакцию.
Анализ крови на концентрацию IgE назначается не всегда, так как он позволяет выявить только то, что у человека имеется аллергия на какое-то вещество. Но факт наличия аллергии можно определить и по общему анализу крови, поэтому при аллергическом рините и чихании анализ крови на IgE применяется редко.
Когда частое чихание присутствует на фоне сильно суженных зрачков или каких-либо иных признаков наркотического опьянения (например, беспричинная веселость или наоборот бесчувственность, апатичность, плохо координированные движения и т.д.), то подозревается наркотическое опьянение. В таком случае врач назначает анализ мочи или крови на определение наличия различных наркотических и психоактивных веществ (например, опиатов, амфетамина, метамфетамина, кокаина, каннабиноидов и т.д.).
- Исследование цереброспинальной жидкости;
- Компьютерная (записаться) или магнитно-резонансная томография мозга (записаться);
- Рентген области соединения черепа с позвоночником.
Помимо этого, могут назначаться общий и биохимический анализы крови (записаться), анализ мочи, а также анализы крови на наличие возбудителей различных инфекций.
источник
Спать или не спать — вот в чем вопрос! Инсомния или бессонница стала практически хрестоматийной темой, как и многие другие «болезни», о лечении которых говорят мало. По статистике, приведенной сомнологами — специалистами в области лечения инсомнии, с этой проблемой сталкивается каждый пятый человек, а число обращений за помощью растет с каждым днем. Историю о том, что такое бессонница и как она меняет жизнь и сознание, мне рассказала девушка, которая просто разучилась спать, но при этом продолжает бороться, анализировать ситуацию и искать решение проблемы.
3 часа ночи. Я точно знаю, сколько времени, но не потому, что только что проверила часы, нет, я просто знаю: всё начинается в 3 часа ночи, хотя спать я ложусь в 22:30. Обычно я читаю, затем гашу свет, ворочаюсь некоторое время, пытаясь найти более комфортную зону на кровати, затем встаю очень тихо, медитирую в течение получаса, затем снова пробую уснуть. Я постоянно переворачиваю подушку в надежде, что более холодная сторона поможет мне забыться, затем меняю пижаму, пытаюсь уснуть в разных позах: сидя, поджав колени и, в наиболее абсурдные моменты, даже стоя. Все эти манипуляции занимают время, и вот на часах уже 3 ночи.
Бороться с желанием посмотреть на часы — мое самое главное правило, так как там нельзя увидеть ничего утешительного. Наоборот, каждый раз, как я смотрю на циферблат, моя тревога растет. Я понимаю, что не сплю уже много часов и не усну, похоже, никогда. Это мой личный ночной кошмар, ведь я девушка, которая разучилась спать.
К счастью, я всё еще не сошла с ума, я понимаю, что это я, и рациональная часть подсказывает, что скоро всё кончится. Действительно, моя бессонница имеет свойство пропадать, давая мне дни или даже недели сладкого забытья во сне.
Ложишься в постель и спишь — это же так просто, не правда ли?
Когда мне удается уснуть, я перестаю волноваться и начинаю забывать, в чем же соль моих страданий. С чего столько шума? Но затем всё повторяется снова.
До недавнего времени я не осознавала, что у меня проблемы. Бессонница случалась со мной раньше, в детстве, но никто не придавал ей никакого значения. Помню, мне было 12 лет, и для нашей семьи выдался непростой год. Я поменяла школу, потому что отца перевели на более высокую должность и предложили переехать в столицу. Это был год, наполненный стрессом для всех нас, так как счастливое повышение сулило неоднозначные перемены для всех членов семьи. Маме было сложно привыкнуть к новому месту, она постоянно переживала, что не может найти работу, хоть отец и предложил ей заниматься только хозяйством.
Для меня новая школа стала стрессом, ведь я всегда была стеснительной и робкой. Меня считали странной, «не от мира сего», так меня назвала учительница.
Было очень тяжело. Отец же зашивался на новой должности, поэтому дома часто случались скандалы из-за пустяков. Слезы. Крики. Битая посуда. Моя бессонница.
В течение недели я ложилась поздно и не могла уснуть до середины ночи. Я рассказала об этом отцу, но он просто сел на мою кровать, погладил меня по голове и сказал:
Это всё ерунда, не обращай внимания. Нам просто сейчас нелегко, но всё наладится. Закрывай глаза и спи.
Я понимаю, что он хотел утешить меня, что даже в стрессовой ситуации нашел в себе силы быть нежным и внимательным к моим проблемам, но, тем не менее, о бессоннице никто ничего и не знал.
Отец рассказывал мне, что не спать по ночам — это норма для многих людей, чьи профессии требуют от них вставать еще до восхода и заниматься сложным физическим трудом. Это нарушает режим, ты просто переходишь в другое состояние. Он рассказывал мне про времена, когда он служил в армии, на флоте, и про трудную жизнь моряков, для которых сон, как и для меня, — большая роскошь. После этих рассказов я чувствовала себя хорошо, словно я выполняю такую же важную работу, как эти моряки, вот только я ничего не делала, я просто страдала. Фантазии, которые пробуждались в моей голове после папиных рассказов о том, как тонут корабли, как матросы работают не покладая рук, бодрили и тонизировали.
С тех пор многое в жизни изменилось. Я выросла и покинула родительский дом. Я успела поменять более 20 мест жительства и к 24 годам я спала, кажется, на тысяче разных кроватей. Разные матрасы, нестандартная обстановка, отсутствие комфорта или же, наоборот, удобства, самое разное постельное белье. И во всех я спала мертвым сном. В 2012-м у меня был серьезный нервный срыв, и в тот момент я поняла, что лечь спать — это единственное решение моих проблем. С тех пор, как мне стало легче, проблемой стал сон.
Для людей, страдающих бессонницей, ночь делится на фазы, и каждая из этих фаз имеет свои особенности. Время в промежутке между 22:00 и 23:30 — золотое время, которое хочется растянуть как можно дольше. Это часы, в которые меня одолевает ностальгия, и в это время меня всё еще не покидает надежда, что я усну, просто утону в мягких складках кровати, как тот корабль из рассказов отца, и всплыву только к утру. С восходом солнца я услышу пение птиц и мелодию будильника.
Вторая фаза похожа на чистилище Данте, где нет крайнего зла, но до добра еще очень далеко. Она держит меня, не дает уснуть до тех пор, пока улицы не опустеют, а дом не станет холодным и безжизненным. Находясь здесь, я всё еще верю, что если усну, то еще не всё потеряно, следующий день может начаться хорошо. Наверное, оптимистичная фаза, но всё же тревожная. В это время страдающий бессонницей осознает, что вторая фаза — это единственный шанс уснуть, тело и сознание готово к этому, главное — позволить им.
Если мне удается настроиться, то у меня есть еще 50% ночи, чтобы насладиться ими во сне. Но это очень сложно. Вторая фаза ассоциируется у меня с бурной молодостью. Это время, когда принято не спать, потому что ты на вечеринке и веселишься с друзьями. Но если речь идет о бессоннице, то я скорее чувствую одиночество и усталость.
В 2 часа ночи я начинаю задаваться вопросами, на которых нет ответа. Здесь я сама себе Соломон.
Почему я? Чем я заслужила это? Что со мной происходит?
Такие мысли — это катастрофа. Они путают сознание, но именно они немного напоминают сон, ведь я впадаю в прострацию, где можно потеряться на несколько часов. Когда забытье проходит, я начинаю думать, что моя кровать и весь этот мир — ужасное место, чтобы быть живой.
Третья фаза — это время, когда я встаю и иду читать. Надежды уснуть больше нет.
Я думала о том, что в английском языке есть фраза «I can’t sleep», что значит «Я не могу уснуть», в русском же мы говорим «Мне не спится». Так вот, мне не спится. Самое странное, что если говорить так, то проблема вовсе не кажется проблемой, ведь звучит всё так, словно это состояние, которое пришло ко мне в данный момент и вовсе не определяет весь мой образ жизни. Когда тебе не спится, ты просто начинаешь думать о своих повседневных делах: сколько надо заработать, что произошло за день, о чем я мечтаю, чего хочу от жизни — безобидная рефлексия.
Я же переживаю эти философские колебания на второй фазе, а после я начинаю страдать по-настоящему. Моя бессонница превращается в персонажа и уже совсем не похожа на состояние или настроение. Я вступаю с ней в схватку, я осознаю, что ее присутствие вполне материально, и она здесь, со мной в одной комнате. Это очень утомительно, но вовсе не приближает меня ко сну. После того, как размышления остаются позади, я начинаю молиться, чтобы утро поскорее наступило, чтобы я просто встала и продолжила жить в надежде, что следующей ночью я посплю.
Если бы мои проблемы заканчивались только на мыслях и экзистенциальных страданиях, то я могла бы закончить свой рассказ прямо сейчас. Помимо рефлексий, я чувствую физическую боль. Если ты не спишь очень долго, то кости начинают болеть. Это ощущение похоже на ревматизм, когда суставы «стонут», «ноют», «трещат». Ты начинаешь чувствовать каждый изгиб своего тела, все особенности своего скелета. Через физиологические изменения я осознаю, что это я, и я заперта в этом теле, в прочном кругу, который не могу разорвать. Я — узница собственной физиологии. За костями приходят проблемы с волосами, кожей, ногтями, зубами, пищеварением. Сказать, что я похудела — ничего не сказать. Нарушается прием пищи, от жидкости начинает тошнить.
Нервная система дает сбой, и, если очень повезет, то можно даже увидеть галлюцинации.
Свет приносит дискомфорт, а иногда даже острую боль в глазах. Звуки становятся громче и невыносимей. Я словно превращаюсь в вампира, но вместо жажды крови я испытываю неутолимую жажду сна.
Я понимаю, что у меня проблемы и мне нужна помощь.
Я испробовала много способов помочь себе, и, действительно, многие из них помогли. Для начала — таблетки. Это относительно безопасно, и свою работу они выполняют, но никакие препараты не могут помочь в долгосрочной перспективе. У каждого лекарства есть курс, есть побочные эффекты, и фармацевтические свойства не предполагают, что ты будешь жить «на них». В результате одна проблема превращается в две: бессонница и зависимость от препаратов. Несколько недель лечения — это норма, но бессонница — это марафон, и она требует допинга на каждом этапе гонки.
Есть несколько безобидных способов помочь себе, и все они касаются повседневной рутины. Например, спать только на кровати, не ложиться до тех пор, пока не почувствуешь усталость, ограничить телевизор, телефон и любые другие отвлекающие и развлекающие вещи, принимать горячие ванны с молоком и ароматическими маслами, быть максимально бодрым в течение дня, заниматься физическими нагрузками, но только не вечером, создать в спальне темную и расслабляющую атмосферу, а также ложиться и вставать в одно и то же время каждый день. И, конечно, исключить из рациона алкоголь, кофеин и сигареты. Это работает, если ты находишься на начальной стадии, когда бессонница — это всего лишь последствие образа жизни и скорее является побочным эффектом стресса. Если проблемы тащат тебя на дно пропасти, здоровым образом жизни не спасти отца русской демократии.
Но есть три вещи, которые я всё же нахожу полезными и готова посоветовать тем, кто оказался в похожей на мою ситуации.
Во-первых, это медитация. Она действительно помогает, так как спокойствие и расслабление замедляет сердцебиение, и в этом случае медитация работает как седативное.
Мне сказали, что несколько месяцев медитации могут помочь справиться с неврологическими изменениями. И это правда.
Во-вторых, дыхательные упражнения. Хорошо они помогают тогда, когда ты лежишь на кровати, исследуя потолок и постоянно думая о том, как уснуть. В этот момент лучше всего перенаправить свою концентрацию на наблюдение за собственным дыханием, что, в свою очередь, помогает успокоить сознание.
Необходимо перестать думать. Это очень сложно, но только после того, как ты сможешь остановить мозг, который непрерывно транслирует разного рода пропаганду, фантазии, изображения, сосредоточенность на том или ином объекте, ты сможешь почувствовать сладкое ощущение «ничего» в своей голове и приблизишься ко сну.
И последнее, чему мне удалось научиться, — это принятие. Самый сложный урок в любой ситуации — просто смирение с тем, что ты не в силах изменить. Плохие вещи случаются, но они не могут сравниться с тем вредом, который мы причиняем себе самостоятельно, мучая себя сожалениями. Ты начинаешь сравнивать себя с другими людьми: «Мой друг спит, почему я не могу?», «Я должна спать!», «Если я не посплю 8 часов, то завтра не смогу работать». Эти мысли заставляют страдать и вгоняют в какие-то нелепые стандарты. Это сложно, потому что сон — одно из самых рутинных понятий в нашей жизнедеятельности, но даже здесь есть исключения из правил. Если люди, которые разучились жить, радоваться, любить, а я разучилась спать и считаю, что это нормально.
Как я вас понимаю и статья попалась очень вовремя. У меня никогда не было проблем со сном, ну кроме моментов, когда была простуда, мучал кашель и насморк. Зимой был сильный стресс, связанный с болезнью и операцией мамы, (очень дорогостоящей, что тоже сыграло роль), но и тогда проблем со сном не возникало И вот вроде все позади, мамино самочувствие нормализовалось, переживать не о чем — и в мае (спустя 5 месяцев) нужно было сходить в больницу маме за рецептом на лекарство. Когда я там была испытала сильную тревогу. И в следующую ночь просто не смогла уснуть, а потом и в следующую ночь, и еще следующую. Три ночи без сна обернулись покалываниями в руке, ноге и голове — напугалась не на шутку и тут же записала в ближайшую клинику к неврологу. Анализы, МРТ мозга и сосудов, УЗИ щитовидки — все, слава Богу, в норме. Как героиня статьи попробовала снотворное- раз помогло, но состояние было хуже, чем если не спать всю ночь. Изучая вопрос бессонницы, я также стала медитировать и заниматься йогой (есть специальные упражнения для сна). Действительно, расслабляет, но проблема не ушла, хотя стала засыпать к двум-трем ночи. Затем подруга посоветовала принимать мелатонин — гормон сна в таблетках. При курсе приема сон должен сам прийти в норму. И, о чудо, я начала спать и на утро как огурчик. Но появился другой страх, что без таблетки я уже не усну. Иногда я пробовала спать без мелатонина, бывало усну, бывало нет.Спустя месяц, когда сил терпеть такие качели уже не было, я нашла психотерапевта и решила искать причину в этой области. После первого же сеанса, на котором я плакала я легко уснула (правда, с мелатонином). Через неделю еще сеанс, снова стало чуть легче. На третьем сеансе я снова плакала — и это были очень сильные эмоции, которые, по всей видимости, и были причиной расстройства сна. Корень моей проблемы, как видится психотерапевту, лежал в том, что я «сгруппировалась» в момент стресса, а отпустить эмоции забыла. Накопившаяся тревога вылилась в бессонницу. На данный момент я прошла 6 сеансов психотерапии, мелатонин не пью уже 2 недели, мысли стали легче. Раз в неделю бывает, что сложно уснуть и я ворочаюсь час-два, но это уже не те чувства, которые были до этого.Героине искренне желаю снова обрести сладкий сон и советую, по возможности, обратиться к психотерапевту.
А может и не надо разучиваться, а добить до конца это сонное оцепенение? Нас с детства приучали, да и вся наука считает, что спать необходимо для восстановления сил. Но в мире куча людей, которые по каким-то причинам перестали спать и очень довольны своим новым состоянием. Кроме того, они перестали стареть! Во сне человек стареет, болеет и умирает. Гормон сна мелатонин вырабатывается шишковидной железой с приходом темного времени суток, или по истечении некоторого времени бодрствования. А во время сна он, скорее всего, нейтрализуется организмом, поэтому мы испытываем облегчение и ощущаем себя отдохнувшими. То есть, мы хотим спать не потому, что устали, а потому, что вырабатывается гормон и делает свое дело! Сейчас есть версии о том, что вся эндокринная система была искусственно имплантирована в наше тело и мы стали рабами гормонов, которые выделяются железами в нужном количестве и в нужное время. Страх, волнение, ревность, зависть, сон, влечение, любовь и пр. — результаты «работы» гормонов. Дирижирует всей этой фабрикой шишковидная железа, которая, в свою очередь, управляется чакрами. А лимфатическая система является вообще автономной и организмом не контролируется. Можете, конечно, считать все это бредом. Во сне миллиарды бактерий жрут наш организм и выделяют токсины, кариозные бациллы разрушают зубную эмаль, поэтому по утрам все мы чистим зубы, умываемся, полоскаем рот, едим фрукты чтобы убрать всю эту мерзость. Но мы не можем просто взять и удалить все эти имплантанты, так как что они глубоко интегрированы в наш организм и без них человек умрет. Во время сна происходит перекачка в систему всего накопленного опыта за день. А вы думаете, откуда боженька после смерти ведает о всех наших грехах. Карму никто не отменял и именно отсюда она и берется. Я считаю, что проблема Дарьи в том, что мелатонин у нее накапливается, но сонного оцепенения не наступает, поэтому организм не может нейтрализовать этот чужеродный гормон и он просто разрушает тело. У людей, которые прекрасно живут без сна, этот гормон вообще не вырабатывается. Возможно, причиной стал сильный стресс, в результате которого отключился ген, управляющий шишковидной железой. Немного об этом рассказывает Олег Шаманский в своих выступлениях на Ютубе. Он конечно же понадергал информации из других источников в инете…в том числе из книги Владимира Пятибрата «Глубинная книга». Изложенная в ней информация может серьезно повредить психику, поэтому слепая вера тут неприемлема.
источник







