Близорукость – это заболевание зрения, которое вызывает большой дискомфорт. Человек хорошо видит только то, что находится вблизи от него. Всё, что находится на расстоянии, представлено в нечетком размытом виде. Поэтому актуально стоит вопрос: как лечить близорукость.
Современная медицина позволяет вылечить зрение даже без операции. Существуют различные методы, которые помогут быстро вылечить глаза, и вы обретете 100% зрение.
В статье вы познакомитесь с альтернативными методами лечения близорукости, которые предлагает как традиционная медицина, так и нетрадиционная. Вашему вниманию представлены специальные упражнения, которые возможно проводить в домашних условиях.
Снижение остроты зрения может быть обусловлено различными аномалиями рефракции глаза. Миопия – одна из наиболее распространенных. Миопия или близорукость, бывает врожденной и приобретенной.
Обычно при близорукости размер глазного яблока увеличен (осевая близорукость), хотя она может возникнуть и как результат чрезмерной силы преломляющего аппарата (рефракционная миопия). Чем больше несоответствие, тем сильнее близорукость.
Близорукость (миопия глаза) – это дефект зрения, при котором нарушается рефракция, то есть преломляющая функция глаза. При таком нарушении лучи света, которые исходят от отдаленных объектов, собираются в фокус не на сетчатке, как при нормальном зрении, а впереди нее.
При этом до оболочки, воспринимающей свет, доходит только нечеткая проекция. Из-за этого человек видит расплывчатое изображение. При близорукости зрение вблизи остается нормальным, поскольку лучи, которые исходят от рядом расположенных объектов, имеют расходящееся направление. А когда человек смотрит вдаль, его глаза улавливают параллельные лучи, которые некорректно проецируются на сетчатку.
Основные симптомы близорукости – это:
- Ухудшение зрения вдаль.
- Размытость контуров предметов.
- Окружающий мир, буквально, сливается.
- При этом сохранятся хорошее зрение вблизи.
При миопии человек имеет плохое зрение вдаль, изображение предметов размыто, но вблизи сохраняется хорошее зрение. Пациенты с высокой степенью миопии хорошо видят практически у самого носа, когда дальнейшая точка ясного видения лежит не в бесконечности, а в нескольких сантиметрах от глаза. Вы, наверняка, видели таких людей, которые, сняв очки, буквально «носом упираются» в разглядываемый объект.
Признаками близорукости, когда она сочетается с астигматизмом различных видов, являются не только рамытость изображения, но и:
- двоение;
- искажение предметов;
- прямые линии могут казаться изогнутыми.
Если миопия глаза начала развиваться во взрослом возрасте, длительное время она может протекать без симптомов, и часто человек узнает о нарушении зрения во время прохождения профилактического осмотра. В детстве же первые признаки близорукости, как правило, проявляются с началом учебной деятельности.
Ребенок хуже различает предметы вдали, плохо видит строки на доске, жалуется на головную боль. Также при миопии наблюдается ослабление сумеречного зрения. При таком состоянии человек замечает трудности с ориентацией в темное время суток.
Самым опасным осложнением миопии является отслойка сетчатки и слепота. Чтобы не допустить необратимых нарушений, важно вовремя распознать первые предпосылки и принять соответствующие профилактические меры.
Миомия имеет разную степень развития и выражения у каждого челоека. Ознакомимся с этим немного подробнее, остановившись на характере и степени развития заболевания.
По характеру развития миомия бывает:
- Прогрессирующая. Такая миопия развивается со скоростью 1 и более диоптрий (D) в год. Если нарушения приобретают постоянный характер и наблюдается значительное увеличение степени близорукости, существует высокий риск развития миопической болезни глаз у человека, которая может привести к инвалидности по зрению.
- Транзиторная. Является временной, продолжается не более месяца. На появление близорукости может оказать влияние отек хрусталика, за счет чего его преломляющая сила будет увеличена. Может быть обусловлено сахарным диабетом, начальной стадией развития катаракты, беременностью, приемом некоторых лекарственных препаратов;
- Стационарная. Такая близорукость не прогрессирует и хорошо поддается коррекции оптическими средствами (очками или линзами).
Степень развития выражает, насколько нарушения в зрении углубились. Можно выделить:
- слабая миопия — в данном случае нарушение рефракции не превышает 3 диоптрий. Такую миопию можно назвать не заболеванием, а особенностью зрения. Как правило, миопия слабой степени не требует коррекции и может быть полностью устранена при помощи укрепления мышц глаза путем выполнения зрительной гимнастики;
- средняя миопия — нарушение находится в пределах 3-6 диоптрий. Признаки миопии выявляются на осмотре у окулиста. Это могут быть изменения глазного дна, макулы, сужение сосудов сетчатки;
- высокая миопия — нарушение рефракции превышает 6 диоптрий. Высокая степень близорукости позволяет четко видеть человеку только те предметы, которые находятся в непосредственной близости. При данной степени глаза находятся в постоянном напряжении, что вызывает зрительный дискомфорт, головные боли.
Близорукость бывает истинной, когда увеличивается в размерах сам глаз, и ложной, называемой спазмом аккомодации. Спазм не требует ношения очков и контактных линз и лечится медикаментозно или упражнениями.
Ложная близорукость (спазм аккомодации) вызывается перенапряжением мышцы, которая управляет хрусталиком глаза. Когда человек смотрит вдаль, то эта мышца расслаблена, и хрусталик имеет плоскую форму, что позволяет свету фокусироваться на сетчатке.
Когда мы рассматриваем предметы или работаем вблизи, цилиарная мышца находится в постоянном напряжении и заставляет хрусталик принимать выпуклую форму. Это необходимо для хорошего зрения вблизи.
Чтобы человек со спазмом аккомодации хорошо видел вдаль, ему надо подставить минусовое стекло, как при близорукости. Отсюда и возник термин – ложная близорукость, которая не связана с размером глаза или силой его оптики, а вызывается именно спазмом цилиарной мышцы.
Близорукость встречается очень часто. По статистике, более 1 млрд жителей планеты страдает близорукостью. Причинами развития близорукости чаще всего считаются:
- Неправильная форма глазного яблока — когда длина переднезадней оси глаза больше нормы, и световые лучи, фокусируясь, просто не достигают сетчатки. При удлиненной форме глазного яблока происходит растяжение задней стенки глаза, а такое состояние зрительной системы может спровоцировать изменения глазного дна.
- Слишком сильное преломление световых лучей оптической системой глаза (хрусталик, роговица). При этом размеры глаза соответствуют норме, но из-за сильного преломления оптическим аппаратом световые лучи сходятся в фокус перед сетчаткой, а не на ней.
Помимо причин возникновения близорукости, врачи-офтальмологи выделяют еще и факторы, которые могут повлиять на развитие этого заболевания.
- Наследственный фактор. По мнению специалистов, наследуется не плохое зрение, а физиологическая предрасположенность к нему. В группу риска попадают те, у кого оба родителя страдают этим заболеванием. Наличие близорукости только у одного из родителей снижает на 30% вероятность возникновения близорукости.
- Ослабление ткани склеры приводит к увеличению размера глазного яблока под воздействием высокого внутриглазного давления (18–24 мм. рт. ст.) и, как следствие, способствует развитию близорукости.
- Первичная слабость аккомодации, приводящая к компенсаторному растяжению глазного яблока.
Ослабление организма в результате неправильного питания, переутомления, ряда заболеваний. Таких, как:
- нарушение опорно-двигательной системы: плоскостопие, сколиоз и т. д.;
- аллергические и инфекционные заболевания: корь, скарлатина, дифтерия;
- туберкулез, инфекционный гепатит и пр.;
- родовые травмы;
- травмы головного мозга;
- заболевания носоглотки и полости рта: тонзиллит, гайморит, аденоиды;
рахит; - общее снижение иммунитета.
Неблагоприятные условия зрительной работы:
- Чрезмерная нагрузка на глаза, перенапряжение глаз;
- Чтение в движущемся транспорте, в темноте, в лежачем положении;
- Многочасовое сидение за компьютером, телевизором;
- Недостаточное освещение;
- Неправильная посадка во время чтения, письма.
Диагноз близорукости устанавливает врач-окулист после проверки остроты зрения с помощью специальных таблиц. Проводится также осмотр глазного дна специальным зеркалом. Перед этой процедурой пациенту обычно закапывают в глаза лекарство, расширяющее зрачок. Это традиционные процедуры.
Полное обследование включает:
- точное определение остроты зрения и рефракции пациента,
- измерение внутриглазного давления,
- проведение осмотра глаза под микроскопом (биомикроскопию),
- пахиметрию (измерение толщины роговицы),
- эхобиометрию (определение длины глаза),
- ультразвуковое исследование глаза,
- компьютерную кератотопографию и тщательное исследование сетчатки (глазного дна) с широким зрачком,
- определение уровня слезопродукции,
- подробное исследование поля зрения пациента.
Основные проблемы со зрением у детей формируются до 7 лет. После 7 лет зрительная система ребенка начинает испытывать повышенные нагрузки, связанные с учебой в школе. Именно в этот период начинают развиваться заболевания, не замеченные и не предотвращенные ранее.
После 12 лет проблемы со зрением, как правило, не поддаются терапии. Устранить близорукость и астигматизм подростку будет возможно только после 18 лет, когда молодой человек сможет пройти лазерную коррекцию зрения.
А ведь правильный и своевременный прогноз развития зрения в некоторых случаях дает возможность и вовсе не надевать очки на ребенка. Для того чтобы исправить зрение, ему будет достаточно пройти терапевтический курс лечения. Для точной диагностики зрения следует обращаться в детские отделения офтальмологических клиник, и только в те, где есть специальное диагностическое оборудование.
После тщательного и полного обследования врач проводит беседу с пациентом и на основании всех данных назначает лечение.
Универсального средства от близорукости не существует, поскольку одним заболевание досталось в наследство, а у других оно развилось на определенном этапе жизни. Меры, направленные на избавление от наследственной миопатии не во всех случаях, дают желаемые результаты.
Что касается способов лечения близорукости у людей разного возраста, то они могут несколько отличаться.
К лечению близорукости у детей лучше приступать на ранних стадиях. Бездействие может привести к прогрессированию заболевания. Как правило, это процедуры, снимающие с глаз излишнее напряжение и улучшающие кровообращение в тканях глаза. Если все сделать своевременно, то положительный результат будет виден спустя 4-6 месяцев.
Лечение близорукости у детей с помощью хирургического вмешательства противопоказано. Если все предпринятые методы лечения не приводят к стабильному результату, то придется подождать достижения ребенком 18-ти лет, чтобы все же сделать операцию. Но до наступления этого момента не стоит прекращать корректировать зрение разрешенными способами.
Чтобы определиться с методом лечения миопатии у взрослых, в первую очередь следует выявить причину возникновения близорукости. Это может быть поражение нерва, который отвечает за глазодвигательную функцию, злоупотребление алкоголем, интоксикация никотином, различные заболевания других внутренних органов, недостаточное или неправильное освещение рабочего места и т. д.
Если причина найдена, то ее, само собой, необходимо устранить и параллельно заняться лечением близорукости.
Многие люди считают, что проще приобрести очки или линзы, и проблема с миопатией решена. Следует помнить, что эти приспособления лишь помогают человеку видеть то, что ранее расплывалось перед глазами, но от близорукости они не избавляют.
Лечение этого заболевания обычно занимает немало времени. Все его способы направлены на замедление или остановку процесса развития миопатии и на предупреждение развития разного рода осложнений.
Наиболее эффективными являются следующие методы:
- Специальная гимнастика для глаз.
- Лечение медикаментами.
- Физиотерапевтические процедуры.
- Хирургическое лечение.
Существует множество различных программ, направленных на улучшение аккомодации (способности приспосабливаться к различным расстояниям) глаз. Это упражнения на фокусировку взгляда и на тренировку его дальности, на укрепление глазных мышц, на расслабление зрительных органов после больших нагрузок.
Основным требованием к этим упражнениям является их регулярное повторение с одной и той же периодичностью, и длительностью. К примеру, каждые 4 часа или ежедневно по вечерам в течение 15 минут.
В наши дни существуют даже комплексы упражнений для глаз, представленные в виде компьютерных программ и приложений для Android и IOS.
- Взгляд нужно перевести вниз и зафиксировать, затем поднять глаза вверх. Остановиться на несколько секунд.
- Поднять глаза вверх, посмотреть на переносицу, переместить взгляд на кончик носа.
- Рисовать глазами ромб. При этом останавливаться на каждой точке на 2 секунды, чтобы взгляд сфокусировался.
- Выглянуть в окно и найти вдалеке предмет, который понравился. Перевести взгляд в комнату на понравившийся предмет.
Делать упражнение в течение 1 минуты.
- Нужно удобно сесть с закрытыми глазами. Открыть их и быстро моргать 10 секунд. Отдыхать с закрытыми глазами. Делать не менее 3 раз.
- Оставить закрытыми глаза на 5-7 секунд. Открыть на несколько секунд, как можно шире. Моргать нельзя.
- Тремя пальцами, начиная от мизинца, слегка надавить на верхнюю часть глаз, которые при этом должны быть закрыты.
- Кожу около бровей аккуратно приподнимают кожу пальцами. И в этот момент нужно постараться закрыть глаза.
- Пальцы располагают в 3 точках глаза: внутри (возле переносицы), посередине (над верхним веком) и в углу. Нужно аккуратно растягивать кожу пальцами в течение нескольких секунд.
- Следующее упражнение выполняют на стуле. Голова прямая и не двигается. Нужно водить глазами с предмета на потолке на предметы на полу.
- Провести указательным пальцем правой руки на уровне глаз справа налево. То же самое движение повторить и левой рукой. Голова остается без движения.
Древний способ такой гимнастики основан всего на 4 упражнениях, которые делают на определенных точках:
- Точка Цин-мин находится на пересечении бровей. Делать массаж точки пальцами 35 раз.
- Точка Сыб-ай расположена в середине щек. Ее стимулируют 35 раз круговыми движениями. Используют для массажа указательные пальцы.
- Точка Тай-ян расположена между краем брови и глаза. Аккуратно надавливать на точку 36 раз пальцами руки.
- Следующее упражнение — плавный переход с массажем от верхнего века к нижнему.
- Моргать глазами в быстром темпе в течение 60 секунд. Отдохнуть и повторить упражнение.
- Занять удобное положение, сильно зажмуриться и посчитать до 10. Глаза широко открыты под счет до 10. Повторять такое упражнение можно 4-6 раз.
- Встать, вытянуть руку вперед. Остановить взгляд на кончиках пальцев, пока они не начнут двоиться. Отдыхают глаза 10 секунд. Делать упражнение 6 раз.
- Представить рисование глазами кругов по часовой и против часовой стрелки.
- Наслаждаться энергией солнца. В ясный день подойти к окну и подставить лицо солнцу. Стоять в таком положении 10 минут.
- Нужно ровно сесть на стуле. Смотреть на потолок 30 секунд. Затем голову опустить и смотреть на свои колени тоже в течение 30 секунд.
- На стекло нужно прикрепить круг размером со спичечную головку. Переводить взгляд с круга на понравившийся предмет за окном. Он должен находиться на одной линии с кругом. Такое упражнение делают 2 раза в день в течение месяца. Начинать нужно с 3 минут. К концу месяца время достигает 8 минут.
Медикаментозных способов лечения близорукости существует несколько.
- Действие одних средств направлено на укрепление склеры (аскорбиновая кислота, глюконат кальция).
- Других – на ускорение обменных веществ в глазном яблоке и сетчатке (раствор тауфона, алоэ, инъекции раствора АТФ).
- Третьих – на снятие спазма аккомодации, который вызван чрезмерными нагрузками на глаза (1% раствор мезатона).
- Четвертых – на улучшение кровообращения в глазном яблоке (трентап, никотиновая кислота).
Наилучшего результата при медикаментозном лечении можно добиться, если осуществлять его курсами с периодичностью в полгода.
К физиотерапевтическим способам лечения миопатии относятся: фонофорез, электрофорез, электро- или лазерная стимуляция цилиарной мышцы, а также очки, массирующие глаза.
Продолжительность разного рода воздействий в различных случаях составляет от 7 до 15 минут. Курс лечения – около 10 процедур.
При прогрессирующей миопии из физиотерапии назначают инстилляции сермиона, 4% тауфона, стекловидного тела или алоэ и воздействия ПеМП НЧ-10 мТл, режим непрерывный, продолжительность воздействия 7-8 мин; на курс лечения 10 процедур. Тканевые препараты не следуют назначать в период полового созревания.
Одновременно можно проводить эндоназальный электрофорез но-шпы, кальция или 0,5% раствора прозерина. Сила тока 0,5-1,5 мА, продолжительность процедур 15-20 мин; на курс лечения 10-15 процедур.
При кровоизлияниях на глазном дне в ранние сроки для рассасывания проводят эндоназальный электрофорез фибринолизина или химотрипсина (методика № 10). В поздних стадиях (через 2-3 нед после кровоизлияния), особенно при развитии рубцовых процессов, наиболее эффективным является эндоназальный электрофорез лекозима и лидазы.
С рассасывающей целью, к выше описаной физиотерапии, можно также подключить электрофорез йода, стероидов, биогенных стимуляторов (алоэ и стекловидное тело).
К оперативному вмешательству прибегают в случаях сильной степени близорукости (от 6 диоптрий). Результат применения хирургических методов – это гарантированное предотвращение прогрессирования заболевания и исправление рефракции.
Операции, применяемые для лечения близорукости, подразделяются на:
- Рефракционные, направленные на коррекцию оптической способности глаза.
- Склероукрепляющие – когда в тыльную часть глазного яблока вводится вещество, останавливающие или замедляющее процесс расширения глаза.
Наиболее часто хирурги проводят операции по экстракции хрусталика, кератотомии, кератофакии, кератомилезу. В некоторых клиниках стали вводиться и более современные способы хирургического лечения, в результате которых показатель миопатии уменьшается на 12 диоптрий.
На самом деле ничего сложного в соблюдении профилактических мер при такой патологии зрения нет. Следить за здоровьем глаз необходимо с раннего возраста. Например, детям школьного возраста необходимо избегать переутомления зрительных органов, особенно во время чтения, просмотра телевизора или игры за компьютером.
Общие меры профилактики такой патологии заключаются в правильном освещении, хорошей вентиляции помещений, соблюдении режима сна и отдыха и частых прогулках на свежем воздухе. Во время нахождения под открытыми солнечными лучами необходимо носить защитные очки. Не забывайте также о соблюдении общепринятых гигиенических норм: не используйте чужих полотенец, грязных платков и не трите глаза немытыми руками.
Бесспорно, сбалансированный рацион положительно влияет на состояние всего организма, в том числе и зрительных органов. Поэтому в целях профилактики любых болезней глаз в вашем рационе должны присутствовать продукты с высоким содержанием витаминов А, В1 и В12 и также микроэлементов — калия, кальция, кремния.
Старайтесь употреблять овощи и фрукты, избегайте полуфабрикатов. Ешьте как можно больше рыбы и зелени. Особенное внимание уделите свежим листьям салата, в которых содержатся полезные для зрения минеральные вещества.
Лечебная гимнастика для глаз — наиболее простой и очень эффективный метод борьбы с различными патологиями зрительных органов. Причем выполнять упражнения можно людям со 100% зрением, и тем, кто уже носит корректирующие очки.
Показана такая профилактика и детям. Уделяя некоторое время специальной гимнастике для глаз, вы улучшите зрение и предотвратите развитие многих заболеваний зрительных органов.
К таким упражнениям относятся вращательные движения, совершаемые по часовой стрелке и обратно, перевод взгляда на предметы, расположенные вблизи и вдали, сжимание и частые разжимания век.
Если вы ощущаете небольшие осложнения в зрении, то стоит обратиться за помощью в лечебный центр. В этом месте вы сможете проконсультироваться с врачом, провести эффективную профилактику и лечение недуга. Например, для чтения обустраивают отдельный кабинет, где на максимальном расстоянии от глаз читают специальный шрифт.
Уделяют несколько минут лечебной гимнастике, проводят процедуры с использованием массажеров, светового излучения. Если пройти целый курс подобных тренировок, то профилактика близорукости будет успешной.
Ношение специальных очков позволит не перенапрягаться зрительным органам, поэтому зрение существенно улучшится. Линзы для профилактики близорукости носят в течение дня, а на ночь снимают. Очки для коррекции зрения выписывает врач.
Теперь вы знаете, какие методы помогут предотвратить развитие близорукости и вылечить недуг на ранней стадии, без хирургического вмешательства.
На стабильную работу органов зрения может повлиять даже отсутствие важных витаминов. Какие витамины назначаются чаще всего?
- Ретинол (его также называют Витамином А) является одним из важнейших веществ в работе зрительных органов. Он не только воздействует на слизистую и роговую оболочки глаз, но и находится в составе особо чувствительного пигмента, воздействующего на остроту зрения. Недостаток ретинола способствует развитию нарушения зрения.
- Важным является употребление в пищу продуктов, которые в себе содержат каротин, поскольку организм способен самостоятельно синтезировать провитамин А в ретинол. Каротин в огромном количестве содержится в морковке — там его доля аж 65%. Кроме того, он содержится в сладком перце, шпинате, петрушке и в облепихе.
- Витамин В1 или тиамин оказывает воздействие на функционирование нервной системы, а, следовательно, воздействует и на зрение. Дефицит тиамина способен спровоцировать частые боли и рези в глазах, а также быстрое утомление глазных мышц. Всего организму в сутки требуется 1,5 мг тиамина.Витамин В2, также именуемый рибофлавином. Его дефицит вполне способен привести к повышению слезотечения, вызвать разрывы кровеносных сосудов глазных яблок. Последствием нехватки в организме витамина В2 также может стать и куриная слепота, а также «песок» в глазах. Всего в сутки организму требуется в 5 мг витамина В2.
- Витамин В3, называемый также ниацином, необходим для стабильного функционирования кровеносной системы и зрительных нервов. Недостаток ниацина провоцирует ухудшение циркуляции крови в зрительных нервах. Всего ежедневно организму необходимо 15 мг.
- Витамин В6, или, по другому, пиридоксин, участвует в процессах обмена клеток. Вследствие дисфункции этих обменов обычно развиваются различные заболевания (в некоторых случаях недостаток витамина может стать причиной развития конъюнктивита). Для нормального функционирования необходимо всего 2 мг ежесуточно.
- Недостаток цианкобаламина или витамина В12 провоцирует преждевременное старение глаз, повышение слезоотделения и потускнение, поскольку оказывает непосредственное влияние на красные кровяные тельца и процесс их формирования. Для организма требуется всего 0,005 мг витамина В12.
- Кроме того, необходимыми для здоровья глаз являются каротиноиды — лютеин и зеаксантин. Эти вещества защищают глаза от вредоносного светового воздействия, предотвращая разрушение сетчатки.
- Помимо названых выше витаминов необходимо насыщать организм витаминами С, В5 и В9, которые помогают хорошему усвоению вышеназванных витаминов.
источник
Близорукость – это патологическое состояние, при прогрессировании которого больной человек начинает плохо различать предметы, расположенные вдали от него. Он с трудом может прочитать вывески, разглядеть номера машин, даже может не узнать своего знакомого с расстояния нескольких метров. Медицинская статистика такова, что именно близорукость является наиболее распространённым нарушением зрительной функции, которое встречается как у взрослых, так и у детей (детская близорукость нередкое явление). Этот недуг может прогрессировать и иметь различную степень тяжести протекания.
При миопии определённая картинка, преломляясь, попадает не на сетчатку глаза, а локализуется рядом с ней. Именно по этой причине все предметы, которые расположены вдали, кажутся человеку размытыми и нечёткими.
Стоит отметить, что в последнее время врачи-офтальмологи стали «бить тревогу», так как количество случаев заболеваемости миопией растёт с каждым годом. Особенно распространена близорукость у детей школьного возраста. Прогрессированию патологии способствует постоянное напряжение зрения во время учёбы, игры на компьютере, просмотр телевизора и прочее.
Многие люди, услышав диагноз «миопия», сразу же задают врачу вопрос – можно ли вылечить близорукость? Сейчас разработано много методик, которые позволяют восстановить зрение. Даже есть методики, которые дают возможность провести корректирование зрительной функции в домашних условиях. Наиболее распространённый способ увеличить остроту зрения – использовать очки. Их врачи офтальмологи называют отрицательными или рассеивающими (имеют пометку минус). Очки с плюсом используют для коррекции зрения при дальнозоркости.
Очки с минусом имеют линзы, позволяющие скорректировать расстояние между сетчаткой и фокусом. Определить количество минусов (сила в диоптриях) может только офтальмолог после проведения диагностики. Также скорректировать зрение позволяют контактные линзы (плюс при дальнозоркости, минус – при миопии).
Причин прогрессирования близорукости у детей и взрослых довольно много. Но наиболее часто человек престаёт нормально видеть предметы, расположенные вдали, из-за таких причин:
- генетическая предрасположенность. Наиболее распространённая причина прогрессирования недуга. Если патология диагностирована у одного из родителей, то у ребёнка она будет с 50% вероятностью;
- дефицит минералов, витаминов и питательных веществ в теле человека;
- систематическое напряжение зрительного аппарата вследствие постоянной и непрерывной работы за компьютером, работе с мелкими деталями и прочее. Сюда же можно отнести такие причины – отсутствие перерывов во время рабочего процесса, неправильное освещение и прочее;
- отсутствие адекватного лечения при проявлении первых признаков миопии (не ношение очков с минусом, контактных линз, невыполнение специальной гимнастики, прочее);
- есть группа причин, которые клиницисты называют врождёнными. В неё относят слабость мышечных структур, которые отвечают за изменение кривизны хрусталика, патологии органов зрительного аппарата и прочее;
- регулярное повышение внутриглазного давления. Более часто эта причина приводит к прогрессированию патологии у людей пожилого возраста;
- прочие причины. Сюда относят гормональные сбои, ранее перенесённые недуги инфекционной природы, ЧМТ в анамнезе и прочее.
1 степень – расстояние удаления фокуса от сетчатки не превышает 3 диоптрий. Человек совершенно не испытывает никакого дискомфорта. Он может без труда прочесть текст или рассмотреть предметы, расположенные вблизи него. Но при рассматривании предметов вдали, он отмечает, что они слегка размыты. Коррекция нарушений предусматривает использование очков с пометкой «минус», контактных линз;
2 степень – расстояние варьируется от 3 до 6 диоптрий. Для средней степени миопии характерно растяжение сосудов внутри глазного яблока. При этом их толщина уменьшается. Как следствие, начинают прогрессировать дистрофические процессы в сетчатке;
3 степень – удаление фокуса от сетчатки превышает 6 диоптрий. Это наиболее высокая степень миопии. Дистрофические изменения в глазном яблоке выражены наиболее ярко. Зрение снижено настолько, что человек только может разглядеть предметы, расположенные от него на уровне вытянутой руки.
Стоит отметить, что чем выше степень миопии, тем более сильно вытягивается глаз и растягиваются сосуды, питающие его. Это становится причиной прогрессирования опасных осложнений. На последней стадии патологии восстановить зрение сложно.
- врождённая. Эта форма встречается крайне редко, поэтому диагностировать её сложно. Такое нарушение зрения связано с аномалиями развития глазного яблока во внутриутробном периоде;
- прогрессирующая близорукость. Постоянно увеличивается в то время, как происходит патологическое растягивание задних отделов глаза;
- ложная. Её также именуют спазматической. Развивается вследствие гипертонуса ресничной мышцы. Если нормализовать состояние этой мышцы, то все симптомы патологии пропадут. Сделать это можно и в домашних условиях посредством приёма специальных препаратов, которые назначает врач;
- рефракционная. Патология напрямую связана с преломляющей силой оптического аппарата глаза;
- школьная (в некоторых источниках её именуют детской). Дети много своего времени проводят за компьютером, книгами. Из-за этого у них постепенно ослабевает аккомодация. Процесс обратимый и провести его коррекцию можно в домашних условиях;
- профессиональная. По происхождению она схожа со школьной, только развивается в виде особенностей профессиональной деятельности, связанной с перенапряжением зрительного аппарата. Прогрессирование 1 стадии патологии можно установить даже в домашних условиях;
- ночная. Прогрессирует при недостатке света;
- сильная близорукость. Такой диагноз пациенту ставят в том случае, если степень патологии свыше 6,25 диоптрий;
- осложнённая. Её развитие связано с травмами глаза. Анатомические изменения такого типа могут привести к потере зрения. Восстановить его потом будет невозможно;
- близорукость и дальнозоркость одновременно. В этом случае в одном глазу развивается один тип патологии, а в другом – противоположный ему. В таком случае для коррекции нарушения прибегают к использованию очков с разными линзами (плюс и минус).
Первый симптом, который указывает на прогрессирование недуга – головная боль. Голова у человека начинает болеть из-за постоянного переутомления глаз. Также люди с такой болезнь жалуются на усталость глаз, так как им приходиться сильно напрягать зрительные мышцы, чтобы что-то разглядеть.
Симптом, который характерен именно для данной патологии – человек не может разглядеть предметы, расположенные вдали. При этом при разглядывании близких предметов или при чтении, трудностей у него не возникает. Если не начать своевременное и корректное лечение, то острота зрения продолжит снижаться. В случае средней или тяжёлой степени патологии, восстановить зрение довольно сложно.
Лечение близорукости нужно начинать проводить, как только у человека проявились первые симптомы, указывающие на патологию. Восстановлением зрения занимается врач-офтальмолог. Только он сможет подобрать оптимальный метод лечения. Стоит отметить, что возможно даже лечение в домашних условиях.
- ношение очков;
- контактные линзы;
- кератопластика;
- лазерная коррекция;
- ленсэктомия;
- радиальная кератотомия.
Контактные линзы и очки являются наиболее распространёнными методиками лечения. Но в последнее время все чаще врачи прибегают к лазерной методике лечения. Она даёт возможность полностью восстановить зрительную функцию.
Близорукость у детей и взрослых намного проще предупредить, чем потом лечить. Профилактику миопии рекомендовано проводить в домашних условиях ещё с детского возраста:
- соблюдение дистанции между глазами и монитором, книгой, планшетом и прочее;
- глазам необходимо регулярно давать отдыхать;
- правильно питание;
- правильная осанка;
- приём специальных витаминных комплексов (метод профилактики и лечения миопии, доказавший высокую эффективность);
- нормализация освещения;
- не читать в транспорте или лёжа на боку.
источник
Близорукость (миопия) — аномалия преломляющей силы глаза (рефракции), характеризующаяся фокусированием изображения предметов не на сетчатке глаза, а перед ней. При близорукости человек плохо различает отдаленные предметы, но хорошо видит вблизи; отмечается зрительное утомление, головная боль, нарушение сумеречного зрения, прогрессирующее ухудшение остроты зрения. Диагностика близорукости включает визометрию, скиаскопию, рефрактометрию, офтальмоскопию, биомикроскопию, УЗИ глаза. При близорукости требуется соблюдение гигиены зрения, ношение очков с рассеивающими линзами, контактных линз; проведение хирургической коррекции миопии хирургическими методами (ленсэктомия, имплантация факичных линз, радиальная кератотомия, кератопластика, коллагенопластика) или с помощью лазерной хирургии (LASIK, SUPER LASIK, LASEK, ФРК и др.).
Близорукость в общей популяции встречается довольно часто: по данным ВОЗ, миопией страдает 25—30% населения планеты. Чаще всего близорукость развивается в детском или пубертатном возрасте (от 7 до 15 лет) и в дальнейшем либо сохраняется на имеющемся уровне, либо прогрессирует. При близорукости световые лучи, исходящие от расположенных вдалеке объектов, собираются в фокус не на сетчатке, как в нормальном глазу, а впереди нее, вследствие чего изображение получается нечетким, расплывчатым, смазанным.
Состояние близорукости впервые было описано еще Аристотелем в IV в. до н. э. В своих трудах философ отмечал, что некоторые люди для лучшего различения удаленных предметов вынуждены прищуривать глаза и назвал данный феномен «миопс» (от греч. — «щуриться»). В современной офтальмологии близорукость имеет другое название – миопия.
В норме, при 100% зрении, параллельные лучи от находящихся вдали предметов, пройдя через оптические среды глаза, фокусируются в точку изображения на сетчатке. В миопичном глазу изображение формируется перед сетчаткой, а до световоспринимающей оболочки доходит только нерезкая и расплывчатая картинка. При близорукости такая ситуация возникает только при восприятии глазом параллельных световых лучей, т. е. при дальнем зрении. Лучи, исходящие от близких предметов, имеют расходящееся направление и после преломления в оптической среде глаза проецируются строго на сетчатку, формируя четкое и ясное изображение. Поэтому пациент с близорукостью плохо видит вдаль и хорошо вблизи.
Для ясного различения отдаленных предметов нужно придать параллельным лучам расходящееся направление, что достигается с помощью специальных (очковых или контактных) рассеивающих линз. Преломляющую силу линзы, указывающую на насколько необходимо ослабить рефракцию миопичного глаза, принято выражать в диоптриях (дптр) – именно с этой точки зрения и определяется величина близорукости, которая обозначается отрицательным значением.
В основе близорукости лежит несоответствие преломляющей силы оптической системы глаза длине его оси. Поэтому механизм близорукости, во-первых, может быть связан с чрезмерной длиной оптической оси глазного яблока при нормальной преломляющей силе роговицы и хрусталика. При близорукости длина глаза достигает 30 и более мм (при нормальной длине глаза у взрослого — 23- 24 мм ), а его форма становится эллипсовидной. При удлинении глаза на 1 мм , степень близорукости увеличивается на 3 дптр. Во-вторых, при близорукости может иметь место слишком сильная преломляющая сила оптической системы (свыше 60 дптр) при нормальной длине оптической оси глаза ( 24 мм ). Иногда при близорукости имеет место смешанный механизм — сочетание этих двух дефектов. В обоих случаях изображение предметов не может нормально фокусироваться на сетчатке, а формируется внутри глаза; при этом на сетчатку проецируются только фокусы от расположенных близко к глазу предметов.
В большинстве случаев близорукость является наследственной. При наличии миопии у обоих родителей близорукость у детей развивается в 50% случаев; при нормальном зрении родителей – только у 8% детей. Частой причиной, способствующей развитию близорукости, выступает несоблюдение требований гигиены зрения: чрезмерные по продолжительности зрительные нагрузки на близком расстоянии, недостаточная освещенность рабочего места, длительная работа за компьютером или просмотр телевизора, чтение в транспорте, неправильная посадка при чтении и письме.
Нередко развитию истинной близорукости предшествует ложная близорукость, обусловленная перегрузкой цилиарной (аккомодационной) мышцы и спазмом аккомодации. Близорукости может сопутствовать другая офтальмопатология — астигматизм, косоглазие, амблиопия, кератоконус, кератоглобус. Неблагоприятное влияние на зрительную функцию оказывают перенесенные инфекции, гормональные колебания, интоксикации, родовые травмы, ЧМТ, ухудшающие микроциркуляцию в оболочках глаза. Прогрессированию близорукости способствует дефицит таких микроэлементов, как Mn, Zn, Cr, Cu и др., неправильная коррекция уже выявленной миопии.
Прежде всего, различают врожденную (связанную с внутриутробными нарушениями развития глазного яблока) и приобретенную (развившуюся под влиянием неблагоприятных факторов) близорукость. По ведущему механизму развития близорукости выделяют осевую (при увеличении размера глазного яблока) и рефракционную миопию (при чрезмерной силе преломляющего аппарата).
Состояние, сопровождающееся прогрессированием близорукости на 1 и более дптр в год, расценивается как прогрессирующая миопия. При постоянном, значительном увеличении степени миопии говорят о злокачественной близорукости или миопической болезни, которая приводит к инвалидности по зрению. Стационарная близорукость не прогрессирует и хорошо корригируется с помощью линз (очковых или контактных).
Так называемая, транзиторная (временная) близорукость, продолжающаяся 1-2 недели, развивается при отеке хрусталика и увеличении его преломляющей силы. Данное состояние встречается при беременности, сахарном диабете, приеме кортикостероидов, сульфаниламидов, в начальной стадии развития катаракты.
По данным рефрактометрии и силе необходимой коррекции в диоптриях различают близорукость слабой, средней и высокой степени:
- слабая — до -3 дптр включительно
- средняя – от -3 до -6 дптр включительно
- высокая – более -6 дптр
Степень высокой близорукости может достигать значительных величин (до -15 и -30 дптр).
Длительное время близорукость протекает бессимптомно и часто выявляется офтальмологами во время профосмотров. Обычно близорукость развивается или прогрессирует в школьные годы, когда в процессе учебы детям приходится сталкиваться с интенсивными зрительными нагрузками. Следует обратить внимание на то, что дети начинают хуже различать удаленные предметы, плохо видеть строчки на доске, стараются подойти поближе к рассматриваемому объекту, глядя вдаль, прищуривают глаза. Кроме дальнего зрения при близорукости ухудшается и сумеречное зрение: люди с миопией хуже ориентируются в темное время суток.
Постоянное вынуждение напряжение глаз приводит к зрительному утомлению — мышечной астенопии, сопровождающейся сильными головными болями, ломотой в глазах, болями в глазницах. На фоне близорукости может развиться гетерофория, монокулярное зрение и расходящееся содружественное косоглазие.
При прогрессирующей близорукости пациенты вынуждены часто менять очки и линзы на более сильные, поскольку через некоторое время они перестают соответствовать степени миопии и корректировать зрение. Прогрессирование близорукости происходит в связи с растяжением глазного яблока и часто встречается в подростковом возрасте. Удлинение передне-задней оси глаза при близорукости сопровождается расширением глазной щели, что приводит к небольшому пучеглазию. Склера при растяжении и истончении приобретает синеватый оттенок из-за просвечивающих сосудов. Деструкция стекловидного тела может проявляться «летанием мушек», ощущением «мотков шерсти», «нитей» перед глазами.
При растяжении глазного яблока отмечается удлинение глазных сосудов, нарушение кровоснабжения сетчатки, снижение остроты зрения. Ломкость кровеносных сосудов может привести к кровоизлияниям в сетчатую оболочку и стекловидное тело. Самым грозным осложнением близорукости может стать отслойка сетчатки и сопровождающая ее слепота.
Постановка диагноза близорукости требует проведения офтальмологических тестов, осмотра структур глаза, исследования рефракции, проведения УЗИ глаза. Визометрия (проверка остроты зрения) проводится по таблице с использованием набора пробных очковых линз и носит субъективный характер. Поэтому данный вид исследования при близорукости необходимо дополнять объективной диагностикой: скиаскопией, рефрактометрией, которые проводятся после циклоплегии и позволяют определить истинную величину рефракции глаза.
Проведение офтальмоскопии и биомикроскопии глаза с линзой Гольдмана при близорукости необходимо для выявления изменений на сетчатке (кровоизлияний, дистрофии, миопического конуса, пятна Фукса), выпячивания склеры (стафиломы), помутнения хрусталика и пр. Для измерения передне-задней оси глаза и величины хрусталика, оценки гомогенности стекловидного тела, исключения отслойки сетчатки показано проведение УЗИ глаза. Дифференциальная диагностика проводится между истинной близорукостью и ложной, а также транзиторной миопией.
Коррекция и лечение близорукости может проводиться консервативными (медикаментозная терапия, очковая или контактная коррекция), хирургическими или лазерными методами. Медикаментозные курсы, проводимые 1-2 раза в год, позволяют предотвратить прогрессирование близорукости. Рекомендуется соблюдение гигиены зрения, ограничение физических нагрузок, прием витаминов группы В и С, использование мидриатиков для снятия спазма аккомодации (фенилэфрина), проведение тканевой терапии (алоэ, стекловидное тело внутримышечно), прием ноотропных средств (пирацетама, гопантеновой кислоты), физиотерапевтическое лечение (лазеротерапия, магнитотерапия, массаж шейно-воротниковой зоны, рефлексотерапия).
В процессе лечения близорукости используются ортоптические методики: тренировка ресничной мышцы с использованием отрицательных линз, аппаратное лечение (тренировка аккомодации, лазерстимуляция, цветоимпульсная терапия и др.).
Для коррекции близорукости производится подбор контактных линз или очков с рассеивающими (отрицательными) линзами. Для сохранения резерва аккомодации при близорукости, как правило, осуществляется неполная коррекция. При близорукости выше -3 дптр показано использование двух пар очков или очков с бифокальными линзами. При миопии высокой степени очки подбираются с учетом их переносимости. Для коррекции близорукости слабой средней степени могут быть использованы ортокератологические (ночные) линзы.
На сегодняшний день в офтальмологии разработано более двадцати методов рефракционной и лазерной хирургии для лечения близорукости. Эксимер-лазерная коррекция близорукости предполагает исправление зрения за счет изменения формы роговицы, придания ей нормальной преломляющей силы. Лазерная коррекция близорукости проводится при миопии до -12-15 дптр и выполняется в амбулаторных условиях. Среди методов лазерной хирургии при миопии наибольшее распространение получили LASIK, SUPER LASIK, EPILASIK, FemtoLASIK, LASEK, фоторефрактивная кератэктомия (ФРК). Эти методы отличаются степенью воздействия и способом формирования поверхности роговицы, однако, по своей сути идентичны. Осложнениями лечения близорукости лазером может стать гипо- или гиперкоррекция, развитие роговичного астигматизма, кератита, конъюнктивита, синдрома сухого глаза.
К рефракционной замене хрусталика (ленсэктомии) прибегают при близорукости высокой степени (до –20 дптр) и утрате естественной аккомодация глаза. Метод заключается в удалении хрусталика и помещении внутрь глаза интраокулярной линзы (искусственного хрусталика), имеющей необходимую оптическую силу. Имплантация факичных линз, как метод лечения близорукости, применяется при сохранной естественной аккомодации. При этом хрусталик не удаляют, но дополнительно, в переднюю или заднюю камеру глаза имплантируют специальную линзу. Путем имплантации факичных линз проводится коррекция очень высоких (до –25 дптр) степеней близорукости.
Метод радиальной кератотомии ввиду большого количества ограничений в современной хирургии близорукости используется редко. Данный способ предполагает нанесение на периферию роговицы несквозных радиальных надрезов, которые срастаясь, изменяют форму и оптическую силу роговицы.
Склеропластические операции при близорукости проводят с целью остановки роста глаза. В процессе склеропластики за фиброзную оболочку глазного яблока заводятся полоски биологических трансплантатов, охватывающие глаз и препятствующие его растяжению. На сдерживание роста глаза направлена и другая операция – коллагеносклеропластика.
В ряде случаев при близорукости целесообразно проведение кератопластики – пересадки донорской роговицы, которой с помощью программного моделирования придается определенная форма. Оптимальный метод лечения близорукости может определить только высококвалифицированный хирург-офтальмолог (лазерный хирург) с учетом индивидуальных особенностей нарушения зрения.
При соответствующей коррекции стационарной близорукости в большинстве случаев удается сохранить высокую остроту зрения. При прогрессирующей или злокачественной близорукости прогноз определяется наличием осложнений (амблиопии, стафилом склеры, кровоизлияний в сетчатку или стекловидное тело, дистрофии или отслойки сетчатки). При высокой степени близорукости и изменениях глазного дна противопоказан тяжелый физический труд, подъем тяжестей, работа, связанная с длительным зрительным напряжение.
Профилактика близорукости, особенно у детей и подростков, требует выработки навыков гигиены зрения, проведения специальной гимнастики для глаз и общеукрепляющих мероприятий. Большую роль играют профилактические осмотры, направленные на выявление близорукости у групп риска, диспансеризация лиц с миопией, проведение превентивных мероприятий, рациональная и своевременная коррекция.
источник
Лечение близорукости одно из сложных направлений в офтальмологии, потому что требует большого клинического опыта и знаний, чтобы правильно определить причины и тип близорукости.
Коррекцией зрения при близорукости необходима для восстановление хорошего зрения. Сегодня пациентам предлагается очень широкий выбор способов безоперационной коррекции миопии, хирургических и лазерных методов восстановления зрения. Все методы имеют свои преимущества и недостатки, мы рассмотрим каждый из них, чтобы у вас сформировалась четкая картина лечения близорукости.
Лазерная коррекция зрения – самый современный и безопасный способ коррекции близорукости, который позволяет избавиться от очков и контактных линз. Суть лечения близорукости лазером состоит в изменении формы роговицы. Делая роговицу более плоской, лазер уменьшает ее оптическую силу. Если говорить простым языком, лазерный луч создает минусовое стеклышко в роговице, которое действует подобно очкам при миопии — рассеивает свет. В результате, изображение попадает точно на сетчатку и пациент прекрасно видит вдаль.
Лазерная коррекция близорукости – быстрый, безопасный и самый эффективный способ навсегда избавиться от очков и контактных линз для дали. Самый современный метод — Super LASIK.
На сегодняшний день применяются следующие методики лазерной коррекции миопии и миопии с астигматизмом:
- Super LASIK — является «золотым стандартом» лазерной коррекции близорукости во всем мире. Используя индивидуальные параметры роговицы пациента, лазер создает оптику глаза, близкую к идеальной. Зачастую, острота зрения может превышать 100%
- ФРК применяется при тонкой роговице у пациента или при невысоких степенях близорукости, когда имеются противопоказания к Супер ЛАСИК. Метод ФРК также может проводиться по индивидуальным параметрам роговицы, полученным при исследовании на топографе — персонализированная ФРК.
Существуют более бюджетные варианты лазерной коррекции зрения, например обычный LASIK, которые не учитывают персональных особенностей пациента. Коррекция ведется по стандартным шаблонам для всех пациентов. Мы считаем, что если есть возможность, то на этом лучше не экономить.
Для оптической коррекции зрения при лечении близорукости применяют очки, контактные линзы и ортокератологические ночные линзы
При очень высоких степенях миопии невозможно улучшить зрение традиционными способами. Лазерная коррекция не убирает миопию больше — 15 диоптрий, очки имеют очень толстые стекла, линзы тоже могут быть некомфортны.
В сложных случаях при высоких степенях миопии проводят лечение близорукости с помощью операций — замена прозрачного хрусталика на ИОЛ или имплантация факичных линз.
На помощь таким пациентам приходит хирургическая коррекция зрения, которая возможна в 2 вариантах:
- Удаление прозрачного хрусталика с установкой на его место искусственной интраокулярной линзы (ИОЛ) — это хорошо отработанный и эффективный способ. Искусственный хрусталик может полностью исправить любую степень близорукости. Премиум модели ИОЛ отлично исправляют еще и астигматизм, а также позволяют видеть без очков на всех расстояниях.
- Факичные линзы — это второй вид операций при близорукости, он менее распространен, чем предыдущий. Это, своего рода, контактные линзы для хрусталика. Они имплантируются внутрь глаза либо перед хрусталиком, либо непосредственно на нем, при этом природный хрусталик остается на месте.
Данный способ достаточно молодой и не имеет длительных сроков наблюдения, хотя производители утверждают, что он довольно безопасен.
Как такового лечения близорукости в домашних условиях, на наш профессиональный взгляд, не существует. Здесь правильнее говорить о профилактике, либо о медикаментозном лечении, которое назначил врач для выполнения дома.
Близорукость невозможно вылечить в домашних условиях, но можно и нужно проводить профилактику прогрессирования этой болезни
Как вы знаете, самые распространенные причины близорукости связаны с неправильным режимом зрительных нагрузок, поэтому домашнее лечение миопии может включать в себя:
- Обустройство рабочего места
- Правильное освещение
- Перерывы в зрительной работе
- Зрительная гимнастика из комплексов упражнений для глаз
- Правильные спортивные нагрузки для близоруких пациентов – плавание, бег
К народным средствам лечения близорукости можно отнести употребление в пищу различных продуктов, которые плодотворно влияют на структуры и оболочки глаза, например:
- Черника и морковь очень полезны для сетчатки, так как содержат необходимые витамины и антиоксиданты. Сетчатка подвергается наибольшим изменениям при миопии.
- Морская рыба и овощи содержат полиненасыщенные жирные кислоты, также незаменимые для нормальной жизнедеятельности сетчатки.
- Употребление в пищу молочных продуктов, богатых кальцием, укрепляет соединительнотканную оболочку глаза – склеру, что замедляет рост глаза длину.
Народные рецепты и употребление в пищу натуральных продуктов богатых витаминами, микроэлементами и антиоксидантами питают сосуды и сетчатку при миопии, но не уменьшают длину глаза.
Также полезны для укрепления склеральной оболочки глаза различные холодцы, хрящи, бульоны, которые укрепляют соединительную ткань.
Прочитав подробный обзор всех основных способов, как избавиться от близорукости и вернуть зрение, вы должны четко понимать, что лечение этого комплексного заболевания может назначить только врач. Оставленная без внимания офтальмолога, миопия может прогрессировать, что только усложнит в будущем процесс восстановления зрения.
Каждый способ коррекции миопии имеет свои противопоказания, которые может выявить только опытный врач, в противном случае, не избежать серьезных проблем или осложнений в лечении.
Мы призываем вам доверять восстановление зрения при близорукости только опытным экспертам в этой области и глазным клиникам с солидной репутацией, чтобы ваши глаза получили лучшее лечение.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
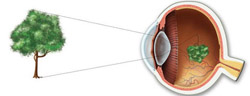
Для того чтобы понять механизмы развития, принципы диагностики и лечения близорукости, необходимы определенные знания о строении глаза и о функционировании его преломляющей системы.
Глаз человека представляет собой сложную систему, которая обеспечивает восприятие изображений из окружающего мира и передачу их головному мозгу.
С анатомической точки зрения глаз человека состоит из:
- Наружной оболочки. Наружная оболочка глаза образована склерой и роговицей. Склера – это непрозрачная ткань белого цвета, которая покрывает большую часть глазного яблока. Роговица представляет собой небольшой участок наружной оболочки глаза, который располагается на его передней поверхности и имеет слегка выгнутую (наружу) форму (в виде полусферы). Роговица прозрачна, вследствие чего световые лучи с легкостью проходят через нее. Роговица является важным органом преломляющей системы глаза, то есть проходящие через нее световые лучи преломляются и собираются вместе в определенной точке.
- Средней оболочки. Средняя (сосудистая) оболочка глаза обеспечивает кровоснабжение и питание глазного яблока и всех внутриглазных структур. В области переднего отдела глазного яблока (прямо позади роговицы) из сосудистой оболочки глаза образуется радужка (радужная оболочка). Это своеобразная диафрагма, в центре которой имеется небольшое отверстие (зрачок). Основная функция радужной оболочки заключается в регуляции количества света, поступающего в глаз. При чрезмерно ярком освещении происходит сокращение определенных мышц радужки, в результате чего зрачок сужается, а количество проходящего через него света уменьшается. В темноте отмечается обратный процесс. Зрачок расширяется, вследствие чего глаз может уловить большее количество световых лучей.
- Внутренней оболочки. Внутренняя оболочка глаза (сетчатка) представлена множеством фоточувствительных нервных клеток. Данные клетки воспринимают проникающие в глаз световые частицы (фотоны), генерируя при этом нервные импульсы. Эти импульсы по специальным нервным волокнам передаются в головной мозг, где и происходит формирование изображения.
Внутри глаза также располагаются определенные элементы, обеспечивающие его нормальное функционирование.
К внутриглазным структурам относятся:
- Стекловидное тело. Это прозрачное образование студенистой консистенции, которое занимает основной объем глазного яблока и выполняет фиксирующую функцию (то есть обеспечивает поддержание формы глаза).
- Хрусталик. Это небольшое образование, располагающееся прямо позади зрачка и имеющее форму двояковыпуклой линзы. Само вещество хрусталика окружено прозрачной капсулой. По краям к капсуле хрусталика крепятся специальные связки, которые соединяют ее с ресничным телом и ресничной мышцей. Хрусталик, как и роговица, является важным компонентом преломляющей системы глаза.
- Камеры глаза. Камеры глаза – это небольшие щелевидные пространства, располагающиеся между роговицей и радужкой (передняя камера глаза), радужкой и хрусталиком (задняя камера глаза). Пространство данных камер заполнено специальной жидкостью (водянистой влагой), которая обеспечивает питание внутриглазных структур.
Помимо глазного яблока и внутриглазных структур имеется целый ряд вспомогательных органов глаза, играющих важную роль в его нормальном функционировании (это глазодвигательные мышцы, слезные железы, веки и так далее). При развитии близорукости может отмечаться поражение глазодвигательных мышц, поэтому они будут описаны более подробно.
К глазодвигательным мышцам глаза относятся:
- Наружная прямая мышца – обеспечивает отведение (поворот) глаза наружу.
- Внутренняя прямая мышца – обеспечивает поворот глаза кнутри.
- Нижняя прямая мышца – обеспечивает опускание глаза.
- Верхняя прямая мышца – обеспечивает подъем глаза.
- Верхняя косая мышца – поднимает и отводит глаз.
- Нижняя косая мышца – опускает и отводит глаз.
Как было сказано ранее, основными структурами преломляющей системы глаза являются хрусталик и роговица. Роговица обладает постоянной преломляющей силой, равной примерно 40 диоптриям (диоптрия – единица измерения преломляющей силы линзы), в то время как преломляющая сила хрусталика может изменяться от 19 до 33 диоптрий.
В нормальных условиях при прохождении через роговицу и хрусталик световые лучи преломляются и собираются в одну точку, которая в норме должна располагаться (проецироваться) прямо на сетчатке. В данном случае человек получает максимально четкое изображение наблюдаемого предмета.
Когда человек смотрит вдаль, преломляющая способность хрусталика уменьшается, в результате чего изображение далеко расположенного предмета становится более четким. Происходит это благодаря расслаблению ресничной мышцы, что приводит к натяжению связок хрусталика и его капсулы и уплощению самого хрусталика.
При рассматривании близко расположенного предмета имеет место обратный процесс. В результате сокращения ресничной мышцы ослабляется натяжение связок и капсулы хрусталика, сам он приобретает более выпуклую форму, а его преломляющая сила увеличивается, что и позволяет сфокусировать изображение на сетчатке.
Механизм развития близорукости заключается в том, что из-за различных аномалий строения глазного яблока или из-за нарушения функционирования его преломляющей системы изображения далеко расположенных предметов фокусируются не прямо на сетчатку, а перед ней, в результате чего воспринимаются человеком как нечеткие, расплывчатые. Близко расположенные предметы человек при этом видит более или менее нормально.
Непосредственной причиной близорукости может быть поражение глазного яблока и различных компонентов преломляющей системы.
В зависимости от пораженной структуры выделяют:
- Осевую (аксиальную) близорукость. Развивается в результате чрезмерно длинного переднезаднего размера глазного яблока. Преломляющие системы глаза при этом не поражены.
- Лентикулярную близорукость. Развивается в результате увеличения преломляющей силы хрусталика, что может наблюдаться при некоторых заболеваниях (например, при сахарном диабете) либо при приеме некоторых медикаментов (гидралазина, хлорталидона, фенотиазина и других).
- Близорукость при поражении роговицы. В данном случае причиной развития заболевания является слишком большая кривизна роговицы, что сочетается с чрезмерно выраженной ее преломляющей силой.
В зависимости от механизма развития выделяют:
- истинную близорукость;
- ложную близорукость.
Аккомодация – это приспособление глаза, обеспечивающее четкое видение предметов, находящихся на различном расстоянии от человека. Ложная близорукость – это патологическое состояние, развивающееся у детей и людей молодого возраста в результате перенапряжения аппарата аккомодации.
Как было сказано ранее, во время рассматривания близко расположенных предметов происходит сокращение ресничной мышцы и увеличение преломляющей силы хрусталика. Если ресничная мышца находится в сокращенном состоянии в течение нескольких часов, это может нарушить обмен веществ и нервную регуляцию в ней, в результате чего произойдет ее спазм (то есть выраженное и длительное сокращение). Если человек при этом попытается посмотреть вдаль, спазмированная ресничная мышца не расслабится, а преломляющая сила хрусталика не уменьшится, в результате чего расположенный вдали предмет будет виден нечетко. Данное состояние и называется спазмом аккомодации.
Способствовать развитию спазма аккомодации может:
- длительное непрерывное чтение;
- длительная работа за компьютером;
- длительный просмотр телепередач;
- чтение (или работа за компьютером) при плохом освещении;
- несоблюдение режима труда и отдыха;
- неполноценный сон;
- неполноценное питание.
Так как спазм аккомодации носит временный характер и практически полностью разрешается после устранения причины его возникновения, данное состояние принято называть ложной близорукостью. Никаких анатомических дефектов в глазном яблоке или в преломляющей системе глаза при этом не наблюдается, однако при длительном воздействии причинного фактора и часто повторяющихся спазмах аккомодации может развиться истинная близорукость.
В зависимости от причины развития выделяют:
- наследственную миопию;
- приобретенную миопию.
Многочисленными исследованиями было доказано, что близорукость может передаваться по наследству, причем различные степени заболевания наследуются по различным механизмам.
Генетический аппарат человека состоит из 23 пар хромосом, расположенных в ядрах клеток. В каждой хромосоме имеется огромное количество различных генов, которые могут быть активными или неактивными. Именно активация тех или иных генов определяет все свойства и функции клеток, тканей, органов и всего организма в целом.
Во время зачатия происходит слияние мужских и женских половых клеток, в результате чего формирующийся эмбрион наследует 23 хромосомы от матери и 23 хромосомы от отца. Если в полученных хромосомах имеются дефектные гены, появляется вероятность того, что ребенок унаследует имеющуюся мутацию и у него также разовьется определенное заболевание.
Близорукость слабой и средней степени наследуется по аутосомно-доминантному типу. Это означает, что если ребенок унаследует хотя бы 1 дефектный ген, у него будет развиваться данное заболевание. Вероятность наследования данного гена зависит от того, кто из родителей болен близорукостью. Если оба родителя больны, вероятность рождения больного ребенка составит от 75 до 100%. Если же болен только один из родителей, ребенок унаследует дефектные гены с вероятностью от 50 до 100%.
Миопия высокой степени наследуется по аутосомно-рецессивному типу. Это означает, что если болеет только один из родителей, а второй здоров и не является носителем дефектного гена, ребенок у них будет здоровым, однако может унаследовать 1 дефектный ген и также станет бессимптомным носителем заболевания. Если больны оба родителя, вероятность рождения больного ребенка составит 100%. Если же оба родителя являются бессимптомными носителями дефектного гена, вероятность рождения больного ребенка составит 25%, а вероятность рождения бессимптомного носителя – 50%.
О приобретенной миопии говорят в том случае, когда в момент рождения у ребенка нет никаких признаков данного заболевания, а вероятность наследственного фактора исключается (если у родителей, бабушек и дедушек ребенка не было близорукости, вероятность наличия генетической предрасположенности крайне мала). Причиной развития заболевания при этом являются факторы внешней среды, которые воздействуют на орган зрения в процессе жизнедеятельности человека.
Способствовать развитию миопии могут:
- Несоблюдение гигиены зрения. Как было сказано ранее, при чтении, а также при работе за компьютером или при просмотре телевизора на близком расстоянии происходит напряжение аккомодации (то есть напрягается ресничная мышца, что приводит к увеличению преломляющей способности хрусталика). Если человек работает в таком положении в течение длительного времени, в ресничной мышце начинают происходить определенные изменения (она гипертрофируется, то есть становится более толстой и сильной). Процесс гипертрофии ресничной мышцы может занимать несколько лет, однако если это произойдет, нарушится механизм ее расслабления. Когда человек будет смотреть вдаль, ресничная мышца не будет полностью расслабляться, а будет оставаться в частично сокращенном состоянии. Вследствие этого связки капсулы хрусталика будут оставаться расслабленными, а сам хрусталик не будет уплощаться в необходимой степени, что и будет являться непосредственной причиной близорукости.
- Неблагоприятные условия труда. Чтение или работа за компьютером при плохом освещении требует более выраженного напряжения аккомодации, что со временем может привести к развитию близорукости.
- Авитаминоз. Недостаток витаминов (особенно витамина В2) также может способствовать развитию миопии. Объясняется это тем, что витамин В2 (рибофлавин) в норме улучшает многие функции глаза, в частности облегчает процессы темновой адаптации (улучшения зрения в темноте) и устраняет усталость глаз при переутомлении. При недостатке данного витамина также отмечается чрезмерное напряжение и переутомление глазных структур.
- Первичная слабость аккомодации. Данным термином обозначается патологическое состояние, при котором преломляющая сила роговицы и/или хрусталика выражена недостаточно сильно. Проходящие через них световые лучи при этом фокусируются несколько позади сетчатки, а в качестве компенсаторной реакции происходит растяжение глазного яблока в переднезаднем размере. Если через определенное время вызвавшее слабость аккомодации заболевание устранить, перерастянутое глазное яблоко станет причиной близорукости.
- Травмы.Травмы глаза, сопровождающиеся повреждением глазного яблока, роговицы или хрусталика также могут стать причиной развития миопии.
Ночная близорукость полностью исчезает в дневное время и при хорошем освещении.

В зависимости от механизма развития миопии у детей выделяют:
- врожденную миопию;
- физиологическую миопию.
Врожденная близорукость может наблюдаться у недоношенных детей, которые родились раньше положенного срока (в норме ребенок должен рождаться не ранее, чем через 37 недель внутриутробного развития). Объясняется это тем, что у эмбриона в возрасте 3 – 4 месяцев форма и размеры глаза отличаются от таковых у взрослого человека. Задний отдел склеры у него немного выпячивается кзади, вследствие чего переднезадний размер глазного яблока увеличивается. Также в этом возрасте наблюдается более выраженная кривизна роговицы и хрусталика, что увеличивает их преломляющую силу. Все это приводит к тому, что проходящие через преломляющую систему глаза световые лучи фокусируются перед сетчаткой, вследствие чего у рожденного недоношенным ребенка будет отмечаться близорукость.
Через несколько месяцев после рождения форма глазного яблока ребенка изменяется, а преломляющая способность роговицы и хрусталика уменьшается, в результате чего близорукость исчезает без какой-либо коррекции.
Физиологическая миопия может развиваться у детей в возрасте от 5 до 10 лет, когда происходит особенно интенсивный рост глазного яблока. Если его переднезадний размер при этом становится чрезмерно большим, проходящие через роговицу и хрусталик лучи фокусируются перед сетчаткой, то есть развивается близорукость.
По мере роста ребенка выраженность близорукости может увеличиваться. Данный процесс обычно заканчивается к 18 годам, когда прекращается рост глазного яблока. В то же время, в некоторых случаях возможно прогрессирование физиологической близорукости до 25 лет.
Первое что начинает беспокоить пациентов с близорукостью – это нечеткое видение далеко расположенных предметов. При медленно прогрессирующем заболевании пациенты не сразу замечают данный симптом, часто списывая снижение остроты зрения на переутомление и усталость. Со временем миопия прогрессирует, вследствие чего пациенты начинают видеть далеко расположенные предметы все хуже и хуже. Работа с предметами на близком расстоянии (например, чтение) не вызывает у людей с миопией каких либо неудобств.
Также люди с близорукостью постоянно щурятся, пытаясь рассмотреть далеко расположенные предметы. Механизм развития данного симптома объясняется тем, что при частичном смыкании глазной щели слегка перекрывается зрачок. В результате этого изменяется характер проходящих через него световых лучей, что и способствует улучшению остроты зрения. Также при прикрытии век происходит незначительное уплощение роговицы глаза, что может способствовать улучшению зрения при миопии, сочетающейся с роговичным астигматизмом (заболеванием, при котором отмечается неправильная, кривая форма роговицы).
По мере прогрессирования заболевания могут появляться и другие симптомы, связанные с повреждением преломляющей системы глаза и нарушением зрения.
Близорукость может проявляться:
- Головными болями. Развитие данного симптома связано с перенапряжением аппарата аккомодации, с нарушением кровоснабжения ресничной мышцы и других внутриглазных структур, а также с нечетким изображением далеко расположенных предметов, что влияет на функционирование всей центральной нервной системы.
- Жжение и боль в глазах. Возникают вскоре после начала работы с предметами на близком расстоянии (например, при работе за компьютером). Развитие данных симптомов также связано с переутомлением различных внутриглазных структур и нарушением аккомодации. Стоит отметить, что жжение в глазах также может указывать на спазм аккомодации.
- Слезоточивость. Усиленное слезоотделение может отмечаться при длительной работе за компьютером и при чтении книг, однако данный симптом может встречаться и у здоровых людей (в последнем случае он появляется гораздо позже и исчезает после нескольких минут отдыха). Кроме того, у больных с миопией слезоточивость может отмечаться в ясные солнечные дни или при ярком освещении. Объясняется это тем, что при миопии отмечается более выраженное (чем в норме) расширение зрачка, что связано с повреждением ресничной мышцы. В результате этого в глаз поступает слишком много света, а усиленное слезоотделение является своеобразной защитной реакцией в ответ на данное явление.
- Увеличение размеров глазной щели. Данный симптом может быть незаметен при близорукости слабой степени, однако обычно выражен при тяжелой прогрессирующей близорукости. Объясняется это чрезмерным увеличением глазного яблока, которое несколько выступает вперед, раздвигая при этом веки.

Для диагностики миопии используют:
- измерение остроты зрения;
- исследование глазного дна;
- исследование полей зрения;
- скиаскопию;
- рефрактометрию;
- компьютерную кератотопографию.
Как было сказано ранее, первое, что страдает при близорукости, это острота зрения, то есть способность четко видеть предметы на определенном расстоянии от глаза. Объективные методы исследования данного показателя позволяют определить степени близорукости и спланировать дальнейшие диагностические и лечебные мероприятия.
Сама процедура исследования остроты зрения проста и выполняется за считанные минуты. Проводится исследование в хорошо освещенной комнате, в которой имеется специальная таблица. На данной таблице располагаются ряды букв или знаков (символов). В верхнем ряду расположены самые крупные буквы, а в каждом последующем – более мелкие.
Суть исследования заключается в следующем. Пациент садится на стул, который располагается в 5 метрах от таблицы. Врач дает пациенту специальную непрозрачную заслонку и просит прикрыть ею один глаз (при этом не закрывая его, не смыкая век), а вторым глазом смотреть на таблицу. После этого врач указывает на буквы различных размеров (сначала на большие, затем на более мелкие) и просит пациента называть их.
Люди с нормальной остротой зрения способны с легкостью (не прищуриваясь) прочитать буквы из десятого (сверху) ряда таблицы. При миопии больные хуже видят вдаль, вследствие чего хуже различают мелкие детали (в том числе буквы и символы на таблице). Если во время проведения исследования человек неправильно называет какую-либо букву, врач возвращается на 1 ряд выше и проверяет, видит ли он буквы в нем. Степень миопии определяется в зависимости от того, буквы из какого ряда может прочитать пациент. После определения остроты зрения на одном глазу его следует прикрыть заслонкой и провести такое же исследования со вторым глазом.
Если во время проведения исследования пациент не может прочитать буквы с самого верхнего ряда, это говорит о крайне выраженном нарушении зрения. В данном случае врач становится на расстоянии 4 – 5 метров от пациента, показывает ему определенное количество пальцев на руке и просить сосчитать их. Если пациент не может этого сделать, врач медленно подходит к нему (держа руку в прежнем положении), при этом пациент должен назвать количество пальцев сразу же, как только сможет их сосчитать. Если он не может сделать этого, даже когда рука врача располагается прямо перед его глазом, значит, он практически ослеп на данный глаз (такое состояние возникает в далеко зашедших случаях, при развитии осложнений нелеченной миопии). Последним этапом диагностики в данном случае будет проверка светоощущения (врач периодически светит фонариком в глаз больного и просит говорить, когда тот видит свет). Если пациент не может определить момент включения света, значит, он полностью ослеп на исследуемый глаз.
Определение степени миопии проводится сразу после определения остроты зрения. Для этого на глаза пациенту надевают специальные очки со съемными линзами. В оправу перед одним глазом врач вставляет непрозрачную пластинку, а перед другим глазом начинает поочередно устанавливать рассеивающие линзы. Данные линзы рассеивают проходящие через них лучи, в результате чего общая преломляющая способность рефракционной системы (то есть линзы, роговицы и хрусталика) уменьшается, а фокус изображения смещается назад.
По мере замены линз врач просит пациента читать буквы из различных рядов таблицы до тех пор, пока он не сможет четко определить буквы (символы) из 10 ряда. Степень близорукости в данном случае будет равняться силе линзы, потребовавшейся для коррекции зрения.
В зависимости от выраженности миопии выделяют:
- Слабую степень миопии – до 3 диоптрий.
- Среднюю степень миопии – от 3 до 6 диоптрий.
- Высокую степень миопии – более 6 диоптрий.
При прогрессировании миопии практически всегда происходит увеличение переднезаднего размера глазного яблока. Наружная оболочка глаза (склера) при этом растягивается относительно легко, в то время как сетчатка (состоящая из фоточувствительных нервных клеток) способна переносить растяжение лишь до определенных пределов (которые обычно крайне малы). Вот почему при миопии часто наблюдаются атрофические изменения в области диска зрительного нерва (диск зрительного нерва – это участок на задней стенке глазного яблока, в котором собираются нервные волокна, передающие нервные импульсы от фоточувствительных нервных клеток к головному мозгу).
Выявить данные изменения можно с помощью исследования глазного дна (офтальмоскопии). Суть исследования заключается в следующем. Врач надевает себе на голову специальное зеркало с отверстием внутри и садится напротив пациента. После этого он устанавливает перед глазом пациента увеличительное стекло и направляет лучи отраженного от зеркала света прямо в зрачок исследуемого глаза. В результате этого врач может детально изучить заднюю (внутреннюю) стенку глазного яблока, оценить состояние зрительного нерва и выявить так называемый миопический конус – серповидный участок пораженной сетчатки, располагающийся вокруг диска зрительного нерва.
Перед проведением исследования пациенту обычно закапывают в глаза несколько капель препаратов, расширяющих зрачок (например, атропина). Необходимость в данной процедуре обусловлена тем, что при проведении обследования врач направляет в глаз пациента лучи света, что в норме приводит к рефлекторному сужению зрачка, через который врач ничего не сможет рассмотреть. Исходя из этого, следует, что проведение офтальмоскопии противопоказано, если пациенту нельзя назначать указанные препараты (например, при глаукоме – заболевании, характеризующемся стойким повышением внутриглазного давления).
При прогрессировании миопии страдает не только острота зрения, но и периферическое зрение. Проявляется это сужением полей зрения, что может быть выявлено во время проведения специальных исследований. Механизм развития данного симптома заключается в поражении сетчатки, наблюдающемся при чрезмерном растяжении глазного яблока.
Исследовать поля зрения можно с помощью ориентировочного (субъективного) или объективного метода. При субъективном методе исследования врач и пациент садятся друг напротив друга таким образом, чтобы правый глаз пациента смотрел в левый глаз врача, при этом их глаза должны находиться на расстоянии в 1 метр друг от друга. Врач просит пациента смотреть прямо перед собой и сам делает то же самое. Затем он устанавливает сбоку от головы специальную белую метку, которую вначале не видит ни он, ни пациент. После этого врач начинает перемещать метку от периферии к центру (в точку, располагающуюся между его глазом и глазом пациента). Сам пациент при этом должен подать знак врачу сразу же, как только заметит движение метки. Если врач заметит метку одновременно с пациентом, значит поля зрения у последнего нормальные (при условии, что они нормальные у самого врача).
В ходе исследования врач устанавливает метку справа, слева, сверху и снизу от глаза, проверяя границы полей зрения со всех сторон.
При объективном методе исследования пациент садится напротив специального аппарата, представляющего собой большую полусферу. Голову он помещает на специальную подставку в центре полусферы, после чего фиксирует зрение на точке, расположенной прямо перед его глазами. Затем врач начинает перемещать специальную метку от периферии сферы к ее центру, а пациент должен подать ему знак, как только увидит ее. Основным преимуществом данного метода является его независимость от состояния зрения врача. Более того, на обратной (выпуклой) стороне полусферы имеются специальные линейки с градацией, по которым врач сразу определяет границы полей зрения в различных плоскостях.
Само исследование абсолютно безопасно и не занимает более 5 – 7 минут. Для выполнения исследования никакой специальной подготовки не требуется, а пациент может отправляться домой сразу после окончания процедуры.
Это простой метод исследования, позволяющий диагностировать миопию и определить ее степень. При скиаскопии исследуются функции всех преломляющих структур глаза (хрусталика и роговицы) одновременно. Суть метода заключается в следующем. Врач садится на стул перед пациентом и устанавливает в 1 метре от исследуемого глаза источник света (обычно это зеркало с отверстием в центре, которое отражает свет от лампы, находящейся сбоку от пациента). Отраженные от зеркала световые лучи проходят через роговицу и хрусталик, попадают на сетчатку исследуемого глаза и отражаются от нее, в результате чего врач через зрачок видит круглое пятно красного цвета (красный цвет обусловлен кровеносными сосудами, расположенными на дне глазного яблока).
Если после этого врач начнет перемещать зеркало вверх или вниз, форма отражающегося пятна начнет меняться, причем характер изменений будет зависеть от состояния преломляющей системы глаза. Так, например, если у человека имеется миопия в 1 диоптрию, отраженные от сетчатки лучи будут собираться (фокусироваться) на расстоянии ровно в 1 метр от глаза. В данном случае, как только врач сдвинет зеркало в сторону, красное пятно тут же исчезнет.
Если у пациента имеется миопия более чем в 1 диоптрию, во время движения зеркала врач увидит тень, которая будет перемещаться в сторону, противоположную движению источника света. В данном случае врач устанавливает между зеркалом и глазом пациента специальную скиаскопическую линейку, в которой имеется множество рассеивающих линз различной силы. Затем он начинает менять линзы до тех пор, пока при движении зеркала красное пятно не начнет исчезать моментально (без образования движущейся тени). Степень миопии при этом определяется в зависимости от силы рассеивающей линзы, потребовавшейся для достижения данного эффекта.
После выявления близорукости и определения ее степени рекомендуется исследовать компоненты преломляющей системы глаза, что в некоторых случаях позволяет установить истинную причину заболевания.
Для выявления причины близорукости врач может назначить:
- Офтальмометрию. Данное исследование позволяет оценить преломляющую силу роговицы. Во время проведения исследования на роговицу пациента проецируются специальные тестовые марки, характер изображения которых будет зависеть от ее преломляющей силы.
- Рефрактометрию. Принцип данного исследования схож с таковым при офтальмометрии, однако в данном случае тестовые изображения проецируются не на роговицу, а на сетчатку, что позволяет одновременно исследовать обе преломляющие структуры глаза (роговицу и хрусталик). Рефрактометрию можно проводить вручную (с использованием специальных приборов) или автоматически. В последнем случае все измерения и вычисления производит специальный компьютер, после чего на мониторе отображаются все интересующие врача данные.
- Компьютерную кератотопографию. Суть метода заключается в исследовании формы и преломляющей силы роговицы с помощью современных компьютерных технологий.
источник