Высокую степень миопии называют сложной или сильной. Степень нарушения измеряется в диоптриях по шкале минуса. Миопия высокой степени — отклонение от -6 диоптрий и выше. Люди с высокой степенью миопии хорошо видят лишь те объекты, которые расположены непосредственно у лица.
Обычно развитие близорукости обусловлено влиянием внешних и внутренних факторов, хотя в редких случаях встречается врожденная близорукость высокой степени. Причинами такого нарушения называют генетическую предрасположенность, либо преждевременные или тяжелые роды. Выявить врожденную близорукость можно даже у младенцев, хотя чаще всего ее признаки становятся заметны у детей до 6 лет.
Факторы риска:
- наследственность;
- зрительные нагрузки и перенапряжение;
- несоблюдение гигиены зрения;
- врожденные дефекты структуры глазного яблока;
- неправильное питание;
- влияние плохой экологии.
Чаще всего миопия является приобретенной. Миопия высокой степени является результатом игнорирования симптомов, неточной диагностики, отсутствия лечения или его неэффективности. При первых симптомах нарушения необходимо срочно обращаться к офтальмологу.
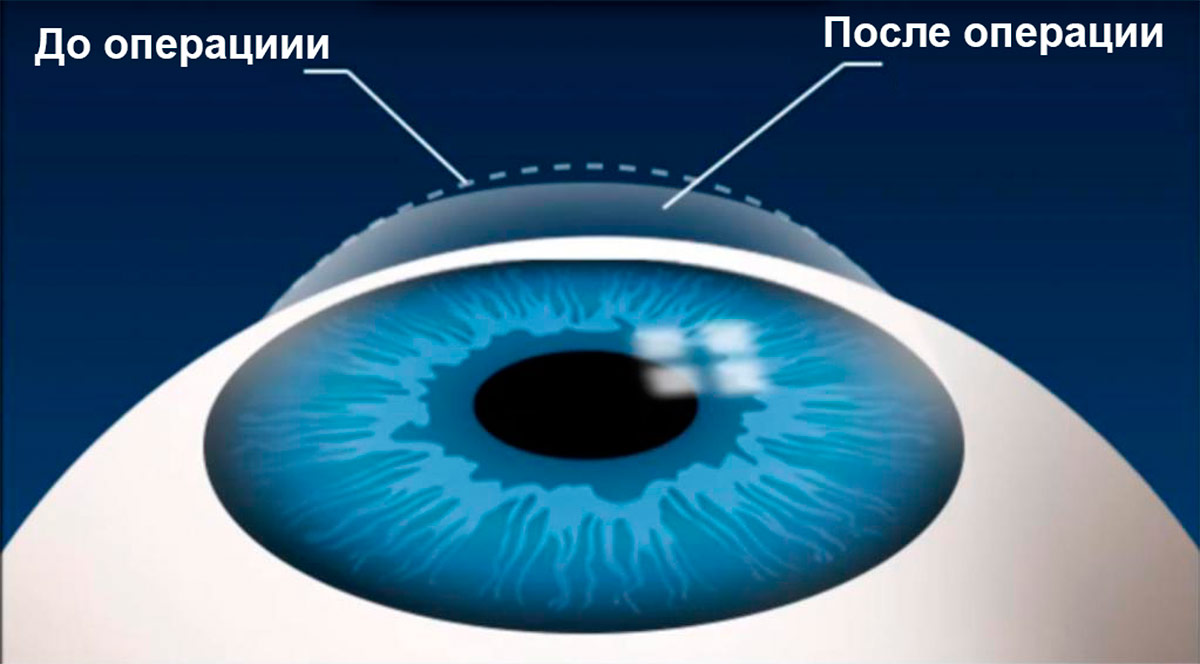
В здоровом глазу изображение видимых предметов фокусируется роговицей и хрусталиком на сетчатку, а информация о нем передается в мозг по волокнам зрительного нерва. При близорукости, когда форма глазного яблока меняется из сферической в овальную, расстояние между роговицей и сетчаткой увеличивается, поэтому фокус больше не попадает в нужную точку.
Поскольку мозг не получает достаточно информации о видимом объекте, он не может его полноценно обработать и обеспечить нормальное зрение. Окружающий мир видится человеку размытым. Симптомы высокой степени повторяют симптомы слабой близорукости: головные боли, быстрая зрительная утомляемость, напряжение глаз.
У большинства людей близорукость имеет свойство стабилизироваться в период между 20-ю и 30-ю годами. После этого зрение можно улучшить при помощи лазерной операции или другой операции.
Прогрессирующая близорукость повышает риск развития опасных осложнений, хотя негативные последствия может иметь и стабильная форма заболевания. Это обуславливается тем, что даже при отсутствии прогресса миопии глазное яблоко больного остается удлиненным.
Осложнения сложной близорукости:
- Отслоение сетчатки – следствие удлинения глаза и истончения сетчатки. Любая нагрузка может привести к разрыву или отслоение, когда сетчатка отделяется от сосудистой оболочки. Без срочной медицинской помощи возможна необратимая потеря зрения.
- Глаукома – повышение внутриглазного давления. Это явление также может стать причиной слепоты при отсутствии адекватного лечения.
- Дистрофия сетчатки – дегенеративные процессы в ее центральной части, которая обеспечивает четкость видимого изображения.
- Катаракта – помутнение хрусталика, при котором значительно ухудшается качество зрения. Перезрелая катаракта может привести к слепоте.
Нередко миопия высокой степени сочетается с астигматизмом. Поскольку при рефракционном нарушении от -15 диоптрий лазерная коррекция противопоказана, проводят комбинированную операцию по коррекции обеих патологий. Близорукость устраняют при помощи интраокулярных линз, а астигматизм путем лазерной коррекции.
Осложнения близорукости диагностируют у пациентов в любом возрасте. При наличии высокой степени рефракционного нарушения следует регулярно посещать офтальмолога и контролировать состояние глаз, чтобы вовремя выявить дефекты и разрывы сетчатки.
Искажение предметов, вспышки и затемнения в поле зрения являются поводом срочно обратиться к врачу и пройти обследование. Примечательно, что дегенеративные процессы могут развиваться даже после хирургического лечения миопии, поэтому операция не избавляет от необходимости посещать офтальмолога.
Современная офтальмология предлагает пациентам несколько способов лечения сильной близорукости, основным из которых до сих пор остается оптическая коррекция. Даже при использовании контактных линз очки нужны для ношения вечером и утром, когда глазам нужен отдых от линз.
Миопия высокой степени требует ношения очков с очень сильными линзами, которые утолщаются от центра к периферии. Линзы с большой оптической силой толстые и тяжелые, к ним подходят не все оправы, а только широкие, которые не удобны в использовании.
Существуют линзы из специального высокопреломляющего материала, индекс преломления которых выше показателя у пластика и стекла. Чем выше индекс преломления, тем тоньше будет линза. Очки, необходимые людям с высокой степенью миопии, очень тонкие и обладают достаточной оптической силой для коррекции зрения.
Однако вес линзы из минерального стекла напрямую зависит от индекса преломления. Хоть такие линзы вполовину тоньше обычных, по весу они могут быть одинаковы. Только линзы из высокопреломляющих полимеров легкие и тонкие одновременно.
Линзы, изготовленные из высокопреломляющих материалов, более эффективны, если имеют просветляющее антирефлексное покрытие, которое пропускает много света и устраняет блики. Такое покрытие делает линзы максимально прозрачными.
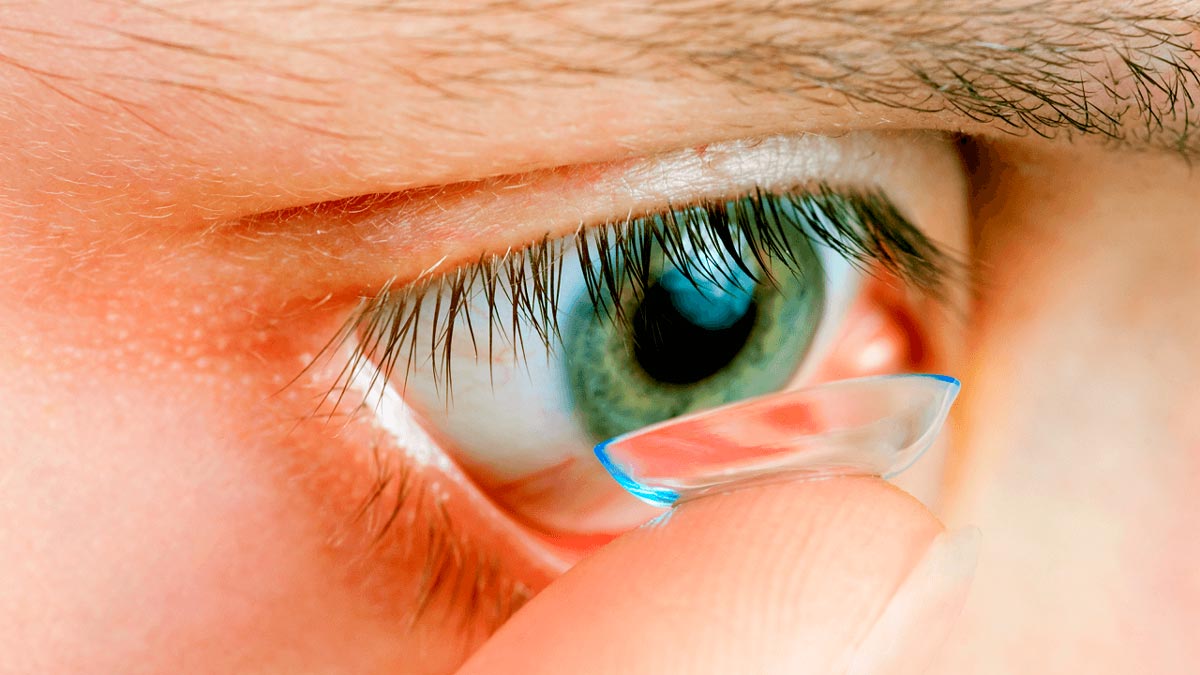
Высокую степень миопии можно исправить при помощи контактных линз. Современные оптические системы корригируют рефракционные нарушения до -16 диоптрий. Существует множество разных видов и типов контактных линз, поэтому выбор следует доверить своему окулисту.
Существует несколько способов хирургического улучшения зрения при миопии. Выбор зависит от состояния зрительной системы, степени нарушения и наличия противопоказаний. Любую из операций по коррекции миопии проводят только при стабильном состоянии зрения. Нужно понимать, что большинство операций по лечению близорукости помогают устранить симптомы нарушения, а вытянутая форма глазного яблока и дефекты глазного дна сохраняются. Поэтому даже после лечения нужно посещать врача.
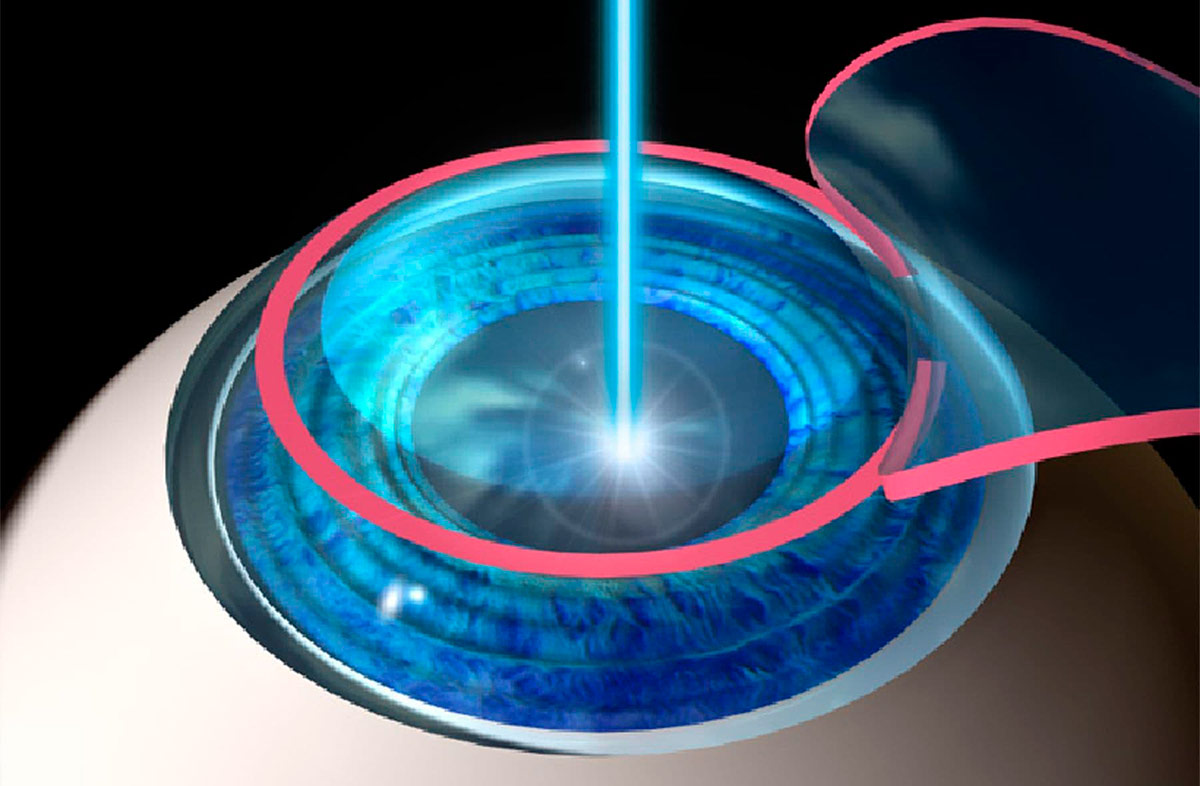
Самым популярным методом лечения близорукости средней и высокой степеней является лазерная коррекция. Такая операция дает возможность улучшить зрение при миопии до -13 диоптрий. Офтальмохирург меняет форму роговицы при помощи лазера, выпаривая часть ткани, которая искажает фокус света на сетчатке.
На данный момент существует три основные методики лазерной коррекции зрения: ФРК, ЛАСЕК и ЛАСИК. Выбор методики зависит от степени близорукости и анатомии глаза конкретного пациента. Врач определяет наилучший способ только по результатам комплексной диагностики.
Методики лазерной коррекции близорукости:
- Фоторефракционная кератэктомия (ФРК) – методика лечения слабой близорукости, основанная на лазерном изменении кривизны роговицы.
- Лазерный субэпителиальный кератомилез (ЛАСЕК) – формирование лоскута из эпителия роговицы, который после лазерной коррекции фиксируют в качестве естественной контактной линзы. После такого лечения уменьшаются проявления роговичного синдрома (слезотечение, светобоязнь, дискомфорт).
- Лазерный интрастромальный кератомилез (ЛАСИК) – комбинирование лазерного и хирургического лечения. Операция показана при высокой степени миопии. Сначала врач срезает тончайший слой роговицы, проводит лазерную коррекцию в глубоких слоях и укладывает лоскут обратно.
Существует еще одна методика – Супер ЛАСИК. Это индивидуальная коррекция, которая учитывает все особенности и параметры глаз, поэтому позволяет добиться максимального результата. Другими словами, это разработка плана и анализ всех деталей операции под конкретного пациента. После коррекции Супер ЛАСИК удается получить стабильно высокое зрение.
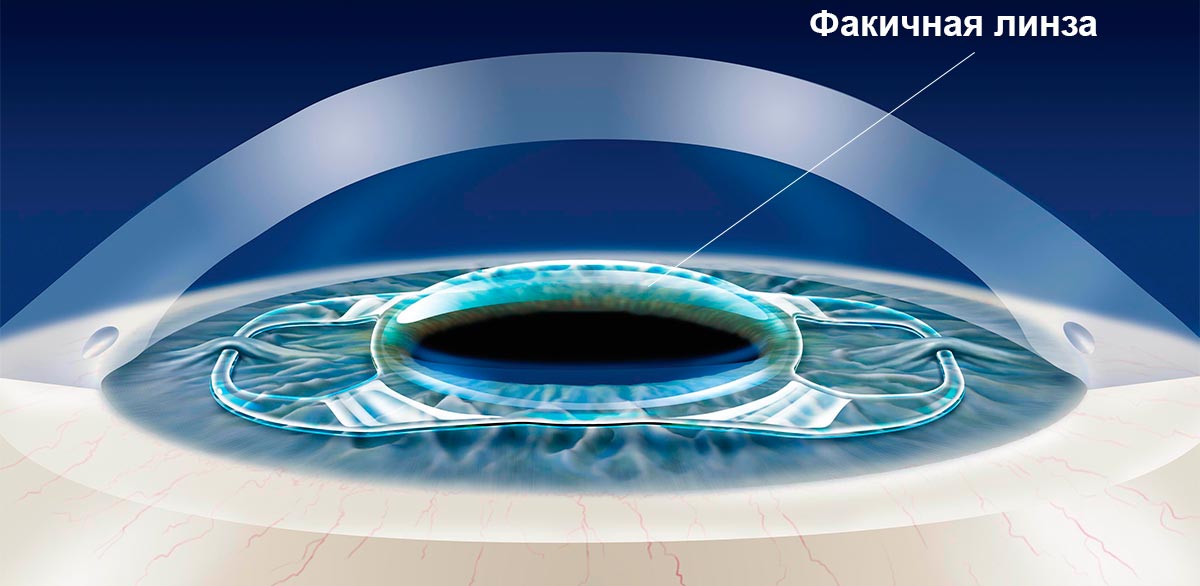
Факичные интраокулярные линзы могут имплантировать в переднюю или заднюю камеру глазного яблока. Операция показана в том случае, если естественный хрусталик не утратил прозрачность и эластичность. ИОЛ работает аналогично контактным линзам, только их помещают внутрь глаза для создания единой оптической системы. Существуют переднекамерные и заднекамерные ИОЛ, а также линзы, которые фиксируют на радужке или зрачке. Для коррекции близорукости обычно используют заднекамерные линзы.
Преимуществом факичных интраокулярных линз является возможность исправить миопию до -25 диоптрий. Операцию проводят через разрез в 1,6 мм. Поскольку швы не накладывают, после процедуры пациента почти сразу отпускают домой.
Ленсэктомию проводят при близорукости до -20 диоптрий, когда дополнительно имеются симптомы катаракты или есть противопоказания к эксимер-лазерной коррекции. Собственный хрусталик глаза удаляют, а на его место устанавливают искусственный.
Операцию проводят по методике факоэмульсификации, когда хрусталик разрушают и выводят из глаза. Такое вмешательство требует капельной анестезии, которая хорошо переносится большинством пациентов в любом возрасте. Хирург проводит все манипуляции через разрез в 1,6-1,8 мм, что избавляет от необходимости накладывать швы и госпитализировать пациента.
Интраокулярные линзы выбирают индивидуально, учитывая степень нарушения, сопутствующие патологии, возраст человека и род деятельности. Мультифокальные ИОЛ будут обеспечивать хорошее зрение на любой дистанции, а асферические помогут четко видеть в темное время суток.
Данная операция призвана восстановить форму и функции роговицы путем ее полной или частичной замены. Кератопластика позволяет устранить многие врожденные и приобретенные патологии роговицы. В качестве трансплантата используют донорский или искусственный материал.
Трансплантат имплантируют в толщу роговицы, на передние слои или вместо определенного слоя. По этому принципу кератопластику подразделяют по размерам заменяемого участка (локальная, тотальная, субтотальная) и по слоям (сквозная, передняя и задняя послойная).
Кератопластику проводят под местной анестезией. Офтальмохирург удаляет определенный участок роговичной ткани и накладывает трансплантат соответствующего размера. Новая ткань присоединяется к периферии роговицы, а врач проверяет равномерность при помощи кератоскопа. Для операции отбирают только максимальное ровные ткани правильной формы.
Женщины, которые имеются прогрессирующие рефракционные нарушения, во время беременности и после родов должны регулярно посещать офтальмолога. Врач может рекомендовать устранить близорукость до родов, поскольку в процессе родоразрешения повышается внутриглазное давление, увеличивается риск отслойки сетчатки и разрыва сосудов.
Состояние зрительной системы женщины во многом определяет действия акушеров-гинекологов. Только с разрешения офтальмолога такие пациентки могут рожать самостоятельно, в противном случае ограничивают период потуг. Однако это может негативно отразиться на состоянии матери и ребенка, поскольку врачам приходится сдерживать естественный процесс и затягивать роды. Поэтому чаще всего женщинам с прогрессирующей миопией высокой степени рекомендуют кесарево сечение, чтобы избежать отслойки сетчатки и глазного кровотечения.
После родов нужно в первые дни посетить офтальмолога, чтобы проверить сетчатку и вовремя обнаружить осложнения. Обследование зрительной системы не вредит матери и не влияет на лактацию.
Близорукость высокой степени нередко становится противопоказанием к прохождению воинской службы и донорству. У человека могут возникнуть трудности при получении лицензии водителя, спасателя и подобных статусов.
Миопия высокой степени может стать причиной слепоты, что является основанием для получения группы инвалидности:
- первой при частичной или полной слепоте;
- второй при плохом зрении, которое затрудняет выполнение социально-бытовых функций;
- третьей при умеренном снижении остроты зрения и необходимости социальной защиты человека.
Сложная миопия сама по себе значительно повышает риск отслойки сетчатки, а злоупотребление алкоголем, посещение бани или сауны, аттракционы, скачки артериального или внутричерепного давления, тяжелые физические и эмоциональные нагрузки могут усугубить положение. Поэтому людям с высокой степенью близорукости нужно проявлять осторожность и отказаться от опасных видов деятельности.
Имея сложную близорукость, нужно соблюдать гигиену зрения и постоянно контролировать состояние сетчатки. Когда миопия стабилизируется, рекомендуется проводить хирургическое лечение, поскольку сильное ухудшение зрение снижает качество жизни и накладывает множество ограничений. Высокая степень миопии – постоянный риск, поэтому лучше всегда заботиться о здоровье своих глаз.
источник
Миопия – это патология, существенно снижающая качество жизни человека. Люди с близорукостью вынуждены на постоянной основе пользоваться очками или контактными линзами. Раз и навсегда решить проблему может хирургическое лечение миопии, при котором рефракция глаза полностью восстанавливается.
Хирургическая коррекция зрения относится к косметическим операциям, поэтому в числе абсолютных показаний значится лишь желание больного, который хочет прибегнуть к радикальному способу избавления от миопии.
Операция может быть показана в тяжелых случаях близорукости, когда зрение ухудшается больше чем на 1 диоптрий в год и есть вероятность полной потери зрения. В таких случаях специалисты предлагают хирургический метод лечения (как единственный способ избежать слепоты, если консервативные методы лечения не дают положительного результата).
В некоторых случаях миопия провоцирует формирование патологии глазного яблока, при которых проведение операции становится нецелесообразным (ввиду высоких рисков):
- деформация глазного яблока;
- амбиоплапия;
- косоглазие;
- кровоизлияние в сетчатку и отслоение сетчатки;
- нарушение кровоснабжения;
- катаракта.
Помимо специфических противопоказаний есть противопоказания общего порядка:
- болезни эндокринной системы;
- аутоиммунные болезни;
- возраст до 18 лет (глазное яблоко еще не полностью сформировано);
- беременность и период кормления.
Выбор конкретного метода хирургического вмешательства зависит от пожеланий пациента, наличия показаний и состояния оптической системы больного.
- Радикальная кератотомия переднего типа (при патологических отклонениях показателя зрения от 0.5 до 6 диоптрий).
- Миопический кератомиелез (при патологических отклонениях показателя зрения от 6 диоптрий и выше).
- Экстримлазерная операция (лазерная коррекция зрения при патологических отклонениях показателя зрения до 6 диоптрий).
- Иссечение хрусталика (операция технически сложна и применяется в случаях, когда у пациента есть противопоказания к прочим методам коррекции близорукости).
Пациент находится под наркозом местного действия. Рабочую область подготавливают посредством анестетика и антисептических препаратов. Затем специалист обозначает места планируемых разрезов (толщина не должна превышать показатель в 90% от совокупного объема роговицы). Затем хирург создает до 12 разрезов, используя алмазный нож. Давление внутри глазного яблока провоцирует набухание роговицы в области рассечения и дальнейшее ее истончение.
Продолжительность операции составляет 20–30 минут.
Противопоказания к операции:
- беременность;
- сахарный диабет;
- близорукость прогрессирующего типа;
- истонченная роговица;
- расстройства психики;
- воспалительные процессы в области глаз.
Пациент находится под местной анестезией. В глазное яблоко вводят обезболивающий препарат и 7%-й полиглюкин, который обладает кровезамещающим эффектом. Веки фиксируют блефаростатом, чтобы обеспечить свободный доступ к рабочей области. Когда зрачок расширяется, специалист совершает манипуляции по замеру внутриглазного давления. Затем наносятся разметочные линии.
Из тканей роговицы иссекают лоскут и отгибают, после чего удаляют еще один слой роговицы. Рассечение тканей выполняют лазером или другим прибором с похожим принципом действия. Сформированный лоскут возвращают в анатомически верное положение (по разметочным линиям) и наносят сплошной шов. После этого проводят контрольный замер внутриглазного давления. В конъюктиву вкалывают антибиотик. В результате роговица становится более плоской.
Продолжительность операции составляет 10–20 минут.
ВНИМАНИЕ! Метод имеет противопоказания, аналогичные противопоказаниям к передней радиальной кератотомии.
Проведение операции проходит по тому же сценарию, что и при миопическом кератомилезе. Но ткани, подлежащие удалению, испаряют лазером. Площадь удаленной роговицы высчитывают с помощью компьютерных программ.
Лазер разрушает связи в тканях на межмолекулярном уровне, не затрагивая хрусталик и прочие элементы оптической системы. Точность лазера очень высока, благодаря чему риск осложнений в результате травмы сводится к минимуму. Длительность операции составляет 15–60 минут.
Операция сопряжена с большим риском и запрещена при:
- наличии воспалений в глазном яблоке;
- ретинопатии и процессах отслоения сетчатки;
- недостаточно крупном размере глазного яблока (или передней камеры глаза).
Операция состоит из двух этапов: удаление тканей пациента и замещение их протезом. Вмешательство проводят под местной анестезией. В ходе операции пациент выполняет указания хирурга (фокусирует зрение и не моргает определенное время). Врач формирует тоннельный разрез на оболочке глаза. Через этот доступ внутрь вводится ультразвуковой стержень, разрушающий хрусталик. Продукт распада хрусталика отсасывается.
В пустую капсулу хрусталика вводят протез (искусственную линзу). Тело линзы разворачивается, после чего положение протеза корректирует хирург. На прокол не накладывают швы. Глаз обрабатывают медицинским раствором и накладывают повязку.
В течение двух суток после операции пациент может испытывать боль. Для уменьшения болевого синдрома врач выписывает обезболивающие препараты. Возможна временная светобоязнь и неконтролируемое выделение слез. На неделю зрение может утратить четкость, особенно при рассмотрении ближайших предметов.
Сразу после операции врач назначает терапию (лекарственные препараты орального типа и глазные капли). Больному придется воздержаться от работы с гаджетами и просмотра телевизора. Рекомендуется носить солнцезащитные очки до тех пор, пока глаза не утратят повышенную чувствительность к свету.
Если операция при близорукости была проведена с заменой хрусталика, пациенту необходимо строго соблюдать рекомендации врача:
- не наклонять голову (и не наклоняться в целом) несколько дней после процедуры;
- спать лежа на спине или на боку, противоположном прооперированной стороне;
- избегать термического воздействия на организм (нельзя посещать парные);
- избегать любых нагрузок до завершения реабилитационного периода.
Все виды операций подразумевают быстрое восстановление зрения (миопия проходит практически сразу после вмешательства, когда оптическая система адаптируется к изменениям).
Пациенты после операции могут столкнуться как с временными осложнениями (боль, слезоотделение), так и с серьезными патологическими процессами, катализатором которых выступает хирургическое вмешательство.
Осложнения передней радикальной кератотомии:
- воспаление и инфицирование глазного яблока;
- спаечные процессы на границе роговицы и радужки;
- нагноение в стекловидном теле;
- высокая вероятность разрыва роговицы при травмах;
- смена рефракции к показателю дальнозоркости (решается путем дополнительных вмешательств).
ВНИМАНИЕ! Миопический кератомилез имеет последствия, аналогичные последствиям радикальной кератотомии.
Осложнения экстримлазерной коррекции:
- эрозийные процессы на роговице;
- помутнения отдельных участков роговицы;
- кератит (воспаление роговицы);
- рецидив или миопизация;
- нарушенный астигматизм;
- сухость слизистой оболочки глаза.
Осложнения после удаления хрусталика:
- образование катаракты;
- астигматизм;
- смещение протеза;
- отек роговицы и повышение давления внутри глаза.
ВНИМАНИЕ! В группе риска находятся пациенты от 40 лет.
Гиперкоррекция зрения – это осложнение, которое часто появляется сразу после операции и проходит самостоятельно, без врачебного вмешательства. Но в некоторых случаях зрение смещается к дальнозоркости постепенно и требует повторной коррекционной операции или использования очков.
источник
Показанием к проведению лазерной коррекции близорукости, служат медицинские показания (разная острота зрения на глазах) и профессиональные требования (например, необходимость мгновенного должностного реагирования, работа в условиях задымлений, загрязнений). Операция может быть выполнена и по желанию пациента, если отсутствуют противопоказания для ее проведения.
Ограничениями для проведения операции лазерной коррекции миопии, являются следующие состояния:
- Возраст до 18 лет (период формирования глазных структур и роста глазного яблока);
- Беременность и кормление грудью (период гормональной перестройки организма);
- Ряд общих тяжелых заболеваний организма (эндокринные заболевания, включая сахарный диабет, аутоиммунные заболевания, иммунодефициты и пр.);
- Общие инфекционные заболевания;
- Острые воспалительные процессы глаз, катаракта, глаукома, прогрессирующая близорукость, различные патологии сетчатки.
Наиболее распространенными технологиями лазерной коррекции зрения, сегодня считаются ФРК и ЛАСИК.
Это первая разработка рефракционной лазерной хирургии, которую применяют и по сегодняшний день. ФРК представляет собой метод бесконтактного воздействия лучом эксимер-лазера на поверхностные слои роговой оболочки, без воздействия на прочие глазные структуры. Лазер при этом работает в сканирующем режиме, «разглаживая» и «моделируя» ее поверхность. Действиями лазерного луча управляет компьютерная программа. Собственно, это даже невозможно назвать операцией в привычном для понимания смысле, ведь офтальмохирург не взаимодействует с глазными тканями напрямую.
За один этап ФРК позволяет исправить:
- Близорукость (миопию) от -1.0 D до -6.0 D.
- Сопровождающий ее астигматизм от -0.5D до -3.0D.
При высоких степенях близорукости ФРК разбивают на несколько этапов. Такую операцию сделать одновременно на обоих глазах нельзя.
После выполнения ФРК на роговице глаза остается «микроэрозия», заживление которой происходит в течение 1-3 суток. Послеоперационный период может сопровождаться ощущениями присутствие в глазу инородного тела, резью, болью, обильным слезотечением, светобоязнь. Поэтому первые трое суток после операции, пациенту рекомендуется находиться в полутьме. Затем, в течение почти трех месяцев после операции обязательно закапывать рекомендованные врачом капли.
К преимуществам операции ФРК стоит отнести:
- Полностью бесконтактное воздействие;
- Короткое время операции;
- Безболезненность процедуры;
- Прогнозируемый эффект;
- Стабильность результатов.
Возникновение осложнений после проведения ФРК, встречается в 4-12% случаев. Как правило, эти осложнения связаны с нарушением процесса заживления тканей (воспаления, легкое помутнение роговицы и пр.) или ошибками хирурга (желанием устранить высокую степень миопии за один этап, недостаточной квалификацией).
Технология лазерного кератомилеза LASIK была разработана значительно позднее ФРК, и сегодня по праву считается более эффективной и безопасной. Выполненная квалифицированным офтальмохирургом, такая операция может скорректировать до 15 диоптрий при миопии и сокращает реабилитационный период буквально до нескольких дней.
При близорукости очень высокой степени (свыше 15 диоптрий), проведение LASIK не рекомендовано, вследствие опасного истончения роговицы при коррекции. В этом случае, гораздо безопаснее будет исправление миопии имплантацией внутриглазной линзы.
Операцию LASIK выполняют на основе тщательных компьютерных расчетов, которые проводят индивидуально для каждого пациента. Она представляет собой комбинацию микрохирургических и эксимер-лазерных технологий при которой сохраняется анатомия роговичных слоев.
На 1 этапе операции, верхний (защитный) слой эпителия роговицы, отделяют в виде лоскута при помощи автоматического микрохирургического инструмента, получившего название микрокератома. Затем лоскут отодвигают в сторону и получают доступ к средним роговичным слоям. Эта процедура занимает не более 5 сек. и является абсолютно безболезненной. После, посредством эксимерного лазера, внутренние однородные слои роговицы испаряют на заданную глубину, придания ей нужную кривизну. В конце операции, защитный лоскут водворяется на место.
Вся процедура длится примерно 15 минут и уже через несколько часов пациент имеет возможность вернуться к обычному образу жизни.
К преимуществам LASIK специалисты относят:
- Сохранение анатомии роговичных слоев (высокоточное и щадящее хирургическое вмешательство на глазу);
- Безболезненность процедуры;
- Быстрое восстановление зрения: большинство пациентов отмечают полное восстановление зрения в первые 2 — 24 часа;
- Прогнозируемый эффект;
- Стабильность результатов;
- Отсутствие рубцов, насечек, швов;
- Возможность выполнения коррекции сразу обоих глаз.
Последствия операции в виде неприятных ощущений могут наблюдаться только в первые несколько часов. Восстановительный период занимает около десяти дней, когда необходимо закапывать прописанные врачом глазные капли. У некоторых пациентов несколько месяцев после операции наблюдается зрительный дискомфорт в сумерках и ночное время суток.
Чтобы в послеоперационном периоде не возникло каких-либо осложнений, обязательно соблюдать несложные рекомендации врача:
- Не спать 3-7 дней на боку со стороны оперированного глаза;
- Не трогать глаз руками (не тереть, не нажимать);
- Предохранять глаз от попадания воды и мыла;
- В течение 3-х месяцев воздержаться от бассейнов, саун, бань;
- Выходя на улицу, надевать солнцезащитные очки.
В целом, LASIK является более эффективной операцией с меньшим числом возможных осложнений, чем ФРК. Однако для ее проведения потребуются значительно большие денежные затраты.
Помимо указанных выше наиболее популярных методов ЛАСИК и ФРК наша глазная клиника предлагает улучшить зрение при помощи других методик: ФетоЛАСИК, СуперЛАСИК и ЭпиЛАСИК. С их особенностями, преимуществами и недостатками Вы можете ознакомиться в соответствующих разделах нашего сайта.
| Наименование операции | Стоимость (рублей) |
|---|---|
| ЛАСИК при близорукости | 26 000 |
| Фоторефракционная кератэктомия (ФРК) | 25 000 |
| Эпи ЛАСИК | 30 000 |
| Супер ЛАСИК | 39 000 |
| Фемто Ласик | 51 000 |
| Фемто Супер Ласик | 60 000 |
Стоимость указана за 1 глаз. С ценами на все рефракционные операции с помощью эксимерных и фемтосекундных лазеров можно посмотреть по ссылке.
Контрольные приемы врача-офтальмолога и все последующие обследования уже включены в стоимость. Также пациент нашей клиники получает набор капель, которые необходимо будет применять некоторое время после проведения операции.
При этом необходимо учитывать, что 13% от итоговой цены лазерной коррекции зрения и предоперационного обследования ВЫ можете вернуть, воспользовавшись налоговым вычетом. Подробнее о возврате средств можно прочитать здесь.
Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий. Опытные рефракционные хирурги, детальная диагностика и обследование, а также большой профессиональный опыт наших специалистов позволяют обеспечить максимально благоприятный результат для пациента.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по многоканальному телефону 8 (800) 777-38-81 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или воспользовавшись формой онлайн-записи.
источник
Такое нарушение зрения, как близорукость, знакомо миллионам людей. И каждый, кто прищуривается, глядя вдаль, или с утра первым делом нащупывает очки, задумывается о том, чтобы навсегда избавиться от миопии. При истинной близорукости вернуть стопроцентное зрение способна только операция на глаза. В наше время такие операции на глаза при обычной близорукости проводятся быстро и безболезненно.
Но есть и осложненные формы миопии, когда назначаются более серьезные хирургические вмешательства. Какие же существуют виды операций, в каких случаях они проводятся и каковы прогнозы?
Основное показание к операции при близорукости – снижение зрения. Дискомфорт от невозможности рассмотреть удаленные объекты достаточное основание, чтобы задуматься о возвращении идеального зрения хирургическим путем. Также показанием к операции в качестве лечения близорукости служит неуклонное ухудшение зрения – прогрессирование миопии. В обоих случаях назначаются разные виды хирургического вмешательства.
Существуют противопоказания к рефракционной хирургии, возвращающей остроту зрения:
- возраст младше 18 лет;
- беременность и лактация;
- прогрессирование миопии со скоростью более одной диоптрии в год;
- острые и хронические инфекционные болезни, сахарный диабет, аутоиммунные заболевания, нарушения эндокринной системы;
- ряд глазных болезней: воспаления в органах зрения, катаракта, глаукома, дистрофия или отслойка сетчатки глаза.
Можно ли вылечить близорукость, если имеются противопоказания, зависит от того, насколько они приходящи. Пока у пациента сохраняются одно или более из вышеуказанных состояний, рефракционная хирургия не проводится. Если состояние скомпенсировано, пациент достиг нужного возраста или болезнь вылечена, операция становится возможной.
При близорукости назначаются различные виды операций для глаз. В качестве основного способа восстановления зрения при близорукости называется такая операция, как лазерная коррекция зрения. Существуют различные методы коррекции близорукости хирургическим путем, лидирующие места среди которых занимают две разновидности лазерного лечения: фоторефракционная кератэктомия (ФРК) и лазерный кератомилёз (LASIK). Однако при некоторых видах миопии и сопутствующих ей заболеваниях требуются другие виды вмешательства, среди которых:
- склеропластика,
- удаление или замена хрусталика глаза,
- радиальная кератотомия.
Все операции назначаются офтальмологом после всестороннего обследования пациента для выявления показаний и противопоказаний. Цены операции на глаза при близорукости зависят от региона страны и выбранной клиники.
Самая распространенная операция при неосложненной близорукости – это лазерная коррекция зрения. Высокоточный эксимерный лазер изменяет форму роговицы глаза таким образом, чтобы его преломляющие свойства стали нормальными и изображение удаленных объектов проецировалось точно на сетчатку глаза, обеспечивая четкое видение. При отсутствии противопоказаний к лазерной хирургии это оптимальный способ вернуть себе стопроцентное зрение.
Наглядно технологию коррекции лазером смотрите в видеоролике:
Такие операции по исправлению зрения относятся к разряду косметических, проходят быстро и безболезненно, послеоперационный период отличается легкостью, а эффект — стабильностью. Минимальный риск и отличная прогнозируемость делает такой способ еще более привлекательным. Цена операции — от 30000 до 50000 рублей за один глаз. Рассмотрим два ведущих метода лазерной коррекции зрения: ФРК и LASIK.
Данный метод заключается в том, что лазер работает непосредственно с поверхностью роговицы глаза. Луч лазера испаряет часть слоя роговичной ткани так, чтобы нужным образом изменить ее кривизну. Все расчеты проводятся с помощью компьютера, лазер в точности выполняет заложенную в аппарат индивидуальную программу для каждого пациента.
Перед вмешательством глаз обезболивают, закапывая капли с анестетиком, поэтому болевые ощущения исключены. Глаз фиксируется с помощью специального расширителя, поскольку моргать во время операции нельзя. Пациент смотрит в указанную точку, в то время как хирург избавляет его от близорукости. Процесс обычно занимает не более 10-15 минут.
Минус такой операции – ограничение по степени близорукости: ФРК не проводят при миопии свыше 6 диоптрий. Если зрение ниже данной величины, то при отсутствии противопоказаний поможет LASIK.
Лазерный кератомилез зарекомендовал себя как эффективный и безопасный способ коррекции близорукости, который позволяет вернуть острое зрение даже при значительных степенях миопии. Однако для осуществления операции она не должна прогрессировать более чем на одну диоптрию в год.
Лазерное лечение методом LASIK технически отличается от ФРК тем, что для коррекции используется средний слой роговицы. Для доступа к нему на поверхности глаза вырезается специальный клапан в верхнем слое тканей, который хирург отгибает в сторону, перед тем как провести коррекцию рефракции. Затем с помощью лазера меняется преломляющая сила роговицы, и глаз обретает способность четко видеть предметы на больших расстояниях.
Лазерный кератомилез позволяет избавиться от близорукости до -15 диоптрий.
Замена хрусталика при близорукости назначается не так уж часто. К ней прибегают в случае наличия противопоказаний к лазерной коррекции зрения. При высокой степени близорукости, более 15 диоптрий, когда лазерное лечение недопустимо, замена хрусталика становится единственным способом обрести нормальное зрение.
В процессе операции врач обеспечивает доступ к хрусталику через узкий канал методом прокола тканей, затем естественный хрусталик разрушается и удаляется из глаза. Вторым этапом вмешательства в глаз имплантируется протез – искусственный хрусталик, который обеспечит пациенту нормальную остроту зрения. Длится такая операция в среднем от 20 до 40 минут.
Замену хрусталика проводят не только при сильной близорукости, но и при катаракте – помутнении естественной внутренней линзы глаза.
В Российской Федерации возможно лечение катаракты по ОМС в рамках квоты. При проведении операции бесплатно для имплантации используется искусственный хрусталик российского производства. Стоимость импортной линзы составит 10000-20000 рублей. Платная операция обойдется пациенту в 45000-100000 рублей.
При прогрессировании близорукости пациентам нередко назначается такая микрохирургическая операция, как склеропластика. Вмешательство направлено на укрепление склеры глаза, чтобы остановить или хотя бы замедлить падение зрения. Часто склеропластика назначается детям и подросткам, чье зрение быстро падает в связи с продолжающимся ростом глазного яблока и высокими зрительными нагрузками.
В процессе операции врач вводит за заднюю стенку глаза специальный склеропластический материал. Это предотвращает дальнейший рост глаза в длину и улучшает кровоснабжение. Такое вмешательство не дает улучшения зрения, только помогает остановить его ухудшение до того момента, когда станет возможна эксимер-лазерная коррекция.
В среднем цена на склеропластику варьируется от 8000 до 15000 рублей за один глаз.
Данный вид операции не используют при миопии высокой степени, чаще она назначается при небольшой или средней миопии, в том числе сочетающейся с такой патологией, как астигматизм. По сути метод напоминает ФРК, но проводится не с помощью лазера, а специальным скальпелем вручную. После обезболивания глаза врач наносит на роговицу специальную разметку и по ней делает радиальные насечки на ее поверхности. После операции поверхность глаза изменяет кривизну в результате естественного заживления тканей.
В связи с более низкой прогнозируемостью и длительным реабилитационным периодом в сравнении с фоторефракционной кератэктомией, врачи все чаще отказываются от передней радиальной кератотомии в пользу проведения ФРК.
Стоимость радиальной кератотомии — 10000-35000 рублей.
Осложнения глазных операций зависят от способа и степени вмешательства. Наименьшие риски в плане осложнений несут лазерные методы лечения близорукости, классическая же хирургия обладает более широким спектром возможных последствий.
Возможные осложнения лазерной коррекции:
- эрозивное изменение или помутнение роговицы;
- гиперкоррекция;
- воспаление роговичного слоя – кератит;
- рубцы и спайки на хрусталике, вызывающие неправильный астигматизм;
- чрезмерная сухость глаза.
Возможные осложнения радиальной кератотомии:
- воспалительные процессы в тканях глаза;
- спайки и рубцы;
- стойкие боли в глазах в послеоперационный период.
Возможные осложнения замены хрусталика:
- послеоперационный отек;
- воспалительные процессы;
- дистрофия или отслойка сетчатки.
Любые неприятные или необычные ощущения, испытываемые пациентом после коррекции – это повод обратиться к врачу для дополнительного осмотра. Офтальмолог назначит необходимое лечение осложнений и предотвратит их последствия.
Реабилитация после любой операции при миопии занимает несколько дней. В случае лазерной коррекции – от суток до недели. В течение этого периода может наблюдаться:
- слезотечение,
- светобоязнь,
- боли в глазах,
- нечеткость изображения,
- ощущение инородного тела.
По мере заживления тканей неприятные ощущения уходят. В период восстановления врачи обычно рекомендуют дозировать зрительную нагрузку и освещенность, пользоваться темными очками. При сухости глаз назначают увлажняющие капли.
После проведения операции по замене хрусталика реабилитация занимает более длительное время. В случае с катарактой – до полугода, при близорукости – около месяца. Врачи рекомендуют в первое время избегать физических нагрузок и резких наклонов, не трогать глаза пальцами.
Современная микрохирургия глаза позволяет избавиться практически от любой степени близорукости. Для выбора подходящего метода лечения необходимо пройти полное обследование, после чего можно будет пройти операцию и обрести зоркость.
Поделитесь своим личным опытом об операции на глазах в комментариях к статье, чтобы помочь принять решение будущим пациентам.
источник
В случае быстропрогрессирующей миопии приостановить развитие болезни можно с помощью совсем иного оперативного вмешательства. С целью предупреждения прогрессирующего удлинения глазного яблока выполняется склеропластика. Она предусматривает укрепление склеральной оболочки, благодаря чему та перестает растягиваться.
Все операции по исправлению близорукости делятся на две большие группы. К первой относятся различные виды склеропластики, ко второй – множество методик рефракционной хирургии. Склероукрепляющие операции показаны при прогрессирующей близорукости с целью ее стабилизации. Остальные методы направлены на коррекцию имеющихся аномалий рефракции.
Ранее методика широко использовалась для устранения близорукости слабой и средней степеней. Суть кератотомии заключается в нанесении радиальных надрезов на периферическую часть роговицы. Чем сильнее выражена миопия, тем больше требуется насечек и тем глубже они должны быть. Вследствие образования рубцов происходит уплощение оптической зоны роговой оболочки и уменьшение ее рефракции.
В прошлом методика помогала многим людям отказаться от ношения очков и контактных линз. Однако она не всегда обеспечивала точную коррекцию и нередко приводила к появлению неприятных осложнений. В связи с тем, что в последнее время исправление близорукости все чаще выполняется лазером, кератотомия отошла в прошлое.
Эта операция на глазах выполняется при близорукости тяжелой степени (свыше 6 диоптрий). С помощью специального микрокератома срезают верхние слои роговицы и снимают полученный диск. После этого иссекают и удаляют оптический диск, а верхние слои роговой оболочки укладывают на место и пришивают непрерывным швом.
В ходе хирургического вмешательства удаляется часть стромы, а эпителий и боуменовая мембрана возвращаются на место. Это позволяет сохранить нормальную структуру и функции роговицы. Толщина удаляемого слоя стромы зависит от степени миопии.
На сегодняшний день является золотым стандартом лазерного лечения близорукости. С ее помощью можно исправить избыток рефракции до 15 диоптрий. После удаления части стромы в оптической зоне роговица становится тоньше, благодаря чему меньше преломляет лучи. Следовательно, изображение предметов фокусируется на сетчатке, а человек видит все четко и хорошо.
Операция в чем-то напоминает кератомилез, однако все манипуляции выполняются с помощью лазера. Сначала аккуратно иссекают тоненький лоскут роговицы. Часть стромы выпаривают, затем извлеченный диск укладывают на место. Острота зрения у больного восстанавливается практически сразу же после вмешательства. Лазерное лечение намного безопасней и значительно реже, чем другие методики, вызывает развитие осложнений.
Хрусталик удаляют при его помутнении (катаракте). В этом случае хирургическое вмешательство позволяет вернуть прозрачность оптическим средам, благодаря чему зрение у человека существенно улучшается. Показанием к удалению целого, неповрежденного, прозрачного хрусталика является миопия свыше 15 диоптрий.
Хрусталик извлекается методом факоэмульсификации, как и при катаракте. Пациенту имплантируется интраокулярная линза нужной силы (расчет ИОЛ производится до вмешательства). Операция позволяет вернуть зрение людям с любыми степенями близорукости, дальнозоркости и астигматизма.
Склероукрепляющие операции необходимы при прогрессирующей миопии и злокачественной близорукости, так называемой миопической болезни. Рефракционная хирургия показана людям, желающим повысить остроту зрения. Не стоит считать хирургическое вмешательство панацеей, так как вылечить близорукость на сегодняшний день нельзя. Можно только замедлить ее прогрессирование и исправить уже имеющиеся аномалии рефракции.
Коррекция зрения при близорукости методами рефракционной хирургии противопоказана:
- лицам младше 18 лет, беременным и кормящим грудью женщинам;
- людям с миопией, прогрессирующей со скоростью 1 и более диоптрий в год;
- при иммунодефицитах, острых инфекционных, аутоиммунных, эндокринных заболеваниях, сахарном диабете;
- при глаукоме, катаракте, увеите, кератите, конъюнктивите, блефарите, дегенеративных изменениях сетчатки и других заболеваниях глазного яблока.
В некоторых случаях лечение близорукости без операции намного предпочтительней хирургического вмешательства. Обращаться к хирургам не следует при так называемой ложной миопии, вызванной спазмом аккомодации. Это заболевание лечат медикаментозно, а применение корригирующих средств противопоказано.
Операцию не рекомендуется делать в том случае, если существует высокий риск развития осложнений. Вместо рефракционной хирургии можно прибегнуть к очковой или контактной коррекции (ношению очков или контактных линз).
Лечение лиц с близорукостью заключается в удалении округлого лоскута роговицы равной толщины с помощью лазера. Однако у некоторых людей миопия сочетается с астигматизмом (так называемый миопический астигматизм). В таком случае перед удалением участка роговицы проводится индивидуальный расчет.
Учитывая параметры глаза, врачи определяют, где и какие части роговицы следует удалить, чтобы обеспечить пациенту наиболее высокую остроту зрения. Естественно, такая коррекция близорукости лазером более сложная и стоит дороже.
На сегодняшний день существуют следующие виды лазерных операций:
- LASIK. Для выкраивания верхнего лоскута используется микрокератом, строма роговицы шлифуется эксимерным лазером. Верхние слои роговой оболочки укладываются обратно без каких-либо швов. Травматизация при этом минимальная.
- Super LASIK. Во всем мире считается золотым стандартом лазерной коррекции зрения при близорукости. Методика похожа на предыдущую, однако она учитывает еще и индивидуальные параметры глазного яблока человека.
- Femto LASIK. Для выкраивания роговичного лоскута применяется современный фемтосекундный лазер. Операция менее травматична, однако более дорогостоящая.
- Femto Super LASIK. Коррекция зрения выполняется с учетом параметров глаза, а для вырезания лоскута роговицы используется фемтосекундный лазер.
- PRK. Применяется в том случае, если у пациента имеются противопоказания ко всем остальным вмешательствам. Например, PRK делают при чрезмерно тонкой роговой оболочке, когда есть риск ее разрыва.
- Super PRK. Операция выполняется как и предыдущая, однако учитываются еще и индивидуальные особенности строения глаза. Методика эффективна при миопическом астигматизме.
При прогрессирующей близорукости выполняются склероукрепляющие операции на глазах. Они поистине незаменимы в том случае, когда необходимо приостановить развитие болезни. При стационарной миопии менее 12-15 диоптрий хирургические вмешательства не выполняются (их заменили лазерами). А вот в случае изменение рефракции на 15 и более диоптрий возможно удаление прозрачного хрусталика и имплантация интраокулярной линзы.
Лазерная коррекция является самой распространенной методикой улучшения зрения. Позволяет быстро исправить близорукость без операции и с минимальным риском для здоровья человека. К сожалению, она стоит недешево, из-за чего доступна не каждому.
Является наиболее популярной методикой во всем мире. ЛАСИК не может полностью вылечить близорукость, однако позволяет восстановить зрение без операции. Травматизация роговицы сведена к минимуму, что позволяет избежать развития осложнений.
Фотореактивная кератотомия (PRK) является сравнительно старой методикой и используется редко. Во время ФРК удаляются верхние слои роговицы, после чего на ней остается большая раневая поверхность. К сожалению, такая операция при близорукости может иметь неприятные последствия. Восстановительный период после нее длится не менее 2-3 суток.
Практически все офтальмологические операции выполняются под местной анестезией. В случае лазерной коррекции пациенту в глаза закапывают обезболивающее средство. При более серьезных оперативных вмешательствах применяется ретробульбарная анестезия. Выполнение каждой отдельной операции имеет свои особенности.
Для профилактики воспалительных осложнений используются антибактериальные средства. После операции врач должен понаблюдать за больным на протяжении определенного периода времени.
После хирургического вмешательства при миопии (склеропластики или факоэмульсификации) требуется послеоперационный уход и наблюдение за больным. Как правило, человек несколько дней находится в стационаре под присмотром лечащего врача. В случае лечения близорукости без операции (с помощью лазеров) пациент может практически сразу же уйти домой.
Столь популярная сегодня лазерная коррекция зрения не лечит близорукость. Все эти методики лишь корректируют аномалии рефракции и повышают остроту зрения. Через несколько лет после операции возможно повторное ухудшение зрения. В некоторых случаях образуется помутнение роговицы.
Автор: Алла Ломова, врач-офтальмолог,
специально для Okulist.pro
источник
Близорукость, астигматизм, дальнозоркость — эти серьезные патологии значительно снижают качество жизни людей с подобными проблемами. Избавиться от них — мечта многих, тем более что лазерные операции становятся все более эффективными. Всем ли подходит лазерная коррекция? С какой близорукостью ее можно делать, а с какой нет?
С развитием технологий контактной коррекции все больше людей исправляют близорукость и другие нарушения зрения линзами.
Это удобно, просто и комфортно, но все же имеются и существенные недостатки. Зрение без линз остается слабым, также при ношении контактных офтальмологических изделий присутствует ряд неприятных симптомов, особенно сильно они ощущаются людьми с чувствительными глазами.
Лазерная коррекция зрения (а это именно коррекция, а не лечение) позволяет на долгие годы забыть о нарушениях рефракции. Эффект после оперативного вмешательства длительный, а из немногочисленных осложнений преобладает только синдром «сухого глаза», который и так присутствует у многих людей с близорукостью. Поэтому операция является самым эффективным способом избавления от миопии, гиперметропии и позволяет вернуть нормальную остроту зрения. Только вот всем ли она подходит?
Люди, страдающие даже небольшой близорукостью с самого детства, знают, насколько плохое зрение мешает в повседневной жизни.
Без очков или контактных линз невозможно найти необходимую вещь, лекарство, особенно, если степень близорукости высокая. Такие люди больше всего заинтересованы в коррекции лазерной, но именно в этой группе пациентов большой процент тех, у кого есть противопоказания. Это происходит потому, что высокая степень миопии зачастую сопровождается другими патологиями в виде тонкой роговицы, кератоконуса, дистрофии сетчатки. С какой близорукостью можно рассчитывать на лазерную коррекцию, кому показана такая операция?
Показания к лазерной коррекции зрения:
- дальнозоркость до +6D, астигматизм до ±3D;
- близорукость до минус 13-15 диоптрий;
- анизометропия — разная острота зрения левого и правого глаза;
- непереносимость очковой коррекции, выраженная астенопия при ношении очков;
- чувствительность глаз, невозможность носить контактные линзы;
- невозможность выполнения профессиональных обязанностей (служба в армии, работа спасателем и т.д.).
Перед операцией пациенту необходимо пройти полное офтальмологическое обследование. Это поможет полностью исключить наличие скрытых патологий, препятствующих проведению оперативного вмешательства.
Противопоказания к операции условно делятся на временные, которые можно устранить, вылечить и т.д., и абсолютные — при таких противопоказаниях проводить лазерную коррекцию или невозможно, или не имеет смысла, так как эффективность вмешательства будет невысокой.
Лазерная коррекция — противопоказания:
- дистрофия сетчатки — у людей со средней и высокой степенью близорукости зачастую отмечаются изменения сетчатки, некоторые дегенерации можно устранить путем процедуры лазерной коагуляции;
- высокая степень близорукости — к сожалению, если близорукость выше -15, то операция лазерной коррекции будет малоэффективной, человеку все равно придется носить очки;
- офтальмологические патологии такие, как катаракта, глаукома, нистагм, кератоконус;
- системные и хронические заболевания;
- беременность и период лактации — это временное противопоказание, через полгода после прекращения лактации, операция возможна;
- тонкая роговица, не позволяющая выполнить коррекцию.
Офтальмологи рекомендуют делать операцию после 18-20 лет, даже если близорукость небольшая, так как глазное яблоко человека еще продолжает формироваться. Также для того, чтобы проведение лазерной коррекции зрения было возможным, зрение должно быть стабильным, то есть близорукость не должна прогрессировать в течение пары лет.
Во время лазерной коррекции зрения создается новый профиль роговицы, которая будет обладать другими оптическими свойствами. Параметры профиля и глубина воздействия на роговицу рассчитываются заранее, а процесс оперативного вмешательства контролируется компьютерной программой, поэтому ошибки исключены. Новые лазерные методики предполагают использование фемтосекундного лазера и эксимерного. Первый вид лазера необходим для создания лоскута округлой формы, а второй непосредственно воздействует на более глубокие слои роговицы, испаряя клетки, в результате чего создается поверхность с заданными оптическими характеристиками. После этого лоскут возвращается на место без наложения швов.
Острота зрения после проведения операции зависит от исходных данных. Многие пациенты после нее видят даже больше, чем на 100%, но обычно острота зрения после операции равна той, что была у пациента в очках или контактных линзах. Поэтому качество зрения не зависит от метода проведения операции. Методика оперативного вмешательства рекомендуется профильными специалистами с учетом особенностей имеющихся у пациента патологий зрения.
Лазерная коррекция — основные методики:
- SMILE — самый современный и максимально щадящий метод лазерной коррекции зрения, не предполагающий формирование лоскута, так как лазер действует внутри роговицы, меняя ее кривизну, не повреждая поверхность.
- LASIK — классическая лоскутная операция, при который новый профиль роговицы делают лазером на глубине 120 микрон, зрение восстанавливается на следующий день.
- FemtoLASIK — используется два вида лазера, лоскут формируется фемтолазером, а новый профиль роговицы эксимерным, цель такого метода лазерной коррекции зрения в том, чтобы избежать воздействия на верхние слои роговицы, где располагается множество нервных окончаний.
- ФРК — данная методика используется с 1985 года, сейчас применяется исключительно по показаниям, например, когда другие виды операций невозможны;
- LASEK — этот метод лазерной коррекции зрения является модификацией ФРК, эффективен при средней степени близорукости, лазер воздействует на поверхностные слои роговицы, после операции нужно носить защитную линзу.
Стоит заметить, что не все клиники располагают необходимым оборудованием и квалифицированным персоналом для проведения операций по новым, прогрессивным методикам, таким, как SMILE, FemtoLASIK. Пока в отечественных клиниках больше делают лазерную коррекцию зрения по методике LASIK.
Количество осложнений после оперативного вмешательства невелико, но они все же есть. Зачастую появившиеся осложнения стали возможны из-за неполной диагностики, в ходе которой специалисты пропустили определенную патологию. Наименьший процент осложнений сейчас у новой методики SMILE — около 1%. На метод LASIK приходится до 6% осложнений, а на FemtoLASIK около 2%.
Какие осложнения могут быть после лазерной коррекции зрения:
- Синдром «сухого глаза» — некоторое время люди, решившиеся на операцию, могут испытывать неприятную симптоматику в виде сухости и жжения глаз, через пару месяцев такие симптомы проходят.
- Кератоконус — дистрофическое изменение роговицы, она деформируется и приобретает вид конуса, осложнение обычно связано с нарушением техники оперативного вмешательства (лоскут слишком толстый) или с не диагностированной до вмешательства патологией.
- Отслойка лоскута — такое осложнение обычно связано с травмами глаза, сильной нагрузкой, например, во время занятий контактными видами спорта, в случае с методикой SMILE лоскута нет вообще, поэтому и риски отслоения отсутствуют.
- Гало-эффекты — человек ощущает дискомфорт от источников света, так как видит ореолы вокруг них, это связано с особенностями роговицы, если она плоская в центре, или с ошибками специалистов при расчетах величины зоны коррекции.
Небольшие осложнения после операции редки и могут быть исправлены повторной коррекцией. Эффективность лазерной коррекции зрения высокая, операция позволяет вновь обрести мобильность и свободу от очков и контактных линз. Поэтому не нужно бояться делать лазерную коррекцию, так как плюсов, несомненно, больше, чем минусов.
Одним из самых эффективных способов решения проблемы такого нарушения зрения, как миопия высокой степени, является имплантация факичных линз. Этот метод применяется при близорукости до минус 20 диоптрий. Если лазерную операцию проводить нецелесообразно, пациенту делают имплантацию искусственного хрусталика с необходимыми параметрами оптической силы. Преимущество методики в том, что она позволяет решить многие офтальмологические проблемы: избавить от катаракты, скорректировать астигматизм, близорукость, дальнозоркость, пресбиопию.
Производители интраокулярных линз предлагают широкий выбор искусственных хрусталиков, которые можно имплантировать через микроразрез, поэтому наложение швов не потребуется. Уже через несколько дней после того, как пациенту сделают коррекцию зрения, когда его мозг и глаза адаптируются к новым условиям, человек сможет с комфортом проводить время за чтением, просмотром передач, не пользуясь очками или контактными линзами.
источник
Зрение — наш проводник по миру. С его помощью мы получаем более 90% информации об окружающем пространстве. Поэтому тем, у кого очень плохое зрение, его возвращение жизненно необходимо. Многие с уверенностью ответят: выход есть — эксимер-лазерная коррекция и, действительно, будут правы. Ведь границы применения этого метода довольно широки. С ее помощью можно исправить близорукость до –15,0 D, дальнозоркость до + 6,0 D, астигматизм до ± 3,0 D.
Но что делать тем, у кого показатели зрения еще хуже? Или тем, кому эксимер-лазерная коррекция из-за индивидуальных особенностей противопоказана? В этих случаях офтальмохирурги предлагают другие методы лечения близорукости.
Применяется для лечения близорукости высоких степеней, до – 20 D. В тех случаях, когда нецелесообразно проводить эксимер-лазерную коррекцию (аномалия рефракции более высоких степеней) или утрачена природная способность хрусталика к аккомодации, проводится удаление прозрачного хрусталика с одновременной имплантацией искусственного хрусталика (интраокулярной линзы) необходимой оптической силы. Дело в том, что оптическая сила хрусталика даже при сильных степенях близорукости остается равной приблизительно 20,0 D. Поэтому в подавляющем большинстве случаев без него глаз не может сфокусировать изображение на сетчатке.
При высоких степенях миопии может использоваться отрицательная линза, а при гиперметропии высоких степеней в капсульный мешок вводится не одна, а сразу две линзы. Такие операции выполняются при помощи методики факоэмульсификации (хрусталик при помощи ультразвука превращается в эмульсию и выводится из глаза). Операция проходит под местной, капельной анестезией, которая легко переносится пациентами разного возраста. Все манипуляции офтальмохирург производит через самогерметизирующийся микроразрез размером 1,6 мм, который не требует наложения швов. Необходимость в госпитализации отсутствует, так как операция выполняется в режиме «одного дня».
Сегодня в распоряжении врачей-офтальмологов большое количество искусственных хрусталиков, которые подбираются индивидуально для каждого пациента, учитывая не только состояние его зрительной системы, но и возраст, род деятельности.
Наиболее популярные среди искусственных хрусталиков:
- Мультифокальные линзы. Особая конструкция таких линз позволяет имитировать работу естественного хрусталика глаза и добиваться оптимальной остроты зрения, как вблизи, так и вдаль, что позволяет значительно уменьшить зависимость человека от очков или вообще избавиться от них. Мультифокальная линза дает возможность компенсировать утраченную аккомодацию и предназначена для пациентов требующих зрительной адаптации на различных расстояниях.
- Линзы со специальным желтым фильтром, который по своим свойствам аналогичен фильтру естественного хрусталика человека. Он защищает сетчатку глаза от вредного воздействия ультрафиолетовых и синих лучей, снижает риск развития возрастных заболеваний сетчатки.
- Асферические линзы с асферической поверхностью и желтым фильтром. Помимо защиты сетчатки от вредного воздействия ультрафиолетовых и синих лучей обеспечивает более четкое и контрастное зрение в вечернее время суток. Что незаменимо, например, для водителей.
Такой метод лечения близорукости применяется в тех случаях, когда естественная аккомодация еще не утрачена (способность хорошо видеть и удаленные предметы, и предметы вблизи) и линзы могут имплантироваться в глаз и без удаления естественного хрусталика человека. По своей сути имплантация факичных линз аналогична с коррекцией при помощи контактных линз. Только контактные линзы пациент одевает на роговицу, а факичные линзы имплантируются в заднюю или переднюю камеру глаза и естественный хрусталик человека остается на месте.
Все манипуляции офтальмохирург производит через самогерметизирующийся микродоступ размером 1,6 мм, не требующий наложения швов. После такого хирургического вмешательства необходимость в госпитализации отсутствует. Преимущество данной методики в том, что при помощи факичных линз возможна коррекция очень высоких степеней близорукости (до – 25 D).
В зависимости от варианта фиксации в глазу факичные линзы различаются на следующие типы: переднекамерные, заднекамерные, линзы, фиксируемые на радужке и фиксируемые на зрачке. На сегодняшний день чаще всего используются заднекамерные факичные линзы.
Читать подробнее об имплантации факичных ИОЛ.
Кератопластика — хирургическая операция, направленная на восстановление формы и функций роговицы, устранение врожденных и приобретенных после травм и болезней дефектов и деформаций. Эта операция заключается в замене роговицы глаза донорским или искусственным трансплантатом, которому при помощи программного моделирования придают определенную форму. Трансплантат может пересаживаться в толщу роговицы, располагаться на передних слоях роговицы или их замещать.
Операция выполняется под местной анестезией. Офтальмохирург определяет диаметр роговичной ткани, которая будет удалена и на место удаленной роговицы накладывается донорская соответствующего размера. Донорская ткань присоединяется к оставшейся периферической части собственной роговицы пациента. По окончанию операции офтальмохирург проверяет равномерность присоединения роговицы при помощи специального прибора — кератоскопа. Очень важно, чтобы «созданная» роговичная линза была максимально ровной, и ее поверхность не отличалась от правильной сферы.
источник