Как избавиться от миопии и повысить качество зрения? Для этого проводится коррекция близорукости разными методами. Рассмотрим все способы исправления патологии рефракции — от оптики для глаз до хирургического вмешательства.
Близорукость часто передается по наследству, бывает врожденной и приобретенной. Врожденную миопию обнаруживают уже на шестой месяц после рождения, наследственная миопия может проявиться в переходном возрасте. Человек теряет зрение с раннего возраста из-за чрезмерной зрительной нагрузки на оптический аппарат. Привычка близко наклоняться при чтении книг, плохое освещение, частое использование гаджетов — и зрение начинает неуклонно снижаться.
Близорукость отличается от дальнозоркости увеличением формы глазного яблока из-за постоянной деформации хрусталика. При взгляде на предметы перед собой хрусталик (природная оптическая линза) увеличивается в размере, при взгляде на отдаленные предметы — уменьшается. Постоянно увеличенный хрусталик (при чтении, выполнении домашнего задания учениками) глаз фиксирует как оптимальную форму: организм приспосабливается к новым условиям для зрительного аппарата. Поэтому низкий наклон головы во время чтения, постоянный просмотр сообщений или видеороликов на сотовом неизбежно изменяет форму хрусталика и глазного яблока в сторону увеличения.
Особенно опасно читать книги и выполнять домашние задания при недостаточном освещении. Оптический аппарат работает в режиме повышенного напряжения, чтобы мозг мог различить и усвоить информацию. Если не отучить ребенка низко склонять голову над тетрадкой во время письма, со временем разовьется миопия. Следует разъяснить ребенку, что свет на письменный стол должен падать с левой стороны (у правшей — с правой). Этому необходимо уделить достаточное время, чтобы ребенок привык автоматически контролировать правильное освещение.
Как определить развитие близорукости? При нарушении рефракции появляются следующие симптомы:
- головная боль;
- нечеткие очертания предметов;
- боль за глазами;
- частое моргание и прищуривание.
При близорукости качество визуализации ближних предметов не страдает.
Если вы заметили за ребенком, что он прищуривается при взгляде вдаль, — время навестить офтальмолога. Если вы заметили, что дальние предметы стали плохо просматриваться (нечеткая визуализация лиц прохожих, расплывается перед глазами номер машины и т. д) — время нанести визит к офтальмологу.
Различают три степени тяжести патологии, среди которых последняя характеризуется большим процентом снижения зрения. Миопию начальной степени лечат витаминными комплексами и гимнастическими упражнениями для глаз. При начальной стадии близорукости могут понадобиться и очки, если часто приходится смотреть на записи на школьной доске (или в университете). Однако очковая коррекция при миопии начальной степени показана лишь временно.
Миопия средней степени (от -3, 5 диоптрий и до -6 диоптрий) лечится с помощью очковой коррекции. Вместо очков используют контактную оптику, что во много раз повышает успех исправления зрительного дефекта. При ношении линз хорошо развивается боковое зрение, которого невозможно достичь с помощью очков. Если нет аллергии на материал линзы и индивидуальной непереносимости инородного тела на роговице, контактная коррекция приносит хороший результат.
Вылечить миопию третьей, самой тяжелой, степени с помощью очков и линз невозможно. Особенно, если зрение снижается на несколько диоптрий в год. Поэтому проводят хирургическую операцию на зрительных органах, чтобы вернуть человеку возможность четко видеть мир вокруг.
Этот метод предполагает использование дополнительной оптики — очков и линз, а также выполнение гимнастики для глаз и прием медикаментов. Основная задача консервативного лечения — повысить уровень метаболизма в тканях глаз и не допустить ухудшения зрительных функций.
Очки — это дополнительные линзы для правильной фокусировки световых лучей. Правильно сфокусированный световой поток попадает на сетчатку глаза, что обусловливает четкость изображения. Очки подбираются строго индивидуально.
Обратите внимание! Если разница в диоптриях обоих глаз превышает 2 единицы, очковая коррекция близорукости противопоказана.
Использование очков при коррекции миопии приносит результат, но сопряжено со многими неудобствами и ограничениями:
- отсутствует полная свобода движений;
- стекла запотевают при разнице температур;
- очки падают и разбиваются;
- при аварии разбитые стекла могут сильно поранить глаза;
- не обеспечивают боковое видение.
Использование очков водителями автотранспорта сопряжено с ограничением бокового видения, правильного восприятия пространства и отсутствием стереоскопического эффекта.
Это более современный и эффективный подход к коррекции дефектов зрительного анализатора. При использовании линз человек не ограничен в движении, налицо психологический и эстетический комфорт, линзы обеспечивают стереоскопический эффект и создают условия для бокового зрения.
Однако и у контактной оптики имеются недостатки:
- необходим постоянный уход, очищение и хранение линз в специальном контейнере;
- линзы обходятся намного дороже использования очков;
- ткани роговицы и материала линз могут вступить в конфронтацию;
- психологическая непереносимость инородного тела в глазах;
- снятие/установка контактной оптики — не всегда приятное занятие;
- во время простудных заболеваний линзами пользоваться запрещено;
- провоцируют сухость слизистой, наносят микро ранки на роговицу;
- из-за ношения линз может развиться конъюнктивит и иные офтальмологические заболевания.
Для предотвращения многих неудобств в использовании контактной оптики придумано немало методов — и применение заменителя слезы, и многообразие жидкостей для ухода за линзами. Иногда стоит просто сменить жидкость для очищения и хранения линз, как дискомфорт и неприятные ощущения в глазах пропадают.
Это современный метод изменения рефракции зрительного анализатора. Операция проходит безболезненно, при местной анестезии. После лазерного лечения не наблюдаются сильные осложнения, швы не накладывают — ткани регенерируются сами. Если раньше близорукость лечили с помощью нанесения скальпелем насечек на роговицу глаза, то лазерная коррекция миопии представляет собой технологический прорыв в области офтальмологии.
Метод лечения лазером основан на «испарении» лишнего роговичного слоя, который нарушает рефракцию и создает искаженную картину визуализации. В большинстве случаев операция проходит успешно, зрение восстанавливается, осложнений после коррекции нет.
Однако у лазерного лечения имеются свои минусы:
- возрастное ограничение до 18 лет;
- сложные эндокринные заболевания;
- прогрессирующая миопия с утратой зрения более 1 диоптрия в год;
- хронические инфекционные заболевания;
- аутоиммунные заболевания;
- тяжелые офтальмологические заболевания;
- высокая цена.
Метод применяется при миопии от -6 диоптрий и ниже. В ходе операции осуществляется бесконтактное воздействие на верхний пласт роговичного слоя. С помощью лазера хирург осуществляет исправление деформированной роговицы, все действия корректируются компьютерной программой. При больших дефектах роговичного слоя требуется несколько подходов в разное время. Оперативному воздействию подвергается только один орган зрения, второй глаз оперируют в другое время.
После проведения коррекции назначают лекарственные капли, способствующие быстрой регенерации тканей. Через два-три дня пациент обретает качественное зрение, болевые симптомы исчезают, зрительный аппарат приходит в норму. Осложнений после операции не наблюдается.
В редких случаях отмечается:
- замедленная регенерация тканей;
- воспалительные процессы на роговице;
- помутнение роговичного слоя.
Но это лишь исключения из правил.
Ласик — более современный подход к лечению близорукости лазером. Исправляется даже миопия до -15 диоптрий. Более тяжелые формы близорукости корректируются исключительно за счет имплантации искусственного хрусталика, так как есть риск чрезмерного истончения роговичного слоя.
Обратите внимание! Лазерный кератомилез проводят сразу на двух глазах.
В отличие от фоторефракционной кератэктомии, кератомилез сочетает микрохирургию с лазерным воздействием. За счет этого сохраняется естественная форма роговичного слоя. В ходе операции отделяют верхний слой роговицы, а нижний подвергается испарению с помощью лазерного луча. После завершения манипуляций верхний роговичный слой возвращается на место. Операция Ласик совершенно безболезненна, после нее не требуется длительный реабилитационный период. Через несколько дней пациент обретает хорошее зрение и четкую визуализацию.
Однако отсутствие болевых ощущений через день после операции не означает ненужность выполнения рекомендаций хирурга по восстановлению всех функций зрительного анализатора. Пациент обязан инстиллировать капли, придерживаться ограничений в физических нагрузках и оберегать глаза от перенапряжения. Также нельзя прикасаться к глазам и оказывать на них давление.
Послеоперационные ограничения в течение трех месяцев:
- посещение бани/сауны;
- купание в душе с гелями и шампунями;
- купание в открытых водоемах;
- нахождение под лучами солнца без защитных очков.
Требование использования солнцезащитных очков после офтальмологических операций касается не только летнего сезона, но и любого времени года. Даже в облачную погоду следует защищать глаза от УФ-лучей.
К недостатку кератомилеза относится высокая цена за диагностику и проведение операции.
Послеоперационные осложнения являются реакцией организма на вмешательство и неточностью соблюдения рекомендаций офтальмолога в реабилитационный период.
К осложнениям относится:
- синдром сухого глаза;
- гиперкоррекция;
- неправильный астигматизм;
- кератоконус.
Синдром сухого глаза характеризуется дефицитом выработки слезной жидкости, увлажняющей и защищающей глазное яблоко. Иногда синдром может сопровождаться и неконтролируемым слезотечением при порывах сильного ветра и в холодную погоду. Проблема решается применением слезозаменителей.
Гиперкоррекция характеризуется избыточным испарением роговичного слоя, в результате чего миопия сменяется дальнозоркостью. Данный симптом определяет себя только по завершении восстановительного периода, то есть, через 3 месяца. При гиперкоррекции показано повторное вмешательство, если толщина роговичного слоя не вызывает опасений.
Неправильный астигматизм тоже проявляется как осложнение в послеоперационный период из-за нарушения топографии роговичного слоя. Для исправления дефекта рефракции назначают контактные линзы.
Кератоконус проявляется в деформации роговичного слоя, который приобретает форму конуса. Для исправления проблемы назначают консервативную терапию либо хирургическую коррекцию.
Наиболее прогнозируемые результаты показывает Ласик при:
- Слабой степени близорукости получается восстановить 100% зрение;
- миопии средней степени результат достигается в 80% случаев;
- высокой степени близорукости часто требуется повторное проведение операции: необходимо убрать лишний роговичный слой, мешающий качественной рефракции.
Качество восстановления зрения после фоторефракционной кератэктомии уступает Ласику. После проведения коррекции диагностируются случаи недокоррекции, то есть, деформированный роговичный слой удален не до конца. В 20% случаях из ста требуется проведение повторной операции. Однако после фоторефракционной кератэктомии никогда не появляется кератоконус, в отличие от Ласика.
Многие интересуются, есть ли смысл в коррекции близорукости после 40 лет? Офтальмологи считают данный возраст самым оптимальным для лазерной терапии:
- глазное яблоко больше не увеличивается в размерах;
- старческих изменений в оптическом аппарате нет.
Поэтому рекомендуется не спешить с лазерным лечением в более молодом возрасте, так как его придется проводить повторно из-за увеличения глазного яблока в размерах.
Коррекция близорукости предполагает консервативное и оперативное лечение. Если зрение не падает регулярно на несколько диоптрий в год, показано использование дополнительной оптики (очки, линзы) либо рекомендована лазерная коррекция. Выбор метода исправления дефектов рефракции зависит от возраста пациента, состояния его здоровья и индивидуальных особенностей. Эффективных результатов можно добиться при лазерной терапии. Успешнее всего проводится в возрасте 40 лет, так как глазное яблоко перестает увеличиваться в размерах.
В более молодом возрасте для исправления дефектов рефракции применяют контактные линзы либо очки. Дополнительный эффект в исправлении патологии рефракции дают гимнастические упражнения для глаз и офтальмологические капли. Гимнастика для глаз тренирует мышцы и снимает напряжение с оптического аппарата. Капли для глаз стимулируют обменные процессы и обеспечивают глазам качественное питание за счет активации кровообращения. Большую роль в лечении играют и витаминные комплексы, восполняющие дефицит минералов/витаминов в организме.
источник
Страхов В.В.
Ярославская государственная медицинская академия
Оптическая коррекция аномалий рефракции, в частности миопии, продолжает оставаться одним из самых востребованных видов деятельности практического офтальмолога. При этом в нашей стране нет единого мнения по вопросу полноты и постоянства коррекции миопии. Справедливости ради следует отметить, что и за рубежом нет полной прозрачности в этом вопросе, однако там есть стандарты, по которым при коррекции миопии следует добиваться зрительного комфорта, обеспеченного полной остротой зрения. Другими словами, под полной коррекцией следует понимать коррекцию аметропии до полной остроты зрения. Трудно с этим не согласиться, поскольку именно полное зрение во всех его функциональных проявлениях обеспечивает человеку беспрецедентную по своему объему полноту информации о внешнем мире. Однако не все так просто, поскольку все рефракции глаза, в том числе и ее аномалии, состоят из двух составляющих – статической и динамической. При этом считается, что статическая рефракция предопределена природой, имеет свой путь рефрактогенеза, относительно независимый от внешних условий и заканчивающийся к 19-20 годам, а динамическая рефракция или аккомодация долгое время, и не без оснований, обвинялась в возникновении и прогрессировании школьной миопии. Отсюда становится понятно, что при генетически детерминированной статической аномалии рефракции, например,
в виде рефракционной миопии передавшейся по наследству, легко решиться на полную коррекцию. А вот корригирующее вмешательство в оптику глаза при приобретенной миопии может быть для рефракции небезразличным, прежде всего для ослабленной аккомодации как потенциальной рефрактообразующей функции глаза, и даже может спровоцировать ее на усиление миопизации. Лучше ее не напрягать, не дразнить, оградить от частого употребления, поскольку направление активности аккомодации всегда совпадает с усилением рефракции. Так возникла концепция неполной коррекции миопии. Однако на самом деле в патогенезе приобретенной миопии принято рассматривать не только слабость аккомодации. Не меньшее, если не большее, значение имеют структурные нарушения склеры в виде потери эластичности и ослабления сопротивляемости соединительной ткани склеральной оболочки биомеханическим нагрузкам. Именно поэтому главным вопросом на пути к разгадке причины возникновения и прогрессирования приобретенной миопии остается необъяснимость причинно-следственных взаимоотношений двух безусловных и многократно подтвержденных слабостей – аккомодативной функции и склеральной структуры. Без увязки патофизиологического единства структуры и функции в возникновении и прогрессировании миопии эта проблема, имеющая в настоящее время весьма важное социальное значение в силу нарастающего распространения, вряд ли может быть решена.
Однако в наши дни появляется теория изменения ретинального дефокуса (ТИРД) и выясняется, что руководит ростом глаза вовсе не ЦНС, а сама сетчатка, причем инструментом руководства является ретинальный дефокус (Hung G.K., Ciuffreda K.J., 2003). Оказывается, что этот самый ретинальный дефокус через чувствительность амакриновых клеток сетчатки к качеству изображения, а именно к его контрастности, с помощью нейромодуляторов способен влиять на синтез протеогликанов склеры и, следовательно, на биологию склерального матрикса, ослабляя или усиливая его в зависимости от величины и вида дефокуса. Как известно, в сферичной оптике глаза возможны два вида дефокуса – миопический (фокус перед сетчаткой) и гиперметропический (фокус за сетчаткой). В обоих этих случаях изображение на сетчатке формируется не точечным с четкими, контрастными границами, а в виде пятна с размытыми, менее контрастными границами, причем чем больше площадь пятна (дефокуса), тем меньше четкость и контрастность изображения. Амакриновые клетки сетчатки способны реагировать на усиление или ослабление контрастности изображения соответствующим увеличением или уменьшением высвобождения нейромодуляторов, которые в конечном счете контролируют синтез протеогликанов в склере. Здесь очень важно понимать, что в рамках новой теории ТИРД вид и величину дефокуса следует рассматривать не сами по себе, а в формате их изменения. Оценивать увеличение или уменьшение дефокуса в динамике, сравнивая их величины через какой-либо промежуток времени, например, в процессе естественного роста глазного яблока, либо ситуационно в процессе установки зрения вдаль или вблизь. Амакриновые клетки реагируют на изменение состояния контрастности изображения, связанного с изменением величины дефокуса, в то время как в относительно стабильном состоянии площади пятна дефокуса активность биохимического инструмента нейромодуляторов нормальна и находится в соответствии с уровнем генетически запрограммированного роста глазного яблока. В то же время направление изменения площади дефокуса во времени, то есть ее увеличения или уменьшения в связи с ростом глазного яблока, жестко связано с видом дефокуса: при увеличении глазного яблока гиперметропический дефокус уменьшается, а миопический – увеличивается. Согласно ТИРД при увеличении площади пятна дефокуса скорость высвобождения нейромодуляторов и синтеза протеогликанов увеличивается, что приводит к укреплению склеры и замедлению роста глаза. И, наоборот, при уменьшении площади пятна дефокуса поток нейрохимических веществ к склере уменьшается, что тормозит синтез протеогликанов и ослабляет склеру, создавая структурную базу для возникновения миопии. Интересно, что, по мнению авторов ТИРД, влияние дефокуса на рост глазного яблока при смене различных зрительных установок (вблизь или вдаль) зависит, прежде всего, от величины площади дефокуса, а не от его вида. Так при анализе влияния полной и неполной коррекции миопии на ее прогрессирование, авторы объясняют более значительное прогрессирование миопии при неполной коррекции тем, что в этих случаях более выраженный дефокус (миопический!) при установке зрения вдаль сменяется меньшей площадью дефокуса (гиперметропического!) при установке зрения вблизь, т.е. возникает уменьшение площади дефокуса во времени со всеми вытекающими последствиями в виде ослабления склеры. Таким представляется авторам ТИРД механизм влияния функции (изображения) на структуру (склеральной оболочки). Здесь следует добавить еще три чрезвычайно важных положения теории: 1) она работает при перерезке зрительного нерва, т.е. без какой либо связи с ЦНС; 2) регулирует рост глаза не центральный дефокус, а изменения периферического дефокуса, доходящего до 20-30° от точки фиксации; 3) экспериментальные манипуляции с изменением дефокуса длились минуты и часы, а действие на рост глаза продолжалось дни и недели.
Итак, способны ли новые знания о тонкостях рефрактогенеза с учетом ретинального дефокуса, родившиеся из экспериментов на животных, в том числе при перерезке зрительного нерва, т.е. на реальном фактическом материале, перевернуть наши представления о роли такого важного фактора риска приобретения миопии, как аккомодация? Наверняка нет, поскольку, кроме соразмерности или несоразмерности статической рефракции в клинике, именно аккомодация способна влиять на величину дефокуса, конечно, в пределах своего объема. И там, где аккомодация успешно справляется со своими обязанностями, там дефокус минимален, причем на всем пространстве аккомодации, а значит и изменения ретинального дефокуса при переводе установки зрения для дали и для близи – минимальны, что согласно ТИРД является необходимым условием для реализации генетической программы роста глазного яблока в детском возрасте. Именно так природой организовано зрение при эмметропии с постоянно работающей аккомодацией. Однако аккомодация – тонкая вещь и к тому же очень сложно устроена. С появлением ультразвуковой биомикроскопии (UBM) и объективной аккомодографии обнаружились ранее неизвестные вопросы, на которые пришлось искать ответы. Так, с помощью UBM был зафиксирован двигательный ответ цилиарной мышцы и связочного аппарата хрусталика на медикаментозную стимуляцию симпатической иннервации глаза симпатомиметиком ирифрином. Этот ответ совпадал с биомеханическим направлением, обеспечивающим уплощение хрусталика с соответствующим ослаблением рефракции. Появилась двигательная база активности аккомодации вдаль. Сама по себе активность аккомодации и для дали и для близи, прежде всего, демонстрирует важность точности и быстроты обеспечения максимально возможной остроты зрения при рассматривании предметов в любом месте пространства, поскольку это принципиально для получения исчерпывающей информации о внешнем мире. Отсюда становится понятным, что при различных оптических недостатках основной целью их коррекции должно быть оптическое обеспечение максимально возможной четкости зрения на всем зрительном пространстве. С другой стороны, объективная аккомодография, представляющая из себя авторефрактометр, фиксирующий изменения рефракции при предъявлении разноудаленных зрительных стимулов, постоянно регистрирует значительно меньшую рефракционную величину аккомодационного ответа по сравнению с предъявляемым стимулом на близкое расстояние. Существенно меньшую, на 1,0-1,5 дптр, что вполне можно рассматривать как гиперметропический дефокус при зрении вблизи. Это так называемое «отставание аккомодации» или «accommodation lag». Ясного ответа на происхождение этого феномена нет. Думается, однако, что дело здесь в оптических «фокусах». Известно, что при аккомодографии, несмотря на объективное присутствие гиперметропического дефокуса в виде феномена «accommodation lag», испытуемые всегда четко видят зрительные стимулы в ходе исследования. Это значит, что предъявляемое авторефрактометром и считываемое им же изображение тестовой марки на глазном дне является четким, находится в центральном фокусе. Однако, как известно, этот фокус не точечный, а вытянут в пространстве фовеолы в некую зону на оптической оси глаза, так называемую «фокусную зону». Эта фокусная зона, возникающая вследствие сферических и хроматических аберраций оптики глаза, имеет свою длину или глубину и в норме колеблется от 0,5 до 1,5 дптр. В среднем около 1,0 дптр или 300 мкм в линейном исчислении. В пределах фокусной зоны или глубины резкости изображение всегда будет восприниматься четким. Кстати, именно этим обстоятельством, а отнюдь не действием аккомодации, можно объяснить феномен нескольких равноулучшающих стекол при коррекции аномалий рефракции, причем как миопии, так и гиперметропии, что прямо указывает на срединное положение фокусной зоны относительно самого главного, генерирующего изображение, наружного фоторецепторного слоя сетчатки. Другими словами, половина фокусной зоны лежит перед световоспринимающей частью сетчатки и имеет соответственно половину ее длины – в среднем примерно 150 мкм или 0,5 дптр, а другая половина – сзади нее, с такой же длиной или глубиной резкости. Благодаря такой особенности оптики глаза может возникнуть и, по-видимому, реально возникает парадоксальная с точки зрения клинической рефракции ситуация несовпадения величины аккомодационного ответа на предъявляемый стимул или «accommodation lag». То есть, когда четкость изображения стимула при аккомодации частично обеспечивается не изменением рефракции, а глубиной фокуса. Например, при аккомодации для близи фокус зрительного стимула еще не достиг плоскости наружных отделов сетчатки, но центральная часть фокусируемого изображения, уже приходящаяся на начало фокусной зоны за сетчаткой, видится четко. Думается, что таким же рефракционным эффектом можно объяснить результаты дуохромного теста у эмметропов, когда при полной остроте зрения вдаль они лучше видят предъявляемые тесты на красном фоне, то есть в миопической установке глаза. Такое, казалось бы, невозможно: либо полная острота зрения, либо миопический дефокус. А результаты дуохромного теста показывают, что и тестовый стимул и фон как бы находятся в одной фокусной плоскости. Но, по-видимому, это не так. Представляется, что в процессе ослабления рефракции глаза во время аккомодации вдаль возникает момент, когда центральная часть изображения или тестовый стимул, в целом еще находясь в миопическом дефокусе, уже приходится на начало внутриглазной части фокусной зоны и потому виден четко. А периферическая часть, в виде дуохромного фона изображения, также находясь в миопической дефокусе, но вне фокусной зоны, достигает световоспринимающей плоскости сетчатки только своей длинноволновой частью. При этом, очевидно, процесс аккомодации останавливается на достигнутом рефракционном уровне, поскольку реперная точка аккомодации для центрального отдела зрительного анализатора – в виде четкого изображения цели – достигнута. Таким образом, возникает ситуация своеобразного эмметропического рефракционного парадокса, когда тест и красный фон пространственно разнесены примерно на 0,5 дптр, но функционально, для центрального отдела зрительного анализатора, они видны одинаково четко, как будто находятся в одинаковой плоскости четкости изображения. Отсюда становится понятным – при эмметропии тестовый знак виден четче на красном фоне потому, что этот фон не замывает его своими кругами светорассеяния, как, например, зеленый фон, который фокусируется гораздо ближе, практически на поверхности сетчатки, и в глубине ее, на уровне фоторецепторов, уже расфокусирован. Итак, при взгляде вдаль у эмметропа центральный дефокус нивелируется глубиной фокусной зоны, а периферия пребывает в миопическом дефокусе. Здесь следует отметить, что миопический периферический дефокус с точки зрения ТИРД являет собой благоприятную ситуацию для растущего глаза. Поэтому при коррекции аметропий следует стремиться именно к эмметропической клинической рефракции, позволяющей четко видеть вдаль и физиологично работать аккомодации на всем зрительном пространстве, минимизируя тем самым ретинальный дефокус. Особенно важно минимизировать именно изменения ретинального дефокуса, связанные как с ростом глазного яблока, так и возникающие при различных установках зрения или приспособлениях оптики для четкого видения разноудаленных предметов, то есть при аккомодации.
Вот почему миопию следует корригировать минимальным из равноулучшающих стекол, обеспечивающим полную остроту зрения и при дуохромном тесте дающим более четкое изображение на красном фоне. При этом во всех случаях следует подходить к коррекции индивидуально, по переносимости, по комфортности во время зрительной нагрузки. Понятно, что при высоких степенях миопии или при разбалансированности аккомодации, когда полная коррекция плохо переносится, допустимо временное уменьшение силы корригирующего стекла. При этом небольшая аддидация для близи (уменьшение отрицательного стекла в пределах 0,75 дптр), рекомендуемая различными авторами при прогрессирующей миопии, также вполне уместна.
источник
Коллеги поправят и уточнят.
Полноценная циклоплегия: 1% атропин, дважды в день, 3 недели. Коррекцию подбираем через 2 недели после окончания атропинизации (при работающей аккомодации). Минимальная рассеивающая линза, дающая максимальную остроту. Вычитаем 0,25 (реже 0,5) дптр на тонус. Это есть полная коррекция для постоянного использования. Бинокулярная острота зрения обычно 1,0 и более.
Так назначает очки Dr VIP. Я разделяю данный подход.
1) Проблема не столько в ЦМ, сколько в ее антагонисте — хориоидее. Полноценная диагностическая циклоплегия в значимой степени дает возможность ХБП (хориоидальной биопружине) «прийти в себя». Во многих случаях полная коррекция (см.#2) совпадет по силе или будет поменьше неполной в Вашей трактовке. Плюс очень важно, что очковый хомут будет надет на отдохнувшего, а не на пыхтящего от перегрузки «аккомодационного коня».
2) Анизометропия корригируется по общепринятым правилам.
Это вообще идеальное решение — стараюсь действовать также, но в силу финансовых трудностей у родителей получается не всегда.
Сообщение добавлено в 00:50
Veter, повторюсь,
1) при полной коррекции при работе вблизи цилиарная мышца будет нагружена физиологически, если дистанция не ближе 33 см. Обучайте детей методом подставления кулачка к подбородку, где локоть — там правильная дистанция. В подобранных очках резко подносите мелкий текст (№ 3-4) на 20 — 15 см к глазам и резко отодвигайте до 35 — 40 см, ч.з несколько перемещений ребенок поймет, что вблизи сразу не видно, и для фокусировки нужно напряжение (ВРЕД!), на 35 — 40 см. видно сразу и без усилий (ПОЛЬЗА!).
2) я в своей практике, при подборе очков, учитываю анизометропию даже в 0,25D, только всегда перепроверяю на узкие зрачки, после полного прекращения воздействия циклоплегии. За рубежом многие оптометристы учитывают разницу в 0,125D.
Сообщение добавлено в 10:23
Про миопию с эзофорией отдельная большая тема. Я стараюсь убедить в необходимости ортокератологии, с целью создания миопического дефокуса на периферии, или подбираю вторые очки для близи.
Сообщение добавлено в 10:44
Zwetkoff, согласен с мнением Поспелова. Открою небольшой секрет. Вы прекрасно знаете, что большинство миопов экзофоры. Поэтому «вырвать» их из порочного круга связанного с ННГ удается подбором децентрированных (эксцентрированных) очков с полной коррекцией для дали. При этом экзофория должна быть полностью компенсирована на 33 см. Если децентрации не хватает, добавляются призмы. В карман родителей никогда смотреть не надо, если желают благо своему ребенку, то всегда найдут средства. Только необходимо предупредить, что в ходе воздействия возможны внесения дополнительных изменений в очки (порой даже их дальнейшее ослабление), что бы для них очередные расходы не были неожиданностью. И повторные проверки необходимы в сроки 1,3,6 месяцев.
Сообщение добавлено в 10:57
Близорукий глаз сам по себе не может стать короче. «Что выросло, то выросло». Данное улучшение возможно за счет хрусталикового (тонического, спазматического) компонента миопии. О чем говорит разрешение аккомодационного спазма (по старому или ранее необратимой функциональной близорукости по В. И. Поспелову), при котором Вы ослабляете коррекцию? О том, скорее всего, что по разным причинам не было полноценной циклоплегии при первом посещении врача (и далее), а еще о том, что работать аккомодации стало легче. Посему случаи уменьшения степени миопии свидетельствуют главным образом о наших диагностических недоработках, а не об эмметропизирующем действии полной коррекции.
Кстати, на самом деле эта полная коррекция была не полной, а избыточной. Степень миопии перекорригировалась.
Еще раз кстати. Сходным образом нужно относиться и к возрастному понижению аккомодационного тонуса.
источник
Близорукость, астигматизм, дальнозоркость — эти серьезные патологии значительно снижают качество жизни людей с подобными проблемами. Избавиться от них — мечта многих, тем более что лазерные операции становятся все более эффективными. Всем ли подходит лазерная коррекция? С какой близорукостью ее можно делать, а с какой нет?
С развитием технологий контактной коррекции все больше людей исправляют близорукость и другие нарушения зрения линзами.
Это удобно, просто и комфортно, но все же имеются и существенные недостатки. Зрение без линз остается слабым, также при ношении контактных офтальмологических изделий присутствует ряд неприятных симптомов, особенно сильно они ощущаются людьми с чувствительными глазами.
Лазерная коррекция зрения (а это именно коррекция, а не лечение) позволяет на долгие годы забыть о нарушениях рефракции. Эффект после оперативного вмешательства длительный, а из немногочисленных осложнений преобладает только синдром «сухого глаза», который и так присутствует у многих людей с близорукостью. Поэтому операция является самым эффективным способом избавления от миопии, гиперметропии и позволяет вернуть нормальную остроту зрения. Только вот всем ли она подходит?
Люди, страдающие даже небольшой близорукостью с самого детства, знают, насколько плохое зрение мешает в повседневной жизни.
Без очков или контактных линз невозможно найти необходимую вещь, лекарство, особенно, если степень близорукости высокая. Такие люди больше всего заинтересованы в коррекции лазерной, но именно в этой группе пациентов большой процент тех, у кого есть противопоказания. Это происходит потому, что высокая степень миопии зачастую сопровождается другими патологиями в виде тонкой роговицы, кератоконуса, дистрофии сетчатки. С какой близорукостью можно рассчитывать на лазерную коррекцию, кому показана такая операция?
Показания к лазерной коррекции зрения:
- дальнозоркость до +6D, астигматизм до ±3D;
- близорукость до минус 13-15 диоптрий;
- анизометропия — разная острота зрения левого и правого глаза;
- непереносимость очковой коррекции, выраженная астенопия при ношении очков;
- чувствительность глаз, невозможность носить контактные линзы;
- невозможность выполнения профессиональных обязанностей (служба в армии, работа спасателем и т.д.).
Перед операцией пациенту необходимо пройти полное офтальмологическое обследование. Это поможет полностью исключить наличие скрытых патологий, препятствующих проведению оперативного вмешательства.
Противопоказания к операции условно делятся на временные, которые можно устранить, вылечить и т.д., и абсолютные — при таких противопоказаниях проводить лазерную коррекцию или невозможно, или не имеет смысла, так как эффективность вмешательства будет невысокой.
Лазерная коррекция — противопоказания:
- дистрофия сетчатки — у людей со средней и высокой степенью близорукости зачастую отмечаются изменения сетчатки, некоторые дегенерации можно устранить путем процедуры лазерной коагуляции;
- высокая степень близорукости — к сожалению, если близорукость выше -15, то операция лазерной коррекции будет малоэффективной, человеку все равно придется носить очки;
- офтальмологические патологии такие, как катаракта, глаукома, нистагм, кератоконус;
- системные и хронические заболевания;
- беременность и период лактации — это временное противопоказание, через полгода после прекращения лактации, операция возможна;
- тонкая роговица, не позволяющая выполнить коррекцию.
Офтальмологи рекомендуют делать операцию после 18-20 лет, даже если близорукость небольшая, так как глазное яблоко человека еще продолжает формироваться. Также для того, чтобы проведение лазерной коррекции зрения было возможным, зрение должно быть стабильным, то есть близорукость не должна прогрессировать в течение пары лет.
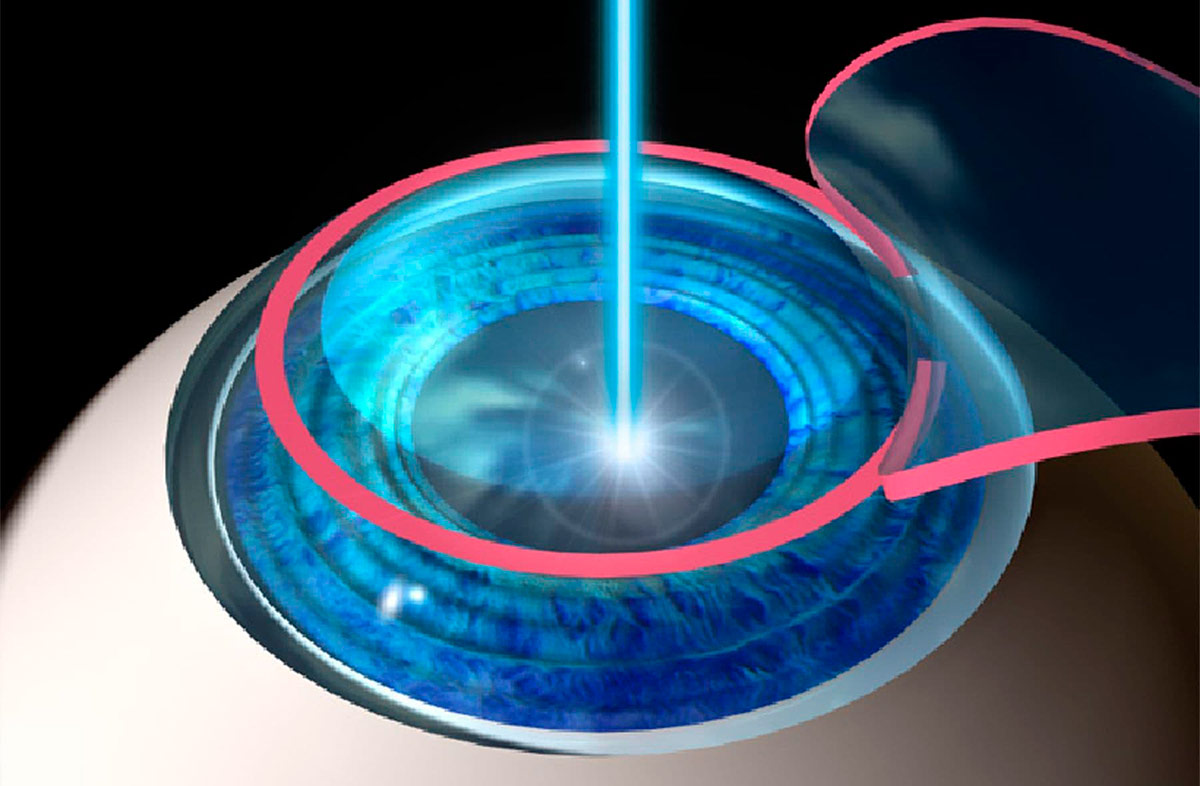
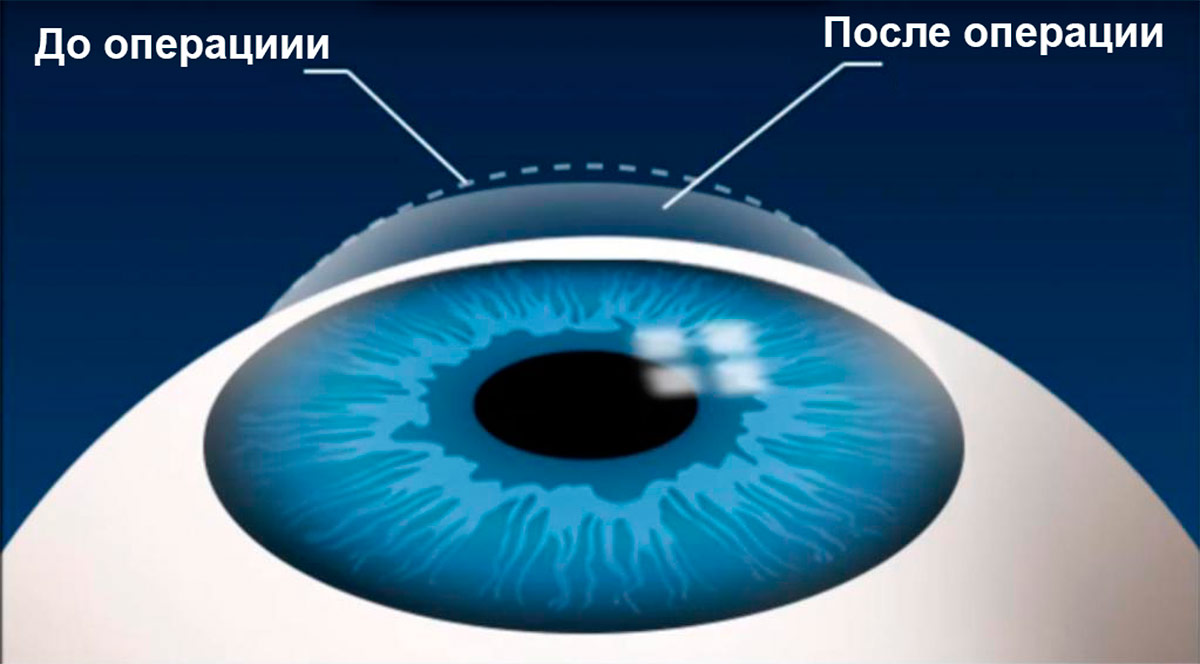
Во время лазерной коррекции зрения создается новый профиль роговицы, которая будет обладать другими оптическими свойствами. Параметры профиля и глубина воздействия на роговицу рассчитываются заранее, а процесс оперативного вмешательства контролируется компьютерной программой, поэтому ошибки исключены. Новые лазерные методики предполагают использование фемтосекундного лазера и эксимерного. Первый вид лазера необходим для создания лоскута округлой формы, а второй непосредственно воздействует на более глубокие слои роговицы, испаряя клетки, в результате чего создается поверхность с заданными оптическими характеристиками. После этого лоскут возвращается на место без наложения швов.
Острота зрения после проведения операции зависит от исходных данных. Многие пациенты после нее видят даже больше, чем на 100%, но обычно острота зрения после операции равна той, что была у пациента в очках или контактных линзах. Поэтому качество зрения не зависит от метода проведения операции. Методика оперативного вмешательства рекомендуется профильными специалистами с учетом особенностей имеющихся у пациента патологий зрения.
Лазерная коррекция — основные методики:
- SMILE — самый современный и максимально щадящий метод лазерной коррекции зрения, не предполагающий формирование лоскута, так как лазер действует внутри роговицы, меняя ее кривизну, не повреждая поверхность.
- LASIK — классическая лоскутная операция, при который новый профиль роговицы делают лазером на глубине 120 микрон, зрение восстанавливается на следующий день.
- FemtoLASIK — используется два вида лазера, лоскут формируется фемтолазером, а новый профиль роговицы эксимерным, цель такого метода лазерной коррекции зрения в том, чтобы избежать воздействия на верхние слои роговицы, где располагается множество нервных окончаний.
- ФРК — данная методика используется с 1985 года, сейчас применяется исключительно по показаниям, например, когда другие виды операций невозможны;
- LASEK — этот метод лазерной коррекции зрения является модификацией ФРК, эффективен при средней степени близорукости, лазер воздействует на поверхностные слои роговицы, после операции нужно носить защитную линзу.
Стоит заметить, что не все клиники располагают необходимым оборудованием и квалифицированным персоналом для проведения операций по новым, прогрессивным методикам, таким, как SMILE, FemtoLASIK. Пока в отечественных клиниках больше делают лазерную коррекцию зрения по методике LASIK.
Количество осложнений после оперативного вмешательства невелико, но они все же есть. Зачастую появившиеся осложнения стали возможны из-за неполной диагностики, в ходе которой специалисты пропустили определенную патологию. Наименьший процент осложнений сейчас у новой методики SMILE — около 1%. На метод LASIK приходится до 6% осложнений, а на FemtoLASIK около 2%.
Какие осложнения могут быть после лазерной коррекции зрения:
- Синдром «сухого глаза» — некоторое время люди, решившиеся на операцию, могут испытывать неприятную симптоматику в виде сухости и жжения глаз, через пару месяцев такие симптомы проходят.
- Кератоконус — дистрофическое изменение роговицы, она деформируется и приобретает вид конуса, осложнение обычно связано с нарушением техники оперативного вмешательства (лоскут слишком толстый) или с не диагностированной до вмешательства патологией.
- Отслойка лоскута — такое осложнение обычно связано с травмами глаза, сильной нагрузкой, например, во время занятий контактными видами спорта, в случае с методикой SMILE лоскута нет вообще, поэтому и риски отслоения отсутствуют.
- Гало-эффекты — человек ощущает дискомфорт от источников света, так как видит ореолы вокруг них, это связано с особенностями роговицы, если она плоская в центре, или с ошибками специалистов при расчетах величины зоны коррекции.
Небольшие осложнения после операции редки и могут быть исправлены повторной коррекцией. Эффективность лазерной коррекции зрения высокая, операция позволяет вновь обрести мобильность и свободу от очков и контактных линз. Поэтому не нужно бояться делать лазерную коррекцию, так как плюсов, несомненно, больше, чем минусов.
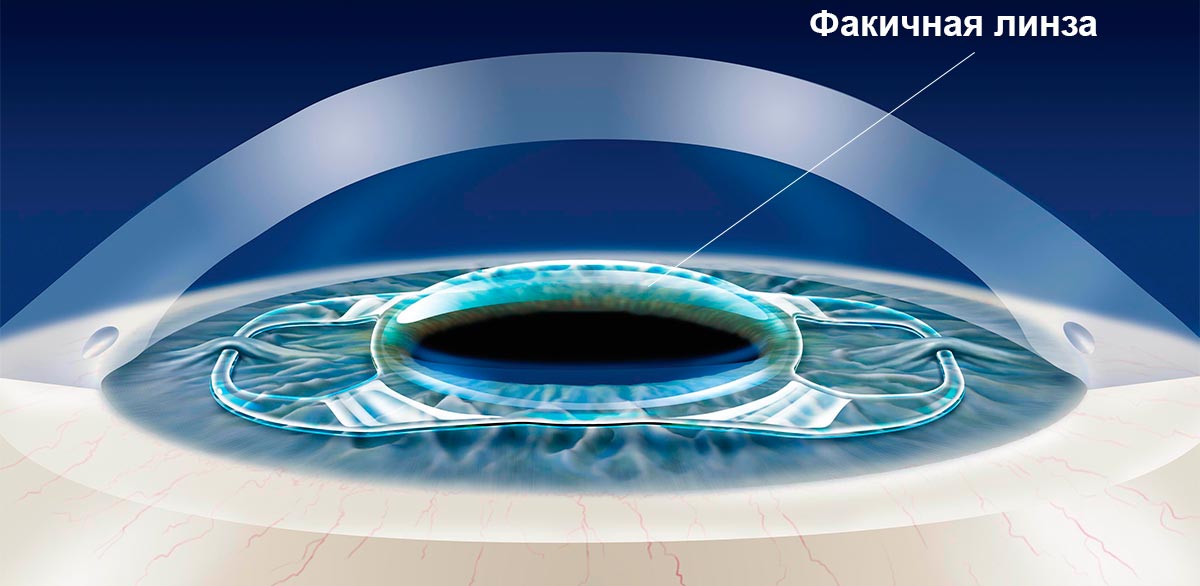
Одним из самых эффективных способов решения проблемы такого нарушения зрения, как миопия высокой степени, является имплантация факичных линз. Этот метод применяется при близорукости до минус 20 диоптрий. Если лазерную операцию проводить нецелесообразно, пациенту делают имплантацию искусственного хрусталика с необходимыми параметрами оптической силы. Преимущество методики в том, что она позволяет решить многие офтальмологические проблемы: избавить от катаракты, скорректировать астигматизм, близорукость, дальнозоркость, пресбиопию.
Производители интраокулярных линз предлагают широкий выбор искусственных хрусталиков, которые можно имплантировать через микроразрез, поэтому наложение швов не потребуется. Уже через несколько дней после того, как пациенту сделают коррекцию зрения, когда его мозг и глаза адаптируются к новым условиям, человек сможет с комфортом проводить время за чтением, просмотром передач, не пользуясь очками или контактными линзами.
источник
Близорукость (миопия) является одним из наиболее распространённых офтальмологических заболеваний. Каждый четвёртый житель Земли имеет проблемы со зрением вдаль. Наряду с лечебными методиками при любой степени близорукости рекомендована очковая коррекция зрения. Рассеивающие (минусовые) стёкла преломляют лучи света и фокусируют изображение объекта непосредственно на сетчатке, – при миопии точка фокусировки смещена кпереди от светочувствительных рецепторов, в результате чего становится невозможным чёткое различение удалённых объектов. Следует понимать, что очки не устраняют причины патологии и являются не лечебным средством, а лишь оптическим приспособлением, искусственно восстанавливающим достаточную остроту зрения. Тем не менее, правильный подбор и постоянное ношение очков (если это предписано врачом) может стать профилактикой дальнейшего прогрессирования миопии. Если же очки подобраны неправильно, – например, самостоятельно или по «консультации» продавца в магазине оптики, – это может только усугубить ситуацию.
Целесообразность ношения коррекционных очков при близорукости должна определяться только врачом-офтальмологом. Драматической и, к сожалению, довольно распространенной ошибкой является мнение, будто очки в любом случае хуже не сделают, поскольку даже не соприкасаются с глазами; пребывая в плену этого заблуждения, близорукие люди нередко пытаются подобрать очки самостоятельно – по принципу «вот в этих вроде получше».
В действительности же корригирующие очки являются весьма сложным оптическим прибором, рефракционные параметры которого разнообразны, специфичны и строго индивидуальны. Только квалифицированный врач-офтальмолог, учитывая результаты тщательной всесторонней диагностики состояния зрительной системы, вправе подбирать и назначать ношение очков.
При близорукости, как и при иных рефракционных аномалиях, ключевое значение имеет степень выраженности. Легкая миопия (до -3 диоптрий) обычно не доставляет пациенту существенного дискомфорта, и очки не являются обязательными: незначительная близорукость почти не снижает качество жизни. Вопрос в том, каковы причины и насколько велик риск, – в каждом конкретном клиническом случае, – дальнейшего прогрессирования миопии.
При близорукости слабой степени возможна полная коррекция, то есть очки способны восстановить нормативное, стопроцентное функционирование зрительной системы. Однако в подобной ситуации очки рекомендуется носить только по необходимости, если критически важна четкая концентрация зрения на всех дистанциях (например, при вождении автомобиля). В тех видах деятельности, которые подразумевают зрение вблизи, следует обходиться без коррекции.
Если же имеет место миопия второй, средней степени (от -3 до -6 диоптрий), острота зрения, как правило, недостаточна даже для концентрации на близком расстоянии. В этом случае очки предписывается постоянное ношение очков. При такой выраженности миопии нередко назначаются две пары очков: одна для письма, чтения и т.п., другая – для зрения вдаль. Зачастую оптимальным решением оказываются изобретенные Бенджаменом Франклином бифокальные (двухфокусные) очки. Линзы у таких очков состоят из двух частей. Нижняя половина оптически слабее верхней на несколько диоптрий, т.е. при прямом взгляде вдаль человек получает более сильную коррекцию зрения, чем когда опускает глаза, например, на текст.
Высокая степень миопии (более -6 диоптрий) требует обязательного постоянного ношения очков или контактных линз. Если близорукость диагностирована в детском возрасте, приучать ребенка к очкам следует сразу же, поскольку обычно они являются элементом более общей лечебно-профилактической стратегии, разрабатываемой офтальмологом. Чем раньше будут прописаны и применены очки, тем шире возможности коррекции, – вплоть до стопроцентного восстановления зрения. Начало ношения очков в зрелом возрасте может сопровождаться усталостью глаз и головными болями, поэтому взрослым нередко назначают стёкла лишь с частичной коррекцией – более слабые, чем того реально требует степень близорукости. Такой прием, кроме устранения дискомфорта, обладает также определенным тренировочным эффектом: зрительная система не деградирует, а вынужденно тонизируется, пытаясь довести четкость восприятия до 100%.
Методика подбора очков довольно сложна, она требует глубоких специальных знаний, большого клинического опыта и обязательного анализа диагностических данных. Никому, кроме врача-офтальмолога, доверять подбор очков нельзя – это было бы неразумно и небезопасно. В частности, для определения необходимой степени коррекции используются очки со сменными линзами. Случается иногда, что пациент субъективно ощущает удовлетворительную четкость зрения при применении нескольких различных видов линз: «и так хорошо, и сяк». В такой ситуации из всех комфортных для пациента вариантов назначаются очки наименьшей оптической силы; чрезмерно сильные стёкла могут вызывать избыточную аккомодацию и спровоцировать развитие обратной патологии – гиперметропии (дальнозоркости).
Таким образом, степень миопии определяется линзой наименьшей силы, обеспечивающей достаточную остроту зрения. Острота зрения диагностируется и на обоих глазах одновременно, и на каждом по отдельности, поскольку в некоторых ситуациях (например, при неравномерном спазме аккомодации) правое и левое стекло должны различаться по оптической силе.
Важное значение имеет также предельная дальность чёткого зрения. Практикуется, в частности, методика измерения степени миопии с помощью шрифта №5 или №6 из таблицы Головина-Сивцева. В положении, при котором этот шрифт четко различается и уверенно распознается пациентом, измеряют расстояние от глаз до таблицы.
Степень миопии в такой методике вычисляется по формуле:
М=100/Х, где Х — расстояние в сантиметрах.
Например, если шрифт читаем на расстоянии 33 см, степень миопии равна 100/33 = -3,0 D.
Эта методика, однако, не вполне точна; он используется лишь для общей, ориентировочной оценки степени близорукости. Из-за напряжения глаз во время чтения букв может усилиться спазм аккомодации, что, в свою очередь, может привести к гипердиагностике (устанавливается более высокая степень близорукости, чем это есть в действительности).
Метод определения степени близорукости с использованием сменных линз также не является абсолютно точным. Погрешность измерения связана с тем, что линза в момент диагностики находится от глаз на некотором расстоянии, которое может различаться в зависимости от оправы и индивидуальных особенностей строениях лицевых структур.
Поэтому реальная офтальмологическая диагностика и коррекция зрения при миопии является значительно более сложной и ответственной клинической задачей. Применяется специальная аппаратура, учитывается ряд факторов (возраст и динамика развития, образ жизни и основной род деятельности пациента, риск прогрессирования и мн.др.). Кроме того, близорукость средней и высокой степеней зачастую сопровождается патологией структур глазного дна, т.е. относится не к функциональным нарушениям, а к болезням с органическими изменениями тканей и сред глаза. В этом случае коррекция обязательно сочетается с комплексным лечением и, будучи согласованной с прочими методами, становится одним из компонентов терапии.
Ношение очков при близорукости средней и высокой степеней имеет значение не только как способ компенсации, но и как профилактика дальнейшего ухудшения зрения, поскольку миопии свойственно со временем прогрессировать. Иногда она вызывает осложнения или, напротив, сама является следствием более тяжелого патологического процесса, в результате которого, если не принимать меры, зрение стремительно ухудшается вплоть до полной слепоты.
На разных исторических этапах в офтальмологии существовали различные мнения относительно необходимости ношения очков при близорукости. На сегодняшний день превалирует принцип полной коррекции миопии.
Вместе с тем, многие представители старой школы настаивают на терапевтическом эффекте частичной коррекции. Согласно их мнению, принудительная оптическая коррекция, т.е. искусственная аккомодация и конвергенция, способствуют повышению внутриглазного давления и спазмированию мышц, препятствуют достаточному питанию глаза и могут ускорить развитие патологии. Безусловно, такая теория имеет право на существование, но она до настоящего времени не доказана. Офтальмологи, придерживающиеся этих воззрений, обычно назначают стекла с силой коррекции на 3,0-4,0 D меньше, чем того требует выявленная степень близорукости, т.е. очки представляют собой нечто среднее между тем, что необходимо глазам вблизи и при взгляде вдаль. Как правило, такой подход не подразумевает постоянного ношения очков. Режим, когда необходима коррекция, человеку предлагается выбирать по собственному усмотрению.
Более изученной и обоснованной является все же альтернативная стратегия: ношение очков, корригирующих близорукость полностью, обладает положительным терапевтическим эффектом.
Однако, будь даже очки неоспоримо полезными, к их выбору следует подходить очень осторожно. Зачастую переход к стёклам нужной силы приходится проводить поэтапно – от частичной коррекции к полной. Кроме того, в некоторых клинических ситуациях полная коррекция может быть и вовсе противопоказана.
При назначении очков врач должен учитывать следующие моменты:
Вместе со снижением зрения вдаль у человека развивается дисбаланс процессов конвергенции и аккомодации. Конвергенция при миопии усилена, а аккомодация, напротив, пропорционально снижена. Функцию фокусировки на объекте почти полностью берёт на себя конвергенция. Это приводит к тому, что цилиарной мышце нет необходимости «работать». По этой причине (детренированность аккомодирующей системы) ношение очков поначалу может вызывать существенный дискомфорт и усталость глаз. Если очки назначены в зрелом возрасте, пациент может даже решить, что очки ему подобраны неправильно, поскольку, снимая очки и возвращаясь к близорукому состоянию, он в то же время будет чувствовать облегчение со стороны отвыкших от нормальных нагрузок аккомодирующих мышц.
Дети и молодые люди легче реагируют на новые условия, поскольку резервы аккомодации у них достаточны и любые мышцы легче приспосабливаются к возросшей нагрузке. Это одна из причин того, что коррекцию близорукости нужно начинать как можно раньше.
В любом случае, при назначении очков врач должен предупредить близорукого пациента о возможном дискомфорте на начальном этапе. Период привыкания к очкам может различаться по длительности, поскольку он зависит от многих внутренних и внешних факторов. Иногда на пути к стопроцентной коррекции приходится сменить несколько пар очков – от более слабых к полностью корригирующим.
Помимо усталости и напряжения глаз, в переходный период могут наблюдаться затруднения в визуальной оценке размеров предметов и расстояний до них. Некоторые больные жалуются даже на головные боли, тошноту и головокружение вследствие искажения перспективы, пропорций и очертаний предметов. Пол может казаться неровным, ступени лестницы – «скачущими», предметы, к которым тянется рука – «уплывающими». Преодолеть этот эффект иногда психологически сложно.
Адаптироваться мозгу помогает информация, усвоенная до начала ношения очков и хранимая в зрительных центрах. У большинства пациентов при постоянном ношении очков восприятие окружающего мира нормализуется достаточно быстро: предметы и расстояния обретают привычные размеры. В переходный период, когда меняются не только функции аккомодации и конвергенции, в процессе привыкания активно участвует центральная нервная система.
Некоторым пациентам, однако, так и не удаётся самостоятельно справиться с возникшим дискомфортом. Врач может дать индивидуальные рекомендации или назначить упражнения, позволяющие отвлечься от неприятных ощущений и сконцентрироваться на привыкании к более четкому зрению. Самая простая рекомендация заключается в постепенном расширении зоны ношения очков: сначала нужно в своей комнате научиться передвигаться и успешно манипулировать знакомыми предметами. Затем можно осваивать другие домашние помещения, лестницу, двор. Возможно, в какие-то моменты глаза будут уставать, – тогда стоит на какое-то время снять очки. Хорошо, если это будет сочетаться с расслабляющими упражнениями (например, пальмингом). Однако следует помнить, что длительность привыкания находится в обратной зависимости от того, сколько времени человек проводит в очках: чем больше носить, тем короче адаптационный период. Если степень дискомфорта невысока и позволяет вести повседневную деятельность, желательно очки не снимать вообще.
Довольно часто миопия сочетается со спазмом аккомодации или вызывается им. Это может повлиять на точность диагностики, поскольку из-за напряжения во время обследования оценка выраженности аномалии может оказаться завышенной. Если есть такая вероятность, для определения истинной степени миопии применяют лекарственные препараты, блокирующие мышечный тонус (например, атропин).
Спазм аккомодации свойственен людям, чья деятельность требует высокой концентрации зрительного внимания вблизи, большой точности и напряжения зрения. Это нарушение практически гарантировано, если во время работы не соблюдается режим труда и отдыха – отсутствуют перерывы, нет периодического переключения на другие виды деятельности, не выполняется глазная гимнастика.
Также замечено, что спазму аккомодации более подвержены лица впечатлительные, с неустойчивой нервно-психической организацией, люди молодого возраста, а также перегруженные или несущие большую ответственность работники. Со временем спазм аккомодации у таких людей усугубляется и переносится хуже. К зрительному напряжению добавляется покраснение глаз, слезоточивость, обостренная чувствительность к свету; в таких случаях человек уже просто вынужден прерывать работу и давать отдых глазам, хотя элементарная профилактика могла бы предотвратить проблему.
Спазм аккомодации наблюдается в любом возрасте и при разных степенях миопии – от начальных до самых высоких. В особенности часто такое осложнение наблюдается в периоды прогрессирования миопии.
Не менее серьёзной проблемой при близорукости может стать мышечная астенопия, при которой зрительная активность сопровождается чувством давления, напряжённости; больные отмечают невозможность свести зрительные линии при рассмотрении близких предметов, неясность и расплывчатость изображения. Это существенно осложняет любую деятельность, связанную с близкими объектами.
источник
XXI столетие – время электронных технологий и гаджетов. Близорукость стала актуальной проблемой этого века. За последние два десятка лет эта болезнь помолодела. Речь идет конечно о приобретенной близорукости, теперь ею страдают дети уже с 7 лет.
Близорукость – это заболевание глаз, которое характеризуется снижением возможности видеть предметы, располагающиеся вдали, при этом сохраняется способность видеть объекты, которые располагаются близко.
Картинка объекта появляется не на сетчатке глаза, а перед ней. Больной, когда смотрит на предметы, находящиеся далеко, видит нечеткое, размытое изображение. Близорукость также называется миопией.
Часто люди не замечают медленного и постепенного ухудшения зрения, считают тому виной длительное сидение за компьютером или банальную усталость. Близорукость проявляется через:
- Ухудшение зрения, когда взгляд направляется вдаль.
- Размытие изображений вдалеке. Человеку приходится напрягать зрение, чтобы увидеть тот или иной объект.
- Несмотря на проблемы с видимостью дальних объектов, это не касается предметов, находящихся близко. Больной видит их по – прежнему хорошо или же сравнительно хорошо, в запущенных случаях.
- Человек щурит глаза, чтобы лучше сфокусировать зрение. Сначала он это делает не осознанно, потом же, по мере развития болезни, специально.
- Возможно, выпячивание глаза, по причине увеличения оси глазного яблока.
Не все симптомы могут проявиться сразу. Появление хотя бы одного из вышеперечисленных симптомов — это повод для обращения к офтальмологу.
Выделяют множество причин развития заболевания, рассмотрим наиболее распространённые:
- Наследственная предрасположенность — если оба родителя страдают близорукостью, 50% вероятности, что и у ребенка разовьется эта болезнь уже к совершеннолетию или же даже раньше. Здесь играет также роль семейная привычка, если старшее поколение не следит за своим зрением, то их отпрыск также не будет этого делать.
- Провождение времени за компьютером, чтение книг, располагающихся на неправильном расстоянии от глаз, тусклое освещение, игры в гаджеты или просмотр телевизора в темноте являются причиной постоянного напряжения глаз.
- Для поддержки острого зрения, глазам нужны витамины и микроэлементы. Зрение снизится, если они не получают необходимое. Особенно это отражается на тех, у кого проблемы с органами зрения с рождения.
- Самостоятельный подбор средств, корректирующих зрение, может только усугубить ситуацию. Очки или линзы, превышающие по значению истинный «минус» пациента, создадут дополнительное перенапряжение глаз, что приведет к прогрессированию заболевания.
- Ряд врожденных причин, на которые не влияют родители и генетика — врожденная мышечная слабость глаз, неправильный размер глазного яблока.
- Иногда близорукость развивается по причине высокого внутричерепного и внутриглазного давления, перенесения черепно – мозговой травмы, осложнения после инфекции.
Не всегда удаётся выявить причину миопии.
Степени снижения остроты зрения:
- Миопия слабой степени – нарушение зрения при этом не превышает 3 диоптрии. Человек размыто видит предметы, расположенные далеко, но при этом не испытывает проблем с объектами, находящимися рядом.
- Миопия средней степени – нарушение рефракции глаза при этом составляет от 3 до 6 диоптрий. Вдалеке больной не видит ничего без специальных средств, вблизи же видит не размыто то, что находится от него в пределах 30 см.
- Миопия высокой степени – нарушение зрения начинается от 6 диоптрий и выше. Человек видит четко только те предметы, которые находятся у него непосредственно «под носом». Такое отклонение нуждается в постоянной коррекции очками или линзами.
Различают также близорукость по характеру развития:
- Прогрессирующая – болезнь развивается стремительно, ухудшение зрения более чем на 1 диоптрию в год. Такое случается в период интенсивных зрительных нагрузок.
- Транзиторная – временное нарушение зрения, на него влияют сахарный диабет, отек хрусталика, прием некоторых препаратов. Такая миопия длится не больше месяца.
- Стационарная – болезнь не прогрессирует, нарушение зрения стоит на одной и той же отметке. Необходима только правильно подобранная коррекция зрения.
Правильно установить степень и характер заболевания можно только после обследования врачом-офтальмологом при помощи специальных инструментов для диагностики.
Больной предполагает у себя близорукость, когда заметит те или иные симптомы, но только врач–офтальмолог поставит такой диагноз, как миопия, помогут ему в этом следующие способы:
- Визометрия – офтальмологический тест на определение остроты зрения.
- Биомикроскопия – осмотр структуры глаза.
- Процедура исследования рефракции глаза — с помощью компьютерной рефрактометрии или же более простого метода – скиаскопии.
- Процедуры прямой офтальмоскопии или биомикроскопии глаза проводятся при необходимости выявления изменений, появившихся на сетчатке глаза, помутнения хрусталика и т. д.
- Врач может назначает УЗИ глаза, когда есть необходимость измерить передне – заднюю ось глаза и величину хрусталика.
- Окулист, измерит длину глаза и определит степень развития миопии.
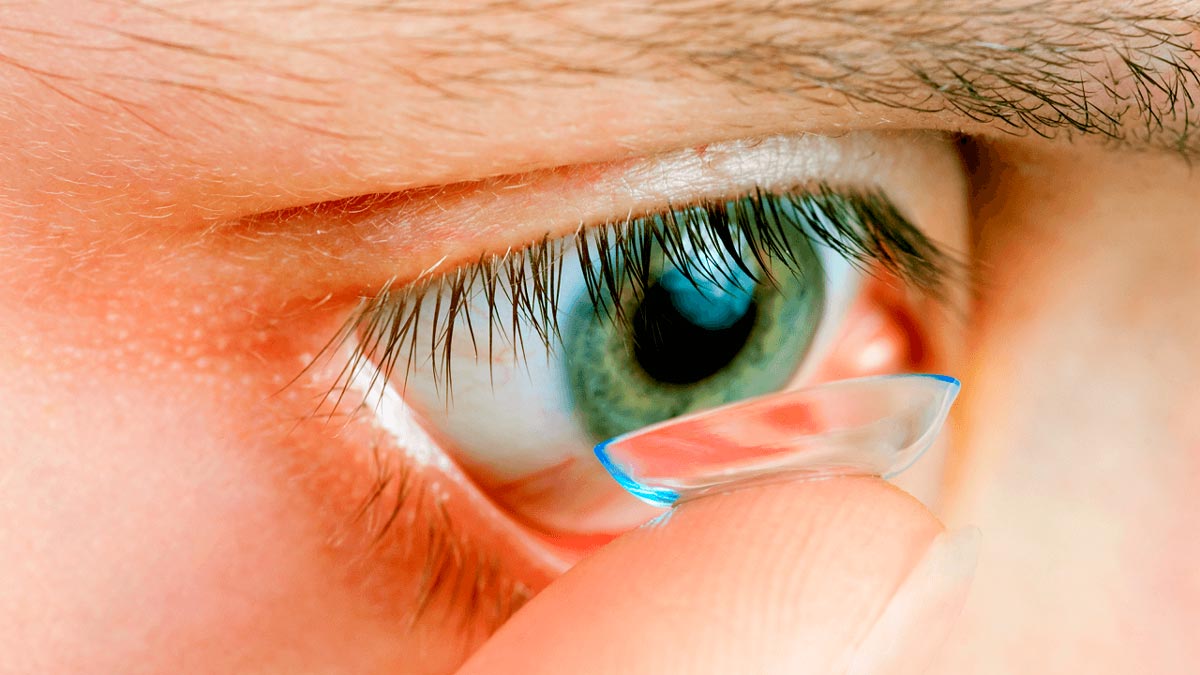
Этот вариант коррекции зрения при близорукости простой, безболезненный и быстрый. Опытный профессионал уже через 10 минут подберет клиенту «идеальное зрение». Очки и контактные линзы дадут такое преломление лучей, при котором проекция наблюдаемого объекта будет осуществляться в нужную область на сетчатке.
У каждого из видов оптической коррекции имеются достоинства и недостатки. Очки будут проще в обращении, безопаснее, с точки зрения гигиены, дешевле в эксплуатации. Но молодые люди и девушки стесняются их носить, очки можно легко разбить, а в холодное время года и в дождливую погоду они приносят массу неудобств.
Контактные линзы смотрятся более эстетично, непрофессионал и не заметит, что они на глазах. Свойства линз не меняются, несмотря на время года, суток, погодные условия.
Если у близорукого человека присутствуют инфекционные заболевания глаз, аллергия или же повышенная чувствительность, от использования контактных линз лучше отказаться.
Также к минусам контактных линз относятся: цена, высокий риск занесения инфекции, если не соблюдать рекомендации по уходу.
Те, кто страдает близорукостью, не будут до конца жизни прибегать к оптическим видам коррекции, достаточно сделать лазерную.
Лазерная коррекция изменит форму роговицы глаза, и в дальнейшем изображение предметов будет попадать точно на сетчатку, так как глаз снова обретет способность к фокусировке.
Для назначения врачом лазерной коррекции, нужно соответствовать нескольким параметрам:
- Возраст от 18 до 55 лет.
- Миопия от –1,0 до –15,0 диоптрий.
В отличие от оптической коррекции, лазерная обладает главным преимуществом —восстановление зрения будет носить постоянный характер, а не временный.
Помимо этого, она имеет еще некоторые плюсы:
- Быстрота – операция на оба глаза, вместе с подготовкой, занимает около 20 минут. Само зрение начнет восстановление уже через несколько часов, пациенту нет необходимости ложиться в стационар, через 1–2 часа после операции он пойдет домой.
- Отсутствие болезненных ощущений – во время операции в глаза закапают анестезирующее средство. Возможно, будут неприятные ощущения в глазах уже после операции. Важно соблюдать все назначения и рекомендации врача, тогда это очень быстро пройдет.
- Гарантированный результат – пациент получит хорошее зрение, которое сохранится с ним на долгие годы, если впредь будет бережно к нему относиться.
- Цена – за последние годы лазерная коррекция зрения перешла из дорогой в весьма доступную. Стоит посчитать сумму потраченных денег на линзы и сопутствующие товары за год, она будет больше, чем цена за одну операцию, которая подарит хорошее зрение на всю оставшуюся жизнь.
Весьма популярный сейчас метода борьбы с миопией — лазерная коррекция, но помимо него глазная хирургия знает еще несколько способов:
- Замена хрусталика — процедура состоит в замене собственного хрусталика на искусственный через микроразрез на глазном яблоке. Применяется эта операция, когда у органа зрения нарушена способность приспособления к четкому видению предметов, располагающихся на разном расстоянии от глаз. Таким образом происходит коррекция зрения при близорукости, дальнозоркости и астигматизме.
- Имплантация факичной линзы —тонкая силиконовая линза вставляется внутрь глаза. Проводится эта процедура также через микроразрез, собственный хрусталик сохраняется. Эта операция спасает тех, у кого высокая степень миопии, тонкая роговица глаза или имеются другие заболевания глаз, при которых невозможно сделать лазерную коррекцию.
- Пластика роговицы — проводится способом пересадки трансплантата. Пересаживается донорская роговица, которая потом моделируется под нужную форму. Эта процедура восстанавливает и улучшает прозрачность роговицы и повышает остроту зрения.
Как известно болезни лучше предупреждать, чем потом лечить, несложные правила, помогут сохранить зрение первозданной остроты:
- Правильный режим освещения — зрительные нагрузки совершать только при верхнем освещении, лампочками не менее 60 Вт.
- Профилактикой близорукости будет гимнастика для глаз через каждые полчаса работы за компьютером или чтения.
- Выдерживать дистанцию между глазами и монитором, книгой, планшетом не менее 30 см.
- Хорошее зрение на долгие годы подарят правильное питание, вместе с приемом витаминов и минералов.
В современное время тяжело сохранить зрение и, если это не получилось, не стоит отчаиваться, так как достижения медицины дают шанс каждому человеку вновь вернуть себе здоровье глаз. Важно, вовремя обратиться к специалисту, чтобы он назначил верное лечение и подходящую коррекцию.
Близорукость — заболевание о котором должен знать каждый, смотрите подробности в видеоматериале: